N° 3249 -- ASSEMBLÉE NATIONALE CONSTITUTION DU 4 OCTOBRE 1958 DOUZIÈME LÉGISLATURE Enregistré à la Présidence de l'Assemblée nationale le 5 juillet 2006. RAPPORT D'INFORMATION DÉPOSÉ en application de l'article 146 du Règlement PAR LA COMMISSION DES FINANCES, DE L'ÉCONOMIE GÉNÉRALE ET DU PLAN sur la mise en œuvre du Plan Cancer ET PRÉSENTÉ PAR M. Gérard Bapt, Député. -- INTRODUCTION 7 CHAPITRE I .- UNE NÉCESSAIRE PRIORITÉ DE SANTÉ PUBLIQUE 9 I.- LE CANCER : PREMIÈRE CAUSE DE MORTALITÉ PRÉMATURÉE EN FRANCE 9 A.- 278.000 NOUVEAUX CAS DE CANCERS CHAQUE ANNÉE 9 B.- LE CANCER : PREMIÈRE CAUSE DE MORTALITÉ PRÉMATURÉE 9 C.- UNE AUGMENTATION FORTE 10 D.- LA SITUATION DE LA FRANCE AU SEIN DE L'UNION EUROPÉENNE 10 II.- DES INÉGALITÉS INACCEPTABLES 11 III.- LE COÛT DU CANCER 12 A.- UNE MÉCONNAISSANCE DES FINANCEMENTS ACCORDÉS À LA LUTTE CONTRE LE CANCER 12 B.- LE COÛT DU CANCER EN FRANCE 12 CHAPITRE II.- LE PLAN CANCER 15 I.- LES LIMITES DE LA POLITIQUE DE LUTTE CONTRE LE CANCER EN FRANCE 15 II.- LE PROGRAMME NATIONAL DE LUTTE CONTRE LE CANCER 16 III.- UNE PRIORITÉ PRÉSIDENTIELLE 18 CHAPITRE III .- L'INSTITUT NATIONAL DU CANCER : UNE MISSION À PRÉCISER 19 I.- LA MISE EN PLACE DE L'INCa 19 A.- LA MISE EN PLACE D'UN ORGANISME NOUVEAU : UNE QUESTION DÉBATTUE 19 B.- L'INSTITUT NATIONAL DU CANCER 19 II.- LE BUDGET DE L'INCa 21 A.- LE BUDGET DE L'INCa 21 B.- LE CONTRÔLE DES DÉPENSES DE L'INCa 23 1.- Des dépenses qui pourraient être davantage maîtrisées 23 2.- Le problème de la gouvernance de l'INCa 28 III.- UNE MISSION À PRÉCISER 30 CHAPITRE IV.- UN NÉCESSAIRE RENFORCEMENT DE LA POLITIQUE DE DÉPISTAGE ET DE PRÉVENTION 33 I.- LA POLITIQUE DE DÉPISTAGE 33 A.- LE DÉPISTAGE DU CANCER DU SEIN 34 1.- La mise en place d'un programme national de dépistage du cancer du sein : un impératif de santé publique 34 2.- La lente montée en puissance du programme de dépistage généralisé du cancer du sein 35 3.- L'organisation du dépistage du cancer du sein chez la femme 36 4.- Le financement du dépistage du cancer du sein 38 5.- La généralisation du dépistage du cancer du sein : des résultats insuffisants 38 6.- Les obstacles au développement du dépistage du cancer du sein 42 B.- LE DÉPISTAGE DU COL DE L'UTÉRUS 44 C.- LE DÉPISTAGE DU CANCER DU COLON 46 D.- LA QUESTION DU DÉPISTAGE DU CANCER DE LA PROSTATE 47 E.- LES LACUNES DU PILOTAGE DE LA POLITIQUE DE DÉPISTAGE 48 II.- RENFORCER LA POLITIQUE DE PRÉVENTION 49 A.- DES FACTEURS DE RISQUES ÉVITABLES 49 B.- LE RENFORCEMENT DE LA PRÉVENTION 51 1.- Le plan Gillot 51 2.- Le Plan Cancer 52 3.- Vers un nécessaire renforcement de la politique de prévention 53 C.- POUR UNE MEILLEURE CONNAISSANCE DU CANCER 55 CHAPITRE V.- L'AMÉLIORATION DE L'OFFRE DE SOINS 57 I.- LE FINANCEMENT DU VOLET « OFFRE DE SOINS » DU PLAN CANCER 57 A.- LE FINANCEMENT DE L'AMÉLIORATION DE L'OFFRE DE SOINS 57 B.- LA MISE EN œUVRE DU PLAN CANCER DANS LES HÔPITAUX EST OBÉRÉE PAR LEUR SITUATION FINANCIÈRE 60 1.- Une programmation globalement bien respectée 60 2.- La situation financière difficile des hôpitaux contraint la mise en œuvre du Plan Cancer 61 C.- LA MISE EN œUVRE DU PLAN CANCER DANS LES CENTRES DE LUTTE CONTRE LE CANCER 61 1.- Les centres de lute contre le cancer sont plutôt favorisés par la mise en place de la tarification à l'activité 61 2.- La difficile situation financière de l'Institut Gustave Roussy 63 D.- LA PROBLÉMATIQUE DES TARIFS DE CANCÉROLOGIE 64 II.- AMÉLIORER L'OFFRE DE SOINS 65 A.- AMÉLIORER LA PRISE EN CHARGE DU MALADE 65 1.- Le dispositif d'annonce 65 2.- La réunion de concertation pluri-disciplinaire et le programme personnalisé de soins 66 3.- Les centres de coordination en cancérologie 66 B.- GARANTIR L'ACCÈS À DES SOINS DE QUALITÉ 67 1.- La mise en place d'un système d'autorisation 67 2.- La labellisation des pratiques médicales et les recommandations pratiques cliniques : la problématique des SOR 69 3.- Le financement des molécules innovantes 70 4.- Le renforcement des équipements 73 5.- La problématique de la démographie médicale 76 6.- Les soins supports 78 7.- Les soins palliatifs 80 8.- Développer l'hospitalisation à domicile 82 C.- LA RÉORGANISATION DE L'OFFRE DE SOINS 83 1.- La mise en place des réseaux régionaux de cancérologie 83 2.- Le dossier communicant en cancérologie 85 3.- L'organisation régionale des soins en cancérologie 85 CHAPITRE VI.- LA PROBLÉMATIQUE DE LA RECHERCHE 87 I.- LE PILOTAGE DE LA POLITIQUE DE LA RECHERCHE SUR LE CANCER 87 II.- LA MISE EN PLACE DES CANCÉROPÔLES 89 A.- L'ÉMERGENCE DE PÔLES DE RECHERCHE 89 B.- LE PROBLÈME DE LA VALORISATION DE LA PROPRIÉTÉ INTELLECTUELLE 91 III.- LE DÉVELOPPEMENT DE LA RECHERCHE CLINIQUE 92 A.- LES TUMOROTHÈQUES 92 B.- LE DÉVELOPPEMENT DES LABORATOIRES D'ONCOGÉNÉTIQUE 92 C.- LE PROGRAMME HOSPITALIER DE RECHERCHE CLINIQUE 93 D.- LE PROGRAMME DE SOUTIEN DES INNOVATIONS DIAGNOSTICS ET THÉRAPEUTIQUES COÛTEUSES 94 E.- LE RECRUTEMENT DE PERSONNELS DE RECHERCHE CLINIQUE EN CANCÉROLOGIE 94 F.- LA MISE EN PLACE DES RÉSEAUX TERRITORIAUX DE RECHERCHE CLINIQUE 94 IV.- POUR LA SIMPLIFICATION DU PAYSAGE DE LA RECHERCHE ET LE DÉVELOPPEMENT DE LA RECHERCHE PUBLIQUE 95 A.- LA COMPLEXITÉ DU PAYSAGE DE LA RECHERCHE EN FRANCE 95 B.- UN NÉCESSAIRE DÉVELOPPEMENT DE LA RECHERCHE CLINIQUE ET TRANSLATIONNELLE 95 CHAPITRE VII.- LA PLACE DES MALADES 97 A.- AMÉLIORER LES CONDITIONS DE VIE DES MALADES 97 B.- RENFORCER LA PLACE DES MALADES 98 1.- Améliorer la vie des patients 98 2.- Une mission de l'INCa à renforcer 99 3.- Les associations : un rapprochement souhaitable 100 C.- L'ACCÈS AUX PRÊTS ET AUX ASSURANCES 100 CHAPITRE VIII.- LE PLAN CANCER POSE LA PROBLÉMATIQUE DE L'ARCHITECTURE DE LA POLITIQUE DE SANTÉ PUBLIQUE EN FRANCE 103 I.- POUR UNE POLITIQUE DE SANTÉ PUBLIQUE TRANSVERSALE, PILOTÉE PAR LE MINISTÈRE DE LA SANTÉ 103 A.- LA PROBLÉMATIQUE D'UNE ORGANISATION PAR PATHOLOGIE DE LA SANTÉ PUBLIQUE 103 B.- REDONNER UNE PLACE DE PILOTE AU MINISTÈRE DE LA SANTÉ 104 II.- POUR UNE MEILLEURE ÉVALUATION DE LA POLITIQUE DE LUTTE CONTRE LE CANCER EN FRANCE 104 EXAMEN EN COMMISSION 107 LISTE DES PERSONNES AUDITIONNÉES 109 ANNEXES 113 Avec 278.000 cas nouveaux et 150.000 décès en 2000, le cancer, première cause de mortalité prématurée en France, touche de nombreux concitoyens. Malgré la forte progression qu'a connue cette pathologie, le cancer ne constitue en rien une fatalité. Les progrès de la médecine ont été, en effet, considérables et l'espérance de guérison s'accroît régulièrement. Cependant, alors que la France a le meilleur taux de survie après diagnostic de tous les pays développés, notre pays a en revanche un taux de mortalité prématurée due au cancer très élevé au sein des pays européens. Le développement du dépistage et l'amélioration de la prise en charge des personnes malades sont, dès lors, essentiels. La lutte contre le cancer constitue une véritable priorité de santé publique depuis le lancement, en 2000, par le gouvernement de Lionel Jospin, du programme national de lutte contre le cancer (2000-2005). Peu de temps auparavant, en décembre 1998, les premiers États généraux des patients atteints de cancer, organisés par la Ligue nationale contre le cancer, avaient donné lieu pour la première fois à une réflexion sur la place et les attentes des malades. Le Plan Cancer, lancé le 24 mars 2003 par le Président de la République, comprend 70 mesures destinées à renforcer la lutte contre le cancer dans tous les domaines : prévention, dépistage, offre de soins, recherche, accompagnement des malades... Une mission interministérielle pour la lutte contre le cancer, dirigée par Mme Pascale Briand, a mis en place les premières actions du Plan. La loi du 9 août 2004 relative à la politique de santé publique a créé l'Institut national du cancer (INCa), définitivement installé le 24 mai 2005. Le Plan Cancer se trouve à un an de son échéance. Il est donc temps de dresser un premier bilan de sa mise en œuvre pour déterminer les avancées et les faiblesses de la politique actuelle en matière de lutte contre le cancer. Cette réflexion permettra de nourrir celles qui conduiront à la mise en place Votre Rapporteur tient à saluer l'impulsion donnée par le Plan Cancer. Il a permis aux différents acteurs, dans le domaine des soins comme dans le domaine de la recherche, de travailler ensemble. Les différentes auditions conduites par votre Rapporteur et les déplacements effectués dans les régions Nord-pas-de-Calais, Provence-Alpes-Côte d'Azur et Midi-Pyrénées, ont permis de constater une réelle mobilisation des administrations (directions régionales des affaires sanitaires et sociales, agences régionales de l'hospitalisation), des équipes de recherche (INSERM, cancéropôles) et des établissements de soins (hôpitaux et centres de lutte contre le cancer... ). Si des polémiques se font entendre aujourd'hui, elles ne doivent pas masquer ce résultat positif. Cependant, elles révèlent que l'impulsion donnée par le Plan Cancer est aujourd'hui ralentie par des tensions, suscitées notamment par le difficile positionnement de l'Institut national du cancer dans le paysage sanitaire. Un contrôle sur pièces et sur place, conduit par votre Rapporteur, en mars dernier, lui a permis de constater que si certaines accusations sur la gestion de l'INCa étaient diffamatoires, sa gouvernance connaissait des faiblesses, susceptibles de créer des tensions avec ses partenaires et de ralentir la mise en place des actions prévues par le Plan Cancer. Plus généralement, le Plan Cancer souffre des handicaps Si le Plan Cancer a donné une impulsion, beaucoup reste encore à faire, tant les chantiers sont nombreux. C'est pourquoi, la clarification du rôle des acteurs et leur articulation avec des réseaux de soins labellisés, l'accélération des programmes de dépistage, le confortement des moyens financiers des hôpitaux et des centres de lutte contre le cancer, le développement de la recherche clinique et l'amélioration de l'accompagnement psychologique et social des malades, sont toujours, aujourd'hui, des priorités. Enfin, apparaît, face à l'augmentation du nombre de cancers, l'importance des sujets de la santé au travail et de la santé environnementale, qui, bien qu'ils ne soient pas l'objet de ce rapport, constituent des enjeux essentiels. * * * CHAPITRE I .- UNE NÉCESSAIRE PRIORITÉ DE SANTÉ PUBLIQUE I.- LE CANCER : PREMIÈRE CAUSE DE MORTALITÉ PRÉMATURÉE La lutte contre le cancer doit constituer une priorité de la politique de santé publique : en effet, le cancer représente la seconde cause de mortalité et la première cause de mortalité prématurée en France. A.- 278.000 NOUVEAUX CAS DE CANCERS CHAQUE ANNÉE Selon les dernières statistiques disponibles, en 2000, en France, le nombre de nouveaux cas de cancers a été estimé à environ 278.000 dont 58 % sont survenus chez l'homme. Quatre localisations sont responsables chacune de plus de 25.000 cas : il s'agit du cancer du sein (41.800 cas), de celui de la prostate (40.300 cas), des cancers colo-rectaux (36.300 cas) et des cancers du poumon (27.700 cas). Viennent ensuite les cancers des lèvres, de la bouche et du pharynx (15.000 cas) puis les cancers de la vessie (11.000 cas). Les autres localisations cancéreuses sont responsables chacune de moins de 10.000 cas en 2000. LES CAS DE CANCERS EN FRANCE EN 2000
B.- LE CANCER : PREMIÈRE CAUSE DE MORTALITÉ PRÉMATURÉE Comme le rappelle le rapport « Données sur la situation sanitaire et sociale en France en 2005 » (1) : « En raison de leur importance en termes de mortalité (première cause de décès entre 25 et 64 ans), mais aussi de leur prise en charge, les cancers représentent l'un des problèmes de santé majeurs des adultes de 25 à 64 ans. Globalement, environ trois décès par cancer sur dix surviennent avant 65 ans. » En effet, avec 150.000 décès en 2000, dont 61 % survenant chez l'homme, les cancers représentent la deuxième cause de mortalité en France derrière les affections cardio-vasculaires, soit environ 28 % des décès. Quatre localisations sont responsables chacune de plus de 10.000 décès par an : il s'agit des cancers du poumon (27.000), des cancers colo-rectaux (16.000) des cancers du sein (environ 12.000) et des cancers de la prostate (10.000). En 1999, les cancers sont responsables en France d'un décès sur trois chez l'homme et d'un décès sur quatre chez la femme. Ils représentent de loin la première cause de mortalité prématurée : 36 % chez l'homme, 44 % chez la femme. Parmi les décès par cancer, un peu moins d'un sur trois survient avant 65 ans chez l'homme (32 %), et un sur quatre chez la femme (26 %). En outre, le nombre de cancers augmente régulièrement. Entre 1980 et 2000, le nombre annuel de nouveaux cancers a crû de 63 %, passant de 160.000 à 278.000. Les éléments de projection disponibles montrent que le nombre de cancers va continuer de croître dans les prochaines années. Ainsi une étude de l'Institut de veille sanitaire (IVS) montre que le taux de cancer du poumon chez la femme devrait augmenter de 60 %, en comparant la période 2000-2004 à la période 2010-2014. Le cancer ne constitue cependant pas une fatalité : cette augmentation résulte en grande partie des progrès de diagnostics d'une part, et de la forte augmentation du cancer du poumon ces dernières années, notamment chez la femme, liée au tabac. De plus, ces évolutions sont pour une large part dues au vieillissement de la population. En effet, la prise en compte des effets d'âge et de sexe montre qu'à structure démographique constante, l'incidence des cancers n'a augmenté que de 35 %, et que la mortalité a diminué de 8 % durant cette période. Enfin, l'espérance de guérison s'accroît régulièrement. Ainsi plus d'un cancer sur deux est actuellement guéri chez les femmes et environ trois sur quatre chez les enfants. D.- LA SITUATION DE LA FRANCE AU SEIN DE L'UNION EUROPÉENNE En termes de comparaisons européennes, on opposera la situation défavorable de la France chez l'homme et la situation favorable chez la femme (2). Chez l'homme, la France présente des taux de cancer supérieurs aux taux des autres pays européens. Elle occupe le premier rang des pays européens pour la mortalité générale par cancer comme pour la mortalité prématurée par cancer, en lien avec les cancers des voies aéro-digestives supérieures et les cancers du poumon. Chez la femme, la France présente au sein de l'Europe des taux d'incidence et de mortalité intermédiaires, entre les pays du Nord à taux élevés et du Sud à taux faibles. La France est parmi les pays européens celui où les taux de mortalité pour l'ensemble des cancers sont parmi les plus faibles. Concernant les localisations accessibles à la prévention (sein, utérus, colon-rectum), la France présente des taux de mortalité prématurée intermédiaires, située devant les pays du Nord et derrière les pays du Sud de l'Europe. INCIDENCE COMPARATIVE ESTIMÉE DES CANCERS ENTRE LES PAYS DE L'UE
II.- DES INÉGALITÉS INACCEPTABLES La mortalité générale par cancer présente globalement des variations modérées entre régions françaises avec un écart par rapport à la moyenne nationale allant de - 19 % (Midi-Pyrénées, Corse) à + 13 % (Bretagne, Champagne-Ardenne). En termes de mortalité prématurée par cancer, les variations observées sont plus importantes : par rapport à la moyenne nationale, les variations de celle-ci sont les plus élevées dans les régions Nord-Pas-de-Calais (+ 43,6 %), Bretagne (+ 17 %), Champagne-Ardenne (+ 14,8 %), Haute-Normandie (+ 19,5 %) et Basse-Normandie (+ 10,1 %). Ces fortes inégalités sont inacceptables. S'agissant du cancer du poumon, une étude de la Caisse nationale d'assurance-maladie met en évidence des disparités importantes d'un sexe à l'autre selon les régions et les départements. Ainsi, le taux d'incidence du cancer du poumon masculin est le plus élevé dans les régions du Nord et de l'Est de la France : Champagne-Ardenne (55,1 pour 100.000 hommes) Lorraine (51,1), Nord-Pas-de-Calais (50,6), Haute-Normandie (48,9), Franche-Comté et Picardie (47,6). Dans la population féminine on retrouve des chiffres élevés, supérieurs à la moyenne nationale (8,4) dans le quart Nord-Est, notamment en Lorraine (10,4). L'incidence est également élevée dans le Sud-Ouest et sur le pourtour méditerranéen. A.- UNE MÉCONNAISSANCE DES FINANCEMENTS ACCORDÉS À LA LUTTE CONTRE LE CANCER Il est indispensable pour mener une politique de lutte contre le cancer de connaître le coût global que représente cette pathologie à la fois en termes de soins, mais aussi en termes de dépistage, d'arrêts de travail. Or, les données disponibles restent très lacunaires. En vertu de l'article L. 1415-2 du code de la santé publique, la première mission de l'Institut national du cancer consiste à observer et à évaluer le dispositif de lutte contre le cancer. En son sein, le département « sciences humaines - économie du cancer » a notamment pour compétence d'évaluer le coût global du cancer en France. Une première étude devrait être rendue publique au courant de l'été. B.- LE COÛT DU CANCER EN FRANCE Selon les informations transmises à votre Rapporteur par la Caisse nationale d'assurance-maladie, en 2004, le montant global pour l'assurance maladie de la prise en charge des patients en affection de longue durée (ALD) pour cancer était de 14 milliards d'euros dont 2,9 milliards pour le cancer du sein et 1,6 milliard pour le cancer de la prostate. (3) Le tableau suivant retrace l'évolution des crédits de l'assurance-maladie depuis 2000 :
(1) tous régimes confondus Source Cnamts - DSES mai 2006 Les principaux postes de dépenses sont détaillés ci-dessous : PRINCIPAUX POSTES DE DÉPENSES DES MONTANTS REMBOURSÉS (en millions d'euros)
(1) Régime général (2) Dispositifs médicaux : tous les produits et prestations prévus sur une liste définie réglementairement (matériel de maintien à domicile, oxygénothérapie, prothèse articulaire, stimulateur cardiaque, fauteuil roulant,...) Source : Institut national du Cancer ; enquête coût et fréquence La Caisse nationale d'assurance-maladie estime que les arrêts de travail et les rentes d'invalidité représentent environ 900 millions d'euros (600 millions d'euros pour les indemnités journalières et 300 millions d'euros pour les rentes d'invalidité), le coût de la prise en charge des personnes atteintes de cancer peut donc être estimé à 16 milliards d'euros environ. I.- LES LIMITES DE LA POLITIQUE DE LUTTE Les limites de la politique de lutte contre le cancer en France font l'objet d'un constat largement partagé, comme le montrent les rapports du Parlement (4), de la Cour des comptes (5) ou les conclusions de la Commission d'orientation pour le cancer, ainsi que les interlocuteurs auditionnés par votre Rapporteur. Bien que notre système de santé soit reconnu comme l'un des meilleurs du monde, que l'offre de soins soit diversifiée et que nous bénéficions de centres d'excellence remarquables, les points faibles dont souffre en France la lutte contre le cancer restent nombreux. La prévention et le dépistage restent insuffisamment développés. La généralisation du dépistage organisé du cancer du sein ne progresse que lentement et les politiques de prévention visant à lutter contre l'alcoolisme et le tabagisme manquent de moyens. Les données épidémiologiques sont insuffisantes, notamment dans le domaine de la santé au travail, comme l'ont montré les travaux de la mission d'information sur les risques et les conséquences de l'exposition à l'amiante (6). S'agissant de l'offre de soins, les acteurs sont nombreux mais ne coopèrent pas assez, le système est cloisonné et les pratiques hétérogènes. En raison d'un niveau d'équipement parfois insuffisant, les délais d'accès aux soins sont trop longs, en particulier pour l'imagerie médicale. De plus, alors que la demande de soins en cancérologie est croissante, la baisse de la démographie médicale et l'attractivité restreinte des carrières en oncologie font craindre une pénurie de moyens humains dans ce secteur. Sont aussi constatées des disparités géographiques et sociales. Ainsi en termes de mortalité : l'espérance de vie, une fois le diagnostic établi, est six fois moindre dans certaines zones de notre territoire que dans d'autres. Disparités également dans l'accès aux soins : le délai moyen d'attente pour une IRM qui est à l'heure actuelle de 24,8 jours, recouvre des délais réels qui varient de 17 à 54 jours suivant les régions. Disparités aussi dans la qualité des soins, suivant les établissements. Ainsi, 50 % des établissements qui opèrent des cancers du sein font moins de vingt interventions par an. S'agissant de la recherche, les efforts sont beaucoup trop dispersés. La taille moyenne d'une unité de recherche est de 3,5 chercheurs. Les financements publics sont insuffisants : l'effort financier de recherche reste en grande partie assuré par les associations nationales (Ligue contre le Cancer, ARC) et par l'industrie pharmaceutique. La valorisation de la recherche est insuffisante. Le système de recherche clinique est inefficace (95 % des nouveaux essais ne vont pas jusqu'à leur terme) et pas assez développé : moins de 3 % des patients sont inclus dans des essais de recherche clinique. Le secteur privé est quasiment exclu de la recherche clinique. De façon générale, il existe un véritable cloisonnement entre soins et recherche. Le retard de notre pays en matière de recherche de « transfert » (c'est-à-dire la génération de nouvelles méthodes diagnostiques ou thérapeutiques à partir des données acquises par la recherche fondamentale) est aussi préoccupant. La création de tumorothèques constitue un progrès, cependant ces crédits restent morcelés et il n'existe aucun financement pérenne dans les hôpitaux (personnel, logistique...). En outre la prise en charge psychologique et sociale des malades et de leurs proches, comme le soutien à la réinsertion sociale, sont encore limités. II.- LE PROGRAMME NATIONAL DE LUTTE CONTRE LE CANCER Les premiers États généraux des patients atteints de cancer, organisés en décembre 1998 par la Ligue nationale contre le cancer, ont donné lieu pour la première fois à des revendications sur les attentes des malades. Le programme national de lutte contre le cancer (2000-2005), dit aussi « Plan Gillot » a été lancé en février 2000 par le gouvernement de Lionel Jospin : l'objectif était de faire de la lutte contre le cancer une priorité de santé publique et de mettre en place une politique globale associant les différents acteurs. L'ensemble des aspects de la lutte contre le cancer était concerné : soins, dépistage, recherche, droits des malades.... De nombreuses mesures emblématiques de l'actuel Plan Cancer figuraient en réalité dans ce programme : mise en place d'un dispositif d'annonce spécifique du cancer, amélioration du financement des molécules innovantes, généralisation du dépistage organisé, renforcement des équipements, labellisation des pratiques médicales... L'encadré suivant détaille les différentes mesures prévues. PROGRAMME NATIONAL DE LUTTE CONTRE LE CANCER (2000-2005) Objectif 1 : réduire les risques de cancer par une prévention adaptée - renforcement de la lutte contre le tabagisme ; - renforcer la lutte contre l'alcoolisme ; - renforcer la prévention contre les mélanomes ; - renforcer les actions de prévention en matière de nutrition. Objectif 2 : généraliser des programmes de dépistage performants - généralisation du dépistage organisé du cancer du sein ; - extension du dépistage du cancer du col de l'utérus ; - extension du dépistage du cancer colo-rectal. Objectif 3 : favoriser en permanence la qualité de la prise en charge - réduire les inégalités en améliorant l'organisation des soins (meilleure prise en compte de cette priorité dans les SROS et les programmes régionaux de santé) ; - favoriser l'accès aux techniques innovantes (améliorer la diffusion de pet-scan et renforcer l'équipement en radiothérapie) ; - améliorer l'offre de greffons ; - permettre à toutes les personnes atteintes de cancer de bénéficier des traitements de chimiothérapie et de radiothérapie les plus adaptés à leur situation par un financement adapté ; - améliorer la prise en charge initiale par la mise en place d'un dispositif spécifique d'annonce du cancer ; - améliorer l'accès aux tests de prédisposition génétique en cancérologie ; - améliorer les pratiques (mise en place des recommandations de pratiques cliniques, mise en place d'un dossier médical minimum commun) ; - améliorer la prise en charge à domicile. Objectif 4 : améliorer les conditions de vie et garantir les droits des malades - améliorer les conditions de vie et garantir les droits des malades et améliorer l'information ; - améliorer la prise en charge psychologique, en systématisant cette prise en charge dans le cadre d'un travail en réseau ; - mieux prendre en charge l'ensemble des besoins des personnes cancéreuses (nutriments oraux) ; - développer les soins palliatifs en établissements, à domicile et en réseaux ; - généraliser la prise en charge de la douleur des patients cancéreux ; - améliorer les procédures de reconnaissances des maladies professionnelles et l'information du public et des médecins sur ces procédures. Objectif 5 : mieux connaître pour mieux agir - consolider le dispositif de surveillance des cancers ; - évaluer le dépistage et son impact sur la maladie ; - développer les connaissances sur le rôle des facteurs d'environnement ; - améliorer l'effort de recherche et la coordination notamment dans le cadre du programme hospitalier de recherche clinique. III.- UNE PRIORITÉ PRÉSIDENTIELLE Une commission d'orientation sur le cancer a été mise en place le 1er septembre 2002 pour dresser un bilan des forces et faiblesses du dispositif de lutte existant, puis identifier des priorités. Ce travail a servi de base au Plan Cancer lancé le 24 mars 2003 par le Président de la République qui comprend 70 mesures destinées à renforcer la lutte contre le cancer dans tous les domaines : prévention, dépistage, recherche, soins, accompagnement des malades... Une mission interministérielle pour la lutte contre le cancer, créée par un décret du 7 mai 2003 (7)et dirigée par Pascale Briand, a mis en place les premières actions du Plan. Sept cancéropôles ont été ainsi constitués en juillet 2003. La loi du 9 août 2004 relative à la politique de santé publique a créé l'Institut national du cancer. Dans un premier temps a été mis en place un GIP de préfiguration, en juillet 2004, avant que soit mis en place définitivement l'Institut national du cancer le 24 mai 2005. Les crédits consacrés au Plan Cancer entre 2003 et 2005 sont retracés dans le tableau suivant : FINANCEMENT DU PLAN CANCER ENTRE 2002 ET 2006 (en millions d'euros)
Source : Institut national du cancer CHAPITRE III .- L'INSTITUT NATIONAL DU CANCER : I.- LA MISE EN PLACE DE L'INCa A.- LA MISE EN PLACE D'UN ORGANISME NOUVEAU : UNE QUESTION DÉBATTUE La lutte contre le cancer fait intervenir une multiplicité d'acteurs : il existe un réel besoin d'un pilote qui donne une impulsion et coordonne leurs actions. Cependant, la création d'un organisme spécifique chargé de piloter la politique de lutte contre le cancer n'est pas toujours apparue comme une évidence et a fait l'objet de débats. Ainsi, dans son rapport sur la politique de lutte contre le cancer (8), la mission d'information de la commission des Affaires sociales du Sénat constate en 2001 que deux solutions sont envisageables : soit créer une nouvelle structure administrative « ad hoc » qui, constituée sous la forme d'une « agence » ou d'un « Institut national du cancer », regrouperait l'ensemble des moyens disponibles pour organiser efficacement la lutte contre le cancer, soit confirmer la responsabilité fondamentale de l'État en ce domaine, en confiant à l'administration compétente, c'est-à-dire au ministère de la Santé, la tâche de définir et de mettre en œuvre la politique nationale de lutte contre le cancer. Elle opte pour la seconde option et conclut que « la responsabilité de la définition et de la mise en œuvre d'une politique nationale de lutte contre le cancer incombe au ministère de la santé et, plus particulièrement (et sans vouloir ignorer les compétences et le rôle de la Direction générale des Hôpitaux en ce domaine), à la Direction générale de la santé. » B.- L'INSTITUT NATIONAL DU CANCER L'INCa a été créé par l'article 33 de la loi n° 2004-806 du 9 août 2004 relative à la politique de santé publique et effectivement mis en place en mai 2005, sous la direction du professeur David Khayat. L'article L. 1415-2 du code de la santé publique confie à l'Institut une mission générale de « coordination » des actions de lutte contre le cancer : cela exclut qu'il devienne un opérateur supplémentaire dans le domaine des soins et de la recherche et implique qu'il agisse dans le « faire faire » et non dans le « faire ». L'article énumère, par ailleurs, ses missions : 1°) la première mission consiste à observer et à évaluer le dispositif de lutte contre le cancer ; 2°) la deuxième mission relève de la partie « soins » de la lutte contre le cancer : il s'agit de la « définition de référentiels de bonnes pratiques et de prise en charge » ainsi que de la fixation « de critères d'agrément » ; 3°) l'INCa est également chargé d'assurer l'information des professionnels et du public sur l'ensemble des problèmes relatifs au cancer ; 4°) la quatrième mission concerne la formation. Il s'agit d'une compétence partagée, puisque l'institut participe à « la mise en place et à la validation d'actions de formation » ; 5°) outre les soins, la recherche contre le cancer sera le domaine-clef des compétences de l'institut. Ses missions comprennent non seulement la coordination mais aussi la mise en œuvre et le financement des actions de recherche. L'INCa, outre la fixation de critères de qualité, est également chargé de la délivrance de « labels » aux entités et organisations de recherche en cancérologie (dont les cancéropôles) respectant des standards. Cette délivrance de labels s'opère « en liaison avec les organismes publics de recherche concernés » : il s'agit notamment de l'INSERM et du CNRS ; 6°) la mission de coordination vise spécifiquement la collaboration entre les organismes publics et privés sur tous les aspects de la lutte contre le cancer (prévention, épidémiologie, dépistage, recherche, enseignement, évaluation, soins et évaluation). À cet effet, l'INCa développe et suit des « actions communes entre opérateurs publics et privés en cancérologie » ; 7°) l'INCa participe au développement d'actions européennes et internationales ; 8°) Il peut être saisi par tout ministre intéressé pour réaliser des expertises en matière de cancérologie et de lutte contre le cancer. Enfin, il établit un rapport d'activité qu'il transmet au Gouvernement et au Parlement. Afin de donner à l'INCa l'autonomie et la souplesse de gestion nécessaires à l'accomplissement de ses missions - notamment celle de développer un cadre de coopération stable entre les acteurs de la lutte contre le cancer, publics et privés et de financer ou de piloter des projets multipartenariaux -, il a été constitué sous la forme d'un groupement d'intérêt public (article L. 1415-3 du code de la santé publique), placé sous cotutelle des ministères de la Santé et de la Recherche. Son conseil d'administration associe les partenaires concernés, aux côtés des principaux ministères compétents. Assisté d'un Comité scientifique - composé à moitié de personnalités étrangères -, et d'un comité de déontologie, l'INCa a également mis en place un comité d'usagers et de malades. La place exacte de l'INCa, qui a une compétence transversale en matière de cancer, dans le paysage sanitaire n'est cependant pas claire. Les débats législatifs ont d'ailleurs fait apparaître cette ambiguïté. Ainsi, lors de la séance du 8 octobre 2003, M. Jean-Marie Le Guen a constaté : « il faudra, monsieur le ministre, que vous nous donniez quelques réponses. En commission, on nous a dit que l'Institut ne serait qu'une « tête de réseau » : c'est l'expression qui a été employée, puisque, depuis le début de ce débat, il s'agit ici de science administrative, qui est chose assez précise (...) Pouvez-vous nous dire ce qu'est une « tête de réseau » d'un point de vue administratif ? Quelles sont exactement les fonctions de celle-ci et comment s'articule-t-elle avec d'autres instituts de recherche, notamment avec l'INSERM ? ». En 2005, l'INCa a été doté d'un budget de 69,2 millions d'euros, dont 35 millions d'euros proviennent du ministère de la Recherche et 34,23 millions d'euros du ministère de la Santé. En 2006, le budget de l'Institut national du cancer est de 106,12 millions d'euros. La répartition prévisionnelle des dépenses de l'INCa est détaillée dans le tableau suivant :
Source : Institut national du cancer La progression des effectifs a été très forte puisque ceux-ci sont passés de 17 équivalents temps plein (ETP) en décembre 2004 (sans personnel mis à la disposition de structures extérieures) à 78 ETP en juillet 2005 (auxquels s'ajoutent 5 ETP pour des mises à disposition auprès de structures extérieures), et à 140 ETP en décembre 2005 (auxquels s'ajoutent 40 ETP mis à disposition). Enfin, l'état prévisionnel des recettes et des dépenses 2006 a prévu 189 ETP pour le personnel propre de l'Institut, auxquels s'ajoutent 73 ETP mis à la disposition de structures extérieures (notamment des « post-doc » et des « thésards » auprès de laboratoires). B.- LE CONTRÔLE DES DÉPENSES DE L'INCa 1.- Des dépenses qui pourraient être davantage maîtrisées Suite à une polémique sur la gestion de l'Institut national du Cancer (INCa) relayée par la presse,votre Rapporteur a été conduit à effectuer un contrôle sur pièces et sur place dans cet organisme, le jeudi 23 mars et le lundi 3 avril derniers. Le compte rendu de ce contrôle figure en annexe au présent rapport. Par ailleurs, le ministre de la Santé et des solidarités et le ministère délégué à l'Enseignement supérieur et à la recherche ont demandé au ministre de l'Économie, des finances et de l'industrie délégué au budget et à la réforme de l'État un « contrôle approfondi » de l'Institut. Un rapport d'audit du contrôle général, économique et financier a été remis le 19 juin 2006 au ministre de l'Économie. (9) Les critiques sur la gestion de l'Institut national du Cancer ont, en partie, pour origine un courriel anonyme, vraisemblablement écrit par un salarié de l'INCa, qui dénonce un fonctionnement « dispendieux » de l'organisme. Une plainte pour diffamation a d'ailleurs été déposée par le Président de l'Institut. Ce courriel anonyme a semblé à votre Rapporteur, au regard des vérifications qu'il a pu faire lors de sa visite, largement diffamatoire : - l'auteur de ce courriel prétend, par exemple, que les frais de fonctionnement représentent 32 % de la dotation de l'INCa. Or, selon les données qui ont été fournies, ceux-ci s'élèvent en réalité à 11,21 millions d'euros en 2005, soit 19,5 % du budget total de l'INCa. De plus, si l'on excepte le coût de l'installation de l'Institut dans ses nouveaux locaux, le budget de fonctionnement ne représente que 15 % de la dotation globale de l'Institut. Le rapport du contrôle général économique et financier note cependant que dans les données fournies par l'INCa certaines dépenses n'ont pas été prises en compte dans le numérateur (dépenses téléphoniques, frais de mission, acquisition d'immobilisation et amortissements...) ce qui minore le pourcentage des frais de fonctionnement par rapport au budget total de l'INCa ; - il n'est pas fait mention, dans le compte financier 2005, de frais de restauration d'un montant de 1 million d'euros, ou de frais de déplacement en hélicoptère du professeur Khayat. S'agissant du parc de voitures de fonction, l'INCa a indiqué posséder 6 véhicules ; - les travaux d'aménagement des locaux situés dans le XVème arrondissement de Paris représentent, dans le compte financier 2005, 445.792,26 euros, montant qui paraît incompatible avec les allégations selon lesquelles le seul aménagement du bureau du professeur Khayat aurait coûté 300.000 euros ; - s'agissant du recours de l'INCa à des sociétés prestataires de service, pour lequel le courriel souligne l'absence d'appels d'offre, la directrice générale a indiqué que l'INCa avait eu recours, en vertu de son règlement interne, à une procédure très formalisée alors que les montants en cause étaient inférieurs aux seuils réglementaires. Le rapport du contrôle général économique et financier note cependant « l'existence de marges de progrès » et cite plusieurs exemples qui révèlent que les appels d'offre auraient pu être gérés avec plus de rigueur. Par ailleurs, le niveau des salaires est contrôlé par le ministère de l'Économie, des Finances et de l'Industrie. La grille de salaires retenue pour encadrer les traitements des différents agents de l'organisme est calquée sur celle applicable dans les agences de sécurité sanitaire. Ainsi, dans une lettre du 23 mai 2005 adressée à l'INCa, le directeur-adjoint de la direction du budget indique qu'il « considère qu'il convient de maintenir une politique salariale commune aux agents contractuels intervenant dans le domaine de la santé publique en appliquant à l'INCa un cadre de rémunération défini par référence aux grilles appliquées aux agents contractuels des agences sanitaires régies par le décret n° 2003-224 du 7 mars 2003. Ces grilles permettent d'accueillir, dans les agences sanitaires et dans la Haute autorité en Santé, des personnels scientifiques sur des emplois exigeant un niveau d'expertise et de responsabilité tout à fait comparable à celui requis par l'Institut national du cancer ». Le traitement de la directrice générale est comparable à celui d'un directeur d'hôpital. En revanche, il a été fait état d'un traitement de 180.000 euros annuel pour l'ancien directeur général de l'Institut. Le montant de ce traitement, qui n'a été versé cependant que pendant trois mois compte tenu de la démission de la personne concernée, est assez inhabituel. Il convient de noter qu'aucune indemnité de licenciement ne semble lui avoir été versée lors de son départ. Le rapport d'audit du contrôle général économique et financier constate : « Sur les 10 plus hautes rémunérations de l'INCa constatées au 1er avril 2006, 4 se trouvaient à la limite supérieure de la grille, et 4 au-delà de la grille. Pour ce qui est des 4 rémunérations au-delà de la grille, les embauches avaient été antérieures à l'encadrement du 15 juin 2005. En tout état de cause, elles avaient fait l'objet d'une validation et ont été visées par le représentant du Contrôle économique et financier. De même avait été approuvée la rémunération du Directeur général du GIP de préfiguration, dont le niveau élevé a créé un précédent qui a pesé ultérieurement sur la pyramide salariale. On notera un cas particulier, qui illustre certaines pratiques du secteur de la santé : un Directeur de l'INCa (3ème rémunération de l'Institut) a vu sa rémunération plus que doubler lors de son embauche. Sans doute ce Directeur d'hôpital disposait-il avant sa mise en disponibilité et son entrée à l'INCa d'un logement de fonction et une augmentation significative de la rémunération était-elle nécessaire pour en permettre l'embauche. Il reste que cette situation comporte un niveau de rémunération qui compte tenu de l'âge et de l'expérience de l'intéressé, s'avère hors des pratiques usuelles des organismes publics financés par le budget de l'État, et qu'elle peut être critiquée. » Le rapport note aussi le paiement irrégulier d'heures supplémentaires pour un cadre de l'INCa, et l'existence de rémunérations (principales ou accessoires) assurées par des voies autres que celui du contrat de travail. Votre Rapporteur a aussi constaté qu'une indemnité de 120.000 euros en faveur du président a été provisionnée dans le budget prévisionnel pour 2006. Une dotation de 238.285 euros est prévue au titre de cette indemnité et du salaire de deux secrétaires. Le Professeur David Khayat a cependant signalé qu'il comptait conserver son statut de bénévole à l'Institut, sa rémunération étant assurée par son poste de chef de service d'oncologie et de professeur de cancérologie et qu'il ne percevrait pas, par conséquent, cette indemnité. Les comptes de l'Institut ne font état d'aucun logement de fonction. Seule la directrice générale a conservé un logement de fonction à l'hôpital de la Pitié Salpêtrière. Par ailleurs, il a été confirmé à votre Rapporteur que six personnes recrutées par l'INCa appartiennent effectivement à la famille de certains directeurs, ce qui est tout à fait regrettable. S'agissant de la politique immobilière, les locaux actuels à Boulogne-Billancourt sont mis gratuitement à disposition de l'Institut par le Conseil général des Hauts-de-Seine et par la ville de Boulogne-Billancourt pendant la construction des locaux définitifs, situés sur l'Île Seguin. Cependant, le bail des locaux précédents a été conclu, en 2004, pour une durée incompressible de 4 ans. Le loyer étant de 300.000 euros par trimestre, le budget prévisionnel pour 2006 fait état d'une provision de 900.000 euros devant permettre de payer les loyers pendant trois trimestres. Certes, les locaux actuels sont mis à disposition de l'INCa par la ville de Boulogne-Billancourt et par le département. Si cette opération est avantageuse pour l'INCa et lui évite de payer deux loyers, ces localisations sont toutes les deux à la charge du contribuable. Le projet de l'INCa est qu'un établissement public dédié à la gestion du personnel hospitalier lui succède dans ces locaux et que la continuité de la présence d'un organisme de l'État soit assurée. Cependant, cet établissement public n'a pas encore été créé. Si une entreprise devait succéder à l'INCa avant le terme incompressible du contrat, l'Institut pourrait être amené à devoir payer des dommages et intérêts non négligeables. S'agissant des futurs locaux, le rapport du contrôle général économique et financier s'inquiète du surdimensionnement de ceux-ci et considère que l'hypothèse d'une surface de 8.000 m2 devra être revue à la baisse (les locaux actuels faisant 4.261 m2) ainsi que le coût de ces locaux, estimé en juin 2006, à 17,4 millions d'euros (l'estimation initiale s'élevant à 14,9 millions d'euros). Cette augmentation de la surface et des coûts est attribuée à différents facteurs : « Le différentiel important [des coûts] s'explique d'une part par l'apparition de difficultés techniques non connues au moment de l'analyse des offres des villes candidates [...] et d'autre part par les contraintes d'aménagement du projet lié à son caractère emblématique : l'Institut national du cancer doit être la maison des malades et la maison des chercheurs. La concrétisation architecturale de cette volonté comporte des incidences fortes sur les mètres carrés qui y sont dévolus et donc sur le coût du bâtiment [...] ». Cette justification n'apparaît pas à votre Rapporteur pleinement convaincante. En outre, votre Rapporteur s'interroge sur le niveau de certaines dépenses qui, sans être totalement injustifiées, sembleraient pouvoir faire l'objet d'une gestion plus stricte. Peuvent être cités, par exemple, dans le compte financier 2005 ; - les frais de travaux d'entretien et de réparation des locaux du XVème arrondissement de Paris - dans lesquels l'INCa a été installé environ une année - et de ceux de Boulogne (1 million d'euros) ; - les frais de déplacements, de missions et de réception (1,04 million d'euros) qui comprennent notamment les frais de voyage et de déplacements (237.326 euros) et les frais de réception (453.141 euros) (10) ; - l'achat du mobilier pour les locaux du XVème arrondissement de Paris et de Boulogne (726.292 euros) (11), soit un budget de 3.926 euros de mobilier par agent. L'INCa ayant été créé au premier semestre 2005, ces frais, qui ne concernent que la période comprise entre le mois de juillet et le mois de décembre 2005, semblent quelque peu excessifs. Le contrôleur financier a d'ailleurs fait part de ses inquiétudes au directeur général de la Santé sur les frais de transports de l'INCa. Il a, par ailleurs, confirmé que l'INCa est soumis à la réglementation du ministère de l'Économie, des Finances et de l'Industrie sur le plafonnement des frais de missions. Le montant des frais de mission et de déplacement (1 million d'euros pour six mois) et l'examen détaillé du budget de certains déplacements amènent à se demander si le plafonnement des frais de missions est effectivement respecté. Une demande de dérogation a été demandée par l'Institut. Cependant, une annexe du règlement budgétaire, financier et comptable de l'Institut a autorisé les dépassements, avant même que l'Institut ait reçu l'autorisation écrite du ministère des Finances. S'agissant du budget prévisionnel pour 2006, certaines dépenses prévisionnelles semblent élevées : il s'agit notamment des dépenses relatives au magazine d'information bimestriel (710.971 euros), aux conférences de presse (122.829 euros), aux colloques, congrès, séminaires, et conférences (257.314 euros), aux dépenses d'informatique (1,531 million d'euros) (12) et au budget de la Présidence du Conseil d'administration (510.645 euros). Ce dernier budget se décompose de la manière suivante : 238.285 euros pour financer les deux postes de secrétaires et pour provisionner l'indemnité du Président du Conseil d'administration, 30.000 euros de colloques et de séminaires, 150.000 euros de frais de missions, 6.500 euros de collations, 25.760 euros de frais de bureau, et 10.000 euros de consommations téléphoniques. Au 31 mars 2006, seuls 86 millions d'euros avaient été mandatés, ce qui laisse penser que les prévisions de dépenses étaient trop importantes : des prévisions plus serrées auraient certainement été de nature à limiter les allégations relatives à des frais somptuaires. Le rapport d'audit précité préconise, pour une meilleure maîtrise de la dépense, d'adapter le contrôle économique et financier afin d'assurer une présence plus forte de celui-ci. Par ailleurs, la fongibilité des crédits, adoptée dans le cadre de la loi organique relative aux lois de finances, est jugée excessive en laissant des marges de manœuvre trop grandes à la direction par rapport au vote du budget par le Conseil d'administration. Elle l'est d'autant plus, que les virements de crédits en cours d'exercice ont fait l'objet d'un formalisme allégé par rapport aux prescriptions du règlement, sans ratification du Conseil d'administration. Votre Rapporteur conclut qu'il est nécessaire que l'INCa mette en œuvre une gestion plus rigoureuse, notamment de ses dépenses de fonctionnement. Une réflexion devra être menée sur la croissance des effectifs de l'INCa, et sur l'utilité pour un tel organisme « tête de réseau » d'avoir quasiment autant d'effectifs que des administrations centrales. La gestion des marchés publics et la politique immobilière devront aussi faire l'objet d'une attention spéciale dans un objectif de meilleure maîtrise de la dépense publique. 2.- Le problème de la gouvernance de l'INCa Cependant, plus fondamentalement, votre Rapporteur a constaté que ces polémiques résultaient, pour partie, de dysfonctionnement dans la gouvernance de l'INCa. En effet, le Conseil d'administration n'a pas été suffisamment associé aux décisions et il n'a pas été en mesure de jouer pleinement son rôle d'orientation stratégique. Le rapport d'audit note ainsi que les réunions du conseil ont été peu nombreuses, les ordres du jour très chargés, alors que les réunions sont jugées courtes, beaucoup de membres se faisant représenter. Le règlement intérieur a été examiné en Conseil d'administration seulement un jour après la signature de l'arrêté nommant les sept représentants de l'État et les huit personnalités qualifiées. Ces textes ont été présentés d'emblée au Conseil comme « extrêmement techniques », ce qui n'encourageait pas les questions et les amendements. En outre, le Président a suggéré « de prononcer une approbation sous réserve de critiques, de remarques ou de suggestions [...] qui parviendraient sous huitaine à l'Institut » Une telle procédure n'a pas permis au Conseil de se prononcer nettement sur le règlement intérieur. De même, le Conseil d'administration ne se prononce que sur le budget prévisionnel et n'a pas connaissance détaillée des dépenses effectives de l'Institut par destinations (13). L'exercice de la tutelle ne semble pas, en outre, avoir été facilité : une réunion organisée sans pré-conseil d'administration préalable, a dû être reportée à la demande des ministères de tutelle. S'agissant de la direction de l'Institut, le rapport du contrôle général économique et financier note que les hésitations concernant les rôles respectifs du Président et de son directeur général ont reçu, par le biais du règlement intérieur et des délégations du 8 août 2005, une solution qui n'est pas pleinement satisfaisante sur le plan juridique. Il conclut : « une direction composée d'un président et d'un directeur général nommés par décret pour 5 ans, le premier à qui la convention constitutive de l'INCa donne pleine compétence, mais qui délègue la quasi-totalité de ses compétences au second, n'est pas gage de clarté et stabilité. » De même, le conseil scientifique, n'a pas été en mesure, comme le Conseil d'administration, de jouer pleinement son rôle. Il n'a été réuni que trois fois. Le rapport d'audit constate un écart « regrettable » entre les minutes des réunions et le compte rendu. Il regrette, par ailleurs, que le compte rendu de l'action de l'INCa pour 2005 et le plan d'action pour 2006 ne fassent pas de références précises aux orientations du Conseil scientifique, et que les recommandations du Conseil ne soient pas explicitement prises en compte. Les instances consultatives de l'INCa, - le comité de déontologie et le comité des malades - ne semblent pas non plus avoir été en mesure de trouver leur place et manquent d'autonomie. Plus globalement, les différents intervenants auditionnés par votre Rapporteur ont regretté un fonctionnement de l'INCa très centralisé. « Syndrome de la tour d'ivoire », « un fonctionnement tourné vers lui-même », « un organisme très centralisateur », les jugements des différents intervenants auditionnés par votre Rapporteur révèlent les dysfonctionnements dans la gouvernance de l'INCa. La recommandation faite par le contrôle général économique et financier de remanier au plus vite la gouvernance de cet institut lui semble tout à fait pertinente. Il apparaît indispensable de : - valoriser le rôle du Conseil d'administration et d'impliquer davantage les différents partenaires associés à la gouvernance du Plan Cancer. Le Conseil a un rôle indispensable à jouer en termes de définition d'une stratégie générale et de priorités. Il doit être notamment davantage impliqué sur chacune des décisions concernant l'INCa (organigramme, exécution budgétaire...) ; - garantir la place et l'autonomie du comité des malades et du comité de déontologie ; - réviser les dispositions du règlement intérieur relatives à l'articulation entre le président et le directeur général ; - modifier l'article L. 1415-4 du code de la santé publique et prévoir la mise en place d'un commissaire du Gouvernement, afin que les diverses administrations intéressées aient une position mieux coordonnée. Plus fondamentalement, votre Rapporteur est persuadé que ces tensions sont en partie liées au développement de l'INCa qui doit trouver une place concertée au sein du réseau des agences de sécurité sanitaire et dans le paysage de la recherche contre le cancer. Il est important de souligner que les difficultés actuelles résultent en grande partie de l'ambiguïté de la place de l'INCa et de la complexité d'organiser les relations entre l'État - qui a une compétence régalienne et transversale en matière de santé - et l'INCa qui a une compétence transversale dans le domaine du cancer. Une convention du 21 mars 2005 entre le ministère et l'INCa définit leurs relations. Elle ne clarifie guère le rôle de pilote ou de tête de réseau de l'Institut. Le rapport d'audit constate ainsi que « cet entrelacs présente des ambiguïtés. La « coordination » ou le « pilotage » font sens commun mais guère limite juridique stable, valant pour tous. Le ministre de la Santé est le responsable politique du Plan Cancer. L'INCa est garant de sa mise en œuvre ; il est un opérateur de l'État au sens de la LOLF, un démembrement budgétaire voire normalisateur, mais non un opérateur de mise en œuvre. Sans doute agence d'information, de régulation, d'évaluation, de financement, il affecte les prérogatives des directions du ministère, représentées à son conseil d'administration. Certains peuvent le considérer comme « un service du ministère », d'autres comme un concurrent ou un doublon. » Ainsi des tensions ont pu apparaître entre l'INCa et la direction générale de la santé (DGS) concernant le transfert des DRASS vers l'INCa de la compétence en matière de dépistage du cancer et d'un budget de 20 millions d'euros. Auditionné par votre Rapporteur, le directeur général de la Santé a indiqué que l'exercice de la tutelle sur l'INCa s'avérait particulièrement difficile : l'Institut semble considérer bénéficier d'une certaine indépendance, compte tenu de la priorité présidentielle accordée à la lutte contre le cancer. Malgré la présence du directeur général de la Santé au Conseil d'administration, un certain manque de transparence sur les activités et les comptes de l'INCa a pu être constaté. De même, des demandes d'expertise faites par la direction sont restées sans réponses. Un projet de convention entre la DGS et l'INCa a été préparé. Suites aux vives tensions qui sont apparues entre ces deux organismes, il n'a pas abouti. Des négociations seraient cependant actuellement en cours. Votre Rapporteur reviendra ultérieurement sur les conséquences de cette situation sur le pilotage de la politique de dépistage. En revanche, les relations entre la direction de l'hospitalisation et de l'organisation des soins (DHOS) et l'INCa ont été facilitées par la mise en place d'une convention, signée le 8 juillet 2005. Le recrutement par l'INCa de dix scientifiques de l'Institut national de veille sanitaire, d'une douzaine de l'Institut national de prévention et d'éducation pour la Santé et de deux agents de la direction générale de la Santé, du fait de propositions de salaires plus importants, a pu aussi créer des tensions dans un contexte où les agences sanitaires éprouvent de grandes difficultés à recruter du personnel scientifique de haut niveau. Il a été indiqué que l'INCa, malgré l'existence d'une grille de salaire calquée sur celle des agences sanitaires, a pu proposer des salaires entre 10 et 30 % supérieurs à ceux constatés dans ces agences. Plus généralement se pose la question de l'articulation entre les missions de l'INCa et celles de différentes agences de sécurité sanitaire. La politique de prévention relative au tabac et à l'alcoolisme doit-elle relever de l'INPES (Institut national de prévention et d'éducation pour la santé), en tant que facteur général de pathologies ou être de la compétence spécifique de l'INCa, en tant que facteur de cancer ? De même, l'INCa finance un observatoire des cancers (1,96 million d'euros), alors que l'Institut national de veille sanitaire a une compétence générale de santé publique dans ce domaine. Cette même question se pose également en matière d'épidémiologie du cancer, actuellement partagée entre l'INVs (Institut de veille sanitaire), l'INCa et l'AFSSET (Agence française de sécurité sanitaire de l'environnement et du travail). Ainsi, malgré l'existence d'une convention entre l'INCa et la Haute autorité de santé sur le partage de leur travail, les compétences respectives de ces deux organismes - notamment en matière de labellisation des équipes médicales -mériteraient d'être éclaircies. Gérard Coulomb, directeur de la HAS, auditionné par votre Rapporteur, a, en effet, souligné le fait que la législation elle-même était productrice d'ambiguïtés, et qu'une intervention du législateur était nécessaire. L'objectif du Plan Cancer est de mobiliser et de coordonner les différents acteurs qui interviennent dans la lutte contre le cancer, qu'il s'agisse de la prévention, des soins ou de la recherche et non de créer une nouvelle direction du ministère de la Santé. Le choix de l'INCa d'être davantage un opérateur qu'un « chef d'orchestre » de la politique de lutte contre le Cancer et de se placer dans une sorte de position « dérogatoire » suscite aujourd'hui de grandes réserves de la part de nombreux acteurs concernés. En tout état de cause, la mise en place d'un contrat pluriannuel d'objectifs et de moyens semblerait de nature à clarifier les missions de l'INCa, sa place au sein du paysage sanitaire et ses relations avec ses partenaires et plus particulièrement avec l'État. De même, la signature de conventions avec l'ensemble des agences sanitaires intervenant dans le domaine du cancer, et, si nécessaire, comme c'est le cas pour la Haute autorité de santé, une clarification législative, semblent aujourd'hui nécessaires. CHAPITRE IV.- UN NÉCESSAIRE RENFORCEMENT Selon les critères médico-économiques de l'Organisation mondiale de la santé et les résultats obtenus dans différents pays, les cancers du sein, colo-rectal et du col de l'utérus justifient la mise en place d'un dépistage systématique national. Le dépistage du cancer a représenté en 2005 un budget de 51,89 millions d'euros, dont 39,7 millions d'euros à la charge de l'assurance-maladie et 12,28 millions d'euros à la charge de l'État. Le financement des politiques de dépistage depuis 2001 est retracé dans le tableau suivant. Il met en évidence la montée progressive du programme de dépistage, qui n'a pas débuté avec le Plan Cancer en 2003, mais dès 1998. FINANCEMENT DES PROGRAMMES DE DÉPISTAGE DU CANCER (1) (en millions d'euros)
(1) Ne sont pris en compte que les financements de l'État et de l'assurance-maladie, les dépenses de dépistage des départements n'ayant pas été transmises à votre Rapporteur. (2) Seul est pris en compte le financement par l'assurance-maladie, le budget consacré par l'État à la politique de dépistage en 2000 n'ayant pas été communiqué à votre Rapporteur Source : direction générale de la santé Interrogé par votre Rapporteur, le ministère de la Santé et des solidarités n'a pas été en mesure de lui donner une évaluation des budgets consacrés par les départements à la politique de dépistage. Cela semble regrettable car, d'une part, il est impossible d'évaluer le montant global de la dépense publique consacrée au dépistage du cancer, et, d'autre part, cela signifie que l'État n'est pas en mesure d'évaluer le coût d'une compétence qui lui a été pourtant transférée par la loi du 13 août 2004 relative aux libertés et aux responsabilités locales. La répartition des crédits de l'État par région est détaillée dans le tableau suivant : MONTANT PAR DRASS DES CRÉDITS DESTINÉS AU DÉPISTAGE DU CANCER EN 2005 (en euros)
A.- LE DÉPISTAGE DU CANCER DU SEIN 1.- La mise en place d'un programme national de dépistage du cancer du sein : un impératif de santé publique Votre Rapporteur est convaincu que le dépistage du cancer du sein doit constituer une véritable priorité de santé publique. En 2000, 42.000 nouveaux cas de cancer du sein ont été enregistrés en France. Principale cause de mortalité par cancer chez les femmes, le cancer du sein tue encore près de 12.000 femmes par an. Comme l'a montré le rapport de l'Office parlementaire d'évaluation des politiques de santé sur les résultats du dépistage du cancer du sein (14), le dépistage généralisé du cancer du sein apparaît aujourd'hui pleinement justifié et a montré ses effets bénéfiques en termes de baisse de mortalité par cancer du sein : « Il est donc actuellement admis par la communauté scientifique que le dépistage du cancer du sein par un examen mammographique régulier (tous les 2 ou 3 ans), réalisé dans de bonnes conditions, est justifié médicalement pour les femmes de 50 à 69 ans puisqu'il diminue la mortalité par cancer du sein dans les essais randomisés de 20 à 35 % après plus de 15 ans de suivi. » Le Rapporteur, Marc Bernier souligne cependant la nécessité de mettre en place une organisation rationnelle et un dépistage de qualité pour que des résultats en termes de mortalité du cancer du sein se fassent sentir : « Ainsi, il est primordial que la rigueur de l'organisation et des normes de qualité avec laquelle les programmes de dépistage sont mis en place dans les différents pays soit maximale pour se rapprocher le plus possible des résultats des essais contrôlés et randomisés. En particulier, le taux de participation des femmes doit être suffisant (en général estimé à plus de 70 %) pour que l'effet soit visible. Enfin, pour mettre en évidence un effet sur la mortalité par cancer du sein, le dépistage doit être évalué rigoureusement et donc organisé. Si l'ensemble de ces éléments n'est pas réuni, la réduction sur la mortalité par cancer du sein peut passer inaperçue. » Ce dépistage apparaît aussi justifié sur le plan économique puisque le rapport précité évalue que les coûts par année de vie supplémentaire gagnée grâce au dépistage sont de l'ordre de 5.000 à 20.000 euros selon les hypothèses retenues pour la tranche d'âge 50-59 ans. 2.- La lente montée en puissance du programme de dépistage généralisé du cancer du sein Le dépistage du cancer du sein a débuté par une phase d'expérimentation qui a commencé en 1985 dans le Rhône, le Bas-Rhin et à Montpellier. À partir de 1989, l'assurance-maladie a financé, essentiellement sur le Fonds national de prévention, d'éducation et d'information pour la santé (FNPEIS) du régime général, des programmes expérimentaux de dépistage des cancers du sein, du col de l'utérus et colo-rectal. 10 départements étaient impliqués fin 1991. De 1994 à 1998, les sites pilotes de dépistage du cancer du sein se sont multipliés avec la mise en place d'un programme national sous l'égide du ministère chargé de la santé. Les initiatives locales soutenues par les caisses primaires et les collectivités territoriales ont conduit à adopter un premier cahier des charges national en 1996. Un programme de dépistage systématique du cancer du sein pour les femmes de 50 à 69 ans existait en 2000 dans 32 départements. Le Programme national de lutte contre le cancer (2000-2005) avait pour objectif de faire bénéficier l'ensemble des 7,4 millions de femmes ayant entre 50 et 74 ans d'un programme national de dépistage organisé du cancer du sein, garantissant un égal accès de toutes au dépistage sur l'ensemble du territoire, et en faisant bénéficier chacune de la même garantie de qualité et de prise en charge. Différentes mesures avaient d'ores et déjà été prises : prise en charge à 100 % des actes réalisés dans le cadre de programmes de dépistage organisés prévu par la loi de financement de la sécurité sociale pour 1999, élaboration d'un cahier des charges, formation des professionnels de radiologie (1.500 professionnels formés, soit 50 %), formation des professionnels chargés de la maintenance des appareils, redéfinition de critères de conformité des mammographes et suspension par l'AFSSAPS de l'utilisation et de l'exportation des mammographes non-conformes. Le Plan Cancer (2003-2007) pose aussi l'objectif de généralisation du dépistage du cancer du sein. 3.- L'organisation du dépistage du cancer du sein chez la femme L'organisation du dépistage du cancer du sein s'est faite par strates successives : il en résulte une organisation complexe, dans laquelle le rôle des différents acteurs n'est pas toujours clairement perçu. Le rapport de l'Office d'évaluation des politiques de santé sur les résultats du dépistage du cancer du sein (15) constate « la complexité et la lourdeur du dispositif à laquelle s'ajoute le fait que le programme de dépistage implique la participation de plusieurs centaines de cabinets de mammographie ainsi qu'un grand nombre de laboratoires d'anatomocytopathologie. (...) Il demeure une ambiguïté entre les rôles respectifs de l'État central et des services déconcentrés de l'État en région qui doit être clarifiée. » La liste des programmes de dépistage, la définition des stratégies et des cahiers des charges sont définies au niveau national. Cependant, comme l'a montré votre Rapporteur précédemment, la répartition des compétences entre la direction générale de la Santé et l'Institut national du Cancer n'est aujourd'hui absolument pas clairement définie. Au niveau régional, les directions des affaires sanitaires et sociales assurent un contrôle de la cohérence des programmes de dépistage avec les programmes régionaux de santé et de la qualité des programmes de dépistage. Elles définissent les besoins de formation des professionnels, participent à la mise en place de ces formations. De même, elles mettent en œuvre l'appel à candidature des structures de gestion, examinent les candidatures et participent à l'évaluation du programme de dépistage. La loi n° 2004-809 du 13 août 2004 relative aux libertés et responsabilités locales a supprimé, à compter du 1er janvier 2006, la compétence du département, qui ne sera plus en charge du dépistage. Cette clarification permettra la mise en œuvre des programmes de dépistage organisé de façon harmonisée sur l'ensemble du territoire (16). Sur le terrain, la mise en œuvre opérationnelle du programme est assurée par 92 structures de gestion départementales ou interdépartementales, dont près de 90 % sont de nature associative. Les structures de gestion gèrent et assurent la sécurité des fichiers des personnes ciblées par les dépistages (fichiers transmis par les organismes d'assurance maladie et communs pour partie à plusieurs dépistages). Elles invitent ces personnes à se faire dépister. Elles recueillent et diffusent les résultats des dépistages. Enfin, elles transmettent les données d'activité et de résultats aux fins de suivi et d'évaluation aux services déconcentrés ainsi qu'à l'InVS, qui est chargée de l'évaluation du programme. Afin d'accompagner la mise en œuvre de ce dispositif, un groupe technique national sur le dépistage organisé du cancer du sein (17) a été mis en place par la Direction Générale de la Santé, en avril 2002. Ce groupe technique qui s'est réuni en moyenne une fois par mois jusqu'à fin décembre 2005, a travaillé à la réalisation de nouveaux cahiers des charges pour les structures de gestion et les radiologues. Le groupe a par ailleurs permis de faire avancer de nombreux chantiers techniques aussi variés que ceux relatifs aux fichiers des assurés sociaux utilisés par les structures de gestion, à la formation des radiologues et des manipulateurs en radiologie, aux indicateurs épidémiologiques de qualité et d'efficacité du programme et au contrôle qualité des matériels radiologiques. Des campagnes d'information ont été lancées par l'INCa en 2003 et 2004 (campagne d'information et de sensibilisation « Rendez-vous santé plus »). Deux colloques (DGS et INCa) ont été organisés en septembre 2005 sur l'état des lieux du dépistage et une étude qualitative a été menée en octobre 2005. Une campagne menée par l'Institut national du cancer, à la fois à la télévision et dans la presse, en novembre 2005, a eu pour but de modifier l'image du dépistage et d'en faire une démarche de santé active, une autre, de janvier à mars 2006, a valorisé les qualités spécifiques du dépistage organisé. Le renforcement des structures de gestion impliquées dans le dépistage se poursuit cette année. Il sera conduit en lien avec l'assurance maladie, l'Institut National du Cancer (INCa) pour ce qui relève de l'expertise et de la communication et avec l'InVS en charge de l'évaluation épidémiologique. Sur le plan technique, le recours à la mammographie numérique dans le cadre du dépistage organisé restera à confirmer au vu des différentes études internationales dont les résultas sont attendus. Il convient cependant de souligner qu'en raison du faible taux d'équipement constaté en France, la mise en place de la mammographie numérique risque de représenter un coût très élevé. 4.- Le financement du dépistage du cancer du sein En 2005, le financement du dépistage du cancer du sein a représenté 31,42 millions d'euros, dont 9,014 millions d'euros à la charge de l'État et 22,41 millions d'euros à la charge de l'assurance-maladie (au sein du Fonds national de Prévention et d'information sanitaire). L'évolution des crédits consacrés par l'assurance-maladie et l'État au dépistage du cancer du sein est rappelée dans le tableau suivant : FINANCEMENT DU DÉPISTAGE DU CANCER DU SEIN (en millions d'euros)
Source : direction générale de la santé et Caisse nationale d'assurance-maladie 5.- La généralisation du dépistage du cancer du sein : des résultats insuffisants a) Un taux national de participation très insuffisant La généralisation du programme de dépistage organisé du cancer du sein a été effective au premier trimestre 2004. En 2003, 2,78 millions de femmes ont été invitées à se faire dépister dans 80 départements et 964.955 mammographies ont été réalisées soit un taux de participation de 33 %. En 2004 ces chiffres ont nettement progressé, respectivement 4,31 millions de femmes invitées (+ 35 %) et 1,59 million de mammographies ont été réalisées (+ 40 %). En 2005, le taux national de participation au programme de dépistage est de 45 % de la population cible (4,2 millions de femmes), les taux par département variant de 31,5 % à plus de 60 %. Votre Rapporteur regrette ce résultat très insuffisant et encore très éloigné de l'objectif de 70 % pour 2007. La montée en puissance qui devait s'accélérer à compter du Plan Cancer se fait attendre puisque selon l'évaluation faite par l'Office parlementaire des politiques de santé, ce taux était de 38 % en 2000 dans les départements où ce dépistage avait été mis en place. Le bilan par département de la participation au programme de dépistage du cancer du sein est détaillé dans le tableau suivant : TAUX DE PARTICIPATION AU DÉPISTAGE ORGANISÉ DU CANCER DU SEIN
Par ailleurs, le dépistage individuel, qui ne garantit pourtant pas les mêmes critères de qualité, reste très répandu. Pourtant, en vertu d'un accord sur le bon usage des soins, depuis janvier 2005, une réduction de tarif conventionné est appliquée pour toute mammographie réalisée par un radiologue ne participant pas au programme de dépistage organisé. Cette mesure, qui a pour objectif de réduire le recours au dépistage individuel, n'est pourtant pas suffisante et votre Rapporteur considère que des mesures plus désincitatives devraient être adoptées pour orienter les femmes vers le dépistage. Ce résultat est d'autant plus regrettable que sont constatées d'importantes disparités départementales et socio-économiques. Certes, l'ancienneté du programme de dépistage dans un département explique en grande partie les différences de résultats. Cependant, comme le montre le rapport d'évaluation des politiques de santé, des disparités existent entre département dans la mise en œuvre et l'organisation du dépistage et dans les moyens consacrés à cette politique. Le rapport pointe de grandes différences dans le délai entre la date de dépistage et la date d'envoi des résultats d'une part et la date du premier traitement en cas de diagnostic positif d'autre part. Par ailleurs, certains départements ont développé un système de triple lecture en cas de désaccord entre les deux premiers lecteurs. D'autres enfin (Aveyron, Hérault, Orme) utilisent des installations mobiles (mammobiles) pour améliorer l'accessibilité du dépistage (18). Le rapport constate aussi des inégalités importantes en termes de démographie médicale et d'équipements en radiologie. « à la fin du premier trimestre 2004, la densité moyenne de radiologues habilités pour le programme national de dépistage est de 5,55 radiologues pour 10.000 femmes et que la densité moyenne de cabinets de mammographie habilités pour le programme de dépistage est de 2 cabinets pour 10.000 femmes. Il existe de très grandes variations de ces taux entre les départements (exemple : 2,59 radiologues habilités pour 10.000 femmes dans le Cantal contre 10 en Seine-Saint-Denis) mais la seule différence d'ancienneté de mise en place du programme de dépistage ne suffit pas à expliquer ces inégalités. Certains départements très récemment entrés dans la démarche de dépistage, comme la Gironde, la Haute-Garonne, la Haute-Corse ou l'Aude ont déjà atteint une densité de radiologues habilités supérieure à la moyenne nationale alors que pour d'autres départements la mise en place est plus lente (exemple : Hautes-Alpes, Creuse). » 6.- Les obstacles au développement du dépistage du cancer du sein Différents obstacles au développement du dépistage du cancer du sein peuvent être identifiés. Une enquête d'IPSOS, commandée par l'INCa en novembre 2005, permet de mieux comprendre les réticences des femmes face au dépistage organisé : - l'acte de dépistage apparaît comme anxiogène et est trop considéré comme synonyme d'annonce du diagnostic du cancer ; - le dépistage organisé véhicule parfois une image plus négative que le dépistage individuel : généralisé à l'ensemble de la population et gratuit, il serait de « moindre qualité » ; - la relation avec le médecin et le discours du médecin traitant apparaissent essentiels. Par ailleurs, les différentes auditions menées par votre Rapporteur ont mis en évidence le fait que le milieu socio-économique des femmes a aussi une influence : les femmes de milieux défavorisés participent peu à ce programme et les femmes de milieux aisés préfèrent le dépistage individuel. Ce constat a notamment été fait par la DRASS d'Île-de-France qui a mis en évidence les disparités géographiques et donc sociales existant dans cette région, en Seine-Saint-Denis et dans les Hauts de Seine notamment. PARTICIPATION AU DÉPISTAGE DU CANCER DU SEIN EN ILE-DE-FRANCE EN 2004
(1) Le taux de dépistage individuel est de 43 %. Source : DRASS d'Île-de-France Différentes études montrent que le taux de participation des femmes a tendance à diminuer avec l'âge. Ainsi, le rapport précité « données sur la situation sanitaire et sociale en France en 2005 » souligne que « les comportements des Françaises vis-à-vis de ce dépistage diffèrent selon l'âge : si entre 50 et 60 ans, environ huit femmes sur dix interrogées entre 2002 et 2003 déclarent avoir réalisé une mammographie au cours des deux dernières années, les proportions de dépistage baissent sensiblement après 60 ans ». Des efforts très importants doivent être faits en matière de fidélisation. De même, le dépistage véhicule une image négative, liée l'idée qu'il y aurait des erreurs de diagnostics. Ainsi, selon une étude récente suédoise, le dépistage systématique révèle 10 % de tumeurs qui n'auraient pas évolué en cancer. Cependant, ces résultats ne remettent en cause la nécessité de poursuivre la généralisation du dépistage, compte tenu de ses effets bénéfiques. Ils mettent cependant en évidence la nécessité de poursuivre les recherches pour que soient identifiés les cancers qui sont amenés à évoluer et ceux qui restent latents, ainsi que la nécessité de développer le dialogue entre les professionnels de santé et les femmes au moment du dépistage. Par ailleurs, on peut espérer que les progrès techniques permettront, à terme de réduire les erreurs de diagnostic. Ainsi, les recherches récentes montrent qu'il sera bientôt possible de détecter le cancer du sein à partir d'une simple prise de sang. De plus, votre Rapporteur est convaincu qu'au-delà des obstacles psychologiques, la complexité du dispositif et les incertitudes sur le pilotage de la politique de dépistage nuisent à son développement. Plusieurs mesures devraient permettre d'améliorer la généralisation du dépistage organisé : - le statut juridique des structures de gestion, qui sont le plus souvent des associations, est probablement appelé à évoluer. Un statut unique, donnant une assise juridique suffisante, notamment en cas de mise en cause de la responsabilité, apparaît nécessaire ; - l'évaluation des programmes de dépistage par département devrait être affinée et le montant des dépenses publiques consacrées aux politiques de dépistage devrait être connu ; - la mise en place d'un programme de dépistage au niveau local reposant pour beaucoup sur la motivation des acteurs impliqués localement, il paraît important de soutenir le travail initié en particulier dans les départements où la mise en œuvre est la plus laborieuse pour garantir sa pérennisation ; - le développement de mammographies mobiles est souhaitable : il devrait permettre d'atteindre des populations isolées ou pour lesquelles un déplacement constitue un obstacle important (19) ; - un mécanisme plus incitatif doit favoriser le dépistage organisé par rapport au dépistage individuel. Par ailleurs, les radiologues devraient être incités à informer la structure de gestion de leur département à chaque fois qu'ils réalisent une mammographie de dépistage chez une femme âgée de 50 à 74 ans en dehors du programme de dépistage organisé ; - les médecins traitants et les gynécologues doivent être inclus dans le circuit du dépistage organisé afin de favoriser l'information des femmes et leur fidélisation au programme de dépistage. Le directeur général de la CNAMTS, M. Van Roekeghem, a indiqué qu'un programme de prévention venait d'être engagé afin que le médecin traitant soit davantage impliqué et oriente davantage ses patientes vers le programme de dépistage organisé. Un système d'alerte des médecins traitants, leur permettant d'être informé des patientes qui présentent du retard dans la fréquence des mammographies pourrait être mis en place dans les années à venir ; - le courrier d'invitation doit être amélioré : l'étude précitée réalisée par Ipsos en novembre 2005 montre que les arguments et les informations présentées ne sont pas toujours très incitatifs et que l'organisateur du dépistage n'apparaît pas clairement. B.- LE DÉPISTAGE DU COL DE L'UTÉRUS Le dépistage du cancer du col de l'utérus repose aujourd'hui sur une démarche individuelle, initiée majoritairement par le médecin traitant ou le gynécologue. La généralisation de ce dépistage apparaît d'autant plus comme un impératif que ses effets en termes de fréquence et de mortalité de cancer sont aujourd'hui reconnus. Ainsi, le rapport « données sur la situation sanitaire et sociale en France en 2005 » constate que « le dépistage du cancer et des lésions dysplasiques du col de l'utérus a ainsi permis une diminution de 44 % de sa fréquence et de 57 % de sa mortalité en vingt ans. Les 1.000 décès encore causés chaque année par le cancer du col de l'utérus sont à cet égard évitables puisque la détection des affections précancéreuses, par frottis, et leur traitement doivent permettre d'éviter l'apparition d'un cancer. » Plus de 6 millions de frottis ont été réalisés en 2000 et plus de 55 % de la population concernée est couverte. Cependant, 35 % de femmes âgées de 25 à 69 ans n'ont jamais eu de frottis ou en ont eu à des intervalles trop espacés. Il est donc particulièrement important d'atteindre ces femmes qui sont aussi celles qui cumulent le plus grand nombre de facteurs de risque en mettant en place des modalités spécifiques d'organisation. De fait, la généralisation d'un programme de dépistage organisé, selon les procédures mises en place pour le dépistage des cancers du sein ou du colon, n'a pas été retenue dans le cadre du Plan Cancer. Le Plan préconise de favoriser le dépistage individuel du cancer du col de l'utérus (mesure n° 26), par les mesures suivantes : - élargir l'offre de frottis à de nouveaux acteurs pour mieux atteindre les femmes non suivies par les gynécologues ; - développer les actions auprès des femmes ; - faciliter l'utilisation du test de détection du papillomavirus. Le dépistage organisé du cancer du col de l'utérus est actuellement en expérimentation dans cinq territoires (Alsace, Doubs, Isère, Martinique et une partie de Marseille). Ces expérimentations ne sont pas remises en cause, toutefois une amélioration et une harmonisation des pratiques est recommandée par le groupe technique sur le cancer de l'utérus, placé auprès du ministre de la Santé, afin de permettre l'évaluation de leur efficience. Dans ce but, le groupe technique national a finalisé fin 2005 le cahier des charges des expérimentations de dépistage organisé. La mise en place d'actions favorisant le dépistage du cancer du col de l'utérus est prévue pour 2006, notamment par l'Institut National du Cancer. Il s'agit des études, des campagnes d'information et d'expertise sur les méthodes de dépistage. Parallèlement, le ministère de la Santé a entamé une réflexion avec les organismes d'assurance maladie sur la cotation du frottis, ainsi que sur les méthodes et les modalités de formation des médecins généralistes et des sages-femmes. Par ailleurs, il examine les modalités permettant de proposer un frottis aux femmes qui n'en ont pas bénéficié depuis trois ans, lors de la première consultation pré-natale obligatoire. La réalisation d'un frottis pendant la grossesse devrait permettre également de participer à l'éducation sanitaire des femmes et leur donner l'habitude de réaliser un frottis. En outre, deux vaccins contre les tumeurs du col de l'utérus devraient être généralisés aux États-Unis en 2006 et en Europe, courant 2007. S'ils ne permettent pas de lutter contre toutes les formes de tumeurs (le vaccin ne concerne pas environ 30 % des tumeurs), ce qui justifie le maintien et l'extension du dépistage, ce vaccin devrait permettre de diminuer la fréquence et la mortalité de ce cancer. En 2005, 620.754 euros auront été consacrés au développement du dépistage du cancer du col de l'utérus. Comme le montre le tableau suivant, la montée en charge du financement du dépistage du cancer du col de l'utérus se fait très lentement et à des niveaux qui restent très limités : FINANCEMENT DU DÉPISTAGE DU COL DE L'UTÉRUS (en euros)
C.- LE DÉPISTAGE DU CANCER DU COLON Les cancers colo-rectaux, rares avant 50 ans, peuvent être, quant à eux, détectés simplement par le test Hemoccult complété éventuellement par une coloscopie. Entre 1980 et 2000, leur fréquence a augmenté au rythme de 1 % par an pour les hommes et 0,8 % pour les femmes, tandis que la mortalité associée diminuait dans le même temps chaque année de 1,1 % pour les hommes et de 0,8 % pour les femmes. L'expérimentation du dépistage organisé a été engagée en 2004 dans 22 départements pilotes (12 départements en février 2002 et 10 en octobre 2002) dans lesquels 2,2 millions de personnes âgées de 50 à 74 ans ont été invitées à pratiquer le test. Parmi les personnes de 50 ans et plus ayant effectué cet examen en 2002- 2003, 45 % l'ont fait dans le cadre d'un dépistage organisé, 26 % sur proposition de leur médecin traitant en dehors de tout signe d'appel et pour deux personnes sur dix, il s'agissait d'un examen à visée diagnostique (après apparition de symptômes). En octobre 2004, le département des Alpes-Maritimes a été également autorisé à devenir site pilote pour ce dépistage, ce qui porte à 23 le nombre total de départements où l'expérimentation a été autorisée. Les 23 départements pilotes précités ont mis en œuvre le programme de façon effective - le département des Alpes-Maritimes ayant démarré en septembre 2005. Cependant le recul sur l'expérimentation en cours est encore limité. Les premiers résultats quantitatifs et qualitatifs recueillis par l'Institut de veille sanitaire à partir de 19 départements sont encourageants la participation des médecins généralistes paraît bonne malgré la jeunesse du programme, le taux de participation INSEE de la population cible varie globalement de 25 % à environ 50 % pour atteindre 53,8 % en Saône-et-Loire. Le pourcentage de tests positifs est conforme aux attentes : le pourcentage de coloscopies réalisées à l'issue d'un test positif se situe entre 40 % et 80 % peu de complications de coloscopies sont signalées (globalement 0,11 %). Au total, 1.163 personnes présentant un cancer ont ainsi pu être dépistées en 2004. Au total, ces résultats sont plutôt encourageants mais restent cependant très parcellaires. Une évaluation globale du programme sur les départements justifiant au moins une année d'activité a été demandée à l'INCa afin d'en assurer la maîtrise d'ouvrage. Les résultats de cette évaluation sont attendus prochainement. En novembre 2005, une nouvelle sélection de départements, destinée à couvrir 60 % de la population cible a été effectuée, les dossiers de 11 nouveaux départements ont reçu un avis favorable du comité technique. Cependant, la désignation officielle de ces départements est actuellement différée notamment en raison des incertitudes sur le pilotage des dépistages, du niveau d'implication de la CNAMTS, de défaut d'évaluation par l'INCa, et du fait que le cahier des charges n'a pu être publié. En effet, afin d'encadrer la mise en place de ce programme, les cahiers des charges, l'un pour les données à recueillir par les structures de gestion et l'autre pour les centres de lectures des hémoccults, ont été finalisés fin 2005 par le groupe technique national coordonné par le Professeur Jean Faivre. Un consensus semble s'être dégagé pour commencer ce dépistage à 50 ans. Cependant, l'arrêté publiant ces cahiers des charges ainsi que celui du dépistage du cancer du sein n'a pas été publié, en raison d'avis défavorable de l'INCa, sans proposition alternative. Votre Rapporteur constate - encore une fois - que les incertitudes concernant le pilotage de la politique de dépistage ralentissent la généralisation d'un programme de dépistage du cancer. Il est cependant impératif que le cahier des charges du dépistage du cancer colo-rectal soit publié dans les plus brefs délais. En 2005, 20,36 millions d'euros ont été consacrés au développement du dépistage du cancer colo-rectal. L'évolution de ce financement depuis 2000 est rappelée dans le tableau suivant : FINANCEMENT DU DÉPISTAGE DU CANCER COLO-RECTAL (en millions d'euros)
Source : direction générale de la santé et Caisse nationale d'assurance-maladie D.- LA QUESTION DU DÉPISTAGE DU CANCER DE LA PROSTATE La question de l'opportunité de la mise en place d'un dépistage organisé du cancer de la prostate se pose aujourd'hui. Les conséquences positives en termes de santé publique ne sont en effet pas aujourd'hui prouvées, car c'est une tumeur qui se développe très lentement, sans que le moindre symptôme se manifeste. Il n'existe aucune étude apportant la preuve de la diminution de la mortalité grâce à un dépistage généralisé. En outre, les séquelles du dépistage peuvent être lourdes (impuissance et incontinence urinaire). La majorité des recommandations internationales sont d'ailleurs défavorables à un dépistage de masse. Votre Rapporteur regrette cependant le « flottement » des pouvoirs publics sur ce sujet puisqu'est évoquée une évaluation du dépistage pour sa possible mise en place, sans que soit réellement tranchée la question de l'opportunité d'une telle politique. Le Président de la République a pu ainsi déclarer, dans un discours du 27 avril dernier « le dépistage du cancer de la prostate doit être évalué, dès l'an prochain, dans des régions pilotes, en vue de son éventuelle mise en place ». Le ministre de la Santé, Xavier Bertrand, a, quant à lui, évoqué, dans une intervention du 15 mai dernier une simple « évaluation du dépistage du cancer de la prostate. » Auditionné par votre Rapporteur, le professeur Thomas Tursz, président de la Fédération nationale des centres de lutte contre le cancer, a souligné que la question de l'opportunité du dépistage ne devait pas masquer la priorité que constitue le développement de la recherche sur les « petits » cancer de la prostate, qui peuvent être aujourd'hui plus aisément identifiés. E.- LES LACUNES DU PILOTAGE DE LA POLITIQUE DE DÉPISTAGE Des dissensions sont apparues entre la direction générale de la Santé et l'INCa suite à la décision du ministre de la santé de faire de l'INCa l'opérateur national du dépistage. Est notamment prévu le transfert des DRASS vers l'INCa d'un budget de 25 millions d'euros en 2006 (soit 50 % des crédits du programme « santé publique »). La convention de transfert de ces crédits n'a toujours pas été signée. Le directeur général de la Santé a souligné que, de façon répétée, l'Institut a émis des demandes ou donné des instructions directement aux services déconcentrés sans concertation, ni même information de la DGS. L'INCa a reconnu que cela était survenu à deux reprises : un courrier du 30 janvier 2006, adressé directement aux DRASS, et au même titre aux ARH, aux délégués de Fédérations hospitalières, aux présidents et directeurs de caisses d'assurance-maladie, aux présidents d'associations de malades et aux directeurs généraux des établissements publics scientifiques et techniques engageait une large concertation sur les orientations stratégiques de l'Institut dans les années à venir ainsi que sur les actions à mettre en œuvre, un autre adressé le 1er février aux mêmes interlocuteurs, sollicitait le bilan de la réalisation des actions du Plan Cancer en vue du discours du Président de la République à l'occasion des trois ans du plan. Selon l'INCa, ces courriers n'ont fait l'objet d'aucune transmission préalable au DGS et au DHOS, compte tenu de l'urgence dans laquelle sont intervenues les demandes. Le rapport d'audit du contrôle général économique et financier note : « Le DGS a saisi deux fois le ministre de la santé des mauvaises relations de travail DGS - INCa et critiqué la manière dont l'Institut remplissait sa mission d'expertise, notamment sur le dépistage. Il n'a pas signé la convention, rendant publics ses griefs par dépêche d'agence de presse. De son côté, l'INCa a montré une ignorance et, à différents niveaux hiérarchiques, une volonté têtue de ne pas prendre en compte ses interlocuteurs, jusqu'à ces dernières semaines. La collaboration entre les principaux acteurs de ce drame public ne peut être présumée. » Les questions de gouvernance générées par la complexification du paysage institutionnel de la santé publique doivent rapidement trouver réponse, au risque de voir freinée, pour certaines actions, l'impulsion qu'a voulu donner le Président de la République à la lutte contre le cancer. Votre Rapporteur considère que l'articulation des compétences entre la direction générale de la santé et l'Institut national du cancer doit être clarifiée. Si l'INCa doit être le pilote de la politique de dépistage, ses relations avec les directions régionales des affaires sanitaires et sociales doivent se faire en concertation avec la DGS et la mise en place de correspondants régionaux, en dehors des DRASS, complexifierait et alourdirait inutilement l'organisation du dépistage en France. Le transfert des crédits de la DGS à l'INCa affaiblirait la position de tutelle de la DRASS, et ferait évoluer - à tort - les missions de l'INCa de « tête de réseau » à « opérateur ». La DGS doit conserver son rôle d'arbitrage, alors que l'INCa doit jouer son rôle de pilote en proposant une stratégie, en évaluant les pratiques, et en arrêtant les cahiers des charges. S'agissant de la conduite générale de la politique de dépistage, trois chantiers semblent essentiels à votre Rapporteur et pourraient relever de la mission de l'INCa, plus que la gestion et le financement de la politique de dépistage : - le premier est l'amélioration de l'articulation entre dépistage et système de soins. Trop souvent les patients confrontés à un diagnostic de cas douteux, ne sont pas intégrés immédiatement dans un réseau de soins : un parcours de soins labellisé pourrait ainsi être mis en place pour établir une jonction entre dépistage et système de soins. La Fédération nationale des centres de lutte contre le cancer et la Mutualité mènent actuellement une réflexion sur ce sujet. - le second chantier est la définition d'une stratégie de prise en compte des cas douteux ; - le troisième chantier est l'amélioration de la qualité du dépistage par la définition de seuils d'activité. II.- RENFORCER LA POLITIQUE DE PRÉVENTION A.- DES FACTEURS DE RISQUES ÉVITABLES Le cancer n'est pas une fatalité : de nombreux facteurs de risques sont comportementaux et environnementaux et peuvent être évités. Dans son rapport sur la politique de lutte contre le cancer (20), la mission d'information de la commission des Affaires sociales du Sénat souligne : « le premier constat qui peut être établi dans ce domaine est que la lutte contre certains cancers relève en priorité de la responsabilité individuelle de chacun d'entre nous (...) ». Les principaux facteurs de risque incriminés dans la survenue des cancers sont les suivants : - le tabac est un facteur de risque reconnu et expliquerait 22 % des décès par cancer. Les fumeurs ont un risque augmenté de cancers bronchiques, des voies aériennes et digestives supérieures, de la vessie, du rein et du pancréas. Les fumeuses auraient également un risque augmenté de cancers du col utérin ; - l'alcool expliquerait 12 % des décès par cancer. La consommation d'alcool augmente considérablement les risques de cancer de la bouche, du pharynx, du larynx, de l'œsophage, du foie et probablement du sein. L'interaction alcool-tabac multiplie les risques de cancers de la bouche, du pharynx, du larynx, de l'œsophage ; - l'alimentation pourrait expliquer 35 % des décès par cancer. Elle joue un rôle dans la genèse des cancers. Une consommation élevée de graisses ou une consommation faible de fibres ou de vitamines ou une contamination de l'alimentation par aflatoxines ou nitrosamines pourraient accroître le risque de cancer. L'obésité est un facteur de risque du cancer du corps de l'utérus et du sein ; - la pollution pourrait expliquer 2 % des décès par cancer ; - le comportement sexuel et les caractéristiques de la reproduction pourraient expliquer 7 % des décès par cancer. Les risques de cancer du sein et du corps utérin sont plus élevés chez les femmes ayant eu une puberté précoce et chez les femmes nullipares. Une première grossesse tardive augmenterait le risque de cancer du sein. L'allaitement est associé à un risque plus faible de survenue d'un cancer du sein avant la ménopause ; - les virus et parasites pourraient expliquer 10 % des décès par cancer ; - parmi les médicaments associés au risque de cancer, on peut citer les traitements hormonaux, les cytostatiques, les immunosuppresseurs utilisés lors de transplantations d'organes et les psoralènes associés aux UV ; - les radiations ionisantes augmentent le risque de survenue de leucémies et de cancers de la thyroïde ; - les rayons ultraviolets et en particulier les UVB sont responsables de l'apparition de tumeurs cutanées essentiellement les mélanomes ; - les expositions professionnelles pourraient expliquer 4 % des décès par cancer. On citera principalement l'amiante et les mésothéliomes, l'arsenic et les cancers primitifs du foie ou les cancers de la peau, les goudrons et le cancer de la vessie et de la peau, le bois et le nickel et les cancers de l'ethmoïde et sinus de la face. Source : « La volonté de vaincre le cancer », rapport d'information fait au nom de la commission des Affaires sociales par M. Lucien Neuwirth (Sénat, n° 419). B.- LE RENFORCEMENT DE LA PRÉVENTION En 2000, le Plan Gillot a, pour la première fois, clairement posé le renforcement de la prévention comme un des axes de la politique de lutte contre le cancer. Quatre priorités étaient poursuivies : - renforcer la lutte contre le tabagisme. L'objectif est de favoriser le sevrage (renforcement des actions de formation des médecins et personnel paramédical dans le cadre du programme « Nicomède », création de 150 consultations spécialisées dans les établissements de santé, développement des consultations de sevrage tabagique dans les centres de cure ambulatoire en alcoologie, généralisation de la délivrance gratuite de substituts nicotiniques pour les personnes en situation de vulnérabilité), d'améliorer l'information (renforcement des campagnes d'information, information des femmes enceintes), et de faire respecter la réglementation ; - renforcer la lutte contre l'abus d'alcool par le renforcement de la prévention et du travail en réseau, par la mise en place de formation commune pour la prise en charge du tabagisme et de la dépendance à l'alcool et par le renforcement du dispositif spécialisé ; - améliorer la prévention du mélanome de la peau, notamment par un renforcement des campagnes d'information (sur les appareils de bronzage, sur les produits solaires, sur le diagnostic précoce des mélanomes...) ; - promouvoir des modes de nutrition appropriés, par le développement de l'information et de l'éducation nutritionnelle, par la formation des professionnels de santé et par le développement de la surveillance de l'état nutritionnel de la population (création d'une unité au sein de l'InVS). En 2000, le budget prévu pour le renforcement de la politique de prévention était le suivant : FINANCEMENT DU VOLET « PRÉVENTION » DU PLAN GILLOT EN 2000 (en millions d'euros)
Dans le cadre du Plan Cancer, un certain nombre de mesures ont été prises en premier lieu pour lutter contre le tabagisme : les prix du tabac ont été augmentés (augmentation de 42 % entre le 1er janvier 2003 et le 1er janvier 2004), la vente de cigarette aux moins de 16 ans, de « paquets enfants » et de cigarette à prix promotionnels ont été interdits (21), ainsi que la revente de tabac dans les manifestations culturelles et sportives, ainsi que dans les établissements de santé (décret du 16 janvier 2004). La loi du 9 août 2004 relative à la politique de santé publique a donné compétence aux médecins inspecteurs de santé publique, ingénieurs du génie sanitaire, inspecteurs de l'action sanitaire et sociale, ainsi qu'aux inspecteurs du travail et contrôleurs du travail de faire respecter l'interdiction de fumer dans les lieux à usage collectif et de constater les infractions. Des mesures ont été prises afin d'inciter à faire des trains et des hôpitaux des lieux sans tabac. En juillet 2003, un contrat-cadre a été signé entre le ministère de l'éducation nationale et le ministère de la santé afin de mettre en place des opérations « écoles sans tabac ». Enfin, les sanctions pénales encourues pour avoir fait la promotion du tabac ont été alourdies. Les actions en faveur de l'arrêt du tabac ont été renforcées (fourniture de substituts nicotiniques aux personnes vulnérables, mise en place d'un site Internet, expérimentation de prise en charge des substituts nicotiniques dans trois régions, ouvertures de 20 consultations sans rendez-vous à titre expérimental. Le Plan Cancer prévoit aussi de lutter contre le tabagisme des femmes enceintes, de financer des campagnes grand public (notamment sur le tabagisme passif), et d'établir des chartes de bonne conduite avec les médias pour jeunes. S'agissant de la lutte contre l'alcoolisme, trois mesures sont prévues : mise en place d'un avertissement sanitaire plus lisible et plus utile notamment pour les femmes enceintes, diffusion de repères et de conseils pour aider à l'arrêt de la consommation excessive d'alcool (formation de médecins, etc.) et lancement d'une campagne d'information grand public sur les risques sanitaires liés à l'excès d'alcool. Des actions de sensibilisation et d'éducation sont menées dans l'enseignement scolaire et universitaire pour améliorer la connaissance des facteurs de risques, notamment l'alcool et le tabac. S'agissant de la santé au travail, un contrat-cadre a été signé en février 2004 entre le ministère de la Santé et le ministère du Travail afin de mieux coordonner le travail des services pour lutter plus rapidement contre les cancers professionnels. Le plan national « santé environnement » (2004-2008) prévoit de réduire les expositions professionnelles. Différentes études ont été lancées pour mieux connaître les cancers d'origine professionnelle (groupe de travail INSERM/FNATH/ARC, InVS). Le risque lié à la présence de produits chimiques dans l'environnement constitue un aspect important de cette vigilance à renforcer. Sur les 100.000 substances chimiques actuellement en circulation, seules 20 % font l'objet de données épidémiologiques solides Le « plan national santé environnement » vise à établir un diagnostic de l'exposition des Français aux pollutions environnementales et prévoit un certain nombre d'actions prioritaires (dont le renforcement des capacités d'évaluation des risques liés aux substances chimiques dangereuses, la réduction de l'exposition professionnelle aux agents cancérogènes, la limitation des pollutions des eaux et des sols dues aux pesticides). Différentes études ont été menée par l'INVs depuis 2004 (imprégnation de la population par les dioxines, relation entre cancers et incinérateurs (InVS), et par l'AFSSET. Des campagnes d'information ont été lancées en 2003, 2004 et 2005 sur le risque d'exposition solaire, notamment des petits enfants. Une autre campagne d'information a été lancée cet été. La promotion d'une alimentation saine et équilibrée s'inscrit essentiellement dans le cadre du programme national nutrition santé. 3.- Vers un nécessaire renforcement de la politique de prévention Votre Rapporteur se félicite de la baisse importante du nombre de fumeurs intervenue, notamment en 2003 (1,8 million de personnes a arrêté de fumer fin 2003). Cependant, au-delà de la hausse des prix, qui a eu les effets escomptés, il est aujourd'hui nécessaire de mener une politique plus volontariste en faveur de l'interdiction du tabac dans les lieux publics. Ainsi, si la France était plutôt en avance sur les autres pays de l'Union européenne en 1991 avec l'adoption de la loi Evin, elle est aujourd'hui plutôt en retard, de nombreux pays - tels que l'Irlande, la Suède, Malte, la Norvège, l'Italie - ayant adopté l'interdiction de fumer dans tous les lieux publics. Une mission parlementaire sur l'interdiction du tabac dans les lieux publics doit rendre ses conclusions à l'automne : il est indispensable que ses conclusions soient suivies de mesures concrètes. Par ailleurs, l'interdiction de fumer dans les entreprises reste rare. Une enquête réalisée par Ipsos pour le compte du laboratoire Pfizer en 2006 montre qu'à peine un tiers des entreprises ont interdit le tabac sur le lieu de travail. 77 % des chefs d'entreprises considèrent que la législation est mal ou pas appliquée. L'aide au sevrage pour les volontaires reste une pratique rare : seuls 4 % des dirigeants ont mis en place une action de ce type, et 5 % envisagent de le faire. Au total, si différentes campagnes d'information sont menées - à juste titre - pour sensibiliser l'opinion au risque du tabagisme, il manque encore à la France une politique volontariste, qui fasse du tabac, une exception dans les lieux publics et sur le lieu de travail. En outre, on peut regretter les différentes initiatives législatives qui ont conduit à limiter la portée de la loi « Évin » et à fragiliser considérablement la politique de prévention en matière de consommation d'alcool. Ainsi, l'article 21 de la loi n°2005-157 du 23 février 2005 relative au développement des territoires ruraux a ouvert la possibilité de faire de la publicité pour les boissons alcooliques, en précisant que « cette publicité peut comporter des références relatives aux terroirs de production, aux distinctions obtenues, aux appellations d'origine (...) aux indications géographiques telles que définies dans les conventions et traités internationaux régulièrement ratifiés. Elle peut également comporter des références objectives relatives à la couleur et aux caractéristiques olfactives et gustatives du produit. » De plus, la loi d'orientation agricole a modifié la composition du conseil de modération et de la prévention - lui-même créé par un décret du 4 octobre 2005 - en en renforçant la représentation des parlementaires, et en prévoyant sa consultation systématique sur tout projet de communication ou de texte normatif relevant de son domaine de compétence. Ce conseil, qui donne une place importante aux professionnels des filières viticoles, risque de freiner la mise en œuvre de la politique de prévention dans ce domaine. Par ailleurs, votre Rapporteur a pu souligner, dans son rapport spécial sur les crédits de la mission « santé », le peu de moyens financiers consacrés dans la loi de finances pour 2006 au Plan nutrition santé et à la prévention des risques sanitaires et environnementaux. Compte tenu des enjeux en cause, ces moyens paraissent particulièrement limités. Il regrette, en outre, le manque de moyens budgétaires alloués à la Mission interministérielle de lutte contre la drogue et la toxicomanie, qui subit chaque année la régulation budgétaire en se voyant amputée de 10 % de ses moyens. DÉPENSES D'INTERVENTION DE L'ACTION « DÉTERMINANTS DE SANTÉ » (en millions d'euros)
Source : projet annuel de performance Plus fondamentalement, votre Rapporteur s'interroge sur l'articulation du Plan Cancer et de la politique de santé publique. En effet, la lutte contre le tabagisme, contre l'alcoolisme et la promotion d'une nutrition équilibrée concernent tout aussi bien le cancer, que d'autres pathologies, comme les maladies cardio-vasculaires. En découle, une véritable ambiguïté sur la portée de la politique de santé publique, qui semble se limiter à la lutte contre le cancer, alors que la lutte contre d'autres pathologies, notamment les maladies cardio-vasculaires, est aussi impérative. Mener des campagnes d'information dans le cadre du Plan Cancer risque d'induire en erreur les publics concernés. Ainsi, à tire d'exemple, le directeur général de l'Institut national de prévention et d'éducation pour la santé, M. Philippe Lamoureux, auditionné par votre Rapporteur, a indiqué que les campagnes d'information sur l'exposition au soleil ne pouvaient se faire sous le seul aspect de la lutte contre le cancer, mais devaient aussi concerner les risques ophtalmologiques. C.- POUR UNE MEILLEURE CONNAISSANCE DU CANCER La politique de lutte contre le cancer implique de disposer de bases épidémiologiques plus complètes. La mesure de l'incidence - c'est-à-dire du nombre de nouveaux cas enregistrés en une année - des différents types de cancers repose principalement sur l'exploitation des données recueillies par les registres du cancer. À l'heure actuelle le nombre de registres existants ne permet pas d'avoir une vision d'ensemble. La Cour des comptes dans son rapport public pour 2003 constate les progrès réalisés entre 2000 et 2003. Depuis 2000 « la couverture territoriale des registres n'a pas été étendue. Les financements publics ont en revanche été accrus. Les subventions versées par l'Institut national de veille sanitaire (InVS) ont été multipliées par plus de 2,5 entre 2000 et 2002, passant de 0,47 à 1,25 million d'euros ; celles versées par l'INSERM sont restées constantes, à 0,32 million d'euros. En 2003, la totalité de la dotation en fonctionnement de 11 des 21 registres existants devrait être prise en charge par l'État. » La Cour note, par ailleurs, que le contrat d'objectifs et de moyens de l'Institut de veille sanitaire (InVS) pour les années 2002 à 2004 prévoit le rattachement progressif des registres à statut associatif à des établissements publics ou participant au service public hospitalier. Ces établissements seront sollicités pour recruter une partie du personnel des registres, et notamment un épidémiologiste par registre. Le Plan Cancer prévoit d'atteindre un objectif de couverture de la population, par les registres généraux, de 15 % dans un premier temps, puis de 25 % à l'horizon 2007, et d'améliorer ces registres en utilisant des sources d'information complémentaires, en particulier le PMSI (plan de médicalisation des systèmes d'information). Ces registres sont actuellement copilotés par l'Institut de veille sanitaire et par l'INSERM. Les domaines couverts par les registres doivent s'étendre à des éléments supplémentaires (notamment les méthodes de soins, et les survies). Votre Rapporteur salue l'extension du réseau d'épidémiologie relatif au cancer. Il regrette néanmoins le renforcement très limité des moyens de l'InVS depuis 2003, alors que l'Institut a vu ses missions se multiplier, notamment suite à l'adoption de la loi du 9 août 2004 relative à la politique de santé publique. Il apparaît notamment que les personnels de l'InVS ont cru très faiblement et que les recrutements ont surtout pris la forme de contrats à durée déterminée. L'Institut de veille sanitaire ne dispose donc pas des moyens nécessaires pour réaliser l'ensemble des tâches qui lui sont confiées. En outre, l'INCa a aussi un rôle d'observation. Par exemple, un projet d'« Observatoire des cancers » développé par l'INCa, et mené en collaboration avec les établissements de recherche et les agences, doit permettre de disposer d'un instrument de connaissance nouveau, associant les données épidémiologiques et celles relatives aux sciences sociales. CHAPITRE V.- L'AMÉLIORATION DE L'OFFRE DE SOINS L'objectif du plan est d'assurer à tous les patients l'accès aux meilleurs soins disponibles, notamment aux équipements et aux traitements innovants, en garantissant au mieux la sécurité, en maximisant les chances de guérison, et en favorisant le plus possible l'information du malade. I.- LE FINANCEMENT DU VOLET « OFFRE DE SOINS » DU PLAN CANCER A.- LE FINANCEMENT DE L'AMÉLIORATION DE L'OFFRE DE SOINS Le financement des mesures visant à favoriser l'amélioration de l'offre de soins résulte d'une montée en puissance progressive depuis 2000. En effet, en 2000, dans le cadre du programme national de lutte contre le cancer (Plan Gillot), des actions nouvelles ont été financées à hauteur de 26,76 millions d'euros. Dès 2001, ce budget connaît une progression importante et s'élève à 155,51 millions d'euros. Au total, le volet « soins » du programme national de lutte contre le cancer a bénéficié de 355,4 millions d'euros. FINANCEMENT DU VOLET « SOINS » DU PROGRAMME NATIONAL (en millions d'euros)
Établissements financés par dotation globale (Métropole et DOM) (1) Il s'agit de crédits non reconductibles. (2) Crédits accordés dans le cadre des dotations incompressibles de santé publique 2001 et 2002. Sur la période 2003-2007, 545,78 millions d'euros seront pris en charge par l'assurance-maladie pour financer le volet « soins » du Plan Cancer. Ce volet bénéficiera aussi d'un budget de 11,46 millions d'euros en 2005 et de 18,42 millions en 2006. Le financement par l'assurance-maladie des différentes mesures du volet « soins » du Plan est détaillé dans le tableau suivant : FINANCEMENT PAR L'ASSURANCE-MALADIE DU VOLET `OFFRE DE SOINS » (en millions d'euros)
Source : direction de l'hospitalisation et de l'organisation des soins Il est difficile pour votre Rapporteur de comparer les moyens nouveaux consacrés à l'amélioration de l'offre de soins depuis 2000 dans la mesure où il ne dispose pas de données chiffrées sur les dotations de l'État entre 2000 et 2002. La comparaison entre ces deux périodes ne peut donc se faire que pour les seuls crédits de l'assurance-maladie. Enfin, il n'est pas certain que le périmètre des dotations en 2000-2002 et en 2003-2007 soit exactement le même. Cette comparaison doit être considérée avec précaution. En prenant en compte ces réserves méthodologiques, il apparaît qu'entre 100 et 120 millions d'euros ont été consacrés chaque année à l'amélioration de l'offre de soins. Certes, à partir de 2005, l'État a consacré un effort financier particulier - le budget « soins » de l'INCa s'est élevée à 11,46 millions d'euros en 2005 et de 18,42 millions d'euros en 2006 -, cependant cette dotation ne remet pas en cause le constat que depuis 2001, un effort financier constant a été consacré aux mesures « soins » de la politique de lutte contre le cancer. D'après les données fournies par l'assurance-maladie, la prise en charge des ALD a représenté un budget de 10,52 milliards d'euros en 2000 et de 14,99 milliards d'euros en 2006, ce qui représente une forte progression. Cependant, le nombre de patients admis en ALD pour cancer est passé de 205.639 cas en 2000 à 244.448 cas en 2004, soit une augmentation comprise entre 2,7 % et 5,6 % par an , ce qui constitue aussi une progression assez forte. L'augmentation des moyens consacrés aux cancers résulte donc en grande partie de la forte progression du nombre de cas, comme le montre le graphique suivant : Évolution comparée du montant remboursé par l'assurance-maladie pour le cancer et des nouveaux cas d'ald pour cancer 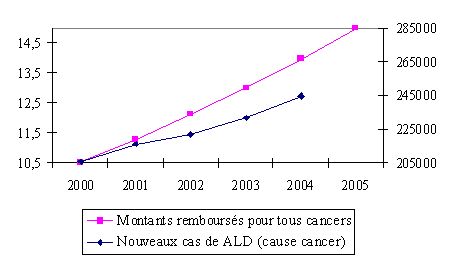 L'évolution des nouveaux cas d'affection de longue durée pour cancer est retracée dans le tableau suivant : NOUVEAUX CAS D'AFFECTIONS DE LONGUE DURÉE POUR TUMEUR MALIGNE
Source : Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS) - Direction du service médical de l'assurance-maladie Interrogées par votre Rapporteur, la Fédération hospitalière de France et la Fédération nationale des centres de lutte contre le cancer, ont souligné la difficulté d'évaluer les moyens strictement nouveaux consacrés à l'amélioration de la qualité des soins, en raison notamment du passage en 2004 à la tarification à l'activité qui fausse les comparaisons. Ainsi, si l'assurance-maladie a financé les actions « cancer » à hauteur de 99 millions d'euros en 2005, les tarifs de radiologie ont connu une baisse de 7 % la même année. Il est donc particulièrement difficile d'appréhender de façon globale l'effort financier consacré par l'assurance-maladie au volet « soins » du Plan Cancer et il n'est pas certain que l'effort affiché dans ce cadre n'ait pas été « absorbé » par une évolution peu favorable des tarifs de la cancérologie. Plus fondamentalement, les différents interlocuteurs rencontrés ont montré l'ambiguïté de l'effort financier consenti dans le cadre du Plan Cancer dans la mesure où il s'inscrit dans une enveloppe, l'ONDAM, dont la progression est très limitée. Enfin, les directeurs d'agences régionales de l'hospitalisation auditionnés par votre Rapporteur ont signalé la contrainte importante que constitue l'existence d'enveloppes fléchées relatives au cancer. Cela a notamment été souligné par le directeur de l'Agence régionale de l'hospitalisation de la région Midi-Pyrénées, Pierre Gauthier. Certes, le développement des moyens consacrés à la lutte contre le cancer doit constituer une priorité. Cependant, une trop grande rigidité dans l'exécution de la dépense nuit à une utilisation optimale de la dépense publique. B.- LA MISE EN œUVRE DU PLAN CANCER DANS LES HÔPITAUX EST OBÉRÉE PAR LEUR SITUATION FINANCIÈRE 1.- Une programmation globalement bien respectée Les montants alloués annuellement aux hôpitaux correspondent globalement aux prévisions initiales. En 2004, un budget de 52 millions d'euros a été versé, pour une prévision de 42,53 millions d'euros. En 2005, 42,96 millions d'euros ont financé les mesures « cancer », alors que les prévisions étaient de 42,4 millions d'euros. Les consultations d'annonce, dont le financement était initialement prévu dans le cadre de l'enveloppe « réseau » l'ont finalement été dans le cadre de la dotation MIGAC. Ce décalage s'explique par des coûts légèrement supérieurs pour certaines mesures (équipes de coordinations), mais surtout par l'ajout de mesures complémentaires (dépistage organisé du cancer du sein, observation du médicament et de l'innovation thérapeutique, oncogériatrie, renforcement des CECOS..). S'agissant de l'exercice en cours, 30 millions d'euros ont déjà été alloués et il reste à verser environ 17,7 millions d'euros pour financer les mesures faisant l'objet d'appels à projets (oncogériatrie, oncopédiatrie, sevrage tabagique, tumorothèque), quelques stages de radiophysiciens et un soutien au développement des TEP et des IRM. Cependant, les appels à projets concernant les tumorothèques pourraient ne pas aboutir en 2006 : dans ce cas, les crédits seraient gelés et recyclés en 2007. 2.- La situation financière difficile des hôpitaux contraint la mise en œuvre du Plan Cancer Deux tiers des hôpitaux publics ont voté un budget prévisionnel 2006 en déficit (dont 18 centres hospitaliers universitaires sur 19). Peut-on considérer, dès lors, qu'un réel effort financier est consenti alors que la majorité des établissements hospitaliers sont en déficit ? Ne peut-on pas qualifier ces crédits de « virtuels », dans la mesure où les moyens de fonctionnement des hôpitaux sont en baisse ? Cette situation pose le problème fondamental du financement des priorités de santé publique. Comme l'a montré votre Rapporteur dans son rapport spécial sur les crédits de la mission « santé » pour 2006, le Gouvernement a, ces dernières années, trop souvent, défini des priorités de santé publique et élaborés des plans qui ont été, in fine, financés par l'assurance-maladie. S'agissant du volet « offre de soins » du Plan Cancer, les moyens nouveaux consentis par l'État représentent seuls 11,45 millions d'euros en 2005 et 18,42 millions d'euros en 2006, ce qui apparaît singulièrement faible pour une priorité présidentielle ! C.- LA MISE EN œUVRE DU PLAN CANCER DANS LES CENTRES DE LUTTE CONTRE LE CANCER 1.- Les centres de lute contre le cancer sont plutôt favorisés par la mise en place de la tarification à l'activité Auditionné par votre Rapporteur, le secrétaire général de la Fédération des centres de lutte contre le cancer a indiqué que le Plan Cancer avait permis de dégager des moyens nouveaux dans les centres de lutte contre le cancer, mais que l'évaluation de leur montant restait difficile. Cependant, la situation globale des centres de lutte contre le cancer s'est améliorée ces dernières années. Ceux-ci pourraient connaître un léger excédent en 2006. La tarification à l'activité, avec notamment la mise en place des MICAG et des MERRI (22), permet de mieux prendre en compte la spécificité des centres de lutte contre le cancer. La forte activité de certains centres leur est aussi favorable. Selon les estimations de la fédération, environ la moitié des centres auraient vu leur situation s'améliorer avec le passage à la tarification à l'activité, et la moitié auraient vu leur situation rester la même ou se détériorer. Cette situation financière globale ne doit donc pas masquer les difficultés financières préoccupantes connues par quelques centres. C'est le cas notamment du centre Georges-François Leclerc à Dijon qui connaît une situation déficitaire depuis 2003 suite à la régression puis la suppression des aides Aubry et la poursuite d'une politique active d'investissement pour les innovations thérapeutiques. Le déficit s'est en effet élevé à 330.000 euros en 2003, 990.000 euros en 2004, 470.000 euros en 2005 et il devrait être de 260.000 euros en 2006. De même, le centre Léon Berard à Lyon présente une situation financière difficile liée notamment à la problématique de la valorisation des MIGAC. De plus, si les centres de lutte contre le cancer ont reçu des moyens supplémentaires au titre du Plan Cancer, certains ont vu leur dotation MIGAC diminuer à cause d'une participation imposée pour la réduction de l'ONDAM. Ceci montre encore une fois l'ambiguïté du volet « soins » du Plan Cancer qui prévoir une augmentation de moyens financiers dans l'enveloppe limitative que constitue l'ONDAM. En 2005, le budget des 20 centres de lutte contre le cancer a représenté 1,3 milliard d'euros. L'évolution des crédits consacrés aux centres de lutte contre le cancer est détaillée dans le tableau suivant. La situation financière de ces centres est retracée en annexe au présent rapport. RECETTE ASSURANCE-MALADIE DES CENTRES DE LUTTE CONTRE LE CANCER
(1) y compris 10% activité) (2) y compris activité 25% Source : direction de l'hospitalisation et de l'organisation des soins 2.- La difficile situation financière de l'Institut Gustave Roussy L'Institut Gustave Roussy connaît aujourd'hui une situation financière très difficile. Avec la mise en place de la tarification à l'activité, l'IGR se trouve dans l'obligation de prendre des mesures d'une rigueur accrue et prolongée, sans que ces mesures garantissent un retour à l'équilibre. Fin 2004, l'établissement présentait un déficit cumulé de 14 millions d'euros, soit près de 10 % de sa section d'exploitation. L'Agence régionale de l'hospitalisation a dû accorder à l'IGR 8 millions d'euros en 2004 (crédits non reconductibles) et 7 millions d'euros en 2005 (crédits reconductibles). Par ailleurs, un plan de rigueur a prévu la suppression, entre 2004 et 2008, de 160 emplois sur 1.800, et la stabilisation des dépenses médicales et de fonctionnement. Cependant, malgré ces mesures, un déficit structurel persiste : il a été de 8 millions d'euros en 2005, et devrait être de 11 millions d'euros en 2006. Une telle situation concerne l'un des prestigieux organismes de recherche médicale et de soins dédiés à la lutte contre le cancer. L'IGR est le plus important des centres de lutte contre le cancer en France, tant sur le plan des soins que celui de la recherche et de l'enseignement. Les indicateurs bibliométriques montrent qu'en matière de recherche, l'IGR est, avec l'Institut Curie, la principale source de production scientifique sur le cancer en France. Au cours de la période 1998-2003, l'Institut a produit en moyenne 450 publications internationales par an, ce qui confirme sa place éminente parmi les établissements de cancérologie, place soulignée tant par le rapport consacré à la recherche à l'Institut par la Cour des comptes que par l'OECI (Organization of European Cancer Institutes). Si l'on rapporte les données de la recherche clinique de l'Institut à celles de l'ensemble des centres de lutte contre le cancer en 2003, il apparaît que tant ce qui concerne le nombre d'essais cliniques que le nombre de patients inclus, le chiffre de l'IGR représente le double de la moyenne. L'effort global de l'Institut Gustave Roussy en faveur de la recherche fondamentale et clinique en 2004 a été de 23,8 millions d'euros. La situation budgétaire de l'Institut est obérée, par comparaison avec d'autres organismes du même type, par l'absence de financement émanant du ministère de la Recherche (le budget hospitalier de l'IGR fait financer par l'assurance-maladie une part importante de la recherche fondamentale assurée ailleurs soit par une fondation, soit par les partenaires des instituts fédératifs de recherche) ainsi que par l'insuffisance de la part « MERRI » dans le financement « MIGAC ». La mission commune menée par l'Inspection générale des affaires sociales et l'Inspection générale de l'Administration, de l'éducation nationale et de la recherche en juillet 2005 avait conclu à la nécessité de faire droit à la demande de subvention de 5 millions d'euros présentée, au titre de l'exercice 2005, par l'Institut, auprès du ministère de l'Enseignement supérieur et de la recherche. Mais le caractère pérenne de celle-ci n'est pas assuré. La création, par l'IGR, d'une fondation, présidée par Simone Veil, cette année, permettrait le versement de dotation par l'ANR dans le cadre d'appels d'offre. Mais, il est indispensable qu'une dotation pérenne du ministère de la Recherche lui soit accordée. Votre Rapporteur regrette que malgré la mise en place du Plan Cancer, le premier centre de lutte contre le cancer connaisse une situation financière si préoccupante. Il serait pourtant judicieux avant de prévoir des moyens nouveaux de permettre déjà aux centres de lutte contre le cancer d'avoir les moyens financiers suffisants pour assurer leurs missions. Ceci est d'autant plus regrettable que cette situation résulte de la position d'excellence de l'IGR en matière de recherche, alors que le Plan Cancer a fait du renforcement de la recherche contre le cancer un de ses principales priorités. La mise en place d'une dotation pérenne semble dès lors impérative. Votre Rapporteur a d'ailleurs adressé un courrier au Président de la République pour lui faire part de ses inquiétudes à ce sujet. Il est joint en annexe au présent rapport. D.- LA PROBLÉMATIQUE DES TARIFS DE CANCÉROLOGIE La mise en place de la tarification à l'activité pose le problème de la valorisation des actes de cancérologie. La caisse nationale d'assurance-maladie a indiqué que la valorisation des GHM « cancer » est effective depuis mars 2006. Cependant, la Fédération Hospitalière de France et la Fédération nationale des centres de lutte contre le cancer, ont indiqué à votre Rapporteur que la valorisation des actes de cancérologie restait encore aujourd'hui insuffisante. En premier lieu, il serait nécessaire que l'évolution des tarifs accompagne l'impulsion voulue par le Plan Cancer et la baisse des tarifs de radiologie en 2005 de 7 % apparaît pour le moins regrettable. En outre, il faudrait que soit distinguée davantage la prise en charge de cas « simples » de cas plus complexes comme des récidives ou des patients en phase terminale. L'activité des centres de recours n'est pas suffisamment prise en compte aujourd'hui. La qualité des soins devrait être aussi valorisée. La mesure 53 du Plan Cancer prévoit de « rechercher un mécanisme de financement des soins du cancer incitatif aux meilleures pratiques, en conduisant une expérimentation pilote de tarification à la pathologie des réseaux de soins en cancérologie ». Or, il apparaît, de façon regrettable, qu'aucune expérimentation de tarification n'a été mise en place à ce jour. II.- AMÉLIORER L'OFFRE DE SOINS A.- AMÉLIORER LA PRISE EN CHARGE DU MALADE L'idée d'améliorer l'annonce du diagnostic du cancer a été posée pour la première fois par le Plan Gillot. Cette mesure a été reprise dans le Plan Cancer qui prévoit de « permettre aux patients de bénéficier de meilleures conditions d'annonce du diagnostic de leur maladie ». Ce dispositif consiste à définir les conditions de l'annonce du diagnostic au patient, incluant le recours possible à un soutien psychologique et à des informations complémentaires et à rémunérer la consultation d'annonce par un forfait versé aux établissements de santé, permettant de financer le dispositif de soutien au patient et le temps du médecin. Une expérimentation, co-pilotée par l'Institut national du cancer, par la direction de l'hospitalisation et l'organisation des soins (DHOS) et la Ligue contre le cancer a été mise en place de juin 2004 à mars 2005 dans 58 établissements. 18.000 patients ont été inclus dans cette expérimentation qui a connu une montée en charge accentuée à partir de janvier. Elle a montré le fait que le dispositif nécessite un temps d'appropriation interne par les équipes (entre 3 et 6 mois). L'évaluation de cette expérimentation a mis en évidence l'émergence de la consultation paramédicale - qui permet le repérage des besoins psychologiques et sociaux, grâce à des outils formalisés par des équipes et a montré que la remise d'un programme personnalisé de soins est très appréciée par le patient. Cette expérimentation a été financée à hauteur de 3,13 millions d'euros en 2004 et en 2005 par l'enveloppe DNDR (Dotation Nationale de Développement des Réseaux) au sein de l'ONDAM en raison de la coordination entre acteurs que le dispositif implique. La répartition de ces crédits par établissements est rappelée en annexe au présent rapport. Suite à la mise en place de la tarification à l'activité, la dotation de 2005 a été transférée en fin d'année sur les MIGAC des établissements de santé en fonction du nombre de patients pris en charge. Votre Rapporteur constate que ce dispositif constitue une réelle avancée pour une prise en charge des patients plus humaine. Il regrette cependant que cette généralisation, prévue initialement en 2005, ait pris du retard puisque celle-ci ne sera achevée que fin 2007. Par ailleurs, les évaluations ont démontré une coordination encore insuffisante entre hôpital et médecine de ville. Enfin, le nombre de psychologues inclus dans le dispositif d'annonce reste très insuffisant : il serait donc nécessaire que des moyens financiers soient déployés pour renforcer l'accompagnement psychologique des patients. 2.- La réunion de concertation pluri-disciplinaire et le programme personnalisé de soins Le Plan Cancer a pour objectif de favoriser une prise en charge globale et coordonnée du patient en promouvant la pluri-disciplinarité, notamment dans le cadre de réunions de concertation pluridisciplinaires (RCP). Dans le cadre de l'expérimentation du dispositif d'annonce mise en œuvre de juin à avril, 84 % des nouveaux patients ont eu accès à la réunion de concertation pluridisciplinaire, et un programme personnalisé de soins leur a été remis. Selon les informations fournies par l'assurance-maladie, certains réseaux de cancérologie expérimentent en accord avec leurs financeurs ARH et URCAM, certaines formes de rémunération des réunions de concertation pluridisciplinaires. Certaines régions rémunèrent les coûts de fonctionnement des RCP (poste de secrétaire ou financement suivant un coût par fiche renseignée), d'autres rémunèrent la participation des libéraux aux RCP. Des facturations directes ont aussi été signalées. Dans la région Nord-pas-de-Calais, votre Rapporteur a pu constater l'absence de financements de ces réunions. 3.- Les centres de coordination en cancérologie Le Plan Cancer prévoit la création de centres de coordination en cancérologie (3 C) dans les établissements de santé ou les sites traitant des patients atteints du cancer. Au sein de l'établissement de santé, cette cellule poursuit quatre objectifs (23) : - engager les structures de soins dans une démarche d'assurance qualité en cancérologie ; - rendre plus lisible l'organisation interne de la cancérologie au sein des établissements ; - mettre en place une traçabilité des pratiques ; - permettre le développement d'un suivi plus individualisé pour chaque patient en assurant à leur attention une fonction de point de contact et d'information. En 2006, une mesure visant le renforcement des moyens au titre des MIGAC a permis d'allouer 14 millions d'euros destinés à la restructuration des centres de coordination en cancérologie en vue de conforter l'organisation des RCP et améliorer la qualité des pratiques et les parcours des patients. Au total, afin de favoriser la pluridisciplinarité, il est prévu une dotation globale de 57,01 millions d'euros financée par l'assurance-maladie (hors dotation nationale de développement des réseaux) sur la période 2003-2007. FINANCEMENT DES RÉUNIONS DE CONCERTATION PLURIDISCIPLINAIRES ET DES CENTRES DE COORDINATION EN CANCÉROLOGIE (1) (en millions d'euros)
(1) Volet loi de financement de la sécurité sociale, hors dotation nationale de développement des réseaux Source : Caisse nationale d'assurance-maladie Néanmoins, la pluridisciplinarité représente une charge de travail supplémentaire pour les médecins. Le déploiement progressif du dossier communiquant en cancérologie (DCC) et le recours plus large à la visioconférence contribueront à faciliter la mise en œuvre de cette politique, tout en soulageant la charge de travail des médecins. C'est pourquoi, l'INCa a lancé, en 2005, un appel à projets « développement de l'utilisation de la visioconférence dans le cadre des réunions de concertation pluridisciplinaire », afin de faciliter la tenue de ces réunions. Une dotation de 1,435 million d'euros a permis l'acquisition d'outils nouveaux et le renouvellement d'équipements anciens dans 197 établissements. B.- GARANTIR L'ACCÈS À DES SOINS DE QUALITÉ 1.- La mise en place d'un système d'autorisation Le Plan Cancer prévoit, dans sa mesure 36 « d'établir des critères d'agrément pour la pratique de la cancérologie dans les établissements publics et privés ». Par conséquent, doit être mise en place une procédure d'autorisation pour les établissements de cancérologie, privés et publics. L'objectif est, compte tenu des disparités existantes, de garantir aux patients la qualité et la sécurité des soins, de façon homogène sur l'ensemble du territoire national en s'assurant que certaines conditions fondamentales sont remplies (qualification des praticiens, qualité des plateaux techniques, seuil minimal quant au nombre d'interventions pratiquées dans un domaine...). Or la situation actuelle ne répond pas toujours à ces conditions : les données collectées par la DHOS montrent que certains établissements n'ont pas une activité suffisante pour garantie des conditions optimales de sécurité et de qualité. Ainsi, la circulaire du 22 février 2005 relative à l'organisation des soins en cancérologie rappelle, s'agissant plus particulièrement de la chirurgie : « les données d'activité montrent qu'un nombre non négligeable d'établissements de santé réalise très peu d'interventions carcinologiques. Pour la chirurgie du cancer du sein (...), 50 % d'établissements effectuaient en 2000 moins de 15 mastectomies, partielles ou totales, par an et plus de 200 établissements moins d'une intervention par mois. Pour l'activité de chirurgie du cancer colorectal (...), la moitié des établissements réalisaient moins de 20 interventions chirurgicales par an et 35 établissements une seule intervention par an. On note également une grande hétérogénéité des pratiques sur le territoire national, le taux d'intervention pour cancer de la prostate (...) variant par exemple en fonction des régions entre 58 et 87 pour 100.000 hommes. » L'INCa est chargé d'élaborer des critères de qualité que les établissements devront satisfaire, à compter de 2007, pour être autorisés à traiter des malades atteints du cancer. L'autorisation comportera des critères généraux et sera déclinée en sus spécifiquement pour la chirurgie des cancers, la chimiothérapie, la radiothérapie externe, la curiethérapie et la radiothérapie métabolique. Le projet de décret relatif à la procédure d'autorisation est encore en discussion. Les autorisations seraient données par les agences régionales de l'hospitalisation (ARH) sur la base de recommandations mises au point par l'INCa. Un comité stratégique, rassemblant des représentants de la DHOS, de la CNAMTS, de la HAS, des fédérations hospitalières, des ARH et de la Ligue Nationale contre le cancer, a suivi et validé l'avancement du projet. Des tests sur sites servant à vérifier l'applicabilité des critères ont été effectués. Ce travail, mené en partenariat avec la DHOS, aboutira à la publication des textes juridiques, et les premières autorisations devraient être délivrées par les ARH à compter de début 2007. Un dispositif d'évaluation nationale sera mis en œuvre au bout de deux ans. L'autorisation devrait logiquement être donnée à un établissement et non à un praticien. Cette autorisation devra spécifier les activités concernées (chirurgie des cancers, radiothérapie, chimiothérapie,...). Un établissement pourrait n'être autorisé que pour certaines de ces activités. L'autorisation devra être accordée à un établissement en fonction à la fois de conditions générales d'organisation (appartenance à un réseau de cancérologie, prise en charge des patients conforme aux dispositions du Plan Cancer, référentiels validés, accès aux traitements innovants et aux essais cliniques,...), et de critères qualité par activité (compétences et ressources disponibles, pratiques mises en œuvre, résultats,...). Notamment, sont prévus des seuils d'activité. Un établissement non autorisé pourra, dans le cadre d'un réseau de cancérologie, participer à la prise en charge de proximité de patients atteints du cancer. L'INCa a déjà élaboré des seuils d'activité : ils devraient être, par exemple, de 20 interventions par an pour le cancer du sein et de 30 interventions pour les cancers digestifs (avec un seuil spécifique de 10 interventions par équipe pour les cancers du foie, de l'œsophage et du pancréas). Ils seront complétés par des critères qualitatifs qui devraient être élaborés dans les deux années à venir. Ces critères, devront être transmis aux ARH et traduits dans les SROS (schémas régionaux d'organisations sanitaires). Ils ne seront pas mis en œuvre avant 2007. Votre Rapporteur tient à souligner l'importance de cette démarche d'autorisation qui devrait être un garant essentiel de la qualité des soins et surtout d'un égal accès sur le territoire à la qualité des soins. Il est cependant essentiel de favoriser parallèlement la mise en place de réseau et la coopération entre équipes médicales, afin d'éviter que la mise en place de ces autorisations et la fermeture des services ne conduisent à une augmentation des listes d'attente pour les interventions. 2.- La labellisation des pratiques médicales et les recommandations pratiques cliniques : la problématique des SOR Le Plan Cancer prévoit de « favoriser la diffusion large et surtout l'utilisation des recommandations de pratique clinique en cancérologie et leur accessibilité aux patients » (mesure 35). Cet objectif correspond à l'idée qu'une pratique médicale doit pouvoir être justifiée par la référence à des protocoles dont l'efficacité a été démontrée scientifiquement. La constitution et la diffusion de référentiels en cancérologie s'imposent d'autant plus que les études disponibles, notamment celles conduites par l'Union européenne dans le cadre du programme Eurocare, montrent des variations sensibles et non expliquées dans la prise en charge globale d'un même type de cancer selon les établissements ou les zones géographiques. Selon le rapport de l'INCa sur la mise en œuvre du Plan Cancer, des recommandations de pratique clinique vont être élaborées et mises à disposition des réseaux, des soignants, ainsi que des médecins généralistes. L'Institut va mettre en œuvre un projet visant à couvrir les situations cliniques pour lesquelles il n'y a pas de recommandations (récidives du cancer et innovations). Une labellisation des recommandations élaborées par les sociétés savantes sera définie. En outre, un programme systématique a été mis en place depuis la fin 2005 pour couvrir l'ensemble des cancers (mise à jour des recommandations existantes, veille scientifique et médicale, diffusion et implémentation auprès des médecins spécialistes et des patients, élaboration de recommandations.). Quatre groupes scientifiques multidisciplinaires par pathologie (boards) sont constitués et ont commencé leurs travaux (board pathologie mammaire, pathologies digestives, pathologies pulmonaires et pathologies urologiques). Enfin, un projet européen « cocan », coordonné par la France, réunis 14 équipes, représentant neuf pays travaille aussi à l'élaboration de recommandations de pratiques médicales. Votre Rapporteur tient à rappeler le travail essentiel de la Fédération nationale des centres de lutte contre le cancer dans le cadre du programme Standard Options Recommandations. L'élaboration des « standards, options, recommandations » (SOR) a pour but « d'améliorer l'efficience et la qualité des soins apportés aux patients atteints de cancer ». En pratique, les SOR se présentent comme des manuels comportant des arbres de décision et des bilans de connaissances sur chaque question, les méthodes préconisées étant classées dans chacune des catégories, standards, options ou recommandations selon le degré d'unanimité qu'elles recueillent. Ils ne couvrent pas l'ensemble du champ de la cancérologie. L'équipe travaillant sur ce programme, installée à Lyon, n'a pas été intégrée dans l'INCa, mais a signé un partenariat avec l'Institut. Le professeur Thierry Philip, directeur général du centre de lutte contre le cancer de Léon-Bérard à Lyon, auditionné par votre Rapporteur, a souligné l'importance du travail accompli et la méthodologie particulièrement rigoureuse, sur le plan scientifique, de l'élaboration de ces standards. La Cour des comptes, dans son rapport public 2003, notait, en 2002, une utilisation fréquente de ces standards : « Une enquête commandée par la FNCLCC auprès de médecins spécialistes traitant des patients atteints de cancer indique que 84,6 % des répondants utilisaient des recommandations pour la pratique clinique. Les SOR produits par la FNCLCC étaient utilisés par 83,4 % d'entre eux, 46,5 % se référant aux référentiels des réseaux, 38,2 % utilisant les documents de l'agence nationale d'accréditation et d'évaluation de la santé (ANAES) et 33,7 % ceux de l'American society of clinical oncology. ». Elle notait, qu'en matière de chimiothérapie, « « les modifications de tarification et la diffusion des « standards, options, recommandations » (SOR) de la fédération nationale des centres de lutte contre le cancer (FNCLCC) commencent à produire leurs effets. » Auditionnée par votre Rapporteur, Christine Barat, directrice du département de l'amélioration de la qualité des soins et de l'accès aux innovations à l'INCa, a souligné que la logique de l'Institut était plutôt de « faire faire » et que l'Institut s'appuierait sur le travail élaboré par l'équipe de la FNCLCC en essayant de rendre les SOR plus opérationnels. Une subvention de 500.000 euros a été attribuée en 2006 à cette équipe par l'INCa. 3.- Le financement des molécules innovantes Garantir aux établissements de santé le financement des molécules anti-cancéreuses semble à votre Rapporteur une mesure essentielle : elle permet de garantir à chaque malade un égal accès à l'innovation et aux médicaments de pointe. La mesure 36 du Plan Cancer, qui est de « rapprocher les modes de financement des médicaments et dispositifs onéreux et innovants dans le public et le privé afin de garantir une équité d'accès à ces dispositifs pour les patients », constitue, dès lors, une avancée qu'il convient de saluer. Avant la réforme de la tarification à l'activité, le financement des molécules était plafonné et faisait l'objet de remboursement différencié selon l'hospitalisation publique et privée. Le Plan Gillot avait ajouté au financement prévu 100 millions d'euros en 2001 et 100 millions d'euros supplémentaires en 2002. Depuis la loi de financement de la sécurité sociale pour 2004 qui a institué la tarification à l'activité (T2A) pour les établissements de santé, les médicaments anti-cancéreux font partie de la liste des spécialités qui peuvent être prises en charge sur présentation des factures par les régimes d'assurance-maladie, en sus des prestations d'hospitalisation. Ce financement garantit à tous les malades, qu'ils soient hospitalisés dans des établissements de santé publics ou privés, l'accès aux nouvelles thérapeutiques innovantes. Selon les données transmises à votre Rapporteur par la direction de l'hospitalisation et de l'offre de soins, le budget des médicaments anti-cancéreux a connu une augmentation très forte depuis 2006 puisqu'il a progressé de 398,07 millions d'euros en 2003 à 615,83 millions d'euros en 2005 soit une hausse de 54,7 % en deux ans ! En 2006, ce budget pourrait s'élever à 800 millions d'euros. L'évolution du financement des médicaments anti-cancéreux est rappelée dans le tableau suivant : DÉPENSES DE MÉDICAMENTS REMBOURSABLES EN SUS DES GHS (en millions d'euros)
Source : direction de l'hospitalisation et de l'offre de soins Le financement détaillé des molécules innovantes est rappelé en annexe au présent rapport. Cette augmentation exponentielle met en évidence des demandes qui étaient auparavant non satisfaites en matière d'accès aux innovations thérapeutiques. Elle pose cependant le problème de la maîtrise de cette dépense et met en évidence l'ambiguïté du dispositif : en effet, si ces molécules sont financées en sus des prestations d'hospitalisation, elles restent financées par l'assurance-maladie au sein de l'ONDAM, dont la progression doit être impérativement maîtrisée... La progression du budget consacré aux molécules innovantes doit donc être circonscrite. M. Alain Vasselle, sénateur, dans son rapport d'information sur la tarification à l'activité à l'hôpital (24) pointe le risque inflationniste de ce nouveau mode de financement : « Les modalités de financement des molécules onéreuses et des dispositifs médicaux pris en charge en sus d'un GHS sont également potentiellement inflationnistes. Dans son rapport d'analyse et d'orientation de la politique de financement des établissements de santé de juillet 2005, le conseil de l'hospitalisation indique que, les dépenses liées aux médicaments faisant l'objet d'une facturation en sus progressent entre 2003 et 2004 de 30,5 %. » Auditionnée par votre Rapporteur, Christine Barat a souligné que cette hausse avait été sous-estimée en 2002, puisque la progression était alors estimée à 40 millions d'euros par an, alors qu'elle a été de 141,6 millions d'euros entre 2003 et 2004 et de 76,1 millions d'euros entre 2004 et 2005. Par ailleurs, elle a estimé à environ 10 % les prescriptions « non conformes ». Afin de permettre une plus grande responsabilisation des professionnels et une meilleure maîtrise des dépenses de médicaments onéreux, les contrats de bon usage des médicaments, dont l'économie générale est précisée par le décret du 24 août 2005 et par une circulaire de la DHOS du 19 janvier (25) doivent permettre une plus grande responsabilisation des acteurs et donc, in fine, une meilleure maîtrise des dépenses de médicaments. Ces contrats de bon usage, signés pour une période de 3 à 5 ans entre chaque agence régionale d'hospitalisation et les établissements de santé relevant de son autorité, portent sur l'ensemble des médicaments ou produits utilisés au sein des établissements de santé, mais le dispositif de sanction ne s'applique qu'aux seuls médicaments facturables en sus des prestations d'hospitalisation. Le respect des engagements contractuels permet à l'établissement de santé de se voir garanti le remboursement intégral l'année suivante de la part prise en charge par les régimes obligatoires d'assurance maladie pour les spécialités pharmaceutiques et les dispositifs médicaux facturables en sus des prestations d'hospitalisation. Dans le cas contraire, l'établissement peut se voir appliquer un taux de remboursement compris entre 70 % et 100 % par le directeur de l'agence régionale de l'hospitalisation (26). L'ARH s'appuie notamment sur l'expertise de l'Observatoire des Médicaments, des Dispositifs médicaux et de l'Innovation Thérapeutique (OMEDIT) pour apprécier le respect des engagements spécifiques aux médicaments et dispositifs médicaux. Une dotation de 2,1 millions d'euros, financée par l'assurance-maladie, a été octroyée à des observatoires en 2004. Votre Rapporteur rappelle la nécessité de donner une effectivité réelle à ce dispositif, particulièrement dans le domaine de la lutte contre le cancer en raison de la progression très forte des dépenses. Faute de pouvoir maîtriser ces dépenses, leur progression très forte risque de remettre en cause la mise en œuvre d'autres mesures « cancer ». De plus, les études montrent que le coût de ces médicaments est parfois très élevé avec un bénéfice thérapeutique faible. Une évaluation de l'INCa sur l'efficience de certains médicaments et leur juste utilisation serait bénéfique. En outre, il serait nécessaire que les hôpitaux qui participent à des essais cliniques et apportent une aide à l'élaboration des nouvelles molécules, puissent bénéficier ensuite d'un intéressement à l'achat de ces molécules. 4.- Le renforcement des équipements Votre Rapporteur est convaincu qu'un des enjeux de la lutte contre le cancer en France est de favoriser les diagnostics les plus précoces et de réduire le délai d'attente du malade pour l'accès aux équipements diagnostics et thérapeutiques. En effet, il existe encore en France des disparités importantes en termes d'accès aux équipements diagnostics et thérapeutiques (27). Le premier Plan Cancer 200-2005 a constitué une majeure étape en posant pour la première fois comme priorité de « favoriser l'accès aux techniques innovantes ». S'agissant de la radiothérapie, en 2002, 15 appareils ont été installés et 55 autorisations ont été accordées. De plus, la même année, la revalorisation des actes de radiothérapie, applicable au secteur privé était effective. Enfin, le renforcement des moyens en personnel s'est traduit par la mise à disposition des agences régionales de l'hospitalisation pour les établissements sous dotation globale d'une enveloppe de 4,73 millions d'euros pour créer des postes d'oncologues radiothérapeutes, de radiophysiciens et de manipulateurs radios. Par ailleurs, une dotation de 6,81 millions d'euros en 2002 a permis le développement des caméras à positons (FDG). Les premiers résultats ont été effectifs dès 2002 : en effet, selon une étude de la direction de la recherche des études, de l'évaluation et des statistiques (DREES) sur l'activité de radiothérapie en 2002 (28) : « L'équipement des centres continue à progresser selon les attentes du Plan Cancer, avec une diminution des appareils de cobaltothérapie (58 en 2002, contre 69 en 2001) au profit d'un recours accru aux accélérateurs (281 en 2002 contre 249 en 2001) ». Le second Plan Cancer constitue une étape importante en prévoyant d'« augmenter nettement le parc d'appareils de diagnostic et de suivi des cancers (IRM, scanner, TEP) avec les moyens et ressources humaines adéquates, afin de réduire les attentes à l'accès à ces dispositifs et de favoriser des diagnostics plus précoces, en particulier pour les cancers de l'enfant et les cancers à évolution rapide. (1 TEP pour 1.000.000 habitants, dont au moins 1 par CLCC et CHU, 2 IRM ou scanners de plus par région pour le cancer, soit 40 machines au total) » (mesure 44). Fin 2005, le bilan était le suivant : - 467 IRM étaient autorisés, 351 étaient opérationnels, soit un taux de 75 %. Le nombre d'installations entre décembre 2003 et octobre 2005 a augmenté de 33 %. La diminution du délai moyen d'attente pour obtenir un rendez-vous IRM a diminué passant de 43,6 jours en 2003 à 31 jours en 2004. - 801 scanners étaient autorisés, 728 étaient opérationnels, soit un taux de 91 %. Le nombre d'installations entre décembre 2003 et octobre 2005 a augmenté de 13 % ; - 80 tomographes à émission de positons (TEP) étaient autorisés, 53 étaient opérationnels, soit un taux de 65 %. Parallèlement, les moyens en personnels ont été renforcés pour faire fonctionner les machines nouvelles. Le Plan Cancer prévoit aussi de « rénover rapidement le parc d'appareils de radiothérapie, afin de stopper le retard pris depuis plusieurs années, et de mettre à disposition des patients les techniques nouvelles, plus efficaces et moins invalidantes. » (mesure 45). Le bilan établit par l'Institut national du cancer (29) est le suivant : - 41 accélérateurs supplémentaires sont inclus dans les Plans Pluriannuels Régionaux d'Investissement (PPRI), dont 31 dans les établissements sous dotation globale. Les objectifs minimaux du Plan Cancer, d'appui à 39 machines dans les établissements sous dotation globale sont atteints ; - en complément de la modernisation et de l'augmentation du parc de radiothérapie, l'Institut appuie le développement des techniques innovantes en radiothérapie. À la suite d'un appel à projets, six équipements nouveaux seront implantés au sein des CLCC avant la fin 2006 ; - aucun cobalt à visée clinique ne devrait plus être fonctionnel d'ici à 2007 ; - 82 machines anciennes seront renouvelées d'ici à 2007. Les objectifs minimaux Plan Cancer fixés à 50 appareils sont réalisés ; - 16,5 millions d'euros ont été affectés dans les régions entre 2003 et 2005 pour renforcer les personnels de radiothérapie: 92 postes ont été créés en 2004 (10 radiothérapeutes, 15 radiophysiciens, 46 manipulateurs radio, 5 infirmiers et 16 paramédicaux). Le bilan des équipements autorisés et installés en 2006 est rappelé dans le tableau suivant :
Source : Institut national du Cancer Le renforcement des équipements devrait être financé en premier lieu par le Plan d'investissement « Hôpital 2007 » à hauteur de 31 millions d'euros. Par ailleurs, hors plan « Hôpital 2007 », l'assurance-maladie devrait consacrer, sur la période 2003-2007, 72,82 millions d'euros à l'investissement et 63,78 millions d'euros devraient être destinés entre 2003 et 2007 au renforcement des personnels. La répartition des crédits de fonctionnement est retracée dans le tableau suivant : CRÉDITS DE FONCTIONNEMENT EN FAVEUR DU RENFORCEMENT ÉQUIPEMENTS (en millions d'euros)
Source : direction de l'hospitalisation et de l'organisation des soins Au total, 103,82 millions d'euros devraient être consacrés entre 2003 et 2007 au renforcement des équipements de lutte contre le cancer. Votre Rapporteur salue la relance de l'investissement dans les hôpitaux qui doit permettre de rattraper le retard constaté en matière d'équipements destinés à la lutte contre le cancer. Cependant, il tient à souligner l'ambiguïté de cette relance compte tenu de la situation financière des hôpitaux. Lors de son audition, Gérard Vincent, délégué général de la Fédération hospitalière de France a souligné la situation financière difficile des hôpitaux en 2006 : le risque est donc de voir les établissements de santé puiser dans leurs fonds de roulement et dans leurs réserves pour les investissements en fin d'année pour résorber leurs déficits, car pour la première fois en décembre, les hôpitaux ne pourront pas reporter une partie de leurs charges sur 2007, ce qui leur permettait jusqu'à présent d'afficher des comptes artificiellement équilibrés. La situation financière difficile des hôpitaux risque probablement, en l'absence de dotation de l'État, de remettre en cause le mouvement de renforcement des équipements dédiés à la lutte contre le cancer. Par ailleurs, la fédération nationale des centres de lutte contre le cancer a signalé que le budget global d'investissement dans les centres de lutte contre le cancer devait être de 230 millions d'euros et que seuls 130 millions d'euros avaient été alloués sur la période 2003-2006. Les circulaires de la direction de l'hospitalisation et de l'offre de soins ne font pas état d'une dotation complémentaire de 100 millions d'euros d'ici 2007, ce qui peut laisser supposer que le budget initialement prévu ne sera finalement pas respecté. 5.- La problématique de la démographie médicale Le Plan Cancer propose de « réformer la formation initiale en cancérologie, afin de rendre la filière plus attractive, et former davantage de spécialistes compétents dans cette discipline ». Il s'agit : - d'augmenter le nombre de postes d'internes en rendant la filière plus attractive (30). Ainsi, selon une enquête menée à Bordeaux en mars 2005 par l'AERIO (31), il y avait en 2005, 134 internes, dont 59 en oncologie médicale et 75 en radiothérapie, soit une augmentation de 30 % entre 2003 et 2005 ; - d'introduire davantage de souplesse dans les DES (diplômes d'études spécialisés) et les DESC (diplômes d'études spécialisés complémentaires) en médecine (32) afin d'augmenter le nombre d'internes optant pour la cancérologie ; - de favoriser la qualification de spécialistes. Ainsi, le décret du 19 mars 2004 précise les conditions dans lesquelles les docteurs en médecine peuvent obtenir une qualification de spécialiste, différente de la qualification qui leur a été initialement reconnue par l'Ordre. Par ailleurs, une nouvelle procédure d'autorisation a permis l'ouverture de 30 postes en oncologie et cinq postes en hématologie pour les médecines étrangères. En outre, l'augmentation du nombre de spécialistes en cancérologie devrait être aussi favorisée par l'augmentation du numerus clausus (33). Le Plan Cancer prévoit aussi d'augmenter la capacité d'encadrement des services formateurs en cancérologie (mesure 62) et de mieux organiser la formation médicale continue en cancérologie (mesure 63). Le tableau suivant rappelle les recrutements prévus : CAPACITÉS D'ENCADREMENT DES SERVICES FORMATEURS EN CANCÉROLOGIE
Par ailleurs, une mutualisation de la formation et de la recherche entre les centres hospitaliers régionaux universitaires (CHRU) et les centres régionaux de lutte contre le cancer (CRLCC) est prévue dans l'accord-cadre relatif à la constitution de groupements de coopération sanitaire en cancérologie, signé le 2 septembre 2004 par la fédération nationale des centres de lutte contre le cancer et la fédération nationale de cancérologie des centres hospitalo-universitaires (FNCCHU). Au total, sur la période 2003-2007, l'assurance-maladie financera l'ensemble de ces mesures à hauteur de 5,8 millions d'euros. Ce budget modeste n'est pas à la hauteur de l'enjeu crucial que constitue le renforcement des équipes médicales dans le domaine de la lutte contre le cancer. La répartition de ce budget est retracée dans le tableau suivant : FINANCEMENT DES MESURES « DÉMOGRAPHIE MÉDICALE » (en millions d'euros)
Source : direction de l'hospitalisation et de l'organisation des soins De plus, les données de l'Assemblée générale du collège des enseignants en cancérologie relativisent le renforcement réel de la démographie médicale en oncologie. Ainsi, en 2006 : - le DES oncologie-option oncologie radiothérapique comprend 89 internes en formation, dont 14 en première année, 33 en deuxième année, 20 en troisième année, 23 en quatrième année et aucun en cinquième année ; - le DES oncologie-option oncologie médicale comprend 47 internes en formation sur 50 places ; - 30 postes de chef de clinique des universités-assistants des hôpitaux sont prévus pour l'option oncologie radiothérapique, mais des postes ne sont pas pourvus. Un potentiel de formation de 15 radiothérapeutes par an est constaté. Un déficit de poste est prévu en 2007 (7 à 10 postes) et 2008 (10 postes) ; - 30 postes de chef de clinique des universités-assistants des hôpitaux sont prévus pour l'option oncologie médicale, mais des postes ne sont pas pourvus. Un potentiel de formation de 15 radiothérapeutes par an est constaté. La structure démographique des médecins est aussi problématique. Rappelons que 47 % des chirurgiens ont plus de 50 ans et que leur moyenne d'âge est de 57 ans. Alors, que le nombre de cas de cancers progresse de façon importante, les départs à la retraite massifs des chirurgiens qui interviendront dans quelques années, risque d'allonger considérablement les listes d'attente. Votre Rapporteur a constaté, lors de ses déplacements, le problème crucial que constitue la démographie médicale. Ainsi, M. Jean-Marie Paulot, directeur de l'Agence régionale de l'hospitalisation du Nord pas de Calais et le professeur Véronique Tourbez, chargée de la politique de lutte contre le cancer à l'ARH ont mis en évidence le problème crucial de la démographie médicale dans la région : hors centres de lutte contre le cancer, les oncologues médicaux représentent 9,5 équivalents temps pleins. L'objectif du SROS en 1997 de doubler les effectifs a été atteint (ils étaient 5 en 1997). Mais la situation reste très problématique : la densité régionale, de 0,43 oncologue pour 100.000 habitants est deux fois moins élevée que la moyenne nationale - qui est de 0,85 oncologue pour 100.000 habitants -alors que la région compte pratiquement deux fois plus de personnes atteintes du cancer que les autres régions. Par ailleurs, la répartition régionale des spécialistes n'est pas homogène puisque ceux-ci sont plus particulièrement implantés dans la métropole lilloise. Des postes sont vacants sur le littoral et certains territoires connaissent une situation très critique. A été ainsi cité l'exemple de la région de Maubeuge qui ne comprend qu'un seul radiothérapeute qui exerce son activité dans quatre établissements et qui n'arrive pas à trouver de collaborateur. Le directeur de l'Agence régionale de l'hospitalisation de la région Provence-Alpes-Côte d'Azur, Christian Dutreil, s'est inquiété, quant à lui du manque de manipulateurs en radiothérapie. La circulaire de la DHOS du 22 février 2005 relative à l'organisation des soins en cancérologie rappelle que « tous les patients atteints de cancer doivent désormais, quel que soit leur lieu de prise en charge y compris au domicile, avoir accès à des soins de support. Ces soins sont définis en oncologie comme l'ensemble des soins et soutiens nécessaires aux personnes malades tout au long de la maladie conjointement aux traitements onco-hématologiques spécifiques, lorsqu'il y en a (34)». Le premier Plan Cancer (200-2005) avait mis l'accent sur l'accompagnement psychologique. L'objectif posé était d'améliorer la prise en charge psychologique, en la systématisant dans le cadre d'un travail de réseau. Une dotation de 1,59 million d'euros par an à compter de 2001 était prévue pour permettre le recrutement de psychologues afin qu'à terme toutes les structures organisées en réseaux puissent répondre aux besoins de soutien psychologique des patients. Ce budget a progressé en 2002 pour s'établir à 3,16 millions d'euros. Un cahier des charges pour la mise en place d'une formation des bénévoles aux techniques d'accompagnement et de soutien a été élaboré en 2000. La mise en place de ces formations a été financée à hauteur de 0,46 million d'euros en 2001. La mesure 42 du Plan Cancer est d'« accroître les possibilités pour les patients de bénéficier de soins de support, en particulier prise en compte de la douleur et soutien psychologique et social ». Alors que le Plan prévoyait initialement la création des unités mobiles de soins supports, les recommandations émises par le groupe d'experts « soins de support » pour les patients atteints de cancer ont montré que ces compétences sont à mobiliser d'abord en interne dans les services cliniques des établissements ou au sein du réseau. S'agissant de l'accompagnement psychologique, une dotation 3,1 millions d'euros en 2004 et de 2,2 millions d'euros en 2005 a été dédiée à son développement. Le nombre de postes de psycho-oncologues créés a été de 78 en 2004, 50 en 2005 dans les établissements publics participant au service public hospitalier. Le financement de développement de l'accompagnement psychologique depuis 2001 est retracé dans le tableau suivant : DÉVELOPPEMENT DU SOUTIEN PSYCHOLOGIQUE (en millions d'euros)
Source : direction de l'hospitalisation et de l'organisation des soins Votre Rapporteur tient à souligner que le développement de l'accompagnement psychologique des malades n'a pas débuté en 2003 comme le montrent les financements attribués à celui-ci depuis 2001. S'agissant de la lutte contre la douleur, les mesures du Plan Gillot se sont inscrites dans le cadre du plan gouvernemental de lutte contre la douleur des patients cancéreux. Sur la période 2000-2005 était prévue une dotation de 76.000 euros par an pour la formation et de 2 millions d'euros pour développer les structures de prise en charge de la douleur dans le cadre des schémas régionaux d'organisation des soins. Le Plan Cancer s'inscrit pleinement dans cette démarche. En 2004 et 2005, le montant dédié au développement de la lutte contre la douleur a été de 2,3 millions d'euros. Une consultation spécialisée contre la douleur est désormais opérationnelle dans tous les départements. Le nombre de postes créés a été de 15,5 équivalents temps pleins. Un bilan sera mis en place par l'INCa pour vérifier l'accès aux pompes (douleur aiguë) et l'accessibilité en proximité des consultations douleur. Un nouveau Plan de lutte contre la douleur est initié sur la période 2006-2010. Le premier plan gouvernemental de développement des soins palliatifs a été mis en place sur la période 1999-2001. Le développement des structures de soins palliatifs a été financé à hauteur 7,22 millions d'euros en 2001 et 6,13 millions d'euros en 2002. Une dotation de 5,6 millions d'euros sur la période 2000-2001 a permis de financer des actions dans le cadre du Fonds national d'action sanitaire et sociale, et 70.000 euros ont été attribués à l'élaboration d'un livret d'information sur les soins palliatifs. Le Plan Cancer prévoit de « soutenir le développement des soins palliatifs, dont 80 % de l'activité est consacrée au cancer, dans le cadre du programme national de développement des soins palliatifs ». Il s'inscrit dans le cadre du programme national de développement des soins palliatifs (2002-2005) qui poursuit trois objectifs : développer les soins palliatifs et l'accompagnement à domicile, poursuivre le développement des soins palliatifs dans les établissements de santé, et sensibiliser et informer. Au 31 décembre 2004, selon l'Institut national du Cancer, sont recensés 1.281 lits identifiés en soins palliatifs , 82 réseaux de soins palliatifs, 317 équipes mobiles de soins palliatifs et 78 unités de soins palliatifs, 20 lits en hôpitaux de jour et au moins 3.590 inclusions en hospitalisation à domicile. Entre 2003 et 2005, au titre du Plan Cancer, l'assurance-maladie a consacré 22 millions d'euros au développement des soins palliatifs dont 4,5 millions d'euros en 2005. Un portail d'accès Internet permet l'information des professionnels et du grand public et une ligne azur « accompagner la fin de vie, s'informer, en parler » destinée aux proches des personnes en fin de vie a ouvert le 19 mai 2005. Les financements consacrés au développement des soins palliatifs sont retracés dans le tableau suivant : FINANCEMENT DES SOINS PALLIATIFS (en millions d'euros)
Source : direction de l'hospitalisation et de l'organisation des soins La répartition des financements est détaillée dans le tableau suivant : FINANCEMENT FNASS VERSÉS AU TITRE DU DISPOSITIF D'AIDE AUX PERSONNES (en euros)
Votre Rapporteur regrette la diminution progressive des moyens consacrés aux soins palliatifs depuis 2003, d'autant plus que leur développement a été défini comme une priorité de santé publique par le Gouvernement. En outre, un rapport de la Cour des comptes sur la politique des soins palliatifs, transmis l'année dernière au ministère de la Santé et à la société française d'accompagnement et de soins palliatifs (SFAP) et rendu public au printemps de cette année, souligne qu'il existe toujours d'importantes inégalités dans l'accès aux soins palliatifs. Dans ce rapport, la Cour des comptes souligne « l'impact indéniable » des plans nationaux mis en place ces dernières années par le ministère de la Santé, qui ont permis, entre 1999 et 2002, une forte croissance du nombre d'équipes mobiles de soins palliatifs, de réseaux de soins et de services d'hospitalisation à domicile. Mais, en dépit de ces efforts, la France reste, selon la Cour, encore très éloignée des recommandations faites par le Conseil économique et social préconisant cinq lits de soins palliatifs pour 100.000 habitants : « on peut estimer à 10.000 le nombre de patients pris en charge par an. En 2002, avec 782 lits pour l'ensemble du territoire, la moyenne était d'environ 1,2 lit pour 100.000 habitants », souligne la Cour. La Cour insiste aussi tout particulièrement sur les inégalités d'accès aux soins palliatifs. « Globalement, ce sont les régions du centre et du sud-ouest, et celles avec une forte population vieillissante et d'importantes zones rurales, moins facilement accessibles, qui sont le moins bien dotées en structures hospitalières de soins palliatifs ». Ces inégalités d'accès concernent tout particulièrement les personnes âgées, les plans soins palliatifs n'ayant que peu bénéficié aux structures gériatriques. Par ailleurs, la démarche palliative s'est surtout développée pour répondre aux besoins d'accompagnement des malades atteints d'un cancer : la Cour relève que « près de la moitié des décès résultant d'une maladie susceptible de nécessiter des soins palliatifs relève d'autres pathologies que le cancer : maladies neurologiques, insuffisances cardiaques, pulmonaires, rénales graves, Alzheimer en phase avancée ou terminale et, parfois, polypathologies pouvant associer un cancer. Or, l'offre de soins palliatifs est moins ouverte à cette seconde catégorie de pathologies. Elle ne représente de 5 à 25 % des patients en soins palliatifs ». Enfin, les moyens financiers affectés au cours des dernières années aux agences régionales de l'hospitalisation pour les soins palliatifs n'ont pas été intégralement dépensés. Le taux d'utilisation des enveloppes a été de 95 % en 1999, puis de 87 % en 2000, 61 % en 2001 et 40 % en 2002. 8.- Développer l'hospitalisation à domicile Dans le cadre du Plan Cancer, plusieurs mesures règlementaires doivent permettre de développer l'hospitalisation à domicile et plus particulièrement la chimiothérapie à domicile : - assouplissement des conditions règlementaires : taux de conversion supprimé en 2004 et possibilité de créer des places d'hospitalisation à domicile sans fermeture de lits (ordonnance du 4 septembre 2003 et circulaire du 4 février 2004) ; - fixation du cadre juridique permettant de faciliter l'accès des patients non hospitalisés à certains médicaments anti-cancéreux par voie orale (décret du 15 juin 2004) ; - fixation des conditions d'utilisation des anticancéreux injectables (arrêté du 20 décembre 2004) (35) ; - autorisation pour les pharmacies hospitalières à effectuer des préparations/reconstitutions pour d'autres établissements de santé ainsi que pour les professionnels libéraux participant à un réseau de santé (article 47 de loi de santé publique du 9 août 2004). Dès fin 2004, plus de 1.000 pharmacies hospitalières avaient déposé une demande d'autorisation pour poursuivre ou développer une activité de vente de médicaments à des patients ambulatoires ; - financement des chimiothérapies à domicile dans les mêmes conditions qu'à l'hôpital et suivi et analyse des prescriptions par les observatoires (décret du 24 août 2005 relatif au contrat de bon usage des médicaments). Au 1er décembre 2005, on compte 6.826 places autorisées d'hospitalisation à domicile, soit une augmentation de 4 % par rapport à 2002. Pour les années 2005 et 2006, un financement respectivement de 1,86 million d'euros et 3 millions a été attribué aux agences régionales de l'hospitalisation chargées de les répartir sur les établissements de santé pour réaliser la mise aux normes des unités de préparation centralisée ou aider à leur création et financer partiellement la logistique (transport de la préparation et élimination des déchets). Le budget du développement des soins à domicile est retracé dans le tableau suivant : BUDGET DU DÉVELOPPEMENT DES SOINS À DOMICILE (en millions d'euros)
Source : direction de l'hospitalisation et de l'organisation des soins Afin de permettre le développement de l'hospitalisation à domicile, il apparaît nécessaire de mener une réflexion sur la responsabilité civile professionnelle des équipes pluridisciplinaires. C.- LA RÉORGANISATION DE L'OFFRE DE SOINS 1.- La mise en place des réseaux régionaux de cancérologie Pour répondre à l'impératif de coordination des acteurs dans la prise en charge des patients atteints de cancer, le plan a prévu la généralisation des réseaux régionaux de cancérologie, associant l'ensemble des acteurs (hôpitaux, centres de lutte contre le cancer, cliniques, médecins et infirmières de ville...). L'appartenance à un réseau de santé en cancérologie constitue, en outre, l'une des conditions que devra satisfaire tout établissement de santé autorisé en cancérologie. Les travaux d'élaboration du cahier des charges sont actuellement conduits avec les réseaux régionaux sous le pilotage de l'INCa et de la DHOS, en concertation avec les ARH, les URCAM et les fédérations hospitalières. Ce cahier des charges conduira en 2007 à une procédure de labellisation par l'INCa des réseaux régionaux de cancérologie. Entre 2002 et 2005, l'enveloppe de Dotation Nationale de Développement des réseaux a été multipliée par 6,5 passant de 22,87 à 150 millions d'euros. Sur la même période, au sein de cette dotation, les montants affectés aux réseaux régionaux de cancérologie ont augmenté dans les mêmes proportions passant de 1,13 à 8,38 millions d'euros. Cette dotation a notamment permis de conforter les instances de coordination de réseaux régionaux existants et de faire émerger des réseaux dans les régions non couvertes. À ce jour, 23 régions qui disposent de réseaux régionaux de cancérologie. Il convient de préciser que deux régions (PACA et Corse) se partagent les mêmes réseaux. La région Provence-Alpes-Côte d'Azur dispose actuellement de 4 réseaux régionaux qui à terme doivent fusionner en un seul. L'Agence régionale de l'hospitalisation a cependant souligné les difficultés rencontrées pour mettre en place une organisation en réseau régionale. La généralisation des réseaux régionaux de cancérologie est prévue pour la fin 2007, dans le cadre du Plan Cancer. À ce jour, seules les régions Bretagne, Picardie et Poitou Charente n'ont pas de réseaux. Cependant, le développement effectif de ces réseaux apparaît inégal suivant les régions et la diversité des acteurs. Par ailleurs, un rapport de l'Inspection générale des affaires sociales sur l'utilisation des fonds alloués aux réseaux de santé remis au ministre de la Santé en mai dernier, a jugé le bilan des réseaux de santé décevant et a critiqué leur manque d'efficacité. Conclusions de l'Inspection générale des affaires sociales L'IGAS juge le bilan des résultats des réseaux de santé décevant notamment en termes de service médical rendu au malade. Globalement, le nombre de patients pris en charge par ces structures « est mal évalué mais semble très limité ». L'implication effective des professionnels de santé dans les réseaux, et singulièrement des médecins généralistes, reste également très faible. L'IGAS souligne par ailleurs que, si certains projets de réseaux « ont permis à des personnes malades d'accéder à des prestations supplémentaires utiles », « rares sont ceux où un impact positif a effectivement été démontré sur l'état de santé des personnes prises en charge ». Elle constate qu'aucune preuve tangible d'amélioration des relations entre professionnels de ville et établissements de santé n'a été apportée par les initiatives de réseaux. Au contraire, l'utilisation des crédits publics a rarement permis l'émergence d'une dynamique de territoire. Les réseaux sont parfois « responsables d'une aggravation des inégalités d'accès territoriales » aux soins. Votre Rapporteur ne peut que faire sienne les recommandations de l'Inspection générale des affaires sociales. Il s'agit en premier lieu de remettre à plat le système de financement en fusionnant les deux fonds (Fonds d'aide à la qualité des soins de ville et dotation de développement des réseaux) et d'allouer les subventions sur la base d'un cahier des charges précis. Surtout, un positionnement plus affirmé en faveur des réseaux de santé serait souhaitable afin d'inciter plus fortement les professionnels à s'engager dans ce nouveau mode d'organisation des soins. Enfin, le développement des réseaux doit impérativement permettre de développer les soins à domicile, et notamment les services de soins infirmiers à domicile (SSIAD). 2.- Le dossier communicant en cancérologie Le dossier communicant en cancérologie sera déployé au niveau national courant 2007 après une phase test expérimentée en 2004 et 2005 dans quatre régions (Aquitaine, Basse-Normandie, Pays de la Loire, Île de la Réunion) et sur la base d'un cahier des charges (élaboré en concertation avec la DHOS, les régions expérimentatrices et le projet « dossier médical partagé »). L'INCa participe au déploiement de ces systèmes d'information au sein des réseaux régionaux de cancérologie par des financements incitatifs et un pilotage national. À la suite d'un appel à projets lancé le 16 novembre 2005, 14 dossiers ont été retenus par l'INCa et financés à hauteur de 3,6 millions d'euros. Votre Rapporteur s'interroge sur l'opportunité de développer le dossier communicant de cancérologie, alors que doit être généralisé le dossier médical personnel. Cela pourrait conduire, de façon regrettable, à cloisonner pour un même patient les données relatives au cancer et celles relatives aux autres pathologies. Il est donc impératif de développer un dossier commun, le dossier communicant de cancérologie pouvant constituer un « sous-ensemble » du dossier médical personnel. 3.- L'organisation régionale des soins en cancérologie La circulaire n° 2005-101 du 22 février 2005 relative à l'organisation des soins en cancérologie définit l'organisation régionale des soins en cancérologie qui doit figurer dans le volet régional des SROS de troisième génération. Le schéma régional de « prise en charge des personnes atteintes de cancer » doit identifier notamment : - les établissements de santé et les centres privés de radiothérapie traitant les patients atteints de cancer, disposant d'une autorisation spécifique traitement du cancer. Les coopérations et les complémentarités entre ces structures sont formalisées dans le cadre du site de cancérologie ; - les structures de soins qui sont associées aux prises en charge de proximité : ce sont les établissements de santé qui pratiquent les soins de suite, la médecine polyvalente, ainsi que les hôpitaux locaux et les structures de soins à domicile ; - et les réseaux de cancérologie, implantés tant au niveau régional que territorial et reliés aux autres réseaux de santé impliqués dans la prise en charge des patients, notamment en gérontologie et en soins palliatifs. La définition dans chaque région de « pôles régionaux de cancérologie », établissements de recours, permet à l'ensemble des patients de la région, si nécessaire, d'avoir accès aux soins de pointe, complexes, aux innovations et à la recherche clinique. L'établissement de ces pôles repose en particulier sur une coopération entre CHU et centres de lutte contre le cancer (CLCC), dont le rapprochement paraît d'ores et déjà comme un effet majeur du Plan Cancer. L'accord-cadre signé en septembre 2004 entre la Fédération de Cancérologie des CHU et la Fédération nationale des CLCC a constitué une base structurante pour la mise en place des pôles. Votre Rapporteur considère qu'il est essentiel que le Plan Cancer soit l'occasion d'une coopération renforcée entre les hôpitaux et les centres de lutte contre le cancer, notamment dans le cadre des groupements de coopération sanitaire. En cas de proximité géographique, une mutualisation des plateaux techniques et de la logistique serait souhaitable. La mise en place d'un pôle Cancer « Langlade » à Toulouse dans lesquels les blocs opératoires seront mutualisés constitue, à cet égard, une bonne illustration, tout comme la mise en place de l'Institut d'hématologie et d'oncologie pédiatrique (IHOP), groupement de coopération sanitaire mis en place à Lyon par les hospices civils de Lyon et le centre Léon Bérard. Il convient aussi de saluer la signature, le 27 juin dernier, d'un accord tripartite entre les centres hospitaliers universitaires, les centres de lutte contre le cancer et les centres hospitaliers afin de renforcer la coopération en cancérologie dans le cadre de la constitution de groupements de coopération sanitaire. CHAPITRE VI.- LA PROBLÉMATIQUE DE LA RECHERCHE Afin de renforcer l'effort de recherche en France, le Plan Cancer prévoit les mesures suivantes : - constituer des cancéropôles, à partir des pôles régionaux de cancérologie (principalement CHU et CLCC) qui disposent d'un potentiel en matière de recherche et d'innovation, en associant éventuellement un ou plusieurs partenaires extérieurs ; - promouvoir progressivement la reconnaissance des cancéropôles comme centres d'excellence européens du cancer ; - donner une impulsion forte à la recherche sur le cancer, au travers de la définition d'une stratégie nationale de recherche et de financements d'appui à cette stratégie ; - favoriser les transferts de technologie et les collaborations entre la recherche publique ou académique et la recherche privée ; - promouvoir des projets de niveau international et encourager concrètement les collaborations, notamment européennes, là où la France ne peut avancer isolée. Un financement de 110,37 millions d'euros a été mis en place sur la période 2003-2005. Sa répartition est détaillée dans le tableau suivant. L'assurance-maladie a pris en charge 47,75 millions d'euros afin de renforcer la recherche clinique et l'État a financé les cancéropôles et les appels à projets à hauteur de 63 millions d'euros. FINANCEMENT DE LA RECHERCHE (en millions d'euros)
Source : ministère de la Santé et des solidarités I.- LE PILOTAGE DE LA POLITIQUE DE LA RECHERCHE SUR LE CANCER Auditionné par votre Rapporteur, le Président de l'INCa a présenté l'Institut comme une « agence d'objectifs et de moyens ». Il finance et pilote des programmes thématiques et développe des partenariats avec l'industrie. Parmi les financements alloués par l'INCa, outre des financements destinés à la recherche fondamentale ou de transfert, figurent les financements de la recherche clinique et de l'innovation thérapeutique, accordés jusqu'ici directement par le ministère chargé de la santé (programme hospitalier de recherche clinique (PHRC) et programme de soutien à l'innovation thérapeutique (PSIT)) le ministère déléguant ces crédits à l'INCa qui doit les répartir selon les critères définis par ses instances scientifiques. L'INCa doit donc être un pilote de la recherche et non un opérateur. Cependant, le rapport du contrôle général économique et financier constate : « Tout le monde semble d'accord sur cette pétition de principe. Pour autant, il est à noter que l'INCa a décidé de développer des espaces de travail en direct notamment dans les champs disciplinaires considérés comme non, ou insuffisamment, explorés (bio-statistique, géographie de la santé avec la création d'un Observatoire des cancers, recherches en sciences humaines et sociales) : il en résulte la création dans l'improvisation de « départements » nouveaux dotés en effectifs significatifs qui se mettent à « faire » au lieu de « faire faire » (...). Aucun débat stratégique, ni en réunion de direction entre les directeurs de départements, ni au Conseil scientifique ou au Conseil d'Administration, n'a eu lieu sur ce point. » Comme, il a été noté précédemment, le rôle du Conseil scientifique doit être davantage affirmé : il a vocation à être une instance consultative sur les orientations scientifiques stratégiques. Son rôle devrait être d'aider l'INCa à définir ses priorités et, à partir de celles-ci, à formuler les thématiques d'appels à projet. Au-delà du pilotage et de la définition d'une stratégie, la gestion du pôle recherche a montré des faiblesses et les relations entre l'INCa et la communauté scientifique ont été tendues. Le constat du rapport d'audit du contrôle général, économique et financier est sévère : « Les dysfonctionnements constatés dans la gestion administrative et comptable du pôle recherche ont généré des réactions de démobilisation au sein d'une communauté scientifique très épidermique. Alors qu'on constate une absence de définition des choix stratégiques et une croissance non maîtrisée tant du nombre de départements que des effectifs de certaines équipes, la vie quotidienne des agents et des experts a été marquée par des difficultés administratives excessives. Le régime de remboursement des frais de mission est un sujet particulièrement sensible qui n'a pas été réglé : certains experts n'auraient toujours pas été défrayés de déplacements effectués il y a plusieurs mois. Il en est de même de la chaîne de traitement des factures. » II.- LA MISE EN PLACE DES CANCÉROPÔLES A.- L'ÉMERGENCE DE PÔLES DE RECHERCHE La création des cancéropôles est l'une des mesures proposée en janvier 2003 par la commission d'orientation du cancer mise en place dans le cadre du Plan Cancer. En mars 2003, un appel d'offre conjoint des ministères de la Recherche et de la Santé, intitulé « Émergence et structuration des cancéropôles » a été lancé, afin de regrouper dans des grands ensembles de taille européenne les différents acteurs participant à la lutte contre le cancer. Comme l'a montré Georges Delsol, coordonnateur du cancéropôle Sud-Est, auditionné par votre Rapporteur, les cancéropôles ont pour mission de favoriser la recherche publique. Ils doivent permettre de fédérer les projets de recherche sur le cancer, d'associer les chercheurs et les acteurs industriels, de mettre à jour de nouvelles cibles thérapeutiques, ensuite développées par les industries, et de développer des plates-formes technologiques. Sept ensembles régionaux ou interrégionaux ont ainsi été identifiés : Grand-Est (GE), Grand-Ouest (GO), Grand Sud-Ouest (GSO), Île-de-France (IdF), qui représente plus de 40 % du potentiel national de recherche du domaine, Nord-Ouest (NO), Provence-Alpes-Côte d'Azur (PACA), Lyon Rhône-Alpes Auvergne (LARA). Un financement global de 16,5 millions d'euros sur 3 ans a été accordé qui s'est réparti de façon non homogène en fonction de la qualité des projets proposés et des équipes prêtes à s'investir. Le financement des cancéropôles en 2003 est présenté dans le tableau suivant : FINANCEMENT DES CANCÉROPÔLES EN 2003 (en millions d'euros)
Source : ministère de la Santé et des solidarités En février 2004, un deuxième appel d'offre a été lancé par les ministères de la Recherche et de la Santé à hauteur de 18,5 millions d'euros sur 3 ans. Il avait pour but de faire émerger dans chacun des cancéropôles des projets de recherche fédérateurs regroupant des laboratoires de recherche cognitive universitaires majoritairement associés au CEA, CNRS, INSERM, des services cliniques et des acteurs du secteur privé. Les consortiums de taille européenne ainsi constitués pouvaient comprendre de 8 à 30 équipes. Sur les 72 projets reçus, 32 ont été financés sur proposition d'un comité formé d'experts internationaux qui a jugé le niveau moyen des dossiers déposés comme étant « excellent ». FINANCEMENT DES CANCÉROPÔLES EN 2004 (en millions d'euros)
Source : ministère de la Santé et des solidarités La structuration de la recherche en cancéropôle a été réalisée. Certains cancéropôles ont déjà adopté un statut juridique. La diversité des statuts juridiques a cependant été source de complexité administrative. (36) En 2005, l'INCa a été chargé de gérer le PHRC, financé par la DHOS à hauteur de 15 millions d'euros auxquels doit être ajouté un programme de 3 millions d'euros sur des thématiques spécifiques à l'INCa. FINANCEMENT DES CANCÉROPÔLES EN 2005 (en millions d'euros)
Source : ministère de la Santé et des solidarités Votre Rapporteur tient à saluer la mise en place des cancéropôles qui constituent une réelle avancée du Plan Cancer. La mise en place de ces pôles de recherche - qui présentent une masse critique importante - devrait permettre de développer un financement public de la recherche, la coopération entre chercheurs et cliniciens, et la recherche clinique. B.- LE PROBLÈME DE LA VALORISATION DE LA PROPRIÉTÉ INTELLECTUELLE Des tensions sont apparues entre l'INCa et les cancéropôles à propos du partage de la propriété intellectuelle concernant les résultats des travaux des équipes de programmes de recherche contre le cancer. L'INCa souhaitait, en effet, être en partie propriétaire des résultats des équipes de recherche. Cette position a eu pour conséquence de retarder la signature des conventions et a conduit à une sous-consommation des crédits en 2005 (22 millions d'euros sur une dotation de 35 millions). Cette position, inaccoutumée dans le milieu de la recherche clinique, ne semblait pas à votre Rapporteur pleinement justifiée. Le rapport d'audit du contrôle général, économique et financier recommande pour sa part « d'abandonner toute prétention à un quelconque droit de propriété intellectuelle (ou droit patrimonial attaché à un droit d'auteur) sur les résultats des travaux financés par l'INCa ». Il suggère plutôt que l'INCa soutienne par l'expertise et Un accord-cadre a été signé avec l'INSERM le 28 février. Il était prévu que si des contrats à durée déterminée sont financés par l'INCa, seul l'INSERM reste l'employeur de ces chercheurs. Par ailleurs, l'INCa devait bénéficier d'un pourcentage de la propriété intellectuelle, proportionnel au montant de sa subvention. L'INCa semble avoir abandonné le projet de partage de propriété. L'accord signé avec l'INSERM devrait donc être modifié. Cette difficulté pose le problème plus profond des relations entre l'INCa et les cancérôpoles. À cet égard, le rapport d'audit du contrôle général, économique et financier recommande : - d'afficher le rôle de l'INCa comme tête de réseau des cancéropôles aux côtés des instances de gouvernance de l'INCa ; - de créer un conseil stratégique « territorial » formé des directeurs des sept cancéropôles et des directeurs des départements scientifiques de l'INCa pour permettre le pilotage et la coordination des cancéropôles ; - de mieux distinguer dans les procédures d'appel d'offres : les appels à projets d'excellence à fort contenu en recherche fondamentale ou recherche clinique d'une part, et les appels à projets « structurants » faisant davantage appel à la logique de solidarité et d'égalité d'accès aux innovations pour les patients, d'autre part ; - d'inscrire les interventions de l'INCa dans le contexte des pôles de compétitivité. III.- LE DÉVELOPPEMENT DE LA RECHERCHE CLINIQUE Sur la période 2003-2005, 37,74 millions d'euros ont été consacrés au financement de la recherche clinique sur le cancer. L'évolution des dépenses est retracée dans le tableau suivant : FINANCEMENT DE LA RECHERCHE CLINIQUE (1) (en millions d'euros)
(1) : Financement DHOS-OPRC (opération, prospective, recherche clinique) Source : direction de l'hospitalisation et de l'organisation des soins Les tumorothèques ont pour objet la conservation d'échantillons tumoraux et de tissus sains adaptés aux études moléculaires portant sur l'ADN, l'ARN et les protéines, annotés à cet effet de façon dynamique par des paramètres biologiques et cliniques. Ces échantillons sont utilisés à des fins d'application clinique et de recherche. De 2001 à 2004, cinq phases de soutien ont fait l'objet d'un financement de la part de la direction de l'hospitalisation et de l'organisation des soins. Au total, 59 tumorothèques ont été financées avec la double finalité portant sur les soins et la recherche. Les crédits accordés couvrent exclusivement des dépenses d'exploitation des établissements (personnels, consommables, amortissements...). Un nouvel appel à projets a été réalisé en 2005, entièrement expertisé sous l'égide de l'INCa. Les crédits permettant le développement des tumorothèques représentent maintenant 7,9 millions d'euros par an. B.- LE DÉVELOPPEMENT DES LABORATOIRES D'ONCOGÉNÉTIQUE L'oncogénétique a pour objet l'étude, la mise en évidence et la prise en charge médicale des prédispositions héréditaires aux cancers. On estime que plus de 5 % des cancers pourraient avoir une origine héréditaire et l'on connaît une trentaine de gènes dont l'altération peut être l'origine d'un ou plusieurs types de cancers. Deux appels à projets ont été lancés en 2002 et 2004 en vue du soutien des laboratoires d'oncogénétique situés dans les établissements antérieurement financés par dotation globale. Au total, 25 laboratoires, tous situés dans des CHU ou des centres de lutte contre le cancer, ayant obtenu un avis favorable du groupe national d'experts constitué pour examiner les dossiers, ont été sélectionnés par le ministre chargé de la Santé. Le soutien aux laboratoires d'oncogénétique sous forme de crédits annuels pérennes s'élève à 8,9 millions d'euros. Les moyens financiers consacrés depuis 2002 par l'assurance-maladie au développement des consultations d'oncogénétiques sont détaillés dans le tableau suivant : FINANCEMENT PAR L'ASSURANCE-MALADIE DE DÉVELOPPEMENT DE L'ONCOGÉNÉTIQUE (en millions d'euros)
Source : direction générale de la Santé et Caisse nationale d'assurance-maladie C.- LE PROGRAMME HOSPITALIER DE RECHERCHE CLINIQUE Le programme hospitalier de recherche clinique (PHRC) constitue un dispositif de soutien au développement de la recherche clinique dans les établissements de santé mis en œuvre par le ministère de la depuis l'année 1993, et régulièrement reconduit depuis cette date. Le montant total consacré par le PHRC au financement de projets de recherche clinique à promotion hospitalière concernant le cancer s'élève à près de 37,5 millions d'euros sur la période 2003-2005. Le PHRC 2003 a permis de financer 93 projets de recherche sur le cancer pour un montant total de plus de 15,3 millions d'euros sur trois ans; le PHRC 2004, 61 projets pour 11,2 millions d'euros et le PHRC 2005, 64 projets pour 14,1 millions d'euros. Depuis l'année 2005, la sélection des projets « cancer » financés par le PHRC a entièrement été déléguée à l'institut national du cancer. D.- LE PROGRAMME DE SOUTIEN DES INNOVATIONS DIAGNOSTICS ET THÉRAPEUTIQUES COÛTEUSES Le programme de soutien des innovations diagnostiques et thérapeutiques coûteuses de la DHOS permet chaque année de financer des projets d'ampleur nationale concernant plusieurs milliers de malades dans les établissements de santé. Ce programme de soutien concerne exclusivement les innovations déjà validées par la recherche clinique. Il se situe en aval du programme hospitalier de recherche clinique (PHRC). Les techniques innovantes concernées sont dans leur première phase de diffusion et sont généralement d'abord utilisées par des équipes hospitalo-universitaires ou des centres de lutte contre le cancer, auxquels peuvent s'associer d'autres grands établissements de santé. Entre 2003 et 2005, on constate une décroissance de plus de la moitié de l'enveloppe annuelle consacrée aux innovations. Ceci s'explique par le fait qu'en 2003, ce programme couvrait des achats de médicaments onéreux. Ces médicaments sont maintenant financés hors du programme des innovations, grâce à leur prise en charge directe dans les établissements « en sus de l'activité », après inscription sur une liste spéciale. En 2005, 6 millions d'euros ont été consacrés au volet cancérologique de ce programme. E.- LE RECRUTEMENT DE PERSONNELS DE RECHERCHE CLINIQUE EN CANCÉROLOGIE Le plan de lutte contre le cancer a préconisé d'augmenter le nombre de malades inclus dans les essais thérapeutiques. Pour encourager dans ce but la recherche clinique organisée par les promoteurs institutionnels, il a été décidé en 2004 d'affecter des personnels spécifiques pour la réalisation des essais thérapeutiques. Un appel à projets a permis de sélectionner des projets d'excellence et 50 établissements de santé répartis dans le pays ont disposé globalement de crédits pérennes annuels en vue de recrutements à hauteur de 3 millions d'euros. F.- LA MISE EN PLACE DES RÉSEAUX TERRITORIAUX DE RECHERCHE CLINIQUE Afin de renforcer la recherche clinique, l'INCa a mis en place des réseaux territoriaux de recherche clinique en cancérologie, calqués sur les réseaux régionaux, basés sur des équipes d'infirmières en recherche clinique, et associant notamment les praticiens non hospitaliers. Ces réseaux sont organisés en 28 thématiques, permettant de développer 28 groupes de recherche clinique et un thésaurus de l'ensemble des cas alimentant un audit des protocoles existant. Plus de 100 essais thérapeutiques ont été engagés, soutenus financièrement par l'INCa qui assure le suivi de l'ensemble de l'opération (qualité, accès par tous les praticiens, transparence...). Une part du financement est proportionnelle au nombre de patients inclus dans des essais. Les données biométriques sont rassemblées dans les 7 « cancéropôles ». 15 millions d'euros ont été affectés à cette opération. IV.- POUR LA SIMPLIFICATION DU PAYSAGE DE LA RECHERCHE ET LE DÉVELOPPEMENT DE LA RECHERCHE PUBLIQUE A.- LA COMPLEXITÉ DU PAYSAGE DE LA RECHERCHE EN FRANCE Le paysage architectural de la recherche apparaît particulièrement complexe : la multiplicité des niveaux d'appel d'offre - Union Européenne, INSERM, Agence nationale de la recherche, INCa, CNRS, AFSSET, cancéropôles, rendent particulièrement difficile une régulation d'ensemble, ainsi que le contrôle et l'évaluation des actions financées par de multiples acteurs. Cela peut conduire, en l'absence de coordination des acteurs, à des initiatives concurrentes. Ainsi, l'Agence nationale pour la recherche a lancé un appel à projet en 2006 « collection d'échantillons biologiques de santé : valorisation et certification », qui semble proche du développement des tumorothèques piloté par l'INCa. De même, des projets de recherche relatifs au cancer ont été financés par l'ANR en 2005 et devraient l'être à nouveau en 2006. Dans un paysage de la recherche particulièrement complexe, il est indispensable que l'INCa contracte avec les autres agences de moyens (ANR, ministère de la Santé) mais aussi clarifie ses compétences avec certains acteurs de la recherche (Oséo-Anvar, ministère de l'Industrie, Agence de l'Innovation Industrielle, collectivités territoriales, Ligue Nationale contre le Cancer, Association pour la Recherche contre le Cancer, Fondation pour la Recherche Médicale). De même, l'INCa devra être évalué par l'Agence d'évaluation de la recherche et de l'enseignement supérieur, créée par la loi de programme pour la recherche. B.- UN NÉCESSAIRE DÉVELOPPEMENT DE LA RECHERCHE CLINIQUE ET TRANSLATIONNELLE La recherche translationnelle, notamment dans le domaine de la génomique et de la génétique appliquée, doit bénéficier de financements pérennes. La faiblesse de la recherche fondamentale a été prise en compte par la création des cancéropôles, mais la disparité de moyens est énorme au regard de la recherche appliquée mise en œuvre par l'industrie pharmaceutique, dont la production de molécules nouvelles vraiment innovantes subit une baisse tendancielle. La recherche clinique est insuffisamment développée en France, qu'elle soit de financement public ou privé. Moins de 5 % des patients y accèdent. Le secteur hospitalier privé, qui mène plus de la moitié des thérapies, n'est pratiquement pas concerné. Qui plus est, l'accès à l'innovation thérapeutique est souvent tardif dans le cours de la maladie. Ce constat est en rapport avec l'organisation encore insuffisante des réseaux de soins, mais le caractère tardif du recours thérapeutique est aussi culturel. La mise en place du premier protocole temporaire de traitement de l'Herceptin, suite à une collaboration de l'INCa et de la HAS, constitue, à cet égard une première initiative positive. La faiblesse du Plan Cancer vient encore aujourd'hui de l'absence de stratégie d'ensemble de la recherche et de l'innovation thérapeutique. Il pourrait s'agir d'une mission majeure confiée au Conseil scientifique de l'INCa. Un fonds dédié à la recherche contre le cancer, alimenté par l'État et les associations pourrait être créé sous forme de fondation. Celle-ci pourrait notamment prendre la forme d'une fondation de coopération scientifique, créée par la loi de programme du 18 avril 2006 pour la recherche. Ce fonds pourrait servir de catalyseur de crédits publics et privés et serait orienté principalement vers le développement de la recherche clinique et translationnelle. La dimension socio-économique concernant le bénéfice populationnel espéré au regard du coût de chacun des axes thérapeutiques possibles, doit également être développée. L'INCa a déjà créé en son sein un département « sciences humaines-économie du cancer ». CHAPITRE VII.- LA PLACE DES MALADES A.- AMÉLIORER LES CONDITIONS DE VIE DES MALADES Les États généraux des malades atteints du cancer organisés depuis 1998 par la Ligue nationale contre le cancer, ont mis au premier plan les préoccupations et la place du malade dans la politique de lutte contre le cancer. Le plan Gillot, en 2000, a posé les premières pierres d'une véritable place des malades. Étaient prévus notamment la mise en place d'une consultation spécifique pour l'annonce du cancer, le renforcement du soutien psychologique, l'amélioration de l'information des malades, une meilleure prise en charge de la douleur et une meilleure reconnaissance des maladies professionnelles. Le Plan Cancer prévoit les actions suivantes : - améliorer l'accès des patients et de leurs familles aux dispositions issues de la convention relative à l'assurance ; - améliorer les dispositifs de maintien dans l'emploi et le retour à l'emploi pour les patients atteints de cancer. L'INCa prépare un appel à projet de recherche pluridisciplinaire sur « cancer, accès, maintien et retour à l'emploi » ; - faciliter le maintien à domicile des patients par une possibilité accrue de recours aux soins et aux aides à domicile. Le domaine d'intervention des services de soins infirmiers à domicile (SSIAD) a été élargi aux patients de moins de 60 ans présentant une affection chronique ou une affection de longue durée ; - faciliter la présence des parents auprès des enfants malades par une majoration des dispositifs d'aide existants, qui ne donnent pas aujourd'hui entière satisfaction. La loi de financement de la sécurité sociale pour 2006 a assoupli et revalorisé l'allocation de présence parentale ; - associer l'assurance maladie obligatoire et les organismes complémentaires dans la mise en place d'une meilleure organisation de prise en charge de certains dispositifs médicaux ou esthétiques. Une première prothèse mammaire externe (Amoena Contact) est inscrite sur la liste des produits et prestations remboursables depuis le 11 février 2005. D'autres modèles doivent suivre. La prise en charge de plusieurs modèles de prothèses capillaires devrait intervenir en 2006. Les caisses d'assurance-maladie peuvent, au cas par cas, compléter le remboursement forfaitaire actuel sur leurs fonds d'action sociale ; - renforcer le rôle des associations de patients et des associations de parents d'enfants dans la recherche clinique. La possibilité pour les parents d'être informés et de participer à la recherche de nouveaux traitements est l'un des huit critères que doivent respecter les centres de cancérologie pédiatrique ; - mieux reconnaître et organiser la présence des bénévoles et des associations de patients et de parents d'enfants au sein des structures de soins. La circulaire DHOS du 4 octobre 2004 propose un modèle de convention type définissant les conditions d'intervention des associations de bénévoles dans les établissements de santé afin d'apporter un soutien aux personnes malades et à leurs proches. B.- RENFORCER LA PLACE DES MALADES 1.- Améliorer la vie des patients Deux études de la direction de la recherche, des études, de l'évaluation et des statistiques (DRESS) mettent en évidence les progrès qui restent à accomplir pour améliorer la vie et la place des malades atteints du cancer. Une première étude sur « les conditions de vie des patients atteints du cancer deux ans après le diagnostic » (37), résultant d'une enquête réalisée au dernier trimestre 2004, met en évidence, en premier lieu, l'importance de l'accompagnement du malade et du soutien psychologique et les faiblesses de notre système de soins sur ces deux sujets Ainsi, deux ans après l'annonce du diagnostic, un quart des patients trouve que celle-ci a été trop brutale et près de neuf patients sur dix estiment avoir bénéficié d'une information médicale suffisante, mais souvent avec des difficultés. 38 % de l'ensemble des patients déclarent que les médecins ne prenaient pas assez de temps pour répondre à leurs questions, 48 % que l'information fournie était « trop compliquée » et 33 % qu'elle leur était donnée en quantité « importante ». Près d'un patient sur deux n'a pas été associé au choix de son traitement, et parmi eux, près du tiers aurait souhaité être impliqué davantage aux choix thérapeutiques. Interrogés sur le soutien psychologique dont ils ont bénéficié au début de la maladie, 4 % des patients répondent qu'ils en ont bénéficié « de leur propre initiative », et 7 % dans le cadre d'un suivi organisé par l'établissement. En revanche, 20 % des patients qui n'ont pas bénéficié d'un tel soutien psychologique l'auraient souhaité. Enfin, l'étude constate que les patients du cancer, ont, deux ans après le diagnostic, une qualité de vie physique et mentale très inférieure à celle de la population générale. Cette étude est corroborée par une autre étude de la DRESS sur la situation professionnelle et les difficultés des patients atteints d'un cancer deux ans après le diagnostic (38). Celle-ci montre, s'agissant des personnes âgées de moins de 58 ans et qui occupaient un emploi au moment du diagnostic : « Deux ans après le diagnostic de la maladie, près de deux de ces patients sur dix ne sont plus en emploi, environ 3 % ont bénéficié d'une préretraite ou d'une retraite anticipée, 5 % sont en invalidité permanente et un peu moins de 5 % sont passés dans la catégorie « autres inactifs ». Enfin, 6 % de ces patients se trouvent au chômage. Pour ces patients au chômage, la perte d'emploi a fait suite dans près d'un cas sur trois à un licenciement dans lequel, au dire des patients concernés, la maladie cancéreuse a « joué un rôle ». S'agissant des patients qui ont conservé leur emploi « 14 % sont demeurés en permanence en congé maladie. À l'inverse, 15 % n'ont jamais interrompu leur activité pour congé maladie. 52 % des patients ont donc repris à un moment ou à un autre, une activité effective au cours des deux ans ». Les patients les plus fragiles vis-à-vis de l'emploi sont aussi les plus pénalisés par la maladie. 42 % des patients expriment le sentiment que leur cancer les a pénalisés de façon significative dans leur activité professionnelle et 16 % estiment que les revenus de leur ménage ont diminué du fait du cancer. Ces deux études montrent la nécessité de renforcer l'accompagnement du patient, notamment psychologique, et de généraliser rapidement le diagnostic d'annonce. Elles montrent aussi l'urgence de mesures visant à favoriser le maintien ou le retour à l'emploi des personnes atteintes d'un cancer. 2.- Une mission de l'INCa à renforcer Le comité des malades, de leurs proches et de leurs usagers, au sein de l'Institut national du cancer est une instance de réflexion sur la place des malades. Comme l'a montré votre Rapporteur précédemment, il est nécessaire que ce comité trouve sa place et acquière davantage d'autonomie. De plus, la mise en place d'un département dévolu à la place des malades au sein de l'INCa serait peut-être de nature à favoriser une meilleure prise en compte des préoccupations des patients. En effet, le rapport d'audit du contrôle général économique et financier constate: « la préoccupation du patient est un des fondements de l'INCa, peut-être même sa raison d'être en tant qu'institution spécifique. Elle peut sans doute inspirer l'ensemble des activités, mais elle n'existe plus en tant que telle dans l'organigramme de l'INCa présenté au conseil d'administration du 26 avril (et sur lequel le Conseil a différé sa prise de position). Le dossier serait rattaché à la direction des soins. Au demeurant, le département qui en est chargé n'est guère doté de moyens. En termes d'affichage au moins, c'est malheureux. » Il constate aussi que l'INCa n'assume pas encore assez son rôle, comme en témoigne son rôle secondaire dans la réforme de la « convention Belorgey » relative à l'accès au crédit et aux assurances. 3.- Les associations : un rapprochement souhaitable Votre Rapporteur tient à rappeler la place fondamentale qui doit être accordée aux associations de représentation des malades. En effet, selon l'étude de la DREES précitée sur les conditions de vie des patients (39), seuls 3 % des patients ont déclaré s'être tournés vers des associations de malades pour avoir une information complémentaire après leur diagnostic. Cela met en évidence la nécessité de mieux reconnaître et organiser la présence des associations de patients au sein des structures de soins. Pour une plus grande lisibilité de leur action, une plus grande coopération des deux associations que sont la Ligue contre le Cancer et l'association pour la recherche sur le cancer (ARC) est souhaitable. Cette coopération pourrait s'organiser au niveau régional et national. Un tel rapprochement donnerait davantage de lisibilité à l'action de ces deux associations et permettrait de mutualiser davantage les fonds dédiés au développement de la recherche sur le cancer. C.- L'ACCÈS AUX PRÊTS ET AUX ASSURANCES Une expertise collective de l'INSERM, rendue publique en avril dernier a mis en évidence que la surmortalité annuelle dix ans après le diagnostic d'un cancer était faible : pour 100 personnes chez lesquelles, a été détecté un cancer dix ans plus tôt, deux sont décédées dans l'année des suites de leur maladie. Cette étude a relancé le débat sur l'accès au crédit et aux assurances. La Convention « Belorgey » adoptée en septembre 2001, a notamment permis de supprimer les questionnaires médicaux pour les prêts à la consommation ne dépassant pas 10.000 euros, pour une durée de remboursement n'allant pas au-delà de quatre ans, et à condition que l'emprunteur ne soit pas âgé de plus de 45 ans. La convention a aussi permis qu'une demande d'assurance refusée dans le cadre d'un contrat de groupe souscrit par une banque puisse être examinée une deuxième fois de manière plus individualisée. En cas de refus après ce deuxième examen, le malade peut envoyer son dossier pour un troisième examen devant un pool des « risques aggravés » composé de plusieurs assureurs et réassureurs. Cependant, le dispositif reste perfectible. En 2004, selon le ministère de la Santé, 9.000 personnes malades ont vu leur demande d'emprunt rejetée. Selon l'étude de la DREES précitée (40), plus d'un patient sur deux de l'échantillon (58 %) estime qu'il est susceptible de rencontrer à l'avenir, du fait de sa maladie, des difficultés d'accès aux emprunts bancaires ou à certaines assurances. Au cours des deux années qui ont suivi le diagnostic, plus d'un patient sur dix (12 %) a effectué une demande d'emprunt bancaire pour un achat important (maison, appartement, voiture...). Parmi ceux qui ont fait cette demande, 26 % ont essuyé un rejet, 20 % ont obtenu un accord sous condition et 54 % un accord sans condition de la part de ces institutions financières. Une nouvelle convention pour l'accès à l'assurance et à l'emprunt des personnes présentant un risque de santé a été signée le 6 juillet dernier. Son entrée en vigueur est prévue pour le 31 décembre au plus tard. Plusieurs avancées semblent avoir été obtenues : un effort important va être entrepris en matière d'information sur l'existence et les dispositions de la convention, les conditions d'âge, de montant et de durée sont assouplies, la couverture de l'invalidité pourra être accordée sous certaines conditions, un mécanisme de mutualisation permettra d'écrêter les primes pour les personnes disposant de revenus modestes, les organismes de suivi de la convention voient leurs compétences élargies. CHAPITRE VIII.- LE PLAN CANCER POSE LA PROBLÉMATIQUE DE L'ARCHITECTURE DE LA POLITIQUE DE SANTÉ PUBLIQUE I.- POUR UNE POLITIQUE DE SANTÉ PUBLIQUE TRANSVERSALE, PILOTÉE PAR LE MINISTÈRE DE LA SANTÉ A.- LA PROBLÉMATIQUE D'UNE ORGANISATION PAR PATHOLOGIE DE LA SANTÉ PUBLIQUE La mise en place du Plan Cancer pose le problème d'une organisation par pathologie de la politique de santé publique. En effet, le renforcement de la politique sanitaire ces dernières années s'est traduit par la création d'agences sanitaires (Institut de veille sanitaire, INPES, AFFSAPS...) qui ont une fonction propre (surveillance, contrôle, autorisation, communication ), mais dont le champ d'application est transversal et concerne la santé de la population en général. La création de l'Institut national du cancer constitue une rupture, car il s'agit de créer un organisme qui a une fonction transversale (prévention, soins, recherche...) pour une pathologie en particulier. Se pose, dès lors, la question de l'articulation de cette compétence générale avec les missions du ministère de la Santé et des autres agences de sécurité sanitaire. Comme votre Rapporteur l'a souligné précédemment, la mise en place d'un contrat d'objectif et de moyens et la signature de conventions avec la DGS et les agences de sécurité sanitaire devraient permettre de clarifier la place et les missions de l'INCa. Cependant, la création d'autres organismes, dédiés à une pathologie particulière semblait envisagée lors du débat sur le projet de loi relatif à la politique de santé publique. Ainsi, lors de la première séance du 8 octobre à l'Assemblée nationale, le ministre de la Santé, Jean-François Mattei, a affirmé : « Qu'il y ait, à l'avenir, un institut consacré aux affections cardio-vasculaires, pourquoi pas ? Qu'il y ait un institut de neuropsychiatrie, pourquoi pas ? ». Votre Rapporteur s'interroge sur l'opportunité d'une telle politique : l'organisation par pathologie de la santé publique va à l'encontre ce que doit être une politique de santé publique : globale et transversale et présente le risque de « balkaniser » cette politique. Les difficultés rencontrées par l'INCa pour trouver sa place dans notre système de santé devraient amener à l'avenir à davantage de prudence lorsqu'il sera question de créer des organismes dédiés à une pathologie particulière. De plus, il convient de ne pas envisager un certain nombre de politiques de prévention que sous le seul angle de la politique de lutte contre le cancer : la lutte contre le tabagisme et l'alcoolisme concerne aussi les maladies cardio-vasculaires, les structures de soins palliatifs sont beaucoup moins développées pour les autres pathologies que le cancer... B.- REDONNER UNE PLACE DE PILOTE AU MINISTÈRE DE LA SANTÉ Les difficultés dans la mise en œuvre du Plan Cancer posent aussi la question de la place du ministère de la Santé, et notamment de la direction générale de la santé et de la direction de l'hospitalisation et de l'organisation des soins. Les différentes auditions menées ont mis en évidence la nécessité de renforcer la mission de pilotage de la santé publique du ministère de la Santé. Le rôle de pilotage de la DGS devrait être renforcé et son rôle de tutelle sur l'INCa réaffirmé. Elle devrait conserver la gestion des crédits de la politique de dépistage. De même, la DHOS devrait voir son rôle de pilotage renforcé, certaines fonctions, comme la gestion des personnels des établissements de santé, pouvant être davantage transférées vers les agences régionales de l'hospitalisation. La création d'une Agence nationale sanitaire, dirigée par le directeur général de la santé, qui régulerait les agences régionales de santé, est souhaitable. Elle intégrerait la direction générale de la santé et l'Institut national du cancer. L'INCa se verrait en revanche reconnu une vocation interministérielle, par la nomination d'un délégué interministériel, qui serait en même temps le président du Conseil d'administration de l'Institut. II.- POUR UNE MEILLEURE ÉVALUATION DE LA POLITIQUE DE LUTTE CONTRE LE CANCER EN FRANCE L'évaluation de l'efficacité de la politique de lutte contre le cancer mériterait d'être améliorée. En effet, s'agissant du coût du cancer, les informations transmises par l'assurance-maladie ne concernent que la prise en charge des affections de longue durée, les arrêts et travail et les rentes d'invalidité, et non la politique de prévention et de dépistage. De même, la direction générale de la santé n'a pas été en mesure d'indiquer le budget que les départements consacraient aux actions de dépistage. Votre Rapporteur souhaite que figure dans le rapport remis chaque année au Gouvernement et au Parlement sur la mise en œuvre du Plan Cancer, le coût global de la politique de lutte contre le cancer (prévention, recherche, soins, place des malades...) en distinguant nettement les financeurs. Ces chiffres pourraient être aussi transmis au moment du débat budgétaire : il paraît, en effet, indispensable de pouvoir identifier avec précision, dans l'ensemble des documents comptables et financiers de l'État et de la sécurité sociale, les moyens financiers consacrés par la collectivité nationale à la lutte contre le cancer. Devraient, au moins figurer dans le projet annuel de performance, présentant le budget de la mission « Santé » les crédits consacrés par l'État à la politique de lutte contre le cancer. Par ailleurs, l'évaluation de la politique de lutte contre le cancer devrait être perfectionnée. Le rapport d'audit du contrôle général, économique et financier salue la mise en place de 65 indicateurs de résultats dans le cadre de la préparation du budget de l'INCa , tout en regrettant « que certains départements ne soient pas encore allés au bout de la démarche en produisant des indicateurs véritablement quantitatifs ». Il suggère aussi que le rapport annuel sur la mise en œuvre du Plan Cancer s'écarte « d'un catalogue d'actions » et aille davantage « vers l'expression d'une stratégie ». Votre Rapporteur insistera particulièrement sur l'évaluation de la politique du cancer que doit impérativement présenter le rapport annuel de performance. En effet, le projet annuel de performance pour 2006 présente une évaluation assez lacunaire. Est proposé comme objectif « d'améliorer le dépistage organisé du cancer du sein ». Cinq indicateurs sont associés à cet objectif : - le taux de participation au dépistage du cancer du sein dans la population cible ; - le coût unitaire du dépistage organisé du cancer du sein ; - le ratio entre nombre de mammographies de dépistage organisé par rapport au nombre de mammographies de dépistage individuel et de dépistage organisé pour la classe d'âge de 50-74 ans ; - la ventilation, en pourcentage, des dépenses du Plan Cancer par nature par rapport aux objectifs initiaux du Plan ; - et un indicateur sur la fonction de coordination de l'INCa. Cet indicateur ne sera renseigné que dans le projet annuel de performance associé au projet de loi de finances pour 2007. Il apparaît tout d'abord regrettable que la majorité des indicateurs concernant la politique de lutte contre le cancer ne soit pas renseignée dans le projet annuel de performance pour 2006. Par ailleurs, les deux derniers indicateurs concernent le Plan Cancer en général et non simplement le dépistage du cancer du sein. Par conséquent, il serait logique de trouver un objectif propre à la mise en œuvre du Plan Cancer. Trois sujets semblent tout à fait primordiaux aujourd'hui en matière de lutte contre le cancer et mériteraient d'être évalués dans le projet annuel de performance : le dépistage du cancer colo-rectal, le développement de la recherche clinique (41) et la mise en place d'un système d'autorisations de pratiquer pour les services hospitaliers de cancérologie. Enfin, certaines mesures du Plan Cancer, tels que la labellisation des pratiques cliniques ou la mise en place d'un système d'autorisation devraient permettre une utilisation plus efficiente de la dépense publique et même la réalisation d'économies budgétaires. La réalisation d'études d'impact permettrait de mieux appréhender les effets de ces mesures d'un point de vue socio-économique et d'évaluer l'allocation des ressources par rapport aux bénéfices escomptés (42). Lors de sa séance du 5 juillet 2006, la commission des Finances a examiné le rapport d'information de votre Rapporteur spécial de la mission « santé » sur le Plan Cancer. L'exposé de votre Rapporteur a été suivi d'un débat. Le Président Pierre Méhaignerie a demandé quelle est la part du vieillissement démographique dans l'augmentation du nombre de cancers et quelles sont, par ailleurs, les mesures de prévention employées en Europe dont on pourrait s'inspirer ? M. Alain Rodet a indiqué que certains hôpitaux publics et CHU voient leurs services de cancérologie fragilisés en raison du débauchage, par des groupes privés, de médecins cancérologues, auxquels seraient proposés des salaires quatre fois supérieurs. Ce phénomène, qui touche aussi l'orthopédie, est en partie lié au fait que les traitements des cancers sont, globalement, bien remboursés. En matière de collaboration internationale dans le domaine de la recherche, certains experts estiment qu'existent des rétentions d'information, notamment aux États-Unis, où des progrès scientifiques importants sont réalisés. L'INCa est-il en mesure de dialoguer avec ces organismes de recherche ou assiste-t-on de fait à une renationalisation ? M. Jean-Claude Mathis a rappelé qu'en matière de dépistage du cancer du sein, certains départements sont en avance sur d'autres. Est-ce toujours le cas ? Quelle est la portée de l'action des associations créées dans certains d'entre eux, notamment autour de médecins généralistes, pour favoriser le dépistage ? Votre Rapporteur a apporté les éléments de réponse suivants : - il existe à l'évidence une corrélation directe entre le vieillissement de la population et l'augmentation des cas de cancer. Mais ce vieillissement n'est qu'une cause parmi d'autres : à structure démographique constante, les cancers ont augmenté de 35 % entre 1980 et 2000. Des facteurs tels que l'environnement écologique ou les conditions de travail, par exemple, jouent également un rôle ; - en matière de prévention, plusieurs pistes sont aujourd'hui ouvertes : la lutte contre le tabagisme - sur laquelle travaille une mission d'information de l'Assemblée nationale -, la réduction de l'alcoolisme ou l'amélioration des modes d'alimentation et la prévention contre l'obésité. À cet égard, l'insuffisance d'absorption des fruits et légumes constitue un problème. De manière plus générale, la lutte contre le cancer passe par une modification des comportements et de l'environnement ; - la côte Est des États-Unis regroupe des pôles d'excellence mondiale en matière de lutte contre le cancer, financés par de grands laboratoires. Une partie de la recherche s'est déplacée de l'Europe, notamment la Grande-Bretagne, vers les États-Unis. Se pose aujourd'hui en France et en Europe le problème du financement de la recherche académique, qui est insuffisante, et de la maîtrise de la recherche translationnelle, qui doit être renforcée. On trouve moins de molécules chimiques efficaces que de thérapies liées à la génétique ou aux biotechnologies. Il conviendrait donc de se doter d'une instance stratégique en matière de recherche translationnelle, mission relevant du Conseil scientifique de l'INCa, mais que celui-ci n'a pas exercé jusqu'ici ; - en matière de dépistage du cancer du sein, les départements qui sont intervenus de façon précoce avec les caisses d'assurance maladie ont obtenu de meilleurs résultats. Cela étant, le dispositif est actuellement recentralisé. Les causes des écarts enregistrés peuvent être très variables. Ainsi, en région Île-de-France, les départements des Hauts-de-Seine et de la Seine-Saint-Denis n'enregistrent pas de très bons résultats, le premier dans la mesure où les femmes tendent à se faire dépister à titre individuel, le second car il est parfois difficile d'inciter certaines populations à recourir au dispositif de dépistage. Parmi les mesures d'amélioration possibles, on pourrait envisager de ne plus rembourser les mammographies réalisées en dehors de tout dépistage systématique. Par ailleurs, le mode d'organisation du système de santé devrait être revu : il conviendrait qu'au-dessus des organisations régionales de santé, existe une agence nationale de santé, qui serait dirigée par le directeur général de la santé et qui agirait en coordination permanente avec l'INCa. Le Président Pierre Méhaignerie a insisté sur l'objectif de simplification des organisations et procédures et la nécessité d'éviter toute bureaucratisation du système. Il conviendrait, en outre, dans le cadre de l'examen du prochain projet de loi de finances, de voir quelles suites pourraient être données aux expérimentations envisagées concernant les agences régionales de santé. La Commission a alors autorisé, en application de l'article 146 du Règlement, la publication du présent rapport d'information. LISTE DES PERSONNES AUDITIONNÉES - Pr. David Khayat, président de l'Institut National du Cancer ; - Mme Christine Welty, directrice de l'Institut national du Cancer ; - M. Julien Gottsmann, directeur des Affaires générales, financières et sociales à l'Institut national du cancer ; - Mme Colette Causse, agent comptable de l'Institut national du cancer ; - Dr. Christine BARA, conseillère du Président pour les soins et directrice du département Amélioration de la qualité des soins et de l'accès aux innovations à l'Institut national du cancer ; - M. Franck Amalric, directeur adjoint du département « Sciences humaines - Économie du cancer », responsable de l'Économie de la Santé à l'Institut national du cancer ; - M. Emmanuel Jammes, responsable du suivi du Plan cancer, au département Relations institutionnelles et Vie des malades de l'Institut national du Cancer ; - M. Didier Houssin, directeur général de la santé au ministère de la Santé et des solidarités ; - M. Castex, directeur de la direction de l'hospitalisation et de l'organisation des soins au ministère de la Santé et des solidarités ; - M. Van Roekeghem, directeur général de la caisse nationale d'assurance-maladie des travailleurs salariés ; - Pr. Thomas Tursz, directeur de l'Institut Gustave Roussy, président de la Fédération nationale des centres de lutte contre le cancer ; - M. Dominique Maigne, délégué général de la Fédération nationale des centres de lutte contre le Cancer ; - M. Gérard Vincent, délégué général de la Fédération hospitalière de France ; - Pr. Thierry Philip, directeur général du centre anti-cancéreux Léon Bérard ; - M. Christian Bréchot, directeur général de l'Institut national de la santé et de la recherche médicale (INSERM) ; - Dr. Michèle Froment-Védrine, directrice de l'Agence française de sécurité sanitaire de l'environnement et du travail ; - M. Philippe Lamoureux, directeur général de l'INPES ; - M. Alain Coulomb, directeur de la Haute Autorité en Santé ; - Mme Briand, ancienne déléguée de la mission interministérielle de la lutte contre le cancer ; - M. Jean-Pierre Diaz, directeur et M. Jean-Paul Laborde, Fédération française des sociétés d'assurance ; - Pr. Henri Pujol, Président de la Ligue nationale contre le cancer ; - Mme Agnès Ajour, chef de division en charge des questions de santé publique à la Commission européenne ; _ Région Nord-Pas-de-Calais - Pr Pierre Formstecher, coordonnateur du cancéropôle du Nord Ouest ; - M. Jean-Marie Paulot, directeur de l'Agence régionale de l'hospitalisation du Nord pas de Calais et le professeur Véronique Tourbez, chargé de la politique du cancer à l'ARH ; - Pr. Pierre Formstecher, coordonnateur du cancéropôle du Nord Ouest ; - M. Jean-Claude Westermann, directeur régional des affaires sanitaires et sociales du Nord Pas-de-Calais ; _ Région Provence-Alpes-Côte-d'Azur - Pr. Dominique Maraninchi, coordonnateur du canceropôle Provence-Alpes-Côte-d'Azur, directeur du centre de lutte contre le cancer Paoli Calmettes, président du conseil scientifique de l'Institut national du cancer ; - M. Christian Dutreil, directeur de l'agence régionale de l'hospitalisation de Provence-Alpes-Côte-d'Azur ; - M. Jean Chappellet, directeur régional des affaires sanitaires et sociales de la région Provence-Alpes-Côte-d'Azur ; _ Région Midi-Pyrénées - M. Georges Delsol, coordonnateur du cancéropôle Grand Sud-Est, directeur du centre Inserm à l'université Paul Sabatier ; - M. Jean-Louis Ségura, chef de projet du pôle « Langlade » à Toulouse ; - M. Ramiro Pereira, directeur régional des affaires sanitaires et sociales de la région Midi-Pyrénées ; - M. Pierre Gauthier, directeur de l'Agence régionale de l'hospitalisation de la région Midi-Pyrénnées ; - Pr. Nicolas Daly-Schveitzer, directeur général du centre de lutte contre le cancer Claudius Regaud ; _ Région Île-de-France - M. Michel Peltier, directeur de la DRASS d'Île-de-France, et de Marie France d'Acremont ; - M. Huriet, président de l'Institut Curie et président du directoire du cancéropôle Île-de-France. * * * ANNEXES ANNEXE 1 : FINANCEMENTS ATTRIBUES DANS LE CADRE DU DISPOSITIF D'ANNONCE D'UN CANCER  annexe 2 : Situation financière des centres de lutte contre le cancer (en euros)
ANNEXE 3 (en milliers d'euros)
Établissements antérieurement sous DG Dépenses de médicaments remboursables en sus des GHS Médicaments anti-cancéreux ANNEXE 4 En ma qualité de Rapporteur spécial des crédits de la mission « Santé », et suite à une polémique sur la gestion de l'Institut national du Cancer (INCa) relayée par la presse, j'ai été conduit à effectuer un contrôle sur pièces et sur place dans cet organisme, le jeudi 23 mars et le lundi 3 avril. Par ailleurs, j'ai auditionné Didier Houssin, directeur général de la Santé et j'ai eu un contact téléphonique avec Michel Brault, contrôleur financier en charge de l'INCa. Je tiens en premier lieu à souligner que le Président de l'Institut national du Cancer, le professeur David Khayat, et la directrice générale, madame Christine Welty, se sont montrés très coopératifs et m'ont communiqué tous les documents que j'ai demandés. Les critiques sur la gestion de l'Institut national du Cancer ont, en partie, pour origine un courriel anonyme, vraisemblablement écrit par un salarié de l'INCa, qui dénonce un fonctionnement « dispendieux » de l'organisme. Une plainte pour diffamation a d'ailleurs été déposée par le Président de l'Institut. Ce courriel anonyme me semble, au regard des vérifications que j'ai pu faire lors de ma visite, largement diffamatoire : - l'auteur de ce courriel prétend, par exemple, que les frais de fonctionnement représentent 32 % de la dotation de l'INCa. Or, selon les données qui m'ont été fournies, ceux-ci s'élèvent en réalité à 11,21 millions d'euros en 2005, soit 19,5 % du budget total de l'INCa. De plus, si l'on excepte le coût de l'installation de l'Institut dans ses nouveaux locaux, le budget de fonctionnement ne représente que 15 % de la dotation globale de l'Institut ; - de même, je n'ai pas trouvé, dans le compte financier 2005, la mention de frais de restauration d'un montant de 1 million d'euros, ou de frais de déplacement en hélicoptère du professeur Khayat. S'agissant du parc de voitures de fonction, l'INCa m'a indiqué posséder 6 véhicules ; - les travaux d'aménagement des locaux situés dans le XVème arrondissement de Paris représentent, dans le compte financier 2005, 445.792,26 euros, montant qui paraît incompatible avec les allégations selon lesquelles le seul aménagement du bureau du professeur Khayat aurait coûté 300.000 euros ; - s'agissant du recours de l'INCa à des sociétés prestataires de service, pour lequel le courriel souligne l'absence d'appels d'offre, la directrice générale m'a indiqué que l'INCa était soumis au code des marchés publics pour tout contrat supérieur à 400.000 euros. Elle a également précisé que l'organisme avait eu recours, en vertu de son règlement interne, à des appels d'offre pour tout contrat dont le montant est supérieur à 230.000 euros. Par ailleurs, le niveau des salaires est contrôlé par le ministère de l'Économie, des Finances et de l'Industrie. La grille de salaires retenue pour encadrer les traitements des différents agents de l'organisme est calquée sur celle applicable dans les agences de sécurité sanitaire. Ainsi, dans une lettre du 23 mai 2005 adressée à l'INCa, le directeur-adjoint de la direction du budget indique qu'il « considère qu'il convient de maintenir une politique salariale commune aux agents contractuels intervenant dans le domaine de la santé publique en appliquant à l'INCa un cadre de rémunération défini par référence aux grilles appliquées aux agents contractuels des agences sanitaires régies par le décret n° 2003-224 du 7 mars 2003. Ces grilles permettent d'accueillir, dans les agences sanitaires et dans la Haute autorité en Santé, des personnels scientifiques sur des emplois exigeant un niveau d'expertise et de responsabilité tout à fait comparable à celui requis par l'Institut national du cancer ». Le traitement de la directrice générale, dont le montant m'a été communiqué, est comparable à celui d'un directeur d'hôpital. En revanche, il a été fait état d'un traitement de 180.000 euros annuel pour l'ancien directeur général de l'Institut. Le montant de ce traitement, qui n'a été versé cependant que pendant trois mois compte tenu de la démission de la personne concernée, est assez inhabituel. Il convient de noter qu'aucune indemnité de licenciement ne semble lui avoir été versée lors de son départ. J'ai pu constater qu'une indemnité de 120.000 euros en faveur du président a été provisionnée dans le budget prévisionnel pour 2006. Une dotation de 238.285 euros est prévue au titre de cette indemnité et du salaire de deux secrétaires. Le Professeur David Khayat a cependant signalé qu'il comptait conserver son statut de bénévole à l'Institut, sa rémunération étant assurée par son poste de chef de service d'oncologie et de professeur de cancérologie et qu'il ne percevrait pas, par conséquent, cette indemnité. Les comptes de l'Institut ne font état d'aucun logement de fonction. Seule la directrice générale a conservé un logement de fonction à l'hôpital de la Pitié Salpetrière. S'agissant de la politique immobilière, les locaux actuels à Boulogne-Billancourt sont mis gratuitement à disposition de l'Institut par le Conseil général des Hauts-de-Seine et par la ville de Boulogne-Billancourt pendant la construction des locaux définitifs, situés sur l'Île Seguin. Cependant, le bail des locaux précédents a été conclu, en 2004, pour une durée incompressible de 4 ans. Le loyer étant de 300.000 euros par trimestre, le budget prévisionnel pour 2006 fait état d'une provision de 900.000 euros en 2006 devant permettre de payer les loyers pendant trois trimestres. Le projet de l'INCa est qu'un établissement public dédié à la gestion du personnel hospitalier lui succède dans ces locaux et que la continuité de la présence d'un organisme de l'État soit assurée. Cependant, cet établissement public n'a pas encore été créé. Si une entreprise devait succéder à l'INCa avant le terme incompressible du contrat, l'Institut pourrait être amené à devoir payer des dommages et intérêts non négligeables. De façon générale, sont soumis au visa préalable de l'agent chargé du contrôle économique et financier : « les décisions de portée générale, relatives aux rémunérations principale et accessoires et au remboursement des frais de déplacement, les mises à disposition de personnel par d'autres organismes ou administrations, les baux, avenants et renouvellement de baux, les acquisitions, aliénations, et échanges immobiliers, les marchés, conventions, contrats commandes, travaux et fournitures d'un montant supérieurs à 230.000 euros hors taxes les décisions portant attribution de subventions ou des aides diverses supérieures à 90.000 euros hors taxes, et les transactions » (Article 22 du règlement intérieur). Ce contrôle préalable garantit le strict respect des règles budgétaires et comptables. L'indépendance du conseil scientifique de l'INCa a également été mise en cause : ses délibérations ne seraient pas prises à huis clos et en l'absence du Président du conseil d'administration. Le dernier résumé de la dernière réunion conseil scientifique de l'Institut précise que « le conseil scientifique a une impression très favorable sur les premières réalisations de l'INCa et donne à son Président son plein soutien dans la poursuite de l'expansion des actions de l'INCa pour bâtir l'avenir avec sérénité », en l'absence volontaire du Président. Par ailleurs, il m'a été confirmé que six personnes recrutées par l'INCa appartiennent effectivement à la famille de certains directeurs. En outre, je m'interroge sur le niveau de certaines dépenses qui, sans être totalement injustifiées, me sembleraient pouvoir faire l'objet d'une gestion plus stricte. Je citerais par exemple, dans le compte financier 2005 ; - les frais de travaux d'entretien et de réparation des locaux du XVème arrondissement de Paris - dans lesquels l'INCa a été installé environ une année - et de ceux de Boulogne (1 million d'euros) ; - les frais de déplacements, de missions et de réception (1,04 million d'euros) qui comprennent notamment les frais de voyage et de déplacements (237.326 euros) et les frais de réception (453.141 euros) (43) ; - l'achat du mobilier pour les locaux du XVème arrondissement de Paris et de Boulogne (880.039 euros) (44), soit un budget de 4.400 euros de mobilier par agent. L'INCa ayant été créé au premier semestre 2005, ces frais, qui ne concernent que la période comprise entre le mois de juillet et le mois de décembre 2005, me semblent quelque peu excessifs. Le contrôleur financier a d'ailleurs fait part de ses inquiétudes au directeur général de la Santé sur les frais de transports de l'INCa. Il a, par ailleurs, confirmé que l'INCa est soumis à la réglementation du ministère de l'Économie, des Finances et de l'Industrie sur le plafonnement des frais de missions, malgré une demande de dérogation de l'Institut. Le montant des frais de mission et de déplacement (1 million d'euros pour six mois) et l'examen détaillé du budget de certains déplacements m'amènent à me demander si le plafonnement des frais de missions est effectivement respecté. S'agissant du budget prévisionnel pour 2006, certaines dépenses me semblent aussi devoir faire l'objet d'un contrôle approfondi. Il s'agit notamment des dépenses relatives au magazine d'information bimestriel (710.971 euros), aux conférences de presse (122.829 euros), aux colloques, congrès, séminaires, et conférences (257.314 euros), aux dépenses d'informatique (1,531 million d'euros) (45) et au budget de la Présidence du Conseil d'administration (510.645 euros) (46). Compte tenu des interrogations qui subsistent après ce déplacement, il me semble nécessaire de procéder à un audit complet des comptes de l'INCa. Le contrôle sur pièces et sur place, d'une demi-journée, que j'ai effectué ne m'a pas permis de vérifier l'ensemble des justificatifs et des factures. Un contrôle de l'Inspection générale des finances ou de l'Inspection générale des affaires sociales - souhaité d'ailleurs par le Président de l'INCa - serait, j'en suis convaincu, de nature à faire le point sur les comptes de l'INCa et permettrait d'apaiser certaines tensions apparues suite à ces accusations. Au-delà de l'objectif de maîtrise de la dépense publique, il me paraît essentiel qu'un organisme en charge de la politique de la lutte contre le cancer, ait une gestion particulièrement rigoureuse de son budget et réduise au minimum ses frais de fonctionnement. Plus fondamentalement, je suis persuadé que ces tensions sont en partie liées au développement de l'INCa qui doit trouver une place concertée au sein du réseau des agences de sécurité sanitaire et dans le paysage de la recherche contre le cancer. C'est ainsi que des tensions ont pu apparaître entre l'INCa et les cancéropôles - notamment avec le professeur Claude Huriet responsable du cancéropôle d'Île-de-France - à propos du partage de la propriété intellectuelle concernant les programmes de recherche contre le cancer. L'INCa souhaite, en effet, être en partie propriétaire des résultats des équipes de recherche. Pour l'instant, seul un accord-cadre, dont les incidences fiscales n'ont peut-être pas été évaluées, a été signé avec l'INSERM le 28 février. Si des contrats à durée déterminée sont financés par l'INCa, seul l'INSERM restera l'employeur de ces chercheurs. En revanche, l'INCa bénéficiera d'un pourcentage de la propriété intellectuelle, proportionnel au montant de sa subvention. De même, des dissensions perdurent entre la direction générale de la Santé et l'INCa concernant le transfert des DRASS vers l'INCa de la compétence en matière de dépistage du cancer et d'un budget de 20 millions d'euros. La convention de transfert de ces crédits n'a toujours pas été signée. La directeur général de la Santé a souligné que, de façon répétée, l'Institut a émis des demandes ou donné des instructions directement aux services déconcentrés sans concertation, ni même information de la DGS. L'INCa a reconnu que cela était survenu à deux reprises : un courrier du 30 janvier 2006, adressé directement aux DRASS, et au même titre aux ARH, aux délégués de Fédérations hospitalières, aux présidents et directeurs de caisses d'assurance maladie, aux présidents d'associations de malades et aux directeurs généraux des EPST engageait une large concertation sur les orientations stratégiques de l'Institut dans les années à venir ainsi que sur les actions à mettre en œuvre, un autre adressé le 1er févier aux mêmes interlocuteurs, sollicitait le bilan de la réalisation des actions du Plan Cancer en vue du discours du Président de la République à l'occasion des trois ans du plan. Selon l'INCa, ces courriers n'ont fait l'objet d'aucune transmission préalable au DGS et au DHOS, compte tenu de l'urgence dans laquelle sont intervenues les demandes. Ces difficultés concernant le partage des compétences s'ajoutent à des interrogations concernant le lieu de décision pour des actions de dépistage nouvelles. Ainsi, pour donner suite à la décision ministérielle de généralisation du dépistage du cancer colo-rectal, le directeur général de la CNAMTS indique qu'il attend qu'un organisme habilité - DGS, MAS, INCa ? - construise un cahier des charges pour permettre de démarrer l'action. Les questions de gouvernance générées par la complexification du paysage institutionnel de la santé publique doivent rapidement trouver réponse, au risque de voir freinée, pour certaines actions, l'impulsion qu'a voulu donner le Président de la République à la lutte contre le cancer. Le directeur général de la Santé m'a indiqué que l'exercice de la tutelle sur l'INCa s'avérait particulièrement difficile : l'Institut semble considérer bénéficier d'une certaine indépendance, compte tenu de la priorité présidentielle accordée à la lutte contre le cancer. Malgré la présence du directeur général de la Santé au Conseil d'administration, un certain manque de transparence sur les activités et les comptes de l'INCa a pu être constaté. De même, des demandes d'expertise faites par la direction sont restées sans réponses. Dans un courrier adressé au ministre de la Santé, le directeur général de la Santé souligne la transmission très tardive des documents à l'appui de l'ordre du jour du conseil d'administration et un contenu très insuffisant des documents. Il constate « de manière générale, l'emploi des ressources de l'INCa est extrêmement opaque et ne permet aucun contrôle de notre part ; citons par exemple : l'affectation des crédits figurant sur certains postes de direction (notamment de son président), la ventilation des frais de déplacement, la location de meublés mis à disposition des experts, les travaux importants au siège peu avant le déménagement dans d'autres locaux, la qualité et le bien-fondé de certains recrutements, le montant des contributions des membres du GIP, les procédures de mise en concurrence pour les marchés, l'utilisation des crédits attribués aux cancéropoles, l'attribution de subventions diverses,.... Un contrôle approfondi de la gestion financière de l'INCa semble indispensable. » Le recrutement par l'INCa de dix scientifiques de l'Institut national de veille sanitaire, d'une douzaine de l'Institut national de prévention et d'éducation pour la Santé et de deux agents de la direction générale de la Santé, du fait de propositions de salaires plus importants, a pu aussi créer des tensions dans un contexte où les agences sanitaires éprouvent de grandes difficultés à recruter du personnel scientifique de haut niveau. Il m'a été indiqué que l'INCa, malgré l'existence d'une grille de salaire calquée sur celle des agences sanitaires, a pu proposer des salaires entre 10 et 30 % supérieurs à ceux constatés dans ces agences. Plus généralement se pose la question de l'articulation entre les missions de l'INCa et celles de différentes agences de sécurité sanitaire. La politique de prévention relative au tabac et à l'alcoolisme doit-elle relever de l'INPES (Institut national de prévention et d'éducation pour la santé), en tant que facteur général de pathologies ou être de la compétence spécifique de l'INCa, en tant que facteur de cancer ? De même, l'INCa finance un observatoire des cancers (1,96 million d'euros), alors que l'Institut national de veille sanitaire a une compétence générale de santé publique dans ce domaine. Se pose par conséquent la question de l'articulation des compétences des différents organismes. Cette même question se pose également en matière d'épidémiologie du cancer, actuellement partagée entre l'INVs (Institut de veille sanitaire), l'INCa et l'AFSSET (Agence française de sécurité sanitaire de l'environnement et du travail). La montée en puissance de l'INCa a été très rapide puisque les effectifs sont passés de 20 agents en juin 2005 à 180 aujourd'hui. L'INCa est-il un établissement public régulateur « tête de réseau » tel qu'il résulte de la loi du 9 août 2004 relative à la politique de santé publique ? L'INCa devient aujourd'hui un établissement opérateur mettant en œuvre des actions du « Plan Cancer » - dépistage, recherche, labellisation des plateaux techniques - se substituant, pour partie, dans la pratique à la direction générale de la santé pour piloter l'action publique sur la question du cancer. L'objectif du Plan Cancer est de mobiliser et de concerter les différents acteurs qui interviennent dans la lutte contre le cancer, qu'il s'agisse de la prévention, des soins ou de la recherche et non de créer une nouvelle direction du ministère de la Santé. Le choix de l'INCa d'être davantage un opérateur qu'un « chef d'orchestre » de la politique de lutte contre le Cancer suscite aujourd'hui de grandes réserves de la part de nombreux acteurs concernés. La question de la place de l'INCa dans la décision et le partage de la propriété intellectuelle concernant la recherche sur le cancer se pose également dans un paysage architectural de la recherche particulièrement complexe : les niveaux d'appel d'offre - Union Européenne, INSERM, Agence nationale de la recherche, INCa, CNRS, AFSSET, cancéropoles, rendent particulièrement difficile une régulation d'ensemble, ainsi que le contrôle et l'évaluation des actions financées par de multiples acteurs, auquel il faut ajouter certaines collectivités locales, notamment régionales. Les auditions que je continue de mener dans le cadre de la mission d'information sur la mise en œuvre du Plan Cancer, que je destine à la Commission des finances de l'Assemblée nationale, devraient me permettre de dresser un premier bilan de l'application de ce plan et, ainsi, d'avancer sur le rôle que pourrait jouer l'INCa à l'avenir. ------------ N° 3249 - Rapport d'information déposé en application de l'article 146 du Règlement par la commission des finances sur la mise en œuvre du plan cancer (M. Gérard Bapt) 1 () « Données sur la situation sanitaire et sociale en France en 2005 », annexe 1 au projet de loi de financement de la sécurité sociale pour 2006, DREES, Ministère de l'emploi, de la cohésion sociale et du logement,Ministère de la santé et des solidarités. 2 () « La mortalité prématurée par cancer : une spécificité française ? » Numéro thématique : la mortalité prématurée en France ; BEH n° 30-31 (8 juillet 2003). 3 () Les montants moyens remboursés par l'assurance maladie en 2004 sont ceux observés pour le régime général hors section locale mutualiste (SLM) : ces montants sont issus des bases informationnelles Erasme avec les montants remboursés en soins de ville et en établissements privés ; le coût des séjours hospitaliers publics est valorisé en prix de journée. Ces montants excluent les examens de prévention et de dépistage du cancer (mammographie, colonoscopie...). Les montants intègrent l'ensemble des dépenses de soins à compter du début de l'ALD pour chaque patient sans distinction d'éventuelles affections intercurrentes, cancer ou autres. 4 () « La volonté de vaincre le cancer », rapport d'information fait au nom de la Commission des affaires sociales par M. Lucien Neuwirth (Sénat, n° 419) 5 () Rapport sur l'exécution de la loi de financement pour 2000 et rapport public pour 2003. 6 () « Ne plus perdre sa vie à la gagner : 51 propositions pour tirer les leçons de l'amiante », rapport d'information sur les risques et les conséquences de l'exposition à l'amiante (Assemblée nationale, n° 2889) 7 () Décret n° 2003-418 du 7 mai 2003 portant création d'une mission interministérielle pour la lutte contre le cancer. 8 () « La volonté de vaincre le cancer », rapport d'information fait au nom de la Commission des affaires sociales par M. Lucien Neuwirth (Sénat, n° 419) 9 () « Rapport d'audit sur l'Institut national du cancer », J. Batail, J.F. Guthmann, A.R. Kirsch 10 () Ces frais comprennent l'ensemble des frais de réception, y compris les séminaires et les frais de déplacement des experts sollicités par l'INCa. 11 () Ce budget comprend l'achat du mobilier des locaux du quinzième arrondissement de Paris et ceux de Boulogne. L'INCa a, en effet, racheté intégralement son mobilier lors de son déménagement à Boulogne, l'ancien mobilier ayant revendu, car ne pouvant supporter, selon la direction de l'Institut, le déménagement. 12 () Ce budget se décompose de la façon suivante : financement du site e-cancer (643.875 euros), financement des dépenses d'informatique et de téléphonie (768.240 euros), et d'intranet (119.294 euros). 13 () La directrice générale a indiqué que « le changement du système d'information intervenu en septembre 2005, couplé à un paramétrage informatique [...], permet, pour l'exercice 2006, d'extraire les dépenses détaillées par programmes et actions. Elles font d'ores et déjà l'objet d'un suivi par département. Ces dépenses pourront donc désormais être [...] présentées en détail au Conseil d'administration ». 14 () « Résultats du dépistage du cancer du sein », Marc Bernier (Office parlementaire d'évaluation des politiques de santé, n° 1.678 Assemblée Nationale, n° 362, Sénat). 15 () « Résultats du dépistage du cancer du sein », Marc Bernier (Office parlementaire d'évaluation des politiques de santé, n° 1.678 Assemblée Nationale, n° 362, Sénat). 16 () Pour permettre, notamment aux départements qui se seraient investis dans la lutte contre le cancer, de poursuivre une action dans ce domaine, la loi prévoit cependant que le département peut participer, dans un cadre conventionnel, à la mise en oeuvre des programmes de santé définis par l'État, notamment les programmes de dépistage des cancers. 17 () associant experts médicaux et représentants des professionnels, des structures de gestion, des usagers, des agences sanitaires dont l'institut de veille sanitaire (InVS) et l'Agence française de sécurité sanitaire des produits de santé (AFSSAPS) et des organismes d'assurance maladie impliqués dans ces dépistages. 18 () Toutefois, les données sur ces problèmes d'organisation datent de l'année 2000 et ne reflètent donc peut-être plus la situation actuelle. 19 () Le rapport de l'office d'évaluation des politiques de santé donne l'exemple de l'Aveyron dans lequel les résultats étaient encourageants en 2002 puisqu'un an après le lancement du programme, 30 % des femmes reçues dans les mammographies mobile n'avaient jamais fait de dépistage de mammographie auparavant. 20 () « La volonté de vaincre le cancer », rapport d'information fait au nom de la Commission des affaires sociales par M. Lucien Neuwirth (Sénat, n° 419) 21 () loi n°2003-715 du 31 juillet 2003, renforcée par la loi du 26 juillet 2005. 22 () Missions d'enseignement, de recherche, de référence et d'innovation.. 23 () Circulaire n°°2005-101 du 22 février 2005 relative à l'organisation des soins en cancérologie 24 () « La tarification à l'activité à l'hôpital : une réforme au milieu du gué », M. Alain Vasselle (rapport d'information n° 298). 25 () Circulaire n° DHOS/E2/DSS/1C/2006/30 du 19 janvier 2006 relative à la mise en œuvre du contrat de bon usage des médicaments et produits et prestations mentionnées à l'article L.162-22-7 du code de la sécurité sociale. 26 () Le directeur de l'ARH peut également décider de fixer un taux de remboursement différencié pour une spécialité ou un dispositif médical figurant sur la liste pour sanctionner plus particulièrement le non-respect des référentiels de bon usage, lorsqu'ils existent, ou d'engagements spécifiques relatifs à cette spécialité ou à ce dispositif quel que soit le taux retenu pour l'ensemble des autres produits ou médicaments de la liste. 27 () Ainsi, la Cour des comptes constatait dans son rapport sur l'exécution de la loi de financement de la sécurité sociale pour 2000 en matière de radiothérapie : « D'importantes disparités et donc des inégalités potentielles d'accès aux soins existent selon les régions. La région la mieux dotée, le Limousin, a un taux d'équipement de près de 10 appareils pour un million d'habitants alors que la moins bien dotée, le Centre, n'a qu'un taux de 5,1. La répartition apparaît encore plus inégale en prenant en compte la nature, la puissance et l'âge des appareils implantés dans les régions, paramètres indispensables pour apprécier la qualité des soins dispensés. Le taux d'équipement en accélérateurs de particules, qui sont des appareils plus récents et plus précis que les appareils au cobalt, diffère du simple au double selon les régions. Le Languedoc-Rousillon et le Limousin sont les mieux dotés, la Picardie et la Haute-Normandie, les moins bien avec un taux d'équipement intérieur à trois pour un million d'habitants. » 28 () « L'activité de radiothérapie en 2002 », Etudes et résultats, DREES, (n° 387, mars 2005). 29 () « Plan Cancer 2003-2006 : ce qui a changé », Institut national du cancer. 30 () La Conférence nationale des doyens de faculté de médecine est favorable à la mise en place d'un stage obligatoire en cancérologie dès la deuxième année de médecine pour mieux faire connaître la spécialité. Parmi les nouveaux internes, 80 % sont d'anciens externes en cancérologie. 31 () Association d'enseignement et de recherche des internes en oncologie. 32 () Arrêtés du 22 septembre 2004. 33 () Augmentation du numerus clausus sollicitée : 2003-2004 : 5.500 (contre 5.100 l'année n-1), 2004-2005 : 6.200 ; 2005-2006 :7.000. 34 () les soin supports répondent à des besoins qui concernent principalement la prise en compte de la douleur, de la fatigue, des problèmes nutritionnels, des troubles digestifs, des troubles respiratoires et génito-urinaires, des troubles moteurs, des handicaps, des problèmes odontologiques, des difficultés sociales, de la souffrance physique, des perturbations de l'image corporelle, et de l'accompagnement de fin de vie des patients et de leurs entourage. 35 () Cet arrêté précise qu'au-delà du 10 décembre 2005, en dehors du cadre des réseaux, la dispensation par les pharmacies à usage intérieur en vue d'une administration à domicile (en dehors d'une hospitalisation à domicile) reste possible, à condition d'être effectuée dans le cadre d'une convention. 36 () le rapport d'audit du contrôle général, économique et financier cite le cas Grand-Est qui a un statut associatif (de droit local alsacien-mosellan), ce qui a provoqué le refus du contrôleur économique et financier de viser la convention entre ce cancéropôle et l'INCa. 37 () «Les conditions de vie des patients atteints du cancer deux ans après le diagnostic », direction de la recherche, des études, de l'évaluation et des statistiques (Études et résultats, n° 486, mai 2006). 38 () «Situation professionnelle et difficultés économiques des patients atteints d'un cancer deux ans après le diagnostic », direction de la recherche, des études, de l'évaluation et des statistiques (Études et résultats, n° 487, mai 2006). 39 () «Les conditions de vie des patients atteints du cancer deux ans après le diagnostic », direction de la recherche, des études, de l'évaluation et des statistiques (Études et résultats, n° 486, mai 2006). 40 () «Situation professionnelle et difficultés économiques des patients atteints d'un cancer deux ans après le diagnostic », direction de la recherche, des études, de l'évaluation et des statistiques (Études et résultats, n° 487, mai 2006). 41 () Cette évaluation pourrait figurer dans le projet annuel de performance de la mission « Santé » ou dans celui de la mission « Recherche et enseignement supérieur ». 42 () L'académie de médecine s'est d'ailleurs engagée dans cette voie, le 26 juin 2006, en rendant un rapport sur les conséquences socio-économique de la réanimation des grands prématurés. 43 () Ces frais comprennent l'ensemble des frais de réception, y compris les séminaires et les frais de déplacement des experts sollicités pat l'INCa. 44 () Ce budget comprend l'achat du mobilier des locaux du quinzième arrondissement de Paris et ceux de Boulogne. L'INCa a, en effet, racheté intégralement son mobilier lors de son déménagement à Boulogne, l'ancien mobilier ayant revendu, car ne pouvant supporter, selon la direction de l'Institut, le déménagement. 45 () Ce budget se décompose de la façon suivante : financement du site e-cancer (643.875 euros), financement des dépenses d'informatique et de téléphonie (768.240 euros), et d'intranet (119.294 euros). 46 () Ce budget se décompose de la manière suivante : 238.285 euros pour financer les deux postes de secrétaires et pour provisionner l'indemnité du Président du Conseil d'administration, 30.000 euros de colloques et de séminaires, 150.000 euros de frais de missions, 6.500 euros de collations, 25.760 euros de frais de bureau, et 10.000 euros de consommations téléphoniques. | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||