
N° 4487
______
ASSEMBLÉE NATIONALE
CONSTITUTION DU 4 OCTOBRE 1958
QUATORZIÈME LÉGISLATURE
Enregistré à la Présidence de l’Assemblée nationale le 15 février 2017.
RAPPORT D’INFORMATION
DÉPOSÉ
en application de l’article 145 du Règlement
PAR LA COMMISSION DES AFFAIRES SOCIALES
en conclusion des travaux de la mission d’information relative
au syndrome d’épuisement professionnel (ou burn out),
ET PRÉSENTÉ PAR
M. Gérard SEBAOUN,
Député.
——
COMPOSITION DE LA MISSION D’INFORMATION
Groupes politiques | |
M. Yves Censi, président |
Les Républicains |
M. Gérard Sebaoun, rapporteur |
Socialiste, écologiste et républicain |
M. Alain Ballay |
Socialiste, écologiste et républicain |
Mme Kheira Bouziane-Laroussi |
Socialiste, écologiste et républicain |
Mme Marie-Françoise Clergeau |
Socialiste, écologiste et républicain |
Mme Bernadette Laclais |
Socialiste, écologiste et républicain |
Mme Annie Le Houerou |
Socialiste, écologiste et républicain |
M. Denys Robiliard |
Socialiste, écologiste et républicain |
M. Christophe Sirugue (1) |
Socialiste, écologiste et républicain |
Mme Isabelle Le Callennec |
Les Républicains |
M. Dominique Dord |
Les Républicains |
M. Bernard Perrut |
Les Républicains |
M. Arnaud Richard |
Union des démocrates et indépendants |
Mme Jacqueline Fraysse |
Gauche démocrate et républicaine |
Siège non pourvu |
Radical, républicain, démocrate et progressiste |
___
Pages
INTRODUCTION 9
I. L’ÉPUISEMENT PROFESSIONNEL, UN SYNDROME AUX CONTOURS MAL DÉFINIS 13
A. L’IDENTIFICATION DU SYNDROME DE BURN OUT 13
1. L’interaction vie professionnelle – vie personnelle 13
2. Qu’est-ce que le burn out ? Des descriptions cliniques depuis les années 1970 14
B. LA CONCEPTUALISATION DU BURN OUT ET LA NOTION DE SURENGAGEMENT 15
1. Les risques d’une « psychologisation » de toute souffrance 15
2. La notion de surengagement 15
3. L’approche par les étapes 16
4. Les modèles de job strain 17
5. Le burn out : une multiplicité de facteurs 17
a. Les caractéristiques personnelles 18
b. Les facteurs relevant de la vie personnelle et familiale 18
c. L’environnement professionnel et les caractéristiques du travail 20
C. UNE CARACTÉRISATION SCIENTIFIQUE QUI RESTE INABOUTIE 22
1. L’absence de description d’une pathologie clinique dans la nosologie psychiatrique 22
2. Les données insuffisantes de la biologie 23
3. La nécessité de développer les recherches médicales et socio-économiques permettant de mieux cerner le phénomène 24
4. Pour un centre national de référence consacré à la santé psychique au travail 25
II. L’ÉPUISEMENT PROFESSIONNEL : UNE RÉALITÉ DANS LE MONDE DU TRAVAIL 27
A. LES BOULEVERSEMENTS ÉCONOMIQUES DES DERNIÈRES DÉCENNIES ET LEURS CONSÉQUENCES 27
1. La dégradation des conditions de travail à la faveur de la mondialisation des échanges 27
2. Les politiques économiques menées depuis les années 1990, facteurs aggravants ? 28
B. LA RECHERCHE DE LA COMPÉTITIVITÉ PAR LA MISE EN PLACE DE NOUVELLES MÉTHODES DE TRAVAIL DANS LE TERTIAIRE 28
1. L’outil numérique et l’abolition du temps et du lieu de travail 28
2. La question de l’open space 30
3. Les nouvelles formes de management 30
a. Le reporting 30
b. Les écoles de management et la difficile prise en compte du facteur humain 31
4. La relation avec le client ou l’usager, facteur favorisant 32
C. LA RÉALITÉ DES CHIFFRES DU BURN OUT 33
1. La mesure du burn out : des méthodes encore imparfaites 33
2. Les évaluations chiffrées disponibles et leurs limites 34
a. Les estimations publiques existantes 34
b. L’étude du cabinet Technologia 35
3. La guerre des chiffres n’aura pas lieu 35
III. UNE RÉPONSE INADÉQUATE FACE À LA RÉALITÉ DE L’ÉPUISEMENT PROFESSIONNEL 37
A. UN ACCUEIL ET UNE INFORMATION INSUFFISANTS DES PERSONNES EN SOUFFRANCE DANS LEUR ACTIVITÉ PROFESSIONNELLE 37
1. La prise en charge commune des victimes de burn out ne fait pas le lien avec leur travail 37
2. Un réseau de centres de consultation en souffrance au travail encore trop peu étendu 37
3. Le site gouvernemental consacré à la qualité de vie au travail, une idée à reprendre 38
B. DES MÉDECINS RISQUANT DES POURSUITES DEVANT LES JURIDICTIONS ORDINALES POUR AVOIR PRODUIT DES CERTIFICATS ATTESTANT DE SOUFFRANCES PSYCHIQUES EN LIEN AVEC LE TRAVAIL 39
1. Le médecin du travail dispose d’éléments permettant de faire le lien entre l’état de santé et l’activité professionnelle du salarié-patient 39
2. La délivrance de certificats médicaux imputant l’état de santé d’un salarié à son activité professionnelle est défendue par les recommandations de l’Ordre des médecins 40
3. La production de certificats ou d’écrits médicaux établissant un lien entre pathologie et travail a entraîné des poursuites disciplinaires de médecins 41
C. UN CADRE JURIDIQUE PEU OPÉRANT POUR LA PRISE EN CHARGE DES CONSÉQUENCES DU BURN OUT 43
1. La difficile reconnaissance comme accident du travail 44
2. Une voie très étroite pour faire reconnaître un cas de burn out comme maladie professionnelle 45
a. L’absence de tableau incluant le syndrome d’épuisement professionnel 46
b. Les contraintes de la procédure à engager devant un comité régional de reconnaissance des maladies professionnelles (CRRMP) 49
c. Le faible nombre de cas de burn out reconnus comme maladie professionnelle 50
D. UNE PRISE EN CHARGE GLOBALEMENT PEU DIFFÉRENTE DE CELLE EXISTANT DANS LES AUTRES PAYS EUROPÉENS 52
IV. RECONNAÎTRE L’ÉPUISEMENT PROFESSIONNEL AVANT DE LE RÉPARER 55
A. LA PRIORITÉ : PRÉVENIR PLUS EFFICACEMENT L’APPARITION DE SOUFFRANCES LIÉES AU TRAVAIL 55
1. La connaissance des cas d’épuisement professionnel doit être améliorée grâce à un outil statistique renforcé 55
2. La santé psychique doit devenir un élément-clé d’une stratégie en faveur de la santé au travail 56
3. Il est nécessaire d’améliorer la démarche publique de prévention par des outils adaptés 59
4. Il faut revoir la politique de prévention des risques psychosociaux dans l’entreprise 60
a. Le rôle et le droit d’alerte des institutions représentatives du personnel 60
b. La prévention incombe avant tout à l’employeur 61
c. La démarche d’évaluation des risques 62
d. Une politique à relancer et à développer vers les risques psychosociaux 64
B. INSÉRER LA LUTTE CONTRE LE BURN OUT DANS UNE POLITIQUE PLUS AMBITIEUSE DE QUALITÉ DE VIE AU TRAVAIL 65
1. Il faut faire de la qualité de vie au travail et de la prévention des risques psychosociaux un thème de la négociation annuelle obligatoire dans l’entreprise 65
2. Il faut ouvrir des espaces de discussion sur la qualité de vie au travail et l’équilibre entre la vie professionnelle et la vie personnelle 66
3. Il faut mieux définir le temps et le contenu du travail pour le séparer du temps libre 69
4. Il faut sensibiliser et mieux former les dirigeants à la prise en compte de l’épuisement professionnel 71
5. Il faut améliorer la formation des intervenants face aux risques liés à l’épuisement professionnel 72
6. Il faut renforcer le rôle, l’indépendance et la formation des membres des services de santé au travail dans la détection et la prévention de l’épuisement professionnel 72
a. Garantir l’indépendance des infirmiers en santé au travail 73
b. Prévoir une formation dédiée à la prévention, la détection et le traitement des risques psychosociaux 75
7. Pour les victimes de l’épuisement professionnel, il faut privilégier la réinsertion professionnelle et le reclassement au sein de l’entreprise 76
V. QUELLE PERSPECTIVE POUR UN TABLEAU DE MALADIE PROFESSIONNELLE RELATIF À L’ÉPUISEMENT PROFESSIONNEL ? 79
A. LA DIFFICULTÉ D’APPLIQUER À L’ÉPUISEMENT PROFESSIONNEL LE RÉGIME DU TABLEAU DE MALADIE PROFESSIONNELLE 79
1. La nécessité de définir les pathologies et les professions exposées 79
2. La difficulté d’établir un lien de causalité essentielle 80
B. L’EXIGENCE D’UN TAUX MINIMAL D’INCAPACITÉ PROFESSIONNELLE PERMANENTE DE 25 % POUR PRÉTENDRE À UNE RECONNAISSANCE 80
1. La difficulté de déterminer un taux d’incapacité permanente partielle pour une pathologie psychique 80
2. La nécessité d’expérimenter un abaissement du taux minimal d’incapacité professionnelle permanente 81
C. LES CONSÉQUENCES SUR LE FONCTIONNEMENT DU RÉGIME AT-MP 83
1. La perspective d’un tableau de maladie professionnelle, gage de prise en charge de la réalité de l’épuisement professionnel 83
2. La perspective d’une contribution des entreprises à la hauteur de leur effort en matière de prévention de l’épuisement professionnel 83
VI. LA RÉALITÉ DU COÛT SOCIAL DE L’ÉPUISEMENT PROFESSIONNEL ET LES PISTES D’AMÉLIORATION : IMPUTER AU RÉGIME DES RISQUES PROFESSIONNELS LES CONSÉQUENCES DU BURN OUT 85
A. LE COÛT SOCIAL DE L’ÉPUISEMENT PROFESSIONNEL, UNE RÉALITÉ ENCORE MAL QUANTIFIÉE 85
1. Le coût économique des maladies psychiques liées au travail 85
2. La légitimité d’une prise en charge par la branche AT-MP 87
3. Les préalables à l’évaluation du coût social des maladies psychiques liées au travail et à son imputation à la branche AT-MP 89
B. LES AUTRES PISTES D’AMÉLIORATION 89
1. Comprendre les différents régimes de reconnaissance des pathologies professionnelles 89
2. Améliorer l’information des salariés et de leurs représentants 91
3. Intégrer et prendre en charge le suivi psychologique prescrit à la suite d’un accident du travail ou d’une maladie professionnelle 94
4. Améliorer et accélérer le traitement des dossiers d’épuisement professionnel par les CRRMP 95
a. Les avancées du rapport du groupe de travail du COCT 95
b. Les avancées apportées par la loi n° 2015-994 du 17 août 2015 et le décret n° 2016-756 du 7 juin 2016 97
c. La nécessité de prévoir des procédures pour faire face à une montée en puissance des demandes de reconnaissance 97
LISTE DES PROPOSITIONS 99
EXAMEN EN COMMISSION 103
LISTE DES PERSONNES AUDITIONNÉES 131
Depuis quarante ans, l’emploi et le chômage sont au cœur du débat public avec pour conséquence, la relégation au second plan de la question du travail et de ses transformations. Pourtant les bouleversements qu’a subis le travail ont été considérables. Sans atteindre l’exhaustivité, peuvent être cités la mondialisation, les crises de l’énergie, l’évolution des modes de transports (avec l’apparition de porte-conteneurs géants), la mécanisation et la robotisation, la tertiarisation de l’économie, la numérisation et les nouveaux modes de communication, l’apparition de nouvelles méthodes d’organisation du travail, la généralisation de nouvelles méthodes de management, etc.
Toutes ces mutations ne sont pas sans conséquences ; cette conversion de l’économie et des modes de production reste plus subie que choisie par beaucoup de travailleurs. Face à l’intensification du travail et la réalité grandissante de la souffrance psychique, elles nous obligent à revisiter notre approche du travail, à repenser la prévention des risques professionnels bâtie sur les contraintes et les nuisances physico-chimiques. Nous sommes également conduits à nous interroger sur l’effacement progressif et généralisé de la frontière entre vie professionnelle et vie personnelle.
L’irruption des signalements de cas de harcèlement moral dans un premier temps, puis la multiplication des suicides chez France Télécom ou au technocentre de Renault dans un second temps, ont focalisé l’opinion et les médias sur la réalité de nouveaux risques majeurs liés à la souffrance psychique au travail.
Les risques liés au travail ont été diagnostiqués dès le XIXe siècle, pour aboutir à la loi du 9 avril 1898 sur les responsabilités des accidents dont les ouvriers sont victimes dans leur travail. Ce texte a introduit à la fois le principe de la responsabilité de l’employeur dans les risques professionnels et celui de sa couverture par un mécanisme assurantiel, permettant une réparation forfaitaire du préjudice subi par le salarié. Ce système a ensuite été étendu aux maladies professionnelles par la loi du 25 octobre 1919.
*
C’est en juin 1959 que le psychiatre français Claude Veil a introduit le concept d’épuisement professionnel dans l’histoire médicale. Dans un article intitulé « Les états d’épuisement » publié dans le Concours médical, il décrivait l’apparition de l’épuisement quand il y a « franchissement d’un seuil » dans une situation professionnelle : « l’état d’épuisement est le fruit de la rencontre d’un individu et d’une situation. L’un et l’autre sont complexes, et l’on doit se garder des simplifications abusives. Ce n’est pas simplement la faute à telle ou telle condition de milieu, pas plus que ce n’est la faute du sujet ».
Issu des travaux de recherches du psychiatre et psychothérapeute Herbert Freudenberger, le terme de « burn out » ou « syndrome d’épuisement professionnel » est apparu dans les années soixante-dix. Le concept avait été introduit initialement pour décrire l’état d’épuisement physique et psychique des professionnels de santé, confrontés à une surcharge de travail et à une souffrance éthique consécutives à un investissement professionnel intense.
Le burn out est donc bien un syndrome, c’est-à-dire un ensemble de signes, de symptômes, de modifications morphologiques, fonctionnelles ou biochimiques de l’organisme qui par leur groupement, permettent d’orienter le diagnostic.
Cependant, la définition du burn out n’est pas figée. L’Organisation mondiale de la santé (OMS) caractérise le burn out comme un sentiment de fatigue intense, de perte de contrôle et d’incapacité à aboutir à des résultats concrets au travail ; l’Institut national de recherche et de sécurité (INRS) décrit le syndrome d’épuisement professionnel comme un ensemble de réactions consécutives à des situations de stress professionnel chronique.
Selon l’approche de M. Philippe Zawieja (2) définie à partir des travaux de MM. Schaufeli et Enzmann (1998), « le burn out est un état d’esprit durable, négatif et lié au travail affectant des individus “normaux” ». Cette condition psychique peut être longtemps ignorée du sujet lui-même, incapable de ce fait d’initier une quelconque stratégie de défense psychique efficace. Pour beaucoup, il est assimilé au surengagement des individus dans leur travail ; ainsi, il est parfois présenté comme « la maladie du battant ».
Avec le stress au travail, le harcèlement moral et sexuel en entreprise et les violences au travail, l’épuisement professionnel participe de ces nouveaux risques pour la santé mentale, physique et sociale englobés sous le terme de risques psychosociaux ou RPS, risques engendrés par des conditions d’emploi et des facteurs organisationnels et relationnels susceptibles d’interagir avec le fonctionnement mental. Signe d’une situation désormais critique, le Réseau national de vigilance et de prévention des pathologies professionnelles (RNV3P) constate qu’aujourd’hui les troubles psychosociaux et du comportement sont les premiers problèmes de santé au travail observés dans les centres de consultation de pathologies professionnelles (CCPP).
*
Lors de la discussion du projet de loi relatif au dialogue social et à l’emploi (dit projet de loi « Rebsamen ») en 2015 et au projet de loi relatif au travail, à la modernisation du dialogue social et à la sécurisation des parcours professionnels (dit projet de loi « El Khomri ») en 2016, des amendements, soutenus par de nombreux députés, ont proposé de faire du burn out une maladie professionnelle et de l’intégrer dans le dispositif existant de réparation des risques professionnels. Cette proposition n’a pas été retenue ; à la suite de ces débats, le bureau de la commission des Affaires sociales de l’Assemblée nationale a décidé de créer une mission d’information « relative au syndrome d’épuisement professionnel (ou burn out) ».
La mission a consacré plus de 54 heures à l’organisation de 37 auditions publiques, permettant de recueillir la parole des associations de victimes, des professionnels de la santé mentale, psychiatres et psychologues, des représentants des syndicats et des organisations patronales, des organismes publics et paritaires, et de réunir des tables rondes sectorielles concernant notamment les personnels hospitaliers ou les sapeurs-pompiers professionnels (3).
*
À l’issue de ses travaux, la mission a constaté la difficulté d’apporter des réponses définitives, tant que des études plus approfondies n’auront pas permis de mieux qualifier la réalité et de quantifier la prévalence du syndrome d’épuisement professionnel. Il s’agit d’un champ complexe, dont les dimensions sont multiples, à la fois médicales, juridiques, économiques et sociales, mais dont les effets bouleversent et impactent durablement la vie de dizaines de milliers, voire de centaines de milliers d’individus en France.
Le présent rapport présente ainsi les chiffres disponibles avec beaucoup de précaution, afin de tenter d’évaluer l’importance de ce phénomène, tout en rappelant qu’établir la prévalence de l’épuisement professionnel doit participer d’une méthodologie très rigoureuse.
À la suite de la présentation en février 2016 devant l’Académie nationale de médecine d’un rapport sur le burn out rédigé par deux psychiatres, le Dr Patrick Légeron et le Pr Jean-Pierre Olié et afin de clarifier les débats, Mme Marisol Touraine, ministre des Affaires sociales et de la santé, a chargé le 27 avril 2016 la Haute autorité de santé (HAS) de « l’élaboration de recommandations de bonne pratique à destination des médecins du travail et des médecins généralistes sur le repérage, la prévention et la prise en charge du syndrome d’épuisement professionnel (SEP) ou burn-out, ainsi que sur l’accompagnement des personnes lors de leur retour au travail », afin de mieux définir et de clarifier cette notion.
*
Pour le rapporteur de la présente mission d’information, la création d’un centre national de référence sur ces nouvelles pathologies liées au mal-être au travail est souhaitable. En effet, les capacités de recherche, de diagnostic, de prévention, de reconnaissance et de réparation du syndrome d’épuisement professionnel, et plus largement des maladies psychiques directement liées au travail, apparaissent insuffisantes, voire inadaptées.
L’information, la formation et la prise en charge doivent être redéfinies. Les risques psychosociaux devraient faire l’objet d’une obligation de négociation annuelle dans l’entreprise, dans le cadre de la négociation relative à l’égalité professionnelle entre les femmes et les hommes et à la qualité de vie au travail.
La reconnaissance de l’épuisement professionnel et la réparation de ces conséquences, attendues par beaucoup de victimes, a fait l’objet d’avis divergents au cours des débats menés à l’occasion des auditions de la mission. L’élaboration d’un tableau de maladie professionnelle incluant le burn out reste un processus difficile et non abouti à ce jour. Le rapporteur propose d’avancer dans cette voie en ayant recours à l’expérimentation et à l’amélioration des outils existants.
Le coût social de l’épuisement professionnel est actuellement largement supporté par la branche maladie de la sécurité sociale. Dans un premier temps, le rapporteur considère que ce coût doit être quantifié et transféré à la branche accidents du travail et maladies professionnelles (AT-MP).
Au total, la mission d’information a élaboré 27 propositions, dont l’ambition est bien de permettre d’avancer dans la réalisation d’un état des lieux, sans jamais prétendre à l’exhaustivité, et de poursuivre deux objectifs majeurs : améliorer la santé au travail de la majorité des travailleurs et prendre en charge les victimes du burn out, si possible jusqu’à leur réinsertion professionnelle.
I. L’ÉPUISEMENT PROFESSIONNEL, UN SYNDROME AUX CONTOURS MAL DÉFINIS
A. L’IDENTIFICATION DU SYNDROME DE BURN OUT
L’un des obstacles majeurs à la lutte contre le burn out est l’absence d’une définition convaincante, consensuelle, et réellement opérante.
1. L’interaction vie professionnelle – vie personnelle
L’accomplissement professionnel, l’exécution d’un travail qui fait sens et la fierté du travail bien fait occupent une place importante dans les aspirations de nos concitoyens. L’activité professionnelle n’est pas uniquement une source de rémunération : elle est partie prenante de l’épanouissement personnel, de l’intégration et du lien social. Par ailleurs, le travail, le métier, donnent également une identité collective à laquelle chacun peut rattacher sa fierté individuelle.
La conciliation vie professionnelle – vie personnelle soulève plusieurs enjeux liés aux exigences de l’entreprise, aux contraintes de production, aux situations familiales et aux caractéristiques du territoire (transports collectifs, crèches…). La prise en compte de ces différentes dimensions est nécessaire pour résoudre l’équation vie privée – vie au travail.
Confrontés de manière grandissante aux horaires atypiques (40 % de l’emploi en France selon la DARES en 2013) et à l’intensification du travail, les salariés, femmes et hommes, recherchent des solutions pour concilier dans la durée leurs responsabilités professionnelles et personnelles. Ils aspirent à une meilleure articulation des temps. Ainsi, lorsqu’il est demandé aux Français de préciser ce qu’ils associent à la qualité de vie au travail, la conciliation entre vie professionnelle et vie professionnelle arrive en deuxième position, juste après la nature du travail (4).
Le syndrome appelé épuisement professionnel ou burn out est souvent assimilé au stress au travail ou inclus dans l’ensemble des risques psychosociaux. Il recouvre une grande diversité de situations vécues par des travailleurs, dont toutes ont un rapport plus ou moins direct avec l’activité professionnelle : conditions d’exercice du travail, relations avec la hiérarchie et avec ses collègues, interactions avec les clients ou les usagers lorsqu’il s’agit du service public, etc.
2. Qu’est-ce que le burn out ? Des descriptions cliniques depuis les années 1970
La mission a entendu de très nombreux interlocuteurs : psychiatres, psychologues, universitaires spécialisés en droit du travail, organisations professionnelles et syndicales, organisations de sécurité sociale et autres. Il s’avère que le burn out, ou l’épuisement professionnel (5), continue à résister à une définition claire et incontestable.
Conceptualisé pour la première fois en 1975 par le psychiatre américain Herbert Freudenberger, le burn out serait un état d’épuisement professionnel, à la fois émotionnel, physique et psychique, ressenti face à des situations de travail « émotionnellement » exigeantes. Cette définition soulève cependant plus de questions qu’elle n’apporte de réponses.
D’autant que le burn out ne fait actuellement pas l’objet d’un diagnostic officiel dans les classifications médicales de références, notamment la Classification internationale des maladies de l’Organisation mondiale de la santé (OMS).
Si les causes restent malaisées à circonscrire, les effets sont bien décrits :
– manifestations émotionnelles : l’épuisement ressenti par l’individu entraîne une perte de contrôle et se manifeste par des peurs irrépressibles face à des situations qu’il n’appréhendait pas naguère mais aussi parfois par une tristesse sans fondement immédiat ou simplement par une attitude apathique. Par ailleurs, l’individu peut être lunatique passant par des états émotionnels extrêmes dans un laps de temps limité ;
– manifestations somatiques : l’individu ressent des douleurs dorsales, des céphalées, des nausées, des vertiges, une prise ou une perte de poids excessive ou des troubles du sommeil ;
– manifestations cognitives : l’individu a souvent du mal à assumer les tâches qui lui sont confiées et se met de plus en plus souvent dans des situations d’échec professionnel ;
– manifestations comportementales : l’individu s’isole socialement, se replie sur lui-même, peut avoir des comportements violents et se montre moins sensible aux problèmes des autres. Il se dégage moralement de son travail et va jusqu’à dénigrer les tâches auxquelles il trouvait naguère du sens.
L’ensemble des personnes auditionnées ont été unanimes sur un point : ces symptômes ne touchent pas uniquement des catégories déterminées de professions mais concernent l’ensemble du monde du travail : travailleurs salariés autant que travailleurs indépendants, travailleurs du secteur privé autant qu’agents du secteur public – avec une prévalence plus importante chez les travailleurs exposés au public.
B. LA CONCEPTUALISATION DU BURN OUT ET LA NOTION DE SURENGAGEMENT
1. Les risques d’une « psychologisation » de toute souffrance
Le rapporteur souligne que le burn out n’est pas une nouvelle catégorie de maladie psychiatrique, même si ce syndrome peut mener au basculement dans la dépression ou la maladie somatique.
Même si des symptômes communs existent, le burn out se différencie de la dépression dans la mesure où il s’exprime en premier lieu dans la sphère professionnelle avant éventuellement de déborder vers la sphère personnelle, tandis que la dépression s’étend à tous les aspects de la vie.
De ce fait, le burn out ne doit pas faire l’objet d’une « psychologisation » systématique, puisqu’il s’agit d’un processus de dégradation de la santé au travail et que les aspects psychologiques n’en sont que la résultante. En conséquence, la diminution ou l’atténuation des troubles liés à l’épuisement professionnel passe d’abord par une analyse des dysfonctionnements des organisations et des relations de travail.
« Psychologiser » l’épuisement lié au travail conduirait à privilégier une origine personnelle et à ignorer totalement la dimension collective du phénomène actuellement décrit.
De nombreux interlocuteurs ont insisté sur la notion de surengagement et ont même qualifié le burn out de « maladie du surengagement », en précisant que le syndrome touche principalement les personnes surinvesties dans leur travail ou pour lesquelles le travail revêt une dimension allant bien au-delà du seul échange entre le temps passé dans l’entreprise et la perception d’une rémunération.
L’addiction au travail – ou workaholisme – peut conduire au burn out. En effet, des personnes dépendantes au travail, incapables de s’en détacher, travaillant de manière compulsive et effectuant de nombreuses heures peuvent être touchées par le syndrome d’épuisement professionnel si surgissent un changement brutal dans leur environnement professionnel, une remise en cause de leurs compétences, un échec qu’ils vivent comme cuisant ou encore une crise de sens identitaire. Toutefois, l’addiction au travail ne mène pas forcément au burn out et il n’est nullement besoin de travailler de manière compulsive pour connaître un épuisement professionnel. Une crise de sens, une absence de soutien à un moment de crise, un déficit de management ou un management défectueux peuvent également engendrer un syndrome d’épuisement professionnel.
Les travaux de Mme Christina Maslach Les travaux de Mme Christina Maslach sur le burn out des soignants dans les années 1970 ont eu un grand impact. Sa théorie explique que si un soignant s’investit trop, notamment émotionnellement, auprès des malades dont il a la charge, il risque d’épuiser ses réserves d’énergie et d’empathie. Afin de se protéger d’un épuisement total, il va peu à peu se désinvestir de la relation jusqu’à déshumaniser le malade, c’est-à-dire le considérer comme une chose plutôt que comme une personne (par exemple ne pas donner d’explication au soin que l’on effectue, ne pas répondre volontairement à l’appel d’un malade, laisser le patient nu pendant la toilette, etc.). Ce faisant, le soignant perd ce qui fait la richesse et l’intérêt de son métier, la fierté de faire un travail de qualité. C’est ce que les psychologues appellent la « perte d’accomplissement professionnel ». Ces observations ont ensuite été étendues à l’ensemble des professions. |
Dans ce modèle, le syndrome d’épuisement professionnel s’expliquerait par la rencontre d’un individu avec un environnement de travail dégradé. Il résulterait d’un ensemble de causes liées à la fois au travail et à l’individu. L’apparition du syndrome s’organiserait autour de quatre étapes :
– l’enthousiasme : l’individu a un haut niveau d’énergie, il est ambitieux, il a des idéaux et des objectifs élevés. Il se consacre à son travail avec énergie même si celui-ci est très exigeant et si les conditions ne sont pas favorables. Il « réussit » ou, en tout cas, retire une certaine satisfaction de son travail ;
– le surinvestissement : dans cette deuxième phase, l’individu plafonne : il se rend compte que, malgré ses efforts constants, sa carrière n’évolue pas comme il voudrait, que sa satisfaction ne grandit pas ou que ses efforts ne sont pas reconnus. On exige toujours plus de lui, ou lui-même se fixe des objectifs toujours plus élevés. Il redouble d’ardeur, se met à travailler le soir et le week-end et, surtout, ne déconnecte jamais psychologiquement ;
– la désillusion : fatigué et déçu, l’individu commence à perdre tout espoir. Ses efforts sont méconnus ou ne sont pas appréciés à la hauteur de ce qu’ils représentent. Les premiers signes cliniques apparaissent : impatience, irritabilité, cynisme, isolement, troubles somatiques ;
– le burn out : la dernière phase correspond au burn out proprement dit. L’individu perd tout intérêt pour son travail et pour son entourage professionnel, voire personnel. Il a brûlé toutes ses réserves et se sent totalement épuisé et découragé. Il n’est tout simplement plus capable de travailler.
Le modèle de Karasek permet d’évaluer pour chaque salarié l’intensité de la demande psychologique à laquelle il est soumis, la latitude décisionnelle dont il dispose et le soutien social qu’il reçoit sur son lieu de travail. L’association d’une forte demande psychologique et d’une faible latitude décisionnelle (situation de « job strain » ou tension au travail) représente un risque pour la santé physique ou psychique ; ce risque est aggravé en cas de faible soutien social. Il y a tension lorsque les exigences du travail sont importantes et les marges de manœuvre disponibles pour y faire face insuffisantes.
La seconde approche, développée par M. Johannes Siegrist, repose sur les efforts professionnels consentis par le salarié – liés aux contraintes physiques ou temporelles, aux responsabilités, etc. – et la « reconnaissance » attendue en retour – en termes d’estime perçue, de perspectives de promotion, de sécurité de l’emploi et de satisfaction par rapport au salaire.
Les risques psychosociaux auxquels sont exposés certains salariés sont ainsi susceptibles de dégrader leur santé physique et mentale. Une étude de la direction de l’animation de la recherche, des études et des statistiques (DARES) réalisée à partir de l’enquête « Surveillance médicale des expositions aux risques professionnels » (Sumer) de 2010 (6) permet de repérer les situations de travail qui accroissent ces risques, comme la tension au travail (job strain) ou le manque de reconnaissance.
Il apparaît que les salariés qui exercent des fonctions d’exécutant sont davantage exposés aux risques psychosociaux que les autres. Le job strain concerne plus les femmes en raison d’une plus faible autonomie dans le travail et de marges de manœuvre réduites. Les hommes qui exercent des fonctions occupées majoritairement par des femmes sont plus touchés par le manque de reconnaissance de leur travail. La fonction publique hospitalière s’avère particulièrement concernée par les risques psychosociaux.
5. Le burn out : une multiplicité de facteurs
Le burn out résulte le plus souvent d’une combinaison de facteurs. Il est, bien sûr, étroitement lié à l’environnement professionnel. Cependant, confrontées aux mêmes conditions de travail, certaines personnes vont s’avérer plus sujettes à développer un état de burn out. Certaines caractéristiques de l’environnement social et familial ainsi que des caractéristiques personnelles jouent un rôle de protection ou de vulnérabilité face aux situations difficiles et stressantes que la personne rencontre.
a. Les caractéristiques personnelles
Le surengagement est un facteur clef de l’épuisement professionnel mais il a lui-même des causes : faire de son travail le centre de sa vie, avoir des attentes élevées envers soi-même, faire preuve d’un idéalisme extrême sans se laisser la possibilité de transiger, négliger d’évacuer les tensions en ayant des activités non professionnelles, difficulté à déléguer, volonté d’être apprécié de tout le monde, faible estime de soi, confusion entre performance professionnelle et valeur personnelle, etc.
Tout ceci explique pourquoi deux personnes mises dans une situation professionnelle identique ne présentent pas le même risque.
Toutefois, il serait erroné de faire du burn out le révélateur d’une faiblesse personnelle préexistante. En effet, c’est bien l’environnement dans lequel les individus travaillent – notamment l’organisation du travail – qui génère le burn out et non les personnes elles-mêmes – ou, plus exactement, leur incapacité supposée à assumer les exigences de leur emploi. Le burn out survient chez des sujets n’ayant connu antérieurement aucun trouble mental : il apparaît également bien souvent à partir d’une position de force et de réussite plutôt que de faiblesse. Il s’installe de manière sournoise et insidieuse sans que les titres ou l’expérience professionnelle jouent un véritable rôle protecteur.
b. Les facteurs relevant de la vie personnelle et familiale
Il faut s’interroger pourquoi, mis dans une situation de travail identique, certains sujets se retrouvent en situation d’épuisement professionnel et d’autres pas. Les ressources, le soutien de l’environnement familial et amical sont des éléments de résistance et de protection mais également de risques s’ils s’avèrent nocifs pour la personne. Le milieu dans lequel évolue l’individu n’est pas le facteur premier de l’épuisement professionnel mais peut inhiber ou, au contraire, renforcer la possibilité de connaître un burn out.
De nombreuses personnes auditionnées par la mission ont relevé parmi les causes de l’épuisement professionnel, l’envahissement de la vie personnelle par la vie professionnelle, notamment depuis l’avènement des nouvelles technologies de l’information et de la communication qui font que le lieu et le temps de travail sont quasiment abolis dans bien des secteurs, certains salariés, et notamment les cadres, étant « connectés » et susceptibles d’être sollicités à toute heure du jour et de la nuit.
Le cabinet Technologia a réalisé en mars 2012, une étude sur « Les effets du travail sur la vie privée » (7) qui pointe du doigt le fossé qui existe trop souvent entre la place effective prise par le travail et la volonté affichée de consacrer du temps à sa vie personnelle et familiale. Le travail occupe une place prépondérante dans la vie des cadres (61 %). Ces derniers sont de plus en plus nombreux à travailler le soir, après 20 heures (50 % des cadres) et le week-end. Et même pendant leurs vacances, ils ne décrochent pas complètement. « La majorité des salariés vit un déchirement entre l’importance qu’ils accordent à leur travail et celle qu’ils peinent à donner à leur vie privée », résume le directeur de Technologia, Jean-Claude Delgènes.
Ceci a un impact sur la vie privée (vie familiale, vie de couple). Si cette situation est temporaire, cet empiètement du travail sur la vie privée et familiale peut être géré, sans trop de difficultés et de dégâts. Mais si la situation s’installe, perdure et se dégrade, les conséquences s’accroissent : culpabilité, difficultés relationnelles intra-familiales, fatigue chronique, troubles du sommeil et de l’alimentation, troubles cardio-vasculaires, épuisement.
Les raisons sont à imputer à la fois aux entreprises (mauvaise organisation du travail, pression liée aux résultats, sous-effectifs, smartphones qui permettent d’être joignables partout et tout le temps) et aux individus (difficulté à déconnecter de leur ordinateur, de leurs téléphones portables et qui peut s’apparenter à une véritable addiction, sentiment de griserie à mener une carrière professionnelle et à jouir de la reconnaissance sociale qui y est associée, goût pour le pouvoir, le succès et la sphère publique entraînant un certain détachement/éloignement par rapport à la sphère privée, investissement professionnel intense à la fois perçu comme un devoir et comme un plaisir). « La passion du travail produit à la fois une griserie et un éloignement néfaste des réalités » écrivent ainsi Brigitte Grésy et Sylviane Giampino (8).
Pour résister au débordement et à l’empiétement du travail sur la vie personnelle, familiale, conjugale, l’étude cite les réactions de certains salariés interviewés : un déménagement pour se rapprocher de son lieu de travail, un changement d’entreprise, de métier, de statut, voire de vie. Il indique également des solutions qui devraient être mises en œuvre par l’entreprise (autoriser le télétravail, la flexibilité, ne pas fixer de réunions tardives, ne pas fixer des objectifs difficilement atteignables, fournir les moyens humains et financiers suffisants au salarié pour travailler correctement, établir des règles de bonne conduite liées aux portables, aux mails, etc.) En insérant dans le code du travail le principe du droit à la déconnexion, la loi n° 2016-1088 du 8 août 2016 relative au travail, à la modernisation du dialogue social et à la sécurisation des parcours professionnels oblige les entreprises à mettre en place des instruments de régulation de l’outil numérique afin d’assurer aux salariés le respect de leur temps de repos.
Mais l’enquête souligne également l’importance d’en discuter au sein de la sphère privée, d’être bien organisé et de savoir prendre du recul par rapport à sa vie professionnelle (il semblerait notamment que les femmes qui ont 3 enfants ou plus savent mieux le faire), savoir s’aérer l’esprit et mettre sa vie professionnelle à distance, apprendre (se forcer) à déconnecter. L’importance est de maintenir les grands équilibres entre les différentes sphères de sa vie (professionnelle, personnelle, sociale, etc.) sous peine de risques importants tant dans la sphère professionnelle que conjugale et familiale, rappelle fermement l’étude.
Il faut également noter qu’existe la porosité inverse entre vie professionnelle et vie personnelle. Il a été fait part à la mission d’expériences de déconnexion totale – suspension de connexion internet et dépôt des téléphones portables – pendant les heures de travail ou encore de la mise en place de stratégies d’isolement de la part de salariés travaillant en open space, par accumulation d’objets autour de soi afin de créer un espace privé ou utilisation du casque afin de s’isoler phoniquement.
Lorsque les deux facteurs sont cumulés – environnement familial non protecteur et envahissement de la vie professionnelle par la vie personnelle –, la potentialité de connaître un burn out s’en trouve renforcée.
c. L’environnement professionnel et les caractéristiques du travail
Les facteurs liés au travail sont déterminants dans l’approche du syndrome d’épuisement professionnel. Les travaux conduits sur le burn out en identifient plusieurs :
– la surcharge de travail, accompagnée ou non de contraintes importantes sur le rythme imposé : pressions liées aux horaires ou aux délais, travail dans l’urgence, travail fractionné, impossibilité de mener une tâche jusqu’à son terme, imprévisibilité des horaires, etc. ;
– une implication très importante sur le plan humain : l’épuisement professionnel touche particulièrement les professions vocationnelles, notamment celles en lien avec le soutien aux personnes, l’aide ou le soin ;
– des objectifs à atteindre trop élevés, notamment du fait du déséquilibre entre les objectifs demandés et les moyens mis à disposition ;
– un manque de clarté des tâches, une confusion des rôles ;
– une mauvaise ambiance de travail qui se caractérise par une récurrence des conflits interpersonnels ;
– des valeurs individuelles en conflit avec celles de l’organisation et les finalités du travail, notamment dans le service public ;
– un faible soutien des supérieurs hiérarchiques ou des collègues ;
– des comportements managériaux abusifs ou défaillants.
La liste des causes liées au travail n’est pas exhaustive et, quel que soit l’état personnel du salarié, un burn out est le signe d’un malaise plus global dans l’entreprise qu’il faut prendre très au sérieux pour éviter une multiplication des cas d’épuisements professionnels.
L’épuisement professionnel chez les personnels soignants Les personnels soignants – notamment les infirmiers – sont souvent présentés comme particulièrement touchés par le syndrome d’épuisement professionnel. Cette profession cumule effectivement de nombreux facteurs favorisant la survenue de ce syndrome : travail dans l’urgence et fractionné, surcharge horaire, implication humaine très importante liée à la fonction de soin, de soutien et d’aide, etc. D’ailleurs, une étude réalisée sur 3 600 sujets montre des « scores » de burn out élevés chez 21,1 % des sujets après 5 ans d’expérience et 26,8 % après 10 ans d’expérience (9). Au cours de la table ronde organisée à l’Assemblée nationale le 20 octobre dernier, M. Didier Borniche, président du Conseil national de l’ordre des infirmiers, est revenu sur la surcharge de travail : « la fonction publique hospitalière est soumise à des contraintes extrêmement importantes (restructurations, retour à l’équilibre) et les infirmiers subissent un lourd tribut. La charge de travail ne cesse d’augmenter aujourd’hui ». Mme Nathalie Depoire, présidente de la coordination infirmière, a souligné que le niveau d’exigence n’a pas baissé, bien au contraire : « nous avons des exigences à atteindre mais de moins en moins de moyens. On se retrouve écartelé entre ce qu’on nous demande de faire, ce qu’on voudrait faire et les moyens qui nous sont donnés ». Enfin, la nouvelle tendance qui tend à faire de l’hôpital un simple plateau technique au détriment de l’aspect humain du métier conduit à une « déshumanisation du travail » selon M. Thierry Amouroux, secrétaire général du syndicat national des professionnels infirmiers, qui reprend ici l’une des trois dimensions du burn out. L’épuisement professionnel ne concerne pas uniquement les personnels hospitaliers mais également les infirmiers libéraux, qui doivent faire face à des sujets de plus en plus complexes – vieillissement de la population, complexité croissante du cadre légal et réglementaire, renforcement du contrôle des caisses d’assurance maladie, etc. Si l’hôpital est un environnement à risque en raison de l’exigence de ses missions, le mode de financement et l’institution de la tarification à l’activité ont également été mis en cause par les intervenants. Les médecins sont également une profession fortement impactée par le burn out. Selon l’enquête « la souffrance des soignants en Limousin », menée par l’observatoire régional de santé du Limousin auprès de 2 300 médecins hospitaliers et libéraux (10), un quart des répondants sont en état d’épuisement professionnel et 10 % en situation de burn out sévère, selon leurs réponses au questionnaire Maslach Burn Out Inventory (MBI). Les classes d’âge intermédiaire et les généralistes sont particulièrement touchés par ce syndrome. La moitié travaille plus de 50 heures par semaine, et les horaires explosent régulièrement : 10 % dépassent les 68 heures hebdomadaires passées au cabinet. S’y ajoutent les astreintes auxquelles se plient ces professionnels, les heures supplémentaires – qui ne sont pas récupérées ou rémunérées pour les hospitaliers- et les tâches administratives qui occupent en moyenne une heure de la journée. Deux tiers des médecins estiment que la charge de travail est trop importante. Rares sont ceux qui prennent la décision de chercher un soutien moral. Un tiers doute légèrement de la possibilité de l’obtenir, quand autant en doutent franchement. |
C. UNE CARACTÉRISATION SCIENTIFIQUE QUI RESTE INABOUTIE
1. L’absence de description d’une pathologie clinique dans la nosologie psychiatrique
Dans son abord de la santé mentale, l’Organisation mondiale de la santé distingue trois niveaux : le bien-être psychologique, la détresse psychologique et les troubles mentaux. Pour sa part, l’Académie nationale de médecine note que « tout symptôme anxieux ne saurait être considéré comme révélateur d’un trouble anxieux, toute tristesse comme révélatrice d’une dépression caractérisée. Et toute fatigue ou épuisement ne peut être considérée comme pathologique » (11).
Ainsi le burn out ne figure dans aucune des classifications actuelles des troubles mentaux. Il est absent des deux grandes nomenclatures internationales de référence que sont le DSM-V (5ème édition du Manuel diagnostique et statistique des troubles mentaux) de l’American Psychiatric Association et la CIM-10 (10ème révision de la Classification internationale des maladies) de l’Organisation mondiale de la santé. Dans le DSM-V, il ne figure même pas parmi les pathologies signalées comme pouvant entrer dans une prochaine édition du DSM ; il en est de même pour la 11ème version de la CIM à paraître prochainement.
Le DSM-V (V 62.29) comme la CIM-10 (Z 56.9) relèvent parmi les situations pouvant faire l’objet d’un examen clinique les problèmes liés à la profession : « cette catégorie doit être utilisée lorsqu’un problème professionnel constitue le motif d’examen clinique ou a un impact sur le diagnostic, le traitement ou le pronostic de la personne. Les domaines à considérer incluent les problèmes liés à l’emploi ou à l’environnement de travail y compris […] l’insatisfaction au travail, les horaires de travail stressants, […] le harcèlement social au travail, les autres conflits, […] d’autres facteurs de stress psychologiques liés au travail ». Mais l’expression « burn out » n’est jamais mentionnée.
Dans la classification du DSM-V ou de la CIM-10 figure par ailleurs une catégorie, dite des « troubles liés à des traumatismes ou à des facteurs de stress ». Au sein de celle-ci, les troubles de l’adaptation sont définis par des critères qui pourraient en partie s’appliquer au burn out : ceci est particulièrement vrai pour le trouble de l’adaptation avec humeur dépressive (TAHD). Celui-ci est décrit comme survenant en réponse à des facteurs de stress identifiables, les symptômes ne persistant pas au-delà de six mois après que les facteurs de stress ont disparu. Deux critères cardinaux de l’épisode dépressif, à savoir l’humeur effondrée et la diminution marquée de l’intérêt, sont présents dans le burn out, cette diminution marquée de l’intérêt étant spécifiquement focalisée sur le projet professionnel antérieur qui fait l’objet d’un rejet ou d’un désengagement.
On voit donc que, sur le plan clinique, la symptomatologie du burn out et ses dimensions s’inscrivent en partie dans les troubles dépressifs et dans les troubles de l’adaptation. Des données convergentes indiquent que le burn out peut conduire à une dépression et que, réciproquement, les symptômes d’un épisode dépressif sont exacerbés chez des patients victimes d’un burn out, l’antériorité d’un épisode dépressif majeur étant un facteur de vulnérabilité au burn out.
Peut-on situer le burn out dans la catégorie proposée par l’Institut de veille sanitaire (InVS) des troubles liés à une « exposition professionnelle à des facteurs de risques » ? Les facteurs listés par l’InVS sont le bruit, les rayonnements, la poussière, les toxiques ou les températures extrêmes. Ceci ne concerne donc pas les aspects psychiques.
Enfin, le Réseau national de vigilance et de prévention des risques professionnels (RNV3P) et ses partenaires, dont la Caisse nationale d’assurance maladie des travailleurs salariés (CNAM-TS) et l’Agence nationale de sécurité sanitaire de l’alimentation, de l’environnement et du travail (ANSES), suggèrent de placer le burn out dans la rubrique « surmenage ». Le burn out est donc un état d’épuisement psychologique (émotionnel), mais aussi cognitif (avec une perte de motivation et des difficultés de concentration) et physique (« coup de pompe »), qui se présente sous forme de symptômes traduisant une réaction de détresse à une situation de stress en milieu professionnel. Ceci explique la fréquence de manifestations affectant le système cardiovasculaire (risque coronarien), la fonction sommeil, l’appareil musculo-squelettique (douleurs chroniques), la sphère affective (humeur dépressive, mauvaise estime de soi, anhédonie), les relations interpersonnelles (détachement, indifférence, irritabilité).
Il faut donc déplorer l’absence de description précise d’une pathologie clinique qui permettrait un diagnostic clair et non contestable et pourrait servir de fondement à des campagnes de prévention ainsi qu’à une imputation correcte aux organismes chargés de financer la réparation des dommages subis.
2. Les données insuffisantes de la biologie
La recherche médicale a exploré plusieurs voies pour tenter de caractériser le burn out.
S’agissant d’une pathologie associée au stress, les études biologiques ont recherché d’éventuelles altérations biologiques chez les sujets manifestant des symptômes évocateurs de burn out, notamment en explorant l’axe hypothalamo-hypophyso-adrénocorticotrope (HHA), dont l’activation sous-tend les réponses biologiques (en premier lieu la sécrétion de cortisol) aux agents stresseurs. Les psychopathologies qui mettent en jeu des anomalies fonctionnelles sont les troubles anxieux, la dépression et le syndrome de stress post-traumatique (SSPT). De fait, l’exploration de l’axe HHA a conduit à mettre en évidence, chez au moins 50 % des patients dépressifs, un déficit de leur rétrocontrôle inhibiteur par le cortisol (test d’échappement à la dexaméthasone), en relation avec un contrôle épigénétique négatif de l’expression de son récepteur (récepteur aux glucocorticoïdes) dans certaines structures cérébrales (hypothalamus, hippocampe, cortex frontal).
Au contraire, chez les patients souffrant de SSPT, l’anomalie fonctionnelle semble être davantage une exacerbation du rétrocontrôle inhibiteur de l’axe HHA. Les données publiées montrent une grande hétérogénéité, laissant à penser qu’elles pourraient s’apparenter en partie à la dépression, en partie au SSPT, voire correspondre à un état subclinique de l’une ou l’autre de ces psychopathologies (12).
Le système immunitaire présente également des anomalies fonctionnelles majeures dans l’état de stress chronique, avec en particulier une augmentation de la production et de la sécrétion de certaines substances. Selon certains auteurs, le burn out est également associé à une élévation des taux circulants de cytokines pro-inflammatoires. Les données recueillies pourraient conforter l’idée que la physiopathologie du burn out s’apparente bien à celle de la dépression ou du SSPT.
Pour l’heure, trop peu d’investigations en neuro-imagerie structurale ou fonctionnelle ont été mises en œuvre chez les sujets en burn out pour pouvoir établir une comparaison avec l’involution hippocampique et les autres observations rapportées à la fois chez les patients ayant présenté des épisodes dépressifs sévères répétés et chez ceux souffrant de SSPT.
Des études sont en cours sur le gène qui code le transporteur plasmique de la sérotonine (SERT). Il est particulièrement intéressant puisque ce transporteur est la cible moléculaire des antidépresseurs les plus prescrits aujourd’hui, les inhibiteurs sélectifs de la recapture de la sérotonine ou ISRS.
En conclusion, le burn out reste un dérèglement mal défini au plan biologique.
3. La nécessité de développer les recherches médicales et socio-économiques permettant de mieux cerner le phénomène
Le burn out n’a pas de définition acceptée par tous, mais il est une réalité vécue par beaucoup. Il est responsable de drames sociaux et génère des coûts économiques.
En France, la prise de conscience de la réalité du harcèlement moral – phénomène pourtant abondamment décrit par les psychiatres – s’est faite à partir de la publication en 1998, de l’ouvrage de la psychologue Marie-France Hirigoyen Le harcèlement moral, la violence perverse au quotidien. Cette prise de conscience s’est traduite par l’adoption d’une loi réprimant le harcèlement moral en 2002 (13) ; la série de suicides intervenue notamment chez France Télécom a entraîné la mise en place d’un plan d’urgence de prévention des risques psychosociaux en 2009.
Le burn out n’est cependant pas réductible aux risques psychosociaux en général et encore moins au harcèlement moral.
Les études réalisées sous l’égide de l’Observatoire du suicide (14) attestent que certaines professions présentent un taux de mortalité par suicide plus élevé : professionnels de la santé et de l’action sociale, agriculteurs, policiers, personnel pénitentiaire.
Les auditions menées par la mission d’information, notamment consacrée à l’épuisement professionnel dans le monde agricole, montre qu’une prise de conscience a pu déboucher sur des actions destinées notamment à lutter contre l’isolement des agriculteurs en difficulté.
Lutter efficacement contre l’épuisement professionnel suppose de prendre de nouvelles décisions politiques, au-delà de la loi de 2002 et du plan d’urgence de 2009, mais les données prises en comptes par les pouvoirs publics doivent être plus précises afin que leur décision soit pleinement éclairée.
Un effort particulier doit être consenti en matière de recherche médicale et socio-économique pour mieux cerner le phénomène de burn out. Une description de la pathologie clinique dans la nosologie permettra de distinguer ce qui relève de l’épuisement professionnel de ce qui n’en relève pas, donc d’évaluer plus précisément l’incidence de ce syndrome, de caractériser les différents contextes favorisant son apparition et d’estimer la gravité des atteintes subies par les individus concernés.
4. Pour un centre national de référence consacré à la santé psychique au travail
La gestion publique du sujet « épuisement professionnel » est aujourd’hui éclatée entre plusieurs ministères et leurs agences. Le ministère de la Santé, en charge de la santé publique, les organismes chargés de la recherche et de la surveillance médicale, comme l’Inserm ou l’Agence nationale de santé publique, ont pu effectuer des travaux, même si, c’est le ministère du Travail, qui a pris en charge la problématique de l’épuisement professionnel, par l’intermédiaire de la direction générale du travail (DGT).
Dans les entreprises, les services de santé et les médecins du travail sont très peu sollicités pour élaborer des stratégies de promotion de la santé mentale. La question se pose très différemment entre les grandes entreprises, qui disposent de service des ressources humaines ou des relations sociales et de service de santé au travail intégré, et les PME et TPE qui ont recours à des services de santé interentreprises.
Les pouvoirs publics ne peuvent pas se contenter d’encourager les études et la recherche sur le burn out. Ils doivent également désigner ou mettre en place un dispositif de pilotage visant à ce que le phénomène soit mieux compris et que sa prévention et sa réparation soient améliorées.
La loi n° 2004-806 du 9 août 2004 relative à la politique de santé publique a mis en place un réseau de centres nationaux de référence pour la lutte contre les maladies transmissibles, sur lequel l’Institut de veille sanitaire et désormais l’Agence nationale de santé publique peuvent s’appuyer. Ces centres nationaux de référence (CNR) sont des laboratoires localisés au sein d’établissements publics ou privés de santé, d’enseignement ou de recherche. Ils sont désignés pour cinq ans par le ministre chargé de la santé après un appel à candidatures.
Le rapporteur considère que cette architecture est tout à fait pertinente et propose donc de mettre en place un réseau de veille sanitaire, de recherche médicale et épidémiologique et de gestion de projet de prévention, sous la forme d’un centre national de référence décentralisé et placé auprès de l’Agence nationale de santé publique.
Proposition n° 1 Mettre en place un centre national de référence sur la santé psychique au travail chargé de développer la veille sanitaire, l’épidémiologie et la prévention.
II. L’ÉPUISEMENT PROFESSIONNEL : UNE RÉALITÉ DANS LE MONDE DU TRAVAIL
A. LES BOULEVERSEMENTS ÉCONOMIQUES DES DERNIÈRES DÉCENNIES ET LEURS CONSÉQUENCES
1. La dégradation des conditions de travail à la faveur de la mondialisation des échanges
Si le terme de burn out est apparu il y a une quarantaine d’années, la réalité qu’il recouvre n’a cessé de prendre de l’ampleur depuis.
La financiarisation de l’économie, la mondialisation des échanges et l’essor des pathologies liées au travail ne sont pas concomitants par hasard. Depuis le début des années 1980, l’ouverture des frontières économiques et l’accroissement concomitant des échanges a conduit à augmenter la pression concurrentielle sur l’ensemble des économies développées.
Cette nouvelle révolution économique a pour conséquence des mesures d’économie et de réduction des coûts en cascade, d’une entreprise à l’autre, d’un pays à l’autre. La pression concurrentielle force la baisse des prix. La baisse des prix réduit les marges des entreprises. La réduction des marges des entreprises les contraint à essayer de baisser les coûts de production : cet objectif ne peut être atteint qu’en cherchant à augmenter la productivité du facteur travail. Cette recherche de rationalisation peut alors provoquer une détérioration progressive des conditions de travail.
Ces évolutions créent un contexte favorable à la multiplication des cas d’épuisement professionnel.
La démarche de compression des coûts de production devient une course sans fin, et la compétitivité le maître mot de toutes les politiques économiques, aux dépens des éléments constitutifs du travail. C’est l’un des facteurs responsable de l’augmentation des cas de burn out.
La France a perdu près de 2 millions d’emplois industriels sur 5 millions entre 1980 et 2007 (15) et vu les conditions de travail des salariés épargnés par le licenciement se dégrader. Le chômage de masse et la peur de perdre son emploi ont affaibli les salariés et leurs représentants. C’est un deuxième facteur possible de l’accroissement des cas d’épuisement professionnel.
Les salariés concernés ont souvent le sentiment de n’être ni reconnus, ni récompensés pour les efforts consentis pour accompagner leur entreprise en difficulté. C’est encore une circonstance favorisant l’épuisement professionnel.
Au total, la dureté d’une économie toujours plus concurrentielle et mondialisée participe du développement des situations de burn out.
2. Les politiques économiques menées depuis les années 1990, facteurs aggravants ?
Pour faire face à la concurrence internationale, les gouvernements français – à l’instar de nos partenaires européens – ont mené une politique de « dévaluation interne compétitive ». Puisqu’il est dorénavant impossible de jouer sur le taux de change, le seul levier actionné a été celui de « la baisse des charges » des entreprises avec comme épée de Damoclès la question de l’emploi. Entre 1993 et 1997, des politiques de baisse des charges patronales sur les bas salaires ont été initiées pour pallier les conséquences alléguées d’un niveau du SMIC jugé trop élevé pour faire face à la concurrence internationale. Cette politique a été poursuivie entre 1997 et 2002, mais elle visait essentiellement à accompagner la politique de réduction de la durée légale de travail, faisant de cette période la seule où la recherche de la compétitivité n’a pas primé sur le reste. La politique de « baisse des charges » et de compétitivité sous plusieurs formes (exonérations diverses, assouplissement des 35 heures, défiscalisation des heures supplémentaires) a repris entre 2002 et 2012. Elle s’est poursuivie en 2014, après une pause entre 2012 et 2014.
Ces politiques de traitement du seul coût du travail ont montré leurs limites. Aujourd’hui il conviendrait de remettre en avant d’autres pistes de réformes : l’amélioration de la compétitivité hors prix, par la recherche et le développement et par le mieux-être au travail, la conception d’une politique de qualité du travail et non de la seule productivité du travail.
B. LA RECHERCHE DE LA COMPÉTITIVITÉ PAR LA MISE EN PLACE DE NOUVELLES MÉTHODES DE TRAVAIL DANS LE TERTIAIRE
1. L’outil numérique et l’abolition du temps et du lieu de travail
La transformation numérique a aujourd’hui des impacts majeurs sur la vie au travail. À l’issue d’une mission confiée par le Gouvernement au printemps 2015, M. Bruno Mettling, alors directeur des ressources humaines du groupe Orange, a remis un rapport consacré aux effets de la transformation numérique sur la vie au travail (16). Il conclut que, modifiant à la fois les formes et les relations de travail, l’essor des technologies de l’information et de la communication impose d’adapter le droit du travail à cette nouvelle réalité numérique.
Le rapport s’articule autour de plusieurs axes interrogeant les transformations de la vie au travail dans ce contexte et avance 36 propositions.
● Premier axe, les conditions de travail sont redéfinies au regard du lieu et du temps de travail, notamment avec l’essor de nouvelles formes de télétravail telles que le nomadisme ou le coworking et le développement du travail connecté à distance. Le droit à la déconnexion s’inscrit dans ce contexte : si les technologies de l’information et de la communication augmentent souvent l’efficacité du travail, elles alimentent également une surcharge d’informations qui peut non seulement être contre-productive pour le salarié mais aussi le conduire à l’épuisement professionnel.
La mise en concurrence des salariés et l’utilisation des outils numériques Au cours de son audition par la mission, M. Christophe Dejours, professeur de psychologie au Conservatoire national des arts et métiers (CNAM), a évoqué la notion d’« infobésité », qui qualifierait un trop-plein d’informations inutiles à travers une situation fréquente liée à la mise en concurrence des individus au sein de l’entreprise. En effet, selon lui, le travail est de plus en plus individualisé alors que, dans un passé récent, chaque salarié contribuait à la réalisation d’un produit final de sorte que la récompense ou la gratification reçue par l’un d’eux rejaillissait sur l’ensemble de l’équipe. Aujourd’hui, la performance des uns met en danger les autres. De ce fait, lorsqu’un salarié a besoin d’une information que détient un collègue et nécessaire à l’accomplissement de sa tâche, il ne la lui demande pas oralement mais lui envoie un message électronique en prenant soin de mettre en copie son supérieur hiérarchique et plusieurs autres personnes au sein de l’entreprise afin d’être sûr de n’oublier aucun « témoin ». Le collègue lui répond selon le même procédé. En fin de journée, chaque salarié aura reçu un nombre conséquent de messages électroniques dont très peu le concernent en réalité mais qu’il prendra tout de même soin de lire pour ne pas être lui-même pris en défaut. En définitive, « chacun devient prescripteur pour ses collègues car la coopération n’existe pas ». |
● Le deuxième axe – la préservation de la qualité de vie au travail – oblige à mieux réguler les moyens de communication électronique et à une nouvelle approche dans la mesure de la charge de travail. La protection de la santé des travailleurs oblige également à considérer les outils numériques comme un facteur potentiel de risques psychosociaux en général et d’épuisement professionnel en particulier, rendant d’autant plus urgent un droit effectif à la déconnexion.
Le rapport de M. Bruno Mettling évoque la charte « d’accompagnement de la transformation numérique » élaborée par Orange. Il souligne que la santé et la sécurité du salarié risquent d’être affectées par l’usage intempestif de l’outil du travail et qu’il faut donc négocier un équilibre entre entreprise et salarié. M. Mettling estime que certains acteurs savent utiliser de façon acceptable cet outil et qu’il ne faut donc pas empiéter sur leur liberté. On ne peut à la fois les priver d’autonomie et parler, comme on le fait aujourd’hui, de nomadisme et de coworking.
Estimant qu’il convient de trouver un équilibre entre l’exercice du droit à la déconnexion et le devoir de déconnexion, M. Mettling propose de renvoyer à la négociation collective le soin de définir les modalités de cet équilibre.
2. La question de l’open space
Depuis plusieurs années, le travail en open space se développe : les bureaux individuels font place à de vastes plateaux ouverts. Cela vise au premier chef à rationaliser l’utilisation de l’espace – notamment au vu la hausse continue des prix des loyers dans les grandes agglomérations connectées – et à fluidifier la communication interne, mais cela permet aussi d’exercer un contrôle plus efficace sur le travail des salariés.
Les managers sont en contact direct avec leurs collaborateurs. En théorie au milieu d’eux, mais selon une disposition qui permet la surveillance de la force de travail salariée. Comme le relatent MM. Alexandre des Isnards et Thomas Zuber dans un ouvrage s’appuyant sur leur propre expérience et sur des dizaines de témoignages, « les cadres supérieurs ont le dos au mur tandis que les nouveaux sont placés au beau milieu du passage. Derrière cette ambiance cool, se cache une violence dans les relations au travail et un isolement de chacun sur son projet » (17). L’open space s’apparente ainsi à l’architecture panoptique théorisée par le philosophe utilitariste Jérémy Bentham et devient une source de stress permanent. En effet, le salarié travaille seul tout en étant sous le regard permanent de tous, en particulier de sa hiérarchie.
Par ailleurs, l’individu est surchargé d’informations parasites : conférences avec haut-parleur d’un voisin ou conversations des uns et des autres, et il est indisposé par des bruits intempestifs de sonneries de téléphone ou d’imprimante.
Les personnes auditionnées ont fait part à la mission des différentes stratégies développées par les salariés travaillant en open space afin de créer une illusion d’espace privé allant du port du casque à la délimitation d’un espace « protégé » à l’aide d’objets divers. Cet isolement ne favorise évidemment pas la coopération et la collaboration et va ainsi à l’encontre de l’objectif de l’open space ; il reste néanmoins impuissant à assurer le bien-être du salarié concerné.
3. Les nouvelles formes de management
L’évolution des conditions de travail a également modifié la fonction managériale. En France, les managers sont moins souvent qu’ailleurs d’anciens équipiers devenus encadrants par promotion interne, et de plus en plus souvent issus notamment des écoles de commerce : ils ne connaissent donc pas forcément la réalité du métier des collaborateurs qu’ils sont chargés d’encadrer.
Le rôle du responsable hiérarchique est ainsi vu parfois comme celui d’un contrôleur et non d’un encadrant, pouvant réguler et fournir des aides ou des solutions au salarié.
La césure entre les salariés et le manager s’accompagne de la nécessité de procéder en permanence au reporting. Cette opération consistant à faire un rapport de son activité à destination de son supérieur hiérarchique est la seule manière pour celui-ci de contrôler la réalisation d’une tâche dont il ne connaît ni les difficultés propres ni la qualité intrinsèque. Ce type de management accentue la perte de sens du travail et est susceptible de mener au burn out. En effet, une personne peut avoir le sentiment de passer plus de temps à justifier de son travail qu’à réellement travailler. C’est ainsi que de nombreuses professions – médecins, policiers ou enseignants – dénoncent des lourdeurs administratives toujours plus pesantes du reporting qualifié de « paperasse » au détriment des tâches perçues comme représentant le travail réel.
Le cas des infirmières Même lorsqu’un encadrant est issu du rang, la fonction managériale peut conduire au burn out. C’est typiquement le cas des infirmières qui au bout de 10 ou 15 ans d’exercice à l’hôpital, alors qu’elles sentent l’épuisement professionnel les guetter, décident de passer des examens afin de devenir encadrantes. La fonction d’encadrement les éloigne alors de la réalité du métier qu’elles ont choisi et elles ont alors le sentiment de passer leur journée à remplir des plannings et à vérifier les présences et les absences. Paradoxalement, alors même qu’elles ne sont plus soumises au stress quotidien du face-à-face avec les patients, elles sont touchées par un épuisement professionnel fondé sur la perte de sens de leur action. |
La fonction managériale exercée de la sorte est nuisible pour la santé des salariés ; elle est également inefficace puisqu’elle les empêche d’accomplir ce qu’ils considèrent comme leur tâche principale. Elle doit donc s’adapter à un fonctionnement collaboratif croissant et à l’essor du télétravail qui éloigne managers et subordonnés. La plus grande diversité des ressources et la définition d’une culture d’entreprise orientée vers le numérique impliquent de repenser l’exercice du management d’entreprise et l’articulation entre les notions de contrôle et d’autonomie.
b. Les écoles de management et la difficile prise en compte du facteur humain
L’entreprise doit aujourd’hui s’inscrire au sein de la cité et contribuer au bien commun – dont l’objectif de rentabilité et de pérennité assurée par la bonne santé financière n’est qu’un des aspects ; dans ce cadre, la question d’un management respectueux de la santé et du bien-être des salariés est essentielle.
Le manager n’exerce pas seulement une fonction hiérarchique mais également de coordination et de responsabilité puisqu’il doit assurer la sécurité, prodiguer de la reconnaissance et mettre les équipes en situation d’apporter efficacement leur concours à la réalisation de l’œuvre commune. Au cours de la table ronde regroupant plusieurs écoles de management organisée par la mission le 29 septembre dernier, il a été indiqué que l’ensemble des écoles organisent des cours théoriques sur le comportement au travail et la gestion des relations humaines, mais que cette unité d’enseignement n’est pas forcément bien assimilée par les étudiants et qu’elle est en décalage avec le climat de compétition et d’hyper-sélection – assorti de son cortège de violences psychologiques – qui accompagne l’entrée dans ces grandes écoles.
4. La relation avec le client ou l’usager, facteur favorisant
Parmi les professions les plus touchées par le burn out figurent notamment les secteurs évoluant au contact du grand public et notamment certains services publics, fournissant des services sanitaires ou sociaux. Certains usagers du service public – de l’hôpital, de Pôle Emploi ou des caisses d’allocations familiales, etc. –prennent à partie les agents avec des reproches personnels plus ou moins violents, et une insatisfaction qui heurtent les agents qui exercent une profession par vocation et attachement aux valeurs du service public.
Dans ces conditions, l’épuisement professionnel n’est pas seulement dû aux contraintes directes (horaires, urgence, etc.) et aux conditions de travail ou à un management défaillant ; il trouve également sa source dans des causes plus « diffuses », traduisant des évolutions de la société : augmentation de la complexité et des exigences en termes de résultats, attentes multiples et contradictoires du public de plus en plus souvent considéré comme des clients, fragilisation de la morale commune et des objectifs de solidarité, accumulation des normes et règles, déstabilisation du statut, etc.
Le burn out dans la police Le métier de policier implique un contact quasi permanent avec les citoyens ; ils peuvent avoir à se heurter avec une frange de la population peu coopérante et parfois violente. Les policiers sont par ailleurs fréquemment exposés au « réel de la mort » et à des situations dramatiques. De nombreux auteurs soulignent la présence de facteurs de stress particulièrement importants au sein des institutions policières. Cette profession attire de nombreuses personnes possédant un corpus de valeurs exigeant et un sens du devoir développé. Ce contexte est un terreau fertile de l’épuisement professionnel. En effet, le métier de policier implique une certaine idéalisation de la fonction mais également une idéalisation de soi dans la fonction. D’où un décalage possible entre les valeurs personnelles et les valeurs institutionnelles qui peut faciliter l’apparition du syndrome d’épuisement professionnel, comme peut d’ailleurs le faire le sentiment d’être confronté à un manque de soutien face à la « violence de la société ». Ce qui est communément appelé « le malaise de la police » a pu se traduire par un nombre de suicides – notamment à l’aide de l’arme de service – plus important que dans d’autres professions. Répondant à une question écrite de Mme Marie-Lise Campion, sénatrice de l’Essonne, en décembre 2016, le ministère de l’intérieur a fait état du fait que la « moyenne des suicides déplorés au cours des cinq dernières années est de 42 par an. Le suicide par arme de service est le plus fréquent (55 % de l’ensemble des suicides). En 2011 et 2012, années au cours desquelles une étude spécifique a été effectuée, respectivement 10 % et 20 % des suicides ont été commis sur le lieu de travail (dont le véhicule de service). Il n’est pas observé de surreprésentation de jeunes policiers dans ces drames, puisque la tranche d’âge la plus concernée est celle des 40-44 ans ». S’il est impossible d’attribuer une cause professionnelle à l’ensemble de ces suicides, leur fréquence – presque un par semaine – commande de prévoir des mesures spécifiques. Une instruction du 13 novembre 2012 du directeur général de la police nationale a prescrit la mise en place de pôles de vigilances suicide au sein des services territoriaux de la police nationale, dans chaque département. Le texte précise que, « sous l’égide du médecin de prévention, ils réunissent les professionnels de soutien pour la mise en œuvre d’une prévention coordonnée et anticipée. Le service de soutien psychologique opérationnel (SSPO) va en outre être renforcé par un médecin expert et doté d’un numéro vert ». |
C. LA RÉALITÉ DES CHIFFRES DU BURN OUT
1. La mesure du burn out : des méthodes encore imparfaites
Depuis 1980, de nombreuses méthodes ont été élaborées pour évaluer l’épuisement professionnel, c’est-à-dire à la fois identifier les situations qui relèvent de ce syndrome et estimer son intensité. Cependant, aucune échelle objective et acceptée par tous n’a pu être construite. Tous les instruments de mesure sont auto-administrés, c’est-à-dire remplis par le répondant lui-même.
La psychométrie du burn out est dominée par le Maslach Burn Out Inventory (MBI) mis au point en 1981. Le MBI est constitué de 22 questions qui ont trait à trois domaines :
– l’épuisement émotionnel (9 items) ;
– la dépersonnalisation, la déshumanisation ou le cynisme (5 items) ;
– le sentiment d’accomplissement personnel (8 items).
Le MBI n’est pas exempt de critiques. En premier lieu, il n’a été construit qu’autour des trois dimensions du burn out identifiées dans la définition de Mme Christina Maslach alors qu’il existe bien d’autres dimensions à ce syndrome. Le MBI ne peut donc évaluer que le « burn out selon Maslach ».
De plus, le burn out ne survient que lorsque les trois dimensions retenues sont simultanément affectées. Les trois variables mesurées ne sont donc pas indépendantes et il n’est pas pertinent d’additionner les trois scores pour avoir une « note » globale sur 22.
Enfin, il est reproché au MBI des questions trop directes qui peuvent apparaître agressives à un public non américain ou non européen. La mission d’information a effectivement pris conscience, au cours des auditions, que la manifestation de la détresse émotionnelle ou le sentiment de perte d’accomplissement personnel ne se traduit pas de la même manière selon le substrat culturel des sujets : une personne peut être parfaitement silencieuse et continuer à faire son travail tout en étant en état d’épuisement professionnel si son environnement culturel ne l’a pas habitué à extérioriser sa détresse.
En tout état de cause, le MBI a le mérite d’exister et permet d’opérer des comparaisons entre différents sujets.
Mis au point au Danemark en 2005 par M. Tage S. Kristensen pour l’Institut national de la Santé au Travail (18), le Copenhagen Burnout Inventory (CBI) prend en compte autour de 19 questions trois dimensions fondamentales du burn out : l’épuisement personnel, l’épuisement professionnel et l’épuisement relationnel. Il produit un score pour chacune de ces dimensions. Un score élevé dans une seule dimension suggère un problème plutôt ponctuel, qu’il est néanmoins recommandé de comprendre et de résoudre avant qu’il n’envahisse d’autres sphères de la vie privée ou professionnelle ; un score élevé dans deux ou trois dimensions indique un état d’épuisement professionnel préoccupant qui demande une attention urgente.
Il est généralement considéré que les qualités psychométriques du CBI en font un bon outil de diagnostic et de prévention. Cependant, il n’existe pas de version francophone complètement validée.
Proposition n° 2 Confier au centre national de référence l’élaboration d’un questionnaire francophone, sur le modèle du Copenhagen Burnout Inventory, comme outil d’évaluation et de prévention destiné aux médecins de soins et aux médecins du travail.
2. Les évaluations chiffrées disponibles et leurs limites
a. Les estimations publiques existantes
Le rapport précité de l’Académie nationale de médecine (19) ne propose aucun dénombrement précis mais estime que le nombre de 100 000 personnes victimes d’épuisement professionnel relève d’une évaluation « très sérieuse ». Ce nombre a été obtenu en extrapolant les résultats d’une étude concernant la Belgique (20) qui recensait 19 000 victimes de burn out dans ce pays.
L’Institut de veille sanitaire a estimé pour sa part que le burn out concerne environ 7 % des 480 000 salariés en souffrance psychologique liée au travail, soit un peu plus de 30 000 personnes (21).
b. L’étude du cabinet Technologia
En 2014, le cabinet Technologia a publié une étude (22) faisant apparaître que 3,2 millions de salariés français – soit plus de 12 % de la population active – présenteraient un « risque de burn out ».
Cette étude a cherché à évaluer le surengagement dans le travail à travers l’analyse de réponses à 10 questions visant à apprécier le « risque de burn out » que présente le répondant, à travers deux indicateurs : le travail excessif et le travail compulsif. Les réponses, recueillies par sondage auprès d’un échantillon de 1 000 salariés représentatifs, montrent que 12,6 % des répondants déclarent travailler de manière excessive et compulsive. L’étude conclut que ces 12,6 % de la population active, soit 3,2 millions de personnes, présentent un risque élevé de burn out. Le pourcentage est plus élevé encore chez les agriculteurs exploitants (23,5 % de l’effectif), chez les artisans, commerçants et chefs d’entreprise (19,7 %) et les cadres et professions intellectuelles (19 %).
L’étude mesure également le niveau d’épuisement émotionnel, qui est l’une des dimensions du burn out, à travers 5 questions issues de l’échelle MBI. Pour l’ensemble de la population, le taux de réponse positive va de 15,7 % (à la question « Vous sentez-vous vidé affectivement par votre travail ? ») à 27 % (à la question « Vous sentez-vous épuisé à la fin d’une journée de travail ? »).
Ce nombre de 3,2 millions salariés en risque d’épuisement professionnel a fait la une des médias et a suscité de vifs débats autour de la notion de « risque de burn out », confondue par certains médias avec celle de salariés en situation de burn out.
3. La guerre des chiffres n’aura pas lieu
Il est très difficile de mesurer précisément l’incidence du burn out faute d’une définition précise de ce qui en relève et de ce qui n’en relève pas.
Le caractère normé des instruments de mesure, au premier rang desquels le questionnaire de Maslach, est un piège : ces instruments, reposant sur des autoévaluations, caractérisent la survenue du trouble à partir de seuils statistiques, sans rapport avec la gravité clinique de la symptomatologie. L’interprétation des résultats rapportés dans la littérature est donc impossible en termes épidémiologiques.
Une guerre des chiffres est donc inutile à ce stade, tant qu’une définition précise d’une pathologie avec une causalité bien définie n’aura pas été avancée et reconnue par tous.
De nombreuses études ont recherché des facteurs de risques relevant de domaines différents (23).
Parmi les variables sociodémographiques, l’âge peut protéger : si l’on a réussi à rester en situation de travail jusqu’à un certain âge, c’est que l’on est, statistiquement, résilient face au burn out. Mais il peut aussi être un facteur de risque du fait de l’augmentation quasi linéaire de la charge d’exposition en fonction de la progression de la carrière professionnelle. Il semble que les femmes soient plus vulnérables mais l’effet du genre peut être confondu avec le métier. De la même façon, le haut niveau socio-économique, souvent considéré comme un facteur de risque, peut lui aussi être confondu avec le type de profession exercée. Chez les hommes, le célibat ou la séparation augmentent le risque de burn out.
La profession joue aussi un rôle : alors que les métiers nécessitant beaucoup de contacts interpersonnels sont régulièrement considérés comme étant les plus à risque, il semble que certains des métiers les plus concernés soient ceux où il est nécessaire de montrer ou de réprimer ses émotions et ceux où il faut faire preuve d’empathie.
Les facteurs de risques psychosociaux – facteurs déterminants du burn out – ont été recensés il y a quelques années par un collège d’expertise de l’Insee (24) à la demande du ministre du travail (25) et peuvent être regroupés en six catégories :
– les exigences du travail,
– les exigences émotionnelles,
– le manque d’autonomie et de marges de manœuvre,
– le manque de soutien social et de reconnaissance au travail,
– les conflits de valeurs,
– l’insécurité de l’emploi et du travail.
Le burn out résulterait de l’exposition à plusieurs facteurs de risques psychosociaux, créant une situation de déséquilibre pour l’individu (26). Mais, les études manquent pour apprécier le poids de chacun de ces facteurs.
III. UNE RÉPONSE INADÉQUATE FACE À LA RÉALITÉ DE L’ÉPUISEMENT PROFESSIONNEL
En écoutant les victimes, les représentants des médecins et des thérapeutes, les universitaires et les représentants des organisations salariales et patronales, la mission d’information a pu constater que cette réalité floue qu’est l’épuisement professionnel n’est actuellement pas prise en charge de manière adéquate.
A. UN ACCUEIL ET UNE INFORMATION INSUFFISANTS DES PERSONNES EN SOUFFRANCE DANS LEUR ACTIVITÉ PROFESSIONNELLE
1. La prise en charge commune des victimes de burn out ne fait pas le lien avec leur travail
Les personnes atteintes d’épuisement professionnel présentent des pathologies qui sont prises en charge par la médecine générale ou la médecine psychiatrique comme toute autre pathologie psychique.
Cependant, le rapporteur note que, souvent, les intervenants médicaux hors de l’entreprise ne sont pas en mesure de prendre en compte le lien entre la pathologie diagnostiquée et la souffrance au travail. C’est donc une dimension essentielle qui leur échappe.
De plus, l’absence d’accès facile aux services de santé au travail fait que de nombreuses victimes ne disposent pas d’un lieu d’écoute et d’orientation qui serait à même de trouver une réponse adaptée à leur situation.
2. Un réseau de centres de consultation en souffrance au travail encore trop peu étendu
En 1997, Mme Marie Pezé, psychologue clinicienne et psychanalyste, a mis en place au centre d’accueil et de soins hospitaliers de Nanterre la première consultation dédiée à la souffrance au travail. Actuellement, 103 consultations ont été recensées (27) dont 35 consultations hospitalières. Mais elles sont souvent débordées (28), signe d’une demande croissante : le Réseau national de vigilance et de prévention des pathologies professionnelles (RNV3P) de l’Agence nationale de sécurité sanitaire de l’alimentation, de l’environnement et du travail (29) constate qu’aujourd’hui les troubles psychosociaux et du comportement sont les premiers problèmes de santé au travail observés dans les centres de consultation de pathologies professionnelles (CCPP).
Il apparaît judicieux de prévoir le maillage complet du territoire par des centres de consultation en souffrance au travail.
Sous l’égide du centre national de référence à créer (voir page 25), un réseau de tels centres de consultation permettrait des diagnostics établis plus rapidement et des prises en charge à la fois adaptées et sans retard.
Proposition n° 3 Renforcer le maillage du territoire par un réseau de consultations multidisciplinaires consacrées à la souffrance au travail, intégrant les consultations existantes, en lien avec le centre national de référence à créer.
3. Le site gouvernemental consacré à la qualité de vie au travail, une idée à reprendre
Le ministère du Travail, des relations sociales, de la famille et de la solidarité avait lancé au début du mois de janvier 2009 le site Internet « travailler-mieux.gouv.fr » qui visait à regrouper des informations sur la santé, la sécurité et les conditions de travail à destination de tous les acteurs de l’entreprise.
Le site proposait aux salariés de mieux connaître les différents outils de prévention des risques professionnels. Dans une entreprise virtuelle, des exemples animés montraient les situations à risques les plus courantes et donnaient pour chacune d’elles des solutions aux problèmes rencontrés. Le site permettait également d’accéder à des fiches pratiques portant sur les métiers et activités, les dangers et risques et les mesures et moyens de prévention (défibrillateur cardiaque, gants, masques de protection, ventilation, etc.).
Un espace spécifique permettait aux membres des comités d’hygiène, de sécurité et des conditions de travail (CHSCT) de laisser en ligne des témoignages et de diffuser les bonnes pratiques.
Depuis 2014, ce site a été supprimé et son adresse renvoie dorénavant au portail du ministère du Travail et de l’emploi.
Le rapporteur estime qu’il devrait être prioritaire d’ouvrir à nouveau un site Internet public, ainsi qu’une application associée, dont le contenu – au-delà de sa dimension pratique – permettrait aux salariés de mieux appréhender leurs difficultés.
Ce site devrait également comporter, pour toutes les entreprises référencées par leur numéro Siren et pour tous les établissements identifiés par leur numéro Siret, les coordonnées du service de santé au travail compétent, afin de faciliter l’accès de chaque salarié à son service de santé et le contact entre la médecine de soins et la médecine du travail. On rappellera que l’article D. 4711-1 du code du travail prévoit d’ores et déjà que doivent être affichés dans les locaux de l’entreprise l’adresse et le numéro de téléphone du médecin du travail ou du service de santé au travail compétent pour l’établissement, des services de secours d’urgence et de l’inspection du travail compétente, ainsi que le nom de l’inspecteur compétent.
Proposition n° 4 Mettre en place un site Internet et une application associée s’adressant aux professionnels et au grand public destinés à faciliter la compréhension des maladies psychiques liées au travail et leur prise en charge, à trouver les coordonnées du service de santé au travail compétent et d’un centre de consultation.
B. DES MÉDECINS RISQUANT DES POURSUITES DEVANT LES JURIDICTIONS ORDINALES POUR AVOIR PRODUIT DES CERTIFICATS ATTESTANT DE SOUFFRANCES PSYCHIQUES EN LIEN AVEC LE TRAVAIL
1. Le médecin du travail dispose d’éléments permettant de faire le lien entre l’état de santé et l’activité professionnelle du salarié-patient
Le diagnostic du lien entre état de santé et travail fait partie de la mission générale de prévention attribuée au médecin du travail par le code du travail, qui « consiste à éviter toute altération de la santé des travailleurs du fait de leur travail, notamment en surveillant leurs conditions d’hygiène au travail, les risques de contagion et leur état de santé » (article L. 4622-3 du code du travail).
Par la surveillance de l’état de santé des travailleurs, le médecin du travail dépiste les maladies liées aux conditions de travail, idéalement en phase précoce, afin de conseiller des mesures de prévention pour éviter leur aggravation. Il peut aussi prescrire les examens complémentaires nécessaires « au dépistage d’une maladie professionnelle ou à caractère professionnel susceptible de résulter de l’activité professionnelle du salarié » (article R. 4624-35 du code du travail). Selon les recommandations de la Haute autorité de santé de 2009 sur le dossier médical en santé au travail (30), l’existence d’un lien entre les facteurs professionnels et l’état de santé doit être systématiquement consignée à l’occasion de chaque visite médicale.
Cette information doit être communiquée au patient : l’information du patient sur son état de santé par le médecin dans le cadre de ses compétences spécifiques et dans les limites des règles professionnelles est un droit fondamental du patient (articles L. 1111-2 et R. 4127-35 du code de la santé publique). La compétence spécifique du médecin du travail étant la pathologie professionnelle, l’information portera sur la contribution et le mécanisme d’action possible des facteurs professionnels dans le développement de la maladie. La précision sur la cause probable d’une maladie fait partie intégrante d’un diagnostic complet. L’information doit aussi porter sur le risque d’aggravation ou rechute en cas de reprise de l’exposition. Cette information devrait être prioritairement orale, mais comme le médecin doit être en mesure de prouver de l’avoir bien donnée, il doit mentionner en écrit dans le dossier médical de l’avoir délivrée, ainsi qu’éventuellement le contenu même de l’information. Le salarié-patient a accès, sur demande écrite, à son dossier médical en santé et aux pièces communicables contenues dans ce dossier.
Le médecin du travail peut également échanger, avec l’accord du salarié, des informations de santé avec les autres médecins impliqués dans la prise en charge du patient. La précision sur l’étiologie probable de la maladie et les facteurs de risque aggravants est une information qui modifie la prise en charge thérapeutique : le médecin traitant ainsi informé pourra prescrire un arrêt du travail pour interrompre l’exposition au facteur de risque professionnel et permettre la guérison.
La particularité exclusive de l’exercice de la médecine du travail par rapport aux autres spécialités médicales est l’action en milieu du travail, à savoir l’étude des postes de travail, en vue de l’identification et l’évaluation des risques professionnels pour la santé des salariés. Ces facteurs de risque de maladie, constatés personnellement par le médecin du travail, doivent être signalés à l’employeur via la fiche d’entreprise, dans des courriers d’alerte et conseil, en réunion du CHSCT, etc. Il s’agit d’une obligation légale, la responsabilité du médecin pouvant être recherchée.
Lors de la survenue d’une maladie spécifique pour le risque identifié et si tous les critères scientifiques sont par ailleurs remplis, le médecin a ainsi tous les éléments de preuve à sa disposition pour pouvoir certifier l’origine professionnelle de la maladie du salarié travaillant à ce poste.
2. La délivrance de certificats médicaux imputant l’état de santé d’un salarié à son activité professionnelle est défendue par les recommandations de l’Ordre des médecins
La délivrance de certificats par le médecin du travail sert à éclairer la personne concernée sur son état de santé et l’origine de la maladie actuelle. Il s’agit d’un acte normal qui fait partie intégrante de l’exercice de la médecine (article R. 4127-76 du code de la santé publique) et qui rentre ainsi dans les compétences d’un médecin du travail. Cet acte médical, qui consiste à constater et à interpréter l’état de santé et qui entraîne la responsabilité du médecin, doit être parfaitement objectif, car « la délivrance d’un rapport tendancieux ou d’un certificat de complaisance est interdite » (article R. 4127-28 du code de la santé publique).
Le certificat atteste de l’état de santé constaté par le médecin qu’il va mettre en corrélation avec l’exposition connue à des facteurs professionnels et individuels avérés, dans les limites d’un raisonnement scientifiquement solide et objectif.
Dans ce cadre, les recommandations élaborées par le Conseil national de l’ordre des médecins (31) prévoient notamment les conseils suivants applicables à la délivrance d’un certificat médical :
« 1. S’informer de l’usage du certificat demandé ;
« 2. Ne rédiger le certificat qu’après examen de la personne ;
« 3. Décrire de façon précise et objective les éléments constatés, sans omission dénaturant les faits ni révélation excessive ;
« 4. Transcrire, si elles apparaissent nécessaires à la compréhension du certificat, les doléances du patient entre guillemets et sous la forme conditionnelle ;
« 5. S’interdire d’établir toute relation de cause à effet entre les troubles constatés et décrits et l’origine que le patient leur impute ; »
« 6. Limiter les propos à ce qui concerne le patient et lui seul ; »
Ainsi ces recommandations demandent au médecin de ne pas mettre en cause ou faire référence à des tiers dans un certificat médical : « Il lui est interdit d’attester d’une relation causale entre les difficultés familiales ou professionnelles,.. et l’état de santé présenté par le patient » (32).
3. La production de certificats ou d’écrits médicaux établissant un lien entre pathologie et travail a entraîné des poursuites disciplinaires de médecins
Le travail clinique du médecin du travail ne sépare pas les conditions de travail du patient, de l’évolution des rapports sociaux du travail et des organisations du travail, ni des conflits qui les accompagnent. Dans ce cadre, des médecins ont pu être amenés à produire des écrits ou des certificats médicaux faisant le lien entre des pathologies constatées, et notamment des cas de souffrance au travail, et l’activité professionnelle.
Par la suite, ces certificats ou écrits étant produits dans le cadre de procédures de licenciements abusifs ou pour inaptitudes ou de harcèlement moral, ces médecins ont été poursuivis devant les instances disciplinaires de l’ordre des médecins à l’initiative d’employeurs mis en cause.
L’article R. 4126-1 du code de la santé publique prévoit que l’action disciplinaire exercée contre un médecin devant la juridiction ordinale compétente, à savoir la chambre disciplinaire de première instance, ne peut être engagée que par les responsables publics (ministre chargé de la santé, préfet, directeur de l’agence régionale de santé, procureur de la République), un syndicat ou une association de praticiens, mais également le conseil national ou le conseil départemental de l’ordre des médecins « agissant de leur propre initiative ou à la suite de plaintes, formées notamment par les patients, les organismes locaux d’assurance maladie obligatoires, les médecins-conseils chefs ou responsables du service du contrôle médical placé auprès d’une caisse ou d’un organisme de sécurité sociale, les associations de défense des droits des patients, des usagers du système de santé ou des personnes en situation de précarité ».
Si l’employeur du patient n’est donc pas inclus dans cette liste, le terme « notamment », issu du décret n° 2007-552 du 13 avril 2007, permet dans les faits à toute personne y ayant intérêt, et donc à l’employeur, de poursuivre des médecins traitants ou des médecins du travail ayant rédigé des certificats médicaux établissant le lien entre l’état de santé psychique de leur patient et son travail. Ces certificats ou d’autres courriers se retrouvent, parfois des années plus tard, dans un dossier aux prud’hommes, à l’occasion d’une plainte de harcèlement ou d’un recours contre un licenciement abusif. Certains employeurs sollicitent alors les chambres disciplinaires du conseil de l’ordre, chargées de veiller à la déontologie médicale, en dénonçant comme contraire à l’office du praticien l’établissement d’un lien entre la situation psychique du patient et son travail, ou d’avoir eu « une attitude tendancieuse lorsqu’elle a établi un certificat d’inaptitude » (33).
Un communiqué des syndicats concernés, publié le 6 avril 2015 (34) évalue à 200 par an le nombre de plaintes d’employeurs contre des médecins, dont la moitié concernerait des médecins du travail.
Ces plaintes visent à décrédibiliser l’écrit médical en faisant connaître le fait qu’une procédure ordinale est en cours lors des audiences prud’homales, et ultérieurement obtenir la condamnation du médecin. L’effet recherché est également de dissuader les autres médecins d’accomplir leur devoir d’assurer les droits légitimes de leurs patients notamment en attestant du lien entre leur travail et ses effets sur leur santé. Elles peuvent également pousser le médecin concerné à revenir sur son écrit en profitant de la « conciliation » organisée par les chambres disciplinaires du conseil de l’ordre.
À l’occasion de la discussion d’un amendement relatif à cette question par le Sénat le 16 septembre 2015, Mme Marisol Touraine, ministre des Affaires sociales et de la santé, a rappelé que la Convention de sauvegarde des droits de l’Homme et des libertés fondamentales empêcherait de supprimer tout droit au recours d’une personne lésée et a indiqué avoir saisi le Conseil de l’ordre en lui demandant d’établir « un état précis des recours portés devant lui, en indiquant la proportion des recours émanant d’employeurs », avant d’envisager des modifications réglementaires.
Ces réflexions ne prennent pas en compte la spécificité du statut et des missions du médecin du travail : si le médecin traitant n’est pas en mesure, dans son examen clinique, de connaître la réalité du travail du patient, le médecin du travail dispose des moyens d’investigation nécessaires pour établir ce diagnostic.
Le rapporteur estime qu’il est important de permettre au médecin du travail d’attester de la situation de souffrance psychique de son patient et du lien avec son activité professionnelle, sans risquer d’être poursuivi devant les juridictions ordinales comme ayant outrepassé ses fonctions. Une disposition spécifique permettrait d’encadrer, le cas échéant, les conditions de cette attestation.
Une solution pourrait être de permettre une contestation du fond du diagnostic, comme le prévoit l’article L. 4624-7 du code du travail pour les « éléments de nature médicale justifiant les avis, propositions, conclusions écrites ou indications émis par le médecin du travail », qui peuvent faire l’objet d’un recours devant le conseil de prud’hommes avec désignation d’un médecin-expert, sans que cela puisse conduire à une sanction contre le médecin du travail, ayant de bonne foi et après une enquête approfondie, établi un certificat médical comportant un diagnostic de lien avec l’activité professionnelle.
Proposition n° 5 Permettre au médecin du travail d’attester des pathologies constatées chez les salariés, et notamment des cas de souffrance au travail, et du lien avéré avec leur activité professionnelle après une enquête clinique approfondie.
C. UN CADRE JURIDIQUE PEU OPÉRANT POUR LA PRISE EN CHARGE DES CONSÉQUENCES DU BURN OUT
L’article L. 4121-1 du code du travail prévoit le principe selon lequel « l’employeur prend les mesures nécessaires pour assurer la sécurité et protéger la santé physique et mentale des travailleurs. » Lorsqu’une organisation délétère du travail provoque une souffrance pour un salarié ou un agent public, la responsabilité de l’employeur est d’ailleurs engagée.
Le régime d’assurance en matière d’accidents du travail et de maladies professionnelles est censé prendre en charge les conséquences de ces événements pour le salarié. À ce titre, le salarié peut bénéficier :
– de la gratuité des soins liés à la maladie ou à l’accident ;
– en cas d’arrêt de travail, de la compensation intégrale de son salaire par des indemnités versées par la sécurité sociale et des indemnités complémentaires versées par l’employeur ;
– en cas d’incapacité permanente, d’une indemnisation sous forme d’indemnité en capital ou de rente viagère.
Cependant, les pathologies psychiques – dont celles relevant du burn out – sont aujourd’hui mal prises en charge par ce régime.
1. La difficile reconnaissance comme accident du travail
La reconnaissance du burn out comme accident du travail est possible si le syndrome survient à la suite d’un événement bien déterminé lié au travail.
L’accident de travail est « l’accident survenu par le fait ou à l’occasion du travail à toute personne salariée ou travaillant, à quelque titre ou en quelque lieu que ce soit, pour un ou plusieurs employeurs ou chefs d’entreprise » (35). Il se distingue de la maladie professionnelle, dont l’apparition est progressive, par son caractère soudain. Le dommage subi par le salarié doit être apparu de façon subite : chute, blessure avec un outil, intoxication, lésions, etc. La lésion peut être d’ordre physique ou psychique. Mais le seul critère de soudaineté ne suffit pas à distinguer l’accident de travail de l’accident non-professionnel : un lien direct doit également exister entre l’accident et le travail.
Certaines pathologies relatives à l’épuisement professionnel – telles que le stress post-traumatique – peuvent entrer dans le cadre de l’accident de travail, lorsqu’il existe un événement déclencheur identifiable. La CNAMTS a ainsi admis qu’un trouble psychosocial pouvait être qualifié d’accident du travail lorsque le fait accidentel générateur peut être associé à un « événement soudain, c’est-à-dire daté et précisé », tel qu’une crise de larmes (36). Mais ce fait générateur doit en outre être caractérisé comme anormal par sa brutalité, son imprévisibilité, son exceptionnalité ou son écart avec le cours habituel des relations de travail, comme une humiliation. Un « entretien d’évaluation se déroulant dans des circonstances habituelles et “raisonnables” » ou un changement de poste ne sont pas des événements susceptibles d’être qualifiés de fait accidentel générateur d’un accident du travail.
Néanmoins, la Cour de cassation a déjà admis qu’un fait unique puisse constituer un accident du travail même s’il ne présentait pas en soi de gravité ou d’anormalité, dès lors qu’il est établi que ce fait a eu lieu au temps et au lieu du travail et qu’il est à l’origine de l’arrêt de travail du salarié. Elle a ainsi jugé que constitue un accident du travail une dépression soudaine, constatée par le médecin traitant du salarié deux jours après un entretien d’évaluation au cours duquel il a appris sa rétrogradation (37).
Mais, s’il peut apparaître de manière brutale, l’épuisement professionnel est le plus souvent un processus lent. Par conséquent, il est difficile de le faire reconnaître comme un accident du travail. D’autant qu’il resterait encore à prouver le lien direct et essentiel avec le travail, c’est-à-dire le lien entre l’état psychique du salarié et son activité professionnelle.
2. Une voie très étroite pour faire reconnaître un cas de burn out comme maladie professionnelle
Une maladie est dite « professionnelle » si elle est la conséquence directe de l’exposition habituelle d’un travailleur à un risque physique, chimique ou biologique, ou si elle résulte des conditions dans lesquelles il exerce son activité professionnelle.
La cause professionnelle de la maladie est rarement évidente et il est parfois très difficile d’identifier, parmi l’ensemble des nuisances auquel est exposé le travailleur, celle ou celles qui peuvent être à l’origine des troubles constatés. Dans ces conditions, les éléments concernant le lieu, la date et la relation de cause à effet sont souvent difficiles à préciser et la « matérialité » de la maladie professionnelle ne peut généralement pas être établie par la preuve. Le droit à réparation doit donc se fonder, dans un grand nombre de cas, sur des critères médicaux et techniques de probabilité et sur des critères administratifs de présomption.
Ainsi, pour être reconnue comme « maladie professionnelle » et donner lieu à réparation, une pathologie doit :
– soit figurer dans l’un des tableaux de maladies professionnelles,
– soit être identifiée comme « essentiellement et directement causée par le travail habituel de la victime » (38) par le système complémentaire de reconnaissance des maladies professionnelles.
a. L’absence de tableau incluant le syndrome d’épuisement professionnel
Conformément au système instauré par la loi du 25 octobre 1919, une pathologie peut être reconnue comme maladie professionnelle, pour les travailleurs du régime général, si elle figure dans l’un des tableaux annexés au code de la sécurité sociale. Ces tableaux comportent trois colonnes :
– la désignation des maladies : cette colonne liste les symptômes ou les affections dont le malade doit souffrir ; leur énumération est limitative ;
– le délai de prise en charge : il s’agit du délai maximal entre la constatation de l’affection et la date à laquelle le travailleur a cessé d’être exposé au risque. Ce délai dépend non seulement de chaque maladie mais parfois, pour une même cause, des manifestations ou symptômes cliniques présentés par le malade. Certains tableaux prévoient également une durée minimale d’exposition ;
– la liste des travaux susceptibles de provoquer l’affection en cause : cette liste peut être limitative (cas des maladies infectieuses et de la plupart des cancers) ou indicative (cas notamment de certaines maladies provoquées par des substances toxiques).
Pour les salariés relevant du régime général de la sécurité sociale, il existe aujourd’hui 112 tableaux annexés au code de la sécurité sociale ; pour ceux relevant du régime agricole, il existe 58 tableaux annexés au livre VII du code rural et de la pêche maritime.
Les tableaux concernent trois catégories de maladies professionnelles (39) :
– les manifestations morbides d’intoxications aiguës ou chroniques causées par l’exposition habituelle des travailleurs à des agents nocifs, à l’occasion de travaux comportant la manipulation ou l’emploi de ces agents ; une liste indicative des travaux susceptibles de causer ces manifestations est donnée dans les tableaux ;
– les infections microbiennes qui sont présumées d’origine professionnelle si les victimes sont occupées de façon habituelle aux travaux limitativement énumérés par les tableaux ;
– des affections présumées résulter d’une ambiance de travail ou d’attitudes particulières nécessitées par des travaux limitativement énumérés par les tableaux, sauf pour les allergies dans le régime agricole où il n’y a pas de liste limitative de travaux.
UN EXEMPLE DE TABLEAU DE MALADIE PROFESSIONNELLE :
LE TABLEAU N° 57 « AFFECTIONS PÉRIARTICULAIRES PROVOQUÉES PAR CERTAINS GESTES ET POSTURES DE TRAVAIL »
Désignation des maladies |
Délai de prise en charge |
Liste limitative des travaux |
– A – Épaule |
||
Tendinopathie aiguë non rompue non calcifiante avec ou sans enthésopathie de la coiffe des rotateurs. |
30 jours |
Travaux comportant des mouvements ou le maintien de l’épaule sans soutien en abduction (**) avec un angle supérieur ou égal à 60° pendant au moins 3 h 30 par jour en cumulé. |
Tendinopathie chronique non rompue non calcifiante avec ou sans enthésopathie de la coiffe des rotateurs objectivée par IRM (*). |
6 mois |
Travaux comportant des mouvements ou le maintien de l’épaule sans soutien en abduction (**) : – avec un angle supérieur ou égal à 60° pendant au moins deux heures par jour en cumulé ou – avec un angle supérieur ou égal à 90° pendant au moins une heure par jour en cumulé. |
Rupture partielle ou transfixiante de la coiffe des rotateurs objectivée par IRM (*). |
1 an |
Travaux comportant des mouvements ou le maintien de l’épaule sans soutien en abduction (**) : – avec un angle supérieur ou égal à 60° pendant au moins deux heures par jour en cumulé ou – avec un angle supérieur ou égal à 90° pendant au moins une heure par jour en cumulé. |
(*) Ou un arthroscanner en cas de contre-indication à l’IRM. (**) Les mouvements en abduction correspondent aux mouvements entraînant un décollement des bras par rapport au corps. | ||
– B – Coude |
||
Tendinopathie d’insertion des muscles épicondyliens associée ou non à un syndrome du tunnel radial. |
14 jours |
Travaux comportant habituellement des mouvements répétés de préhension ou d’extension de la main sur l’avant-bras ou des mouvements de pronosupination. |
Tendinopathie d’insertion des muscles épitrochléens |
14 jours |
Travaux comportant habituellement des mouvements répétés d’adduction ou de flexion et pronation de la main et du poignet ou des mouvements de pronosupination. |
Hygroma : épanchement des bourses séreuses ou atteintes inflammatoires des tissus sous-cutanés des zones d’appui du coude. – forme aiguë ; – forme chronique. |
7 jours 90 jours |
Travaux comportant habituellement un appui prolongé sur la face postérieure du coude. |
Syndrome canalaire du nerf ulnaire dans la gouttière épithrochléo-oléocranienne confirmé par électroneuromyographie (EMG) |
90 jours |
Travaux comportant habituellement des mouvements répétitifs et/ou des postures maintenues en flexion forcée. Travaux comportant habituellement un appui prolongé sur la face postérieure du coude. |
– C – Poignet – Main et doigt |
||
Tendinite. |
7 jours |
Travaux comportant de façon habituelle des mouvements répétés ou prolongés des tendons fléchisseurs ou extenseurs de la main et des doigts. |
Ténosynovite. |
7 jours | |
Syndrome du canal carpien. |
30 jours |
Travaux comportant de façon habituelle, soit des mouvements répétés ou prolongés d’extension du poignet ou de préhension de la main, soit un appui carpien, soit une pression prolongée ou répétée sur le talon de la main. |
Syndrome de la loge de Guyon. |
30 jours | |
– D – Genou |
||
Syndrome de compression du nerf sciatique poplité externe. |
7 jours |
Travaux comportant de manière habituelle une position accroupie prolongée. |
Hygromas : |
||
– hygroma aigu des bourses séreuses ou atteinte inflammatoire des tissus sous-cutanés des zones d’appui du genou ; |
7 jours |
Travaux comportant de manière habituelle un appui prolongé sur le genou. |
– hygroma chronique des bourses séreuses. |
90 jours |
Travaux comportant de manière habituelle un appui prolongé sur le genou. |
Tendinite sous-quadricipitale ou rotulienne. |
7 jours |
Travaux comportant de manière habituelle des mouvements répétés d’extension ou de flexion prolongées du genou. |
Tendinite de la patte d’oie. |
7 jours |
Travaux comportant de manière habituelle des mouvements répétés d’extension ou de flexion prolongées du genou. |
– E – Cheville et pied |
||
Tendinite achiléenne. |
7 jours |
Travaux comportant de manière habituelle des efforts pratiqués en station prolongée sur la pointe des pieds. |
Source : Code de la sécurité sociale, Annexe II : tableaux des maladies professionnelles prévus à l’article R. 461-3.
Parallèlement, la loi n° 93-121 du 27 janvier 1993 a institué une nouvelle procédure de reconnaissance du caractère professionnel des maladies.
En premier lieu, une maladie figurant dans un tableau, mais pour laquelle n’est pas remplie une ou plusieurs des conditions relatives au délai de prise en charge, à la durée d’exposition ou à la liste limitative des travaux, peut être reconnue d’origine professionnelle s’il est établi qu’elle est « directement causée par le travail habituel de la victime » (40). L’absence d’une ou de plusieurs conditions administratives n’est donc plus un obstacle définitif à la reconnaissance de la maladie professionnelle. En revanche, les conditions médicales figurant dans le tableau restent d’application stricte et la victime ne bénéficie plus de la présomption d’origine : le lien direct entre la maladie et le travail doit être établi.
En second lieu, le quatrième alinéa de l’article L. 461-1 prévoit la possibilité de reconnaître le caractère professionnel d’une maladie non mentionnée dans un tableau mais directement imputable à l’activité professionnelle habituelle de la victime. Dans ce régime de reconnaissance « hors tableau » il n’existe pas non plus de présomption d’origine : un lien à la fois direct et essentiel entre l’activité professionnelle habituelle et la maladie doit être établi.
Aucun des tableaux de maladie professionnelle ne prend en compte le syndrome d’épuisement professionnel. C’est donc sur la base de ce dernier régime que les cas de burn out peuvent aujourd’hui être reconnus comme étant d’origine professionnelle.
b. Les contraintes de la procédure à engager devant un comité régional de reconnaissance des maladies professionnelles (CRRMP)
Aucune maladie psychique – pas plus le burn out qu’un autre syndrome ou maladie – ne dispose d’un tableau de maladie professionnelle permettant de présumer du lien entre la pathologie constatée et le travail. Cependant, le système dit « complémentaire » du quatrième alinéa de l’article L. 461-1 permet une reconnaissance, au cas par cas.
À réception d’un dossier de demande de reconnaissance de maladie professionnelle, la caisse primaire d’assurance maladie dispose de 3 mois pour se prononcer sur le caractère professionnel de la maladie. À cette fin, elle envoie un questionnaire et fait réaliser une enquête par un enquêteur assermenté par le tribunal de grande instance. Le dossier est alors soumis à un comité régional de reconnaissance des maladies professionnelles (CRRMP), chargé de se prononcer.
Les comités régionaux de reconnaissance des maladies professionnelles Les comités régionaux de reconnaissance des maladies professionnelles ont été créés en 1993 pour permettre aux assurés dont la maladie ne figure pas dans un tableau de maladie professionnelle ou ne remplit pas tous les critères d’un tel tableau de faire reconnaître le caractère professionnel de leur pathologie. Un CRRMP est saisi par une caisse primaire d’assurance maladie et doit se prononcer sur le lien entre la pathologie présentée par la victime et son activité professionnelle. Ses décisions s’imposent aux caisses de sécurité sociale. Il existe actuellement 16 CRRMP en France métropolitaine. L’article D. 461-27 du code de la sécurité sociale prévoit que le CRRMP est composé de trois experts : le médecin–conseil régional ou son représentant, le médecin inspecteur régional du travail ou son représentant et un professeur des universités, praticien hospitalier. |
La décision de reconnaissance est soumise à des critères drastiques : d’une part, la maladie doit avoir entraîné le décès du salarié ou une incapacité permanente partielle (IPP) d’au moins 25 % et, d’autre part, la victime ou ses ayants droit doivent apporter la preuve du lien entre la maladie et le travail. Ces contraintes prennent une dimension particulière dans les situations de burn out car on imagine aisément qu’une personne en état d’épuisement professionnel n’a ni les ressources physiques, ni les ressources psychiques pour apporter la preuve d’un lien de causalité « direct et essentiel » entre son état psychique et ses conditions de travail.
Si le CRRMP rejette la demande, le salarié ou ses ayants droit peuvent faire appel devant la commission de recours amiable avant, le cas échéant, de déposer un recours devant le tribunal de grande instance (41).
c. Le faible nombre de cas de burn out reconnus comme maladie professionnelle
Sans revenir sur le débat des chiffres, le rapporteur constate que le nombre de cas d’épuisement professionnel reconnus dans le cadre du régime du quatrième alinéa de l’article L. 461-1 du code de la sécurité sociale reste très faible.
Mme Marine Jeantet, directrice des risques professionnels au sein de la branche accidents du travail et maladies professionnelles (AT-MP), a ainsi indiqué lors de son audition que le nombre de demandes reçues par les caisses primaires augmente, mais reste limité : 588 demandes avaient été déposées en 2011 ; 1 221 l’ont été en 2015, dont 761 seulement ont été jugées recevables et transmises aux CRRMP.
DÉTAIL PAR PATHOLOGIE DES AVIS FAVORABLES DES CRRMP RELATIFS À DES AFFECTIONS PSYCHIQUES DE 2011 À 2015
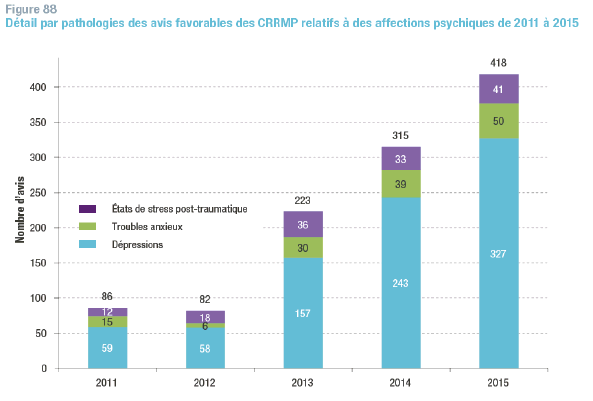
Source : Branche Accidents du travail et maladies professionnelles (AT-MP), rapport de gestion 2015.
RATIOS RELATIFS AUX AVIS DES CRRMP SUR LES AFFECTIONS PSYCHIQUES
LIÉES AU TRAVAIL
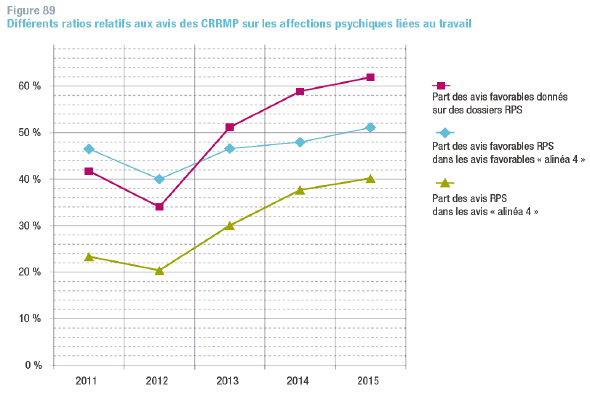
Source : Branche accidents du travail et maladies professionnelles (AT-MP), rapport de gestion 2015.
Selon les données compilées dans le rapport de gestion 2015 de la branche AT-MP, « en 2015, le nombre de reconnaissances des maladies psychiques liées atteint 418 cas, soit environ un tiers de plus qu’en 2014. Cette hausse importante par rapport à l’année précédente du nombre d’avis favorables des CRRMP sur des cas d’affections psychiques liées au travail – ce qui était déjà le cas en 2013 et en 2014 – est liée à un assouplissement réglementaire qui permet de soumettre plus de dossiers aux CRRMP grâce à la nouvelle notion d’“incapacité permanente prévisible à la date de la demande” » (42).
« En revanche, la part des maladies psychiques liées au travail dont l’origine professionnelle a été reconnue et qui tourne en 2015 aux alentours de 50 % a seulement varié de quelques pourcents sur une période où le nombre de cas a été multiplié par cinq, ce qui laisse a priori penser que la typologie des dossiers soumis aux CRRMP a peu changé ces dernières années. »
D. UNE PRISE EN CHARGE GLOBALEMENT PEU DIFFÉRENTE DE CELLE EXISTANT DANS LES AUTRES PAYS EUROPÉENS
Parmi nos voisins européens, nombreux sont ceux pour qui le débat est toujours ouvert. À ce stade, si l’épuisement professionnel est considéré dans plusieurs pays comme un syndrome lié au travail, aucun ne reconnaît aujourd’hui le burn out comme maladie professionnelle (43).
Les pathologies émergentes comme le burn out ne figurent d’ailleurs pas sur la liste européenne des maladies professionnelles.
Seul le Bureau international du travail inclut dans sa liste des maladies professionnelles les « troubles mentaux ou du comportement […] lorsqu’un lien direct a été scientifiquement établi ou déterminé par des méthodes conformes aux conditions et à la pratique nationales entre l’exposition à des facteurs de risque résultant d’activités professionnelles et le ou les trouble[s] mentaux ou du comportement dont le travailleur est atteint » (2.4.2).
Le Danemark est le seul pays européen à avoir inscrit une pathologie psychique sur sa liste de maladies professionnelles, en 2005. La maladie doit résulter d’une exposition « à une situation ou à un événement traumatisant de courte ou de longue durée et d’une nature exceptionnellement menaçante ou catastrophique » ; il ne s’agit pas du burn out mais du stress post-traumatique, qui peut être considéré comme un élément composant le syndrome d’épuisement professionnel (44). Un comité scientifique examine au cas par cas les demandes de reconnaissance du caractère professionnel des autres maladies psychiques.
En Allemagne, les pathologies professionnelles sont définies dans une liste qui n’inclut pas les maladies psychiques.
En Italie, un système de reconnaissance au cas par cas est appliqué et il incombe au travailleur d’apporter la preuve d’un lien de cause à effet entre la maladie et le travail.
En Finlande, la reconnaissance est aujourd’hui impossible car la législation définit une maladie professionnelle comme étant essentiellement causée par des agents physiques, chimiques ou biologiques au travail, ce qui exclut les pathologies psychiques.
La Suède ne dispose pas de liste de maladies professionnelles, mais d’un système de reconnaissance au cas par cas.
En Belgique, le burn out est considéré comme une maladie liée au travail, un risque psycho-social, mais n’est pas inscrit sur la liste des maladies professionnelles.
Aussi les dénombrements de cas reconnus restent faibles : en 2011, le Danemark a reconnu 212 cas de pathologies psychiques d’origine professionnelle sur 3 486 dossiers ; la France, 94 cas sur 196 dossiers ; l’Italie, 13 cas sur 378 dossiers ; la Suède, 70 cas sur 354 dossiers.
C’est bien la complexité de la reconnaissance – qui nécessite que la victime prouve son préjudice et le lien causal avec son activité professionnelle – qui explique qu’aussi peu de dossiers fassent l’objet d’une demande de prise en charge et qu’un nombre sensiblement inférieur de ces demandes aboutisse.
IV. RECONNAÎTRE L’ÉPUISEMENT PROFESSIONNEL AVANT DE LE RÉPARER
Les auditions menées par la mission d’information ont montré que les victimes du syndrome d’épuisement professionnel cherchent avant tout à voir reconnaître leurs souffrances – et le lien de causalité avec une activité professionnelle que certains ont décrit comme « toxique ».
Le traitement de leur souffrance psychique est pris en charge au titre de l’assurance maladie comme toute autre pathologie psychique.
Reste cependant à mieux définir les modes de prévention et de réparation de l’épuisement professionnel.
A. LA PRIORITÉ : PRÉVENIR PLUS EFFICACEMENT L’APPARITION DE SOUFFRANCES LIÉES AU TRAVAIL
1. La connaissance des cas d’épuisement professionnel doit être améliorée grâce à un outil statistique renforcé
Les représentants de l’Observatoire du suicide ont reconnu l’impossibilité de déterminer, au sein des cas répertoriés de tentatives et de suicides avérés, ceux qui sont dus à une cause professionnelle. Un ou plusieurs suicides au sein d’une entreprise, s’ils alertent sur l’extrême gravité de certaines situations de travail, ne peuvent être considérés comme un indicateur scientifique, en l’absence d’informations fiables permettant de relier chaque suicide ou tentative à l’activité professionnelle.
C’est pourquoi le rapporteur appelle à améliorer la connaissance statistique des souffrances liées au travail.
D’ailleurs, l’audition de l’Observatoire national du suicide a permis de rappeler que la prévalence des suicides et de tentatives de suicide au sein de certaines entreprises – France Télécom il y a quelques années, La Poste en 2016 – ne suffit pas à démontrer un lien entre les souffrances au travail et le passage à l’acte, les personnes isolées et sans emploi étant plus exposées au risque suicidaire (45). Cependant, des enquêtes régionales existent sur les liens entre les conditions de travail et les conduites suicidaires : une enquête du CHU de Caen a montré que « le travail est le facteur principal du geste suicidaire pour 40 % des salariés » (46) ; au CHU d’Angers, « un lien entre la tentative de suicide et le travail a été déclaré chez 32 % des patients, principalement des employés et des professions intermédiaires » (47).
L’Observatoire note que ses données restent incomplètes et conduisent à une sous-estimation des suicides, liée à l’absence de mention et de codage de la cause du décès dans les certificats de décès et à la participation inégale des services de médecine légale, avec des taux de transmission des informations issues des enquêtes médico-légales qui varient fortement.
Proposition n° 6 Améliorer la rédaction des certificats de décès afin de mieux connaître la réalité des suicides pouvant être liés à une souffrance psychique au travail.
Le codage plus fin des arrêts de travail et des motifs de l’absentéisme permettrait assez aisément d’avoir une vision à la fois globale, mais également locale, une fois les données anonymisées, des difficultés rencontrées au sein d’entreprises précises.
Proposition n° 7 Mettre en place un codage des arrêts de travail permettant d’avoir une vision quantitative et territoriale des pathologies psychiques liées à la souffrance au travail.
2. La santé psychique doit devenir un élément-clé d’une stratégie en faveur de la santé au travail
Adopté le 8 décembre 2015 par le conseil d’orientation des conditions de travail (COCT) sous la présidence de la ministre du Travail, de l’emploi, de la formation professionnelle et du dialogue social, le troisième plan santé au travail (PST3) 2016-2020 « traduit une ambition partagée entre l’État, les partenaires sociaux, la sécurité sociale et les grands organismes de prévention, de constituer un socle commun pour la promotion de la santé au travail ».
Les deux plans santé au travail précédents ont apporté des progrès (structuration des acteurs de la recherche, amélioration des connaissances, des démarches et outils de prévention, etc.) qui se sont traduits par une baisse de la sinistralité dans certains secteurs d’activité. Néanmoins, plus de 25 ans après l’adoption de la directive-cadre de 1989, la culture de prévention reste insuffisamment ancrée dans les pratiques. En 2014, plus de 620 000 accidents du travail, dont 530 mortels, et plus de 51 000 maladies professionnelles ont été reconnus au titre du régime général. L’appropriation effective par tous les acteurs d’une culture de la prévention primaire est l’un des principaux défis que le troisième plan santé au travail a pour objectif de relever.
Le troisième plan santé au travail (2016-2020) Pour la première fois, le ministre chargé du travail a confié aux partenaires sociaux réunis au sein du groupe permanent d’orientation du COCT le soin d’élaborer des orientations pour le PST3. Les cinq confédérations syndicales et les cinq organisations patronales ont adopté, par consensus, des orientations s’articulant autour des lignes directrices suivantes : – faire de la prévention une priorité, en rupture avec une approche faisant prévaloir la réparation ; – développer l’accompagnement des travailleurs et des entreprises dans la prévention de la désinsertion professionnelle ; – faire de la qualité de vie au travail un objet stratégique et en favoriser la mise en œuvre ; – simplifier les normes, pour une plus grande efficience des règles de prévention ; – prioriser certains risques ; – rassembler et mettre en perspective les données de santé au travail ; – structurer un système d’acteurs, afin d’assurer une gouvernance partagée et opérationnelle de la santé au travail. Le PST3 est structuré autour de deux axes stratégiques principaux et d’un troisième axe transversal. Ces axes sont déclinés en dix objectifs opérationnels, lesquels sont à leur tour structurés en actions-cibles. Premier axe stratégique : donner la priorité à la prévention primaire et au développement de la culture de la prévention Le PST3 a pour ambition de mettre la culture de prévention au cœur de toutes les actions, le travail étant au centre des préoccupations. Le développement de la culture de prévention mobilise des leviers tels que l’information, la formation, l’évaluation des risques et la conception des environnements de travail. Le but est que tous les acteurs s’approprient cette culture, à partir d’actions concrètes fondées sur des situations de travail réelles, et non pas uniquement sur la mise en conformité avec la réglementation. Deuxième axe stratégique : améliorer la qualité de vie au travail, levier de santé, de maintien en emploi des travailleurs et de performance économique et sociale de l’entreprise Plusieurs actions du PST3 visent à inscrire le travail dans une dynamique d’amélioration conjointe du bien-être et de la performance, mettant en évidence qu’il est facteur de progrès économique et social. Il prend en compte des problématiques plus larges que la seule prévention des risques et resitue la qualité du travail comme un enjeu essentiel. Le PST3 a également pour objectif de dépasser une approche segmentée des risques, qui s’adresse souvent en priorité à des spécialistes, pour adopter une approche plus transversale, en croisant les politiques publiques. Axe transversal : renforcer le dialogue social et les ressources de la politique de prévention, en structurant un système d’acteurs, notamment en direction des TPE-PME Le plan place le dialogue social et l’implication des partenaires sociaux au cœur de la démarche d’amélioration de la prévention et de la qualité du travail. Il cherche à faire en sorte que les acteurs développent une stratégie cohérente en matière de prévention et de production de normes afin de renforcer l’effectivité de celles-ci (simplification de la réglementation, adaptation des informations, outils et bonnes pratiques diffusés, etc.). Cet objectif appelle également à une action ciblée auprès des PME-TPE, conçue au plus près de leurs besoins et de leurs préoccupations, comme la coordination des nombreux acteurs intervenant en région, la mise en cohérence des messages, la mobilisation d’acteurs relais, la production de données et l’évolution des normes. |
Dans ce cadre, le PST3 se donne comme objectif de « prévenir les risques psychosociaux » au moyen de plusieurs actions de communication et de prévention, dont une action spécifique à l’épuisement professionnel :
« Action 1.20 – Renforcer la prévention du burnout (ou syndrome d’épuisement professionnel).
« Améliorer la connaissance sur le syndrome d’épuisement professionnel, insuffisamment caractérisé et défini.
« Élaborer des supports opérationnels et notamment des recommandations de bonnes pratiques validées par la Haute Autorité de santé (HAS) à destination des médecins du travail, médecins généralistes et autres professionnels de santé. »
Le rapporteur souhaite que cette démarche soit complétée par des actions plus ciblées destinées à lutter contre des organisations et des méthodes de travail et de management aboutissant à des cas d’épuisement professionnel.
À cet égard, on doit considérer, avec Mme Martine Jeantet, que va dans le bon sens la démarche engagée par la branche AT-MP, consistant à déterminer parmi les entreprises de plus de 200 salariés celles qui comptent le plus d’arrêts de travail et de consommation de psychotropes afin de fournir des éléments statistiques, d’engager un dialogue et d’envisager des actions ciblées de prévention.
3. Il est nécessaire d’améliorer la démarche publique de prévention par des outils adaptés
Selon l’Agence européenne de sécurité et santé au travail, la France enregistre un réel retard par rapport à ses voisins dans la lutte menée par les entreprises contre le stress au travail et la prévention des risques psychosociaux (48). Les pays régulièrement cités en exemple par l’Organisation de coopération et de développement économiques (OCDE) comme ayant réussi à promouvoir la santé mentale au travail (essentiellement les pays d’Europe du Nord et le Canada) ont davantage mis en avant la notion de bien-être au travail que celle de souffrance (49).
Les organismes français chargés des conditions de travail auditionnés par la mission d’information ont détaillé les outils qu’ils ont élaborés pour aider les organismes et entreprises à mettre en place une démarche d’auto-analyse des risques psychosociaux (RPS) dans l’entreprise. Cette démarche repose sur :
– la mise à disposition de guides et affiches, telles que celle proposées sur le site de l’Institut national de recherche et de sécurité (INRS) pour la prévention des maladies professionnelles et des accidents du travail ;
– des outils d’auto-évaluation, tels que le guide créé par l’Agence nationale pour l’amélioration des conditions de travail (Anact) et l’université Laval du Québec – qui proposent des repères et des démarches de prévention des risques psychosociaux – et un logiciel d’aide à l’évaluation des risques psychosociaux (stress, harcèlement, violence, etc.) destiné aux petites entreprises conçu par l’INRS.
Le rapporteur juge que ces outils de prévention sont de qualité mais peu visibles et peu lisibles. Ainsi, le guide Le syndrome d’épuisement professionnel ou burnout. mieux comprendre pour mieux agir réalisé par la direction générale du travail (DGT), l’INRS et l’Anact en mai 2015 présente et explique la démarche à suivre pour prévenir l’épuisement professionnel, sans donner d’outils pouvant être mis en œuvre directement par les entreprises, notamment les PME.
Le rapporteur insiste sur le fait que cette mission pourrait également concerner l’Agence nationale de santé publique (Santé publique France). Créé par l’ordonnance n° 2016-462 du 14 avril 2016 et le décret n° 2016-523 du 27 avril 2016 en application de la loi n° 2016-41 du 26 janvier 2016, cet établissement public résulte de la fusion de l’Institut de veille sanitaire, de l’Institut de prévention et d’éducation pour la santé et de l’Établissement de préparation et de réponse aux urgences sanitaires. En application de l’article L. 1413-1 du code de la santé publique, il a parmi ses missions « la veille sur les risques sanitaires menaçant les populations ».
Proposition n° 8 Mettre en place sur le site Internet à créer des outils de prévention de l’épuisement professionnel lisibles et opérationnels, élaborés notamment par l’Agence nationale de santé publique (Santé publique France), l’Institut national de recherche et de sécurité et l’Agence nationale pour l’amélioration des conditions de travail.
4. Il faut revoir la politique de prévention des risques psychosociaux dans l’entreprise
a. Le rôle et le droit d’alerte des institutions représentatives du personnel
Les délégués du personnel ont pour mission de veiller au respect des droits des personnes et des libertés individuelles dans l’entreprise. Dans ce cadre, ils peuvent exercer un droit d’alerte auprès de l’employeur.
L’article L. 2313-2 du code du travail prévoit à cet effet que si un délégué du personnel constate, notamment par l’intermédiaire d’un salarié, une atteinte aux droits des personnes, à leur santé physique et mentale ou aux libertés individuelles dans l’entreprise qui ne serait pas justifiée par la nature de la tâche à accomplir ni proportionnée au but recherché, il en saisit immédiatement l’employeur.
Cette atteinte peut notamment résulter de toute mesure discriminatoire en matière d’embauche, de rémunération, de formation, de reclassement, d’affectation, de classification, de qualification, de promotion professionnelle, de mutation, de renouvellement de contrat, de sanction ou de licenciement. La mise en œuvre du droit d’alerte est également possible en cas de harcèlement moral ou sexuel.
Le constat d’une atteinte au droit des personnes peut être le fait du délégué du personnel lui-même ou d’un salarié victime ou simple témoin. L’employeur doit procéder sans délai à une enquête avec le délégué et il doit prendre les mesures nécessaires pour remédier à la situation.
En cas de carence ou de divergence sur la réalité de la discrimination, et à défaut de solution trouvée avec l’employeur, le salarié – ou le délégué, si le salarié intéressé averti par écrit ne s’y oppose pas – saisit directement le bureau de jugement du conseil de prud’hommes qui statue alors en urgence, c’est-à-dire selon les formes du référé (50). Le délégué du personnel qui agit en justice dans le cadre de son droit d’alerte n’a pas besoin d’un mandat exprès du salarié concerné. L’information écrite individuelle de l’introduction de l’instance et l’absence d’opposition de ce salarié suffisent.
Le CHSCT est également compétent en matière de lutte contre les risques psychosociaux, puisqu’il est en droit d’effectuer des enquêtes dans l’entreprise en cas d’accident grave et qu’il bénéficie d’un droit d’accès au document d’unique d’évaluation des risques.
Par ailleurs, le CHSCT est consulté avant tout aménagement important modifiant les conditions de santé et de sécurité ou les conditions de travail et, notamment, avant toute transformation importante des postes de travail découlant de l’organisation du travail. Il est alors compétent pour exiger une expertise afin de mesurer l’impact des projets de transformation sur les salariés.
b. La prévention incombe avant tout à l’employeur
Une obligation générale de sécurité incombe à l’employeur (article L. 4121-1 du code du travail). Il lui revient d’évaluer les risques, y compris psychosociaux, et de prendre les mesures nécessaires pour assurer la sécurité et protéger la santé physique et mentale de ses salariés. Cette obligation générale repose sur une approche globale de la prévention des risques professionnels. Il ne s’agit pas seulement de rechercher la conformité à des obligations précises mais d’obtenir le résultat attendu (assurer la sécurité et protéger la santé physique et mentale des salariés).
Pour organiser la prévention des risques psychosociaux en entreprise, l’employeur se fonde sur des principes généraux de prévention. Parmi ces principes, prévus par l’article L. 4121-2 du code du travail, figure notamment la nécessité :
– de combattre les risques à la source et d’adapter le travail à l’homme ; cela implique d’intervenir le plus en amont possible pour prévenir les risques psychosociaux : conception de postes de travail adaptés, choix des méthodes de travail et de production, par exemple en vue de limiter le travail monotone et le travail cadencé, soutien technique aux opérateurs pour la réalisation des activités, adaptation des charges de travail, etc. ;
– de planifier la prévention en y intégrant dans un ensemble cohérent la technique, l’organisation du travail, les conditions de travail, les relations sociales et l’influence des facteurs ambiants, notamment les risques liés au harcèlement moral et au harcèlement sexuel.
Pour mettre en œuvre sa stratégie de prévention, l’employeur a notamment la possibilité de s’appuyer sur le service de santé au travail.
Au-delà de ces dispositions législatives, la prévention des risques psychosociaux peut s’appuyer sur des dispositions réglementaires concernant la prévention de certains facteurs de risque. C’est notamment le cas de la réglementation sur :
– certains modes d’organisation du travail (travail de nuit, travail en équipe de suppléance et travail posté) ;
– les relations de travail (principe de non-discrimination, interdiction du harcèlement moral et sexuel et obligation de les prévenir) ;
– la prévention des risques liés au bruit ;
– la prévention des risques liés au travail sur écran.
Ce cadre réglementaire permet de définir les infractions qui devront être réprimées. Ce sont moins les effets des risques psychosociaux en tant que tels qui seront alors appréhendés mais bien le non-respect d’obligations particulières de prévention (non-respect des prescriptions obligatoires relatives au bruit, au travail sur écran, etc.) ou la caractérisation d’infractions précises (agissements de harcèlement moral, etc.). La responsabilité pénale de l’employeur pourra être engagée sur la base du code du travail ou du code pénal. Sa responsabilité civile pourra être recherchée en cas de faute inexcusable.
c. La démarche d’évaluation des risques
Figurant au nombre de ces principes généraux, l’évaluation des risques est un élément clé de cette démarche. Elle en est le point de départ et permet, dans un environnement à évolution rapide, de choisir des actions de prévention appropriées et d’apporter, face à des risques déterminés, des réponses et des solutions qui ne soient pas uniquement techniques.
La démarche d’évaluation est une démarche structurée selon plusieurs étapes, qui supposent de mettre en œuvre différents outils : préparer l’évaluation des risques ; identifier les risques ; classer les risques ; proposer des actions de prévention.
Les résultats de l’évaluation doivent être transcrits dans le « document unique d’évaluation des risques » prévu par les articles R. 4121-1 et suivants du code du travail. L’absence de formalisation des résultats de l’évaluation des risques dans un document unique est passible d’une contravention de 5ème classe, soit une amende de 1 500 euros (doublée en cas de récidive).
La circulaire n° 6 du 18 avril 2002 de la direction des relations du travail est venue apporter des éléments utiles pour élaborer le document unique d’évaluation des risques. Celui-ci doit contenir :
– le cadre de l’évaluation,
– la méthode d’analyse des risques choisie ainsi que les outils mis en œuvre,
– la méthode de classement choisie,
– l’inventaire des risques identifiés et évalués,
– les actions à mettre en place.
L’employeur doit annexer au document unique :
– les données collectives utiles à l’évaluation des expositions aux facteurs de pénibilité de nature à faciliter la déclaration, le cas échéant à partir de l’identification des postes, métiers ou situations de travail figurant dans un accord collectif de branche étendu ou un référentiel professionnel de branche homologué,
– la proportion de salariés exposés à ces facteurs au-delà des seuils (article R. 4121-1-1 du code du travail).
Cependant, comme plusieurs intervenants l’ont indiqué à la mission d’information, moins de la moitié des entreprises a élaboré ou actualisé le document unique dans les 12 derniers mois (51). Or l’article R. 4121-2 du code du travail prévoit que le document unique doit être mis à jour au moins chaque année, lors de toute décision d’aménagement important modifiant les conditions de santé et de sécurité ou les conditions de travail ou « lorsqu’une information supplémentaire intéressant l’évaluation d’un risque dans une unité de travail est recueillie ».
Afin d’aider les petites entreprises à faire leur évaluation des risques, l’INRS a développé des applications informatiques sectorielles dans un logiciel appelé OiRA. Ces outils en ligne guident l’utilisateur dans sa démarche d’évaluation des risques et lui proposent des solutions de prévention adaptées à son métier pour construire son plan d’action.
Le processus d’évaluation des risques, puis de transcription des actions à prendre dans le document unique, apparaît encore comme trop compliqué pour de nombreuses petites entreprises, ce qui explique le recours à des intervenants extérieurs alors qu’il est tout à fait possible de mener cette réflexion avec les acteurs présents dans l’entreprise.
En complément des outils mis en place par l’INRS, et afin de simplifier la réalisation et le suivi du document unique, un guide pratique, comportant un ou plusieurs modèles-types de documents uniques adaptés aux différents secteurs d’activité, pourrait être utilement élaboré.
Proposition n° 9 Élaborer des outils et un guide pratique d’évaluation des risques, comportant un ou plusieurs modèles-types de document unique.
Lors de la table ronde consacrée à l’épuisement professionnel chez les sapeurs-pompiers professionnels, la mission a pris connaissance de statistiques montrant que 35 % des services départementaux d’incendie et de secours ont réalisé un document unique sur les risques en opérations et 50 % un document unique sur les risques hors opérations ; les risques psychosociaux ne sont abordés que dans un tiers de ces documents.
Mais les sanctions restent peu dissuasives : lors de son audition, la direction générale du travail a indiqué qu’en 2014, seules 138 mises en demeure ont été délivrées par des inspecteurs du travail pour absence de document unique. Les représentants des salariés, délégués du personnel et membres du CHSCT peuvent d’ores et déjà s’adresser à l’employeur ou à l’inspecteur du travail pour demander que l’employeur soit mis en demeure d’engager la démarche ; cependant, afin de donner un poids réel, il serait souhaitable qu’ils puissent exercer leur droit d’alerte pour demander la mise en place ou l’actualisation de la procédure d’évaluation des risques.
Proposition n° 10 Permettre aux délégués du personnel et membres du CHSCT d’exercer leur droit d’alerte pour demander la mise en œuvre de la procédure d’évaluation des risques ou son actualisation.
En dehors des dispositions générales et particulières prévues par la réglementation, les entreprises sont soumises à deux accords nationaux interprofessionnels, rendus obligatoires pour tous les employeurs et tous les salariés de leur champ d’application à compter de la date de leur extension :
– l’accord national interprofessionnel sur le stress au travail, signé le 2 juillet 2008 et rendu obligatoire par un arrêté du 23 avril 2009, qui propose des indicateurs pour dépister le stress au travail et un cadre pour le prévenir ;
– l’accord national interprofessionnel sur le harcèlement et la violence au travail, signé le 26 mars 2010 et étendu par un arrêté du 23 juillet 2010, qui invite les entreprises à déclarer clairement que le harcèlement et la violence sur le lieu de travail ne sont pas tolérés et à prévoir des mesures appropriées de gestion et de prévention. Cet accord national est la transposition de l’accord-cadre européen signé en 2007.
d. Une politique à relancer et à développer vers les risques psychosociaux
Ce dispositif de prévention et de vigilance a été conçu lorsque les risques les plus répandus et les plus graves dans l’entreprise étaient les risques physiques. Il n’a pris en compte que de manière marginale les nouveaux risques liés à la tertiarisation de l’économie.
Le rapporteur estime qu’il convient de donner un nouveau souffle à la politique de prévention des risques psychosociaux dans l’entreprise.
Enfin, sur proposition du centre national de référence à créer, les pouvoirs publics devraient définir une grille d’indicateurs et de critères permettant de juger, dans le cadre de la démarche de prévention des risques psychosociaux, les progrès ou les régressions rencontrées par l’entreprise.
B. INSÉRER LA LUTTE CONTRE LE BURN OUT DANS UNE POLITIQUE PLUS AMBITIEUSE DE QUALITÉ DE VIE AU TRAVAIL
1. Il faut faire de la qualité de vie au travail et de la prévention des risques psychosociaux un thème de la négociation annuelle obligatoire dans l’entreprise
Le nouveau régime de négociation obligatoire des accords d’entreprise, prévu par l’article L. 2242-1 du code du travail, issu de la loi n° 2015-994 du 17 août 2015 relative au dialogue social et à l’emploi, dite « loi Rebsamen », a permis de regrouper les thèmes de la négociation en deux blocs.
Depuis le 1er janvier 2016, toute entreprise où sont constituées une ou plusieurs sections syndicales d’organisations représentatives a l’obligation de négocier chaque année sur :
– la rémunération, le temps de travail et le partage de la valeur ajoutée dans l’entreprise ;
– l’égalité professionnelle entre les femmes et les hommes et la qualité de vie au travail, qui reprend ainsi les thèmes précédents de la protection sociale complémentaire, l’égalité femme-homme, le handicap, l’insertion professionnelle et le maintien dans l’emploi, la pénibilité, le droit d’expression, la qualité de vie au travail et la conciliation entre vie syndicale et vie professionnelle.
Par ailleurs, tous les trois ans, une négociation sur la gestion des emplois et des parcours professionnels doit avoir lieu dans les entreprises d’au moins 300 salariés.
L’initiative de la négociation appartient à l’employeur. Si l’employeur n’a pris aucune initiative depuis plus de douze mois, cette négociation doit s’engager obligatoirement dans les quinze jours qui suivent la demande d’une organisation syndicale représentative. La loi encadre strictement le déroulement et les thèmes de la négociation en pointant particulièrement l’obligation de négociation de la suppression des écarts de rémunération.
Cette négociation n’étant pas assortie d’une obligation de résultat, si aucun accord n’a été conclu au terme de la négociation, il sera établi un procès-verbal de désaccord dans lequel seront consignées, en leur dernier état, les propositions respectives des parties et les mesures que l’employeur entend appliquer de façon unilatérale.
La validité d’un accord d’entreprise ou d’établissement est subordonnée à sa signature par une ou plusieurs organisations syndicales de salariés représentatives ayant recueilli au moins 30 % des suffrages exprimés au premier tour des dernières élections des titulaires au comité d’entreprise ou de la délégation unique du personnel ou, à défaut, des délégués du personnel, quel que soit le nombre de votants, et à l’absence d’opposition d’une ou de plusieurs organisations syndicales de salariés représentatives ayant recueilli la majorité des suffrages exprimés à ces mêmes élections, quel que soit le nombre de votants. La loi n° 2016-1088 du 8 août 2016 relative au travail, à la modernisation du dialogue social et à la sécurisation des parcours professionnels a prévu que ce seuil serait porté à 50 % à compter du 1er septembre 2019 ; si l’accord est conclu avec des organisations représentant entre 30 et 50 % des suffrages, les autres organisations pourront exiger une validation par consultation des salariés (article L. 2232-12 du code du travail).
Il semble nécessaire à votre rapporteur que la qualité de vie au travail et de la prévention des risques psychosociaux soient intégrés comme l’un des thèmes de cette négociation annuelle obligatoire dans l’entreprise (52).
Proposition n° 11 Intégrer la prévention des risques psychosociaux dans le champ « égalité professionnelle entre les femmes et les hommes et qualité de vie au travail » de la négociation annuelle obligatoire dans l’entreprise.
2. Il faut ouvrir des espaces de discussion sur la qualité de vie au travail et l’équilibre entre la vie professionnelle et la vie personnelle
Plus généralement, la recherche de la qualité de vie au travail (QVT) doit intégrer l’ambition de construire un collectif de travail au sein de l’entreprise.
L’objectif doit être la création d’un nouvel espace d’expression et d’échange sur la qualité de vie au travail et les valeurs du métier, qui ne soit pas destiné uniquement à une augmentation ou une rationalisation de la production, mais à conduire une réflexion sur le sens et les conditions d’exercice de l’activité professionnelle.
L’accord national interprofessionnel du 19 juin 2013 vers une politique d’amélioration de la qualité de vie au travail et de l’égalité professionnelle En 2012, de leur propre chef, les partenaires sociaux ont négocié ce qui allait devenir l’accord national interprofessionnel du 19 juin 2013 vers une politique d’amélioration de la qualité de vie au travail et de l’égalité professionnelle ; cet accord a été étendu le 15 avril 2014. Dans ce cadre, jusqu’au 31 décembre 2015, les entreprises devaient s’engager à titre expérimental dans la négociation unique sur la QVT. L’objet de l’accord est : – de favoriser l’accès à la qualité de vie au travail et à l’égalité professionnelle pour tous les salariés, – d’augmenter la prise de conscience et la compréhension des enjeux de la qualité de vie au travail en termes d’amélioration de la qualité de l’emploi, du bien-être au travail et de compétitivité de l’entreprise, par les employeurs, les travailleurs et leurs représentants, – de faire de la qualité de vie au travail l’objet d’un dialogue social organisé et structurant, – de fournir aux employeurs et aux salariés et à leurs représentants un cadre qui permette d’identifier les aspects du travail sur lesquels agir pour améliorer la qualité de vie au travail des salariés au quotidien et l’égalité professionnelle, – de permettre, par une approche systémique, d’améliorer la qualité de vie au travail et les conditions dans lesquelles les salariés exercent leur travail, donc la performance économique de l’entreprise. L’accord donne une définition de la qualité de vie au travail : « elle peut se concevoir comme un sentiment de bien-être au travail, perçu collectivement et individuellement, qui englobe l’ambiance, la culture de l’entreprise, l’intérêt du travail, les conditions de travail, le sentiment d’implication, le degré d’autonomie et de responsabilisation, l’égalité, un droit à l’erreur accordé à chacun, une reconnaissance et une valorisation du travail effectué ». Après avoir délimité la notion de qualité de vie au travail, l’accord insiste sur l’importance de favoriser l’égalité professionnelle entre les femmes et les hommes et supprimer les discriminations fondées sur le sexe (titre III) et veut favoriser une meilleure conciliation entre vie personnelle et vie professionnelle (titre IV). Le titre V s’appuie sur le rôle du dialogue social pour concrétiser l’effet de levier attribué à la qualité de vie au travail pour améliorer la compétitivité de l’entreprise, afin d’encourager et de favoriser l’expression des salariés sur leur travail, d’élaborer la démarche de qualité de vie au travail dans le cadre du dialogue social, de poser un diagnostic préalable, de définir des indicateurs de la qualité de vie au travail, spécifiques à l’entreprise, d’accompagner les équipes de direction et le management et de promouvoir une gestion intelligente des technologies de l’information et de la communication au service de la compétitivité des entreprises, respectueuse de la vie privée des salariés. Dans son titre VI, l’accord mobilise tous les leviers d’action et identifie pour chacun d’eux des orientations : les branches professionnelles, les différents acteurs du territoire, etc. Il s’adresse également à tous ceux susceptibles de concourir à la promotion de la qualité de vie au travail : les écoles de management, les collectivités territoriales, etc. Un comité de suivi de l’accord doit veiller à identifier son impact sur, d’une part, l’égalité professionnelle femmes / hommes et, d’autre part, les actions concourant à la qualité de vie au travail. De nombreuses stipulations de l’accord ont été reprises dans la loi n° 2015-994 du 17 août 2015 relative au dialogue social et à l’emploi. La négociation obligatoire en entreprise s’organisera autour de trois blocs, le deuxième portant sur l’obligation de négocier chaque année – période qui pourra être toutefois portée à 3 ans par accord majoritaire – sur l’égalité professionnelle hommes/ femmes et la QVT. Cette nouvelle négociation devra aborder plusieurs sous-thèmes, à savoir : – l’articulation entre la vie personnelle et la vie professionnelle pour les salariés ; – les objectifs et les mesures permettant d’atteindre l’égalité professionnelle hommes/ femmes (en matière d’écarts de rémunération, mais également de conditions de travail, de mixité des emplois, de parcours professionnel, etc.) ; – les mesures permettant de lutter contre toute discrimination en matière de recrutement, d’emploi et d’accès à la formation professionnelle ; – les mesures relatives à l’insertion professionnelle et au maintien dans l’emploi des travailleurs handicapés ; – les modalités de définition d’un régime complémentaire en matière de prévoyance et de frais de santé ; – l’exercice du droit d’expression directe et collective des salariés. À titre complémentaire et facultatif, la négociation pourra également porter sur la prévention de la pénibilité, lorsque l’entreprise entre dans le champ du dispositif de manière obligatoire. |
La loi du 17 août 2015 précitée a inséré dans le champ de la négociation collective annuelle obligatoire, prévue par l’article L. 2242-8 du code du travail, « l’articulation entre la vie personnelle et la vie professionnelle pour les salariés ».
Il revient aux partenaires sociaux de faire vivre ces dispositions en jouant le jeu d’une réelle prise en compte de la qualité de vie au travail comme un facteur de performance et de compétitivité de l’entreprise. À cette fin, la pratique pourrait s’inspirer de l’exemple québécois, en prévoyant des vigies dans l’entreprise face aux risques psychosociaux.
Des sentinelles dans l’entreprise : l’exemple québécois (53) Au Québec, les syndicats ne sont pas restés inactifs face à la montée des risques psychosociaux en milieu de travail. Au cours des trois dernières décennies, la principale centrale syndicale québécoise, la Fédération des travailleurs du Québec (FTQ), a mis en place un réseau de délégués sociaux en vue de prévenir les risques psychosociaux et d’accompagner les syndiqués confrontés à des dysfonctionnements au travail en raison de problèmes de dépendances, d’épuisement professionnel ou de détresse psychologique. Cette nouvelle forme d’intervention déborde du cadre traditionnel de l’action syndicale, centrée sur la négociation et l’application des conventions collectives. Aujourd’hui, plus de 2 500 délégués sociaux prennent en charge cette dimension de l’action syndicale. |
En France, les salariés formés à la prévention des risques psychosociaux et les institutions représentatives du personnel pourraient être mieux mis en réseau pour jouer ce rôle de « sentinelles bienveillantes » au sein de l’entreprise.
Proposition n° 12 Favoriser la mise en place d’un réseau de salariés, délégués du personnel et représentants de CHSCT, formés à la vigilance contre les risques psychosociaux.
3. Il faut mieux définir le temps et le contenu du travail pour le séparer du temps libre
Le rapporteur a déjà évoqué le rapport de M. Bruno Mettling consacré aux effets de la transformation numérique sur la vie au travail, notamment ses trois axes consacrés, respectivement, aux conditions de travail, à la qualité de vie au travail et à la fonction managériale (voir page 28).
S’inscrivant dans la perspective ouverte par ce rapport, l’article 55 de la loi précitée du 8 août 2016 a fait des « modalités du plein exercice par le salarié de son droit à la déconnexion et la mise en place par l’entreprise de dispositifs de régulation de l’utilisation des outils numériques, en vue d’assurer le respect des temps de repos et de congé ainsi que de la vie personnelle et familiale » un élément de la négociation annuelle sur l’égalité professionnelle entre les femmes et les hommes et la qualité de vie au travail à compter de 2017. À défaut d’accord, l’employeur devra élaborer une charte, après avis du comité d’entreprise ou, à défaut, des délégués du personnel, définissant « ces modalités de l’exercice du droit à la déconnexion » et prévoyant en outre « la mise en œuvre, à destination des salariés et du personnel d’encadrement et de direction, d’actions de formation et de sensibilisation à un usage raisonnable des outils numériques ».
Le rapport établi sur ce projet de loi par M. Christophe Sirugue, député, au nom de la commission des Affaires sociales (54) rappelle que certaines entreprises ont d’ores et déjà intégré l’enjeu de la déconnexion dans la négociation des conditions de vie au travail. En référence à l’article 17 de l’accord national interprofessionnel du 19 juin 2013 relatif à l’amélioration de la qualité de vie au travail et à l’égalité professionnelle, plusieurs accords d’entreprise ont intégré des dispositions devant permettre de mieux concilier vie personnelle et vie professionnelle. À titre d’exemple, l’accord sur les conditions de vie au travail signé par la Société générale en mars 2015 reconnaît un droit à la déconnexion et prévoit la rédaction d’un guide de bon usage de la messagerie. D’autres entreprises ont mis en place des dispositifs plus fermes destinés à protéger les salariés contre une utilisation excessive des outils numériques. Ainsi, le groupe Volkswagen a adopté une mesure de mise en veille des serveurs depuis un smartphone entre 18h15 et 7h le lendemain.
Si l’article 55 de la loi précitée a permis d’avancer sur la question du respect de la vie personnelle, il a cependant laissé en friche la question tout aussi essentielle de la charge de travail, notamment pour les salariés disposant de forfaits en heures ou en jours.
Le nouvel article L. 3121-63 du code du travail prévoit que l’accord collectif mettant en place ces forfaits doit prévoir « les modalités selon lesquelles l’employeur assure l’évaluation et le suivi régulier de la charge de travail du salarié » et « les modalités selon lesquelles l’employeur et le salarié communiquent périodiquement sur la charge de travail du salarié, sur l’articulation entre son activité professionnelle et sa vie personnelle […] ».
À défaut d’accord collectif, la convention individuelle prévue par l’article L. 3121-65 du code du travail doit prévoir que « l’employeur s’assure que la charge de travail du salarié est compatible avec le respect des temps de repos quotidiens et hebdomadaires » et qu’il « organise une fois par an un entretien avec le salarié pour évoquer sa charge de travail, qui doit être raisonnable, l’organisation de son travail, l’articulation entre son activité professionnelle et sa vie personnelle ainsi que sa rémunération ».
Ces dispositions ne permettent pas de garantir que la charge de travail exigée par un employeur puisse être effectuée efficacement et en totalité pendant le temps de travail de l’employé, et qu’il ne soit pas :
– soit maintenu dans une situation de stress excessif constant, face aux exigences de sa charge de travail à effectuer pendant son temps de travail ;
– soit contraint d’empiéter sur son temps libre, en apparence volontairement, pour remplir l’ensemble des tâches qui lui sont assignées.
Il est donc indispensable que la négociation collective permette de définir à la fois le temps libre et la charge de travail, afin que les partenaires sociaux puissent apprécier qu’ils soient adaptés aux horaires de travail du salarié.
Le service de santé au travail, qui a vocation à connaître la réalité des conditions de travail et des symptômes rencontrés par les salariés, pourrait être utilement associé à cette négociation, étant entendu qu’il ne saurait avoir d’autre rôle que celui d’un expert conseillant les parties à la négociation avec la neutralité requise.
Proposition n° 13 Prévoir que la négociation collective sur les conditions de vie au travail et la mise en œuvre du droit à la déconnexion puisse bénéficier de l’expertise du service de santé au travail.
En ce qui concerne l’exercice du droit à la déconnexion, le médecin du travail connaissant la réalité de l’entreprise pourrait être amené à rendre un avis sur les modalités envisagées dans le cadre de la négociation d’un accord d’entreprise à ce sujet, ou, à défaut, sur le projet de charte élaboré unilatéralement par l’employeur.
Proposition n° 14 Rendre obligatoire l’avis du service de santé au travail compétent sur le projet d’accord d’entreprise ou de charte organisant l’exercice du droit à la déconnexion.
4. Il faut sensibiliser et mieux former les dirigeants à la prise en compte de l’épuisement professionnel
La mission d’information a conduit plusieurs auditions et une table ronde consacrées à la prise en compte de l’épuisement professionnel dans la formation des futurs managers.
Le rapporteur se félicite que cette problématique soit désormais intégrée au cursus de formation, avec notamment la mise en place d’un référentiel consacré au développement durable et à la responsabilité sociale dans l’entreprise. Les écoles de commerce, comme Grenoble École de management (GEM), mettent dorénavant en place des modules d’enseignement consacré aux comportements au travail et aux risques psychosociaux via la sensibilisation au « mindfulness » (« pleine conscience »).
Si les rapports soulignant que les managers sont insuffisamment formés à la santé au travail sont désormais un peu anciens (55), la façon dont ils mettent en avant le rôle prépondérant du management dans ce domaine reste d’actualité. C’est, par exemple, le cas d’un rapport sur le bien-être et l’efficacité au travail remis au Premier ministre en 2010 : « La santé des salariés ne s’externalise pas, c’est d’abord l’affaire des managers » (56). Les conclusions de plusieurs études réalisées dans des pays étrangers, dont le Québec, vont dans le même sens : « À chaque instant, par ses comportements, ses décisions, ses pratiques, le manager peut être un facteur de risque ou un facteur de protection pour la santé de ses équipes » (57).
Au vu de cette éminente responsabilité, il conviendrait que les formations proposées aux futurs managers soient améliorées et systématisées, aussi bien au sein des grandes écoles d’ingénieur ou de management qu’à l’université, pour donner une véritable sensibilisation à la santé au travail.
Il serait également utile que cette formation initiale, parfois centrée autour du bien-être au travail du futur manager, soit complétée au moment où il prend effectivement en charge des fonctions d’encadrement.
Proposition n° 15 Intégrer à la formation des futurs managers un module approfondi sur la connaissance et la prévention des risques psychosociaux et la prise en compte de la santé physique et mentale au travail dans la stratégie de l’entreprise.
Cette formation pourrait être accompagnée, notamment dans les écoles de management public, par un passage obligatoire de plusieurs semaines au sein du service de production ou au contact du public. Comme le pratique encore Michelin, chez qui tous les employés recrutés effectuent un stage à la chaîne de production dans le cadre du programme d’intégration appelé « SGP Stage » (58), il est nécessaire que les futurs managers connaissent la réalité des métiers et emplois pour lesquels ils seront appelés à prendre des décisions impactant le quotidien de travail. Le rapporteur est convaincu que la connaissance de cette réalité ne pourra qu’influencer dans le bon sens lesdites décisions.
Proposition n° 16 Prévoir dans chaque formation de futur manager un stage d’exécution de plusieurs semaines au sein de services opérationnels, de production ou d’accueil du public des organisations du type de celles qu’ils seront amenés à gérer ou à diriger.
5. Il faut améliorer la formation des intervenants face aux risques liés à l’épuisement professionnel
Lors de ses auditions, la mission d’information s’est interrogée sur la qualité et la maîtrise des intervenants proposant leurs services en matière d’évaluation et de prévention des risques psychosociaux.
Si les associations régionales de l’amélioration des conditions de travail (Aract) et les caisses d’assurance retraite et de la santé au travail (CARSAT) labellisent des structures, le rapporteur souhaite officialiser la démarche menée par la Fédération des intervenants en risques psychosociaux et amener à une certification des compétences des intervenants proposant leurs services aux entreprises.
Proposition n° 17 Établir un dispositif de certification des intervenants proposant des services d’évaluation, de conseil et de prévention des risques psychosociaux dans l’entreprise.
6. Il faut renforcer le rôle, l’indépendance et la formation des membres des services de santé au travail dans la détection et la prévention de l’épuisement professionnel
Les médecins du travail, mais également les autres professionnels membres de l’équipe pluridisciplinaire du service de santé au travail sont appelés à jouer un rôle décisif dans la détection et la prévention de l’épuisement professionnel ; à ce titre, il est nécessaire qu’ils disposent de la formation et du statut adaptés.
a. Garantir l’indépendance des infirmiers en santé au travail
L’indépendance du médecin du travail dans l’exercice de son activité est un élément essentiel de la déontologie de cette profession, qui a été consacré par le code de la santé publique et le code de la sécurité sociale (59) et repris par l’article L. 4623-8 du code du travail : « dans les conditions d’indépendance professionnelle définies et garanties par la loi, le médecin du travail assure les missions qui lui sont dévolues par le présent code ».
Outre les procédures spécifiques de nomination et d’affectation, le médecin du travail bénéficie d’un statut de salarié protégé en cas de changement et de rupture de son contrat de travail. La loi n° 2011-867 du 20 juillet 2011 relative à l’organisation de la médecine du travail a étendu cette protection aux cas de rupture anticipée du contrat à durée déterminée, de non-renouvellement du contrat à durée déterminée lorsqu’il comporte une clause de renouvellement, de rupture conventionnelle du contrat et de transfert partiel d’entreprise. Ainsi, le licenciement d’un médecin du travail ne peut intervenir qu’après autorisation de l’inspecteur du travail dont dépend le service de santé au travail, après avis du médecin inspecteur du travail (60).
Or depuis la loi n° 2002-73 du 17 janvier 2002 de modernisation sociale, le médecin du travail a vocation à intervenir au sein du service de santé au travail interentreprises, dans le cadre d’une équipe pluridisciplinaire qu’il est chargé d’animer et de coordonner. Cette équipe comprend des intervenants en prévention des risques professionnels (IPRP) et des infirmiers et peut être complétée par des assistants de service de santé au travail et des professionnels recrutés après avis du médecin du travail (61). Cette évolution a fait consensus car l’émergence de nouvelles formes d’organisation du travail rendait nécessaire un recours à de nombreuses compétences.
Toutefois, les professionnels de santé de l’équipe pluridisciplinaire, collaborateur médecin et infirmier qui participent sous l’autorité du médecin du travail au suivi des travailleurs, ne bénéficient pas de la même protection que ce dernier. Rien dans la dernière réforme législative des services de santé au travail de 2011 ou dans les décrets d’application n’est venu garantir l’indépendance professionnelle des infirmiers du travail : ils restent recrutés par les entreprises et mis à disposition des médecins du travail (62) ; s’ils ont pour mission de les assister dans leur activité, mais à la différence des médecins, ils restent subordonnés aux employeurs.
S’inspirant de certaines recommandations du rapport du groupe de travail « Aptitude et médecine du travail » (63), l’article 102 de la loi n° 2016-1088 du 8 août 2016 relative au travail, à la modernisation du dialogue social et à la sécurisation des parcours professionnels a procédé à un assouplissement important des dispositions relatives à l’inaptitude et au suivi médical des salariés. Ainsi, il a supprimé la visite d’aptitude à l’embauche, qu’il a remplacée par une visite d’information et de prévention effectuée après l’embauche par le médecin du travail ou un professionnel de santé membre de l’équipe pluridisciplinaire ; il remplace l’examen périodique qui a lieu tous les vingt-quatre mois par un suivi dont les modalités sont adaptées par le médecin lui-même en fonction des conditions de travail et des caractéristiques du salarié.
L’article L. 4624-1 du code du travail prévoit désormais que « tout travailleur bénéficie, au titre de la surveillance de l’état de santé des travailleurs prévue à l’article L. 4622-2, d’un suivi individuel de son état de santé assuré par le médecin du travail et, sous l’autorité de celui-ci, par le collaborateur médecin mentionné à l’article L. 4623-1, l’interne en médecine du travail et l’infirmier. »
Les articles R. 4624-10 et suivants du même code confient dorénavant aux membres de cette équipe disciplinaire la visite d’information et de prévention, le suivi individuel de l’état de santé des travailleurs et la constitution du dossier médical.
Ces professionnels de santé vont ainsi être amenés à devoir signaler des cas de souffrance au travail comme des cas d’épuisement professionnel, sans que leur statut les protège, compromettant l’exercice impartial des missions confiées par le législateur. Aussi les représentants de l’Ordre national des infirmiers ont pu légitimement demander à la mission d’information, l’acquisition d’un statut de salarié protégé, ainsi qu’un rattachement garantissant l’indépendance de l’exercice au sein de l’entreprise pour les infirmiers de santé au travail.
Proposition n° 18 Doter d’un statut de salarié protégé les infirmiers chargés de la surveillance de l’état de santé des salariés.
b. Prévoir une formation dédiée à la prévention, la détection et le traitement des risques psychosociaux
Aux yeux du rapporteur, il est essentiel que les médecins du travail, les infirmiers exerçant dans les services de santé au travail mais également les autres professionnels auxquels les salariés peuvent se retrouver confronter – ingénieurs santé et sécurité au travail, professionnels des ressources humaines et des relations sociales, assistants de service social – soient mieux formés à la détection et au traitement des pathologies relevant des risques psychosociaux.
La France a été reconnue en son temps comme pionnière avec l’identification et la description au milieu du XXème siècle d’une véritable psychopathologie du travail. Aujourd’hui, le modèle anglais du « stepped care », définissant trois niveaux de sévérité et, pour chacun, des réponses indiquant la nature du soin et les professionnels susceptibles de le mettre en œuvre, apparaît particulièrement intéressant. De fait, cette approche évaluée positivement par le National Health Service donne des résultats probants, y compris sur le plan économique, et aide à une meilleure pertinence des orientations vers le spécialiste en psychiatrie (64). Les nosographies psychiatriques (DSM V ou CIM 10) permettent l’identification de troubles tels que l’épisode dépressif majeur, le trouble anxieux, l’état de stress post-traumatique ou le trouble de l’adaptation. Des questionnaires spécifiques sont des outils d’aide au diagnostic ou d’évaluation d’intensité du trouble.
Le rôle spécifique du médecin du travail est bien défini : d’une part, il est le conseiller de l’employeur, des partenaires sociaux et des salariés sur les questions de santé ; d’autre part, en tant qu’expert, il alerte sur les risques ayant un impact durable sur la santé et il est consulté dans le cadre des instructions pour la reconnaissance des maladies professionnelles ou à caractère professionnel.
Signe d’une situation désormais critique, le Réseau national de vigilance et de prévention des pathologies professionnelles (RNV3P) de l’Agence nationale de sécurité sanitaire de l’alimentation, de l’environnement et du travail (65) constate qu’aujourd’hui les troubles psychosociaux et du comportement sont les premiers problèmes de santé au travail observés dans les centres de consultation de pathologies professionnelles (CCPP). Il conviendrait que la formation des professionnels de la médecine du travail prenne mieux en compte l’évolution de la réalité des risques professionnels.
Actuellement, les cursus du diplôme d’études spécialisées de médecine du travail, accessible à partir de l’internat ou du concours spécial (66), et la formation en vue de l’obtention de la qualification en médecine du travail, permettant à un médecin d’exercer comme collaborateur au sein des services de santé au travail, prévoient des modules d’enseignement relatifs aux risques professionnels. Cependant, ils ne prévoient pas de module spécifique relatif aux risques psychosociaux. Ceux-ci représentent une nouvelle forme de risques professionnels, dont la détection, le traitement et la prévention seront les enjeux essentiels pour la médecine du travail. Aujourd’hui, les médecins du travail font le plus souvent appel à des formations continues pour appréhender cette nouvelle réalité ; il semble nécessaire que cette problématique fasse l’objet de plus d’attention dans leur formation initiale.
De la même manière, les formations destinées aux infirmiers spécialisés en santé au travail (diplôme inter-universitaire de santé au travail ou licence professionnelle en santé au travail), aux intervenants en prévention des risques professionnels, aux professionnels des ressources humaines et des relations sociales et aux assistantes sociales (diplôme d’État d’assistant de service social) devraient comprendre nécessairement un module destiné à la connaissance des risques psychosociaux.
Proposition n° 19 Intégrer à la formation des médecins du travail, des collaborateurs médecins du travail, des infirmiers spécialisés en santé au travail, des intervenants en prévention des risques professionnels, des professionnels des ressources humaines et des relations sociales et des assistants de service social un module relatif à la détection, au traitement et à la prévention des risques psychosociaux.
7. Pour les victimes de l’épuisement professionnel, il faut privilégier la réinsertion professionnelle et le reclassement au sein de l’entreprise
Les témoignages recueillis par la mission d’information ont montré que la prise en charge des pathologies psychiques relevant de l’épuisement professionnel était assurée par les professionnels de santé qualifiés et les institutions médicales spécialisées.
Cependant, plus que la prise en charge de leur pathologie, c’est le retour à l’emploi qui est la véritable difficulté pour les personnes ayant connu un épisode d’épuisement professionnel.
Mal encadré, le retour au travail – notamment sur le même poste, ou dans des conditions similaires à celles qui ont produit son burn out – porte en soi un risque très élevé de rechute et de sortie définitive du marché du travail.
Selon une étude du cabinet Rehalto publiée le 10 juin 2016 (67), 56 % des salariés ayant fait l’objet d’un arrêt de travail de longue durée (supérieur à trois mois) auraient aimé être accompagnés par l’entreprise. Le retour au travail est jugé difficile et redouté par les salariés, surtout pour les arrêts de longue maladie. Ce sont ainsi 41 % des salariés arrêtés plus de 3 mois en 2015 qui se déclarent insatisfaits du retour dans leur entreprise. Plus largement, 82 % des salariés estiment qu’il s’agit d’un moment angoissant et 77 % jugent que les congés pour longue maladie impactent négativement l’évolution de carrière. Les salariés appréhendent notamment les changements au sein de l’environnement de travail et craignent d’être moins performants et moins efficaces au travail. Les DRH sont conscients de cet état de fait : 60 % considèrent qu’après un congé pour longue maladie, le retour dans l’entreprise constitue un moment angoissant pour les salariés (79 % dans les grandes entreprises) et 46 % considèrent que les salariés de retour de congés de longue maladie se sentent moins performants (62 % dans les grandes entreprises). Parmi les actions préconisées par les salariés figurent notamment la réintégration progressive, les entretiens individuels, du suivi après un arrêt de travail, l’adaptation du poste de travail. Les salariés soulignent également l’importance de l’entretien professionnel lors du retour après un congé pour longue maladie.
En application de l’article R. 4626-29 du code du travail le salarié bénéficie d’un examen de reprise par le médecin du travail après un congé de maternité, une absence pour cause de maladie professionnelle, une absence d’au moins trente jours ou, à l’initiative du médecin du travail, pour une absence d’une durée inférieure à trente jours.
Cependant, un examen médical de pré-reprise (ou visite de pré-reprise) préalable à la reprise du travail peut également être sollicité à l’initiative du salarié, du médecin traitant ou du médecin-conseil des organismes de sécurité sociale, mais non du médecin du travail (article R. 4626-29-1 du code du travail).
La visite de pré-reprise ne donne pas lieu à la délivrance d’un certificat d’aptitude : en effet le contrat de travail est suspendu du fait de l’arrêt maladie. La réalisation d’une visite de pré-reprise ne dispense pas de la visite de reprise, lors de la reprise effective du poste de travail par le salarié. Par conséquent, le salarié doit réintégrer son poste de travail, un poste qui a pu être responsable de l’épisode d’épuisement professionnel, avant que le médecin du travail puisse lui délivrer de certificat d’aptitude : cette perspective peut en soi maintenir le salarié dans un état incompatible avec l’activité salariée.
Le rapporteur souhaite donc que les personnes ayant connu un épisode d’épuisement professionnel puissent, à l’issue de leur traitement, faire l’objet d’un chemin de retour vers l’emploi repensé.
À l’initiative du salarié ou de son médecin traitant, un bilan devrait pouvoir être effectué en coordination entre le salarié, l’employeur et le médecin du travail afin de déterminer les conditions de reprise de l’emploi, et le cas échéant, organiser la procédure de reclassement prenant en compte le trouble subi et les risques et incapacités spécifiques dont le salarié pourrait être porteur, avant son retour.
Si un retour dans l’entreprise n’est pas envisageable, les centres d’accueil thérapeutique à temps partiel (CATTP) peuvent représenter un reclassement adapté pour les victimes d’épuisement professionnel. Les CATTP sont des structures légères intermédiaires entre l’hôpital de jour et le centre médico-psychologique, fonctionnant de façon diversifiée pour assurer, par une approche multidisciplinaire, l’accueil et la prévention, les soins psychiatriques et psychothérapiques, les activités favorisant la réadaptation et la réinsertion des patients stabilisés. Définie par l’arrêté du 14 mars 1986, la mission des CATTP consiste à « maintenir ou à favoriser une existence autonome par des actions de soutien et de thérapeutique de groupe ».
L’échec du retour au travail pour les victimes d’épuisement professionnel a souvent pour conséquence la déclaration par le médecin du travail que le travailleur est inapte à son poste de travail (article L. 4624-4 du code du travail). Si l’employeur n’est pas en mesure de proposer un reclassement dans l’entreprise, cette déclaration d’inaptitude peut justifier une procédure de licenciement, conduisant à un éloignement durable voire définitif de l’emploi. Afin de prévenir les cas de licenciements pour inaptitude, il est nécessaire de prévoir la mise en place d’un accompagnement au retour au travail prévoyant si nécessaire un reclassement au sein de l’entreprise avant même la fin de son arrêt de travail.
Proposition n° 20 Améliorer la réinsertion professionnelle des victimes d’épuisement professionnel par la mise en place d’un accompagnement au retour au travail organisé autour d’une visite de pré-reprise repensée, et si nécessaire l’organisation de son reclassement au sein de l’entreprise.
V. QUELLE PERSPECTIVE POUR UN TABLEAU DE MALADIE PROFESSIONNELLE RELATIF À L’ÉPUISEMENT PROFESSIONNEL ?
À l’issue des auditions, le rapporteur considère qu’en l’état de la science médicale, il n’est actuellement pas possible d’élaborer un tableau qui permettrait de prendre en charge l’épuisement professionnel dans les conditions de droit commun. Cependant, la présomption d’imputabilité permise par un tel tableau et les conditions de détermination du taux d’IPP plaident pour que les obstacles à cet objectif soient progressivement levés.
A. LA DIFFICULTÉ D’APPLIQUER À L’ÉPUISEMENT PROFESSIONNEL LE RÉGIME DU TABLEAU DE MALADIE PROFESSIONNELLE
La perspective est tentante de faire de l’épuisement professionnel une maladie professionnelle inscrite à un tableau, ce qui ouvrirait la présomption d’imputabilité de la pathologie à l’activité professionnelle. Plusieurs personnes ont soutenu cette démarche devant la mission d’information, notamment le professeur Christophe Dejours, professeur de psychologie au Conservatoire national des arts et métiers (CNAM), directeur du laboratoire de psychologie du travail.
Cependant, même en considérant qu’il ne s’agit que d’une présomption d’imputabilité – ce qui permet à la caisse primaire d’assurance maladie d’exercer un recours pour contester l’imputation –certains prérequis devront être satisfaits avant d’envisager une telle solution.
1. La nécessité de définir les pathologies et les professions exposées
Comme on l’a montré précédemment, l’épuisement professionnel n’est pas une maladie reconnue par les systèmes nosographiques de classification prédominants pour les troubles mentaux.
Le chapitre V de la Classification internationale des maladies (CIM-10) réalisée par l’Organisation mondiale de la santé (OMS) et le Manuel diagnostique et statistique des troubles mentaux (DSM-V) réalisée par l’Association américaine de psychiatrie ne reconnaissent pas une pathologie distincte liée à l’activité professionnelle, même si certaines pathologies, comme le stress, peuvent avoir une origine professionnelle.
Par ailleurs, l’examen des demandes de reconnaissance de maladie professionnelle acceptées par la CRRMP d’Île-de-France fait apparaître 95 professions distinctes présentant des pathologies pouvant entrer dans le champ de l’épuisement professionnel.
C’est pourquoi Mme Marisol Touraine, ministre des Affaires sociales et de la santé, a annoncé en février 2016 la mise en place d’un groupe de travail réunissant médecins, experts et chercheurs pour définir « médicalement le burn out et la manière de le traiter ». Elle a chargé le 27 avril 2016 la Haute autorité de santé (HAS) de « l’élaboration de recommandations de bonne pratique à destination des médecins du travail et des médecins généralistes sur le repérage, la prévention et la prise en charge du syndrome d’épuisement professionnel (SEP) ou burn-out, ainsi que sur l’accompagnement des personnes lors de leur retour au travail ». Les conclusions de ce groupe de travail permettront d’avancer dans la voie de cette définition.
2. La difficulté d’établir un lien de causalité essentielle
Pour être reconnue comme maladie professionnelle, l’affection doit être « essentiellement et directement causée par le travail habituel de la victime » (article L. 461-2 du code de la sécurité sociale).
Cependant, cette définition n’est pas aisément applicable au burn out : dans les cas d’épuisement professionnel qui ont été détaillés par les associations de victimes, comme dans le modèle du surengagement qui a été élaboré, des causes multifactorielles et des éléments personnels – ne serait-ce que l’appétence de la personne pour le travail bien fait – entrent en ligne de compte.
Aussi, la présomption d’imputabilité ne pourrait être applicable qu’à des pathologies définies, dont l’origine professionnelle n’est pas contestable.
B. L’EXIGENCE D’UN TAUX MINIMAL D’INCAPACITÉ PROFESSIONNELLE PERMANENTE DE 25 % POUR PRÉTENDRE À UNE RECONNAISSANCE
Depuis le décret n° 2002-543 du 18 avril 2002 relatif à certaines procédures de reconnaissance des maladies professionnelles, le taux minimal d’IPP ouvrant droit à une prise en charge au titre des maladies professionnelle a été abaissé de 66 % à 25 %.
Les pathologies non inscrites à un tableau de maladie professionnelle ne peuvent donc être prises en compte que si elles ont pour conséquence une réduction d’au moins un quart de la capacité de travail du salarié.
1. La difficulté de déterminer un taux d’incapacité permanente partielle pour une pathologie psychique
Selon une étude citée par Mme Marine Jeantet, seules 1 % des incapacités permanentes partielles concernaient des pathologies psychiques en 2009.
Cependant, la détermination d’un taux d’IPP reste difficile en matière d’affection psychique : la simple reconnaissance du caractère professionnel de ses souffrances peut aider la victime à aller mieux, et par là même, améliorer sa capacité à travailler.
Par ailleurs, l’exigence de stabilisation place le médecin-conseil dans une situation difficile : soit il constate la stabilisation de l’état de la victime, ce qui entraîne la cessation du versement des indemnités journalières d’arrêt de travail à cette même date, causant un important préjudice financier pour l’assuré ; soit il indique à la caisse primaire d’assurance maladie que l’état n’est pas suffisamment stabilisé, ce qui conduit à un rejet de la demande de prise en charge en maladie professionnelle.
À la suite du rapport du groupe de travail sur les pathologies psychiques d’origine professionnelle créé le Conseil d’orientation sur les conditions de travail (COCT) (68), deux assouplissements ont été mis en place en 2013 :
« Afin de prendre en compte la demande unanime des membres du groupe de travail de remédier à cette difficulté, il a été convenu de retenir une interprétation souple de l’article L. 461-1 alinéa 4 permettant aux caisses primaires d’assurance maladie (CPAM) de fixer un taux d’incapacité “prévisible” afin d’assurer le maintien des indemnités journalières jusqu’à la consolidation effective de la maladie sans différer la reconnaissance de la maladie professionnelle. Cette possibilité sera inscrite dans le guide des CRRMP, modifié en conséquence.
« Par ailleurs, compte tenu des délais d’instruction des dossiers, et dans la mesure où une issue favorable peut être espérée après que le patient a été soustrait aux facteurs pathogènes qui avaient déclenché ses troubles, les membres du groupe de travail proposent que la gravité de la pathologie, soit évaluée, autant que possible, au moment de la demande de reconnaissance. »
Dans un arrêt du 19 janvier 2017 (69), la Cour de cassation a retenu que lorsqu’une pathologie, dont l’incapacité permanente estimée était supérieure à 25 % et qui avait fait l’objet d’une instruction et d’une prise en charge au titre de maladie professionnelle après une décision favorable de la CRRMP, mais dont le taux d’incapacité avait été réduit à 10 % après consolidation de l’état de santé, ne justifiait pas la remise en cause a posteriori de la décision de prise en charge de la caisse à l’égard de l’employeur. Ainsi une prise en charge à 100 % au titre d’une maladie professionnelle ne peut être remise en cause même lorsque le taux d’incapacité permanente avéré après consolidation se révèle inférieur à 25 %.
2. La nécessité d’expérimenter un abaissement du taux minimal d’incapacité professionnelle permanente
Aujourd’hui, l’obligation de se voir attribuer un taux d’IPP au moins égal à 25 % conduit de nombreuses victimes à ne pas être prises en charge au titre de leur préjudice. La CRRMP d’Ile-de-France indique que la moitié des dossiers de reconnaissance pour affections psychiatriques qui lui sont soumis sont rejetés car le taux d’IPP est inférieur au seuil réglementaire.
Le rapport de la commission instituée par l’article L. 176-2 du code de la sécurité sociale (70) fait le « constat d’une forte disparité entre les caisses dans leur pratique de reconnaissance et de fixation de taux d’IPP, parfois même au sein d’une même région », suivant les jurisprudences des cours d’appel. Cela crée un sentiment d’injustice des victimes pour lesquelles un taux inférieur a été retenu par les CRRMP ou le juge.
Le professeur Michel Debout a rappelé devant la mission d’information que le taux d’IPP reconnu pour les troubles psycho-anxiolytiques était généralement de 20 %.
Or une reconnaissance de la cause et de la nature de leur souffrance ne pourrait que contribuer à améliorer l’état psychique des personnes concernées. C’est pourquoi le rapporteur juge nécessaire d’abaisser ce taux minimal d’incapacité permanente pour ouvrir à plus de victimes la possibilité de faire reconnaître et indemniser les conséquences de leurs souffrances et de leurs handicaps trouvant leur origine dans leur activité professionnelle.
Cependant, abaisser ou supprimer ce taux pour les seules maladies psychiques serait inéquitable : les victimes d’affections physiques ont également le droit à voir leur préjudice reconnu et pris en charge.
Par ailleurs, selon les estimations fournies par Mme Marine Jeantet, la suppression du seuil conduirait à décupler le nombre des dossiers de demande de reconnaissance et ferait passer le délai moyen d’examen par les CRRMP de 3 mois à 2 ans, provoquant l’embolisation du dispositif ; à cela s’ajouterait la prise en charge des coûts afférents (frais médicaux et rentes).
Aussi, le rapporteur propose d’expérimenter, pour une durée limitée, un abaissement à 10 % – voire une suppression – du taux minimal d’IPP pour certaines pathologies caractérisées par des souffrances particulières des victimes, avec comme objectif de généraliser, à terme, cette solution.
Proposition n° 21 Expérimenter, pour une durée limitée, l’abaissement à 10 % ou la suppression du taux minimal d’incapacité professionnelle permanente nécessaire à la reconnaissance des pathologies psychiques comme maladies professionnelles.
C. LES CONSÉQUENCES SUR LE FONCTIONNEMENT DU RÉGIME AT-MP
1. La perspective d’un tableau de maladie professionnelle, gage de prise en charge de la réalité de l’épuisement professionnel
La mission d’information peut difficilement évaluer, faute de définitions précises et donc d’éléments statistiques avérés, quelle serait l’ampleur du coût de la réparation des victimes d’épuisement – en termes d’indemnités journalières comme de rentes viagères, calculées sur la base du salaire annuel multiplié par le taux d’incapacité.
C’est pourquoi le rapporteur n’écarte pas la possibilité d’intégrer l’épuisement professionnel dans le dispositif, une fois que les prérequis précédemment évoqués auront été satisfaits.
Proposition n° 22 Une fois définis l’épuisement professionnel et les conditions dans lesquelles il peut être imputable à l’activité professionnelle, proposer l’élaboration du tableau de maladie professionnelle correspondant.
2. La perspective d’une contribution des entreprises à la hauteur de leur effort en matière de prévention de l’épuisement professionnel
Cette démarche de réintégration du burn out dans le droit commun des maladies professionnelles permettrait d’intégrer l’épuisement professionnel dans le barème des coûts moyens de sinistres et, par voie de conséquence, dans la modulation des taux de cotisation supportés par l’employeur pour le risque AT-MP, qui dépend de sa sinistralité.
Le taux de cotisation notifié aux entreprises est, en effet, calculé sur la base de coûts moyens correspondants à la moyenne des dépenses causées par des sinistres de gravité équivalente dans chaque secteur d’activité.
Les CARSAT fixent chaque année les taux de cotisation des entreprises qui s’appliquent sur l’assiette des salaires afin d’obtenir les cotisations patronales. Ces taux de cotisation dépendent de la taille des entreprises et de leur sinistralité :
– taux individuel pour les entreprises de 150 salariés et plus, dépendant directement de la sinistralité et des résultats propres à chaque établissement ;
– taux collectif fixé au niveau de la branche pour les entreprises de moins de 20 salariés ;
– taux mixte pour les entreprises comptant entre 20 et 149 salariés.
Cette perspective permettrait que le coût social de l’épuisement professionnel soit supporté par les entreprises qui en sont réellement à l’origine, sans pénaliser celles qui auront mis en œuvre une réelle politique active de prévention et de lutte contre les risques psychosociaux.
VI. LA RÉALITÉ DU COÛT SOCIAL DE L’ÉPUISEMENT PROFESSIONNEL ET LES PISTES D’AMÉLIORATION : IMPUTER AU RÉGIME DES RISQUES PROFESSIONNELS LES CONSÉQUENCES DU BURN OUT
A. LE COÛT SOCIAL DE L’ÉPUISEMENT PROFESSIONNEL, UNE RÉALITÉ ENCORE MAL QUANTIFIÉE
Du fait de l’absence de définition précise, et donc de statistiques afférentes, la mission d’information ne dispose pas des moyens d’évaluer le coût social du burn out, mais ne peut que prendre en compte son existence comme une réalité pour des milliers de travailleurs en France.
1. Le coût économique des maladies psychiques liées au travail
Les troubles psychopathologiques liés au travail sont aujourd’hui devenus un enjeu social et politique, comme l’atteste le nombre de commissions et de rapports établis ces dernières années.
Le coût des maladies mentales en France Selon une étude de la Fondation FondaMental / URC-Eco (71), effectuée en 2012 à partir de chiffres de l’assurance-maladie, environ 12 millions de Français souffrent d’une ou de plusieurs maladies mentales. Les coûts associés à ces maladies atteignent un total de 109 milliards d’euros par an, se répartissant entre – médical : 13,4 milliards d’euros, soit 8 % des dépenses totales de santé ; – médico-social : 6,3 milliards d’euros ; – pertes de productivité : 24,4 milliards d’euros ; – perte de qualité de vie : 65 milliards d’euros. Ces chiffres sont concordants avec ceux dont dispose la Cour des comptes. Dans son rapport de 2011 (72), elle précise que « les soins [psychiatriques] donnent lieu, chaque année, à plus d’un million de prises en charge, dont le coût pour le seul régime général d’assurance maladie atteint environ, en 2010, 13 MdE, soit de l’ordre de 7 % de ses dépenses. S’y ajoute un montant indéterminé supporté par d’autres régimes sociaux, et, au titre notamment de la prise en charge sociale et médicosociale, par l’État et par les collectivités territoriales. Au total, le coût économique et social de ces pathologies est évalué à quelque 107 MdE par an en France, soit un montant analogue à ceux constatés dans des pays comparables, en Angleterre, par exemple ». |
Les spécialistes en sécurité au travail et les économistes pointent le coût que représentent les problèmes de santé physique et mentale pour les entreprises et les États. La demande sociale et les débats autour des risques psychosociaux et du stress au travail questionnent sur les liens entre souffrance psychique et travail.
Selon l’Organisation mondiale de la santé (73), le stress chronique et ses effets sur la santé mentale des travailleurs se manifestent surtout dans les pays industrialisés. Or, les enquêtes nationales montrent que ces risques psychosociaux, en altérant l’état de bien-être, sont une menace pour la santé au travail.
Qui plus est, leurs conséquences sur l’organisation du travail engendrent des coûts, soit directs comme l’absentéisme ou le présentéisme, soit indirects car liés à une désorganisation qui fait baisser la productivité. La montée en puissance des syndromes d’épuisement professionnel est aujourd’hui une menace directe pour la compétitivité des entreprises.
Selon une étude du cabinet Rehalto publiée le 10 juin 2016 (74), pour 20 % des arrêts de travail, les salariés concernés estiment que leur arrêt est lié à leur travail : 14 % sont dus à des tensions liées à l’organisation du travail et 6 % suite à des difficultés liées aux pratiques managériales de l’entreprise. La charge de travail et l’environnement physique sont cités comme les principales sources de difficultés pour les salariés arrêtés suite à des tensions liées au travail. Cette perception contraste fortement avec celle des directeurs des ressources humaines, qui estiment que seuls 4 % des arrêts sont liés au travail. Les maladies ordinaires (54 % d’arrêts) et les troubles musculo-squelettiques (30 % d’arrêts) sont les principaux motifs des arrêts de travail. Les troubles psychologiques (14 %) arrivent en quatrième position et sont plus élevés dans les services. 40 % des DRH expriment des difficultés face à la problématique de l’absentéisme. Elle est particulièrement marquée dans le secteur du commerce (53 %). Parmi les principales causes de difficulté, les DRH citent spontanément le remplacement du personnel (52 %), mais aussi la désorganisation du service (21 %).
En France, une enquête menée conjointement par l’INRS, Arts et Métiers ParisTech et le Groupe de recherche sur le risque, l’information et la décision (unité de recherche commune Arts et Métiers ParisTech – ESTP – IAE de Paris) indique que le stress au travail aurait coûté, en 2007, entre 1,9 et 3 milliards d’euros au minimum (75). Cette étude avait pour but d’évaluer le coût social du stress au travail à l’échelle de la nation. Les estimations avancées ont été obtenues en croisant des données macroéconomiques et des études épidémiologiques sur une population active de 27,8 millions de personnes. Les données prises en compte incluent les dépenses liées aux soins, à l’absentéisme, aux cessations d’activité et aux décès prématurés. Bien que de nombreux éléments non quantifiables n’aient pu être pris en compte, l’étude indique que « l’évaluation du coût des soins et de la perte de richesse pour la société est relativement rigoureuse » mais qu’elle « ne prend pas en compte toute la dimension du coût pour l’individu, et en particulier la souffrance et la perte de bien-être que le stress occasionnel », ainsi que tous les coûts pour l’entreprise (remplacements d’arrêts maladie, baisse de productivité, mauvaise qualité, turn over, mauvaise image de l’entreprise, etc.).
Au niveau européen, la Commission européenne a estimé en 2002 que le coût annuel du stress lié au travail dans l’Union européenne – composée alors de 15 États membres – était de 20 milliards d’euros (76).
Selon le rapport de l’Agence européenne pour la sécurité et la santé au travail (77), 50 à 60 % des journées de travail perdues dans l’Union européenne ont un lien avec le stress au travail.
2. La légitimité d’une prise en charge par la branche AT-MP
Aujourd’hui, la non-couverture par la branche AT-MP des dépenses (frais médicaux et indemnités journalières) liées à l’épuisement professionnel a pour conséquence de reporter leur prise en charge sur la branche maladie.
Certes, la déclaration d’une maladie professionnelle incombe au salarié (article L. 461-5 du code de la sécurité sociale), alors que la déclaration d’un accident du travail est une obligation de l’employeur (article L. 441-2 du même code).
Or, pour des raisons multiples, liées par exemple à la méconnaissance de l’origine professionnelle d’une affection, à la complexité de la procédure de déclaration, à la formation et à l’information insuffisantes des professionnels de santé ou encore à des pressions de certains employeurs pour se soustraire à leur obligation, certaines dépenses engendrées par des pathologies d’origine professionnelle ou des accidents subis sur le lieu de travail sont prises en charge par l’assurance maladie et non par la branche AT-MP.
En d’autres termes, la collectivité nationale tout entière supporte des dépenses imputables à certains modes de travail et à certaines entreprises. Par exemple, selon l’hypothèse haute de l’étude précitée de l’INRS, le coût du stress pour l’assurance maladie en 2007 se décomposait en :
– 200 millions d’euros de soins de santé ;
– 1 283 millions d’euros liés à l’arrêt de l’activité.
Il n’est pas légitime que la solidarité nationale supporte ces dépenses lorsque leur lien direct avec l’activité professionnelle peut être démontré.
En conséquence, l’article L. 176-1 du code de la sécurité sociale, issu de l’article 30 de la loi n° 96-1160 du 27 décembre 1996 de financement de la sécurité sociale pour 1997, instaure le principe d’un « versement annuel » de la branche AT-MP à la branche maladie du régime général. Ce versement a pour objet de compenser les dépenses engagées par cette dernière au titre des accidents du travail et des maladies professionnelles non déclarés comme tels. L’article L. 176-2 du même code précise que le montant du versement est fixé chaque année par la loi de financement de la sécurité sociale.
Une commission présidée par un magistrat de la Cour des Comptes est chargée de remettre au Parlement et au Gouvernement, tous les trois ans, un rapport permettant d’évaluer le coût réel, pour la branche maladie, de la sous-déclaration des AT-MP. Le dernier rapport de cette commission a été présenté en juillet 2014 (78) et place dans une fourchette de 695 à 1 323 millions d’euros le montant de la sous-déclaration.
Pour déterminer cette fourchette, la commission réalise une estimation de l’écart entre le nombre de cas d’accidents ou de maladies théoriquement imputables à l’activité professionnelle et le nombre de cas effectivement reconnus par la branche AT-MP. Outre les accidents du travail, cinq grands groupes de pathologies, inchangés depuis 2011, regroupant 10 pathologies, ont été examinés par la commission : les cancers professionnels, les principales affections périarticulaires et du rachis lombaire, l’asthme et les broncho-pneumopathies chroniques obstructives (BPCO), les dermatoses et la surdité. La commission s’appuie principalement sur des données épidémiologiques pour établir une estimation du nombre de cas sous-déclarés, qu’elle rapporte aux données de coût moyen par pathologie fournies par la branche AT-MP.
La loi n° 2016-1827 du 23 décembre 2016 de financement de la sécurité sociale pour 2017 fixe à un milliard d’euros le montant du versement de la branche AT-MP vers la branche maladie du régime général pour l’année 2017, montant identique à celui fixé en 2015 et en 2016. En 2015, la branche AT-MP a affiché un excédent de 750 millions d’euros, soit un solde net positif pour la troisième année consécutive, les recettes de 13,6 milliards d’euros étant supérieures aux dépenses qui ont atteint 12,9 milliards d’euros.
À ce jour, l’absence de définitions claires et de données précises n’a pas permis à la commission instituée par l’article L. 176-2 d’intégrer dans ses calculs les maladies d’origine psychique. Dans son dernier rapport, elle rappelle les efforts menés ces dernières années pour améliorer le dispositif de reconnaissance et de prévention des maladies professionnelles liées aux risques psychosociaux, mais n’esquisse pas de méthodologie permettant d’estimer le coût indûment supporté par l’assurance maladie à ce titre.
3. Les préalables à l’évaluation du coût social des maladies psychiques liées au travail et à son imputation à la branche AT-MP
Au vu des prérequis nécessaires à l’établissement d’un tableau de maladie professionnelle concernant les pathologies regroupées sous le terme générique d’épuisement professionnel, le rapporteur constate que la seule solution permettant d’obtenir à la fois une avancée en termes de prévention des risques psychosociaux mais également l’imputation à leur responsable des maladies liées à ces risques consiste à évaluer leur coût pour la collectivité, supporté essentiellement par l’assurance maladie, et à en imputer le financement à la branche AT-MP, assis pour 92 % sur les cotisations versées par les employeurs.
Il sera nécessaire de mieux connaître les raisons des arrêts maladie, les causes des pathologies psychiques et les liens pouvant être établis avec l’activité professionnelle, grâce à une amélioration du codage mais également par des enquêtes sur des populations déterminées. Il conviendra aussi d’évaluer les coûts moyens supportés par la branche maladie pour ces pathologies.
À partir de ces travaux, la commission instituée par l’article L. 176-2 du code de la sécurité sociale sera à même d’évaluer le coût de l’épuisement professionnel pour la branche maladie, qui pourrait être imputé à la branche AT-MP par la loi de financement de la sécurité sociale.
Proposition n° 23 Faire évaluer par la commission instituée par l’article L. 176-2 du code de la sécurité sociale le coût des pathologies psychiques liées au travail actuellement supporté par l’assurance maladie.
B. LES AUTRES PISTES D’AMÉLIORATION
Parallèlement, plusieurs améliorations devraient être mises en œuvre pour améliorer l’information disponible pour les salariés et le traitement des demandes de reconnaissance de maladies professionnelles hors tableau.
1. Comprendre les différents régimes de reconnaissance des pathologies professionnelles
Pour les salariés et les agents publics, le droit applicable à un cas d’épuisement professionnel apparaît trop souvent comme un maquis inextricable. Coexistent, en effet, pour le salarié, les régimes suivants :
– l’accident de travail, qui est « l’accident survenu par le fait ou à l’occasion du travail à toute personne salariée ou travaillant, à quelque titre ou en quelque lieu que ce soit, pour un ou plusieurs employeurs ou chefs d’entreprise » (79) ; L’accident est présumé d’origine professionnelle dès lors qu’il se produit dans les locaux de l’entreprise, même pendant un temps de pause. Toutefois, la qualification d’accident du travail peut être écartée si le fait accidentel est la conséquence de faits non professionnels (par exemple, un suicide sur le lieu de travail en raison de problèmes personnels). Il peut également s’agir d’un accident sur le trajet pour se rendre à son travail. Certaines pathologies relatives à l’épuisement professionnel – telles que le stress post-traumatique – peuvent entrer dans cette définition ;
– la maladie professionnelle, maladie contractée par un salarié en lien avec son activité professionnelle ;
La reconnaissance de ces deux états entraîne le versement d’indemnités journalières et une prise en charge à 100 % des frais médicaux.
Les conséquences des éventuelles séquelles peuvent donner lieu à plusieurs modes de prise en compte :
– une rente d’incapacité permanente de travail : si l’accident ou la maladie a diminué la capacité de travail du salarié, qui conserve des séquelles, après avis du médecin-conseil, la caisse primaire fixe un taux d’incapacité permanente. Si ce taux est inférieur à 10 %, le salarié obtient une indemnisation en capital. Si le taux est égal ou supérieur à 10 %, l’indemnisation donne lieu à une rente dont le montant est calculé en fonction du taux d’incapacité et du salaire annuel antérieur. Si l’accident ou la maladie sont dus à une faute inexcusable de l’employeur, la rente est majorée et la victime peut demander la réparation du préjudice personnel (souffrances, esthétique, etc.) ;
– la reconnaissance de l’inaptitude : si un accident du travail ou une maladie met le salarié dans l’incapacité physique ou mentale d’exercer tout ou partie de ses fonctions, l’inaptitude subséquente est constatée par le médecin du travail, après étude du poste de travail ; elle ouvre droit à une obligation de reclassement du salarié devenu inapte à son emploi, qui, si elle ne peut être exercée, peut aboutir au licenciement pour inaptitude ;
– une pension d’invalidité : lorsqu’une maladie ou un accident n’a pas été reconnu étant comme d’origine professionnelle, le salarié peut recevoir un revenu de remplacement compensant la perte de salaire résultant d’une réduction égale ou supérieure à deux tiers de la capacité de travail ou de gain ;
– la reconnaissance de la qualité de travailleur handicapé : délivrée par la maison départementale des personnes handicapées, elle permet de bénéficier de dispositifs dédiés à l’insertion professionnelle (stages de réadaptation, de rééducation, contrat d’apprentissage, etc.), d’accéder à la fonction publique, soit par concours aménagé, soit par recrutement contractuel spécifique, de bénéficier d’aménagement d’horaires et du poste de travail, ainsi que de soutiens spécialisés pour la recherche d’emploi au sein des services du réseau Cap Emploi.
Confronté à cette multitude de procédures distinctes, instruites par des organismes différents, le salarié en situation d’épuisement professionnel peut ne pas savoir où s’adresser. Il est donc nécessaire que soit mis en place dans l’entreprise un référent permettant au salarié d’être informé de ses droits, de faire valoir ceux-ci et de comprendre les conséquences des procédures qu’il va déclencher.
Par exemple, il faut qu’il soit conscient qu’une déclaration d’inaptitude à regagner son poste peut entraîner soit un reclassement, soit un licenciement si aucun reclassement n’est envisageable au sein de l’entreprise.
2. Améliorer l’information des salariés et de leurs représentants
Le rapporteur est conscient que les salariés restent le plus souvent désarmés devant les procédures qui coexistent, se superposent ou s’excluent mutuellement, en vue de leur permettre de faire reconnaître les conséquences pathologiques de leur activité professionnelle.
L’existence de procédures distinctes pour les agents publics ne favorise pas la lisibilité des dispositifs existants.
Les agents publics atteints d’une maladie imputable au service Les agents publics atteints d’une maladie imputable au service – ou « maladie professionnelle » –, disposent d’un régime spécifique semblable à celui applicable aux accidents de service. Ce régime s’avère particulièrement protecteur et s’applique, à quelques nuances près, dans les fonctions publiques d’État, territoriale et hospitalière. 1. Les modalités de preuve de la maladie imputable au service Les statuts de la fonction publique n’utilisent pas expressément la notion de « maladie professionnelle » : ils renvoient à l’article L. 27 du code des pensions civiles et militaires de retraite, qui fait référence à la notion de maladies « contractées ou aggravées […] en service ». Une maladie contractée ou aggravée en service ou dans l’exercice des fonctions est celle qui est la conséquence directe de l’exposition du fonctionnaire à un risque physique, chimique ou biologique ou qui résulte des conditions dans lesquelles il exerce son activité professionnelle. La difficulté principale pour le fonctionnaire réside dans l’établissement du lien de causalité entre sa maladie et ses fonctions, la charge de cette preuve lui incombant. Or, la seule preuve que la maladie est intervenue lors des heures de travail et sur le lieu de travail est insuffisante. Le caractère professionnel de la maladie peut parfois être reconnu par référence aux tableaux des maladies professionnelles du code de la sécurité sociale (article L. 461-2). Les listes qui figurent dans ces tableaux ne sont toutefois pas exhaustives, c’est-à-dire que la maladie d’un fonctionnaire qui n’y apparaît pas peut tout de même être reconnue comme une maladie imputable au service. Lorsque la maladie ne figure pas dans l’un de ces tableaux, la preuve de son imputabilité au service est plus complexe, car l’agent doit alors démontrer l’existence d’un « lien direct et certain de causalité » (CE, 18 février 1991, n° 95773, Giordani). À titre d’exemple, un état dépressif « qui a motivé la mise en congé de longue durée […] est en relation directe tant avec l’incident qui l’a opposé en cours de service à l’un de ses collègues qu’avec les suites administratives qui ont été données à cet incident ; qu’il est constant qu’aucune prédisposition ni aucune manifestation pathologique de cette nature n’avaient été décelées antérieurement chez le fonctionnaire ; l’affectation en cause devait être regardée comme “contractée dans l’exercice des fonctions” » (CE, 11 février 1981, n° 19614). L’article L. 461-1 du code de la sécurité sociale énonce qu’« est présumée d’origine professionnelle toute maladie désignée dans un tableau de maladies professionnelles et contractée dans les conditions mentionnées à ce tableau ». Le lien de causalité est ainsi présumé établi. Le Conseil d’État a récemment estimé que cette présomption n’était pas applicable aux fonctionnaires de l’État (CE, 23 juillet 2012, n° 349726), rendant nécessairement plus délicate, pour ces agents, la preuve de l’imputabilité au service de la maladie. Les fonctionnaires de l’État doivent donc établir l’existence du lien de causalité entre l’affection et le service, peu important que la maladie en question relève ou non des tableaux de la sécurité sociale. Le Conseil d’État justifie cette différence de traitement par le fait « qu’aucune disposition ne rend applicable aux fonctionnaires de la fonction publique de l’État […] les dispositions de l’article L. 461-1 du Code de la sécurité sociale. » 2. Les démarches pour la reconnaissance de l’imputabilité de la maladie au service L’agent souhaitant faire établir l’imputabilité de sa maladie au service doit obtenir un certificat médical d’un médecin, agréé ou non. Il doit ensuite souscrire une déclaration auprès de l’administration qui l’emploie et apporter tous les éléments susceptibles de prouver la matérialité des faits. Le juge administratif a récemment estimé que la demande tendant à ce que la maladie d’un fonctionnaire soit reconnue comme ayant été contractée dans l’exercice des fonctions doit être présentée dans les quatre ans qui suivent la date de la première constatation médicale de la maladie (CAA, 5 juillet 2012, n° 11VE01424). L’employeur doit de son côté établir un rapport hiérarchique contenant des informations relatives à l’agent et à sa maladie, lequel sera transmis à la commission de réforme si celle-ci est saisie. La saisine pour avis de la commission de réforme est obligatoire sauf lorsque l’imputabilité au service de la maladie est reconnue par l’administration. Cette exception doit alléger le travail de l’instance médicale, déjà surchargée. Pour aider l’employeur à prendre sa décision, celui-ci peut consulter un médecin expert agréé. Ce médecin, en raison de l’exigence du respect du secret médical qui pèse sur lui, ne peut communiquer à l’administration que ses conclusions relatives à la relation de cause à effet entre la maladie et le service. Si malgré les informations fournies par ce médecin, l’administration ne parvient pas à se prononcer sur l’imputabilité au service de la maladie, elle doit obligatoirement saisir la commission de réforme et transmettre à son secrétariat l’ensemble du dossier. La commission délivre un avis simple – et non pas conforme –, qui ne lie donc pas l’administration. Quel que soit le sens de l’avis, la décision d’accorder ou non le bénéfice du régime des maladies imputables revient à l’administration. L’avis ne fait donc pas grief. Il s’agit simplement d’un acte préparatoire à la décision de l’administration, qui est seule susceptible d’être attaquée devant une juridiction. Toutefois, les vices entachant les actes préparatoires pourront être invoqués pour obtenir l’annulation de la décision finale. La décision de l’administration relative à l’imputabilité doit être motivée en application de l’article 1er de la loi n° 79-587 du 11 juillet 1979 relative à la motivation des actes administratifs et à l’amélioration des relations entre l’administration et le public. Elle peut néanmoins se borner à se conformer de façon expresse à l’avis de la commission de réforme, à la condition que cet avis soit joint à la décision et qu’il soit notifié à l’agent en même temps que la décision. L’agent peut exercer différents recours contre une décision de refus d’imputabilité. Un recours gracieux entraînera le réexamen du dossier par la commission de réforme et donnera lieu à une nouvelle décision de l’administration. Un recours contentieux devra s’exercer devant le juge administratif dans un délai de deux mois à compter de la notification de la décision au fonctionnaire. 3. Le régime de réparation des maladies imputables au service a) Le droit à traitement lors des congés Lorsque l’administration a reconnu l’imputabilité de sa maladie au service, l’agent bénéficie d’un régime de congé favorable, que ce soit un congé maladie « ordinaire », un congé de longue maladie ou un congé de longue durée (CE, 29 septembre 2010, n° 329073). Le principe est que le fonctionnaire conserve l’intégralité de son traitement jusqu’à ce qu’il soit en état de reprendre son service ou jusqu’à sa mise à la retraite (CE, 3 mai 2006, n° 267765). Les fonctionnaires en congé maladie conservent, en plus de leur traitement, leurs droits au supplément familial de traitement et l’indemnité de résidence. Par ailleurs, la nouvelle bonification indiciaire est versée en intégralité durant toute la durée du congé, dans les mêmes proportions que le traitement indiciaire. Le régime des primes et indemnités est spécifique à chaque fonction publique. b) Le remboursement des frais Le fonctionnaire atteint d’une maladie professionnelle a droit au remboursement des honoraires médicaux et des frais directement entraînés par la maladie ou l’accident (CE, 3 mai 2006, précité). S’il est justifié, ce principe de remboursement des frais bénéficie également à l’agent radié des cadres à la suite de la contraction de la maladie ou de l’accident. Seules seront remboursées les dépenses véritablement entraînées par la maladie. L’employeur vérifie scrupuleusement l’utilité et le montant de ces dépenses dont la preuve doit être rapportée par le fonctionnaire. L’agent est également protégé en cas de rechute. L’employeur au service duquel il se trouvait au moment de l’apparition de la maladie, doit supporter les charges financières résultant de cette rechute, même si l’agent a changé d’employeur. c) Le régime des pensions Pendant longtemps, la règle dite du « forfait à pension » empêchait l’agent d’exercer une action tendant à obtenir une réparation complémentaire pour le préjudice subi. L’agent ne pouvait bénéficier que d’une allocation temporaire d’invalidité ou d’une rente viagère d’invalidité, qui ne prennent en compte que le préjudice physique. Ce principe jurisprudentiel était très critiqué pour son caractère injuste et dérogatoire au droit commun de la responsabilité administrative. Le Conseil d’État est, depuis, revenu sur cette jurisprudence restrictive (CE, 4 juillet 2003, Moya Caville, n° 211106). Désormais, le fonctionnaire atteint d’une maladie imputable a droit non seulement à la réparation forfaitaire des dommages corporels mais aussi à la réparation des préjudices esthétiques, moraux, d’agrément et résultant des souffrances subies, ainsi qu’à des indemnités complémentaires si la maladie imputable au service résulte d’une faute de l’administration. |
Face à la complexité du champ de la reconnaissance et de la réparation des risques professionnels, les informations disponibles sur les sites publics et les sites syndicaux ne sont pas suffisants. En particulier, il convient que les victimes soient toujours conscientes des conséquences du choix d’un des modes de réparation, lorsque sa demande peut exclure d’autres formes de prise en charge.
En complément ou en coordination avec les sites publics existants, le site Internet que le rapporteur appelle de ses vœux pourrait présenter les modes de reconnaissance et de réparation des risques professionnels, ainsi que les conséquences juridiques et pratiques pour ceux qui y auront recours.
Proposition n° 24 Améliorer l’information sur les modes de reconnaissance et de réparation des risques professionnels, pour les salariés du secteur privé et les agents publics concernés et leurs représentants.
3. Intégrer et prendre en charge le suivi psychologique prescrit à la suite d’un accident du travail ou d’une maladie professionnelle
Dans le système de prise en charge des victimes de burn out, la coordination entre professionnels de santé est aujourd’hui insuffisante, les champs sanitaires, sociaux et médico-sociaux étant particulièrement cloisonnés alors que devrait prévaloir une logique de parcours et d’échanges d’informations. Par ailleurs, les structures d’accès aux soins de santé mentale ne permettent pas d’assurer une prise en charge optimale, comme l’a souligné le rapport de la mission d’information relative à la psychiatrie (80).
Ainsi, il peut arriver qu’un psychiatre prescrive à une victime d’épuisement professionnel un suivi par un psychologue clinicien, exerçant en libéral ou au sein des centres médico-psychologiques (CMP) ou des centres médico-psycho-pédagogiques (CMPP). Cependant, ces prestations ne seront pas prises en charge par l’assurance maladie ou la branche AT-MP.
Depuis quelques années, des dispositifs dérogatoires ont été prévus par le législateur :
– l’article 63 de la loi n° 2015-1702 du 21 décembre 2015 de financement de la sécurité sociale pour 2016 a prévu la prise en charge du suivi psychologique des victimes et proches de victimes d’actes terroristes ;
– l’article 68 de la même loi a permis d’expérimenter la prise en charge et le suivi des « enfants de trois à huit ans chez lesquels le médecin traitant a décelé un risque d’obésité » ;
– l’article 68 de la loi n° 2016-1827 du 23 décembre 2016 de financement de la sécurité sociale pour 2017 a permis d’expérimenter la prise en charge et le suivi par des psychologues libéraux des jeunes pour lesquels une souffrance psychique a été diagnostiquée.
Dans la même perspective, il serait utile que les consultations de suivi psychologique prescrites aux victimes d’épuisement professionnel puissent être prises en charge par la branche AT-MP.
Proposition n° 25 Faire prendre en charge par la branche AT-MP le suivi par un psychologue clinicien, prescrit à la suite d’un accident du travail ou d’une maladie professionnelle.
4. Améliorer et accélérer le traitement des dossiers d’épuisement professionnel par les CRRMP
a. Les avancées du rapport du groupe de travail du COCT
Le rapporteur rappelle que les pathologies psychiques telles que l’épuisement professionnel peuvent être reconnues d’origine professionnelle lorsqu’il est établi par un comité régional de reconnaissance des maladies professionnelles (CRRMP) qu’elles sont directement et essentiellement causées par le travail habituel du salarié et qu’elles entraînent un taux d’IPP au moins égal à 25 %, ou le décès (81) . Le caractère professionnel d’un suicide ou d’une tentative de suicide peut aussi être reconnu sur le fondement de l’article L. 411-1 du code de la sécurité sociale. Le lien avec le travail est présumé si l’acte suicidaire est intervenu au temps et au lieu du travail, ou s’il fait suite à un sinistre professionnel – accident ou maladie – déjà reconnu et non encore guéri ou consolidé. Après enquête, les caisses de sécurité sociale peuvent également reconnaître le caractère professionnel de suicides (ou tentatives de suicide) intervenus en dehors des situations de présomption.
Dans le but d’améliorer la prise en charge ces pathologies, la commission spécialisée relative aux pathologies professionnelles du comité d’orientation des conditions de travail (COCT) a créé le 9 avril 2010 un groupe de travail sur le sujet. Ce groupe avait pour mandat :
– de réaliser une typologie descriptive des pathologies d’origine psychique susceptibles d’être examinées par les CRRMP ;
– de préciser, pour ces pathologies, les critères de stabilisation permettant de fixer un taux d’incapacité permanente et de définir le niveau de gravité à partir duquel il est possible de fixer un taux d’incapacité permanente prévisible au moins égal à 25 % ;
– de formuler des recommandations afin d’aider les CRRMP à apprécier le lien entre ces pathologies et l’activité professionnelle ;
– d’examiner d’autres voies d’amélioration de la prise en charge des pathologies psychiques liées à l’activité professionnelle.
Les conclusions du groupe de travail concernant les trois premiers points ont été réunies dans un rapport présenté devant la commission spécialisée relative aux pathologies professionnelles, le 3 mai 2012. Les recommandations aux CRRMP ont été intégrées au guide destiné aux membres des CRRMP.
Sur proposition du groupe du travail, une lettre ministérielle du 13 mars 2012 a demandé aux caisses de retenir une interprétation souple du quatrième alinéa de l’article L. 461-1 pour la prise en charge des pathologies psychiques. Il s’agit de fixer un taux d’incapacité « prévisible » à la date de la demande sans exiger que l’état de la victime soit stabilisé, afin d’ouvrir à un plus grand nombre de victimes la voie de la reconnaissance par les CRRMP et d’assurer le maintien des indemnités journalières jusqu’à la consolidation effective de la maladie. En suite de cette lettre, le nombre de reconnaissances du caractère professionnel de maladies psychiques est passé de moins d’une centaine (94 en 2011 et 90 en 2012) à 239 en 2013.
Les réflexions du groupe de travail ont conduit à l’adoption, le 19 mai 2014, d’une série de Recommandations sur les documents nécessaires pour l’évaluation du lien de causalité entre une affection psychique et les conditions de travail par les CRRMP. Ces recommandations ont été diffusées par la CNAMTS à son réseau le 12 juin 2014.
b. Les avancées apportées par la loi n° 2015-994 du 17 août 2015 et le décret n° 2016-756 du 7 juin 2016
L’article L. 461-1 du code de la sécurité sociale issu de la loi n° 2015-994 du 17 août 2015 précitée, dite « loi Rebsamen », prévoit dorénavant explicitement que « les pathologies psychiques peuvent être reconnues comme maladies d’origine professionnelle ». Les modalités spécifiques de traitement de ces dossiers devaient être fixées par voie réglementaire.
Le décret n° 2016-756 du 7 juin 2016 relatif à l’amélioration de la reconnaissance des pathologies psychiques comme maladie professionnelle et du fonctionnement des comités régionaux de reconnaissance des maladies professionnelles (CRRMP) apporte un certain nombre d’améliorations, sans pour autant régler la question de la reconnaissance pleine et entière. En effet :
– il renforce l’expertise médicale des comités en leur adjoignant en cas de besoin la compétence d’un professeur des universités – praticien hospitalier spécialisé en psychiatrie lorsque sont étudiés des cas d’affections psychiques ;
– afin de recentrer l’action des comités sur les cas complexes, comme ceux de burn out, il prévoit la possibilité d’examen simplifié par deux médecins au lieu de trois pour les cas simples ;
– enfin, il procède à des modifications d’instructions dans le but de faciliter la reconnaissance de l’ensemble des maladies professionnelles.
En revanche, il n’abaisse le taux plancher d’incapacité permanente partielle requis, qui reste fixé à 25 %.
c. La nécessité de prévoir des procédures pour faire face à une montée en puissance des demandes de reconnaissance
En 2015, les CRRMP ont été saisis d’environ 675 demandes de reconnaissance de maladies psychiques liées au travail, et ont donné un avis positif à 418 dossiers, soit environ un tiers de plus qu’en 2014 ; les risques psychosociaux représentent 40 % des dossiers de reconnaissance de maladie professionnelle hors tableau (82).
Les procédures suivies par les 26 CRRMP n’apparaissent pas en mesure de faire face à l’afflux des demandes : les représentants des CRRMP auditionnés par la mission d’information ont indiqué que le délai de traitement des dossiers de reconnaissance de maladie psychique est de 424 jours en Ile-de-France et de 240 jours en Midi-Pyrénées.
Il a été plusieurs fois rappelé à la mission que le trop faible nombre de médecins inspecteurs régionaux du travail est un goulot d’étranglement empêchant un fonctionnement en continu des CRRMP.
Par ailleurs, comme pour les procédures judiciaires, les CRRMP sont confrontés à la pénurie d’expertise médicale en psychiatrie, les professeurs des universités – praticiens hospitaliers pouvant être médecins-conseils refusant d’exercer ces missions par peur d’être mis en cause à la suite de décisions rendues sur la base de leur expertise.
Proposition n° 26 Renforcer la capacité du système actuel de traitement des demandes de reconnaissance de maladie professionnelle hors tableau, notamment en dédoublant les CRRMP les plus chargés et en augmentant les moyens mis à leur disposition.
Par ailleurs, des témoignages recueillis par votre rapporteur montrent que la procédure suivie par certains CRRMP n’est pas pleinement respectueuse des droits des salariés. En particulier, la procédure ne prévoit pas que soit tenu un débat contradictoire en présence d’un défenseur du salarié. Mais d’autres points nécessiteraient d’être revus : décisions rendues en l’absence de médecins inspecteurs du travail – dont certains refusent de siéger dans les CRRMP sans rémunération de leur prestation au même titre que le médecin-conseil ou le praticien hospitalier – ; dossiers mal orientés ; annulation de décision par le tribunal des affaires sociales non suivie d’effet par le CRRMP, etc.
Tout cela donne aux victimes le sentiment d’être perdues dans un maquis juridique. La procédure est notamment opaque en ce qui concerne les voies de recours dans le cas de figure où le médecin décide de ne pas transmettre le dossier au CRRMP au motif d’un taux d’IPP inférieur à 25 % ; le salarié ne connaît pas le motif réel de ce refus de transmission et ignore quelles sont les voies de recours contre cette décision qui fait grief.
Il est indispensable d’améliorer l’information des demandeurs et de renforcer la dimension contradictoire des procédures suivies devant les CRRMP.
Proposition n° 27 Améliorer la transparence et la dimension contradictoire de la procédure d’instruction des dossiers de reconnaissance de maladie professionnelle par les caisses primaires et les CRRMP.
*
* *
Lors de sa réunion du jeudi 9 février 2017, la mission d’information a adopté le présent rapport à l’unanimité.
*
* *
Proposition n° 1 Mettre en place un centre national de référence sur la santé psychique au travail chargé de développer la veille sanitaire, l’épidémiologie et la prévention.
Proposition n° 2 Confier au centre national de référence l’élaboration d’un questionnaire francophone, sur le modèle du Copenhagen Burnout Inventory, comme outil d’évaluation et de prévention destiné aux médecins de soins et aux médecins du travail.
Proposition n° 3 Renforcer le maillage du territoire par un réseau de consultations multidisciplinaires consacrées à la souffrance au travail, intégrant les consultations existantes, en lien avec le centre national de référence.
Proposition n° 4 Mettre en place un site Internet et une application associée s’adressant aux professionnels et au grand public destinés à faciliter la compréhension des maladies psychiques liées au travail et leur prise en charge, à trouver les coordonnées du service de santé au travail compétent et d’un centre de consultation.
Proposition n° 5 Permettre au médecin du travail d’attester des pathologies constatées chez les salariés, et notamment des cas de souffrance au travail, et du lien avéré avec leur activité professionnelle après une enquête clinique approfondie.
Proposition n° 6 Améliorer la rédaction des certificats de décès afin de mieux connaître la réalité des suicides pouvant être liés à une souffrance psychique au travail.
Proposition n° 7 Mettre en place un codage des arrêts de travail permettant d’avoir une vision quantitative et territoriale des pathologies psychiques liées à la souffrance au travail.
Proposition n° 8 Mettre en place sur le site Internet à créer des outils de prévention de l’épuisement professionnel lisibles et opérationnels, élaborés notamment par l’Agence nationale de santé publique (Santé publique France), l’Institut national de recherche et de sécurité et l’Agence nationale pour l’amélioration des conditions de travail.
Proposition n° 9 Élaborer des outils et un guide pratique d’évaluation des risques, comportant un ou plusieurs modèles-types de document unique.
Proposition n° 10 Permettre aux délégués du personnel et membres du CHSCT d’exercer leur droit d’alerte pour demander la mise en œuvre de la procédure d’évaluation des risques ou son actualisation.
Proposition n° 11 Intégrer la prévention des risques psychosociaux dans le champ « égalité professionnelle entre les femmes et les hommes et qualité de vie au travail » de la négociation annuelle obligatoire dans l’entreprise.
Proposition n° 12 Favoriser la mise en place d’un réseau de salariés, délégués du personnel et représentants de CHSCT, formés à la vigilance contre les risques psychosociaux.
Proposition n° 13 Prévoir que la négociation collective sur les conditions de vie au travail et la mise en œuvre du droit à la déconnexion puisse bénéficier de l’expertise du service de santé au travail.
Proposition n° 14 Rendre obligatoire l’avis du service de santé au travail compétent sur le projet d’accord d’entreprise ou de charte organisant l’exercice du droit à la déconnexion.
Proposition n° 15 Intégrer à la formation des futurs managers un module approfondi sur la connaissance et la prévention des risques psychosociaux et la prise en compte de la santé physique et mentale au travail dans la stratégie de l’entreprise.
Proposition n° 16 Prévoir dans chaque formation de futur manager un stage d’exécution de plusieurs semaines au sein de services opérationnels, de production ou d’accueil du public des organisations du type de celles qu’ils seront amenés à gérer ou à diriger.
Proposition n° 17 Établir un dispositif de certification des intervenants proposant des services d’évaluation, de conseil et de prévention des risques psychosociaux dans l’entreprise.
Proposition n° 18 Doter d’un statut de salarié protégé les infirmiers chargés de la surveillance de l’état de santé des salariés.
Proposition n° 19 Intégrer à la formation des médecins du travail, des collaborateurs médecins du travail, des infirmiers spécialisés en santé au travail, des intervenants en prévention des risques professionnels, des professionnels des ressources humaines et des relations sociales et des assistants de service social un module relatif à la détection, au traitement et à la prévention des risques psychosociaux.
Proposition n° 20 Améliorer la réinsertion professionnelle des victimes d’épuisement professionnel par la mise en place d’un accompagnement au retour au travail organisé autour d’une visite de pré-reprise repensée, et si nécessaire l’organisation de son reclassement au sein de l’entreprise.
Proposition n° 21 Expérimenter, pour une durée limitée, l’abaissement à 10 % ou la suppression du taux minimal d’incapacité professionnelle permanente nécessaire à la reconnaissance des pathologies psychiques comme maladies professionnelles.
Proposition n° 22 Une fois définis l’épuisement professionnel et les conditions dans lesquelles il peut être imputable à l’activité professionnelle, proposer l’élaboration du tableau de maladie professionnelle correspondant.
Proposition n° 23 Faire évaluer par la commission instituée par l’article L. 176-2 du code de la sécurité sociale le coût des pathologies psychiques liées au travail actuellement supporté par l’assurance maladie.
Proposition n° 24 Améliorer l’information sur les modes de reconnaissance et de réparation des risques professionnels, pour les salariés du secteur privé et les agents publics concernés et leurs représentants.
Proposition n° 25 Faire prendre en charge par la branche AT-MP le suivi par un psychologue clinicien, prescrit à la suite d’un accident du travail ou d’une maladie professionnelle.
Proposition n° 26 Renforcer la capacité du système actuel de traitement des demandes de reconnaissance de maladie professionnelle hors tableau, notamment en dédoublant les CRRMP les plus chargés et en augmentant les moyens mis à leur disposition.
Proposition n° 27 Améliorer la transparence et la dimension contradictoire de la procédure d’instruction des dossiers de reconnaissance de maladie professionnelle par les caisses primaires et les CRRMP.
Lors de sa réunion du 15 février 2017, la commission des affaires sociales examine le rapport d’information de M. Gérard Sebaoun relatif au syndrome d’épuisement professionnel (ou burn out).
M. Gérard Sebaoun, rapporteur de la mission d’information. En cette fin de législature, il me revient de vous rendre compte des travaux que nous avons menés sur l’épuisement professionnel, communément appelé burn out. Notre rapport ne prétend pas à l’exhaustivité, mais il permet de mieux cerner la réalité complexe de l’épuisement professionnel, dans une société en profonde mutation.
Alors que, depuis des décennies, la question cruciale de l’emploi et du chômage éclipse celle du travail, des chercheurs, des universitaires, des représentants d’institutions et d’organismes publics ou parapublics, des praticiens travaillent sur la question de l’épuisement professionnel et n’ont jamais cessé d’étudier le travail et ses transformations.
Dans le cadre de la mission, nous les avons entendus lors de trente-cinq auditions, dont douze tables rondes ou auditions conjointes. Ce sont, au total, une centaine d’interlocuteurs représentatifs que nous avons rencontrés ; leur liste figure en annexe au rapport.
Les bouleversements du monde ont entraîné des changements profonds dans le quotidien de nos concitoyens. La mondialisation des échanges n’est ni heureuse, ni porteuse de tous les maux ; c’est une réalité, comme le sont la robotisation, la tertiarisation de l’économie, la numérisation et les nouveaux modes de communication, l’apparition de nouvelles méthodes d’organisation du travail, l’intensification de celui-ci et la généralisation de nouvelles méthodes de management.
Cette conversion de l’économie et des modes de production ne relève pas, dans l’immense majorité des cas, d’un choix des travailleurs, qu’ils exercent dans le secteur privé ou au sein de l’une des trois fonctions publiques, ou bien qu’ils soient indépendants, comme les exploitants agricoles.
La souffrance psychique au travail est, dans notre pays, une réalité grandissante qui ne s’est pas substituée à la pénibilité physique. Celle-ci est aujourd’hui mieux prise en compte, alors que nous avons des difficultés à prévenir la souffrance psychique.
Rappelons une évidence, celle de la responsabilité de l’employeur, quel qu’il soit, de la très petite entreprise à la multinationale, prévue par l’article L. 4121-1 du code du travail : « L’employeur prend les mesures nécessaires pour assurer la sécurité et protéger la santé physique et mentale des travailleurs. ». L’employeur a également l’obligation d’évaluer les risques physiques et psychiques au travers du document unique d’évaluation des risques (DUER), un préalable nécessaire à la mise en œuvre des actions de prévention.
Nous avons été conduits à nous interroger sur l’effacement progressif et généralisé de la frontière entre vie professionnelle et vie personnelle, qui est facilité notamment par les nouveaux outils de communication.
Nous avons ordonné le rapport en six grands chapitres, qui sont autant de questions, et vingt-sept propositions – de portée inégale – sur lesquelles je reviendrai.
Le premier chapitre vise à délimiter le champ de l’épuisement professionnel qui, à ce stade, est un syndrome et non une maladie.
Nous avons besoin d’approfondir et de stabiliser nos connaissances sur ce vaste champ, ce qui justifie la proposition n° 1, qui figure à la page 26 du rapport. Celle-ci appelle à la création d’un centre national de référence consacré à la santé psychique au travail, comme il en existe dans d’autres domaines, tels que les maladies infectieuses. Ce centre pourrait être rattaché à Santé publique France.
Le deuxième chapitre affirme la réalité du syndrome d’épuisement professionnel dans le monde du travail en revenant sur les chiffrages disponibles.
L’Institut de veille sanitaire (InVS) a évalué à 30 000 le nombre des personnes directement touchées en France, dans une étude portant sur les salariés actifs entre 2007 et 2012. Ce nombre serait d’environ 100 000 selon un rapport de l’Académie de médecine publié en 2016.
En 2014, les médias avaient popularisé le nombre de 3 millions, mais il y avait eu un amalgame. Cette estimation était extraite d’une étude qui cherchait à évaluer le risque de burn out, et non le nombre de personnes qui en étaient effectivement atteintes.
Ces chiffres sont à mettre en regard avec le nombre très limité de cas de maladies psychiques reconnus comme maladies professionnelles par la voie complémentaire hors tableau, soit 223 en 2013, 315 en 2014 et 418 en 2015, très majoritairement des dépressions. Nous sommes donc très loin des quelques dizaines de milliers de cas que j’évoquais.
Je rappelle que les maladies professionnelles sont les affections causées directement et essentiellement par l’activité professionnelle. Compte tenu des verrous normatifs actuels, il est difficile aux travailleurs affectés par une pathologie non inscrite à un tableau d’établir le lien direct et essentiel exigé par les textes entre leur travail et cette pathologie et d’obtenir en conséquence sa reconnaissance comme maladie professionnelle.
Le troisième chapitre constate que les réponses à la réalité du syndrome d’épuisement professionnel sont à tout le moins insuffisantes, voire inadéquates.
Nous proposons de mettre en place des outils pour améliorer le dépistage et la prise en charge rapide des victimes de burn out avec l’élaboration d’un nouveau questionnaire francophone au service des médecins, car les questionnaires sont aujourd’hui rédigés en anglais, que ce soit le Maslach Burnout Inventory (MBI) ou le Copenhagen Burnout Inventory (CBI) danois – qui nous semble être l’outil le plus pertinent aujourd’hui.
Nous abordons également le casse-tête des certificats remplis par les médecins, face à des travailleurs fragilisés, devenus patients, qui établissent un lien entre l’état de santé et le travail. L’attestation de ce lien, et ainsi la mise en cause de l’activité professionnelle, ont conduit environ 200 médecins à être poursuivis devant les juridictions ordinales. Nous proposons de reconnaître que les médecins du travail sont en capacité de faire le lien entre la souffrance constatée et le travail et n’ont pas à être déférés devant les juridictions ordinales pour cela.
Le quatrième chapitre traduit une évidence : il faut être capable de reconnaître la réalité du syndrome d’épuisement professionnel avant d’envisager la réparation de ses effets.
C’est un appel à un changement radical de la vision de la santé au travail, et de la santé psychique en particulier, qui doit devenir un élément clé de la stratégie des entreprises. Le troisième plan « santé au travail » 2016-2020, élaboré et adopté par l’ensemble des partenaires sociaux, va dans ce sens, en insistant sur la prévention, notamment des risques psychosociaux, avec une action spécifique sur le burn out. Les travaux initiés par la branche accidents du travail-maladies professionnelles vont dans ce sens. Ce quatrième chapitre concentre quinze de nos vingt-sept propositions. Je vais citer les thématiques les plus importantes visées par ces propositions.
Je commencerai par le codage des arrêts de travail et leur analyse, une fois anonymisés, pour mieux quantifier et territorialiser les pathologies psychiques.
Nous proposons aussi d’élaborer des modèles types de document unique d’évaluation des risques. Aujourd’hui, le document unique est à la main de l’entreprise et doit être fait sur mesure, ce qui est logique. Mais, en réalité, la moitié des entreprises, voire plus, ne réalisent pas leur document unique. Fournir des modèles types à l’ensemble des entrepreneurs les aiderait à satisfaire à leurs obligations.
Nous préconisons d’étendre le droit d’alerte des délégués du personnel et des membres élus du comité d’hygiène, de sécurité et des conditions de travail (CHSCT) à l’obligation de réaliser ou d’actualiser le document unique.
Nous suggérons d’inscrire la prévention des risques psychosociaux (RPS) dans le champ des négociations obligatoires annuelles au sein du bloc existant « Égalité professionnelle entre les femmes et les hommes et qualité de vie au travail » et d’intégrer les acteurs de la santé au travail dans l’élaboration des futurs accords collectifs ou chartes organisant le droit à la déconnexion.
Nos propositions visent également à l’amélioration de la formation des futurs managers dès les bancs de leur école ou de l’université, avec une obligation de stages « ouvriers », notamment pour celles et ceux qui sont appelés à diriger des services opérationnels. Il convient aussi d’améliorer la formation de tous les acteurs susceptibles d’intervenir aux différentes étapes, de la prévention des risques psychosociaux à la prise en charge des victimes d’épuisement professionnel.
Enfin, nous proposons de rendre obligatoire la certification des intervenants en entreprise dans le champ des RPS et de réformer le processus de réinsertion professionnelle des travailleurs atteints de burn out, qui est actuellement déficient car il n’offre que de très faibles perspectives de retour à l’emploi.
Dans les chapitres V et VI, nous abordons la question de l’inscription du burn out dans un tableau de maladie professionnelle, avant de terminer sur son coût économique et social.
S’agissant de la perspective d’élaboration d’un tableau, nous proposons de procéder par étapes. En effet, les difficultés sont connues : la question de la définition, d’abord, abordée dans le premier chapitre, et le cadenas réglementaire exigeant un taux d’incapacité permanente partielle (IPP) minimal de 25 %, qui limite considérablement le nombre de dossiers éligibles. Lorsque les dossiers sont acceptés, un sur deux fait ensuite l’objet d’une reconnaissance.
La majorité des personnes qualifiées auditionnées par la mission ont fait état des difficultés à construire un tableau de maladie professionnelle. Il est nécessaire de remplir trois colonnes, ce qui n’est pas simple lorsqu’on parle de pathologies psychiques. L’examen des demandes de reconnaissance de pathologies relevant du burn out qui ont été acceptées par le comité régional de reconnaissance des maladies professionnelles (CRRMP) d’Île-de-France fait apparaître qu’elles concernent quatre-vingt-quinze professions distinctes.
Nous proposons donc d’expérimenter l’abaissement à 10 % du taux d’incapacité permanente partielle nécessaire à la reconnaissance d’une maladie professionnelle, voire de supprimer ce seuil, afin d’augmenter le nombre de dossiers éligibles. Selon les estimations du docteur Jeantet, qui dirige la branche accidents du travail – maladies professionnelles (AT-MP), la suppression du seuil conduirait à augmenter considérablement le nombre des dossiers de demande de reconnaissance éligibles et le délai moyen d’examen par les CRRMP. En faisant la proposition d’abaisser le taux d’IPP, nous sommes conscients du risque réel de surcharge des CRRMP, d’où notre proposition de renforcer dès maintenant leurs moyens, notamment en dédoublant les comités les plus chargés.
Par ailleurs, nous avons retenu la suggestion visant à renforcer la dimension contradictoire de la procédure d’instruction des dossiers par les caisses et les CRRMP.
Quant au coût économique et social du burn out, qui fait l’objet du chapitre VI, il est certainement considérable, même s’il peine à être quantifié faute d’une définition opérante pour le syndrome.
Une étude très ancienne avait estimé que le coût du stress au travail était compris entre 2 et 3 milliards d’euros pour l’année 2007. Une autre étude, issue de la Commission européenne, avançait un montant de 20 milliards d’euros pour l’Union européenne à quinze et pour l’année 2002. En 2009, le rapport de l’Agence européenne pour la sécurité et la santé au travail estimait que 50 à 60 % des journées de travail perdues dans l’Union européenne avaient un lien avec le stress au travail.
Ayons toujours à l’esprit le coût économique et social astronomique de l’ensemble des maladies mentales en France, quelle que soit leur origine. Il a été évalué par la Cour des comptes à 107 milliards d’euros dans son rapport de 2011, et à 109 milliards d’euros dans une autre étude de 2012.
Nous proposons que la commission instituée par l’article L. 176-2 du code de la sécurité sociale évalue le coût des maladies psychiques liées au travail, coût actuellement supporté par l’assurance maladie. Le législateur décidera si ce coût doit être répercuté vers la branche AT-MP.
Nous souhaitons également la prise en charge par la branche AT-MP du suivi psychologique à la suite d’un accident du travail ou d’une maladie professionnelle dès lors qu’il aura été prescrit, dans le droit-fil de prises en charge expérimentales ou dérogatoires du suivi psychologique par un psychologue clinicien par l’assurance maladie.
M. Yves Censi, président de la mission d’information. Nous avons mené plus d’une centaine d’auditions qui constituent aujourd’hui un matériau précieux au regard des actions qu’il nous faudra mener pour lutter contre le syndrome d’épuisement professionnel.
Gérard Sebaoun a fait une excellente présentation du rapport. C’était une gageure que de dresser l’état des lieux et de présenter en si peu de temps nos propositions, dont nous avons pu constater, lors de notre dernière réunion, qu’elles faisaient l’objet d’un consensus.
Nous avons commencé nos travaux sans aucun a priori. Je ne suis pas sûr que la traduction des termes « épuisement professionnel » par burn out soit parfaite. On nous reproche souvent d’utiliser trop d’anglicismes. Mais il faut rester très ouvert pour respecter la multidimensionnalité du burn out.
Une chose est certaine : il s’agit d’un phénomène sociétal incontestable et d’un sujet de société majeur. Si tout le monde en parle – journaux, entreprises, salariés –, c’est que ce phénomène, qui touche à la souffrance au travail, s’est accéléré et propagé, au point de devenir une caractéristique de nos sociétés contemporaines. Ce phénomène, dont le coût humain et financier pour la société est considérable, fait partie d’un sujet plus général, celui de la santé mentale au travail.
Nous nous sommes d’abord heurtés à un problème de définition. Nous sommes allés jusqu’à demander, notamment à l’Académie nationale de médecine, puisqu’il s’agit d’un problème de psychopathologie, si le burn out existait. Certes, il n’en existe pas de définition dans les tableaux nosographiques internationaux, comme le Diagnostic and Statistical Manual of Mental Disorders (DSM) de l’American Psychiatric Association (APA), ou la Classification internationale des maladies (CIM) de l’Organisation mondiale de la santé (OMS), mais chacun s’accorde à dire que ce n’est pas parce qu’il n’existe pas de définition médicale communément reconnue que le phénomène n’existe pas.
Pour ce qui nous concerne, nous avons tenu compte de l’aspect multidimensionnel du burn out. Sa définition touche à la fois au champ médical et au champ juridique. Le burn out résulte d’une interaction entre la vie professionnelle et la vie personnelle et familiale. Mais même s’il est exclusivement lié à une très forte pression dans la vie professionnelle, il influe obligatoirement sur la vie personnelle et psychique. C’est ce qui rend ce phénomène si complexe.
Il ne faut pas confondre le burn out avec d’autres troubles psychopathologiques bien connus. L’absence de définition précise du burn out fait qu’on utilise ce terme pour désigner d’autres pathologies. Je pense au surmenage, à l’anxiété, à la dépression. Le rapporteur a également parlé du stress et des conduites suicidaires. Il faudra être très précis pour mettre en application les propositions de ce rapport. S’agissant de la reconnaissance du burn out, il faudra faire preuve d’une grande vigilance.
Nous avons tenté de faire apparaître la multidimensionnalité du phénomène. Les auditions ont permis d’évoquer les dimensions scientifique, médicale, psychopathologique, mais aussi managériale et organisationnelle du burn out, sans oublier la dimension juridique. Mais est-il possible de légiférer sur un phénomène qui n’a pas encore trouvé de définition médicale ? D’où l’importance du travail qui nous attend.
Le rapporteur a également évoqué les dimensions sociale, politique, budgétaire et financière du burn out, avec toutes leurs conséquences en matière de gestion publique et de protection sociale. Pour terminer, j’insiste sur la dimension associative, comme dans tout processus qui produit des victimes.
Il est nécessaire de mettre en œuvre les dispositions que nous proposons, car il existe incontestablement un immense besoin de reconnaissance individuelle et sociale. Personnellement, je me félicite que cette mission se soit déroulée hors de tout combat politique et idéologique. Le consensus qui existe sur ce sujet est à la mesure de l’importance de l’enjeu.
Mme Martine Carrillon-Couvreur, présidente. En vous écoutant, monsieur le président, monsieur le rapporteur, je voudrais faire le lien, dont vous considérerez peut-être qu’il n’est pas d’actualité, avec la situation des personnes présentant une pathologie psychique que l’on appelle plus communément « handicapées psychiques ».
Nous savons que cette question est, elle aussi, centrale et qu’elle concerne aujourd’hui beaucoup de personnes qui peuvent ressentir une souffrance psychique dans le cadre de leur travail, avec toutes les conséquences que cela peut entraîner. Avez-vous pu faire le lien avec cette problématique ? Avez-vous pu entendre des représentants d’associations qui interviennent dans ce domaine ?
Je voudrais également souligner l’intérêt de vos propositions en matière de formation. On ne peut pas avancer sur ces sujets si on ne prend pas le temps d’accompagner et de mieux former. C’est ce que vous proposez pour les managers et les médecins du travail. Certes, il sera nécessaire de définir plus précisément ce qu’est le burn out, mais on voit bien, même si les chiffres ne sont pas reconnus officiellement aujourd’hui, que ce phénomène concerne énormément de monde.
Le deuxième point que je voudrais évoquer concerne le maintien dans l’emploi et l’accompagnement au retour à l’emploi. Ce sujet est évoqué très régulièrement lorsqu’il y a une interruption ou une rupture dans le parcours professionnel. Je dois dire que les chiffres ne sont pas très bons. Le maintien dans l’emploi en cas d’inaptitude et l’accompagnement au retour à l’emploi sont des problèmes dont il faut prendre toute la mesure. C’est l’objectif de votre proposition n° 20.
Enfin, j’aimerais savoir comment vous êtes arrivés à la proposition n° 12, qui vise à favoriser la mise en place d’un réseau de salariés, délégués du personnel et représentants du CHSCT, formés à la vigilance contre les risques psychosociaux. Cela pose à nouveau – entre autres – la question des missions du CHSCT, dont nous avons récemment débattu à l’occasion d’autres textes.
M. Michel Issindou. Votre rapport s’adresse tous ceux qui s’intéressent aux conditions de travail, à la santé au travail et au burn out, qu’on appelait plus communément, dans ma jeunesse, le surmenage, et qui pouvait entraîner des pathologies très connues, comme l’infarctus. Vous avez pris en compte le changement des conditions de travail, qui visent à toujours plus de productivité dans un monde économique toujours plus dur, et qui peuvent aboutir au burn out.
J’avais entendu dire, lors d’un débat, qu’il y avait potentiellement 3 millions de personnes atteintes de burn out ; c’est un nombre considérable par rapport aux 25 millions de travailleurs que compte notre pays. Le nombre de 30 000, que vous indiquez aujourd’hui, monsieur le rapporteur, me rassure un peu, même s’il reste important.
Il est très difficile pour quiconque de séparer vie professionnelle et vie privée, car si la pression au travail peut conduire au burn out, le mal-être que l’on ressent dans son travail peut être généré par d’autres facteurs relevant de la vie personnelle.
Vous l’avez dit, le burn out est un syndrome et non une maladie, ce qui complique les choses. Mais – c’est tout l’intérêt de la mission d’information – vous avez essayé d’en donner une définition.
Toutes vos propositions sont pertinentes, mais je voudrais insister sur la prévention. Dans un monde idéal, le burn out ne devrait pas exister. Il serait utopique de dire que travailler devrait toujours être un bonheur, mais on devrait pouvoir aller au travail sans difficulté majeure. C’est ce à quoi il nous faut œuvrer. Si l’on arrive à des situations de burn out dans l’entreprise, cela prouve qu’il y a des choses qui ne vont pas. Cela peut provenir du management ou d’une demande de productivité bien supérieure à ce qu’elle devrait être. Nous avons commencé à traiter ce problème avec le droit à la déconnexion.
Je suis très sensible à l’objectif de votre proposition n° 15. On est, en effet, souvent propulsé au poste de manager sans avoir véritablement appris ce que c’est que diriger ou encadrer des salariés. Il est essentiel de démontrer qu’à partir d’un bon management, on peut arriver à travailler sereinement, dans des conditions tout à fait acceptables.
Les médecins du travail s’intéressent depuis longtemps au burn out. Ils s’occupent essentiellement des risques psychosociaux et des troubles musculo-squelettiques (TMS), qui représentent à eux seuls 80 % des consultations.
Les équipes pluridisciplinaires de médecine du travail ont recruté des psychologues pour détecter, au-delà des souffrances physiques liées au travail, les souffrances psychiques qu’il peut entraîner. Il est donc important de créer une relation de confiance entre le médecin du travail et le salarié. Quand on est mal dans son travail, on devrait pouvoir consulter en toute confiance le médecin du travail pour améliorer la situation. Cela passe par le CHSCT, les délégués du personnel, les syndicats et tous ceux qui peuvent donner l’alerte.
La présidente nous a dit combien elle était attachée au maintien dans l’emploi et au retour à l’emploi des personnes concernées. Quand on sort de l’emploi, il est en effet très difficile d’y retourner. Là encore, c’est un sujet majeur sur lequel nous devons travailler.
Ce rapport pose de véritables questions auxquelles il faudra répondre. J’espère que nos successeurs, quels qu’ils soient, s’en empareront, car il serait dommage d’en rester là. Vous avez posé notamment une question importante : le basculement de la prise en charge de la branche maladie à la branche AT-MP si le burn out était reconnu comme maladie professionnelle. Il faut être conscient que cette reconnaissance aura des conséquences budgétaires.
M. Yves Censi. Nous avons un important travail – je parle cette fois en tant que représentant du groupe Les Républicains – à effectuer sur la question de la santé mentale des travailleurs. Nous devons trouver une définition juridique, comme cela a été fait par exemple pour le harcèlement moral, sans oublier que l’employeur est soumis à une obligation de résultat.
Ensuite, j’insiste sur la question des conditions de travail et de la santé mentale au travail. J’ai l’impression qu’elle a été quelque peu éclipsée par la question obsessionnelle de l’emploi et du chômage. Cette mission d’information sur le burn out permet d’aborder la dimension de la santé mentale au travail, qui est probablement l’une des premières causes d’arrêts de travail et dont le coût est très élevé.
Les tableaux de maladies professionnelles sont un élément important en matière de reconnaissance. J’insiste sur le fait que la mission d’information n’a pas recommandé en l’état d’introduire le burn out dans ces tableaux. On peut considérer qu’il s’agit d’une très grande prudence, mais je crois que c’est surtout la preuve d’une très grande sagesse puisque la mission n’a pas écarté la possibilité d’une évolution.
Quant à la responsabilité de la branche AT-MP, sujet extrêmement sensible sur lequel les partenaires sociaux n’ont pas trouvé d’accord, la question de fond est la suivante : est-il possible de responsabiliser les employeurs si le responsable n’est pas le payeur ? Il y a une proposition d’expérimentation, mais celle-ci ne sera effective qu’après avoir travaillé à la définition du phénomène et à son encadrement.
Enfin, je voudrais signaler la dimension particulière du rôle des psychologues cliniciens dont les compétences sont aujourd’hui, selon moi, sous-utilisées.
M. Arnaud Richard. Je tiens à saluer la qualité du travail et l’engagement de Gérard Sebaoun et d’Yves Censi. Depuis juin 2016, notre mission d’information a consacré à cette question complexe, qui est régulièrement évoquée dans notre assemblée, 54 heures de travaux et organisé 37 auditions, auxquelles j’ai souvent eu l’occasion de participer. Je dois dire que c’était passionnant.
Le mérite premier de la mission est de faire un état des lieux approfondi – comme nous avons essayé de le faire avec Jean-Marc Germain sur le paritarisme – et de préconiser plusieurs mesures pour améliorer la santé au travail, entendue au sens large. De fait, le mal-être au travail est un vrai enjeu de société, qui mérite mieux qu’une réponse improvisée ou simpliste.
S’il est très difficile d’évaluer avec précision le nombre de personnes concernées par l’épuisement professionnel, il est évident que de plus en plus de salariés sont en proie au phénomène du burn out, souvent synonyme d’angoisse permanente, causée par l’accumulation de stress.
Plusieurs raisons font que l’épuisement professionnel doit être appréhendé par notre assemblée.
D’abord, parce que l’actualité fait régulièrement état de désastres humains causés par le burn out, que ce soit dans l’entreprise, notamment dans les PME et TPE, dans le monde agricole ou dans le milieu médical. Nous ne pouvons ignorer l’appel à l’aide de toutes ces professions.
Ensuite, parce que ce syndrome engendre une dépense importante pour l’assurance maladie. En effet, le traitement de la souffrance psychique au travail est pris en charge par l’assurance maladie, comme toute autre maladie psychique. À ce titre, je rappelle que depuis 2012, l’assurance maladie a assoupli les procédures de reconnaissance afin de mieux prendre en charge ces risques.
Enfin, parce que le burn out entraîne également un coût pour l’entreprise, même si celui-ci est souvent diffus : perte de savoir-faire ; désorganisation ; remplacement difficile des hommes et des femmes qui sont touchés ; pression à l’augmentation des cotisations sociales ; dégradation de l’image et de l’attractivité de l’entreprise – vous avez sûrement des exemples en tête.
Le chemin vers la reconnaissance du burn out est encore long, et il fera certainement l’objet de débats dans les prochains mois et les prochaines législatures. En attendant, je tenais à vous dire, au nom du groupe Union des démocrates et indépendants (UDI), que les propositions que vous formulez en faveur de l’accueil et de la prise en charge des personnes souffrant dans le cadre de leur activité professionnelle nous semblent aller dans le bon sens. De la même façon, nous approuvons vos réflexions, notamment celle relative au droit à la déconnexion – que nous pourrions d’ailleurs prendre pour nous. Si les nouvelles technologies de l’information et de la communication augmentent souvent l’efficacité du travail, elles s’accompagnent d’une surcharge d’informations, qui peut se retourner contre le salarié, voire le conduire à l’épuisement professionnel.
Madame la présidente, je suis convaincu que ce rapport d’information sera très important pour les hommes et les femmes victimes du syndrome d’épuisement professionnel, et utile à la représentation nationale dans la prochaine législature.
Mme Dominique Orliac. Je voudrais moi aussi saluer le travail de nos collègues, Gérard Sebaoun et Yves Censi.
Je rappelle que plusieurs amendements visant à reconnaître le syndrome d’épuisement professionnel avaient été repoussés lors de l’examen du projet de loi relatif au dialogue social et à l’emploi et de l’examen du projet de loi relatif au travail, à la modernisation du dialogue social et à la sécurisation des parcours professionnels. Nous ne pouvons donc que nous féliciter que le bureau de notre commission ait décidé de créer une mission d’information sur le sujet.
Comme vous l’avez observé à juste titre, monsieur Sebaoun, le sujet est complexe et ses dimensions multiples : à la fois médicales, économiques, sociales et juridiques. L’épuisement professionnel reste aujourd’hui encore mal identifié, ou du moins mal défini. L’OMS n’en a d’ailleurs pas encore donné de définition officielle.
Le groupe Radical, républicain, démocrate et progressiste (RRDP) approuve donc votre première proposition, qui consiste à mettre en place un centre national de référence consacré à la santé psychique au travail. Je tiens par ailleurs à souligner la qualité de vos recherches relatives à l’épuisement professionnel chez les personnels soignants, notamment les infirmières et les infirmiers.
En octobre 2016, une étude émanant du centre hospitalier universitaire (CHU) de Rouen rapportait que les différentes études épidémiologiques menées sur l’épuisement professionnel des médecins permettaient d’estimer que 43 % des médecins en Europe étaient atteints d’épuisement professionnel sévère, et que cette proportion était de 46 % au Royaume-Uni, de 40 % en région parisienne, de 50 % en Italie et en Bulgarie, de 45 % en Pologne. On y mentionnait également que ces taux étaient identiques chez les hospitaliers et les libéraux ainsi que les femmes et les hommes, mais que les spécialistes y étaient plus sujets, notamment les urgentistes, les obstétriciens, ou encore les chirurgiens.
Par ailleurs, après les drames qui sont survenus dans le monde médical ces derniers temps, le président de l’Ordre national des médecins, M. Patrick Bouet, a soulevé à nouveau ce problème. De votre côté, vous avez auditionné l’Ordre. C’est pourquoi, monsieur le rapporteur, nous saluons votre proposition n° 2 visant à confier au futur centre national de référence l’élaboration d’un questionnaire francophone comme outil d’évaluation et de prévention destiné aux médecins de soins et aux médecins du travail.
Parmi vos vingt-sept recommandations, j’approuve particulièrement la proposition n° 10 qui vise à « permettre aux délégués du personnel et membres du CHSCT d’exercer leur droit d’alerte pour demander la mise en œuvre de la procédure d’évaluation des risques ou son actualisation ». Il en est de même de la proposition n° 19, qui vise à « intégrer à la formation des médecins du travail, des collaborateurs médecins du travail, des infirmiers spécialisés en santé au travail, des intervenants en prévention des risques professionnels, des professionnels des ressources humaines et des relations sociales, et des assistants de service social, un module relatif à la détection, au traitement et à la prévention des risques psycho-sociaux ».
Je vous félicite donc pour ce travail qui amorce une réflexion ultérieure, réflexion qui sera certainement longue, mais qui, j’en suis persuadée, aboutira.
Mme Jacqueline Fraysse. Madame la présidente, je commencerai par saluer très sincèrement ce travail qui traite d’une question d’actualité, douloureuse et délicate. En effet, le burn out est un syndrome complexe, difficile à définir pour les législateurs que nous sommes. D’ailleurs, parmi les vingt-sept propositions avancées dans le rapport, plusieurs visent à faire progresser la connaissance des facteurs de risques et des manifestations de la souffrance au travail : mise en place d’un centre national de référence sur la santé psychique au travail, chargé de la veille sanitaire, de l’épidémiologie et de la prévention, ce qui est très important ; maillage du territoire par un réseau de consultation multidisciplinaire, consacré à la souffrance au travail ; mise en place d’un réseau de salariés délégués du personnel et représentants au CHSCT, formés à la vigilance contre les risques psychosociaux.
Je saluerai certaines autres propositions novatrices, plus audacieuses dans la mesure où elles envisagent de nouveaux droits pour les salariés : la proposition n° 10, qui vise à « permettre aux délégués du personnel et membres des CHSCT d’exercer leur droit d’alerte » ; la proposition n° 18, qui vise à « doter d’un statut de salarié protégé les infirmiers chargés de la surveillance de l’état de santé des salariés » ; ou encore la proposition n° 25, qui vise à « faire prendre en charge par la branche AT-MP le suivi, par un psychologue clinicien prescrit à la suite d’un accident du travail ou d’une maladie professionnelle ». Et je n’oublierai pas de signaler les propositions qui concernent la formation – dont la proposition n° 19 – qui sont très intéressantes.
Cependant, comme l’a très bien souligné Michel Issindou, il faut noter que ce syndrome ne devrait pas exister. Il faudrait peut-être donc commencer par respecter les temps de repos des salariés ainsi que leur vie sociale. De ce point de vue, je regrette que plusieurs textes de loi adoptés au cours de cette législature, non seulement ne permettent pas des avancées dans ces domaines, mais encore constituent des reculs.
Je pense à la loi Macron, avec l’élargissement du travail du dimanche et du travail de nuit, et avec l’instauration – je dirai même « l’invention » – du travail « en soirée ». Je passe sur les angoisses que peuvent provoquer de telles contraintes pour une femme qui a des enfants et qui rentre chez elle à 21 heures…
Je pense aussi à la loi Rebsamen qui, entre autres, a réduit les prérogatives des CHSCT.
Quant à la loi El Khomri… je n’en dirai rien. (Sourires.)
En conclusion, ce rapport constitue une réflexion des plus sérieuses sur un vrai sujet. Mais quand et par qui ces préconisations seront-elles concrétisées ? On peut s’interroger, quand on sait que ce phénomène est apparu dans les années 1970 et qu’il s’aggrave, pouvant conduire à des morts et à des suicides.
Quoi qu’il arrive, il est nécessaire et urgent de s’en occuper. Et quoi qu’il arrive, ce travail ne pourra qu’être utile dans l’avenir, au-delà de nos différentes sensibilités politiques.
M. Arnaud Viala. Je tiens à remercier de leur travail le rapporteur ainsi que mon collègue aveyronnais Yves Censi, qui a consacré beaucoup de temps et d’énergie à cette mission.
Je retrouve dans ce rapport certains des éléments abordés dans celui que j’ai élaboré sur la branche AT-MP pour le projet de loi de financement de la sécurité sociale (PLFSS) pour 2017. J’avais reçu les mêmes institutions et les mêmes personnes que vous, et largement évoqué la souffrance psychologique au travail et sa prise en charge – ou pas…
Dans la majorité des cas, la branche AT-MP ne la prend pas en charge, pour deux raisons. La première, sur laquelle vous êtes largement revenus, tient à l’absence de définition claire du périmètre de ce qui peut être considéré comme une maladie psychologique liée à l’exercice professionnel. La seconde tient à l’état actuel de la branche AT-MP, où la sous-déclaration, qui est manifeste, a eu pour conséquence le transfert, que je considère comme regrettable, de l’excédent de la branche AT-MP sur la branche maladie, sans que l’on ait cherché à améliorer les conditions d’exercice de la branche AT-MP.
Bien sûr, je souscris à votre analyse et à vos propositions. Mais je voudrais vous interroger sur vos recommandations en matière de prévention. Selon moi, l’épuisement professionnel et le burn out nécessitent une prise en charge très large, qui dépasse la seule dimension professionnelle.
Mme Kheira Bouziane-Laroussi. À mon tour de saluer le travail de notre rapporteur.
Ce rapport aura sans nul doute le mérite de lever le voile sur le burn out et constituera une source précieuse d’informations pour de futurs travaux.
Il souligne à juste titre la difficulté d’apporter des réponses définitives, mais aussi la nécessité de favoriser des études plus approfondies pour mieux apprécier, qualifier et quantifier la prévalence de ce syndrome. Souvent considéré comme une « maladie honteuse » dans notre société de la performance, celui-ci s’accompagne de difficultés sociales, familiales qui fragilisent encore davantage celui qui en est victime.
Je tiens à souligner l’importance des réflexions qui, dans ce rapport, portent sur la formation et le rôle des managers, la prévention et la détection du burn out par ceux qui sont en contact régulier avec les salariés. Encore faut-il qu’ils soient sensibilisés au problème.
Par ailleurs, je remarque que le médecin du travail a un rôle à jouer dans la prévention et la détection du burn out. Vous-même, monsieur le rapporteur, avez souligné le rôle de ces professionnels, tout en déplorant leur raréfaction dans les entreprises.
J’ai deux questions à ce propos. Comment mieux articuler l’intervention des médecins du travail avec les autres membres des équipes pluridisciplinaires ? Comment faire évoluer leur pratique, voire leur formation, pour mieux prendre en compte ce syndrome et le détecter avec efficacité ?
M. Gilles Lurton. Madame la présidente, je m’associe aux remerciements et aux félicitations qui ont été adressées au rapporteur et à notre collègue Yves Censi pour le travail qu’ils ont accompli et qui aborde, me semble-t-il, toutes les problématiques inhérentes au syndrome du burn out, sa reconnaissance, ses causes et ses conséquences, sa prise en charge et sa prévention. Mais j’ai le sentiment – un peu comme avec le travail que nous avons fait il y a quelques semaines sur la fibromyalgie – que l’on approche le problème sans pour autant apporter de solutions concrètes à ce qui constitue une véritable maladie.
Monsieur Sebaoun, un point a tout particulièrement attiré mon attention dans ce rapport, à savoir l’épuisement professionnel chez les personnels soignants, dont vous n’avez pas beaucoup parlé dans votre présentation. Je pense notamment aux infirmières et infirmiers des hôpitaux publics et aux médecins, dont les horaires ne respectent pas la durée légale du travail et dont la charge peut se trouver amplifiée par les épidémies – comme celle de la grippe, récemment. Je pense que l’on sous-estime le malaise de ces professions, et la nécessité d’y répondre en toute urgence.
Mme Fraysse a dit qu’il faudrait commencer par respecter les temps de repos des salariés. Je trouve que, dans ce domaine, nous n’y sommes plus du tout et que nous devrons trouver des solutions.
Enfin, j’approuve la proposition n° 15 visant à « intégrer à la formation des futurs managers un module approfondi sur la connaissance et la prévention des risques psycho-sociaux et la prise en compte de la santé mentale et physique au travail dans la stratégie de l’entreprise ». Néanmoins, il me semble qu’aujourd’hui notre approche du travail est tout à fait différente de celle d’il y a seulement quelques années, et que devrons faire évoluer notre réflexion en la matière.
Mme Chaynesse Khirouni. Je veux à mon tour souligner l’importance de ce rapport d’information relatif au syndrome d’épuisement professionnel. Trop longtemps, la France est restée dans le déni, alors que d’autres pays ont su affronter la question. Ainsi, la Suède a supprimé les seuils à partir desquels examiner un dossier ; le Danemark a établi un tableau de maladies professionnelles pour le stress post-traumatique ; et le Bureau international du travail (BIT) nous encourage à nous engager sur cette voie.
Assurément, les nouveaux modes de production, les nouvelles formes de management, les mutations technologiques, l’économie numérique entrainent de nouveaux risques professionnels. Ce rapport est donc utile car, sans une meilleure reconnaissance de la souffrance au travail, ce mal s’amplifiera par un manque de prise en charge – et c’est précisément ce qui attise le désespoir et la colère de nombreux salariés.
Vous formulez vingt-sept propositions importantes pour faire face au syndrome d’épuisement professionnel. Je note que l’élaboration d’une définition claire n’en fait pas partie. Est-ce que cela signifie que le cadre actuel, tel qu’il est posé, permet tout de même d’avancer ?
Ensuite, s’il fallait hiérarchiser les propositions, quelles seraient celles à mettre en œuvre en priorité dans le cadre d’un plan d’action ?
Enfin, je souhaite vous interroger sur votre proposition n° 21, qui consiste à expérimenter l’abaissement du seuil nécessaire pour pouvoir déposer un dossier de reconnaissance. Le seuil actuel est de 25 % d’IPP, ce qui correspond à un bras arraché sur le plan physique, et à une tentative de suicide sur le plan psychologique. C’est bien trop élevé !
Je souhaiterais donc savoir comment vous envisagez d’abaisser – voire de supprimer – ce seuil. Quels seraient le périmètre de l’expérimentation et les conditions de sa mise en œuvre ? S’agit-il pour vous d’un enjeu essentiel ?
M. Denis Jacquat. Madame la présidente, je tiens d’abord à adresser mes félicitations au rapporteur et au président de la mission d’information, car le syndrome d’épuisement professionnel est un sujet extrêmement complexe.
Je suis tout à fait d’accord sur ce qui est écrit à propos des risques d’une « psychologisation » de toute souffrance. Nous sommes bien en présence d’un syndrome, et non d’une maladie. Par ailleurs, pour vaincre le burn out, il faut mettre en place une politique de prévention. On ne sort pas du cadre de la santé au travail.
Je vous aurais volontiers interrogé sur les propositions n° 6, n° 18 et n° 22, mais le temps qui m’est imparti ne me le permet pas. Je dirais simplement qu’il est extrêmement difficile d’« améliorer la rédaction des certificats de décès afin de mieux connaître la réalité des suicides pouvant être liée à une souffrance psychique au travail » quand on connaît les conditions dans lesquelles s’établit un certificat de décès.
M. Denys Robiliard. Je joins mes félicitations à toutes celles qui ont été adressées au président et au rapporteur, qui ont formulé des propositions consensuelles. Il suffit d’écouter les différentes interventions pour s’en rendre compte.
Je remarque que la mission, qui portait sur le burn out, a très clairement étendu son champ d’analyse aux maladies psychiques en lien avec le travail. Et il semblerait, d’après ce rapport, qu’au-delà du burn out c’est la maladie mentale, ou la maladie psychique, qui est mal prise en charge dans le cadre du travail.
La qualité de vos recommandations est telle que ce rapport est presque directement utilisable. Je pense notamment à celle qui vise à « permettre au médecin du travail d’attester des pathologies constatées chez les salariés, et notamment des cas de souffrance au travail », qui pourrait s’avérer utile dans certains contentieux – par exemple en matière de preuve.
Je remarque que votre approche innovante du rôle des psychologues reprend une proposition qui a été adoptée dans le cadre du PLFSS : il s’agit, à titre expérimental, de permettre à des jeunes d’être suivis par des psychologues, dont l’intervention sera remboursée par la sécurité sociale.
J’observe que vous êtes extrêmement méthodique en matière de prévention des risques : élaboration d’un guide pratique ; entrée de la négociation sur le risque psychique dans le champ des négociations annuelles obligatoires ; mise en place d’un réseau de salariés ; vigilance en matière de risques psycho-sociaux ; statut de salarié protégé pour les infirmiers chargés de la surveillance de l’état de santé des salariés.
Ma conclusion est que votre rapport est intéressant, qu’il s’agisse du traitement du seul burn out, ou de l’ensemble des maladies psychiques – quand elles sont en lien avec le travail.
M. Bernard Perrut. Madame la présidente, chers collègues président et rapporteur, ce rapport nous permet d’évoquer un sujet très important et la qualité de son contenu élève le débat.
Le burn out est un syndrome dont la définition n’est pas figée et qui traduit l’épuisement physique, psychique, et toutes les formes de souffrance, à la suite d’une surcharge de travail, d’un investissement professionnel intense, ou pour des raisons multiples : difficultés personnelles et familiales, conditions de logement et de transport, etc. Cela m’amène à évoquer la situation des personnes qui accompagnent des personnes âgées malades ou des proches handicapés : elles peuvent se trouver en proie au burn out et à l’épuisement. Je tenais à le dire ce matin.
On l’a dit, il est difficile de définir le burn out. Suppose-t-il un état d’épuisement, difficile à apprécier ? Comment qualifier la réalité ? Et comment quantifier la prévalence du syndrome d’épuisement professionnel ? Votre rapport, quelle qu’en soit la qualité, montre la limite de l’exercice.
Je mesure combien la conciliation de la vie professionnelle avec la vie personnelle soulève de questions et d’enjeux, liés aux exigences de l’entreprise, aux contraintes de la production, aux situations familiales ou aux caractéristiques de notre territoire.
Je suis conscient que certaines professions sont plus particulièrement touchées par le syndrome d’épuisement professionnel : les professionnels des hôpitaux, qui vivent à un rythme particulier ; les agriculteurs, qui ploient sous la charge de travail et s’inquiètent pour leur revenu ; nos policiers, exposés à des situations dramatiques. Chaque jour, nous écoutons, dans nos permanences, sur le terrain, dans les usines, ce que nous disent les ouvriers, les femmes seules qui doivent faire face à leurs charges familiales et professionnelles. Bien évidemment, tous ces témoignages méritent d’être pris en compte.
Cela étant, l’état d’épuisement est fréquent dans toutes les professions, à tous les âges. Selon vous, 95 métiers seraient recensés ; mais il y en a sans doute bien d’autres. Comment définir alors le franchissement d’un seuil, et lequel, qui permettrait de faire figurer le burn out au tableau des maladies professionnelles ? C’est là tout l’enjeu.
Dans cette attente de reconnaissance, comment améliorer la santé au travail de la majorité des travailleurs ? Comment mieux les accompagner ? Comment prendre en charge les victimes de burn out ? À mon sens, les recommandations de ce rapport sont très importantes : renforcer le réseau des consultations multidisciplinaires consacrées à la souffrance au travail ; améliorer la démarche publique de prévention ; sensibiliser les dirigeants des entreprises et des services publics à la prise en charge de l’épuisement professionnel. Car c’est la qualité de vie au travail qui nous réunit tous ce matin. Et c’est un grand objectif !
Mme Véronique Massonneau. À mon tour de remercier Gérard Sebaoun et Yves Censi pour le rapport que nous étudions aujourd’hui, et notamment pour la solidité des très nombreuses mesures qu’ils nous proposent pour combattre le syndrome d’épuisement professionnel.
Je suis particulièrement intéressée par le sujet parce que j’ai été longtemps élue dans un CHSCT et dans un comité d’entreprise (CE). Nous étions souvent démunis face aux drames qui pouvaient se produire dans l’entreprise, face aussi au surmenage et à l’épuisement professionnel. La formation des salariés siégeant dans ces instances sera évidemment très importante.
Vous l’avez dit, le dispositif actuel n’est pas adapté à la prise en charge des victimes d’épuisement professionnel. Comment envisagez-vous d’intégrer celui-ci dans le tableau des maladies professionnelles ? Chaynesse Khirouni a parlé d’abaisser à 10 % le taux minimal d’incapacité professionnelle permanente. Pourriez-vous nous fournir quelques éclaircissements à ce propos ?
La première proposition de ce rapport porte sur la création d’un centre national de référence sur les nouvelles pathologies liées à la souffrance au travail. Ce centre devrait, normalement, mettre en place une politique de prévention de ce risque. Comment ? On sait aujourd’hui que l’épuisement professionnel est davantage un syndrome qu’une maladie à long terme, avec des signes précurseurs.
Enfin, vous parlez d’expérimentation et d’amélioration des outils existants. Pouvez-vous nous en dire plus ? Où l’expérimentation sera-t-elle proposée ? Et par qui ?
M. Fernand Siré. Je dois moi aussi remercier ceux qui se sont engagés dans un exercice bien difficile. Si, à une certaine époque, il y avait Zola, à notre époque il y a le burn out !
Le sujet est difficile. Souvent, la victime de ce syndrome – qu’on a tendance à rattacher aux conditions de travail – a pour seuls interlocuteurs son médecin traitant et des auxiliaires médicaux ou paramédicaux – qui sont eux aussi atteints par le burn out.
Comment discuter de problèmes qui relèvent à la fois du surmenage professionnel, mais aussi familial, sportif, etc. ? Ce surmenage personnel et global est délicat à apprécier.
Et puis, le secret professionnel ne peut pas être partagé, ni avec les médecins du travail, ni avec les médecins de sécurité sociale, ni avec les auxiliaires médicaux, parce qu’une grande partie de la vie de chacun est protégée.
On a parfois affaire à des personnes qui ont des difficultés familiales et professionnelles, qui prennent de l’alcool ou des drogues, qui ont des antécédents psychiatriques et psychotiques sévères, et qui rencontrent des problèmes dans le cadre d’un travail qu’ils n’ont pas choisi, mais qui leur a été imposé par les événements de la vie.
Le conflit au travail est fréquent entre l’employé et l’employeur, pour des raisons diverses. Il se traduit par des arrêts de travail, justifiés ou non. C’est délicat pour les médecins de la sécurité sociale qui ne connaissent pas tout de la question.
Dans ces conditions, comment faire un diagnostic d’indemnisation ? Comment relier ces symptômes à une maladie, alors qu’ils sont d’abord la conséquence sociale de notre nouvelle économie, de notre nouvelle écologie, de notre nouveau mode de vie que nous subissons tous ? Moi qui étais médecin, j’ai eu un burn out, je l’ai assumé mais je suis là pour témoigner que ce fut difficile.
Mme Annie Le Houerou. Je remercie les membres de la mission d’information et son rapporteur Gérard Sebaoun.
Le travail devrait être un épanouissement et, à tout le moins, son exercice devrait se faire dans la dignité. Or nous constatons que la question du burn out est devenue préoccupante, au point d’amener notre assemblée à s’en saisir et à créer une mission d’information.
Vous l’avez dit, le burn out mérite d’être mieux identifié et mieux connu, d’être expertisé, prévenu et traité. Il amène à établir des liens entre les pathologies constatées et l’activité professionnelle. Nous avons des outils de prévention, et je suis convaincue que celle-ci la première des priorités. Je pense en particulier aux CHSCT, qui sont des lieux d’alerte et de sensibilisation pour prévenir des risques psycho-sociaux, à la sensibilisation des managers, mais aussi à celle des salariés à travers les réseaux de salariés – qui font l’objet de la proposition n° 12.
Aujourd’hui, le schéma ressemble à celui-ci : des congés de maladie qui se succèdent ; une longue maladie qui débouche trop souvent sur l’inaptitude à l’emploi et le licenciement, en laissant les personnes dans un désarroi encore plus important face à la situation générale de l’emploi – surtout lorsqu’elles sont à un âge où il est encore plus difficile de se réinsérer.
Certes, la proposition n° 20 vise à « améliorer la réinsertion professionnelle des victimes d’épuisement professionnel par la mise en place d’un accompagnement au retour au travail, organisé autour d’une visite de pré-reprise repensée, et si nécessaire l’organisation de son reclassement au sein de l’entreprise ». Mais quel organisme pourrait s’en charger ? Ne faudrait-il pas être plus coercitif envers l’employeur, pour que l’entreprise s’engage à trouver des solutions d’accompagnement en son sein quand c’est possible, ou à participer au financement d’une réinsertion dans un autre cadre ?
Mme Valérie Boyer. Je voudrais moi aussi m’associer aux remerciements qui ont été adressés à nos collègues Sebaoun et Censi. Leur travail, qui est très intéressant, montre une certaine réalité de la souffrance au travail.
Il est exact qu’il est compliqué de définir le burn out. La difficulté majeure tient au fait que c’est un syndrome, non une maladie, et que ses causes sont multiples. On ne peut pas expliquer le burn out uniquement par des problèmes professionnels – même si certains peuvent être prégnants ou majeurs – en laissant de côté les problèmes personnels.
Le burn out ne concerne d’ailleurs pas que les seuls salariés. De nombreuses professions sont concernées : je pense aux agriculteurs, dont les journaux relatent parfois le suicide – la forme ultime du burn out ; je pense aux patrons de PME et aux cadres des entreprises ; je pense aux artisans, seuls à leur poste de travail et qui doivent tout gérer – contraintes administratives, clientèle, production ; certains ont évoqué le cas des femmes seules, des familles monoparentales qui doivent gérer leur famille et conserver leur travail tout en passant beaucoup de temps dans les transports ; je pense enfin aux policiers et aux personnels médicaux, qui ont été évoqués maintes fois par mes collègues.
Notre assemblée s’était déjà préoccupée de la prévention au travail, notamment à propos des troubles musculo-squelettiques (TMS). Mais le sujet était relativement simple à explorer, puisque les TMS sont des atteintes physiques. En l’occurrence, nous devons prendre en compte le fait qu’il y a différentes façons de faire un burn out : maladie psychique ou psychologique, maladie somatique ou psychosomatique ; et il arrive qu’une maladie grave se déclenche à l’issue d’un burn out.
Je pense que le problème a été bien décrit. Le travail réalisé est très important et très fin, mais les solutions sont complexes – à ce propos, j’observe que les propositions qui figurent dans le rapport ne sont pas hiérarchisées.
Cela rend toutes les relations du travail encore plus difficiles qu’elles ne le sont aujourd’hui. C’est donc un problème majeur. Et nous sommes nombreux ici à pouvoir témoigner que si nous n’avons pas fait de burn out, il nous a guettés.
M. Richard Ferrand. Je m’associe aux nombreux intervenants qui ont souligné la pertinence et la qualité du rapport qui nous est aujourd’hui proposé. Et je voudrais revenir sur l’une des propositions du rapport, qui soulève une vraie difficulté concrète : celle qui vise à améliorer la réinsertion professionnelle des victimes d’épuisement professionnel.
À la vérité, que se passe-t-il ? Comme c’est très justement indiqué dans le rapport, si l’employeur ne peut pas faire de proposition de reclassement, il ne lui reste plus que le licenciement pour inaptitude. Or, ce licenciement pour inaptitude plonge les personnes dans une double difficulté : d’abord, on n’est pas certain que ce soit la meilleure manière de les aider à sortir de la situation psychologique dans laquelle elles se trouvent ; d’autre part, cela contribue à les éloigner durablement de l’emploi, voire à les isoler du monde du travail.
Dans cette proposition n° 20, il est question d’une pré-visite repensée. J’imagine qu’elle sera assurée par la médecine du travail. Mais la difficulté n’est pas directement et uniquement liée à l’état médical de la personne. Du fait du burn out, celle-ci se trouve atteinte dans ses capacités, son rapport au temps, à la hiérarchie, au travail, etc. S’il n’est pas possible d’adapter son poste, elle sera licenciée alors même qu’elle n’a pas été pour autant reconnue handicapée. Elle ne disposera plus d’aucun outil pour l’accompagner vers le retour à l’emploi. Et cela me paraît être la difficulté la plus importante pour ces personnes exclues du travail. Il faudra donc approfondir cette proposition n° 20, pour pouvoir concrètement aider les employeurs et soutenir les salariés licenciés.
M. Francis Vercamer. Je voudrais associer mes félicitations à celle d’Arnaud Richard et saluer la qualité de ce travail, qui montre que le syndrome d’épuisement professionnel a des causes multiples.
On pourrait voir dans le syndrome l’effet du télescopage entre le désir de mieux vivre sa vie professionnelle, personnelle et familiale, et la nécessité d’augmenter la productivité et la compétitivité de l’entreprise. Bref, un télescopage entre la vie du salarié et l’entreprise.
Dans votre rapport, vous avez pris plusieurs exemples, notamment au sein des professions médicales ou de la police. La plupart de ces professions relèvent de la fonction publique, hospitalière ou d’État, même si certaines s’exercent dans un cadre libéral. Or, les propositions que vous avez faites s’inscrivent plutôt dans le droit du travail. Je voudrais donc savoir comment vous pensez les adapter à la fonction publique, laquelle n’est pas concernée par le code du travail. Nous devons éviter d’avoir des salariés ou des agents à deux vitesses : ceux qui sont concernés par le droit du travail et qui pourront bénéficier de certaines mesures en cas d’épuisement professionnel, et puis les autres.
Mme Martine Carillon-Couvreur, présidente. Monsieur le rapporteur, le nombre élevé des questions et des interventions témoigne de l’intérêt et de la qualité des travaux que vous avez menés avec le président de la mission d’information.
M. Gérard Sebaoun, rapporteur. Je commencerai par vous répondre, madame la présidente, au sujet du handicap psychique. Si chaque individu, quel qu’il soit, est par essence plus ou moins fragile, le syndrome d’épuisement professionnel ne touche pas que des individus présentant une fragilité particulière : par définition, il concerne des personnes normales, qui vont au travail comme tout un chacun et qui, plongées dans un environnement délétère, basculent brutalement dans la maladie, sans avoir émis d’autre avertissement que quelques « signaux faibles » – parfois si faibles que personne ne les perçoit. La situation de ces personnes ne se confond donc pas avec celles qui sont atteintes d’un handicap psychique reconnu et qui bénéficient de mesures d’accompagnement visant à faciliter leur entrée ou leur maintien dans la vie professionnelle.
Les conséquences de l’épuisement professionnel sont la dépression, l’anxiété généralisée et, d’une manière générale, des pathologies avérées, devant donner lieu à un traitement. L’une des principales questions consiste à se demander comment aider au mieux les personnes concernées, en vue de permettre leur retour au travail dans les meilleures conditions – ce qui n’a rien d’aisé.
Michel Issindou, auteur d’un rapport sur la médecine du travail, connaît bien le sujet. Pour ce qui est du nombre de personnes touchées par le syndrome d’épuisement professionnel, je ne sais pas s’il faut se référer au nombre de 30 000 avancé par l’InVS, au nombre de 100 000, qui est une évaluation de l’Académie de médecine, ou considérer que ces estimations sont toutes deux en deçà de l’ampleur du phénomène. Pour notre part, nous avons souhaité éviter d’engager une bataille de chiffres sur un sujet aussi sérieux, dont le véritable enjeu réside dans la recherche de moyens de nature à réduire la souffrance des victimes : à cette fin, nous avons émis des propositions sous la forme d’un questionnaire auquel le législateur et, à travers lui, la société elle-même, doivent répondre.
Yves Censi nous a livré un exposé liminaire remarquable. Son travail et le mien ont été complémentaires : il a axé sa réflexion sur les aspects psychologiques et juridiques, tandis que je m’intéressais davantage aux côtés pratiques. Il a évoqué cet aspect important qu’est l’obligation de résultat pesant sur l’employeur et insisté sur les conséquences que pourrait avoir une reconnaissance du syndrome d’épuisement professionnel, sous la forme d’un tableau – une idée à laquelle la majorité des personnes auditionnées nous ont dit ne pas souscrire, faute de savoir comment la mettre en œuvre, même si elles n’y sont pas hostiles par principe. Enfin, il a rappelé l’intérêt de valoriser, plus qu’on ne fait actuellement, les compétences des psychologues cliniciens, ainsi que le principe essentiel selon lequel le responsable doit être le payeur.
Arnaud Richard a rappelé que certains des sujets évoqués aujourd’hui l’avaient déjà été dans le cadre de la mission d’information sur le paritarisme qu’il a conduite avec Jean-Marc Germain, et qu’il convenait d’éviter le simplisme : nous sommes face à un syndrome constituant une réalité sociétale, syndrome auquel il convient d’apporter des réponses – à tout le moins devons-nous réfléchir à améliorer la connaissance et la reconnaissance du problème. Le professeur Christophe Dejours, du Conservatoire national des arts et métiers (CNAM), a parlé d’« infobésité », néologisme évoquant l’énorme masse d’informations dont nous sommes abreuvés tous les jours dans nos pratiques professionnelles respectives, et qui nécessite de mettre en place des systèmes de tri et de hiérarchisation.
Dominique Orliac a rappelé que le sujet de l’épuisement professionnel avait déjà été évoqué dans le cadre de l’examen de projets de loi, notamment la loi Rebsamen, et elle a insisté sur la situation des personnels soignants, qui sont en première ligne vingt-quatre heures sur vingt-quatre et se trouvent donc particulièrement exposés au burn out – chacun garde en mémoire les cas de suicide qui ont touché certaines professions.
Elle a également évoqué la question de la formation, ainsi que le droit d’alerte. Ce droit consiste, pour les salariés représentatifs, à obliger un employeur n’ayant pas rempli le document unique obligatoire – pour de bonnes ou de mauvaises raisons –, à le faire ; à cette fin, nous proposons que soient élaborés des documents types qui permettraient d’améliorer ou d’accélérer le processus. J’insiste sur l’importance de cette proposition, car à l’heure actuelle, la moitié des entreprises françaises ne pas remplissent pas de document unique – c’est une situation que l’on rencontre même chez les pompiers !
Jacqueline Fraysse a souligné que le sujet était d’une actualité brûlante et douloureuse et que nous devions améliorer nos connaissances. Elle a rappelé que la loi El Khomri avait apporté d’importantes modifications à la médecine du travail : ainsi, les visites d’embauche et les visites de suivi en dehors des professions à risque sont aujourd’hui effectuées par des infirmières ; toutes ne possèdent pas encore la qualification en santé au travail imposée par la loi du 20 juillet 2011 relative à l’organisation de la médecine du travail, mais les choses se mettent en place progressivement, par le biais de formations universitaires – encore trop rares – ou de la validation des acquis de l’expérience (VAE). Cette évolution, au terme de laquelle les infirmières vont se trouver en première ligne en matière de santé au travail, justifierait que le statut particulier du médecin du travail – salarié protégé au sein de l’entreprise – soit étendu aux infirmières ; j’en avais déjà fait la proposition par voie d’amendement au projet de loi El Khomri, sans qu’elle soit retenue.
Par ailleurs, Mme Fraysse a regretté que certaines lois n’aient pas permis de progresser sur le sujet qui nous intéresse. Je me contente d’en prendre acte, sans m’engager dans une discussion politique au fond sur ce point.
Arnaud Viala a été l’auteur, dans le cadre du PLFSS pour 2017, d’un excellent rapport sur les accidents du travail et les maladies professionnelles (AT-MP). Cette branche, actuellement financée par les seules cotisations des employeurs, dégage depuis deux ans un excédent de l’ordre d’un milliard d’euros en raison d’un phénomène de sous-déclaration. Une commission, mise en place en vertu de l’article L. 176-2 du code de sécurité sociale, est donc chargée de rendre tous les trois ans un rapport évaluant le coût réel pour la branche maladie de cette sous-déclaration des accidents du travail et des maladies professionnelles. Pour notre part, nous proposons que les maladies psychiques engendrées par le travail puissent être prises en compte dans l’évaluation des dépenses relevant de la branche AT-MP et que le législateur prenne ensuite les décisions qu’il jugera nécessaires.
M. Viala a posé plusieurs questions sur les moyens d’améliorer la prévention. Je dirai que la prévention est un tout et, sans vouloir comparer la TPE employant trois personnes à une multinationale, que la stratégie d’une entreprise, quelle qu’elle soit – y compris dans le secteur public –, est vouée à l’échec si elle n’intègre pas la santé de ses salariés au travail. Pour cela, il existe plusieurs outils, par exemple le document unique d’évaluation des risques professionnels ou la négociation annuelle obligatoire qui, maintenant simplifiée par la loi, doit permettre de faire entrer les risques psychosociaux dans une discussion sereine entre employeurs et salariés. Sans doute faut-il une plus forte représentativité des salariés, au moins dans les grands groupes – de ce point de vue, je pense que nous ne sommes pas allés assez loin dans cette direction au cours de la législature qui s’achève. Enfin, il faut encore améliorer la formation de tous les acteurs concernés.
Au sujet de la formation, Kheira Bouziane-Laroussi a souligné que les médecins du travail sont de moins en moins nombreux dans les entreprises. Je le regrette également et j’estime qu’il convient d’améliorer l’attractivité de ce métier en voie de mutation : en plus de sa vocation médicale proprement dite, il consiste également à porter un regard sur la société au travail. Les instituts de médecine du travail ont souvent peu de moyens et peu de postes ; c’est une réalité objective qui se ressent déjà au niveau de l’université.
Gilles Lurton a évoqué le malaise ressenti par les personnels soignants, qui est bien réel. La chercheuse Christina Maslach, à qui l’on doit le questionnaire actuellement le plus utilisé pour l’évaluation du burn out, a montré que la fonction de soignant est particulière en ce qu’elle implique un très fort investissement envers les patients, donc un risque élevé de basculer. Nous devons réfléchir à d’autres modes d’organisation du travail et, si je ne peux vous en dire beaucoup plus sur le sujet pour le moment, je vous assure que nombre de professionnels partagent ce point de vue.
Chaynesse Khirouni a rappelé, à juste titre, que certains pays développés sont allés plus loin que la France en matière de reconnaissance du burn out – nous avons nous-mêmes cité ces pays dans notre rapport – et nous a posé une question extrêmement importante : comment hiérarchiser nos propositions de manière à déterminer celles qui pourraient être mises en œuvre immédiatement ?
Je pense que le document unique, auquel je tiens beaucoup, pourrait être mobilisé très rapidement, à condition de mettre au point des modèles types en concertation avec les acteurs concernés. C’est souvent trop tard, lorsque la maladie ou l’accident sont survenus, que les entrepreneurs prennent conscience de la nécessité de s’interroger sur les conditions de travail et les risques d’épuisement professionnel – parce qu’ils ont d’autres priorités ; en rendant obligatoire le fait d’engager une réflexion sur ce thème au sein de l’entreprise, nous aiderons les chefs d’entreprise à prendre conscience de leurs obligations légales.
Par ailleurs, alors que le décret du 18 avril 2002 a ramené de 66,66 % à 25 % le taux d’incapacité permanente partielle (IPP) minimale nécessaire à la prise en charge au titre des maladies professionnelles qui ne figurent pas dans les tableaux des maladies professionnelles – un taux qui reste effectivement très élevé – nous proposons de descendre à 10 % pour une meilleure prise en charge. Quant à supprimer purement et simplement le seuil d’IPP, comme le suggère Mme Khirouni, cela consisterait à revenir à un tableau professionnel, à supposer que cela soit possible. Sans écarter complètement cette perspective, nous constatons que la plupart des acteurs concernés estiment n’être pas en capacité d’établir un tel tableau, et nous proposons donc d’élargir le cercle des personnes ayant vocation à siéger au sein des comités régionaux de reconnaissance des maladies professionnelles (CRRMP), avant de revenir, en concertation avec nos partenaires, sur l’hypothèse du tableau professionnel, en envisageant éventuellement une expérimentation dont il conviendrait de définir le champ – étant précisé que le nombre de dossiers à traiter serait considérable.
Denis Jacquat a dit, très justement, qu’il ne fallait pas « psychologiser » la question de l’épuisement professionnel : le burn out, qui est la réaction d’un individu placé dans un environnement donné, est susceptible de toucher n’importe qui, et pas uniquement des personnes qui présenteraient une fragilité particulière.
Il a également évoqué la notion très importante de certificat, sur laquelle nous avons fait des propositions.
Denys Robiliard a relevé, à juste titre, que nous avions procédé à une analyse des maladies psychiques au travail dépassant le cadre du seul burn out, qui n’est pas vraiment défini. Il est revenu sur le champ obligatoire des négociations ainsi que sur le statut infirmier, sur lesquels nous avons fait des propositions qui pourraient être adoptées rapidement.
Bernard Perrut a rappelé l’importance du cadre familial et le fait que, dans ce cadre où trois ou quatre générations coexistent parfois et ont vocation à s’entraider, les aidants de personnes âgées ou handicapées pouvaient facilement basculer dans un état d’épuisement qui, s’il n’est pas professionnel à proprement parler, n’en est pas moins réel.
Il a également insisté sur la notion de qualité de vie au travail qui, à mon sens, ne doit pas rester un vain mot. Pour cela, nous proposons que, dans le cadre de la négociation obligatoire, les risques psychosociaux soient pris en compte en termes de formation et de prévention.
Véronique Massonneau a évoqué son expérience au sein de CHSCT et de comités d’entreprise, pour souligner que ces instances sont parfois démunies face à certaines situations. Il est vrai que leurs membres, très compétents dans de nombreux domaines, n’ont pas forcément une bonne connaissance du phénomène d’épuisement professionnel. Nous proposons de nous inspirer de ce qui se fait au Québec, où l’on s’appuie sur l’expérience d’un réseau de connaisseurs du sujet, formé par une très grande centrale syndicale, afin d’améliorer la prise en charge des cas de burn out. Sans que cette idée soit définie très précisément pour le moment, il nous paraît intéressant d’imaginer qu’au-delà de leur appartenance syndicale, des salariés, des élus, des représentants du personnel puissent former un réseau de nature à améliorer la circulation de l’information – à la façon de ce qui est mis en place pour améliorer la prise en charge de certaines maladies, par exemple.
En sa qualité de praticien, Fernand Siré a su dire la difficulté du médecin traitant face aux patients exposés à l’épuisement professionnel. S’il est dépositaire de l’ensemble des souffrances de son patient, le médecin traitant – à qui l’on demande beaucoup – n’est pas forcément un spécialiste de la législation et ne connaît pas toujours l’intégralité du parcours professionnel de la personne qui le consulte.
Pour ce qui est du secret professionnel, je rappelle qu’il peut être partagé à la condition que l’individu concerné soit d’accord. Quant aux addictions, elles peuvent effectivement venir s’ajouter aux difficultés rencontrées par une personne en état d’épuisement professionnel.
Annie Le Houerou et Richard Ferrand ont posé la question de la réinsertion, qui est un sujet central. Dans les faits, lorsqu’une entreprise est dans l’impossibilité de proposer un reclassement, la personne qui souffre n’a souvent d’autre choix que de démissionner, ce qui n’est évidemment pas une solution satisfaisante. Il faut aussi savoir qu’il se passe des choses entre le moment où une personne est mise en arrêt maladie pour épuisement professionnel et son retour à l’emploi. Le législateur a proposé utilement la notion de visite de pré-reprise, consistant à permettre au médecin-conseil, au médecin traitant ou à la personne concernée elle-même, de demander une visite médicale ayant pour but de préparer la reprise du travail. Durant cette visite, le médecin va se trouver face à une personne pour laquelle il faut trouver une solution, celle-ci pouvant consister par exemple en une reprise à temps partiel thérapeutique – même si, très souvent, la personne ne souhaite pas reprendre le travail, car cela signifie se trouver à nouveau plongée dans le milieu délétère qui est à l’origine de ses problèmes –, tandis que l’employeur, coupé de tout contact avec le salarié pendant son arrêt de travail, préférera attendre le retour de celui-ci avant de se prononcer sur les conditions de reprise. Comme vous le voyez, quelles que soient les compétences des services des ressources humaines, et même des services d’accompagnement que l’on peut trouver dans les grandes entreprises, le dispositif actuel ne permet pas forcément une préparation optimale du retour au travail du salarié après une période d’arrêt.
Valérie Boyer a rappelé la difficulté qu’il y a à définir l’épuisement professionnel – qui n’est pas une maladie, mais un syndrome multifactoriel – et à distinguer ce qui se rattache à la vie professionnelle de ce qui relève de la vie privée, quelle que soit la profession concernée – pour notre part, nous ne parlons pas seulement des salariés dans notre rapport, mais évoquons également les cas des soignants et des policiers. Elle a insisté sur le fait que l’épuisement professionnel ne se traduisait pas uniquement par des maladies psychiques ou psychosomatiques, mais aussi par des maladies somatiques, rappelant ainsi l’ampleur et la complexité du sujet qui nous intéresse.
Enfin, Francis Vercamer, à qui l’on doit plusieurs rapports sur le thème de la médecine du travail, a évoqué la fonction publique. Si, sur le plan de l’organisation, ce secteur se caractérise par la présence d’une médecine de prévention, il est autant exposé que le secteur privé au phénomène d’épuisement professionnel : le surmenage, l’envie de bien faire son métier, l’intensification du travail y sont tout aussi présents.
Pour améliorer la prise en charge des personnes victimes d’épuisement professionnel, le législateur doit disposer de meilleures connaissances en la matière, avant de s’intéresser aux modalités de reconnaissance et de réparation qui pourraient être mises en œuvre. Les victimes, elles, ont avant tout besoin d’être reconnues. Nous sommes dépositaires d’un grand nombre d’histoires personnelles : celles qui nous ont été confiées dans le cadre de notre vie personnelle et professionnelle, mais aussi celles que nous avons entendues lors des auditions des associations de victimes, par lesquelles nous avons commencé nos travaux. En tant que législateur, il nous appartient, grâce à notre expérience, de replacer ces histoires, qui sont autant de parcours humains, dans le schéma des organisations, des administrations et des entreprises – grandes ou petites – de notre pays.
Mme Martine Carrillon-Couvreur, présidente. Je félicite et remercie à nouveau MM. Censi et Sebaoun pour leur travail.
Nous allons maintenant passer au vote sur l’autorisation de publication du rapport d’information.
La Commission autorise à l’unanimité la publication du rapport d’information.
*
* *
LISTE DES PERSONNES AUDITIONNÉES
(par ordre chronologique)
Les vidéos des auditions de la mission d’information sont accessibles
sur le site de l’Assemblée nationale :
http://videos.assemblee-nationale.fr/commissions.syndrome-d-epuisement-professionnel-mission
Ø Table ronde réunissant les associations dédiées aux personnes souffrant d’épuisement professionnel :
– Association France Burn out – Mme Léa Riposa, présidente
– Association France Dépression – Mme Nathalie Maunoury, présidente, et Me Nicolas Weisz, avocat
– Association France prévention – Mme Sylvie Briere, présidente
– Association d’aide aux victimes et aux organisations confrontées aux suicides et dépressions professionnels – M. Michel Lallier, président, et Mme Frédérique Guillon, animatrice
– Association Stop Burn out – Mme Margareth Barcouda, présidente de l’association, et Mme Caroline Maréchal, responsable de la délégation de l’association à Paris
Ø Dr Patrick Légeron, psychiatre, fondateur du cabinet Stimulus, co-auteur du rapport sur le burn out présenté devant l’Académie nationale de médecine le 23 février 2016
Ø Mme Claire Lasry, psychologue spécialiste de la souffrance au travail
Ø Cabinet Technologia – M. Jean-Claude Delgènes, fondateur, directeur général, et M. Denis Maillard, directeur de la communication et des relations institutionnelles
Ø Mme Marie Pezé, docteur en psychologie, initiatrice des consultations « Souffrance au travail »
Ø M. Philippe Zawieja, chercheur associé au Centre de recherche sur les risques et les crises de l’École nationale supérieure des mines de Paris (Mines ParisTech)
Ø M. Marc Loriol, sociologue, chercheur au Centre national de la recherche scientifique (IDHES Paris I)
Ø Mme Catherine Vasey, psychologue du travail exerçant à Lausanne, fondatrice de la société NoBurnout
Ø Me Camille-Frédéric Pradel, avocat et Mme Véronique Branger, conseil en communication
Ø M. François Dupuy, sociologue des organisations
Ø Agence nationale de l’amélioration des conditions de travail (ANACT) – M. Hervé Lanouzière, directeur général
Ø Institut national de recherche et de sécurité (INRS) – M. Stéphane Pimbert, directeur général, Mme Valérie Langevin, docteur en psychologie du travail, experte assistance conseil sur les risques psychosociaux (RPS), et Mme Marie Defrance, responsable des relations institutionnelles
Ø Conseil d’orientation sur les conditions de travail (COCT) – M. Frédéric Laloue, inspecteur général des affaires sociales, secrétaire général du COCT
Ø Observatoire national du suicide – Direction de la recherche, des études, de l’évaluation et des statistiques – M. Franck Von Lennep, directeur de la recherche, des études, de l’évaluation et des statistiques (DREES) au ministère des affaires sociales et de la santé, président délégué de l’ONS, Mmes Nathalie Fourcade, sous-directrice de l’observation de la santé et de l’assurance maladie à la DREES, et Valérie Ulrich, cheffe de la mission recherche à la DREES
Ø Institut national de la santé et de la recherche médicale (INSERM) – Mme Isabelle Niedhammer, épidémiologiste, directrice de recherche
Ø Table ronde des organisations syndicales représentatives des salariés :
– Confédération générale du travail (CGT) – M. Jérôme Vivenza, membre de la direction confédérale, responsable du collectif « Travail » confédéral, et M. Tony Fraquelli, conseiller confédéral, membre du collectif « Santé au travail » confédéral
– Confédération française démocratique du travail (CFDT) (83) – Mme Edwina Lamoureux, secrétaire confédérale, et Mme Bénédicte Moutin, secrétaire confédérale
– Confédération générale du travail – Force ouvrière (CGT-FO) – M. Patrick Brillet et Mme Salomé Mandelcwajg
– Confédération française de l’encadrement – Confédération générale des cadres (CFE-CGC) – Mme Martine Keryer, secrétaire nationale santé au travail et handicap, et Dr Bernard Salengro
– Confédération française des travailleurs chrétiens (CFTC) – M. Jean-Michel Cerdan, chargé des questions santé au travail, et M. Jean-Christophe Ketels, conseiller technique
– Union nationale des syndicats autonomes (UNSA) – Mme Annick Fayard, conseillère nationale qualité de vie au travail retraite, et M. Dominique Corona, secrétaire national en charge des retraites, de la qualité de vie au travail et de l’ESS
Ø Table ronde des organisations patronales :
– Mouvement des entreprises de France (MEDEF) (84) – M. Michel Guilbaud, directeur général, Mme Delphine Benda, directrice de la protection sociale, Mme Nathalie Buet, directrice adjointe à la direction de la protection sociale, et Mme Marine Binckli, chargée de mission à la direction des affaires publiques
– Confédération générale des petites et moyennes entreprises (CGPME) – M. Jean-Michel Pottier, vice-président, et Mme Sandrine Bourgogne, secrétaire générale adjointe
Ø M. Loïc Lerouge, chargé de recherche au centre de droit comparé du travail et de la sécurité sociale (COMPTRASEC) – Université de Bordeaux – Centre national de la recherche scientifique (CNRS) et M. Pierre-Gaël Baron
Ø Me Christelle Mazza, avocate
Ø Table ronde « quel rôle pour la formation des futurs managers » :
– Grenoble École de management (GEM) – M. Dominique Steiler, enseignant-chercheur, titulaire de la chaire « Mindfulness, bien-être au travail et paix économique »
– École nationale d’administration (ENA) – Mme Nathalie Tournyol du Clos, directrice de la formation
– Conférence des grandes écoles (85) – M. Patrick Obertelli, professeur, directeur du Département Sciences humaines et sociale à CentraleSupélec
– Commission des Titres d’Ingénieur – M. Laurent Mahieu, président de la CTI, ancien secrétaire général adjoint de la CFDT Cadres
– Commission d’Évaluation des Formations et Diplômes de Gestion (CEFDG) – Mme Véronique Chanut, présidente de la CEFDG, professeur à l’université Paris II – Panthéon-Assas
Ø Pr Michel Debout, membre du Conseil économique, social et environnemental, professeur émérite de médecine légale et de droit de la santé, ancien chef de service au CHU de Saint-Étienne
Ø Pr Christophe Dejours, professeur de psychologie au Conservatoire national des arts et métiers (CNAM), titulaire de la chaire de psychanalyse-santé-travail, directeur du laboratoire de psychologie du travail et de l’action
Ø Santé publique France – Pr François Bourdillon, directeur général et Mme Imane Khireddine, coordinatrice du programme santé mentale
Ø Mutualité sociale agricole (MSA) (86) – M. Patrice Heurtaut, médecin conseiller technique national, M. Dominique Simon, médecin conseiller technique national à l’échelon national du contrôle médical et M. Christophe Simon, chargé des relations parlementaires
Ø Table ronde réunissant les organisations syndicales représentatives des personnels de santé :
– Fédération Confédération générale du travail (CGT) de la santé et de l’action sociale – Mme Isabelle Crouzet Godard, et M. Julien Terrié, membres de la commission exécutive fédérale
– Fédération Confédération française démocratique du travail (CFDT) Santé Sociaux – Mme Nathalie Canieux, secrétaire générale
– Fédération des personnels des services publics et des services de santé Force ouvrière (FO) – M. Didier Birig, secrétaire fédéral branche santé
– Fédération SUD Santé Sociaux – Mme Anne-Marie Berthomier, secrétaire fédérale, et M. Éric Tricot
– Union nationale des syndicats autonomes santé et sociaux public et privé – M. Jean-Claude Stutz, secrétaire national adjoint
Ø Table ronde réunissant les organisations représentant les médecins hospitaliers :
– Avenir hospitalier – Dr Max-André Doppia, président
– Confédération des praticiens des hôpitaux (CPH) – Dr Jacques Trévidic, président, et Dr Marc Bétrémieux, secrétaire général
– Intersyndicat national des praticiens hospitaliers (INPH) – Dr Alain Jacob, délégué général
– Syndicat national des médecins, chirurgiens, spécialistes et biologistes des hôpitaux publics (SNAM-HP) – Dr Jean Marie Scotton
Ø Table ronde réunissant les organisations représentant les infirmiers :
– Conseil national de l’Ordre des infirmiers – M. Didier Borniche, président
– Coordination nationale infirmière (CNI) – Mme Nathalie Depoire, présidente, et Mme Céline Durosay, secrétaire adjointe
– Syndicat national des professionnels infirmiers (SNPI) – M. Thierry Amouroux, secrétaire général
– Association Nationale Française des Infirmières et Infirmiers Diplômés et Étudiants (ANFIIDE) – Mme Florence Ambrosino
Ø Association des directeurs d’hôpital – M. Frédéric Boiron, président, M. Patrick Lambert, secrétaire général, Mme Morgane Le Gall, responsable communication et affaires générales
Ø Association nationale des directeurs des ressources humaines (ANDRH) – Mme Bénédicte Ravache, secrétaire générale, et Mme Cindy Franc, chef de projets événements, formation et partenariats
Ø Table ronde des institutions psychiatriques :
– Union nationale des cliniques psychiatriques privées (UNCPSY) – M. Olivier Drevon, président
– Branche psychiatrie de la fédération hospitalière de France (FHF) – Mme Cécile Kanitzer, directrice des soins de la branche psychiatrie
Ø Ministère du travail, de l’emploi, de la formation professionnelle et du dialogue social – Direction générale du travail (DGT) – M. Patrick Maddalone, sous-directeur des conditions de travail, de la santé et de la sécurité au travail
Ø Fédération des Intervenants en Risques Psychosociaux (FIRPS) – M. François Cochet, président de la FIRPS, directeur des activités santé au travail au sein du cabinet Secafi
Ø Audition conjointe :
– M. Jean-Pierre Bonin, conseiller-maître honoraire de la Cour des comptes, président de la Commission instituée par l’article L. 176-2 du code de la sécurité sociale
– Ministère des affaires sociales et de la santé – Direction de la sécurité sociale (DSS) – M. Benjamin Voisin, sous-directeur de l’accès aux soins, des prestations familiales et des accidents du travail, et Mme Clotilde Ory-Durand, chef du bureau des accidents du travail et des maladies professionnelles
Ø Commission des accidents du travail et maladies professionnelles de la Caisse nationale d’assurance maladie des travailleurs salariés (CATMP CNAMTS) – Dr Marine Jeantet, directrice de la direction des risques professionnels (DRP), et Dr Odile Vandenberghe, responsable adjoint au département « Service aux assurés »
Ø Audition conjointe des CRRMP :
– Comité régional de reconnaissance des maladies professionnelles (CRRMP) d’Île-de-France – Dr Anne-Marie Mercier, directrice régionale du service médical d’Île-de-France, et Dr Irène Bohn, responsable du pôle régional – contrôle des prestations et relations avec les assurés sociaux
– Comité régional de reconnaissance des maladies professionnelles (CRRMP) de Midi-Pyrénées – Dr Marie-Isabelle Navez, responsable du pôle CPR2A de la direction régionale du service médical (DRSM) de Midi-Pyrénées
Ø Table ronde de la médecine du travail :
– Dr Florence Foullon, médecin coordonnateur national du ministère de l’Intérieur, chef du service de médecine de prévention, et Dr Laurent Vignalou, président du comité médical ministériel
– Société française de médecine du travail (SFMT) – Dr Quentin Durand Moreau, médecin du travail, chargé de cours à l’université de Bretagne Occidentale (Brest), membre du conseil d’administration de la SFMT
– Conseil national de l’ordre des médecins (CNOM) – Pr Jean-Pierre Olié, conseiller national, co-auteur du rapport sur le burn out présenté devant l’Académie nationale de médecine le 23 février 2016
Ø Table ronde « l’épuisement professionnel chez les sapeurs-pompiers » :
– Fédération nationale des sapeurs-pompiers de France – M. Grégory Allione, vice-président
– Syndicat national des sapeurs-pompiers professionnels et des personnels administratifs, techniques et spécialisés (SNSPP–PATS-FO) – M. Christian Lembeye, médecin colonel (ER) de sapeur-pompiers professionnel, chargé des questions de santé qualité de vie au travail
– Fédération autonome des sapeurs-pompiers professionnels et des personnels administratifs, techniques et spécialisés (FA/SPP-PATS) – M. Sébastien Jansem, vice-président, Mme Virginie Vandomme, médecin fédéral chargé de santé et sécurité au travail, et M. Bruno Collignon, président de la Fédération autonome de la fonction publique territoriale (FA-FPT)
– Confédération générale du travail des agents des services départementaux d’incendie et de secours (CGT SDIS) – M. Sébastien Delavoux, animateur du collectif fédéral des agents des SDIS
1 () Membre de la mission d’information jusqu’au 1er octobre 2016 (fin de son mandat de député, consécutive à sa nomination comme membre du Gouvernement le 1er septembre 2016).
2 () Philippe Zawieja, Le burn out, PUF, coll. « Que sais-je ? », n° 4017, 2016.
3 () Les vidéos des auditions de la mission d’information sont accessibles sur le site de l’Assemblée nationale : http://videos.assemblee-nationale.fr/commissions.syndrome-d-epuisement-professionnel-mission
4 () Les Français et la qualité de vie au travail, Étude réalisée online du 7 au 17 mai 2013 pour l’Agence nationale pour l’amélioration des conditions de travail (ANACT) par TNS Sofres.
5 () Si certaines personnes auditionnées ont introduit des différences de définition entre ses deux termes, le présent rapport les considérera comme relevant d’une même réalité.
6 () « L’organisation du travail à l’épreuve des risques psychosociaux », DARES Analyses, n° 4, janvier 2016.
7 () Les effets du travail sur la vie privée, Enquête Technologia / UMC, mars 2012.
8 () Observatoire de la Responsabilité Sociétale des Entreprises, Sylviane Giampino et Brigitte Grésy, Le poids des normes dites masculines sur la vie professionnelle et personnelle d’hommes du monde de l’entreprise, mai 2012.
9 () Pierre Canouï et Aline Mauranges, Le burn out à l’hôpital. Le syndrome d’épuisement professionnel des soignants, Elsevier Masson, 2015.
10 () Dr J.P. Ferley, B. Roche-Bigas, La souffrance des soignants en Limousin, étude de la Conférence régionale de la santé et de l’autonomie (CRSA) réalisée par l’Observatoire régional de la santé du Limousin n° 286, octobre 2015.
11 () Jean-Pierre Olié et Patrick Légeron (au nom d’un groupe de travail des Commissions V – Psychiatrie et santé mentale), Le burn out, Académie nationale de médecine, 23 février 2016.
12 () Bianchi R., Schonfeld IS., Laurent E., “Burnout–depression overlap : A review”, Clinical Psychology Review, 2015.
13 () Loi n° 2002-73 du 17 janvier 2002 de modernisation sociale.
14 () Observatoire national du suicide, Suicide : connaître pour prévenir. Dimensions nationales, locales et associatives – 2ème rapport, février 2016.
15 () Insee, « Le recul de l’emploi industriel en France entre 1980 et 2007 », Économie et statistique, 2010.
16 () Bruno Mettling, Transformation numérique et vie au travail, rapport à la ministre du Travail, de l’emploi, de la formation professionnelle et du dialogue social, septembre 2015.
17 () Alexandre des Isnards, Thomas Zuber, L’open space m’a tuer, Hachette Littératures, 2008.
18 () Tage S. Kristensen, Marianne Borritz, Ebbe Villadsen et Karl B. Christensen, « The Copenhagen Burnout Inventory : A new tool for the assessment of burnout », Work & Stress, Volume 19, 2005 – Issue 3 : The conceptualisation and measurement of burnout.
19 () Jean-Pierre Olié et Patrick Légeron (au nom d’un groupe de travail des Commissions V – Psychiatrie et santé mentale), Le burn out, Académie nationale de médecine, 23 février 2016.
20 () Service public fédéral Emploi, Travail et Concertation sociale, Direction générale Humanisation du travail, Recherche sur le burn out au sein de la population active belge, Bruxelles, 2011.
21 () Imane Khireddine, Audrey Lemaître, Julie Homère, Julie Plaine, Loïc Garras, Marie-Christine Riol, Madeleine Valenty et le Groupe MCP 2012, « La souffrance psychique en lien avec le travail chez les salariés actifs en France entre 2007 et 2012 », Bulletin épidémiologique hebdomadaire, 2015.
22 () Technologia, Étude clinique et organisationnelle permettant de définir et de quantifier le burn out, février 2014.
23 () Weber A., Jaekel-Reinhard A, « Burnout Syndrome : A Disease of Modern Societies ? », Occupational Medicine, 2000, 50 :512–517.
24 () Michel Gollac et Marceline Bodier (dir.), Mesurer les facteurs psychosociaux de risque au travail pour les maîtriser. Rapport du Collège d’expertise sur le suivi des risques psychosociaux au travail faisant suite à la demande du Ministre du travail, de l’emploi et de la santé, mai 2011.
25 () Philippe Nasse et Patrick Légeron, Rapport sur la détermination, la mesure et le suivi des risques psychosociaux au travail, rapport au ministre du Travail, des relations sociales et de la solidarité, mars 2008.
26 () Direction générale du travail, Institut national de recherche et de sécurité, Agence nationale pour l’amélioration des conditions de travail, Le syndrome d’épuisement professionnel ou burn-out. Mieux comprendre, pour mieux agir. Guide d’aide à la prévention, mai 2015.
27 () http://www.souffrance-et-travail.com/infos-utiles/listes/liste-consultations-souffrance-travail/
28 () Anne-Marie Boulet, « Les consultations souffrance et travail débordées », Santé & Travail n° 094, avril 2016.
29 () Agence nationale de sécurité sanitaire de l’alimentation, de l’environnement et du travail, rapport d’activité 2013-2014 du Réseau national de vigilance et de prévention des pathologies professionnelles, juillet 2015.
30 () Le médecin du travail est tenu à respecter dans son activité les recommandations de bonnes pratiques de surveillance médicale (articles R. 4626-28 du code du travail). Ces recommandations de bonnes pratiques élaborées par la Haute autorité de santé ont pour objet de guider les professionnels de santé dans leur pratique, ceux-ci étant dans l’obligation déontologique d’assurer aux patients des soins conformes au niveau scientifique actuel (article R. 4127-32 du code de la santé publique).
31 () MM. Boissin et Rougemont, Les certificats médicaux : Règles générales d’établissement, Rapport adopté lors de la session du Conseil national de l’Ordre des médecins d’octobre 2006.
32 () Ibid.
33 () Conseil d’État, 10 février 2016, req. 384299.
34 () Syndicat de la médecine générale, Union syndicale de la psychiatrie, Association santé et médecine du travail et Collectif des médecins du travail UGICT-CGT, Le conseil de l’Ordre des médecins est-il partial ?, 6 avril 2015.
35 () Article L. 411-1 du code de la sécurité sociale.
36 () « Modalités d’instruction des demandes de prise en charge du traumatisme psychologiques au titre des accidents du travail », Lettre réseau CNAMTS LR-DRP, n° 16/2011, 15 mars 2011.
37 () Cass. 2e civ., 1er juillet 2003, n° 02-30.576, Bull. civ. II, n° 218.
38 () Article L. 461-1 du code de la sécurité sociale.
39 () Article. L. 461-2 du code de la sécurité sociale.
40 () Troisième alinéa de l’article L. 461-1 du code de la sécurité sociale.
41 () La loi n° 2016-1547 du 18 novembre 2016 de modernisation de la justice du XXIe siècle a en effet réformé le contentieux social en fusionnant le tribunal des affaires de sécurité sociale et le tribunal du contentieux de l’incapacité au sein d’un pôle social du tribunal de grande instance.
42 () Jusqu’en 2012, il fallait que l’état de santé du salarié ne soit plus évolutif, c’est-à-dire qu’il soit stabilisé ou consolidé, pour pouvoir reconnaître la maladie professionnelle. Si l’état était évolutif (ce qui est souvent le cas pour les affections psychiques), on ne pouvait pas évaluer le taux d’incapacité permanente (IP) et donc reconnaître le caractère professionnel de la maladie. Cela limitait de fait le nombre de reconnaissances. Il suffit désormais que le médecin conseil estime un taux d’IP prévisible supérieur à 25 % à la date de la demande pour permettre une saisine du CRRMP.
43 () Eurogip, Quelle reconnaissance des maladies psychiques liées au travail ? Étude sur dix pays européens, rapport d’étude, février 2013.
44 () Comme vu précédemment, ce type de stress post-traumatique peut être déclaré en France comme un accident de travail.
45 () Observatoire national du suicide, Suicide : connaître pour prévenir. Dimensions nationales, locales et associatives – 2ème rapport, février 2016.
46 () Ibid., p. 238.
47 () Ibid., p. 287.
48 () European Agency for Safety and Health at Work, Second European Survey of Enterprises on New and Emerging Risks (ESENER-2). Overview Report : Managing Safety and Health at Work, avril 2016.
49 () OCDE, Mal être au travail ? Mythes et réalités sur la santé mentale et l’emploi, coll. « Santé mentale et travail », 2012.
50 () Cass. soc., 28 mars 2006, n° 04-41.016, n° 898 FS - P + B + I : Bull. civ. V, n° 126.
51 () S. Almira, « La prévention au travail, vue par les employeurs », Santé & Travail, n° 96, 2016.
52 () le thème « égalité professionnelle entre les femmes et les hommes et la qualité de vie au travail » ayant d’ores et déjà repris les thèmes précédents de la protection sociale complémentaire, l’égalité femme-homme, le handicap, l’insertion professionnelle et le maintien dans l’emploi, la pénibilité, le droit d’expression, la qualité de vie au travail et la conciliation entre vie syndicale et vie professionnelle.
53 () Mélanie Dufour-Poirier, Reynald Bourque, « Risques psychosociaux au travail et action syndicale : l’expérience des délégués sociaux de la FTQ au Québec », Négociations, (n° 19) 1/2013.
54 () Rapport n° 3675 de M. Christophe Sirugue, fait au nom de la commission des Affaires sociales, 7 avril 2016.
55 () William Dab, La formation des managers et ingénieurs en santé au travail, rapport au ministre de l’Enseignement supérieur et de la recherche et au ministre du Travail, des relations sociales, de la famille et de la solidarité, mai 2008.
56 () Henri Lachmann. Christian Larose et Muriel Penicaud, Bien-être et efficacité au travail, rapport au Premier ministre, février 2010.
57 () Jean-Pierre Brun, Management d’équipe : 7 leviers pour améliorer bien-être et efficacité au travail, Éditions d’Organisation, 2008.
58 () Alan Duke, Daniel Boulanger, Michelin et la gestion de carrière. Des itinéraires trois-étoiles, EMS, 2012.
59 () L’article L. 162-2 du code de la sécurité sociale dispose que « dans l’intérêt des assurés sociaux et de la santé publique, le respect de la liberté d’exercice et de l’indépendance professionnelle et morale des médecins est assuré conformément aux principes déontologiques fondamentaux que sont le libre choix du médecin par le malade, la liberté de prescription du médecin, le secret professionnel… ». L’article R. 4127-5 du code de la santé publique précise que « le médecin ne peut aliéner son indépendance professionnelle sous quelque forme que ce soit ». De même, l’article R. 4127-95 du même code prévoit que « le fait pour un médecin d’être lié dans son exercice professionnel par un contrat ou un statut à un autre médecin, une administration, une collectivité ou tout autre organisme public ou privé n’enlève rien à ses devoirs professionnels et en particulier à ses obligations concernant le secret professionnel et l’indépendance de ses décisions. En aucune circonstance, le médecin ne peut accepter de limitation à son indépendance dans son exercice médical de la part du médecin, de l’entreprise ou de l’organisme qui l’emploie. Il doit toujours agir, en priorité, dans l’intérêt des personnes et de leur sécurité ou sein des entreprises ou des collectivités où il exerce ».
60 () Articles L. 4623-1 à L. 4623-8 du code du travail.
61 () Selon la direction générale du travail (DGT), au 31 décembre 2013 on dénombre dans les services de santé inter-entreprises 154 collaborateurs médecins, 71 internes, 818 infirmiers, 1 377 assistants de service de santé au travail et 1 116 intervenants en prévention des risques professionnels.
62 () Article R. 4623-29 du code du travail.
63 () Rapport de l’inspection générale des affaires sociales, établi par Michel Issindou, Christian Ploton, Sophie Quinton-Fantoni, Anne-Carole Bensadon et Hervé Gosselin, mai 2015.
64 () Richards D. A. et al., “Delivering stepped care : an analysis of implementation in routine practice”, Implementation Science, 2012.
65 () Agence nationale de sécurité sanitaire de l’alimentation, de l’environnement et du travail, rapport d’activité 2013-2014 du Réseau national de vigilance et de prévention des pathologies professionnelles, juillet 2015.
66 () Arrêté du 22 septembre 2004 fixant la liste et la réglementation des diplômes d’études spécialisées de médecine.
67 () Rehalto, Enquête sur les arrêts de travail – Comprendre pour agir, 10 juin 2016.
68 () Rapport du groupe de travail de la Commission des pathologies professionnelles du Conseil d’orientation sur les conditions de travail, ministère du Travail, de la solidarité et de la fonction publique, décembre 2012.
69 () Cass. Civ. 19 janvier 2017, n° 15-26.655
70 () Rapport de la commission instituée par l’article L. 176-2 du code de la sécurité sociale, présidée par M. Jean-Pierre Bonin, conseiller-maître honoraire de la Cour des Comptes, juin 2014.
71 () Karine Chevreul et al., « The cost of mental disorders in France », European Neuropsychopharmacology, 2012.
72 () Cour des comptes, L’organisation des soins psychiatriques : les effets du plan « psychiatrie et santé mentale » (2005-2010), décembre 2011.
73 () Organisation mondiale de la santé, Mental health policies and programs in the workplace, 2005.
74 () Rehalto, Enquête sur les arrêts de travail – Comprendre pour agir, 10 juin 2016.
75 () Christian Trontin, Marc Lassagne, Stéphanie Boini, Saliha Rinal, « Le coût du stress professionnel en France en 2007 », INRS, 2010.
76 () Commission européenne, Guidance on Work-related Stress. Spice of Life or Kiss of Death ?, 2002.
77 () Agence européenne pour la sécurité et la santé au travail, OSH in figures: stress at work - facts and figures, 2009.
78 () Rapport de la commission instituée par l’article L. 176-2 du code de la sécurité sociale, présidée par M. Jean-Pierre Bonin, conseiller-maître honoraire de la Cour des Comptes, juin 2014.
79 () Article L. 411-1 du code de la sécurité sociale.
80 () Rapport d’information n° 1662 de M. Denys Robiliard, en conclusion des travaux d’une mission d’information sur la santé mentale et l’avenir de la psychiatrie, Assemblée nationale, 18 décembre 2013.
81 () Quatrième alinéa de l’article L. 461-1 du code de la sécurité sociale.
82 () Branche accidents du travail et maladies professionnelles (AT-MP), rapport de gestion 2015.
83 () Ce représentant d’intérêts a procédé à son inscription sur le registre de l’Assemblée nationale, s’engageant ainsi dans une démarche de transparence et de respect du code de conduite établi par le Bureau de l’Assemblée nationale.
84 () Ce représentant d’intérêts a procédé à son inscription sur le registre de l’Assemblée nationale, s’engageant ainsi dans une démarche de transparence et de respect du code de conduite établi par le Bureau de l’Assemblée nationale.
85 () Ce représentant d’intérêts a procédé à son inscription sur le registre de l’Assemblée nationale, s’engageant ainsi dans une démarche de transparence et de respect du code de conduite établi par le Bureau de l’Assemblée nationale.
86 () Ce représentant d’intérêts a procédé à son inscription sur le registre de l’Assemblée nationale, s’engageant ainsi dans une démarche de transparence et de respect du code de conduite établi par le Bureau de l’Assemblée nationale.
© Assemblée nationale