
N° 4151
______
ASSEMBLÉE NATIONALE
CONSTITUTION DU 4 OCTOBRE 1958
QUATORZIÈME LÉGISLATURE
Enregistré à la Présidence de l'Assemblée nationale le 19 octobre 2016.
RAPPORT
FAIT
AU NOM DE LA COMMISSION DES AFFAIRES SOCIALES SUR LE PROJET DE LOI de financement de la sécurité sociale pour 2017,
TOME II
ASSURANCE MALADIE
Par Mme Michèle DELAUNAY,
Députée.
----
Voir le numéro :
Assemblée nationale : 4072.
Les commentaires et les débats en commission sur les articles 1er, 2, 4, 6 à 17, 20 à 26, 58 et 59 figurent dans le rapport de M. Gérard Bapt, sur les recettes et l'équilibre général (n° 4151, tome I).
Les commentaires et les débats en commission sur les articles 3, 5, 18, 19, 38 à 45, 47 à 55 et 60 figurent dans le rapport de Mme Michèle Delaunay, sur l'assurance maladie (n° 4151 tome II).
Les commentaires et les débats en commission sur l'article 46 figurent dans le rapport de M. Philip Cordery, sur le secteur médico-social (n° 4151, tome III).
Les commentaires et les débats en commission sur les articles 30 à 35, 56 et 57 figurent dans le rapport de Mme Annie Le Houerou, sur l'assurance vieillesse (n° 4151, tome IV).
Les commentaires et les débats en commission sur les articles 36 et 37 figurent dans le rapport de M. Arnaud Viala, sur les accidents du travail et les maladies professionnelles (n° 4151, tome V).
Les commentaires et les débats en commission sur les articles 27 à 29 figurent dans le rapport de Mme Marie-Françoise Clergeau, sur la famille (n° 4151, tome VI).
SOMMAIRE
___
Pages
INTRODUCTION 7
EXAMEN DES ARTICLES RELATIFS À L'ASSURANCE MALADIE 15
DEUXIÈME PARTIE - DISPOSITIONS RELATIVES À L'EXERCICE 2016 15
Article 3 (Art. 25 et 85 de la loi n° 2015-1702 du 21 décembre 2015 de financement de la sécurité sociale pour 2016) : Rectification de la dotation au FMESPP et prélèvements sur le fonds de roulement - Contribution de la branche ATMP à la branche maladie 15
Article 5 : Rectification de l'ONDAM et des sous-ONDAM pour 2016 22
TROISIÈME PARTIE - DISPOSITIONS RELATIVES AUX RECETTES ET À L'ÉQUILIBRE FINANCIER DE LA SÉCURITÉ SOCIALE POUR L'EXERCICE 2017 27
TITRE IER - DISPOSITIONS RELATIVES AUX RECETTES, AU RECOUVREMENT ET À LA TRÉSORERIE 27
Chapitre III - Dispositions contribuant au financement de l'assurance maladie 27
Article 18 (Art. L. 138-10 à L. 138-16, L. 138-19-1, L. 138-19-3, L. 138-19-4 et L. 138-19-7 du code de la sécurité sociale) : Création des clauses de sauvegarde Lv et Lh et prorogation du montant W 27
Après l'article 18 42
Article 19 : Prorogation de la participation des organismes complémentaires au financement des rémunérations alternatives au paiement à l'acte 42
Après l'article 19 45
QUATRIÈME PARTIE - DISPOSITIONS RELATIVES AUX DÉPENSES POUR L'EXERCICE 2017 46
TITRE IV - DISPOSITIONS RELATIVES À LA BRANCHE MALADIE 46
Chapitre Ier - Consolider les droits sociaux, promouvoir la santé publique 46
Article 38 (Art. L. 169-2-1 [nouveau], L. 169-3 à L. 169-5, L. 169-8, L. 169-10, L. 169-11 du code de la sécurité sociale ; art. L. 422-2 du code des assurances ; art. L. 3131-9-1 [nouveau] du code de la santé publique ; art. 21-6, 21-7, 21-9 et 21-10 de l'ordonnance n° 96-1122 du 20 décembre 1996 relative à l'amélioration de la santé publique, à l'assurance maladie, maternité, invalidité et décès, au financement de la sécurité sociale à Mayotte et à la caisse de sécurité sociale de Mayotte ; art. 9 de l'ordonnance n° 77-1102 du 26 septembre 1977 portant extension et adaptation au département de Saint-Pierre-et-Miquelon de diverses dispositions relatives aux affaires sociales) : Prise en charge des frais de santé des victimes d'actes de terrorisme 46
Article 39 (Art. L. 160-17, L. 160-18 [nouveau], L. 161-15-2, L. 172-1 A, L. 172-1, L. 172-2 et L. 172-3 [nouveaux] du code de la sécurité sociale) : Continuité des droits à la prise en charge des frais de santé et au service des prestations en espèces en cas de changement de situation professionnelle 55
Article additionnel après l'article 39 (Art. L. 161-8 du code de la sécurité sociale) : Amélioration des droits des travailleurs indépendants bénéficiant d'une pension d'invalidité 60
Article additionnel après l'article 39 : Expérimentation visant à autoriser les pharmaciens à administrer le vaccin contre la grippe aux personnes adultes 60
Après l'article 39 61
Article 40 : Expérimentation portant sur la prise en charge de la souffrance psychique des jeunes de 11 à 21 ans 62
Article 41 (Art. L. 3411-9 du code de la santé publique) : Extension des missions des centres d'accueil et d'accompagnement à la réduction des risques pour les usagers de drogue (CAARUD) 75
Après l'article 41 81
Article 42 (Art. L. 1114-5 et L. 1114-6 du code de la santé publique, art. L. 131-8, L. 221-1 et L. 221-1-3 [nouveau] du code de la sécurité sociale) : Création d'un fonds national pour la démocratie sanitaire 82
Chapitre II - Promouvoir les parcours de santé 92
Article 43 (Art. L. 162-5 du code de la sécurité sociale ; art. L. 1435-4-2 et L. 1435-4-3 du code de la santé publique) : Création d'un avantage financier durant le congé maternité ou paternité des médecins 92
Article additionnel après l'article 43 (Art. 4131-6-1 [nouveau] du code de la santé publique) : Dispositif de régulation à l'installation pour les médecins libéraux 98
Article additionnel après l'article 43 (Art. L. 162-14-2 et L. 162-15 du code de la sécurité sociale) : Règles applicables aux conventions entre l'assurance maladie et les pharmaciens 113
Après l'article 43 116
Article 44 (Art. 66 de la loi n° 2011-1906 du 21 décembre 2011 de financement de la sécurité sociale pour 2012 ; art. L. 133-4, L. 162-22-6-1 [nouveau], L. 162-22-7, L. 162-22-8-1, L. 162-22-8-3 [nouveau], L. 162-22-9-1, L. 162-22-10, L. 162-22-12, L. 162-22-15, L. 162-27, L. 174-15 du code de la sécurité sociale ; art. L. 6312-1 du code de la santé publique ; art. L. 2223-43 du code général des collectivités territoriales) : Rénovation du modèle de financement des établissements de santé 118
Article 45 (Art. L. 162-22-8-2, L 162-23-4, L. 162-23-15 [nouveau], L. 174-1-1 du code de la sécurité sociale ; art. L. 6111-3-1 du code de la santé publique ; art. 78 de la loi n° 2015-1702 du 21 décembre 2015 de financement de la sécurité sociale pour 2016) : Ajustement des modalités de tarification des activités de soins de suite et de réadaptation 135
Après l'article 45 159
Article 47 (Art. 36 de la loi n° 2013-1203 du 23 décembre 2013 de financement de la sécurité sociale pour 2014) : Prolongation et élargissement du champ de l'expérimentation portant sur la télémédecine 162
Article 48 (Art. 70 de la loi n° 2011-1906 du 21 décembre 2011 de financement de la sécurité sociale pour 2012) : Prolongation des expérimentations « article 70 » relatives au parcours de soins des personnes âgées 169
Après l'article 48 172
Chapitre III - Garantir la pertinence des prises en charge 172
Article 49 (Art. L. 133-4, L. 162-22-7-3 [nouveau], L. 174-2-1, L. 174-15, L. 221-1, L. 221-1-1, L. 241-2 du code de la sécurité sociale ; art. 33 de la loi n° 2003-1199 du 18 décembre 2003 de financement de la sécurité sociale pour 2004) : Création d'un fonds pour le financement de l'innovation pharmaceutique 172
Après l'article 49 180
Article 50 (Art. L. 5125-23-2 et L. 5125-23-3 du code de la santé publique) : Modification des conditions de prescription des médicaments biosimilaires 180
Article 51 (Art. L. 162-16-5-1, L. 162-16-5-2, L. 162-16-5-3 [nouveau], L. 162-18 du code de la sécurité sociale et L. 5121-12 du code de la santé publique) : Modification des conditions de prise en charge des médicaments faisant l'objet d'une autorisation temporaire d'utilisation 189
Article 52 (Art. L. 162-16-4, L. 162-16-5, L. 162-16-6, L. 162-17-4, L. 162-38, L. 165-2, L. 165-3, L. 165-3-3 [nouveau], L. 165-4, L. 165-5-1, L. 165-5-2 [nouveau] du code de la sécurité sociale) : Évolution des critères de fixation et de modification des prix et tarifs des produits de santé 201
Article 53 : Fixation des dotations au FMESPP, à l'ONIAM et de la contribution de la CNSA aux ARS pour l'année 2017 217
Article 54 : Fixation des objectifs de dépenses de la branche maladie, maternité, invalidité et décès pour 2017 223
Article 55 : ONDAM et sous-ONDAM pour 2017 226
TITRE VI - DISPOSITIONS COMMUNES AUX DIFFÉRENTES BRANCHES 232
Chapitre II - Fraude aux prestations 232
Article 60 (Art. L. 114-16, L. 323-6 et L. 323-6-1 [nouveau] du code de la sécurité sociale) : Mesures visant à limiter les indus pour l'assurance maladie 232
ANNEXE : LISTE DES PERSONNES AUDITIONNÉES PAR LA RAPPORTEURE 235
Le redressement des dépenses de la branche maladie, et plus particulièrement de sa composante majeure - l'objectif national de dépenses d'assurance maladie (ONDAM) - aura constitué une constante de l'action menée par la majorité actuelle.
L'objectif d'équilibre a nécessité des efforts importants dans tous les secteurs, comme l'ont rappelé l'ensemble des acteurs du système de santé auditionnés par la rapporteure. Représentants des industries du médicament ou des dispositifs médicaux, professionnels de santé libéraux, établissements hospitaliers et médico-sociaux : pas un interlocuteur n'a manqué de rappeler sa contribution à l'effort de maîtrise des dépenses.
Force est de constater néanmoins que ces efforts n'ont pas été vains. En 2017, le déficit prévisionnel de la branche maladie est fixé à 2,6 milliards d'euros tous régimes confondus, soit 3 milliards d'euros de mieux que le déficit prévu pour l'exercice 2015. Cette amélioration trouve son fondement dans le respect des enveloppes de l'ONDAM, dont l'évolution aura été particulièrement contenue depuis 2012. Si le niveau du taux a pu varier selon les années, il se situe toujours dans des propositions moindres que les taux fixés durant les années antérieures à 2012.
Il s'agit d'un effort sans précédent, tant la dynamique des dépenses de santé, encouragée par l'allongement de la durée de vie et le vieillissement de la population, tend à faire progresser l'ONDAM plus rapidement que le produit intérieur brut. Sa progression spontanée - le fameux tendanciel - se situe constamment dans des proportions voisines de 4 %. Le contrôle de son évolution apparaît donc comme un enjeu majeur de la maîtrise des dépenses de santé.
Cet objectif est en passe d'être rempli. D'importantes économies ont été engagées pour enrayer le tendanciel des dépenses.
Les mesures ont tout d'abord concerné les médicaments. Plusieurs leviers d'action ont ainsi été mobilisés, tels que le recours accru aux médicaments génériques. Citons également la contribution des entreprises pharmaceutiques à cet effort de maîtrise des dépenses par l'intermédiaire de la clause de sauvegarde (plus connue sous le nom de « taux L »), ou encore le montant W, qui a été créé en réaction aux prétentions tarifaires de certains laboratoires à l'occasion de l'arrivée sur le marché de molécules innovantes permettant de guérir rapidement du virus de l'hépatite C, mais dont le coût menaçait directement la soutenabilité des dépenses d'assurance maladie. L'hôpital n'est pas en reste, avec la systématisation de la démarche contractuelle visant à améliorer la pertinence de prescriptions (contrat de bon usage des médicaments).
Les établissements hospitaliers ont été particulièrement mis à contribution pour améliorer l'efficience de leur activité : démarches contractuelles destinées à progresser dans la pertinence des soins, économies générées par le rapprochement des structures, optimisation de leur outil tarifaire, virage ambulatoire ou mise à contribution par annulation des crédits mis en réserve au lancement de la campagne tarifaire.
Ces efforts ont porté, ont « payé ». Il suffit pour cela de se reporter aux objectifs fixés par la loi de programmation des finances publiques pour les années 2012 à 2017. On notera à cet égard que la progression de l'ONDAM pour 2017 est plus mesurée que ce qui avait été prévu dans le cadre de cette évolution programmée des dépenses publiques.
Pour 2017, le taux de progression, fixé à 2,1 %, est plus élevé que pour l'exercice 2016, fixé à 1,75 %, et au même niveau que l'objectif fixé pour l'exercice 2015. Il doit ainsi permettre de couvrir des engagements conventionnels, en particulier les mesures prévues dans la convention médicale signée en août 2016 (0,4 milliard d'euros), ainsi que l'application au personnel hospitalier de la revalorisation du point d'indice de la fonction publique (770 millions d'euros).
Si l'on tient compte du tendanciel de l'ONDAM, aux alentours de 4 % rappelons-le, les mesures d'économies devront être à la hauteur de l'objectif prévisionnel. Elles sont ainsi fixées à 4,1 milliards d'euros, représentant un effort significatif.
Malgré tout, l'effort constant de maîtrise des dépenses durant ce quinquennat n'a pas remis en question l'objectif impérieux d'égalité d'accès aux soins.
Citons à cet égard la généralisation de l'accès à un régime de santé, engagée avec la création de la protection maladie universelle opérée par la loi de financement pour 2016. Cette réforme bouleverse profondément les fondements d'un système initialement fondé sur l'assurance sociale, en proposant de garantir l'accès aux soins, quelle que soit la situation personnelle d'un assuré, et en simplifiant les démarches d'affiliation des assurés.
Ce quinquennat aura aussi permis d'améliorer la couverture des dépenses de santé de nos concitoyens, en limitant le reste à charge des assurés sociaux grâce à la maîtrise des honoraires médicaux ou au développement des contrats responsables. Une récente étude de la Direction de la recherche, des études, de l'évaluation et des statistiques (DREES) souligne ainsi que la part du reste à charge des ménages dans la consommation de soins et de biens médicaux diminue pour la quatrième année consécutive (- 0,8 point sur quatre ans) pour s'établir à 8,4 % en 2015. Au sein de l'Union européenne des 15, la France est le pays où le reste à charge des ménages est le plus limité (1).
L'égalité d'accès aux soins trouve enfin à s'appliquer aux établissements de santé avec le maintien d'un maillage territorial équilibré. La réforme des hôpitaux de proximité engagée par la LFSS pour 2015 constitue à cet égard l'une des pierres angulaires du maintien de l'offre de soins dans les territoires peu denses ou isolés.
Ce quinquennat reste enfin marqué par la fin de la logique du « tout tarification à l'activité (T2A) ». Dans le cadre des activités de médecine, chirurgie, obstétrique, la mise en place de la T2A a pu améliorer l'efficience de la gestion hospitalière mais a également pu favoriser la croissance du volume de prestations au détriment de leur pertinence ou, parfois de leur qualité.
Pour contrecarrer ces effets indésirables, différentes mesures ont été successivement adoptées par le législateur. Citons ainsi la dégressivité tarifaire, la dotation pour l'amélioration de la qualité des soins ou le financement forfaitaire des établissements isolés. La fin de cette logique du « tout T2A » trouve son aboutissement dans le PLFSS pour 2017 avec la fusion des deuxième et troisième sous-objectifs. Le suivi des activités tarifées à l'activité ne constitue plus l'unique modèle de financement. L'avenir est désormais aux dotations mixtes combinant une part forfaitaire assise sur les recettes historiques des établissements et une part variable liée à l'activité. Il en est ainsi de la tarification des activités de soins de suite et de réadaptation (SSR), centrée sur la dotation modulée à l'activité.
*
Le présent PLFSS se situe dans la trajectoire des précédentes lois de financement et poursuit, tout en les redoublant, les efforts engagés.
● En ce qui concerne les médicaments, l'envolée des coûts de certains traitements innovants, particulièrement des anticancéreux, justifie un renforcement des mesures d'encadrement et, plus globalement, une refonte de la prise en charge et de la fixation du prix des médicaments : cinq mesures sont proposées à cette fin dans le projet de loi.
Le premier volet - et non le moindre - est la mise en place d'un fonds pour le financement de l'innovation pharmaceutique, à l'article 49, dont l'objet sera de lisser les dépenses liées aux médicaments innovantes. Doté d'une réserve initiale de près de 900 millions d'euros, le fonds devra prendre en charge le surcoût des traitements que l'ONDAM ne pourra assumer. Il bénéficiera du montant des remises négociées avec les laboratoires et d'une dotation annuelle de l'assurance maladie.
Pour améliorer la régulation globale du prix des médicaments, l'article 52 propose une refondation des critères de fixation ou de révision du prix des médicaments par le Comité économique des produits de santé (CEPS). La mesure proposée tend à la fois à sécuriser juridiquement les décisions du comité, et à inciter les industries du médicament et des dispositifs médicaux à entrer dans la logique conventionnelle.
En complément de cette régulation globale, est amorcée une distinction entre les dépenses de médicaments hospitalières et les dépenses en pharmacie d'officine (article 18). Le taux L, jusqu'à présent référence unique pour les deux secteurs, sera désormais différencié pour contenir la progression plus importante de la consommation de médicaments au sein du secteur hospitalier - la grande majorité des médicaments innovants (et onéreux) étant prescrits à l'hôpital et non en ville.
Le texte aménage également le dispositif des autorisations temporaires d'utilisation (ATU), qui permet un accès précoce aux médicaments innovants (article 51). Le recours aux ATU est à la fois élargi - pour les médicaments ayant plusieurs indications - et encadré, afin que ce dispositif ne pèse pas trop lourdement sur les dépenses : les laboratoires exploitant des spécialités en ATU seront désormais tenus de rembourser le différentiel de prix des médicaments constaté entre la période ATU ou post-ATU (prix libre) et celui fixé en lien avec le CEPS, après déduction des remises éventuellement consenties. Le niveau du remboursement devra s'accroître mécaniquement, incitant les entreprises à ne pas tarder pour solliciter l'autorisation de mise sur le marché.
Dernier volet des mesures relatives au médicament, l'article 50 tire les conséquences de l'actualisation de l'état des lieux de l'agence nationale de sécurité des médicaments et des produits de santé (ANSM) sur les médicaments biosimilaires, en autorisant l'interchangeabilité d'un médicament biologique en cours de traitement, sous la responsabilité du prescripteur et sous réserve du respect de certaines garanties indispensables : information et consentement du patient, traçabilité, surveillance clinique du patient.
● Pour les établissements de santé, la fin du « tout T2A » se caractérise par un bouquet de mesures inspirées du rapport remis par le Dr Olivier Véran (2) et destinées à mieux prendre en compte la spécificité de certaines activités insuffisamment rémunérées ou dont le rythme est trop variable et incertain pour être couvert par des tarifs issus de groupes homogènes de séjours (GHS). Il en est ainsi de la mise en place d'un tarif spécifique aux consultations pluridisciplinaires et pluriprofessionnelles, situées à mi-chemin entre les actes et consultations externes et l'hospitalisation de jour. Il en est de même pour les soins critiques (réanimation, soins intensifs et surveillance continue) qui voient leur financement assis sur une dotation combinant part forfaitaire et part liée à l'activité.
● S'agissant des activités de soins de suite et de réadaptation (SSR), le texte prévoit deux ajustements majeurs. Dans la droite ligne du financement dérogatoire des activités de médecine des hôpitaux de proximité, le projet de loi de financement propose une approche similaire pour les activités de SSR. Le statut d'hôpital de proximité voit son périmètre s'élargir à ces activités. Il appartiendra au Gouvernement, en étroite concertation avec les fédérations hospitalières, d'en circonscrire les contours.
Surtout, l'article 45 procède au report à 2018 de l'entrée en vigueur de la dotation modulée à l'activité (DMA) destinée à financer les activités de SSR.
L'année 2017 sera mise à profit pour affiner le périmètre des tarifs issus des groupements médico-économiques. Cette période transitoire permettra également de favoriser une entrée progressive dans le nouveau modèle tarifaire, particulièrement pour les établissements relevant aujourd'hui du champ de l'objectif quantifié national (financement sur la base d'un prix de journée) pour lesquels la marche est plus importante que pour les établissements financés par dotation annuelle de financement (DAF). Durant cette année, un financement transitoire est instauré, combinant anciennes modalités de financement (DAF/prix de journée) et futur modèle tarifaire (DMA). Sur proposition de la rapporteure, la commission a précisé le périmètre du financement transitoire pour les établissements financés sur la base d'un prix de journée au sein desquels les praticiens libéraux perçoivent directement leurs honoraires. Durant la période transitoire, il est prévu de maintenir la situation actuelle en défalquant du financement transitoire ces honoraires.
● Ce texte concrétise aussi l'an II de la démocratie sanitaire appelé de ses vœux par Mme Claire Compagnon (3). La loi de modernisation de notre système de santé a posé le cadre général de la représentation des usagers en créant l'union nationale des associations agréées du système de santé (UNAASS) et en prévoyant une formation de base des représentants d'usagers. Elle a aussi entendu renforcer leur poids à tous les niveaux, qu'il s'agisse de la représentation au sein des établissements de santé ou des agences sanitaires, de l'action de groupe, de la négociation du prix des médicaments, ou de la participation à l'action territoriale.
Pour accompagner ces associations et permettre l'éclosion d'une représentation de poids aux côtés des offreurs de soins, l'article 42 instaure le fonds national de la démocratie sanitaire : ce fonds pérennise le financement des associations de représentants d'usagers et sécurise celui de leur formation (rémunération des intervenants et indemnisation des participants). L'abondement du fonds par les produits issus des droits de consommations sur les tabacs formalise, concomitamment à celui de la branche maladie, marque un tournant majeur. Les recettes issues de la consommation du tabac financeront demain la politique publique de santé.
La commission a enfin adopté un amendement de la rapporteure tendant à encourager la transparence dans l'attribution des subventions par le nouveau fonds. Celle-ci est en effet subordonnée à la production, par le bénéficiaire, d'informations portant sur les autres sources de financement qu'il perçoit. Cet amendement vise à renforcer la transparence, pilier essentiel de la démocratie sanitaire.
● La mise en place des parcours de soins, qui conditionne une prise en charge des patients sans rupture quel que soit le secteur (sanitaire, social, médico-social) ou le lieu de prise en charge (ville, hôpital), n'est pas en reste dans ce projet de loi.
L'article 40 met en place des expérimentations pour améliorer le repérage de la souffrance psychique des jeunes de 11 à 21 ans et orienter leur prise en charge par un psychothérapeute, à l'initiative du médecin traitant ou du médecin scolaire. Suivant l'avis de la rapporteure, la Commission a entendu préciser le cadre expérimental. Elle a tout d'abord précisé que le dispositif vise les psychologues cliniciens libéraux, aujourd'hui non pris en charge par l'assurance maladie. Elle a ensuite élargi le périmètre de l'expérimentation en incluant les enfants de 6 à 11 ans pour faciliter une prise en charge au plus tôt.
L'article 47 assouplit le cadre expérimental relatif à la télémédecine. Il élargit le champ de l'expérimentation, en visant les patients atteints d'une affection longue durée qui ne font pas l'objet d'une hospitalisation, ou résidant dans des structures médico-sociales. Il permet à cet effet aux établissements de santé d'être parties prenantes au dispositif. Il desserre aussi les contraintes administratives ayant contribué à retarder ou décourager l'éclosion des projets pilotes. Afin d'amorcer la participation des structures médico-sociales, requérant le recours aux actes de télémédecine, le dispositif prévoit enfin le financement du surcoût engendré par le temps de préparation et l'aide apportée au patient.
L'article 48, quant à lui, propose un report de la première phase d'expérimentation des parcours de soins des personnes âgées amorcée par la loi de financement pour 2012. En raison de sa complexité, l'expérimentation a tardé à être mise en place. Il s'agit de permettre l'application dans la durée des projets pilotes qui ont été retenus et, ainsi, une évaluation aussi pertinente et complète que possible avant une éventuelle généralisation. Sur proposition de la rapporteure, la Commission a adopté un amendement de rédaction globale visant à faire coïncider la fin de ce cadre expérimental avec celui porté par l'article 48 de la loi de financement pour 2013, couramment appelé PAERPA. Les deux expérimentations prendront fin le 31 décembre 2018. Il s'agit de faciliter l'évaluation conjointe des deux dispositifs avant une éventuelle généralisation.
● D'autres mesures du projet de loi améliorent la protection sociale ou l'accès aux soins de certains publics spécifiques : l'article 38 propose ainsi une prise en charge intégrale des frais de santé des victimes d'actes de terrorisme - y compris les dépassements d'honoraires et les dispositifs médicaux coûteux ; l'article 43 renvoie quant à lui aux partenaires conventionnels la création d'une aide financière pour les congés maternité et paternité des médecins. Alors que cette aide financière était initialement destinée aux seuls médecins exerçant en secteur 1 ou en secteur 2 avec des dépassements d'honoraires limités, la Commission des affaires sociales l'a étendue à l'ensemble des médecins, quel que soit le secteur dans lequel ils exercent.
La Commission a également adopté quatre amendements portant articles additionnels :
− un amendement présenté par Mme Sylviane Bulteau (après l'article 39), qui permet aux artisans et commerçants qui cessent de remplir les conditions pour relever du régime social des indépendants (RSI) de demander une pension d'invalidité pendant la période de maintien de leurs droits ;
− un amendement présenté par la rapporteure (après l'article 39) visant à permettre, à titre expérimental et pour une durée de trois ans, le financement par le fonds d'intervention régional (FIR) de l'administration par les pharmaciens du vaccin contre la grippe saisonnière aux personnes adultes ;
− un amendement de Mme Annie Le Houerou (après l'article 43) qui prévoit que dans les zones, définies par les agences régionales de santé (ARS), et en concertation avec les organisations syndicales représentatives des médecins au plan national, dans lesquelles est constaté un fort excédent en matière d'offre de soins, le conventionnement à l'assurance maladie d'un médecin libéral ne peut intervenir qu'en concomitance avec la cessation d'activité libérale d'un médecin exerçant dans la même zone ;
− un amendement de Mme Catherine Lemorton (après l'article 43), qui étend aux conventions conclues entre l'assurance maladie et les représentants des médecins, les dispositifs d'opposition majoritaire et de règlement arbitral qui existent déjà pour d'autres conventions entre l'assurance maladie et des professionnels de santé.
*
* *
EXAMEN DES ARTICLES RELATIFS À L'ASSURANCE MALADIE
La Commission des affaires sociales a procédé à l'examen des articles du projet de loi de financement de la sécurité sociale pour 2017 relatifs à l'assurance maladie au cours de ses séances des mardi 18 et mercredi 19 octobre 2016.
DEUXIÈME PARTIE -
DISPOSITIONS RELATIVES À L'EXERCICE 2016
Article 3
(Art. 25 et 85 de la loi n° 2015-1702 du 21 décembre 2015 de financement de la sécurité sociale pour 2016)
Rectification de la dotation au FMESPP et prélèvements sur le fonds de roulement - Contribution de la branche ATMP à la branche maladie
Cet article procède à la rectification de la dotation versée par les régimes obligatoires d'assurance maladie au Fonds de modernisation des établissements de santé publics privés (FMESPP) pour tenir compte à la fois des crédits déchus au titre de l'année 2016 et des prélèvements opérés sur les réserves du fonds pour l'emploi hospitalier (FEH) et de l'association nationale pour la formation permanente du personnel hospitalier (ANFH).
Il procède par ailleurs à la fixation du montant de la contribution pour 2016 de la branche accidents du travail et maladies professionnelles à la branche maladie.
I. RECTIFICATION DE LA DOTATION VERSÉE AU FMESPP
Le FMESPP a été institué l'article 40 de la loi n° 2000-1257 du 23 décembre 2000 de financement de la sécurité sociale pour 2001. Il a pour objet le financement d'opérations d'investissements immobiliers et mobiliers, d'acquisitions d'équipements matériels lourds, d'opérations concourant au développement des systèmes d'information et des opérations concourant à la réorganisation de l'offre de soins. Les missions et le champ d'intervention du fonds sont définis par le décret n° 2013-1217 du 23 décembre 2013.
Ce fonds est financé par une participation des régimes obligatoires d'assurance maladie dont le montant est fixé chaque année par la loi de financement de la sécurité sociale. Le I de l'article 85 de la loi de financement pour 2016 a fixé ce montant à 307 millions d'euros.
Le I du présent article tend à minorer de 245 millions d'euros le montant de la participation de l'assurance maladie pour la porter à 62 millions.
Cette minoration couvre trois aspects :
- la prise en compte des crédits déchus au titre de l'année 2016 à hauteur de 25 millions d'euros. Les sommes dues au titre des actions du fonds sont prescrites dès lors qu'elles n'ont pas fait l'objet d'un agrément ou d'une décision attributive de subvention dans un délai déterminé. Le IV de l'article 40 de la loi de financement de la sécurité sociale pour 2001 prévoit ainsi que « l'année de la constatation de la prescription, la totalité des sommes ainsi prescrites vient en diminution de la dotation de l'assurance maladie au fonds pour l'année en cours » ;
- une mobilisation, à hauteur de 20 millions d'euros, des réserves constituées au sein du fonds ;
- une diminution de 200 millions d'euros neutralisée par la mobilisation des réserves du FEH et de l'ANFH au profit du FMESPP (cf. infra II et III).
II. RECTIFICATION DU MONTANT DU PRÉLÈVEMENT OPÉRÉ SUR LES RÉSERVES DU FEH AU PROFIT DU FMESPP
Le II tend à relever le montant du prélèvement opéré sur les réserves du FEH au profit du FMESPP par la loi de financement pour 2016.
Présentation du FEH
L'article 14 de la loi n° 94-628 du 25 juillet 1994 relative à l'organisation du temps de travail, aux recrutements et aux mutations dans la fonction publique a institué le FEH à compter du 1er janvier 1995. Il est géré par la Caisse des dépôts et consignations.
Le FEH participe au financement des surcoûts supportés par les établissements mentionnés à l'article 2 de la loi n° 86-33 du 9 janvier 1986 portant dispositions statutaires relatives à la fonction publique hospitalière au titre de la cessation progressive d'activité (CPA), du temps partiel, de certaines formations et aides à la mobilité et du compte épargne temps (CET) qu'ils accordent à leurs personnels (fonctionnaires et agents contractuels).
Le fonds est alimenté par une contribution à la charge des établissements énumérés à l'article 2 de la loi précitée. Cette contribution est assise sur le montant des rémunérations soumises à retenues pour pension. Il s'agit :
- des traitements soumis aux retenues pour pension des agents stagiaires et titulaires ;
- des salaires soumis à retenues pour pension de retraite des agents contractuels de droit public.
Le taux de la contribution, qui ne peut excéder 1,8 % est fixé par décret. Aux termes du décret n° 2002-160 du 7 février 2002 il est de 1 % depuis 2002.
Transfert de crédits au profit du FMESPP
L'article 25 de la loi de financement pour 2016 prévoit le prélèvement d'une somme de 40 millions d'euros sur les réserves du FEH au profit du FMESPP. Ce prélèvement était notamment motivé par le résultat annuel du fonds structurellement excédentaire. Entre 2009 et 2014, et à l'exception notable de l'exercice 2013 (4), le solde évolue entre 30 et 45 millions d'euros. Fin 2014, les réserves du fonds se sont établies à un peu plus de 110 millions d'euros.
L'excédent structurel du FEH s'explique par l'évolution du périmètre des actions qu'il contribue à soutenir, en particulier la disparition, en 2006, du fonds de compensation du congé de fin d'activité (FCCFA).
La loi de financement de la sécurité sociale pour 1999 avait mis en place un prélèvement au bénéfice du FCCFA. Pour couvrir les prestations à servir, le prélèvement avait parallèlement été accompagné d'un relèvement de 0,45 % à 0,67 % du montant de la contribution alimentant le FEH. Toutefois, cette hausse n'a pas permis de couvrir les contributions et prestations servies par le FEH. Deux nouvelles revalorisations ont ainsi été décidées en 2000 puis 2002 pour atteindre le taux actuel de 1 %.
En 2006, il a été mis fin au prélèvement opéré sur le FEH au profit du FCCFA, sans pour autant que le taux de contribution au FEH ait été modifié. La croissance des ressources du fonds a depuis lors été nettement supérieure à celle des emplois de ce fonds.
L'importance des réserves avait déjà conduit à prélever une somme de 200 millions d'euros au profit de la caisse nationale de retraite des agents des collectivités locales dans le cadre de la loi de financement de la sécurité sociale pour 2014.
ÉVOLUTION DU TAUX DE CONTRIBUTION EMPLOYEUR AU FEH
Période |
Taux de cotisation |
Textes juridiques |
01/01/1995 au 31/12/1998 |
0,45 % |
décret n° 95-86 du 26 janvier 1995 |
01/01/1999 au 31/12/1999 |
0,67 % |
décret n° 98-1226 du 29 décembre 1998 |
01/01/2000 au 31/12/2001 |
0,80 % |
décret n° 2000-23 du 12 janvier 2000 |
Depuis 01/01/2002 |
1 % |
décret n° 2002-160 du 7 février 2002 |
Source : rapport annuel FEH 2015.
Relèvement du niveau du prélèvement
Le dernier rapport d'activité du FEH fait état, à la fin 2015, d'un résultat de 53 millions d'euros environ, portant le montant des réserves à 166 millions d'euros, hors prélèvement prévu par la loi de financement pour 2016.
Le relèvement proposé par le présent article porterait à 90 millions le montant du prélèvement, soit 54 % des réserves du FEH. Selon l'étude d'impact, le niveau des réserves devrait garantir l'existence d'un fonds de roulement suffisant au bon fonctionnement du FEH.
Ce transfert s'accompagne parallèlement d'une minoration à due concurrence du montant de la participation de l'assurance maladie obligatoire au FMESPP pour 2016 (cf. supra I).
III. PRÉLÈVEMENT OPÉRÉ SUR LES RÉSERVES DE L'ANFH AU PROFIT DU FMESPP
Le III vise à instaurer un prélèvement de 150 millions d'euros sur les réserves de l'ANFH au profit du FMESPP.
Présentation de l'ANFH
Organisme paritaire collecteur agréé (OPCA) de la fonction publique hospitalière, l'ANFH est agréée par le ministère de la santé pour (5) :
- la collecte des sommes au titre du plan de formation des personnels hospitaliers (un peu plus de 540 millions d'euros collectés en 2015) (6) ;
- la collecte des sommes prélevées au titre du congé de formation professionnelle, de la validation des acquis de l'expérience et du bilan de compétence (un peu plus de 58 millions d'euros collectés en 2015) (7) ;
- la collecte des fonds prélevés au titre du fonds de mutualisation pour le financement des études promotionnelles - formations diplômantes et qualifiantes du secteur sanitaire et social - (environ 174 millions d'euros collectés en 2015) (8) ;
L'ANFH est aussi partie prenante de :
- la collecte des contributions au titre du financement de l'obligation de formation des médecins, chirurgiens-dentistes et pharmaciens hospitaliers (un peu plus de 21 millions d'euros collectés en 2015) au titre du décret n°2011-2116 du 30 décembre 2011 (9).
- la collecte des fonds destinés à financer la formation professionnelle des travailleurs handicapés accueillis (0,5 million d'euros collectés en 2015) au titre d'une convention cadre conclue entre l'État et l'ANFH.
Transfert de crédits au profit du FMESPP
Cet article prévoit le prélèvement d'une somme de 150 millions d'euros sur les réserves de l'ANFH au titre de l'année 2016 au profit du FMESPP.
Le dispositif prévoit enfin que les règles applicables en matière de recouvrement, de contentieux et les garanties concernant ce prélèvement sont celles de l'article L. 137-3 du code de la sécurité sociale. Celui-ci opère par renvoi aux règles et garanties et sanctions applicables au recouvrement des cotisations à la charge des employeurs assises sur les gains et rémunérations de leurs salariés (10).
Ce prélèvement est doublement motivé par le contexte budgétaire restreint et l'existence d'un excédent structurel, qui s'élève à 364 millions d'euros. Le prélèvement ramènerait ainsi le niveau des fonds propres à 214 millions d'euros.
La question de la constitutionnalité d'un prélèvement sur les réserves d'un organisme de droit privé pourrait se poser. Elle a notamment été soulevée devant le Conseil Constitutionnel (11) au moment de l'examen de la loi de financement de la sécurité sociale pour 2014 à l'occasion du transfert à la mutualité sociale agricole (MSA) des branches maladie et accidents du travail des salariés non agricoles qui s'était accompagné de celui des réserves constituées par les assureurs à qui cette gestion était confiée. Le Conseil avait conclu au caractère constitutionnel de ce transfert de gestion au motif que les assureurs n'étaient pas propriétaires des branches dont ils assuraient la gestion. Toutes choses égales par ailleurs, l'ANEFH est un OPCA qui assure la gestion de fonds au titre de dispositions légales. Elle n'en est pas propriétaire mais bien gestionnaire. La ponction sur les réserves ne saurait constituer une atteinte au droit de propriété dès lors qu'elle concerne les réserves tirées des collectes des contributions de formation.
IV. CONTRIBUTION DE LA BRANCHE AT-MP
Le IV vise à fixer le montant de la contribution pour 2016 de la branche des accidents du travail et des maladies professionnelles au profit de la branche vieillesse.
Depuis la loi n° 2010-1330 du 9 novembre 2010 portant réforme des retraites, la branche des accidents du travail et des maladies professionnelles verse une contribution à la branche vieillesse, contribution définie par son objectif, le financement des départs en retraite anticipés résultant de l'article L. 351-1-4 du code de la sécurité sociale. Ce dispositif concerne les personnes justifiant d'une incapacité permanente au titre d'une maladie professionnelle ou d'un accident du travail ayant entraîné des lésions identiques à celles indemnisées au titre d'une maladie professionnelle.
Cette contribution vise à couvrir les dépenses supplémentaires liées à ce dispositif. Pour 2016, un besoin de financement de l'ordre de 44,7 millions d'euros a été identifié.
*
La Commission est saisie des amendements identiques AS188 de M. Jean-Pierre Door et AS256 de M. Bernard Accoyer.
M. Jean-Pierre Door. Par cet amendement, nous demandons la suppression de l'article. Rappelons que le comité d'alerte de l'objectif national des dépenses d'assurance maladie (ONDAM) vous a déjà donné un carton jaune, sinon rouge, pour l'année 2016, dans la mesure où la construction de l'ONDAM était mal exécutée et tout à fait insincère. Dans cet article, vous prévoyez un prélèvement de 200 millions d'euros sur les fonds de roulement de l'Association nationale pour la formation permanente du personnel hospitalier (ANFH) et du Fonds pour l'emploi hospitalier (FEH) pour financer le Fonds pour la modernisation des établissements de santé publics et privés (FMESPP) en remplacement de crédits de l'ONDAM. Cet article participe donc à la présentation insincère de la construction de l'ONDAM et c'est pourquoi nous demandons sa suppression totale.
M. Bernard Accoyer. Il est tout à fait préoccupant que nous démarrions cette discussion sur le PLFSS sur des bases que la Cour des comptes et d'autres expertises estiment viciées. Nous dénonçons le fait que l'on demande à l'Assemblée nationale de travailler sur de telles bases.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Je vous renvoie à mon commentaire d'article s'agissant des raisons présidant à la mise en place de ces prélèvements.
Pour le FEH, mon commentaire montre que l'importance des réserves est structurelle en raison du maintien de ressources de loin supérieures aux charges. En effet, depuis 2006, le FEH n'est plus mis à contribution au bénéfice du Fonds de compensation du congé de fin d'activité (FCCA). Il en résulte un montant de produits structurellement supérieur à celui des charges.
Pour l'ANFH, il existe aussi un excédent structurel. Selon les informations qui m'ont été transmises, l'ANFH enregistre une progression de ses produits supérieure à celle de ses charges de formation. Les premiers ont progressé de 4 % par an au cours de la période 2012-2015 contre une augmentation de seulement de 3 % pour les secondes.
L'article ne vise qu'à réorienter des ressources inemployées vers le FMESPP. Il ne s'agit pas d'autre chose et il n'y a là rien de vicié.
Avis défavorable
La Commission rejette les amendements.
Puis elle examine, en présentation commune, les amendements AS326 de M. Francis Vercamer et AS2 de M. Dominique Tian.
M. Francis Vercamer. Cet article, notamment ses alinéas 1 à 4, est à l'image de la gestion et du financement de la sécurité sociale par ce gouvernement : de retraits de crédits d'un poste à un autre en ré-abondements via un autre poste, ce ne sont que tours de passe-passe. Nous avons un peu de mal à suivre la volonté du Gouvernement en ce qui concerne ses politiques publiques.
Au moment où la Cour des comptes nous demande de développer les soins ambulatoires et d'investir dans la modernisation des hôpitaux, le Gouvernement supprime des crédits destinés à ladite modernisation. Quant à moi, je propose de supprimer les alinéas 1 à 4 de cet article. Généralement, le Gouvernement nous fait adopter des articles, puis gèle les crédits avant de les annuler au prétexte qu'ils n'ont pas été utilisés. Pendant ce temps-là, les hôpitaux dépérissent au lieu de se moderniser.
M. Dominique Tian. Mon amendement AS2 tend, quant à lui, à supprimer les alinéas 3 et 4 de cet article pour des raisons identiques à celles que Francis Vercamer vient de développer avec talent.
Mme Michèle Delaunay, rapporteure. Nul tour de passe-passe dans ces prélèvements qui s'expliquent pour les raisons que je viens d'exposer lors de la discussion sur les amendements précédents. Avis défavorable à ces deux amendements.
Mme Isabelle Le Callennec. Pourquoi ces fonds ne sont-ils pas utilisés ? Nous nous posons la question tous les ans. Ce ne sont pas de petites sommes et les besoins sont réels sur le terrain.
Mme Michèle Delaunay, rapporteure. Comme je l'ai expliqué, le FEH n'est plus utilisé.
La Commission rejette l'amendement AS326 puis l'amendement AS2.
Elle adopte ensuite l'article 3 sans modification.
*
* *
Article 5
Rectification de l'ONDAM et des sous-ONDAM pour 2016
Cet article, en s'appuyant sur les prévisions de dépenses présentées par la Commission des Comptes de la Sécurité sociale (CCSS) du 23 septembre 2016, maintient l'ONDAM à 185,2 milliards mais procède à des ajustements dans la ventilation des dépenses d'assurance maladie entre ses sous-objectifs.
LES PRÉVISIONS DE DÉPENSES RÉACTUALISÉES POUR 2016
UN ONDAM 2015 EN DEÇÀ DE L'OBJECTIF RECTIFIÉ
Les dépenses de l'ONDAM en 2015 se sont élevées à 181,8 milliards d'euros, en sous-exécution de 0,1 milliard par rapport à l'objectif rectifié en LFSS 2016. Cette sous-exécution résulte pour l'essentiel des annulations de crédits de l'ONDAM hospitalier au titre de la réserve prudentielle.
L'exécution 2015 est marquée par un dépassement de l'enveloppe allouée au sous-objectif des soins de ville de 230 millions d'euros, portant l'évolution à 2,5 %, à comparer à une progression de 3 % en 2014. Le dépassement concerne l'ensemble des postes de dépenses.
S'agissant des établissements hospitaliers, la sous-exécution de 0,2 milliard d'euros est imputable aux mesures de régulation ayant abouti à l'annulation de crédits (150 millions d'euros). Les dépenses des cliniques privées, caractérisées par une sous-exécution de 55 millions d'euros, sont contrebalancées par un dépassement des crédits des établissements tarifés à l'activité (95 millions d'euros).
Les autres sous-objectifs se caractérisent par une sous-exécution dans des proportions plus modestes, à l'exception de l'ONDAM médico-social marqué par les conséquences du plan d'économie d'avril 2015.
2016 : UN ONDAM CONFORME À L'OBJECTIF FIXÉ
En 2016, la dépense globale correspondrait au montant voté en LFSS 2016 bien que la répartition des dépenses entre sous-objectifs soit modifiée afin de tenir compte des dernières évolutions connues des dépenses. Le respect de l'ONDAM provient de l'annulation d'une partie des crédits mis en réserve et de la mobilisation de mesures complémentaires pour neutraliser un dépassement de 245 millions d'euros des dépenses de soins de ville et de 500 millions d'euros sur l'ONDAM hospitalier.
Un ONDAM soins de ville au-delà de l'objectif fixé
Les dépenses de soins de ville doivent s'établir à 84,6 milliards d'euros en dépassement de 0,2 million d'euros par rapport à l'objectif fixé. L'exécution 2016 représenterait une hausse de 1,8 % au regard de l'exécution 2015. L'enveloppe 2016 est non seulement marquée par l'effet-base de l'ONDAM 2015, estimé à 140 millions d'euros, mais aussi par des dépenses très dynamiques.
L'année 2016 restera effectivement caractérisée par le dynamisme des dépenses d'honoraires médicaux et dentaires (+ 230 millions d'euros supplémentaires), d'indemnités journalières (+ 140 millions d'euros supplémentaires), de biologie médicale (+ 65 millions d'euros), de transports de patients (+ 45 millions d'euros), de dispositifs médicaux (+ 40 millions d'euros) et de dépenses hors prestations (+ 65 millions d'euros).
Ces dépassements sont atténués par la sous-exécution des dépenses de médicaments (- 120 millions d'euros) et les dépenses de soins auxiliaires
(- 220 millions d'euros).
S'agissant des médicaments, deux effets contraires doivent être soulignés. Les remises pharmaceutiques compensent plus que largement le dynamisme des dépenses des médicaments dispensés en officine de ville et inscrits sur la liste de rétrocession hospitalière.
Au total, une sur-exécution de l'ordre de 245 millions d'euros serait envisagée pour 2016.
Une croissance de l'ONDAM hospitalier plus importante qu'anticipée
Selon le dernier rapport de la CCSS, l'ONDAM hospitalier connaîtrait un dépassement de 500 millions d'euros, avant toute mise en réserve.
Cette augmentation est imputable au dynamisme de la liste en sus et du volume et des actes en consultations externes (+ 300 millions d'euros). Elle résulte également de l'arrivée de nouveaux traitements anticancéreux entraînant une augmentation de 230 millions d'euros avant remise pharmaceutique.
La mise en réserve disponible (307 millions d'euros) ne suffirait pas à neutraliser le dépassement de l'enveloppe. Des mesures complémentaires, à hauteur de 200 millions d'euros, ont été prises consistant en un relèvement du prélèvement sur les réserves du fonds pour l'emploi hospitalier et un prélèvement sur les réserves de l'association nationale pour la formation permanente du personnel hospitalier (cf. commentaire de l'article 3 du projet de loi).
Une sur-exécution de l'ONDAM médico-social
La contribution de l'assurance maladie aux dépenses en établissements et services médico-sociaux constitue une enveloppe fermée dont le montant a été fixé à 18,0 milliards d'euros en progression de 1,6 %.
Afin de permettre un respect de L'ONDAM, une annulation des crédits de l'ONDAM médico-social, d'environ 170 millions d'euros, serait envisagée. Elle porterait sur l'objectif global de dépenses médico-sociales.
Les dépenses relatives aux autres sous-objectifs devraient enfin être marquées par une légère sous-exécution.
RÉALISATIONS PRÉVISIONNELLES DANS LE CHAMP DE L'ONDAM 2016
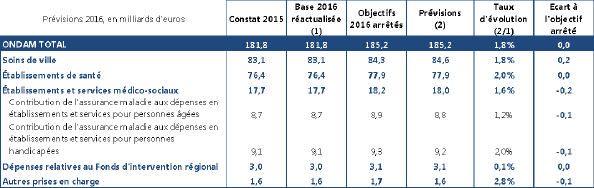
Source : annexe 7 du projet de loi de financement pour 2017
II. LA RECTIFICATION DE L'ONDAM POUR 2016
Au total, les mises en réserves prévues ainsi que des mesures complémentaires permettent de compenser le dépassement de l'ONDAM initialement envisagé. La nouvelle ventilation est ainsi fixée :
(en milliards d'euros)
Objectif de dépenses | |
Dépenses de soins de ville |
84,6 |
Dépenses relatives aux établissements de santé tarifés à l'activité |
58,3 |
Autres dépenses relatives aux établissements de santé |
19,6 |
Contribution de l'assurance maladie aux dépenses en établissements et services pour personnes âgées |
8,8 |
Contribution de l'assurance maladie aux dépenses en établissements et services pour personnes handicapées |
9,2 |
Dépenses relatives au Fonds d'intervention régional |
3,1 |
Autres prises en charge |
1,6 |
Total |
185,2 |
Dans son dernier avis, le comité d'alerte « estime prudent de maintenir en réserve un montant suffisant de crédits hospitaliers […] pour faire face à un éventuel dérapage en fin d'année ». La prévision de respect de l'ONDAM est en effet « sujette à des aléas significatifs compte tenu du fort dynamisme des dépenses » (12).
*
La Commission est saisie des amendements identiques AS189 de M. Jean-Pierre Door, AS207 de M. Dominique Tian, AS257 de M. Bernard Accoyer et AS327 de M. Francis Vercamer.
M. Jean-Pierre Door. L'article 5 apporte la preuve de la médiocre construction de l'ONDAM. Vous êtes obligés de recourir à des tours de passe-passe et d'utiliser une tuyauterie pour faire revenir à l'intérieur de l'ONDAM des chiffres qui avaient été évoqués l'an passé. C'est ainsi que vous diminuez d'environ 200 millions d'euros le montant alloué aux services pour personnes âgées handicapées, afin de le ramener dans l'ONDAM, ce qui vous a valu de fortes réserves des sages du comité d'alerte, il y a quelques jours. C'est pourquoi nous demandons la suppression de cet article.
M. Dominique Tian. Comme Jean-Pierre Door vient de le dire, dans la foulée des déclarations triomphalistes de Mme la ministre de la santé sur le sauvetage et le retour à l'équilibre de la sécurité sociale, deux jours plus tard, le comité d'alerte lui adressait un message d'une rare violence, affirmant que les propos gouvernementaux étaient démentis par les chiffres. À l'évidence, le mieux serait que Mme la ministre s'explique en séance. Le comité d'alerte a tout de même une puissance qu'il ne faut pas négliger.
M. Bernard Accoyer. Pour compléter les propos de mes collègues, je dirais que le comité d'alerte a eu une attitude très polie. Surestimer les recettes tout en sous-estimant les dépenses, cela s'appelle une escroquerie.
M. Francis Vercamer. Une nouvelle fois, le respect de l'ONDAM n'est dû qu'à un artifice utilisé par le Gouvernement : le déficit de la sécurité sociale est transféré aux hôpitaux. Le déficit des hôpitaux atteint 550 millions d'euros alors qu'il était quasiment nul en 2012 ; leurs investissements sont rabotés de 1,5 milliard d'euros, passant de 6 milliards à 4,5 milliards d'euros par an. Cette espèce de débudgétisation produit un ONDAM falsifié. Notre amendement de suppression tend donc à alerter le Gouvernement sur l'aspect irréel du respect de l'ONDAN.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Monsieur Accoyer, il n'est peut-être pas absolument nécessaire de commencer nos débats en employant des termes excessifs.
Le comité d'alerte a demandé d'annuler les crédits qui ont été gelés après avoir constaté l'augmentation des dépenses des hôpitaux, en particulier en ce qui concerne les molécules onéreuses.
Globalement, nous avons pourtant la même base de raisonnement, mais nous n'en tirons pas du tout les mêmes conclusions. Vous proposez de supprimer l'objectif de dépenses pour 2015 et donc le financement des dépenses d'assurance maladie des patients en ville, à l'hôpital et dans les établissements médico-sociaux. Pour ma part, j'écris que pour tenir cet objectif, les crédits mis en réserve seront mis à contribution. Cela est tout à fait clair, il n'y a rien de caché. C'est dans cet esprit qu'ont été constituées les réserves prudentielles. Le comité d'alerte n'écrit pas autre chose. Comme je suis d'accord avec lui, j'émets un avis défavorable à ces amendements identiques.
M. Bernard Perrut. Nous commençons ce débat avec une profonde inquiétude. En accord avec les propos que vient de tenir Bernard Accoyer, le journal Les Echos écrit : « Les sages accusent le Gouvernement d'avoir trafiqué le principal indicateur de la maîtrise comptable en santé, l'ONDAM, afin de masquer l'inflation rapide des coûts. » Et de poursuivre en citant les experts : « L'évolution prévue de l'ONDAM en 2017 est minorée plus qu'à l'accoutumée par des dispositions qui permettent de financer hors ONDAM certaines dépenses d'assurance maladie et nuisent de ce fait à la compréhension des évolutions sous-jacentes d'une année sur l'autre. » Permettez-nous de dire notre perplexité, voire la difficulté d'aborder un PLFSS dans de telles conditions. Ce jeu de chiffres ne permet pas la clarté totale sur l'ONDAM.
Mme Isabelle Le Callennec. Dans l'exposé des motifs de l'article 5, je lis : « Afin de garantir le respect de l'ONDAM, les contributions de l'assurance maladie aux dépenses et services pour personnes âgées et handicapées seraient diminuées de 0,2 milliard d'euros et fixées respectivement à 8,8 milliards d'euros et 9,2 milliards d'euros. Par ailleurs les dépenses relatives au Fonds d'intervention régional (FIR) et les autres prises en charge seraient globalement inférieures de 0,1 milliard d'euros. »
Il est donc écrit noir sur blanc dans l'exposé des motifs de cet article 5 que l'on va moins soutenir les personnes âgées et handicapées et le FIR. Cela nous inquiète.
Mme Michèle Delaunay, rapporteure. À ma connaissance, les crédits alloués au FIR n'ont pas été totalement dépensés.
La Commission rejette les amendements.
Puis elle adopte l'article 5 sans modification.
Elle adopte ensuite la deuxième partie du projet de loi.
*
* *
TROISIÈME PARTIE -
DISPOSITIONS RELATIVES AUX RECETTES ET À L'ÉQUILIBRE FINANCIER DE LA SÉCURITÉ SOCIALE POUR L'EXERCICE 2017
TITRE IER
DISPOSITIONS RELATIVES AUX RECETTES, AU RECOUVREMENT ET À LA TRÉSORERIE
Chapitre III
Dispositions contribuant au financement de l'assurance maladie
Article 18
(Art. L. 138-10 à L. 138-16, L. 138-19-1, L. 138-19-3, L. 138-19-4
et L. 138-19-7 du code de la sécurité sociale)
Création des clauses de sauvegarde Lv et Lh et prorogation du montant W
Afin de lutter contre la tendance actuelle de forte progression des dépenses de médicaments, stimulée par l'arrivée sur le marché de produits innovants très coûteux, deux dispositifs législatifs ont été mis en place ces dernières années : le taux L et le montant W.
Ces dispositifs de régulation fonctionnent comme une clause de sauvegarde, c'est-à-dire qu'ils garantissent à l'assurance maladie une relative stabilité des dépenses liées aux médicaments, tout en incitant les industriels à négocier avec le Comité économique des produits de santé (CEPS) des prix compatibles avec l'objectif national de dépenses d'assurance maladie (ONDAM).
Le mécanisme du taux L a d'ores et déjà démontré son efficacité, mais il ne permet pas de réguler les dépenses secteur par secteur, alors même que les dynamiques de croissance varient significativement selon qu'il s'agisse des spécialités dispensées en ville ou à l'hôpital.
Quant au montant W, créé initialement pour trois ans pour absorber les surcoûts des traitements innovants du virus de l'hépatite C, il convient de le pérenniser compte tenu de la récente extension du remboursement de ce traitement à l'ensemble des patients atteints de ce virus.
Aussi, le présent article propose :
- d'une part, de scinder le mécanisme du taux L en deux taux distincts, l'un applicable en ville (Lv), l'autre applicable à l'hôpital (Lh) ;
- d'autre part, de proroger le mécanisme W pour l'année 2017, et d'en adapter ses modalités.
LA RÉFORME DE LA CLAUSE DE SAUVEGARDE PAR LA CRÉATION DE DEUX MÉCANISMES DISTINCTS POUR LES MÉDICAMENTS DÉLIVRÉS EN VILLE ET À L'HÔPITAL
LE MÉCANISME DU TAUX L INSTAURÉ PAR LA LOI DE FINANCEMENT DE LA SÉCURITÉ SOCIALE POUR 2015
Le système français de fixation des prix repose principalement sur une base conventionnelle : les prix sont fixés par convention entre le Comité économique des produits de santé (CEPS) et les industries du médicament, selon des modalités précisées par un accord cadre, dont le dernier date du 31 décembre 2015.
Certaines situations particulières ont néanmoins justifié l'instauration de dispositifs législatifs visant à prémunir l'assurance maladie d'une augmentation trop rapide des dépenses de médicaments : tel est le cas de la clause de sauvegarde (taux L), instaurée par la loi de financement de la sécurité sociale pour 2015 (13) en remplacement du mécanisme dit du « taux K » créé en 1999.
Cette clause n'a vocation à intervenir que lorsque les autres actions de régulation relatives au prix et à la maîtrise des volumes de médicaments prescrits ont été insuffisantes pour permettre le respect de l'objectif national de dépenses d'assurance maladie (ONDAM).
L'assiette de cette contribution est collective : il s'agit de la part du chiffre d'affaires, net des remises consenties par les industries pharmaceutiques, des médicaments remboursables de l'ensemble des entreprises du secteur, qui dépasse un certain seuil déterminé lorsque l'on applique un taux de croissance cible (taux L) au chiffre d'affaires de l'année précédente, net des remises.
Sont visés par la contribution les médicaments vendus dans les officines, ceux délivrés par les établissements hospitaliers - qu'il s'agisse des médicaments inscrits sur la liste de rétrocession ou de ceux facturés en sus des prestations d'hospitalisation -, et les médicaments pris en charge de manière dérogatoire au titre d'une autorisation temporaire d'utilisation (ATU), ou au titre du régime dit du « post-ATU ». Cependant, les médicaments orphelins dont le chiffre d'affaires annuel est inférieur à 30 millions d'euros ainsi que les médicaments génériques sont exclus de l'assiette de la contribution.
La contribution n'a pas vocation à se déclencher tant que les objectifs d'économies votés par le Parlement dans le cadre de la construction de l'ONDAM permettent de respecter l'objectif de stabilité. Toutefois, en cas de non-respect de ce dernier, la clause de sauvegarde est déclenchée : ainsi, en 2015, en raison d'une dynamique des dépenses de médicaments plus rapide qu'anticipée, cette contribution a été déclenchée pour un montant de 64 millions d'euros.
LA CRÉATION DE DEUX MÉCANISMES DE RÉGULATION, L'UN APPLICABLE AUX MÉDICAMENTS DISPENSÉS EN VILLE, L'AUTRE AUX MÉDICAMENTS DISPENSÉS À L'HÔPITAL
Pour faire face à l'émergence de nouveaux médicaments onéreux, le taux L a été fixé à - 1 % par les lois de financement de la sécurité sociale (LFSS) pour 2015 et pour 2016, ce taux s'appliquant indifféremment à l'ensemble des médicaments entrant dans l'assiette de la contribution, qu'ils soient délivrés en ville ou à l'hôpital.
Or, selon l'étude d'impact, les rythmes de croissance des dépenses de médicaments présentent d'importantes différences selon que l'on se place du point de vue de l'hôpital ou de celui des pharmacies d'officine.
Les dépenses de médicaments, hors ATU, seraient ainsi en forte augmentation à l'hôpital, de l'ordre de 4,5 % de croissance en 2015, alors qu'elles sont relativement stables, et même en légère diminution pour les médicaments délivrés par les pharmacies d'officine de ville (- 0,5 % en 2015).
Cet article propose en conséquence de modifier l'article L. 138-10 du code de la sécurité sociale afin de remplacer la clause de sauvegarde instaurée en 2015 par deux mécanismes de régulation, dénommés « Lv » et « Lh » :
- le taux Lv s'appliquerait aux médicaments délivrés par les officines de ville ;
- le taux Lh s'appliquerait quant à lui aux médicaments délivrés par les établissements de santé, en rétrocession ou en sus des tarifs hospitaliers, ainsi qu'aux médicaments bénéficiant du régime des ATU.
Cette mesure vise principalement à séparer les assiettes de ces taux pour réguler spécifiquement les secteurs de la ville et de l'hôpital qui connaissent des dynamiques différentes. En conséquence, le mécanisme des clauses de sauvegarde Lv et Lh se déclenche globalement de la même manière que pour la clause de sauvegarde L actuellement en vigueur, à l'exception de quelques ajustements nécessaires.
Modalités de déclenchement des contributions
En vertu du 1° du A du I du présent article, la contribution due au titre du taux Lv, du taux Lh ou des deux, se déclenchera lorsque le chiffre d'affaires hors taxes réalisé au titre de l'année N en France métropolitaine, en Guadeloupe, en Guyane, en Martinique, à La Réunion, à Saint-Barthélemy et Saint-Martin, par l'ensemble des entreprises assurant l'exploitation d'une ou de plusieurs spécialités pharmaceutiques (14) minoré des remises et contributions mentionnées dans le tableau ci-après, a évolué de plus d'un taux Lv ou Lh, par rapport au chiffre d'affaires réalisé l'année précédente, minoré des remises et contributions également mentionnées ci-après.
REMISES ET CONTRIBUTIONS DÉDUITES DU CHIFFRE D'AFFAIRES (ANNÉES N ET N-1)
Remises déduites du chiffre d'affaires | ||
Année N |
Année N-1 |
Description |
L. 162-16-5-1 du code de la sécurité sociale (CSS) |
Remise versée au CEPS par un laboratoire lorsque le montant maximal de l'indemnité facturée par ce laboratoire aux établissements de santé pour un médicament sous autorisation temporaire d'utilisation (ATU) est supérieur au prix ou au tarif de remboursement ultérieurement fixé par le CEPS pour l'AMM. Le montant de la remise versée au CEPS correspond à tout ou partie de la différence entre le chiffre d'affaires facturé aux établissements de santé sur la base de l'indemnité et celui qui aurait résulté de l'utilisation du tarif fixé par le CEPS. | |
L. 162-17-5 du CSS |
Remise versée à l'assurance maladie et égal à la perte de chiffre d'affaires (CA) annuel qui résulterait de l'application d'une décision de baisse tarifaire par le CEPS. | |
L. 162-18 du CSS |
Remise dite « conventionnelle » permettant à des entreprises exploitant une ou plusieurs spécialités pharmaceutiques de s'engager collectivement, par une convention nationale, à faire bénéficier l'assurance maladie d'une remise sur tout ou partie du CA de ces spécialités réalisé en France. | |
L. 162-22-7-1 du CSS |
Remise versée à l'assurance maladie et correspondant à un montant égal à la perte de CA annuel résultant d'une décision de baisse tarifaire des médicaments, produits et prestations pris en charge en sus des prestations d'hospitalisation (liste en sus) par le CEPS. | |
- |
L. 138-13 du CSS |
Remises consenties par les entreprises pharmaceutiques redevables de la contribution prévue à l'article L. 138-10 (Lv / Lh), lorsque ces entreprises ont conclu pour l'année N une convention avec le CEPS couvrant au moins 90 % de leur chiffre d'affaires réalisé au cours de l'année N, en contrepartie de laquelle elles se sont engagées à reverser, sous forme de remise, tout ou partie du montant dû au titre de la contribution. |
- |
L. 138-19-4 du CSS (**) |
Remises consenties dans les mêmes conditions qu'à l'article L. 138-13 mais s'agissant de la contribution au titre de médicaments destinés au traitement de l'hépatite C. |
Contributions déduites du chiffre d'affaires | ||
Année N |
Année N-1 |
Description |
L. 138-19-1 du CSS |
Contribution au titre de médicaments destinés au traitement de l'hépatite C | |
− |
L. 138-10 du CSS |
Contribution due au titre de Lv ou de Lh pour l'année N-1 |
(*) La seule modification apportée par rapport à la rédaction actuelle de l'article L. 138-10est la suppression de la remise mentionnée à l'article L. 138-19-4, qui est en effet abrogé par le 3° du A du II du présent article.
(**) En conséquence de l'abrogation de l'article L. 138-19-4 par le 3° du A du II du présent article, un amendement de la rapporteure, adopté par la Commission des affaires sociales, a supprimé la référence à l'article L. 138-19-4 des remises venant en déduction du chiffre d'affaires de l'année N-1.
Médicaments pris en compte pour le calcul du chiffre d'affaires
Pour l'application de la clause de sauvegarde L, l'ensemble des médicaments à l'exception des médicaments génériques et orphelins répondant aux conditions précédemment présentées étaient pris en compte pour le calcul du chiffre d'affaires.
La mise en place de deux mécanismes distincts, Lv et Lh, implique de différencier les médicaments pris en compte pour le calcul de chacun des chiffres d'affaires respectifs.
● S'agissant du taux Lv, les médicaments pris en compte sont ceux inscrits sur la liste mentionnée au premier alinéa de l'article L. 162-17 du code de la sécurité sociale, c'est-à-dire la liste des spécialités pharmaceutiques dispensées en ville remboursables aux assurés sociaux.
● S'agissant du taux Lh, les médicaments pris en compte dans le calcul du chiffre d'affaires sont :
- les médicaments inscrits sur la liste des spécialités pharmaceutiques prises en charge en sus des prestations d'hospitalisation (article L. 162-22-7 du même code) ;
- les médicaments inscrits sur la liste des spécialités pharmaceutiques pouvant être vendues au public par les pharmacies à usage intérieur (PUI) des établissements de santé (article L. 5126-4 du code de la santé publique) ;
- les médicaments bénéficiant d'une autorisation temporaire d'utilisation (article L. 5121-12 du même code) ;
- ainsi que les médicaments bénéficiant du régime « post-ATU » (article L. 162-16-5-2 du code de la sécurité sociale).
Comme pour l'actuelle clause de sauvegarde L, deux catégories de médicaments ne sont pas prises en compte dans le calcul des chiffres d'affaires respectifs, à savoir :
- les médicaments ayant, au 31 décembre de l'année civile au titre de laquelle la contribution est due, au moins une indication désignée comme orpheline (15) et pour lesquels le chiffre d'affaires total hors taxes n'excède pas 30 millions d'euros ;
- les médicaments génériques désignés au a du 5° de l'article L. 5121-1 du code de la santé publique, à l'exception de ceux remboursés sur la base d'un tarif forfaitaire de responsabilité (TFR) décidé par le CEPS, dans les conditions prévues à l'article L. 162-16 du code de la sécurité sociale, et de ceux pour lesquels, en l'absence de TFR, le prix de vente au public des spécialités de référence est identique à celui des autres spécialités appartenant au même groupe générique.
Il est précisé au III de l'article L. 138-10 que les remises mentionnées aux articles L. 138-13 et L. 162-16-5-1 du code de la sécurité sociale ainsi que les éventuelles contributions résultant de l'application des taux Lv et Lh « s'imputent respectivement sur le chiffre d'affaires au titre duquel elles sont dues ». En outre, si un médicament relève simultanément ou consécutivement des taux Lv et Lh, les autres remises et contributions mentionnées au I de l'article L. 138-10 sont réparties au prorata des montants remboursés pour ce médicament par l'assurance maladie obligatoire.
Dispositions de coordination
Les 2°, 3°, 4° et 5° du A du I effectuent plusieurs coordinations rendues nécessaires par la création des taux Lv et Lh.
Par coordination, le 2° modifie le premier alinéa de l'article L. 138-11 du code de la sécurité sociale relatif à l'assiette de chaque contribution : celle-ci est égale au chiffre d'affaires considéré au titre de Lv ou de Lh, minoré des remises mentionnées aux articles L. 162-16-5-1, L. 162-17-5, L. 162-18 et L. 162-22-7-1 ainsi que de la contribution mentionnée à l'article L. 138-19-1.
Cette modalité de calcul de l'assiette est la même que pour l'actuelle clause de sauvegarde L, à l'exception de la remise mentionnée à l'article L. 138-19-4, qui est supprimée par le 4°.
Le 3° modifie l'article L. 138-12 du code de la sécurité sociale, qui précise le taux de la contribution applicable aux entreprises redevables de la contribution.
D'après cet article, dont le tableau ci-dessous reproduit un extrait, le taux d'accroissement du chiffre d'affaires de l'ensemble des entreprises redevables est dénommé « T ». Le taux de la contribution est proportion de T : par exemple, si T est supérieur de plus d'un point au taux L fixé par la loi de financement (-1 % dans la LFSS pour 2016), alors le taux de la contribution s'élève à 70 % de la part du chiffre d'affaires qui dépasse le taux de croissance autorisé.
EXTRAIT DE L'ARTICLE L. 138-12 DU CODE DE LA SÉCURITÉ SOCIALE
TAUX D'ACCROISSEMENT DU CHIFFRE D'AFFAIRES |
TAUX DE LA CONTRIBUTION |
T supérieur à L et inférieur ou égal à L + 0,5 point |
50 % |
T supérieur à L + 0,5 point et inférieur ou égal à L + 1 point |
60 % |
T supérieur à L + 1 point |
70 % |
Compte tenu de la scission du taux L en deux taux Lv et Lh :
- le a du 3° précise qu'il faut substituer au taux L mentionné dans le tableau soit le taux Lv, lorsque le chiffre d'affaires concerné est celui mentionné au 1° du II de l'article L. 138-10, soit le taux Lh, lorsque le chiffre d'affaires concerné est celui des médicaments mentionnés au 2° du II du même article ;
- le b est une disposition de coordination nécessaire ;
- enfin, le c précise que le montant total des contributions dues par chaque entreprise redevable - c'est-à-dire la somme des contributions dues au titre de Lv et de Lh - ne peut excéder 10 % de leur chiffre d'affaires hors taxes réalisé en France métropolitaine, en Guadeloupe, en Guyane, en Martinique, à La Réunion, à Saint-Barthélemy et Saint-Martin.
Le 4° effectue également des coordinations nécessaires aux articles L. 138-13 et L. 138-14, de même que les a, b et c du 5° à l'article L. 138-15 et le 6° à l'article L. 138-16.
Fixation des taux Lv et Lh
Les taux de croissance des taux Lv et Lh pour 2017 visent à tenir compte de l'arrivée de médicaments innovants et onéreux, tout en assurant la soutenabilité des dépenses de médicaments. Ils sont ainsi fixés par le B du I :
- à 0 % pour le taux Lv ;
- à 2 % pour le taux Lh.
Pour rappel, le taux L avait été fixé à - 1 % par la LFSS pour 2015 et la LFSS pour 2016. Les taux proposés dans cet article relèvent donc la marge de croissance des dépenses de ces médicaments à la fois en ville et à l'hôpital, avec une perspective de croissance plus dynamique pour ce dernier.
L'étude d'impact explique ces taux différenciés par la nécessité de faire face aux flux importants de nouveaux médicaments innovants et coûteux, principalement à l'hôpital, que les pertes de brevets ou les baisses de prix d'autres médicaments de ce secteur ne pourront pas intégralement compenser.
LES AJUSTEMENTS APPORTÉS AU DISPOSITIF W
LE MÉCANISME DU DISPOSITIF W
Le II du présent article propose des ajustements au dispositif W, qui vise à réguler les dépenses de médicaments destinés au traitement du virus de l'hépatite C. Pour mémoire, ce dispositif a été instauré par la LFSS pour 2015, en réaction à l'émergence rapide de nouveaux traitements innovants de ce virus, pour permettre le respect de l'ONDAM.
La contribution due au titre de ce mécanisme se déclenche si deux critères cumulatifs sont réunis :
- le chiffre d'affaires hors taxes réalisé en France métropolitaine et dans les départements d'outre-mer minoré, le cas échéant, de remises, doit être supérieur à un montant W déterminé par la loi : ce montant s'élevait à 700 millions d'euros en 2015 et 2016, contre 450 millions d'euros en 2014, année de montée en charge du dispositif ;
- le taux de progression de la part du chiffre d'affaires des entreprises concernées imputable aux médicaments destinés au traitement de l'hépatite C doit être supérieur de 10 % par rapport au chiffre d'affaires de l'année précédente, minoré des remises et de la contribution due au titre de l'hépatite C versées l'année précédente.
La contribution a été déclenchée au titre des années 2014 et 2015, pour des montants respectifs de 282 millions d'euros et 11 millions d'euros.
Aussi est-il proposé, pour garantir la maîtrise des dépenses de médicaments, de proroger d'une année le dispositif W, sous réserve de plusieurs aménagements.
LES AJUSTEMENTS PROPOSÉS
Le principal aménagement proposé est la suppression, au 3° du II, de l'article L. 138-19-4, qui permet actuellement aux entreprises redevables de la contribution au titre du mécanisme W d'être exonérées de la contribution lorsqu'elles ont conclu avec le CEPS une convention pour l'ensemble des médicaments de traitement de l'hépatite C qu'elles exploitent, sous réserve que cette convention prévoie le versement de remises dont le rendement doit s'élever à hauteur d'au moins 90 % de ce qui aurait été dû en vertu de l'application stricte de la contribution. En pratique, cette disposition revient à octroyer un abattement de 10 % aux entreprises signant une convention avec le CEPS, dans laquelle elles s'engagent à payer W sous forme de remises.
En effet, le mécanisme W doit avant tout inciter les laboratoires à négocier avec le CEPS des prix compatibles avec le montant W, pour éviter le déclenchement du mécanisme.
Par cohérence, les 1°, 2° et 4° du II suppriment, respectivement aux articles L. 138-19-1, L. 138-19-3 et L. 138-19-7, une référence à l'article L. 138-19-4 nouvellement abrogé.
Enfin, par souci d'harmonisation avec le périmètre du chiffre d'affaires pris en compte à l'article L. 138-10, le 1° du II étend à Saint-Barthélemy et Saint-Martin la prise en compte du chiffre d'affaires des entreprises pour la mise en place du mécanisme W.
LE MONTANT W POUR 2017
Le dispositif W était initialement prévu pour s'appliquer pendant trois années : 2014, 2015, 2016. Le mécanisme a effectivement permis de maîtriser les dépenses liées aux médicaments contre l'hépatite C, puisque les dépenses ont été stabilisées à près de 700 millions d'euros en 2015.
Néanmoins, de nouvelles dispositions de prescription sont intervenues au cours de l'année 2016, qui visent à étendre l'accès aux traitements innovants de l'hépatite C à l'ensemble des patients, y compris ceux moins sévèrement atteints. Compte tenu de ces modifications intervenues par voie réglementaire (16), il est nécessaire de proroger le dispositif W d'une année, comme le prévoit le B du II.
En cohérence avec la prescription de traitements d'une durée plus courte
- et donc in fine moins onéreux -, et avec l'arrivée de nouveaux médicaments sur le marché français, qui doit stimuler la concurrence entre les différents laboratoires exploitant des traitements innovants de l'hépatite C, il est proposé de fixer le montant W à 600 millions d'euros.
Selon l'étude d'impact, « il est vraisemblable que le chiffre d'affaires 2017 n'ait pas un taux de croissance supérieur à 10 % par rapport à 2016 et qu'il n'y ait donc pas de déclenchement de cette contribution en 2016 ».
Le maintien du dispositif W permet néanmoins d'assurer un filet de sécurité dans l'hypothèse où les dépenses liées aux traitements de l'hépatite C augmenteraient plus fortement que prévu.
*
La Commission est saisie des amendements identiques AS100 de M. Bernard Accoyer, AS193 de M. Jean-Pierre Door, AS208 de M. Dominique Tian, et AS273 de M. Jean-Pierre Barbier.
M. Bernard Accoyer. Une nouvelle fois, le Gouvernement, s'abstenant de toute réforme structurelle a choisi de s'en prendre au médicament. On a vu le résultat : 7 milliards d'euros ont été prélevés sur l'industrie pharmaceutique au cours de la législature, ce qui se traduit par la baisse du nombre d'emplois, et par le recul de la recherche et développement en matière de nouvelles molécules en France. Le système déjà pénalisant est encore aggravé par l'article 18. L'amendement vise à rétablir une règle de calcul cohérente pour le déclenchement de la clause de sauvegarde.
M. Jean-Pierre Door. L'industrie pharmaceutique est devenue la martingale de la majorité : chaque année vous passez un nouveau coup de rabot et vous ponctionnez un peu plus ce secteur - cette fois ce sera de plus de 1,4 milliard d'euros. Le résultat est là avec l'érosion de la place de la France en matière de recherche, et la stagnation de l'activité de production.
S'il y a eu l'accord-cadre conclu entre le Comité économique des produits de santé (CEPS) et les entreprises du médicament (LEEM), s'il y a eu aussi les travaux du Conseil stratégique des industries de santé (CSIS), je crains que nous n'en arrivions aujourd'hui à une rupture entre le Gouvernement et les représentants de l'industrie pharmaceutique. J'ajoute que, dans un tel contexte, les entreprises étrangères de ce secteur n'ont plus aucune envie de s'installer en France.
La situation est donc de plus en plus grave. Heureusement, il s'agit de votre dernier PLFSS. Dès l'année prochaine, nous pourrons revenir sur ce genre de mesure.
M. Jean-Patrick Gille, président. Peut-être êtes-vous un peu présomptueux…
M. Dominique Tian. Tous les industriels de la pharmacie nous parlent de la situation délicate des entreprises qui ont choisi de continuer à produire en France. Vous proposez de mettre en place une taxe supplémentaire de plus d'1,7 milliard d'euros. Elle vient après quatre années durant lesquelles les nouvelles taxes imposées unilatéralement par le Gouvernement se sont accumulées. L'industrie pharmaceutique a été considérée comme une variable d'ajustement. Tout cela explique que nous n'occupions malheureusement plus que la cinquième place en Europe dans ce domaine, et que nous chutions en permanence dans ce classement. Cette situation est extrêmement préoccupante.
Les professionnels dans leur ensemble savent qu'ils doivent subir un dernier PLFSS de souffrance. Il faut qu'ils survivent encore quelques mois avant de sortir d'une période noire marquée par des licenciements massifs. Il est toujours surprenant de constater que les mêmes élus locaux qui tentent de séduire et d'attirer les grandes entreprises du secteur dans leur ville, se comportent différemment au plan national, en particulier à l'Assemblée, et ne prennent pas leur défense. Les professionnels dénoncent ce double langage.
M. Jean-Pierre Barbier. Nous traitons tous les ans du déclenchement de la clause de sauvegarde L. Il est fondé sur la comparaison entre le chiffre d'affaires, net de remises, de l'année N, et celui de l'année N-1, net de remises, auquel on soustrait la contribution versée au titre du mécanisme L.
L'assiette de cette contribution n'étant pas identique d'une année sur l'autre, cela crée un cercle vicieux : plus la contribution versée l'année N-1 est forte, plus le versement de l'année N sera important. En outre, cet effet se cumule et s'accentue au fil des années. Pour éviter cette « double peine », nous proposons que seule soit prise en compte l'évolution du chiffre d'affaires remisé, sans tenir compte de la contribution versée en année N-1.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Je suis défavorable à ces amendements. Nous les avons déjà examinés l'année dernière, et mes arguments sont toujours valables.
Monsieur Barbier, lors de l'examen du précédent PLFSS, je vous avais présenté un schéma expliquant la nécessité de déduire la contribution au titre du mécanisme de sauvegarde du chiffre d'affaires de l'année N-1. En effet, la dépense remboursée l'année N-1 est nette des contributions ou remises versées au titre de Lv ou Lh. Il faut donc repartir d'une base nette de Lv ou Lh en N-1 pour calculer la progression de la dépense remboursée. Vous aviez approuvé ce schéma qui reste pertinent aujourd'hui.
M. Arnaud Richard. Vous rançonnez l'industrie pharmaceutique depuis quatre ans ! Je peux suivre assez facilement Mme Delaunay lorsqu'il s'agit de taxer l'industrie du tabac, mais je crois que nous prenons un risque majeur en agissant de même avec celle du médicament. Vous ne pourrez pas dire que nous ne vous avions pas prévenus !
La fiscalité est arbitraire depuis la nuit des temps. Aujourd'hui, après la gabelle, la taille et la dîme, nous avons « la Touraine » contre l'industrie du médicament. (Exclamations sur les bancs du groupe Socialiste, écologiste et républicain.) Mes chers collègues, vous verrez les résultats de votre politique sur l'industrie du médicament de notre pays qui est une industrie de recherche.
Il y a tout de même quelque chose de positif dans l'article 18, puisque vous prévoyez vous-même qu'il ne sera pas appliqué et que son effet sera nul. L'étude d'impact de l'article commence par cette phrase : « D'après les hypothèses actuelles, il est vraisemblable que le chiffre d'affaires 2017 n'ait pas un taux de croissance supérieur à 10 % par rapport à 2016 et qu'il n'y ait donc pas de déclenchement de cette contribution en 2016. »
Même si vous mettez en place un dispositif qui ne fonctionnera pas, il reste que vous avez créé un nouvel impôt : « la Touraine ».
M. Michel Issindou. L'opposition répète depuis des années que la majorité est en train de tuer l'industrie pharmaceutique. À l'instant, je viens de taper les mots « industrie pharmaceutique » sur internet, et je trouve un article de L'Express-L'Expansion intitulé : « Sanofi : bénéfice net et chiffre d'affaires en hausse en 2015 ». Je lis que le géant pharmaceutique français Sanofi « a publié mardi un bénéfice net annuel de 7,37 milliards d'euros », qui serait conforme à ses attentes.
M. Jean-Pierre Door et M. Dominique Tian. Ils font leur chiffre d'affaires à l'étranger !
M. Michel Issindou. Il faut cesser de prétendre que ces industries vont mal. Elles font des bénéfices, et elles atteignent leurs objectifs. L'industrie française que vous présentez comme moribonde depuis des années ne se porte donc pas si mal que cela. Les bénéfices sont bien là, et ce secteur peut contribuer à l'effort global de réduction des déficits de la sécurité sociale : 7,37 milliards d'euros de bénéfices, c'est un montant supérieur au déficit de la sécurité sociale depuis de nombreuses années.
M. Denis Jacquat. Soyez cohérent : la ministre nous dit que le déficit de la sécurité sociale n'existe plus !
Mme Catherine Lemorton. En France, les nouveaux traitements progressivement disponibles pèsent lourd financièrement. Le Sovaldi, qui traite l'hépatite C, a coûté à la France 1 milliard d'euros. Le nouveau médicament contre le mélanome, qui doit servir à la lutte contre le cancer du poumon, coûte 100 000 dollars aux États-Unis ; en France, le laboratoire en demande 55 000 euros. Vous comprenez que les responsables politiques, qu'ils soient de gauche ou de droite, doivent trouver des mécanismes de régulation afin que tous les malades aient accès aux traitements. Tout ce qui arrive sur le marché, en particulier l'immunothérapie en cancérologie, va coûter très cher - et il y aura trois ou quatre produits de ce type par an. Nous pouvons saluer le travail de recherche de l'industrie pharmaceutique. Nous devrons tous faire des choix pour que le système reste solvable.
Je précise que le Sovaldi n'est pas fabriqué en France. Nous payons ce qui n'est rien d'autre qu'une affaire financière entre Pharmasset et Gilead - plusieurs députés étaient montés au créneau sur le sujet dès 2014. Les pays de l'Union européenne ont déjà déboursé 7 milliards d'euros pour ce produit - dont 1 milliard pour la France.
M. Jean-Pierre Barbier. Monsieur Issindou, le groupe Sanofi est un leader mondial, et il faut lire ses résultats en tenant compte de ceux obtenus dans les pays étrangers. Il est aujourd'hui indéniable que les industries pharmaceutiques quittent la France pour s'installer à l'étranger où elles font des bénéfices et de la recherche et développement.
Madame Delaunay, quel que soit le schéma que vous me fournirez, vous ne parviendrez pas à me convaincre : vous faussez inévitablement les calculs si vous faites la comparaison entre deux années de chiffres d'affaires en soustrayant la contribution pour la première année.
Madame Lemorton, nous ne financerons pas les molécules innovantes par des régulations financières. Il faut trouver un autre mode de calcul. Le Sovaldi a certes occasionné une dépense d'un milliard d'euros, mais combien avons-nous économisé en traitements par interféron, en hospitalisations, ou en greffes du foie ? Il est impossible de continuer de refuser de faire un calcul sur plusieurs années : nous avons besoin de savoir combien de personnes sont guéries, et quelles sont les économies enregistrées sur une durée de cinq ans. Si l'on ne procède pas ainsi, on n'y arrivera pas, et l'on continuera à ponctionner l'industrie pharmaceutique et à la tuer, pour rien.
La Commission rejette les amendements.
Elle adopte ensuite l'amendement de coordination AS463 de la rapporteure.
Puis, suivant l'avis défavorable de la rapporteure, elle rejette l'amendement AS275 de M. Dominique Tian.
Elle en vient aux amendements identiques AS97 de M. Bernard Accoyer, AS191 de M. Jean-Pierre Door, AS209 de M. Dominique Tian et AS271 de M. Jean-Pierre Barbier.
M. Bernard Accoyer. Imposer un taux de régulation trop ambitieux est problématique pour l'accès des patients aux nombreuses innovations qu'évoquait Mme Lemorton. Cet amendement vise donc à proposer un taux plus conforme à l'évolution des progrès thérapeutiques.
M. Jean-Pierre Door. Monsieur Issindou, l'industrie pharmaceutique française a perdu 10 000 emplois dans les cinq dernières années - soit un recul de 10 %. De plus la croissance du secteur est aujourd'hui de zéro alors qu'il enregistre une progression de 6 % au Royaume-Uni, ou de 10 % en Espagne.
Il faut éviter de taxer une croissance déjà nulle - elle était négative l'année
dernière -, et tenter de donner un peu de souplesse en réduisant le taux proposé. C'est l'objet de notre amendement.
M. Dominique Tian. Je profite de cet amendement pour revenir sur le problème de la liste en sus. Certains hôpitaux un peu plus prospères que d'autres peuvent se permettre d'acheter des médicaments coûteux alors que d'autres en sont incapables. Il s'agit d'une inégalité criante. J'avais interrogé la ministre des affaires sociales et de la santé, qui m'avait affirmé que l'on y reviendrait, et Mme Lemorton, présidente de la Commission, m'avait promis un débat.
M. Jean-Pierre Barbier. Ce que propose le Gouvernement n'est ni plus ni moins qu'un constat d'échec. Il propose deux taux L, l'un pour la ville - Lv - à 0 %, l'autre pour l'hôpital - Lh - à 2 %. Si l'on peut espérer que cela puisse passer pour la ville, on sait pertinemment que cela ne sera pas le cas pour l'hôpital en raison du coût des innovations. Finalement, si les laboratoires sont taxés à outrance sur les médicaments innovants, ils ne les fourniront pas, et les patients français ne bénéficieront pas de ces molécules nouvelles.
Mme Michèle Delaunay, rapporteure. Avis défavorable. Cette année, la distinction des assiettes des taux applicables aux médicaments dispensés en ville et à l'hôpital permet de relever significativement le taux de progression à l'hôpital de 2 %. Cela vous paraît encore insuffisant, mais je vous rappelle que le nouveau fonds de financement de l'innovation pharmaceutique permettra de lisser d'éventuels pics.
Vous savez que la fixation à 4 % du taux de croissance à partir duquel le taux Lh se déclencherait n'est pas envisageable. Il est nécessaire de concilier le dynamisme des dépenses à l'hôpital avec la maîtrise des dépenses de médicaments. Le choix du taux de 2 % permet de réaliser ce compromis.
La Commission rejette les amendements.
Puis elle en vient aux amendements identiques AS98 de M. Bernard Accoyer, AS192 de M. Jean-Pierre Door, AS210 de M. Dominique Tian et AS272 de M. Jean-Pierre Barbier.
M. Bernard Accoyer. Le montant proposé pour le déclenchement de la contribution W dans le précédent projet de loi de financement de la sécurité sociale était contingenté. Il est proposé de le maintenir à ce niveau, c'est-à-dire de relever de 100 millions d'euros le montant proposé dans le PLFSS.
M. Jean-Pierre Barbier. J'alerte une fois encore la Commission sur la nécessité de changer notre approche des traitements innovants. En continuant comme nous le faisons, nous ne pourrons pas nous en sortir.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Avis défavorable. L'année 2016 est la troisième année pour laquelle les traitements innovants de l'hépatite C sont pris en charge par l'assurance maladie. La ministre des affaires sociales et de la santé a annoncé que le traitement serait étendu à tous les patients atteints par ce virus, y compris les personnes les moins sévèrement atteintes. Mais cette prise en charge universelle coûtera pourtant moins cher que les autres années, car les personnes les plus gravement atteintes, qui ont besoin d'un temps de traitement plus long et donc plus onéreux, ont déjà été soignées.
Cela justifie que le montant W ait été fixé à 600 millions d'euros cette année. Il ne devrait pas avoir à se déclencher, car je rappelle qu'il faut non seulement dépasser ce seuil, mais également enregistrer une croissance du chiffre d'affaires supérieure à 10 %.
La Commission rejette les amendements.
Puis elle adopte l'article 18 modifié.
*
La Commission examine des amendements identiques AS13 de M. Dominique Tian, AS66 de M. Jean-Pierre Door et AS112 de Mme Dominique Orliac.
M. Dominique Tian. Il s'agit de reconnaître la spécificité des laboratoires homéopathiques.
M. Jean-Pierre Door. Actuellement, ils ne bénéficient pas, en effet, des services des grossistes répartiteurs.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Avis défavorable. Les laboratoires exploitant des médicaments homéopathiques sont redevables de la troisième part de la contribution due par les grossistes répartiteurs, alors même que leurs médicaments ne sont pas obligatoirement distribués par ces distributeurs en gros. Cependant, la contribution en question est constituée de la fraction du chiffre d'affaires qui correspond au montant de la marge rétrocédée aux pharmacies. Autrement dit, si le fournisseur ne rétrocède pas une partie de sa marge aux pharmaciens, il n'est pas taxé. Il n'y a donc pas lieu d'exonérer les laboratoires homéopathiques.
La Commission rejette les amendements.
*
* *
Article 19
Prorogation de la participation des organismes complémentaires au financement des rémunérations alternatives au paiement à l'acte
Cet article vise à proroger d'une année la participation des organismes complémentaires au financement des rémunérations alternatives au paiement à l'acte, tout en aménageant les modalités de cette contribution.
Il traduit ainsi dans la loi les engagements figurant à l'article 15 de la convention nationale organisant les rapports entre les médecins libéraux et l'assurance maladie (dite « convention médicale ») du 25 août 2016, qui prévoyait à la fois la poursuite de l'engagement financier des organismes complémentaires, à hauteur de 150 millions d'euros au titre de 2017, et la transformation de cet engagement, selon des modalités qui restent à définir, à compter de 2018.
Modalités actuelles de versement de la participation
L'avenant n° 8 à la convention médicale du 26 juillet 2011 prévoyait une participation des organismes complémentaires au développement des nouveaux modes de rémunération des médecins.
En application de l'article 4 de la loi n° 2013-1203 du 23 décembre 2013 de financement de la sécurité sociale pour 2014, qui a instauré cette contribution au titre des années 2013 à 2015, cette participation prend la forme d'une contribution due par chaque organisme complémentaire en activité au 31 décembre de l'année civile en cours (année N). Le produit de la participation globale, plafonné à 150 millions d'euros, est affecté à la Caisse nationale de l'assurance maladie des travailleurs salariés (CNAMTS).
L'article 36 de la loi n° 2015-1702 du 21 décembre 2015 de financement de la sécurité sociale pour 2016 a prorogé cette contribution pour l'année 2016, les négociations de la nouvelle convention médicale étant prévues à l'été.
Prorogation de la participation pour 2017
Conformément à la convention médicale conclue au mois d'août 2016, le III de cet article proroge la participation des organismes complémentaires au financement de rémunérations alternatives au paiement à l'acte pour l'année 2017.
Le I institue, à la charge des organismes complémentaires mentionnés au I de l'article L. 862-4 du code de la sécurité sociale, une nouvelle participation des organismes à la prise en charge des modes de rémunération mentionnés au 13° de l'article L. 162-5 du code de la sécurité sociale, c'est-à-dire : « les modes de rémunération, autres que le paiement à l'acte, des activités de soins ainsi que les modes de rémunération des activités non curatives des médecins, et notamment de prévention, d'éducation pour la santé, de formation, d'évaluation, d'études de santé publique, de veille sanitaire, prévus par des contrats passés entre les médecins concernés et les organismes d'assurance maladie et définissant les obligations relatives aux conditions d'exercice qui en résultent pour les intéressés ».
Le produit de cette contribution sera affecté à la CNAMTS.
Modalités de recouvrement et évolutions proposées
À l'instar de la participation due au titre des années 2013 à 2016, la contribution est due par tout organisme complémentaire en activité au 31 décembre de l'année N.
Les modalités d'imputation de la participation restent globalement inchangées par rapport à l'ancienne contribution. Ainsi, le montant de la contribution est égal au produit d'un forfait annuel et du nombre de bénéficiaires de la prise en charge des frais de santé mentionnée à l'article L. 160-1 du code de la sécurité sociale et ayants droit couverts âgés de seize ans ou plus par cet organisme - à l'exception des bénéficiaires de la couverture maladie universelle complémentaire (CMU-C) - qui ont bénéficié, au cours de l'année N-1, d'au moins une consultation ou d'une visite auprès de leur médecin traitant ayant donné lieu à la prise en charge partielle ou totale du ticket modérateur par l'organisme complémentaire.
Le I prévoit néanmoins deux évolutions :
- le montant du forfait annuel, auparavant fixé par arrêté des ministres chargés de la sécurité sociale et du budget et plafonné à cinq euros, est désormais fixé directement dans le projet de loi, pour le même montant ;
- en outre, le plafonnement du rendement global de la contribution à 150 millions d'euros est supprimé car, selon l'étude d'impact, cette clause de plafonnement n'a jamais trouvé à s'appliquer depuis la création du dispositif, les rendements observés en 2014 et 2015 - respectivement 149 et 144 millions d'euros - étant néanmoins relativement proches du plafond.
La participation sera recouvrée, comme c'était déjà le cas, par l'Union de recouvrement des cotisations de sécurité sociale et d'allocations familiales (URSSAF), concomitamment au recouvrement de la taxe de solidarité additionnelle aux cotisations d'assurance maladie prévue à l'article L. 862-4 du code de la sécurité sociale - sauf aménagements prévus par décret en Conseil d'État - et dans les mêmes conditions, garanties et sanctions que celles prévues pour le recouvrement de cette taxe (II).
Rendement attendu pour 2017
L'étude d'impact rappelle que de nombreux facteurs - évolution du nombre global d'assurés ayant souscrit une couverture complémentaire, part des assurés exonérés de ticket modérateur (17), part des patients effectuant une consultation dans l'année chez leur médecin traitant - peuvent avoir un effet à la hausse ou à la baisse sur le rendement de la taxe.
Selon une hypothèse de réalisation « moyenne » fondée sur les rendements observés en 2014 et 2015, le produit de la contribution atteindrait 146 millions d'euros en 2017.
*
La Commission adopte l'article 19 sans modification.
*
Suivant l'avis défavorable de Mme Michèle Delaunay, rapporteure pour l'assurance maladie, la Commission rejette l'amendement AS357 de M. Stéphane Claireaux.
Elle est ensuite saisie de l'amendement AS55 de M. Dominique Tian.
M. Dominique Tian. Cet amendement vise à pérenniser la possibilité pour l'employeur de mettre en place par décision unilatérale le versement santé au bénéfice des salariés en contrats courts ou temps très partiel au-delà du 31 décembre 2016.
Cela permet aux TPE-PME qui n'ont pas la possibilité de signer un accord collectif, faute de disposer de représentants du personnel ou de délégués syndicaux dans l'entreprise, de recourir au versement santé. Alors que la LFSS pour 2016 prévoyait de limiter cette possibilité jusqu'au 31 décembre 2016, le Gouvernement avait déjà souhaité pérenniser le dispositif au sein du « projet de loi travail », avant que la mesure ne soit censurée par le Conseil constitutionnel qui l'a considérée comme un « cavalier ».
Mme Michèle Delaunay, rapporteure. Monsieur Tian, votre amendement propose de pérenniser la possibilité de mettre en place le « chèque santé » par décision unilatérale de l'employeur. J'y suis plutôt favorable car, dans les petites entreprises non couvertes par un accord de branche, il peut être difficile de mettre en place cette mesure sans avoir recours à la décision unilatérale.
En revanche, je suis défavorable à la partie de votre amendement qui vise à permettre l'introduction du « chèque santé » par accord ratifié à la majorité des intéressés. En effet, la pérennisation de la décision unilatérale de l'employeur que vous proposez répond à la volonté de permettre aux entreprises qui ne peuvent pas conclure d'accord de mettre en place le versement santé. Proposer un choix entre décision unilatérale et référendum serait donc redondant et n'introduirait que de la complexité.
De plus, votre amendement pose un problème rédactionnel car il amènerait à écrire que l'employeur peut agir « par accord ratifié à la majorité des intéressés ».
Pourriez-vous retirer votre amendement pour que nous nous le retravaillions ensemble d'ici la séance publique ?
L'amendement est retiré.
*
* *
QUATRIÈME PARTIE -
DISPOSITIONS RELATIVES AUX DÉPENSES
POUR L'EXERCICE 2017
TITRE IV
DISPOSITIONS RELATIVES À LA BRANCHE MALADIE
Chapitre Ier
Consolider les droits sociaux, promouvoir la santé publique
Article 38
(Art. L. 169-2-1 [nouveau], L. 169-3 à L. 169-5, L. 169-8, L. 169-10, L. 169-11 du code de la sécurité sociale ; art. L. 422-2 du code des assurances ; art. L. 3131-9-1 [nouveau] du code de la santé publique ; art. 21-6, 21-7, 21-9 et 21-10 de l'ordonnance n° 96-1122 du 20 décembre 1996 relative à l'amélioration de la santé publique, à l'assurance maladie, maternité, invalidité et décès, au financement de la sécurité sociale à Mayotte et à la caisse de sécurité sociale de Mayotte ; art. 9 de l'ordonnance n° 77-1102 du 26 septembre 1977 portant extension et adaptation au département de Saint-Pierre-et-Miquelon de diverses dispositions relatives aux affaires sociales)
Prise en charge des frais de santé des victimes d'actes de terrorisme
Cet article vise à améliorer et à simplifier la prise en charge des frais de santé des victimes d'actes de terrorisme. Il propose à cette fin :
- d'étendre le financement de la prise en charge des victimes d'actes de terrorisme à la part des honoraires et du coût des dispositifs médicaux et de l'appareillage qui excède les tarifs de responsabilité de l'assurance maladie ;
- d'allonger la durée de prise en charge de l'intégralité des frais de santé dispensés en lien avec l'acte de terrorisme, tout en améliorant l'articulation de cette prise en charge avec la présentation d'une offre d'indemnisation par le Fonds de garantie des victimes des actes de terrorisme et d'autres infractions (FGTI).
LE CADRE JURIDIQUE DE PRISE EN CHARGE DES VICTIMES D'ACTES DE TERRORISME A ÉTÉ PROFONDÉMENT RÉNOVÉ PAR LA LOI DE FINANCEMENT DE LA SÉCURITÉ SOCIALE POUR 2016
Afin d'améliorer la prise en charge des frais de santé engagés par les victimes et les familles des victimes d'actes de terrorisme, la loi n° 2015-1702 du 21 décembre 2015 de financement de la sécurité sociale (LFSS) pour 2016 a réformé intégralement les modalités de prise en charge des soins des victimes d'actes de terrorisme.
Jusqu'alors, la prise en charge des frais de santé des victimes d'actes de terrorisme reposait sur deux dispositifs :
- une réparation intégrale des dommages corporels assurée par le FGTI, d'une part ;
- la gratuité des soins et de l'appareillage pour les victimes ayant obtenu la concession d'une pension d'invalidité, en application des dispositions du code des pensions militaires d'invalidité et des victimes de la guerre (CPMIVG). Ces prestations, financées par l'État, sont gérées par la Caisse nationale militaire de sécurité sociale (CNMSS).
Ce dispositif à deux volets manquait de cohérence et de lisibilité pour les victimes. La prise en charge des soins et de l'appareillage par la CNMSS n'avait en effet vocation à intervenir qu'à titre subsidiaire par rapport aux prestations versées par d'autres régimes de réparation, et seulement pour les victimes obtenant une pension d'invalidité. De surcroît, cet organisme est généralement méconnu des victimes au moment de la survenance de l'acte terroriste, obligeant la plupart d'entre elles à avancer les frais de santé et à s'acquitter des diverses franchises et participations afférentes.
Pour simplifier les démarches des victimes et de leurs proches, l'article 63 de la LFSS pour 2016 a donc simplifié le cadre de prise en charge des frais de santé, en créant, au sein du code de la sécurité sociale, un chapitre entièrement consacré à la prise en charge des victimes d'un acte de terrorisme, et composé des articles L. 169-1 à L. 169-12.
Les personnes considérées comme victimes d'un acte de terrorisme au sens de l'article L. 169-1 du code de la sécurité sociale
En vertu de l'article L. 169-1 du code de la sécurité sociale, sont considérées comme victimes dans le cadre du présent article, les personnes « victimes d'un acte de terrorisme, blessées ou impliquées lors de cet acte » et « dont l'identité a été communiquée par l'autorité judiciaire compétente » au Fonds de garantie des victimes des actes de terrorisme et d'autres infractions (FGTI), mentionné au premier alinéa de l'article L. 422-1 du code des assurances.
Parmi les principales mesures introduites par la LFSS pour 2016, l'on peut mentionner :
- l'instauration d'une prise en charge financière intégrale, pendant un an, de tous les actes et prestations dispensés aux victimes présentes sur les lieux de l'acte de terrorisme : hospitalisations, consultations médicales, médicaments, transports sanitaires, etc. Cette prise en charge se traduit également par une dispense de participation aux différentes franchises médicales : forfait hospitalier, ticket modérateur, participation forfaitaire de 1 euro ou franchise médicale annuelle (article L. 169-2) ;
- le remboursement de l'ensemble des dispositifs médicaux inscrits sur la liste des produits et prestations remboursables mentionnée à l'article L. 165-1 du code de la sécurité sociale, ainsi que des prothèses dentaires (article L. 169-3), dans la limite des tarifs de responsabilité de l'assurance maladie ;
- l'instauration d'une exonération de participation pour les consultations de suivi psychiatrique résultant de l'acte de terrorisme pendant une durée de deux ans (article L. 169-5) ;
- la dispense d'avance de frais (tiers payant) pour l'ensemble des prestations, actes, consultations et hospitalisations rendus nécessaires par la survenance de l'acte de terrorisme (article L. 169-8) ;
- l'assouplissement des démarches à accomplir pour bénéficier des indemnités journalières (article L. 313-1).
En outre, afin de simplifier les démarches administratives des victimes, l'article L. 169-11 a confié à la Caisse nationale de l'assurance maladie des travailleurs salariés (CNAMTS) un rôle de coordination des régimes obligatoires d'assurance maladie, pour la prise en charge de leurs frais de santé.
Dans le contexte de recrudescence des actes de terrorisme que la France a connus depuis le 13 novembre 2015, ce dispositif de prise en charge s'est néanmoins avéré insuffisant à certains égards.
Il ne propose en effet aucune prise en charge des dépassements d'honoraires, ni des dispositifs médicaux ou des appareillages, lorsque le coût de ces derniers excède les tarifs de responsabilité de l'assurance maladie. De même, la durée de la prise en charge, limitée à douze mois, est souvent bien insuffisante au regard de la gravité de certaines blessures.
Le projet de loi propose donc d'étendre le périmètre et la durée de prise en charge des frais de santé des victimes d'actes de terrorisme. Il propose également d'améliorer l'articulation entre cette prise en charge intégrale et l'offre d'indemnisation du FGTI.
LE PROJET DE LOI INSTAURE UNE PRISE EN CHARGE INTÉGRALE DES FRAIS DE SANTÉ DES VICTIMES D'ACTES DE TERRORISME ET AMÉLIORE LA COHÉRENCE DES DISPOSITIFS DE PRISE EN CHARGE
L'EXTENSION DU PÉRIMÈTRE DE PRISE EN CHARGE DES FRAIS DE SANTÉ
Dans le prolongement des mesures adoptées au sein de la LFSS pour 2016, et afin que l'accès aux soins ne soit pas un obstacle pour les victimes d'actes de terrorisme, quel que soit le coût de ces soins, cet article propose d'étendre la prise en charge des frais de santé à la part des honoraires et du coût des dispositifs médicaux et de l'appareillage qui excèdent les bases à partir desquelles sont calculés les remboursements de la sécurité sociale.
Le 1° du I crée ainsi un article L. 169-2-1 au sein du code de la sécurité sociale, qui dispose que les personnes reconnues comme victimes en vertu de l'article L. 169-1 du même code « bénéficient de la prise en charge des dépassements d'honoraires » pour l'ensemble des consultations, actes et prestations mentionnés à l'article L. 162-1-7 du même code et résultant directement de l'acte de terrorisme.
La prise en charge des dépassements d'honoraires est également étendue, par le 4° du I, aux consultations de suivi psychiatrique prévues à l'article L. 169-5.
Le 2° du I modifie ensuite l'article L. 169-3 du même code afin de permettre la prise en charge des dispositifs médicaux inscrits sur la liste des produits et prestations remboursables mentionnée à l'article L. 165-1 du même code, y compris lorsque leur coût excède les tarifs de responsabilité de l'assurance maladie, lorsque ces dispositifs sont nécessaires au regard des blessures causées par l'acte de terrorisme. Ces dépenses seront ainsi remboursées à hauteur des frais réellement exposés.
Dans la continuité des mesures prévues à l'article L. 169-8 du même code, ces dépenses supplémentaires seront prises en charge via le mécanisme du tiers payant, afin que les victimes n'aient pas à avancer les frais (5° du I).
En définitive, la mesure proposée offre aux victimes d'actes de terrorisme un « guichet unique ». L'assurance maladie, qui joue un rôle de coordination, sera ainsi leur principal interlocuteur, et elle s'occupera seule de l'avance des fonds nécessaires aux soins ; charge à elle de se faire rembourser a posteriori des fonds engagés par les différents financeurs.
Modalités d'entrée en vigueur
Comme en dispose le A du VI, la prise en charge des dépassements d'honoraires ainsi que des dispositifs médicaux excédant les tarifs de responsabilité de la sécurité sociale s'applique immédiatement à tous les actes et prestations concernés. Cette prise en charge intégrale s'applique également de manière rétroactive, puisque tous les actes et prestations dispensés depuis le 14 juillet 2016 à des victimes d'actes de terrorisme seront pris en charge par l'assurance maladie dans les conditions prévues au présent article.
La mise en place du tiers payant pour le financement de dépenses qui n'entrent pas dans le champ de l'assurance maladie nécessite toutefois de développer les outils informatiques adéquats et de les implémenter dans les logiciels des professionnels de santé. En conséquence, pour les frais mentionnés à l'article L. 169-2-1, le B du VI prévoit une entrée en vigueur différée du tiers payant, à compter du 1er juillet 2017.
LA MODULATION DE LA DURÉE DE PRISE EN CHARGE DÉROGATOIRE DES FRAIS DE SANTÉ
Durée de la prise en charge
L'actuelle rédaction de l'article L. 169-4 du code de la sécurité sociale prévoit que la durée de prise en charge des frais de santé pour les victimes d'actes de terrorisme s'étend à douze mois seulement à compter de la survenance de l'acte de terrorisme.
Le présent article propose de supprimer cette échéance afin de mieux articuler la prise en charge des frais de santé des victimes avec l'offre d'indemnisation du FGTI et, le cas échéant, l'obtention d'une pension militaire d'invalidité, dans les conditions prévues à l'article L. 113-13 du code des pensions militaires d'invalidité et des victimes de la guerre.
L'offre d'indemnisation proposée par le FGTI (18)
En vertu de l'article L. 422-2 du code des assurances, le FGTI doit verser une première provision (avance sur indemnisation) au plus tard un mois après avoir reçu la demande d'une victime. Il est tenu de présenter à toute victime répondant à la définition fixée à l'article L. 169-1 une offre d'indemnisation, dans un délai de trois mois à compter du jour où il reçoit de la victime la justification de ses préjudices. Cette obligation s'applique également en cas d'aggravation du dommage.
Le fonds de garantie indemnise les préjudices corporels, c'est-à-dire les préjudices physiques, moraux et économiques, des victimes de terrorisme et de leurs proches. L'indemnisation est évaluée par poste de préjudice, à partir d'une nomenclature des préjudices corporels. Il n'y a pas de montant fixe ni de barème : le FGTI se réfère à la pratique des tribunaux judiciaires et en particulier au référentiel d'indemnisation des cours d'appel pour évaluer les préjudices.
Le 3° du I propose en conséquence une nouvelle rédaction de l'article L. 169-4, qui distingue deux modalités de cessation de la prise en charge dérogatoire des frais de santé prévue par le présent article :
- dans la majorité des cas, en application du 1° du I de l'article L. 169-4, la prise en charge des frais de santé dans les conditions déjà présentées cesse d'être applicable « à l'issue d'un délai de deux mois » suivant la notification de la décision du FGTI relative à l'indemnisation ;
- dans les cas exceptionnels où aucune procédure d'indemnisation auprès du FGTI n'est en cours, le 2° du I précise du même article précise que la prise en charge des frais de santé s'interrompt à l'issue d'une durée de trois ans.
Toutefois, si à la date de présentation de l'offre d'indemnisation du FGTI, les demandeurs d'une pension d'invalidité (19) sont susceptibles d'obtenir la concession de cette pension, alors la prise en charge des frais de santé continue de s'appliquer, en vertu du II de l'article L. 169-4.
Le bénéfice de la prise en charge dérogatoire des frais de santé cesse alors d'être applicable à la date de notification de la décision relative à la concession de cette pension. Deux cas de figure sont en effet possibles :
- si la victime se voit concéder une pension d'invalidité, elle sera alors rattachée au dispositif de gratuité des soins géré par la Caisse nationale militaire de sécurité sociale, dans les conditions déjà présentées ;
- à l'inverse, en cas de refus de concession d'une pension d'invalidité, il sera mis fin à la prise en charge dérogatoire des frais de santé.
Modalités de financement de la prise en charge intégrale des frais de santé
Afin de simplifier les démarches des victimes d'actes de terrorisme, l'ensemble de leurs frais de santé sera pris en charge par l'assurance maladie. C'est à cette dernière qu'il reviendra, ensuite, de se faire rembourser ces frais par les différents financeurs − État ou FGTI. Ce remboursement sera calculé et effectué a posteriori, une fois l'offre d'indemnisation du FGTI présentée.
La rédaction actuelle de l'article L. 169-10 du code de la sécurité sociale dispose que le financement de l'ensemble des dépenses engendrées par la prise en charge intégrale des frais de santé est assuré par l'État.
Le 6° du I maintient ce financement de l'État pour la prise en charge des frais de santé hors dépassement. Mais, par coordination avec l'extension du périmètre de prise en charge prévue à l'article L. 169-2-1 nouveau et à l'article L. 169-3, le b du 6° du I complète l'article L. 169-10 par des II et III visant à préciser qui finance la part de prise en charge des dépassements d'honoraires et des dispositifs médicaux dont le coût excède les tarifs de responsabilité de l'assurance maladie. Notons que le a du 6° du I est une disposition de coordination.
● S'agissant des dépassements d'honoraires mentionnées à l'article L. 169-2-1, le b du 6° du I précise que le financement est assuré par le FGTI. Dans ce cas, en vertu de l'article L. 422-2 du code des assurances modifié par le II, le fonds rembourse aux régimes d'assurance maladie les dépenses engagées.
● Pour les dispositifs médicaux pris en charge au-delà du tarif de responsabilité de l'assurance maladie (article L. 169-3), le financement de la différence entre la part servant de base au remboursement de l'assurance maladie et les frais réellement exposés est assuré :
− soit par le FGTI, jusqu'à la présentation de son offre d'indemnisation (a) ;
− soit par l'État (b), lorsque la personne ayant reçu l'offre d'indemnisation est susceptible d'obtenir la concession d'une pension d'invalidité et d'entrer ainsi dans le dispositif de soins « gratuits » gérés par la CNMSS au titre de cette pension.
● Lorsque le FGTI a notifié une décision de refus d'indemnisation, ou lorsqu'aucune procédure d'indemnisation n'est en cours à l'issue d'une durée de trois ans à compter de la survenance de l'acte de terrorisme, le financement de l'ensemble des dépenses mentionnées aux articles L. 169-2-1 et L. 169-3 est assuré par l'État.
● Dans tous les cas, selon le IV du même article, le financement par l'État ou par le FGTI s'effectue après déduction des sommes qui peuvent être versées par d'autres dispositifs de prise en charge des mêmes préjudices : une indemnisation par des assurances privées par exemple. Les modalités de remboursement aux régimes d'assurance maladie des sommes qui auraient été versées par de tels dispositifs seront fixées par décret.
Il convient de préciser qu'en application du 7° du I, qui étend la portée de l'article 169-11 aux dispositions de l'article L. 169-10 du code de la sécurité sociale, la CNAMTS sera chargée de coordonner l'ensemble des régimes obligatoires d'assurance maladie pour le financement de la prise en charge intégrale des frais de santé.
En application du C du VI, les II et III de l'article L. 169-10 s'appliqueront à compter du 1er juillet 2017.
LA RÉFORME PROPOSÉE NÉCESSITE DE RECUEILLIR DES INFORMATIONS FIABLES ET SÉCURISÉES CONCERNANT LES VICTIMES PRISES EN CHARGE PAR LE SYSTÈME DE SANTÉ
La définition de ces nouvelles modalités de prise en charge des frais de santé des victimes d'actes de terrorisme implique que les personnes susceptibles de bénéficier immédiatement de cette prise en charge intégrale soient identifiées rapidement et de manière fiable.
LA TRANSMISSION D'INFORMATIONS À LA CNAMTS
Dans la mesure où la mise en œuvre de la prise en charge intégrale des frais de santé prévus aux articles L. 169-2 et L. 169-2-1 dépend désormais de l'état d'avancement de l'offre d'indemnisation par le FGTI voire de l'obtention d'une pension militaire d'invalidité, il est nécessaire que la CNAMTS, qui assure un rôle de coordination en vertu de l'article L. 169-11 du même code, soit informée des dates dont dépendent les différentes phases et les financeurs de la prise en charge, et qu'elle soit destinataire des informations relatives aux personnes concernées.
Le III de l'article L. 169-4 créé par le 3° du I dispose donc que le FGTI est tenu de notifier à la CNAMTS à la fois :
- la date à laquelle le fonds présente à chaque victime une offre d'indemnisation ou, le cas échéant, notifie une décision de refus d'indemnisation (a du 1° du III de l'article L. 169-4) ;
- et l'identité des personnes qui répondent à la définition fixée à l'article L. 169-1, mais pour lesquelles aucune procédure d'indemnisation auprès du fonds n'est en cours, à l'issue de trois ans à compter de la survenance de l'acte de terrorisme (b du 1° du III du même article). Le FGTI pourra se fonder sur la liste unique des victimes, dont il est destinataire, pour identifier les personnes n'ayant pas entrepris de démarche d'indemnisation auprès du fonds.
En outre, le ministère de la Défense doit notifier à la CNAMTS la date de concession de la pension militaire d'invalidité ou, le cas échéant, la date de notification du refus de cette pension (2° du III du même article).
LA CRÉATION D'UN RECUEIL DES DONNÉES DE SANTÉ DES VICTIMES EN CAS DE SITUATION SANITAIRE EXCEPTIONNELLE
Le III crée en outre un article L. 3131-9-1 au sein du code de la santé publique, qui décrit la procédure de recueil des données de santé à caractère personnel des personnes nécessitant une prise en charge des soins suite à la survenance d'un acte de terrorisme.
Cette procédure de recueil d'informations n'a vocation à s'appliquer qu'en cas de situation sanitaire exceptionnelle, matérialisée par le déclenchement du dispositif d'organisation de la réponse du système de santé en cas de situation sanitaire exceptionnelle - dispositif dit « ORSAN » -, mentionné au a de l'article L. 3131-11 du code de la santé publique.
Ces données sont transmises « aux agents désignés au sein des ministères compétents pour assurer la gestion de la crise et le suivi des victimes » (cf. encadré ci-dessous).
En outre, le dispositif proposé confie aux agences régionales de santé (ARS) le soin de recueillir, auprès des établissements de santé qui les ont prises en charges ou accueillies, « les données de santé à caractère personnel relatives aux victimes », y compris lorsque ces dernières ont été prises en charge au sein de cellules d'urgence médico-psychologiques.
Selon les informations transmises à la rapporteure, le recueil des informations est réalisé par le biais d'un système d'information spécifique, dont la vision consolidée est disponible à la cellule de crise de l'ARS (cellule régionale d'appui et de pilotage sanitaire) ainsi qu'au centre de crise sanitaire (CCS) du ministère de la Santé.
Ces données sont mises à disposition de la commission interministérielle d'aide aux victimes (CIAV) en temps réel, afin d'assurer la mission d'accompagnement des victimes et des proches.
Les données sont relatives à l'identification de la personne et des informations relatives à la prise en charge (lieux, historique de prise en charge et notion de gravité de l'état du patient) ainsi que les coordonnées de la victime ou d'un proche de confiance.
Toutes ces données sont ensuite transmises au Comité interministériel de suivi des victimes (CISV), dont la CNAMTS est partie prenante, qui a pour mission de piloter l'organisation et le fonctionnement du dispositif d'accompagnement post-crise des victimes.
La nature des données recueillies par les ARS ainsi que les modalités de la transmission de ces données seront précisées par décret en Conseil d'État, pris après avis de la Commission nationale de l'informatique et des libertés (CNIL), afin de garantir la confidentialité de ces données personnelles.
LES DISPOSITIONS APPLICABLES À MAYOTTE
Comme le précise l'étude d'impact, les dispositions du présent article sont applicables dans les départements d'outre-mer (Guadeloupe, Guyane, Martinique, La Réunion) ainsi qu'à Saint-Martin, Saint-Barthélemy et Saint-Pierre-et-Miquelon.
Ces dispositions sont également applicables à Mayotte, mais sous réserve de dispositions spécifiques prévues au IV, qui modifient le chapitre Ier bis de l'ordonnance n° 96-1122 du 20 décembre 1996 relative à l'amélioration de la santé publique, à l'assurance maladie, maternité, invalidité et décès, au financement de la sécurité sociale à Mayotte et à la caisse de sécurité sociale de Mayotte.
Le 1° du IV modifie l'article 21-6 de l'ordonnance pour rendre applicable à Mayotte l'article L. 169-2-1 relatif à la prise en charge des dépassements d'honoraires.
Les 2° et 3° modifient respectivement le 1° de l'article 21-7 et l'article 21-9 de l'ordonnance, à des fins de coordination.
Enfin, le 4° modifie l'article L. 21-10 de l'ordonnance afin de préciser que le financement des dépenses relatives à la prise en charge intégrale des frais de santé des victimes d'actes de terrorisme à Mayotte est assuré dans les conditions prévues à l'article L. 169-10 du code de la sécurité sociale, sous réserve de la substitution de la référence à l'article L. 169-2 du même code par la référence aux articles L. 21-4 et L. 21-5 de l'ordonnance.
Le V rend par ailleurs applicable à Mayotte l'action de coordination des régimes obligatoires d'assurance maladie par la CNAMTS ; il modifie à cette fin l'article 9 de l'ordonnance n° 77-1102 du 26 septembre 1977 portant extension et adaptation au département de Saint-Pierre-et-Miquelon de diverses dispositions relatives aux affaires sociales.
*
La Commission adopte l'article 38 sans modification.
*
* *
Article 39
(Art. L. 160-17, L. 160-18 [nouveau], L. 161-15-2, L. 172-1 A, L. 172-1, L. 172-2
et L. 172-3 [nouveaux] du code de la sécurité sociale)
Continuité des droits à la prise en charge des frais de santé et au service des prestations en espèces en cas de changement de situation professionnelle
Cet article vise à limiter et à simplifier les changements de régimes de protection sociale en cas de changement de situation professionnelle.
Il permet ainsi aux salariés exerçant régulièrement des contrats de travail de courte durée et relevant alternativement du régime général et du régime des salariés agricoles de rester rattachés à leur caisse d'origine. En cas de maladie ou de maternité, cette caisse de rattachement serait alors en charge du versement de l'intégralité des indemnités journalières.
UNE CONTINUITÉ DES DROITS MIEUX GARANTIE POUR LES POLYACTIFS, MAIS DES MUTATIONS INTER-RÉGIMES ENCORE TROP FRÉQUENTES
La protection universelle maladie (PUMA), créée par l'article 59 de la loi n° 2015-1702 du 21 décembre 2015 de financement de la sécurité sociale pour 2016, avait notamment pour ambition de garantir la continuité des droits des assurés sociaux, quelle que soit leur situation professionnelle.
La simplification des démarches d'affiliation des assurés et la limitation des mutations inter-régimes, en particulier pour les personnes n'exerçant pas d'activité professionnelle, étaient deux autres objectifs de cette réforme.
Si la création de la protection universelle maladie a surtout permis de faciliter les démarches des personnes n'exerçant pas d'activité professionnelle
- notamment par la suppression progressive du statut d'ayant-droit -, les principes d'affiliation restent complexes pour certains actifs.
Le premier alinéa de l'article L. 160-17 du code de la sécurité sociale a ainsi maintenu le principe selon lequel la prise en charge des frais de santé des personnes exerçant une activité professionnelle est assurée « par les organismes chargés de la gestion des régimes obligatoires auxquels elles sont affiliées », l'affiliation à un régime restant liée généralement au secteur d'activité professionnelle. En théorie, un salarié du secteur privé est en effet affilié au régime général ; un indépendant doit s'affilier au régime social des indépendants (RSI) ; tandis qu'un salarié agricole doit s'affilier à la mutualité sociale agricole (MSA).
Cette règle d'affiliation soulève des difficultés lorsque les assurés sont conduits, du fait de leurs activités professionnelles, à changer régulièrement de secteur d'activité. Certains secteurs sont particulièrement concernés par ces phénomènes de mutation : tel est le constat du récent rapport (20) de nos collègues députées Annie Genevard et Bernadette Laclais s'agissant des travailleurs saisonniers en montagne qui alternent, selon les saisons, participation aux travaux agricoles et autres activités, et relèvent ainsi tantôt du régime des salariés agricoles (MSA), tantôt du régime général.
Selon l'étude d'impact, ces deux régimes connaîtraient chacun environ 150 000 mutations vers l'autre régime par an. Parmi ces mutations, environ un tiers concernerait des personnes exerçant en contrat à durée déterminée (CDD) de moins de douze mois.
Ces mutations, qui pourraient être évitées s'agissant des contrats courts, entraînent des frais de gestion considérables pour les régimes concernés, de l'ordre de trois millions d'euros par an ; en théorie, elles supposent également pour le salarié d'effectuer, à chaque changement de secteur d'activité, les démarches pour changer de régime, ce qui est chronophage et peu utile compte tenu du va-et-vient récurrent entre les deux régimes.
L'étude d'impact souligne d'ailleurs que les régimes les plus concernés par ces mutations ont adapté leur pratique, en maintenant ces assurés dans le régime initial et en n'effectuant le changement de régime qu'en cas d'arrêt maladie, pour le versement des indemnités journalières. Cette pratique repose cependant sur des fondements juridiques fragiles. Dès lors, une évolution du droit paraît indispensable pour permettre à un salarié exerçant en contrat court de rester affilié à un seul régime, en dépit de l'exercice d'activités professionnelles dans des secteurs différents.
La mesure envisagée s'adresse en particulier aux salariés travaillant en contrat court et dans des secteurs d'activité variés, ce qui les conduit à relever successivement de régimes de protection sociale différents.
En visant à limiter les changements de régime en cas de fréquents changements d'activité professionnelle, le dispositif proposé à cet article, qui s'inspire très fortement de la proposition 8 a du rapport de Mmes Genevard et Laclais précité, s'inscrit résolument dans le prolongement de l'instauration de la protection universelle maladie.
LE DISPOSITIF PROPOSÉ
LA LIMITATION DES MUTATIONS INTER-RÉGIMES
Le nouvel article L. 160-18 du code de la sécurité sociale, créé par le 2° du I, vient préciser les conditions dans lesquelles un changement de régime de protection sociale peut intervenir.
● Il est précisé tout d'abord que tout bénéficiaire peut demander un changement d'organisme de rattachement.
Le changement de régime peut également être effectué par l'organisme de rattachement, qui peut être l'organisme assurant la gestion :
- du régime de l'activité professionnelle de l'assuré, lorsque celui-ci exerce une activité (premier alinéa de l'article L. 160-17 du même code) ;
- du régime du conjoint actif, lorsque l'assuré n'est pas rattaché à titre personnel à un organisme de sécurité sociale (deuxième alinéa du même article) ;
- des mutuelles dites « étudiantes », lorsque l'assuré poursuit des études supérieures, ou des mutuelles de fonctionnaires (troisième alinéa du même article).
Pour assurer la continuité des droits des affiliés, y compris en cas de changement de régime, le premier alinéa de l'article L. 160-18 nouveau rappelle toutefois que l'organisme qui assurait antérieurement la prise en charge des frais de santé ne peut interrompre cette prise en charge tant que l'organisme nouvellement compétent ne s'est pas substitué à lui (a du 2°). Cette disposition est également rappelée, s'agissant du service des prestations en espèces, à l'article L. 161-15-2 du code de la sécurité sociale, qui est modifié par le 3° du I. En outre, l'organisme doit informer le bénéficiaire de son intention d'opérer le changement de régime.
● Le b du 2° énumère quatre facteurs occasionnant une obligation de changement de régime d'assurance maladie - dans tous les autres cas, les assurés pourront rester affiliés à leur régime d'origine, même en cas de changement de situation professionnelle. Il s'agit :
- du fait de débuter un emploi salarié en contrat à durée indéterminée (CDI) ou un contrat à durée déterminée (CDD) d'une durée supérieure à un seuil fixé par décret (1°) ; par déduction, les salariés titulaires d'un contrat à durée déterminée d'une durée inférieure à ce seuil - qui pourrait être de douze mois, selon l'étude d'impact - pourront rester affiliés au régime auquel ils étaient précédemment affiliés, y compris en cas de changement de secteur d'activité ;
- de la survenance d'un accident du travail ou d'une maladie professionnelle (AT-MP), lorsqu'au moment de la déclaration de cet accident ou de cette maladie, la victime n'est pas rattachée à l'organisme compétent pour servir les prestations liées à cet accident ou à cette maladie. En effet, les employeurs sont tenus de verser une contribution à la branche AT-MP du régime auquel ils sont rattachés, qui est fonction du nombre d'accidents et de maladies professionnelles intervenus dans l'entreprise. Cela justifie que la personne ayant subi un accident du travail ou une maladie professionnelle soit indemnisée par le régime dont dépend l'entreprise, et non par son éventuel régime de rattachement (2°) ;
- du fait de débuter une activité conduisant le bénéficiaire à relever d'un régime spécial d'assurance maladie, du régime des cultes et membres des congrégations et collectivités religieuses, ou d'une mutuelle étudiante (3°) ;
- du fait de commencer une activité non salariée agricole à titre exclusif ou principal, ou de commencer à exercer une activité de travailleur indépendant non agricole sans exercer une autre activité (4°) ;
- et du constat, par un organisme relevant de l'un des régimes mentionnés au 3°, « au vu des éléments dont il dispose et après en avoir informé l'organisme appelé à lui succéder », que le bénéficiaire ne remplit plus les conditions justifiant son rattachement à cet organisme (5°).
Il est précisé que les modalités d'application de ces quatre facteurs peuvent être précisées par décret.
L'avant-dernier alinéa de l'article L. 160-18 vise enfin à sécuriser les conséquences de l'absence d'obligation de changement de régime d'un assuré. Il précise ainsi que lorsqu'une personne est rattachée à un organisme auprès duquel elle s'acquitte d'une participation inférieure aux niveaux de participation prévus aux articles L. 160-13 à L. 160-15, et qu'elle n'a pas effectué les démarches de changement de régime, alors les prestations éventuellement versées indûment à cette personne en raison de l'absence de changement de régime ne peuvent être remboursées qu'à hauteur de la différence entre le montant de la participation fixé aux articles L. 160-13 à L. 160-15 et le montant applicable dans l'organisme auquel elles ont continué à être rattachées.
Selon les informations transmises à la rapporteure, cette disposition vise en particulier les assurés rattachés à un régime spécial, dont la prise en charge des frais de santé peut être supérieure à la prise en charge du régime général. Le cas échéant, ces assurés ne peuvent être tenus de rembourser au régime spécial que la part excédentaire de cette prise en charge, lorsqu'ils n'ont pas effectué de démarche visant à changer de régime.
Selon l'étude d'impact, cette mesure de sécurisation des droits des assurés exerçant en contrat court aura notamment un effet chez les jeunes, car 41 % des contrats à durée déterminée agricoles concernent des salariés de moins de 25 ans.
Par coordination, le 1° du I précise à l'article L. 160-17 que le principe d'affiliation à un organisme de protection sociale se fait « sans préjudice » des dispositions présentées à l'article L. 160-18.
LA PRISE EN CHARGE DES INDEMNITÉS JOURNALIÈRES
Pour les assurés exerçant une activité en contrat à durée déterminée court - selon le seuil mentionné au 1° de l'article L. 160-18 -, le régime de rattachement de l'assuré sera compétent à la fois pour la prise en charge des frais de santé et pour le service des prestations en espèces, c'est-à-dire le versement des indemnités journalières en cas de maladie ou de maternité.
Cette mesure, dont la vocation est également de simplifier les démarches des assurés, est précisée à l'article L. 172-1, qui s'insère dans une nouvelle section 2 du chapitre II du titre VII du livre Ier de la partie législative du code de la sécurité sociale, intitulée : « Coordination du régime agricole et des autres régimes ». Elle ne vaut que pour les assurés affiliés au régime général ou au régime agricole.
Il est précisé que l'organisme de rattachement peut assurer le versement des indemnités journalières dues au titre de l'activité pour laquelle l'assuré est affilié ou, le cas échéant, « le versement global des indemnités journalières dues par les deux régimes ». Le cas échéant, la compensation financière de ces opérations est effectuée entre les régimes concernés « selon les modalités prévues pour l'application des dispositions mentionnées à l'article L. 134-4 » du code de la sécurité sociale.
Les b et c du 3° du I sont des dispositions de coordination rendues nécessaires par la renumérotation des articles L. 172-1 A et L. 172-1, qui deviennent respectivement les articles L. 172-2 et L. 172-3.
ENTRÉE EN VIGUEUR
Cet article permet de garantir l'absence d'interruption de la prise en charge des assurés amenés à changer fréquemment de situation professionnelle, et à simplifier les démarches des assurés en confiant aux organismes la responsabilité d'effectuer les mutations.
Le II précise que l'article entre en vigueur le 1er janvier 2017, à l'exception du 3°, qui n'entrera en vigueur qu'à compter du 1er janvier 2018. Le développement des systèmes d'information adéquats justifie en effet le report de l'entrée en vigueur de cette disposition.
L'étude d'impact précise que la pleine mise en œuvre du dispositif nécessitera des développements informatiques complémentaires, mais ces développements ne sont pas de nature à retarder l'entrée en vigueur du dispositif.
*
La Commission adopte l'article 39 sans modification.
*
* *
Article additionnel après l'article 39
(Art. L. 161-8 du code de la sécurité sociale)
Amélioration des droits des travailleurs indépendants bénéficiant d'une pension d'invalidité
La Commission examine l'amendement AS49 de Mme Sylviane Bulteau.
Mme Sylviane Bulteau. Il s'agit de permettre, sous certaines conditions, aux artisans et commerçants qui cessent de remplir les conditions pour relever du régime social des indépendants, de demander une pension d'invalidité pendant la période de maintien de leur droit dans le délai d'un an, comme les salariés actuellement.
Mme Touraine, ministre des affaires sociales et de la santé, a annoncé le soutien du Gouvernement à ce dispositif, le rendant ainsi recevable au titre de l'article 40 de la Constitution.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Il s'agit d'une mesure d'équité. Avis favorable.
La Commission adopte l'amendement.
*
* *
Article additionnel après l'article 39
Expérimentation visant à autoriser les pharmaciens à administrer le vaccin contre la grippe aux personnes adultes
La Commission examine l'amendement AS255 de Mme Michèle Delaunay, rapporteure pour l'assurance maladie.
Mme Michèle Delaunay, rapporteure. Il s'agit de permettre aux pharmaciens, à titre expérimental, d'administrer le vaccin contre la grippe saisonnière. Je pense en particulier aux personnes âgées. Trop de personnes âgées l'achètent pour le garder ensuite au réfrigérateur. Nous devons au contraire améliorer la couverture vaccinale, qui reste très insuffisante.
M. Francis Vercamer. Je voterai en faveur de cet amendement. J'en avais présenté un identique, qui a été déclaré irrecevable au titre de l'article 40.
M. Jean-Pierre Barbier. Nous améliorerons sans doute ainsi la couverture vaccinale. En janvier 2016, une épidémie grippale tardive a causé en France de nombreuses victimes. Je suis donc favorable à cette administration du vaccin par les pharmaciens, mais uniquement aux personnes qui ont déjà été vaccinées par le passé. La primo-vaccination doit être réservée aux médecins.
M. Gérard Sebaoun. Je ne suis pas sûr que les pharmacies soient enclines à suivre ce mouvement, ni qu'elles y soient préparées. N'exerçant plus, je ne saurais être taxé de corporatisme, mais je me demande pourquoi il faudrait cibler ce vaccin spécifique, qui donne des résultats positifs dans les trois quarts des cas, plutôt qu'un autre. Je ne suis vraiment pas favorable à cet amendement.
Mme Michèle Delaunay, rapporteure. Si mon amendement, contrairement à celui de M. Vercamer, a été déclaré recevable, c'est qu'il prévoit, même si sa nécessité peut sembler paradoxale, un financement.
La Commission adopte l'amendement.
*
* *
La Commission examine l'amendement AS378 de M. Jean-Louis Touraine.
M. Jean-Patrick Gille, président. Il s'agit de réfléchir à une indemnité compensatrice de perte de salaire pour les personnes dialysées, lorsque le traitement entraîne une interruption partielle de travail.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Pourquoi visez-vous les seules personnes dialysées, et non, par exemple, les patients qui suivent une chimiothérapie itérative ?
L'amendement est retiré.
*
* *
Article 40
Expérimentation portant sur la prise en charge de la souffrance psychique des jeunes de 11 à 21 ans
Cet article vise à mettre en place une expérimentation portant sur les prises en charge de la souffrance psychique des jeunes de 11 à 21 ans.
I. LA SOUFFRANCE PSYCHIQUE DES JEUNES
La souffrance psychique est une notion difficile à appréhender. Dans l'un de ses rapports, le Haut conseil de la santé publique met en garde contre toute confusion « avec certains de ses effets montés en épingle, dans la catégorie également floue de « violence des jeunes » » (21). Constatant qu'en étant mal repérée et mal accompagnée, la souffrance psychique « peut faire basculer l'individu dans une maladie somatique ou multiplier les difficultés et entraver son inclusion sociale », le même rapport enjoint les différents professionnels à être attentifs aux situations à risque : émotion, angoisse, précarité, troubles entraînant le décrochage par rapport à la conduite habituelle.
Or, l'adolescence et l'entrée dans l'âgenjn adulte constituent une phase transitoire au cours de laquelle les jeunes sont en situation de vulnérabilité. L'étude d'impact rappelle ainsi qu'entre 10 et 20 % des jeunes sont en situation de mal-être. Les adolescents et les jeunes adultes n'ont pas systématiquement accès à des soins appropriés ou ne suivent souvent aucun traitement. La stigmatisation, la gêne, l'absence de soutien parental, un faible niveau de connaissances en santé mentale, la recherche d'autonomie, les défaillances du système de soins, le non remboursement des consultations sont autant de barrières pouvant expliquer les difficultés d'accès aux soins des jeunes.
La coordination entre professionnels de santé est aujourd'hui inexistante, les champs sanitaires, sociaux et médico-sociaux étant particulièrement cloisonnés alors qu'une logique de parcours et d'échanges d'informations devrait prévaloir. Par ailleurs, les structures d'accès aux soins de santé mentale ne permettent pas d'assurer une prise en charge optimale.
Dans son rapport portant sur la psychiatrie (22), notre collègue Denys Robiliard dresse un état des lieux de la prise en charge des adolescents. Il souligne ainsi l'extension aux adolescents de la prise en charge par la pédopsychiatrie.
Elle s'effectue principalement au sein des centres médico-psychologiques (CMP) ou des centres médico-psycho-pédagogiques (CMPP).
Les CMP ont pour mission d'accueillir gratuitement toutes les personnes en souffrance psychique. Rattachés à un hôpital public, ils regroupent des médecins psychiatres, des psychologues cliniciens, des infirmières, des assistantes sociales, des psychomotriciens, des orthophonistes et des éducateurs spécialisés.
Développés au lendemain de la seconde guerre mondiale, les CMPP sont en grande partie des structures associatives, placées sous l'autorité d'un pédiatre ou d'un pédopsychiatre. Là aussi, la prise en charge revêt un caractère pluri-professionnel (médecins, orthophonistes, psychomotriciens, psychologues et des assistants sociaux).
Les principales difficultés liées à cette prise en charge tiennent à la saturation des structures en raison de l'importance des files d'attente. M. Robiliard avait notamment recommandé d'élargir les plages de consultation des CMP.
L'insuffisante coordination entre professionnels des champs sanitaire, social, scolaire et éducatif a vocation à être comblée par le travail des maisons des adolescents (MDA), destinées à accueillir les jeunes de 11 à 25 ans. Selon leur cahier des charges, les MDA poursuivent plusieurs missions (23) :
- l'accueil, l'écoute, l'information, l'orientation ;
- l'évaluation des situations ;
- la prise en charge médicale et psychologique ;
- l'accompagnement éducatif, social et juridique.
II. LE DISPOSITIF EXPÉRIMENTAL
Cet article prévoit en son I la mise en place d'une expérimentation d'une durée maximale de quatre ans à compter du 1er janvier 2017 portant sur la prise en charge et le suivi des jeunes de 11 à 21 ans pour lesquels une souffrance psychique a été évaluée par un médecin (médecin généraliste, scolaire ou pédiatre).
L'objet de l'expérimentation vise à prendre en charge, de manière précoce, des jeunes publics présentant des signes de souffrance psychique, non encore pathologiques. En effet, l'inclusion dans l'expérimentation n'impose pas un diagnostic précis préalable puisque celui-ci sera posé au cours de la prise en charge. Les jeunes présentant des troubles psychiatriques sévères, des risques suicidaires, des symptômes d'ordre psychotique ne seront donc pas inclus dans l'expérimentation et ont vocation à être orientés vers des soins spécialisés.
Les expérimentations concerneraient trois territoires et seraient coordonnées par les MDA dont le cahier des charges national est aujourd'hui en cours d'actualisation.
Il a été indiqué à la rapporteure que l'expérimentation sera menée dans les régions identifiées par la mission présidentielle Moro/Brison « Jeunesse : une période fragile », à savoir Île-de-France, Pays de la Loire et Grand Est. Les agences régionales de santé (ARS) décideront de la dimension des territoires concernés par le projet.
Les MDA auront pour mission de coordonner le dispositif global sur le territoire, de soutenir les professionnels, de suivre le déroulement de l'expérimentation et d'organiser des cellules dédiées aux cas complexes et aux situations d'urgence. À cet effet, le cahier des charges des MDA est en cours de révision. La nouvelle version confirme les MDA comme des structures pluri-professionnelles et pluri-institutionnelles d'accueil, d'orientation, de prise en charge et d'accompagnement des adolescents.
Interrogé sur la place la Haute autorité de santé dans le dispositif expérimental, le ministère de la santé a indiqué à la rapporteure que le repérage des jeunes en souffrance psychique prendra appui sur les recommandations de bonnes pratiques établies par la HAS. Les référentiels de la Fédération française de psychiatrie, les travaux élaborés par le collège de médecine générale et les outils mis à disposition par Santé publique France permettront aussi de faciliter le repérage.
L'expérimentation autorise le médecin à orienter les enfants et leur entourage, sur la base d'une prescription, vers des consultations de psychothérapeutes dûment inscrits au registre national des psychothérapeutes. L'inscription est enregistrée sur une liste dressée par le directeur général de l'agence régionale de santé.
L'orientation sera décidée par un médecin (médecin traitant ou pédiatre ou médecin généraliste ou médecin scolaire) après une évaluation psychosociale de la situation et un examen somatique du jeune. Celle-ci permettra de faciliter l'accès aux soins pour le jeune et ses parents. Le dispositif prévoit à cet effet que les prescriptions sont établies en fonction des besoins et de la situation de l'enfant et de sa famille. Un forfait de dix séances sera accordé à cet effet pour le jeune et deux pour les titulaires de l'autorité parentale.
Le recours à des psychothérapeutes est justifié par la nécessité de prendre en charge des jeunes de façon précoce, notamment afin d'éviter l'apparition de troubles et de comorbidités associées et de prévenir les aggravations. Cette expérimentation est avant tout destinée à offrir des traitements psychosociaux et médicaux de première intention, sans nécessité de médication. Elle ne nécessite donc pas le recours à médecins spécialistes qui, eux, sont fondés à prendre en charge des jeunes souffrant de troubles mentaux sévères, complexes, résistants, présentant des risques suicidaires ou en situation d'urgence.
En contrepartie de cette prise en charge, les psychothérapeutes bénéficient d'une rémunération forfaitaire financée par le fonds d'intervention régional.
La rapporteure estime toutefois que le dispositif aurait davantage intérêt à être élargi aux enfants de 6 à 11 ans afin de prévenir plus en amont le dépistage des souffrances psychiques. C'est la raison pour laquelle elle a déposé un amendement en ce sens.
En outre, le dispositif prévu par le projet de loi ne correspond pas à l'intention affichée par le Gouvernement. L'usage du titre de psychothérapeute englobe à la fois les psychologues et les psychiatres. Or, le Gouvernement souhaite associer uniquement les psychologues libéraux à l'expérimentation. Par ailleurs, le dispositif ne concerne pas les psychiatres au double motif que leurs actes sont déjà remboursés par l'assurance maladie et que les patients pris en charge présentent des situations cliniques complexes ou sévères.
Le II prévoit la publication d'un décret précisant les modalités de mise en œuvre de l'expérimentation.
Enfin, le III prévoit la réalisation d'un rapport d'évaluation qui sera transmis au Parlement au terme de l'expérimentation.
Selon les informations transmises à la rapporteure, cette évaluation échoira à une équipe de recherche en lien avec les agences régionales de santé. Son rôle consistera notamment à appréhender l'efficacité du dispositif, évaluer son volet médico-économique et mesurer les résultats obtenus en termes de réussite scolaire, d'insertion sociale et de réduction des troubles mentaux à l'âge adulte.
*
La Commission a adopté une série d'amendements identiques, déposés par la rapporteure ainsi que par divers commissaires, visant à étendre les dispositions de l'article 40 aux enfants de 6 à 11 ans.
En dépit de l'avis défavorable de la rapporteure, la Commission a également adopté deux séries d'amendements identiques tendant à circonscrire la mission du médecin généraliste à l'identification de la souffrance psychique afin de réserver l'évaluation à un pédopsychiatre ou un psychiatre. Ces adoptions sont regrettables puisqu'elles visent à faire entrer des médecins spécialistes dans le processus expérimental. Or, tout l'enjeu consiste à permettre une détection de première intention avant l'intervention du spécialiste. Par ailleurs, ces ajouts complexifient inutilement le processus qui combinerait l'identification par un médecin généraliste, l'évaluation par un médecin spécialiste et la prise en charge par un psychologue libéral.
La Commission a enfin adopté un amendement présenté par la rapporteure visant à préciser que l'expérimentation concerne les psychologues cliniciens libéraux conformément à la présentation qui en a été faite par la ministre des affaires sociales et de la santé en commission le 11 octobre dernier.
*
La Commission examine les amendements identiques AS455 de Mme Michèle Delaunay, rapporteure pour l'assurance maladie, AS334 de M. Francis Vercamer et AS396 de M. Rémi Delatte.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. L'amendement AS455 vise à étendre le bénéfice de l'expérimentation de l'accès aux psychologues cliniciens, aux enfants de six à onze ans, tout en maintenant la limite supérieure de vingt et un ans. Avec le Gouvernement, nous sommes convenus qu'il était opportun d'augmenter la taille de l'échantillon, car l'hétérogénéité des situations de l'adolescence et de la post-adolescence nécessite des études plus différenciées. Je vous propose par conséquent de passer d'un échantillon de 1 500 à 2 000 enfants. L'amendement satisfait donc la demande de ceux qui souhaitent que les plus petits soient concernés par l'expérimentation.
M. Denis Jacquat. Je n'aime guère le mot « échantillon » appliqué à des enfants !
Mme Michèle Delaunay, rapporteure. J'en suis tout à fait d'accord, monsieur Jacquat ; il s'agit malheureusement d'un terme statistique qui a comme pollué mon expression.
M. Francis Vercamer. Je défends un amendement identique après avoir discuté non pas avec le Gouvernement, mais avec les professionnels qui estiment qu'il faut favoriser la détection et l'accompagnement précoce des enfants en détresse psychique afin qu'il soit plus facile de les soigner.
M. Rémi Delatte. Tout le monde comprend à quel point il est important d'ouvrir cette expérimentation dès le plus jeune âge. C'est d'ailleurs ce que recommande la Conférence nationale de santé - élément qui apporte du crédit à la disposition proposée.
Mme Michèle Delaunay, rapporteure. Cher Monsieur Vercamer, je dois vous préciser que je me suis d'abord fondée sur mon expérience de statisticienne, puis sur mon analyse des échantillons et que si, enfin, j'ai négocié avec le Gouvernement, c'était pour obtenir son accord sur cette disposition dont nous partageons l'objectif.
La Commission adopte les amendements.
Suivant l'avis défavorable de la rapporteure, la Commission rejette ensuite l'amendement AS6 de M. Dominique Tian.
Elle en vient à l'amendement AS93 de M. Dominique Tian.
M. Dominique Tian. La médecine préventive est très mal organisée et, surtout, la médecine scolaire française est l'une des plus mauvaises d'Europe : rencontrer un médecin scolaire relève, pour un adolescent, de l'exploit. C'est pourquoi les médecins libéraux - notamment les psychiatres - doivent pouvoir exercer au sein du système scolaire plus rapidement et plus efficacement qu'aujourd'hui.
Mme Michèle Delaunay, rapporteure. Votre proposition serait excellente si elle ne détruisait pas complètement l'expérimentation qui est prévue. Face au petit nombre de psychiatres et en particulier de pédopsychiatres, il s'agit de savoir si la détection précoce d'une souffrance psychique par un psychologue clinicien peut, si elle est faite à temps, éviter le basculement vers la psychiatrie. C'est ce que nous voulons analyser. Si elles se révèlent bénéfiques, nous pourrons envisager le remboursement des interventions de ces psychologues cliniciens auprès des jeunes. Aussi prévoir l'intervention d'un psychiatre au préalable…
M. Dominique Tian. C'est en effet bien le but de mon amendement.
Mme Michèle Delaunay, rapporteure. …n'a-t-il aucun intérêt. Avis défavorable.
La Commission rejette l'amendement.
Puis elle examine les amendements identiques AS227 de Mme Jacqueline Fraysse, AS432 de M. Rémi Delatte et AS440 de Mme Dominique Orliac.
Mme Jacqueline Fraysse. Je me félicite que, grâce à l'amendement que nous avons adopté, les enfants de six ans soient concernés par l'expérimentation prévue par l'article 40.
Nous proposons, au premier alinéa, de substituer au mot : « évalué », le mot : « identifié ». Il s'agit en effet d'élargir le spectre du repérage des troubles psychiques chez l'enfant et le jeune adulte et de créer ainsi les conditions pour que, dans un second temps, les troubles repérés soient évalués en vue d'un traitement.
M. Rémi Delatte. L'amendement AS432 poursuit le même objectif.
Mme Dominique Orliac. De même que l'amendement AS440.
Mme Michèle Delaunay, rapporteure. L'expérimentation, je viens de le dire, s'appuie sur un repérage précédant une prise en charge par un psychologue clinicien libéral. L'orientation sera décidée par un médecin - médecin traitant, pédiatre, médecin généraliste voire médecin scolaire - après une évaluation psychosociale de la situation et un examen somatique du jeune concerné. C'est la raison pour laquelle le terme « évalué » a été privilégié. Le repérage des jeunes en souffrance psychique prendra appui sur les recommandations de bonne pratique établies par la Haute Autorité de santé (HAS). Les référentiels de la Fédération française de psychiatrie, les travaux élaborés par le collège de médecine générale et les outils mis à disposition par Santé publique France permettront de faciliter, de consolider ce repérage. Avis défavorable.
Mme Martine Carrillon-Couvreur. De nombreux rapports ont prouvé qu'il fallait intervenir tôt et sur le plus grand nombre de patients, et certains éléments montrent qu'il faut aller plus loin en matière d'expérimentation : tous les enfants devraient pouvoir, d'une manière ou d'une autre, accéder aux spécialistes ici mentionnés dans le cadre de la prévention et du dépistage.
À Lyon, la semaine dernière, aux assises concernant le handicap psychique des adultes, il a été rappelé que, en matière de santé publique, il est essentiel de promouvoir la prévention et le dépistage des troubles.
M. Gérard Sebaoun. À titre personnel, je suis assez favorable à cet amendement : il faut en effet identifier avant d'évaluer. Il me paraît par conséquent légitime que les acteurs mentionnés soient des identificateurs, l'évaluation étant réalisée dans un second temps.
M. Denis Jacquat. Je partage tout à fait l'opinion de Mme Carrillon-Couvreur : il faut aller plus loin et plus vite.
La Commission adopte les amendements.
Elle examine ensuite les amendements identiques AS229 de Mme Jacqueline Fraysse, AS433 de M. Rémi Delatte, AS437 de M. Francis Vercamer et AS442 de Mme Dominique Orliac.
Mme Jacqueline Fraysse. Après l'identification vient le temps de l'évaluation, qui doit être réalisée par des spécialistes, en l'occurrence un pédopsychiatre ou un psychiatre. Il s'agit, je le dis en toute transparence, d'une recommandation de la Fédération des établissements hospitaliers et d'assistance privés (FEHAP) qui est très compétente en la matière.
M. Rémi Delatte. Il est important d'intégrer le psychiatre, voire le pédopsychiatre, dans l'évaluation et la prise en charge de la souffrance psychique des enfants qui, je le rappelle, doit être réalisée le plus tôt possible.
M. Francis Vercamer. L'amendement AS437 est défendu.
Mme Dominique Orliac. Il en va de même pour l'amendement AS442.
Mme Michèle Delaunay, rapporteure. J'avoue mal comprendre la substitution des termes qui a été proposée précédemment puisque l'identification précède l'évaluation. N'y revenons pas.
L'expérimentation vise avant tout les psychologues cliniciens libéraux dont les consultations ne sont pas prises en charge par l'assurance maladie, à la différence des consultations chez les psychiatres. Inclure ces derniers dans l'expérimentation reviendrait à modifier leur cadre de rémunération - forfaitaire -, ce qui ne me paraît pas être l'objectif poursuivi. Il doit y avoir un malentendu. Avis défavorable.
La Commission adopte les amendements.
Mme Michèle Delaunay, rapporteure. Par ce vote, la Commission rend l'expérimentation prévue très difficile, beaucoup plus coûteuse, et la détourne de son but en demandant à un psychiatre de procéder à une évaluation psychosociale. Je le répète : je crois qu'il y a un malentendu.
La Commission examine les amendements identiques AS434 de M. Rémi Delatte, AS436 de M. Francis Vercamer et AS441 de Mme Dominique Orliac.
M. Rémi Delatte. Dans le processus de prise en charge, il est important que les pédopsychiatres ou les psychiatres puissent, après évaluation, prescrire des consultations de psychothérapie ou de psychomotricité.
M. Francis Vercamer. L'amendement AS436 est défendu.
Mme Dominique Orliac. L'amendement AS441 l'est également.
M. Denis Jacquat. Je suis tout à fait d'accord avec ces amendements. Mais qui paie, à la fin ? Les parents, la sécurité sociale, les mutuelles ?
M. Gérard Sebaoun. Les psychothérapeutes sont mentionnés à l'alinéa 3. Or il est ici question de psychomotriciens, ce qui n'est pas tout à fait la même chose. Restons donc vigilants sur les dispositions que nous nous apprêtons à voter.
Mme Michèle Delaunay, rapporteure. Ces amendements identiques mentionnent les psychomotriciens, variété particulière de psychothérapeutes, mais qu'il ne faut pas confondre avec les autres et qui traitent de signes pathologiques tout à fait identifiables - il s'agit, en quelque sorte, d'une niche au sein de la psychothérapie. Je suis donc tout à fait défavorable à l'idée de les inclure dans l'expérimentation. De la même manière, nous nous tromperions en utilisant le terme psychothérapeute qui englobe toutes les variétés de spécialistes : les psychologues, les psychiatres et, sans doute par abus, les psychomotriciens. Avis défavorable.
Mme Isabelle Le Callennec. Vous avez raison, madame la rapporteure : les psychomotriciens, c'est autre chose. Je prends à témoin les membres du groupe d'études sur la prématurité et les nouveau-nés vulnérables : vous connaissez les réseaux de périnatalité et le rôle des centres d'action médico-sociale précoce (CAMSP). Or les CAMPS, qui accueillent des enfants et qui peuvent prescrire des soins de psychomotricité, sont aujourd'hui saturés, si bien que les délais d'attente sont très longs et que certains professionnels de santé orientent les enfants qui ont besoin d'un accompagnement vers des psychomotriciens libéraux. Aussi Denis Jacquat a-t-il raison de demander qui paie. Quand on est adressé à un CAMPS, on est pris en charge ; mais lorsqu'on fait appel au secteur libéral, se pose la question du remboursement.
Mme Michèle Delaunay, rapporteure. Je suis en plein accord avec Mme Le Callennec : l'accès aux psychologues cliniciens - faisons abstraction, quitte à le regretter, des psychomotriciens - peut-il être remboursé ? Nous allons dans le même sens.
La Commission rejette les amendements.
Elle en vient à l'amendement AS448 de la rapporteure Michèle Delaunay.
Mme Michèle Delaunay, rapporteure. À l'alinéa 2, je propose de substituer au mot : « psychothérapeutes », les mots : « psychologues libéraux », afin d'éviter les confusions que nous venons de commettre.
Les psychologues libéraux sont des psychologues cliniciens installés en ville et dont, jusqu'à présent, la consultation n'est pas prise en charge ; il ne s'agit pas de psychologues qui pourraient travailler dans un hôpital, dans un centre médico-psychologique (CMP), bref, dans une institution publique.
M. Gérard Sebaoun. Prenons l'exemple d'un psychologue salarié travaillant dans un centre de santé : pourrait-il suivre les enfants qui lui seraient adressés ? Il semblerait que non, si j'entends ce que vous venez de déclarer, puisqu'il n'a pas le statut de libéral.
M. Dominique Tian. Si un établissement scolaire décide de l'embaucher, le psychologue devient salarié.
M. Jean-Pierre Door. Je ne vois pas pourquoi nous débattons de cette question. Nous avons, d'un côté, un pilier libéral et, de l'autre, un pilier public. Dès lors, un psychothérapeute ou un psychologue, qu'il exerce en tant que libéral ou en tant que salarié, a la possibilité de répondre à la demande qui lui serait faite. Pourquoi donc vouloir le préciser ?
Mme Isabelle Le Callennec. Je pense que les financements ne sont pas les mêmes. L'article 40 précise bien qu'ils proviendront - une fois de plus, et il faudra une véritable enveloppe - du fonds d'intervention régional (FIR), ce qui ne doit pas être le cas pour les psychologues du travail ou de la santé que vous citiez.
Mme Michèle Delaunay, rapporteure. Les uns et les autres ont les mêmes compétences. L'expérimentation prévue par le texte vise à déterminer si nous pouvons rembourser les actes des psychologues libéraux, cliniciens, installés en ville dans le cadre de la prise en charge précoce de la souffrance psychique. Il est vrai qu'il y a une ambiguïté : si la prise en charge est assurée par un psychologue travaillant dans un établissement quelconque, elle sera de même qualité, mais, si les cas sont nombreux, elle risque de biaiser la validité de l'étude.
M. Gérard Sebaoun. Comment s'effectuerait le remboursement dans le cas où un psychologue qualifié, exerçant dans un centre de santé, ne serait pas libéral, mais salarié ?
Mme Jacqueline Fraysse. Je me pose la même question : je n'ai pas bien compris la réponse de la rapporteure. Un psychologue salarié peut-il entrer dans le cadre de l'expérimentation prévue et être remboursé ?
M. Denis Jacquat. Il peut ne pas être remboursé !
M. Michel Liebgott. Je ne vois pas d'incompatibilité : dans les collectivités, les centres sociaux ou les centres médico-psycho-pédagogiques (CMPP) embauchent des salariés à temps partiel. Or je ne vois pas ce qui exclurait qu'un temps partiel puisse être rémunéré selon les modalités présentement indiquées. Ces métiers n'exigent pas de ceux qui l'exercent qu'ils soient toujours à temps complet ; ils peuvent très bien être salariés de plusieurs structures sans totaliser un temps plein.
Mme Michèle Delaunay, rapporteure. Sur le plan clinique, le fait que le psychologue soit libéral ou salarié ne modifie pas la qualité de la prise en charge, du moins le pensons-nous. Toutefois, sachant que cette expérimentation, dont on a porté l'échantillon à 2 000 unités afin que les conclusions en soient claires, risque d'être modifiée dans sa valeur pratique, faut-il rembourser les actes des psychologues cliniciens exerçant en ville ? Faut-il prendre en charge leurs honoraires ? Si la part de psychologues salariés est trop importante, l'étude pourra en effet être contestable.
Il n'y a donc pas de contradiction clinique ou thérapeutique concernant la prise en charge, mais simplement le risque d'un détournement de la finalité de l'étude dont vous savez qu'elle ne doit avoir qu'un seul objet pour être la meilleure possible. Je poserai la question au Gouvernement afin que nous soyons éclairés, mais je pense qu'il est plus sage de nous en tenir à la rédaction actuelle.
Mme Jacqueline Fraysse. Je comprends maintenant l'explication de la rapporteure, mais je ne la partage pas. Je ne vois pas en quoi les psychothérapeutes non libéraux entacheraient la crédibilité de l'étude. Je voterai donc contre cet amendement.
Mme Annie Le Houerou. J'ai l'impression que c'est beaucoup plus simple que cela : l'objectif de l'expérimentation est d'ouvrir aux familles, qui ont de grandes difficultés à faire diagnostiquer et accompagner leurs enfants, la possibilité d'être remboursées lorsqu'elles ont recours aux psychologues exerçant en ville. Il faut donc soutenir cette excellente mesure qui répond à une demande.
La Commission adopte l'amendement.
Elle en vient aux amendements identiques AS94 de M. Dominique Tian et AS107 de M. Bernard Accoyer.
M. Dominique Tian. L'amendement AS94 vise à rappeler à nouveau le rôle du psychiatre qui doit établir le diagnostic, faute de quoi la qualité de la prise en charge s'en trouverait diminuée.
Aux termes de l'article 40 du texte, les consultations donnent lieu à un financement forfaitaire prélevé sur les crédits du FIR, lesquels diminuent de quelque 100 millions d'euros cette année. Combien coûte l'expérimentation ?
M. Bernard Accoyer. Le dispositif proposé est en effet plus important qu'il n'y paraît. La prise en charge des troubles psychiatriques est tout à fait insuffisante et montre une grande déficience dans de nombreux domaines : pédopsychiatrie, dépistage, urgences, gérontopsychiatrie, sans oublier la grande défaillance concernant les psychoses infantiles ou d'autres troubles souvent confondus avec elles. Or, en ne mentionnant pas le titre de psychiatre à cet endroit du texte - titre qui sanctionne une longue formation de docteur en médecine et de spécialiste ès troubles et maladies psychiatriques -, on apporte de l'eau au moulin de ceux qui accordent peu d'attention aux troubles de la psyché.
Pour avoir travaillé pendant douze ans sur l'usage du titre de psychothérapeute, je puis vous assurer que le vide en la matière est dramatique, la situation des familles et des malades ne l'étant pas moins. C'est pourquoi il est essentiel de professionnaliser la prise en charge, surtout lorsqu'il s'agit des jeunes, en mentionnant donc, en particulier, les psychiatres.
Mme Michèle Delaunay, rapporteure. Si vous ne voulez pas vous laisser convaincre par mon explication, pourtant déjà simple et concrète, retenez celle de Mme Le Houerou qui a si limpidement décrit ce que nous envisagions : une expérimentation destinée à établir si l'intervention des psychologues cliniciens auprès des familles en difficulté permet d'identifier la souffrance psychique dès le plus jeune âge et justifie donc que leurs consultations soient remboursées. Une fois encore, en utilisant le terme de « psychothérapeute » et en ajoutant celui de « psychiatre » - dont la consultation est remboursée -, nous risquons de laisser les familles dans leurs difficultés et de ne pas identifier les souffrances des enfants qui, dès lors, ne seront pas pris en charge.
Si vous ne retirez pas vos amendements, j'émettrai un avis défavorable.
(Mme Catherine Lemorton, présidente de la Commission, remplace M. Christian Hutin à la présidence)
M. Bernard Accoyer. Je ne retire pas mon amendement, même si le travail des psychologues cliniciens est évidemment de grande qualité. En revanche, je retiens l'idée selon laquelle les actes de psychologie clinique, c'est-à-dire les actes dispensés par des psychologues cliniciens libéraux, devraient donner accès à un remboursement par l'assurance maladie. J'en profite pour dénoncer ce qui a cours dans certains établissements de l'Assistance publique-Hôpitaux de Paris (AP-HP), où l'on facture les consultations des psychologues qui ne sont pas remboursés par l'assurance maladie - en soins externes, bien sûr.
M. Gérard Sebaoun. J'irai dans le sens de la rapporteure : on sait bien que, dans la filière habituelle de la psychiatrie, une prise en charge par le professionnel lui-même est prévue, ce qui revient à contrarier l'expérimentation puisqu'on veut l'ouvrir aux psychologues. Par prudence, je préfère que nous en restions à l'alinéa 3 tel qu'il est rédigé.
La Commission rejette les amendements.
Puis elle examine les amendements identiques AS126 de Mme Jacqueline Fraysse, AS237 de M. Bernard Accoyer, AS435 de M. Rémi Delatte, AS439 de M. Francis Vercamer et AS443 de Mme Dominique Orliac.
Mme Jacqueline Fraysse. L'amendement AS126 propose de suivre les recommandations de la FEHAP et d'associer les psychomotriciens à l'expérimentation prévue, dans la mesure où ils peuvent aider les enfants à surmonter leurs souffrances psychiques.
M. Bernard Accoyer. C'est toute une population présentant des troubles praxiques, des troubles diversement exprimés, qui est ici concernée ; et l'on sous-estime l'importance des psychomotriciens pour traiter toute une série de troubles divers. Or un flou subsiste dans cette approche diagnostique qui se prolonge par une prise en charge inadaptée aux troubles présentés par ces enfants ou ces jeunes adultes.
M. Rémi Delatte. L'amendement AS435 est défendu.
M. Francis Vercamer. De même que l'amendement AS439.
Mme Dominique Orliac. Le rôle des psychomotriciens semble des plus importants dans la prise en charge de la souffrance psychique, voire de maladies mentales des jeunes. Aussi l'amendement AS443 est-il pertinent.
Mme Martine Carrillon-Couvreur. Le rôle des psychomotriciens est en effet essentiel dans l'accompagnement précoce des enfants. D'ailleurs, dans le cadre de l'équipe pluridisciplinaire, les CAMPS et les CMPP y insistent beaucoup. Si ces professionnels ne sont pas dans une relation de psychologues avec l'enfant, ils détectent rapidement les troubles psychomoteurs qui, très souvent, accompagnent dyspraxies et dysharmonies, et qui nécessitent que les enfants soient suivis au plus vite.
M. Gérard Sebaoun. Le mot « ou », dans le texte des amendements, me gêne dans la mesure où la formation des psychomotriciens n'est pas la même que celle des psychothérapeutes mentionnés à l'alinéa 3. Nous avons choisi une expérimentation avec les psychologues, qu'ils soient hospitaliers ou libéraux, mais diriger quelqu'un vers un psychomotricien requiert une évaluation préalable par un professionnel. En aucun cas le psychomotricien, dans le champ d'expérimentation que nous avons déterminé, ne peut remplacer le psychologue.
Mme Michèle Delaunay, rapporteure. Le psychomotricien, nous l'avons dit, exerce aussi bien en ville qu'en milieu hospitalier. Il n'effectue pas seulement une prise en charge psychosociale globale, mais également une rééducation du corps - il corrige des troubles praxiques comme l'a savamment rappelé M. Accoyer -, alors que c'est, en amont, la souffrance psychique qui doit être identifiée. Le psychologue clinicien posera d'ailleurs peut-être un diagnostic suivant lequel il faut orienter le patient vers un psychomotricien, mais il ne faut pas situer ce dernier en amont, car nous modifierions ainsi l'intérêt de l'expérimentation dont le but devrait particulièrement satisfaire la droite comme la gauche. C'est de l'introduction de la médecine libérale dans cette prise en charge précoce de la souffrance psychique qu'il est question. Or l'adoption des amendements la dérouterait. Ce n'est pas faire offense aux psychomotriciens que de leur faire observer que leur prise en charge est spécialisée et suppose d'abord une identification.
La Commission rejette les amendements.
Elle en vient à l'amendement AS7 de M. Dominique Tian.
M. Dominique Tian. Je propose la remise d'un rapport évaluant le montant d'une éventuelle prise en charge par l'assurance maladie du remboursement des consultations du psychologue pour le suivi des maladies mentales. Actuellement, ces consultations, souvent indispensables, ne sont remboursées que lorsqu'elles sont proposées dans un établissement public et non dans le cadre libéral.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. L'expérimentation prévue est bien une évaluation. C'est pourquoi le dispositif proposé est redondant. Le rapport de l'expérimentation est de nature à vous satisfaire - expérimentation que nous avons volontairement étendue pour qu'elle soit la plus lisible, la plus scientifiquement démontrée. Le rapport dont vous préconisez la publication n'ajouterait que des paroles.
M. Dominique Tian. Non, c'est une affaire complexe !
Mme Michèle Delaunay, rapporteure. L'expérimentation faite par des professionnels est une base scientifique satisfaisante.
Mme la présidente Catherine Lemorton. Je vous rappelle que, l'année dernière, nous avons institué le couple psychologue-diététicien-nutritionniste pour accompagner les enfants en bas âge - de trois à huit ans - souffrant de troubles du comportement alimentaire. Les diététiciens-nutritionnistes figurent dans le code de la santé publique au titre des auxiliaires médicaux ; ils ont un rôle à jouer. Vous avez donc raison, madame la rapporteure : tout cela sera évalué. Il ne faut pas oublier que, quand on met en place des remboursements d'actes, il convient d'établir une convention avec les professionnels concernés.
La Commission rejette l'amendement.
Puis elle adopte l'article 40 modifié.
*
* *
Article 41
(Art. L. 3411-9 du code de la santé publique)
Extension des missions des centres d'accueil et d'accompagnement à la réduction des risques pour les usagers de drogue (CAARUD)
Cet article vise à autoriser les centres d'accueil et d'accompagnement à la réduction des risques pour les usagers de drogue (CAARUD) à dispenser des médicaments concourant à la réduction des risques et des dommages liés à l'usage de drogue.
I. PRÉSENTATION DES CAARUD
Établissements médico-sociaux au titre du 9° de l'article L. 312-1 du code de l'action sociale et des familles, les CAARUD concourent à la politique de réduction des risques et des dommages aux termes de l'article L. 3411-9 du code de la santé publique. Leurs missions sont définies par les articles R. 3121-33-1 à R. 3121-33-3 du code de la santé publique.
Ils assurent à l'égard des usagers de drogues :
- l'accueil collectif et individuel, l'information et le conseil personnalisé de ces usagers ;
- leur soutien dans l'accès aux soins :
- leur soutien dans l'accès aux droits, l'accès au logement et à l'insertion ou la réinsertion professionnelle ;
- la mise à disposition de matériel de prévention des infections ;
- l'intervention de proximité à l'extérieur du centre, en vue d'établir un contact avec eux.
Au nombre de 144, les CAARUD peuvent être portés par des structures associatives ou des établissements publics de santé, sous réserve que ces derniers gèrent également un centre de soins, d'accompagnement et de prévention en addictologie (24).
Les CAARUD reçoivent en majorité des usagers qui font un usage moins maîtrisé des drogues que l'ensemble des consommateurs. Par ailleurs, ils vivent souvent dans des situations sociales plus précaires. En 2012, la part des usagers sans abri ou vivant en squat atteint 27 % des effectifs tandis que 49 % des moins de vingt-cinq ans connaissent des conditions de vie très dégradées : les deux tiers déclarent ne pas avoir de ressources légales ou officielles (25).
En outre, selon l'exposé des motifs accompagnant cet article, les personnes accueillies au sein des CAARUD, qui bénéficient d'une prise en charge gratuite et anonyme, présentent un « sur risque important de mortalité par rapport à la population générale ».
Or, la réduction des risques et des dommages peut parfois nécessiter la délivrance d'un médicament. L'exposé des motifs mentionne ainsi le cas du « traitement des intoxications par surdose d'opiacés avec dépression respiratoire » et évoque l'administration de la naxolone.
II. DÉROGATION ACCORDÉE AUX CAARUD POUR LA DISPENSIATION DE MÉDICAMENTS
A. PRINCIPES DE LA DISPENSATION DES PRODUITS RÉSERVÉS AUX PHARMACIENS
L'article L. 4211-1 du code de la santé publique réserve le monopole de la dispensation au détail des médicaments aux seuls pharmaciens d'officines pour les patients non hospitalisés. Pour les patients hospitalisés, les médicaments sont dispensés par la pharmacie de l'établissement de santé, dite pharmacie à usage intérieur (PUI).
Il est possible de déroger à cette règle mais les exceptions doivent être prévues par le législateur. Le Conseil d'État a jugé que le Gouvernement ne saurait déroger, par décret, en ce qui concerne le monopole portant sur la fabrication et la vente des produits réservés aux pharmaciens (26), a fortiori par voie de circulaire ministérielle (27).
L'article L. 3411-5 du code de la santé publique dispose ainsi que les centres de soins, d'accompagnement et de prévention en addictologie peuvent délivrer les médicaments correspondant strictement à leurs missions, dans des conditions fixées par décret. Les centres de transfusion sanguine sont autorisés à délivrer des produits sanguins labiles aux termes de l'article L. 1223-2 du même code. Selon l'article L. 5126-13, les services départementaux d'incendie et de secours peuvent bénéficier de l'autorisation délivrée par le directeur général de l'agence régionale de santé, en vue de dispenser des médicaments, objets ou produits nécessaires aux malades ou blessés auxquels ils donnent des secours.
L'article L. 5126-1 prévoit par ailleurs une dérogation à la délivrance des médicaments par une pharmacie à usage intérieur lorsque les besoins pharmaceutiques ne justifient pas son existence. Cette délivrance est pratiquée sous la responsabilité d'un médecin attaché à l'établissement ou d'un pharmacien ayant passé convention avec l'établissement. Elle concerne notamment les établissements médico-sociaux dans lesquels sont traités des malades. Cette dérogation ne peut s'appliquer aux CAARUD qui n'ont pas vocation à traiter des malades.
Autres dérogations au monopole de distribution par les pharmaciens
Plusieurs professionnels de santé sont autorisés par la loi à délivrer des médicaments ou des dispositifs médicaux dont le monopole est par principe confié aux pharmaciens. Sont ainsi autorisés :
- les médecins pro-pharmaciens au terme de l'article L. 4211-1 du code de la santé publique (28) ;
- les opticiens lunetiers pour les produits d'entretien des lentilles au terme de l'article 37 de la loi n° 2014-344 du 17 mars 2014 relative à la consommation ;
- les herboristes et les droguistes pour la vente des plantes médicinales inscrites à la pharmacopée au terme du 5° de l'article L. 4211-1 du code de la santé publique (29) ;
- les vétérinaires pour les médicaments vétérinaires au titre de l'article L. 5143-5 du code de la santé publique ;
- les sociétés de dispensation à domicile pour le gaz à usage médical au terme de l'article L. 4211-5 du code de la santé publique ;
- les établissements qui se consacrent exclusivement au commerce du matériel médico-chirurgical et dentaire et les associations à but non lucratif menant une action de prévention du sida ou de réduction des risques chez les usagers de drogues pour les seringues et aiguilles ;
- par dérogation au 8° de l'article L. 4211-1, les dispositifs médicaux de diagnostic in vitro destinés à réaliser des autotests de détection de maladies infectieuses peuvent être délivrés par les centres gratuits d'information, de dépistage et de diagnostic, les organismes de prévention sanitaire habilités et les centres de soins, d'accompagnement et de prévention en addictologie, les centres d'accueil et d'accompagnement à la réduction des risques pour usagers de drogue et les appartements de coordination thérapeutique ;
- les centres de planification ou d'éducation familiale pour les médicaments, produits ou objets contraceptifs, aux mineurs désirant garder le secret ainsi qu'aux personnes ne bénéficiant pas de prestations maladie, assurées par un régime légal ou réglementaire au terme de l'article L. 2311-4 du code de la santé publique ;
- la délivrance de l'IVG médicamenteuse pour les sages-femmes au terme de l'article 127 de la loi n° 2016-41 de modernisation de notre système de santé.
B. ENCADREMENT DE LA DÉLIVRANCE DES MÉDICAMENTS PAR LES CAARUD
Cet article étend les missions des CAARUD en prévoyant la délivrance de médicaments « correspondant strictement à leur mission de réduction des risques et des dommages ». Un décret précisera les conditions de cette délivrance tandis qu'un arrêté précisera la liste des médicaments.
Le décret fixera plus particulièrement les conditions de stockage des médicaments dans les structures, la traçabilité des délivrances de médicament et la formation du personnel des CAARUD pour délivrer ces spécialités. Cette disposition vise principalement la naloxone.
La délivrance des médicaments par les CSAPA ne permet pas de répondre aux besoins actuels. En effet, selon les informations transmises à la rapporteure par l'observatoire français des drogues et toxicomanies, les publics des CSAPA et des CAARUD se recoupent en partie sans être identiques.
Les personnes fréquentant les CAARUD sont très majoritairement des jeunes usagers de drogues poly consommateurs, consommant principalement, en dehors de l'alcool, du tabac et du cannabis, des opiacés, de la cocaïne et différents produits stimulants. Ces usagers sont pratiquement tous des consommateurs actifs, qui peuvent être caractérisés comme des usagers problématiques (dépendants à une ou plusieurs substances, proportion importante d'utilisateur de la voie intraveineuse), vivant pour la plupart dans des conditions précaires.
Le public des CSAPA comprend également ce type de public mais aussi des consommateurs mieux insérés et pour la plupart engagés dans un processus de soins. Les CSAPA sont aussi fréquentés par une part très importante de personnes dépendantes de l'alcool (environ 50 %) qui ne consomment pas de drogues illicites. Le recoupement entre les deux types de structures est très faible pour ce type de public. Les CSAPA reçoivent également un nombre important de consommateurs de cannabis, qui ne sont, pour la plupart, pas susceptibles de fréquenter un CAARUD.
Enfin, parmi le public accueilli dans les CSAPA seule une part assez faible, évaluée à 10 %, pourrait avoir également fréquenté un CAARUD dans une période récente. En revanche un peu moins de la moitié du public ayant fréquenté un CAARUD a été en contact avec un CSAPA au cours des 12 derniers mois.
*
La Commission examine l'amendement AS335 de M. Francis Vercamer.
M. Francis Vercamer. Cet amendement vise à supprimer l'article 41 qui autorise la délivrance de médicaments dans les centres d'accueil et d'accompagnement à la réduction des risques pour usagers de drogues (CAARUD) en l'absence d'un médecin ou d'un pharmacien. Nous comprenons l'intention de l'article, qui est de rendre efficace la prise en charge des surdoses d'opiacés, et nous ne contestons pas la nécessité d'un accompagnement des usagers suivis dans les CAARUD. Cependant, la délivrance des médicaments est strictement encadrée pour des motifs de sécurité et de santé publiques tout aussi légitimes. Poser le principe de l'autorisation de la délivrance de médicaments dans les CAARUD constitue une extension des dérogations au monopole pharmaceutique ; en outre, nous ne disposons pas de précisions sur les produits concernés et sur les conditions de mise en œuvre de cette entorse. Il serait plus opportun d'améliorer la mise en réseau des centres d'accueil et des professionnels de santé, chacun ayant la possibilité de remplir ses missions dans un cadre pluridisciplinaire.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Pour l'assurance maladie vos réticences me surprennent, monsieur Vercamer : même l'ordre des pharmaciens a accepté cette dérogation. Les cas envisagés concernent des situations d'urgence. L'article vise en effet à permettre aux professionnels travaillant dans les CAARUD et spécialement formés, de délivrer de la Naloxone. Compte tenu du faible nombre de médecins dans ces centres, d'autres professionnels au contact des usagers et expérimentés, comme les infirmiers ou les travailleurs sociaux, pourront le délivrer selon des modalités précisées et encadrées par décret. Un travail sera engagé en vue de la rédaction des dispositions réglementaires. Je vous renvoie à mon commentaire d'article. Les personnes accueillies au sein des CAARUD présentent un sur-risque important de mortalité par rapport à la population générale et ne sont pas susceptibles de fréquenter d'autres structures, tels les centres de soins, d'accompagnement et de prévention en addictologie (CSAPA), dans lesquelles le produit peut être délivré par un médecin. L'article 40 apporte donc une réponse particulière et nécessaire aux CAARUD dont le public est moins inséré socialement et ne fréquente pas les CSAPA.
Mme Isabelle Le Callennec. Des médecins sont présents dans les CSAPA, où la prescription est donc possible, mais tel n'est pas le cas dans les CAARUD. Qui pourra prescrire ?
M. Jean-Pierre Barbier. En l'absence de médecin ou de pharmacien dans les CAARUD, la délivrance de médicaments pose les questions de la responsabilité et du suivi des patients. Lorsque l'on aura répondu à la situation d'urgence, ces patients ne seront pas suivis en milieu médical ou refuseront de le faire. L'urgence n'est pas un motif pour accepter cette dérogation, de telles situations pouvant d'ailleurs se produire pour des personnes allergiques. Cet article ouvre une porte sur un chemin dont on ne connaît pas l'issue.
M. Gérard Sebaoun. Cet article concerne les urgences respiratoires pour des personnes consommant des opiacés. Il s'agit de situations exceptionnelles d'urgence vitale pour lesquelles un médicament existe, et le texte renvoie à des dispositions réglementaires encadrant l'absorption de ce médicament dans le cadre des CAARUD.
M. Francis Vercamer. On essaie de répondre aux problèmes posés par le désert des soins en détournant les règles de la prescription de médicaments. Il serait préférable de déployer des équipes pluridisciplinaires dans ces centres ou de développer, à tout le moins, les liens avec les réseaux environnants. Je maintiens mon amendement.
Mme la présidente Catherine Lemorton. Monsieur Vercamer, on parle là de situations d'urgence vitale ! Je vous suggère de vous rendre quarante-huit heures dans un CAARUD et vous verrez l'état de santé de cette patientèle. En cas d'insuffisance respiratoire, on n'a même pas le temps d'appeler le 15. Le maintien de règles intangibles - en l'occurrence la présence d'un médecin ou d'un pharmacien, engendrant par ailleurs des coûts pour ces structures - entraînerait la mort de certaines personnes. Ne vaudrait-il pas mieux assouplir ces obligations pour ces cas très spécifiques ?
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. En effet, l'article ne vise que les urgences vitales par overdose, et l'administration de l'antidote sera parfaitement encadrée et exécutée par des professionnels ayant l'habitude de la pathologie et de la prise en charge des malades. Une fois l'antidote administré, le patient sera bien entendu pris en charge, probablement dans un service d'urgences. Des progrès ont été accomplis pour limiter les morts par overdose et votre frilosité déraisonnable, monsieur Vercamer, empêcherait d'éviter des morts. Je trouve cette position totalement irresponsable.
M. Gérard Sebaoun. Les personnes susceptibles de faire face à des chocs anaphylactiques ont des kits prêts et les utilisent dans des situations exceptionnelles. Pour des situations exceptionnelles, il faut prévoir des réponses exceptionnelles.
Mme la présidente Catherine Lemorton. Un pharmacien peut heureusement donner un aérosol à une personne faisant une crise d'asthme grave, même s'il n'a pas d'ordonnance sur lui. On parle ici de cas très précis où la survie est en jeu.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Pour un choc anaphylactique, un pompier ou n'importe qui sachant faire une piqûre peut intervenir.
La Commission rejette l'amendement.
Puis elle adopte l'article 41 sans modification.
*
* *
La Commission étudie l'amendement AS420 de Mme Isabelle Le Callennec.
Mme Isabelle Le Callennec. Cet amendement propose que, dans un délai de six mois à compter de la promulgation de la présente loi, le Gouvernement remette au Parlement un rapport évaluant les mesures mises en œuvre pour lutter contre l'usage de substances illicites. Ce document détaillerait les politiques de prévention déployées par l'État, les financements de ces politiques et les dispositifs de prise en charge sanitaire et sociale ; il présenterait également les effets de ces mesures et leur coût.
La question de la consommation et du trafic de cannabis revient régulièrement ; deux collègues ont rédigé un rapport sur le sujet qui formulait des recommandations, mais on a l'impression que ce débat indispensable ne peut pas avoir lieu dans le pays. Il convient de le mener à partir d'éléments solides, et le législateur doit se saisir de cette question de santé publique avec beaucoup de sérieux. La loi de 1970 s'avère totalement inadaptée et n'est pas appliquée. La moindre des choses est d'accepter le débat, quelles que soient nos opinions ; celles-ci peuvent évoluer, comme l'a montré notre discussion après la présentation du rapport de nos collègues Anne-Yvonne Le Dain et Laurent Marcangeli.
M. Gérard Sebaoun. Les rapports parlementaires sont d'excellente facture, mais l'Observatoire français des drogues et des toxicomanies (OFDT) produit de nombreux travaux extrêmement utiles depuis plus de vingt ans. Un nouveau rapport n'est donc pas indispensable. Une discussion politique portant sur le cannabis et ses problèmes de santé publique serait plus opportune.
Mme Isabelle Le Callennec. Beaucoup de rapports ont en effet été écrits, et il faudrait qu'on les compile et qu'on étudie les législations étrangères. Le législateur doit prendre ses responsabilités, car la situation n'évolue pas dans le bon sens et la loi n'est pas appliquée. Cet amendement vise à ce que le Parlement se saisisse de ce sujet !
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. C'est le Gouvernement que votre amendement propose de saisir, madame Le Callennec, et non le Parlement. Comme l'a dit M. Sebaoun, nous disposons déjà des données et des analyses nécessaires au débat. Mme Lemorton et moi-même avions réalisé une mission parlementaire de plusieurs mois au cours de la précédente législature : nous étions allées sur le terrain et avions étudié avec rigueur les publications scientifiques. M. Vaillant a également écrit un rapport sur le cannabis il y a cinq ans. Au cours de la présente législature, Mme Le Dain et M. Marcangeli ont rédigé un rapport. Des volumes entiers compilent des données scientifiques incontestées ! Nous pourrions prendre des mesures si nous le voulions, et nous avons dépassé le stade du rapport.
Mme la présidente Catherine Lemorton. Madame Le Callennec, la mission à laquelle Mme la rapporteure a fait allusion regroupait des députés et des sénateurs et avait été mise en place à la suite d'un rapport de l'Institut national de la santé et de la recherche médicale (INSERM), publié en 2009, qui affirmait que les salles de consommation supervisées à moindre risque représentaient une solution pour une partie des toxicomanes en errance, et Mme Roselyne Bachelot, alors ministre de la santé, s'y était déclarée plutôt favorable. La mission avait constaté que ce dispositif pouvait être pertinent, mais la majorité d'alors n'a pas agi et il a fallu attendre la majorité actuelle pour avancer. Cette mission avait mis en lumière le problème que rencontraient les jeunes consommateurs de cannabis pour accéder à l'information et à la prévention, et c'est le Gouvernement actuel qui a pris des dispositions pour le résoudre dans la loi du 26 janvier 2016 de modernisation de notre système de santé. Madame Le Callennec, il est faux de dire que rien n'a été fait, même si l'on n'a en effet pas débattu de la loi de 1970.
M. Jean-Louis Roumégas. Madame Le Callennec, si vous souhaitez un débat sur la question, déposez une proposition de loi légalisant le cannabis, et je la soutiendrai !
M. Arnaud Robinet. Mme Le Callennec ne dit pas qu'aucun rapport n'a été écrit sur le sujet, et nous saluons les différents rapports parlementaires, notamment celui sur lequel vous avez travaillé avec Mme Delaunay, madame la présidente. Toutefois, nous ne pouvons pas en rester là, et il nous faut un débat serein et non idéologique. Ce sujet ne doit pas être abordé de manière partisane, car il pose des questions importantes de santé publique. On ne doit pas se focaliser sur les dimensions de légalisation et de dépénalisation ; le nombre de nos jeunes concitoyens consommant du cannabis augmente - le produit étant d'ailleurs souvent de mauvaise qualité. Il faut dépassionner le débat et agir.
La Commission rejette l'amendement.
*
* *
Article 42
(Art. L. 1114-5 et L. 1114-6 du code de la santé publique, art. L. 131-8, L. 221-1
et L. 221-1-3 [nouveau] du code de la sécurité sociale)
Création d'un fonds national pour la démocratie sanitaire
Cet article vise à instituer un fonds national pour la démocratie sanitaire, géré par la CNAMTS, destiné à soutenir les actions entreprises en vue de la représentation des usagers du système de santé. Ce fonds se différencie des autres fonds gérés par la caisse du régime général en raison de l'affectation d'une recette propre importante et de la détermination des dépenses par la voie réglementaire.
UN CADRE GÉNÉRAL FAVORABLE À L'EXPRESSION DE LA REPRÉSENTATION DES USAGERS DU SYSTÈME DE SANTÉ
La loi du 4 mars 2002 (30) avait souhaité répondre à l'attente de plus forte participation des usagers du système de santé et de débat public, en accordant une place à l'expression des usagers au niveau national, au niveau régional ainsi que dans les établissements de santé.
Cette orientation a été confirmée par la loi de modernisation de notre système de santé (31) qui a considérablement renforcé la place des usagers.
LA CRÉATION DE L'UNASS
L'article 1er de la loi du 26 janvier 2016 précitée crée un nouvel article L. 1114-6 au sein du code de la santé publique, prévoyant la constitution, sous le régime de la loi 1901, d'une union nationale des associations agréées d'usagers du système de santé (UNAASS), composée des associations d'usagers du système de santé agréées au plan national.
Le texte précise les missions qui lui sont dévolues :
- avis aux pouvoirs publics sur les questions relatives au fonctionnement du système de santé ;
- animation d'un réseau des associations agréées d'usagers aux niveaux national et régional ;
- possibilité d'ester en justice pour la défense de ses propres intérêts moraux et matériels comme de ceux des usagers du système de santé ;
- représentation des usagers auprès des pouvoirs publics, notamment en vue de la désignation des délégués dans les conseils, assemblées et organismes institués par les pouvoirs publics ;
- proposition au ministre chargé de la santé de la liste des associations agréées.
La loi de modernisation de notre système de santé prévoit aussi la publication d'un décret en Conseil d'État destiné à préciser les modalités de création, le fonctionnement et le financement de cette association nationale. Dans cette perspective, M. Édouard Couty a été investi d'une mission de concertation visant à proposer des pistes susceptibles de permettre sa mise en place. Un rapport a été présenté à cet effet le 6 juillet 2016 proposant une rédaction réglementaire de compromis et formulant plusieurs recommandations :
- confier la formation des représentants d'usagers du système de santé, instauré par la loi de modernisation de notre système de santé, à l'UNAASS ou à une association dédiée à la formation ;
- prévoir le financement de l'UNAASS dans le cadre de la loi de financement de la sécurité sociale ainsi qu'une présentation sous la forme d'un sous-objectif de l'ONDAM ;
- mettre en place une union nationale et des délégations territoriales ;
Selon l'exposé des motifs du présent article, cette association nationale aura vocation à animer un réseau de 140 associations agréées au niveau national et plus de 300 agréées au niveau local.
LA RECONNAISSANCE DE LA PLACE DES REPRÉSENTANTS DES USAGERS
L'article 1114-1 du code de la santé publique, modifié par la loi du 26 janvier 2016 précitée, prévoit la délivrance par l'État d'un agrément aux associations ayant une activité dans le domaine de la qualité de la santé et de la prise en charge des malades. Il dispose en outre que seules les associations agréées représentent les usagers du système de santé dans les instances hospitalières ou de santé publique. À cet effet, de nombreuses dispositions de la loi améliorent les missions de ces associations agréées :
- au niveau territorial, l'article 158 prévoit, à titre expérimental, la possibilité pour les conseils territoriaux de santé d'être saisis par les représentants des usagers du système de santé de demandes de médiation en santé, de plaintes et de réclamations ;
- l'article 176, qui modifie l'article L. 1411-1 du code de la santé publique, instaure un droit à la formation des représentants usagers du système de santé ;
- l'article 182 créé un article L. 162-17-4-2 au sein du code de la sécurité sociale visant à davantage informer les associations agréées représentant les usagers du système de santé des conditions de fixation des prix et des tarifs des produits de santé dans le domaine de compétence du comité économique des produits de santé ;
- l'article 183 renforce la place des représentants des usagers au sein des établissements de santé. Il prévoit notamment un droit de suite sur les propositions qu'elle formule au titre de l'organisation des parcours de soins et de la politique de qualité et de sécurité ainsi que pour toutes les réclamations ayant trait à la survenance d'événements indésirable graves ;
- l'article 184 institue l'action de groupe à l'initiative de l'UNAASS afin d'obtenir la réparation des préjudices individuels subis par des usagers du système de santé placés dans une situation similaire ou identique et ayant pour cause commune un manquement d'un producteur ou d'un fournisseur de produits à finalité sanitaire destinés à l'homme et de produits à finalité cosmétique.
LE FINANCEMENT DES REPRÉSENTANTS DES USAGERS
Cet article contribue au renforcement de la démocratie sanitaire en instaurant un fonds national pour la démocratie sanitaire, placé au sein de la Caisse nationale de l'assurance maladie et des travailleurs salariés (CNAMTS).
À cet effet, le I tend à modifier plusieurs dispositions du code de la santé publique.
Le 1° du I vise à abroger l'article L. 1114-5 qui constitue aujourd'hui le cadre actuel du financement des associations agréées représentants les usagers du système de santé.
Le financement public des associations de représentants des usagers du système de santé relève, depuis la loi de financement de la sécurité sociale pour 2015, de l'article 1114-5 du code de la santé publique.
Il donne compétence à la Caisse nationale de l'assurance maladie des travailleurs salariés (CNAMTS) pour financer des associations ou organismes nationaux ayant pour mission de promouvoir la démocratie sanitaire. La liste des bénéficiaires ainsi que les montants alloués doivent être fixés par un arrêté interministériel.
Financement des associations des représentants d'usagers du système de santé
Trois arrêtés ont été successivement publiés durant le second semestre de l'année 2015 au profit de diverses associations.
1° Un arrêté du 26 août 2015 prévoit le versement de 400 000 euros au bénéfice de l'école des hautes études en santé publique ;
2° Un autre arrêté, daté du 16 septembre 2015, fixe à 999 988 euros le soutien des actions du Collectif interassociatif sur la santé ;
3° Enfin, un dernier arrêté, daté du 22 décembre 2015, ventile le financement public au profit de plusieurs associations ;
- 250 000 euros pour l'Association française des diabétiques ;
- 223 000 euros pour l'Association AF3M ;
- 200 000 euros pour l'Association des paralysés de France ;
- 150 000 euros pour l'Association François Aupetit ;
- 92 000 euros pour l'Association française des hémophiles ;
- 55 000 euros pour l'Association des accidentés de la vie ;
- 40 000 euros pour l'Association SOS hépatite ;
- 40 000 euros pour l'Union nationale des associations de familles de traumatisés crâniens et de cérébrolésés.
- 38 000 euros pour la Confédération de la consommation, du logement et du cadre de vie ;
- 30 000 euros pour l'Association Schizo… Oui ;
- 15 000 euros pour l'Union nationale des familles et amis des personnes malades et/ou handicapées psychiques.
Ce financement procédera désormais du fonds national pour la démocratie sanitaire prévu par le II du présent article.
Le 2° du I a pour objet la modification de l'article L. 1114-6 relatif au cadre juridique de l'UNAASS.
Le a) dispose que cette association est réputée disposer de l'agrément délivré au niveau national au titre de la représentation des usagers du système de santé. Cet ajout procède de la nature des missions dévolues à cette association dont l'article L. 1114-6 lui-même prévoit qu'elle est composée d'associations agréées au niveau national.
Suivant la recommandation du rapport Couty, le b) confie à l'UNAASS une responsabilité dans la formation des représentants d'usagers du système de santé.
Le II tend à modifier le code de la sécurité sociale.
Le 1° du II prévoit l'affectation d'une part du produit des droits de consommation sur les tabacs aujourd'hui versé à la branche maladie, maternité, invalidité et décès.
L'article 131-8 du code de la sécurité sociale prévoit que 57,28 % des produits de ces recettes est affecté à cette branche, ce qui représente une somme de 6,6 milliards d'euros. Au terme de l'article 20 qui modifie la clé de répartition des recettes issues de ces produits, 99,75 % de leur montant sera désormais affecté à la CNAMTS.
Cet article est complété afin de préciser qu'une part de 0,11 % du produit des droits de consommation sur le tabac sera affectée au fonds national pour la démocratie sanitaire. Ce produit représenterait, sur la base de la nouvelle clé d'affectation des recettes, un montant de 13 millions d'euros.
Le 2° du II vise à abroger l'article le 11° de l'article L. 221-1 du code de la sécurité sociale qui donne compétence à la CNAMTS pour la participation au financement des actions menées par les associations agréées de représentants d'usagers du système de santé.
Cette abrogation est à rapprocher du 1° du I et du 3° du présent II qui tend à instituer un fonds exclusivement dédié au financement de la démocratie sanitaire. À cet effet, il est créé un nouvel article L. 221-1-3 portant création du fonds national pour la démocratie sanitaire.
Ce fonds n'est pas doté de la personnalité morale. Le I de l'article L. 221-1-3 prévoit en effet qu'il est créé au sein de la CNAMTS. Celle-ci devrait fixer son budget et gérer son fonctionnement au sein d'une présentation séparée de ses comptes généraux.
Le II de l'article L. 221-1-3 prévoit que les ressources du fonds sont constituées d'un prélèvement annuel de 0,11 % du produit de consommation sur les tabacs affecté à la branche maladie. Cette disposition fait écho à l'affectation de cette recette prévue par le 1° du II.
Le III de l'article L. 221-1-3 précise que le fonds a vocation à financer trois types de missions :
- le financement et les activités de l'UNAASS qui se substitue donc au financement actuel du « CISS national ». Rappelons que le CISS avait bénéficié de près d'un million d'euros en 2015. Ce financement permettra de couvrir aussi le fonctionnement et les activités des délégations territoriales de l'UNAASS qui ne disposent pas de la personnalité morale mais qui pourront interagir de manière autonome avec les agences régionales de santé ;
- la formation de base des représentants des usagers et leurs indemnités prévues par le II de l'article L. 1114-1 du code de la santé publique. Rappelons que cette formation de base est conforme à un cahier des charges. Le cahier des charges ainsi que la liste des associations délivrant la formation sont arrêtés par le ministre chargé de la santé. Le financement ne concerne ici que les actions de formation dispensées par les associations agréées au niveau national. Précisons que les actions de formation délivrées par les associations agréées au niveau régional resteront parallèlement financées par le FIR au titre du 5° de l'article L. 1435-8 du code de la santé publique ;
- les actions des associations d'usagers du système de santé agréées et les organismes publics de recherche, de formation et d'innovation en démocratie sanitaire et les appels à projets nationaux.
Un appel à projets a ainsi été lancé en 2015 pour financer des actions visant à promouvoir la représentation des usagers. Un financement de 1,2 million y était consacré.
Le IV de l'article L. 221-1-3 prévoit la fixation, chaque année par voie d'arrêté interministériel, de la liste des bénéficiaires ainsi que du montant des financements assurés par le fonds.
La rapporteure propose de compléter ce dispositif en prévoyant de subordonner l'attribution d'un financement au titre du fonds à la transmission à la CNAMTS de la liste présentant la totalité des autres financements reçus. Appelés à devenir un pilier important du système de santé, les bénéficiaires de ces financements, particulièrement les associations de représentants d'usagers, doivent en effet faire preuve de transparence sur les autres sources de financement.
Le V du même article dispose que les modalités d'application de l'article seront fixées par décret.
Enfin, le III prévoit que pour l'année 2017, première année de sa création, les ressources du fonds seront fixées à 0,07 % du produit des recettes issues du tabac, soit environ 8 millions d'euros, afin de tenir compte de la montée progressive en charge du nouveau fonds.
*
La transparence constituant l'une des piliers de la démocratie sanitaire, la Commission a adopté, sur proposition de la rapporteure, un amendement tendant à conditionner l'attribution des subventions au titre du fonds national pour la démocratie sanitaire à la mise à disposition, par le bénéficiaire, d'informations relatives aux autres sources de financement.
*
La Commission est saisie de l'amendement AS181 de M. Bernard Accoyer.
M. Bernard Accoyer. Il est préoccupant de qualifier la démocratie, car tout adjectif l'affaiblit. En outre, l'article 42 propose de renforcer le soutien financier à des organisations et à des associations alors que les comptes de la sécurité sociale n'ont pas été rééquilibrés, contrairement à ce qu'affirme la ministre de la santé. J'en souhaite donc la suppression.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Monsieur Accoyer, comment la création du Fonds national pour la démocratie sanitaire peut-elle aller à l'encontre de la démocratie ? Cela me paraît incompréhensible. La création de ce fonds n'entraînerait pas de dépenses supplémentaires, puisque le financement des associations représentant les usagers du système de santé existe depuis la loi de financement de la sécurité sociale (LFSS) de 2014. J'émets un avis défavorable à l'adoption de votre amendement, car il me semble que nous faisons, avec cet article, progresser la démocratie sanitaire.
M. Jean-Louis Roumégas. Je suis opposé à cet amendement, car les usagers du système de santé réclament de la transparence alors que tout devient plus technique, complexe et spécialisé.
Les usagers souhaitent également participer à la définition des protocoles de soins, notamment pour les maladies chroniques. Les médecins les plus modernes reconnaissent ce besoin ainsi que le rôle des accompagnants, et cet amendement oppose une vision dogmatique à ces évolutions.
Mme Chaynesse Khirouni. Je soutiens la position de Mme la rapporteure et m'avoue étonnée de cet amendement de suppression, puisque l'Assemblée nationale avait adopté dans le consensus une disposition prévoyant une réelle représentation de l'association des usagers. Je me félicite que la démocratie sanitaire reçoive des ressources spécifiques, car, comme l'a dit M. Roumégas, les associations d'usagers et de malades souhaitent être entendues pour partager leur expertise et leur expérience. Ce PLFSS prévoit, pour une fois, une traduction réelle et financière de l'engagement en faveur de la démocratie sanitaire.
La Commission rejette l'amendement.
Puis elle en vient à l'amendement AS9 de M. Dominique Tian.
M. Dominique Tian. Le Fonds national pour la démocratie sanitaire doit publier un rapport d'activité afin que ses actions soient transparentes. La liste des associations éligibles est étonnante : l'association Consommation, logement et cadre de vie touchait ainsi 38 000 euros alors que son objet semble éloigné de la santé. Un rapport aiderait à contrôler ce fonds.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Je suis opposée à l'adoption de cet amendement, car le fonds n'a pas la personnalité morale et ne peut pas publier de rapport. Il faudrait demander à la Caisse nationale de l'assurance maladie des travailleurs salariés (CNAMTS) d'évoquer ce sujet dans son rapport d'activité, cette précision étant d'ordre réglementaire. L'alinéa 18 de l'article 42 dispose qu'un arrêté fixe la liste des bénéficiaires ainsi que les sommes attribuées. Votre demande se trouve donc satisfaite, monsieur Tian.
Mme Isabelle Le Callennec. Le collectif interassociatif sur la santé (CISS) sera le principal récipiendaire du fonds avec une aide de près de 1 million d'euros. Ensuite vient l'École des hautes études en santé publique (EHESP), qui percevra 400 millions d'euros, alors qu'elle reçoit déjà bien entendu des fonds publics. Plusieurs petites associations recevront entre 15 000 et 250 000 euros - pour l'Association française des diabétiques. C'est un arrêté qui fixe en effet la ventilation de ces dotations publiques. D'autres associations œuvrant dans le domaine de la santé peuvent-elles demander à recevoir des fonds ? Comment ajoutera-t-on des associations à la liste ? Comment en retirera-t-on ?
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Les associations pourront en effet postuler auprès du fonds. L'EHESP recevra de l'argent dans ce cadre au titre de ses activités de recherche en santé publique, et je l'interrogerai pour connaître ses travaux en la matière.
La Commission rejette l'amendement.
Puis elle examine, en discussion commune, l'amendement AS447 de la rapporteure Michèle Delaunay et les amendements identiques AS336 de M. Francis Vercamer et AS362 de Mme Dominique Orliac.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Cet amendement est inspiré par le souci de transparence, que partage M. Roumégas, et qui doit concerner également les associations d'usagers. L'attribution du financement serait subordonnée à la transmission par l'association de l'ensemble de ses sources de revenus. Appelées à devenir un pilier du système de santé, les associations de représentants d'usagers sont fondées à bénéficier du soutien des pouvoirs publics sous réserve de la transparence sur les financements reçus par ailleurs.
Cet amendement est plus complet que ceux déposés par mes collègues, car il englobe tous les bénéficiaires et pas seulement les associations, et il tient compte des obligations fixées par la loi du 12 avril 2000 relative aux droits des citoyens dans leurs relations avec les administrations ; par ailleurs, les précisions relatives au financement par les entreprises pharmaceutiques sont déjà publiques - sur le site transparence.gouv.fr. La précision apportée par les autres amendements sur ce point est déjà satisfaite.
M. Francis Vercamer. Le Fonds national de la démocratie sanitaire s'inscrit dans le mouvement de renforcement des droits des associations agréées d'usagers du système de santé, amorcé par la loi de modernisation de notre système de santé. L'étude d'impact précise que ses ressources seront constituées d'un prélèvement annuel de 13 millions d'euros sur la part des droits assis sur le tabac affectée à la CNAMTS. On peut soutenir le développement de la démocratie sanitaire, mais il convient de l'accompagner et de l'encadrer. Cet amendement a pour objectif de garantir la transparence des liens financiers entre les associations et l'extérieur, ainsi que d'assurer une meilleure prévention des conflits d'intérêts potentiels.
Cet amendement prévoit que les associations bénéficiaires des crédits devront s'engager à communiquer la provenance de leurs ressources et de leur financement.
Mme la présidente Catherine Lemorton. Cette disposition existe déjà, instituée par la loi du 29 décembre 2011 relative au renforcement de la sécurité sanitaire du médicament et des produits de santé. Nous avions alors défendu un amendement prévoyant une déclaration à la Haute autorité de santé (HAS), que la loi de modernisation de notre système de santé a transférée au ministère de la santé. Cet amendement, voté à l'unanimité à la suite de l'affaire Mediator, obligeait les associations de patients à déclarer l'ensemble des fonds qu'elles recevaient de l'industrie pharmaceutique.
Mme Dominique Orliac. L'amendement AS362 vise à accroître la transparence et à prévenir les conflits d'intérêts potentiels.
M. Bernard Accoyer. Je soutiens ces amendements, car il s'avère toujours passionnant de connaître l'origine des fonds de certaines associations qui prétendent prendre une place importante dans la vie démocratique. Le montant des sommes attribuées à ces structures, LFSS après LFSS, commence à soulever certains problèmes qui exigent un contrôle. La transparence des financements est toujours utile, et nous aurions pu aller plus loin lorsque nous avons reçu M. Gilles-Éric Séralini, auteur d'une démonstration scandaleuse à partir de travaux pseudo-scientifiques et dont le financement provient de… la grande distribution !
Mme la présidente Catherine Lemorton. Monsieur Accoyer, nous avons eu un débat contradictoire et avons invité l'Agence nationale de sécurité sanitaire de l'alimentation, de l'environnement et du travail (ANSES), qui n'y a pas donné suite.
Mme Michèle Delaunay, rapporteure. J'émets un avis défavorable à l'adoption des deux amendements identiques, dont les dispositions sont satisfaites par mon amendement qui concerne tous les bénéficiaires et pas seulement les associations.
M. Francis Vercamer. Je retire mon amendement et voterai celui présenté par Mme la rapporteure.
Mme Dominique Orliac. Je retire également mon amendement au profit de celui de Mme la rapporteure.
Les amendements AS336 et AS362 sont retirés.
La Commission adopte l'amendement AS447.
Puis elle adopte l'article 42 modifié.
*
* *
Chapitre II
Promouvoir les parcours de santé
Article 43
(Art. L. 162-5 du code de la sécurité sociale ;
art. L. 1435-4-2 et L. 1435-4-3 du code de la santé publique)
Création d'un avantage financier durant le congé maternité ou paternité des médecins
Cet article, qui traduit l'un des engagements de la ministre des Affaires sociales et de la Santé pris lors de la Grande conférence de santé du 11 février 2016, vise à renforcer l'attractivité de l'exercice libéral de la médecine auprès des médecins ayant des enfants, en offrant à ces médecins une aide financière pendant leur congé maternité ou paternité.
AMÉLIORER LA PROTECTION MATERNITÉ ET PATERNITÉ DES MÉDECINS EXERÇANT LEUR ACTIVITÉ EN LIBÉRAL
Le I complète l'article L. 162-5 du code de la sécurité sociale, relatif au champ des négociations conventionnelles entre les organismes d'assurance maladie et les médecins, afin d'habiliter les partenaires conventionnels à instaurer un avantage financier durant le congé maternité ou paternité des médecins, via la conclusion d'un avenant à la convention médicale.
La mesure proposée s'applique sans condition d'implantation géographique : en clair, elle n'est pas réservée aux seuls médecins qui décident de s'installer dans les déserts médicaux.
Selon l'exposé des motifs du présent article, la seule condition qui devrait être posée par l'assurance maladie lors de la négociation conventionnelle pour le bénéfice de l'aide financière est le respect des tarifs opposables ou la modération des dépassements. Seraient ainsi visés par la mesure les seuls médecins exerçant en secteur 1 ou les médecins en secteur 2 qui modèrent leurs pratiques tarifaires.
La définition des modalités de versement de l'aide financière est renvoyée aux partenaires signataires de l'avenant. L'étude d'impact part néanmoins du principe selon lequel le montant de la rémunération, qui serait forfaitaire, pourrait s'élever :
- à 3 105 euros par mois pour le congé maternité, dans la limite de trois mois de versement ;
- à 1 117 euros pour le congé paternité, dont la durée est de onze jours (ce qui correspond au prorata du forfait mensuel versé en cas de congé maternité).
Le montant de cette aide financière est équivalent à celle qui est versée dans le cadre des contrats de « Praticien territorial de médecine générale » (PTMG) et de « Praticien territorial de médecine ambulatoire » (PTMA).
Ces deux dispositifs, qui ne sont pas cumulables, visent notamment à encourager les médecins à s'installer dans des territoires fragiles ou sous-dotés. En contrepartie, ils leur offrent une protection sociale renforcée (cf. tableau ci-dessous).
PRINCIPALES DIFFÉRENCES ENTRE LES CONTRATS DE PTMG ET DE PTMA
PTMG (art. L. 1435-4-2 du code de la santé publique) |
PTMA (art. L. 1435-4-3 du code de la santé publique) | |
Publics visés |
Médecins généralistes sur le point de s'installer ou installés depuis moins d'une année |
Médecins libéraux conventionnés, généralistes ou spécialistes |
Durée |
Contrat d'un an renouvelable une fois |
Contrat de trois à six ans |
Revenu mensuel minimal garanti |
3 640 euros net (complément de rémunération de 3 105 euros bruts maximum) |
- |
Protection sociale améliorée |
- Arrêt maladie de plus de 7 jours indemnisé 1 552 euros brut / mois (dans la limite de trois mois) - Congé maternité indemnisé 3 105 euros brut / mois (dans la limite de trois mois) |
- Congé maternité indemnisé 3 105 euros brut / mois (dans la limite de trois mois) - Congé paternité indemnisé 1 138 euros brut / 11 jours |
Principales obligations |
- Exercer en clientèle privée tout ou partie de son activité dans une zone fragile identifiée par l'Agence régionale de santé (ARS) - Respecter les tarifs opposables - Justifier d'une activité minimale de 165 consultations / mois - Respecter des engagements individualisés |
- Exercer une activité médicale libérale dans une zone définie par l'ARS - Respecter les tarifs opposables ou, en cas d'exercice en secteur 2, modérer ses dépassements - Se faire remplacer lors d'absences pour congé maternité ou paternité - Respecter des engagements individualisés |
PRÉSERVER L'ATTRACTIVITÉ DES CONTRATS PTMG ET PTMA
La création d'une aide financière pour l'ensemble des médecins conventionnés en secteur 1 ou adhérents au contrat d'accès aux soins est redondante avec les aides versées dans le cadre des contrats de PTMG et PTMA.
En conséquence, le 1° et le b du 2° du II proposent de compléter respectivement les articles L. 1435-4-2 et L. 1435-4-3 du code de la santé publique, relatifs respectivement aux contrats de PTMG et de PTMA, afin de préciser que la rémunération complémentaire perçue lors du congé maternité ou du congé paternité n'est pas cumulable avec l'avantage financier créé par le présent article.
Le contrat de PTMG conservera ainsi un intérêt, dans la mesure où les médecins continueront de bénéficier d'une protection sociale renforcée - en cas de maladie ou de maternité - ainsi que d'un revenu mensuel minimal garanti leur permettant de compenser une faiblesse conjoncturelle d'activité.
S'agissant du contrat de PTMA, il deviendrait peu attractif en l'état, dans la mesure où ce contrat ne propose qu'une aide financière en cas de congé maternité ou paternité en contrepartie des engagements du praticien à exercer dans une zone définie par l'ARS. Aussi, afin de maintenir l'attractivité de ce contrat, le a du 2° du II complète l'article L. 1435-4-3 du même code pour offrir aux médecins adhérant à ce contrat une rémunération complémentaire en cas d'interruption d'activité pour maladie, dans les mêmes conditions que celles prévues pour le contrat PTMG. En cas de maladie, une rémunération mensuelle serait ainsi versée à compter du 8e jour d'interruption d'activité pour chaque mois civil, dans la limite de trois mois.
L'IMPACT FINANCIER DES MESURES PROPOSÉES
● L'étude d'impact estime que le coût global de l'aide financière accordée en cas de congé maternité ou de congé paternité représentera environ 23,8 millions d'euros par an à compter de 2019, sur le fondement des données suivantes :
- pour le congé maternité, l'aide représente un montant de 3 105 euros par mois pendant trois mois, soit 9 315 euros par naissance. En 2015, 2 100 naissances ont été constatées chez les médecins : le coût de cette mesure est donc estimé à 19,5 millions d'euros environ ;
- l'aide financière accordée aux pères représenterait quant à elle un coût de 2,3 millions d'euros par an ;
- en outre, le coût de la prise en charge par les régimes d'assurance maladie des cotisations sociales dues sur ces rémunérations s'élèvera à environ 2 millions d'euros ; ce coût ne sera comptabilisé qu'un an après le versement des rémunérations, compte tenu des délais de recouvrement des cotisations des travailleurs indépendants.
L'entrée en vigueur de la mesure dès 2017 dépend de la date de signature de l'avenant conventionnel ; de plus, en vertu de l'article L. 162-14-1-1 du code de la sécurité sociale, les mesures de rémunérations conventionnelles n'entrent en vigueur que six mois après la signature de l'avenant.
L'étude d'impact retient néanmoins l'hypothèse d'une entrée en vigueur dès le 1er juillet 2017 : le coût pour l'assurance maladie s'élèverait alors à 10,9 millions d'euros au titre du second semestre de l'année 2017. La prise en charge des cotisations sociales pour 2017 s'élèverait à 1 million d'euros en 2018, portant à 22,8 millions le coût de la mesure en 2018, puis à 23,8 millions à compter de 2019.
● S'agissant de la rémunération mensuelle complémentaire accordée aux praticiens adhérents au contrat PTMA en cas de maladie, elle représenterait un coût d'environ 40 000 euros par an pour 200 contrats de PTMA. Ce montant est calculé par comparaison avec le contrat PTMG, qui a donné lieu à un versement cumulé de 80 000 euros en 2015 pour 400 contrats.
*
Malgré l'avis défavorable de la rapporteure, la Commission a adopté un amendement de M. Bernard Accoyer visant à ce que tous les médecins, quel que soit leur secteur d'exercice, puissent bénéficier de l'aide financière prévue en cas de congé maternité ou paternité.
Ainsi, contrairement à l'intention initiale du Gouvernement relayée dans l'exposé des motifs du présent article, l'ensemble des médecins, y compris ceux qui pratiquent des dépassements d'honoraires élevés, seraient concernés par l'attribution de cette aide. C'est bien aux partenaires conventionnels qu'il reviendra toutefois de définir les modalités de l'attribution de cette aide.
*
La Commission étudie l'amendement AS356 de M. Bernard Accoyer.
M. Bernard Accoyer. Tel qu'il est rédigé, l'article 43 s'avère gravement discriminatoire. Nous proposons donc que les femmes médecins, quel que soit leur secteur d'exercice, bénéficient du progrès constitué par la meilleure prise en charge de leur maternité. Certaines spécialités ne peuvent être exercées qu'en secteur à honoraires libres compte tenu de l'évolution de la nomenclature, et il est stupéfiant que la ministre de la santé, qui n'a à la bouche que les mots de justice, d'égalité et d'équité, présente un article aussi discriminatoire.
M. Denis Jacquat. Je soutiens totalement l'amendement de M. Accoyer, car il n'existe pas deux types de femmes médecins, mais un seul. Que les tarifs soient opposables ou non ne doit pas entrer en ligne de compte pour l'assurance maternité. Toutes les femmes médecins partant en congé maternité doivent bénéficier du même traitement.
M. Jean-Louis Roumégas. Je soutiens l'amélioration des congés maternité pour l'ensemble des praticiens de santé. Pourquoi réserver cette mesure aux médecins ? Pourquoi ne pas l'étendre aux kinésithérapeutes ou aux infirmières libérales dont la situation est pire que celle des médecins au moment du congé maternité ?
M. Jean-Pierre Door. Le principe de protection des femmes médecins en congé maternité fait partie des discussions conventionnelles actuelles avec le directeur de la caisse. On voit mal comment on pourrait opérer une distinction entre les femmes médecins de différents secteurs. Toutes les femmes médecins en congé maternité doivent pouvoir bénéficier de ce régime.
Mme Dominique Orliac. Le texte permet une véritable avancée pour les femmes médecins enceintes, et toutes les femmes médecins devraient en bénéficier.
Mme Bérengère Poletti. L'article porte une vision partielle du congé maternité, et l'on a l'impression qu'il s'agit d'une opération de séduction envers une catégorie professionnelle maltraitée. Il y a un besoin pour cette catégorie professionnelle, mais il existe aussi pour d'autres catégories et d'autres secteurs. Cet article crée une véritable discrimination.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. En annonçant, à la grande conférence de santé de février dernier, la mise en place de ce forfait, Marisol Touraine, ministre des affaires sociales et de la santé, a souhaité limiter ce congé maternité rémunéré aux médecins qui en ont le plus besoin, c'est-à-dire à ceux qui ne pratiquent pas de dépassements d'honoraires ou qui en pratiquent de modérés.
Les médecins exerçant en secteur 2 ne sont pas soumis aux mêmes contraintes. Mme la ministre a souhaité que la mesure ne dissuade pas les jeunes médecins de respecter les tarifs de responsabilité de l'assurance maladie. Voilà pourquoi les médecins de secteur 2 pratiquant des honoraires très élevés sont exclues du dispositif. Nous souhaitons inciter les médecins à respecter les tarifs de responsabilité.
Je ne serais en revanche pas opposée à l'extension de cette mesure à d'autres professions médicales ; ce pas sera franchi ultérieurement, mais nous ne pouvons pas l'accomplir dans ce projet de loi, l'article 40 de la Constitution nous interdisant d'introduire une charge supplémentaire.
M. Bernard Accoyer. Madame la rapporteure, les amendements déposés sont déjà passés au filtre de l'article 40 de la Constitution exercé par la commission des finances.
Vous avez évoqué une différence de traitement selon que les dépassements sont modérés ou importants. L'article 43 n'évoque pas cette distinction, et pour cause, puisqu'il n'existe qu'un seul secteur à honoraires libres. Nous condamnons tous les dépassements excessifs, mais de nombreuses femmes exerçant la médecine libérale pratiquent des honoraires libres tout en mesurant avec responsabilité et tact leurs dépassements. Il n'est pas possible de les exclure d'une telle disposition, dès lors qu'on l'inscrit dans un projet de loi ; le Conseil constitutionnel ne manquerait pas de sanctionner cet article qui ne respecte pas le principe d'égalité.
M. Denis Jacquat. Madame la rapporteure, on a compris votre réponse lorsque l'on connaît les positions de Mme la ministre sur les secteurs 1 et 2. Cependant, on traite là d'un cas particulier, celui de la femme médecin et de son congé maternité, et il n'y a pas deux catégories sur ce point. Quant au critère de modération des dépassements d'honoraires, son appréciation est très subjective.
M. Gérard Bapt. Madame la rapporteure, si l'on distinguait les médecins pratiquant des dépassements d'honoraires en fonction de leurs revenus, on n'inciterait pas les médecins à participer à la réforme de l'organisation territoriale de la santé. Des médecins en secteur 2 appliquent des dépassements très limités et pris en charge par les mutuelles. J'appuie l'amendement de M. Accoyer.
M. Gérard Sebaoun. Le secteur 2 est unique, ouvert et à honoraires libres, et l'immense majorité des dépassements y sont modérés. On ne peut pas distinguer en fonction du secteur, mais bien du volume d'honoraires ; un médecin en secteur 1 peut avoir un volume d'honoraires considérable, alors qu'un confrère en secteur 2 peut en avoir un modéré. Cette distinction ne vaut pas, surtout pour la maternité.
M. Jean-Pierre Door. En votant le texte en l'état, nous trahirions la convention médicale signée il y a quelques semaines entre M. Revel et certains syndicats, qui confirme que la liberté d'installation concerne tous les médecins libéraux, qu'ils appartiennent au secteur 1 ou au secteur 2, sachant par ailleurs que la féminisation de la profession et la protection maternité n'ont pas été absentes de la négociation conventionnelle. Si nous ne voulons pas aller à contre-courant de la négociation conventionnelle, nous devons donc voter l'amendement de M. Accoyer.
Mme Jacqueline Fraysse. Pour ce qui me concerne, j'ai besoin d'un délai de réflexion supplémentaire. En effet, je considère que cet amendement mélange deux problématiques.
La première concerne le droit de toutes les femmes, quelles que soient leur profession et, si elles sont médecins, leur mode d'exercice, à disposer d'une protection maternité qui leur permette de donner naissance à des enfants dans de bonnes conditions : c'est d'abord une question de prestations sociales.
La seconde concerne l'installation des médecins libéraux, puisque la ministre nous a bien confirmé que cette mesure était une mesure incitative qui visait avant tout à favoriser ou à faciliter l'installation en libéral des médecins et notamment des femmes. Or je pense qu'il n'est pas forcément judicieux d'utiliser le congé de maternité comme un moyen d'incitation, car cela nous renvoie au débat sur la discrimination entre les médecins qui pratiquent des dépassements d'honoraires et les autres, et pose la question des autres professions libérales confrontées aux mêmes problèmes.
M. Jean-Pierre Door. Vous noterez cependant qu'elle n'est pas contre l'amendement !
Mme Michèle Delaunay, rapporteure. Cet amendement revient sur une mesure qui correspond pourtant très exactement aux annonces faites par la ministre lors de la Grande conférence de santé.
Par ailleurs, il ne s'agit pas de décider en vertu de son bon plaisir quels sont les « bons » médecins, mais d'appliquer des critères précis, à savoir l'exercice en secteur 1 ou en secteur 2, mais avec des honoraires maîtrisés, dans le cadre d'un contrat d'accès aux soins (CAS) ou, depuis la signature de la convention, dans le cadre de l'option pratique tarifaire maîtrisée (OPTAM).
En ce qui concerne, d'autre part, le nombre d'heures, c'est aux partenaires conventionnels qu'il reviendra de moduler éventuellement l'aide selon le nombre d'heures souhaitées.
Dans ces conditions, je suis défavorable à cet amendement, tout en m'engageant à évoquer une nouvelle fois le problème avec la ministre, dans la perspective d'une nouvelle discussion en séance. Je veux bien entendre, en effet, que la maternité ne doit pas être utilisée pour pratiquer une politique incitative en matière d'installation.
Mme la présidente Catherine Lemorton. À titre personnel, je considère également que cette mesure devrait concerner l'ensemble des professions libérales - pensons en particulier aux infirmières qui sont sur la route toute la journée - et j'estime que la maternité n'a nullement à servir de levier d'incitation. J'ai conscience que mes propos ne contribuent pas vraiment à clarifier les débats…
La Commission adopte l'amendement.
M. Bernard Accoyer. C'est la première fois en quatre ans que l'un de mes amendements est adopté !
Mme la présidente Catherine Lemorton. Méfiez-vous néanmoins de la commission des finances, car l'extension du champ de cet article crée potentiellement des dépenses supplémentaires.
La Commission adopte l'article 43 modifié.
*
* *
Article additionnel après l'article 43
(Art. 4131-6-1 [nouveau] du code de la santé publique)
Dispositif de régulation à l'installation pour les médecins libéraux
La Commission en vient à l'examen de l'amendement AS419 de Mme Annie Le Houerou, rapporteure pour l'assurance vieillesse.
Mme Annie Le Houerou, rapporteure. Cet amendement vise à renforcer l'attractivité de la médecine générale et propose une solution simple pour résoudre le problème du déficit des médecins dans certaines zones de notre territoire. Il étend aux médecins libéraux un dispositif de régulation à l'installation, qui existe déjà pour plusieurs autres professionnels de santé - pharmaciens, infirmiers, masseurs-kinésithérapeutes, sages-femmes, chirurgiens-dentistes ou orthophonistes, entre autres.
Il prévoit ainsi que, dans les zones définies par les ARS, en concertation avec les syndicats de médecins, où existe un fort excédent en matière d'offre de soins, un nouveau médecin libéral ne peut s'installer en étant conventionné à l'assurance maladie que lorsqu'un médecin libéral de la même zone cesse son activité. Le principe de la liberté d'installation, auquel je sais les médecins très attachés, demeure donc.
L'adoption d'un tel principe de conventionnement sélectif des médecins libéraux permettrait de compléter utilement les dispositifs d'incitation à l'installation dans les zones sous-dotées mis en place dans le cadre du Pacte territoire santé. En matière de lutte contre les déserts médicaux, il est en effet urgent de mobiliser l'ensemble des solutions qui ont fait leurs preuves, car l'Ordre des médecins lui-même est inquiet de l'évolution de la démographie médicale, notamment en médecine générale.
Le Gouvernement a donc mis en place des outils très incitatifs, notamment les bourses d'études, les maisons de santé pluridisciplinaires, les aides à l'installation ou la garantie de revenus dans les zones sous-denses, l'exonération de cotisations sociales ou les stages obligatoires auprès des médecins libéraux. Ces dispositifs ont contribué à l'amélioration des infrastructures d'accueil des futurs médecins libéraux sur l'ensemble des territoires, mais elles ne seront pleinement efficaces que dans un système mieux régulé. Il incombe désormais aux médecins et aux professionnels de santé de contribuer à une meilleure répartition de l'offre de soins sur le territoire. Nous proposons donc cette mesure complémentaire afin que la politique déployée depuis cinq ans porte ses fruits.
Dans les Côtes-d'Armor, le nombre de médecins actifs est en baisse de 1,3 %, alors que la population augmente, elle, de près de 8 %, tout en vieillissant. En Ille-et-Vilaine, en revanche, le nombre de médecins actifs a augmenté de 8,1 % ; cela témoigne des disparités de situation importantes qui coexistent au sein d'une même région. Le dispositif que nous proposons permettrait de répartir au sein de la région ou du département les moyens et les médecins disponibles.
J'ajoute que, dans mon département, le nombre de médecins qui quittent la profession est deux fois plus important que celui des médecins qui s'installent, alors qu'un médecin qui part devrait être remplacé par trois médecins, dans la mesure où les jeunes médecins - et c'est normal - ne sont pas prêts à remplacer un médecin qui travaille de huit heures à vingt-deux heures, comme c'est actuellement le cas. Il faut donc impérativement que nous nous donnions les moyens de garantir, comme nous nous y sommes engagés, l'égalité d'accès aux soins sur l'ensemble du territoire.
M. Jean-Louis Costes. Je souscris à cet amendement, car nos territoires ruraux souffrent d'un réel déficit de médecins, et il est important d'étendre à ces derniers un dispositif qui a fait ses preuves avec d'autres professions, même si je ne suis pas certain que toutes celles que vous citiez aient fait l'objet d'une convention. Aujourd'hui, nous formons suffisamment de professionnels de santé, mais ils sont mal répartis sur le territoire.
Concernant les modalités de mise en œuvre du dispositif, vous faites référence au Pacte territoire santé : est-ce la même chose que le contrat territorial de santé mis en place par certains territoires ?
Par ailleurs, si le Gouvernement a mis en place certains outils incitatifs, ceux-ci ne fonctionnent pas, et l'on ne réglerera pas le problème de la désertification en s'en tenant à ces seuls remèdes.
M. Gérard Sebaoun. Le diagnostic posé par Mme Le Houerou est exact, mais le traitement qu'elle propose est inopérant. En effet, si tous les travaux démographiques du Conseil de l'Europe montrent que nombre de nos territoires souffrent d'un déficit de médecins, penser qu'en dissuadant les rares jeunes médecins à envisager une carrière en libéral de s'installer dans des zones sur-denses où ils ne seraient pas conventionnés, on les incitera à s'orienter vers des zones sous-denses par effet de cliquet, est une erreur.
Lorsqu'on les interroge, en effet, ces jeunes médecins affirment ne plus vouloir la vie de leurs prédécesseurs dans les territoires ruraux, c'est-à-dire ne plus vouloir pratiquer la médecine vingt-quatre heures sur vingt-quatre ; ils disent également vouloir exercer à proximité d'un plateau technique et travailler en groupe ; enfin ils souhaitent que leur conjoint puisse, le cas échéant, trouver un emploi et que leurs enfants soient scolarisés dans de bonnes conditions.
Le problème que nous évoquons dépasse largement celui de la médecine libérale, dont le modèle fait aujourd'hui débat jusqu'au sein des organisations professionnelles. Il touche à l'appauvrissement généralisé de beaucoup de nos territoires, et je ne pense pas que cet amendement suffira à résoudre ce qui est un véritable problème de société.
M. Arnaud Robinet. Nous ne pouvons que constater que ce débat est transpartisan, ce qui montre que les questions de santé nous incitent à faire évoluer nos positions.
Nous nous entendons tous sur le diagnostic, à savoir que ce n'est pas le nombre de médecins qui est en cause, mais leur répartition. La désertification médicale a aujourd'hui plusieurs causes, qui ne sont pas les mêmes selon qu'on se trouve en milieu rural, urbain ou périurbain. Cela étant, je ne vois pas comment la ministre de la santé, qui a affirmé très clairement qu'elle ne souhaitait pas remettre en cause la liberté d'installation, pourrait soutenir un tel amendement, et il ne me semble guère possible de demander à de jeunes médecins, dont Gérard Sébaoun vient de rappeler les exigences en matière de pratique de la médecine, de s'installer dans des territoires dont l'État lui-même se désengage en en retirant ses services publics.
Il faut avoir confiance dans les professionnels de santé et leur laisser le choix de s'organiser en réseaux interprofessionnels ou intraprofessionnels.
Il n'y a pas une solution, mais des solutions à la désertification médicale, et c'est la raison pour laquelle je suis hostile à cet amendement, qui propose une recette qui n'est pas la bonne.
M. Denis Jacquat. Le diagnostic posé par Mme Le Houerou est parfait, mais M. Sebaoun a bien détaillé les raisons pour lesquelles le traitement qu'elle proposait ne pouvait fonctionner.
Arnaud Robinet a par ailleurs rappelé que la liberté d'installation était un principe fondateur de notre médecine, et le remettre en cause dans le contexte actuel aboutirait à réduire le nombre de candidats aux études de médecine, et donc de médecins.
L'une des solutions qui fonctionnent actuellement est la création de maisons de santé pluridisciplinaires, que ce soit en milieu urbain, périurbain ou rural. C'est une des pistes à suivre pour vaincre les déserts médicaux. Par ailleurs, il s'agit d'un problème qui doit être résolu en concertation avec les syndicats de médecins et non au travers d'un amendement.
Mme Dominique Orliac. Il y a des mesures beaucoup plus pertinentes à mettre en œuvre que de s'en prendre à la liberté d'installation ; la ministre de la santé a été très claire sur le sujet.
D'ailleurs, les mesures mises en place par ailleurs commencent à porter leurs fruits. Dans le Lot - où le solde de médecins est positif - ou dans l'Aveyron, ces mesures fonctionnent, car le conseil départemental favorise l'attractivité des territoires. Il faut savoir se bouger ! Les jeunes médecins souhaitent aujourd'hui travailler en équipe et apprécient pour cela les maisons de santé pluridisciplinaires. Les conseils régionaux peuvent également mettre en place des centres de santé où les médecins qui le souhaitent sont salariés.
D'autres solutions consistent encore à faciliter les consultations avancées ou à améliorer la permanence des soins ambulatoires, en organisant des consultations assurées par des effecteurs mobiles pour les urgences et les déplacements incompressibles. Nous disposons enfin des contrats de praticiens territoriaux, qui permettent d'organiser la médecine à l'échelle du territoire et de l'adapter aux nouvelles pratiques des médecins d'aujourd'hui, qui ne veulent sacrifier ni leur vie sociale ni leur vie familiale.
M. Bernard Accoyer. Ce conventionnement sélectif remet en cause le principe de la liberté d'installation, dont on peut admettre qu'il soit critiqué lorsque les inégalités territoriales en matière d'accès aux soins deviennent trop importantes. Je comprends donc parfaitement l'intervention de Jean-Louis Costes, confronté dans son département à une situation particulièrement douloureuse.
On a développé les raisons de la désertification, auxquelles j'ajouterai l'exode rural, mais également la dévalorisation des actes de médecine libérale, puisque, aujourd'hui, le C, c'est-à-dire la consultation en cabinet, a une valeur comparable à celle d'une coupe de cheveux.
En ce qui concerne les solutions, elles doivent reposer sur le volontariat, lequel devra lui-même s'appuyer sur les cabinets secondaires, le développement de la télémédecine, les maisons médicales pluridisciplinaires, voire sur une solution originale qui mériterait que nous en débattions et qui consisterait à ajouter au concours, à l'issue de la première année commune aux études de santé (PACES), quelques centaines ou milliers de places qui, dès le départ, seraient attribuées en contrepartie d'un certain nombre d'années d'exercice en zone sous-dotée.
Mme Bérengère Poletti. Je tiens à féliciter Mme Le Houerou et les députés cosignataires de cet amendement, qui revient sur un sujet que nous avions déjà abordé en 2007, lors de la discussion du PLFSS pour 2008, dans lequel Roselyne Bachelot avait introduit un article mettant en place un dispositif similaire. Cela avait jeté les étudiants en médecine dans la rue, soutenus par certains députés socialistes, tandis que quelques-uns, dans nos rangs, contestaient également la mesure.
Il s'agit donc d'un sujet extrêmement sensible, qui mérite sans doute plus qu'un simple amendement. Je voterai néanmoins celui-ci, car, dans mon département, la situation est si difficile que les médecins n'en peuvent plus, certains frôlant le burn-out ou arrêtant même leur activité.
Je suis donc choquée que l'on puisse dire qu'il suffit de « se bouger » : non, dans certains endroits, cela ne suffit pas ! Il est par ailleurs indécent de persister à laisser s'installer des médecins dans des endroits où ils sont déjà trop nombreux, avec les conséquences que l'on sait sur les prescriptions : en effet, dans les zones sur-denses, les prescriptions ne sont pas toujours ad hoc, et les arrêts maladie sont, par exemple, beaucoup plus nombreux que dans les zones sous-denses.
Il importe donc de ne pas ignorer les territoires où le maillage médical est fragilisé au point que leur attractivité est quasiment nulle. Cette mesure doit évidemment s'accompagner d'autres, comme la mise en place de maisons médicales, mais elle est indispensable, et je voterai donc pour cet amendement.
Mme la présidente Catherine Lemorton. Vos propos s'inscrivent de façon très cohérente dans la lignée des deux propositions de loi soutenues par l'opposition - celle défendue par Philippe Vigier en 2012 et celle déposée par Philippe Folliot le 18 février 2015, d'ailleurs cosignée par plusieurs membres de notre commission, notamment M. Costes, M. Aboud, Mme Poletti ou M. Vercamer -, qui allaient jusqu'à proposer la mise en place de mesures bien plus coercitives que celle proposée par Mme Le Houerou.
M. Jean Leonetti. Le principe de la libre installation est à mes yeux intangible. Par ailleurs, en médecine, comme en politique, quand les causes d'un problème sont multiples, il faut une multiplicité de réponses.
Près de huit médecins sur dix ne s'installent pas immédiatement après l'obtention de leur diplôme, ce qui montre bien que l'attractivité de la médecine générale libérale est assez faible, certains choisissant même des carrières administratives. Je ne suis pas certain dans ces conditions que les médecins que l'on empêche de s'installer dans des zones jugées sur-denses iront s'installer dans des zones désertifiées.
On l'a dit, les évolutions sociales rendent à la fois les patients et les médecins - femmes et hommes, jeunes et moins jeunes - plus exigeants sur la médecine qu'ils veulent. Cela exige selon moi que nous remettions à plat les mesures déjà mises en œuvre et que nous les évaluions.
La médecine libérale est ouverte à différentes évolutions, comme les consultations avancées ou les maisons de santé pluridisciplinaires. En revanche, ce que propose cet amendement ne peut que décourager les médecins d'embrasser une carrière de médecin généraliste, sans pour autant résoudre le problème des déserts médicaux, qui sont d'ailleurs souvent des déserts dans bien d'autres domaines que celui de la santé.
M. Jean-Pierre Door. Certains parlementaires suggèrent régulièrement de mettre en place un conventionnement sélectif, voire des mesures coercitives. Je rejoins pour ma part M. Sebaoun et Mme Orliac, ce qui confirme que c'est une question transpartisane.
Il faut savoir que les pays étrangers qui ont tenté de mettre en place l'obligation d'installation ont échoué, que ce soit l'Allemagne, l'Angleterre ou la Belgique.
Par ailleurs, nous avons reçu, avec Jean-Louis Costes, les représentants du Conseil de l'Ordre, les représentants des étudiants et des internes : tous sont opposés à ce principe et affirment qu'ils n'iront jamais s'installer là où ils ne veulent pas aller ; ils choisiront plutôt un autre métier que la médecine libérale. Les diplômés en médecine qui s'installent ont une trentaine d'années ; ils ont parfois déjà fondé une famille et sont moins malléables que de jeunes étudiants.
Enfin, les zones sur-denses sont en train de disparaître. En Île-de-France, la désertification a commencé, et le mouvement touche toute la France. Certes, vous m'objecterez les cas de Nice, Cannes, Antibes et la Côte d'Azur, mais, dès l'arrière-pays, la démographie médicale est problématique.
Prenons garde à ne pas mettre le doigt dans un engrenage néfaste qui poussera les étudiants à se tourner vers d'autres métiers ou à partir vers l'étranger - ils sont actuellement entre deux et trois cents par an à quitter la France.
M. Michel Issindou. La majorité a opté pour une politique non pas coercitive, mais incitative, qui a produit, j'en conviens, des résultats mitigés. Encore faudrait-il évaluer correctement les mesures prises.
En ce qui concerne celle que propose l'amendement, elle peut apparaître comme une solution tentante, mais beaucoup, avant moi, ont dit qu'elle ne conduirait pas les médecins qui ne le souhaitent pas à s'installer dans certains endroits et qu'elle risquait d'éloigner les praticiens de la médecine générale.
On peut, comme d'autres pays européens, faire le choix d'une médecine fonctionnarisée ou salariée, mais il me semble que le moment est mal choisi pour une telle réforme. Je ne doute pas que ce sera l'un des enjeux de la campagne présidentielle de 2017, mais la majorité doit, pour l'heure, rester cohérente et poursuivre sa politique incitative. C'est la raison pour laquelle je voterai contre cet amendement.
Mme Sylviane Bulteau. Poser un bon diagnostic, c'est bien, mais agir est encore mieux. Si j'ai cosigné l'amendement de Mme Le Houerou, c'est que nos territoires sont le théâtre de drames quand les personnes âgées ou les familles ne trouvent plus de médecins généralistes et que les pharmaciens sont obligés de fermer boutique. Une telle inégalité d'accès aux soins n'est plus supportable dans notre pays, d'autant que nous n'avons pas tout essayé pour lutter contre la désertification médicale.
Avant d'être députée, j'ai été une élue locale, et je peux témoigner que régions, départements et communes font tous des efforts pour attirer les médecins. Quant au contribuable, il finance les études de médecine, les maisons de santé et la sécurité sociale, sans obtenir au bout du compte le service pour lequel il paie.
Dans ces conditions, je ne vois pas pourquoi on ne demanderait pas aux médecins de venir s'installer dans les villes qui en manquent. À La Roche-sur-Yon, par exemple, ville de 53 000 habitants située dans un beau département, à proximité de la mer, les médecins ne sont plus assez nombreux, et la mairie envisage même de salarier deux médecins… qui seront donc à la charge du contribuable.
Avec cet amendement, qui est un signal adressé aux étudiants en médecine et à tous ceux qui s'occupent de la formation des médecins, nous tirons donc la sonnette d'alarme. Les maires ne doivent plus avoir à se rendre dans les facultés de médecine pour supplier les étudiants de venir s'installer dans leurs communes. Il faut, à un moment donné, oser taper du poing sur la table.
M. Jean-Louis Touraine. Les points de vue divers que nous entendons ne sont pas nécessairement irréconciliables. En effet, tout dépendra de la façon dont le décret d'application sera rédigé. Pour ma part, je voterai cet amendement, à la condition que le décret ne fasse pas entrave à la liberté d'installation, laquelle n'est nullement remise en cause par cet amendement, puisqu'il n'oblige personne à s'installer ici ou là et qu'il ne ferme pas la totalité d'un territoire à l'installation.
Un décret définissant des zones très limitées dont la densité médicale est bien supérieure à la moyenne serait un service rendu non seulement à la population, mais aussi aux médecins, qui n'ont aucun intérêt à s'installer dans des zones largement sur-dotées où ils ne pourront exercer correctement leur métier.
Par ailleurs, il est du devoir de l'assurance maladie d'assurer l'accès aux soins sur l'ensemble du territoire. En ne conventionnant pas les praticiens qui choisissent de s'installer dans des zones sur-dotées, elle remplit donc son rôle, les médecins demeurant néanmoins libres de s'installer où ils veulent.
Le dispositif proposé est beaucoup plus souple et plus respectueux de leur liberté que les propositions qu'avait faites en son temps le Conseil de l'Ordre, qui prônait des mesures plus coercitives. Il me semble donc qu'une grande majorité des médecins peut s'y rallier, pour peu que le décret d'application fasse qu'il ne s'applique que dans des zones étroitement circonscrites et qu'il laisse au praticien la liberté notamment de créer des maisons de santé pluridisciplinaires, y compris dans des villes moyennes.
Quant à la proposition de M. Accoyer, qui suggère d'instaurer après la PACES un dispositif proche de celui qui existe pour les médecins militaires et qui obligerait en quelque sorte certains étudiants à s'acquitter de quelques années de « service public », elle est bonne, mais, dans la mesure où elle introduit une inégalité entre les étudiants, elle mérite d'être très précisément travaillée.
Mme Jacqueline Fraysse. Il n'y a pas une seule recette pour lutter contre l'aggravation de la désertification médicale. Je suis, pour ma part, opposée aux mesures coercitives et pense que nous devons poursuivre sur la voie de l'incitation, même si on en mesure les limites, malgré le manque d'évaluation systématique.
Je soutiendrai néanmoins cet amendement, car, comme Mme Poletti, il ne me paraît pas responsable que la puissance publique et les députés continuent d'accepter que des médecins s'installent dans des endroits où ils sont déjà trop nombreux.
Et ce n'est pas en employant les grands mots que l'on réglera le problème : il s'agirait - rien que ça ! - de porter atteinte à la liberté d'installation ! Mais ce n'est pas porter atteinte à la liberté d'installation que de dire aux médecins qu'ils peuvent s'installer où ils le veulent, à l'exception de telle ou telle zone précise.
Certes, M. Sebaoun a pointé la limite de cette disposition : les médecins qui ne s'installeront pas en zone sur-dense n'iront pas pour autant nécessairement s'installer en zone sous-dense. Il importe donc de trouver d'autres moyens à l'appui de cette démarche.
J'émettrai juste une réserve. Je sais d'expérience que les ARS sont des agences extrêmement autoritaires et technocratiques, où ne règne pas véritablement de démocratie sanitaire. Il me semble donc souhaitable que la définition des zones sur-denses ne soit pas laissée à l'appréciation de quelques technocrates. J'y tiens beaucoup.
M. Jean-Pierre Barbier. Cet amendement aura au moins eu le mérite de nous faire mesurer le nombre de médecins siégeant à la commission des affaires sociales.
Mme la présidente Catherine Lemorton. Ici, il n'y a que des députés, monsieur Barbier.
M. Jean-Pierre Barbier. Les déserts médicaux ne sont pas uniquement situés en zone rurale, mais également dans certains quartiers sensibles. Mais que nous explique-t-on ? Que les médecins ont des exigences diverses et variées, qu'ils veulent notamment que leurs épouses puissent travailler et qu'eux-mêmes puissent exercer en toute sécurité. Je veux bien l'entendre, mais tous les gens qui travaillent ont ces mêmes exigences, et sont soumis à des contraintes dont on veut exonérer une catégorie professionnelle.
En ce qui concerne les maisons pluridisciplinaires, j'en ai inauguré un certain nombre : or, je n'ai rien contre les podologues, mais, bien souvent, dans ces maisons, lorsque le médecin généraliste appelle au secours, on voit surgir de leurs cabinets trois podologues… Ce n'est pas comme cela que l'on résoudra la question de la désertification et que l'on permettra aux médecins de travailler en toute sécurité. Je suis libéral et donc sensible aux arguments sur la liberté d'installation. Néanmoins celle-ci doit être encadrée.
Enfin, la responsabilité des organisations syndicales de médecins doit être posée. Cela fait des années qu'elles restent muettes face au problème. Si elles persistent à ne rien proposer, il faudra, un jour où l'autre, prendre des mesures de coercition pour que la population puisse se faire soigner partout.
Mme la présidente Catherine Lemorton. Je rappelle, monsieur Barbier, que les médecins actuellement formés sont en majorité des femmes - même si les dirigeants syndicaux sont pour l'essentiel des hommes. Certains ont donc des époux, d'autres des épouses qui souhaitent travailler. Votre propos est révélateur de la vision que vous avez des hommes et des femmes au travail !
M. Jean-Pierre Barbier. N'importe quoi !
M. Arnaud Viala. Je voterai en faveur de cet amendement, car on ne peut plus se contenter de réflexions, d'évaluations et de rapports, et encore moins de renvoyer aux territoires la responsabilité de leur aménagement médical. On crée parfois pour ce faire des structures très dispendieuses aux frais du contribuable sans qu'elles comportent le moindre professionnel de santé.
La question qui se pose est celle de la répartition de la population sur le territoire. Pour que les territoires réputés sous-denses demeurent peuplés, il est impératif que des professionnels de santé s'y installent.
D'autre part, le zonage, qui est effectué conjointement par les ARS et la CNAM, pose problème : bien souvent, la maille est trop grosse au point que des territoires sur-denses sont parfois regroupés avec des périphéries sous-denses dans une zone globalement réputée sur-dense, ce qui entrave l'installation d'infirmiers dans les secteurs déficitaires. La représentation nationale doit se prononcer sur ce point.
La mesure qui nous est proposée n'est que l'un des éléments d'un dispositif plus large qui vise à restaurer un équilibre. La sécurité sanitaire est le premier facteur d'attractivité des territoires ruraux.
J'ajoute un mot sur un sujet connexe : la pérennité des hôpitaux de proximité, sans lesquels la médecine libérale rurale ne pourra plus exercer. Les groupements hospitaliers de territoires (GHT) ont actuellement ce débat : nous sommes loin du compte ! Il nous faut nous saisir de cette question.
M. Denys Robiliard. Nous partageons tous le diagnostic selon lequel la répartition territoriale actuelle des médecins est insatisfaisante ; en outre, la situation s'aggrave. La région Centre-Val de Loire possède la plus faible densité médicale et, dans mon département, 40 % des médecins atteindront l'âge de la retraite dans les cinq prochaines années, ce qui explique l'inquiétude de la population. De même, nous nous accordons sur un constat : des mesures ont été prises sur le plan national et local, qu'il s'agisse des maisons pluridisciplinaires de santé ou du contrat de médecine territoriale, par exemple ; elles sont utiles, mais insuffisantes.
La question de la liberté d'installation suscite des divergences de vues. J'observe cependant qu'il ne s'agit pas ici de la liberté d'installation, mais du droit au conventionnement. Pourquoi existerait-il un droit au conventionnement dès lors que l'offre de soins doit être adaptée partout sur le territoire ? Autrement dit, pourquoi la sécurité sociale serait-elle obligée de conventionner des médecins sur des territoires où leur installation n'est pas nécessaire ? Il me semble que l'acteur qui finance l'essentiel du système de santé doit pouvoir dire non et refuser d'aider les médecins à s'installer lorsque leur implantation n'est pas requise dans tel ou tel endroit.
En clair, s'il est vraisemblable que la mesure proposée produira des effets sur la liberté d'installation, il ne s'agit pas d'en mettre en cause le principe. En revanche, il ne devrait pas exister un droit au conventionnement ; c'est l'objet de cet amendement, dont la rédaction est plus délicate que celle que j'aurais envisagée.
M. Michel Liebgott. Cet amendement ouvre un débat important que nous devons enfin avoir sans tabou. Je suis choqué de constater que chacun peut se rendre sur tel ou tel site internet, Doctolib par exemple, et obtenir du jour au lendemain un rendez-vous pour effectuer une IRM du genou ou un scanner coronaire, par exemple, moyennant des tarifs cinq à six fois plus élevés - et sans remboursement par la sécurité sociale. Ces outils existent ; les pouvoirs publics ne sauraient se défausser de toute responsabilité en la matière.
Ce sont aujourd'hui les élus locaux qui se sont emparés de la compétence relative à la santé - comme c'est le cas de la communauté d'agglomération que je préside - et qui discutent avec les pharmaciens, les médecins et leurs représentants syndicaux. Certains proposent d'investir 2 ou 3 millions d'euros pour regrouper plusieurs pharmacies en une et inciter des généralistes à s'installer sur place sans qu'ils aient à payer de loyer : de telles initiatives sont intéressantes, mais elles ne peuvent pas se substituer à une politique de régulation, aujourd'hui inexistante.
Dans la région Grand Est, certains généralistes s'expatrient au Luxembourg pour avoir une situation plus tranquille que celle de médecin libéral en France. Dans le même temps, les habitants des grandes villes ont la possibilité d'obtenir un rendez-vous immédiat tandis que les patients affectés par des pathologies plus graves ne parviennent pas à en obtenir en province. Il arrivera un jour où nous serons contraints de prendre des mesures plus coercitives, car un véritable scandale sanitaire se prépare !
M. Philip Cordery. Nous débattons chaque année de cette question en y apportant des réponses multiples dont aucune n'est satisfaisante. Il arrive même qu'elles aboutissent à des situations absurdes, certaines communes décidant par exemple de financer les études en Belgique de futurs praticiens en échange d'un engagement à s'installer sur leur territoire pendant quelques années. Les mesures individuelles ne sont pas la solution. Au fond, le véritable problème est celui du numerus clausus, qu'il faudra bien finir par modifier pour assurer l'égalité sur l'ensemble du territoire.
En attendant, la proposition qui nous est faite est équilibrée : elle concerne le conventionnement et n'affecte pas la liberté d'installation. C'est un dispositif qui a fait ses preuves pour d'autres catégories de professionnels de santé ; en outre, une consultation syndicale est prévue. Tout incite donc à adopter cet amendement judicieux.
M. Francis Vercamer. Nous nous accordons tous sur le diagnostic. J'y ajoute la remarque suivante : le problème de l'accès aux soins et des déserts médicaux est évoqué depuis le début de la législature, mais la ministre de la santé a subi un échec patent en la matière. Alors que la législature touche à sa fin, en effet, la question de la résorption des déserts médicaux est une nouvelle fois posée, comme lors de chacun des quatre PLFSS précédents.
Le nombre de médecins diminue en milieu rural et périurbain - au point qu'ils disparaissent parfois complètement. L'évolution de la démographie médicale ne fera qu'accentuer le phénomène, car de nombreux médecins approchent de l'âge de la retraite, ce qui risque de rendre plus difficile encore l'accès aux soins dans les dix prochaines années.
D'autre part, le secteur paramédical et la pharmacie dépendent du prescripteur, dont la disparition entraîne la désertification de ce domaine - alors même que ces acteurs sont tenus par une obligation d'installation imposée par les ARS. Autrement dit, on oblige désormais les acteurs paramédicaux à s'installer dans des secteurs dépourvus de médecins !
Il en résulte un encombrement des services d'urgences dans les hôpitaux, d'où un coût beaucoup plus élevé pour la collectivité, en particulier pour la sécurité sociale. Il faut en outre résoudre un problème de santé publique : en l'absence de médecins et d'acteurs paramédicaux dans certaines zones, les habitants ne peuvent plus y être soignés.
Je suis favorable à des mesures plus coercitives que celles, incitatives, qui ont été prises jusqu'à présent. Nous avons déposé une proposition de loi visant à obliger les médecins à s'implanter pendant trois ans, au terme de leurs études, dans des secteurs définis par l'ARS. Le présent amendement est intermédiaire, en quelque sorte : il est en partie coercitif puisqu'il suspend le conventionnement des médecins qui décident de s'installer dans des zones à forte densité médicale. Je voterai cette mesure de régulation.
M. Bernard Perrut. La liberté d'installation est un principe essentiel, et je comprends l'attachement que les médecins lui portent. À mon sens, toutefois, la profession de médecin n'est pas une profession comme une autre, et elle n'est pas de nature commerciale. Seul l'intérêt général doit en guider l'organisation à l'échelle nationale. Étant donné la raison d'être de cette profession - la vie, la mort et la santé des populations -, nous devons assumer nos responsabilités en la matière.
Je suis attaché au principe d'égalité de nos concitoyens devant la santé, qui s'applique d'ailleurs dans un autre domaine lié à la santé : l'organisation territoriale des services de secours, et l'impératif de proximité et de rapidité des interventions en milieu rural qui régit le maillage du territoire en centres de sapeurs-pompiers.
Au-delà de l'affichage de ce principe, il faut dépasser l'opposition entre milieu rural et milieu urbain, ou encore entre quartiers riches et quartiers pauvres. Dans certaines villes, les médecins sont concentrés dans tel ou tel quartier tandis qu'une vaste part de la population n'a pas accès à un médecin de proximité. Nous devons adopter une vision globale qui nous permettra d'aboutir aux solutions les plus adaptées. Je ne crois pas que les maisons médicales et l'organisation territoriale suffiront à résoudre le problème.
En outre, notre réflexion doit associer les groupements hospitaliers de territoires afin d'améliorer le lien entre l'hôpital et la médecine de ville sur les territoires aujourd'hui constitués, en impliquant l'ensemble des professionnels de santé. Une telle cartographie refléterait davantage les réalités à partir desquelles doivent être définies certaines exigences. Lesquelles ? Je n'ai pas la réponse à ce stade. Doivent-elles être draconiennes ? Je ne pense pas que nous devrions nous fixer cet objectif. Nous ne pouvons toutefois pas ignorer les difficultés actuelles ; attendre ne ferait que repousser le problème !
Mme Isabelle Le Callennec. En effet, nous avons ce débat à l'occasion de l'examen de chaque PLFSS. Le choix de l'incitation à l'installation en zone déficitaire prime encore. Il nous est proposé de ne pas conventionner les médecins qui s'installeraient en zone « surdotée », l'idée étant d'anticiper les départs en retraite qui s'annoncent dans les prochaines années.
L'intention est louable même si, comme le disait Mme Fraysse, le non-conventionnement n'empêchera pas les médecins de s'installer tout de même dans les zones en question. Il faut tenter l'expérience, étant entendu que la mesure qui nous est proposée ne l'est pas à titre expérimental, mais pour être inscrite dans le marbre de la loi.
Dans tous les domaines de l'action publique, le zonage présente des difficultés. L'amendement prévoit que les ARS se concerteront avec les organisations syndicales représentatives des médecins au plan national, mais ce n'est pas à cet échelon que la concertation doit avoir lieu ; c'est plutôt à un échelon inférieur, en l'occurrence régional. En effet, les résistances seront fortes au niveau national, comme souvent. Il faut donc non seulement associer les organisations syndicales représentatives au niveau régional, mais aussi les départements et les régions, car ce sont ces collectivités - dont certaines assument la compétence santé - qui sont les plus concernées par ces questions, s'agissant de la disparition d'un service au public. Plutôt que de cantonner la discussion aux ARS et aux organisations syndicales nationales, mieux vaut élargir le cercle, en y incluant également la caisse primaire d'assurance maladie, pour compléter l'équipe qui travaillera concrètement à la mise en œuvre d'une mesure qui, en effet, est un pas supplémentaire contribuant à réorienter les moyens en fonction des besoins.
Mme la présidente Catherine Lemorton. J'ajouterai que l'acteur principal, à mon sens, est le patient, car c'est lui qui finance l'ensemble du système et qui a besoin d'un médecin. Il est important d'entendre le désarroi et l'appel des habitants sur le terrain.
Mme Isabelle Le Callennec. Les collectivités l'entendent !
Mme Martine Carrillon-Couvreur. Il est vrai que chaque PLFSS - peut-être depuis 2008, comme le rappelait Mme Poletti - est l'occasion d'un échange souvent animé sur cette question, qu'il ne faut pas aborder par la polémique. J'appelle tous nos collègues à garder raison : nous sommes tous ici conscients de la gravité de la situation.
Plusieurs étapes ont été franchies ces dernières années, et je me félicite du travail entamé récemment pour apporter des réponses concrètes sur les territoires, comme je peux en témoigner dans mon département - rural s'il en est. L'ensemble des acteurs de nos territoires sont désormais engagés au moyen d'une multitude d'initiatives pour attirer les professionnels de santé.
En ce qui concerne la « réflexion partagée » sur les territoires, certaines ARS, madame Fraysse, jouent pleinement le jeu. Nous devons passer un cap supplémentaire et créer un dispositif de régulation - c'est l'objet de cet amendement - qui permettrait d'apporter les réponses attendues par tous nos concitoyens. Toutes nos familles politiques devront formuler des propositions sur ce sujet pendant la campagne présidentielle. À titre personnel, je souhaite que nous avancions en adoptant cet amendement raisonnable afin de faire un pas de plus en vue de résoudre les difficultés que nous connaissons depuis quelques années.
M. Richard Ferrand. Cet amendement est moins audacieux que les recommandations que formule régulièrement la Cour des comptes, sans s'embarrasser de la question des départs en retraite et de l'existence éventuelle d'un « fort excédent en matière d'offre de soins ». La Cour n'est pourtant pas connue pour sa culture particulièrement étatiste ou ses penchants régulateurs.
D'autre part, comme l'a rappelé Mme Carrillon-Couvreur, plusieurs mesures d'incitation ont été prises ces dernières années et l'on constate ici et là qu'elles portent leurs fruits - mais insuffisamment. Le Gouvernement ne pourra désormais plus nous opposer l'idée qu'il vaut mieux convaincre que contraindre, car convaincre n'a permis que d'accomplir des progrès insuffisants. Il faut donc passer, même modestement, à un niveau de régulation supplémentaire.
Enfin, l'amendement prévoit qu'un décret en Conseil d'État fixe les modalités d'application de l'article : je vous propose que notre commission exerce une vigilance toute particulière afin que le décret soit pris dans les meilleurs délais, de sorte que la disposition puisse s'appliquer rapidement.
Mme Annie Le Houerou. Je constate que les membres de la Commission sont unanimes - à l'exception de M. Vercamer qui fait de la politique politicienne - quant à la qualité des mesures prises par le Gouvernement, en particulier par Marisol Touraine, qu'ils jugent positives, bien qu'insuffisantes.
J'entends dire que les syndicats de médecins pourraient résoudre le problème : chiche ! Nous disposons pour conduire ce travail de concertation de deux outils, les instances de concertation et les instances de démocratie sanitaire. Les contrats locaux de santé doivent permettre de résoudre la difficulté sur le plan territorial.
Nous devrons également réfléchir à la formation des médecins. On ne peut certes pas les forcer à s'installer dans les zones sous-denses, mais ils accusent un déficit de connaissance de l'environnement institutionnel et social des territoires auquel il faut les familiariser pendant leur formation, afin de convaincre davantage de jeunes médecins de s'installer dans les zones en question.
De même, j'ai entendu dire que nous taririons les vocations : c'est faux. Les étudiants qui attendent sur le seuil des études de médecine sont très nombreux dans tous les territoires. Si le recrutement était plus ouvert et démocratique, les médecins seraient plus souvent disposés à s'installer partout, y compris sur les territoires d'où ils viennent. Hélas, de nombreux étudiants souhaitant entreprendre un cursus en médecine se heurtent à une porte close.
La proposition qui vous est faite est très mesurée et préserve la liberté d'installation. Le non-conventionnement, qui concerne les professionnels relevant du secteur 3, se traduit en réalité par un remboursement par l'assurance maladie de 16 % des frais engagés par le patient. Les médecins auront donc toujours la liberté de s'installer, mais à des conditions de remboursement différentes.
M. Robinet accuse l'État de se désengager des territoires : au contraire, le Gouvernement a beaucoup travaillé sur ce sujet à l'occasion des assises de la ruralité et a pris des mesures en matière d'éducation et de présence des services publics en milieu rural et dans les zones périphériques et urbaines concernées. La question médicale est demeurée une priorité.
En clair, cet amendement mesuré préserve la liberté d'installation et instaure un conventionnement sélectif qui, à mon sens, apporte une pierre supplémentaire au rééquilibrage de la répartition territoriale des médecins.
Mme Michèle Delaunay, rapporteure. Nous sommes à un moment crucial du débat. Tout d'abord, cet amendement n'établit aucune distinction entre la médecine générale et les spécialités. M. Door prétend qu'il n'existe plus de zones sur-denses ; au contraire, il existe des zones farouchement sur-denses, en particulier dans certaines spécialités. Il se trouve à Bordeaux une rue des urologues - comme il existait autrefois une rue des tanneurs ou une rue des cordeliers - alors que pas un seul urologue n'était, jusqu'à une période récente, installé dans tout le département de l'Allier !
Le zonage, ensuite, est une tâche ardue relevant des ARS, qui doit tenir compte des spécialités et du caractère des territoires - urbain ou rural.
Au fond, M. Robiliard a raison : il n'existe pas de médecine purement libérale, puisque le secteur dans son ensemble dépend d'un financement public. C'est donc le conventionnement qui réglemente son fonctionnement. La sécurité sociale n'est pas tenue de déconventionner ; si elle refusait le conventionnement en zone sur-dense, les médecins, en particulier les spécialistes, accepteraient cet état de fait, et nous ouvririons ainsi la porte à une médecine à deux vitesses.
Enfin, nous avons beaucoup parlé de démocratie sanitaire. J'ai reçu l'ensemble des ordres médicaux avec lesquels je n'ai pas pu aborder cet amendement, qui n'était pas encore déposé. Prenons garde à ce que son adoption ne suscite une réaction d'autant plus vive qu'aucune concertation n'a été conduite sur le sujet.
Dans ces conditions, je propose à Mme Le Houerou de retirer son amendement.
Mme Annie Le Houerou. Compte tenu du nombre important de signataires de l'amendement et de parlementaires qui le soutiennent, je le maintiens.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Dans ce cas, j'émets un avis de sagesse.
La Commission adopte l'amendement AS419.
*
* *
Article additionnel après l'article 43
(Art. L. 162-14-2 et L. 162-15 du code de la sécurité sociale)
Règles applicables aux conventions entre l'assurance maladie et les pharmaciens
La Commission en vient à l'examen de l'amendement AS219 de Mme Catherine Lemorton.
Mme la présidente Catherine Lemorton. Cet amendement vise à instaurer un parallélisme des formes entre les différents professionnels de santé qui signent une convention avec la caisse nationale d'assurance maladie et d'autres régimes obligatoires. Il y a plus de dix ans, en effet, les pharmaciens sont entrés dans le système conventionnel. Or leur mode de rémunération a été modifié dans les années suivantes.
Les organisations syndicales représentatives, notamment celles qui sont majoritaires, peuvent s'opposer aux avenants à une convention passée entre une profession de santé et l'assurance maladie. Jusqu'à une date récente, cette possibilité était refusée à la profession des pharmaciens au motif que leur rémunération était liée à une marge réglementée sur le médicament. Le mode de rémunération des pharmaciens a beaucoup évolué à leur demande sous cette législature, de sorte que cette rémunération dépend désormais davantage de leurs prestations de santé publique, par exemple le suivi de telle ou telle pathologie, auxquelles s'ajoute l'honoraire valorisant la qualité de la dispensation des médicaments. Dès lors, leur rémunération dépend désormais pour l'essentiel des actes, comme c'est le cas de nombreuses autres professions de santé.
Les pharmaciens demandent donc que leur soit ouverte la possibilité pour un syndicat majoritaire de s'opposer à une convention, et l'instauration du filet d'un éventuel règlement arbitral, comme cela se pratique chez les médecins et les sages-femmes. Il ne s'agit aucunement de révolutionner le mécanisme de la convention, mais simplement de donner les mêmes droits à la profession de pharmacien. À cet égard, je rappelle que la première convention signée par cette profession en 2006 imposait à tout pharmacien d'officine de participer aux gardes sur l'ensemble du territoire national, alors même que la profession de médecin avait été collectivement exonérée de cette obligation en 2003 ; la gestion du système de santé est parfois particulière, voire ubuesque.
M. Jean-Pierre Barbier. Après les médecins, les pharmaciens ! Si la désertification médicale existe, la désertification pharmaceutique a commencé. Après quatre PLFSS imposant une économie de 4 milliards d'euros dans le secteur du médicament, c'est toute la chaîne qui est affectée, y compris le maillon de la pharmacie. Certains de nos collègues défendent les pharmaciens d'officine sur les territoires ; qu'ils les défendent ici aussi en votant contre ce PLFSS mortifère pour leur profession !
La rémunération des pharmaciens dépendrait pour l'essentiel des honoraires : je ne peux croire que vous teniez un tel propos, madame la présidente ! C'est complètement faux, et vous le savez pertinemment.
Suite aux dernières élections professionnelles, deux syndicats représentent les pharmaciens. L'instauration par votre amendement d'un droit d'opposition majoritaire reviendrait en réalité à donner le pouvoir à l'un de ces deux syndicats seulement. Pire, cet amendement n'a pas donné lieu à une concertation avec les syndicats de pharmaciens qui, en cas de désaccord concernant la convention, devraient s'en remettre à un règlement arbitral - autrement dit au pouvoir d'un seul syndicat.
Dans le cas particulier de la profession de pharmacien, dont la rémunération ne dépend pas pour l'essentiel des honoraires et qui est représentée par deux syndicats, personne - y compris le directeur de l'assurance maladie - ne comprend l'intérêt de cet amendement, qui s'apparente à un cavalier législatif sans rapport avec les négociations conventionnelles entre la profession et l'assurance maladie.
Mme la présidente Catherine Lemorton. Ce n'est nullement un cavalier : la même mesure a été adoptée pour d'autres professions dans le cadre du PLFSS.
Mme Sylviane Bulteau. Je n'approuve pas du tout l'analyse de M. Barbier concernant la désertification pharmaceutique : là où il n'y a plus de médecins, les pharmaciens ne parviennent généralement pas à maintenir leur officine. Comme leurs camarades de médecine, les étudiants en pharmacie lorgnent sur d'autres manières d'exercer leur métier que la seule voie de l'officine.
Sans doute faudra-t-il ouvrir le débat sur l'installation des pharmaciens à l'occasion de la campagne électorale : ils demeurent tenus par une obligation d'installation, comme dans les années 1950, alors que les modes de vie ont changé. La pharmacienne de l'une des communes de ma circonscription a quitté le bourg pour s'installer dans la galerie commerciale d'un supermarché, ce qui lui a valu une radiation de l'ordre. Elle va devoir se résoudre à licencier ses quatre salariés alors qu'elle ne fait de tort à personne. Les pratiques actuelles de mobilité sont telles qu'il est désormais possible de s'arrêter dans un supermarché pour acheter des médicaments - en officine et non en rayon, s'entend.
Mme la présidente Catherine Lemorton. Il ne s'agit pas de privilégier tel ou tel syndicat ; la question consiste à savoir qui prend la main en cas d'échec de la négociation de conventionnement. Je propose que l'on s'en remette à un règlement arbitral. Mme la ministre a d'ailleurs prévu un mécanisme en cas d'échec - que je ne souhaite pas - de la renégociation prochaine de la convention des chirurgiens-dentistes. Autrement dit, il n'est pas question de défendre les intérêts à court terme d'un syndicat, d'autant que, dans le monde professionnel, les majorités changent. Si vous estimez qu'une autre solution que le règlement arbitral est préférable en cas d'échec de la négociation conventionnelle, monsieur Barbier, ne vous gênez pas pour présenter en séance un amendement à cet effet : je l'accepterai !
Mme Dominique Orliac. Apparemment, les syndicats n'ont pas été consultés sur cet amendement. Or il empêchera toute discussion et tout accord, puisque le syndicat majoritaire sera en mesure de bloquer le processus à lui seul. Au contraire, les pharmaciens souhaitent que les deux syndicats s'entendent plutôt que l'un d'entre eux décide de tout. De plus, le directeur de l'assurance maladie ne juge pas opportun pour les pharmaciens le recours au règlement arbitral. Enfin, s'agissant de la désertification pharmaceutique, il faut revoir le contenu des métiers et donner un rôle sanitaire plus important aux pharmaciens.
Je constate que Mme Le Houerou a profité du présent débat pour faire adopter le précédent amendement, alors que la question a fait l'objet d'une longue discussion lors de l'examen du projet de loi relatif à la santé. Il s'agit pourtant d'un vaste sujet sur lequel on ne saurait trancher après une heure d'échanges décousus.
Mme la présidente Catherine Lemorton. À entendre M. Barbier et Mme Orliac, on croirait presque que le syndicat majoritaire le restera à jamais ; pourtant, la majorité peut s'inverser ! Quel est votre avis, madame la rapporteure ?
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Cet amendement paraît à première vue de simple bon sens : on comprend mal, en effet, pourquoi le droit d'opposition majoritaire et le règlement arbitral s'appliquent aux conventions conclues par les médecins et les sages-femmes, et non par les pharmaciens.
Notons cependant les différences qui caractérisent la profession de pharmacien : contrairement aux autres professionnels de santé, elle n'est représentée que par deux syndicats, l'un ayant obtenu 48 % des suffrages et l'autre 43 % - aucun des deux ne dispose donc de la majorité.
D'autre part, j'ignore leur position sur cette mesure, même si je peux m'engager à les recevoir avant l'examen du texte en séance.
Pour ces raisons, je vous propose de retirer l'amendement et de demander en séance l'avis de la ministre.
Mme la présidente Catherine Lemorton. Je préfère le maintenir et le soumettre à l'avis de la commission ; nous verrons ensuite ce qu'en dira Mme la ministre. Je serais ravie que vous auditionniez les syndicats et que vous leur posiez la seule et unique question qui vaut : que fera la profession - nonobstant sa représentation syndicale - en cas d'échec de la négociation conventionnelle ?
M. Jean-Pierre Barbier. Comme l'a indiqué Mme la rapporteure, l'un des syndicats représente 48 % des voix et l'autre 43 % ; autrement dit, aucun des deux n'est majoritaire. Cet amendement permettra donc de fait au syndicat ayant recueilli le plus de voix de décider pour l'ensemble de la profession, alors qu'il n'est pas majoritaire.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. En effet, il faut plus de 50 % des suffrages pour être majoritaire ; ce n'est pas le cas actuellement.
Mme la présidente Catherine Lemorton. La comparaison du nombre d'adhérents, en revanche, produirait un résultat indiscutable…
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. J'émets un avis de sagesse.
La Commission adopte l'amendement AS219.
*
* *
La Commission passe à l'amendement AS339 de M. Francis Vercamer.
M. Francis Vercamer. Cet amendement vise à ce que les mesures conventionnelles fassent l'objet d'études d'impact, car elles s'accompagnent souvent de lourdes incidences sur les établissements de santé. Il est donc important que ces dispositions soient évaluées a priori. Les hôpitaux, par exemple, devront prochainement appliquer plusieurs dispositions ayant un fort impact sur leurs ressources financières et humaines, comme les accords relatifs à la durée du travail et aux conditions d'exercice des urgentistes, la revalorisation du point d'indice dans la fonction publique hospitalière ou encore la réforme du temps de travail des internes. Pour garantir un pilotage efficace, il faut que les responsables de santé aient une vision d'ensemble, en amont comme en aval, des négociations et des décisions conventionnelles qui les concernent. C'est pourquoi le présent amendement vise à prévoir la transmission d'une étude d'impact des mesures conventionnelles qui ont des répercussions importantes sur le pilotage et la gestion des établissements de santé, à l'image de ce qui se fait pour la loi.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Avis radicalement défavorable : je ne saisis pas l'intérêt de fournir une étude d'impact après la signature d'une convention, puisqu'elle n'aura aucun effet sur les mesures adoptées. De plus, qui réalisera cette étude ? Les partenaires conventionnels ne disposent sans doute pas des outils nécessaires pour effectuer leur auto-évaluation. Enfin, pourquoi cette étude d'impact ne porterait-elle que sur les activités hospitalières et médico-sociales ? Je ne vois aucun argument décisif qui pourrait nous inciter à adopter cet amendement.
La Commission rejette l'amendement AS339.
Puis elle examine l'amendement AS422 de Mme Isabelle Le Callennec.
Mme Isabelle Le Callennec. Il est important que les mesures conventionnelles à venir, qui auront de fortes répercussions pour le pilotage et la gestion des établissements sanitaires et médico-sociaux, puissent faire l'objet d'un avis préalable des fédérations hospitalières et médico-sociales représentatives, publiques et privées, dans le cadre des concertations précédant le mécanisme d'approbation tacite ou d'opposition expresse du ministre chargé de la sécurité sociale. Il est utile, en effet, de prévoir une saisine pour avis des fédérations nationales représentatives, qui doivent être associées à la prise de décision afin que chacun ait voix au chapitre.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Avis défavorable pour plusieurs raisons. D'une part, les fédérations hospitalières ne sont pas directement concernées par les mesures conventionnelles, qui portent sur les modes de financement des praticiens libéraux. Cette disposition alourdirait considérablement le processus de signature des conventions.
Plus grave encore : si ce processus de consultation était ouvert à des organisations qui n'ont aucune prise directe sur la convention, pourquoi les fédérations hospitalières auraient-elles davantage de légitimité que d'autres acteurs d'une démocratie élargie, comme les associations de patients ? Je crains qu'une telle disposition ne réduise considérablement la possibilité de conclure des conventions…
La Commission rejette l'amendement.
*
* *
Article 44
(Art. 66 de la loi n° 2011-1906 du 21 décembre 2011 de financement de la sécurité sociale pour 2012 ; art. L. 133-4, L. 162-22-6-1 [nouveau], L. 162-22-7, L. 162-22-8-1, L. 162-22-8-3 [nouveau], L. 162-22-9-1, L. 162-22-10, L. 162-22-12, L. 162-22-15, L. 162-27, L. 174-15 du code de la sécurité sociale ; art. L. 6312-1 du code de la santé publique ; art. L. 2223-43 du code général des collectivités territoriales)
Rénovation du modèle de financement des établissements de santé
Cet article vise à modifier plusieurs dispositions relatives au financement des établissements de santé. Dans la suite du rapport remis par M. Olivier Véran (32), l'article vise à créer un financement intermédiaire entre les actes et consultations externes et l'hospitalisation de jour ainsi qu'à prendre en compte l'activité spécifique des soins critiques. L'article a également pour objet d'étendre le financement dérogatoire à la tarification à l'activité pour les établissements en situation d'insularité. Il parachève la fin du « tout T2A » appelée de ses vœux par la ministre des affaires sociales et de la santé et la majorité parlementaire. Plusieurs autres dispositions sont aussi modifiées tenant à l'expérimentation des transports de soins urgents ou au transport des enfants victimes de la mort subite du nourrisson.
PROLONGATION DE LA DURÉE DES EXPÉRIMENTATIONS DES TRANSPORTS DE SOINS URGENTS
Le I tend à modifier le I de l'article 66 de financement de la sécurité sociale pour 2012 (33).
Cet article autorise les agences régionales de santé (ARS) à mener des expérimentations sur l'organisation et le financement des transports sanitaires urgents pré-hospitaliers réalisés à la demande du service d'aide médicale urgente (SAMU), dans le but d'améliorer la qualité et l'efficience de l'offre en région. La durée des expérimentations était fixée à cinq années à compter du 1er janvier 2012, soit un terme au plus tard le 1er janvier 2017. Le I proroge ce délai de trois années supplémentaires afin, d'une part, de permettre à quatre expérimentations récemment lancées de disposer d'une période suffisante pour en évaluer les effets, d'autre part, de déployer de nouvelles expérimentations à la suite d'un nouvel appel à candidatures paru durant l'été 2016.
Le décret (34) et l'arrêté d'application (35) ne sont finalement parus qu'à la fin de l'année 2014. Une circulaire de janvier 2015 précise le cadre du dispositif ainsi que le dépôt des candidatures (36).
Une convention locale est conclue entre les agences régionales de santé, les organismes locaux d'assurance maladie, l'établissement de santé siège du SAMU et l'association départementale de transports sanitaires d'urgence la plus représentative. Elle se substitue au cahier des charges départemental fixant les conditions d'organisation de la garde.
Les expérimentations peuvent déroger aux conditions d'organisation des transports sanitaires précisées à l'article L. 6312-5 du code de la santé publique. En vertu de l'article 2 du décret précité, la convention locale peut déroger sur le territoire d'expérimentation, aux horaires et périodes de garde, aux critères énoncés pour la définition des secteurs de garde et au nombre minimal de véhicules de catégorie A (37) ou C (38). L'instruction précise à cet effet que l'organisation expérimentale pré-hospitalière ne peut concerner les véhicules sanitaires légers ou les taxis. En effet, le code de la route prévoit que seules les ambulances sont des véhicules d'intérêt général bénéficiant de facilités de passage lorsqu'elles sont mobilisées par le SAMU pour des transports d'urgence (article R. 311-1 du code de la route) (39).
Les expérimentations doivent s'inscrire dans le cadre d'un plafond de dépenses défini a priori qui ne doit pas être dépassé. À cet effet, le dispositif législatif dispose qu'elles peuvent également déroger aux tarifs fixés par la convention nationale des transporteurs sanitaires privés et ses avenants. En effet, il s'agit de permettre aux acteurs de maîtriser les dépenses au regard des prévisions d'activité.
À la suite de la publication de la circulaire précitée, quatre expérimentations ont fait l'objet d'une sélection, concernant les régions Provence-Alpes-Côte d'Azur, Languedoc-Roussillon-Midi-Pyrénées et Auvergne-Rhône-Alpes (40). Une première expérimentation a été amorcée le 1er juillet 2016 dans le département des Bouches-du-Rhône, une seconde, concernant le département de l'Isère, devrait débuter en octobre 2016.
Le I permettra également la mise en place de nouvelles expérimentations dans la foulée d'un nouvel appel à candidatures prévu par une instruction publiée au cours de l'été 2016 (41).
Ce deuxième appel à candidatures élargit le cadre expérimental en laissant la possibilité de nouvelles formules dérogatoires relatives à l'organisation et au financement.
L'organisation expérimentale peut ainsi modifier « la couverture territoriale afin de mutualiser les secteurs de garde entre les entreprises de garde à des horaires clefs (6 heures-8 heures et 20 heures-22 heures). Les conventions locales peuvent aussi prévoir une diminution de la majoration dimanche/jour férié ou nuit en contrepartie d'une suppression ou d'une diminution de l'abattement de 60 % pour les transports sanitaires urgents réalisés pendant la garde » (42).
Enfin, cette instruction n'exclut pas « d'autres hypothèses d'organisation et de financement » et engage les ARS à adresser leurs candidatures au plus tard le 30 novembre 2016. Jusqu'à six nouvelles expérimentations pourraient être retenues. L'instruction laisse la possibilité aux acteurs locaux de proposer tous types de projets dont le modèle de financement n'aurait pas été retenu au titre de la première vague d'expérimentation.
MODIFICATION DU RÉGIME DE REVERSEMENT DE L'INDU PORTANT SUR LES ACTIVITÉS D'HOSPITALISATION À DOMICILE
Le 1° du II tend à assurer une égalité de traitement entre établissements de santé en cas contrôle portant sur la tarification à l'activité concluant à l'inobservation des règles de tarification ou de facturation.
L'ensemble des activités des établissements de santé fait l'objet de contrôle de l'organisme d'assurance maladie afin de vérifier si les conditions de facturation ou de tarification respectent les règles établies. En cas de méconnaissance, l'indu fait l'objet d'un reversement à l'organisme d'assurance maladie.
Les modalités de reversement de l'indu pénalisent aujourd'hui les établissements de santé disposant d'une structure d'hospitalisation à domicile. Pour cette activité, les règles aboutissent à reverser la totalité de la facture émise au titre des actes et consultations pratiqués lorsqu'il est constaté qu'un séjour relève d'une prise en charge en ville. L'établissement concerné ne reverse donc pas le différentiel observé entre la somme facturée et celle qui aurait dû être facturée. Or, ce sont bien ces dernières dispositions qui sont aujourd'hui appliquées au titre des indus notifiés à l'occasion d'un contrôle portant sur les tarifications MCO.
C'est pourquoi il est prévu d'insérer un nouvel alinéa au sein de l'article L. 133-4 du code de la sécurité sociale tendant à aligner le régime de reversement de l'indu portant sur les activités de HAD sur le droit applicable aux autres activités. Cet alinéa prévoit que l'indu notifié est minoré de la somme correspondant aux actes et consultations effectivement réalisées et facturées dans le cadre des soins de ville.
CRÉATION D'UN FINANCEMENT DES ACTIVITÉS DE CONSULTATIONS LONGUES, PLURIDISCIPLINAIRES ET PLURIPROFESSIONNELLES
Le 2° du II tend à mettre en place une tarification intermédiaire entre celle pratiquée pour les actes et consultations externes (ACE) et celle pratiquée au titre de l'hôpital de jour. Elle fait suite à une proposition formulée par le Dr Olivier Véran dans son rapport relatif au financement des établissements de santé.
M. Véran y prône la mise en place d'une tarification intermédiaire entre la consultation externe, sous-financée, et l'hospitalisation de jour, sur-rémunérée et coûteuse (43) afin de mieux prendre en compte les consultations complexes, pluridisciplinaires et pluriprofessionnelles au sein des établissements de santé. Il considère que cet enjeu est « majeur » estimant qu'il « s'agit de valoriser à sa juste hauteur une prise en charge pluriprofessionnelle qui aujourd'hui se fait en hospitalisation complète inutilement alors qu'elle ne justifie pas de nuitée, parfois en hospitalisation de jour avec un risque réel d'actes inutiles ou de déclassement lors de contrôle T2A, voire ne se fait pas du tout ».
Aujourd'hui, les modes de rémunération des ACE ne permettent qu'imparfaitement de valoriser l'intervention de certains professionnels paramédicaux et socio-éducatifs. Pour couvrir leurs charges, les hôpitaux peuvent être conduits à facturer indûment une hospitalisation, encourant des sanctions en cas de contrôle de la tarification par l'assurance maladie.
Le dispositif insère un nouvel article L. 162-22-6-1 au sein du code de la sécurité sociale créant une nouvelle prestation, non suivie d'hospitalisation. Cette prestation concerne « la prise en charge d'une affection impliquant l'intervention coordonnée de plusieurs professionnels médicaux et paramédicaux et la réalisation d'une synthèse médicale ».
Selon les informations transmises à la rapporteure, la synthèse médicale consiste en un récapitulatif du travail effectué par chaque professionnel de santé sur un patient donné. Rédigée par un médecin, la synthèse vise à récapituler les différentes prises en charge, coordonner les interventions et assurer la continuité de la prise en charge.
Tous les établissements de santé sont concernés par cette mesure.
L'application du nouveau dispositif sera précisée par un décret en Conseil d'État dont l'objet consistera à définir les critères d'appréciation retenus. Outre le rattachement à la catégorie des prestations non suivies d'hospitalisation, le décret devrait préciser les règles de facturation ainsi que le cadre général permettant de fixer le périmètre des pathologies concernées.
AUTORISATION DE LA TARIFICATION EN SUS DES GHS POUR LES MÉDICAMENTS ADMINISTRÉS À DES PATIENTS NON HOSPITALISÉS
Le 3° du II tend à modifier l'article L. 162-22-7 du code de la sécurité sociale relatif à la prise en charge, par l'assurance maladie, des médicaments, produits et prestations facturés en sus des tarifs issus des groupements homogènes de séjour (GHS).
Le financement des activités de médecine, chirurgie, obstétrique (MCO) s'effectue dans le cadre de la tarification à l'activité (T2A). Les tarifs, nationaux, sont déterminés à partir des données issues des GHS, qui regroupent les séjours comparables.
Il arrive pourtant que les établissements puissent bénéficier de majorations tarifaires, en sus des tarifs issus des GHS. C'est notamment le cas des médicaments et des dispositifs médicaux dont la prise en charge par l'assurance maladie est subordonnée à l'inscription sur la liste mentionnée à l'article L. 162-22-7, dite « liste en sus ». Les tarifs issus des GHS étant par construction forfaitaire, ils ne peuvent intégrer le financement de produits innovants et particulièrement onéreux. L'intérêt d'un financement complémentaire garantit l'établissement contre une perte de revenus et permet d'assurer en même temps la diffusion du progrès technique.
Le dispositif actuel prévoit que cette liste comprend les spécialités pharmaceutiques bénéficiant d'une autorisation de mise sur le marché dispensées aux patients hospitalisés dans les établissements de santé. En d'autres termes, la majoration tarifaire ne concerne que les seuls médicaments administrés dans le cadre d'une hospitalisation. Elle ne s'applique pas aux prestations non suivies d'hospitalisation, encourageant ainsi les établissements de santé à prévoir une hospitalisation pour couvrir les frais engagés par l'administration du médicament alors même que l'état de santé du patient ne justifie pas un séjour. Or, la facturation d'un séjour inutile se révèle plus coûteuse que la prise en charge d'un médicament en sus d'une prestation non suivie hospitalisation.
La modification proposée vise ainsi à étendre le dispositif afin que les médicaments de la réserve hospitalière puissent être pris en charge, au titre de liste en sus, en cas de prestations non suivies d'hospitalisation.
La modification portée par le 3° vise donc à supprimer le mot « hospitalisés ». Désormais, la liste en sus pourra s'appliquer aux médicaments délivrés dans le cadre d'une prise en charge dans un établissement de santé sans qu'une hospitalisation soit nécessaire.
Les médicaments de la réserve hospitalière
Sur le fondement du 10° de l'article L. 5121-10 du code de la santé publique, des restrictions peuvent être apportées dans l'intérêt de la santé publique à la prescription et à la délivrance de certains médicaments.
L'autorisation de mise sur le marché, délivrée par l'agence nationale de sécurité du médicament et des produits de santé (ANSM), se caractérise ainsi par le classement des spécialités pharmaceutiques dans les catégories mentionnées à l'article R. 5121-77 du même code. Cette classification couvre notamment les médicaments réservés à l'usage hospitalier (médicaments dits de la réserve hospitalière) et les médicaments à prescription hospitalière. Alors que les médicaments relevant de la première catégorie sont aujourd'hui prescrits, dispensés et administrés exclusivement au cours d'une hospitalisation, les seconds peuvent également faire l'objet d'une délivrance en officine.
EXTENSION DU FINANCEMENT DÉROGATOIRE PARTIEL À LA TARIFICATION À L'ACTIVITÉ AUX ÉTABLISSEMENTS EN SITUATION D'INSULARITÉ
Le 4° du II vise à modifier l'article L. 162-22-8-1 du code de la sécurité sociale, créé par la loi de financement de la sécurité sociale pour 2014 (44). Il met en place un financement dérogatoire partiel à la tarification à l'activité applicable aux activités de MCO. Un forfait peut ainsi être accordé aux établissements situés dans des zones isolées qui se caractérisent par une faible densité de population et à condition que les prestations et la situation financière le justifient. L'application du dispositif est précisée par l'article R. 162-42-7-1 du même code qui définit les critères d'éligibilité au financement complémentaire (45). L'arrêté du 4 mai 2015 en précise l'application et fixe la liste des établissements concernés par cette mesure (46).
Ce dispositif ne permet qu'imparfaitement de prendre en compte la situation des établissements en situation d'insularité. L'application du critère de densité de population aboutit à exclure des établissements alors même qu'ils se trouvent en réelle situation d'isolement géographique.
La modification proposée vise ainsi à préciser la notion d'isolement en ciblant plus particulièrement les établissements situés dans des zones à faible densité de population. L'éligibilité au dispositif prendra en compte l'isolement géographique tenant :
- à la faible densité de population, hormis les territoires insulaires ;
- aux prestations assurées et à la situation financière.
Selon les informations transmises à la rapporteure, trois établissements, situés l'île d'Yeu et les îles de Saint-Martin et de Saint-Barthélemy, sont concernés.
NOUVELLES MODALITÉS DU FINANCEMENT DES SOINS CRITIQUES
Les 5° à 9° du II instituent le cadre du financement des soins critiques à la suite des préconisations formulées par le rapport de la mission conduite par M. Olivier Véran.
LES PRÉCONISATIONS DU RAPPORT VÉRAN
La filière de soins critiques couvre les activités réalisées dans le cadre des unités de réanimation, de soins intensifs ou de surveillance continue. Les unités peuvent être destinées à la prise en charge de patients adultes ou de patients nécessitant un suivi particulier, tels que les enfants.
Les soins de réanimation sont destinés à des patients qui présentent ou sont susceptibles de présenter plusieurs défaillances viscérales aiguës mettant directement en jeu le pronostic vital et impliquant le recours à des méthodes de suppléance (47).
L'article D. 6124-104 du code de la santé publique dispose que les soins intensifs sont pratiqués des unités organisées « pour prendre en charge des patients qui présentent ou sont susceptibles de présenter une défaillance aiguë de l'organe concerné par la spécialité au titre de laquelle ils sont traités mettant directement en jeu à court terme leur pronostic vital et impliquant le recours à une méthode de suppléance ».
Enfin, la surveillance continue s'applique aux « malades qui nécessitent, en raison de la gravité de leur état, ou du traitement qui leur est appliqué, une observation clinique et biologique répétée et méthodique » (48).
Le financement de ces unités de soins est effectué selon les modalités précisées par les articles L. 162-22-6 et R. 162-32 du code de la sécurité sociale et par un arrêté daté du 19 février 2015 (49).
Il prévoit un financement via la tarification à l'activité et un supplément forfaitaire journalier couvrant les surcoûts des séjours passés.
Le rapport de la mission conduite par le Dr Olivier Véran met en lumière le défaut de ces modalités de financement en raison du caractère fluctuant des activités. La couverture des coûts fixes destinés à faire fonctionner les unités de soins n'est pas toujours effective. Ces charges fixes varient par ailleurs fortement selon l'établissement ou l'activité concernée. C'est le cas du supplément versé au titre de la réanimation. C'est aussi le cas de la surveillance continue pour laquelle la prise en charge des patients les plus complexes est insuffisamment valorisée.
Sur la base de ce constat, le rapport préconise une meilleure répartition du financement de la filière des soins critiques par la mise en place d'une dotation modulée à l'activité comprenant une part socle sous forme de forfait annuel garanti (calculé en fonction du dimensionnement de l'activité et des activités des années antérieures) et une part liée à l'activité de l'année en cours via les GHS.
LE NOUVEAU DISPOSITIF
Les dispositions du projet de loi tendent à faire évoluer le financement des activités de soins critiques vers le modèle de financement promu par le rapport Véran. Il prévoit la création d'une enveloppe de crédits spécifiques, les principes de son versement ainsi que les mécanismes de régulation prudentielle propres à cette enveloppe.
L'instauration d'un financement mixte
À cet effet, le 5° insère un nouvel article L. 162-22-8-3 sein du code de la sécurité sociale instituant un financement dérogatoire des activités de soins critiques.
Ce financement dérogatoire s'applique aux établissements mentionnés au a à d de l'article L. 162-22-6, soit les établissements publics, les établissements privés non lucratifs et les établissements privés ayant contractualisé avec les ARS.
Le dispositif prévoit qu'un décret en Conseil d'État déterminera les activités de soins critiques dont le périmètre correspondrait au cadre défini par M. Olivier Véran (réanimation, soins intensifs et surveillance continue).
Le financement sera mixte et comprendra une part liée à l'activité calculée sur la base des GHS (« les tarifs nationaux de prestations mentionnées au 1° du I de l'article L. 162-22-10 ») ainsi qu'une part forfaitaire sur la base d'une dotation complémentaire. L'objectif lié à l'introduction de cette part forfaitaire est de couvrir les charges de structure des unités concernées, assujetties à une activité variable et à des charges fixes importantes.
Selon les informations transmises à votre rapporteure, la répartition de ce financement mixte entre part forfaitaire et part à l'activité ne pourra être déterminée qu'une fois connus les résultats d'une enquête sur les données de coûts des unités de soins critiques pilotée par l'agence technique de l'information sur l'hospitalisation.
La mise en place d'un coefficient prudentiel portant sur la part forfaitaire
Le 6° modifie en conséquence l'article L. 162-22-9-1 du code de la sécurité sociale qui détermine le cadre du coefficient prudentiel susceptible d'être appliqué à l'enveloppe de tarification à l'activité pour respecter l'objectif national de dépenses d'assurance maladie. La mise en place du coefficient prudentiel vise à garantir le respect de l'ONDAM voté par le Parlement. S'il n'y a pas de risque de dépassement de l'ONDAM, la question d'un dégel de tout ou partie des crédits mis en réserve via le coefficient peut être décidée.
Le coefficient peut être distinct par catégorie d'établissements. Pour la campagne 2016, la valeur du coefficient prudentiel est de 0,5 % pour les secteurs publics et privés (50).
Le a) procède à une modification d'ordre légistique, en cohérence avec la modification opérée par le b).
Le b) insère un II instaurant un mécanisme prudentiel applicable à la dotation complémentaire couvrant les activités de soins critiques. Comme pour l'enveloppe de T2A, son montant pourra ainsi être minoré par l'application d'un coefficient prudentiel de même valeur.
Cette modification ne change rien à la situation actuelle puisque les activités de soins critiques sont déjà soumises à régulation prudentielle via l'application du coefficient prudentiel relatif aux activités MCO. La mise en place d'un coefficient prudentiel portant sur la part forfaitaire préservera les équilibres actuels et évitera que la mesure ne se traduise par un effort accru pour les autres activités soumises à régulation prudentielle.
Le c) complète le même article par un IV visant à définir les modalités de reversement de tout ou partie des crédits gelés au regard de l'avis du comité d'alerte émis au plus tard le 15 octobre de chaque année. Cet avis porte en effet sur le respect de l'objectif national de dépenses d'assurance maladie de l'année en cours et conditionne l'annulation, totale ou partielle, des crédits mis en réserve.
L'établissement d'une enveloppe dédiée au financement des soins critiques
Le 7° vise à modifier l'article L. 162-22-10 du code de la sécurité sociale qui détermine les modalités de fixation des éléments pris en compte pour la détermination de l'objectif commun aux activités de MCO.
Cet objectif couvre aujourd'hui la tarification à l'activité ainsi que les forfaits annuels prévus à l'article L. 162-22-8 (activité de médecine d'urgence, forfait correspondant à la mise à disposition des moyens humains nécessaires à la coordination des prélèvements d'organes ou de tissus, forfait relatif aux activités de transplantation d'organes et de greffe de moelle osseuse).
Le dispositif prévoit également les modalités de modulation de la dotation par application d'un coefficient géographique destiné à tenir compte de la situation des établissements, du coefficient prudentiel mentionné à l'article L. 162-22-9-1 et de la dégressivité tarifaire prévue par l'article L. 162-22-9-2 (51).
Le a) prévoit qu'au sein de l'objectif MCO, sera désormais définie une enveloppe correspondant à la dotation complémentaire des activités de soins critiques.
Le b) étend le dispositif des coefficients géographiques à cette nouvelle enveloppe. Rappelons que le coefficient géographique vise à prendre en compte les surcoûts structurels d'établissements implantés dans certaines zones géographiques qui pèsent sur leurs coûts de fonctionnement et par ricochet « modifient de manière manifeste, permanente et substantielle le prix de revient de certaines prestations dans la zone considérée ».
Les autres dispositions
Le 8° modifie l'article L. 162-22-12 du code de la sécurité sociale qui prévoit aujourd'hui la fixation par l'État et pour chaque établissement des forfaits annuels mentionnés à l'article L. 162-22-8 précité. Le nouveau dispositif prévoit désormais la fixation par l'État de la dotation complémentaire minorée, le cas échéant, par l'application du coefficient prudentiel introduit au 6° du présent II.
En pratique, la dotation complémentaire sera fixée, comme pour les forfaits annuels, par arrêté du directeur général de l'agence régionale de santé.
Le 9° tend à actualiser l'article L. 162-22-15 du même code relatif aux modalités de versement, par les caisses pivots, des forfaits annuels et les dotations de financement des missions d'intérêt général et d'aide à la contractualisation. Ces modalités s'appliqueront dorénavant au versement de la dotation complémentaire relative aux activités de soins critiques.
DIVERSES DISPOSITIONS
LA TARIFICATION DES MÉDICAMENTS DITS « À PRESCRIPTION HOSPITALIÈRE »
Le 10° tend à abroger l'article L. 162-27 du code de la sécurité sociale.
Cet article prévoit la possibilité, pour les établissements de santé, de facturer à l'assurance maladie certains médicaments administrés dans le cadre de prestations non suivies d'hospitalisation. Il s'agit des spécialités pharmaceutiques qui sont classées par leur autorisation de mise sur le marché en « prescription et administration hospitalières ».
Cette possibilité de facturation était assortie d'une condition, à savoir la mention de la possibilité d'une administration au cours d'actes de soins ou de diagnostic effectués sans hospitalisation lors de la délivrance d'une autorisation de mise sur le marché du produit.
Ce dispositif n'a jamais été utilisé, l'ANSM n'ayant jamais procédé à la délivrance de telles autorisations de marché. Il est donc logique d'abroger ces dispositions.
L'EXTENSION DE CERTAINES MESURES AUX ÉTABLISSEMENTS DE SANTÉ RELEVANT DU SSA
Le 11° tend à modifier l'article L. 174-15 du code de la sécurité sociale qui précise le cadre du financement des activités de soins des établissements relevant du service de santé des armées (SSA) ainsi que l'Institution nationale des invalides (INI) dont la tutelle relève du ministère de la défense.
Cet article transpose les mécanismes de financement relatifs à la tarification à l'activité applicable au champ de la MCO et, depuis la loi de financement de la sécurité sociale pour 2015, les modalités de financement de l'activité de soins de suite et de réadaptation (SSR).
Le a) étend au SSA et à l'INI les nouvelles modalités de prise en charge des affections impliquant l'intervention coordonnée de plusieurs professionnels de santé conformément au 2° du présent II.
Le b) étend aux mêmes établissements les nouveaux mécanismes de financement des activités de soins critiques.
LE NOUVEAU CADRE JURIDIQUE DU TRANSPORT DU CORPS DES ENFANTS INOPINÉMENT DÉCÉDÉS
Le III vise à modifier le cadre juridique du transport du corps des enfants décédés inopinément (mort inattendue du nourrisson - MIN).
Un dispositif censuré par le conseil constitutionnel
Ce dispositif avait été examiné au cours de l'examen du projet de loi de financement de la sécurité sociale pour 2016.
À l'initiative du Sénat, un article avait été adopté en première lecture demandant la remise d'un rapport portant sur l'enjeu des transports de ces enfants en vue de leur autopsie. Cet article avait été modifié par l'Assemblée qui avait supprimé la demande de rapport au profit d'un cadre législatif entourant la prise en charge des victimes de la mort subite du nourrisson, ainsi que de leurs parents. L'article adopté par le Sénat figurant par ailleurs au sein du titre relatif aux conditions générales de l'équilibre financier de la sécurité sociale de la troisième partie du projet de loi de financement, l'Assemblée l'avait logiquement déplacé pour le faire figurer au sein du titre IV de la quatrième partie, relatif aux dépenses de la branche maladie.
Dans sa décision n° 2015-723 DC du 17 décembre 2015 portant sur la loi de financement de la sécurité sociale, le Conseil constitutionnel avait pourtant censuré l'article 62, portant ces dispositions, considérant « que les amendements dont sont issues les dispositions susmentionnées ont été introduits en nouvelle lecture à l'Assemblée nationale ; que ces adjonctions n'étaient pas, à ce stade de la procédure, en relation directe avec une disposition restant en discussion ; qu'elles n'étaient pas non plus destinées à assurer le respect de la Constitution, à opérer une coordination avec des textes en cours d'examen ou à corriger une erreur matérielle ».
Le cadre actuel du transport MIN
Les recommandations professionnelles émises par la Haute Autorité de santé, en février 2007, prescrivent de rechercher systématiquement les causes du décès et de faire transporter le corps, en urgence, au centre de référence MIN le plus proche. En théorie, les textes ne prévoient que le transport par véhicules mortuaires. En pratique, c'est souvent les véhicules du SMUR qui procèdent, sans base légale, à ce déplacement de corps.
À l'heure actuelle, le transport des enfants brutalement décédés doit satisfaire aux exigences formulées par l'article L. 2223-43 du code général des collectivités territoriales. Les établissements de santé doivent ainsi être titulaires d'une habilitation pour le transport avant mise en bière. Cette disposition présente des inconvénients et nécessite l'acquisition d'une flotte de véhicules de transports funéraires ainsi que l'emploi de personnels dédiés.
Aux termes de l'article R. 2213-14 du code général des collectivités territoriales, le transport avant mise en bière peut aussi être autorisé sous réserve du dépôt d'une demande auprès du maire de la commune du lieu de décès. Les formalités sont cependant lourdes et peu compatibles avec l'urgence recommandée par la HAS. En effet, cette déclaration doit être effectuée par « toute personne qui a qualité pour pourvoir aux funérailles ». Au demeurant, les dispositions de l'article R. 2213-7 du même code s'appliquent également. Les transports de corps avant mise en bière sont effectués au moyen de véhicules spécialement aménagés, exclusivement réservés aux transports mortuaires.
Il convient enfin de signaler les dispositions contenues dans une circulaire datée de 1986 (52). Le texte dispose que le transport du corps pourra être « effectué par un véhicule spécialement aménagé, appartenant à un établissement d'hospitalisation public ou privé ou à une entreprise agréée par le préfet ».
Seul le transport dans un véhicule affrété par le SMUR (structure mobile d'urgence et de réanimation) est de nature à répondre à l'impératif d'urgence prescrit par la HAS. Les décès sont en effet constatés à l'issue d'une prise en charge par le SMUR, mobilisé par le service d'aide médicale urgente (SAMU).
Or, les véhicules de secours médical d'urgence ne sont pas des véhicules de transports funéraires. En pratique, une majorité des SMUR ne respectent pas ce cadre et procèdent au transport des enfants décédés de manière inattendue.
L'extension du transport MIN par véhicules de services d'urgence
Le A modifie l'article L. 6312-1 du code de la santé publique qui précise le cadre juridique du transport sanitaire. La modification vise à considérer le transport médicalisé vers l'établissement de santé de référence MIN d'enfants décédés de manière inopiné comme un transport sanitaire. Cette définition s'étend également au transport des représentants légaux de l'enfant. Cette modification pourra permettre de déclencher le transport dans le cadre de l'aide médicale d'urgence et d'autoriser la prise en charge par les véhicules du SMUR. Les moyens de transports considérés peuvent être aussi bien terrestres que maritimes ou aériens.
Le B modifie par ailleurs l'article L. 2223-43 du code général des collectivités territoriales relatif à l'habilitation funéraire des établissements de santé. Il prévoit ainsi une exception à l'habilitation pour les établissements « qui assurent le transport d'enfants décédés de cause médicalement inexpliquée, en vue de prélèvements à des fins diagnostiques et scientifiques, vers l'établissement de santé d'accueil ».
*
Sur proposition de la rapporteure, la Commission a adopté deux amendements. Le premier tend à préciser le délai de prescription des factures émises par les établissements de santé dans le cas particulier de l'hospitalisation à domicile. Le second vise à reverser à l'assurance maladie le montant des pénalités financières prononcées dans le cadre du contrat d'amélioration de la pertinence des soins et de la participation des établissements de santé aux études nationales de coût, deux dispositifs toilettés par la loi de financement pour 2016.
*
La Commission examine l'amendement AS64 de M. Jean-Pierre Door.
M. Jean-Pierre Door. La loi de santé vise notamment à encourager une prise en charge ambulatoire des actes médicaux qui requièrent l'usage d'un plateau technique lourd. Cependant, lorsque l'activité ambulatoire porte sur des prises en charge intermédiaires, elle doit demeurer une mission des professionnels de santé libéraux. Le rapport de notre ancien collègue Olivier Véran est très clair sur ce point. Les urgences hospitalières sont aujourd'hui au bord de l'implosion : si nous voulons sauvegarder le secteur hospitalier, il faut le recentrer sur ses missions initiales. Les prises en charge intermédiaires doivent relever de la médecine de ville.
M. Gérard Sebaoun. Cet article porte en particulier sur le transport médicalisé des enfants décédés de mort subite ; ils sont déjà, aujourd'hui, transportés de manière presque illégale par les services mobiles d'urgence et de réanimation (SMUR) vers les centres hospitaliers. Cet article permettra de définir ces transports comme des transports sanitaires, apportant une plus grande sécurité juridique. J'avais d'ailleurs déposé un amendement - déclaré irrecevable au titre de l'article 40 de la Constitution - pour élargir ce progrès aux morts subites survenues dans les enceintes sportives, ce qui est demandé par tous les professionnels concernés. Pour cette seule raison, il serait utile de maintenir cet article.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Avis défavorable. Cet article porte en effet également sur le financement intermédiaire entre les actes et consultations externes et l'hospitalisation de jour - ce que les hospitaliers attendent depuis bien longtemps -, mais aussi sur l'extension du financement dérogatoire à la tarification à l'activité pour les établissements en situation d'insularité.
Quant à la réforme des soins critiques, dont vous paraissez craindre les effets, je vous assure que rien ne sera fait de manière précipitée. Le dispositif prévoit qu'un décret en Conseil d'État définira les activités de soins critiques. Selon les informations dont je dispose, la répartition de ce financement mixte entre part forfaitaire et part à l'activité ne pourra être déterminée qu'une fois connus les résultats d'une enquête de coûts des services de soins critiques pilotée par l'Agence technique de l'information sur l'hospitalisation. Enfin, il est prévu des échanges avec les fédérations avant toute mise en œuvre.
La suppression de cet article serait donc lourde de conséquences fâcheuses.
La Commission rejette l'amendement.
Puis elle examine, en discussion commune, les amendements AS68 de M. Jean-Pierre Door et AS343 de M. Francis Vercamer.
M. Jean-Pierre Door. L'amendement AS68 s'inscrit dans le cadre de la politique du virage ambulatoire engagée par le rapport d'Olivier Véran. Il propose une expérimentation destinée à évaluer l'ensemble des coûts médicaux liés à une intervention, qui relèvent tant des dépenses hospitalières que des dépenses de ville - ce que l'on appelle le « coût de base par épisode de soins ». On peut les définir comme l'ensemble des coûts payés par l'assurance maladie pour une intervention donnée, et qui sont directement liés à l'intervention, c'est-à-dire sans prendre en compte notamment les honoraires du chirurgien et de l'anesthésiste.
Cette expérimentation permettrait de connaître le champ de cet épisode de soins, les acteurs qui y participent et son coût de base pour l'établissement de santé. L'établissement devrait fournir, préalablement à l'expérimentation, les critères d'inclusion des patients, les critères de sorties et les critères de reprise d'activité.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Ces amendements remettent en question la prise en compte des consultations pluridisciplinaires et pluriprofessionnelles que je souhaite au contraire valoriser : elles sont cruciales dans le processus de décision médicale - et très coûteuses en temps médical.
D'autre part, bien que le cadre juridique proposé dans le cadre du PLFSS pour 2017 ait vocation à s'appliquer à toutes les activités hospitalières, le Gouvernement a opté pour une mise en œuvre progressive de ce nouveau vecteur de financement. Les pathologies chroniques, notamment le diabète, seront sans doute les premières concernées.
Mais, sur le fond, votre proposition est intéressante. Je me suis donc rapprochée du ministère de la santé pour savoir si cette piste ne pouvait pas être creusée. L'accueil a été plutôt favorable. Toutefois, le ministère envisage plutôt un appel à projets dans le cadre d'un programme de recherche sur la performance du système de soins (PREPS), cette solution présentant l'avantage de pouvoir être plus rapidement mise en place.
Je vous suggère donc de retirer ces amendements.
La Commission rejette successivement les amendements.
Elle examine ensuite l'amendement AS454 de la rapporteure Michèle Delaunay.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Cet amendement porte sur la facturation de l'hospitalisation à domicile. En effet, l'article L. 162-25 du code de la sécurité sociale relatif au délai de prescription de l'action des établissements pour le paiement des prestations d'hospitalisation précise que le délai d'un an court « à compter de la fin du séjour hospitalier ». La volonté du législateur était de permettre aux établissements de modifier dans la limite d'un an les factures transmises à l'assurance maladie, qui sont normalement transmises à la date de fin du séjour hospitalier. Le cadre de l'hospitalisation à domicile est différent : la facturation s'effectue à chaque fin de séquence de soins et non à la date de sortie du patient. Il est proposé d'adapter l'article L. 162-25 pour tenir compte de cette spécificité.
La Commission adopte l'amendement.
Puis elle se saisit, en discussion commune, des amendements AS344 de M. Francis Vercamer et AS424 de Mme Isabelle Le Callennec.
M. Francis Vercamer. Depuis 2007, la facturation des établissements de santé est contrôlée et, en cas de surfacturation, le directeur de l'ARS peut prendre des sanctions. Un nombre croissant de praticiens souhaitent un rééquilibrage du régime juridique des contrôles liés à la T2A. Olivier Véran souligne, dans son rapport d'étape sur le mode de financement des établissements de santé, qu'il serait bon de « ramener de la sérénité dans les contrôles T2A en définissant des règles homogènes connues de tous ». Le manque de transparence et de lisibilité des critères sur lesquels se fonde le contrôle externe de l'assurance maladie fait même naître un sentiment d'iniquité. Face à ces difficultés, cet amendement propose d'instaurer un « rescrit tarifaire ». Cela permettrait ainsi de simplifier et d'harmoniser les contrôles.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Avis défavorable. Cette précision ne relève pas du domaine de la loi. On ne peut mettre sur le même plan les rescrits social et fiscal, d'une part, les rescrits tarifaires, d'autre part : le rescrit social ou fiscal porte sur l'interprétation par l'administration de dispositions de valeur législative, quand le rescrit tarifaire que vous proposez porte sur l'interprétation de dispositions de valeur réglementaire.
Le problème tient essentiellement à l'interprétation de la circulaire dite « frontière » qui concerne la T2A MCO (médecine, chirurgie et obstétrique). Il faut à mon sens commencer par réécrire cette circulaire.
Il convient enfin de ne pas négliger les échanges avec les fédérations hospitalières, afin d'apporter de la souplesse au dispositif.
Mme Isabelle Le Callennec. J'entends vos objections formelles, mais, sur le fond, convenez-vous qu'il y a un problème ?
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Oui, et c'est pour cela que j'ai suggéré une réécriture de la circulaire.
Les amendements sont retirés.
La Commission étudie l'amendement AS453 de la rapporteure Michèle Delaunay.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. L'article L. 1435-7-1 du code de la santé publique donne au directeur général de l'ARS le pouvoir de prononcer des sanctions financières ; le produit de ces sanctions est reversé à l'État, par l'intermédiaire du Trésor public.
La référence à ce mécanisme n'est opportune ni pour le contrat d'amélioration de la pertinence des soins ni pour la participation des établissements de santé aux études nationales de coût, deux dispositifs prévus par la LFSS pour 2016 : le produit des sanctions doit être versé à l'assurance maladie et non à l'État.
M. Gérard Sebaoun. Pardonnez ma question, mais est-ce juridiquement possible ?
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Oui, cela existe même déjà.
La Commission adopte l'amendement.
Puis elle adopte l'article 44 modifié.
*
* *
Article 45
(Art. L. 162-22-8-2, L 162-23-4, L. 162-23-15 [nouveau], L. 174-1-1 du code de la sécurité sociale ; art. L. 6111-3-1 du code de la santé publique ; art. 78 de la loi n° 2015-1702 du 21 décembre 2015 de financement de la sécurité sociale pour 2016)
Ajustement des modalités de tarification des activités de soins de suite
et de réadaptation
Cet article procède à différents ajustements relatifs au financement des activités de soins de suite et de réadaptation (SSR). Il vise à reconnaître de nouveaux hôpitaux de proximité au titre des activités de SSR. Pour les établissements ainsi sélectionnés, le financement sera assuré par le biais d'une dotation mixte. Pour les autres établissements comportant des activités de SSR, qui constituent la majorité des effectifs, le nouveau modèle de financement adopté en loi de financement pour 2016 et centré sur une dotation modulée à l'activité, fait l'objet de quelques ajustements tenant compte des concertations menées tout au long de l'année 2016. L'article reporte l'entrée en vigueur du dispositif en 2018 et prévoit une phase de financement transitoire en 2017 combinant ancien et nouveau modèles de financement.
DIVERSES MODIFICATIONS CONCERNANT LE CODE DE LA SÉCURITÉ SOCIALE
Le I modifie plusieurs dispositions du code de la sécurité sociale.
MISE EN PLACE D'UN FINANCEMENT DÉROGATOIRE POUR LES HÔPITAUX DE PROXIMITÉ COMPRENANT DES ACTIVITÉS DE SSR
Les hôpitaux de proximité : un statut défini par la loi de financement pour 2015
La loi de financement pour 2015 (53) a créé un statut particulier des établissements dits de proximité tout en précisant les modalités de financement de leurs activités de médecine.
Les hôpitaux de proximité constituent un maillon essentiel de l'offre de soins de premier recours. Leur fonctionnement repose, en grande partie, sur le concours de médecins libéraux agréés, à la différence des autres établissements publics dont le corps médical est principalement formé de praticiens hospitaliers.
Ils concourent à une part importante de l'offre de soins de proximité en permettant une articulation entre les soins de ville, l'hôpital et le secteur médico-social.
Aux termes de l'article L. 6111-3-1 du code de la sécurité sociale, « les hôpitaux de proximité sont des établissements de santé publics ou privés qui contribuent, par des coopérations avec les structures et professionnels de médecine ambulatoire et avec les établissements et services médico-sociaux, à l'offre de soins de premier recours dans les territoires qu'ils desservent ».
L'article réserve par ailleurs la qualification d'hôpital de proximité aux établissements n'exerçant qu'une activité de médecine, à l'exclusion des activités de chirurgie ou d'obstétrique.
L'article R. 6111-24, institué par le décret du 20 mai 2016 (54) précise les conditions relatives à la possibilité d'être reconnu comme hôpital de proximité. Il formule deux conditions cumulatives :
- l'exercice d'une activité de médecine, à l'exclusion des activités de chirurgie ou de gynécologie-obstétrique, dans le cadre d'un seuil fixé à 5 500 jours (55) ;
- la satisfaction d'au moins deux parmi les quatre critères relatifs à la fragilité du territoire desservi par l'hôpital (56) - part de la population des personnes âgées, part de la population située en dessous du seuil de pauvreté, densité de population (57) et part des médecins généralistes.
L'article R. 6111-24 prévoit également des critères de rattrapage. Peut revêtir la qualité d'hôpital de proximité un établissement qui ne présente qu'une seule ou aucune des quatre caractéristiques mentionnées, mais qui satisfait à l'une des deux conditions suivantes :
- l'activité de médecine y est exercée en totalité ou en partie par un médecin assurant également le suivi des patients et la coordination de leur parcours de santé au sein de l'offre de soins ambulatoires ;
- il est le seul établissement autorisé à exercer une activité de médecine sur le territoire desservi.
Ce nouveau statut d'hôpital de proximité permet d'inclure deux types d'établissement : les ex-hôpitaux locaux mentionnés à l'article 33 de la loi de financement pour 2013 (58) ainsi que les établissements de santé répondant aux critères précédemment cités faisant l'objet d'une tarification à l'activité.
Selon les informations transmises à la rapporteure, 243 établissements seraient inclus dans le dispositif.
La mise en place d'un financement dérogatoire des hôpitaux de proximité aujourd'hui restreint aux activités de médecine
Les ex-hôpitaux locaux devaient passer à un financement à la T2A dès le 1er janvier 2010 pour leur activité de médecine. Cette réforme a été reportée à trois reprises et devait intervenir en principe en 2015.
Estimant que la tarification à l'activité était particulièrement inadaptée à la spécificité des hôpitaux, le législateur, dans sa grande sagesse, a fait le choix d'un financement mixte. Ce financement se substitue à compter de 2016, d'une part, au régime dérogatoire prévu par l'article 33 de la loi de financement de la sécurité sociale pour 2013 pour les ex-hôpitaux locaux (dotation annuelle de financement), d'autre part à la T2A applicable aux autres établissements susceptibles d'entrer dans le dispositif.
Les activités de médecine font ainsi l'objet d'un financement sous la forme d'une part de dotation forfaitaire garantie (DFG), destinée à assurer la viabilité de l'établissement, couplée à une part reflétant le niveau d'activité des établissements concernés.
La dotation forfaitaire garantie est annuellement révisable et ne doit pas être en deçà d'un seuil fixé à 50 % des recettes historiques de l'établissement, cette valeur étant arrêtée par la voie réglementaire. Elle comprend une part fixe correspondant à 80 % de la moyenne des recettes perçues par l'établissement lissée sur deux années (59) à laquelle s'ajoute une part modulable, appelée dotation organisationnelle et populationnelle (DOP) qui tient compte des fragilités du territoire desservi (60).
Un complément de financement peut s'ajouter à la dotation forfaitaire garantie pour les établissements dont la valorisation de l'activité excéderait le montant de la DFG.
DOTATION MIXTE DES HÔPITAUX DE PROXIMITÉ
Source : direction générale de l'offre de soins, « La réforme des hôpitaux de proximité : support méthodologique », 2016
L'extension envisagée du financement dérogatoire à leurs activités de SSR
Le secteur des soins de suite et de réadaptation devait basculer en T2A en 2016. La loi de financement pour 2016 a cependant prévu un nouveau modèle de financement des activités de SSR, sans traiter du sort particulier des hôpitaux de proximité.
L'objet du présent article consiste à étendre la réforme du financement des hôpitaux de proximité aux activités de soins de suite et de réadaptation dans la suite des préconisations formulées par le rapport de la mission conduite par le Dr Olivier Véran (61), mettant fin au modèle initial de la T2A inadapté à cette activité.
En conséquence, le 1° du I tend à abroger l'article L. 162-22-8-2, institué par la loi de financement pour 2015 précitée, relatif aux modalités de financement des seules activités de médecine des hôpitaux de proximité. Le financement des activités de médecine et de SSR des hôpitaux de proximité sera en effet soumis à des dispositions communes faisant partie intégrante de la sous-section 5 « Dispositions communes aux activités de médecine, de chirurgie, de gynécologie-obstétrique et d'odontologie et aux activités de soins de suite et de réadaptation » (cf. 3°).
Le présent article procède par ailleurs à d'autres modifications législatives en cohérence avec la réforme proposée (cf. II).
DÉFINITION D'UNE ÉCHELLE DE TARIFS SPÉCIFIQUES DES ACTIVITÉS DE SSR POUR LES ÉTABLISSEMENTS SOUS OQN
Le 2° du I précise le nouveau modèle de financement du SSR et tient compte des échanges avec les représentants des hôpitaux qui se sont tenus au cours de l'année 2016.
L'examen de la loi de financement pour 2016 n'avait pas porté sur le périmètre des tarifs d'activité de SSR déterminés à partir de la classification en groupes médico-économiques (GME). En effet, ces précisions ne relèvent pas du domaine législatif. Surtout, la loi de financement avait pour principale ambition de définir un cadre général. Les questions devaient être abordées dans le cadre de concertations avec les représentants des établissements de santé au cours de l'année 2016. C'est notamment le cas de la prise en compte ou non de la rémunération des praticiens libéraux exerçant dans les établissements de santé relevant de l'objectif national quantifié (OQN) dont le financement repose sur le prix de journée.
Le dispositif issu de la loi de financement pour 2016 pouvait laisser penser que la dotation modulée à l'activité était conçue comme un « tout compris », c'est-à-dire incluant les honoraires des professionnels médicaux. Or, le prix de journée, qui constitue aujourd'hui le principe de tarification des établissements relevant de l'OQN ne couvre pas ces honoraires qui sont facturés en sus à l'assurance maladie.
Des parlementaires avaient alors déposé des amendements tendant à prévoir deux échelles de tarifs distincts selon que l'établissement relève de la dotation annuelle de financement (DAF) ou de l'OQN.
Tandis que le a) procède à une insertion légistique, le b) vise à tenir compte des pratiques de financement des praticiens libéraux dans le cadre de la tarification SSR par analogie avec la formulation de l'article L. 162-22-10 du code de la sécurité sociale relatif aux activités de court séjour hospitalier de médecine, chirurgie, obstétrique. Il précise à cet effet la portée du 2° de l'article L. 162-23-4 du même code relatif au périmètre de la tarification SSR prévoyant à cet effet l'exclusion des honoraires des professionnels médicaux.
Le périmètre de la tarification pose un certain nombre de difficultés, notamment pour les établissements relevant aujourd'hui du financement par prix de journée. Tel est l'enjeu de la notion de « tarifs tout compris ». Ces établissements ont en effet recours à des professionnels médicaux et auxiliaires médicaux qui peuvent être libéraux ou salariés. Or, les professionnels libéraux ne sont pas rémunérés par les établissements mais par voie d'honoraires. En conséquence, leur rémunération n'est pas intégrée aux tarifs SSR et partant, dans la dotation modulée à l'activité (DMA). La rapporteure plaide également pour une mesure d'adaptation durant la période de financement transitoire prévue pour 2017 (cf. infra, 2° du C du III).
L'amendement vise à tenir compte de cette diversité de situations. Il précise que pour les établissements relevant du champ OQN, la part liée aux honoraires n'est pas intégrée dans la fraction de dotation modulée à l'activité
Des échanges sont en actuellement en cours entre la DGOS et les représentants des fédérations hospitalières afin d'aboutir à un ajustement du dispositif législatif.
Le c) complète l'article L. 162-23-4 précité par un II instaurant un tarif de responsabilité des établissements privés qui ne sont pas conventionnés avec l'assurance maladie.
Les établissements de santé n'ayant pas conclu de contrat pluriannuel d'objectifs et de moyens avec leur agence régionale de santé facturent en effet leurs prestations hospitalières aux régimes d'assurance maladie sur la base des tarifs dits de responsabilité.
La modification prévoit une base légale à l'opposabilité des tarifs de responsabilité dans le cadre de leurs activités de SSR comme c'est aujourd'hui le cas dans le champ MCO.
Au demeurant, les établissements qui entrent aujourd'hui dans le champ des établissements sous OQN (i.e. fonctionnant sur la base d'un prix de journée) se voient déjà opposer, au titre de l'article L. 162-22-5 et notamment pour les activités de SSR, la fixation de tarifs de responsabilité.
MISE EN PLACE D'UN FINANCEMENT DÉROGATOIRE DES ACTIVITÉS DE SSR DES HÔPITAUX DE PROXIMITÉ
Par cohérence avec le 1° du présent I, le 3° crée un nouvel article L. 162-23-15 fixant les modalités de financement des activités de médecine ou de soins de suite et de réadaptation des hôpitaux de proximité.
Ce financement est dérogatoire à la tarification à l'activité (article L. 162-22-6 du code de la sécurité sociale) et à la tarification des soins de suite et de réadaptation prévue par la loi de financement pour 2016 (article L. 162-23-1 du même code). Sans surprise, le dispositif prévoit un financement composé d'une dotation forfaitaire et d'une part liée à l'activité. Un décret en Conseil d'État fixera les conditions d'application de ce financement mixte.
S'agissant des activités de médecine, le financement est d'ores et déjà opérationnel et s'inscrit dans le cadre des textes réglementaires parus en 2016 (cf. supra, 2° du A).
S'agissant des activités de SSR, des travaux techniques seront nécessaires pour calibrer le dispositif. C'est la raison pour laquelle l'entrée en vigueur de la réforme est prévue pour la campagne tarifaire 2018 (cf. infra, B et C du III du présent commentaire).
LE FINANCEMENT DES MAISONS D'ENFANTS À CARACTÈRE SANITAIRE
Le 4° du I tend à préciser le périmètre de l'objectif des dépenses d'assurance maladie (ODAM) mentionné à l'article L. 174-1-1 du code de la sécurité sociale. Cet objectif couvre aujourd'hui (62) la dotation annuelle de financement versée au titre :
- des activités de psychiatrie financée (public et privé non lucratif) ;
- des activités de MCO et de psychiatrie exercée dans les établissements dispensant des soins aux personnes incarcérées ;
- des activités des unités de soins de longue durée ;
- des activités de psychiatrie des établissements relevant du service de santé des armées ;
- des activités de certains établissements, particulièrement ultramarins (Saint-Pierre-et-Miquelon, Mayotte).
Le 4° du I de cet article modifie le financement des maisons d'enfants à caractère sanitaire (MECS). Les MECS sont des établissements de santé permanents ou temporaires, destinés à recevoir, sur certificat médical, des enfants ou adolescents de trois à dix-sept ans révolus, en vue de leur assurer des soins de suite ou de réadaptation. Leur mode de financement n'est pas uniforme. Il comprend aujourd'hui, des financements sous forme de dotation globale ou relevant de l'OQN.
Pour information, en 2014, on dénombrait près de 40 MECS :
- 27 d'entre elles constituent des établissements publics ou privés non lucratifs financés à travers une dotation annuelle de financement. Les charges sont comptabilisées dans l'ODAM à ce titre ;
- 13 MECS financées à travers des prix de journée et relevant de l'OQN.
Aux termes du 4°, la dotation annuelle de financement s'appliquera à l'ensemble les maisons d'enfants à caractère sanitaire (MECS) mentionnées à l'article L. 2321-2 du code de la santé publique. Ce financement sera effectif à compter de la campagne tarifaire 2018 pour les établissements sous OQN (cf. infra 2° du C du III du présent commentaire).
Le financement par la DAF est présenté comme la solution la plus adaptée comme tenu de l'activité particulière des établissements. D'une part, les problèmes de santé auxquels ces établissements sont confrontés renvoient plus à des pathologies chroniques (asthme, diabète ...) qu'à une réadaptation faisant suite à une pathologie aiguë. D'autre part, leur fonctionnement se révèle très atypique puisqu'il est réservé à certaines périodes de l'année comme les vacances scolaires. Pour ces raisons, la dotation modulée à l'activité n'apparaît effectivement pas comme le financement le plus approprié.
L'AJUSTEMENT DU STATUT DES HÔPITAUX DE PROXIMITÉ POUR TENIR COMPTE DES ACTIVITÉS DE SSR
Conséquence logique de la réforme du financement des activités de SSR des hôpitaux de proximité (cf. A du I du présent commentaire), le II procède à la modification de l'article L. 6111-3-1 portant statut des hôpitaux de proximité.
En plus des établissements n'exerçant que des activités de médecine, les hôpitaux de proximité pourront désormais comprendre les structures abritant une activité de soins de suite ou de réadaptation au terme du 1°.
Comme pour les hôpitaux de proximité exerçant des activités de médecine, un plafond d'activité de SSR est prévu par le 2°. Ce seuil peut être différencié de celui retenu pour l'activité de médecine. Interrogé sur le niveau probable de ce seuil, le ministère de la santé a indiqué qu'il n'avait pas encore été déterminé.
Le 3° complète le III de l'article L. 6311-3-1. Il dispose aujourd'hui que, pour chaque région, la liste des hôpitaux de proximité sera fixée par un arrêté sur proposition du directeur de l'ARS. Cette liste est fixée au regard des besoins de la population et de l'offre de soins dans la région. Au terme de cette modification, le statut d'hôpital de proximité procédera de deux listes distinctes : au titre des activités de médecins d'une part, au titre des activités de SSR d'autre part. L'inscription sur l'une et/ou l'autre de ces listes conditionnera le mode de financement.
L'objet de la réforme vise tout d'abord à simplifier le système financier des hôpitaux présentant une activité mixte SSR et médecine. Elle tend également à tenir compte de la situation territoriale particulière de certains établissements susceptibles d'apporter une prise en charge globale du patient.
L'AJUSTEMENT DU NOUVEAU MODÈLE DE FINANCEMENT DES ACTIVITÉS DE SSR
Le III tend à modifier l'article 78 de la loi de financement pour 2016 qui fixe le cadre général du modèle de financement des activités de SSR.
L'année 2016 aura constitué une année blanche consacrée à la modélisation de la nouvelle tarification et à l'ajustement de ses paramètres dans le cadre des échanges avec les représentants des établissements de santé publics comme privés. L'objet du III vise à prendre acte des conclusions issues des travaux techniques et des concertations.
LE RAPPEL DU CADRE JURIDIQUE DE LA LFSS POUR 2016.
Les bases du financement
Rappelons que la nouvelle tarification SSR prend appui sur la mise en place d'une dotation modulée à l'activité (DMA) composée d'une part fixe, assise sur les recettes historiques de l'établissement, et d'une part variable permettant de prendre en compte son activité. Cette réforme s'applique aussi bien aux établissements publics et privés non lucratifs (couvert par une dotation annuelle de financement ou DAF) qu'aux établissements privés relevant de l'objectif quantifié national (OQN).
Le principe retenu pour le financement de l'activité SSR repose sur les groupes médico-économiques (GME) permettant de servir de base à la valorisation de l'activité des établissements et à leur tarification. Cette classification, qui n'est pas encore consolidée, conditionne la montée en charge du nouveau modèle de financement. La part du financement liée à l'activité sera ajustée en fonction de la fiabilité des paramètres constituant les GME.
Les financements complémentaires
Des financements complémentaires sont également prévus tels que :
- le remboursement des spécialités pharmaceutiques inscrites sur une nouvelle liste en sus SSR (molécules onéreuses) ;
- le remboursement des frais liés à l'utilisation de plateaux techniques spécialisés (dotation PTS) ;
- la dotation relative au financement des missions d'intérêt général et d'aide à la contractualisation (MIGAC) ;
- la dotation complémentaire versée au titre de l'amélioration de la qualité et de la sécurité des soins instituée par de la loi de financement de la sécurité sociale (LFSS) pour 2015 (dotation IFAQ).
Les conditions de mise en œuvre de la réforme
Le texte prévoit une entrée en application à compter de 2017 et un déploiement progressif jusqu'en 2022 dans le cadre d'un mécanisme de convergence destiné à lisser les effets de la réforme sur les recettes des établissements de santé. L'année 2016 devait être mise à profit pour fixer les premiers éléments de classification GME et déterminer une première échelle de tarifs applicables en 2017.
Le dispositif prévoit également la mise en place d'un objectif de dépenses en SSR (ODSSR), incluant deux enveloppes dédiées au financement des molécules onéreuses d'une part, à la dotation MIGAC.
L'article 78 instaure par ailleurs un dispositif transitoire de prise en charge des prestations d'hospitalisation, actes et consultations externes et molécules onéreuses. Pour mémoire, le dispositif cible prévoit une facturation individuelle et directe à la caisse primaire d'assurance maladie de leurs circonscriptions. La phase transitoire, applicable jusqu'au 1er janvier 2020, se caractérise par la transmission des données de facturation aux agences régionales de santé, chargées d'arrêter le montant des prestations avant transmission à l'assurance maladie.
LE REPORT DE L'APPLICATION DE LA RÉFORME
Les 1° et le 2° reportent à 2018 la mise en place du nouveau financement, l'année 2017 étant marqué par un dispositif transitoire.
L'étude d'impact évoque plusieurs justifications à ce report. Outre l'alignement de la réforme sur le rythme d'adaptation des systèmes d'information de la CNAMTS, ce report vise également à limiter les effets revenus, particulièrement pour les établissements de santé privés relevant de l'OQN. Ce report permettra également d'affiner la classification GME - qui conditionne les tarifs sont fixés -, à partir des conclusions tirées des expérimentations engagées.
Le 1° tend à modifier le III du A de l'article 78 de la loi de financement précitée. Pour mémoire, cette disposition vise à ajuster le niveau des fractions déterminant la part fixe et la part variable de la DMA. Afin d'amortir l'entrée en vigueur du modèle de financement, le dispositif prévoyait un ajustement progressif du niveau des fractions jusqu'en 2022 selon que l'établissement relève d'une DAF ou de l'OQN. La cible combine en effet un financement composé de 80 % de dotation forfaitaire et 20 % de part variable. Ce mécanisme de convergence doit permettre une adaptation progressive du système de financement des établissements privés pour lesquels la marche à accomplir est plus importante que pour les établissements financés par DAF.
Le 1° prévoit un report de la phase de montée en charge du 1er mars 2017 au 1er mars 2018, date coïncidant avec l'entrée en vigueur de la campagne tarifaire.
Le 2° vise à modifier le B du III de l'article 78 précité qui prévoit l'entrée en vigueur de la tarification par DMA ainsi que la mise en place d'un coefficient de transition, fixé par le directeur général de l'agence régionale de santé, destiné à lisser les effets revenus de la réforme pour chaque établissement. Il prévoit une entrée en vigueur des deux dispositifs à compter du 1er mars 2018.
L'intérêt de la mise en place d'un coefficient de transition
« Le passage immédiat au nouveau système de tarification entraînera une modification des recettes avec l'apparition d'établissements « sur dotés » (ceux pour lesquels l'application des nouvelles règles aboutit à un chiffre d'affaires inférieur) et de d'établissements « sous-dotés » (ceux pour lesquels la même opération aboutit à une hausse de chiffre d'affaires). Pour en limiter l'ampleur et lisser ainsi ses effets dans le temps, il est prévu une période de transition de 2017 à 2022 au cours de laquelle il sera fait application de ce coefficient de transition. En entrée de phase, la valeur du coefficient des établissements « sur dotés » sera supérieure à 1. Elle sera inférieure à 1 pour les établissements « sous-dotés ». Dans les deux cas, les coefficients devront converger pour atteindre, au 1er mars 2022, la valeur de 1.
Pour ce faire, il est prévu un mécanisme de convergence, organisée selon un double niveau :
- au plan national, l'État fixe annuellement le taux moyen régional de convergence des coefficients de transition des établissements de santé ;
- au plan régional, l'État fixe les règles de modulation du taux moyen régional de convergence entre les établissements de la région. En d'autres termes, les ARS peuvent moduler le taux de convergence entre les établissements dans le strict respect du taux moyen régional de convergence. Il peut être ainsi décidé d'accélérer le rythme en faisant converger plus rapidement les établissements qui ont un coefficient supérieur à 1 à condition que cette opération soit neutralisée par un taux de convergence adapté pour les établissements qui ont un coefficient inférieur à 1 : le rythme de convergence s'inscrit en effet dans le cadre du respect du taux moyen régional qui s'impose aux ARS.
Ce mécanisme permettra de lisser sur 5 années les effets revenus, positifs comme négatifs, qu'implique le nouveau modèle de tarification. »
Source : Michèle Delaunay, rapport au nom de la commission des affaires sociales sur le projet de loi de financement de la sécurité sociale pour 2016, tome II, assurance maladie, XIVe législature, session ordinaire 2015-2016.
LES DISPOSITIONS TRANSITOIRES
Le 3° complète le III de l'article 78 de la loi de financement précitée par de nouveaux paragraphes, D à G, précisant les modalités de transition.
Mise en place d'un coefficient de majoration
Le paragraphe D institue un coefficient, applicable durant la période de montée en charge du nouveau financement, soit du 1er mars 2017 au 1er mars 2022.
Ce coefficient consiste en une majoration du financement des établissements pour tenir compte du poids des actes de rééducation-réadaptation pratiqués dans les établissements. Chacun de ces actes est affecté d'une pondération en fonction de la consommation de ressources qu'il représente. La somme de ces pondérations est résumée dans un score qui retrace, établissement par établissement, le poids des charges liées à la spécialisation.
Ce coefficient a vocation à pondérer les tarifs calculés dans le cadre du financement des activités de SSR. Son niveau sera progressivement réduit sur une durée de cinq ans afin d'atteindre une valeur neutre au 1er mars 2022.
Cette phase transitoire sera mise à profit pour affiner les critères de classification des GME et permettre un financement par DMA assis sur un codage aussi fidèle que possible des actes de rééducation-réadaptation.
Un décret en Conseil d'État définira les modalités concrètes de construction de ce coefficient.
Mise en place d'un financement dual transitoire en 2017
Le E institue, pour l'année 2017, un financement transitoire combinant actuelles et futures modalités de financement. Ce financement est par ailleurs séquencé en deux phases.
Le 1° du E prévoit une première phase, antérieure à l'application de la campagne tarifaire 2017, caractérisée par un financement des établissements selon les modalités précédant l'entrée en vigueur de la dotation modulée à l'activité :
- le financement des activités SSR des établissements publics et des établissements privés non lucratifs est couvert par une dotation annuelle de financement (DAF). Enveloppe fermée, soumise à une évolution très encadrée, la DAF couvre aujourd'hui les prestations d'hospitalisation, les molécules onéreuses ainsi que les actes et consultations externes ;
- les activités SSR des établissements privés lucratifs relèvent de l'objectif quantifié national (OQN) (63). Leurs prestations d'hospitalisation bénéficient d'un financement assis sur l'activité. Les actes et consultations externes des médecins libéraux exerçant dans ces établissements et molécules onéreuses sont financés, sur l'enveloppe « soins de ville », par l'assurance maladie sur la base d'un tarif de responsabilité.
Au cours de cette période transitoire, les établissements pourront cependant recevoir la dotation relative à l'amélioration de la qualité et de la sécurité des soins ainsi que la dotation MIGAC.
Le 2° du E détermine une seconde phase, couvrant le reste de l'année 2017 jusqu'à l'entrée en vigueur de la campagne tarifaire pour l'année 2018, caractérisée par un financement dual.
Le a) prévoit un montant correspondant à une fraction des recettes calculées selon les anciennes règles de financement. Dans le cas particulier des établissements privés relevant de l'OQN, la tarification, assise sur le prix de journée, est affectée d'un coefficient dont la valeur égale celle du niveau de fraction.
Ainsi, pour ces établissements, un coefficient sera appliqué à chaque facture associée à la réalisation d'une prestation d'hospitalisation dont la valeur sera fixée en miroir de la part de DMA mise en place en 2017 au titre du b) du 2° (cf. infra). Ainsi, si la part à l'activité de la DMA est valorisée à hauteur de 10 % des tarifs publiés, la valeur du coefficient sera égale à 90 %.
À ce premier montant, le b) s'ajoute une deuxième source de financement paramétrée sur la dotation modulée à l'activité (DMA).
Ce montant pourra être affecté d'un coefficient de transition destiné à amortir les effets revenus liés à la mise en place de ce financement dérogatoire. L'application de ce financement transitoire se traduira inévitablement par des écarts de revenus qui pourront être en partie neutralisés par l'application de ce coefficient. Les modalités d'application seront fixées par un arrêté interministériel.
La rapporteure propose de tenir compte de la situation particulière des praticiens libéraux des établissements relevant du champ OQN dont la rémunération n'est pas incluse dans les prix de journée. Il est suggéré d'exclure de la fraction de dotation modulée à l'activité la part liée aux honoraires qu'ils perçoivent directement.
Pour mémoire, la part respective entre les deux montants prévus aux a) et b) n'est pas encore arbitrée.
Entrée en vigueur progressive des enveloppes composant le modèle de financement des activités de SSR
Le 3° du E prévoit l'entrée en vigueur, à compter du 1er janvier 2017, de deux des quatre financements complémentaires mentionnés à l'article L. 162-23-2 institué par l'article 78 de la loi de financement pour 2016. Il s'agit de la dotation MIGAC ainsi que de la dotation d'amélioration de la qualité et de la sécurité des soins.
En revanche, le versement de la dotation liée aux molécules onéreuses (liste en sus SSR dont le financement s'effectue dans le cadre d'une enveloppe) ainsi que la dotation liée à l'utilisation des plateaux techniques spécialisés (64) ne seront effectifs respectivement qu'aux 1er mars et 1er janvier 2018. La compensation de la mobilisation des plateaux techniques prendra la forme d'une dotation MIG en 2017 (cf. étude d'impact). S'agissant des molécules onéreuses, le financement s'appliquera dans les conditions fixées au V de l'article 78 moyennant l'ajustement opéré par le G du présent article (cf. infra 6° du C du III du présent commentaire).
Le 4° du E prévoit l'entrée en vigueur du financement des actes et consultations externes des établissements sous DAF (65). Rappelons qu'à l'heure actuelle, la part prise en charge par l'assurance maladie des consultations et actes externes est incluse dans la dotation annuelle de financement qui leur est versée. La réforme prévoit, à terme, la facturation des actes et consultations externes, en sus du versement de la DMA. Toutefois, l'étude d'impact précise que la mise en œuvre de cette facturation sera progressive. C'est la raison pour laquelle le dispositif prévoit la fixation d'un coefficient permettant d'en déterminer le montant.
La rédaction mériterait toutefois d'être améliorée puisque, selon les informations transmises à la rapporteure, le régime de financement des actes et consultations externes combinera deux montants cumulatifs :
- un montant correspondant, pour chaque établissement, à une fraction des recettes issues de l'application des anciennes modalités de financement antérieures ;
- un montant correspondant, pour chaque établissement, à une fraction des recettes issues de l'application des nouvelles modalités de financement.
Composition de l'ODSSR en 2017 et 2018
Au regard du financement transitoire prévu pour 2017, le 5° du E prévoit les modalités de détermination de l'objectif de dépenses SSR (ODSSR), couvrant l'ensemble des établissements de santé et constitué du montant annuel des charges couvertes par les régimes obligatoires d'assurance maladie relatives aux soins de SSR.
L'objectif de dépenses SSR distinguera en son sein deux enveloppes : une enveloppe couvrant le financement des spécialités pharmaceutiques inscrites sur la liste en sus de la tarification SSR (article L. 162-23-6) et une enveloppe consacrée à la dotation MIGAC, dans les conditions définies à l'article L. 162-23-8.
En 2017, cet objectif de dépenses combinera deux volumes de dépenses :
- du 1er janvier 2017 au 28 février 2017, la fraction des recettes calculées dans les conditions antérieures à la réforme ainsi que la prise en charge des actes et consultations externes dans les conditions précisées aux 4° du E.
- du 1er mars 2017 au 31 décembre 2017, le financement dual transitoire des activités ainsi la prise en charge des actes et consultations externes dans les conditions précisées aux 4° du E.
Sur l'ensemble de cette période, l'ODSSR inclura également la dotation MIGAC et la dotation IFAQ (cf. 3° du E).
Composition de l'objectif de dépenses des activités de SSR en 2017
1° DAF SSR, dont :
- 2/12e de DAF SSR correspondant aux mois de janvier et février 2017 ;
- 10/12e de DAF SSR correspondant à la DAF versé en complément de la part activité de la DMA sur les mois de mars à décembre 2017.
2° OQN SSR dont :
- 2/12e d'OQN SSR correspondant aux prix de journée facturés par les établissements sur les mois de janvier et février 2017 ;
- 10/12e d'OQN SSR correspondant aux prix de journée facturés par les établissements en complément de la part activité de la DMA versée sur les mois de mars à décembre 2017.
3° Part activité de DMA versée au titre des mois de mars à décembre 2017.
4° Dotation MIGAC SSR 2017.
5° Fraction d'actes et consultations externes facturés par les établissements sous DAF.
6° Dotation IFAQ.
Le 6° du E présente les paramètres de l'ODSSR pour l'année 2018. La campagne tarifaire pour l'année 2018 n'étant effective qu'à compter du 1er mars 2018, il importe d'établir une distinction entre les financements antérieur et postérieur à celle-ci. L'ODSSR regroupera :
- pour la période précédant la campagne tarifaire, le financement dual transitoire et la prise en charge des actes et consultations externes dans les conditions définies au 4° du E ;
- pour la seconde période de l'année 2018, les dépenses telles que prévues à l'entrée en vigueur de la réforme (cf. supra I du présent commentaire).
Modalités de facturation des établissements sous OQN durant la période de financement transitoire
Le F institue une dérogation partielle aux modalités de facturation des établissements de santé privés sous OQN.
L'article L. 174-18 du code de la sécurité sociale pose le principe d'une caisse unique pour le versement aux cliniques privées des frais d'hospitalisation afférents aux soins pris en charge par les régimes obligatoires d'assurance maladie. La mise en place de ces caisses dites « centralisatrices des paiements » (66) visait plusieurs objectifs : l'amélioration du suivi statistique des dépenses du secteur des cliniques privées sous objectif quantifié national, la simplification des circuits de versement aux établissements des frais d'hospitalisation afférents aux soins pris en charge par les régimes obligatoires, l'incitation à l'informatisation des transferts d'information (67) et enfin l'amélioration de la trésorerie des cliniques.
Les modalités pratiques de mise en œuvre de la caisse centralisatrice des paiements sont précisées dans la partie réglementaire du code de la sécurité sociale.
Le mécanisme prévoit que, lorsque les établissements de santé traitent des supports de facturation informatiques, ils adressent, d'une part, à la caisse centralisatrice le flux de facturation électronique et d'autre part, les pièces justificatives sur support papier à la caisse d'affiliation de l'assuré, dite « caisse gestionnaire ».
À la réception de ce flux électronique, la caisse centralisatrice procède au paiement d'un acompte de 85 % des frais d'hospitalisation (68) et transmet parallèlement un flux électronique à la caisse gestionnaire pour liquidation. À l'issue des opérations de liquidation, la caisse gestionnaire verse à la caisse centralisatrice le montant total des frais d'hospitalisation et des honoraires. Cette dernière rembourse ensuite à l'établissement de santé ce montant après déduction de l'acompte.
Le F prévoit une dérogation partielle à cette organisation du 1er mars 2017 au 28 février 2018, période au cours de laquelle sera mis en place le financement transitoire des activités de SSR. Ce financement comprendra une partie assise sur les modalités actuelles de tarification ainsi qu'une part calculée selon les paramètres fixés par la réforme de la tarification SSR.
Pour les établissements privés sous OQN, le montant de la part calculée sur les modalités actuelles de financement (prix de journée) continuera à être versé dans le cadre de l'article L. 174-18.
S'agissant de la seconde part, assise sur la dotation modulée à l'activité, le circuit de financement s'inscrit dans le cadre dérogatoire prévu au présent F.
Le montant forfaitaire ne sera pas facturé auprès de la caisse centralisatrice. Les établissements remettront à l'ARS dont ils relèvent les données d'activité. Une copie sera également transmise à la caisse centralisatrice de l'établissement.
Il revient ensuite à l'ARS de valoriser, pour la part prise en charge par l'assurance maladie obligatoire les données transmises par l'établissement sur son activité en appliquant les tarifs nationaux de prestations affectés du coefficient de transition.
Le montant calculé par l'ARS est arrêté, notifié à l'hôpital concerné ainsi qu'à la caisse de circonscription.
Pour s'assurer de la fiabilité des données transmises, l'ARS peut déduire les sommes indûment versées par l'assurance maladie obligatoire du montant des périodes suivantes. Cette possibilité n'est offerte qu'après que l'établissement a été en mesure de présenter ses observations à l'ARS.
Un décret en conseil d'État précisera les modalités d'application de cette procédure dérogatoire.
Modalités de calcul du TJP pour les établissements financés par DAF
Le G précise les modalités de calcul de la participation des patients (ticket modérateur) pour les établissements financés par dotation annuelle de financement. Cette participation est assise, à titre dérogatoire, sur les tarifs journaliers de prestations (TJP) jusqu'au 31 décembre 2019. À compter de 2020, il sera fait application du régime prévu par le 2° de l'article L. 162-23-4 du code de la sécurité sociale.
Le principe du calcul du ticket modérateur est fixé par l'article
L. 162-23-4. Le nouveau modèle de tarification SSR prévoit que le ticket modérateur est calculé sur la base de tarifs nationaux mesurés grâce à une approche utilisant la classification en groupe médico-économiques. Ce tarif comprend l'ensemble des dépenses nécessaires au traitement du patient, à l'exception de celles couvertes par un financement complémentaire forfaitaire (dotation PTS, coefficient de spécialisation,…).
Cet article prévoit une phase transitoire durant laquelle les établissements actuellement sous DAF voient leur ticket modérateur calculé sur la base du coût de revient prévisionnel des différentes catégories de soins de chaque établissement (tarifs journaliers de prestations ou TJP).
Rappel sur le calcul du ticket modérateur pour les activités MCO des établissements anciennement sous DAF
Une période transitoire similaire avait également été définie pour le calcul du ticket modérateur portant sur les activités de MCO. Tel est l'objet du II de l'article 33 de la loi n° 2003-1199 du 18 décembre 2003 de financement de la sécurité sociale pour 2004.
Cette transition avait été rendue nécessaire pour deux motifs. Tout d'abord, ces établissements ne sont pas en mesure d'établir une facturation individuelle directe sur la base des tarifs nationaux à la différence des établissements privés. Par ailleurs, l'effet financier de la modification de l'assiette de calcul du ticket modérateur n'est pas neutre pour les établissements de santé. L'assiette des GHS ne recouvre qu'une partie limitée de leur coût, une part importante du budget de ces établissements étant encore couverte par le versement de dotations (dotation MIGAC ou forfaits annuels).
Limitée dans le temps, la phase transitoire a été reconduite à plusieurs reprises. Un terme avait été fixé dans un premier temps au 31 décembre 2008 par la loi de financement pour 2008. L'échéance a cependant été repoussée à trois reprises : au 31 décembre 2012 par la loi de financement pour 2009 puis au 31 décembre 2015 par la loi de financement pour 2013 et enfin au 31 décembre 2019 par la loi de financement pour 2016.
Le report a été justifié par la nécessité préalable de déployer des outils informatiques adaptés à une facturation « au fil de l'eau ». Il a été assorti de la mise en place d'un plafond permettant d'encadrer l'évolution des TJP. Rappelons qu'il s'agit d'un tarif basé sur un coût de revient et une durée d'hospitalisation prévisionnels, par définition propre à chaque établissement. Il est donc tendanciellement inflationniste. Dans un certain nombre de cas, on observe même une augmentation des TJP plus importante que l'évolution de leurs seules charges. L'article 77 de la loi de financement pour 2016 a ainsi prévu une base législative afin de contenir la progression du TJP et de lutter contre les pratiques de distorsion entre coûts réels et TJP. La limite maximale mentionnée est fixée au taux d'évolution du sous-objectif « Dépenses relatives aux établissements de santé tarifés à l'activité » déterminé par la loi de financement de la sécurité sociale (69).
Un dispositif transitoire également fondé sur le TJP pour les activités SSR des établissements sous DAF
Le dispositif prévu pour les activités SSR des établissements sous DAF est similaire :
- la phase transitoire prendra fin au 31 décembre 2019 ;
- les conditions et modalités encadrant le calcul du ticket modérateur seront fixées par la voie réglementaire.
- un plafond est introduit afin de maîtriser l'évolution des TJP. Il est aligné sur la limite fixée par le décret mentionné au II de l'article 33 de la loi de financement pour 2004. Cette limite maximale étant aujourd'hui alignée sur l'évolution de l'enveloppe des dépenses liées à la T2A (deuxième et troisième sous-objectifs), la rapporteure s'est assurée que le texte sera bien modifié pour tenir compte de la fusion des deux sous-objectifs en un seul sous-objectif retraçant l'ONDAM hospitalier.
Le dernier alinéa du G prévoit également que les TJP pourront également servir de base de calcul du ticket modérateur dans le cadre de diverses procédures, à l'exception des patients relevant de l'aide médicale d'État ou bénéficiant de soins urgents :
- le recours contre les tiers, c'est-à-dire les actions juridiques engagées au titre du recouvrement des prestations de soins et d'hébergement ;
- la facturation des soins des malades relevant d'un système de sécurité sociale coordonné, hors les affiliés de Mayotte et de Polynésie française ;
- la facturation des soins et de l'hébergement des malades non couverts par un régime d'assurance maladie. Dans ce dernier cas, les établissements sont toutefois autorisés à fixer plus librement les tarifs lorsque les soins ne relèvent pas d'une mission de service public sous réserve des exceptions prévues à l'article 174-20 du code de la sécurité sociale.
AUTRES DISPOSITIONS
En cohérence, avec le report de l'entrée en vigueur de la montée en charge du nouveau modèle de tarification, le 4° du III proroge jusqu'en 2018 le dispositif transitoire de financement de la liste en sus inauguré par la loi de financement pour 2016, pour les établissements sous DAF.
Le V de l'article 78 prévoyait initialement, pour la période du 1er janvier 2016 au 28 février 2017, la fixation d'une enveloppe relative à la liste en sus identifiée au sein de la DAF allouée au titre des activités de soins de suite et de réadaptation. Cette période est prolongée jusqu'au 28 février 2018.
Pour mémoire, le montant affecté en 2016 a été de 30 millions d'euros. Il a été indiqué à la rapporteure que le montant 2017 devrait être proche.
Le 5° du III modifie par coordination le financement des maisons d'enfants à caractère sanitaire durant la période transitoire. Jusqu'au 1er mars 2018, les maisons dont le financement ressortit à l'OQN resteront dans ce cadre (cf. 4° du I).
LE FINANCEMENT DES ACTIVITÉS DE SSR EN 2016
LE FINANCEMENT DES ACTIVITÉS DE SSR EN 2017
LE FINANCEMENT DES ACTIVITÉS DE SSR EN 2022
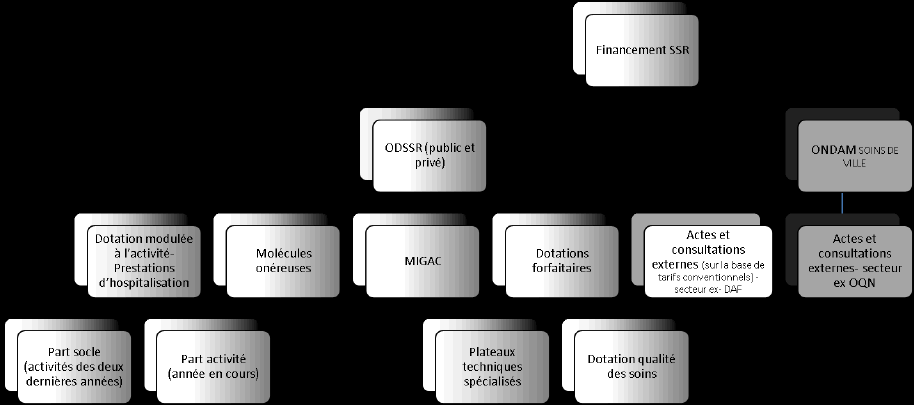
*
Sur proposition de la rapporteure, la Commission a adopté, outre deux amendements de précision, un amendement tendant à tenir compte de la situation particulière des établissements de santé financés sur la base d'un prix de journée pour lesquels les praticiens libéraux sont rémunérés par voie d'honoraires. Cet amendement prévoit de déduire du financement transitoire prévu pour 2017 la part liée aux honoraires directement perçus.
*
La Commission examine l'amendement AS71 de M. Jean-Pierre Door.
M. Gilles Lurton. Nous proposons que les organisations nationales les plus représentatives des établissements de soins de suite et de réadaptation soient consultées en amont sur le processus de calcul du coefficient de transition de la réforme du financement, dont les conséquences financières pourront être importantes.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Avis défavorable. Il ne s'agit pas d'une disposition législative, mais plutôt d'ordre réglementaire. De plus, vérification faite auprès des services du ministère, les fédérations hospitalières seront consultées sur le projet de décret en conseil d'État : l'amendement est donc satisfait.
La Commission rejette l'amendement.
Puis elle examine l'amendement AS456 de la rapporteure Michèle Delaunay.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Cet amendement vise à apporter un correctif aux modalités d'application de la réforme du financement des activités de soins de suite et de réadaptation (SSR) durant la période transitoire du 1er mars 2017 au 28 février 2018.
Il permettra de préserver les modalités actuelles d'organisation des établissements financés par des tarifs journaliers dans le cadre de l'objectif quantifié national (OQN). Ces établissements ont recours à des professionnels médicaux et auxiliaires médicaux qui peuvent être libéraux ou salariés. Or les professionnels libéraux ne sont pas rémunérés par les établissements ; leur rémunération n'est pas donc pas intégrée aux tarifs SSR et, partant, dans la dotation modulée à l'activité (DMA). L'amendement vise à tenir compte de cette diversité de situations. Il précise que, pour les établissements relevant du champ OQN, la part liée aux honoraires n'est pas intégrée dans la fraction de DMA. Il s'agit d'éviter le « tarif tout compris » proposé par certains.
La Commission adopte l'amendement.
Puis elle adopte successivement les amendements de précision AS457 et AS458 du même auteur.
Elle se saisit ensuite de l'amendement AS72 de M. Jean-Pierre Door.
M. Jean-Pierre Door. Le projet de loi prévoit, de manière dérogatoire, des règles de facturation spécifiques pour les établissements SSR pendant la période du 1er mars 2017 au 28 février 2018 : au cours de cette année, ils devront transmettre leurs données d'activité à l'ARS, avec copie à leur CPAM, au lieu de les transmettre directement à leur CPAM comme c'est normalement le cas.
L'ARS déterminera alors pour chaque établissement la valorisation du montant forfaitaire correspondant à la fraction de tarifs dont ce dernier bénéficiera, le lui notifiera, puis le contrôlera ; elle pourra, en cas d'anomalies constatées, déduire les sommes indûment versées du montant des périodes suivantes. Cette procédure d'action en répétition d'indu pourra donc avoir des conséquences significatives sur l'avenir de chaque structure, d'autant qu'elle s'effectuera sur la base d'un nouveau mode de financement.
Or, à plusieurs reprises, l'Inspection générale des affaires sociales a mis en lumière la complexité des différentes procédures d'inspection et de contrôle des établissements de santé.
Le présent amendement propose de renvoyer, pour l'application de ces dispositions, à la procédure décrite à l'article L. 133-4 du code de la sécurité sociale, qui préserve les droits des établissements concernés dans le recouvrement des sommes qui pourraient avoir été indûment versées.
Le sujet est complexe, mais la méthode est en tout cas un peu curieuse.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. L'assurance maladie ne dispose pas des systèmes d'information permettant de calculer le bon montant de la part de DMA versée en 2017. Mais je veux vous rassurer : une procédure contradictoire a été prévue afin que l'établissement de santé fasse connaître ses observations. Les garanties sont aussi proches que possible du régime de l'article L. 133-4.
Je souligne enfin qu'il ne s'agit que d'une phase transitoire.
M. Jean-Pierre Door. Pourquoi cette phase transitoire ? J'ai peur qu'elle ne soit appelée à durer… Les établissements sont habitués à négocier avec la CPAM. Sur quels critères l'ARS fondera-t-elle son analyse ?
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Je vous assure que c'est du provisoire non pérenne. Je le répète : l'assurance maladie ne dispose pas des systèmes d'information idoines, et il y aura une procédure contradictoire.
La Commission rejette l'amendement.
Puis elle examine les amendements identiques AS73 de M. Jean-Pierre Door et AS346 de M. Francis Vercamer.
M. Jean-Pierre Door. Du 1er mars 2018 au 31 décembre 2018, le nouveau modèle montera en charge et les établissements auront la possibilité de refacturer, en sus de leurs tarifs, les molécules onéreuses d'après une liste établie et les plateaux techniques spécialisés. Mais comment cela se passera-t-il ? Les établissements travaillent normalement en année pleine. Nous ne disposons d'aucune simulation. Il n'est pas possible d'évaluer les conséquences de ces dispositions sur la maîtrise des dépenses d'assurance maladie.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Avis défavorable. L'article L. 162-23-14 a été modifié par la dernière loi de financement de la sécurité sociale. Il prévoit la remise d'un rapport annuel au Parlement sur les actions menées dans le champ du financement des établissements de santé, étendu aux activités de SSR. Et j'ai une excellente nouvelle à vous annoncer : ce rapport vous a été envoyé hier soir, pendant que nous travaillions ici.
La Commission rejette les amendements.
Puis elle adopte l'article 45 modifié.
*
* *
La Commission examine l'amendement AS105 de M. Jean-Pierre Door.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Avis défavorable.
Votre amendement est juridiquement satisfait par l'article L. 162-22-19 du code de la sécurité sociale, qui prévoit la remise d'un rapport au Parlement avant le 15 septembre de chaque année. Il porte sur « les actions menées sur le champ du financement des établissements de santé incluant un bilan rétrospectif et présentant les évolutions envisagées ». Il porte notamment sur les dotations MIGAC (missions d'intérêt général et d'aide à la contractualisation) - évolutions, périmètre, répartition et critères de répartition.
La Commission rejette l'amendement.
Puis elle se saisit de l'amendement AS118 de M. Jean-Pierre Door.
M. Jean-Pierre Door. Cet amendement vise à subordonner l'éligibilité des établissements de santé aux financements du fonds d'intervention régional (FIR) à une condition de respect de l'efficience. Pour éviter le dévoiement de ce fonds, les établissements de santé ne présentant pas les garanties de saine gestion financière ne doivent pas y avoir accès.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Avis défavorable. La solution proposée paraît trop rigide et trop uniforme. Le FIR est amené à financer divers objectifs, par exemple l'amélioration de la qualité des soins : interrompre tout financement du FIR au motif que l'établissement de santé présente un déséquilibre financier est excessif et incompatible avec les missions de santé.
Les directeurs généraux d'ARS doivent disposer d'instruments divers pour permettre le rétablissement de la situation financière des hôpitaux. Chaque situation est particulière et doit appeler une réponse adaptée dans le cadre du plan de redressement demandé par l'ARS au conseil d'administration de l'hôpital.
La Commission rejette l'amendement.
Elle examine ensuite, en discussion commune, les amendements AS351 de M. Francis Vercamer et AS103 de M. Jean-Pierre Door.
M. Francis Vercamer. L'article L. 162-22-9-2 du code de la sécurité sociale autorise l'État à instaurer une dégressivité des tarifs des établissements de santé, publics et privés, en fonction du volume de leur activité. Cet amendement propose une modulation de la dégressivité par l'adoption d'une approche territoriale de l'activité. En effet, l'activité peut varier selon les aléas de l'offre de soins d'un territoire - lorsqu'il faut, par exemple, pallier la fermeture d'un service dans un autre établissement proche. Dans la rédaction actuelle, la dégressivité constitue une sanction financière, alors que les établissements répondent aux besoins de santé d'un territoire.
M. Jean-Pierre Door. L'amendement AS103 est défendu.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Ces amendements sont tout à fait justifiés et intéressants : une approche territoriale est en effet indispensable. Toutefois, les réflexions en ce sens en cours nécessitent des travaux complémentaires pour peser les avantages et inconvénients d'une évolution du mécanisme. Ces travaux seront menés dès cette année en étroite association avec les fédérations hospitalières. J'ajoute que cette disposition serait d'ordre réglementaire. Je demande donc le retrait des amendements.
Les amendements sont retirés.
La Commission examine ensuite l'amendement AS92 de M. Jean-Pierre Door.
M. Jean-Pierre Door. Au moment de la mise en place de la T2A, un dispositif transitoire, le tarif journalier de prestation (TJP), a été mis en place pour les établissements publics ; il a été prolongé par la loi jusqu'à la fin de l'année 2019.
Les hôpitaux publics fixent eux-mêmes, en accord avec les ARS, le montant de leur TJP. Il est demandé, dans un souci d'égalité et d'équité, d'autoriser les établissements de santé privés à instaurer le même TJP.
Depuis la loi de modernisation de notre système de santé, tous les offreurs de soins en santé sont des services d'intérêt économique général (SIEG) et doivent être traités de façon égale. Il est donc important d'autoriser la mise en place de ce dispositif pour tout offreur de service en santé qui se trouve sous l'encadrement législatif du SIEG.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Avis défavorable. Votre demande a quelque chose d'illogique : l'an dernier, vous vous en souvenez, nous avons insisté sur l'importance de supprimer les TJP à moyen terme, et de faire évoluer les règles de calcul du ticket modérateur pour aboutir à un système plus juste. Au moment où nous progressons vers une suppression des TJP dans le public, avouez qu'il serait malencontreux de les instaurer dans le privé.
M. Jean-Pierre Door. Les TJP ont été prolongés jusqu'en 2019 : pendant trois ans, ce déséquilibre va continuer. Notre proposition vise à loger tout le monde, dès maintenant, à la même enseigne.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Nous pourrons peser pour accélérer le processus. Mais il serait à coup sûr inopportun d'introduire une mesure nouvelle qu'il faudrait à son tour supprimer.
La Commission rejette l'amendement.
Puis elle se saisit de l'amendement AS199 de M. Jean-Pierre Door.
M. Jean-Pierre Door. Fidèles à nos principes, nous proposons de poursuivre la convergence tarifaire du public et du privé pour les années 2017 à 2020. Nous en avons parlé longuement : cette politique a été stoppée, ce qui nous paraît une erreur économique.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Avis défavorable, pour les mêmes raisons que l'année dernière.
La Commission rejette l'amendement.
Puis elle se saisit de l'amendement AS198 de M. Jean-Pierre Door.
M. Jean-Pierre Door. Fidèles, là encore, à nos principes, nous souhaitons que soient restaurées les journées de carence dans les hôpitaux. La Fédération hospitalière de France, entre autres, le souhaite.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Même motif, même punition : avis défavorable. Je souligne, comme je l'ai fait l'an dernier, que la droite n'est même pas d'accord sur le nombre de jours de carence à instaurer. Cela affaiblit votre position !
La Commission rejette l'amendement.
Puis, suivant les avis défavorables de la rapporteure Michèle Delaunay, elle rejette successivement l'amendement AS129 de M. Jean-Pierre Door et les amendements identiques AS104 de M. Jean-Pierre Door et AS352 de M. Francis Vercamer.
Elle examine ensuite l'amendement AS111 de M. Jean-Pierre Door.
M. Jean-Pierre Door. Il s'agit cette fois d'un rapport portant sur les conditions d'une valorisation par une mission d'intérêt général (MIG) des établissements vertueux dans l'application du principe de l'efficience, qu'ils soient publics ou privés.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Avis défavorable. L'efficience n'est pas une mission, mais une modalité de gestion.
La Commission rejette l'amendement.
Puis, suivant l'avis défavorable de la rapporteure Michèle Delaunay, elle rejette l'amendement AS74 de M. Jean-Pierre Door.
*
* *
Article 47
(Art. 36 de la loi n° 2013-1203 du 23 décembre 2013 de financement de la sécurité sociale
pour 2014)
Prolongation et élargissement du champ de l'expérimentation portant sur la télémédecine
Cet article vise à prolonger et élargir le champ de l'expérimentation portant sur la télémédecine prévue par l'article 36 de la loi de financement pour 2014 (70).
LE CADRE EXPÉRIMENTAL DE LA TÉLÉMÉDECINE
LA DÉFINITION DE LA TÉLÉMÉDECINE
Au terme de l'article L. 6316-1 du code de la santé publique, la télémédecine consiste en « une pratique médicale à distance utilisant les technologies de l'information et de la communication ». Elle met toujours en rapport un professionnel médical avec d'autres professionnels de santé. Elle peut être réalisée en dehors de la présence du patient. Elle vise à établir un diagnostic, assurer, pour un patient à risque, un suivi à visée préventive ou un suivi post-thérapeutique, requérir un avis spécialisé, de préparer une décision thérapeutique, prescrire des produits, prescrire ou réaliser des prestations ou des actes, ou d'effectuer une surveillance de l'état des patients.
Constituent des actes de télémédecine, la téléconsultation (consultation à distance), la télé-expertise (sollicitation à distance de l'avis d'un ou de plusieurs professionnels médicaux par un professionnel médical), la télésurveillance médicale (interprétation à distance des données nécessaires au suivi médical d'un patient par un professionnel médical), la téléassistance médicale (assistance à distance d'un professionnel médical par un autre professionnel de santé au cours de la réalisation d'un acte) et la réponse médicale apportée au titre la régulation médicale dans le cadre de la permanence des soins.
LE CADRE DE L'EXPÉRIMENTATION
L'article 36 de la loi de financement précitée autorise l'expérimentation de consultation de télémédecine en ville et dans les structures médico-sociales. Partant du principe que le recours à la télémédecine concerne majoritairement les enceintes hospitalières, l'expérimentation vise avant tout à développer une pratique novatrice « hors les murs de l'hôpital ». Cet article prévoit ainsi le déploiement de la télémédecine dans le cadre d'expérimentations d'une durée de quatre ans dans des régions pilotes.
L'article renvoie pour ce faire à un cahier des charges national, arrêté par les ministres chargés de la santé et de la sécurité sociale, la définition des conditions de mise en œuvre de ces expérimentations. Un même arrêté fixe la liste des régions pilotes où celles-ci sont mises en œuvre. Neuf régions ont ainsi été sélectionnées par arrêté en date du 10 juin 2014 : Alsace, Basse-Normandie, Bourgogne, Centre, Haute-Normandie, Languedoc-Roussillon, Martinique, Pays de la Loire et Picardie.
Le texte prévoit l'établissement de conventions entre les agences régionales de santé (ARS) et les organismes locaux d'assurance maladie, les professionnels de santé, les établissements de santé et les établissements sociaux et médico-sociaux volontaires.
L'article 36 prévoit également les dérogations auxquelles la mise en œuvre de ces expérimentations ouvre droit. Elles concernent les principes et les bases de la tarification des prises en charge (professionnels de santé libéraux, laboratoires de biologie médicale, établissements de santé publics et privés dans le cadre de consultations externes, centres de santé), les modes de tarification applicables aux établissements et services médico-sociaux, le paiement direct des honoraires médicaux par le patient ou les conditions de participation des assurés (ticket modérateur, forfait journalier, franchises, etc.). Le dispositif prévoit enfin le financement des expérimentations par les crédits du fonds d'intervention régional (FIR).
UNE MISE EN œUVRE POUSSIVE
Un premier cahier des charges a été publié en 2015. Il rappelle ainsi que l'objectif principal est de fixer une tarification préfiguratrice des actes de télémédecine permettant aux professionnels de santé de proximité, et aux structures médico-sociales de développer des projets correspondant aux besoins de santé et à l'offre de soins régionale. Ce cahier des charges ne vise toutefois que la prise en charge par téléconsultation ou télé-expertise, de patients souffrant de plaies chroniques (71) et/ou complexes (72) dont le traitement ne requiert pas de prise en charge en urgence (73).
L'étude d'impact évoque moins de 100 actes pratiques effectués dans le cadre expérimental, révélant ainsi une mise en œuvre plus limitée qu'escomptée. Plusieurs raisons peuvent être avancées.
Outre la lente maturation du cahier des charges, le périmètre expérimental se révèle tout d'abord particulièrement restreint, maintenant à l'écart de nombreux projets de prise en charge par télémédecine autres que les plaies chroniques et/ou complexes.
Il faut également ajouter que, même en cas de respect des critères fixés par le cahier des charges, le processus administratif a pu se révéler particulièrement long suscitant ainsi de nombreux abandons et renoncements. On peut, à ce titre, citer le mécanisme de conventionnement entre ARS et autres acteurs. La rapporteure salue la grande implication des ARS dans la mise en œuvre des expérimentations mais n'en constate pas moins que la durée de traitement des dossiers a constitué un verrou important à l'éclosion des projets pilotes.
Lorsque les projets ont pu enfin être lancés, deux autres difficultés ont été pointées du doigt. Tout d'abord, l'absence de codification des actes a sévèrement pesé sur le développement des projets. Un temps supplémentaire s'est révélé nécessaire tant pour la création des codes par l'assurance maladie que pour la mise à jour des logiciels de codes. Par ailleurs, les professionnels de santé ont souligné le caractère très chronophage de la saisie des données d'évaluation pour la HAS après chaque acte réalisé. Le nombre de critères d'évaluation à saisir est tel qu'il décourage jusqu'aux professionnels les plus motivés.
L'échec patent de ce premier volet expérimental a conduit le ministère de la santé à promouvoir la publication d'un nouveau cahier des charges en avril 2016. Son objet vise à élargir le périmètre d'intervention ainsi qu'à alléger les charges administratives pour les professionnels de santé. Les expérimentations pourront désormais porter sur la prise en charge par téléconsultation ou télé-expertise des patients atteints d'une affection longue durée, qui ne font pas l'objet d'une hospitalisation, ou résidant dans des structures médico-sociales « eu égard à la situation particulière de ces patients en termes de sévérité de leur pathologie ou de complexité de leur prise en charge » (74). C'est sur le fondement de ce nouveau document qu'il est envisagé de prolonger la durée des expérimentations.
UN CADRE EXPÉRIMENTAL ALLÉGÉ ET ÉTENDU
Les expérimentations ont pris ainsi un retard considérable au regard du calendrier initialement prévu. À mi-parcours du cadre défini par la LFSS pour 2014, le présent article apporte plusieurs modifications se rapportant à l'article 36 de la loi de financement précitée, visant à redynamiser les expérimentations.
Le 1° tend à modifier le premier alinéa du I de l'article 36 relatif au champ de l'expérimentation.
Le a) proroge la durée du cadre expérimental en la portant de quatre à cinq ans afin de permettre un déploiement raisonnable des expérimentations qui prendront appui sur le cahier des charges établi en avril 2016 et sur le présent article. Pour une éventuelle généralisation, un temps suffisant doit en effet être accordé pour un recueil, aussi pertinent que possible, des données de terrains et leur exploitation.
Le b) élargit le périmètre du champ expérimental. Auparavant limitées à des régions pilotes strictement définies par la voie réglementaire, les expérimentations pourront désormais se déployer sur l'ensemble du territoire national où trouve à s'appliquer le droit de la sécurité sociale, métropolitain comme ultra-marin. Cet élargissement territorial tient notamment compte des différentes initiatives de terrain qui ont éclos pour suppléer la mise en œuvre de l'expérimentation.
Le 2° a pour objet d'élargir les structures éligibles aux expérimentations. Initialement réservées à la médecine de ville et aux structures médico-sociales, les expérimentations pourront désormais concerner les établissements de santé, dans le strict cadre des consultations et actes externes. Cet élargissement est motivé par plusieurs raisons telles que l'égalité de traitement entre soins réalisés en ville et ceux pratiqués en consultation hospitalière de jour. Les parcours de soins faisant en effet intervenir des professions médicales hospitalières, leur expertise se révèle nécessaire pour une prise en charge optimale des patients.
Le 3° tend à supprimer le quatrième alinéa du I et acte ainsi la fin du conventionnement entre les ARS et les autres acteurs de l'expérimentation afin d'alléger les procédures administratives préalables aux expérimentations.
Le 4° prévoit le financement du surcoût engendré par la mise en place des expérimentations pour les établissements et structures requérant une consultation dans le cadre de la télémédecine. Un financement forfaitaire est ainsi prévu qui sera précisé par un arrêté interministériel, sur la base de critères d'efficience organisationnelle. Ce financement sera assuré par le fonds d'intervention régional. Il a vocation à couvrir les charges nouvelles résultant de l'organisation des téléconsultations.
Ce financement forfaitaire est d'ores et déjà prévu dans l'enveloppe du FIR dédiée à l'expérimentation : 44 millions d'euros ont été fléchés dès 2014 à cet effet. Jusqu'à présent, les expérimentations lancées nécessitaient un besoin de financement de 8,3 millions d'euros. L'élargissement du cadre ainsi que le financement forfaitaire représenteraient un surcoût de près de 22 millions d'euros.
Ce financement concerne les établissements de santé, mais surtout les établissements et services médico-sociaux accueillant les personnes âgées ou intervenant à leur domicile (EHPAD, foyers-logements et maison de retraite pour personnes non dépendantes, services de soins infirmiers à domicile ou services d'aide à domicile), les établissements et services médico-sociaux accueillant les personnes handicapées ou les personnes atteintes de pathologies chroniques, qui interviennent à domicile une assistance dans les actes quotidiens de la vie, des prestations de soins ou une aide à l'insertion sociale ou bien qui leur assurent un accompagnement médico-social en milieu ouvert (maison d'accueil spécialisée, foyer d'accueil médicalisé…), les centres et maisons de santé. Il s'agit ici de soutenir le service requérant la téléconsultation en reconnaissant que l'organisation de la télémédecine suppose un investissement en espace (salle dédiée), en temps (préparation du patient) et en personnel (accompagnement et réorganisation du temps de travail). L'étude d'impact souligne à cet égard que « les premiers travaux ont montré qu'en phase expérimentale, ces surcoûts représentaient un frein réel ».
Le 5° vise à actualiser les références citées au sixième alinéa du II de l'article 36. Rappelons que le II prévoit les dérogations de financement auxquelles la mise en œuvre de ces expérimentations ouvre droit, particulièrement les conditions de participation des assurés au paiement des prestations (ticket modérateur, forfait journalier, franchises, etc.). La modification proposée vise à tenir compte de l'article 59 de la loi de financement pour 2016 (75) au terme duquel les articles L. 322-1, L. 322-2 et L. 322-3 du code de la sécurité sociale sont devenus les articles L. 160-10, L. 160-13 et L. 160-14.
Le 6° tend à insérer un II bis dont l'objet prévoit une dérogation au droit commun de la prise en charge des dispositifs médicaux pour ceux émargeant au cadre expérimental.
Le droit commun du remboursement par l'assurance maladie des dispositifs médicaux mentionnés à l'article L. 165-1 du code de la sécurité sociale prévoit leur inscription préalable sur la liste des produits et prestations (LPP). Cette liste concerne les dispositifs médicaux à usage individuel, les tissus et cellules issus du corps humain quel qu'en soit le degré de transformation et de leurs dérivés, les produits de santé autres que les médicaments et les prestations de services et d'adaptation associées.
Dans le cadre des expérimentations, les dispositifs médicaux « ayant pour objet de réaliser la transmission de données permettant à un professionnel de santé d'interpréter à distance les données nécessaires au suivi médical d'un patient » ne seront pas inscrits sur la LPP. Le cadre dérogatoire concerne particulièrement les dispositifs médicaux dont l'indication inclut le diagnostic, la prévention, le contrôle ou le traitement d'une des pathologies prévues par le cahier des charges portant expérimentation.
Cette dérogation vise à permettre un déploiement rapide du cadre expérimental. Les textes réglementaires prévoient un délai de 6 mois maximum pour procéder à cette inscription. En réalité, l'instruction des dossiers frôle plutôt une année entière faute de ressources suffisantes pour traiter les dossiers d'inscription.
Le cadre expérimental permettra également d'ajuster les modalités de financement des DM. Un tarif forfaitaire de prise en charge est ainsi fixé auquel s'ajoute un financement à la performance, assis sur le respect des objectifs de santé publique.
Ces dispositions ne s'appliquent pas aux produits et prestations comparables à des DM déjà inscrits sur la LPP et bénéficiant d'un remboursement à ce titre. Il s'agit ici de prévoir la prise en charge de nouveaux défibrillateurs cardiaques implantables dans le cadre de la LPP.
Enfin, le 7° vise à modifier le IV de l'article 36 de la LFSS pour 2014. Il prévoit actuellement la réalisation par la Haute Autorité de santé (HAS) d'une évaluation des expérimentations et de la remise d'un rapport au Parlement avant le 30 septembre 2016.
Le a) prévoit la possibilité de confier à un acteur externe la possibilité de réaliser l'évaluation qui pourra être « validée » dans un second temps par la HAS. Il s'agit ici de prévoir les cas pour lesquels l'évaluation à opérer ne correspond pas aux compétences de la HAS. Cette rédaction concerne particulièrement les évaluations économiques des téléconsultations et télé expertises qui pourraient être effectuées par l'institut de recherche et de documentation en économie de la santé. La HAS validerait quant à elle les critères retenus et la démarche d'évaluation. Elle resterait par ailleurs compétente pour l'évaluation médico-économique des autres actes de télémédecine.
Tenant compte du retard accumulé dans la mise en œuvre des expérimentations, le b) prend acte de la prolongation du délai expérimental et prévoit la remise du rapport d'évaluation au Parlement au plus tard le 30 septembre 2017 au lieu du 30 septembre 2016.
*
Sur proposition de la rapporteure, la Commission a adopté un amendement rédactionnel.
*
La Commission examine l'amendement AS65 de M. Jean-Pierre Door.
M. Jean-Pierre Door. Nous nous interrogeons sur le bien-fondé du financement des surcoûts liés aux investissements de la télémédecine et entraînés par l'expérimentation. C'est pourquoi nous demandons la suppression de cette possibilité de financement.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Avis défavorable.
La Commission rejette l'amendement.
Puis elle adopte l'amendement rédactionnel AS461 de la rapporteure Michèle Delaunay.
Elle adopte ensuite l'article 47 modifié.
*
* *
Article 48
(Art. 70 de la loi n° 2011-1906 du 21 décembre 2011 de financement de la sécurité sociale
pour 2012)
Prolongation des expérimentations « article 70 » relatives au parcours de soins des personnes âgées
Cet article vise à prolonger la durée de l'expérimentation relative au parcours de soins des personnes âgées.
PRÉSENTATION DES PARCOURS DE SANTÉ POUR PERSONNES ÂGÉES
Le parcours de santé des personnes âgées favorise la prise en charge en équipe pluriprofessionnelle dans un cadre de coopération non hiérarchique. Il repose sur deux dispositifs expérimentaux successivement instaurés par les lois de financement de la sécurité sociale pour 2012 et 2013.
L'ARTICLE 70 DE LA LOI DE FINANCEMENT POUR 2012
L'article 70 de la loi de financement pour 2012 (76) entendait « optimiser les parcours de soins des personnes âgées en risque de perte d'autonomie en prévenant leur hospitalisation en établissement de santé avec hébergement, en gérant leur sortie d'hôpital et en favorisant la continuité des différents modes de prise en charge sanitaires et médico-sociaux ».
Cet article vise essentiellement une action de l'hôpital vers la ville relativement limitée et circonscrite.
Dans ce cadre de ces expérimentations, onze projets ont été retenus dans sept régions. Ils ont fait l'objet de conventions signées entre, d'une part, l'agence régionale de santé concernée et l'organisme local d'assurance maladie et, d'autre part, les établissements de santé, les professionnels de santé ou les représentants d'une maison de santé, d'un centre de santé ou d'un groupement de professionnels volontaires.
L'arrêté fixant le cahier des charges des expérimentations (77) prévoit deux modules possibles d'expérimentation :
- éviter l'hospitalisation inutile en améliorant l'outillage des acteurs de premier recours ;
- améliorer la gestion de la sortie d'hospitalisation et permettre une transition fluide entre les sorties d'hôpital et le retour à domicile ou en établissement médico-social.
Sur les onze projets retenus, neuf couvrent les deux modules. Les territoires concernés sont situés dans les anciennes régions Bretagne, Île-de-France, Pays de la Loire, Lorraine, Limousin, PACA et Bourgogne. Ils comprennent 4 réseaux de santé, 4 centres hospitaliers et 3 pôles ou maisons de santé. Un montant d'environ 1 million d'euros est globalement consacré à ces projets.
L'article 70 prévoyant la possibilité d'engager des expérimentations à compter du 1er janvier 2012 pour une durée de 5 ans, le dispositif est supposé s'achever au 31 décembre 2016. Son évaluation est réalisée annuellement par la Haute Autorité de santé (HAS).
L'ARTICLE 48 DE LA LOI DE FINANCEMENT POUR 2013
Un dispositif complémentaire a été instauré par l'article 48 de la loi de financement pour 2013 (78). Il a étendu le périmètre du parcours de soins en amont et en aval de l'hospitalisation. Prévu pour une durée de 5 ans, le cadre expérimental a vocation à prendre fin au 31 décembre 2017.
Le déploiement de l'expérimentation portée par l'article 70 avait permis d'observer certaines difficultés et d'instaurer un cadre plus complet de prise en charge. Le dispositif concernait deux aspects du parcours de soins, la prévention de l'hospitalisation et la gestion de la sortie d'hôpital. Le cadre porté par l'article 48 est plus large et a permis le déploiement d'un parcours de santé global, assis sur un financement dérogatoire et permettant une prise en charge sans rupture des personnes âgées.
Les projets sont de plus grande envergure que ceux de l'article 70. Ils concernent plus de 550 000 personnes âgées et comprennent des feuilles de route comportant de 30 à 50 actions couvrant les champs sanitaire, médico-social et social.
Neuf territoires pilotes avaient été sélectionnés pour expérimenter ce dispositif « personnes âgées en risque de perte d'autonomie » (PAERPA). Depuis juin 2016, seize territoires sont désormais concernés, à raison d'un financement de l'ordre de 1,5 million d'euros pour chacun d'eux.
Une évaluation est réalisée annuellement par la HAS.
UNE PROLONGATION DE CES DISPOSITIFS EXPÉRIMENTAUX
Cet article tend à prolonger d'une année supplémentaire l'expérimentation portée par l'article 70 de la loi de financement pour 2012. Cette prolongation est motivée par deux arguments.
La mise en place des expérimentations a été plus longue que prévue. Il est dès lors proposé d'accorder un temps supplémentaire pour en permettre l'exécution complète. Le second rapport établi par la HAS fait ainsi état de plusieurs freins, notamment le « temps nécessaire à la mise en place du projet, correspondant à la prise de contact avec les différents partenaires potentiels, à la construction d'un cadre de confiance, à l'obtention d'un consensus, à la définition de modalités de pilotage explicite et enfin à l'appropriation du projet par les acteurs » (79).
La prolongation permettrait également de faire coïncider la fin du dispositif avec celle prévue par l'article 48 de la loi de financement pour 2013 et ce faisant, de permettre une évaluation concomitante. Elle serait de nature à répondre aux remarques de la HAS portant sur la superposition des deux expérimentations dans son dernier rapport (80).
Cela étant, le dispositif PAERPA n'a véritablement été lancé qu'en début d'année 2016. Il vient par ailleurs d'être récemment étendu à seize territoires contre neuf auparavant. Afin de disposer d'une évaluation aussi pertinente que possible, et compte tenu de l'importance du cadre expérimental des PAERPA, la rapporteure est convaincue de la nécessité de prolonger ce dispositif jusqu'au 31 décembre 2018. Parallèlement, comme la HAS le recommande, il lui semble souhaitable d'aligner la fin de l'expérimentation portée par l'article 70 sur celle des PAERPA afin de parvenir à une évaluation cohérente et harmonisée.
*
Sur proposition de la rapporteure, la commission des affaires sociales a adopté un amendement de rédaction globale de l'article 48 visant, d'une part, à faire coïncider la fin des expérimentations prévues par les articles 70 de la loi de financement pour 2012 et 48 de la loi de financement pour 2013, d'autre part, à procéder à des mesures de coordination.
*
La Commission examine l'amendement AS460 de la rapporteure Michèle Delaunay.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Le présent amendement vise à harmoniser dans le temps deux expérimentations relatives aux personnes. Nous voulons en effet faire coïncider la date de fin d'expérimentation du parcours de soins des personnes âgées prévues par la loi de financement de la sécurité sociale pour 2012, avec le dispositif Personnes âgées en risque de perte d'autonomie (PAERPA) prévu par la loi de financement de la sécurité sociale pour 2013.
La Commission adopte l'amendement.
Puis elle adopte l'article 48 modifié.
*
* *
La Commission examine les amendements AS324, AS325 et AS323 de Mme Sylviane Bulteau qui peuvent faire l'objet d'une présentation commune.
M. Francis Vercamer. Ces amendements sont défendus.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. J'émets un avis défavorable tout en précisant que ces amendements ont vocation à être discutés en séance publique.
Suivant l'avis défavorable de la rapporteure Michèle Delaunay, la Commission rejette successivement les amendements.
*
* *
Chapitre III
Garantir la pertinence des prises en charge
Article 49
(Art. L. 133-4, L. 162-22-7-3 [nouveau], L. 174-2-1, L. 174-15, L. 221-1, L. 221-1-1,
L. 241-2 du code de la sécurité sociale ; art. 33 de la loi n° 2003-1199 du 18 décembre 2003
de financement de la sécurité sociale pour 2004)
Création d'un fonds pour le financement de l'innovation pharmaceutique
Notre système de santé a pour ambition de garantir l'accès des thérapies innovantes à l'ensemble des patients. Mais depuis plusieurs années, l'arrivée de médicaments très innovants et particulièrement onéreux sur le marché fait peser un danger réel sur la soutenabilité des dépenses d'assurance maladie, alors même que ces innovations représentent incontestablement une avancée pour les patients atteints de pathologies graves.
Le caractère par nature imprévisible des innovations pharmaceutiques rend difficile une gestion pluriannuelle des dépenses de médicaments. À titre d'illustration, l'année 2014 a été marquée par l'arrivée des médicaments innovants contre le virus de l'hépatite C ; l'année 2016, par les médicaments anticancéreux (anti-PD1), alors que l'année 2015 a été moins marquée par l'arrivée de spécialités innovantes susceptibles de remettre en cause l'équilibre des dépenses d'assurance maladie.
Pour faire face à ces innovations ponctuelles qui pèsent fortement sur les finances de la sécurité sociale, des dispositifs de régulation ont été instaurés ponctuellement, à l'instar du taux L - transformé en taux Lv et Lh par l'article 18 de ce projet de loi. Ces dispositifs permettent, au mieux, d'atténuer les effets d'une très forte augmentation des dépenses sur une durée limitée ; mais ils ne permettent ni d'anticiper l'arrivée des innovations, ni d'en répartir le coût sur plusieurs années.
En conséquence, la régulation infra-annuelle qui est mise en place les années marquées par l'arrivée d'innovations thérapeutiques fait pâtir les autres secteurs de soins, invités à réduire leurs dépenses pour faire face à ces innovations. À l'inverse, les années creuses peuvent conduire à relâcher les efforts d'économies structurelles en raison d'une moindre difficulté à respecter l'objectif national de dépenses d'assurance maladie (ONDAM).
Afin de mieux absorber les pics d'innovation thérapeutique, le présent article crée donc un fonds pour le financement de l'innovation pharmaceutique, dont la vocation est de lisser dans le temps les fluctuations annuelles des dépenses liées à ces innovations.
Ce dispositif est complété par deux volets du projet de loi, l'un visant à limiter le coût de l'innovation lié au dispositif des ATU (article 51), l'autre visant à clarifier les modalités de fixation du prix par le Comité économique des produits de santé (CEPS) (article 52).
LE PÉRIMÈTRE DES DÉPENSES DE MÉDICAMENT COUVERTES PAR LE FONDS POUR LE FINANCEMENT DE L'INNOVATION PHARMACEUTIQUE
Le 2° du I rétablit l'article L. 221-1-1 du code de la sécurité sociale, dont le I porte création du fonds de financement de l'innovation pharmaceutique.
Le III de l'article L. 221-1-1 dispose que le fonds aura pour mission de prendre en charge l'ensemble des dépenses de médicaments dits ou présumés innovants.
Le caractère innovant ou non d'un médicament est notamment apprécié par la Haute Autorité de santé (HAS), qui évalue l'amélioration du service médical rendu (ASMR), en le qualifiant de majeur (1), important (2), modéré (3), mineur (4) ou inexistant (5).
Lorsque l'ASMR d'un médicament est jugé majeur, important, voire modéré, ce médicament peut bénéficier de l'inscription sur une liste spécifique qui lui permet d'être pris en charge à 100 % par l'assurance maladie : c'est le cas des médicaments inscrits sur la liste « en sus » mentionné à l'article L. 162-22-7 du code de la sécurité sociale, qui sont remboursés en addition du forfait d'hospitalisation.
Certains médicaments innovants qui ne bénéficient pas encore d'une autorisation de mise sur le marché (AMM) peuvent également, à titre exceptionnel, faire l'objet d'une autorisation temporaire d'utilisation (ATU) accordée par l'Agence nationale de sécurité du médicament et des produits de santé (ANSM), dans les conditions prévues à l'article L. 5121-12 du code de la santé publique.
Dans l'intervalle entre l'obtention de l'AMM et la fixation du prix de ces médicaments, ces derniers sont pris en charge par l'assurance maladie dans le cadre du régime dit du « post-ATU » (article L. 162-16-5-2 du code de la sécurité sociale). Ces médicaments sont présumés innovants et auront désormais vocation, à ce titre, à être financés par le fonds, de même que deux autres catégories de médicaments.
Le III de l'article L. 221-1-1 dispose ainsi que les dépenses afférentes à cinq catégories de médicaments présumés innovants sont prises en charge par le fonds. Il s'agit :
- des médicaments inscrits sur la liste en sus mentionnée à l'article L. 162-22-7 du code de la sécurité sociale (1°) ;
- des médicaments inscrits sur la liste des spécialités pharmaceutiques pouvant être vendues au public par les pharmacies à usage intérieur (PUI) mentionnée à l'article L. 5126-4 du code de la santé publique (2°).
Cet article permet aux PUI des établissements de santé de rétrocéder, sous certaines conditions, des médicaments achetés par l'établissement de santé à des patients soignés en ambulatoire. Les médicaments inscrits sur la liste sont des médicaments bénéficiant d'une AMM, d'une ATU ou d'une autorisation d'importation parallèle ; ils doivent notamment présenter des contraintes particulières de distribution, de dispensation ou d'administration, et nécessitent un suivi de la prescription ou de la délivrance.
- des médicaments bénéficiant d'une ATU, conformément à l'article L. 5121-12 du code de la santé publique (3°) ;
- des médicaments pris en charge dans le cadre du régime « post-ATU » mentionné à l'article L. 162-16-5-2 du code de la sécurité sociale (4°) ;
- ainsi que des médicaments pris en charge en application du quatrième alinéa de l'article L. 162-17-2-1 du code de la sécurité sociale (5°).
Cet alinéa prévoit que lorsqu'une spécialité pharmaceutique, un produit ou une prestation n'est inscrit sur aucune des listes mentionnées aux articles L. 162-17 ou L. 165-1 du code de la sécurité sociale, qui dressent respectivement la liste des spécialités pharmaceutiques remboursables dispensées en ville et la liste des produits et prestations remboursables (dispositifs médicaux), ni sur la liste des médicaments agréés à l'usage des collectivités mentionnée à l'article L. 5123-2 du code de la santé publique, cette spécialité est prise en charge ou remboursée dans la limite d'une base forfaitaire annuelle par patient fixée par décision des ministres chargés de la santé et de la sécurité sociale, après avis de l'Union nationale des caisses d'assurance maladie (UNCAM).
En vertu du IV de l'article L. 221-1-1, les comptes du fonds seront retracés dans les comptes de la Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS).
LES RESSOURCES DU FONDS
Le fonds bénéficiera de deux types de recettes, mentionnées au II de l'article L. 221-1-1 : une dotation des régimes obligatoires de base d'assurance maladie, d'une part, et les remises perçues au titre des dispositifs de régulation macroéconomique, au titre des produits pris en charge dans le cadre de la liste en sus, des ATU et post-ATU ou au titre de la liste de rétrocession, d'autre part.
La dotation annuelle des régimes obligatoires d'assurance maladie
Cette dotation, incluse dans le champ des dépenses relevant de l'objectif national d'assurance maladie (ONDAM), est prévue au 1° du II de l'article L. 221-1-1.
Le montant de la dotation sera fixé chaque année par arrêté des ministres chargé de la sécurité sociale et du budget, en fonction du rythme de progression des dépenses du fonds.
À l'avenir, le montant de la dotation correspondra au montant fixé l'année précédente, majoré du taux d'évolution moyen des dépenses du fonds, nettes des remises, constaté au cours des cinq exercices précédents. De ce fait, le taux d'évolution de la dotation ne pourra être inférieur au taux moyen d'évolution des dépenses des cinq dernières années.
Cependant, à titre transitoire, compte tenu de l'impossibilité de déterminer le rythme de progression des dépenses du fonds avant la cinquième année de création du fonds, le III propose de considérer que la dotation de l'assurance maladie au fonds pour le financement de l'innovation pharmaceutique est majorée chaque année de 5 % entre 2018 et 2021.
Selon les informations transmises à la rapporteure, cette dotation pourrait s'élever à 6,2 milliards d'euros en 2017.
Les remises
Les 2° à 5° du II de l'article L. 221-1-1 listent ensuite l'ensemble des remises qui alimenteront le fonds en complément de la dotation des régimes obligatoires d'assurance maladie. Il s'agit :
- des remises correspondant à l'usage de médicaments pris en charge au titre de leur inscription sur la liste en sus mentionnée à l'article L. 162-22-7 du code de la sécurité sociale, ou sur la liste des médicaments pouvant être rétrocédés, mentionnée à l'article L. 5126-4 du code de la santé publique (2°) ;
- des remises éventuellement reversées par les laboratoires lorsque le prix ou le tarif de remboursement fixé par le CEPS d'un médicament ayant fait l'objet d'une autorisation temporaire d'utilisation (ATU) est inférieur au montant de l'indemnité demandée aux établissements de santé pour ce produit, en application de l'article L. 162-16-5-1 du code de la sécurité sociale (3°) ;
- des contributions et remises dues en application de la contribution relative au taux « Lh » mentionnée à l'article L. 138-10 du même code et modifiée par l'article 18 du présent projet de loi (4°) ;
- des contributions et remises dues en application de la contribution dite « W », au titre de médicaments destinés au traitement de l'hépatite C mentionnée à l'article L. 138-19-4 du même code (5°). Il convient de relever que l'article L. 138-19-4 est abrogé par l'article 18 du présent projet de loi ; la référence à l'article L. 138-19-4 a donc été supprimée par un amendement de la rapporteure adopté par la Commission des affaires sociales.
Lorsqu'un médicament est inscrit à la fois sur la liste des spécialités pharmaceutiques remboursables dispensées en ville (article L. 162-17 du même code) (a), et sur la liste en sus (article L. 162-22-77) ou sur la liste des médicaments pouvant être rétrocédés (article L. 5126-4) (b), il est précisé que la part des remises retenues pour l'application du 2° correspond « au montant de ces remises calculé au prorata des dépenses de médicaments remboursées par l'assurance maladie au titre de leur inscription sur l'une des listes mentionnées au b, par rapport à ces mêmes dépenses au titre de leur inscription sur les listes mentionnées aux a et b ». Cette modalité de calcul vise à éviter de comptabiliser deux fois les remises dues au titre d'un même médicament.
Selon les informations transmises à la rapporteure, les remises entrant dans le champ du fonds pourraient s'élever à environ 780 millions d'euros en 2017, contre 550 millions d'euros attendus en 2016.
La dotation initiale du fonds
Afin que le fonds soit doté d'un fonds de roulement lui permettant dès sa création de remplir la mission pour laquelle il a été créé, le III propose de doter le fonds d'une dotation initiale de 876 millions d'euros. Cette dotation constituera les principales réserves du fonds pour les années à venir.
Selon l'étude d'impact, ce montant de 876 millions d'euros, qui sera identifié au sein des fonds propres de la CNAMTS, correspond au transfert à la caisse des excédents cumulés de la section 3 du Fonds de solidarité vieillesse, dont la suppression est prévue par l'article 20 du présent projet de loi.
Prévisions pour l'année 2017
Le tableau ci-après, issu de l'annexe VII au présent projet de loi, retrace le compte prévisionnel du fonds pour l'année 2017.
COMPTE PRÉVISIONNEL DU FONDS DE FINANCEMENT POUR L'INNOVATION PHARMACEUTIQUE POUR L'ANNÉE 2017
(en milliards d'euros)
Charges |
Produits | |||
Dépenses ville |
3,3 |
Dotation AMO (*) ville |
2,9 | |
Dépenses hôpital |
3,9 |
Dotation AMO (*) hôpital |
3,3 | |
Remises |
0,8 | |||
Total |
7,2 |
7 | ||
Résultat |
Perte : - 219 millions d'euros | |||
(*) Assurance maladie obligatoire.
Source : Annexe VII.
Le déficit prévisionnel de 219 millions d'euros serait pris en charge à hauteur de 25 % de la dotation initiale du fonds.
MODALITÉS DE FONCTIONNEMENT DU FONDS
Le b du 1° du I complète les missions de la CNAMTS mentionnées à l'article L. 221-1 du code de la sécurité sociale, afin de lui confier la gestion de l'ensemble du fonds de financement pour l'innovation pharmaceutique (article L. 221-1-1), mais également la gestion du fonds des actions conventionnelles mentionné à l'article L. 221-1-2 et celle du fonds national pour la démocratie sanitaire créé par l'article 42 de ce projet de loi (article L. 221-1-3).
Pour l'ensemble des dépenses prises en charge par le fonds en application du III de l'article L. 211-1-1, l'étude d'impact précise que le fonds se substituera comptablement à chacun des régimes d'assurance maladie, en retraçant l'ensemble des charges de remboursement au titre des médicaments inscrits sur la liste en sus, sur la liste rétrocession ou bénéficiant d'une ATU ou post-ATU. Les régimes ne retraceront désormais en dépenses dans leurs comptes que la dotation annuelle du fonds. En outre, ces dépenses apparaîtront également dans les comptes combinés de la CNAMTS, au sein desquels les comptes du fonds seront consolidés.
RÈGLES PRUDENTIELLES APPLICABLES AU FONDS
Pour assurer son rôle de lissage des dépenses liées aux médicaments innovants, il est essentiel le fonds soit en capacité de reconstituer des excédents, notamment en période de ralentissement des dépenses. Cet article fixe donc plusieurs règles prudentielles visant à assurer la pérennité du fonds.
En premier lieu, le IV de l'article L. 221-1-1 limite le déficit du fonds à 25 % du montant cumulé de la dotation initiale de 876 millions d'euros reçue en application du III et du report issu des résultats des exercices antérieurs.
À l'inverse, l'excédent du fonds est également plafonné : il « ne peut être supérieur à 25 % de la valeur absolue du report à nouveau issu des résultats des exercices antérieurs ».
Cet article limite également le nombre de résultats déficitaires constatés sur une période de cinq exercices, en interdisant au fonds d'être déficitaire si au moins trois déficits ont été constatés au cours des cinq exercices précédents.
Afin de limiter les déficits ou les excédents du fonds pour se conformer aux règles définies par cet article, il est précisé que le montant de la dotation des régimes d'assurance maladie obligatoire sera ajusté pour assurer le respect de ces règles.
SUIVI DE L'ACTIVITÉ DU FONDS
Le V de l'article L. 221-1-1 prévoit deux dispositions visant à assurer le suivi de l'activité du fonds.
Il prévoit en premier lieu l'établissement par la CNAMTS d'un rapport annuel retraçant l'activité du fonds. Ce rapport aura notamment vocation à dresser un bilan des dotations allouées. Dans ce rapport, la CNAMTS sera par ailleurs tenue d'établir une trajectoire budgétaire pluriannuelle permettant un équilibre des recettes et des dépenses du fonds à un horizon de cinq ans.
En outre, le comité d'alerte sur l'évolution des dépenses de l'assurance maladie tiendra compte de la situation financière du fonds dans l'avis qu'il rend chaque année à l'automne - au plus tard le 15 octobre, selon le sixième alinéa de l'article L. 114-4-1 du code de la sécurité sociale - et dans lequel il contrôle que les éléments ayant permis l'élaboration de l'objectif national de dépenses d'assurance maladie (ONDAM) envisagé pour l'année à venir et présente, le cas échéant, des réserves.
Enfin, d'après l'étude d'impact, les comptes prévisionnels du fonds seront retranscrits chaque année dans l'annexe VII du PLFSS, qui est relative à l'ONDAM et aux dépenses de santé, afin d'assurer l'information du Parlement.
DISPOSITIONS DIVERSES
● Le 6° du I crée un nouvel article L. 162-22-7-3 au sein du code de la sécurité sociale, qui dispose que les médicaments bénéficiant d'une ATU ou pris en charge dans le cadre du régime du « post-ATU » sont pris en charge par les régimes obligatoires d'assurance maladie, en sus des prestations d'hospitalisation mentionnées à l'article L. 162-22-6.
Par coordination, les 3°, 4° et 5° du I modifient respectivement le 1° de l'article L. 133-4, l'article L. 174-2-1, dans sa rédaction applicable au 1er janvier 2017 et l'article L. 174-15 du code de la sécurité sociale, afin d'y ajouter la référence à l'article L. 162-22-7-3 nouveau. Suivant la même finalité, le II modifie le premier alinéa du I de l'article 33 de la loi n° 2003-1199 du 18 décembre 2003 de financement de la sécurité sociale pour 2004.
● Le 7° du I modifie l'article L. 241-2 du code de la sécurité sociale afin de préciser que les ressources des assurances maladie, maternité, invalidité et décès sont constituées notamment d'impositions et de remboursements, attribués notamment, en ce qui concerne le produit de la taxe mentionnée au IV de l'article L. 862-4 du code de la sécurité sociale, dans les conditions fixées par le décret mentionné au 4° du IV de l'article L. 136-8.
En outre, le a du 1° complète l'article L. 221-1 du même code par un 1° bis qui vise à établir les états financiers combinant les opérations mentionnées à l'article L. 241-2.
● Il convient néanmoins de s'interroger sur le sens et l'emplacement de ces dispositions au sein du présent projet de loi, dans la mesure où celles-ci n'ont a priori aucun rapport avec la création du fonds pour le financement de l'innovation pharmaceutique.
*
La Commission adopte l'amendement de coordination AS462 de Mme Michèle Delaunay, rapporteure pour l'assurance maladie.
Puis elle examine l'amendement AS347 de M. Francis Vercamer.
M. Francis Vercamer. Cet amendement vise à préciser que le futur fonds pour le financement de l'innovation pharmaceutique ne pourra pas servir au financement d'autres dispositions du PLFSS.
Mme Michèle Delaunay, rapporteure. Cet amendement étant satisfait, j'émets un avis défavorable.
La Commission rejette l'amendement.
Elle en vient à l'amendement AS375 de M. Jean-Pierre Door.
M. Jean-Pierre Door. Nous sommes tout à fait favorables au fonds de financement pour l'innovation thérapeutique, mais défavorables au fait que la dotation provienne d'une partie du fonds de solidarité vieillesse (FSV) dont on sait qu'il est largement déficitaire.
Mme Michèle Delaunay, rapporteure. Ce n'est pas le cas de la partie du FSV concernée. Sans cette dotation, le fonds pour le financement de l'innovation pharmaceutique ne disposerait d'aucune marge de manœuvre. Avis défavorable.
La Commission rejette cet amendement.
Puis elle adopte l'article 49 modifié.
*
* *
Suivant l'avis défavorable de Mme Michèle Delaunay, rapporteure pour l'assurance maladie, la Commission rejette l'amendement AS348 de M. Francis Vercamer.
*
* *
Article 50
(Art. L. 5125-23-2 et L. 5125-23-3 du code de la santé publique)
Modification des conditions de prescription des médicaments biosimilaires
Dans son actualisation de l'état des lieux sur les médicaments biosimilaires, publiée en mai 2016, l'Agence nationale de sécurité du médicament et des produits de santé (ANSM) a fait évoluer sa position concernant l'interchangeabilité des médicaments biologiques en cours de traitement.
Tirant les conséquences de cette évolution, cet article vise à élargir le champ de prescription des médicaments biosimilaires en permettant la substitution d'un médicament biologique par un médicament biologique qui lui est similaire en cours de traitement.
LES MÉDICAMENTS BIOSIMILAIRES RÉPONDENT À DES RÈGLES DE PRESCRIPTION TRÈS ENCADRÉES
La spécificité des médicaments biologiques
Les médicaments biologiques sont des substances produites à partir d'une cellule ou d'un organisme vivant ou dérivée de ceux-ci, issus de procédés de fabrication biotechnologique très complexes. Les vaccins, les anticorps monoclonaux ou encore les hormones de croissance font partie des principaux médicaments biologiques commercialisés au cours des dernières décennies.
Ces produits sont particulièrement sophistiqués dans leur structure, leur production et leurs modes d'action. En conséquence, contrairement aux médicaments obtenus par synthèse chimique, les médicaments biologiques issus de la biotechnologie présentent des sources de variabilité significatives ; les différences de fabrication qui en résultent, inévitables, peuvent avoir un effet sur les propriétés cliniques des produits.
Aussi, comme le soulignait l'Agence nationale de sécurité du médicament et des produits de santé (ANSM) dans son État des lieux sur les médicaments biosimilaires, en mai 2016, la spécificité des produits biologiques impose le recours à des nombreuses méthodes d'analyses physico-chimiques et biologiques qui, lorsqu'elles sont combinées, permettent d'évaluer et de vérifier au mieux que chaque lot du médicament produit répond à des normes de qualité, afin de garantir une activité thérapeutique identique à chaque utilisation et de ne pas induire de réactions d'intolérance liées à la présence d'impuretés ou de produits de dégradation.
Compte tenu de la sophistication des modalités de production de ces spécialités, le coût des médicaments biologiques est très supérieur à celui des médicaments chimiques. Pour autant, les spécialités biologiques représentent déjà, selon l'ANSM, « une part déjà importante et à forte croissance du marché pharmaceutique ».
Le développement relativement récent des médicaments biosimilaires
L'expiration des premiers brevets de médicaments biologiques a ouvert la voie au développement des médicaments biologiques dits « biosimilaires », c'est-à-dire à des médicaments biologiques similaires à un médicament biologique dit « de référence », car déjà autorisé dans l'Union européenne depuis plus de huit ans. (cf. définitions ci-dessous).
Définitions
(extraits de l'article L. 5121-1 du code de la santé publique)
● Médicament biologique de référence
Un médicament biologique est un médicament « dont la substance active est produite à partir d'une source biologique ou en est extraite et dont la caractérisation et la détermination de la qualité nécessitent une combinaison d'essais physiques, chimiques et biologiques ainsi que la connaissance de son procédé de fabrication et de son contrôle » (14°).
Un médicament biologique « ne peut être qualifié de médicament biologique de référence que si son autorisation a été délivrée au vu d'un dossier comportant, dans des conditions fixées par voie réglementaire, l'ensemble des données nécessaires et suffisantes à elles seules pour son évaluation » (15° a).
● Médicament biologique similaire dit « biosimilaire »
Un médicament biosimilaire est un médicament biologique « de même composition qualitative et quantitative en substance active et de même forme pharmaceutique qu'un médicament biologique de référence, mais qui ne remplit pas les conditions pour être regardé comme une spécialité générique en raison de différencées liées notamment à la variabilité de la matière première ou aux procédés de fabrication, et nécessitant que soient produites des données précliniques et cliniques supplémentaires dans des conditions déterminées par voie réglementaire » (15° a).
Compte tenu de la complexité de la production des médicaments biologiques, les produits biosimilaires ne peuvent être strictement identiques au produit de référence ; ainsi, le principe de substitution à proprement dit, qui est valable pour les médicaments chimiques et les génériques, ne peut être décliné sans condition en matière de médicaments biologiques.
Avant leur mise sur le marché, ces produits similaires sont donc soumis à des tests spécifiques, qui requièrent davantage de données que celles demandées pour un médicament générique. Cette procédure particulière vise à satisfaire l'ensemble des conditions relatives à la sécurité et à l'efficacité du traitement, sans leur imposer toutefois le développement complet attendu pour une nouvelle molécule : il s'agit notamment d'une analyse extensive et comparée des propriétés psycho-chimiques et biologiques, pour contrôler la qualité, des propriétés toxicologiques, pour garantir l'innocuité des produits, ainsi que des propriétés cliniques, pour s'assurer de l'efficacité et la tolérance.
La procédure d'autorisation de mise sur le marché des biosimilaires au niveau de l'Union européenne
Conformément au règlement CE n° 726-2004 du Parlement européen et du Conseil du 31 mars 2004, les biosimilaires doivent être autorisés selon une procédure dite « centralisée », avec examen du dossier par le Comité des médicaments à usage humain (CHMP) de l'Agence européenne des médicaments (EMA).
Cette procédure centralisée consiste à soumettre une seule demande pour une évaluation coordonnée, et elle aboutit à une seule autorisation de mise sur le marché (AMM) permettant l'accès direct à l'ensemble du marché européen : ainsi, le nom commercial du biosimilaire, le résumé des caractéristiques du produit (RCP), les notices et l'étiquetage sont communs à l'ensemble des États membres de l'Union européenne (UE).
Le dossier de demande d'autorisation contient des données relatives à la qualité pharmaceutique du produit, aux éléments comparatifs du profil de sécurité et de toxicologie du médicament similaire, ainsi qu'un dossier clinique comportant des éléments de preuve d'efficacité clinique et de tolérance.
L'évaluation est conduite à l'Agence européenne par les États membres de l'UE - deux d'entre eux sont sélectionnés pour l'évaluation approfondie du dossier de demande d'inscription. Le comité émet un avis et propose un RCP. L'avis est adressé par l'EMA à la Commission européenne, qui peut décider ou non d'octroyer une AMM permettant la commercialisation du médicament.
Un potentiel de croissance élevé en raison de l'expiration prochaine de brevet de médicaments biologiques de référence
Au regard de la complexité de la procédure de mise sur le marché d'un biosimilaire, l'ANSM souligne dans son rapport précité que l'« on pourrait légitimement se poser la question de l'intérêt de mettre sur le marché des médicaments biologiques similaires, ces médicaments n'apportant potentiellement aucune amélioration aux médicaments existants puisque le besoin médical est satisfait ».
En pratique, au moins deux arguments plaident en faveur du développement des biosimilaires.
Le premier est que les médicaments biologiques sont des produits généralement onéreux, dont la prise en charge par l'assurance maladie fait peser un risque sur l'équilibre des comptes sociaux. Or, selon l'ANSM, les biosimilaires sont 20 à 30 % moins chers que les médicaments biologiques de référence. Dès lors, l'introduction de produits biosimilaires sur le marché devrait tirer les prix à la baisse, ce qui permettra in fine d'élargir l'accès aux innovations médicamenteuses à un plus grand nombre de patients.
Le second argument est que l'existence de produits biosimilaires permet de mieux se prémunir contre les difficultés d'approvisionnement de certains produits biologiques. Ainsi, la mise en concurrence de plusieurs produits similaires permet de limiter les risques d'accidents de production et les éventuelles ruptures de stocks.
À ce jour, le niveau de pénétration des produits biosimilaires en Europe n'est pas comparable à celui des génériques de médicaments chimiques. En effet, les biosimilaires ne représentent encore qu'une minorité des prescriptions : en mai 2016, seules 21 spécialités biosimilaires étaient autorisées.
Pourtant, le développement des biosimilaires est amené à croître fortement dans les années à venir, car les brevets de nombreux médicaments de référence issus de la biotechnologie expireront prochainement. Selon l'ANSM, le développement des biosimilaires représente un marché potentiel de plusieurs dizaines de milliards d'euros.
LA POSITION DE L'ANSM SUR L'INTERCHANGEABILITÉ DES MÉDICAMENTS BIOLOGIQUES EN COURS DE TRAITEMENT A RÉCEMMENT ÉVOLUÉ
JUSQU'EN 2016, L'ANSM DÉCONSEILLAIT L'INTERCHANGEABILITÉ DES MÉDICAMENTS BIOLOGIQUES EN COURS DE TRAITEMENT
En France, la prescription de médicaments biosimilaires est encore modeste. Ces produits étant relativement récents, ils sont en effet moins connus des prescripteurs que les médicaments biologiques de référence.
Mais une autre raison explique le relatif faible développement des biosimilaires : jusqu'au printemps 2016, l'ANSM recommandait, au nom de la sécurité des patients et du principe de pharmacovigilance, de traiter dans la mesure du possible un même patient avec une même spécialité sans procéder à des changements à l'intérieur d'une famille de biosimilaires. En d'autres termes, si l'agence laissait libre le choix entre un médicament biologique de référence ou un biosimilaire en initiation de traitement, elle déconseillait en revanche tout changement au cours du traitement.
L'ANSM estimait ainsi que « pour un même patient, les changements multiples ou fréquents de traitement entre médicaments déclarés similaires (incluant le médicament de référence) pourraient exposer à un risque plus élevé de réponse immunologique contre la protéine d'intérêt thérapeutique et rendre difficile le suivi des effets indésirables, en particulier d'origine immunitaire » (81).
L'agence ajoutait qu'il serait en effet « impossible d'affirmer, en cas de changement fréquent du médicament, lequel des traitements équivalents est responsable du manque d'efficacité ou de l'effet indésirable observé, situations qui pourraient créer une impasse thérapeutique pour certains patients » (82).
Cette impossibilité de substitution en cours de traitement figure à l'article L. 5125-23-2 du code de la santé publique, qui dispose que « lors du renouvellement du traitement, sauf dans l'intérêt du patient, le même médicament biologique que celui initialement délivré au patient est prescrit et le prescripteur porte sur la prescription la mention expresse « non substituable, en continuité de traitement » ». En cours de traitement, le médecin prescripteur est donc contraint d'avoir recours au même médicament biologique que celui initialement prescrit.
UNE POSITION ASSOUPLIE EN MAI 2016
Dans son état des lieux de mai 2016, l'ANSM a revu sa position et a levé l'interdiction intégrale de toute interchangeabilité de médicament biologique en cours de traitement, estimant qu'« au vu de l'évolution des connaissances et de l'analyse continue des données d'efficacité et de sécurité des médicaments biosimilaires au sein de l'Union européenne, il ressort qu'une position excluant formellement toute interchangeabilité en cours de traitement ne paraît plus justifiée ».
Pour autant, de sérieuses garanties doivent être apportées avant d'envisager tout changement. L'ANSM recommande ainsi d'éviter « tout échange non contrôlé entre médicaments biologiques », et précise que l'interchangeabilité ne peut intervenir que si trois conditions sont respectées :
- l'information et le consentement du patient, en premier lieu : « un patient traité par un médicament biologique doit être informé d'une possible interchangeabilité entre deux médicaments biologiques et donner son accord » ;
- ensuite, une surveillance clinique du patient appropriée en cours du traitement ;
- enfin, la réalisation d'une traçabilité sur les produits concernés, afin que le prescripteur sache précisément quels ont été les médicaments dispensés au patient.
LE DISPOSITIF PROPOSÉ
L'évolution de la position de l'ANSM nécessite de modifier le code de la santé publique pour lever l'interdiction d'interchangeabilité des médicaments biologiques en cours de traitement.
Le 1° modifie en conséquence l'article L. 5125-23-2 du code de la santé publique.
Le prescripteur reste tenu d'indiquer lors de la première prescription d'un traitement avec un médicament biologique, la mention expresse : « en initiation de traitement ».
En revanche, sauf si, pour des raisons tenant au patient, le prescripteur inscrit de manière expresse et manuscrite la mention « non substituable » sur la prescription initiale ou lors du renouvellement du traitement, le changement de traitement de médicament biologique en cours de traitement est désormais autorisé, sous la responsabilité du prescripteur : seul le prescripteur peut en effet décider d'un tel changement de prescription.
En conséquence, le 2° supprime le septième alinéa de l'article L. 5125-23-3 du code de la santé publique, qui obligeait le pharmacien à assurer la dispensation du médicament biologique ou biosimilaire initialement prescrit lors du renouvellement de la prescription ou d'une nouvelle ordonnance de poursuite du traitement.
Le dispositif autorise ainsi simplement l'interchangeabilité par le médecin d'un traitement biologique par un autre traitement biologique à tout moment du traitement, sans modifier la possibilité de substitution par le pharmacien d'un traitement biologique par un biosimilaire, en initiation de traitement uniquement (83).
Le respect des garanties d'information et de consentement du patient, de traçabilité des médicaments délivrés et de surveillance clinique du patient
L'information du patient et le recueil de son consentement s'exerceront selon les règles de droit commun prévues respectivement aux articles L. 1111-2 et L. 1111-4 du code de la santé publique :
- l'article L. 1111-2 dispose ainsi que « toute personne a le droit d'être informée son état de santé. Cette information porte sur les différentes investigations, traitements ou actions de prévention qui sont proposés, leur utilité, leur urgence éventuelle, leurs conséquences, les risques fréquents ou graves notamment prévisibles qu'ils comportent ainsi que sur les autres solutions possibles et sur les conséquences prévisibles en cas de refus » ;
- le consentement du patient, prévu à l'article L. 1111-4, suppose que « toute personne prend, avec le professionnel de santé et compte tenu des informations et des préconisations qu'il lui fournit, les décisions concernant sa santé ».
Le médecin prescripteur sera donc tenu d'informer son patient sur les spécificités et, le cas échéant, les règles de substituabilité applicables aux médicaments biologiques et biosimilaires.
Les obligations de surveillance et de suivi médical des patients sont quant à elles prévues aux articles L. 4130-1 et L. 4130-2 du code de la santé publique : l'article L. 4130-2 dispose ainsi que tout médecin spécialiste a pour mission de mettre en œuvre un « traitement approprié » ainsi que « le suivi des patients ».
La traçabilité concerne les pharmaciens, qui sont les responsables de la délivrance du médicament. D'après les informations transmises à la rapporteure, le dossier pharmaceutique sera le principal outil permettant de suivre et de conserver le numéro des lots des médicaments biologiques délivrés. Il convient de relever à ce titre que les obligations relatives à la conservation des données dans le dossier pharmaceutique sont plus importantes pour les médicaments biologiques que pour les autres médicaments, puisque les données sont conservées pendant une durée de trois ans, contre trois mois pour les autres médicaments. Les modalités de cette traçabilité pour un médicament biologique seront précisées par décret en conseil d'État, en application de l'article L. 5123-23-3.
Les économies attendues
La mesure proposée vise à encourager le développement des médicaments biosimilaires, notamment dans le traitement des pathologies chroniques. En effet, le prescripteur n'a à ce jour aucune possibilité de modifier la molécule qu'il souhaite prescrire en cours de traitement : compte tenu de la durée des traitements dispensés en cas de maladie chronique, qui s'étend sur plusieurs années, cette contrainte limite fortement la pénétration des médicaments biosimilaires.
La levée de cette contrainte permettra aux établissements de santé de mettre en place des appels d'offre visant à mettre en concurrence les différents laboratoires selon les choix opérés par les prescripteurs en liaison avec les pharmaciens hospitaliers, et à générer dès lors d'importantes économies.
Selon l'étude d'impact, ces économies sont estimées à environ 30 millions d'euros par an à compter de 2017.
*
La Commission des affaires sociales a adopté deux amendements présentés par la rapporteure.
Le premier apporte une clarification s'agissant des médicaments administrés par voie inhalée à l'aide d'un dispositif qui, contrairement à ce que la rédaction de l'article pouvait laisser suggérer, ne sont pas concernés par les dispositions proposées. Ces médicaments restent donc substituables en initiation de traitement, sauf opposition expresse du prescripteur, mais ils ne le sont pas en cours de traitement.
Le second amendement vise à préciser que certaines des quatre garanties prévues dans le code de la santé publique et rappelées par l'ANSM − information et consentement du patient, traçabilité des médicaments, suivi médical − doivent être adaptées au cas particulier des biosimilaires et de leur substituabilité. L'amendement adopté dispose ainsi que le prescripteur doit informer le patient de la spécificité des médicaments biologiques, et du régime spécifique de substitution applicable aux biosimilaires. Il précise également que le prescripteur est tenu de mettre en place une surveillance clinique adaptée au patient.
*
La Commission examine l'amendement AS444 de la rapporteure Michèle Delaunay.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. L'article 50 tel qu'il est rédigé laisse entendre que les médicaments administrés par voie inhalée à l'aide d'un dispositif peuvent être substitués en cours de traitement. Or ce n'est nullement l'intention de cet article qui n'a vocation qu'à modifier les conditions de prescription des médicaments biosimilaires. Le présent amendement apporte donc la clarification nécessaire et corrige un oubli à cause duquel n'apparaissait pas la possibilité pour le prescripteur d'inscrire la mention « non substituable », en initiation de traitement, avec un médicament administré par voie inhalée pour lequel rien ne change.
La Commission adopte l'amendement.
Elle examine ensuite, en discussion commune, les amendements AS127 de Mme Jacqueline Fraysse et AS445 de la rapporteure Michèle Delaunay.
Mme Jacqueline Fraysse. L'amendement AS127 concerne l'usage des médicaments biosimilaires et vise à renforcer la sécurité des patients en ajoutant dans le texte lui-même les préconisations de l'Agence de sécurité du médicament.
Mme Michèle Delaunay, rapporteure. L'amendement AS445 se contente, si j'ose dire, de préciser les garanties spécifiques aux médicaments biosimilaires, contrairement à l'amendement défendu par Mme Fraysse.
Le prescripteur doit informer le patient de la spécificité de ces médicaments et du régime spécifique de substitution applicable aux médicaments biosimilaires ; ensuite, le prescripteur doit mettre en œuvre une surveillance clinique adaptée au patient, car, là encore, le suivi médical doit être adapté à la spécificité d'un médicament biologique.
Je propose donc à Mme Fraysse, qui peut être totalement rassurée, de retirer son amendement au profit du mien.
Mme Jacqueline Fraysse. Je vous fais confiance, madame la rapporteure, et retire mon amendement, sauf à le présenter en séance au cas où je ne serais pas satisfaite.
L'amendement AS127 est retiré.
La Commission adopte l'amendement AS445.
Puis elle adopte l'article 50 modifié.
*
* *
Article 51
(Art. L. 162-16-5-1, L. 162-16-5-2, L. 162-16-5-3 [nouveau], L. 162-18 du code de la sécurité sociale et L. 5121-12 du code de la santé publique)
Modification des conditions de prise en charge des médicaments faisant l'objet d'une autorisation temporaire d'utilisation
Cet article vise à réviser les conditions de prise en charge des médicaments bénéficiant d'une autorisation temporaire d'utilisation (ATU) ou du régime dit du « post-ATU », afin de limiter le coût de ces dispositifs. Il veille néanmoins à garantir le principe d'un accès précoce aux produits innovants, et à maintenir le principe de la libre fixation de l'indemnité par les industriels pendant toute la durée de l'ATU ou du post-ATU.
Les dispositions proposées visent ainsi :
- à réviser les conditions selon lesquelles le laboratoire exploitant doit rembourser rétroactivement l'éventuel différentiel entre l'indemnité librement fixée en ATU ou en post-ATU, et le prix net fixé par convention avec le CEPS ;
- à préciser les conditions dans lesquelles il peut être mis fin à la prise en charge dérogatoire en ATU ou post-ATU ;
- à encadrer les délais dans lesquels le laboratoire doit soumettre les différents dossiers en vue d'obtenir une évaluation complète du produit.
LES DISPOSITIFS D'ATU ET DE POST-ATU GARANTISSENT UN ACCÈS RAPIDE À L'INNOVATION THÉRAPEUTIQUE
L'AUTORISATION TEMPORAIRE D'UTILISATION (ATU)
L'article 5 de la directive 2001/83/CE modifiée prévoit la possibilité pour les États membres de l'Union européenne d'autoriser, dans certains cas particuliers, l'utilisation exceptionnelle de médicaments ne bénéficiant pas d'autorisation de mise sur le marché (AMM).
En France, par dérogation à la procédure de délivrance d'une AMM, l'obtention d'une autorisation temporaire d'utilisation (ATU) délivrée par l'Agence nationale de sécurité du médicament et des produits de santé (ANSM) permet l'utilisation exceptionnelle de spécialités pharmaceutiques ne bénéficiant pas - ou pas encore - d'AMM.
Il existe deux types d'ATU :
- l'ATU dite « de cohorte » (ATUc), qui concerne des médicaments dont l'efficacité et la sécurité d'emploi sont fortement présumées et destinés à un groupe ou sous-groupe de patients traités et surveillés suivant des critères définis dans un protocole d'utilisation thérapeutique et de recueil d'informations (PUT) ;
- l'ATU dite « nominative » (ATUn), délivrée pour un seul patient nommément désigné et ne pouvant participer à une recherche biomédicale, à la demande et sous la responsabilité du médecin prescripteur, dès lors que le médicament est susceptible de présenter un bénéfice pour ce patient.
Durant toute la période pendant laquelle un médicament bénéficie d'une ATU, le laboratoire exploitant le médicament peut fournir les médicaments sous ATU aux établissements de santé, à titre gracieux ou moyennant le versement d'une indemnité, dont le montant est librement fixé par l'industriel.
LE DISPOSITIF DU « POST-ATU »
Lorsqu'un médicament bénéficiant d'une ATU obtient une autorisation de mise sur le marché, l'ATU prend fin et le médicament entre dans un régime transitoire dit de « post-ATU ».
Ce dispositif a été introduit à titre expérimental par la loi n° 2011-2012 du 29 décembre 2011 relative au renforcement de la sécurité sanitaire et des dispositifs médicaux, et pérennisé par l'article 48 de la loi de financement de la sécurité sociale pour 2014 (84), qui l'a codifié à l'article L. 162-16-5-2 du code de la sécurité sociale.
Ce dispositif permet d'assurer une continuité d'accès au traitement jusqu'à ce qu'une décision définitive relative à la prise en charge ou au remboursement au titre de son AMM soit prise, c'est-à-dire, le cas échéant, jusqu'à la publication du prix de la spécialité par le CEPS et son inscription au remboursement par l'assurance maladie.
En effet, comme le montre le schéma ci-dessous, le parcours d'un médicament depuis l'obtention de l'AMM jusqu'à sa prise en charge dans les conditions de droit commun est long et sinueux, ce qui justifie, lorsque le médicament a fait l'objet d'une ATU, une prise en charge en post-ATU :
- ainsi, le laboratoire exploitant le médicament doit déposer une demande d'inscription sur la liste des médicaments agréés à l'usage des collectivités mentionnée à l'article L. 5123-2 du code de la santé publique ;
- il peut également demander l'inscription de la spécialité sur toute autre liste, telle que la liste des spécialités pharmaceutiques remboursables en ville (article L. 162-17 du code de la sécurité sociale) ou, le cas échéant, la liste en sus (article L. 162-22-7 du même code).
Pour être admissible au remboursement, le médicament concerné doit également avoir reçu l'aval de deux commissions de la Haute autorité de santé (HAS) :
- la Commission de la transparence, d'une part, qui évalue le service médical rendu (SMR) par la spécialité, ainsi que l'amélioration du service médical rendu (ASMR) ;
- la Commission d'évaluation économique de santé publique (CEESP), d'autre part, qui rend un avis d'efficience du produit, c'est-à-dire le rapport entre l'efficacité et le coût de la prise en charge du produit.
Le taux de remboursement de la spécialité est défini par l'Union nationale des caisses d'assurance maladie (UNCAM) ; en revanche, son prix résulte des négociations conventionnelles entre le CEPS et le laboratoire ou, à défaut, d'une décision unilatérale du CEPS.
Le succès des dispositifs d'ATU et de post-ATU fait peser un risque sur la soutenabilité des dépenses d'assurance maladie depuis l'émergence de traitements innovants très onéreux
Les dispositifs de l'ATU et du post-ATU ont incontestablement fait leurs preuves, en permettant un accès rapide aux médicaments innovants.
La tendance de fond qui s'observe depuis l'arrivée sur le marché de nouveaux produits innovants de traitement du virus de l'hépatite C, en 2014, laisse présager des progrès importants dans le traitement de maladies graves (cf. encadré ci-après). En cela, l'accès précoce à ces thérapies grâce à l'ATU ou au post-ATU doit impérativement être préservé.
Les traitements du virus de l'hépatite C : une illustration de l'accès précoce et de la diffusion rapide des médicaments innovants en France
La molécule du sofosbuvir - commercialisée notamment sous la marque Solvadi par la firme américaine Gilead - permet de traiter rapidement et avec un faible taux d'échec les patients atteints du virus de l'hépatite C.
Grâce au dispositif de l'ATU, le sofosbuvir a été mis en disposition :
- dès novembre 2012, dans le cadre d'ATU nominative (pour des patients au cas par cas) ;
- dès septembre 2013, dans une ATU de cohorte.
Lorsque l'ATU a pris fin en janvier 2014 avec l'autorisation de mise sur le marché accordée par la Commission européenne, le dispositif post-ATU a pris le relais jusqu'en novembre 2014, date à laquelle les négociations entre le laboratoire et le CEPS ont abouti à la fixation d'un prix et à l'inscription au remboursement dans les conditions normales d'utilisation.
Ainsi, comme le souligne la Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS) dans son rapport Charges et produits (85)pour l'année 2017, ces dispositifs ont permis « une diffusion beaucoup plus rapide et plus large en France que dans les pays qui nous environnent ». À titre de comparaison, d'après les données d'IMS Health citées par la CNAMTS, en 2014, la France arrivait largement en tête en termes de volumes avec près d'un million de comprimés vendus, soit 154 unités standards pour 10 000 habitants, contre 90 comprimés pour 10 000 habitants en Allemagne.
Mais le coût des traitements innovants - notamment lorsque les prétentions tarifaires des laboratoires exploitant des spécialités sous ATU ou post-ATU sont très élevées - pose la question de l'accès à l'innovation médicamenteuse pour tous, et de la soutenabilité de notre système de santé.
L'étude d'impact souligne ainsi que les dépenses liées aux médicaments sous-ATU et post-ATU étaient relativement stables jusqu'en 2013, s'élevant à un plus de 100 millions d'euros par an. L'émergence des médicaments innovants contre l'hépatite C, en 2014, puis la prise en charge de certains cancéreux (anticorps anti-PD1) dans le cadre des dispositifs d'ATU et de post-ATU a multiplié par 6 les dépenses liées avant régulation. Elles se sont ainsi élevées à 1,2 milliard d'euros en 2014, et à 600 millions d'euros en 2015.
Ces dépenses très élevées font peser un risque sur le respect de l'objectif national de dépenses d'assurance maladie (ONDAM), comme l'a rappelé le comité d'alerte sur l'évolution des dépenses d'assurance maladie qui estimait ainsi, dans son avis de mai 2016, que « les dépenses au titre des médicaments en ATU et en post-ATU (essentiellement les nouveaux médicaments anti-cancéreux) restent particulièrement dynamiques en 2016, et, dans l'attente de la conclusion des négociations de prix en cours, font peser un risque significatif sur le respect de l'ONDAM hospitalier en 2016 ».
De surcroît, la variabilité des dépenses d'une année à l'autre ne permet pas d'anticiper les économies à réaliser dans une perspective pluriannuelle.
Un autre écueil de la prise en charge en post-ATU tient aux modalités de cette prise en charge, qui n'encouragent pas les industriels à négocier rapidement les prix avec le CEPS. En effet, le prix du traitement reste librement fixé jusqu'à ce qu'un accord soit trouvé avec le CEPS.
Dès lors, les industriels exploitant des médicaments bénéficiant d'une ATU ou du régime post-ATU ne sont pas incités à engager rapidement des négociations sur le prix avec le CEPS : comme le souligne l'étude d'impact, « il en résulte des négociations longues - certaines excèdent largement les délais légaux -, qui favorisent des prétentions tarifaires excessives car le produit reste, durant cette période, en accès libre ».
Les modalités de sortie des dispositifs ATU et post-ATU sont imparfaitement définies
Le code de la santé publique ne précise pas l'ensemble des conditions de sortie des dispositifs ATU et post-ATU.
Ainsi, en ce qui concerne l'ATU, il n'existe aucune obligation de mettre fin à cette autorisation en cas de refus de l'AMM, ou lorsque celle-ci n'est pas délivrée dans des délais raisonnables.
De même, s'agissant des médicaments pris en charge en post-ATU, seules deux conditions de sortie du dispositif sont envisagées :
- soit la modalité de droit commun, c'est-à-dire jusqu'à ce qu'une décision relative à l'inscription sur la liste des médicaments agréés à l'usage des collectivités ou celle des spécialités pharmaceutiques remboursables dispensées en ville ait été prise et, le cas échéant, jusqu'à ce que l'avis de fixation du tarif de responsabilité ou du prix ait été publié ;
- soit lorsqu'aucune demande d'inscription sur les listes mentionnées à l'alinéa précédent n'a été déposée dans le mois suivant l'obtention de l'AMM.
D'autres critères fondés à justifier de la cessation de la prise en charge, tels que l'absence d'accord sur le prix avec le CEPS, ou l'évaluation négative de la Commission de la transparence de la HAS, ne sont pas prévus par les textes.
Le présent article a donc pour ambition de corriger ces dysfonctionnements pour participer à l'effort de maîtrise des dépenses.
LES MESURES PROPOSÉES VISENT À MIEUX ENCADRER LES DISPOSITIFS D'ATU ET DE POST-ATU POUR ÉTENDRE L'ACCÈS À CES DISPOSITIFS ET À MAÎTRISER LES DÉPENSES
LES MODALITÉS DE REVERSEMENT DU DIFFÉRENTIEL ENTRE L'INDEMNITÉ DEMANDÉE DANS LE CADRE D'UNE PRISE EN CHARGE EN ATU OU EN POST-ATU ET LE PRIX NET DE RÉFÉRENCE
Comme cela a été évoqué, l'article L. 162-16-5-1 du code de la sécurité sociale permet à l'industriel qui exploite un médicament bénéficiant d'une ATU de fixer librement le prix de l'indemnité éventuellement demandée aux établissements de santé pour la dispensation de ce médicament.
En cas de différence entre le montant de cette indemnité et le prix fixé in fine par le CEPS lors de son inscription au remboursement au titre d'une AMM, le laboratoire est tenu de reverser, sous forme de remise, la différence entre le chiffre d'affaires qu'il a facturé aux établissements de santé, sur la base de l'indemnité librement fixée, « et celui qui aurait résulté de la valorisation des unités vendues au prix ou au tarif de remboursement fixé par le comité ». Le produit de ces remises est affecté aux régimes d'assurance maladie.
Cette disposition permet d'ores et déjà de récupérer une partie du différentiel entre l'indemnité et le prix négocié. Néanmoins, elle ne tient pas compte des remises ou ristournes éventuellement consenties par le laboratoire aux établissements de santé, qui viennent minorer - parfois dans des proportions très élevées - le tarif fixé par convention, ou par le CEPS.
C'est cet écart entre le prix dit « facial », qui correspond au tarif négocié entre le CEPS et le laboratoire, et le prix « net » des remises consenties par le laboratoire, que le présent article propose de prendre en compte afin de diminuer les dépenses liées à la prise en charge des médicaments en ATU ou post-ATU.
La fixation d'un prix net de référence
Pour faire évoluer les modalités de reversement de la différence entre l'indemnité demandée par les laboratoires au titre d'une spécialité prise en charge en ATU ou en post-ATU et son prix final, cet article propose la fixation d'un « prix net de référence », qui correspond au prix de la spécialité tel que fixé par convention ou par le CEPS (prix facial), après déduction des remises consenties par le laboratoire.
Le 6° du I complète à cette fin l'article L. 162-18 du code de la sécurité sociale, qui permet aux entreprises exploitant une ou plusieurs spécialités pharmaceutiques remboursables de s'engager collectivement ou individuellement, par une convention avec le CEPS, à faire bénéficier l'assurance maladie d'une remise sur tout ou partie du chiffre d'affaires de ces spécialités réalisé en France.
La modification proposée au 6° permet la conclusion de conventions fixant les remises consenties au titre des spécialités bénéficiant, pour l'une de leurs indications, d'une prise en charge en ATU ou en post-ATU, sous réserve que les remises prévues par ces conventions portent uniquement sur les unités vendues à compter de la signature de la convention.
Ces conventions doivent inclure des prévisions relatives aux volumes de vente, le cas échéant, indication par indication, pour les trois prochaines années.
Sur le fondement de ces précisions, et après présentation de ses observations par l'entreprise, le CEPS « fixe un prix net de référence pour chaque spécialité », qui est calculé en défalquant du prix ou du tarif de remboursement fixé par négociation ou par le CEPS, les remises qui pourraient être dues au titre des trois prochaines années.
Une convention peut toutefois décider de fixer un prix net de référence inférieur à celui qui résulterait de la décision du CEPS.
À défaut de convention prévoyant des remises, il est précisé que le prix ou le tarif de remboursement fixé par le CEPS ou par négociation conventionnelle avec le CEPS « tient lieu de prix net de référence ». Dans ce cas, ce prix net correspond au prix facial.
La déclaration de l'indemnité versée au CEPS
Le 1° du I propose une nouvelle rédaction de l'article L. 162-16-5-1.
La rédaction du I de l'article L. 162-16-5-1 reprend certaines des règles antérieures, notamment la règle selon laquelle tout laboratoire titulaire des droits d'exploitation d'une ou de plusieurs spécialités pharmaceutiques pris en charge dans le cadre de l'ATU ou du « post-ATU » est tenu de déclarer au CEPS le montant de l'indemnité maximale qu'il réclame aux établissements de santé pour la spécialité. Ces déclarations sont rendues publiques par le comité.
Au plus tard le 15 février de chaque année, le laboratoire doit informer le CEPS du chiffre d'affaires correspondant à la spécialité concernée, ainsi que du nombre d'unités fournies au titre de l'année civile écoulée.
Les modalités de reversement du différentiel
Le II de la nouvelle rédaction de l'article L. 162-16-5-1 précise les nouvelles conditions de reversement du différentiel entre l'indemnité et le prix négocié entre le CEPS et le laboratoire ou, à défaut, fixé de manière unilatérale par le CEPS.
Le dispositif vise à prendre en compte le prix net de référence, tel que défini à l'article L. 162-18 par le 6° du I.
Cette réforme présente l'intérêt de maintenir le principe de la liberté de prix pour les industriels, tout en incitant ces derniers à fixer un montant raisonnable, puisqu'ils devront dans le cas contraire rembourser a posteriori la différence.
Lors de la première inscription au remboursement
Lors de la prise en charge au titre de de l'AMM d'un médicament ayant bénéficié d'une ATU ou du post-ATU (86), le dispositif prévoit que si le prix net de référence d'une spécialité est inférieur au montant de l'indemnité déclarée au comité, alors le laboratoire est tenu de reverser aux URSSAF (87), sous forme de remise, la différence entre le chiffre d'affaires facturé aux établissements de santé et « celui qui aurait résulté de la valorisation des unités vendues au prix net de référence ».
Le chiffre d'affaires à prendre en compte est calculé au titre de la période qui s'étend de la date d'obtention de l'ATU à la première date d'inscription au remboursement de ce médicament.
Lors d'une inscription au remboursement au titre d'une nouvelle indication thérapeutique
La rédaction proposée du II de l'article L. 162-16-5-1 précise ensuite la situation applicable aux médicaments ayant plusieurs indications pris en charge dans le cadre d'une ATU puis du régime post-ATU, c'est-à-dire lorsqu'une première partie des indications est prise en charge par une procédure de droit commun(inscription sur la liste des médicaments remboursables en ville ou sur la liste des médicaments agréés à l'usage des collectivités publiques), et qu'une seconde partie des indications bénéficie encore du post-ATU.
Pour toute nouvelle inscription au remboursement au titre d'une nouvelle indication thérapeutique, et seulement si le prix net nouvellement calculé est inférieur au précédent prix net, le CEPS calcule, après que le laboratoire a été mis en mesure de présenter ses observations, à la fois :
- le chiffre d'affaires facturé aux établissements qui aurait résulté de la valorisation des unités vendues au dernier prix net, pour la période qui s'étend de la précédente fixation d'un prix ou tarif de remboursement et jusqu'à la date de nouvelle inscription au remboursement au titre de l'indication nouvellement inscrite et de celles faisant encore l'objet d'une prise en charge en post-ATU (a) ;
- et le chiffre d'affaires qui aurait résulté de la valorisation de ces mêmes unités vendues au nouveau prix net (b).
Le laboratoire est alors tenu de rembourser, sous forme de remise, la différence entre les chiffres d'affaires constatés au a et au b.
Lorsque l'inscription est réalisée sur la seule liste des médicaments agréés à l'usage des collectivités
Lorsqu'un médicament est inscrit sur la liste des médicaments agréés à l'usage des collectivités mentionnée à l'article L. 5123-2 du code de la santé publique, ce médicament est financé sur les tarifs de prestations issus de GHS. Les prix d'achat résultent d'appels d'offres passés par les établissements de santé. Dès lors, il n'est pas possible de déterminer le montant des remises étant donné qu'aucun prix de référence n'est fixé.
Le III de l'article L. 162-16-5-1 vise à préciser que lorsqu'une indication particulière est inscrite sur la seule liste des médicaments agréés à l'usage des collectivités, et qu'aucune inscription sur une autre liste ouvrant droit à une prise en charge au titre de cette indication n'est intervenue dans les deux mois, alors le CEPS peut retenir un prix de référence, ou faire évoluer le prix de référence précédemment retenu pour cette indication, en s'appuyant sur les critères de fixation et de modification des prix et tarifs prévus aux articles L. 162-16-4 (88), L. 162-16-5 et L. 162-16-6 du code de la sécurité sociale. Ce prix de référence « virtuel » servira de base au reversement de remises sur la période ATU/post-ATU.
En cas de cessation de la prise en charge d'une indication thérapeutique dans le cadre d'une ATU ou du régime post-ATU
Le III de l'article L. 162-16-5-1 précise que les dispositions du II du même article, qui fixent les modalités de reversement du différentiel entre l'indemnité demandée par le laboratoire pour un médicament délivré en ATU ou en post-ATU, et le prix net fixé lors de son inscription au remboursement, sont également applicables :
- lorsqu'il est mis fin à la prise en charge d'une indication thérapeutique prise en charge en ATU, sans que cette indication ne bascule dans le régime post-ATU et sans qu'elle soit admise au remboursement au titre de l'autorisation de mise sur le marché ;
- lorsqu'il est mis fin à la prise en charge d'une indication thérapeutique prise en charge en ATU ou en post-ATU, sans qu'elle soit inscrite au remboursement au titre d'une autorisation de mise sur le marché.
Dans ces deux cas, pour fixer le montant de la remise éventuellement due par le laboratoire, le CEPS peut fixer un prix net de référence, dans les mêmes conditions que celles applicables lorsque la spécialité concernée est inscrite sur la seule liste des médicaments agréés à l'usage des collectivités.
LA CLARIFICATION DES SITUATIONS CONDUISANT À LA FIN DE LA PRISE EN CHARGE EN ATU OU POST-ATU
Le 2° du I complète l'article L. 162-16-5-2 du code de la sécurité sociale par un III, qui vise à clarifier les conditions dans lesquelles il peut être mis fin à la prise en charge d'une indication thérapeutique considérée individuellement dans le cadre du régime post-ATU (89).
Le IV de l'article L. 162-16-5-1 du même code modifié par le 1° du I dispose que ces conditions de cessation de prise en charge sont également applicables aux spécialités prises en charge dans le cadre d'une ATU.
En premier lieu, le A du III de l'article L. 162-16-5-2 précise qu'il est mis fin à la prise en charge de cette indication jusqu'à la survenance de l'un des événements suivants, à savoir :
- en cas de décision relative à l'inscription de cette indication, au titre de son AMM, sur la liste des médicaments agréés à l'usage des collectivités (article L. 5123-2 du code de la santé publique) ou sur la liste des spécialités pharmaceutiques remboursables dispensées en ville (article L. 162-17 du code de la sécurité sociale) ainsi que, le cas échéant, en cas de publication de l'avis de fixation du tarif de responsabilité ou du prix (1°) ;
- si l'indication considérée fait l'objet d'une évaluation défavorable au titre de l'AMM (2°), c'est-à-dire en cas de refus d'AMM ;
- si aucune demande d'inscription sur la liste des médicaments agréés à l'usage des collectivités ou sur la liste des spécialités pharmaceutiques remboursables dispensées en ville n'est déposée, pour l'indication considérée, dans le mois suivant l'obtention de l'AMM, ou si le laboratoire retire sa demande d'inscription sur l'une de ces listes (3°).
Le B du III fixe quatre autres conditions permettant à un arrêté des ministres chargés de la santé et de la sécurité sociale de mettre fin à la prise en charge au titre du post-ATU, dès lors que l'une de ces conditions est remplie. Il s'agit :
- de la prise en charge, au titre de la liste des médicaments agréés à l'usage des collectivités, de la liste des spécialités pharmaceutiques remboursables dispensées en ville ou de la liste en sus, d'une alternative thérapeutique, identifiée comme telle par la HAS (1°) ;
- des situations dans lesquelles aucun accord sur le prix ou le tarif de responsabilité de l'indication concernée n'est trouvé, par convention entre le titulaire de l'AMM et le CEPS, dans un délai défini par décret en Conseil d'État qui court à compter de l'obtention de l'AMM. Cette condition s'applique sous réserve que le CEPS n'ait pas fixé unilatéralement, dans ce même délai, un prix ou un tarif de responsabilité prenant en compte l'indication considérée (2°) ;
- des situations dans lesquelles les prises en charges cumulées au titre de l'ATU et du post-ATU ont excédé un délai fixé par décret en Conseil d'État (3°) ;
- du non-respect des engagements prévus au 1° du I et au V de l'article L. 5121-12 du code de la santé publique (4°), à savoir la réalisation d'essais thérapeutiques en vue de la demande d'AMM, d'une part, et la conclusion, d'autre part, entre l'ANSM et le titulaire de l'AMM, d'un protocole d'utilisation thérapeutique et de recueil d'informations qui concerne l'efficacité, les effets indésirables, les conditions réelles d'utilisation ainsi que les caractéristiques de la population bénéficiant du médicament autorisé.
Il convient de rappeler à cette occasion que les établissements de santé sont eux aussi soumis à certaines obligations en matière de protocole d'utilisation, de recueil d'informations et de transmission des données de suivi des patients traités (V de l'article L. 5121-12 du code de la santé publique). Aussi, le IV de l'article L. 162-16-5-2, inséré par le 3° du I, rappelle que les établissements de santé restent soumis à ces obligations, pour chaque indication considérée, « jusqu'à la fin de la prise en charge » au titre de l'ATU ou du post-ATU.
Le IV de l'article L. 162-16-5-2 précise également que les modalités d'application des modifications apportées à cet article par les 2° et 3° du I seront définies par décret en Conseil d'État.
LES MODIFICATIONS APPORTÉES LORSQU'UN MÉDICAMENT SOUS ATU OU POST-ATU COMPORTE PLUSIEURS INDICATIONS
Cet article propose également de clarifier les conditions de prescription des médicaments pris en charge dans le cadre d'une ATU ou du régime post-ATU.
Le nouvel article L. 162-16-5-3 du code de la sécurité sociale créé par le 4° du I vise en effet à conditionner la prise en charge par l'assurance maladie d'une spécialité en ATU ou en post-ATU à l'obligation, pour le prescripteur, d'indiquer l'indication pour laquelle le produit est prescrit.
Le renseignement de cette indication est indispensable pour la mise en place du dispositif de reversement de la différence entre le prix fixé au titre d'une première indication, et celui fixé pour une seconde indication, lorsque le produit dispose de plusieurs indications et que certaines bénéficient déjà d'une prise en charge de droit commun (90).
Il permettra également de s'assurer du juste respect des conditions relatives aux indications d'un produit telles que listées par l'ANSM : en effet, les médicaments dispensés au titre d'une ATU n'ont pas encore été intégralement évalués au titre d'une procédure standard de mise sur le marché. Or, l'utilisation de produits nouveaux doit faire l'objet de nombreuses précautions d'usage, qui supposent un recueil systématique des informations liées à chaque patient. En l'état du droit, il est difficile pour l'ANSM de suivre l'état de chaque patient selon les protocoles mis en place, et de contrôler la juste prescription de ces médicaments, d'où la nécessité de mieux préciser l'indication prescrite.
La mention de l'indication devrait également conduire à augmenter la qualité de la prise en charge, et à améliorer la pharmacovigilance sur des produits qui n'ont pas encore été évalués par les agences sanitaires.
À défaut de précision de l'indication ou de transmission de cette indication, une procédure de recouvrement de l'indu pourra être engagée, dans les conditions prévues à l'article L. 133-4 du code de la sécurité sociale.
Les modalités de transmission de l'indication, lors de la facturation, seront précisées par décret. Le III précise que jusqu'à l'entrée en vigueur de ce décret, « la répartition des volumes de vente selon les indications, nécessaires à l'application au L. 162-16-5-1 du même code, est calculée au prorata des estimations des populations cibles respectives » réalisées par le CEPS.
L'ENCADREMENT DES DÉLAIS AFIN D'ACCÉLÉRER LA SORTIE DES DISPOSITIFS D'ATU ET DE POST-ATU
Comme il a été dit, les conditions actuelles de négociation des prix des médicaments pris en charge en ATU ou en post-ATU sont globalement favorables aux laboratoires exploitant ces médicaments, puisque rien ne les incite à sortir rapidement de ces régimes dérogatoires : par exemple, lorsque le laboratoire ne dépose pas de demande d'AMM, le mécanisme d'ATU perdure indéfiniment, avec une rémunération fixée librement par un laboratoire.
En complément des nouvelles modalités de remboursement du différentiel entre le prix net de référence et l'indemnité librement fixée prévues au présent article, plusieurs dispositions visent donc à encadrer les délais dans lesquels les différentes demandes des laboratoires pour obtenir une évaluation complète du médicament doivent être effectuées.
En premier lieu, le II propose d'encadrer les délais dans lesquels la demande d'AMM doit être déposée. Alors que la rédaction actuelle du 1° de l'article L. 5121-12 du code de la santé publique dispose que cette demande doit être déposée « dans un délai déterminé », le II propose de préciser que ce délai est « d'un an au maximum ».
Selon l'étude d'impact, en cas de non-respect de ce délai, le médicament en cause serait automatiquement sorti du dispositif du post-ATU.
En second lieu, le III de l'article L. 162-16-5-2 modifié par le 2° du I propose en outre de limiter à deux semaines à compter de l'avis de la HAS relatif à l'inscription d'un médicament sur la liste prévue à l'article L. 5123-2 du code de la santé publique, le délai au terme duquel la demande d'inscription sur la liste en sus doit être adressée au ministre chargé de la santé. Si le laboratoire n'a pas déposé son dossier de demande dans un délai de deux semaines après l'avis de la Commission de transparence de la HAS, alors l'agrément aux collectivités sera publié.
Afin d'inciter les laboratoires à respecter les délais fixés par le présent article, le III de l'article L. 162-16-5-2 qu'en cas de non-respect du délai d'inscription sur la liste en sus par le laboratoire, le CEPS peut prononcer une pénalité financière selon les modalités précisées à l'article L. 162-17-4 du code de la sécurité sociale, dans des conditions fixées par décret en Conseil d'État.
*
La Commission adopte l'article 51 sans modification.
*
* *
Article 52
(Art. L. 162-16-4, L. 162-16-5, L. 162-16-6, L. 162-17-4, L. 162-38, L. 165-2, L. 165-3, L. 165-3-3 [nouveau], L. 165-4, L. 165-5-1, L. 165-5-2 [nouveau] du code de la sécurité sociale)
Évolution des critères de fixation et de modification des prix et tarifs des produits de santé
Le système de fixation du prix des médicaments et des dispositifs médicaux remboursables est à la fois négocié et administré : il relève traditionnellement de la négociation conventionnelle entre le Comité économique des produits de santé (CEPS) et les industriels - laboratoires pharmaceutiques, fabricants ou distributeurs de dispositifs médicaux -, mais le CEPS peut, à défaut d'accord, fixer le prix de manière unilatérale.
S'agissant du médicament, la remise en cause de l'objectif de maîtrise des dépenses de médicaments en raison de l'émergence récente sur le marché de médicaments très innovants - et onéreux - a conduit le Gouvernement à poursuivre une politique de régulation, voire de baisse du prix des médicaments. Or, les instruments dont dispose à ce jour le CEPS pour réviser le prix des médicaments reposent sur des fondements juridiques fragiles.
S'agissant des dispositifs médicaux, la pratique conventionnelle est, pour l'heure, moins aguerrie que pour le médicament. Ce secteur est en effet plus fragmenté - avec plus de 90 % de très petites ou de petites et moyennes entreprises (TPE-PME), ce qui rend les négociations conventionnelles plus difficiles à mener à terme.
Cet article propose en conséquence plusieurs évolutions en matière de fixation du prix du médicament et des dispositifs médicaux :
- en premier lieu, il adapte ou clarifie les critères de fixation ou de révision des prix des médicaments et dispositifs médicaux, afin de sécuriser les décisions de fixation de prix du CEPS et de rendre l'action de ce dernier plus claire et plus lisible (I) ;
- en second lieu, il vise à encourager les échanges conventionnels entre le CEPS et les fabricants et distributeurs de dispositifs médicaux, en redéfinissant les conditions selon lesquelles ces derniers peuvent être habilités à participer aux négociations conventionnelles (II) ;
- afin d'améliorer la connaissance des dispositifs médicaux admis au remboursement, il est également prévu d'instaurer un suivi exhaustif de la liste des produits et prestations remboursables, grâce à la création d'un identifiant spécifique (III).
DE NOUVELLES MODALITÉS DE FIXATION ET DE RÉVISION DU PRIX DES MÉDICAMENTS ET DES DISPOSITIFS MÉDICAUX
LES MODALITÉS ACTUELLES DE FIXATION OU DE RÉVISION DES PRIX PEUVENT ÊTRE SOURCE D'INSÉCURITÉ JURIDIQUE
Le Comité économique des produits de santé (CEPS), organisme interministériel sous l'autorité conjointe des ministres chargés de la santé, de la sécurité sociale et de l'économie, contribue à l'élaboration de la politique économique du médicament, notamment en fixant le prix des produits de santé, en lien avec les entreprises concernées (article L. 162-17-3 du code de la sécurité sociale).
En principe, la décision de fixation du prix est le résultat d'une convention bilatérale entre le CEPS et l'entreprise qui exploite le médicament ou le dispositif médical. Cependant, à défaut d'accord sur le prix à l'issue d'une négociation conventionnelle, c'est au CEPS qu'il revient de fixer unilatéralement le prix de la spécialité ou du dispositif concerné.
Les conditions de fixation du prix peuvent, le cas échéant, être précisées par un accord-cadre.
Les décisions de baisse de prix du CEPS reposent sur des fondements juridiques fragiles
Les décisions du CEPS de fixation ou de modification du prix d'un médicament ont le caractère de décisions administratives et sont, à ce titre, susceptibles de faire l'objet d'un recours pour excès de pouvoir devant la juridiction administrative compétente.
L'absence de liste exhaustive de critères de fixation des prix a dès lors conduit le juge administratif à préciser certains de ces critères. Dans une décision du 15 mai 2013 (91), le Conseil d'État a par exemple précisé que le CEPS n'avait pas à prendre en compte les coûts spécifiques de production pour la fixation du prix de vente de la spécialité concernée. À l'inverse, le Conseil d'État a estimé que ces coûts doivent être pris en considération lorsqu'il s'agit de déterminer le prix d'une spécialité reconnue comme médicament orphelin, pour laquelle il n'existe pas de médicament à même visée thérapeutique en France (92).
Selon l'étude d'impact, depuis le début de l'année 2016, le bilan des annulations contentieuses liées au défaut de base légale de certaines décisions du CEPS s'est élevé à 40 millions d'euros.
Des évolutions nécessaires pour clarifier les critères de fixation du prix mobilisables par le CEPS
Les I, II et III du présent article apportent plusieurs modifications aux critères de fixation des prix lorsqu'un médicament a obtenu une autorisation de mise sur le marché (AMM), ou lors de la révision de ce prix.
Ces modifications visent :
- d'une part, à développer les négociations conventionnelles de fixation des prix avec le CEPS, tant avec les industries pharmaceutiques qu'avec les fabricants ou distributeurs de dispositifs médicaux ;
- d'autre part, à sécuriser juridiquement les décisions unilatérales de baisse des prix du CEPS, en définissant de manière exhaustive les critères fondés à justifier d'une baisse de prix ou du tarif de responsabilité d'un médicament ou d'un dispositif médical.
LES ÉVOLUTIONS PROPOSÉES
De nouvelles modalités de fixation et de révision du prix des médicaments
Les médicaments remboursables dispensés en ville
Les critères de fixation des prix
Le 1° du I apporte deux modifications aux modalités de fixation du prix de vente au public des médicaments.
Dans sa rédaction actuelle, l'article L. 162-16-4 du code de la sécurité sociale dispose que la fixation du prix, par convention ou par décision unilatérale du CEPS, d'un médicament inscrit sur la liste des médicaments remboursables dispensés en ville, tient compte « principalement » de l'amélioration du service médical rendu (SMR) par le médicament, des résultats de l'évaluation médico-économique (le cas échéant), du prix des médicaments à même visée thérapeutique, des volumes de vente prévus ou constatés ainsi que des conditions prévisibles et réelles d'utilisation du médicament.
Le b propose d'y ajouter « les montants remboursés par l'assurance maladie obligatoire prévus ou constatés ». La prise en compte de ce critère dans les négociations de fixation du prix ou dans les décisions du CEPS permettra de mieux répondre à l'objectif de maîtrise des dépenses de médicament pour que les dépenses restent soutenables pour la collectivité et ce, dès le stade de la fixation du prix.
Le c supprime la phrase selon laquelle, lorsque le prix fixé par le CEPS est fondé sur une appréciation de l'amélioration du service médical rendu (ASMR) différente de celle proposée par la Commission de transparence de la Haute Autorité de santé (HAS), le CEPS fait connaître à la commission les raisons de son appréciation. En effet, selon les informations transmises à la rapporteure, cette disposition n'est quasiment jamais utilisée. Le CEPS n'étant pas une autorité sanitaire, il n'a pas vocation à modifier les appréciations rendues par une autorité indépendante.
Les critères de révision des prix
Le 2° du I complète l'article L. 162-16-4 par un II, qui fixe six catégories de critères sur lesquels une convention ou une décision du CEPS pourront désormais se fonder pour fixer le prix de vente à un niveau inférieur à celui antérieurement fixé.
La baisse de prix peut être fondée sur un seul ou plusieurs des critères suivants :
- l'ancienneté de l'inscription concernée ou des médicaments comparables inscrits sur la liste des spécialités pharmaceutiques remboursables dispensées en ville (article L. 162-17 du code de la sécurité sociale) ou sur la liste des médicaments agréés à l'usage des collectivités publiques (article L. 5123-2 du code de la santé publique) ; la fin des droits de propriété intellectuelle conférant une exclusivité de commercialisation de la spécialité - c'est-à-dire la chute des brevets - peut également justifier une baisse de prix (1°) ;
- le prix ou le tarif des médicaments comparables, et les remises applicables à la spécialité concernée et aux médicaments comparables (2°) ;
- le prix d'achat de la spécialité concernée et des médicaments comparables, tel que constaté par les établissements de santé ou les distributeurs de gros ou de détail, compte tenu des remises, ristournes et avantages commerciaux et financiers assimilés de toute nature consentis, y compris les éventuelles rémunérations de services prévues à l'article L. 441-7 du code de commerce (3°) ;
- le prix ou le tarif et les remises applicables aux médicaments utilisés de manière concomitante ou séquentielle avec la spécialité concernée (4°) ;
- l'existence de prix ou de tarifs inférieurs dans d'autres pays européens, après déduction des différentes remises ou taxes en vigueur (5°) ;
- un niveau de service médical rendu inférieur à celui des médicaments comparables ou, lorsque le médicament ne dispose pas de comparateur, un niveau de service médical rendu faible ou modéré.
L'article définit les médicaments comparables comme des médicaments « soit appartenant à la même classe pharmaco-thérapeutique, soit ayant la même visée thérapeutique, soit présentant un mécanisme d'action similaire, ou traitant des pathologies similaires ou comparables en termes notamment de gravité ».
Le 4° crée un IV qui permet à l'accord cadre régissant les conditions de négociation d'une convention entre les industries du médicament et le CEPS (article L. 162-17-4 du code de la sécurité sociale) de préciser les modalités de mise en œuvre des conventions de fixation ou de baisse du prix des médicaments.
Par coordination, le a du 1° du I, le 3° et le 5° du I créent des paragraphes « I », « III » et « V » à l'article L. 162-16-4 ainsi modifié.
Selon l'étude d'impact, les critères ainsi définis « correspondent tous à une pratique - qu'elle soit ponctuelle ou systématique - du CEPS : ils n'ont pas vocation à modifier sa doctrine, mais à la sécuriser ». Le fait de les relever au niveau législatif donnera néanmoins une meilleure assise à l'ensemble de ces critères et permettra au juge, en cas de contentieux, de mieux apprécier le bien-fondé d'une baisse de prix.
Les médicaments pouvant être dispensés par les pharmacies à usage intérieur des établissements de santé
Le II vise à étendre les nouvelles modalités de fixation ou de révision des prix prévues au I pour les médicaments dispensés en ville aux spécialités inscrites sur la liste des spécialités pharmaceutiques pouvant être vendues par les pharmacies à usage intérieur (PUI) des établissements de santé mentionnée à l'article L. 5126-4 du code de la santé publique, lorsque ces spécialités ont reçu :
- une autorisation de mise sur le marché (AMM) ;
- une autorisation d'importation parallèle (article L. 5124-13 du code de la santé publique) ;
- ou une autorisation permettant à un médicament autorisé dans un État membre de l'Union européenne ou un État partie à l'accord sur l'Espace économique européen d'être autorisé sur le marché français, lorsque des raisons de santé publique le justifient.
Selon la rédaction actuelle de l'article L. 162-16-5 du code de la sécurité sociale, le prix de vente de ces spécialités est égal au prix de vente aux établissements de santé déclaré par l'entreprise et publié par le CEPS, auquel s'ajoute une marge qui tient compte des frais inhérents à la gestion et à la dispensation de ces spécialités.
Afin de promouvoir les relations conventionnelles entre le CEPS et l'industrie du médicament, le 1° du II propose que le prix de vente de ces spécialités, dont il est précisé qu'il peut être majoré du montant de la taxe sur la valeur ajoutée et d'une marge dont la valeur est fixée par arrêté des ministres chargé de la santé, de la sécurité sociale et de l'économie prenant en compte les frais inhérents à la gestion et à la dispensation de ces spécialités (93) , soit désormais « fixé par convention » entre l'entreprise exploitant la spécialité et le CEPS, dans les conditions prévues à l'article L. 162-17-4.
Ce prix doit être fixé au plus tard soixante-quinze jours après l'inscription de la spécialité sur la liste mentionnée à l'article L. 5126-4 ou, si la spécialité figurait sur cette liste préalablement à l'obtention de l'AMM, dans un délai de soixante-quinze jours à compter de l'obtention de cette autorisation.
À défaut d'accord, le prix de cette spécialité restera fixé par décision du CEPS. Dans ce cas, les ministres concernés peuvent s'opposer conjointement à la décision du Comité, et arrêtent le tarif de responsabilité dans un délai de quinze jours.
Le prix est fixé ou révisé à la baisse dans les mêmes conditions que celles prévues respectivement aux I et II de l'article L. 162-16-4. Le 4° effectue une coordination au II de l'article L. 162-16-5.
Par coordination, le 2° et le 4° du II suppriment la référence au « prix de vente déclaré » qui prévalait jusqu'alors. En outre, le 3° supprime le quatrième alinéa du I, qui renvoyait à un accord ou, à défaut, à un décret en Conseil d'État les conditions de déclaration des laboratoires, les modalités de révision des prix de vente déclarés et les engagements de l'entreprise.
Le XI précise que le prix de cession des spécialités pharmaceutiques fixé sur le fondement de l'article L. 162-16-5 du code de la sécurité sociale, dans sa rédaction applicable avant l'entrée en vigueur de la loi reste valable jusqu'à leur modification par une nouvelle convention ou, à défaut, par décision du CEPS.
Les médicaments inscrits sur la liste en sus
L'article L. 162-6-6 du code de la sécurité sociale précise les modalités de fixation du prix des spécialités pharmaceutiques inscrits sur la liste dite « en sus ». Les médicaments inscrits sur cette liste sont généralement des produits porteurs d'innovations thérapeutiques, remboursés par l'assurance maladie sur la base d'un tarif de responsabilité, c'est-à-dire le tarif sur la base duquel le produit est remboursé quel que soit le prix effectivement payé par l'établissement de santé, à condition que la spécialité en question soit bien inscrite sur ladite liste.
L'article 67 de la loi de financement de la sécurité sociale pour 2015 (94) a modifié les conditions de fixation de ce tarif. Alors qu'auparavant celui-ci était égal, comme pour les spécialités mentionnées à l'article L. 162-16-5, au prix de vente aux établissements de santé déclaré par l'entreprise au CEPS et publié par ce dernier, l'article L. 162-22-7 du code de la sécurité sociale renvoie désormais la fixation du tarif de responsabilité des spécialités pharmaceutiques inscrites sur la liste dite « en sus » à une négociation entre le CEPS et le laboratoire exploitant ces spécialités. À défaut d'accord, le CEPS peut fixer unilatéralement le tarif de responsabilité.
Le 1° du III modifie l'article L. 162-16-6 du même code, afin de permettre au CEPS de négocier le prix des médicaments inscrits sur la liste en sus, et non plus leur tarif de responsabilité. Cette mesure permettra d'inciter les industriels à baisser leurs prétentions tarifaires. En cas d'échec des négociations, le CEPS pourra fixer directement le prix de ces spécialités : cette disposition vise à garantir une véritable maîtrise des prix des médicaments en amont de leur prise en charge par l'assurance maladie, ce que la seule fixation du tarif de responsabilité ne permet pas de faire.
Par coordination avec les modifications proposées au I, le 1° du III supprime les critères généraux pouvant être pris en compte dans la fixation du prix, afin de préciser au 2° que les conditions de fixation et de révision à la baisse du prix applicables sont celles mentionnées respectivement au I et au II de l'article L. 162-16-4.
De même, le 3° supprime le troisième alinéa du I de l'article L. 162-16-6, qui renvoyait à un accord ou, à défaut, à un décret, les modalités de révision des tarifs de responsabilité.
La fixation d'un prix de cession maximal
Le 2° du V modifie l'article L. 162-38 du code de la sécurité sociale afin de permettre au CEPS de fixer un prix de cession maximal auquel peut être vendu le produit ou la prestation au distributeur au détail. Le 1° du V est une disposition de coordination.
L'objectif poursuivi par cette disposition est de préciser que le prix de cession constitue un plafond, tout en laissant une marge de négociation aux différents acteurs.
Le cas particulier des dispositifs médicaux inscrits sur la liste des produits et prestations remboursables
Les dispositifs médicaux sont définis à l'article L. 5211-1 du code de la santé publique comme tout instrument, appareil, produit, etc. destiné à être utilisé chez l'homme à des fins médicales et dont l'action principale n'est pas obtenue par des moyens pharmacologiques. Cette définition recouvre une très grande variété de produits et de prestations, tels que les pansements, seringues, prothèses, appareils d'assistance respiratoire, lits médicaux ou encore les aides auditives et visuelles, pour ne citer qu'une infime partie d'entre eux.
Pour être remboursés aux assurés sociaux, les dispositifs médicaux doivent être inscrits sur la liste des produits et prestations remboursables (LPP) prévue à l'article L. 165-1 du code de la sécurité sociale et fixée par arrêté des ministres chargés de la santé et de la sécurité sociale.
Le code de la sécurité sociale définit à la fois les modalités de fixation du prix des dispositifs médicaux et celles permettant de définir le tarif de responsabilité, c'est-à-dire le tarif qui sert de base au remboursement de l'assurance maladie. Or, ces dispositions, par leur absence d'exhaustivité, se sont révélées fragiles et surtout insuffisantes (cf. encadré ci-dessous).
Les dispositifs médicaux de la LPP, un secteur encore faiblement régulé
Les dispositifs médicaux inscrits sur la LPP représentent des dépenses considérables et en forte croissance pour l'assurance maladie.
Le rapport Charges et produits établi par la Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS) pour l'année 2017, indique ainsi qu'en 2014, le régime général de l'assurance maladie a remboursé 4,3 milliards d'euros au titre des dispositifs médicaux inscrits sur la LPP, hors dispositifs implantables. Sur la seule période courant de 2010 à 2014, la dépense a augmenté de 836 millions d'euros pour le régime général.
Selon la même source, « la liste des produits et prestations est le reflet des tendances lourdes qui s'opèrent dans le système de soins, comme le virage ambulatoire et l'allongement de la durée de traitement de certaines pathologies ».
Cette tendance à la hausse se traduit par une augmentation importante des volumes (+ 31 %), non compensée par l'effet prix (- 3 %), d'où une croissance soutenue dans la quasi-totalité des secteurs de la LPP, ce qui fait de cette dernière l'un des postes de dépenses les plus dynamiques de l'assurance maladie. Rien que sur les quatre dernières années, les montants de dispositifs médicaux remboursables ont progressé de 6,1 % par an en moyenne, contre une croissance de 2,4 % en moyenne pour les soins de ville.
Or, la fragmentation du secteur du dispositif médical rend difficile la mission du CEPS de négociation conventionnelle en vue de la fixation des prix. Comme le souligne le rapport de la CNAMTS, « le CEPS doit parfois faire face lors de ces négociations à une multiplicité de parties prenantes : fabricants (eux-mêmes atomisés en plusieurs fédérations professionnelles défendant des intérêts spécifiques par sous-secteurs), pharmaciens, prestataires de soins à domicile. Ces contraintes sont à l'origine de délais importants pour certaines négociations ».
La fragilité des dispositions juridiques en vigueur en matière de dispositifs médicaux contribue également à affaiblir le système actuel de négociation et de fixation des prix par le CEPS : la CNAMTS souligne par exemple que « les baisses de tarifs d'une classe entière de dispositifs médicaux proposées par le CEPS (par exemple, les implants orthopédiques) sont parfois contestées et déboutées en Conseil d'État, par défaut notamment de bases législatives et réglementaires ».
Par cohérence avec les modifications apportées aux modalités de fixation et de révision du prix des médicaments, le VI modifie celles applicables au tarif de responsabilité et au prix des dispositifs médicaux.
Les critères applicables au tarif de responsabilité
Les modalités de fixation du tarif de responsabilité
Par analogie avec les modifications apportées aux modalités de fixation du prix ou du tarif de responsabilité des médicaments, le VI modifie l'article L. 165-2 du code de la sécurité sociale relatif aux modalités de fixation du tarif de responsabilité des dispositifs médicaux.
Le 2° du VI rappelle que le tarif de responsabilité des produits ou prestations inscrits sur la LPP est fixé par convention ou, à défaut, par décision du CEPS, dans les conditions prévues à l'article L. 165-3-3 (cet article est créé au VIII du présent article).
Le 3° du VI précise que la fixation du tarif de responsabilité des produits et prestations mentionnés à l'article L. 165-1 du même code pourra désormais tenir compte principalement « de l'amélioration éventuelle du service attendu ou rendu » ainsi que « des montants remboursés par l'assurance maladie obligatoire prévus ou constatés », les autres critères restant inchangés, à savoir : les résultats de l'évaluation médico-économique des tarifs des produits ou prestations comparables, les volumes de vente prévus ou constatés ainsi que les conditions prévisibles et réelles d'utilisation des dispositifs concernés.
Le 1° du VI est une disposition de précision.
Les critères de révision du tarif de responsabilité
Dans le prolongement du dispositif proposé pour les médicaments à des fins de renforcement de la sécurité juridique des décisions du CEPS, le 4° du VI propose d'inscrire dans la loi les critères permettant de réviser à la baisse le tarif de responsabilité des dispositifs médicaux.
Les cinq premiers critères définis au nouveau II de l'article L. 165-2 reprennent les mêmes critères que ceux applicables au prix des médicaments, c'est-à-dire :
- l'ancienneté de l'inscription du produit ou de la prestation associée, ou d'un ensemble de produits et de prestations comparables, sur la LPP (1°) ;
- les tarifs des produits et prestations comparables et les remises applicables au produit ou à la prestation (2°) ;
- le prix d'achat des produits et prestations constaté par les établissements de santé ou les distributeurs de gros ou de détail, compte tenu des remises, ristournes et avantages commerciaux et financiers assimilés de toute nature consentis, y compris les rémunérations de services prévues à l'article L. 441-7 du code de commerce (3°) ;
- le prix, le tarif et les remises applicables aux produits et prestations utilisées concomitamment avec le produit ou la prestation concernée (4°) ;
- l'existence de tarifs, de prix ou de coûts de traitement inférieurs dans d'autres pays européens, déduction faite des différentes remises ou taxes en vigueur (5°).
Sont ajoutés trois autres critères qui ne sont pas applicables en matière de révision des prix des médicaments :
- les volumes de vente prévus ou constatés des produits ou prestations (6°) ;
- les montants, prévus ou constatés, des produits ou prestations remboursés par l'assurance maladie obligatoire (7°) ;
- les conditions prévisibles et réelles d'utilisation des produits ou prestations (8°).
Le 4° du IV introduit également une nouveauté par rapport aux modalités applicables à la fixation du prix des médicaments : l'article permet en effet de baisser simultanément l'ensemble des tarifs d'une catégorie de produits et de prestations comparables. L'application d'un taux de baisse uniforme est possible dès lors que l'un des critères mentionnés aux 1° à 8° est applicable à l'ensemble de la catégorie de produits ou prestations comparables.
Selon la définition proposée, les produits ou prestations comparables « sont des produits ou prestations, ou une catégorie de produits ou prestations, ayant la même visée thérapeutique, présentant un mécanisme d'action similaire ou traitant des pathologies similaires ou comparables en termes notamment de gravité ».
Il est également précisé que les conditions de fixation ou de révision des prix peuvent être précisées par un accord-cadre, dans les conditions prévues à l'article L. 165-4-1 du code de la sécurité sociale.
Les critères applicables au prix
Le VII propose, à l'article L. 165-3 du code de la sécurité sociale, d'étendre les modalités de fixation et de révision du prix des médicaments telles que définies à l'article L. 162-16-4 (I) au prix des dispositifs médicaux :
- le 1° supprime une référence devenue obsolète à l'article L. 132-38, compte tenu du V ;
- le 2° précise que toute convention entre un ou plusieurs fabricants ou distributeurs de produits et prestations et le CEPS est établie dans les conditions visées à l'article L. 165-3-3 du code de la sécurité sociale, créé par le VIII ;
- le 3° précise que les prix des dispositifs médicaux sont fixés dans les mêmes conditions que celles prévues au I de l'article L. 165-2. De même, les critères de révision des prix des dispositifs médicaux sont les mêmes que ceux mentionnés au II de l'article L. 165-2.
Les économies attendues
Selon l'annexe VII du présent projet de loi, les économies attendues en 2017 en lien avec la baisse des prix sont estimées à 500 millions d'euros, soit plus du quart des économies reposant sur les produits de santé. Les économies générées par la baisse du tarif de responsabilité ou du prix des dispositifs médicaux au titre de l'année 2017 sont quant à elles estimées, compte tenu des modifications apportées au présent article, à 90 millions d'euros.
EXTRAIT DU TABLEAU RÉCAPITULATIF DES MESURES D'ÉCONOMIES
RELATIVES À L'ONDAM 2017
(en millions d'euros)
Efficacité de la dépense hospitalière |
845 |
Virage ambulatoire et adéquation de la prise en charge en établissement |
640 |
Produits de santé et promotion des génériques, dont : |
1 430 |
- Baisse de prix des médicaments - Promotion et développement des médicaments génériques - Tarif des dispositifs médicaux - Biosimilaires - Contribution du fonds de financement de l'innovation pharmaceutique - Remises |
500 |
Pertinence et bon usage des soins |
1 135 |
Total |
4 050 |
Source : Annexe VII.
DE NOUVELLES MODALITÉS DE NÉGOCIATION ENTRE LE CEPS ET LES INDUSTRIES FABRICANT OU DISTRIBUANT DES DISPOSITIFS MÉDICAUX
Cet article vise également à encourager les échanges conventionnels entre le CEPS et les fabricants ou distributeurs de dispositifs médicaux, tout en tenant compte des spécificités de l'industrie des dispositifs médicaux.
Contrairement à l'industrie du médicament, ce secteur se caractérise en effet par sa faible structuration. Plus de neuf entreprises sur dix sont des petites et moyennes entreprises, voire des très petites entreprises (95). En outre, les activités de ces entreprises sont très diversifiées (96), ce qui rend complexe la négociation d'un accord avec le CEPS.
En conséquence, le dispositif proposé vise à permettre au CEPS de négocier un prix applicable à l'ensemble des industriels, dès lors qu'un accord est trouvé avec une part significative d'industriels.
L'article L. 165-3-3 du code de la sécurité sociale, créé par le VIII, définit ainsi les nouvelles conditions de négociation des conventions fixant les tarifs de responsabilité et, le cas échéant, le prix des produits et prestations inscrits sur la liste prévue à l'article L. 165-1 du même code, par description générique ou par description générique renforcée.
Il est précisé que les produits et prestations concernés par les conventions de fixation des tarifs de responsabilité et des prix peuvent regrouper plusieurs produits « à visée thérapeutique identique ou semblable ou ayant une fonction similaire ».
Les modalités d'inscription sur la liste des prestations et produits remboursables (article L. 165-1 du code de la sécurité sociale)
Les dispositifs médicaux peuvent être inscrits sur la LPP selon deux modalités : sous forme générique ou sous nom de marque.
● L'inscription sous forme de description générique constitue le principe général : tout fabricant peut s'inscrire selon cette modalité s'il estime que son produit ou sa prestation répond à l'intitulé d'une des lignes génériques de la LPP. Tout dispositif médical de ce type qui répond à la définition et aux spécifications techniques d'une des lignes génériques de la LPPR est pris en charge par l'assurance maladie.
● L'inscription peut également se faire sous forme de marque ou de nom commercial, pour les produits présentant un caractère très innovant, ou lorsque l'impact sur les dépenses d'assurance maladie nécessite un suivi particulier du produit. Seuls les produits inscrits sous nom de marque doivent avoir été évalués préalablement par la Commission nationale d'évaluation des dispositifs médicaux et des technologies de santé (CNEDiMTS) de la Haute autorité de santé.
● Afin de mieux encadrer la procédure d'inscription en ligne générique de certains produits, la LFSS pour 2015 a instauré les descriptions génériques renforcées. Celles-ci permettent à l'autorité administrative de soustraire au principe d'auto-inscription par le fabricant certains dispositifs médicaux dont il convient d'améliorer la traçabilité sanitaire et financière. Certains dispositifs médicaux pris en charge peuvent en effet présenter un risque spécifique d'ordre sanitaire, ou bien parce qu'ils sont trop souvent inscrits sur les listes génériques permettant un remboursement de l'assurance maladie, sans pour autant disposer de l'ensemble des spécifications nécessaires.
Habilitation des fabricants de dispositifs médicaux à négocier
Selon le I de l'article L. 165-3-3 nouveau, deux conditions cumulatives doivent être remplies pour que les fabricants ou, le cas échéant, les organisations regroupant ces fabricants soient habilités à négocier et à conclure lesdites conventions :
- en premier lieu, ces fabricants ou organisations doivent avoir fait connaître au CEPS leur intention de négocier, à la suite d'un avis de projet de fixation des tarifs de responsabilité et, le cas échéant, des prix (1°) ;
- ensuite, chaque fabricant ou organisation participant à la négociation doit justifier d'une part du montant remboursé, constaté ou prévisionnel, au moins égale à 10 % du montant relatif des produits et prestations concernés remboursés par l'assurance maladie obligatoire (2°).
Pour chaque fabricant ou organisation, et pour chaque inscription sur la LPP, la part du montant remboursé est calculée en multipliant les volumes de vente du fabricant ou de l'organisation par les tarifs de responsabilité correspondant, et en appliquant à ce montant le taux moyen de prise en charge par l'assurance maladie obligatoire.
Il est précisé qu'en cas d'inscription de plusieurs produits et prestations, le CEPS peut appliquer un taux de pondération, compris entre 0 et 1, à chaque produit, la somme des taux employés étant égale à 1.
Il est également indiqué qu'un fabricant ne peut participer à la négociation s'il appartient à une organisation qui participe déjà à cette négociation.
Habilitation des distributeurs de dispositifs médicaux à négocier
Le II de l'article L. 165-3-3 transpose aux distributeurs de dispositifs médicaux et aux organisations qui les regroupent, les règles d'habilitation à négocier applicables aux fabricants ou organisations de fabricants de dispositifs médicaux.
Ceux-ci sont ainsi habilités à négocier les conventions fixant les tarifs de responsabilité et, le cas échéant, le prix des produits et prestations inscrits sur la LPP, sous réserve d'avoir fait connaître au CEPS leur intention de négocier, et de justifier d'une part du montant remboursé, constaté ou prévisionnel, représentant au moins 10 % du montant relatif des produits et prestations concernés remboursé par l'assurance maladie obligatoire.
Les modalités de calcul de la part du montant remboursé sont les mêmes que pour les fabricants de dispositifs médicaux, à l'exception de l'application du taux de pondération en cas d'inscription conjointe de plusieurs produits sur la LPP.
Il est également précisé qu'un distributeur ne peut pas participer à la négociation à la fois en son nom propre et au titre d'une organisation.
Conditions de validité de la convention
Selon le III de l'article L. 165-3-3, pour que la convention conclue par les fabricants ou les organisations de fabricants soit valide, la part des contributions au montant remboursé par l'assurance maladie versée par chaque fabricant ou organisation ayant pris part aux négociations doit représenter au moins le tiers des montants remboursés relatifs aux produits et prestations concernés dans le cadre de la convention visée au I de l'article L. 165-3-3.
Les conditions de validation d'une convention signée avec les distributeurs ou organisations de distributeurs sont les mêmes que pour celles signées avec les fabricants ou organisations de fabricants.
Le texte précise que lorsqu'une convention signée entre le CEPS et les fabricants ou distributeurs de produits et prestations est valablement conclue, le prix ou le tarif fixé par la convention s'applique à l'ensemble des fabricants ou distributeurs concernés, y compris aux non-signataires de la convention.
Le IV de l'article L. 165-3-3 précise que pour l'application des I, II et III, les produits et prestations concernés peuvent regrouper plusieurs produits et prestations comparables, au sens de l'article L. 165-2.
Sanctions applicables en cas de fausse déclaration
Le V de l'article L. 165-3-3 définit les conditions applicables lorsqu'un fabricant, un distributeur ou une organisation regroupant certains fabricants ou distributeurs effectue sciemment une fausse déclaration de son volume de vente, de son chiffre d'affaires ou de la part du montant remboursé.
Dans cette hypothèse, le CEPS peut fixer une pénalité financière à la charge du fabricant, du distributeur ou le cas échéant de l'organisation qui les regroupe, après que ces derniers aient été mis en mesure de présenter leurs observations. Le montant de cette pénalité doit être fixé en fonction de la gravité du manquement constaté, et ne peut être supérieur à 5 % du chiffre d'affaires hors taxes réalisé en France par le ou les fabricants ou distributeurs concernés, au titre du dernier exercice clos, pour les descriptions génériques considérées.
Le cas échéant, la pénalité est recouvrée par les unions de recouvrement des cotisations de sécurité sociale et d'allocations familiales (URSSAF) mentionnées à l'article L. 213-1 du code de la sécurité sociale, dans les conditions prévues aux articles L. 137-3 et L. 137-4 du même code.
Le produit de cette pénalité est affecté à la Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS). En outre, il est précisé que le recours présenté contre la décision de fixation de la pénalité est un recours de pleine juridiction.
Il est par ailleurs précisé que lorsque le CEPS engage une procédure de sanction à l'encontre du ou des fabricants ou distributeurs ayant déclaré un chiffre d'affaires manifestement erroné, l'invalidation de la convention conclue sur le fondement de ce chiffre d'affaires ne peut intervenir qu'à l'issue d'un délai de six mois après l'engagement de la procédure. Ce délai de six mois vaut également lorsqu'une décision du CEPS de fixation d'un tarif ou du prix d'une description est invalidée.
Selon les informations transmises à la rapporteure, l'objectif de cette disposition est de ne pas déstabiliser la prise en charge de certains produits dans le cas où les négociations n'ont pas été conduites dans un cadre régulier, en annulant trop rapidement le résultat de la convention. Dans ce cas, le CEPS dispose de six mois supplémentaires pour trouver un nouvel accord.
L'ensemble des dispositions de ce nouvel article L. 165-3-3 doivent être précisées par décret en Conseil d'État.
Cette nouvelle rédaction doit permettre au CEPS de conduire des négociations plus fréquentes avec les industries du secteur des dispositifs médicaux, afin d'actualiser plus souvent les différentes parties de la liste des produits et des prestations remboursables par l'assurance maladie.
L'INSTAURATION D'UN IDENTIFIANT POUR ASSURER UN MEILLEUR SUIVI DE LA LISTE DES PRODUITS ET PRESTATIONS REMBOURSABLES
Afin de permettre au CEPS de disposer des informations pertinentes pour négocier les prix des dispositifs inscrits sur la LPP, le X propose de poser comme condition à l'admission au remboursement des produits et prestations inscrits sur cette liste, la détention d'un code permettant de les identifier aisément.
En vertu du nouvel article L. 165-5-1 créé par le X, tout produit ou prestation répondant à la description présentée devra disposer, au 1er janvier 2019, d'un code permettant leur identification individuelle ainsi que l'identification de leur fabricant ou distributeur.
L'article précise que ces codes seront collectés par la CNAMTS, et rendus publics sur son site internet.
Un décret précisera les obligations respectives des fabricants, des distributeurs et de la CNAMTS pour « l'élaboration » de ces codes identifiants dans les délais requis.
Cette mesure permettra au CEPS de disposer d'informations plus riches pour engager les négociations de prix des dispositifs médicaux, afin d'analyser plus finement les évolutions et de mieux réguler ces dispositifs.
Selon l'étude d'impact, l'entrée en vigueur différée est nécessaire pour adapter les systèmes d'information et permettre aux industriels de remplir les démarches nécessaires pour obtenir les identifiants.
DISPOSITIONS DIVERSES
La rédaction actuelle de l'article L. 165-4 du code de la sécurité sociale dispose que les remises consenties par convention par les fabricants ou distributeurs de dispositifs médicaux sont reversées à la Caisse nationale de l'assurance maladie des travailleurs salariés (CNAMTS) ou à la Caisse nationale du régime social des indépendants (RSI). Le IX supprime la référence à la Caisse nationale du RSI, car en pratique, ces remises sont déjà versées uniquement à la CNAMTS.
*
La Commission adopte l'article 52 sans modification.
*
* *
Article 53
Fixation des dotations au FMESPP, à l'ONIAM et de la contribution de la CNSA aux ARS pour l'année 2017
Le présent article fixe pour l'année 2017 les dotations des régimes obligatoires d'assurance maladie au Fonds pour la modernisation des établissements de santé public et privé (FMESPP), à l'Office national d'indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales (ONIAM) ainsi que la contribution de la Caisse nationale de solidarité pour l'autonomie (CNSA) aux agences régionales de santé (ARS).
LE FONDS DE MODERNISATION DES ÉTABLISSEMENTS DE SANTÉ PUBLICS ET PRIVÉS
Les I à III visent à déterminer les ressources du FMESPP pour l'année 2017. Au montant relativement modeste provenant de l'assurance maladie, s'ajoutent deux prélèvements exceptionnels portant sur les réserves du fonds pour l'emploi hospitalier (FEH) et de l'association nationale pour la formation permanente du personnel hospitalier (ANFH).
Le I de l'article fixe à 44,4 millions d'euros la dotation des régimes obligatoires d'assurance maladie au financement du FMESPP pour l'année 2017.
En vertu de l'article 26 de la loi de financement de la sécurité sociale pour 2003, le FMESPP, créé par l'article 40 de la loi de financement de la sécurité sociale pour 2001, succède au fonds pour la modernisation sociale des établissements de santé (FMES) et reprend les créances et obligations du fonds pour la modernisation des cliniques privées. Il est intégré à l'ONDAM depuis 2006.
Le périmètre d'action du FMESPP a été redéfini par l'article 65 de la loi de financement de la sécurité sociale pour 2012, une partie des missions qu'il exerçait ayant été transférée au FIR.
L'action du FMESPP est désormais centrée sur le financement :
- de mesures nationales, en particulier les investissements de modernisation, de restructuration et de réorganisation de l'offre de soins ;
- de missions d'expertise au bénéfice des établissements de santé, confiées à l'agence technique de l'information sur l'hospitalisation (ATIH) et depuis 2013 à l'agence des systèmes d'information partagés de la santé (ASIP).
Le FMESPP est régi par le décret n° 2013-1217 du 23 décembre 2013 qui en précise les missions et le champ d'intervention.
La gestion du FMESPP est confiée à la caisse des dépôts (CDC) qui en tient la comptabilité et procède aux paiements en faveur des établissements et des agences.
La participation de l'assurance maladie est versée au fonds par la Caisse nationale de l'assurance maladie des travailleurs salariés (CNAMTS) au nom de l'ensemble des régimes d'assurance maladie comme le prévoit l'article D. 178-1 du code de la sécurité sociale. Chaque régime obligatoire de base d'assurance maladie verse ensuite sa participation au financement du FMESPP à la CNAMTS selon des conditions fixées par un arrêté conjoint des ministres chargés de la sécurité sociale et du budget.
Le montant annuel du FMESPP est défini tous les ans, dans le cadre de la loi de financement de la sécurité sociale, en fonction des besoins de financement répondant aux missions du fonds.
Pour cette année la contribution de l'assurance maladie est fixée à un niveau exceptionnellement bas. En effet, une large partie des ressources du fonds proviendra des prélèvements opérés sur les réserves du fonds pour l'emploi hospitalier (FEH) et de l'association nationale pour la formation permanente des personnels hospitaliers (ANFH).
L'annexe 8 du projet de loi de financement précise les opérations couvertes par le fonds.
LES PRÉLÈVEMENTS OPÉRÉS AU PROFIT DU FMESPP
Le prélèvement sur les réserves du FEH
Le FEH a été institué pour financer le surcoût supporté par les établissements de santé au titre de la cessation progressive d'activité (CPA), du temps partiel, de certaines formations et aides à la mobilité et du compte épargne temps (CET) qu'ils accordent à leurs personnels (fonctionnaires et agents contractuels).
À l'instar du prélèvement exceptionnel sur les réserves du FEH en 2016 (cf. II du commentaire de l'article 3), le II prévoit un nouveau prélèvement de 70 millions d'euros portant sur les réserves du FEH dont le montant serait transféré au FMESPP.
Au 31 décembre 2015, les réserves s'élèvent à un montant de 166 millions. Selon l'étude d'impact, les projections font état d'une réserve de 256 millions d'euros à la fin 2017. La combinaison des prélèvements fixés pour 2016 et 2017 ramènerait le niveau des réserves à un montant de 136 millions d'euros.
Le dispositif prévoit que les règles applicables en matière de recouvrement, de contentieux et les garanties concernant ce prélèvement sont régies par l'article L. 137-3 du code de la sécurité sociale. Ce dernier article opère par renvoi aux règles et garanties et sanctions applicables au recouvrement des cotisations à la charge des employeurs assises sur les gains et rémunérations de leurs salariés (97).
Le prélèvement des réserves de l'ANFH
L'ANFH est un organisme paritaire collecteur agréé de la fonction publique. Il collecte les fonds destinés à la formation des personnels hospitaliers. Le niveau des fonds propres de l'association est estimé à 364 millions d'euros au 31 décembre 2015.
Ce prélèvement est doublement motivé par le contexte budgétaire restreint et l'existence d'un excédent structurel.
À l'instar du prélèvement exceptionnel sur les réserves de l'ANFH en 2016 (cf. III du commentaire de l'article 3), le III prévoit un nouveau prélèvement de 150 millions portant sur les réserves du FEH dont le montant serait transféré au FMESPP.
Le niveau des fonds propres s'élèverait à 64 millions après les prélèvements successifs opérés en 2016 et 2017, permettant de couvrir les besoins en fonds de roulement. À ce montant s'ajouteraient les excédents des exercices 2016 et 2017, estimés à 30 millions d'euros par an.
Le dispositif prévoit également que les règles applicables en matière de recouvrement, de contentieux et les garanties concernant ce prélèvement sont régies par l'article L. 137-3 du code de la sécurité sociale.
L'OFFICE NATIONAL D'INDEMNISATION DES ACCIDENTS MÉDICAUX
Le IV fixe le montant global de la dotation des régimes obligatoires d'assurance maladie au financement de l'ONIAM à 107 millions d'euros pour 2017.
La loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé a créé un dispositif de règlement amiable des accidents médicaux qui repose sur l'ONIAM, établissement public administratif placé sous la tutelle du ministère chargé de la santé dont le régime est fixé les articles L. 1142-22 à L. 1142-23 du code de la santé publique.
Il prend ainsi en charge :
- les frais de fonctionnement des commissions régionales de conciliation et d'indemnisation, auxquelles il apporte son soutien technique et administratif afin de mettre en œuvre la procédure de règlement à l'amiable en cas d'accidents médicaux, d'affections iatrogènes ou d'infections nosocomiales ;
- l'indemnisation due au titre de la solidarité nationale des victimes de ces accidents, affections et infections, lorsque ceux-ci ne sont pas imputables à une faute engageant la responsabilité d'un établissement ou d'un professionnel de santé.
Initialement circonscrite aux accidents médicaux, la mission d'indemnisation de l'office a été progressivement élargie à la réparation des dommages directement imputables à une vaccination obligatoire, aux victimes de préjudices résultant de la contamination par le virus d'immunodéficience humaine (98), à l'indemnisation des victimes de préjudices résultant de la contamination par le virus de l'hépatite B ou C ou le virus T-lymphotropique humain causée par une transfusion de produits sanguins ou une injection de médicaments dérivés du sang (99).
L'office est en outre chargé de faciliter et, s'il y a lieu, de procéder au règlement amiable des litiges relatifs aux dommages causés par le Benfluorex (100). Les victimes sont indemnisées soit par le laboratoire en cause ou son assureur, soit par l'ONIAM lorsque la victime se voit refuser une offre d'indemnisation ou se voit proposer une offre insatisfaisante, l'ONIAM se retournant ensuite contre ce laboratoire ou cet assureur.
Notons enfin que la loi de modernisation du système de santé a étendu la compétence de l'ONIAM aux dommages imputables à des actes à finalité abortive ou contraceptive (101).
En application de l'article L. 1142-23 du code de la santé publique, l'ONIAM est financé par une dotation des régimes obligatoires d'assurance maladie pour sa mission d'indemnisation des accidents médicaux et des préjudices résultant de contaminations par les virus de l'immunodéficience humaine (VIH), des hépatites B et C (VHB et VHC) et du virus T-lymphotropique humain (HTLV). Les missions de l'ONIAM, relatives aux accidents vaccinaux et les dommages consécutifs à des mesures sanitaires d'urgence et à la prise du Benfluorex sont financées par l'État.
Les dépenses pour 2017 à la charge de l'assurance maladie sont estimées à 131,8 millions d'euros dont :
- 110,7 millions d'euros au titre des indemnisations ;
- 7 millions d'euros de dépenses de personnel ;
- 3,6 millions d'euros de dépenses de fonctionnement ;
- 10,5 millions d'euros de frais d'avocats et d'expertises.
Les autres produits de l'office, hors dotation de l'assurance maladie, sont estimés pour 2017 à 28 millions d'euros.
La dotation de l'assurance maladie pour 2017 est fixée à 107 millions d'euros. Elle devrait permettre de couvrir les dépenses prévisionnelles relevant du champ du financement par l'assurance maladie et assurer à l'office une réserve prudentielle suffisante : 20,4 millions d'euros selon les estimations figurant à l'annexe 8 précitée.
LA CONTRIBUTION DE LA CAISSE NATIONALE DE SOLIDARITÉ POUR L'AUTONOMIE
Aux termes de l'article L. 1432-6 du code de la sécurité sociale, figurent dans la liste des ressources des agences régionales de santé les « contributions de la caisse nationale de solidarité pour l'autonomie (CNSA) pour des actions concernant les établissements et services médico-sociaux ou les prises en charge et accompagnements en direction des personnes âgées ou handicapées ». L'article 78 de la loi de financement de la sécurité sociale pour 2011, modifiant l'article précité du code de la santé publique, a permis à la CNSA de déléguer aux agences des crédits au titre d'actions de prise en charge et d'accompagnement des personnes âgées et des personnes handicapées.
Le V fixe le montant pour 2017 de la contribution de la CNSA à 129,6 millions d'euros. 94,7 millions d'euros seront consacrés aux « méthodes d'action pour l'intégration des services d'aide et de soins dans le champ de l'autonomie » (MAIA) (102), soit un nouveau relèvement de 9,5 millions d'euros permettant le financement en année pleine des 388 MAIA existantes (après un relèvement de 14 millions d'euros l'an dernier).
L'ABSENCE NOTABLE DE PARTICIPATION DE L'ASSURANCE MALADIE AU FONCTIONNEMENT DE L'ANSP
Contrairement aux exercices précédents, cet article ne prévoit plus de dotation des régimes obligatoires d'assurance maladie à l'établissement de préparation et de réponse aux urgences sanitaires (EPRUS). Celle-ci visait la couverture des dépenses engagées par l'EPRUS pour constituer des stocks de produits de santé nécessaires à la protection de la population face aux menaces sanitaires graves et pour financer des actions de prévention des risques sanitaires majeurs.
L'ordonnance n° 2016-462 du 14 avril 2016 porte création de l'Agence nationale de santé publique (ANSP), fusionnant l'Institut de veille sanitaire (InVS), l'Institut national de prévention et d'éducation pour la santé (INPES) et l'EPRUS. Le texte codifie, au sein de l'article L. 1413-12 du code de la santé publique, les ressources de l'agence qui comprennent notamment une dotation des régimes obligatoires d'assurance maladie pour le financement des missions mentionnées au 3° et au 4° de l'article L. 1413-1, soit la promotion de la santé et la réduction des risques pour la santé et le développement de la prévention et de l'éducation pour la santé.
L'article 26 du projet de loi de finances pour 2017 met cependant fin à toute participation de l'assurance maladie au bénéfice de l'ANSP. Il n'existe donc plus de base juridique à cette participation ce que regrette vivement la rapporteure.
*
La Commission examine l'amendement AS349 de M. Francis Vercamer.
M. Francis Vercamer. Le présent amendement vise à préserver les réserves de l'Association nationale pour la formation permanente des personnels hospitaliers - réserves qui sont prélevées à des fins difficiles à comprendre.
Mme Michèle Delaunay, rapporteure pour l'assurance maladie. Nous en avons déjà débattu avec M. Vercamer. Avis défavorable.
La Commission rejette l'amendement.
Puis elle adopte l'article 53 sans modification.
*
* *
Article 54
Fixation des objectifs de dépenses de la branche maladie, maternité, invalidité et décès pour 2017
Cet article a pour objet de fixer, au titre de l'année 2017, en application de l'article L.O. 111-3 du code de la sécurité sociale, les montants des objectifs de dépenses de la branche maladie, maternité, invalidité et décès pour l'ensemble des régimes obligatoires de base, ainsi que pour le seul régime général.
L'OBJECTIF DE DÉPENSES DE LA BRANCHE MALADIE, MATERNITÉ, INVALIDITÉ ET DÉCÈS, DISTINCT DE L'OBJECTIF NATIONAL DE DÉPENSES D'ASSURANCE MALADIE
L'article L.O. 111-4 du code de la sécurité sociale prévoit, parmi les documents à joindre au projet de loi de financement de la sécurité sociale, une annexe « précisant le périmètre de l'objectif national de dépenses d'assurance maladie » ainsi que « les modalités de passage des objectifs de dépenses des différentes branches à l'objectif national de dépenses d'assurance maladie » (ONDAM). C'est ce que fait l'annexe 7 du projet de loi. Il ressort bien de celle-ci que ces deux objectifs n'ont ni la même nature, ni le même périmètre.
Un champ différent
Le champ des objectifs de dépenses de la branche maladie intègre des dépenses qui n'entrent pas dans le périmètre de l'ONDAM. C'est le cas des indemnités journalières d'assurance maternité et paternité, ou des prestations d'assurance invalidité et décès.
À l'inverse, le champ de l'ONDAM comprend des prestations et des charges qui relèvent de la branche accidents du travail et maladies professionnelles (AT-MP) et non de la branche maladie : les prestations en nature pour incapacité temporaire et les indemnités journalières liées aux accidents du travail.
Ainsi, l'ONDAM est un objectif interbranche, mais il n'intègre pas toutes les branches dans leur ensemble. L'annexe 7 rappelle d'ailleurs que le poids de l'ONDAM représente 30 % des charges de la branche AT-MP et 80 % des charges de la CNAMTS.
Une nature différente
L'objectif de dépenses de la branche maladie est défini en fonction de normes comptables, tandis que l'ONDAM constitue un concept économique.
En effet, l'ONDAM retrace, en droits constatés, l'ensemble des dépenses prévisionnelles au titre d'une année, calculées sur la base de l'ONDAM de l'année précédente, puis régulièrement réévaluées au cours de l'année suivante. La construction de l'ONDAM pour une année n prend comme base une estimation des dépenses de soins de l'année n - 1 à partir des données disponibles en septembre. Elle repose sur une prévision du rythme de progression spontanée des dépenses de santé et tient compte des conséquences financières des mesures d'économies envisagées.
L'ONDAM de l'année n fait donc régulièrement l'objet d'une nouvelle évaluation, dès que les données relatives aux dépenses de soins en droits constatés de l'année n - 1 sont connues et que celles relatives aux premiers mois de l'année n peuvent être consolidées.
En revanche, les dépenses de la branche maladie pour l'année sont arrêtées une fois pour toutes lors de la clôture des comptes annuels. Des dotations pour provisions sont inscrites en compte pour retracer, sur la base de prévisions, les dépenses dues au titre d'un exercice annuel mais pas encore facturées au 31 décembre, mais elles ne sont pas réévaluées lorsque le montant exact des dépenses concernées est connu.
Par ailleurs, les objectifs de dépenses de la branche maladie sont établis soit pour le régime général seul, soit par addition des objectifs des différents régimes obligatoires de base. À l'inverse, l'ONDAM est construit d'emblée comme un objectif inter-régimes.
L'ÉVOLUTION DES COMPOSANTES DE L'OBJECTIF DE DÉPENSES DE LA BRANCHE
Du fait de leurs champs différents, l'ONDAM et l'objectif de dépenses de la branche maladie, maternité, invalidité et décès suivent des rythmes de progression différents.
En 2017, les charges de l'assurance-maladie sont amenées à croître, de manière importante pour les prestations relevant du champ de l'ONDAM.
Un ONDAM 2017 exigeant dont la réalisation suppose le respect d'un programme d'économies
Pour 2017, l'article 55 du projet de loi de financement de la sécurité sociale fixe l'ONDAM à 190,7 milliards d'euros, soit une progression de 2,1 % par rapport à la prévision d'exécution de l'ONDAM 2016. Sans mesures nouvelles, les prestations du champ de l'ONDAM connaîtraient une évolution tendancielle estimée à 3,9 %.
Cette progression s'explique notamment par l'entrée en vigueur de la nouvelle convention médicale signée en août 2016, la hausse de la valeur du point de la fonction publique et le dynamisme des soins de ville (+ 3,9 %) même s'il est moins marqué qu'en 2016.
Afin de réaliser les 4,1 milliards d'euros d'économies qui permettront de respecter l'objectif fixé dans le PLFSS 2017, diverses mesures sont proposées, rassemblées en quatre programmes :
- poursuivre les actions renforcées de maîtrise des dépenses des établissements de santé, notamment grâce à l'optimisation des achats hospitaliers et les mutualisations résultant des nouveaux groupements hospitaliers de territoire (845 millions d'euros) ;
- intensifier le virage ambulatoire en développant la diffusion de la chirurgie ambulatoire et l'hospitalisation à domicile (640 millions d'euros) ;
- améliorer la maîtrise des prix des médicaments, la diffusion des médicaments génériques ou biosimilaires (1 210 millions d'euros) et le financement des médicaments innovants via la création d'un Fonds de financement de l'innovation pharmaceutique (220 millions d'euros) ;
- renforcer la pertinence du recours au système de soins (1 135 millions d'euros).
Des charges de la CNAM stables
Selon le rapport de la Commission des comptes de la sécurité sociale, les prestations hors ONDAM dynamiques en 2016, accuseraient un ralentissement (0,8 %) en raison de la diminution de la contribution de la CNSA au financement des établissements médico-sociaux (environ - 100 millions d'euros).
La protection universelle maladie (PUMa)
Prévue par la loi de financement pour la sécurité sociale de 2016, la protection universelle maladie (PUMa) garantie une affiliation à l'assurance maladie à toute personne résidant ou travaillant en France.
Cette réforme modifie le champ des comptes de la Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS), la branche maladie du régime général devenant universelle sur le modèle de la branche famille. Sont désormais inscrites dans les comptes de la CNAMTS les dépenses de prestations en nature de tous les régimes et les dépenses de gestion correspondantes, ainsi que les recettes dédiées à leur financement (cotisations, CSG, impôts et taxes). Selon le dernier rapport de la commission des comptes de la sécurité sociale, ces intégrations accroissent de 23 milliards d'euros en 2016 les charges et produits de la CNAMTS.
FIXATION DES OBJECTIFS DE DÉPENSES DE LA BRANCHE MALADIE, MATERNITÉ, INVALIDITÉ ET DÉCÈS
Le régime général de la sécurité sociale couvre l'ensemble des salariés du secteur privé et, selon les risques, d'autres populations (fonctionnaires titulaires, étudiants, salariés des régimes spéciaux, praticiens et auxiliaires médicaux…). Il existe, outre ce régime général, une multiplicité d'autres régimes de base, auxquels sont rattachées diverses populations, et qui gèrent une ou plusieurs branches de la sécurité sociale. La branche maladie est éclatée en treize régimes, en plus du régime général.
Le présent article propose de fixer les objectifs de dépenses de la branche maladie, maternité, invalidité et décès pour 2017 :
- à 207,1 milliards d'euros pour l'ensemble des régimes obligatoires de base de sécurité sociale ;
- à 205,9 milliards d'euros pour le régime général de la sécurité sociale.
*
La Commission adopte l'article 54 sans modification.
*
* *
Article 55
ONDAM et sous-ONDAM pour 2017
Cet article a pour objet de déterminer, conformément à l'article L.O. 111-3 du code de la sécurité sociale, le montant de l'objectif national de dépenses d'assurance maladie (ONDAM) de l'ensemble des régimes obligatoires de base pour l'année à venir, ainsi que ses sous-objectifs.
MONTANT ET CONSTRUCTION DE L'OBJECTIF 2017
Le montant de l'ONDAM pour 2017 est fixé à 190,7 milliards d'euros, à comparer au montant de 185,2 milliards d'euros en 2016. Après un taux de progression de 1,8 % en 2016, l'évolution de l'ONDAM 2017 est en augmentation de 2,1 %.
On notera à cet égard que la progression de l'ONDAM pour 2017 est plus mesurée que ce qui avait été prévu dans le cadre de l'évolution programmée des dépenses publiques, telle qu'elle figure à l'article 10 de la loi de programmation des finances publiques pour les années 2012 à 2017.
MONTANT DE L'ONDAM À PÉRIMÈTRE CONSTANT POUR LA PÉRIODE 2012-2017
(en milliards d'euros)
2012 |
2013 |
2014 |
2015 |
2016 |
2017 |
170,8 |
175,4 |
180,0 |
184,5 |
189,1 |
193,8 |
Source : loi n° 2012-1558 du 31 décembre 2012 de programmation des finances publiques pour les années 2012 à 2017.
Le respect de l'ONDAM en 2017 nécessitera la réalisation de nouvelles mesures d'économies avec le concours de l'ensemble des professionnels et établissements de santé sans diminuer pour autant la qualité des soins.
LA BASE DE CONSTRUCTION DE L'OBJECTIF
Rappelons que la construction de l'ONDAM comporte plusieurs étapes : elle englobe tout d'abord le montant de dépenses arrêté pour l'année en cours, réactualisé en fonction des dernières prévisions et rectifié en fonction des éventuels changements de périmètre. Ensuite, elle tient compte des évolutions tendancielles puis intègre le montant d'économies nécessaire pour atteindre le taux d'évolution cible des dépenses soumis au Parlement.
● La construction des bases de l'ONDAM pour 2017 part ainsi d'un montant global de dépenses pour 2016 estimé par la commission des comptes de la sécurité sociale. Il intègre ensuite les différentes modifications de périmètre qui représentent 1,5 milliard d'euros et qui sont détaillées dans l'annexe 7 du projet de loi de financement (103).
L'ÉVOLUTION TENDANCIELLE DE L'OBJECTIF
Pour 2017, l'évolution tendancielle de l'ONDAM est estimée à 4,3 %. Cette estimation repose sur les hypothèses de taux de croissance des différentes composantes de l'objectif global et de leur poids respectif.
● Pour les soins de ville, le taux d'évolution des dépenses avant économies nouvelles est estimé à 4,7 % pour l'ensemble des régimes. Ce taux recouvre à la fois l'évolution spontanée des dépenses de soins de ville et l'anticipation des mesures coûteuses pour l'assurance maladie.
Ainsi, à une croissance spontanée de 3,9 % s'ajoutent :
- les effets report sur 2017 des mesures d'économies et de coûts mises en œuvre au cours de l'année 2016. Ces effets sont évalués à environ - 15 millions d'euros ;
- les revalorisations et provisions pour risques afférentes aux mesures prenant effet en 2017. Il s'agit notamment des revalorisations pour les taxis sanitaires qui voient leur tarif augmenter chaque année au 1er janvier et de la hausse de taux du régime supplémentaire vieillesse dans les prises en charge de cotisations de professionnels de santé ;
- la mise en application de la convention médicale pour environ 0,4 milliard d'euros.
● Le taux d'évolution des dépenses afférentes aux établissements de santé s'établit à 4 %. Cette estimation est supérieure aux évolutions constatées les années précédentes en raison :
- de la revalorisation du point d'indice et de la mise en place du protocole « Parcours professionnels, carrières et rémunérations » pour environ 770 millions d'euros ;
- de l'arrivée des nouvelles classes thérapeutiques innovantes ;
- des mesures liées à l'investissement hospitalier.
● La contribution aux dépenses en établissements et services médico-sociaux devrait connaître une hausse tendancielle de 3,2 %. Le taux d'évolution de la contribution de l'assurance maladie s'élève à 2,9 %, le financement restant (230 millions d'euros) provenant des ressources propres de la CNSA. Ce taux de croissance traduit un effort d'environ 550 millions d'euros pour la prise en charge des personnes âgées et handicapées de la part de l'assurance maladie.
● L'évolution des dépenses du sous-objectif relatif au FIR est estimée à 2,1 %.
Enfin, les « autres prises en charge », qui correspondent aux soins délivrés à l'étranger et aux établissements et services médico-sociaux accueillant des personnes confrontées à des difficultés particulières, voient leur taux d'évolution progresser à 4,6 %.
Les dépenses du champ de l'ONDAM progressant de 4,3 % en 2016, le respect d'un objectif de dépenses en hausse de 2,1 % implique des mesures d'économie à hauteur de 4,05 milliards d'euros.
LES MESURES D'ÉCONOMIES
Dans le cadre de la stratégie globale des finances publiques, l'ONDAM doit voir son taux d'évolution abaissé à 2 % en moyenne sur la période 2015-2017, soit un effort global d'économie de 10 milliards d'euros sur trois ans.
La construction de l'ONDAM pour 2017 est bâtie sur un plan d'économie de 4,05 milliards d'euros reposant sur quatre leviers :
- renforcer l'efficacité de la dépense hospitalière (845 millions d'euros) ;
- poursuivre la mise en œuvre du virage ambulatoire et améliorer l'adéquation de la prise en charge en établissement (640 millions d'euros) ;
- améliorer la régulation des produits de santé et promouvoir les génériques (1 430 millions d'euros) ;
- renforcer la pertinence et le bon usage des soins (1 135 millions d'euros).
Le détail de ces mesures est présenté dans l'annexe 7 du projet de loi de financement.
TABLEAU RÉCAPITULATIF DES MESURES D'ÉCONOMIES RELATIVES À L'ONDAM 2017
(en millions d'euros)
PLFSS 2017 | |
Efficacité de la dépense hospitalière |
845 |
Optimisation des dépenses des établissements |
80 |
Optimisation des achats |
505 |
Liste en sus |
260 |
Virage ambulatoire et adéquation de la prise en charge en établissement |
640 |
Développement de la chirurgie ambulatoire |
160 |
Réduction des inadéquations hospitalières |
250 |
Rééquilibrage de la contribution de l'ONDAM à l'OGD |
230 |
Produits de santé et promotion des génériques |
1 430 |
Baisse de prix des médicaments |
500 |
Promotion et développement des génériques |
340 |
Tarifs des dispositifs médicaux |
90 |
Biosimilaires |
30 |
Contribution du Fonds de financement de l'innovation pharmaceutique |
220 |
Remises |
250 |
Pertinence et bon usage des soins |
1 135 |
Baisse des tarifs des professionnels libéraux |
165 |
Maîtrise des volumes et de la structure de prescription des médicaments et dispositifs médicaux |
380 |
Maîtrise médicalisée hors médicament |
320 |
Réforme des cotisations des professionnels de santé |
270 |
Source : annexe 7 des projets de loi de financement de la sécurité sociale pour 2017.
VENTILATION EN SOUS-OBJECTIFS
Conformément à l'article L.O. 111-3 du code de la sécurité sociale, le projet de loi décompose l'ONDAM pour l'année à venir en sous-objectifs dont le nombre ne peut être inférieur à cinq, la définition des composantes des sous-objectifs étant d'initiative gouvernementale.
Pour l'année 2017, l'ONDAM est ventilé en six sous-objectifs sectoriels, les deuxième et troisième sous-objectifs étant désormais fusionnés pour former un sous-objectif retraçant « l'ONDAM hospitalier ».
Dans un contexte où le modèle de financement des établissements hospitaliers évolue (tarification SSR, hôpitaux de proximité), le découpage T2A/hors T2A ne se révèle plus pertinent d'autant que l'action menée durant le quinquennat 2012-2017 aura justement consisté à sortir du « tout T2A ». La mise en place d'un sous-objectif relatif à la T2A était destinée à suivre les dépenses relevant de ce financement par opposition aux autres dépenses des établissements de santé. Le suivi de la T2A nécessitait une visibilité particulière qui ne s'impose plus aujourd'hui.
Cette fusion, approuvée par notre commission le 21 septembre dernier, répond également à un souhait de la Cour des comptes visant à améliorer le suivi des dépenses liées au financement des établissements de santé. La mise en place d'un seul sous-objectif « ONDAM hospitalier », constitue un progrès sensible de lisibilité et facilite une comparaison directe avec le premier sous-objectif retraçant les dépenses de soins de ville.
Le tableau de ventilation tel que présenté à l'article 55 comporte cependant une coquille, le deuxième sous-objectif étant improprement appelé « Dépenses relatives aux établissements de santé tarifés à l'activité ».
(en milliards d'euros)
Objectif de dépenses | |
Dépenses de soins de ville |
86,6 |
Dépenses relatives aux établissements de santé tarifés à l'activité (*) |
79,2 |
Contribution de l'assurance maladie aux dépenses en établissements et services pour personnes âgées |
9,1 |
Contribution de l'assurance maladie aux dépenses en établissements et services pour personnes handicapées |
11,0 |
Dépenses relatives au Fonds d'intervention régional |
3,2 |
Autres prises en charge |
1,7 |
Total |
190,7 |
Source : projet de loi de financement de la sécurité sociale pour 2017.
(*) Lire « dépenses relatives aux établissements de santé ».
Si le montant de l'objectif national progresse de 2,1 %, ses composantes accusent des progressions marquées par une certaine hétérogénéité comme le révèle le tableau suivant.
MONTANTS ET TAUX D'ÉVOLUTION DE L'ONDAM 2017
(en milliards d'euros)
Base 2017 |
Taux d'évolution |
Sous-objectifs | |
ONDAM TOTAL |
186,7 |
2,1 |
190,7 |
Soins de ville |
84,8 |
2,1 |
86,6 |
Établissements de santé |
77,7 |
2,0 |
79,2 |
Établissements et services médico-sociaux |
19,5 |
2,9 |
20,1 |
Dépenses relatives au Fonds d'intervention régional |
3,2 |
2,8 |
3,2 |
Autres prises en charge |
1,6 |
4,6 |
1,7 |
Source : annexe 7 du projet de loi de financement de la sécurité sociale pour 2017.
*
Sur proposition de la rapporteure, la commission des affaires sociales a adopté un amendement rédactionnel visant à corriger l'intitulé du deuxième sous-objectif de l'ONDAM.
*
La Commission examine les amendements identiques AS201 de M. Jean-Pierre Door et AS350 de M. Francis Vercamer.
M. Jean-Pierre Door. Nous estimons que l'article 55 est insincère compte tenu de la mauvaise construction de l'objectif national de dépenses d'assurance maladie (ONDAM). Nous en reparlerons en séance publique.
M. Francis Vercamer. Mon explication est la même pour l'amendement AS350.
Suivant l'avis défavorable de Mme Michèle Delaunay, rapporteure pour l'assurance maladie, la Commission rejette les amendements.
Puis elle adopte l'amendement rédactionnel AS459 de la rapporteure Michèle Delaunay.
Elle adopte enfin l'article 55 modifié.
*
* *
TITRE VI
DISPOSITIONS COMMUNES AUX DIFFÉRENTES BRANCHES
Chapitre II
Fraude aux prestations
Article 60
(Art. L. 114-16, L. 323-6 et L. 323-6-1 [nouveau] du code de la sécurité sociale)
Mesures visant à limiter les indus pour l'assurance maladie
Cet article instaure deux obligations d'information qui ont pour objet :
- d'une part, d'éviter le remboursement, par l'assurance maladie, d'actes réalisés par un professionnel non autorisé à exercer sa profession ;
- d'autre part, d'obliger l'employeur à signaler à l'assurance maladie la reprise anticipée du travail d'un salarié en arrêt de travail.
INFORMATION DE L'ASSURANCE MALADIE EN CAS DE DÉCISION PÉNALE OU ORDINALE DÉFINITIVE D'INTERDICTION D'EXERCER UNE PROFESSION
Le code de la santé publique prévoit que l'autorité judiciaire est tenue d'aviser obligatoirement et sans délai le conseil national de l'ordre compétent de toute condamnation pénale devenue définitive d'un médecin, d'un chirurgien-dentiste, d'une sage-femme (article L. 4126-6), d'un infirmier (article L. 4312-9), d'un masseur-kinésithérapeute (article L. 4321-19) ou d'un pédicure-podologue (article L. 4322-12). Or, aucune disposition législative ne prévoit la transmission de cette même information aux organismes d'assurance maladie.
En l'absence de cette information, les contrôles fortuits conduits par les caisses d'assurance maladie dans le cadre de la lutte contre la fraude ne permettent pas toujours aux caisses de s'apercevoir qu'un professionnel ne dispose pas des autorisations pour exercer ses fonctions. Cette situation peut conduire l'assurance maladie à verser des remboursements indus au professionnel exerçant en dépit de l'interdiction : selon l'étude d'impact, plus de 10 % des interdictions prononcées ne seraient ainsi pas connues de l'assurance maladie. Le préjudice annuel de la fraude est estimé à 2,5 millions d'euros par an environ.
Pour remédier à cette asymétrie d'information, le 1° du I complète l'article L. 114-16 du code de la sécurité sociale afin de préciser que lorsqu'une « personne physique ou morale autorisée à dispenser des soins, à réaliser une prestation de service ou des analyses de biologie médicale ou à délivrer des produits ou dispositifs médicaux, susceptibles de donner lieu à un remboursement de l'assurance maladie » a été condamnée ou sanctionnée, par une juridiction pénale ou ordinale et par une décision devenue définitive, à une interdiction temporaire ou définitive d'exercer sa profession, alors le directeur de l'union nationale des caisses d'assurance maladie (UNCAM) doit en être avisé sans délai.
Cette information est communiquée au directeur de l'UNCAM :
- soit par le ministère public près la juridiction pénale ayant prononcé la condamnation définitive, s'il s'agit d'une condamnation pénale ;
- soit par le conseil de l'ordre dont la chambre disciplinaire a prononcé la sanction définitive, s'il s'agit d'une sanction ordinale.
Le II prévoit que ces dispositions sont applicables aux condamnations prononcées à compter du 1er janvier 2017.
INFORMATION DE L'ASSURANCE MALADIE EN CAS DE REPRISE ANTICIPÉE DU TRAVAIL D'UN SALARIÉ EN ARRÊT
Sur accord de son médecin traitant et du médecin du travail, un assuré en arrêt de travail peut reprendre son travail avant la fin de l'arrêt initialement prescrit. Toutefois, les dispositions législatives en vigueur ne prévoient pas les conséquences de cette reprise anticipée du travail lorsque l'employeur perçoit directement les indemnités journalières versées, notamment, lorsque le maintien du salaire est assuré pendant l'arrêt de travail. Aussi, lorsque l'employeur est subrogé dans les droits de son salarié, l'absence de signalement par ce dernier de la reprise anticipée du travail conduit-elle mécaniquement au versement d'indemnités journalières indues à l'employeur par l'assurance maladie.
Afin de limiter les cas de fraude des employeurs profitant de la subrogation pour faire prendre en charge à tort, par l'assurance maladie, une partie de la rémunération de leurs salariés, le 3° du I crée un article L. 322-6-1 au sein du code de la sécurité sociale, qui oblige l'employeur à informer « par tout moyen » l'organisme local d'assurance maladie compétent de la reprise anticipée du travail de son salarié.
En cas de manquement de l'employeur à cette obligation ayant entraîné le versement indu d'indemnités journalières, l'article L. 322-6-1 précise :
- que l'organisme d'assurance maladie procède à la récupération des indemnités indues, dans les mêmes conditions que celles relatives à la récupération des sommes versées indûment aux assurés prévues à l'article L. 133-4-1 du même code ;
- que l'employeur s'expose aux sanctions prévues à l'article L. 114-17-1 du même code.
En vertu du II de cet article, ces dispositions entrent en vigueur au titre des reprises d'activité des salariés intervenant à compter du 1er janvier 2017.
DISPOSITIONS DE COORDINATION
Le 2° du I procède à une série de coordinations juridiques qui ne sont pas directement liées aux dispositions des 1° et 3° du I, mais qui visent à corriger des références devenues caduques au sein du code de la sécurité sociale.
Le a du 2° précise ainsi à l'article L. 323-6 que la restitution d'indemnités indues par un assuré s'effectue dans les conditions prévues à l'article L. 133-4-1, et le b précise que l'éventuelle sanction financière qui y est liée est prononcée dans les conditions prévues à l'article L. 114-17-1. Le c supprime un alinéa devenu caduc.
*
La Commission adopte l'article 60 sans modification.
*
* *
Elle adopte enfin l'ensemble du projet de loi de financement de la sécurité sociale pour 2017 modifié.
ANNEXE :
LISTE DES PERSONNES AUDITIONNÉES PAR LA RAPPORTEURE
(par ordre chronologique)
Audition commune :
- Confédération des syndicats médicaux de France (CSMF) - Dr Stéphane Landais, secrétaire général de la CSMF et Mme Martine Aoustin, conseillère du président
- Syndicat des médecins libéraux (SML) - Dr Sophie Bauer et Dr William Joubert, secrétaires généraux, et Mme Ophélie Richard, directrice de cabinet
Comité économique des produits de santé (CEPS) - M. Maurice-Pierre Planel, président
Table ronde sur le thème du médicament :
- Association française de l'industrie pharmaceutique pour une automédication responsable (AFIPA) - M. Dominique Giulini, président, et Mme Daphné Lecomte-Somaggio, déléguée générale
- Générique même médicament (GEMME) (*) - M. Erick Roche, président, et Mme Catherine Bourrienne-Bautista, déléguée générale
- Les entreprises du médicament (LEEM) - M. Patrick Errard, président, M. Philippe Lamoureux, directeur général, M. Éric Baseilhac, directeur des affaires économiques, et Mme Muriel Carroll, directrice des affaires publiques
Fédération de l'hospitalisation privée (FHP) (*) - M. Lamine Gharbi, président, et Mme Béatrice Noëllec, directrice des relations institutionnelles et de la veille sociétale
Fédération des établissements hospitaliers et d'aide à la personne (FEHAP) - M. Yves-Jean Dupuis, directeur général, et M. David Causse, coordonnateur du pôle Santé-social
Syndicat national de l'industrie des technologies médicales (SNITEM) - M. Éric Le Roy, directeur général, et M. François-Régis Moulines, directeur des affaires gouvernementales et de la communication
Conseil national de l'Ordre des médecins (CNOM) - Dr Jacques Lucas, vice-président, délégué général aux systèmes d'information en santé, et M. Francisco Jornet, directeur juridique
Centre technique des institutions de prévoyance (CTIP) - M. Jean Paul Lacam, délégué général, Mme Isabelle Pariente-Mercier, directrice juridique, et Mme Miriana Clerc, directrice communication et relations institutionnelles
Audition commune :
- Fédération des médecins de France (FMF) - Dr Jean-Paul Hamon, président
- Syndicat des médecins généralistes (MG France) - Dr Bernard Plédran, trésorier adjoint
Fédération hospitalière de France (FHF) - David Gruson, délégué général, Mme Anne Lelièvre, responsable pôle Autonomie, M. François Pinardon, responsable pôle Finances, et M. Adrien Baron, chargé de mission
Ministère des affaires sociales et de la santé - Direction générale de l'offre de soins (DGOS) - Mme Anne-Marie Armanteras-De Saxcé, directrice générale de l'offre de soins, Mme Katia Julienne, cheffe de service et adjointe, Mme Sandrine Billet, adjointe au sous-directeur de la régulation de l'offre de soins
Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS) - M. Nicolas Revel, directeur général, Mme Mathilde Lignot-Leloup, directrice de la direction déléguée à la gestion et à l'organisation des soins, et Mme Véronika Levendof, responsable du département juridique
Fédération française de l'assurance (FFSA) - Mme Véronique Cazals, directrice Santé, Mme Cécile Malguid, sous-directrice du département Santé, Mme Elisa Abhervé-Gueguen, assistante parlementaire, et Mme Viviana Mitrache, conseillère parlementaire
Agence nationale de sécurité du médicament et des produits de santé (ANSM) - M. Dominique Martin, directeur général, Mme Carole Le Saulnier, directrice des affaires juridiques et réglementaires
Collectif interassociatif sur la santé - M. Gérard Raymond, coprésident, M. Marc Morel, directeur, et Mme Magali Leo, chargée de mission Assurance maladie
Ministère des affaires sociales et de la santé - Direction de la sécurité sociale (DSS) - M. Thomas Fatome, directeur, et M. Thomas Wanecq, sous-directeur du financement du système de soins
Fédération nationale de la Mutualité française (FNMF) - M. Albert Lautman, directeur général, Mme Agnès Bocognano, directrice déléguée santé, et M. Alexandre Tortel, responsable du pôle influence nationale, direction des affaires publiques
(*) Ces représentants d'intérêts ont procédé à leur inscription sur le registre de l'Assemblée nationale s'engageant ainsi dans une démarche de transparence et de respect du code de conduite établi par le Bureau de l'Assemblée nationale.