______
ASSEMBLÉE NATIONALE
CONSTITUTION DU 4 OCTOBRE 1958
Enregistré à la Présidence de l’Assemblée nationale le 14 octobre 2015.
AU NOM DE LA COMMISSION DES AFFAIRES SOCIALES SUR LE PROJET DE LOI de financement de la sécurité sociale pour 2016,
TOME III
MÉDICO-SOCIAL
Députée.
——
Voir le numéro :
Assemblée nationale : 3106.
Les commentaires et les débats en commission sur les articles 1er, 2, 5, 7 à 15, 17 à 20, 25 à 30 et 57 à 61 figurent dans le rapport de M. Gérard Bapt, sur les recettes et l’équilibre général (n° 3129, tome I).
Les commentaires et les débats en commission sur les articles 3, 4, 6, 16, 21 à 24, 39 à 45, 48 à 55 figurent dans le rapport de Mme Michèle Delaunay, sur l’assurance maladie (n° 3129, tome II).
Les commentaires et les débats en commission sur les articles 46 et 47 figurent dans le rapport de Mme Joëlle Huillier, sur le secteur médico-social (n° 3129, tome III).
Les commentaires et les débats en commission sur les articles 35, 36 et 56 figurent dans le rapport de M. Michel Issindou, sur l’assurance vieillesse (n° 3129, tome IV).
Les commentaires et les débats en commission sur les articles 37 et 38 figurent dans le rapport de M. Denis Jacquat, sur les accidents du travail et les maladies professionnelles (n° 3129, tome V).
Les commentaires et les débats en commission sur les articles 31 à 34 figurent dans le rapport de Mme Marie-Françoise Clergeau, sur la famille (n° 3129, tome VI).
SOMMAIRE
___
Pages
INTRODUCTION 5
I. L’ACCROISSEMENT DES RESSOURCES DE LA CAISSE NATIONALE DE SOLIDARITÉ POUR L’AUTONOMIE (CNSA) 7
A. L’EXÉCUTION BUDGÉTAIRE DE L’ANNÉE 2014 7
D. LES RÉSERVES DE LA CAISSE NATIONALE DE SOLIDARITÉ POUR L’AUTONOMIE 11
II. L’ÉVOLUTION DE L’OFFRE DANS LE SECTEUR PERSONNES ÂGÉES 12
A. LES PLACES EN ÉTABLISSEMENTS D’HÉBERGEMENT POUR PERSONNES ÂGÉES DÉPENDANTES 12
B. LES SERVICES DE SOINS INFIRMIERS À DOMICILE 13
C. LA MISE EN œUVRE DU PROJET DE LOI D’ADAPTATION DE LA SOCIÉTÉ AU VIEILLISSEMENT 14
III. LES MESURES EN FAVEUR DU SECTEUR PERSONNES HANDICAPÉES 15
A. LA MISE EN œUVRE DU PROGRAMME DE CRÉATION DE PLACES 15
B. RENFORCER LES MAISONS DÉPARTEMENTALES DES PERSONNES HANDICAPÉES 18
C. LE DÉROULEMENT DU PLAN AUTISME 2013-2017 19
D. LA SITUATION DES FRANÇAIS INSCRITS EN ÉTABLISSEMENTS EN BELGIQUE 20
TRAVAUX DE LA COMMISSION 23
EXAMEN DES ARTICLES RELATIFS AU SECTEUR MÉDICO-SOCIAL 23
QUATRIÈME PARTIE DISPOSITIONS RELATIVES AUX DÉPENSES POUR L’EXERCICE 2016 23
TITRE IV – DISPOSITIONS RELATIVES À LA BRANCHE MALADIE 23
Chapitre II – Promotion de la prévention et les parcours de prise en charge coordonnée 23
Article 46 : (art. L. 121-7, L. 313-3, L. 314-3-1, L. 314-4, L. 344-4, L. 345-3 du code de l’action sociale et des familles ; art. L. 321-1, L. 412-8 du code de la sécurité sociale) Transfert à l’ONDAM du financement des établissements et services d’aide par le travail 23
Article 47 : (art. L. 313-12-2, L. 314-7 du code de l’action sociale et des familles ; art. L. 162-24-2 [nouveau] du code de la sécurité sociale) Financement des établissements et services médico-sociaux 30
Article additionnel après l’article 47 : Rapport sur la continuité des soins entre le domicile et les établissements et services médico-sociaux pour personnes âgées 39
ANNEXE LISTE DES PERSONNES AUDITIONNÉES PAR LA RAPPORTEURE 41
Le renforcement du secteur médico-social demeure une priorité pour la majorité. Les mesures contenues dans le projet de loi d’adaptation de la société au vieillissement, en cours de navette, ainsi que celles prévues au projet de loi de financement de la sécurité sociale (PLFSS) pour 2016 vont améliorer l’offre à destination des personnes âgées et des personnes handicapées.
Depuis le 1er janvier 2015, l’intégralité du produit de la contribution additionnelle de solidarité pour l’autonomie (CASA) est versée à la caisse nationale de solidarité pour l’autonomie (CNSA). Jusqu’aux exercices précédents en effet, cette ressource alimentait le fonds de solidarité vieillesse (FSV). Désormais, conformément à la demande de nombreux parlementaires, l’intégralité du produit de la CASA servira donc à l’amélioration de la situation des personnes âgées dépendantes.
Pour l’heure, ces ressources contribuent à la modernisation des établissements au moyen d’un plan d’aide à l’investissement (PAI). À compter de 2016, elles permettront de renforcer les moyens dévolus au maintien à domicile, en particulier grâce à un abondement de l’allocation personnalisée d’autonomie (APA).
On regrettera qu’au moment de la présentation du projet de loi de financement par le Gouvernement devant la commission des affaires sociales, moins de deux tiers des questions posées en juillet dernier par la rapporteure aient reçu une réponse. Il s’agit du secteur pour lequel le taux de réponses à cette date était le plus faible.
Le PLFSS pour 2016 comporte des mesures importantes pour le secteur personnes handicapées :
– l’article 46 prévoit le transfert vers l’assurance maladie de la prise en charge du fonctionnement des établissements et services d’aide par le travail (ESAT) ;
– l’article 47 vise à généraliser le financement des établissements accueillant des personnes handicapées au moyen des contrats pluriannuels d’objectifs et de moyens (CPOM).
La commission des affaires sociales a adopté l’article 46 sans modification. Elle a adopté l’article 47 moyennant trois amendements de la rapporteure, visant à réintroduire les ESAT dans le champ des CPOM, à fonder l’évaluation des besoins sur l’état prévisionnel des recettes et des dépenses et à permettre aux départements, s’ils le souhaitent, de s’associer au processus de contractualisation. Elle a par ailleurs adopté un amendement de la rapporteure créant un article additionnel après l’article 47 qui prévoit la remise d’un rapport au Parlement sur la continuité des soins entre le domicile et les établissements et services médico-sociaux pour personnes âgées.
La CNSA gère un budget considérable, prévu à 22,9 milliards d’euros pour 2015. Son plafond d’emplois a été fixé à 119,2 équivalents temps plein travaillé (ETP).
Ses ressources propres sont fixées par la loi et composées :
– d’une fraction de CSG, de 0,1 point ;
– de la contribution de solidarité pour l’autonomie (CSA) ;
– depuis le 1er avril 2013, de la contribution additionnelle de solidarité pour l’autonomie (CASA). Elle est prélevée sur les avantages de retraite et d’invalidité ainsi que sur les allocations de préretraite perçues par les personnes imposables au titre de l’impôt sur le revenu.
Les ressources de la CNSA rassemblent essentiellement le sous-ONDAM médico-social, des produits issus de prélèvement sociaux, auxquels s’ajoutent quelques recettes complémentaires.
● La contribution des régimes d’assurance maladie au titre du sous-ONDAM médico-social a été d’environ 17,5 milliards d’euros. Elle finance l’essentiel de l’objectif global de dépense (OGD).
L’objectif global de dépense
L’OGD est le cadre déterminant le financement des prestations des établissements et services médico-sociaux pour personnes âgées et handicapées à la charge des organismes de sécurité sociale. Il est fixé chaque année par arrêté ministériel et est déterminé en additionnant deux facteurs que sont :
– une contribution de l’assurance maladie figurant au sein de l’ONDAM, dite « sous-ONDAM médico-social », qui peut varier à la marge en cours d’exercice par fongibilité ;
– une part de la CSA, qui est affectée aux établissements et services médico-sociaux (ESMS).
C’est de cette base que découle le montant total annuel des dépenses prises en compte pour le calcul des dotations globales, forfaits, prix de journée et tarifs. Il est ensuite ventilé en dotations régionales et départementales limitatives par la CNSA.
● Les produits fiscaux et sociaux se sont élevés à 3,84 milliards d’euros, en progression de 4,8 %. Ils se sont décomposés comme suit :
– la CSA, pour 2,4 milliards d’euros (+ 0,8 %) ;
– la CASA, pour 684 millions d’euros ;
– la CSG, pour 725,2 millions d’euros (l’ensemble CASA et CSG a augmenté de 12,4 %).
Les recettes en provenance de l’ACOSS (3,23 milliards d’euros), liées aux revenus d’activité et aux revenus de remplacement, ont été légèrement supérieures aux prévisions (+ 10,9 millions d’euros).
Les ressources issues du Trésor, portant sur les revenus des placements, du patrimoine et des jeux, ont atteint un niveau proche des prévisions et se sont élevées à 411,3 millions d’euros.
En complément, les recettes tirées des produits financiers se sont élevées à 1,3 million d’euros, soit un montant supérieur aux prévisions (1 million d’euros).
En ce qui concerne l’exécution des dépenses inscrites au titre de l’OGD, les dépenses médico-sociales ont évolué de la sorte :
– dans le champ des personnes âgées, les dépenses se sont élevées à 9,4 milliards d’euros ;
– dans le champ des personnes handicapées, elles ont atteint 9,3 milliards d’euros.
Au total, le taux de consommation brute des crédits s’est élevé à 99,9 %. En tenant compte des opérations de provisionnement, la consommation des crédits évolue également de façon très satisfaisante, avec :
– une surconsommation limitée à 33,2 millions d’euros dans le secteur des personnes âgées, contre une sous-consommation de 156 millions d’euros en 2013 ;
– une sous-exécution ramenée à 45,3 millions d’euros pour le secteur personnes handicapées, contre 55 millions d’euros en 2013.
Au final, l’OGD a été exécuté à hauteur de 18,6 milliards d’euros, soit une hausse de 2,5 % par rapport à l’OGD exécuté en 2013.
Les concours financiers aux départements ont mécaniquement augmenté du fait de l’accroissement des recettes. Le concours de la CNSA au financement de l’allocation personnalisée d'autonomie (APA) a ainsi crû de 2,75 % pour s’établir à près de 1,8 milliard d’euros. Le concours versé au titre de la prestation de compensation du handicap (PCH) est demeuré stable, à hauteur de 547 millions d’euros. L’enveloppe versée aux maisons départementales du handicap a été revalorisée, passant de 60 à 64 millions d’euros.
Parmi les autres faits marquant l’exécution de l’exercice 2014, la section V bis, par laquelle transitent provisoirement les ressources de la CASA, a permis de mobiliser 100 millions d’euros de mesures nouvelles, décomposées comme suit :
– 57 millions d’euros au titre de l’aide à l’investissement dans les établissements ;
– 30 millions pour alimenter le nouveau fonds de restructuration des services d’aide à domicile (SAD) ;
– 10 millions d’euros en faveur de l’investissement dans les foyers logements versée à la caisse nationale d’assurance vieillesse ;
– 3 millions d’euros versés en faveur du fonds de compensation du handicap.
Pour 2015, le budget de la CNSA devrait s’élever à 22,85 milliards (aux termes du deuxième budget modificatif). Ce budget est en nette augmentation par rapport au budget exécuté en 2014 (21,63 milliards d’euros), en croissance de l’ordre de 5,7 %.
Le montant des principales ressources de la CNSA en 2015 est retracé dans le tableau ci-après :
Produits de la CNSA (en millions d’euros) |
Budget prévisionnel 2015 |
Évolution par rapport à 2014 |
ONDAM médico-social |
17 895 |
2,30 % |
ONDAM personnes âgées |
8 712 |
2,29 % |
ONDAM personnes handicapées |
9 184 |
2,31 % |
Principales ressources propres de la caisse : |
||
CSA (y compris droits tabacs) |
2 476 |
2,0 % |
CSG |
1 292 |
78,0 % |
CASA |
711 |
3,9 % |
Source : direction générale de la cohésion sociale.
On notera en particulier la très forte augmentation de la ressource CSG, rétablie à son taux précédant la mise en place de la CASA, à savoir de 0,1 point (contre 0,05 point en 2014 et 0,064 point en 2013). L’ONDAM médico-social a quant à lui augmenté de 2,2 %, soit un taux de 0,2 point supérieur à celui de l’ONDAM, pour atteindre 17,9 milliards d’euros. La contribution de l’ONDAM pour les personnes handicapées s’est élevée à environ 9,2 milliards d’euros (+ 2,3 % par rapport à la base 2014) et pour les personnes âgées à environ 8,8 milliards d’euros (+ 2,3 %).
Selon les prévisions de la direction de la sécurité sociale, les ressources propres atteindraient en 2015 un total de 4,5 milliards d’euros, dont : 2,5 milliards de CSA et de droits de consommation sur les tabacs, 1,3 milliard d’euros de CSG et 710,8 millions d’euros de CASA. La progression des ressources s’établirait à + 16,7 % par rapport à 2014.
L’OGD 2015 affecté à la section I de la CNSA (financement du budget de fonctionnement des ESMS) s’élève à 19,2 milliards d’euros, soit une hausse de 2,6 % par rapport à 2014.
Pour anticiper la mise en œuvre de la loi d’adaptation de la société au vieillissement, une part de la ressource non consommée de la CASA en 2015 servira à financer un plan d’aide à l’investissement en faveur des établissements pour personnes âgées, à hauteur de 300 millions d’euros sur la période 2015-2017. En 2015, une première tranche de 100 millions y a été affectée.
Pour l’année 2016, l’objectif national de dépenses d’assurance maladie de l’ensemble des régimes obligatoires de base est décliné comme suit :
OBJECTIF NATIONAL DE DÉPENSE DE L’ASSURANCE MALADIE POUR 2016
(en milliards d’euros)
Objectif de dépenses | |
Dépenses de soins de ville |
84,3 |
Dépenses relatives aux établissements de santé tarifés à l’activité |
58,1 |
Autres dépenses relatives aux établissements de santé |
19,8 |
Contribution de l’assurance maladie aux dépenses en établissements et services pour personnes âgées |
8,9 |
Contribution de l’assurance maladie aux dépenses en établissements et services pour personnes handicapées |
9,3 |
Dépenses relatives au fonds d’intervention régional |
3,1 |
Autres prises en charge |
1,7 |
Total |
185,2 |
Source : article 55 du PLFSS.
Pour 2016, l’OGD comprendra un ONDAM médico-social s’établissant à 18,2 milliards d’euros, en progression de 1,92 %. Cette dotation sera complétée par un abondement de 110 millions d’euros issu d’un prélèvement sur les réserves de la CNSA. En complément, le Gouvernement table sur un abondement de 1,3 milliard d’euros au titre de la CSA et des droits sur les tabacs.
L’année 2016 sera caractérisée par la mise en œuvre des dispositions du projet de loi d’adaptation de la société au vieillissement (voir infra). Au-delà, les mesures nouvelles représenteront un montant de 405 millions d’euros.
Elles permettront notamment de revaloriser de 0,81 % les moyens dévolus au titre des places et services existants, en conformité avec les prévisions de très faible inflation. Le Gouvernement a également prévu de soutenir les plans de création de places en établissements et services pour personnes handicapées, à hauteur de 45 millions d’euros, et d’augmenter fortement les crédits du plan autisme, pour un montant de 60,4 millions d’euros. L’année 2016 permettra également d’engager la réalisation du plan « Maladies neurodégénératives », avec la mobilisation de 8,1 millions d’euros. Enfin, l’encadrement des soins en EHPAD sera également renforcé à hauteur de 100 millions d’euros en soutien à la médicalisation des places.
La CNSA dispose de « réserves » constituées par les ressources non-consommées. Elles permettent de financer des dépenses d’investissements ou encore de compléter à la marge un OGD insuffisamment doté.
Le tableau ci-dessous présente l’affectation des réserves de la CNSA entre 2005 et 2015 (1). Les chiffres pour 2015, exprimés en millions d’euros, ne sont pas définitifs (la clôture des comptes interviendra en mars 2016).
Report à nouveau |
Résultat de l’exercice avant réaffectation |
Affectation PAI |
Affectation à l’OGD |
Autres affectations |
Total montants réaffectés |
Résultat de l’exercice après réaffectation |
Opérations MCP (*) |
Résultat net cumulé | |
BE 2006 |
532 |
660 |
500 |
19 |
13 |
532 |
129 |
661 | |
BE 2007 |
661 |
529 |
185 |
48 |
233 |
296 |
957 | ||
BE 2008 |
957 |
556 |
300 |
200 |
500 |
56 |
1 013 | ||
BE 2009 |
1 013 |
253 |
465 |
262 |
727 |
474 |
539 | ||
BE 2010 |
539 |
-10 |
151 |
56 |
75 |
282 |
– 292 |
247 | |
BE 2011 |
247 |
372 |
149 |
149 |
223 |
470 | |||
BE 2012 |
470 |
276 |
120 |
8 |
170 |
298 |
– 22 |
449 | |
BE 2013 |
449 |
183 |
140 |
55 |
195 |
– 11 |
437 | ||
BE 2014 |
437 |
112 |
71 |
9 |
7 |
87 |
25 |
– 19 |
444 |
2ème BM2015 |
444 |
-5 |
100 |
111 |
17 |
229 |
– 234 |
210 | |
Total |
3 466 |
1 932 |
751 |
338 |
3 002 |
(*) Mission comptable permanente
Source : CNSA.
Déductions faites des montants réaffectés, par exemple au titre du plan d’aide à l’investissement ou du complément à l’OGD, les réserves s’élèvent à environ 210 millions d’euros. Toutefois, il faut ajouter à ce montant la partie non consommée de la CASA. En effet, le calendrier d’examen du projet de loi d’adaptation de la société au vieillissement ne permettra pas d’adopter les principales mesures d’affectation des 711 millions d’euros de produit de la CASA. En conséquence, l’essentiel de cette ressource va alimenter les réserves de la caisse.
Il faut tenir compte des flux de trésorerie et des engagements pris pour les prochaines années. Dans l’ensemble, les réserves de la CNSA sont donc d’environ 200 millions, auquel s’ajoute le produit de la CASA, soit un ensemble d’environ 900 millions. Toutefois, l’estimation du niveau réel de ces réserves suppose d’en ôter divers engagements, parmi lesquels on compte notamment les 110 millions devant compléter l’ONDAM et les 200 millions de PAI pour 2016-2017.
Il est très positif que la CNSA mette en réserve les crédits non consommés. Cette réserve permet de soutenir de l’investissement. À l’avenir, il importera cependant de veiller à contenir la tendance à abonder l’OGD au moyen d’un prélèvement sur les réserves. Celles-ci ont vocation à financer de l’investissement et non à pallier une rétraction de l’ONDAM.
Le renforcement de l’offre en établissements pour les personnes âgées constitue un double défi : quantitatif, car il faut créer des places ; qualitatif car il faut accompagner leur médicalisation.
Comme cela a été rappelé ci-dessus, au moment de la rédaction de ce rapport, une part significative des réponses aux questionnaires budgétaires de la rapporteure ne lui était pas parvenue. En particulier, il manquait celles prévues pour la question suivante :
19. Indiquer le nombre de places programmées, notifiées, autorisées et installées par la CNSA en faveur des personnes âgées depuis 2010 dans les différents types de structures d’accueil (EHPAD, SSIAD, AJ, etc.). Perspectives pour 2015-2016.
Par ailleurs, la réponse à la question 18, portant sur l’évolution générale de l’offre de places en établissements d’hébergement pour personnes âgées dépendantes (EHPAD) porte sur le même périmètre que le tableau proposé l’année dernière à la rapporteure Mme Martine Pinville (les données couvrent la période 2003-2011). Les analyses correspondant à ces données sont consultables dans le tome III du rapport n° 2303 relatif au PLFSS pour 2015 (2).
L’allongement de l’espérance de vie ainsi que le renforcement des possibilités de demeurer à domicile modifient substantiellement la demande de places en établissements. Le pensionnaire moyen entre désormais à un âge plus avancé. La médicalisation des places en établissement consiste précisément à s’adapter à leurs besoins.
Les agences régionales de santé sont chargées d’allouer aux établissements une enveloppe spécifique qui accompagne leur mobilisation. Le tableau ci-après illustre l’évolution de cette ressource depuis 2007.
ÉVOLUTION DE L’ENVELOPPE DE MÉDICALISATION DES EHPAD DÉLÉGUÉE AUX ARS
2007 |
2008 |
2009 |
2010 |
2011 |
2012 |
2013 |
2014 |
2015 |
TOTAL |
391,3 |
347,7 |
263,5 |
212,8 |
159,0 |
140,0 |
160,8 |
147,1 |
103,7 |
1 925,9 |
Source : réponse au questionnaire budgétaire
Sur la période 2007-2015, près de 2 milliards d’euros auront été versés aux ARS en vue du renforcement de la médicalisation des EHPAD. Toutefois, l’enveloppe décroît d’année en année en raison de l’effet de stock, le nombre d’établissements nécessitant ce soutien diminuant chaque année. La médicalisation a permis la généralisation de la tarification dite GMPS – GIR moyen pondéré soins – qui prend en compte le niveau de dépendance des résidents et leurs besoins en prise en charge médicale. Cette tarification constitue une garantie qualitative. Conséquence de ce processus, près de 90 % des établissements relèvent désormais de ce mode de tarification.
Sur le plan réglementaire, une nouvelle étape dans la réforme de la tarification doit intervenir à la fin 2015 afin de mieux prendre en compte l’évaluation de la situation de chaque pensionnaire : la tarification ne doit plus « désinciter » à la prise en charge des pathologies les plus lourdes.
Les services de soins infirmiers à domicile permettent le maintien au domicile des personnes en perte d’autonomie.
Chacune des solutions d’accompagnement au maintien à domicile est considérée comme une « place ». Le nombre de places offertes croît régulièrement, de façon soutenue. Il s’agit d’un fait de société particulièrement encourageant, qui traduit la possibilité de bien vieillir chez soi, et qui se concrétise par d’importants gisements d’emplois. On estime ainsi à environ 150 000 le nombre de nouveaux postes d’aides à domicile qui ont été ou seront créés entre 2010 et 2020.
D’après les données fournies par le Gouvernement, depuis 2008, les capacités des services de soins infirmiers à domicile (SSIAD) sont passées de 106 057 personnes accompagnées à 123 000 en 2013, soit une augmentation de près de 16 % qu’illustre le tableau ci-après.
2008 |
2010 |
2012 |
2013 | |||||
Nombre de structures |
% |
Nombre de structures |
% |
Nombre de structures |
% |
Nombre de structures |
% | |
SSIAD publics |
746 |
35,6 % |
792 |
36,66 % |
788 |
36,51 % |
769 |
35,39 % |
SSIAD privés non lucratifs |
1 322 |
63,1 % |
1 339 |
61,82 % |
1 334 |
61,82 % |
1 364 |
62,77 % |
SSIAD privés lucratifs |
27 |
1,3 % |
33 |
1,52 % |
36 |
1,67 % |
40 |
1,84 % |
TOTAL |
2 095 |
100 % |
2 166 |
100 % |
2 158 |
100 % |
2 173 |
100% |
2008 |
2010 |
2012 |
2013 | |||||
Places installées |
% |
Places installées |
% |
Places installées |
% |
Places installées |
% | |
SSIAD publics |
33 369 |
31,46 % |
38 019 |
32,37 % |
39 368 |
32 % |
38 965 |
30,61 % |
SSIAD privés non lucratifs |
71 689 |
67,60 % |
77 581 |
66 % |
81 697 |
66 % |
86 219 |
67,73 % |
SSIAD privés lucratifs |
999 |
0,94 % |
1 830 |
1,56 % |
1 935 |
1,57 % |
2 110 |
1,66 % |
TOTAL |
106 057 |
100 % |
117 430 |
100 % |
123 000 |
100 % |
127 294 |
100 % |
Sources des deux tableaux : Réponse à la question budgétaire n° 18 de la rapporteure.
Au même titre que pour l’offre en établissements, la rapporteure a reçu des réponses couvrant même période que celles fournies l’année dernière (3).
Ce projet de loi concerne l’ensemble du secteur. Sa mise en œuvre supposera 76 textes réglementaires.
Les dispositions financières touchant à la revalorisation de l’APA prendront effet directement, dès l’entrée en vigueur du texte, le 1er janvier 2016. Le Gouvernement indique que les décrets d’application concernant cette mesure comme celles touchant à la conférence des financeurs de la prévention de la perte d’autonomie ou encore à la création de nouveaux concours de la CNSA aux départements seront pris avant cette date. Il en va de même d’autres mesures d’envergures, non-financières : définition des prestations minimales des résidences autonomie, définition des prestations socles relatives à l’hébergement dans les EHPAD, transmission à la CNSA des tarifs hébergement et soins en EHPAD.
Le projet de loi prévoit également le basculement des services d’aide à domicile relevant aujourd’hui de l’agrément dans le régime de l’autorisation.
Agrément et autorisation
Les tarifs des services autorisés sont en principe déterminés par le président du conseil départemental dans le cadre d’un dialogue de gestion annuel. Ceux des services agréés sont libres, sous réserve d’un taux annuel d’évolution défini par un arrêté du ministre de l’économie et des finances (dans le cadre des dispositions de l’article L. 347-1 du code de l’action sociale et des familles).
Cette réforme interviendra à la date de promulgation de la loi. Les services concernés pourront continuer à intervenir auprès des bénéficiaires de l’APA et de la PCH. Ils ne seront pas soumis à la tarification administrée. La réforme prévoit également des mesures ciblées d’exonération des appels à projet.
À terme, le régime de l’autorisation regroupera l’ensemble des services d’aide à domicile intervenant auprès des publics fragiles, qui répondront à une norme qualitative commune, définie par un cahier des charges national élaboré à la suite d’une concertation.
Compte tenu de la complexité de ce changement, c’est seulement en 2017 que prendra effet le projet de substitution du CPOM aux conventions tripartites pour le financement des établissements. Cette mesure est complétée par les dispositions du PLFSS pour 2016 qui prévoit la généralisation d’un CPOM rénové pour les établissements accueillant des personnes handicapées.
Le programme pluriannuel de création de places pour un accompagnement tout au long de la vie des personnes handicapées prévoyait la création de plus de 50 000 places (39 000 places pour adultes dont 10 000 en établissements et services d’aide par le travail (ESAT) et 12 250 places pour enfants). Le programme porte sur la période 2008-2012. Néanmoins, ses effets, et notamment les ouvertures de places, courent jusqu’en 2016.
D’après les données fournies par la CNSA, fin 2014, 32 924 places avaient été autorisées, soit 78 % des places notifiées et 28 334 places avaient été installées.
Le tableau ci-après décrit les ressources et les places notifiées et installées en 2008-2014 (hors ESAT).
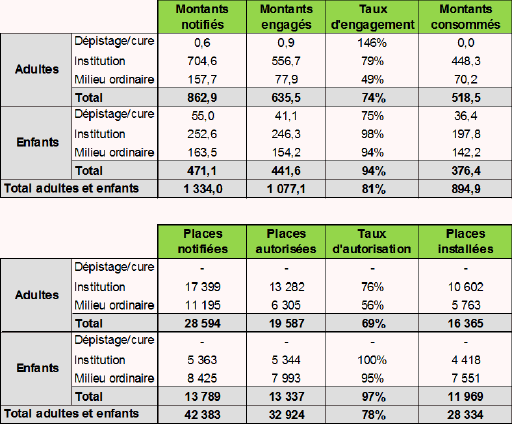
Source : CNSA.
Si l’on défalque les places prévues en ESAT, l’écart entre le nombre de places notifiées et celles inscrites dans la programmation était fin 2014 d’environ 1 700 places. Cet écart s’explique essentiellement par la notification non encore intervenue fin 2014 de certaines places, concernant notamment la prise en charge de handicaps rares.
Dans le même temps, la CNSA a soutenu le renforcement qualitatif de l’offre. Au total, sur la période 2008-2014, 6 611 places ont été autorisées dans le cadre de transformation ou de requalification. Elles se décomposent en 4 352 places pour les enfants et 2 259 places pour adultes. Ce mouvement ralentit désormais. En 2014, la part des places autorisées dans le cadre de transformation/requalification n’était plus que de 9 % alors qu’en 2010 elle représentait 21 % des autorisations, de nombreuses ARS ayant déjà transformé les places qui devaient l’être.
La prise en compte du handicap psychique dans le programme pluriannuel de création de places 2008-2012
Le programme pluriannuel de création de places a prévu la création de 5 750 places supplémentaires dédiées aux personnes adultes atteintes de déficience psychique, soit :
– 2 000 places en maisons d’accueil spécialisées et en foyers d’accueil médicalisés ;
– 3 750 places de services d’accompagnement médico-social pour adultes handicapés.
Pour les enfants et adolescents, il prévoyait la création de 3 000 places.
Au 31 décembre 2013, sur les 5 750 places programmées pour adultes, 3 765 places avaient été autorisées, dont 2 789 installées, soit respectivement 65 % et 84 % de l’objectif.
Pour les enfants sur les 3 000 places programmées, 2 476 places ont été autorisées dont 2013 installées, soit respectivement 83 % et 78 % de l’objectif.
Pour la période 2015-2019, près de 14 000 places sont programmées, dont 4 778 places destinées à l’accompagnement des personnes atteintes d’un trouble envahissant du développement. Globalement, la programmation met l’accent sur le secteur adulte (65,5 % de la programmation totale) avec une majorité de places en institutions. Sur le secteur de l’enfance, la programmation est globalement partagée entre l’institution et le milieu ordinaire.

Sources CNSA : données ARS au 08/06/2015
Le PLFSS pour 2016 comporte deux mesures de grande importance pour le secteur des personnes handicapées.
L’article 46 prévoit le transfert au 1er janvier 2017 du financement du fonctionnement des établissements et services d’aide par le travail du budget de l’État vers l’ONDAM. Cette mesure permettra d’unifier le mode de financement de ces établissements et renforcera les moyens à disposition des ARS pour renforcer cette offre indispensable et mieux organiser les parcours des jeunes en situation de handicap. Il faut espérer que cette réforme permettra de renforcer l’offre de places en ESAT, près de 4 600 places manquant actuellement.
L’article 47 prévoit quant à lui la généralisation par étapes des CPOM pour le financement des établissements et services accueillant des personnes handicapées. Cette mesure est particulièrement bien accueillie par le secteur. Elle facilitera la transformation et l’adaptation de l’offre, et notamment des pratiques. Elle devrait également favoriser les mutualisations et les synergies, et donc les économies d’échelle. La généralisation de la dotation globale, dans une perspective pluriannuelle, offrira une plus grande visibilité aux établissements et permettra une maîtrise plus précise encore de l’OGD.
L’article L. 146-4 du code de l’action sociale et des familles a permis d’instituer la MDPH, sous forme d’un groupement d’intérêt public (GIP) réunissant le conseil départemental, l’État et les caisses de protection sociale. Les membres du groupement participent au fonctionnement de la maison départementale en mettant à disposition des personnels, des locaux, du matériel, des outils informatiques et statistiques ainsi que des contributions financières.
Les MDPH traitent un nombre croissant de demandes (1,6 million de dossiers en 2014). Malgré l’afflux des demandes, le délai moyen de traitement des dossiers demeure stable à 4,4 mois. Ce délai cache de grandes disparités, les temps de réponses moyens pouvant approcher les 12 mois dans certains départements. Il s’agit d’une situation difficile, régulièrement dénoncée par les personnes handicapées et leurs proches. Elle se traduit par un accroissement du contentieux.
Afin de diminuer la charge de travail des MDPH, le Gouvernement a initié un chantier de simplification particulièrement ambitieux. Il vise à simplifier le fonctionnement des maisons et à faciliter les démarches des usagers :
● Des mesures de simplification ont été annoncées afin d’alléger les tâches des MDPH, et notamment l’extension possible jusqu’à cinq ans de la durée d’attribution de l’allocation adulte handicapée (AAH), lorsque le taux d’invalidité du bénéficiaire est compris entre 50 et 80 %, ou encore l’allongement de trois à six mois de la durée de validité du certificat médical joint aux demandes déposées en MDPH.
● Ces mesures portent également sur les systèmes d’information. Le projet « IMPACT » (« Innover et Moderniser les Processus MDPH pour l’Accès à la Compensation sur les Territoires ») vise à tester un ensemble d’innovations pour renforcer le traitement personnalisé des demandes avec un nouveau format de dossier ainsi que la mise en place d’un télé-service dématérialisant la saisie et l’envoi de la demande.
Le déploiement d’un système d’information « GO.CARTES », prévu pour cet automne, permettra de simplifier la fabrication des cartes de stationnement. Cette carte ainsi que la carte d’invalidité pourront être délivrées automatiquement aux personnes bénéficiaires de l’APA et classées en GIR 1 et 2. Ce système d’information est prometteur. La rapporteure insiste aussi sur la nécessité de fabriquer des cartes infalsifiables, dans la mesure où les fraudes s’accroissent. Aujourd’hui, des cartes de stationnement peuvent être « achetées » sur Internet pour quelques centaines d’euros…
Pour l’année à venir, il sera crucial d’appuyer la dématérialisation des échanges entre les MDPH et les caisses d’allocations familiales ce qui permettra d’accélérer le traitement des demandes. Surtout, le Gouvernement et la CNSA devront veiller à la mise en cohérence des données recueillies et traitées par les MDPH. Chaque année, les parlementaires regrettent l’absence de données consolidées sur la demande dans le secteur du handicap. Il faut y remédier en veillant à la mise en place de systèmes d’information en commun ou, à tout le moins, à la mise en commun et la synthèse d’un socle minimal de données.
Auditionné par la rapporteure, le collectif Autisme a indiqué qu’il naît en France chaque année 8 000 enfants souffrant de troubles autistiques. Plusieurs centaines de milliers de personnes sont aujourd’hui en France atteintes par ce mal.
Le développement du diagnostic précoce renforce le recensement des besoins. Dans ce contexte, la prise en charge et l’accompagnement des personnes souffrant de troubles autistiques est une priorité, la France ayant pris un retard particulièrement triste dans ce domaine.
Dans notre pays, le traitement de cette pathologie a longtemps relevé de la psychiatrie. La Haute autorité de santé a pourtant reconnu sa nature neuro-comportementale et non psychiatrique. L’accompagnement des enfants et des adultes était particulièrement lacunaire, si ce n’est inadapté. Nombreux sont les parents témoignant de prises en charge culpabilisantes et du manque de moyens pour les accompagner. Malgré de profondes évolutions dans les modes de prise en charge, aujourd’hui encore les moyens restent insuffisants pour faire face à la demande ; 50 % des personnes étant encore sans solution et seuls 20 % des enfants diagnostiqués suivant leur scolarité à l’école.
Le troisième plan Autisme, qui couvre la période 2013-2017, apporte des réponses précises à ces situations. Il mobilise 205 millions d’euros, dont 195 millions d’euros dévolus à l’amélioration de l’offre médico-sociale.
Ainsi, dès 2013, un volume de crédits global de 185,7 millions d’euros a été notifié aux ARS, essentiellement pour la création de 3 264 places nouvelles. Ces crédits ont été répartis comme suit :
– 28 millions d’euros pour la création de 700 places en unités d’enseignement en école maternelle ;
– 24,2 millions d’euros pour la création de 807 places en service d’éducation spéciale et de soins à domicile ;
– 65 millions d’euros pour la création de près de 1 425 places de structures pour adultes ;
– 13,3 millions d’euros pour la création de 332 places d’accueil temporaire.
Les créations doivent s’échelonner jusqu’en 2016. En 2014, 986 places avaient été installées, dont 712 places pour enfants. Les 30 premières unités d’enseignement en école maternelle ont été créées en 2014, et 30 nouvelles le seront cette année. En avril 2015, la totalité des crédits a été déléguée aux ARS.
La deuxième phase du plan va poursuivre l’effort de création de places et renforcer certains champs précis : formation initiale et continue des professionnels, soutien aux aidants, scolarisation. Enfin, le Gouvernement entend mettre en place un dispositif d’orientation permanente.
Le nombre croissant de Français inscrits en établissements en Belgique interpelle. Il révèle l’insuffisante adaptation de l’offre en établissement proposée en France et se traduit bien souvent par des situations particulièrement douloureuses mais aussi coûteuses pour les familles. Près de 4 500 Français y seraient accueillis, dont 1 520 enfants, provenant de 39 départements et de 19 régions.
D’après les données fournies par le Gouvernement, l’assurance maladie verserait chaque année aux établissements belges un montant de plus de 150 millions d’euros. Il faut y ajouter des coûts divers, supportés par les départements et surtout les familles pour parvenir à une évaluation exhaustive. Cet abondement alimente un secteur dynamique en Belgique. La prise en charge des personnes handicapées françaises représenterait un gisement de 4 000 emplois. Le coût moyen d’une place y serait de 47 500 euros par an, soit un montant comparable aux moyennes constatées en France.
Le « succès » de la Belgique s’explique par la situation de l’offre en France, qu’il faut encore adapter sur les plans quantitatif et qualitatif, mais aussi, parfois, pour des raisons de qualité pédagogique.
La rapporteure a auditionné des membres d’associations rassemblant des parents d’enfants handicapés. Ils ont notamment témoigné de leurs difficultés à trouver une structure d’accueil adaptée pour leur enfant. Ils demandent le renforcement des contrôles qualitatifs en Belgique, mais également en France. Ils soulignent la persistance d’une forte hétérogénéité de l’offre et insistent sur la nécessité de veiller tout particulièrement à la construction d’un véritable projet de vie pour chacune des personnes accompagnées. Ils rappellent que les crédits alloués à la transformation de l’offre doivent permettre prioritairement d’assurer la charge des cas de handicap les plus complexes.
D’une façon plus générale, la multiplication des associations et des collectifs sur le territoire témoigne du désarroi des familles qui, malgré les moyens que mobilise la collectivité, ressentent toujours un sentiment d’abandon et de découragement face à la complexité des procédures et à la rareté de l’offre pour certains handicaps.
Face à cette situation, le Gouvernement a décidé d’agir selon deux axes. Le premier consiste à renforcer l’offre et à mieux l’adapter. C’est le sens du plan de création de places, du plan Autisme, mais également des mesures de modernisation et de soutien concernant les MDPH ou encore les ESAT. En complément, le Gouvernement a annoncé, le 8 octobre 2015, son intention de mobiliser une enveloppe de 15 millions d’euros dès 2016 pour proposer des solutions adaptées, proches du domicile, aux intéressés.
Le second consiste à améliorer le suivi des Français pris en charge par des établissements belges. C’est le sens de l’accord franco-wallon entré en vigueur le 1er mars 2014. Il permet de disposer d’un relevé d’informations sur la situation et les besoins des personnes concernées. Il permet également à l’ARS Nord-Pas-de-Calais de mettre en place des contrôles en partenariat avec les autorités belges.
Dans ce contexte difficile, la majorité et le Gouvernement font montre d’un engagement qu’il convient de souligner. La mobilisation d’outils financiers et juridiques doit apporter les réponses qualitatives qu’attendent les familles. C’est notamment ce que permettra la généralisation des CPOM. En outre, pour la première fois, la situation des aidants a été prise en compte et des mesures visant à apporter des réponses pour un accompagnement (droit au répit, prise en compte de la qualité d’aidant pour les droits à la retraite) ont été ou vont être mises en œuvre.
Toutefois, la réponse à la situation que révèle l’exil belge prendra du temps. La démarche volontariste et de transparence adoptée par le Gouvernement est aujourd’hui la seule voie raisonnable pour parvenir à des solutions. Elles ne se concrétiseront qu’en dialoguant avec les personnes handicapées, les professionnels du secteur, mais aussi avec les aidants.
EXAMEN DES ARTICLES RELATIFS AU SECTEUR MÉDICO-SOCIAL
La commission a procédé à l’examen des articles relatifs au secteur médico-social au cours de sa deuxième séance du mardi 13 octobre 2015.
QUATRIÈME PARTIE
DISPOSITIONS RELATIVES AUX DÉPENSES POUR L’EXERCICE 2016
TITRE IV
DISPOSITIONS RELATIVES À LA BRANCHE MALADIE
Chapitre II
Promotion de la prévention et les parcours de prise en charge coordonnée
Article 46
(art. L. 121-7, L. 313-3, L. 314-3-1, L. 314-4, L. 344-4, L. 345-3 du code de l’action sociale et des familles ; art. L. 321-1, L. 412-8 du code de la sécurité sociale)
Transfert à l’ONDAM du financement des établissements et services d’aide par le travail
Cet article vise à transférer à l’assurance maladie la prise en charge des dépenses de fonctionnement des établissements et services d’aide par le travail (ESAT).
I. LE DISPOSITIF ACTUEL DE FINANCEMENT DES ÉTABLISSEMENTS ET SERVICES D’AIDE PAR LE TRAVAIL
A. PRÉSENTATION DES ESAT
Les ESAT sont des structures offrant aux travailleurs handicapés des activités professionnelles et un soutien médico-social et éducatif. L’article L. 344-2 du code de l’action sociale et des familles dispose que ces établissements et services d’aide par le travail accueillent des personnes handicapées dont les capacités de travail ne leur permettent, momentanément ou durablement, à temps plein ou à temps partiel, pas de travailler dans une entreprise ordinaire ou dans une entreprise adaptée.
Les ESAT mettent en œuvre deux types d’actions :
– des actions d’entretien des connaissances, de maintien des acquis scolaires et de formation professionnelle ;
– des actions éducatives d’accès à l’autonomie et d’implication dans la vie sociale.
B. LE FINANCEMENT DES ESAT
Actuellement, le financement des ESAT ressortit au budget de l’État. Il est assuré par la mission solidarité, insertion et égalité des chances au sein du programme 157 « handicap et dépendance ». Le financement représente un peu plus de 2,7 milliards d’euros et couvre trois domaines.
● Tout d’abord le soutien du revenu des personnes handicapées en ESAT par la garantie d’un niveau de rémunération. Ce soutien est notamment prévu par l’article L. 243-4 du code de l’action sociale et des familles. Il dispose que tout travailleur handicapé accueilli dans un ESAT a droit à une rémunération garantie versée par l’établissement ou le service d’aide par le travail qui l’accueille et qui tient compte du caractère à temps plein ou à temps partiel de l’activité qu’il exerce. Elle est versée dès l’admission en période d’essai du travailleur handicapé sous réserve de la conclusion du contrat de soutien et d’aide par le travail. Elle permet la compensation par l’État des charges supportées en partie par les ESAT au titre de la rémunération garantie, des cotisations sociales afférentes, du financement partiel de la formation professionnelle continue et de la prévoyance au profit des travailleurs handicapés. Pour 2016, le montant s’élève à 1,28 milliard d’euros. Les fonds sont versés par l’intermédiaire de l’Agence des services et de paiement.
● Le budget concourt aussi au fonctionnement des ESAT par le versement d’une dotation globale de fonctionnement dont le montant s’élève pour 2016 à 1,47 milliard d’euros correspondant à près de 120 000 places.
● Il couvre enfin le financement du plan d’aide à l’investissement des ESAT à hauteur de 1,5 million d’euros pour 2016. Les ESAT figurent en effet parmi les structures les plus anciennes du secteur médico-social et connaissent des besoins importants de modernisation, auxquels ils ne peuvent souvent pas répondre par autofinancement sur fonds propres (il s’agit de structures majoritairement associatives).
C. ENJEUX DE LA MESURE
Ce financement présente un inconvénient pour les associations qui gèrent à la fois les ESAT, financés par l’État, et d’autres structures spécialisées, financées dans le cadre de l’objectif global de dépenses (4). Cette dichotomie aboutit à une dissociation des tarifications et des contrats pluriannuels d’objectifs et de moyens (CPOM). Le transfert du financement des ESAT à l’ONDAM permettrait de conclure les CPOM à l’échelle des gestionnaires ce qui présenterait l’avantage de récapituler l’ensemble des produits de la tarification. Elle permettra aux agences régionales de santé (ARS) de mieux piloter l’offre d’accompagnement à destination des personnes handicapées, et notamment des jeunes, afin de leur proposer des prises en charge plus adaptées à leurs parcours de vie. En particulier, la contractualisation permettra de clarifier les modalités de transition entre établissements.
Cet article procède en conséquence au transfert des crédits relatifs au fonctionnement des ESAT et au plan d’aide à l’investissement, soit environ 1,5 milliard d’euros. La garantie du niveau de rémunération des personnes handicapées ne fait pas l’objet de ce transfert. Selon l’étude d’impact, ce transfert constitue « une mesure de périmètre pour l’assurance maladie et l’ONDAM » et sera compensé à la sécurité sociale dans le cadre des lois de finances et de financement pour 2017.
Favoriser le parcours professionnel des personnes en situation de handicap, c’est aussi favoriser leur insertion dans les ESAT. Pour ce faire, il importe de favoriser les périodes dites « de mise en situation ». Celles-ci sont prescrites par les maisons départementales des personnes handicapées (MDPH) ou les organismes agissant pour leur compte. Elle permet aux intéressés d’effectuer une « période d’essai » au sein de l’institution.
L’article L. 412-8 du code de la sécurité sociale permet de couvrir au titre des accidents du travail – maladies professionnelles (AT-MP) les personnes qui ne perçoivent pas de salaires au titre de leur activité. Il est proposé de le compléter pour inclure les personnes effectuant des mises en situation en ESAT.
II. PRÉSENTATION DU DISPOSITIF
A. LES MODIFICATIONS AFFÉRENTES AU CODE DE L’ACTION SOCIALE ET DES FAMILLES
Le I modifie plusieurs articles du code de l’action sociale et des familles.
Le 1° vise à abroger le 7° de l’article L. 121-7. Cet article met à la charge de l’État, au titre de l’aide sociale, différents frais, dépenses ou allocations. Il en est ainsi des frais de fonctionnement des centres d’aide par le travail, mentionnés aux articles L. 344-2 à L. 344-6. Cette dépense étant désormais imputée à l’assurance maladie, il n’est plus utile de l’affecter à l’État.
Le 2° procède à un toilettage de la rédaction de l’article L. 313-3. Cet article définit les autorités compétentes pour délivrer des autorisations aux établissements et services sociaux. Son b rend compétent le directeur général de l’agence régionale de santé pour certains établissements et services. Il est notamment fait référence :
– au « b du 5° » du I de l’article L. 312-1 du code de l’action sociale et des familles qui concerne des établissements ou services de réadaptation, de préorientation et de rééducation professionnelle lorsque les prestations qu’ils dispensent sont susceptibles d’être prises en charge par les organismes d’assurance maladie ;
– aux « établissements et services mentionnés au a du 5° du I du même article », c’est-à-dire les ESAT.
La modification proposée revient à faire directement référence aux dispositions du 5° du I de l’article L. 312-1 du code de l’action sociale et des familles, qui regroupe à la fois les ESAT et les établissements ou services de réadaptation, de préorientation et de rééducation professionnelle.
Le 3° modifie l’article L. 314-3-1 du code de l’action sociale et des familles. Cet article dresse la liste des établissements et services pour lesquels les prestations à la charge des organismes de sécurité sociale sont gérées par la Caisse nationale de solidarité pour l’autonomie (CNSA) et soumises à un objectif de dépenses, en l’occurrence l’objectif général de dépenses. Son 1° inclut dans le champ les établissements ou services de réadaptation, de préorientation et de rééducation professionnelle mentionnés au b du 1° du I de l’article L. 312-1 précité. En visant directement le 5° du I du même article, le champ est étendu aux ESAT.
Le 4° modifie l’article L. 314-4 du code de l’action sociale et des familles. Cet article fixe les modalités de financement de certains établissements et services dont les dépenses sont à la charge de l’État. Il prévoit, particulièrement pour les ESAT, que le montant total annuel des dépenses prises en compte pour le calcul des dotations globales de fonctionnement est déterminé :
– d’une part par le montant limitatif prévu la loi de finances de l’année de l’exercice considéré ;
– d’autre part, à titre complémentaire, par les crédits inscrits à ce titre dans le budget du même exercice de la CNSA.
Le montant de la dotation nationale est ensuite réparti en enveloppes régionales limitatives, fixées en fonction des besoins de la population, des priorités définies au niveau national en matière de politique médico-sociale, en tenant compte de l’activité et des coûts moyens des établissements et services et d’un objectif de réduction progressive des inégalités dans l’allocation des ressources entre régions. Un tarif plafond est ainsi fixé pour tenir compte de ces enveloppes. Il détermine les règles permettant de ramener les tarifs effectivement pratiqués au niveau des tarifs plafonds.
La modification proposée vise à extraire les ESAT du champ de l’article L. 314-4 s’agissant d’établissements et services dont le fonctionnement ne sera plus financé sur la base d’une dotation globale versée par l’État.
Le 5° actualise l’article L. 345-3 qui réserve le bénéfice de l’aide sociale aux personnes ou familles accueillies dans un centre d’hébergement et de réinsertion ou dans un centre d’aide par le travail ayant conclu une convention avec l’État ou un contrat pluriannuel d’objectifs et de moyens.
Le fonctionnement des ESAT ne relevant plus de la charge assurée par l’État, au titre de l’aide sociale, le 5° supprime en conséquence dans cet article toute référence aux centres d’aide par le travail.
Le 6° modifie enfin par coordination l’article L. 344-4. Pour les ESAT, cet article dispose que les frais des établissements de rééducation professionnelle directement entraînés par la formation professionnelle ou le fonctionnement de l’atelier, ainsi que les charges de fonctionnement de l’activité sociale des centres d’aide par le travail sont pris en charge sans qu’il soit tenu compte des ressources de l’intéressé par l’aide sociale à la charge de l’État. Il est désormais précisé que ces frais sont pris en charge par l’assurance maladie. Par ailleurs, les termes de « centre d’aide par le travail » sont remplacés par le renvoi au a du 5° du I de l’article L. 312-1 qui vise explicitement les établissements et services d’aide au travail.
B. LES MODIFICATIONS AFFÉRENTES AU CODE DE LA SÉCURITÉ SOCIALE
Le II procède à la modification de deux articles du code de la sécurité sociale.
1. Les modifications relatives au transfert de crédits
Le 1° modifie la rédaction de l’article L. 321-1 qui précise le champ des dépenses couvertes par l’assurance maladie (couverture des frais de médecine générale et spéciale, frais de transport sous certaines conditions, frais d’hébergement et de traitement des enfants ou adolescents handicapés, indemnités journalières versées à l’assuré qui se trouve dans l’incapacité physique de continuer ou de reprendre le travail, frais relatifs de certains actes et traitements à visée préventive, couverture des frais relatifs à l’examen de prévention bucco-dentaire de prévention aux âges de 6 et 12 ans).
Le 1° modifie la rédaction du 3° qui en l’état ne prévoit que la prise en charge par l’assurance maladie des frais d’hébergement et de traitement des enfants ou adolescents handicapés en ESAT et au sein des établissements ou services de réadaptation, de préorientation et de rééducation professionnelle. Il ajoute un nouvel alinéa (b) qui élargit cette couverture aux frais de fonctionnement des ESAT.
L’attribution de cette prise en charge sera également subordonnée à la décision de la commission mentionnée à l’article L. 46-9 du code de l’action sociale et des familles, c’est-à-dire la commission des droits et de l’autonomie des personnes handicapées. Celle-ci prend les décisions relatives aux droits des personnes handicapées sur la base de l’évaluation réalisée par l’équipe pluridisciplinaire ainsi que des souhaits exprimés par la personne handicapée ou son représentant légal.
Il s’agit ici de procéder au même type de suppressions que celles opérées au I au sein du code de l’action sociale et des familles en prévoyant explicitement la couverture des frais de fonctionnement par l’assurance maladie. Interrogés par votre rapporteure, les services du ministère de la santé ont indiqué que le transfert des crédits ne se traduirait pas par une restriction de la prise en charge des frais de fonctionnement. Cette mesure sera strictement compensée dans le cadre du projet de loi de finances pour 2017.
Conséquence pratique, le circuit de paiement serait ainsi modifié. Aujourd’hui, les financements transitent par l’agence de services de paiement qui verse les dotations aux ESAT sur la base des décisions prises par les ARS. Les ARS versent ces crédits sur la base des montants arrêtés par la direction générale de la cohésion sociale (DGCS) au titre des dotations régionales limitatives.
À l’avenir, les crédits seront liquidés par les caisses primaires d’assurance maladie sur la base des décisions prises par les ARS. Le financement des ESAT émargera à l’objectif général de dépenses (OGD). Dans ce cadre, la CNSA attribuera aux ARS les dotations destinées aux établissements et services médico-sociaux, qui comprendront les crédits relatifs aux ESAT.
2. La sécurisation juridique des « mises en situation »
Le 2° vise à favoriser le développement des mises en situation des personnes handicapées au sein des ESAT. Il en sécurise le cadre juridique en prévoyant explicitement la couverture des personnes handicapées au titre de la branche AT-MP.
En effet, l’article L. 412-8 liste les personnes bénéficiant des dispositions du livre IV du code de la sécurité sociale relatif aux accidents du travail et maladies professionnelles. Le a du 2° insère un 18° prévoyant que les bénéficiaires d’immersion en ESAT soient couvertes au même titre.
Selon l’étude d’impact, cette modification fait suite à la mission conduite par Marie-Sophie Desaulle pour un parcours sans rupture des personnes handicapées. Il était en effet préconisé de développer les mises en situation préalable des personnes ayant un besoin d’accompagnement renforcé. Cette possibilité existe au sein des milieux de travail ordinaire. Tel n’est pas le cas des milieux de travail protégé. Leur immersion permettra de les aider à mieux s’orienter et à découvrir une activité économique.
Le dispositif prévoit que les bénéficiaires de ces dispositions pourront être couverts au titre des accidents survenus par le fait ou à l’occasion de leur participation aux mises en situations.
La rédaction ne prévoit pas la question des maladies professionnelles. En effet, contrairement à l’accident du travail, il n’existe pas de définition légale générale de la maladie professionnelle. L’indemnisation est possible dans les conditions prévues par le droit commun (inscription sur un tableau spécifique, preuve du lien entre l’exposition au risque et la maladie, constat établi par un médecin).
Le bénéfice de ces dispositions est réservé aux personnes travaillant dans des ESAT dont la mise en situation est prescrite :
– soit par une MDPH ;
– soit par un organisme accompagnant des personnes mises en situation et dûment habilité à prescrire des mises en situation par convention avec la MDPH.
Le b modifie le dernier alinéa de l’article L. 412-8 afin de définir les obligations de l’employeur résultant de l’extension de la couverture AT-MP aux bénéficiaires des mises en situation au sein des ESAT. Il est en effet nécessaire de couvrir les nouvelles charges incombant à la branche par le prélèvement de cotisations. Un décret précisera l’organisme responsable de l’affiliation des personnes concernées, des déclarations des accidents du travail et du paiement des cotisations, ainsi que le salaire servant de base au calcul des cotisations et des rentes.
La mesure emportera des conséquences financières pour la branche AT-MP. Les cotisations correspondantes seront ajustées en fonction du montant des prestations. L’étude d’impact ne comporte aucune indication sur ce point. Seul le bilan de cette mesure, qui se traduit par une économie de 100 000 euros, fait l’objet d’une mention.
C. ENTRÉES EN VIGUEUR
Enfin le III précise les modalités d’entrée en vigueur du dispositif.
La couverture des personnes mises en situation au sein des ESAT au titre de la branche AT-MP prendra effet au 1er janvier 2016. Les dispositions relatives à la prise en charge des frais de fonctionnement des ESAT par l’assurance maladie entreront en vigueur le 1er janvier 2017.
*
La Commission adopte l’article 46 sans modification.
Article 47
(art. L. 313-12-2, L. 314-7 du code de l’action sociale et des familles ; art. L. 162-24-2 [nouveau] du code de la sécurité sociale)
Financement des établissements et services médico-sociaux
Cet article vise à généraliser le financement des établissements accueillant des personnes handicapées au moyen des contrats pluriannuels d’objectifs et de moyens (CPOM). Cette disposition répond à une attente forte du secteur. Elle permettra d’améliorer l’offre proposée aux personnes handicapées.
I. LES CPOM SONT DEVENUS INDISPENSABLES AU PILOTAGE DE L’OFFRE MÉDICO-SOCIALE AUX PERSONNES HANDICAPÉES.
A. UN OUTIL QUI FAIT SES PREUVES
Au même titre que pour le secteur des personnes âgées, les CPOM permettent aux agences régionales de santé (ARS) de conclure un contrat avec les établissements et services médico-sociaux (ESMS). Ce contrat décrit les modalités de financement de l’établissement, du service ou du groupe d’établissements contractant. Il s’agit d’un outil de partenariat, qui se fonde sur un diagnostic partagé et contient des objectifs qualitatifs et d’activité. Ces objectifs peuvent aussi porter sur des mesures d’économies, par exemple au travers de mutualisation ou de coopération. Conclure un CPOM permet à l’établissement de bénéficier de d’une plus grande autonomie et de plus de visibilité. Le plan de développement s’inscrit dans la durée et les financements sont versés sous forme d’une dotation globale. Il permet au récipiendaire de percevoir un douzième du budget annuel chaque 20 du mois.
Dans sa rédaction actuelle, l’article L. 313-11 du code de l’action sociale et des familles prévoit que le CPOM peut aussi inclure des établissements et des services relevant pour leur tarification du ou des présidents de conseil départemental ou du directeur général de l’ARS, lorsqu’ils sont gérés par un même organisme gestionnaire et relèvent du même ressort territorial.
Article L. 313-11
Sans préjudice des dispositions de l’article L. 313-12, des contrats pluriannuels peuvent être conclus entre les personnes physiques et morales gestionnaires d’établissements et services et la ou les autorités chargées de l’autorisation et, le cas échéant, les organismes de protection sociale, afin notamment de permettre la réalisation des objectifs retenus par le schéma d’organisation sociale et médico-sociale dont ils relèvent, la mise en œuvre du projet d’établissement ou de service ou de la coopération des actions sociales et médico-sociales.
Ces contrats fixent les obligations respectives des parties signataires et prévoient les moyens nécessaires à la réalisation des objectifs poursuivis, sur une durée maximale de cinq ans notamment dans le cadre de la tarification. Dans ce cas, les tarifs annuels ne sont pas soumis à la procédure budgétaire annuelle prévue aux II et III de l’article L. 314-7.
Ces contrats peuvent concerner plusieurs établissements et services.
Cette mesure est conforme aux préconisations du rapport « Zéro sans solution » de Denis Piveteau qui a insisté sur la nécessité de transformer l’offre de prise en charge, en particulier en faveur des personnes en situation de handicap complexe (5).
La généralisation accompagnera un profond changement de l’offre médico-sociale à destination des personnes handicapées. Les articles R. 314-115 et suivants du code de l’action sociale et des familles permettent d’ores et déjà le passage en dotation globale de certains établissements. Cependant, nombre d’établissements fonctionnent toujours selon le régime précédant les CPOM, celui de la tarification au prix de journée. Ce système ne semble plus adapté. Il s’agit d’un mode de tarification complexe et potentiellement inflationniste.
La tarification au prix de journée
Les modalités de calcul du prix de journée sont déterminées à l’article R. 314-113 du code de l’action sociale et des familles. Les recettes de la tarification sont ajustées au niveau des charges autorisées et divisées par l’activité prévisionnelle. Cette activité prévisionnelle se fonde généralement sur l’activité des trois années précédentes. Or, le Gouvernement observe que le suivi de l’objectif global des dépenses (OGD) du secteur médico-social met en lumière une tendance au dépassement de l’objectif de dépenses dans le secteur des personnes handicapées précisément en raison de la prépondérance du mode de tarification au prix de journée.
Dans ce contexte, le Gouvernement propose de généraliser les CPOM à l’ensemble des établissements pour personnes handicapées relevant de la compétence des ARS. Les établissements financés au moyen du prix de journée basculeront ainsi vers le système de rémunération en dotation globale.
Cette réforme permettra aux ARS de disposer d’outils efficaces pour piloter l’offre, tant sur le plan quantitatif que qualitatif. Le Gouvernement souhaite que les agences accordent un soin particulier aux deux orientations suivantes : l’adaptation aux situations complexes et la meilleure prise en compte de la situation des personnes handicapées vieillissantes.
B. UNE MESURE VERTUEUSE SUR LE PLAN BUDGÉTAIRE
La généralisation des CPOM constitue un dispositif vertueux sur le plan budgétaire. Elle permettra de prévenir tout dépassement de l’OGD pour les personnes handicapées. La généralisation des CPOM s’effectuera à moyens constants, permettant à la fois d’accompagner le retour à l’équilibre des établissements en difficultés, d’initier des mesures d’économies, mais aussi d’accompagnement de l’amélioration de l’offre.
Le Gouvernement considère que le passage à la dotation globale se fera à coût constant, sans qu’il soit nécessaire d’envisager un rebasage des besoins des établissements. Ce basculement interviendra par étapes : un délai de six ans est prévu pour permettre aux ARS de conclure l’ensemble de ces contrats.
Par la suite, le Gouvernement escompte un gain de 35 millions d’euros de cette mesure. Ce montant correspond au dépassement annuel moyen de l’OGD pour les personnes handicapées constaté au cours des cinq dernières années. Pour mémoire, ces dépassements étaient de 100 millions d’euros en 2010, de 16 millions d’euros en 2012 et de 56 millions d’euros en 2013.
C. MESURES DE MODERNISATION TARIFAIRE
Dans l’attente de la généralisation des CPOM, le projet de loi prévoit également un dispositif améliorant la gestion du décalage entre l’exercice tarifaire et l’année civile. Il est proposé que lors de la campagne de fixation des prix pour une année, les ARS déterminent le prix de journée qui s’appliquera à titre conservatoire au début de l’exercice suivant, dans l’attente de la campagne tarifaire suivante. Il s’agit d’un dispositif de sécurisation des recettes de l’établissement sur les premiers mois de l’année. Un décret précisera que ce prix de journée conservatoire correspond au niveau des crédits reconductibles de l’année en cours.
Enfin, cet article prévoit de mettre en cohérence avec le secteur sanitaire les règles encadrant les délais de facturation des prestations à l’assurance maladie à un an.
II. LE DISPOSITIF PROPOSÉ
Le I modifie deux articles du code de l’action sociale et des familles.
A. GÉNÉRALISATION DES CPOM AVEC DES ÉTABLISSEMENTS ACCUEILLANT À TITRE PRINCIPAL DES PERSONNES HANDICAPÉES
Le 1° remplace la rédaction du premier alinéa de l’article L. 313-12-2 qui prévoit dans quelles conditions le financement des ESMS autorisés fait l’objet d’une CPOM.
En l’état, cet article prévoit la conclusion de CPOM pour une liste d’établissements qui répondent à deux caractéristiques : ils doivent relever de la compétence tarifaire exclusive du directeur général de l’agence régionale de santé et dépasser, seuls ou groupés, un seuil réglementaire (« en raison tant de leur taille que des produits de leur tarification »).
La liste vise certains des établissements mentionnés à l’article L. 312-1, article qui définit les ESMS. La liste visée au I de l’article L. 313-12-2 recense huit types d’établissements, accueillant ou non des personnes handicapées. Elle est la suivante :
– les établissements ou services d’enseignement qui assurent, à titre principal, une éducation adaptée et un accompagnement social ou médico-social aux mineurs ou jeunes adultes handicapés ou présentant des difficultés d’adaptation (2° de l’article L. 312-1) ;
– les établissements ou services d’aide par le travail (a du 5°) ou de réadaptation, de préorientation et de rééducation professionnelle (b du 5°) ;
– les établissements et les services, y compris les foyers d’accueil médicalisé, qui accueillent des personnes adultes handicapées ou des personnes atteintes de pathologies chroniques, qui leur apportent à domicile une assistance dans les actes quotidiens de la vie, des prestations de soins ou une aide à l’insertion sociale ou bien qui leur assurent un accompagnement médico-social en milieu ouvert (7°) ;
– les établissements ou services comportant ou non un hébergement, assurant l’accueil, le soutien ou l’accompagnement social, l’adaptation à la vie active ou l’insertion sociale et professionnelle des personnes ou des familles en difficulté ou en situation de détresse (8°) ;
– les établissements ou services qui assurent l’accueil et l’accompagnement de personnes confrontées à des difficultés spécifiques en vue de favoriser l’adaptation à la vie active et l’aide à l’insertion sociale et professionnelle ou d’assurer des prestations de soins et de suivi médical (9°) ;
– les établissements ou services, dénommés selon les cas centres de ressources, centres d’information et de coordination ou centres prestataires de services de proximité, mettant en œuvre des actions de dépistage, d’aide, de soutien, de formation ou d’information, de conseil, d’expertise ou de coordination au bénéfice d’usagers, ou d’autres établissements et services (11°) ;
– les services mettant en œuvre les mesures de protection des majeurs ordonnées par l’autorité judiciaire au titre du mandat spécial auquel il peut être recouru dans le cadre de la sauvegarde de justice ou au titre de la curatelle, de la tutelle ou de la mesure d’accompagnement judiciaire (14°) ;
– les services mettant en œuvre les mesures judiciaires d’aide à la gestion du budget familial (15°).
Par nature, le CPOM fixe des objectifs sur une base pluriannuelle et est signé entre la personne morale chargée de la gestion de l’établissement d’une part et l’autorité chargée de la tarification d’autre part. Le contrat comporte notamment des objectifs en termes de qualité de la prise en charge.
Le deuxième alinéa de l’article L. 313-12-2 comporte des précisions de nature méthodologique. Il prévoit que ces établissements peuvent disposer pour l’élaboration et la mise en œuvre des CPOM « des outils méthodologiques fournis par l’Agence nationale d’appui à la performance des établissements de santé et médico-sociaux et s’appuyer sur les recommandations de l’Agence nationale de l’évaluation et de la qualité des établissements et services sociaux et médico-sociaux ».
Le 1° modifie la rédaction du premier alinéa. Il introduit plusieurs changements. En premier lieu, il restreint le périmètre de l’article à seulement trois catégories d’établissements, toujours parmi ceux mentionnés au I de l’article L. 312-1, à savoir :
– les établissements ou services d’enseignement qui assurent une éducation adaptée et un accompagnement social ou médico-social aux mineurs ou jeunes adultes handicapés (2°) ;
– les établissements de réadaptation, de préorientation et de rééducation professionnelle (b du 5°) ;
– et enfin les établissements et les services, y compris les foyers d’accueil médicalisé, qui accueillent des personnes adultes handicapées ou des personnes atteintes de pathologies chroniques, qui leur apportent à domicile une assistance dans les actes quotidiens de la vie, des prestations de soins ou une aide à l’insertion sociale ou bien qui leur assurent un accompagnement médico-social en milieu ouvert (7°).
En résumé, l’article L. 313-12-2 est recentré sur les établissements accueillant des personnes handicapées.
Le second changement proposé consiste à centrer le dispositif des CPOM sur les seuls établissements relevant de la compétence tarifaire exclusive du directeur général d’ARS. La mention des établissements relevant de la compétence du représentant de la région n’est plus justifiée, les établissements mentionnés au 2°, b du 5° et 7° sont donc écartés de son champ d’application.
Sans changement sur le fond, la rédaction met également en valeur une approche plus partenariale : les établissements et services « concluent » un CPOM, là où la rédaction en vigueur prévoit qu’ils « font l’objet pour leur financement » d’un CPOM.
Surtout, la condition de masse critique définie par voie réglementaire (établissements et services « qui atteignent ensemble, en raison tant de leur taille que des produits de leur tarification, un seuil fixé par arrêté des ministres chargés des affaires sociales et de l’assurance maladie ») disparaît. Tous les établissements et services seront donc concernés, quelle que soit leur taille.
En revanche, le renvoi à une nouvelle disposition réglementaire est prévu : un décret en Conseil d’État déterminera la tarification s’appliquant à ces établissements dans le cadre des CPOM.
Dernière modification : la nouvelle rédaction de l’article prévoit explicitement que les CPOM comporteront non seulement des objectifs de qualité de la prise en charge mais également en termes d’activité. Cette rédaction est pleinement en cohérence avec les objectifs du Gouvernement de faire du CPOM l’outil de pilotage quantitatif et qualitatif de l’offre médico-sociale.
B. RÈGLES BUDGÉTAIRES ET DE FINANCEMENT
Le 2° modifie le IV bis de l’article L. 314-7 du code de l’action sociale et des familles.
Il s’agit de l’article qui définit les règles budgétaires et de financement encadrant l’activité des établissements et services soumis à autorisation.
Son IV bis est composé de deux alinéas. Il porte sur les cas où les tarifs n’ont pas été arrêtés avant le 1er janvier de l’exercice en cause. Dans ce cas, et jusqu’à l’intervention de la décision fixant le montant de ces tarifs, les recettes relatives à la facturation des tarifs journaliers sont liquidées et perçues dans les conditions en vigueur au cours de l’exercice précédent (premier alinéa).
Les tarifs de l’exercice dont la date d’effet est précisée dans l’arrêté tarifaire sont calculés en prenant en compte les produits facturés sur la base de l’exercice précédent, entre le 1er janvier et ladite date d’effet (deuxième alinéa).
Le a du 2° substitue au premier alinéa deux alinéas nouveaux. Le premier alinéa pose le principe général, à savoir celui de la reconduction des tarifs d’une année sur l’autre. La décision de tarification inclura les conditions dans lesquelles le tarif est reconduit au 1er janvier suivant (s’agissant par exemple des conditions de revalorisation). Un décret viendra préciser les modalités de mise en œuvre de cette disposition.
Le deuxième alinéa décrit l’exception, à savoir le cas, où d’une part, les tarifs n’ont pas été arrêtés avant le 1er janvier de l’exercice et où, d’autre part, un tarif de reconduction provisoire n’a pas été fixé. Dans ce cas, dans l’attente de la décision fixant le montant de ces tarifs, les recettes liées à la facturation des tarifs de l’établissement sont liquidées et perçues dans les conditions en vigueur lors de l’exercice précédent.
Le b comporte une modification rédactionnelle : au deuxième alinéa de la rédaction en vigueur du IV bis, la référence à l’application des dispositions du « précédent alinéa » est remplacée par la référence aux deux précédents alinéas.
C. DÉLAIS DE PRESCRIPTION DE L’ACTION EN PAIEMENT
Le II complète la section 5 du chapitre 2 du titre 6 du livre 1er de la partie législative du code de la sécurité sociale en y insérant un article L. 162-24-2 nouveau. Il prend place au sein de la sous-section 4 qui rassemble diverses dispositions relatives aux soins dispensés par les établissements de santé. Ainsi, l’article L. 162-24-1 traite des conditions de fixation de la tarification des ESMS supportée par l’assurance maladie. Il prévoit également la compétence des tribunaux interrégionaux de la tarification sanitaire et sociale pour traiter en premier ressort des contestations contre les décisions de tarification.
Le premier alinéa de l’article L. 162-24-2 nouveau traitera de la prescription de l’action des établissements visés dans la nouvelle rédaction de l’article L. 313-12-2 pour le paiement des prestations et soins médicaux à la charge de l’assurance maladie. La prescription est fixée à un an à compter du premier jour du mois suivant la date de la prestation facturée. L’article L. 174-8 prévoit que ces versements sont centralisés pour le compte de l’ensemble des régimes obligatoires d’assurance maladie par la caisse primaire d’assurance maladie d’implantation de l’établissement ou du service.
Réciproquement, le deuxième alinéa étend ce délai de prescription à l’action intentée par l’organisme payeur pour le recouvrement de prestations indues. La date prise en compte est celle du paiement de la somme indue. Y font exception les cas de fraude ou de fausse déclaration.
Aux termes du troisième alinéa, un décret viendra préciser les modalités de reversement des sommes versées par la caisse de rattachement aux organismes d’assurance maladie ainsi que des montants récupérés en application des procédures de recouvrement des sommes indues.
Le quatrième et dernier alinéa prévoient que la commission de recours amiable de la caisse de rattachement est compétente pour traiter des réclamations relatives à ces sommes.
D. MESURES D’APPLICATION
Le III comporte des mesures non codifiées. Son A porte sur l’application des dispositions du 1° du I qui généralise les CPOM pour les établissements accueillant des personnes handicapées. Pour ce faire, à compter du 1er janvier 2016, le directeur général de chaque ARS de ressort établira par arrêté une liste des établissements et services devant signer une convention au cours des six prochaines années. Cette liste mentionnera le calendrier prévisionnel de la signature. Elle sera actualisée chaque année.
Le B prévoit que l’article L. 162-24-2 du code de la sécurité sociale et ses dispositions sur la prescription s’appliqueront aux prestations et soins médicaux délivrés à compter du 1er janvier 2016.
*
La Commission examine les amendements AS398 et AS396 de Mme Joëlle Huillier, rapporteure pour le secteur médico-social, AS300 et AS299 de M. Francis Vercamer et AS397 de la rapporteure pour le secteur médico-social qui peuvent faire l’objet d’une présentation commune.
Mme Joëlle Huillier, rapporteure pour le secteur médico-social. Je présenterai en même temps mes amendements AS398, AS396 et AS397.
L’article 47 prévoit de généraliser les contrats pluriannuels d’objectifs et de moyens (CPOM) à tous les établissements pour personnes handicapées, qu’ils accueillent des enfants ou des adultes. Pour ce faire, il modifie la rédaction actuelle de l’article L. 313-12-2 du code de l’action sociale et des familles, qui rend les CPOM obligatoires pour une série d’établissements et services très différents.
Or les CPOM ne devaient être obligatoires que pour des établissements dépassant une certaine masse critique – laquelle était censée être définie par un décret que l’on attend toujours, tant la tâche est ardue. Je propose donc de clarifier la situation comme suit.
Les CPOM seront désormais obligatoires pour l’ensemble des établissements accueillant des personnes handicapées. Comme je l’ai évoqué lors de l’audition de Mme la ministre, la rédaction proposée par le Gouvernement a écarté les Établissements et services d’aide par le travail (ESAT) ; c’est un oubli que je propose de corriger par l’amendement AS396.
Je propose également d’introduire un état prévisionnel des recettes et des dépenses afin de donner une image fidèle de la situation budgétaire et financière des établissements et services à moyen terme. L’objectif est de veiller à la fiabilité des prévisions financières. C’est le sens de l’amendement AS398.
Enfin, s’ils le souhaitent, les départements pourront être associés à la définition du calendrier de déploiement des CPOM. Il arrive en effet qu’ils aient leur part de responsabilité financière s’agissant des établissements pour handicapés. Il serait donc bon que la possibilité de signer les CPOM ne soit pas réservée aux ARS, mais étendue aux départements qui le désirent. Tel est l’objet de l’amendement AS397.
M. Arnaud Richard. Nous proposons pour notre part d’étendre les CPOM aux établissements et services d’aide par le travail (ESAT), par l’amendement AS300, et aux structures d’accompagnement des publics souffrant d’addiction, par l’amendement AS299.
Mme Joëlle Huillier, rapporteure. Le premier de ces deux amendements devrait tomber si les miens sont adoptés. Je vous demande donc de le retirer.
Quant à l’amendement AS299, l’article ne porte que sur les établissements pour handicapés. Il ne saurait donc mentionner les structures d’accompagnement des malades souffrant d’addiction, qui relèvent d’ailleurs souvent des seules ARS. Avis défavorable.
Mme Bérengère Poletti. L’article transfère le financement des ESAT du projet de loi de finances (PLF) au projet de loi de financement de la sécurité sociale (PLFSS), dans le cadre de l’ONDAM médico-social. C’est un dispositif très lourd qui va coûter cher au budget de la sécurité sociale, dans un contexte difficile puisque les ESAT sont presque tous déficitaires.
M. Jean-Pierre Barbier. La généralisation des CPOM répond à un objectif louable, mais risque de créer des difficultés, surtout pour les départements : leurs recettes sont aujourd’hui menacées, de sorte qu’il paraît délicat de formuler des prévisions pour plusieurs années. On risque aussi de figer des états de fait alors que certains établissements auraient tout intérêt à mutualiser, voire à fusionner. Le cas des établissements d’hébergement pour personnes âgées dépendantes (EHPAD) d’Isère le montre bien.
Mme Martine Carrillon-Couvreur. Au contraire, les CPOM vont donner aux établissements, lesquels en sont souvent demandeurs, un cadre de discussion qui leur permettra de gérer de manière bien plus souple leurs équipements ou leur transformation. C’est un bon outil. Loin de figer les choses, il facilite la prévision pluriannuelle et la discussion.
Mme Joëlle Huillier, rapporteure. Je rappelle que la signature par le conseil départemental n’est pas obligatoire. Mme Carrillon-Couvreur a raison : avec le CPOM, il ne s’agit pas seulement de tarification, mais aussi et surtout d’objectifs ; or, un objectif, cela se négocie.
La Commission adopte successivement les amendements AS398 et AS396. Ils prévoient respectivement l’utilisation de l’état prévisionnel des recettes et des dépenses pour l’élaboration et le suivi des CPOM, ainsi que l’inclusion des ESAT dans le dispositif.
En conséquence, les amendements AS300 et AS299 tombent.
Puis la Commission adopte l’amendement AS397. Il prévoit la possibilité d’associer les conseils départementaux à la définition du calendrier de déploiement des CPOM.
Elle adopte ensuite l’article 47 modifié.
Article additionnel après l’article 47
Rapport sur la continuité des soins entre le domicile et les établissements et services médico-sociaux pour personnes âgées
La Commission est saisie de l’amendement AS377 de la rapporteure.
Mme Joëlle Huillier, rapporteure. Cet amendement demande un rapport au Gouvernement afin d’obtenir de l’exécutif des propositions permettant de mettre fin à une situation anormale : certains dispositifs sanitaires ne sont pas pris en charge dans le cadre du forfait soins en EHPAD.
Je pense notamment aux pompes à morphine : ce traitement entièrement pris en charge à domicile ou à l’hôpital ne l’est au sein d’un EHPAD qu’en fonction du forfait médicalisé, total ou partiel, dont bénéficie l’établissement. Quelque 200 patients sont concernés ; certains en sont réduits à quitter l’EHPAD pour l’hôpital afin de pouvoir être traités contre la douleur, ce qui entraîne une dépense supplémentaire pour l’assurance maladie, alors que le traitement pourrait être pris en charge au titre des tarifs dérogatoires dans les EHPAD.
J’ai déposé un amendement demandant la prise en charge totale de ces traitements ; il a été déclaré irrecevable au titre de l’article 40, ce que je ne comprends pas. Le présent amendement est donc un amendement de repli.
La Commission adopte l’amendement.
ANNEXE
LISTE DES PERSONNES AUDITIONNÉES PAR LA RAPPORTEURE
(par ordre chronologique)
Ø Table ronde fédérations d’usagers
– Union nationale des associations de parents et amis de personnes handicapées mentales (UNAPEI) – M. Thierry Nouvel, directeur général, et M. Jean-Jacques Trombert, président-adjoint
– Association des paralysés de France (APF) – M. Patrice Tripoteau, directeur général adjoint
Ø Table ronde représentants des services d’aide à domicile
– Union nationale de l’aide, des soins et des services à domicile (UNA) – M. Yves Vérollet, directeur général, et Mme Nicole Streignart, directrice générale
– Union nationale interfédérale des œuvres et organismes privés non lucratifs sanitaires et sociaux (UNIOPSS) – M. Thierry Couvert-Leroy, directeur du service animation, M. Ronald Maire, conseiller technique organisation territoriale politiques sanitaires et sociales, Mme Caroline SELVA, conseillère technique Autonomie et Citoyenneté des personnes âgées et des personnes handicapées (*)
Ø Syndicat national des établissements et résidences privées pour personnes âgées (SYNERPA) – Mme Florence Arnaïz-Maumé, déléguée générale, MM. Antoine Fraysse et Éric Fregona, pôle médico-social
Ø Ministère des affaires sociales, de la santé et des droits des femmes –Direction générale de la cohésion sociale (DGCS) – M. Jean-Philippe Vinquant, directeur général, Mme Cécile Lambert, sous-directrice des affaires financières et de la modernisation, Mme Delphine Chaumel, adjointe à la sous-directrice de l'autonomie des personnes handicapées et des personnes et M. Fouad Benthami, chargé de mission de coordination.
Ø Table ronde représentants les établissements de santé
– Fédération de l’hospitalisation privée (FHP) – M. Lamine Gharbi, président, Mme Elisabeth Tomé-Gertheinrichs, déléguée générale, et Mme Beatrice Noellec, directrice des relations institutionnelles
– Association nationale des centres hospitaliers locaux (ANCHL) – M. Dominique Colas, président
Ø Association des directeurs de maisons départementales des personnes handicapées (MDPH) – M. Igor Dupin, président de l’ADMDPH et directeur de la MDPH des Ardennes et M. Benjamin Voisin, administrateur de l’ADMDPH et directeur de la MDPH de Paris
Ø Fédération nationale des associations gestionnaires au service des personnes handicapées (FEGAPEI) – Mme Muriel Vidalenc, directrice générale, Mme Marie Aboussa, directrice Services aux adhérents, et M. Benjamin Oppert, conseiller auprès des régions
Ø Parents en colère – Mme Nathalie Calonne, Présidente de l'association "Parents en colère ! 77", M. Nicolas Rochereau, M. Yahia Taguemout, Mme Marika N'diaye Roza, membres de l’association
Ø Collectif autisme – M. Florent Chapel, responsable institutionnel et presse
Ø Fédération des établissements hospitaliers et d’assistance privés à but non lucratif (FEHAP) – M. Antoine Dubout, président, M. Yves-Jean Dupuis, directeur général, et Mme Adeline Leberche, directrice du secteur médicosocial
Ø Caisse nationale de solidarité pour l’autonomie (CNSA) – Mme Geneviève Gueydan, directrice, Mme Béatrice Guéneau-Castilla, directrice adjointe, M. Xavier Dupont, directeur des établissements et services médico-sociaux, et M. Sylvain Turgis, directeur des affaires générales et financières
(*) Ces représentants d’intérêts ont procédé à leur inscription sur le registre de l’Assemblée nationale s’engageant ainsi dans une démarche de transparence et de respect du code de conduite établi par le Bureau de l’Assemblée nationale.
