 N° 3242 ______ ASSEMBLÉE NATIONALE CONSTITUTION DU 4 OCTOBRE 1958 DOUZIÈME LÉGISLATURE Enregistré à la Présidence de l'Assemblée nationale le 4 juillet 2006. RAPPORT D'INFORMATION DÉPOSÉ en application de l'article 145 du Règlement PAR LA COMMISSION DES AFFAIRES CULTURELLES, FAMILIALES ET SOCIALES sur l'épidémie à virus chikungunya à La Réunion et à Mayotte ET PRÉSENTÉ par M. Bertho AUDIFAX Député. ___ INTRODUCTION 9 I. RESTER D'UNE EXTRÊME VIGILANCE 10 A. L'ÉPIDÉMIE DE CHIKUNGUNYA À LA RÉUNION ET À MAYOTTE N'EST TOUJOURS PAS TERMINÉE 10 1. L'épidémie reste active à La Réunion et à Mayotte 10 2. Les risques de reprise de l'épidémie à la fin de l'année 2006 sont sérieux 11 B. L'ÉPIDÉMIE DE CHIKUNGUNYA S'EST INSTALLÉE DANS LA RÉGION 11 C. ON NE PEUT IGNORER LE RISQUE D'AUTRES MALADIES INFECTIEUSES ÉMERGENTES OU RÉÉMERGENTES 12 1. L'épidémie de dengue de 2004 : un signal d'alarme resté sans réponse 12 2. Les risques potentiels liés à d'autres maladies émergentes ou réémergentes devront être pris en compte 13 II. RENFORCER ET ÉLARGIR LE DISPOSITIF DE VEILLE SANITAIRE 15 A. L'AMPLEUR DE L'ÉPIDÉMIE DE CHIKUNGUNYA À LA RÉUNION : UNE « DÉSASTREUSE SURPRISE » 15 1. Le déroulement de l'épidémie en 2005 et en 2006 15 a. Un premier pic épidémique, en mai 2005, d'ampleur relativement modeste 15 b. La persistance de l'épidémie pendant l'hiver austral 15 c. La flambée épidémique entre fin décembre 2005 et début janvier 2006 16 2. Un constat : l'imprévisibilité de la flambée épidémique à La Réunion entre décembre 2005 et janvier 2006 17 a. Une surprise partagée devant l'explosion de l'épidémie 17 b. Les causes exactes de cette flambée épidémique restent encore à déterminer 18 3. La réaction des pouvoirs publics tout au long de l'épidémie 19 B. LES LIMITES DU DISPOSITIF DE SURVEILLANCE 20 1. Le dispositif a permis la détection précoce des premiers cas et la surveillance épidémique 20 a. La détection des premiers cas : dates clefs 20 b. La surveillance de l'épidémie à compter du 10 mai 2005 21 c. La mise en place progressive d'un suivi des hospitalisations 22 2. Un dispositif qui a peiné à remplir l'ensemble de ses missions 23 a. Un fonctionnement « lourd et complexe à gérer au quotidien » 23 b. Un dispositif de veille qui a perdu pied quand l'épidémie a explosé 25 c. Des signaux d'alerte qui n'ont pas été entendus 26 d. L'absence d'enquête de séroprévalence jusqu'en février 2006 28 C. MAYOTTE : UNE ÉPIDÉMIE DIFFICILEMENT ESTIMÉE EN RAISON DU CONTEXTE LOCAL 28 D. UNE SURVEILLANCE À RENFORCER ET À ÉLARGIR 30 1. Affiner la surveillance 30 a. Préciser la répartition géographique des cas 30 b. Adapter la surveillance aux spécificités rencontrées 31 c. Mieux impliquer les professionnels de santé et faciliter le recueil des données 31 2. Élargir la surveillance 32 3. Passer du suivi à l'anticipation 33 a. Mieux évaluer le risque pour mobiliser les moyens adéquats 34 b. Mettre au point de nouveaux outils 35 III. LEVER LES INCONNUES SUR LA MALADIE ET LE VIRUS 37 A. UNE MALADIE DÉCOUVERTE PAS À PAS 37 1. Des connaissances fragmentaires ou difficilement accessibles 37 2. L'identification de formes cliniques inattendues 38 a. Les formes graves 39 b. Les formes récidivantes ou chroniques 40 c. L'identification de cas de transmission materno-foetale 41 d. La question des formes asymptomatiques 42 B. UNE MALADIE QUI PEUT CONDUIRE AU DÉCÈS 43 1. Les premiers décès associés au chikungunya 43 2. La mise en évidence d'une surmortalité liée au chikungunya 44 C. LES ENJEUX DE LA RECHERCHE 44 1. Les questions posées par le virus et la maladie 44 2. Le traitement : des essais prometteurs 46 3. La production d'un vaccin 48 a. La « requalification » du vaccin américain 48 b. La recherche d'un nouveau vaccin 49 c. La sérothérapie 49 IV. PÉRENNISER LES EFFORTS DE DÉMOUSTICATION 51 A. MENER UNE POLITIQUE EFFICACE ET CONTINUE DE DÉMOUSTICATION 51 1. Un service de lutte antivectorielle qui n'était plus en mesure de remplir sa mission 51 a. La constante décroissance des effectifs du service de lutte antivectorielle 51 b. Une action traditionnellement orientée contre le paludisme 53 c. L'insuffisance des connaissances sur le vecteur 54 2. Une forte mobilisation conduite dans l'urgence 55 a. La mobilisation des premiers renforts 55 b. Le passage au traitement systématique 56 c. Une forte mobilisation et des moyens importants développés sur le terrain 57 d. Les contraintes d'une action d'urgence 58 3. Renforcement de la lutte antivectorielle à Mayotte 60 4. Passer de la lutte antivectorielle à la démoustication 61 a. Mettre en place un service permanent suffisamment doté et formé 61 b. Développer la recherche sur le vecteur et les moyens de lutte 64 B. MOBILISER ET SENSIBILISER LA POPULATION 66 1. La protection personnelle 66 2. La lutte individuelle contre les moustiques 67 a. L'inscription dans la durée de la mobilisation communautaire 67 b. La sollicitation des relais communautaires 68 c. L'organisation d'ateliers « Combi » 69 C. ÉVALUER LES OPÉRATIONS DE LUTTE ANTIVECTORIELLE 70 1. L'indispensable évaluation des populations de vecteurs 70 2. Le suivi des conséquences environnementales des pesticides 71 a. Le débat sur les insecticides 71 b. Le programme d'évaluation de l'impact environnemental 73 V. METTRE EN PLACE UNE STRATÉGIE DE COMMUNICATION 75 A. LA RUPTURE AVEC LES PROFESSIONNELS DE SANTÉ 75 B. UNE INFORMATION DEVENUE SYSTÉMATIQUEMENT SUJETTE À CAUTION 76 1. La contestation généralisée 77 a. L'ampleur de l'épidémie 77 b. La gravité de la maladie 78 c. L'action des pouvoirs publics 78 2. Des messages devenus inaudibles 79 C. LANCER UNE CAMPAGNE DE SENSIBILISATION DE GRANDE AMPLEUR 80 VI. AIDER LA RÉUNION ET MAYOTTE À SURMONTER LES CONSÉQUENCES ÉCONOMIQUES DE LA CRISE 81 1. Une économie qui a, dans l'ensemble, assez bien résisté aux conséquences de l'épidémie 81 2. Le tourisme réunionnais en crise 82 3. Un dispositif d'aide opérationnel, mais sous utilisé 82 4. Mieux aider les salariés confrontés à la maladie 83 VII. COORDONNER ET DÉVELOPPER LES RÉPONSES À L'ÉPIDÉMIE 85 A. SE DOTER DE PLANS D'URGENCE SANITAIRE 85 1. Un outil de coordination de l'action... 86 2. ... permettant de dégager les moyens supplémentaires... 88 a. L'organisation de la filière de soins 88 b. La mobilisation et la coordination de la lutte contre les vecteurs 89 3. ... et doté d'un volet communication 90 B. LE CENTRE DE RECHERCHE SUR LES MALADIES ÉMERGENTES 91 1. Un projet ambitieux et innovant 92 2. L'articulation de la veille et de la recherche 93 RECOMMANDATIONS DE LA MISSION 95 TRAVAUX DE LA COMMISSION 97 ANNEXES 101 COMPOSITION DE LA MISSION 103 DÉPLACEMENT DE LA MISSION 105 COMPTES-RENDUS DES AUDITIONS 107 M. Hervé ZELLER, responsable du Centre national de référence des arbovirus à l'Institut Pasteur de Lyon (16 mars 2006) 109 M. Paul REITER, directeur de l'unité insectes et maladies infectieuses à l'Institut Pasteur de Paris (16 mars 2006) 117 M. Philippe LAMOUREUX et M. Michel DÉPINOY, directeur général et directeur adjoint de l'Institut national de prévention et d'éducation pour la santé (INPES) (16 mars 2006) 127 M. Gilles DUHAMEL (IGAS), mission d'appui à la lutte contre l'épidémie de chikungunya à La Réunion (16 mars 2006) 137 M. Thierry TROUVÉ, directeur délégué aux risques majeurs à la direction de la prévention, de la pollution et des risques du ministère de l'écologie et du développement durable, accompagné de M. Hervé VANLAER, sous-directeur des produits et des déchets (21 mars 2006) 145 M. Didier FONTENILLE, directeur de l'unité de recherches sur la caractérisation et le contrôle des populations de vecteurs à l'Institut de recherches pour le développement (IRD) de Montpellier (22 mars 2006) 153 M. Richard SAMUEL, directeur des affaires politiques, administratives et financières du ministère de l'Outre-Mer, accompagné de M. Jean MAFART, directeur de cabinet (22 mars 2006) 165 M. Didier HOUSSIN, directeur général de la santé, accompagné de Mme Martine LEQUELLEC-NATHAN, sous-directrice des pathologies et de la santé et de Mme Jocelyne BOUDOT, sous-directrice de la gestion des risques des milieux à la Direction générale de la santé (DGS) au ministère de la santé et des solidarités (22 mars 2006) 177 M. Christophe PAUPY, M. Dominique GOMBERT et Mme Isabelle QUATRESOUS, membres de la mission d'appui à la lutte contre l'épidémie de chikungunya à La Réunion de l'Inspection générale des affaires sociales (IGAS) (23 mars 2006) 185 Professeur François BRICAIRE, chef du service des maladies infectieuses et tropicales à l'hôpital de la Pitié-Salpêtrière, et M. Antoine FLAHAULT, président de la cellule nationale de coordination de la recherche sur la maladie du chikungunya (23 mars 2006) 197 M. Gilles BRÜCKER, directeur général de l'Institut national de veille sanitaire (InVS) (23 mars 2006) 209 M. Michel VAN DER REST, directeur du département scientifique du Vivant au Centre national de la recherche scientifique (CNRS) (23 mars 2006) 221 M. Xavier DE LAMBALLERIE, médecin spécialiste en virologie médicale à l'hôpital de la Timone, et M. Vincent LOTTEAU, immunologiste, directeur de recherche à l'INSERM de Lyon (5 avril 2006) 225 M. le médecin-colonel Jean-Paul BOUTIN, chef du département d'épidémiologie et de santé publique à l'Institut de médecine tropicale du service de santé des armées (5 avril 2006) 241 M. Rémi FOUSSADIER, directeur de l'entente interdépartementale de démoustication Rhône-Alpes, M. Olivier BARDIN, directeur opérationnel adjoint de l'EID Méditerranée, et M. Francis SCHAFFNER, responsable du service entomologie (6 avril 2006) 257 M. André YÉBAKIMA, entomologiste, centre de démoustication du conseil général de la Martinique (11 avril 2006) 275 M. Jean-François GIRARD, président de l'Institut de recherche pour le développement (IRD) (11 mai 2006) 283 M. Pierre FORMENTY, chef de la mission de l'Organisation mondiale de la santé (OMS) d'évaluation des flambées de chikungunya et de dengue survenues dans la région occidentale du sud de l'Océan Indien (mission à La Réunion, Maurice et Madagascar du 19 février au 6 mars 2006) (11 mai 2006) 293 M. François BAROIN, ministre de l'Outre-mer (15 juin 2006) 301 M. Xavier BERTRAND, ministre de la santé et des solidarités (15 juin 2006) 311 GLOSSAIRE 327 L'infection par le virus Chikungunya est une arbovirose, c'est-à-dire une infection transmise par les arthropodes, et dans ce cas par les moustiques. Elle a été décrite pour la première fois en Tanzanie en 1952, ce qui lui a valu son nom qui signifie en swahili « qui marche courbé en avant », évocateur des symptômes de la maladie qui provoque une fièvre intense et des arthralgies diffuses. L'infection a depuis continué à évoluer sur un mode épidémique dans les continents africain et asiatique. En 2005, le chikungunya a frappé la région de l'Océan Indien, touchant les Comores, Mayotte et l'île Maurice, puis l'île de La Réunion où il a provoqué une crise sanitaire d'une ampleur inégalée : 165 000 personnes ont été touchées par l'épidémie à La Réunion et 40 000 à Mayotte soit environ 30 % de la population et ce finalement avec une très grande rapidité. En effet, après un premier pic épidémique limité au printemps 2005, à La Réunion, en quelques semaines - de la fin décembre 2005 au début janvier 2006, l'épidémie a littéralement explosé. Au plus fort de la crise, en février, on estimait à 45 000 le nombre de nouveaux cas hebdomadaires. Cette flambée épidémique a mis à l'épreuve, le système de veille sanitaire, le système de soins et l'organisation de la gestion de la crise. La mission s'est attachée, au travers de l'analyse du déroulement de cette crise à en dégager les enseignements pour l'avenir afin d'essayer d'éviter qu'une telle situation ne se reproduise. I. RESTER D'UNE EXTRÊME VIGILANCE Plus d'un an après les premiers cas d'infection, il est aujourd'hui indispensable de tirer le bilan de la crise sanitaire majeure que La Réunion a traversée afin d'être mieux armés face au risque que représentent pour la région les maladies infectieuses à vecteur, et particulièrement les arboviroses. En effet, d'une part, on ne saurait conclure hâtivement que l'épidémie est complètement terminée à La Réunion et à Mayotte - d'autant qu'elle s'est installée dans la région du sud-ouest de l'Océan Indien depuis plus d'un an - et, d'autre part, on ne peut ignorer le risque que représentent d'autres maladies infectieuses émergentes ou réémergentes dans cette zone géographique. A. L'ÉPIDÉMIE DE CHIKUNGUNYA À LA RÉUNION ET À MAYOTTE N'EST TOUJOURS PAS TERMINÉE 1. L'épidémie reste active à La Réunion et à Mayotte Après le pic épidémique de la fin janvier 2006, l'épidémie, à La Réunion, a connu une diminution rapide tout au long du mois de février et au début du mois de mars. À partir de la mi-mars, elle a commencé à stagner, le nombre hebdomadaire de cas nouveaux restant élevé, de l'ordre de 1 200 à la fin du mois de mai. La première baisse sensible a eu lieu entre les 5 et 11 juin 2006 avec 500 nouveaux cas. La semaine, du 12 au 18 juin, le nombre de nouveaux cas est légèrement plus faible, de l'ordre de 400. Sous réserve de la consolidation des données, il serait de 600 pour la semaine du 19 au 25 juin. Ce chiffre est en fait d'un ordre de grandeur comparable au pic épidémique de mai 2005 (450 cas par semaine) et reste supérieur à celui atteint en 2005, à la veille de l'hiver, à l'issue du premier pic épidémique (250 cas nouveaux par semaine début juin). Or, à la fin de cette période, bien que partant d'un niveau inférieur, l'épidémie s'est poursuivie après l'hiver austral. Cette comparaison doit inciter à la plus grande prudence, la population encore susceptible d'être infectée restant suffisante pour qu'un phénomène épidémique se reproduise. De plus, si l'épidémie est maintenant surtout active dans l'ouest de l'île qui a été la dernière touchée, de nouvelles zones d'émergence continuent à apparaître sur l'ensemble du territoire. À Mayotte, la situation est sensiblement la même. Tous les intervenants rencontrés par la mission y font part de leur crainte d'une reprise de l'épidémie à la fin de l'année 2006. Depuis la mi-mars, l'épidémie marque le pas mais elle n'est pas éteinte pour autant et la saison des pluies est particulièrement propice à la multiplication des moustiques. 2. Les risques de reprise de l'épidémie à la fin de l'année 2006 sont sérieux La persistance de la circulation du virus dans ces deux îles est préoccupante. En effet, le deuxième facteur à prendre en compte, au-delà de la persistance du phénomène épidémique, est celui du taux d'immunisation atteint par la population réunionnaise, même si, en l'absence de projection chez l'homme1, il est toujours difficile de prédire à partir de quelle proportion d'immunisation la population est à l'abri d'une nouvelle épidémie. Le taux d'attaque au sein de la population de La Réunion s'établissait en juin 2006 à environ 30 %. Selon la cellule de coordination de la recherche sur la maladie de chikungunya, une population touchée à hauteur de 30 à 40 % reste à haut risque de résurgence lors de l'été suivant. Ainsi, à l'issue de la première évaluation du taux de prévalence qui laissait supposer l'absence de formes asymptomatiques, il a été estimé que 80 % de la population réunionnaise pouvait être atteinte. L'épidémie à Mayotte s'est révélée finalement beaucoup plus proche de celle de La Réunion que l'on ne le pensait au vu des statistiques de la CIRE (Cellule interrégionale d'épidémiologie Réunion-Mayotte) puisque, finalement, on a pu établir qu'un quart de la population y a été touchée. Enfin, la prudence est d'autant plus de mise pour l'été 2006 que l'on ne connaît pas le mécanisme qui a permis le maintien du virus chikungunya une fois la saison la plus humide terminée : cycle sylvatique, maintien du virus dans les œufs des moustiques infectés ou circulation chez l'homme. Ces incertitudes rendent difficiles les prévisions sur la poursuite de l'épidémie mais, en tout cas, une forte inquiétude reste très largement partagée : celle d'une reprise épidémique à la fin de l'année 2006, compte tenu du nombre de cas encore recensés actuellement et du fait que les deux tiers de la population n'ont pas encore été touchés. B. L'ÉPIDÉMIE DE CHIKUNGUNYA S'EST INSTALLÉE DANS LA RÉGION Le virus chikungunya a été détecté pour la première fois dans l'Océan Indien au début de l'année 2005 quand s'est déclarée une épidémie aux Comores. On sait aujourd'hui qu'une importante épidémie a eu lieu en Afrique de l'Est, plus précisément au Kenya, en 2004. L'analyse des souches virales isolées chez des malades de La Réunion et des Seychelles par l'Institut Pasteur2 montre que le virus a vraisemblablement été importé depuis le continent africain dans la zone de l'Océan Indien où il a circulé, en 2005, à partir des Comores. Des foyers ont été identifiés non seulement à La Réunion, à Mayotte et à Maurice, mais aussi aux Seychelles et à Madagascar. Depuis janvier 2006, le point de la situation à La Réunion et dans l'Océan Indien diffusé par l'Institut national de veille sanitaire (InVS), fait état d'une nouvelle circulation du virus : aux Comores et à Madagascar mais aussi aux Seychelles et à Maurice où plusieurs milliers de cas ont été signalés entre janvier et mars 2006. Une épidémie s'est aussi déclarée en Inde (150 000 cas suspects au cours des derniers mois) et en Malaisie. C. ON NE PEUT IGNORER LE RISQUE D'AUTRES MALADIES INFECTIEUSES ÉMERGENTES OU RÉÉMERGENTES La première conclusion à tirer de l'épidémie de chikungunya à La Réunion est que l'on y a sous-estimé les risques liés aux maladies à vecteurs et, en l'occurrence, aux arboviroses. En effet, depuis la victoire contre le paludisme en 1979, la mémoire de ce type de risque s'est progressivement effacée. Comme l'a exposé à la mission M. Richard Samuel, directeur des affaires politiques, administratives et financières du ministère de l'Outre-Mer : « Une fois le paludisme vaincu à La Réunion, nous n'avons sans doute pas voulu voir que l'île, département français doté d'un excellent appareil sanitaire, mais entouré de pays du tiers-monde, demeurait exposée aux nombreuses menaces présentes dans la région. À Mayotte, encore plus exposée et d'où le paludisme n'a d'ailleurs pas été éradiqué, ces menaces sont encore plus fortes »3. 1. L'épidémie de dengue de 2004 : un signal d'alarme resté sans réponse En avril 2004, une épidémie de dengue a sévi à La Réunion (212 cas signalés, dont 118 confirmés). Ces dernières années, l'île n'avait pas été confrontée de façon critique au risque lié aux arboviroses. En effet, avant l'épisode de 2004, il n'y avait eu qu'une seule grande épidémie de cette nature : l'épidémie de dengue de 1977/1978. Or, comme le souligne l'Inspection générale des affaires sociales (IGAS) dans son rapport de mission de janvier 2006, malgré cette importante alerte, les moyens de la lutte antivectorielle étaient restés concentrés sur la lutte contre le paludisme et donc contre son vecteur : l'anophèle. L'épidémie de 2004, a permis une certaine prise de conscience du risque (envoi d'une mission d'expertise menée par M. Francis Schaffner de l'Entente interdépartementale pour la démoustication du littoral méditerranéen (EID Méditerranée), recrutement d'un entomologiste au 1er janvier 2005, augmentation des effectifs de techniciens). Mais, parce que cette épidémie est restée d'une ampleur limitée et parce qu'elle s'est éteinte avec l'hiver austral, elle n'a pas été l'élément déclencheur d'une mobilisation qui aurait pu, au minimum, mieux préparer l'île à l'émergence du chikungunya. En particulier, elle n'aura pas suffit à mettre en place un contrôle efficace des populations d'Aedes Albopictus, alors que celui-ci avait été identifié avec certitude comme le vecteur de l'épidémie de 2004. Le médecin-colonel Jean-Paul Boutin, chef du département d'épidémiologie et de santé publique à l'Institut de médecine tropicale du service de santé des armées, déclarait ainsi devant la mission : « L'épidémie de dengue de 2004, étonnamment brève, n'a pas été suffisamment sévère pour provoquer un sursaut politique en matière de lutte antivectorielle ni du côté de l'État ni de celui de la collectivité départementale et redynamiser les moyens humains et matériels dédiés à la lutte antivectorielle »4. De même, M. Christophe Paupy, entomologiste médical de l'Institut de recherche pour le développement (IRD), concluait: « La Réunion n'a pas tenu compte de l'épidémie de dengue de 1977-1978 : elle n'a pas mis en avant le risque arbovirus car les services de lutte antivectorielle étaient mobilisés pour empêcher la réintroduction du paludisme. La DRASS a-t-elle des effectifs suffisants pour s'intéresser à la fois au paludisme et aux arbovirus ? C'est un faux débat car, il y a dix ans, avec ses 100 agents, elle ne se préoccupait pas davantage des arbovirus. La Réunion n'était donc pas préparée à cette épidémie explosive de chikungunya et si, en 2004, la diffusion de la dengue s'est limitée à une micro épidémie, c'est sans doute grâce à un renforcement immunologique ».5 2. Les risques potentiels liés à d'autres maladies émergentes ou réémergentes devront être pris en compte On ne peut désormais plus perdre de vue que les îles de l'Océan Indien, par leur situation géographique et leur climat, les échanges de marchandises et les mouvements de population qu'elles connaissent, sont particulièrement exposées au risque épidémique. Ceci d'autant plus qu'une large part des échanges de population sont en fait des visites familiales (notamment entre les Comores et La Réunion) qui, par rapport à des visites touristiques, exposent davantage les voyageurs au contact du virus. Cette région du globe, située au carrefour des routes Nord-Sud, dans un contexte de forte mondialisation, représente une « porte d'entrée » des émergences épidémiques de maladies infectieuses. Au-delà de l'épidémie de chikungunya et des incertitudes pour l'année à venir, le rapport d'expertise de l'Organisation mondiale de la santé (OMS) sur l'épidémie de chikungunya souligne notamment le risque représenté par la dengue, dont les flambées sont en constante augmentation au niveau mondial, si « des mesures de contrôle efficaces et soutenues des vecteurs ne sont pas mises en place »6. Il ne s'agit pas de céder au catastrophisme mais de prendre conscience, pour essayer de mieux anticiper, la nature du risque que représentent les maladies émergentes ou réémergentes. Le professeur Claude Chastel, lors du colloque organisé à Paris, les 10 et 11 avril 2005, sous l'égide de la cellule de coordination de la recherche, a évoqué comme risques potentiels dans la zone de l'Océan Indien : - la fièvre de la vallée du Rift - l'encéphalite japonaise - la dengue - le virus Nippa - le virus Ross river - le virus West Nile - la fièvre jaune Il a précisé que 12 espèces de moustique ont été recensées à La Réunion et 36 à Mayotte même si, bien sûr, tous ne sont pas avérés comme vecteurs d'infection et qu'il existe aussi d'autres animaux « réservoirs ». Mais, dans la mesure où il est impossible d'imaginer que le moustique puisse être totalement éliminé des écosystèmes où il s'est installé et que le virus continuera à circuler dans la région, d'autres épisodes de chikungunya ou d'autres maladies transmises par ce vecteur sont raisonnablement à craindre. Il pourrait en aller de même du paludisme à La Réunion. On ne relève aujourd'hui que des cas importés de paludisme qui font l'objet d'une surveillance, sans cas autochtone secondaire. Mais l'anophèle arabiensis, moustique vecteur potentiel de cette maladie, est toujours présent dans certaines zones de l'île. II. RENFORCER ET ÉLARGIR LE DISPOSITIF DE VEILLE SANITAIRE A. L'AMPLEUR DE L'ÉPIDÉMIE DE CHIKUNGUNYA À LA RÉUNION : UNE « DÉSASTREUSE SURPRISE » 1. Le déroulement de l'épidémie en 2005 et en 2006 En mars 2005, l'épidémie de chikungunya s'est propagée rapidement à La Réunion. Comme le montre le graphique ci-dessous, un premier pic épidémique s'est produit entre la fin avril et le début du mois de juin, avant que l'épidémie ne se poursuive, à un rythme ralenti, pendant l'hiver austral. a. Un premier pic épidémique, en mai 2005, d'ampleur relativement modeste Courbe épidémique du chikungunya, La Réunion, 2005 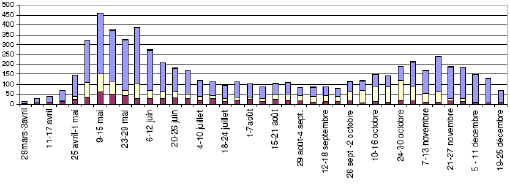 Source : Cire Réunion-Mayotte Après une croissance exponentielle pendant sept semaines (de la mi mars à la mi-mai), l'épidémie a atteint son apogée au cours de la semaine du 9 au 15 mai (450 cas hebdomadaires), avant de décroître ensuite jusqu'au mois de juillet. b. La persistance de l'épidémie pendant l'hiver austral À partir de la mi-juillet 2005, l'incidence de l'épidémie s'est stabilisée pendant plus de deux mois. Pour autant, la transmission virale ne s'est pas arrêtée : 7 138 cas de chikungunya ont été rapportés entre le 28 mars 2005 et le 8 janvier 2006 avec, pour la période hivernale, entre 50 et 100 nouveaux cas par semaine. Comme l'a précisé, devant la mission, M. Hervé Zeller, responsable du Centre national de référence des arbovirus à l'Institut Pasteur de Lyon : une circulation à bas bruit du virus fait planer un risque important de réapparition ultérieure. Dans la mesure où le virus continuait à circuler, le risque de reprise de l'épidémie à la sortie de l'hiver, avec le retour de la chaleur et des précipitations, et donc la multiplication potentielle des vecteurs, n'était donc pas à exclure. Un rapport de la CIRE du 27 juillet 2005 considérant que l'épidémie est sous contrôle depuis la mi-mai ajoute cependant : « On ne peut pas écarter formellement la possibilité d'un regain d'activité avec le retour de la chaleur si l'épidémie n'est pas terminée d'ici la fin de l'hiver austral ». c. La flambée épidémique entre fin décembre 2005 et début janvier 2006 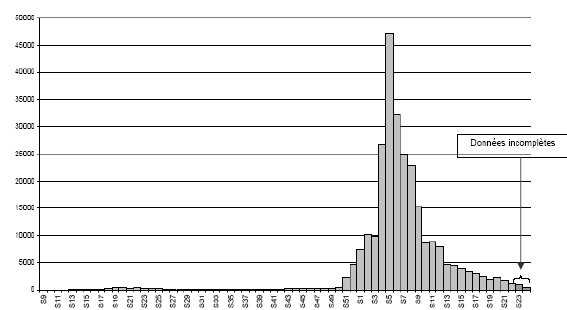 Source : CIRE, La Réunion-Mayotte , semaine 24, du 11 au 18 juin. Le nombre de nouveaux cas a recommencé à augmenter à partir du mois d'octobre 2005 (250 cas nouveaux pendant la semaine du 14 au 20 novembre). Puis, à partir du mois de décembre, très brutalement, en quelques semaines, l'épidémie s'est propagée à un rythme extrêmement rapide, pour atteindre une incidence hebdomadaire maximale de 45 000 cas la cinquième semaine de 2006 (début février). Nombre de cas hebdomadaires
Le taux de transmission fin janvier-début février 2006 est 100 fois celui observé en mai 2005. Le point de situation de la CIRE en date du 26 janvier fait état du brusque changement d'échelle de l'épidémie à compter de la mi-décembre 2005 et de son caractère exponentiel. Il est, par ailleurs, précisé que le pic épidémique ne semble pas encore atteint. Au 25 juin 2006, l'épidémie aura touché près de 266 000 personnes. 2. Un constat : l'imprévisibilité de la flambée épidémique à La Réunion entre décembre 2005 et janvier 2006 a. Une surprise partagée devant l'explosion de l'épidémie L'explosion de l'épidémie, et par conséquent la crise sanitaire majeure qui a affecté La Réunion, a pris l'ensemble de l'île de court. Ce constat est également dressé par les représentants de la Direction générale de la santé (DGS) et de l'InVS. Pour M. Didier Houssin, directeur général de la santé : « ... La Réunion avait connu dans les années précédentes une épidémie de dengue qui s'était tassée rapidement. Le chikungunya utilisant le même vecteur, nous n'avions pas de raison de craindre une épidémie d'une nature très différente. En somme, nous avons été alertés et notre réaction nous semblait adaptée au niveau d'alerte connu. Ce que nous n'avons pas été capables de prévoir, c'est le caractère explosif de l'épidémie »7. De même, M. Dominique Gombert, membre de la mission de l'IGAS qui s'est rendue à La Réunion en décembre 2005 a indiqué que : « Même si l'InVS a noté dès septembre 2005 que les conditions climatiques entraîneraient forcément une recrudescence de la maladie, et même si nous nous attendions à un scénario d'extension de l'épidémie, nous n'avons pas perçu, lors de notre mission, que le facteur multiplicatif allait croître autant. Je rappelle que l'incidence hebdomadaire, entre début décembre 2005 et février 2006, a bondi de 200 à 45 000 cas. »8 Il faut préciser que des taux d'attaque très élevés ont été relevés pour d'autres épidémies de chikungunya, souvent, il est vrai, par des études anciennes et fragmentaires mais aussi par d'autres études mieux documentées comme celle effectuée à Bangkok en 1962 (31 % de séroconversion en un an) ou au Nigeria en 1969 (70 %)9. Cependant, pour M. Gilles Brücker, aucune des 25 épidémies de chikungunya décrites dans le monde n'a le profil de celle qu'a connue La Réunion. Elles vont de quelques dizaines de cas recensés, à 70 000 personnes malades pour la plus grande épidémie de chikungunya documentée, celle de Bangkok. À cet égard, la mission note qu'il a été fait preuve d'un trop grand optimisme car, à l'inverse de la dengue pour laquelle existait une certaine immunité dans la population, le chikungunya allait frapper une population que l'on savait vierge. b. Les causes exactes de cette flambée épidémique restent encore à déterminer Les mécanismes qui ont conduit à l'explosion de l'épidémie en quelques semaines, entre la fin de l'année 2005 et le début de l'année 2006, restent encore largement inexpliqués. Pour l'instant, en effet, on ne peut que soulever des hypothèses qui doivent être vérifiées scientifiquement. Les différents facteurs qui, combinés entre eux, ont pu produire un effet multiplicateur considérable peuvent être, selon les spécialistes entendus par la mission : - une population non immunisée à l'égard du virus du chikungunya ; - l'abondance de la population de moustique, l'Aedes albopictus, qui s'est révélé un excellent vecteur du virus, des facteurs climatiques particuliers ayant pu, de surcroît, favoriser sa prolifération ; - un moustique particulièrement anthropophile, domestique, diurne avec un pic d'activité en début et en fin de journée, pouvant piquer à l'intérieur même des maisons ; - un mécanisme de transmission du virus par le moustique, d'homme à homme, sans l'intermédiaire d'un réservoir animal ; - une pathogénicité particulière du virus ; - l'abondance de la charge virale chez les personnes infectées facilitant la transmission de la maladie par le moustique ; - une susceptibilité génétique particulière de la population réunionnaise ; Ces facteurs ont d'autant plus joué que la population étant sous-informée du risque lié aux arboviroses elle n'était pas préparée à se protéger. Une piste a été ouverte par la récente étude (précitée) menée par l'Institut Pasteur qui, en séquencant entièrement plusieurs souches du virus chikungunya présentes à La Réunion, a mis en évidence des mutations du virus devenues prédominantes à partir de septembre 2005. Ces mutations pourraient notamment expliquer d'une part, une adaptation du virus au moustique Aedes albopictus qui, il faut le rappeler, n'était pas connu pour être un bon vecteur du chikungunya et d'autre part, une pathogénicité virale accrue. Un enjeu majeur des travaux de recherche sur le chikungunya va consister à mieux identifier les mécanismes qui ont conduit à l'emballement de l'épidémie et dans lesquels n'entrent pas seulement des facteurs liés au virus et à son vecteur mais aussi une dimension environnementale et comportementale importante. 3. La réaction des pouvoirs publics tout au long de l'épidémie Malgré ces difficultés à appréhender la réalité de l'épidémie, le Gouvernement et les services de l'État, ne sont pas restés inactifs devant l'émergence du chikungunya, puis devant l'ampleur de la crise. Dès les premiers cas, à partir du 15 avril 2005, la DRASS a lancé les premières actions de lutte contre l'Aedes albopictus. Celles-ci se sont accompagnées d'une mobilisation des maires, de la sensibilisation de la population (campagne menée pour la fête des mères ; appel à la protection personnelle) et de l'information du corps médical. En octobre, alerté par les élus de La Réunion sur la gravité de la situation, le Gouvernement prend de nouvelles mesures, en fonction des besoins exprimés sur place, pour l'achat de matériel destiné aux communes (40 000 euros fin octobre) et pour le déblocage de crédits de vacation pour 20 saisonniers (30 000 euros le 16 novembre). Il décide également de l'envoi d'une mission sur place. Début janvier 2006, 600 000 euros sont débloqués par le ministre de la santé pour faire face aux premières dépenses. Comme l'a indiqué M. François Baroin, ministre de l'Outre-mer : « Cette seconde quinzaine de janvier constitue une période de prise de conscience générale de la gravité de la situation. C'est la période la plus difficile. Les professionnels de santé sont désemparés face à un phénomène qu'ils connaissent mal et la polémique enfle sans rien épargner ni personne, qu'il s'agisse du choix des insecticides, de leur utilisation, du manque d'anticipation des pouvoirs publics ou encore de l'information de la population »10. Pour faire face à cette situation, des mesures d'ampleur sont prises à la fin du mois de janvier 2006 par lesquelles l'État s'engage au côté des collectivités locales : renforcement de la capacité de surveillance et de lutte antivectorielle, organisation d'un pont aérien pour renforcer les moyens du système de santé par l'envoi de matériel médical, envoi de répulsifs et de tenues de démoustication, premiers renforts massifs (équipes militaires pour la démoustication, médecins, infirmières, équipe de logisticiens, spécialistes ...). Des actions de communication sont également étudiées avec l'appui de l'Institut national de prévention et d'éducation pour la santé (INPES). Le 8 février 2006, un plan global de lutte contre le chikungunya est adopté pour : - accentuer la lutte antivectorielle ; - informer la population et les professionnels ; - augmenter les capacités de prise en charge sanitaire et médico-sociale ; - le soutien économique aux entreprises. Dès ce plan, la question du renforcement de la coopération régionale est envisagée et la structuration des efforts de recherche entamée avec la constitution d'une cellule de coordination. Le dispositif est mis en œuvre par un état major de crise, renforcé d'experts de métropole envoyés à La Réunion et suivi par une cellule interministérielle de crise à Paris. B. LES LIMITES DU DISPOSITIF DE SURVEILLANCE Un système de surveillance a été mis en place à La Réunion dès l'identification des premiers cas de chikungunya importés des Comores et a globalement permis un suivi des tendances épidémiques. Ce dispositif a cependant rencontré des difficultés et montré ses limites au moment de la flambée épidémique. Des solutions devront y être apportées dans le cadre de la mise en place d'un dispositif de veille à la dimension de l'Océan Indien. Ces limites ont surtout été à la source de nombreuses polémiques sur les chiffres annoncés qui ont complexifié la gestion de la crise et, ajoutées à d'autres facteurs, ont brouillé le message adressé à la population. 1. Le dispositif a permis la détection précoce des premiers cas et la surveillance épidémique a. La détection des premiers cas : dates clefs
Comme l'a précisé M. Xavier Bertrand, ministre de la santé et des solidarités, devant la mission, c'est bien au 28 mars que l'on peut dater le début de l'épidémie à La Réunion. Ces premiers cas détectés ont été suivis avec une bonne réactivité comme l'a rappelé M. Jean-Paul Boutin : « Il faut rappeler que lorsque des généralistes du quartier dit « du Lavoir » à Saint-Pierre ont fait état d'une épidémie de fièvre inconnue sévissant essentiellement dans la population d'origine comorienne, c'est le docteur Lassalle (DRASS) qui leur a signalé l'existence d'une épidémie de chikungunya aux Comores et qui les a incités, puis aidés, à mettre en œuvre des prélèvements et les a orientés vers le centre national de référence de Lyon où le diagnostic a été fait - d'où ce délai entre le 22 mars et le 19 avril 2005, certes regrettable mais relativement compréhensible. Sans la présence d'esprit du docteur Lassalle, peut-être aurait-on attendu quelques semaines de plus avant ce premier diagnostic »11. b. La surveillance de l'épidémie à compter du 10 mai 2005 Les dates ci-dessus montrent que dès la fin du premier trimestre 2005, l'InVS, la CIRE et l'Observatoire régional de santé (ORS) ont été impliqués dans le suivi des premiers cas de chikungunya, le virus ayant été identifié début avril par le KEMRI (Kenya Medical Research Institute) pour l'épidémie sévissant aux grandes Comores. Le suivi de l'épidémie de chikungunya à La Réunion a reposé sur plusieurs sources de données intégrées progressivement, ce qui a d'ailleurs exigé un important travail d'examen des bases de données pour y éliminer les doublons.12 Le système a fait appel, en premier lieu, aux données recueillies par les équipes de lutte antivectorielle (LAV) de la DRASS dans l'entourage des malades qui lui étaient signalés par les médecins du réseau sentinelle (composé en décembre 2005 des 31 médecins du réseau GROG - groupes régionaux d'observation de la grippe) et des cas biologiquement confirmés communiqués par les laboratoires de biologie médicale. Selon la méthode de « la recherche active et rétrospective de cas », lorsqu'un cas est signalé (suspect ou confirmé), les équipes de la LAV sont chargées d'enquêter dans la dizaine de domiciles alentour (considérés comme la portée de vol du moustique) afin de repérer d'autres malades, de traiter les zones concernées en détruisant les gîtes larvaires et de rapporter l'information pour quantifier les cas. Ce dispositif, qui correspond au mode opératoire suivi lors de l'épidémie de dengue de 2004, suppose, comme tout système de surveillance, que le recueil des données soit suffisamment exhaustif pour refléter la réalité de la situation épidémique. Il dépend donc, en premier lieu, de la qualité du signalement. Le système de surveillance, tel qu'il a fonctionné en 2005, ne reposait que sur des données issues du système de soins, et seulement d'une partie de celui-ci, complétées par celles recueillies par les équipes de LAV. Or, il est apparu, comme l'a montré une enquête IPSOS, que 25 % des personnes atteintes du chikungunya ne consultaient pas un médecin et les auto-signalements des particuliers qui ont été progressivement intégrés au système pour le compléter n'ont vraiment pris de l'ampleur qu'à partir du mois de décembre, date d'ouverture du numéro vert. De surcroît, comme l'a rapporté l'IGAS un tel système dit de « recherche active » comporte nécessairement un biais dans la mesure où ce sont les priorités d'intervention de la lutte antivectorielle qui conditionnent la distribution géographique des nouveaux cas identifiés. La détection sera donc tardive dans les zones géographiques non considérées comme des priorités d'intervention. Ce biais a, sans doute été d'autant plus prégnant que la majeure partie des données épidémiologiques collectées en 2005 est venue des équipes de lutte antivectorielle elles-mêmes et que les laboratoires de ville ont été peu contributifs. Avec la montée en puissance de l'épidémie et la faiblesse quantitative des équipes de lutte antivectorielle, ce système sera rapidement débordé et ne reflètera plus la réalité de la situation. c. La mise en place progressive d'un suivi des hospitalisations Le dispositif de surveillance a été adapté pour tenir compte de l'apparition de formes graves liées à la maladie et non documentées, comme la transmission materno-fœtale. Le 10 octobre 2005, à la suite des signalements effectués par des médecins de Saint-Pierre, la DRASS a demandé aux établissements publics et privés de santé de déclarer les cas de méningo-encéphalites attribuables au chikungunya qu'ils pourraient rencontrer. L'OMS considère en effet que la surveillance des cas sévères fondée sur la déclaration des services hospitaliers permet une exhaustivité suffisante. Mais l'adaptation du dispositif a nécessité la définition de nouveaux protocoles dont la mise en œuvre s'est étalée dans le temps, ne serait-ce qu'en raison de la difficulté d'appréhender avec certitude des manifestations complexes et mal décrites. Ainsi, le Comité scientifique des arboviroses réuni le 9 février 2006, a relevé que le dispositif de surveillance des cas hospitalisés n'était pas encore pleinement opérationnel à cette date - par manque d'exhaustivité notamment - avec comme conséquence que la CIRE ne pouvait actualiser le bilan de ces formes graves dans le point hebdomadaire du 15 février. Or, c'est bien du recueil des cas et de leurs caractéristiques que dépend la précision des classements et la définition de nouvelles classes de syndrome clinique sur une maladie mal connue. D'ailleurs, l'IGAS a regretté qu'en décembre 2005, aucune synthèse descriptive des cas adultes et néonataux n'ait été disponible. Le comité ayant recommandé de revoir et de renforcer le dispositif, deux épidémiologistes ont été envoyés en renfort par l'InVS et un nouveau protocole a été adopté, centré sur la surveillance des cas graves et des formes cliniques émergentes et comprenant un travail de collecte rétrospective pour actualiser le bilan des cas ayant donné lieu à hospitalisation. Le 4 juin 2006, le recueil rétrospectif des cas graves auprès de certains services hospitaliers était toujours en cours. 2. Un dispositif qui a peiné à remplir l'ensemble de ses missions Devant la persistance de l'épidémie, le ministre de la santé décide, le 9 décembre 2005, l'envoi d'une mission d'appui composée de membres de l'IGAS, de l'InVS, de l'Agence française de sécurité sanitaire de l'environnement et du travail (AFSSET) et de l'IRD. Cette mission d'appui effectuée début décembre 2005 à La Réunion, a dressé un bilan plutôt positif de la veille sanitaire opérée jusqu'à cette date. Des difficultés de fonctionnement ont cependant été constatées mais surtout il apparaît que le dispositif initial devra être repensé devant l'ampleur de l'épidémie. En effet, l'emballement épidémique, de la mi-décembre à la mi-janvier 2006, va en quelques semaines, totalement déborder les indicateurs destinés à en assurer le suivi. a. Un fonctionnement « lourd et complexe à gérer au quotidien » Des difficultés de fonctionnement et de gestion de l'information par la DRASS de La Réunion ont été identifiées en décembre 2005. Celles-ci ont été confirmées devant la mission par le responsable de la mission d'appui, M. Gilles Duhamel, laquelle a mis en évidence un circuit complexe et rapidement saturé : « Une fois l'information remontée au service de lutte antivectorielle de Saint-Denis, elle doit être utilisée par les programmateurs-planificateurs de la lutte antivectorielle, mais également transmise aux épidémiologistes de la Cellule interrégionale d'épidémiologie (CIRE) qui la traitent alors comme une donnée épidémiologique. Or, compte tenu de la nécessité de traiter l'information et de la faire circuler pratiquement en temps réel - condition essentielle pour qu'elle soit utile -, le fait que cette tâche ait été confiée à un seul agent, chargé par ailleurs d'encadrer la lutte sur le terrain, nous a paru inapproprié : à défaut de pouvoir faire appel à deux personnes, le spécialiste technique de la lutte aurait dû en priorité encadrer l'action des agents de la LAV sur le terrain, sachant que le travail de recueil, de tri, de validation et de transmission de l'information, s'il est d'une indiscutable utilité, n'en prend pas moins énormément de temps. Il nous a paru que la circulation de l'information ne devait pas porter préjudice à l'encadrement des agents, d'autant que nous avions relevé des insuffisances en termes de qualité et de compétence technique sur le terrain »13. Ce constat soulève la question des lacunes d'encadrement au sein de la DRASS, lesquelles ont d'ailleurs fait l'objet de vives critiques, en plein pic épidémique. Il semble, toujours selon l'analyse de M. Gilles Duhamel, que « les difficultés internes de la DRASS étaient davantage liées à des problèmes d'effectifs, et peut-être d'organisation, qu'à un manque de savoir-faire. Certains cadres qui auraient pu jouer un rôle important ont été longtemps absents » mais « un point positif est à mettre au crédit des cadres directement concernés de la DRASS : les personnes qui étaient là ont incontestablement « "mouillé leur chemise" »1. En revanche, deux points négatifs sont relevés « ... premièrement, l'encadrement supérieur au sein de la DRASS aurait pu être plus présent et plus efficace ; deuxièmement - et là, je parle à titre personnel mais également en tant qu'« IGAS régionalisé », chargé tout à la fois d'évaluer les directeurs et directeurs adjoints des services déconcentrés de la santé et du travail et d'apprécier autant que faire se peut la situation, les actions et les difficultés rencontrées par l'État dans la région concernée -, l'organisation et le fonctionnement de la DRASS de La Réunion étaient, avant même que ne soit montée cette mission, un sujet de préoccupation » 1. Plus généralement, la lourdeur et la saturation du système ont rendu difficiles les recoupements de données, alors que ceux-ci auraient pu donner des indications sur l'évolution de l'épidémie. C'est ainsi qu'au lendemain de l'enquête de séroprévalence, la mission conduite par M. Antoine Flahault s'inquiétait, malgré l'apport de cette enquête, de l'impossibilité de prévoir l'évolution de l'épidémie, compte tenu de l'absence de données sur la population de vecteurs. Ce n'est d'ailleurs que très récemment que le croisement des données relatives au nombre de malades avec celles concernant la mesure des vecteurs a pu être opéré. b. Un dispositif de veille qui a perdu pied quand l'épidémie a explosé Le dispositif de veille, tel qu'il était organisé en 2005, visait à identifier des foyers de transmission et était censé fournir un recensement fiable des cas tant que les équipes de lutte antivectorielle étaient en mesure d'opérer leurs investigations sur la totalité des cas signalés. À partir du mois de décembre 2005, quand l'épidémie a changé brusquement d'échelle, les capacités d'investigation des équipes sont rapidement arrivées à saturation avec comme conséquence le repérage d'un nombre de cas inférieur à la réalité dans les zones où l'épidémie était la plus active. Comme l'a déclaré M. Xavier Bertrand, ministre de la santé et des solidarités, devant la mission : « Il est vrai que notre système de surveillance n'a pas été suffisamment adapté à la détection d'une croissance exponentielle »14. Le dispositif de surveillance épidémiologique a alors du être repensé, selon les préconisations formulées par la mission d'expertise conduite par M. Gilles Duhamel. A compter du 19 décembre 2005, il a été décidé d'estimer le nombre de cas à partir de ceux déclarés par les médecins du réseau sentinelle. Les mesures effectuées en 2005 ont ainsi servi de base à la mise en place de facteurs de corrélation c'est-à-dire de redressement entre le nombre de cas signalés et le nombre de cas estimés. Pendant les quelques semaines de transition, l'évolution de l'épidémie échappe à l'observation, faisant planer la suspicion sur les chiffres annoncés. Le bulletin épidémiologique de la CIRE Réunion-Mayotte du 27 décembre fait état de 6288 cas de chikungunya signalés depuis le 22 février 2005. Ce n'est que le 6 janvier 2006 que les services de l'État vont disposer des données sur la flambée amorcée en décembre 2005, alors que médecins et réunionnais sont déjà plongés dans la crise. Ce nouveau dispositif, selon la CIRE, permet un suivi pertinent des tendances de l'épidémie, dans la mesure où les données issues du réseau sentinelle se sont avérées globalement cohérentes avec le nombre total de cas recensés dans les périodes où le recueil pouvait être considéré comme exhaustif. Toutefois, la cellule, elle-même, émet des réserves quant à la précision du nouveau système. Il ne permettrait pas, dans sa configuration du moment (janvier 2006), « une évaluation précise du nombre total de cas compte tenu de la relative faible proportion de médecins libéraux impliqués dans le dispositif »15. Par ailleurs, les 31 médecins sentinelles ne représentaient que 5 % de l'ensemble des médecins libéraux de l'île et leur répartition géographique n'est pas toujours regardée comme adéquate. Cet inconvénient a été corrigé, le 1er février, lorsque le nombre de ces médecins a été porté à 45, soit pratiquement deux médecins par commune. Toutefois, selon M. Jean-Paul Boutin « la preuve a été faite par la CIRE des Antilles, puis par la CIRE de La Réunion, que si trente ou quarante médecins peuvent suffire dans une région métropolitaine, les contraintes insulaires obligent à mettre en place des réseaux plus denses, en raison des nombreuses entrées et sorties et a fortiori lorsque l'habitat est aussi contrasté qu'à La Réunion. Je ne suis pas certain que quarante-cinq médecins suffisent. Il n'y en a qu'un seul sur Saint-Benoît... »16 Un autre facteur d'imprécision de l'extrapolation, toujours selon la CIRE, tient au fait que l'épidémie se développe par foyers ne concernant pas de façon homogène l'ensemble de l'île. À partir de janvier 2006, pour la mission d'expertise de l'OMS, « le système de surveillance correspond globalement aux objectifs de surveillance d'une épidémie de grande ampleur en phase d'expansion »17 et les objectifs d'évaluation de la progression générale de l'épidémie, de sa gravité et de sa diffusion géographique ont été satisfaits par la surveillance hebdomadaire des nouveaux cas estimés à partir des déclarations faites par les médecins sentinelles qui donne une idée suffisante de l'évolution de l'épidémie. Cette « idée suffisante » ne correspond pas nécessairement au ressenti de la population de l'île et il est incontestable que la « bataille de chiffres » autour de l'épidémie a participé d'une mise en cause générale des responsables sanitaires et des services de l'État, ceux-ci apparaissant aux yeux de l'opinion et des médias comme incapables de gérer une crise dont on leur reproche de ne pas avoir pris la mesure. c. Des signaux d'alerte qui n'ont pas été entendus Le corps médical de l'île s'est très fortement mobilisé pour prendre en charge des malades toujours plus nombreux que ce soit dans les cabinets des médecins ou dans les établissements hospitaliers qui, au plus fort de la crise, ont du faire face à une situation très tendue. Mais, faute probablement de parvenir à opérer les recoupements entre les informations en circulation, et notamment avec la situation à laquelle étaient confrontés quotidiennement les professionnels de santé, les autorités sanitaires n'ont pas pris en compte certains des signaux qui leur ont été envoyés, laissant ainsi se développer la polémique. M. Hervé Zeller, responsable du Centre national de référence des arbovirus à l'Institut Pasteur de Lyon, fait part à la mission du fait que ce centre avait reçu à des fins diagnostiques, 1 300 prélèvements en l'espace d'un mois, entre la fin avril et le tout début du mois de juin 2005 ; 400 d'entre eux se sont révélés positifs. Ces prélèvements provenaient pour partie des hôpitaux et pour l'essentiel des médecins de ville via les laboratoires d'analyse médicale de l'île. Ces données ont été reprises dans le rapport de la cellule épidémiologique mais, alors même que ce nombre élevé de prélèvements traduisait une forte prégnance de l'épidémie dans les préoccupations du corps médical, il n'a alerté ni celui-ci faute de rétro-information sur les tendances épidémiques, ni les élus ou le gouvernement. Cette absence de prise de conscience a sans doute été préjudiciable à une réaction plus rapide en octobre 2005. Plus généralement, les médecins libéraux (hors réseau sentinelle) n'ont été que peu impliqués pendant l'année 2005 dans la collecte des données épidémiologiques. Si, dès le 18 avril 2005 il a été demandé aux laboratoires de biologie médicale de signaler tout cas confirmé de chikungunya importé des Comores18, il faut rappeler que ce n'est qu'à partir du 26 décembre que la DRASS a demandé aux médecins de l'île n'appartenant pas au réseau sentinelle de lui signaler les cas cliniques rencontrés. Jusqu'alors cette communication, comme celle des données en provenance des hôpitaux, était considérée comme inutile par la CIRE, les cas biologiquement confirmés étant déclarés par les laboratoires. De même, ce n'est que tout récemment (au mois de juin 2006) que les pharmaciens ont finalement été associés au dispositif pour l'appui qu'ils peuvent apporter à l'identification des cas émergents. Cette faible implication de la médecine libérale dans la surveillance est d'autant plus regrettable que les médecins, et en particulier les généralistes, étant les premiers au contact des malades, constituent une précieuse source d'information sur la maladie elle-même et la diversité de ses manifestations. Mais surtout, dès l'automne 2005 et de façon massive à partir de décembre, l'exercice quotidien de leur pratique leur faisait ressentir une situation épidémique beaucoup plus sévère que celle annoncée par les autorités sanitaires. Cette polémique s'est doublée de celle née à propos du signalement des premiers cas graves et du délai nécessaire à leur confirmation. Là encore, les médecins ont eu le sentiment de ne pas avoir été entendus. d. L'absence d'enquête de séroprévalence jusqu'en février 2006 La mission conduite par le docteur Antoine Flahault du 14 au 17 février 2006 a regretté l'absence d'une étude de séroprévalence pourtant particulièrement indispensable dans la mesure où l'appréciation de l'incidence de la maladie repose sur des extrapolations réalisées à partir du réseau de médecins sentinelles, sans que l'on ne dispose de données sur d'éventuelles formes asymptomatiques de la maladie. La mission en concluait que l'on ne connaissait pas, à cette date, la proportion d'habitants de l'île déjà infectés par le virus et ayant donc développé une immunité au chikungunya, donnée pourtant indispensable aux prévisions concernant le risque de reprise de l'épidémie. À l'issue de sa rencontre avec la mission de chercheurs de retour de La Réunion, le 17 février, MM. Xavier Bertrand, ministre de la santé et des solidarités, et François Goulard, ministre délégué à l'enseignement supérieur et à la recherche, ont demandé au Centre d'investigation clinique de l'Inserm à La Réunion de réaliser une enquête de séroprévalence. Cette étude a été réalisée de façon rétrospective à partir de sérums prélevés entre le 15 janvier et le 15 février 2006 sur 786 femmes enceintes. Les résultats de cette enquête ont été connus en mars et ont fait apparaître un taux de contamination de 19 %. Ce résultat, qui a rejoint les estimations de la CIRE sur le nombre de personnes contaminées, présentait toutefois certaines limites liées à l'échantillon lui-même qui n'est pas entièrement représentatif. Mais il a quand même permis de conclure, en le rapprochant du nombre de cas estimés, à l'absence de forme asymptomatique de la maladie, ce qui laissait penser qu'un grand nombre de personnes pouvait encore être contaminées. Une nouvelle enquête avait été annoncée. Mais les interlocuteurs de la mission lui ont indiqué que le calendrier initialement prévu pour la réaliser devait être repoussé dans la mesure où l'épidémie est toujours active. Il est vrai que pour avoir une vue statistique globale du taux d'attaque de l'épidémie, celle-ci doit être terminée. On peut toutefois penser que cette enquête aurait un intérêt à plus court terme pour avoir une idée plus précise de son évolution dans la perspective d'une anticipation des risques de reprise de l'épidémie à la fin de l'hiver austral 2006. C. MAYOTTE : UNE ÉPIDÉMIE DIFFICILEMENT ESTIMÉE EN RAISON DU CONTEXTE LOCAL À Mayotte, le système de surveillance repose sur les déclarations que doivent remplir les professionnels de santé (médecins, biologistes et sages-femmes) lorsqu'ils identifient un cas de chikungunya. Compte tenu des caractéristiques du système de soins de l'île, l'exhaustivité des données ainsi recueillies ne pouvait vraisemblablement être atteinte. D'ailleurs l'épidémie de chikungunya y est passée relativement inaperçue en 2005 : 63 cas ont été détectés de début mars à la fin juin, ensuite il n'y a plus eu de signalements cliniques, alors qu'il est clair que l'épidémie s'est poursuivie. C'est en 2006, à la fin du mois de janvier, que les premières déclarations de suspicion (17 cas) sont reçues et que la cellule de crise est immédiatement réunie. Pour avoir une vue plus juste de la situation épidémique, une étude de séroprévalence a été réalisée, selon les modalités qui avaient été suivies à La Réunion, c'est à dire à partir de sérums prélevés chez des femmes enceintes. Cette étude a effectivement mis en évidence la très nette sous-évaluation des données épidémiologiques obtenues à partir des déclarations des professionnels de santé, principalement en raison du faible recours de la population mahoraise aux services de santé. En mars-avril 2006, 25 % de la population de l'île a été atteinte (soit 43 000 personnes) au lieu des 4 % annoncés par le système de surveillance au vu des 7 000 cas déclarés. L'épidémie à Mayotte est donc, en réalité, tout à fait comparable par son ampleur à celle de La Réunion. Le taux d'attaque y est du même ordre de grandeur, l'épidémie y a aussi frappé une population largement non immunisée (taux de prévalence en octobre 2005 : 2,5 %) et l'on retrouve la même courbe épidémique avec un décalage d'un mois dans le temps. Plusieurs causes expliquent ce biais dans la détection. De nombreux malades ne consultent pas parce qu'ils ont recours à la médecine traditionnelle et à l'automédication ou encore parce qu'ils sont en situation irrégulière, ceci dans un contexte où, l'offre de soins restant limitée par rapport aux besoins, il n'est pas toujours aisé d'y accéder. De fait, une enquête communautaire réalisée en complément de l'étude de séroprévalence par interrogation directe d'un panel représentatif de 2 235 personnes a montré que seulement 43 % de celles se déclarant avoir été atteintes du chikungunya ont consulté un médecin. Plus précisément, cette enquête fait apparaître les résultats suivants :
En outre, la transmission des déclarations par les professionnels de santé, confrontés à une suractivité importante due à l'épidémie, renforcée par la suppression du tri infirmier au 1er janvier 2006 et une épidémie concomitante de rougeole, n'a souvent pu être exhaustive. Enfin, comme cela a été indiqué à la mission par les médecins rencontrés, les critères retenus par la fiche de déclaration se sont, à l'usage, révélés trop restrictifs : des patients qui n'avaient pas vu de médecin lors de l'atteinte initiale par le virus et qui consultaient pour des douleurs persistantes ou récidivantes ne remplissaient pas le critère relatif à la fièvre. Il faut rappeler cependant que le système de surveillance a permis sinon d'apprécier l'ampleur de l'épidémie, du moins d'en suivre les tendances. D. UNE SURVEILLANCE À RENFORCER ET À ÉLARGIR a. Préciser la répartition géographique des cas Pendant les premiers mois de l'épidémie, en raison même d'un mode de recueil des données reposant sur la recherche de cas par les équipes de lutte antivectorielle, à partir des cas signalés, la CIRE n'a pas été en mesure de suivre avec certitude l'évolution de la répartition géographique des cas de chikungunya. Par exemple, le point de situation du 27 décembre 2005 se limite à signaler pour les dernières semaines considérées « une transmission virale apparemment plus active dans le sud et une augmentation du nombre de cas dans l'est » tout en étant contraint de préciser que ces données peuvent provenir d'un biais lié à leur mode de détection, puisque ce sont les priorités d'intervention de la lutte antivectorielle qui conditionnent le lieu où le repérage des cas s'effectue. À l'inverse, l'OMS préconise l'élaboration, à partir de toutes les données disponibles, d'une cartographie quotidienne des foyers de chikungunya qui serait utilisable par les équipes de terrain. Pas nécessairement exhaustive, cette analyse géographique plus fine aurait une dimension opérationnelle en aidant le ciblage du travail de démoustication. Il en va de même, aujourd'hui, pour le nombre de cas cumulés par arrondissement et par commune. Depuis le 19 décembre 2005, date à laquelle le dispositif de surveillance a été modifié, la localisation géographique des cas est obtenue à partir des signalements des médecins hors réseau sentinelle et de l'évaluation sur le terrain par les équipes de lutte antivectorielle. Ces chiffres, comme le précise la CIRE, doivent donc être interprétés avec précaution car ils « dépendent du niveau de participation des médecins au système de surveillance, variable selon les communes ». Une analyse géographique plus fine de l'épidémie pourrait pourtant permettre d'anticiper la mobilisation des moyens médicaux et donner des indications précieuses sur l'impact global des opérations de démoustication, en fonction des dates et des lieux où elles ont été effectuées. b. Adapter la surveillance aux spécificités rencontrées L'épidémie de chikungunya à Mayotte a montré que l'évaluation ne peut reposer sur les seules données issues du système de santé, en l'occurrence les déclarations des médecins, mais qu'un mode de recueil des données adapté à la réalité de l'île était indispensable. En effet, au vu des seules déclarations des professionnels de santé, l'épidémie a été fortement sous estimée et même n'a pas été réellement perçue en 2005 (période pendant laquelle environ 70 cas ont été détectés). La CIRE prévoit donc de modifier son dispositif en implantant des systèmes d'alerte au plus près de la population et en surveillant des indicateurs ciblés comme l'activité des dispensaires ou la consommation d'antalgiques appréciée, notamment, à travers l'activité des pharmaciens. Ces adaptations iront de pair avec la simplification et l'amélioration du système de notification grâce à la possibilité, désormais, de réaliser les diagnostics directement à l'hôpital de Mayotte. En effet, les médecins de Mayotte ont fait part de leur difficulté à obtenir rapidement des confirmations diagnostiques au plus fort de l'épidémie. En tout état de cause, quel que soit le lieu de l'épidémie il est important, à l'avenir, de mettre l'accent sur la captation de données en début de crise, comme le faisait remarquer le directeur général de la santé, M. Didier Houssin : « On aimerait pouvoir disposer, en matière de santé publique, de capteurs fournissant des données épidémiologiques de façon très précise et très fréquente »19. c. Mieux impliquer les professionnels de santé et faciliter le recueil des données Les médecins généralistes n'ont été intégrés que tardivement dans le système de surveillance, alors que la médecine libérale générale a été la première sollicitée par l'épidémie. Ce constat pose la question plus générale, qui n'est pas propre à La Réunion, de la participation des médecins libéraux à la surveillance, et plus largement de leur rôle en matière de santé publique. Leur contribution à la remontée d'information, qu'elle s'inscrive ou non dans un système de déclaration obligatoire20, reste habituellement faible, d'où le recours à des réseaux de médecins sentinelles. « Bien que le code de déontologie des médecins prévoie que le médecin est chargé non seulement de la santé d'un malade, mais aussi de la santé publique, il faut constater que cette mission de santé publique ne tient dans les faits qu'une place limitée. Le temps dédié aux actions de santé publique, comme les actions de prévention ou de connaissance épidémiologique, est limité. On peut souhaiter qu'à l'avenir, le travail du médecin soit plus équilibré entre son activité de soin et son activité en matière de santé publique. Je pense que certains médecins n'y seraient pas opposés, car un tel équilibre donnerait un sens supplémentaire à leur travail » a indiqué M. Didier Houssin21. Sans aller jusqu'à prévoir une indemnisation pour les tâches liées à cette mission, une meilleure sensibilisation, assortie des moyens techniques permettant d'assurer une mise en œuvre efficace des signalements, serait indispensable. Comme l'a précisé M. Gilles Brücker : « Nos réseaux de surveillance doivent être améliorés, fidélisés, modernisés, professionnalisés, sécurisés et bien équipés en outil de transmission ».22 L'épidémie de chikungunya a fait unanimement prendre conscience de la nécessité de disposer d'un système de surveillance épidémiologique à l'échelle régionale et permettant d'intégrer d'autres maladies infectieuses qui présenteraient un risque potentiel pour la zone. Comme le montre le parcours de l'épidémie de chikungunya dans l'Océan Indien, le fait d'avoir une bonne connaissance de la situation des îles alentours Il existe bien un réseau d'échanges d'informations épidémiologiques dans l'Océan Indien entre La Réunion, Maurice, Madagascar, les Seychelles et les Comores : le réseau REVE animé par l'Observatoire régional de la santé de La Réunion. Il a pour objectif la surveillance de 15 maladies transmissibles par l'envoi hebdomadaire des données épidémiologiques qui sont synthétisées et redistribuées aux cinq partenaires. Mais, comme l'a précisé à la mission le représentant de l'OMS, M. Pierre Formenty, ce réseau d'échange : « fonctionne tant bien que mal faute de bénéficier d'un soutien politique fort. Il travaille pourtant très bien ; mais si un État participant n'envoie pas ses données, personne ne peut l'y obliger. Si en revanche les cinq pays s'engageaient, dans le cadre d'un agrément formel, à communiquer les données collectées dans tel centre de surveillance, dans le but d'améliorer leur image sanitaire au niveau international afin de protéger leur industrie touristique, ce serait un progrès très important »23. Le 18 mai 2006, le Premier ministre a officiellement annoncé la création d'un Centre de recherche et de veille sur les maladies émergentes dans l'Océan Indien, afin de prendre en compte les risques liés à ces maladies et qui seront vraisemblablement de plus en plus fréquents. « C'est bien un état d'esprit qu'il faut changer » selon M. Xavier de Lamballerie, médecin spécialiste en virologie médicale à l'hôpital de la Timone à Marseille « Nous connaîtrons des émergences périodiques dans les années à venir, dont les déterminants seront tout à la fois viraux et environnementaux, mais liés à l'activité humaine. Or si les premiers ne changent pas, les seconds font croître le risque de manière permanente ; autrement dit, il y a peu de chance de voir ces phénomènes diminuer dans le futur, bien au contraire. Il faudra sans doute apprendre à vivre avec, d'autant qu'un des facteurs majeurs de risque tient à la mobilité humaine - le chikungunya en est une illustration évidente »24. Ce centre de veille et de recherche doit permettre de disposer d'une meilleure capacité d'alerte précoce et d'anticipation dans cette région du monde. Il a pour ambition de mettre en place sinon un « bouclier sanitaire », du moins un outil performant de « météorologie épidémique » sinon utile à toute la région, et fondé sur la présence d'équipes de recherches spécialisées dans différents domaines pour mieux y répondre. 3. Passer du suivi à l'anticipation Jusqu'à l'automne 2005, les autorités locales ont vécu sur l'idée générale que l'épidémie s'éteindrait avec l'arrivée de l'hiver austral et que le vecteur du chikungunya était peu compétent pour transmettre la maladie. Le risque lié au chikungunya a été sous-estimé de manière d'ailleurs compréhensible dans la mesure où la maladie était réputée bénigne dans la littérature médicale. M. Richard Samuel, directeur des affaires politiques, administratives et financières du ministère de l'Outre-mer, l'a rappelé à la mission : « ... l'Institut de veille sanitaire, dans un communiqué du 3 mai 2005, estime que "l'importation de cas de chikungunya ne constitue cependant pas un phénomène inquiétant en termes de santé publique"»25. « Quand il n'y a pas d'antériorité et donc un caractère imprévisible du phénomène, nous voyons bien qu'il est aujourd'hui très compliqué d'avoir une vision plus juste du nombre de cas or ceci n'est pas sans incidence, d'un point de vue sanitaire pour adapter l'offre mais aussi du point de vue de la relation de confiance avec la population » déclarait M. Xavier Bertrand, ministre de la santé et des solidarités, devant la mission26. Ceci pose, pour l'avenir, la question d'une juste évaluation du risque pour pouvoir mettre en œuvre une réponse adaptée. A cette fin, le ministre de la santé a chargé M. Jean-François Girard, président de l'IRD d'une mission d'évaluation de la surveillance et de l'alerte en matière de maladies infectieuses. a. Mieux évaluer le risque pour mobiliser les moyens adéquats En l'absence d'outils de modélisation qui auraient pu proposer des modèles prévisionnels, la surveillance épidémiologique n'a pas débouché sur une anticipation du phénomène de redémarrage de l'épidémie après l'hiver austral, puis son emballement brutal. En effet, on l'a vu, l'attente de l'hiver austral n'a pas eu l'effet escompté sur le chikungunya, sans doute parce que son vecteur possède - ou a acquis - une très grande faculté d'adaptation au milieu, mais aussi parce que, à la différence de ce qui s'est passé pour la dengue, la population de La Réunion était totalement vierge à l'égard du virus du chikungunya. Le risque de recrudescence épidémique n'a pas été ignoré mais il n'a pas été anticipé à la hauteur de ce qui s'est finalement produit. L'IGAS avait envisagé un scénario de poursuite de l'épidémie au début de l'année 2006, celle-ci étant favorisée par des pluies quotidiennes, et avait attiré l'attention sur le risque d'augmentation proportionnelle des cas graves risquant d'entraîner la saturation des capacités hospitalières. Mais ce scénario n'évoquait qu'un nombre de cas hebdomadaires de 500 à 1 000, sans proportion avec l'emballement épidémique qui s'est finalement produit. « On peut conclure de cette première période (mai à octobre 2005) que personne n'a pris la mesure de la gravité du phénomène : ni les experts, qui considéraient le chikungunya, peu connu, comme une maladie bénigne et annonçaient le recul de l'épidémie dès l'hiver venu ; ni les services de l'État, qui ont traité l'épidémie comme ils avaient traité l'épidémie de dengue, avec les moyens dont ils disposaient, sans se rendre compte qu'ils en perdaient le contrôle ; ni les collectivités locales, qui n'ont pas pris conscience de l'importance de la lutte en matière de salubrité publique ; ni la population, qui est restée dans une position d'attente face à une maladie présentée comme bénigne » déclarait à la mission M. Richard Samuel27, directeur des affaires politiques, administratives et financières du ministère de l'Outre-mer. En février 2006, faute de donnés sur le taux d'immunité de la population et de la densité des vecteurs, les difficultés de prévision demeuraient. Bien évidemment la capacité d'anticipation guide les réactions mises en œuvre et le responsable de l'OMS, M. Pierre Formenty en a ainsi dressé le constat devant la mission : « C'est moins la capacité d'alerte ou de détection qui a posé problème que la capacité à évaluer l'importance de l'épidémie et à lui donner une réponse adéquate.... À l'OMS, notre département (département alerte et action en cas d'épidémie et de pandémie) travaille depuis plus de cinq ans sur l'alerte et la réponse aux épidémies. Bien que toute une équipe s'occupe de la surveillance et de la détection des épidémies, un autre groupe, tout aussi important, gère les opérations de contrôle de ces flambées.... J'ai été frappé de voir que La Réunion ne manquait pas de compétences, mais que, pour ce qui était de la réponse, elles n'étaient peut-être pas employées au meilleur moment ni de la meilleure façon »28. Dans un contexte de baisse collective de la garde face aux maladies à vecteurs à La Réunion, comme le souligne M. Jean-Paul Boutin, chef du département d'épidémiologie et de santé publique à l'Institut de médecine tropicale du service de santé des armées : « L'émergence du chikungunya en 2005 n'a pas ... donné lieu à une véritable remobilisation durant le premier semestre ». b. Mettre au point de nouveaux outils Si, comme l'a précisé M. Jean-François Girard devant la mission, la puissance publique est, par définition, démunie devant une épidémie de maladie émergente, elle doit cependant faire face à ses responsabilités en réagissant le plus tôt possible. Le ministre de la santé l'a également souligné devant la mission : « Aujourd'hui, nous ne devons pas seulement agir et réagir, mais encore anticiper. C'est un principe d'action. Mais encore faut-il savoir anticiper. Que ce soit en avril, en juin ou en octobre, nous n'avons eu de cesse de vouloir intervenir. Force est de constater qu'avec le recul, nous avons à chaque fois réagi par rapport aux différentes données dont nous disposions. Mais aujourd'hui, notre responsabilité n'est plus celle-là : c'est d'anticiper »29. Or, M. Gilles Brücker de l'InVS déclarait au journal Le Monde : « Nous savons détecter l'apparition d'une maladie mais nous ne disposons d'aucun outil prédictif précis. Nous devons développer des capacités de modélisation » ; l'objectif de la modélisation étant, comme cela a été fait pour la grippe aviaire, moins de prédire l'avenir que de fournir un modèle sur lequel les pouvoirs publics peuvent s'appuyer pour prendre les décisions de prévention et mobiliser les moyens nécessaires. Le centre de recherche, qui inclut dans ses missions l'anticipation des risques comme produit de la veille, de la recherche et de l'expertise et qui vise à mieux articuler veille sanitaire et recherche, aura un rôle clef à jouer dans ce domaine. Après l'évaluation des risques, il faut pouvoir passer à l'analyse stratégique insiste M. Jean-François Girard, avec une réponse qui n'est jamais binaire mais qui se présente sous la forme de plusieurs scénarios. Cette phase stratégique fait aujourd'hui défaut avec la conséquence que l'on passe trop souvent directement de la veille à la gestion des risques ou des crises. III. LEVER LES INCONNUES SUR LA MALADIE ET LE VIRUS Au début de l'épidémie de chikungunya, cette maladie paraissait, au vu des connaissances disponibles, relativement bénigne. D'une durée, en général, de trois à sept jours, elle ne devait pas entraîner de formes graves, selon les premières informations diffusées par la DRASS, tout au plus, le cas échéant, des douleurs plus persistantes. Avec le signalement des premières manifestations méningées en octobre 2005 et la réactivation de pathologies antérieures chez des patients âgés ou fragilisés par l'infection, la perception de la maladie change rapidement, remettant en cause les déclarations des autorités de santé. L'annonce de décès dans lesquels le chikungunya est, directement ou indirectement, impliqué ajoute aux inquiétudes qui vont se développer de façon incontrôlable. En réalité, comme le souligne l'Institut Pasteur, médecins et responsables ont été confrontés à « un manque critique de connaissances tant sur la physiopathologie de la maladie que sur la biologie du virus ». A. UNE MALADIE DÉCOUVERTE PAS À PAS 1. Des connaissances fragmentaires ou difficilement accessibles Bien qu'ayant été identifié en 1952, le virus du chikungunya est resté mal connu. Sur le plan purement épidémiologique, Mme Isabelle Quatresous de l'InVS précise qu'« il existe effectivement une bibliographie sur les épidémies de chikungunya, mais très peu d'articles princeps d'épidémiologie rigoureux, lesquels ne portent de surcroît que sur la Thaïlande et l'Indonésie, ou encore sur des petits foyers de 200 ou 300 cas en Afrique... Nous sommes donc partis de bases scientifiques assez faibles et les transpositions établies à partir de la dengue sont un peu réductrices, compte tenu des différences entre les deux maladies »30. Un constat identique est dressé par le directeur général de la santé, M. Didier Houssin : « Nos réactions étaient adaptées aux informations dont nous disposions et à ce que l'on pouvait prévoir de l'évolution du virus en fonction de l'état de nos connaissances. Le virus n'était en effet pas très connu, n'ayant jamais circulé dans nos territoires. Il était de plus considéré comme bénin ; nous ignorions alors qu'il en existait des formes graves et que la transmission foeto-maternelle était possible »31. Cela étant, certaines publications, bien qu'exceptionnelles, auraient pu alerter, comme les descriptions sud-africaines publiées entre 1953 et 1955 ou bien celles de Claude Chastel32 à Phnom Penh en 1961 et 1963 qui faisaient déjà mention de formes graves, avec possibilité d'amputation, neuroméningées, voire de suspicions de décès. Certes, ces publications n'étaient pas forcement aisément accessibles comme le précise M. Didier Houssin qui se réfère au long travail d'archiviste qu'a du conduire M. Claude Chastel pour retrouver, en février 2006 - dans une publication des « Transactions » de la Royal Society of Tropical Medecine and Hygiene datant de 1968 -, la mention de quelques cas d'une forme neurologique du chikungunya lors d'une épidémie survenue dans le sud de l'Inde en 1964.33 « Cette information existait donc effectivement, mais elle était tout à fait inaccessible. Ainsi, notre connaissance du chikungunya en avril 2005 était très limitée. » Par ailleurs, La Réunion ne possédant pas de bibliothèque universitaire médicale, elle ne dispose pas d'un centre bibliographique de qualité. Il ne fait pas de doute que la mise à disposition de recherches bibliographiques véritablement approfondies dès l'apparition des premiers cas Une solution pour les autorités sanitaires consisterait peut-être, dans une telle situation, à confier cette tâche à un collège d'experts qui pourrait développer une position commune moins suspecte aux yeux de l'opinion. 2. L'identification de formes cliniques inattendues L'épidémie réunionnaise a révélé une intensité et une diversité clinique de la maladie surprenantes dont l'identification a été rendu possible par la capacité diagnostique du système sanitaire réunionnais, même si cette seule explication ne suffit sans doute pas à expliquer la virulence particulière de l'épidémie. D'abord, comme le faisait remarquer M. Jean-Paul Boutin, chef du département d'épidémiologie et de santé publique à l'Institut de médecine tropicale du service de santé des armées, l'apparition de ces formes inattendues de la maladie relève aussi d'un effet statistique : « L'épidémie ayant touché à La Réunion 250 000 à 300 000 patients, la même probabilité (d'un cas grave sur mille) aboutit logiquement à relever 250 à 300 formes graves allant parfois jusqu'à des décès. Une population importante, totalement vierge du point de vue immunologique, de surcroît très bien prise en charge grâce à un haut niveau d'infrastructures hospitalières sont autant d'éléments qui permettent de décrire ces formes graves rarement observées jusque ici »34 rejoignant ainsi d'autres interlocuteurs la mission. Ensuite, M. Xavier de Lamballerie, médecin spécialiste en virologie médicale à l'hôpital de la Timone à Marseille, faisait aussi remarquer que les cas observés dans des zones dotées de systèmes de santé performants - comme l'Afrique du Sud ou Hong-Kong - ne revêtaient pas nécessairement de formes aussi rares et aussi sévères. L'étude précitée de l'Institut Pasteur fournit peut-être une explication à l'apparition de ces formes graves en mettant en évidence des mutations du virus à La Réunion à partir de septembre 2005. L'incidence sur le développement de l'infection, en particulier la neurovirulence du virus et l'efficacité de la multiplication virale dans l'organisme de ces mutations va faire l'objet d'investigations. Lors de l'épidémie de La Réunion, et peut-être dans une moindre mesure celle de Mayotte, des formes graves de la maladie sont apparues chez l'adulte comme chez l'enfant. Au 18 juin 2006, 273 cas graves (c'est à dire nécessitant le maintien d'au moins une fonction vitale) ont été signalés, 165 d'entre eux ayant affecté des personnes de plus de 65 ans et 17 des nouveaux nés de 10 jours à moins d'un an. 27 % des cas graves biologiquement confirmés sont décédés. Par ailleurs, l'incidence des formes graves de l'adulte s'élève à environ 0,9 cas pour mille. Des formes neurologiques graves sont apparues chez des personnes âgées ou présentant une pathologie préexistante (diabète, insuffisance rénale, maladies cardio-vasculaires..). D'autres malades ont connu des complications liées à la décompensation de pathologies chroniques en phase de virémie. Mais on aussi a constaté à La Réunion, en liaison avec l'infection au virus chikungunya, des hépatites, des insuffisances rénales graves, voire des myocardites, sans qu'il soit toujours aisé de faire la part de ce qui était imputable au virus lui-même, à une pathologie préexistante ou encore aux conséquences de la prise excessive d'antalgiques et/ou d'anti-inflammatoires. Le nombre de formes graves identifiées à Mayotte est proportionnellement inférieur. Entre le 13 février et la fin mai 2006, 287 personnes ont été hospitalisées et 27 formes graves recensées. Ceci provient, en partie, du moindre développement du système de soins qu'à La Réunion, mais aussi de la jeunesse de la population de l'île et de son bon état de santé général. Ainsi, l'incidence du diabète et de l'alcool y est moins forte qu'à La Réunion. Mais sans qu'aucune explication n'ait pu être fournie à ce jour, les médecins ont constaté à Mayotte autant de formes graves pendant le dernier mois (mai) que pendant le reste de l'épidémie. b. Les formes récidivantes ou chroniques L'évolution de l'infection donne habituellement lieu à une amélioration rapide, les signes articulaires disparaissant dans un délai qui, bien que variable selon les personnes, leur âge ou leurs antécédents, est en général de quelques semaines. Mais la maladie ne s'arrête pas nécessairement aussi rapidement, ni ne se limite au seul épisode douloureux et fébrile. En effet, chez certains patients l'atteinte articulaire perdure sur un mode subaigu ou chronique durant plusieurs mois, voire plusieurs années, et ceci d'autant plus fréquemment que le malade est âgé. Ce phénomène a été évalué par une étude rétrospective sud-africaine qui a montré que 10 % des patients souffriraient encore de douleurs articulaires 3 à 5 ans après l'infection avec association de douleurs et de raideurs articulaires et épanchements fréquents pour la moitié d'entre eux.35 Il est bien entendu trop tôt pour disposer d'un tel recul à la suite de l'épidémie de La Réunion, alors que l'on s'interroge sur les mécanismes à l'œuvre dans ces récidives ou ces formes chroniques. Comme l'a exposé M. Vincent Lotteau, immunologiste, directeur de recherche à l'Inserm de Lyon qui a exprimé sa surprise devant les formes de la maladie et particulièrement devant la durée de l'invalidation : « La virémie dure peu de temps, quelques jours tout au plus, en tout cas dans le sang, et déclenche la formation d'anticorps a priori bien protecteurs ... Les formes récurrentes ne peuvent qu'intriguer l'immunologiste : nous devons savoir si elles sont dues à la présence du virus qui se cache quelque part dans l'organisme ou à des dérèglements induits par l'infection virale qui deviendraient chroniques et conduiraient à des symptômes de type polyarthrite rhumatoïde. Autant de questions qui appelleront des études spécifiques »36. Le docteur Bouquillard du Groupe hospitalier Sud-Réunion (GHSR) précise, en outre, que l'observation de patients atteint du chikungunya sur une période qui est maintenant d'une année, permet de constater une nette prédominance féminine chez les patients évoluant vers un rhumatisme chronique.37 Compte tenu de l'ampleur prise par l'épidémie de La Réunion cette question est particulièrement préoccupante. Un nombre important de personnes ayant eu le chikungunya risque de se retrouver dans un état qui ressemble, ou pourrait évoluer, vers une polyarthrite chronique évolutive et qui nécessitera une prise en charge et une thérapeutique adaptées. D'ores et déjà, les syndicats rencontrés par la mission (CFTC) ont souligné la gêne que ces arthralgies persistantes constituent dans l'exercice de certaines professions manuelles nécessitant une dextérité fine, comme par exemple les travaux mécaniques ou une certaine force physique, comme la manutention. Il serait indispensable que les arthralgies puissent être prise en compte lorsqu'elles sont aussi handicapantes. Des aides pourraient être mises en place, sur les financements qui ont été alloués aux entreprises pour les aider à faire face à la crise, afin soit de compenser les pertes d'intéressement qu'il peut en résulter pour les salariés, soit pour le financement de postes adaptés ou encore pour l'aménagement des horaires de travail. C'est un problème social qu'il faut apprécier et corriger. c. L'identification de cas de transmission materno-foetale Le 26 septembre 2005, l'hôpital de Saint-Pierre signale quatre cas de formes néonatales avec méningo-encéphalites évoquant la possibilité d'une transmission materno-néonatale. À partir d'octobre 2005, à la faveur de la progression de l'épidémie dans le sud et du développement d'une technique de diagnostic validée par le Centre national de référence de Lyon, la transmission du virus de la mère à l'enfant peut, pour la première fois, être décrite. Au 18 juin 2006, 40 infections materno-néonatales (survenue avant l'âge de 10 jours) ont été observées à La Réunion, 36 étant biologiquement confirmées et l'une d'elles ayant conduit au décès. Au maximum du pic épidémique, en janvier et février 2006, dans le secteur hospitalier Nord, 34 enfants ont été ainsi atteints pour environ 300 accouchements. Ce mode de transmission de la maladie soulève, là encore, bien des questions quant à son mécanisme exact lequel continue à faire l'objet d'investigations scientifiques. Une étude menée par des médecins du GHSR38 sur l'épidémiologie et la clinique des formes néonatales de chikungunya dans le sud de La Réunion a analysé rétrospectivement les naissances au delà de 22 semaines d'aménorrhée enregistrées dans les deux maternités entre le 1er juin 2005 et le 28 février 2006. Selon cette étude l'infection néonatale semble le fait d'une contamination per ou pre partum. Tous les tableaux cliniques observés étaient consécutifs à un accouchement en période présumée ou confirmée de virémie maternelle et établirait, dans ce cas, un taux de transmission proche de 50 %. Au fil des recherches menées au sein du même groupe hospitalier (sur 259 femmes ayant contracté le chikungunya pendant leur grossesse, dont 40 pendant le dernier mois et 18 nouveaux-nés ont été contaminés), il semble que la contamination ne se fasse pas au moment de l'accouchement par contact avec le sang de la mère mais par voie placentaire soit au début, soit en fin de grossesse. De rares fausses couches semblent également directement imputables à cette contamination. Ce type de transmission du virus de la mère à l'enfant est apparu comme un fait nouveau particulièrement préoccupant, compte tenu de sa potentielle gravité. Il a donné lieu à une surveillance spéciale dès les premiers cas signalés : le 10 octobre 2005, la DRASS informe les médecins (généralistes, pédiatres et gynécologues) et demande la mise en place d'un système de surveillance de ces cas dans les établissements de soins. d. La question des formes asymptomatiques Les conclusions de l'étude, déjà évoquée, de séroprévalence menée sur les femmes enceintes met en évidence, de façon surprenante, la quasi absence de formes asymptomatiques, faisant craindre du même coup qu'un nombre très élevé de personnes malades soit encore à attendre. Aussi, à l'annonce de ces résultats, la préfecture mettait en garde la population de l'île indiquant que 80 % des habitants étaient susceptibles de développer la maladie. Ce résultat était inattendu au regard des formes asymptomatiques existant généralement pour les arboviroses, comme la dengue, mais aussi au regard du taux d'infections asymptomatiques (de 40 voire 50 %) qui avait été relevé lors de deux épidémies de chikungunya au Sénégal en 1996 et en 199739. Il est vrai que des incertitudes demeurent quant aux conclusions de l'enquête de séroprévalence comme le faisait remarquer M. Hervé Zeller, responsable du Centre national de référence des arbovirus à l'Institut Pasteur de Lyon : « L'enquête conduite à La Réunion a porté sur 900 femmes enceintes prélevées entre le 15 janvier et le 15 février 2006, au pic de l'épisode et a montré que 18 % des patientes possédaient des anticorps de type IgM Chikungunya, témoignant d'une infection récente. Cela dit, la durée de vie des IgM est peu connue et peut se prolonger beaucoup plus qu'on ne le pense, surtout en cas de formes cliniques à récidives : pour le Ross River, ils peuvent durer six mois, voire davantage. Une patiente seulement sur 900 présentait des IgG, témoignant d'une infection ancienne. Mais de là à savoir, dans ces 18 %, quelle était la proportion de formes cliniques et non cliniques... Aucune donnée ne permet de connaître le pourcentage des formes asymptomatiques à La Réunion. On sait seulement qu'elles sont beaucoup moins nombreuses avec les alphavirus qu'avec les flavivirus, par exemple »40. En tout état de cause, que les résultats de cette étude soit confirmés ou non par celle qui devrait être réalisée en fin d'épidémie, elle montre l'incertitude dans laquelle se sont trouvés les responsables et la difficulté qui pouvait en résulter pour anticiper l'évolution de l'épidémie. B. UNE MALADIE QUI PEUT CONDUIRE AU DÉCÈS Alors que la maladie était réputée bénigne, l'apparition de formes graves de la maladie avait déjà suscité l'inquiétude et l'interrogation des réunionnais. L'implication suspectée du chikungunya dans le décès de personnes malades va faire enfler la polémique, alors que l'on pensait la maladie bénigne et qu'elle n'a pas de traitement avéré. À la fin du mois de janvier 2006, la commune de Saint-Benoît notait une augmentation de 50 % des décès par rapport à janvier 2005. Aussi, le 17 février 2006, à la suite de la mission conduite par le docteur Flahault, le ministre de la santé demande à l'Institut de veille sanitaire d'effectuer une analyse approfondie de l'ensemble des décès à La Réunion - toutes causes confondues - pour l'année 2005, et en particulier à partir du début de l'épidémie en mars, ainsi qu'une analyse des cas de décès retenant le chikungunya comme cause associée ou principale. Cette analyse est confiée à un groupe de travail constitué avec le Centre d'investigation clinique de l'Inserm. Il est également demandé de procéder désormais à un point hebdomadaire complet des certificats de décès mentionnant le chikungunya ainsi qu'un point précis mensuel de la mortalité sur l'île de La Réunion, toutes causes confondues. 1. Les premiers décès associés au chikungunya Début janvier 2006, le chikungunya est soupçonné avoir causé le décès d'un enfant à Sainte Suzanne. En février 2006, l'Agence régionale de l'hospitalisation (ARH) annonce qu'une fillette de 10 ans est morte d'une méningo-encéphalite sans autre cause connue que le chikungunya ; le 5 mars 2006, ce premier décès directement imputable au chikungunya est confirmé. Au 29 juin 2006, 238 certificats de décès avaient mentionné le chikungunya, comme cause immédiate ou associée. Il faut y ajouter les certificats de décès des deux enfants qui ne sont pas comptabilisés dans la mesure où le diagnostic a été porté rétrospectivement. 2. La mise en évidence d'une surmortalité liée au chikungunya L'analyse du nombre de décès constaté par rapport au nombre attendu permet de déterminer, de manière globale, si la mortalité a augmenté pendant la période considérée, sachant qu'un « excès » de 10 % par rapport au nombre attendu n'est pas considéré comme significatif. L'étude, effectuée par l'InVS ne relève pas de surmortalité pour l'année 2005. En revanche, au mois de janvier 2006 on constate un nombre de décès supérieur à ce qui était attendu, à la limite de la significativité (+10 %), février se caractérise par une mortalité significative (+ 34 %), qui se maintient en mars mais à un niveau inférieur (+ 25 %). Ces résultats correspondent à ceux obtenus par le CépiDc, Centre d'épidémiologie des causes médicales de décès de l'Inserm, qui a examiné les certificats de décès survenus à La Réunion en décembre 2005 et février 2006 (soit 125 certificats). Une surmortalité importante est mise en évidence pour février et s'est poursuivie au long du mois de mars, touchant les hommes comme les femmes et la plupart des classes d'âge. L'incidence très élevée du chikungunya dans l'île à partir de la fin du mois de janvier 2006 s'est donc accompagnée d'une surmortalité significative en février et en mars - ce qui ne signifie pas que la totalité des décès observés en excès lui soit imputable. Par ailleurs, on peut se demander si une analyse plus fine de la mortalité en 2005, c'est-à-dire réalisée commune par commune, ne mettrait pas également en évidence une mortalité plus élevée. L'épidémie de chikungunya a permis de comprendre que cette maladie est mal connue et qu'elle pose de multiples questions qui sont autant de sujets de recherche. Il faut se féliciter de la très grande réactivité des équipes scientifiques pour concevoir et commencer la mise en oeuvre des projets de recherche, quitte à anticiper sur les financements, mais aussi pour documenter les cas qui seront ensuite étudiés. 1. Les questions posées par le virus et la maladie Quels sont les organes dans lesquels le virus se multiplie ? Quelles cellules infecte-t-il et, notamment, les cellules musculaires sont-elles concernées, ce qui pourrait expliquer les affections observées des muscles squelettiques ou cardiaques ? Quels sont ses effets sur les os et les tendons ? Passe t-il la barrière placentaire ? Quelles sont les cellules cibles du virus parmi les cellules du système immunitaire ? Comment interagissent-elles avec celles des cellules humaines ? Les récidives sont-elles dues à la réactivation du virus resté présent dans l'organisme ou bien à des phénomènes immunitaires avec les conséquences que cela implique sur le traitement ? ... Autant de questions correspondant à des champs d'investigation dont se sont saisis de nombreux chercheurs, parmi lesquels ceux de l'Institut Pasteur. Celui-ci a, en effet, lancé un programme de recherche sur le virus chikungunya qui a déjà donné ses premiers résultats. Il comprend, au-delà du séquençage de souches virales isolées récemment dans l'Océan indien, leur caractérisation moléculaire et biologique, la recherche des déterminants de leur virulence, l'étude de la pathogénie de l'infection virale chez l'homme et l'identification des cellules cibles de l'infection. Six projets hospitaliers de recherche clinique (PHRC) ont été déposés, deux d'entre eux ayant déjà débuté et un troisième venant d'être accepté. Ils concernent : - la physiopathologie des formes cliniques de l'adulte : description des formes cliniques aiguës et chroniques, détermination des facteurs liés au virus et de ceux liés au malade ; - la transmission mère/enfant afin d'étudier les mécanismes (voie et facteurs de risque) de la transmission verticale du virus Chik, évaluation du pronostic neurologique, sensoriel et cognitif à moyen terme. Ce projet comprend donc le suivi pendant 24 mois des nouveaux-nés ayant été atteints par le virus ; - la physiopathologie des formes cliniques de l'enfant : description des formes cliniques de l'enfant, du nouveau-né et de l'adolescent de moins de 15 ans, notamment des formes atypiques, cutanées, cardiaques et neurologiques, détermination des facteurs liés au virus et de ceux liés au malade ; - l'efficacité comparée, chez l'enfant, de la chloroquine et de l'ibuprofène dans les formes résistant au paracétamol ; - l'efficacité de l'hydroxychlorochine (plaquenil) dans les arthrites chroniques liées au virus chikungunya ; - la place du paracétamol et de l'alcoolisme chronique dans les atteintes hépatiques associées à une infection au virus chikungunya. Une avance de 300 000 euros a d'ores et déjà été débloquée pour leur réalisation sur un total de 3,750 millions d'euros sur trois ans. Le ministre de la santé a, en outre, indiqué à la mission que si d'autres projets d'intérêt manifeste étaient identifiés, il serait possible d'aller au-delà de ces crédits. D'autres projets de recherche, en liaison étroite avec le chikungunya, ont été déposés devant l'Agence nationale de la recherche dans le cadre de deux appels d'offres, l'un relatif aux maladies infectieuses, l'autre au programme santé-environnement. Pour les premiers, le processus d'évaluation par l'Agence est en cours d'achèvement, quant aux autres, ils lui sont parvenus au début du mois. Par ailleurs, des travaux sont menés sur la mise au point de réactifs de sérologies en prévision d'une éventuelle reprise de l'épidémie, et notamment sur la validation d'une méthode de détection des anticorps dans du sang capillaire déposé sur du papier buvard, comme cela se fait pour le paludisme. La mise en œuvre des programmes de recherche risque toutefois de se heurter à des problèmes de calendrier. Seuls les deux premiers PHRC sont engagés et, de son côté, l'Agence nationale de la recherche est en train d'examiner les projets déposés. Certains de ces programmes ont bien déjà commencé, en anticipant les financements grâce à des crédits d'urgence, mais il est important que cette question ne soit pas un obstacle à la réalisation des recherches projetées. De même, comme on l'a vu, une enquête de séroprévalence est prévue pour la fin de l'épidémie accompagnée d'un questionnaire sur les connaissances et les comportements face au chikungunya et d'un recueil des formes cliniques pour apprécier le taux de faux positifs et celui des formes asymptomatiques. Compte tenu de l'intérêt de ces questions pour l'anticipation de l'évolution de l'épidémie à l'automne 2006 et sur la définition des actions à mener sur les comportements, sa réalisation à plus brève échéance serait extrêmement précieuse. 2. Le traitement : des essais prometteurs L'existence d'un traitement efficace contre le chikungunya aurait été à l'évidence une des clefs essentielles pour sortir de la crise sanitaire provoquée par cette infection. Or, aucun traitement curatif n'était, et n'est toujours pas, validé. La mise au point d'un nouveau médicament requérant des délais extrêmement longs - généralement de plusieurs années -, une approche pragmatique a été développée par l'équipe du docteur de Lamballerie de l'hôpital de la Timone à Marseille consistant à utiliser des molécules déjà connues pour leurs propriétés antivirales. M. Xavier de Lamballerie l'a présentée à la mission lors de son audition : « Sachant qu'il existe 150 à 180 molécules actuellement autorisées sur le marché en France, assez peu toxiques et susceptibles d'avoir des propriétés antivirales, nous en avons classé cent vingt en fonction de critères de priorité assez subjectifs et l'industrie pharmaceutique, dont il faut saluer la collaboration, nous en a déjà fourni une soixantaine que nous nous sommes mis à tester. C'est ainsi que nous en avons déjà trouvé une 41qui a une activité assez importante contre le chikungunya, mais en conditions ex vivo, autrement dit sur des cultures cellulaires. Il suffit de vérifier si la molécule inhibe le développement du virus, ce qui est assez simple, mais assez lourd : le virus chikungunya étant classé P 3, il faut le manipuler dans des laboratoires de sécurité. C'est cher, long, compliqué, mais cela n'a rien de révolutionnaire. Or non seulement cette molécule est efficace dans ces systèmes expérimentaux, mais surtout elle agit dans des concentrations plasmatiques correspondant à son utilisation habituelle en thérapeutique humaine. De surcroît, par le fait qu'elle a été très abondamment utilisée par le passé, nous en avons une expérience toxicologique très importante et très fine : nous savons que sa toxicité est limitée et qu'elle n'est pas contre-indiquée chez la femme enceinte - fait exceptionnel pour un antiviral. Autant d'éléments tout à fait favorables. Reste que, à ce stade, nous n'avons absolument pas un médicament, mais seulement une molécule qui, dans un système expérimental, donne des résultats positifs. ... Il n'est pas question d'aller plus vite que l'expérimentation, d'autant que les virémies, c'est-à-dire les niveaux de réplication du chikungunya chez l'homme sont véritablement énormes : dans un microlitre de sang d'un patient en phase aiguë, on trouve autant de virus que dans 100 millilitres d'un patient atteint d'hépatite C... Pour contrer de tels taux de réplication, un antiviral aura besoin d'une activité intrinsèque extrêmement forte. Ne vendons donc pas la peau de l'ours : la molécule peut avoir une activité, mais insuffisante pour entraîner une amélioration réelle »42. Cela étant, même un effet limité contre le virus peut se révéler intéressant comme l'a précisé M. Vincent Lotteau, directeur de recherche à l'Inserm de Lyon : « Nous n'avons pas obligatoirement besoin d'un antiviral miraculeux : si cette molécule parvient à faire baisser la quantité de virus dans le sang de manière à laisser la nature jouer, c'est-à-dire le système immunitaire se mettre en place et prendre le dessus au bout de quelques jours face à une virémie un peu atténuée, peut-être aurons-nous trouvé la réponse idéale, puisque nous aurons laissé faire la nature tout en évitant les complications liées à la virémie »1. En outre, l'existence d'un traitement efficace permettrait de procéder beaucoup plus librement aux recherches sur un vaccin, en particulier, pour la pratique des tests in vivo. Une étude sud-africaine menée en 1984 pour apprécier les effets de la chloroquine avait déjà permis de constater une amélioration au bout de vingt semaines, sur la moitié de ces patients atteints depuis au moins cinq ans. Mais cette expérimentation ne portait que sur 11 patients et concluait à la nécessité de procéder à des essais sur une plus grande échelle pour valider les résultats. L'Assistance publique des hôpitaux de Marseille, avec la participation des hôpitaux et de médecins de La Réunion a donc lancé des protocoles d'essai visant à tester l'efficacité anti-virale de la chloroquine. Les essais cliniques ont commencés sur l'île le 15 mai 2006. Ces tests ont un objectif double : d'une part de tester l'efficacité antivirale de la molécule sur 250 patients récemment infectés (depuis moins de 48 heures) et, d'autre part, d'évaluer son effet préventif auprès de 500 personnes choisies dans l'entourage des malades. Ils sont associés à une étude entomologique et à des investigations sur les animaux présents dans l'entourage des cas étudiés. Les résultats sont attendus pour le début du mois septembre 2006 mais la mise en œuvre de ces essais se heurte à des problèmes de recrutement de volontaires compte tenu de la décroissance de l'épidémie. Il s'y ajoute la difficulté, pour l'essai préventif, de trouver dans l'entourage des malades des personnes non antérieurement contaminées par le chikungunya. Si la mobilisation n'était pas suffisante leurs résultats pourraient être compromis. a. La « requalification » du vaccin américain Dans le but d'accélérer le processus de mise sur le marché d'un vaccin, il a été décidé de « requalifier » le vaccin contre le chikungunya qu'avait développé l'armée américaine, et plus précisément l'USAMRIID43 dans les années quatre-vingt, à partir d'une souche isolée à Bangkok en 1964. Cette opération consiste à reprendre les recherches où elles s'étaient arrêtées et à adapter le vaccin aux critères aujourd'hui exigés, notamment en matière de sécurité virale et microbiologique. Il s'agit aussi de réaliser des essais pré-cliniques non réalisés et aujourd'hui requis. Ce candidat vaccin avait été testé sur deux modèles animaux avant que des protocoles d'essais cliniques ne soient lancés à partir de 1986. Ils ont porté, au total, sur 213 militaires volontaires. Selon les autorités américaines, la tolérance du vaccin est apparue « globalement satisfaisante ». Il a été montré que la souche vaccinale vivante atténuée conférait une forte immunité avec formation d'anticorps, sans toutefois que l'activité protectrice ait pu être démontrée au plan clinique, aucun des sujets vaccinés n'ayant été ensuite exposé au virus du chikungunya. Il reste que les opérations de requalification sont nécessairement longues. Selon M. Vincent Lotteau, immunologiste, directeur de recherche à l'Inserm de Lyon, elles devraient prendre quelques mois. Si la requalification est positive, un essai pourrait être effectué à la fin de l'année 2006 ou au début de l'année 2007, afin de mettre en évidence une efficacité vaccinale directe et de tester la tolérance du vaccin. C'est seulement ensuite que le développement d'un vaccin pourra être confié à un industriel. Sa commercialisation n'est donc pas envisageable avant un délai de quatre à cinq ans. b. La recherche d'un nouveau vaccin M.Vincent Lotteau a insisté devant la mission sur la nécessité d'entamer sans attendre les recherches sur un nouveau vaccin, en l'absence de certitude sur la réussite du vaccin requalifié : « ... il ne faut pas décourager les velléités de développement d'autres voies de vaccination plus modernes - ce qui ne signifie pas pour autant qu'elles soient plus efficaces. Certains groupes construisent des vaccins recombinants pour nombre de maladies virales : on pourrait envisager une construction de ce type combinant une partie du chikungunya et un support de fièvre jaune, par exemple. Je conseillerais en tout cas d'y aller franchement sans attendre les résultats des essais du vaccin américain car s'il ne marche pas, nous aurons perdu un an. Et s'il fonctionne, il faudra compter encore cinq ans pour avoir des lots en pharmacie... Et pour un nouveau vaccin qui démarrerait maintenant, ce sera encore plus long »44. Afin de ne pas perdre de temps sur la dizaine d'années généralement nécessaire à la mise au point d'un vaccin, l'Institut Pasteur a d'ores et déjà entamé les recherches pour une nouvelle piste vaccinale. Une autre voie est également envisageable, celle des anticorps monoclonaux. Le développement de ces anticorps, à partir de cellules de patients guéris, sous forme de plasma frais ou d'immunoglobulines purifiées injectables à des malades connaissant des formes graves de chikungunya, pourrait être précieux. Des anticorps clonés sont actuellement en cours de test. IV. PÉRENNISER LES EFFORTS DE DÉMOUSTICATION Devant le maintien, puis l'explosion, de l'épidémie, une démoustication dans l'urgence et de grande ampleur était indispensable. Quelles que soient les polémiques auxquelles elle a donné lieu, il était de la responsabilité des pouvoirs publics d'y procéder. M. Christophe Paupy, entomologiste médical de l'IRD, l'a rappelé à la mission : « pour réduire les densités de vecteur, la solution est la destruction des gîtes. Mais, en situation de crise, il faut aussi casser la transmission en détruisant les moustiques porteurs du virus. Aucune technique de piégeage n'étant efficace, le seul moyen est l'usage d'insecticides et il aurait été grave de ne pas y recourir »45. La démoustication, c'est-à-dire le contrôle des populations de vecteurs, doit désormais s'inscrire dans le long terme : moins il y a de moustiques et moins il y a de risques de transmission de maladies telles que les arboviroses. Cette stratégie, si elle ne garantit pas l'absence de toute contamination dès lors qu'un virus est en circulation, permet au moins de limiter les épidémies. Aujourd'hui, un consensus s'est formé à La Réunion sur la nécessité de conjuguer la constitution d'un service de démoustication pérenne et suffisamment doté avec la mobilisation de la population. A. MENER UNE POLITIQUE EFFICACE ET CONTINUE DE DÉMOUSTICATION 1. Un service de lutte antivectorielle qui n'était plus en mesure de remplir sa mission Au fil des ans, l'éradication du paludisme, troublé seulement par deux épidémies de dengue en trente ans - la première qui n'a pas inquiété, la seconde de faible ampleur - a fait naître à La Réunion un sentiment général de sécurité, voire de totale protection face aux épidémies. On y a finalement sous estimé le risque des maladies à vecteurs et, à cet égard, la différence avec la situation de Mayotte, où existe une « culture du moustique », est éclairante. a. La constante décroissance des effectifs du service de lutte antivectorielle La lutte contre les vecteurs n'est pas, et ce depuis des années, une priorité budgétaire. C'est ce qu'a souligné M. Richard Samuel, directeur des affaires politiques, administratives et financières du ministère de l'Outre-Mer : « le service compétent de la DRASS, qui comprenait 238 agents en 1979, n'en avait plus que 173 en 1985. En 1997, ce service ne comprenait plus que 98 agents, pour arriver à 44 en 2004. L'examen des documents de l'époque atteste que les services de l'État, au plan local, ont constamment alerté les autorités sur cette question. Par courrier du 24 novembre 1997, par exemple, le préfet de La Réunion appelait l'attention du ministre de la santé sur la question. En 2001, un rapport de la DRASS alertait encore la direction générale de la santé. Ce problème a donc été constant quelle que soit la couleur politique du ministre de la santé »46. Cette décroissance constante des effectifs consacrés par l'État à la lutte antivectorielle, dénoncée à de multiples reprises sans être entendue, menaçait jusqu'au maintien des actions de lutte contre le paludisme puisque, selon les intéressés, les perspectives d'évolution du service rendait son extinction inéluctable à l'horizon 2010. En décembre 2005, le service de LAV de La Réunion était composé de 50 permanents (ingénieur sanitaire, entomologiste, techniciens sanitaires, adjoints administratifs, plus quarante agents sanitaires) en charge de la lutte contre la réintroduction du paludisme, de la lutte contre les arboviroses, de la communication et de l'information du public et des partenaires. Au fur et à mesure de la croissance de l'épidémie des renforts lui ont été apportés grâce à : - 19 vacataires recrutés pour 6 mois en décembre 2005 et janvier 2006 ; - 60 agents financés par le conseil général, équipés et formés par la DRASS pour 6 mois. Au 1er février 2006, s'y est ajouté un ingénieur sanitaire supplémentaire et l'embauche d'un cadre A vacataire. L'action de la DRASS, comme celles des équipes de démoustication, a fait l'objet de très vives critiques tout au long de la crise. On peut effectivement penser qu'un service aussi réduit, même conforté par des renforts, n'était de toutes façons pas en mesure de contrôler efficacement les densités d'Aedes albopictus, au printemps 2005, ce qui explique que l'hiver austral n'ait entraîné qu'un ralentissement de l'épidémie laissant subsister un « bruit de fond » non négligeable comme l'a regretté M. Jean-Paul Boutin, chef du département d'épidémiologie et de santé publique à l'Institut de médecine tropicale du service de santé des armées : « Dès le mois de mai (2005), le nombre de zones à traiter a rapidement dépassé les capacités des personnels de lutte antivectorielle, contraints de mener un grand nombre d'enquêtes épidémiologiques avant de procéder à la désinsectisation. On atteignait les limites d'un système conçu pour faire face à une situation inter épidémique, autrement dit à quelques cas dans l'année, et non pour gérer une épidémie »47. Il ne s'agit pas pour autant de faire un mauvais procès, a-t-il précisé : « Les médias réunionnais, et particulièrement la presse écrite, ont violemment dénoncé l'inefficience de la Direction régionale des affaires sanitaires et sociales (DRASS) et de son service de lutte antivectorielle. Je trouve regrettable de clouer ainsi au pilori des personnes qui, depuis dix ans, se plaignaient précisément d'être laissés à l'abandon... Les quarante survivants du service de lutte antivectorielle ne sont pas responsables d'un manque de moyens imputable tant à l'État qu'à la collectivité départementale : ils en ont été, au contraire, les premières victimes ». b. Une action traditionnellement orientée contre le paludisme Compte tenu de la présence persistante du vecteur potentiel du paludisme, l'anophèle, la stratégie suivie par les services de lutte antivectorielle a consisté à privilégier la lutte anti-larvaire systématique contre cette espèce de moustique, sans qu'il ait été véritablement tenu compte de l'épidémie de dengue de 1977-78, c'est-à-dire du risque lié aux arboviroses transmises par les Aedes. Or, chaque espèce de moustique ayant ses spécificités, on ne lutte pas contre l'Aedes vecteur du chikungunya avec les modes d'action mis en place pour détruire les anophèles. Cette difficulté avait été perçue dès 2004, comme l'a souligné M. Francis Schaffner, entomologiste de l'Entente interdépartementale pour la démoustication-Méditerranée en charge d'une mission à La Réunion au lendemain de l'épidémie de Dengue de 2004 : « Le personnel alors sur place ne connaissait que la lutte contre le paludisme. Toutes les pratiques visaient à la destruction de son vecteur, les anophèles, très différents des Aedes, et particulièrement de l'Aedes albopictus dont l'habitat, l'écologie, la biologie, le rythme de vie et le comportement n'ont rien à voir. L'approche et les moyens de lutte sont en conséquence radicalement différents et il leur a fallu modifier rapidement leurs méthodes.... Passer de la lutte anti-anophèle à la lutte anti-Aedes n'est pas une affaire simple. Cela dit, la procédure mise en œuvre - localisation des cas, dépistage des cas aux alentours, traitement des endroits où les cas ont été détectés - correspondait aux préconisations habituellement émises en pareilles circonstances et paraissait adaptée à l'épidémie (de dengue) »48. Les services de LAV ont donc du modifier leurs modalités d'intervention, avec le soutien d'experts de métropole en janvier 2006. Qui plus est, plusieurs des scientifiques entendus par la mission, dont M. Paul Reiter, directeur de l'unité « insectes et maladies infectieuses » à l'Institut Pasteur de Paris, ont fait part de la difficulté intrinsèque de la lutte contre l'Aedes Albopictus : « En 1977, une grande épidémie de dengue est survenue à La Réunion, juste après une grande campagne d'éradication de Aedes aegypti, mais Aedes albopictus était resté abondant, comme l'indique une publication en français de 1979. Le même cas s'était produit aux îles Hawaï, où les Américains avaient, pendant et après la guerre, éliminé à coup de DDT Aedes aegyptide pratiquement toutes les îles... Cela prouve qu'il y a quelque chose de différent dans le comportement de Aedes albopictus et dans sa relation à l'homme, et que les méthodes utilisées pour contrôler Aedes aegypti ne sont pas efficaces contre Aedes albopictus. De ce fait, malgré les efforts louables déployés à La Réunion Alors que les anophèles peuvent être traités par une lutte extensive, la multiplicité des gîtes potentiels des Aedes rend problématique leur traitement exhaustif. Si certains sont facilement repérables, quoique nombreux (soucoupes, gouttières, récipients divers...), d'autres sont plus difficiles à traiter, comme les creux des arbres ou les trous d'eau ou de rocher. En outre, l'Aedes albopictus peut aussi avoir ses gîtes naturels loin des maisons, dans des terrains qui à La Réunion peuvent être difficiles d'accès comme les ravines ou difficiles à traiter par des modes d'épandages extensifs, comme ceux utilisés par exemple en Camargue. c. L'insuffisance des connaissances sur le vecteur Il est d'autant plus difficile de mener une lutte efficace contre un moustique que sa biologie est mal connue. À l'issue de sa mission d'expertise, M. Francis Schaffner avait relevé la faiblesse des connaissances historiques disponibles sur l'île quant à la distribution et la biologie des Aedes. Il s'en suivait une série de recommandations : « Aussi mon rapport (rapport remis à la DRASS) insistait-il principalement sur le fait que Aedes albopictus était finalement mal connu. C'est un moustique cosmopolite qui ne cesse de coloniser de nouvelles zones ; or à chaque fois qu'une population s'installe, elle modifie son comportement en fonction du contexte, selon un phénomène de co-évolution. Le comportement d'Aedes albopictus à La Réunion était d'autant moins bien connu que, jusqu'à l'apparition de la dengue, on s'intéressait surtout aux anophèles. J'appelais déjà l'attention sur l'importance de ses populations et la nécessité d'en évaluer précisément la capacité vectorielle, le comportement et notamment le taux d'anthropophilie, sachant que Aedes albopictus a tendance à piquer un peu tout ce qu'il rencontre, la longévité, la densité, les capacités de dispersion, la capacité de maintien du virus par transmission transovarienne, etc. Autant de pistes que j'avais suggérées et qui restent à approfondir... »50. Or, certains des programmes qui commençaient à se mettre en place avec les moyens qui étaient ceux de la DRASS, notamment la structuration d'un réseau de mesures en fonction de la biologie du vecteur, ont été abandonnés au bout de quelques mois au profit de la lutte antivectorielle contre le chikungunya, l'activité de surveillance ayant dû être abandonnée au profit de l'activité de lutte. Une question, par exemple, comme celle de savoir si ce moustique entrait à l'intérieur des habitations pour y piquer a été l'objet d'annonces contradictoires, alors même qu'il s'agit d'un facteur important pour orienter la lutte et la protection personnelle. Sur ce point, M. Christophe Paupy, entomologiste médical de l'IRD, a insisté sur la biologie particulière d'Aedes albopictus à La Réunion, son caractère très domestique ayant été rarement observé ailleurs. En effet, comme l'a précisé M. Paul Reiter, directeur de l'unité insectes et maladies infectieuses à l'Institut Pasteur de Paris « ...jusque-là, au vu des données dont on disposait, on soutenait que Aedes albopictus était exophile, c'est-à-dire qu'il restait à l'écart des habitations. »51. Il en est allé de même quant à l'altitude maximale à laquelle on pouvait retrouver ce moustique ou quant à sa compétence vectorielle, c'est-à-dire sa capacité à transmettre le virus. 2. Une forte mobilisation conduite dans l'urgence La nécessité absolue et urgente de stopper la progression de l'épidémie a conduit, à partir de janvier 2006, à mettre en place un traitement systématique qui a mobilisé près de 3000 intervenants au total. Dans ce cadre, les équipes de lutte antivectorielle ont accompli un travail considérable dans des conditions rendues très pénibles par le rythme intense des interventions et par la nécessité de porter des équipements de protection malgré la chaleur. a. La mobilisation des premiers renforts À partir du 15 avril 2005, c'est-à-dire dès le premier signalement reçu par la DRASS d'un cas de chikungunya importé, les premières actions de lutte conte l'Aedes albopictus sont lancées : 45 personnes de la DRASS et 200 personnes des collectivités locales vont être mobilisées, soit des effectifs comparables à ceux qui avaient été réunis lors de l'épidémie de dengue de l'année précédente. À la fin du mois d'octobre de nouvelles mesures sont décidées, en fonction des besoins exprimés sur place, pour l'achat de matériel destiné aux communes (40 000 euros fin octobre) et pour le déblocage de crédits de vacation pour 20 saisonniers (30 000 euros le 16 novembre). Il s'y est ajouté la mobilisation de 380 agents communaux dans le cadre de la mise en place d'un plan d'élimination des gîtes larvaires. b. Le passage au traitement systématique Dans un premier temps, le protocole de désinsectisation mis en place pour lutter contre le paludisme et utilisé pendant l'épidémie de dengue en 2004 a été poursuivi. De mai 2005 à décembre 2005, la désinsectisation qui a été ainsi menée a permis de traiter environ 20 000 maisons. A l'automne, les moyens de la lutte antivectorielle ont été renforcés et en novembre, le préfet obtient, pour la première fois, la mobilisation de l'armée, pour procéder à l'élimination des gîtes larvaires par la suppression des dépôts de pneus et l'enlèvement des carcasses de véhicules dans les ravines. Mais il n'y a pas eu, pendant toute cette période, de désinsectisation massive ; le mode d'intervention autour des foyers signalés et de recherche de cas dans les alentours continue de s'appliquer. C'est à la suite de la venue d'experts de métropole en appui aux services de La Réunion, que les modalités de lutte ont été modifiées pour les adapter à l'ampleur de l'épidémie. Les axes en ont été fixés par un protocole d'intervention adopté le 13 février 2006 qui a confié la planification des interventions au centre opérationnel de la préfecture, en donnant la priorité aux cas les plus récents, pour opérer : - le traitement adulticide : deux passages nocturnes d'un véhicule pulvérisateur d'insecticide à quatre jours d'intervalle ; le traitement à pied des mêmes zones après le premier passage des véhicules; - le traitement larvicide et la destruction mécanique des gîtes le lendemain du traitement par véhicule, répété sept jours après ; - quatorze jours au moins après le premier passage des véhicules, le nouveau traitement larvicide et la destruction mécanique des gîtes résiduels (brigades vertes du conseil régional ou brigades du conseil général). À l'automne, pour la première fois depuis le début de l'épidémie, une vaste opération d'élimination des gîtes larvaires a été engagée en liaison avec les intercommunalités. L'État et les intercommunalités vont, en effet, mettre en place un plan global de nettoyage des décharges illégales et des dépôts sauvages d'ordures accompagné d'un renforcement des dispositifs de collecte des encombrants et des déchets verts. Ce nettoyage participe d'expériences comme celle des déchetteries mobiles mises en place par la ville du Port au moins de janvier. c. Une forte mobilisation et des moyens importants développés sur le terrain Au total, selon les informations fournies par la préfecture de La Réunion, la lutte antivectorielle a mobilisé près de 3 500 agents dont 1 200 militaires organisés en brigades de 20 personnes : - 5 personnes chargées de l'éducation sanitaire, - 5 personnes chargées de la destruction mécanique des gîtes, - 5 personnes équipées de pulvérisateurs individuels pour le traitement adulticide, - 5 personnes équipées de pulvérisateurs à main pour le traitement larvicide, en cas d'impossibilité de détruire mécaniquement les gîtes. Les premières brigades militaires interviennent le 23 janvier 2006. La mise en œuvre de traitement choc par pulvérisation adulticide au moyen de groupes montés sur 4X4 est ensuite inclus dans leur protocole d'action.
Les effectifs du service de LAV de la DRASS sont mobilisés pour la mise en œuvre du protocole de lutte antivectorielle, à travers la formation, l'encadrement, l'identification des foyers de transmission, l'évaluation et la conduite des pulvérisateurs montés sur 4X4. Les effectifs restants sont positionnés sur des traitements particuliers : zones isolées (Mafate), établissements à risque, cas de dengue... À la mi-mai 2006, 250 000 maisons avaient été traitées sur 1 000 zones urbaines ; sur un quart de ces zones il a été nécessaire de procéder à un deuxième passage car des réémergences étaient apparues. d. Les contraintes d'une action d'urgence La très forte mobilisation d'agents nombreux et d'origines diverses dans un laps de temps finalement assez court a nécessairement entraîné des problèmes de coordination des interventions, notamment entre les équipes du service de lutte antivectorielle de la DRASS et celles mobilisées par les communes qui ont fonctionné de manière autonome. M. André Yébakima, entomologiste auprès du conseil général de la Martinique chargé d'une mission d'appui à La Réunion en janvier 2006, a ainsi présenté la situation : « J'ai été frappé par la multiplicité et la diversité des intervenants. ... La multiplicité des acteurs a évidemment joué sur les conditions de mise en œuvre de la démoustication. Comment des agents n'ayant pas de formation peuvent-ils être ainsi appelés à exercer un métier qu'ils ne connaissent pas ? J'ai très rapidement été amené à essayer d'infléchir le protocole de démoustication tel qu'il était conduit par les quelques 1 500 à 2 000 personnes déjà sur le terrain ».52 Effectivement, la démultiplication des interventions dans l'urgence a retenti sur la formation délivrée aux personnels recrutés. Au-delà de l'efficacité même de la lutte, la mauvaise manipulation de produits insecticides par des personnels non professionnels, et parfois insuffisamment encadrés, a généré de vraies difficultés. « Pour ce qui est de la formation, nous nous sommes immédiatement aperçu que bon nombre de personnels, en principe formés, n'avaient pas le minimum de connaissances de base en entomologie comme en maniement de matériel. On ne forme pas des agents de démoustication en une demi-journée, surtout quand ils sont censés mettre en œuvre des matières actives telles que le Téméphos, le Fénitrothion ou le BTI, sous peine d'aboutir au final à une totale inefficacité du produit s'il n'est pas épandu au moment adéquat ou, à l'inverse, à de possibles problèmes de santé publique » a ainsi déclaré M. Rémi Foussadier (EID- Méditerranée)53. Ce manque d'expérience et de formation a conduit à l'utilisation de produits sous dosés ou surdosés et au non-respect des délais d'utilisation des locaux après le traitement, provoquant des réactions plus ou moins graves chez les usagers. En raison du surdosage des produits utilisés, dans cinq écoles, le délai entre le traitement et l'utilisation des locaux, bien que respecté, n'était plus suffisant. Pour cette raison, le protocole du 13 février 2006 a prévu que ces traitements ne pourraient avoir lieu que le samedi (traitement adulticide, larvicide et mécanique) pendant quatre semaines, puis ne seraient que larvicides et mécaniques les semaines suivantes. Il a été également décidé que les équipes municipales ne procèderaient plus à la lutte adulticide qui sera effectuée uniquement par les FAZSOI et les pompiers. Enfin, cette logique d'urgence n'a pas toujours permis de faire admettre le bien fondé de la désinsectisation chimique par la population et parfois par les élus. Dans les zones traitées, de nombreuses « poches » restent exclues - en raison des contraintes environnementales autour des cours d'eau ou des captages, par exemple - mais aussi parfois pour que la population accepte mieux la lutte chimique. C'est ce qu'a rappelé M. Jean-Paul Boutin, chef du département d'épidémiologie et de santé publique à l'Institut de médecine tropicale du service de santé des armées « ajoutons que dans chaque zone, de cent trente hectares en moyenne, il faut exclure le périmètre de protection des captages d'eau, les cours d'eau en activité, le périmètre de protection des crèches, des écoles maternelles et primaires, du collège, du lycée, du lycée professionnel, de la maison de repos, de la maison de retraite, de l'établissement de santé, etc., sans oublier les ruches... Et si certains périmètres de protection ont été définis en application d'une réglementation - ainsi les captages d'eau -, les autres répondent à un objectif politique : faire accepter par la population la lutte antivectorielle oubliée depuis trente ans. Il faut savoir faire des compromis politiques ; dans quelque temps, on pourra restreindre certains périmètres de protection lorsque la population aura admis qu'il ne s'agit pas de gaz de combat, contrairement à ce que d'aucuns ont voulu faire croire, et ainsi intensifier la lutte antivectorielle »54. Ce constat est partagé par l'expert de l'OMS, M. Pierre Formenty, qui souligne l'importance de la mobilisation préalable de la population pour la réussite des opérations menées : « Au demeurant, une lutte antivectorielle ne se gagne jamais en n'utilisant que des pesticides : il faut toujours, et en premier lieu, mobiliser la population. Une fois que celle-ci est mobilisée et qu'elle a compris comment les pesticides doivent être utilisés, elle doit participer elle-même à l'élaboration des plans d'épandage afin qu'ils soient effectués dans des conditions non seulement adéquates, mais réellement efficaces. Le découpage des cartes à La Réunion, en petits carrés à traiter qui en semaine 1, qui en semaine 2, etc., était très élaboré, je n'avais vu cela qu'à Singapour... Mais à côté des petits carrés jaunes traités, il y avait des carrés blancs correspondant aux zones où les personnes avaient refusé le passage des équipes: autrement dit, tout le travail fait d'un côté était perdu de l'autre. Une fois de plus, on voit l'importance de la mobilisation sociale et la nécessité d'obtenir l'adhésion de la population avant de mettre des actions sanitaires en place »55. Effectivement, les équipes se sont heurtées à des difficultés d'accès à certaines propriétés ou parfois aux ravines, les occupants des terrains limitrophes leur refusant le passage. 3. Renforcement de la lutte antivectorielle à Mayotte Mayotte, qui mène une lutte active contre le paludisme toujours présent dans l'île, dispose d'un service de lutte antivectorielle composé de 80 agents, donc proportionnellement plus conséquent qu'à La Réunion et d'une « culture du moustique » qui, au moins, lui a épargné les polémiques sur le bien fondé et la qualité de la lutte anti- vectorielle. À ce contexte, s'ajoute une géographie différente : l'île est moins urbaine. Dans les villes, il reste des endroits très sauvages, avec beaucoup de végétation, et de nombreux gîtes domestiques - carcasses de voitures, récipients divers - ou semi domestiques - bambous coupés, etc. Pour faire face à l'épidémie de chikungunya - tout en continuant à surveiller et à lutter contre les anophèles - le service, là aussi, a du être renforcé de façon significative par la mise à disposition d'une dizaine de personnes (technicien, ingénieur médecin et personnel administratif) en provenance de la métropole et par 250 agents contractuels recrutés localement. Le renforcement des équipes techniques s'est fait sans recours à l'armée dont l'action aurait pu être mal comprise par la population. Par contre, un détachement de 42 sapeurs-pompiers a eu un rôle essentiel d'encadrement des équipes mobilisées. Le premier contingent est arrivé sur place le 18 février 2006. Dès l'apparition des premiers cas, jusqu'au 30 mars 2006 (l'épidémie y étant décalée d'un mois par rapport à La Réunion), le traitement opéré dans, et autour, des foyers déclarés a mobilisé 170 agents. À partir du 3 avril 2006, quand les « frappes » sont devenues impossibles à cause de l'ampleur de l'épidémie, il a été mis en place une démoustication sectorisée associant la lutte contre l'Anophèle, et celle contre l'Aedes Albopictus (lutte adulticide et larvicide). L'élimination des « carcasses » abandonnées, prise en charge par le conseil général, et commencée dans la commune de Petite-Terre à compter du 24 avril, a permis de collecter 110 tonnes entre la fin avril et le début du mois de mai. Cependant, ces encombrants se reconstituent progressivement compromettant gravement une action efficace à plus long terme. 284 personnes recrutées par des contrats aidés ont été affectées aux opérations de nettoyage dans les communes. Leurs représentants ont malgré tout fait part des difficultés qu'ils rencontraient pour mener de front l'ensemble des opérations, et notamment l'entretien des caniveaux non couverts. Ceci pose le problème plus général de l'adoption de véritables plans d'assainissement et de traitement des ordures ménagères dans l'île. Enfin, les éducatrices de santé de la Direction de la solidarité et du développement social du conseil général ont également été mobilisées pour aider la population à reconnaître et à détruire les gîtes larvaires et à appliquer les mesures de protection personnelle. 4. Passer de la lutte antivectorielle à la démoustication La prudence face à une épidémie en décroissance, mais qui n'était toujours pas terminée au mois de juin 2006, a conduit à repousser l'application du protocole hivernal envisagé pour la sortie de crise et à maintenir une action beaucoup plus systématique autour des cas émergents en faisant preuve d'une vigilance accrue pour mieux cerner les foyers. Ainsi, les interventions comporteront désormais un recensement des malades dans les quartiers traités. Il a également été décidé de maintenir la présence des forces armées, mais à un niveau moindre de 300 militaires. Les actions du service de LAV vont mettre l'accent sur la poursuite du traitement des ravines pour éviter qu'elles n'engendrent une recolonisation des quartiers, une fois les opérations de démoustication effectuées. A cette fin, 210 tronçons de ravines prioritaires ont été identifiés dans lesquels, en plus du traitement adulticide, un traitement anti-larvaire doit être poursuivi par la lutte chimique et par l'élimination des déchets qui s'y sont déposés. À plus long terme, on ne pourra plus passer outre un contrôle constant des populations de moustiques. Ceci suppose que la lutte communautaire et l'éducation sanitaire d'une part et l'intervention d'équipes spécialisées et professionnalisées dans la démoustication d'autre part, fonctionnent main dans la main. Comme l'a souligné M. Francis Schaffner de l'EID Méditerranée, le maintien d'une lutte antivectorielle permanente par les interventions d'un service pérenne est indispensable « ne serait-ce que dans un but psychologique : vous ne pouvez pas demander à la population d'enlever les déchets qui traînent, les vases et les pots de fleurs et ne rien faire pendant cinq ans, en attendant la prochaine épidémie »56. L'efficacité de la lutte à long terme passe, en effet, de l'avis de tous par la participation de la population à la destruction des gîtes larvaires autour de leurs habitations, à charge pour la collectivité de nettoyer le domaine public. Elle devra s'accompagner de l'action d'un service de démoustication comprenant des ingénieurs sanitaires, des entomologistes et des équipes chargées du contrôle des populations de vecteurs et de la mobilisation sociale. a. Mettre en place un service permanent suffisamment doté et formé La gravité de la crise traversée par La Réunion a fait naître un consensus sur la mise en place d'un service de démoustication suffisamment doté en moyens et en hommes pour assurer une lutte efficace et pérenne contre les vecteurs potentiels de maladies infectieuses, à l'image de ce qui existe dans le sud de la France ou dans d'autres départements d'outre-mer comme la Martinique. Pour M. Rémi Foussadier, directeur de l'Entente interdépartementale de démoustication (EID) Rhône-Alpes : « On voit tout l'intérêt de disposer de personnels permanents qui connaissent le terrain, et donc d'un service de lutte antivectorielle capable de faire face aux épidémies, mais également de les retarder. Sitôt que celles-ci dépassent le seuil critique, les agents sont parfaitement au fait du terrain, de l'espèce et donc des moyens d'intervention. Autrement dit, un service permanent de contrôle des nuisances permet non seulement de retarder la menace épidémique en contrôlant les populations d'adultes mais, lorsque celle-ci apparaît, de la repousser immédiatement en ayant les personnels compétents directement sous la main. »1. Pour cela, comme l'a mis en évidence la crise du chikungunya, il faut disposer d'un personnel spécialisé dans la lutte antivectorielle, c'est-à-dire composé de professionnels. C'est ce qu'a recommandé M. Olivier Bardin de l'EID Méditerranée : « La difficulté tient précisément à la mise en adéquation des différents paramètres : biologie et écologie des espèces, moyens d'épandage, molécules disponibles. La lutte contre les moustiques donne souvent lieu à des raccourcis rapides : on imagine qu'il suffit de savoir - ou de croire savoir - où sont les moustiques, d'acheter un produit dans le commerce, de le mettre dans un pulvérisateur et de l'épandre pour que ce soit efficace. Nous avons tous ici fait des études assez longues ; pour ma part, cela fait dix ans que je m'occupe de lutte contre les moustiques et je n'ai pas encore le sentiment d'avoir tout compris... C'est un métier réellement compliqué, qui exige de grandes compétences et qui ne saurait s'acquérir en quinze jours ou trois semaines. Sur le territoire méditerranéen, où nous nous battons depuis quarante ans contre une quarantaine d'espèces, on estime qu'il faut deux à trois ans pour former un bon démoustiqueur. Un recrutement massif pour intervenir du jour au lendemain peut poser bien des problèmes »57. Le recrutement d'un personnel permanent permet de le faire bénéficier d'une formation appropriée aux techniques de lutte mais aussi de développer une bonne connaissance du terrain - et de ses particularités - dans la proximité avec ses habitants : un contact répété avec les habitants dont on connaît les habitudes, sont un facteur évident de réussite ne serait-ce que par une meilleure acceptation des interventions. « Un des gages de la réussite de ce genre d'opération reste la connaissance parfaite et intime par les opérateurs de démoustication du secteur sur lequel ils travaillent.... Il est moins facile de frapper à une porte et d'entrer dans une propriété lorsque l'on est étranger au quartier. Or tout cela ne peut se concevoir que dans le cas d'une action pérenne » a insisté M. Olivier Bardin. Enfin ce personnel doit être dimensionné en fonction des besoins, c'est-à-dire, comme l'a précisé M. Xavier Bertrand, ministre de la santé et des solidarités, et c'est là que réside toute la difficulté de l'anticipation, « en fonction des situations épidémiques possibles, de leur format et de leur ampleur », avec un encadrement suffisant et selon une structure juridique cohérente permettant une efficacité maximale et une action coordonnée avec le Centre de veille et de recherche sur les maladies émergentes. Dans ce but, le ministre de la santé a indiqué qu'il s'engageait à porter les effectifs du service à 130 agents d'ici 2008, soit 18 agents supplémentaires en 2006 et 27 en 2007. Cette question se pose à La Réunion dans le contexte particulier du transfert au département d'une partie de la lutte antivectorielle initialement prévu le 1er janvier 2006, mais repoussé devant la priorité qui devait être donnée à la lutte contre l'épidémie de chikungunya. En effet, si les départements étaient déjà en charge de la lutte contre les moustiques considérés comme nuisants, l'article 72 de la loi n° 2004-809 du 13 août 2004 relative aux libertés et responsabilités locales leur transfère également l'application de certaines actions de lutte antivectorielle contre les moustiques. Cette action reste de la responsabilité de l'État qui définit les départements à risque et les mesures de lutte qui doivent y être prises, ainsi que les zones d'intervention dans lesquelles le préfet décide des opérations à entreprendre et de leur calendrier. Les départements se voient ainsi confier, dans le cadre de la lutte contre les moustiques vecteurs de maladie : - la prospection, le repérage et la surveillance des zones à risque de transmission active ; - le traitement de ces zones et la réalisation des travaux visant la suppression des gîtes ou la prolifération des moustiques ; - les contrôles ; Ce transfert est applicable depuis le 1er janvier 2006, conformément au décret d'application de l'article 72 de la loi précitée (décret n° 2005 du 31 décembre 2005) et ses modalités sont prévues par l'article 104 de la même loi. Le conseil général de La Réunion ne souhaite pas, en l'état actuel de la situation, que le transfert du service soit opéré. Il fait valoir, notamment, la situation particulière des départements d'Outre-mer vis-à-vis de l'exposition permanente aux maladies vectorielles. Une déclaration d'intention a été adoptée le 18 mai dernier par laquelle les signataires (l'État, le conseil régional, le conseil général et l'association des maires de La Réunion) se sont engagés à conserver un dispositif opérationnel de lutte, à maintenir en conséquence leur engagement dans cette lutte et à constituer un comité de coordination et d'orientation des actions contre les menaces épidémiques d'origine vectorielle. Les discussions sont en cours et doivent en principe aboutir le 30 juin 2006. Un transfert progressif du service au département, après consolidation des moyens, serait le gage d'une cohérence structurelle, seule à même de garantir une stabilité dans le fonctionnement, le choix des moyens et la mise en œuvre des formations. La mission considère que ce transfert doit s'effectuer dans un cadre législatif prenant en compte la réalité de la situation réunionnaise. b. Développer la recherche sur le vecteur et les moyens de lutte Un pan important des projets de recherche sur le chikungunya porte sur une meilleure connaissance de son vecteur et des conditions d'émergence de l'épidémie. Il est effectivement essentiel qu'un investissement massif soit opéré pour mieux étudier la biologie des vecteurs dans la région, leur adaptation à l'environnement et leur compétence à transmettre les arboviroses, ne serait-ce que pour mettre à la disposition des services techniques une expertise scientifique qui leur permettra d'optimiser la lutte. Parmi bien d'autres questions, des éléments aussi essentiels pour l'appréciation du maintien du virus dans une zone donnée que la transmission verticale du virus ou l'existence de réservoirs animaux dans le cycle de transmission, sont toujours sans réponse tranchée. Sur ces sujets, deux projets de recherche ont été déposés : - « Entomochik » sur les facteurs entomologiques d'émergence du chikungunya et des arboviroses humaines à La Réunion ; - « Chik-Ani » sur la distribution et l'évolution du vecteur du chikungunya chez les vertébrés des îles de l'Océan Indien ; À plus long terme, comme l'a indiqué M. Didier Fontenille, directeur de l'unité de recherches sur la caractérisation et le contrôle des populations de vecteurs à l'IRD de Montpellier, il va falloir développer des méthodes de lutte innovantes, : « Nous allons aussi mettre au point de nouvelles stratégies de lutte, non seulement à La Réunion, mais aussi à la Martinique et à la Guadeloupe, où la dengue constitue, bien qu'on en parle peu, un problème majeur depuis quelques années : il y a eu 20 000 cas cette année - dont certains probablement mortels - , même si la question est mal documentée. Les deux vecteurs sont très proches, puisqu'à la Guadeloupe il s'agit d'Aedes aegypti, et on ne s'en tirera pas avec les stratégies actuelles. Il n'y a pas de remède miracle, mais il faut essayer de nouvelles molécules très ciblées, comme les régulateurs de croissance qui empêchent les larves de devenir adultes ; le double avantage est que la méthode est moins polluante et qu'elle ne tue pas les autres insectes, mais l'utilisation suppose une compétence technique accrue. On peut également imaginer des pièges attractifs, où les femelles viendraient pondre et mourir. »58 Cette préoccupation est partagée par M. Paul Reiter, directeur de l'unité insectes et maladies infectieuses à l'Institut Pasteur de Paris : « Pour résumer, nous en savons finalement très peu sur l'efficacité des méthodes actuellement utilisées et, à l'évidence, la transmission continue... Je crois, compte tenu de l'expérience de la lutte contre la dengue, que Aedes Albopictus est beaucoup plus difficile à contrôler et qu'il faudra faire appel à des méthodes innovantes, peut-être même à de nouvelles modalités d'application des insecticides. »59. Parmi les pistes possibles figure, l'application aux moustiques de la « technique de l'insecte stérile » développée par l'Agence internationale de l'énergie atomique (AIEA) et la FAO (Organisation des Nations unies pour l'alimentation et l'agriculture) pour des insectes comme la lucilie bouchère ou la mouche du fruit ou encore d'autres techniques comme celle envisagée par Paul Reiter : « Nous travaillons également sur une autre méthode innovante avec Aedes aegypti, toujours au stade expérimental. L'idée est de lui introduire un gène létal, mais inhibé en présence de tétracycline. Sans tétracycline dans l'eau, les larves meurent. ... Pour l'instant, nous élevons les moustiques dans mon insectarium, mais le but est de relâcher les mâles sur le terrain en espérant qu'ils transmettront le gène létal aux femelles sauvages, malgré la compétition avec les mâles sauvages. De surcroît, nous cherchons à sélectionner un gène tout à la fois dominant et attaché aux seules femelles. L'idée, à supposer qu'elle fonctionne, est assez attrayante : les femelles fécondées par nos mâles de laboratoires ne feront pas de filles, mais seulement des mâles qui eux-mêmes transmettront le gène létal à de nouvelles femelles, et ainsi de suite jusqu'à élimination, en théorie du moins, de la population, sans que l'on ait besoin de relâcher des millions de moustiques chaque semaine...Cette méthode avait été conçue pour Aedes aegypti ; lorsque l'épidémie de chikungunya a évolué, nous avons immédiatement songé à l'étendre à Aedes albopictus. Malheureusement, nous n'avons pas beaucoup d'argent et les possibilités de nos investisseurs sont assez réduites. Nous avons bien reçu de l'argent de la fondation Bill Gates, mais pour des montants assez limités »2. Cette recherche devrait aussi porter sur les insecticides eux-mêmes comme le souligne M. Christophe Paupy, entomologiste médical de l'IRD : « Pour pallier le manque de substances utilisables, il faudrait en rechercher de nouvelles et commencer par valider les molécules alternatives déjà disponibles dans les tiroirs et qui ont été testées en phase 1. De même, pour les adulticides, le spectre de molécules utilisables est assez limité. En Asie du Sud-Est, pour lutter contre Aedes albopictus, du BTI est pulvérisé mélangé avec un adulticide, de manière à atteindre des gîtes invisibles ou difficilement repérables. Pour ce qui concerne La Réunion, cette technique devrait être évaluée »60. B. MOBILISER ET SENSIBILISER LA POPULATION Lutter efficacement contre les moustiques suppose de parvenir d'une part, à faire prendre conscience du risque lié à l'insecte et à sa piqûre et d'autre part, à développer une « culture » de la lutte contre les moustiques dans la population. Cette prise de conscience n'a certainement pas été suffisante à La Réunion où une part encore importante de la population ne croit toujours pas que le chikungunya est transmis par un moustique. Pour l'OMS, la mobilisation sociale est une condition sine qua non du succès des stratégies de lutte. Or, elle sera encore plus difficile à maintenir sur le long terme quand le risque épidémique se sera éloigné. M. Xavier Bertrand a insisté sur ce point devant la mission : « Il ne faut pas que les habitudes acquises deviennent des habitudes oubliées. Il faut rappeler que la prévention individuelle contre les piqûres de moustique et la lutte contre la prolifération des gîtes larvaires autour des domiciles restent la priorité. Il ne s'agit pas de demander à la population de faire à la place de l'État ou à la place des collectivités locales mais de faire, en plus, pour être plus efficace »61. En pleine phase épidémique, la protection personnelle contre les piqûres de moustique est impérative tant pour éviter d'être contaminé que pour ne pas transmettre la maladie quand elle se déclare. Or, les produits répulsifs, d'un coût élevé, n'ont pas toujours été aisément disponibles quand l'épidémie a explosé. Des quantités importantes ont pourtant été mises à la disposition des enfants, des personnes fragiles ou en difficulté - 712 000 unités en tout - à compter du mois de février jusqu'au 7 avril 2006. À Mayotte, le premier lot de répulsifs destiné aux enfants de plus de trois ans et aux femmes enceintes est arrivé le 11 mars 2006 ; le deuxième pour les enfants de mois de trois ans, le 31 mars. Ces lots ont été mis à la disposition des services de protection maternelle et infantile (PMI), du rectorat et des associations qui ont opéré la distribution. L'épidémie allant décroissant et une lassitude compréhensible se faisant jour face à l'usage répété de ces produits, une nette baisse de vigilance est apparue, comme en témoigne le fait qu'il existe aujourd'hui des lots de produits disponibles que les destinataires ne viennent plus chercher. Au-delà d'une simple mise à disposition, une distribution active, au porte à porte par le biais des associations, dans les foyers épidémiques persistants, serait d'une plus grande efficacité. En outre, aucune méthode n'étant efficace à 100 %, il faudrait utiliser une panoplie de mesures la plus large possible, parmi lesquelles la pose de moustiquaires chez les particuliers devrait être encouragée. 2. La lutte individuelle contre les moustiques « Comment faire, dans les années à venir, pour contrôler les populations de moustiques et éviter qu'ils ne se reproduisent ? Comme je l'ai dit au préfet, cela relève à 95 % de l'éducation sanitaire. Il faut convaincre la population et les collectivités de ne pas laisser traîner de gîtes : même s'il est impossible de contrôler toutes les tiges de bambous ou les grosses coquilles d'escargots, on peut sans doute supprimer 80 % des gîtes, et les 20 % restants seront plus faciles à traiter par d'autres méthodes. Actuellement, les quatre cinquièmes de la lutte consistent à vaporiser des insecticides ; il faudrait que ce soit l'inverse, et que les autres cinquièmes soient le fait de la population elle-même, rendue consciente de la nécessité de supprimer les gîtes » : c'est ainsi que M. Didier Fontenille, directeur de l'unité de recherches sur la caractérisation et le contrôle des populations de vecteurs à l'IRD de Montpellier, a exposé la situation actuelle devant la mission62. a. L'inscription dans la durée de la mobilisation communautaire L'appropriation par la population réunionnaise de la lutte contre les moustiques sous-entend que l'on considère moins le chikungunya - ou d'autres infections à transmission vectorielle - comme une maladie que comme un risque qui s'installe dans la durée. Lors de sa mission d'appui à La Réunion, l'Institut national de prévention et d'éducation pour la santé (INPES) a défini des règles de bonnes pratiques dans la définition des actions d'éducation à la santé, afin d'obtenir un résultat durable sur l'implication de la population. Il y est notamment relevé que les informations basées sur les connaissances d'experts ne suffisent pas pour concevoir des actions et décider de la nature des messages. La définition des actions devrait prendre en compte les connaissances, les représentations et les comportements de la population pour définir ces axes d'action ; « une étude quantitative auprès d'un échantillon de population et une étude qualitative permettrait d'identifier les freins et les leviers d'action. ». Un projet de recherche sur l'analyse anthropologique et historique du comportement de la population face au risque lié à la maladie et à celui lié à l'usage des pesticides est à l'étude. Selon les informations fournies à la mission, ce projet n'avait pas encore de porteur au moment du dépôt du présent rapport. Compte tenu de ce que l'on peut en attendre en termes d'analyse sociologique des réactions des habitants de l'île, il faudrait qu'il puisse aboutir rapidement. Ce n'est qu'à ces conditions, et avec la participation de la population, que le programme pluriannuel de mobilisation sociale que préconise par l'INPES pour mettre en place les actions dans la durée, pourra se révéler efficace. Ces dispositifs trouveraient naturellement leur place dans le Schéma régional d'éducation pour la santé63 dont La Réunion devra se doter comme l'ont fait la Guadeloupe et la Martinique. Le développement de l'éducation pour la santé planifié dans ce cadre intègrerait naturellement des actions de fond comme par exemple la sensibilisation à l'école sur la lutte antivectorielle et la protection contre les piqûres de moustique. b. La sollicitation des relais communautaires L'OMS, à l'issue de sa mission dans l'Océan Indien a souligné que les relais communautaires classiques que sont les églises, les municipalités ou les associations n'avaient pas été assez mobilisés et que certains acteurs de la vie sociale n'avaient pas non plus répondu présents dans la lutte contre le chikungunya, ce qui pose le problème de la non implication de la société civile dans son ensemble. Ce constat reflète peut-être aussi une attente trop grande des services de l'État dont l'action est vivement critiquée par ailleurs La mission, tout au long de ses travaux, a insisté sur le levier tout à fait efficace que représentent les écoliers : sensibilisés et associés aux campagnes d'information, ils peuvent en effet constituer un des moteurs de l'évolution des habitudes. On peut donc regretter que les efforts de mobilisation des enfants pendant l'épidémie aient été trop limités. Le rectorat, à qui il a été demandé de mettre en œuvre une mobilisation dans les écoles a élaboré des outils pédagogiques pour les enseignants qui sont aujourd'hui disponibles sous la forme d'une « mallette pédagogique ». Il est toutefois dommage que celle-ci qui, certes, pourra être utile dans une action à long terme, ait connu des délais de réalisation tels qu'elle ne pourra être distribuée qu'à la prochaine rentrée... Quelques minutes hebdomadaires et systématiques consacrées à la protection contre les piqûres, notamment par le port de vêtements longs et l'utilisation de répulsifs, et quelques explications simples sur la destruction des gîtes larvaires seraient également des mesures que le rectorat aurait pu promouvoir de manière générale, même s'il ne fait pas de doute que des enseignants conscients de l'enjeu ont participé à la diffusion de ces informations. À Mayotte, est envisagée l'association des écoliers auxquels seraient confiées des inspections et à qui il serait demandé d'expliquer autour d'eux comment combattre les moustiques. Il serait également possible de les encourager à participer à des journées de nettoyage organisées en sollicitant l'aide des groupes de la communauté. De façon plus générale, M. Philippe Lamoureux, directeur général de l'INPES soulignait devant la mission que « Les campagnes d'information sont une bonne chose, mais elles ne sont pas suffisantes parce qu'elles pèsent sur les représentations de la population et pas forcément sur les comportements. Pour influer sur les comportements, on ne peut guère s'appuyer que sur quatre ou cinq relais : les collectivités territoriales et locales, les écoles - un énorme travail s'impose dans le milieu scolaire et l'on aurait tort de négliger l'influence des enfants sur les parents -, les professionnels de santé et les entreprises. Il faut essayer de mobiliser l'ensemble des milieux perçus comme des lieux d'éducation pour la santé. Nous pourrons, à notre modeste échelle, aider à ouvrir ce chantier : nous avons d'ores et déjà décidé de représenter en personne l'Institut dans les groupements régionaux de santé publique, plutôt que de déléguer cette mission à d'autres acteurs. ... Le but est de créer un lien et d'aider les acteurs locaux, s'ils le souhaitent, à bâtir leur dispositif »64. Les communes auront un rôle critique à jouer dans ces actions car l'échelon municipal est le plus à même de susciter l'adhésion de la population. Pour cela elles doivent pouvoir mobiliser un personnel motivé et formé. c. L'organisation d'ateliers « Combi » L'OMS a proposé son appui à la conception d'actions de mobilisation sociale par l'organisation de formations à la méthode « Combi », une méthode d'adaptation des comportements sociaux à la lutte contre les maladies vectorielles, ou plus généralement aux impératifs de santé publique, en recherchant les moyens les plus appropriés pour délivrer de façon efficace des messages de prévention et de veille sanitaire. Une première session d'ateliers a d'ores et déjà eu lieu, à La Réunion, réunissant des participants en provenance des îles de l'Océan Indien. M. Pierre Formenty, responsable de l'OMS pour l'Océan Indien, a ainsi présenté ce projet : « Cet atelier de formation, installé sur une ces cinq îles, permettrait de former trois à cinq experts dans chaque pays à ces techniques de mobilisation sociale, en commençant par la problématique « dengue » et « chikungunya ». Une fois revenus dans leurs pays, ces experts continueraient à travailler ensemble et à échanger des informations, ce qui permettrait de constituer un noyau régional d'experts en mobilisation sociale. Vous savez comme moi que ces îles ont un destin culturel commun : il y aurait une réelle opportunité à former des experts dans le cadre d'ateliers communs, fussent-ils OMS, COI ou mixtes. L'essentiel est de former des personnes en mesure d'apporter des messages simples, clairs et adaptés aux différentes populations ... Le stage se décompose en une semaine de formation théorique et cinq jours de formation sur un sujet particulier. Les participants sont généralement répartis en plusieurs groupes, chacun faisant son travail de son côté, qui sur la dengue, qui sur le chikungunya, qui sur tel autre problème de santé ; ils reviennent ensuite avec leur plan et se retrouvent à être les professeurs les uns des autres en confrontant leurs différents travaux. L'accent est également mis sur la recherche des fonds, particulièrement en provenance du secteur privé. Celui-ci a énormément souffert de l'épidémie : il est de son intérêt d'aider à financer ce genre d'actions. Cela a été mon leitmotiv, en particulier avec les hôteliers de Maurice afin d'organiser des formations du personnel hôtelier à la lutte anti-moustiques, aux moyens de protection et à l'information des touristes»65. Il faut insister sur le fait que l'échelon communal a un rôle clef à jouer dans la mobilisation de proximité. Il faudra donc qu'un nombre suffisant de personnes puisse participer aux futurs ateliers pour que toutes les communes soient susceptibles d'envoyer un ou deux participants afin que dans chacune d'entre elles des personnes soient à leur tour en mesure de diffuser les méthodes reçues et de former des formateurs. Cela implique que des financements suffisants soient mobilisés. C. ÉVALUER LES OPÉRATIONS DE LUTTE ANTIVECTORIELLE 1. L'indispensable évaluation des populations de vecteurs Il fallait démoustiquer dans l'urgence. Le ralentissement de l'épidémie montre que la mobilisation a porté ses fruits, toutefois l'efficacité des méthodes employées est finalement assez peu connue. M. Paul Reiter, directeur de l'unité insectes et maladies infectieuses à l'Institut Pasteur de Paris, a soulevé cette question: « Quel pourcentage des populations parvient-on à éliminer ? On ne le sait pas. J'ai fait douze séquences d'essais de terrain à Porto Rico, de cinq semaines chacune, de même qu'en Jamaïque à Kingston, durant deux mois, ou encore à Maracay, au Venezuela et à Guayaquil en Équateur. Ce n'est peut-être pas aussi passionnant que la biologie moléculaire, mais comment peut-on contrôler un insecte sans être assuré de l'efficacité des méthodes, de l'impact sur la population visée et surtout du résultat sur le plan épidémiologique ? Vous pouvez tuer tous les moustiques adultes aujourd'hui et vous retrouver deux ou trois jours après avec une nouvelle population... »66. L'absence d'évaluation précise des populations de vecteurs, à La Réunion, a rendu difficile les prévisions sur l'évolution de l'épidémie. Comme le souligne M. Christophe Paupy, entomologiste médical de IRD : « La pullulation des populations d'Aedes albopictus à La Réunion est telle qu'aucun outil ne permet de mesurer les densités. En 2004, à la suite de l'épidémie de dengue, une personne de l'EID a émis une série de recommandations tendant à la mise en place de protocoles de mesures, en fonction de la biologie du vecteur. Ce réseau, qui se structurait progressivement, a été abandonné au bout de trois mois au profit de la lutte antivectorielle contre le chikungunya. En effet, compte tenu des effectifs de la DRASS, l'activité de surveillance a dû être abandonnée au profit de l'activité de lutte. Il est dommage que cet outil n'ait pas été maintenu pour mesurer l'efficacité des actions de lutte entreprises. L'efficacité intrinsèque des insecticides n'a donc pas été testée et, sur le terrain, aucun outil n'a été prévu pour évaluer les méthodes employées »67. Des mesures sont effectuées par les services de la DRASS après le passage des équipes de lutte antivectorielle et quinze jours à trois semaines après par l'évaluation de l'Indice de Breteau68. Mais, ces opérations sont consommatrices de temps et de personnel ; la mise en place de protocoles de démoustication à long terme inclura nécessairement la mesure de l'efficacité des actions, ce qui suppose des moyens suffisants. Mayotte a demandé, depuis plusieurs mois de la réalisation d'une évaluation entomologique à l'aide de moyens extérieurs qui, là aussi, s'avère indispensable. Cette évaluation devrait avoir lieu à la fin du mois de juillet. On peut craindre que sa réalisation ne soit trop tardive pour que les résultats puissent être pris en compte au début de la saison des pluies, c'est-à-dire en septembre. 2. Le suivi des conséquences environnementales des pesticides a. Le débat sur les insecticides Dans un premier temps, les opérations de lutte chimique ont été menées, à La Réunion comme à Mayotte, à l'aide de deux produits organophosphorés : le Fénitrothion contre les moustiques adultes et le Téméphos utilisé comme larvicide. Ces deux produits sont d'un usage courant tant dans la lutte antivectorielle que dans l'agriculture. Le Téméphos est utilisé pour la lutte anti-larvaire à La Réunion depuis 1975, date à laquelle il a remplacé le DDT et est utilisé en métropole (L'EID Méditerranée utilise le téméphos pour 70 à 75 % de ses traitements anti-larvaires sur des zones diverses, tels les terrains du conservatoire du littoral ou les réserves naturelles, et ce depuis de nombreuses années) en Martinique, à la Guadeloupe, en Asie du Sud-est et en Amérique du Sud. Comme l'a rappelé M. André Yébakima, entomologiste au centre de démoustication du conseil général de la Martinique « Pour ce qui est des molécules utilisées, je répète ce que j'ai dit lorsque j'étais à La Réunion : le Téméphos, qui tue les larves, et le Fénitrothion, qui tue les adultes, sont parmi les meilleurs produits utilisés dans le monde dans la lutte antivectorielle. Ils figurent au nombre de ceux que recommande l'OMS et tous deux sont utilisés sur les différents continents. Si l'on utilise désormais moins le Téméphos à la Martinique, ce n'est pas pour des considérations environnementales mais parce qu'une résistance à cet insecticide s'est développée. Il n'en demeure pas moins largement utilisé ailleurs. ...Selon moi, la polémique tient à des éléments plus subjectifs qu'objectifs. Certains écologistes partent du principe qu'il ne faut pas de pesticides du tout. ... Les problèmes qui sont apparus s'expliquent davantage par les conditions d'application - pour parler clair, par le manque d'expertise - que par les produits eux-mêmes »69. Des modes d'application non adéquats ont effectivement provoqué des incidents qui ont suscités des inquiétudes, lesquelles se sont doublées d'un débat concernant l'abandon prochain de ces produits, faute d'autorisation. Comme l'a précisé M. Thierry Trouvé, directeur délégué aux risques majeurs du ministère de l'écologie et du développement durable, les produits destinés à la démoustication vont entrer dans le champ de la directive européenne « Biocides », qui prévoit que ces substances devront faire l'objet d'une autorisation de mise sur le marché (AMM). Pour l'obtenir, les industriels doivent présenter un dossier, faute de quoi les produits concernés seront réputés interdits à la vente à partir de septembre 2006. Aucun dossier n'ayant été déposé par un industriel français, la nouvelle règle s'appliquera au Téméphos, sauf à ce qu'un autre pays européen ne le fasse ou qu'une demande de dérogation pour usage essentiel, qui permet d'obtenir un délai supplémentaire, soit formulée. À la fois pour mettre fin à la polémique qui menaçait l'efficacité même des opérations de lutte et pour tenir compte d'une utilisation qui était destinée à durer, les deux insecticides employés jusqu'alors à La Réunion ont été remplacés à compter du 13 février par deux autres produits : la Deltaméthrine comme adulticide et le Bacillus thuringiensis israelensis, ou BTI, comme larvicide. En effet, le BTI a une rémanence inférieure à celle du Téméphos, mais il est d'une utilisation plus délicate pour être véritablement efficace, comme l'a précisé M. Rémi Foussadier : « Le BTI et le téméphos n'ont pas du tout le même mode de fonctionnement. L'Abate 500 E, nom commercial de la formulation de téméphos utilisée à La Réunion, est un organophosphoré qui agit sur les neurotransmetteurs : il suffit que la larve soit en contact avec la matière active. Le BTI H14 ou Bacillus thurigiensis israelensis est une spore bactérienne dont le mode de fonctionnement est totalement différent : il faut que la matière active soit ingérée par la larve, ce qui entraîne la destruction de son tube digestif. L'évolution de la larve de moustique se décompose en quatre stades, mais le BTI n'est efficace que durant les trois premiers, la larve cessant de se nourrir au quatrième. Le BTI pose parfois des problèmes de résistance, mais il peut surtout arriver qu'on l'épande sur des larves au stade nymphal, qui ne pourront l'ingurgiter. Le produit sera alors totalement inefficace. Cela suppose donc un suivi très régulier des gîtes pour pouvoir intervenir au bon moment. »70 À Mayotte, le téméphos et le fénitrothion sont toujours utilisé, notamment parce que l'usage du BTI nécessite un nombre de passages plus fréquent, donc des moyens supérieurs. En réalité, ces produits d'ailleurs assez peu nombreux sont complémentaires et il est important, compte tenu du risque d'apparition de résistances, de pouvoir disposer de plusieurs produits. b. Le programme d'évaluation de l'impact environnemental Dans la perspective d'un usage à long terme dans le cadre de la lutte antivectorielle, on ne peut se passer de données écotoxicologiques sur les insecticides utilisés. Certes, ces insecticides sont connus et éprouvés mais leur impact en milieu tropical, qui plus est dans un milieu insulaire, n'a pas été spécifiquement étudié et il faut, là aussi, pouvoir disposer d'outils d'alerte. M. Didier Fontenille a fait part de cette préoccupation à la mission : « Nous nous battons depuis des années pour qu'il y ait des études sur les produits, pour que l'on choisisse des produits plus adaptés, plus ciblés, car on sait que le Fénitrothion tue les abeilles, surtout s'il est mal dosé - mais doser n'est pas chose facile quand on n'est pas formé. A la Martinique et à la Guadeloupe, il y a une expertise, mais pas à La Réunion et à Mayotte. Il faut tirer les enseignements de ce qui s'est passé, redévelopper l'expertise dans les zones tropicales tempérées, au niveau technique et au niveau de la recherche, en anticipant sur les événements. Il faut maintenir une expertise durable, et non pas procéder au coup par coup, car ce qui s'est passé va se reproduire. Il y aura de nouveau de la dengue, il y aura d'autres arboviroses, peut-être transmises par des culex »71. À la demande de M. le préfet de La Réunion, la Direction régionale de l'environnement (DIREN) a été chargée de mettre en place un dispositif d'évaluation des incidences des campagnes de démoustication sur l'environnement. Un comité scientifique de suivi, composé de 8 experts locaux de la faune, de la flore et des habitats, renforcé par deux spécialistes de l'écotoxicologie, a été mis en place. En parallèle, différents partenaires de la DIREN ont été sollicités pour élaborer, sous le contrôle du comité scientifique, des protocoles de suivi des impacts environnementaux des actions de lutte antivectorielle sur les populations de divers groupes d'organismes vivants (arthropodes, vertébrés terrestres, milieu et population marine...), ainsi qu'une évaluation de la rémanence des produits utilisés dans le milieu. Par ailleurs, le projet de recherche « Envirochik » permettra de procéder à une évaluation du risque lié aux insecticides utilisés dans la lutte contre les moustiques vecteurs d'arboviroses. Il intègre des aspects sociologiques sur la perception du risque chimique d'une part et du risque pour la santé représenté par la maladie d'autre part. Cette partie de l'enquête a été d'ores et déjà effectuée ; les résultats en sont attendus pour le début du mois de juillet 2006. Pour Mayotte, la mission n'a pas eu connaissance d'un programme sur l'impact environnemental équivalent à celui de La Réunion, ce que l'on peut regretter. Cependant, une attention particulière est d'ores et déjà portée à la qualité des eaux en raison de l'existence de nombreux captages de surface qui sont par nature fragiles. Une surveillance a été mise en place, notamment par le prélèvement de sédiments en cours d'analyse. V. METTRE EN PLACE UNE STRATÉGIE DE COMMUNICATION La grave crise sanitaire traversée par La Réunion s'est doublée d'une véritable crise de la communication entre les autorités responsables d'une part et les médecins, les élus et la population de l'île d'autre part. Cette crise a été lourde de conséquences et a pesé sur la gestion même de la crise et sur l'efficacité des actions entreprises. A. LA RUPTURE AVEC LES PROFESSIONNELS DE SANTÉ L'apparition des premiers cas graves signalés par les médecins et révélés par la presse bien avant leur confirmation officielle, ainsi que la différence entre ce que ceux-ci pouvaient ressentir de l'épidémie dès le mois de septembre et les chiffres annoncés, a peu à peu fait naître l'incompréhension, voire la contestation, entre le corps médical de l'île et les autorités sanitaires. Il en est résulté le sentiment que les autorités sanitaires avaient minimisé la gravité de l'épidémie et même parfois l'idée que l'on ne voulait pas tenir les médecins au courant, alors qu'ils étaient très fortement demandeurs d'information. Pourtant, les médecins ont été informés précocement des risques liés à une épidémie de chikungunya. Une lettre de la DRASS, leur a été adressée le 18 avril 2005, dès la mise en place du système de vigilance, les alertant de l'épidémie de chikungunya aux Comores, faisant état des difficultés du diagnostic (notamment par rapport à la dengue) et les encourageant à demander une confirmation biologique après avoir éliminé les diagnostics différentiels. Mais comme l'a souligné le président du conseil de l'Ordre des médecins, l'absence d'informations sûres et vérifiées sur la maladie a entraîné un flou important, face auquel les médecins se sont sentis abandonnés. Les actions d'information engagées par la DRASS de La Réunion - avec une ampleur accrue au mois de février 2006, lorsque l'épidémie a explosé - ont difficilement dissipé ce sentiment. De plus, l'absence d'une thérapeutique efficace contre le chikungunya a amplifié le malaise. Au début du mois de février, la DRASS a organisé avec la CIRE et des médecins hospitaliers des réunions d'information ouvertes à tous les professionnels de santé dans les quatre arrondissements de La Réunion et à Mayotte. Puis, afin de guider le diagnostic et d'aider à la prise en charge des malades, un document de référence : « Repères pour une pratique » a été élaboré à destination des praticiens, avec l'appui technique de l'INPES. Cette démarche, qui faisait partie d'un plan de communication mis au point à cette période, répondait à un véritable besoin de définition d'un protocole de diagnostic et de prise en charge thérapeutique. Le 17 février 2006 une première version en a été mise en ligne sur les sites de l'Union régionale des médecins libéraux (URML), de l'Ordre des médecins, de l'ARH et de l'ORS. Mais ce n'est finalement que le 27 mars 2006 que la version validée et imprimée a été envoyée à l'ensemble des professionnels de santé de l'île. Ces délais de réalisation ont suscité l'impatience du corps médical, comme l'a reconnu M. Michel Dépinoy, directeur adjoint de l'INPES en matière d'éducation sanitaire : « Nous avons aidé à la réalisation de certains supports, dont « Repères pour votre pratique », accessible au début du mois de mars. Il aurait sans doute fallu que les documents soient prêts avant l'explosion, mais n'oublions pas non plus que personne ne s'attendait à un tel pic épidémique »72. Les difficultés rencontrées avec les médecins posent la question plus générale des modes de communication et de la définition d'un mode d'alerte et d'information adéquat et rapide en cas de crise sanitaire. En effet, aux incertitudes sur la maladie, s'est ajouté le manque de rétro-information vers les professionnels de santé sur les tendances épidémiologiques. Des éléments comme le nombre élevé de prélèvements suspects de chikungunya au printemps 2005, conduisent à s'interroger sur la transmission de l'information entre le système de veille sanitaire et sur la façon dont elle a été répercutée vers le corps médical. Or, il s'agit d'une question cruciale soulevée par M. Gilles Brücker de l'InVS : « La question de l'information et de l'alerte en direction des professionnels de santé est un point fondamental... La loi fait obligation à l'InVS d'informer le ministère de la santé, la direction générale de la santé, les professionnels de santé... la gestion des crises impose de privilégier les outils d'information des médecins... probablement n'avons-nous pas assez communiqué en direction des professionnels de santé sur l'évolution de l'épidémie ni sur les risques »73. B. UNE INFORMATION DEVENUE SYSTÉMATIQUEMENT SUJETTE À CAUTION Les communiqués de la DRASS du printemps 2005 fournissant des informations générales sur la maladie, son extension et les moyens de lutte ont été relayés par les médias, mais sans grand écho. En septembre et octobre, au moment où l'épidémie connaît un regain, le regard sur la maladie change générant des inquiétudes légitimes, laissant penser que l'épidémie est sous-estimée et que la maladie n'est pas prise au sérieux. Ceci n'est d'ailleurs pas spécifique à La Réunion comme le rapporte l'INPES : « Comme ceci a été constaté dans d'autres situations de crise sanitaire, le sentiment d'insécurité sur la prise en compte de la situation et la perception d'un manque de transparence sont de puissants inducteurs d'inquiétude et de peur »74. 1. La contestation généralisée Pendant la crise du chikungunya, il a fallu gérer, en même temps que la communication, l'imperfection des connaissances. « Comme cela a été rappelé, même si cela est un peu provocateur, la grippe saisonnière tue plusieurs milliers de personnes par an, dont la radio ne parle jamais. Comme on sait qu'elle tue, ce n'est pas considéré comme une « information »... Pour le chikungunya, on ne savait pas, et c'est précisément cette ignorance qui a déclenché l'émotion. Un tel phénomène peut parfaitement se passer ailleurs qu'à La Réunion. Ce qui s'est passé au moment de la canicule en est un parfait exemple : on a vu une menace non documentée scientifiquement prendre à une vitesse incroyable une ampleur totalement inattendue dans une zone tempérée » a rappelé M. Philippe Lamoureux75, directeur général de l'INPES. Il en est résulté, en tout cas, à La Réunion, mais pas à Mayotte, une polémique qui s'est progressivement transformée en contestation sur tous les fronts : polémique sur l'ampleur de l'épidémie, sur la réalité de la maladie, sur les traitements, sur le mode d'emploi des répulsifs, sur l'insuffisance ou au contraire la dangerosité de la lutte chimique contre les moustiques, sur la gestion de la crise et la responsabilité des pouvoirs publics. Progressivement, la polémique a enflé sur le nombre de personnes infectées. Les chiffres officiels ont été contestés et les autorités accusées de sous estimer la crise. « À cette époque (fin 2005) à La Réunion, on avait l'impression que le phénomène avait été minimisé. Je l'ai constaté avec les réactions des élus, je l'ai constaté au Sénat, à l'occasion d'une question posée par Mme Hoarau : il y avait un décalage entre les 7 000 cas évoqués au début de l'année et les 22 000 qui correspondaient au ressenti des médecins généralistes » a regretté le ministre de la santé76. On est passé, de la recherche d'information, qui a eu le mérite de sensibiliser et même d'alerter la population sur le risque épidémique, à une véritable bataille de chiffres. « Aujourd'hui, nous ne pouvons plus supporter de donner l'impression qu'une épidémie va plus vite que notre état de connaissances » a déclaré à la mission le ministre de la santé77. Les premiers communiqués de la DRASS faisait état d'une maladie « bénigne, n'entraînant pas de forme graves mais des formes traînantes sont possibles » (lettre aux professionnels de santé du 18 avril 2005). Avec l'apparition des premiers cas de méningo-encéphalites, en septembre 2005, la perception de la maladie change et la polémique prend de l'ampleur laissant penser que l'on cache la vérité. Ensuite, l'annonce des premiers décès, sans autre cause que le chikungunya, a été une révélation brutale que la maladie pouvait être mortelle, alors qu'il avait été affirmé le contraire depuis le début de la crise. La bénignité annoncée de la maladie correspondait aux connaissances disponibles à ce moment mais il est vrai aussi que des données scientifiques sur des épidémies passées ont circulé avant qu'il en ait été fait officiellement état. M. Jean-Paul Boutin, directeur de l'unité de recherches sur la caractérisation et le contrôle des populations de vecteurs à l'IRD de Montpellier, l'a regretté devant la mission : « Aussi se doit-on, lorsque l'on est en charge de la communication de l'État, d'être exemplaire dans la recherche bibliographique et la préparation du dossier, quand bien même les références bibliographiques sur le chikungunya sont peu nombreuses et parfois très anciennes, et non se contenter de résumés, sachant que des particuliers ont pu retrouver des bibliographies anciennes rapportant des formes graves, chroniques, et jusqu'à un décès, dont les médias on fait état. Il aurait mieux valu que nous soyons les premiers à communiquer sur l'existence, certes rare, de ces formes chroniques ou mettant en jeu le pronostic vital »78. Le 24 mars 2006, encore, le Journal de l'île faisait paraître un article : « On sait, depuis 1969 que le chik tue » tout comme Témoignage : « Depuis 37 ans, on sait que le chik tue ». c. L'action des pouvoirs publics La gestion de la crise, sa non-anticipation, l'insuffisance des moyens dégagés pour la démoustication, la nocivité des produits et leur mode d'utilisation, le recours à l'armée ont été autant de sujets de discussion mais aussi de contestation alimentée par la diversité des paroles d'experts et relayée par des médias fortement concurrentiels. Les journaux de l'île titrent : « La zizanie », « On gère l'urgence pas la crise » (11 février 2006) ou encore en mars : « Les pouvoirs publics nous ont blousés », « Le chik : une canicule bis ». Le débat s'est particulièrement focalisé sur les insecticides utilisés. Sur ce sujet, les articles se succèdent dans les journaux de l'île en février et mars comme, par exemple : - « Une catastrophe écologique en marche » - « Tsunami chimique chez les abeilles » - « Le remède a des chances d'être pire que le mal » - « Démoustication arbitraire » ... Si le débat mérite d'être posé, son traitement dans une phase d'urgence et d'émotion a eu des conséquences non négligeables sur la lutte menée, comme le souligne M. Olivier Bardin, directeur opérationnel adjoint de l'EID-Méditerranée : « Certains mêmes, à qui l'on n'avait rien demandé, n'en ont pas moins tenu à parler, ce qui est parfaitement leur droit, y compris sur le fameux protocole 4X4 où des appareils de micronébulisation sont montés sur des véhicules pour tuer les moustiques adultes. ... La polémique à ce sujet, à défaut de porter atteinte à la crédibilité de l'EID-Méditerranée, a nui considérablement à la sérénité de l'opération et, à terme, à son efficacité »79. D'autant que les choses se sont passées très différemment à Mayotte pour des raisons multiples liées à la spécificité de l'île, qui mériteraient d'être approfondies par des spécialistes et d'être accompagnées d'une évaluation de l'efficacité réelle des messages diffusés. En tout état de cause la communication sur l'épidémie et les mesures sanitaires (information des médecins et des élus, flyers, spot télévisé) a pu s'y dérouler sans mise en cause, ni perte de crédit des autorités sanitaires. 2. Des messages devenus inaudibles Si, comme l'a précisé la DRASS à la mission, en mars 2005, les médias ont bien relayé le fait que l'émergence de l'épidémie à La Réunion était en train de se produire, ensuite, au fil de l'évolution de l'épidémie, la communication est devenue impossible. La confusion sur la maladie, la multiplicité des intervenants et les réajustements inévitables des informations diffusées ont entretenu l'inquiétude et la polémique mais surtout ont décrédibilisé le discours, et finalement rendu extrêmement difficile la sensibilisation de la population. Cette crise de confiance a eu des effets destructeurs sur le message sanitaire et par conséquence sur la conduite de la lutte elle-même : les mesures de prévention ont été ressenties comme des tentatives de culpabilisation de la population, alors que les services de l'État ne remplissaient pas leur rôle ; la lutte antivectorielle a été mal comprise et des équipes de démoustication se sont heurtées à l'opposition de certains habitants. Des mesures ont été prises pour améliorer la communication : organisation de conférences de presse hebdomadaires à l'initiative du préfet pour assurer une information régulière, mise en place par la DRASS d'une plate-forme téléphonique - dont les plages horaires ont progressivement été étendues pour répondre au maximum d'appels - ou encore la diffusion de spots radios. Un nouveau plan de communication est élaboré, en janvier 2006, avec l'appui de l'INPES pour simplifier les messages et amplifier les supports en faisant notamment appel à la télévision, mais également en relançant l'utilisation des radios, qui à La Réunion sont un excellent vecteur. Mais la communication médiatique a elle aussi ses limites et ne saurait faire oublier la nécessité d'un important travail d'éducation. Comme le souligne M. Michel Dépinoy, directeur adjoint de l'INPES en matière d'éducation sanitaire, ce n'est pas tant la connaissance qui fait défaut que « l'appropriation des messages et la mise en pratique des conseils de prévention »80. Il suffit pour s'en rendre compte de constater le pourcentage aujourd'hui encore élevé (de l'ordre de 20 à 25 %) de personnes ne croyant pas que le moustique est à l'origine de la contamination. C. LANCER UNE CAMPAGNE DE SENSIBILISATION DE GRANDE AMPLEUR Compte tenu du risque de reprise de l'épidémie à la rentrée, de la démobilisation de la population confrontée au risque sanitaire et du caractère crucial de la lutte communautaire dans la suppression des gîtes larvaires, il est aujourd'hui indispensable de « changer d'échelle » et de lancer une vaste campagne d'information, dans les meilleurs délais, et en tout cas avant le mois de septembre prochain. Cette campagne ciblée contre le moustique et adaptée à la réalité réunionnaise et mahoraise devrait être élaborée en faisant appel à des spécialistes et intégrer une dimension pédagogique susceptible de toucher les enfants. On peut souhaiter que dans un contexte apaisé, cette campagne s'accompagnera de mesures de mobilisation sociale. En s'appuyant sur des relais de proximité, elle permettra d'inscrire des comportements différents dans des habitudes à long terme. VI. AIDER LA RÉUNION ET MAYOTTE À SURMONTER LES CONSÉQUENCES ÉCONOMIQUES DE LA CRISE Dans le plan global du 8 février 2006 figurait un volet économique doté de 60 millions d'euros pour aider les entreprises à faire face aux difficultés engendrées par la crise du chikungunya. Après les premières discussions sur les contours exacts du dispositif, celui-ci a été définitivement arrêté à la mi-mars et rapidement mis en place. 1. Une économie qui a, dans l'ensemble, assez bien résisté aux conséquences de l'épidémie Le bilan dressé par l'IEDOM, l'Institut d'émission des départements d'Outre-mer fait état, pour le 1er trimestre 2006, d'un ralentissement de la croissance dans l'ensemble des secteurs, à l'exception du bâtiment et des travaux publics et des services marchands. L'enquête de conjoncture menée par cet organisme pour apprécier les conséquences économiques de l'épidémie de chikungunya montre une diminution de la consommation intérieure sans que l'ampleur du phénomène soit selon lui de nature à déstabiliser la grande majorité des entreprises interrogées, comme en témoignent l'absence de recours envisagé au chômage technique et le nombre réduit de dirigeants estimant devoir remanier en profondeur leurs perspectives de développement. Certaines entreprises, les plus petites - et en particulier les entreprises individuelles - ont plus souffert que les autres, ne serait-ce que parce que le chef d'entreprise, son ou ses employés, ont eux-mêmes contracté le chikungunya. De façon générale les entreprises ont vu leur activité freinée par l'absence des salariés en arrêt maladie. Les arrêts de travail, comme l'indiquent les statistiques communiquées par la Direction générale de la sécurité sociale (DGSS) ont été, de janvier à mai 2006, en forte augmentation par rapport à l'année précédente: + 83 % en janvier, + 200 % en février, + 125 % en mars, de 30 à 60 % environ d'entre eux étant imputables au chikungunya. Mais le relevé effectué par le Medef auprès de ses adhérents montre que le taux d'absentéisme moyen a été de l'ordre de 7 % - contre 2 à 3 % Il n'est pas apparu à la mission, au vu de ces indications et des informations qui lui ont été fournies par les représentants des organismes consulaires que, pour l'instant, l'épidémie de chikungunya provoquait des conséquences économiques de grande ampleur, à l'exception bien entendu du secteur touristique et des répercussions que le ralentissement de cette activité peut avoir sur l'économie en général. Des craintes existent, par contre, pour les mois à venir. Des entreprises qui auraient, dans un premier temps, épuisé leurs capacités de crédit, sans avoir encore sollicité les dispositifs d'aide publics, risquent de se trouver en difficulté. Pendant le deuxième semestre de l'année, une attention toute particulière devra donc être portée à leur situation et on peut se féliciter que le Premier ministre ait garanti le maintien des dispositifs d'aide aussi longtemps que nécessaire. 2. Le tourisme réunionnais en crise Si l'activité de secteurs comme la consommation et le bâtiment est peu affectée, il en va différemment du secteur touristique. Ce secteur qui connaissait déjà des difficultés structurelles depuis plusieurs années est, en effet, durement frappé par la désaffection des touristes. Après la stagnation de 2003 et 2004, une baisse significative avait été enregistrée en 2005. À la fin mars 2006, les hôtels déplorent une diminution de leur chiffre d'affaires de 20 à 80 %, selon les établissements et les trois-quarts d'entre eux envisagent le recours au chômage technique. Le délégué général au tourisme a fait part à la mission de ses inquiétudes, aucune amélioration ne paraissant envisageable à brève échéance. Seul le tourisme d'affaires (30 % du secteur) connaît un léger frémissement. Au vu des dossiers examinés par la commission d'aide par les entreprises de ce secteur, de la fragilité récurrente dans laquelle certaines se trouvaient, dès avant l'épidémie du chikungunya, et des fortes incertitudes concernant la reprise de la fréquentation touristique, des mesures supplémentaires étaient nécessaires. Le 18 mai dernier, le Premier ministre a annoncé un volet d'aides supplémentaire, d'un montant total de 4 millions d'euros, pour financer des actions structurelles de relance du tourisme par l'amélioration de l'offre touristique et des actions de valorisation de l'image de l'île. Il s'agit par exemple de campagnes de communication ciblées en direction des professionnels du tourisme et d'une campagne grand public qui devrait démarrer au mois de septembre prochain. 3. Un dispositif d'aide opérationnel, mais sous utilisé Le soutien indispensable aux entreprises les plus fragiles a été anticipé et doté de moyens conséquents. Ces aides sont délivrées au titre de deux fonds, le FISAC (Fonds d'intervention pour les services, l'artisanat et le commerce) et le fonds de secours qui ont été mis en place dès le mois de mars. Sont éligibles au FISAC les entreprises n'appartenant pas aux secteurs de l'hôtellerie, de la restauration et du tourisme ayant un chiffre d'affaires inférieur à 800 000 euros et qui connaissent une diminution significative de leurs résultats. Le fonds de secours s'adresse aux autres entreprises non éligibles au FISAC en raison de leur chiffre d'affaire ou de leur secteur d'activité. À la mi-juin 2006, 1 350 dossiers avaient été examinés (pour 1 527 reçus). En moyenne, 85 % d'entre eux ont été acceptés pour un montant total attribué de 3 180 000 euros sur les 60 millions budgétés. Le montant moyen des aides s'élève à 2 800 euros. Différents facteurs peuvent avoir contribué à la lenteur du démarrage de l'utilisation du dispositif. Le dossier a pu paraître complexe à monter, même si au fur et à mesure une attention particulière a été portée à sa simplification et si les organismes consulaires, comme ils en ont fait part à la mission, s'offrent à aider leurs adhérents à accomplir les formalités nécessaires. Pour faciliter le fonctionnement du dispositif, il serait utile qu'une aide au montage des dossiers par les organismes consulaires puisse être financée sur les fonds exceptionnels aux entreprises et qu'une communication spécifique soit effectuée sur le conseil qu'ils peuvent apporter à leurs membres. Parfois, la crainte d'un contrôle social ou fiscal ou bien l'impossibilité de fournir les pièces demandées en raison du non accomplissement de ces formalités les années précédentes, peuvent freiner les demandeurs. Enfin, les aides sont d'un montant limité. Elles sont plafonnées à 4 000 euros au titre du premier semestre (sauf doublement par décision du préfet) pour le FISAC et à 80 000 euros pour le fonds de secours. Le président de la chambre de commerce a fait d'ailleurs valoir que ce plafond se révélait insuffisant pour certaines entreprises qui ont épuisé le montant de l'aide au titre du premier semestre mais ne peuvent attendre le second. Ces plafonds, notamment celui des aides du FISAC devront être revus. 4. Mieux aider les salariés confrontés à la maladie La création des deux fonds déjà mentionnés s'est accompagnée d'autres mesures d'aide exceptionnelles : accord cadre sur la formation professionnelle pendant les périodes de sous-activité, garanties bancaires, moratoires fiscaux et sociaux et indemnisation du chômage partiel. Sur ce dernier point, un dispositif spécifiquement applicable à la crise du chikungunya a été élaboré. L'UNEDIC, en vertu de l'accord national du 15 mars 2006, assure le financement des 50 % à la charge de l'employeur, sachant que l'État prend en charge l'autre moitié (équivalente à 50 % du SMIC horaire net). Mais la crise du chikungunya n'épargne pas non plus les salariés qui subissent, du fait de la maladie, une baisse importante de leurs revenus. Le dispositif doit pouvoir aussi s'adresser à eux. La non application, à La Réunion, des dispositifs réglementaires et conventionnels existant en France hexagonale pénalise en effet les salariés qui ne peuvent bénéficier de la garantie de salaire, notamment des garanties conventionnelles supplémentaires en cas d'arrêt de travail. Il serait souhaitable, sur ce point, que le préfet réunisse les acteurs économiques de l'île, c'est-à-dire les représentants des employeurs et les représentants des syndicats avec les associations de malades. En outre, d'autres salariés, lorsqu'ils reprennent leur travail, souffrent de séquelles handicapantes pour l'exercice de leur métier, en particulier lorsqu'il s'agit d'un métier de précision comme la mécanique ou de manutention et connaissent de ce fait une baisse de leur productivité. Il serait souhaitable que sur les fonds débloqués pour les aides économiques, il puisse être trouvé des mécanismes et financements qui compenseraient une possible diminution de leur intéressement, ou même une adaptation des horaires ou des postes de travail. VII. COORDONNER ET DÉVELOPPER LES RÉPONSES À L'ÉPIDÉMIE Tout ce qui précède montre que des moyens considérables ont été engagés à La Réunion et à Mayotte, tant pour prendre en charge les malades que pour combattre les moustiques vecteurs de l'épidémie. Ces moyens ont été déployés dans l'urgence en faisant appel à la collaboration des collectivités locales et à des renforts de métropole tant civils que militaires. Chacun est conscient que pour éviter qu'une telle situation ne se reproduise il sera crucial de pouvoir développer non seulement les capacités d'anticipation des crises sanitaires mais aussi les capacités d'action immédiate pour y faire face quand elles se produisent. A. SE DOTER DE PLANS D'URGENCE SANITAIRE L'ensemble des acteurs entendus par la mission qui ont été confrontés à la crise du chikungunya ont souligné les difficultés qu'ils avaient rencontrées pour y faire face, sur tous les fronts en même temps, en l'absence d'un outil de coordination et de définition des actions qu'il a fallu inventer « au jour le jour ». Cette carence a notamment été soulignée par M. Jean-Paul Boutin, chef du département d'épidémiologie et de santé publique à l'Institut de médecine tropicale du service de santé des armées : « Une des leçons qu'il nous faut tirer de cette épidémie est que toutes les préfectures des zones à risque en France métropolitaine et outre-mer devront se doter de plans de réponse à la menace vectorielle, à l'image de ce que nous avons élaboré, année après année, pour parer aux catastrophes météorologiques, naturelles ou technologiques »81. La mission considère que La Réunion et Mayotte, compte tenu de leur situation géographique et du risque lié aux maladies à transmission vectorielle auquel elles sont exposées, doivent se doter d'un plan d'urgence sanitaire adapté. Cela revient à mener à La Réunion un travail déjà entamé, au niveau national par les pouvoirs publics pour l'élaboration de plans de réponse aux urgences sanitaires dans des domaines précis comme ceux de la canicule ou de la grippe aviaire, ou bien au niveau départemental avec le concours des services déconcentrés de l'État, par la définition d'approches types et de méthodologies de base. Cette nécessité a été tout autant ressentie à Mayotte, où la DRASS, en février 2006, avait attiré l'attention des communautés et des municipalités sur l'élaboration de plans d'action en collaboration avec les autorités sanitaires, afin de se préparer au risque de poussées épidémiques. Ces plans devraient s'inscrire dans le schéma plus général des Plans régionaux de santé publique puisque en application de l'article L. 3110-6 du Code de la santé publique introduit par l'article 19 de la loi du 9 août 2004 sur la santé publique, le Plan régional de santé publique « comporte obligatoirement un plan d'action relatif à l'alerte et à la gestion des situations d'urgence sanitaire ». Ce souci a été également exprimé par le ministre de l'Outre-mer : « Il reste toutefois à réfléchir à la mise en place, à l'échelon national, d'une organisation de crise, propre aux urgences sanitaires. C'est un point à voir avec mon collègue Xavier Bertrand. Cette réflexion devra porter sur deux points : probablement une planification des secours organisée sur le modèle du plan Orsec pour les crises sanitaires ; un mécanisme financier pérenne permettant, à l'instar du système d'indemnisation des catastrophes naturelles, de compenser les effets économiques et financiers d'une crise sanitaire. Peut-être faudra-t-il y réfléchir en même temps que sera entreprise la réforme du dispositif de catastrophe naturelle sur lequel l'inspection générale de l'administration a rendu un rapport il y a quelques mois »82. L'anticipation d'une menace est par nature un exercice complexe, mais l'existence d'outils validés aurait facilité et accéléré la réponse à l'épidémie et permis de lancer de façon massive des actions de fond indispensables comme la diffusion de messages sanitaires et d'incitation à la lutte communautaire, actions qui ont pâti de la nécessité de faire face à l'urgence. Sans prétendre pouvoir faire le tour des mesures qui devraient figurer dans ce plan mais à la lumière des problèmes auxquels ont été confrontés les acteurs de la crise à La Réunion, quelques points cruciaux sont apparus pour organiser la réponse à l'épidémie : la coordination des actions, la mobilisation des moyens et l'organisation de la communication. 1. Un outil de coordination de l'action... Face à la crise du chikungunya, la solution consistant à confier la gestion d'ensemble de la crise à une autorité unique, en l'occurrence le préfet, s'est imposée. Une cellule de crise a été créée à la préfecture à compter du 8 novembre 2005. Malgré cette mesure, la coordination des multiples intervenants (services de l'État, région, département, communes, Agence régionale d'hospitalisation, médecine de ville, associations...) s'est révélée extrêmement complexe à mettre en place. Le préfet a fait part de ces difficultés de coordination, croissantes avec l'ampleur de la crise, qui résultent de la répartition complexe des compétences en matière sanitaire et sociale, inefficiente en cas de crise sanitaire grave, et surtout de l'absence d'un plan sanitaire qui aurait juridiquement fondé son action. En effet, en l'absence d'un pouvoir unique de coordination confié au préfet par un dispositif de type Orsec, la coordination mise en place par la préfecture autour de cinq pôles d'action n'a pu fonder son efficacité que sur le pouvoir de conviction personnelle du préfet et de son équipe. D'un point de vue juridique, la compétence du préfet reposait d'une part sur l'exercice des pouvoirs de police administrative généraux permettant la coopération avec les maires en matière de lutte antivectorielle et la collecte des déchets et d'autre part sur les règles relatives à lutte antivectorielle, non stabilisées puisque leur transfert au conseil général a été suspendu.
Cette situation a nécessité le recours à des solutions ad hoc. Par exemple, pour coordonner les interventions auprès des personnes âgées isolées qui relèvent à la fois du conseil général et des centres communaux d'action sociale. Des conseils d'arrondissement ont été créés sous l'autorité des sous-préfets, en contradiction avec les règles de répartition des compétences, pour prendre en compte à la fois l'assistance aux personnes isolées et la fourniture de répulsifs. Pour éviter cet écueil, il faut que les responsabilités soient clairement définies dans un schéma organisationnel préétabli et que la coordination des moyens mobilisés pour faire face à la crise s'appuie juridiquement sur un plan sanitaire d'action ; ce dispositif serait seul à même de permettre au directeur opérationnel d'agir au-delà de son champ de compétence et de disposer de pouvoirs de réquisition. Pour la mission, la responsabilité opérationnelle de ce plan d'urgence sanitaire doit relever de l'autorité du préfet. 2. ... permettant de dégager les moyens supplémentaires... L'épidémie de chikungunya a provoqué une crise sanitaire d'autant plus sévère qu'elle a perduré : 4 mois pour la période la plus critique. La mobilisation a été longue, ce qui a imposé un renforcement conséquent des moyens. Selon la préfecture, une crise sanitaire de ce type a montré que l'aide de renforts métropolitain était indispensable. a. L'organisation de la filière de soins Tant à La Réunion qu'à Mayotte le système de soins public et privé s'est trouvé confronté à une situation exceptionnelle à laquelle il a su faire face dans l'urgence. La mobilisation sans faille qui a animé des équipes médicales aux effectifs, eux aussi touchés par l'épidémie, est reconnue et unanimement saluée. Une cellule de crise hospitalière a été intégrée au dispositif de la préfecture et des moyens supplémentaires ont été précocement mobilisés, alors que la situation dans les hôpitaux était déjà tendue, mais avant que le pic épidémique ne survienne, comme l'a rappelé le ministre de la santé : « Le fait d'avoir anticipé, alors qu'il n'y avait pas de demande particulière et que le service de l'hôpital spécifiquement consacré au chikungunya n'a été mise en place que dans la deuxième quinzaine du mois de janvier, nous a évité des tensions extrêmes et nous a permis de témoigner au personnel hospitalier sur place la solidarité nationale »83. Cet effort s'est opéré grâce aux renforts de métropole et de bénévoles de la Croix Rouge mais aussi par la mobilisation des moyens hospitaliers locaux : affectation de lits de chirurgie aux services de médecine générale, coordination entre les établissements pour répartir les moyens en fonction des besoins, organisation de la collaboration avec le secteur médico-social pour faciliter les hospitalisations à domicile, rappel des retraités ou de personnes en congé, recrutements, ouverture d'une maison médicale de garde aux portes des quatre services d'urgence de La Réunion, réactivation de la pharmacie de nuit, ouverture le week-end des trois dispensaires militaires, ouverture à Saint-Benoît d'un centre d'hébergement associant commune, hôpital public et clinique privée pour les convalescents isolés... L'ARH prépare un plan de crise « Été austral 2007 » pour anticiper une reprise de l'épidémie. À plus long terme, les contraintes de cette organisation de crise ont montré la nécessité d'intégrer l'organisation de la filière de soins, depuis la prise en charge du malade par l'hôpital - ou la médecine libérale selon les cas - jusqu'à sa sortie et son suivi, ne serait-ce que pour limiter l'encombrement des services hospitaliers. Le Plan grippe aviaire prévoit la mise en place d'un « corps de réserve sanitaire » facilitant les redéploiements de personnels par le rappel de ceux pouvant participer à la prise en charge : retraités, remplaçants, voire étudiants des professions de santé ayant validé une partie de leur cursus... ce qui a été fait de façon empirique à La Réunion pour faire face à l'urgence et constituera un renfort précieux comme l'a souligné le ministre de la santé : « Nous sommes en train de constituer une base de données pour pouvoir, en cas d'épidémie, en quelque endroit du territoire métropolitain ou ultramarin que ce soit, mobiliser très rapidement des médecins métropolitains. Je suis en train de penser à une réserve - au même titre que l'armée - de médecins rappelables en cas de crise sanitaire avérée »84. b. La mobilisation et la coordination de la lutte contre les vecteurs « Face à une épidémie qui a littéralement explosé la semaine précédant Noël au point de devenir socialement insupportable dès la première semaine de janvier, notre programme de lutte antivectorielle n'a démarré que le 2 février car il a fallu l'élaborer... Or, durant la même période, lors des deux phénomènes météorologiques, extrêmement vite, les personnels de l'État, des collectivités et des fournisseurs d'eau, d'électricité, etc. ont su ressortir le plan cyclone pour s'occuper d'une première tempête tropicale et de Diwa trois semaines plus tard ! Or cela, on ne sait pas le faire pour le moustique. On n'a pas su sortir du tiroir le plan d'urgence moustiques » déclarait à la mission M. Jean-Paul Boutin, chef du département d'épidémiologie et de santé publique à l'Institut de médecine tropicale du service de santé des armées85. De fait, l'élaboration des protocoles a nécessité le recours à des intervenants extérieurs à La Réunion que le développement des capacités d'expertise sur place devrait désormais permettre d'éviter. Mais surtout, on retrouve de façon particulièrement vive en matière de lutte antivectorielle, la question de l'articulation d'interventions qui ont mobilisé plusieurs milliers de personnes, pour organiser le passage successif de la brigade, de la déchetterie mobile et des médiateurs chargés d'informer la population, ou encore la coordination d'actions de mobilisation sociale relevant de différentes administrations. S'y est ajouté, comme cela a été dit, l'absence de pouvoirs juridiques du préfet pour imposer, dans certaines communes, la conduite des opérations de démoustication. La planification comporte aussi un volet logistique et la fourniture des tenues de protection, des matériels d'épandage, des produits, des véhicules qui ne se trouvaient pas sur place. D'ailleurs, pour la réalisation des opérations de lutte antivectorielle, la DRASS de Mayotte a signalé d'importantes difficultés pour se procurer le matériel nécessaire à l'équipement des agents, compte tenu de ce qui était déjà mobilisé à La Réunion. 3. ... et doté d'un volet communication La crise du chikungunya a rappelé, une nouvelle fois, que l'on ne savait pas communiquer lors d'une crise sanitaire grave. Il est vrai que dans de telles circonstances, comme l'a rappelé M. Philippe Lamoureux, directeur général de l'INPES : « On se retrouve toujours en matière de communication à devoir naviguer entre le trop et le trop peu. ... Le réglage du curseur devient un exercice à haut risque lorsque l'on ne dispose pas de données scientifiques solides. Dans l'incertitude, de quel côté faut-il basculer ? Doit-on surréagir face à un risque non avéré, ou à l'inverse se montrer plutôt rassurant face à l'inquiétude de la population, quitte à s'entendre reprocher de cacher ou de minorer la réalité ? »86. À La Réunion, personne n'a réellement pu s'imposer comme interlocuteur légitime. Dans le cadre des plans d'urgence sanitaires, il pourrait être prévu une cellule de communication fonctionnelle, ayant recours à une parole d'expert, dès les premières menaces. Par ailleurs, le manque de supports de communication adaptés à la situation de l'île et préalablement définis et validés pour faire passer efficacement les messages a manqué quand il s'est agi de sensibiliser et de mobiliser la population. Comme l'a indiqué l'INPES « pour la grippe aviaire... nous avons été saisis et nous sommes en train de travailler - à froid - sur la préparation de la population à la survenance éventuelle d'une possible pandémie grippale : ainsi, nous participons à l'élaboration d'un dispositif d'information sur les moyens de limiter la transmission des virus respiratoires par les voies aériennes. Loin de chercher à inquiéter outre mesure la population, il s'agit de diffuser des pratiques d'hygiène publique de base.... C'est tout ce travail préalable qui permet de mieux gérer une situation de crise lorsqu'elle survient. Or cela n'a pas été possible dans le cas de l'épidémie de chikungunya, où nous avons dû mener de front la gestion de la crise - à chaud - et la communication, avec de surcroît des données scientifiques incomplètes »1. Enfin, une communication efficace suppose de ne pas s'interdire, a priori, l'usage de certains supports comme les spots télévisés dont la réalisation n'a pas été envisagée fin 2005 à La Réunion en raison de leur coût. On ne devrait pas se priver de ce média lorsque existe un enjeu de santé publique aussi fort que celui du chikungunya. Sur ce point, la mission souhaiterait qu'une avancée soit possible avec les chaînes de télévision et en particulier, avec RFO compte tenu de sa mission de service public. Plus généralement, l'élaboration d'un plan d'urgence sanitaire devrait être l'occasion d'établir avec les médias et en concertation avec la profession, un plan de communication qui, en préservant naturellement la liberté d'informer, permet de prendre en compte, dans l'intérêt de tous, les impératifs de santé publique, lorsqu'une crise grave apparaît. B. LE CENTRE DE RECHERCHE SUR LES MALADIES ÉMERGENTES On a vu combien la méconnaissance de la maladie, du virus et de son vecteur avait pesé dans la capacité des autorités sanitaires à évaluer l'ampleur de la crise et à en gérer les conséquences. Devant cet état de fait qui traduit un manque ancien d'investissement dans l'observation du vivant, et notamment en entomologie, le gouvernement a souhaité mobiliser rapidement et massivement des moyens scientifiques pluridisciplinaires, d'abord pour répondre aux nombreuses questions posées par le chikungunya, ensuite pour développer dans l'Océan Indien une expertise scientifique sur les maladies émergentes. Cette démarche s'inscrit donc dans une approche globale qui est aujourd'hui de mise, comme l'a expliqué M. François Bricaire, chef du service des maladies infectieuses et tropicales à l'hôpital de la Pitié-Salpêtrière : « Il s'agit de prendre en charge, en amont, les pathologies infectieuses qui émergeront obligatoirement dans le futur. Plutôt que de coller une étiquette réductrice sur des commissions cantonnées au chikungunya, à la grippe aviaire ou au virus West Nile, nous devons être structurés, préparés et gérer de façon globale les phénomènes potentiellement épidémiques et contagieux »87. Dès le 26 janvier 2006, une cellule de coordination de la recherche a été créée sous la conduite de M. Antoine Flahault. Une nouvelle étape décisive a été franchie avec l'annonce par le Premier ministre, au mois de mai, de la création d'un Centre de recherche et de veille sur les maladies émergentes dans l'Océan indien. 1. Un projet ambitieux et innovant La création d'un centre de recherche et de veille sur les maladies émergentes dans l'Océan Indien répond à la volonté de donner une réponse de dimension régionale à la nécessité de disposer : - d'une meilleure capacité d'alerte précoce et d'anticipation dans le sud-ouest de l'Océan Indien - d'une capacité de recherche réactive, rapide et pluridisciplinaire (incluant les sciences de la santé humaine, du comportement humain, de la santé animale, l'entomologie, l'environnement, la géographie et la climatologie) Ce projet procède d'une démarche innovante comme l'a expliqué M. Antoine Flahault : « L'exercice qui nous est demandé est exceptionnel ; il procède d'un grand courage politique, que je salue. J'ai espéré, au départ, que nous pourrions nous appuyer sur un précédent, c'est-à-dire une référence, mais rien d'équivalent n'existe de par le monde, même pas à Porto Rico, État associé aux États-Unis qui rencontre des problèmes voisins de ceux de Mayotte ou de la Guyane. Nous allons donc devoir créer quelque chose sans modèle et nous avons le projet de dessiner, avec le temps, un programme ambitieux. »88. La cellule de coordination a proposé que ce centre soit en charge de trois missions : - la collecte et la mesure des informations pertinentes en termes de veille et d'observation pour fournir des données sur les risques et les maladies émergentes dans l'Océan Indien ; - la détection précoce, l'alerte et l'anticipation des risques comme produit de la veille, de la recherche et de l'expertise ; - la recherche sur les maladies émergentes dans l'Océan Indien afin de comprendre les conditions de leur apparition. Ce centre, s'il doit constituer un pôle attractif pour les chercheurs du monde entier, s'appuie aussi sur les structures existantes tant nationales que régionales et sur le potentiel de recherche médicale et scientifique important de La Réunion. Son renforcement quantitatif et qualitatif permettra de développer des moyens nouveaux et notamment la création d'une antenne à Mayotte. La cellule de recherche insiste sur la nécessité de renforcer les capacités d'enseignement universitaire en médecine tropicale dans la zone et de former des professionnels aux stratégies de lutte antivectorielle et à l'entomologie médicale, alors qu'il n'existe actuellement aucun enseignement de médecine tropicale à Madagascar, aux Comores, à Maurice ou aux Seychelles (un tel enseignement existe à La Réunion depuis 9 ans). Selon les informations communiquées à la mission par le ministre de la santé, ce centre doit voir le jour avant la fin de l'année 2006 sous la forme juridique d'un groupement d'intérêt scientifique (GIS). 2. L'articulation de la veille et de la recherche Depuis qu'un système de surveillance sanitaire a été mis en place, force est de reconnaître que recherche et veille ne sont pas suffisamment articulées, comme l'a souligné M. Jean-François Girard, président de l'IRD : « En parlant d'un centre de recherche et de veille, le Premier ministre a mis la barre très haut, car l'articulation entre les deux n'a rien d'évident. L'InVS a en tout et pour tout deux conventions avec une unité de recherche : une sur la sécurité routière, l'autre sur la nutrition... Le même problème d'interface veille/recherche se posera à La Réunion... Cela suppose de faire faire un bond à la recherche, un bond à la veille et de mettre en place les joints entre les deux, tout en faisant en sorte que les États puissent prendre les décisions que leur gouvernement jugera utiles »89. L'enjeu consiste donc à organiser l'interaction entre ces deux fonctions, par nature différentes. Les missions dévolues au centre vont, en effet, s'inscrire dans une double logique : celle de leur articulation avec les agences de sécurité sanitaires d'une part et celle de leur inscription dans la coopération régionale avec les pays de l'Océan Indien d'autre part. En effet, depuis la mise en place d'un système de veille, les agences sanitaires ont institutionnellement la charge de la veille sanitaire qui relève du ministère de la santé. Une problématique du même ordre se retrouve en matière de coopération régionale, comme le précise M. Jean-François Girard « si les fonctions de recherche supposent une totale liberté des chercheurs qui circulent librement d'un pays à l'autre en s'échangeant les informations, les fonctions de veille sont sous l'autorité du ministre non plus de la recherche, mais de la santé, et débouchent sur des décisions régaliennes, éventuellement d'ordre public, qui ne peuvent naturellement être prises par les autorités françaises pour le compte d'autres États souverains »1. La coopération régionale est d'ores et déjà engagée grâce, notamment, aux efforts de la cellule de coordination de la recherche par la mobilisation de la Commission de l'Océan Indien (COI). Les ministres des affaires étrangères de la COI se sont réunis le 16 et 17 mars ainsi que les instances sanitaires de ces États membres, le 8 et 9 juin pour préparer la prochaine réunion des ministres de la santé de la COI en septembre 2006. Cette coopération ne peut aboutir sans un engagement politique fort dont la nécessité a été rappelée par le représentant de l'OMS, M. Pierre Formenty, responsable de l'OMS pour l'Océan Indien : « si la COI et les pays de la zone sont disposés à échanger leurs données épidémiologiques, comprenant que cela ne peut qu'améliorer la situation sanitaire et, du coup, le développement touristique et plus généralement l'activité économique, il sera facile pour nos épidémiologistes d'appuyer la mise en place d'un système de surveillance régional. Mais s'il n'y a pas une volonté politique claire et forte de mettre en place une surveillance régionale sanitaire et d'organiser en même temps la réponse, aucun plan ne saurait marcher »90. I. RENFORCEMENT DE LA VEILLE SANITAIRE 1 - Poursuivre l'engagement politique fort tendant à la mise en place d'un système d'alerte et de veille à l'échelle de l'Océan Indien dans le cadre de la création du Centre de veille et de recherche sur les maladies émergentes 2 - Favoriser la création d'un réseau de veille associant les collectivité d'Outre-mer ainsi que les régions de métropoles soumises au risque épidémique 3 - Veiller à l'articulation entre la recherche, la veille et le rôle des agences sanitaires 4 - Insister sur développement des capacités d'anticipation des crises sanitaires 5 - Améliorer le recueil des données épidémiologiques et mieux associer les médecins libéraux au système de veille 6 - Élargir parallèlement le système de veille à d'autres indicateurs que les seules données émanant du système de santé II. ADOPTION DE PLANS D'URGENCE SANITAIRE 7 - Doter La Réunion et Mayotte d'un plan d'urgence sanitaire prévoyant, sous l'autorité du préfet, la coordination des actions, la mobilisation de moyens supplémentaires et de supports de communication adaptés 8 - Engager avec les médias une concertation sur les modes de diffusion des messages sanitaires en cas de crise grave III. SENSIBILISATION ET MOBILISATION DE LA POPULATION 9 - Lancer, dans les plus brefs délais, un plan de communication de grande ampleur sur les nécessités de la protection personnelle contre les moustiques et de la lutte anti-larvaire 10 - Développer une action à long terme d'éducation sanitaire, de sensibilisation au risque et à la lutte contre les moustiques en s'appuyant sur les relais communautaires et les municipalités, notamment en encourageant la pose de moustiquaires dans les habitations 11 - Demander au rectorat de mobiliser les enseignants sur une sensibilisation quotidienne aux risques liés aux maladies à transmission vectorielle 12 - Mobiliser les financements permettant la formation d'un nombre suffisant d'agents communaux aux méthodes de mobilisation sociale développées par l'Organisation mondiale de la santé IV. DÉMOUSTICATION 13 - Mettre en place un service de lutte-antivectorielle suffisamment doté pour mener une action pérenne de démoustication, dans un cadre législatif adapté à la situation de La Réunion 14 - Procéder à une évaluation entomologique à La Réunion et à Mayotte dans les délais les plus brefs 15 - Étendre à Mayotte les projets d'évaluation des incidences environnementales des pesticides utilisés dans les opérations de lutte antivectorielle 16 - Adopter à Mayotte de véritables plans d'assainissement et de traitement des ordures ménagères V. RECHERCHE 17 - Soutenir l'effort de recherche déjà engagé sur la maladie et le virus du chikungunya en particulier dans la recherche d'un traitement et d'un vaccin VI. AIDE ÉCONOMIQUE 18 - Revoir le plafond des aides attribuées au Fonds d'intervention pour les services, l'artisanat et le commerce (FISAC) 19 - Faciliter le montage des dossiers de demande avec l'aide des organes consulaires 20 - Ouvrir le dispositif d'aide économique aux salariés victimes de rechutes invalidantes pour permettre l'adaptation de leur poste ou de leur temps de travail 21 - Inciter à l'ouverture de négociations sur les garanties conventionnelles de salaire lors des arrêts de travail liés au chikungunya La commission des affaires culturelles, familiales et sociales a examiné le présent rapport d'information au cours de sa réunion du mardi 4 juillet 2006. Un débat a suivi l'exposé du rapporteur. Après avoir salué la qualité des travaux de la mission, Mme Huguette Bello a souligné que le rapport a le mérite d'appréhender, pour la première fois, les divers aspects de la crise du chikungunya, même si certains aspects comme l'impact environnemental des traitements pesticides et les conséquences sociales de la maladie ne sont pas assez développés. Le bilan de l'épidémie est lourd : 266 000 personnes atteintes - ce qui correspond à 20 millions de personnes à l'échelle de la métropole - et 238 décès. C'est la première fois, au XXIè siècle, qu'un territoire français est frappé par une maladie virale de cette ampleur. L'évolution de l'épidémie reste inquiétante et cela justifie pleinement la constitution d'une commission d'enquête. À titre de rappel, l'épisode de la canicule a donné lieu à la création d'une mission d'information constituée au sein de la commission puis à la création d'une commission d'enquête. Aujourd'hui, il est nécessaire d'entendre des acteurs impliqués dans la lutte contre le chikungunya qui n'ont pas été auditionnés par la mission, comme l'association des maires, le monde syndical et associatif ainsi que les représentants des enseignants. Il faut réfléchir à la manière dont un concours de circonstances malheureux a conduit à une telle situation. La commission d'enquête permettrait de déterminer les responsabilités à l'origine d'une crise pendant laquelle ont été tuées, en un an, plus de personnes que par les accidents de la route ou les cyclones. De plus, cette maladie provoque des séquelles qui peuvent être très graves et concerneront des milliers de personnes à La Réunion. Elle aura un impact sur l'espérance de vie à la naissance à La Réunion, qu'il faudra évaluer alors qu'elle y est déjà légèrement moins élevée qu'en métropole. La commission d'enquête aurait aussi pour responsabilité de proposer une meilleure articulation entre les fonctions de veille, de recherche et d'alerte. Mme Huguette Bello a déclaré qu'elle était favorable à l'adoption du rapport de la mission. Cependant, ses conclusions doivent donner lieu à un suivi étroit, la menace étant toujours présente : la préfecture, lors de son dernier point hebdomadaire sur la maladie, a relevé la semaine dernière un décès et six cents nouveaux cas de contamination. Ces chiffres sont beaucoup plus élevés que ceux de la période correspondante en 2005. De plus, le virus pourrait atteindre d'autres régions, comme les Antilles ou le sud de la France. Le président Jean-Michel Dubernard a estimé que la vision médicale du rapporteur a apporté une plus-value certaine aux conclusions de la mission. Regrettant de n'avoir pu se rendre à La Réunion et à Mayotte, Mme Gabrielle Louis-Carabin a salué le travail remarquable effectué par les membres de la mission, en particulier l'apport de ses collègues de La Réunion et de Mayotte, et indiqué qu'elle votera le rapport. Le virus a pris par surprise la population, les autorités locales et finalement le gouvernement. Il faudra tenir compte des recommandations de la mission, car la maladie sévit encore, et montrer à la population qu'on s'intéresse à ses problèmes. On peut cependant regretter que le rapporteur ait omis de rencontrer les maires et les conseillers régionaux lors de son déplacement avec les membres de la mission. Enfin, les recommandations de la mission sont valables pour d'autres territoires dans lesquels pourrait sévir le même type de virus, comme la Guyane, la Martinique ou la Guadeloupe. M. Pierre-Louis Fagniez a félicité le rapporteur pour son travail et a rappelé qu'il avait été le premier parlementaire à poser une question d'actualité sur le chikungunya. On disposait alors de peu de notions sur cette maladie, fréquente dans la zone de l'Océan Indien, mais réputée non mortelle. Un vaccin avait été expérimenté aux États-Unis mais rien n'avait été fait pour l'exploiter. Une autre interrogation concernait le désintérêt de la population de La Réunion pour la démoustication. Aujourd'hui, existe-t-il d'autres arboviroses, prêtes à frapper ? Mme Huguette Bello a indiqué qu'une épidémie de chikungunya sévit à Madagascar et en Inde et qu'une épidémie de dengue particulièrement aiguë avait touché La Réunion dans les années soixante-dix. Le chikungunya fait partie de ces maladies émergentes qui peuvent se révéler particulièrement dangereuses. Le rapporteur, dans son rapport sur la proposition de résolution de MM. Jean-Marie Le Guen, Jean-Marc Ayrault et plusieurs de leurs collègues tendant à créer une commission d'enquête sur le dispositif français et la coopération internationale en matière de veille sanitaire et notamment de lutte contre la pneumonie atypique, le rapporteur décrivait, voilà quelque mois, une situation comparable à celle de La Réunion et de Mayotte. La demande de création de la commission d'enquête ne poursuit aucun « but coercitif », au contraire de ce qu'a dit le rapporteur, mais vise à prolonger les travaux de la mission d'information compte tenu de la gravité du problème. En réponse aux intervenants, le rapporteur a apporté les précisions suivantes : - Les travaux de la mission se sont déroulés de façon consensuelle malgré quelques divergences. L'accord de tous les membres de la mission sur les points essentiels du rapport est confirmé par le fait qu'ils ont adopté le rapport à l'unanimité. Dans ce contexte, la création d'une commission d'enquête n'apporterait rien de nouveau, car le chikungunya a déclenché une vraie prise de conscience du risque lié aux virus émergents. - Le rapport traite bien de l'impact environnemental des pesticides, qui fait l'objet d'un projet de recherche intitulé « envirochik ». - Un programme de surveillance des nourrissons atteints se met en place pour deux ans. Un suivi permanent sera sans doute nécessaire. - La semaine dernière, 600 nouveaux cas ont été estimés mais la cellule d'épidémiologie précise que l'extrapolation des données ne permet plus d'obtenir un chiffre fiable, compte tenu de la décroissance de l'épidémie, et propose de revenir au protocole antérieur. Il serait plus approprié que les médecins généralistes déclarent automatiquement les cas de chikungunya. - La mission n'a pas eu de contact avec le président de l'association des maires mais ses membres ont rencontré des maires impliqués dans la lutte contre le virus. Elle a peut-être manqué de sens protocolaire mais de nombreuses personnes ont été entendues. - Le chikungunya était une maladie mal connue et on a manqué de prudence. Dès qu'un cas était déclaré, une brigade de lutte faisait un bilan dans le voisinage. Cependant, en raison d'un nombre trop faible d'agents, certaines zones n'ont pas été inspectées. Ainsi, en mai 2005, le professeur Zeller avait reçu à Lyon 1 300 cas de prélèvements de suspicion du chikungunya : deux tiers de ces prélèvements avaient été envoyés par des médecins généralistes, ce qui laisse à penser que ceux-ci avaient examiné environ 5 000 cas suspects. Ces éléments n'ont pas alerté. En fait, tous les acteurs se sont contentés de suivre la procédure administrative classique. Par ailleurs, les médecins généralistes ne sont pas assez formés à la santé publique. Il a fallu attendre novembre 2005, pour que le ministère de la santé décide l'envoi d'une mission de l'Inspection générale des affaires sociales (IGAS), qui a rendu son rapport à la fin du mois de janvier 2006. - Lors du premier colloque de la cellule de recherche sur le chikungunya ont été évoquées comme menaces potentielles pour la zone de l'Océan Indien : la fièvre de la vallée du Rift, la dengue, l'encéphalite japonaise, les virus Nippa, Ross River et West Nile ainsi que la fièvre jaune. Les épisodes d'épidémie de dengue avaient permis à la population de s'immuniser. Dans le cas du chikungunya, la non-immunisation de la population a contribué à l'explosion épidémique. Le président Jean-Michel Dubernard a souhaité savoir quels sont les risques de reprise de l'épidémie. Le rapporteur a répondu que la situation actuelle se rapprochait de celle de l'hiver austral 2005. Néanmoins, 35 à 40 % de la population sont déjà immunisés mais on estime à 70 % le seuil de protection efficace. Il y a donc un risque de reprise de l'épidémie, en septembre à Mayotte, puis à la fin de l'année à La Réunion. La mission recommande donc d'y réfléchir dès maintenant, notamment en lançant une campagne de communication sur les risques et les moyens de l'éviter. * La commission a décidé à l'unanimité, en application de l'article 145 du Règlement, le dépôt du rapport d'information en vue de sa publication. - Composition de la mission - Déplacement de la mission - Comptes-rendus des auditions - Glossaire M. Bertho Audifax, président-rapporteur, député de La Réunion, Mme Huguette Bello, députée de La Réunion Mme Jacqueline Fraysse, députée des Hauts de Seine Mme Catherine Génisson, députée du Pas de Calais M. Denis Jacquat, député de la Moselle M. Mansour Kamardine, député de Mayotte M. Yvan Lachaud, député du Gard M. Jean-Marie Le Guen, député de Paris Mme Gabrielle Louis-Carabin, députée de la Guadeloupe M. Pascal Ménage, députe de l'Indre-et-Loire M. Christophe Payet, député de La Réunion M. René-Paul Victoria, député de La Réunion DÉPLACEMENT DE LA MISSION Liste des personnes rencontrées (6 au 9 juin 2006) À La Réunion : - Chefs de pôle des services de l'État engagés dans la lutte contre le Chikungunya, préfet et sous-préfets d'arrondissement - DRASS et CIRE - Représentants du monde économique (présidents de la chambre de commerce et de la chambre des métiers, IEDOM91, ADIR92, délégué général au tourisme) et Secrétariat général aux affaires régionales - MEDEF - CFTC - Présidente du Conseil général - Agence régionale d'hospitalisation et personnels hospitaliers - Maires de Saint-Louis, des Trois-Bassins et du Port - Caisse générale de Sécurité sociale - Associations « Agir pou nou tout » et « L'île de La réunion contre le chikungunya » - Président de l'Ordre des médecins - Association Medocéan - Délégation régionale à la recherche et à la technologie, Université de La Réunion, INSERM93 À Mayotte (8 et 9 juin 2006) - Préfecture - Direction des affaires sanitaires et sociales - Bureau de l'Association des maires - Présidents des conseils de l'ordre des médecins et des pharmaciens - Direction et personnels du Centre hospitalier de Mayotte - Président du Conseil général M. Hervé ZELLER, M. le Président : Monsieur Zeller, nous vous remercions d'être venu de Lyon répondre à nos interrogations sur les arbovirus94. Quelle est la nature des travaux conduits à l'Institut Pasteur sur les arboviroses ? À partir de quel moment avez-vous été sollicités d'une manière générale sur le chikungunya, et plus particulièrement sur l'épidémie qui a touché La Réunion et l'Océan indien ? M. Hervé ZELLER : L'Institut Pasteur est une fondation dont les activités sont dédiées à la santé publique, et le Centre national de référence des arbovirus, dont j'ai la responsabilité, dépend de l'Institut de veille sanitaire et de la Direction générale de la santé. D'autres équipes se consacrent à des recherches plus fondamentales sur le mécanisme d'entrée du virus dans la cellule, la génétique virale, ou encore à l'entomologie avec mon collègue Paul Reiter. Dans le domaine des arboviroses, le Centre national est chargé de la surveillance des cas d'importation, mais également, dans les départements et territoires d'outre-mer concernés, des diagnostics de première ligne, à défaut de kits de diagnostic commerciaux qui permettraient aux laboratoires locaux d'effectuer l'opération sur place, à charge pour le centre national de référence de les confirmer. Tel n'est pas le cas ici, et nous nous retrouvons souvent à devoir identifier nous-mêmes l'agent pathogène - on en recense à peu près 500 dans les arboviroses, dont cinquante touchant l'homme et présentant une importance réelle en santé publique. Cette activité multiple nécessite des contacts avec le corps médical, puisqu'il s'agit de santé humaine, mais également avec les vétérinaires lorsque l'affaire touche aussi à la santé animale - cas de la fièvre du Nil occidental, par exemple -, et les entomologistes dans la mesure où le vecteur apparaît véritablement comme le nœud dans la chaîne de transmission - ce peut être une tique, un moustique, un phlébotome ou un culicoïde. Pour ce qui est de La Réunion, j'ai travaillé à Madagascar entre 1994-1999 où nous avions monté un réseau de surveillance pour la grippe et la dengue avec les médecins sentinelles réunionnais, le diagnostic étant effectué à l'Institut Pasteur de Madagascar. Nous avons ainsi mis en évidence une épidémie de grippe en 1996, que les médecins avaient étiquetée comme étant une dengue. Grâce aux contacts que nous avons maintenus dans ces îles - Réunion, Madagascar, Seychelles -, nous avons perçu en 2004 les signes d'une virose à La Réunion. L'épidémie, dont le vecteur était le même que pour le chikungunya, était restée limitée et s'était arrêtée d'elle-même en juin avec le début de la saison fraîche. Il s'agissait de dengue classique et non hémorragique ; aussi ce phénomène a-t-il été considéré comme relativement bénin - en termes généraux de santé publique, s'entend. En revanche, la vigilance restait de mise durant les mois suivants. Nous avons isolé le virus et identifié le vecteur, Aedes albopictus, à La Réunion ainsi qu'aux Seychelles. Autrement dit, le dispositif de vigilance était déjà en place en 2005. Début mars, nous avons eu vent d'une épidémie aux Comores, principalement en Grande-Comore, où 1 500 cas environ avaient été recensés d'une maladie provoquant des fièvres accompagnées d'algies et surtout de polyarthralgies. Le virus a été identifié par le laboratoire du KEMRI95 début avril. Nous avons prévenu nos collègues de laboratoires, de même qu'aux Seychelles et à Maurice, et l'analyse des premiers prélèvements nous a permis d'identifier le chikungunya, d'abord par technique sérologique, puis par isolement de virus. L'InVS était déjà impliqué, de même que la Cellule interrégionale d'épidémiologie (CIRE) et l'observatoire de La Réunion, et les données ont pu être collectées. Un tube de laboratoire ne suffit pas pour déterminer une sérologie : encore faut-il connaître le contexte clinique et épidémiologique pour savoir ce que l'on recherche. On n'utilisera pas la même technique pour un prélèvement précoce et pour un prélèvement opéré cinq ou six jours après le début de la fièvre. Il faut également vérifier si le malade a voyagé ou est resté aux alentours. C'est ainsi que nous avons découvert qu'une personne venant des Comores avait déclaré un chikungunya à la mi-mars à La Réunion, ce qui pouvait expliquer l'introduction du virus - mais peut-être y en a-t-il eu d'autres. Tout cela a fait l'objet d'un suivi régulier, avec conférences téléphoniques et comptes rendus publiés dans le cadre de l'observatoire régional de santé. Le problème est que, contrairement à ce qui s'était passé avec la dengue, la transmission a continué pendant la saison fraîche. Notre laboratoire travaille en petites séries : nous menons nos investigations sur de très nombreux virus, mais nous sommes incapables de traiter simultanément des milliers de prélèvements. Or nous en avons reçu 1 300 en l'espace d'un mois... M. le Président : À quel moment ? M. Hervé ZELLER : Entre la fin avril et le tout début juin 2005. Nous en avons confirmé plus de 400. Toutes ces données ont été reprises dans le rapport de la cellule épidémiologique. Aussi, compte tenu de nos capacités limitées - je n'ai que deux techniciens -, avons-nous décidé de transférer le diagnostic, en produisant nous-mêmes les réactifs, à des laboratoires dits commerciaux comme Pasteur-Cerba ou Marcel Mérieux, habitués aux analyses en série. Le transfert des techniques sérologiques de diagnostic à ces laboratoires a été réalisé dès la mi-juin 2005, et quelques mois plus tard au niveau de l'île de La Réunion elle-même, d'abord au GHSR96 de Saint-Pierre, puis au Centre hospitalier départemental (CHD) afin de pouvoir effectuer le diagnostic sur place au lieu de l'envoyer en métropole. Nous avons fait de même avec les techniques de biologie moléculaire permettant d'identifier non plus la réponse immunitaire, mais le virus lui-même. Nous travaillons en étroite collaboration avec le laboratoire de l'IMTSSA97, situé au Pharo à Marseille. Nous disposons ainsi d'un volant de deux ou trois spécialistes supplémentaires. Bien que plus axés sur la santé des troupes, ils nous apportent un appui non négligeable en travaillant notamment sur les aspects « moustiques » et « isolement de virus », et désormais sur la production de réactifs afin de nous aider à approvisionner les laboratoires qui en demandent énormément, à La Réunion comme à Mayotte, où l'épidémie a été identifiée également en 2005 Ayant transféré la sérologie aux laboratoires commerciaux, nous n'avons plus disposé des éléments cliniques et épidémiologiques pour suivre l'évolution de l'infection. C'est devenu l'affaire de la CIRE, qui a joué son rôle. En revanche, nous nous sommes intéressés à l'apparition de formes sévères, neurologiques, et aux cas de transmission materno-fœtale en recherchant systématiquement le virus au niveau du cordon ombilical, grâce à la collaboration des cliniciens et biologistes de l'île, surtout dans la partie Sud. Nous savons que les relations entre le Nord et le Sud ne sont pas faciles ; cela a certainement pesé en termes de communication et d'image sur le suivi de l'épidémie. M. le Président : À quelle date avez-vous pu transférer les études sérologiques à La Réunion ? M. Hervé ZELLER : Au mois de novembre 2005. M. le Président : À partir de quand les prélèvements sur les cordons ombilicaux ont-ils été systématiquement effectués ? M. Hervé ZELLER : Dès les premières suspicions de transmission materno-fœtale, c'est-à-dire vers septembre. M. le Président : L'absence de laboratoire dans l'Océan indien, en dehors de celui du Kenya, capable d'effectuer rapidement le diagnostic explique-t-elle ce décalage, ou celui-ci était-il inévitable ? M. Hervé ZELLER : Je ne pense pas que cela ait été un élément prédominant. La circulation virale a été rapide. Pour peu que les contacts soient là, c'est une question de vingt-quatre heures, et ensuite de suivi général. En revanche, nous ne pouvions intervenir directement dans le domaine du suivi entomologique. Nous avons toutefois appelé l'attention sur ce point : c'est le vecteur qui fait l'épidémie. Mme Huguette BELLO : Le risque croissant, lié à la multiplication des échanges et aux évolutions climatiques, d'une émergence ou d'une réapparition de maladies virales à vecteurs amène à se demander si la recherche d'un vaccin spécifique contre le chikungunya est la piste la plus appropriée, à moins qu'il puisse être utilisé contre d'autres alphavirus de la même famille. Cette question se pose d'autant plus que ces recherches demandent davantage d'années que par le passé : souvent lancées à la suite d'une crise épidémique, elles ont plus ou moins été abandonnées pour des raisons de rentabilité. La priorité ne serait-elle pas d'intervenir plus en amont, dans la recherche de procédés de lutte anti-moustiques sans effets néfastes sur la santé humaine ni sur l'environnement ? Une des premières mesures de nature à éviter la propagation des maladies à transmission vectorielle ne consisterait-elle pas à inclure l'ensemble des arboviroses susceptibles de toucher l'homme dans la liste des maladies à déclaration obligatoire ? M. Hervé ZELLER : La question des vaccins revient sans cesse à propos de toutes les maladies ; des actions sont menées dans ce sens sur le virus Ross River, cousin du chikungunya, présent en Australie, Papouasie et Nouvelle-Guinée. Il se manifeste par les mêmes signes cliniques et a provoqué de sévères épidémies vers la fin des années soixante-dix et début quatre-vingt, qui ont touché jusqu'à 50, 60 %, voire plus, des populations de certaines îles, aux Fidji et ailleurs. De nombreux travaux de recherche ont été engagés notamment sur un vaccin, abandonnés cinq ans plus tard pour reprendre sur d'autres virus. L'approche vaccinale doit toujours rester présente à l'esprit dans la mesure où Chikungunya ne s'est encore guère éloigné de l'endroit où il a été antérieurement identifié, en l'occurrence les Comores. On ne sait quand il les avait atteintes mais il est en tout cas certain qu'il n'a pas circulé depuis cinquante ans. De surcroît, les nouveaux vaccins dits « chimériques » faisant appel à des virus vecteurs ou des bactéries porteuses permettent désormais de n'incorporer que la partie du génome viral déclenchant la protection. Il est maintenant possible de proposer des candidats vaccins pour des infections telles que la dengue qui pose un problème majeur de santé publique au niveau mondial. On travaillait depuis vingt ans à mettre au point des vaccins viraux, en commençant par utiliser des virus vivants atténués, sans grands résultats pour l'instant : le fait qu'il existe quatre types de virus de dengue complique énormément le problème. Le recours à des vaccins chimériques permet d'obtenir de bien meilleurs résultats et c'est désormais l'approche que suivent les équipes de l'Institut Pasteur et autres. Reste à savoir si et quand une priorité sera donnée au chikungunya dans les actions de recherche, ce qui n'est pas de ma compétence. Un vaccin chimérique sera bientôt commercialisé pour l'encéphalite japonaise ; autrement dit, des projets existent. Le fait que Chikungunya pourrait un jour atteindre la Caraïbe et l'Amérique, comme le virus du Nil occidental en 1999 - tout dépend de la circulation d'autres virus, voire de compétitions entre vecteurs -, voire l'Europe occidentale où Aedes albopictus est présent, peut y contribuer. Le sujet est d'ores et déjà débattu : le CDC98 européen organise le 30 mars prochain à Stockholm une conférence sur les maladies à vecteurs et les recommandations à prendre au niveau de l'Europe. C'est effectivement au niveau des vecteurs que nous avons tout intérêt à axer les recherches. Malheureusement, l'entomologie a souffert pendant des années d'un désintérêt certain : le fait qu'il s'agit d'études à long terme n'offrant guère l'occasion de publier rapidement n'est pas de nature à attirer les jeunes étudiants. Pour l'heure, s'il est possible d'espérer faire appel à des techniques innovantes dans la lutte contre les vecteurs - Paul Reiter vous en parlera -, nous en sommes encore à un stade trop liminaire pour espérer disposer d'armes efficaces à court terme. M. le Président : Le chikungunya était encore récemment considéré comme une maladie sinon bénigne, en tout cas non mortelle ; or il semblerait que nos connaissances médicales doivent être révisées chaque semaine depuis que l'épidémie a commencé à La Réunion, et qu'il faille remettre en question le peu qu'en rapportait la littérature médicale... Est-ce à dire que le virus aurait changé depuis ou tout simplement que nos connaissances étaient imparfaites ? Le chikungunya n'ayant jusqu'alors jamais touché un pays développé, ses descriptions restaient le fait d'organismes mondiaux venus pour une durée limitée, qui ne pouvaient de ce fait assurer un suivi post-infectieux - je pense aux récidives douloureuses observées à La Réunion - ni étudier les possibles cas de transmission materno-fœtale. Le virus du chikungunya aurait-il pu muter ? Dispose-t-on, sachant que cette maladie est connue depuis cinquante ans, de souches anciennes permettant de faire des comparaisons et de s'en assurer ? Et s'il a muté, que peut-il se passer demain ? M. Hervé ZELLER : Fort peu de virus chikungunya ont été séquencés dans leur totalité ; aussi le travail actuellement conduit consiste-t-il à le cartographier, autrement dit à en connaître la séquence complète, et ce pour tous les virus relevés depuis 2005 dans les différents secteurs : Réunion, Seychelles, Madagascar, etc., afin de les comparer entre eux, mais également avec d'autres alphavirus comme ceux de l'encéphalite équine ou du Mayaro, pour voir s'il existe des cibles particulières capables d'expliquer telle ou telle mutation au fil du temps se traduisant par une pathogénéicité plus marquée. Vous soulignez à juste titre que cette épidémie intervient pour la première fois dans une zone hyper-médicalisée, avec un réel suivi ; les décès rapportés avec une infection chikungunya concomitante ont pour l'essentiel concerné des sujets fragilisés et âgés. Toute infection, quelle qu'elle soit, provoque une immunodépression qui peut, dans certains cas, se révéler fatale. Un cas de décès d'un enfant décédé du chikungunya avait été rapporté au Sri Lanka dans les années soixante - mais sur combien ? À La Réunion, l'épidémie aurait touché 204 000 personnes, selon l'observatoire régional de la santé. Il arrive d'observer certains mois une augmentation de 10 % par rapport aux décès attendus dans une zone donnée sans qu'il soit possible d'y rattacher une cause particulière : autant dire qu'il y a de la marge... Toute infection entraînant une fragilisation de l'individu peut se traduire par des formes graves ; mais pour l'instant, rien ne permet d'affirmer que le virus aurait muté, si ce n'est quelques petites informations faisant état d'une partie de mutation observée entre le début 2005 et la fin 2005, et sur lesquelles nous aurons davantage de certitudes dans le mois qui vient. Le travail avance très vite, grâce notamment à l'appui précieux des génopoles. C'est la première fois que nous avons l'occasion d'étudier des dizaines de souches virales et peut-être de différencier les souches et les sites, une éventuelle mutation pouvant alors expliquer une virulence exacerbée. Mais rien de tel n'est apparu pour l'instant et je reste très réservé sur l'idée que le virus ait pu changer en termes de pathogénéicité. M. René-Paul VICTORIA : Vous avez évoqué la présence du virus aux Comores. Notre population, hyper médicalisée, est beaucoup plus touchée. Est-ce à dire que la population comorienne serait, dans une certaine mesure, immunisée ? M. Hervé ZELLER : Aux Comores, le chikungunya est transmis par Aedes aegypti, qui est également le vecteur courant de la dengue, comme c'est le cas en Afrique, et surtout en Asie. Mais j'ignore s'il y a déjà eu des circulations antérieures au Comores ; peut-être une partie de la population a-t-elle déjà été touchée par le passé. Quoi qu'il en soit, le vecteur à La Réunion est Aedes albopictus, très inféodé à l'homme, paraît-il. D'où un nombre de piqûres - et donc de possibilités de transmission - beaucoup plus important : ce vecteur, sans être intradomestique, est très présent autour des maisons. De surcroît, il s'agit d'un moustique diurne, qui pique le matin et en fin d'après-midi. On peut donc difficilement comparer les Comores et La Réunion. Ce sont deux écosystèmes différents, l'un très urbanisé, l'autre beaucoup plus « naturel », quoique très peuplé. On ne peut comparer, et cela vaut pour d'autres viroses, une île à une autre : les situations peuvent être totalement différentes. On en vient parfois à songer à une susceptibilité génétique variable selon les populations : une étude devrait prochainement être réalisée à La Réunion pour s'en assurer. M. le Président : J'ai été surpris par les résultats de la première étude de séroprévalence, qui fait état de seulement 1 % de formes totalement asymptomatiques. Est-ce vraiment la réalité ou faut-il recommencer avec des séries plus importantes ? Pensez-vous vraiment que, au départ de l'épidémie, on ait mal estimé son étendue et son évolution ? M. Hervé ZELLER : Les formes asymptomatiques existent pour les arboviroses, dans des pourcentages très variables, jusqu'à 50 ou 60 % pour le virus du Nil occidental ou parfois la dengue. Pour le Ross River ou le chikungunya, plusieurs enquêtes effectuées en Indonésie entre 2001 et 2003 ont relevé une proportion de l'ordre de 10 % de formes asymptomatiques dans les populations contrôlées. L'enquête conduite à La Réunion a porté sur 900 femmes enceintes prélevées entre le 15 janvier et le 15 février 2006, au pic de l'épisode et a montré que 18 % des patientes possédaient des anticorps de type IgM Chikungunya, témoignant d'une infection récente. Cela dit, la durée de vie des IgM est peu connue et peut se prolonger beaucoup plus qu'on ne le pense, surtout en cas de formes cliniques à récidives : pour le Ross River, ils peuvent durer six mois, voire davantage. Une patiente seulement sur 900 présentait des IgG, témoignant d'une infection ancienne. Mais de là à savoir, dans ces 18 %, quelle était la proportion de formes cliniques et non cliniques... Aucune donnée ne permet de connaître le pourcentage des formes asymptomatiques à La Réunion. On sait seulement qu'elles sont beaucoup moins nombreuses avec les alphavirus qu'avec les flavivirus, par exemple. M. le Président : Et sur l'estimation de l'épidémie à son début ? M. Hervé ZELLER : Une flambée a eu lieu en mai-juin 2005, alors que les îles alentour, Comores, Maurice et Seychelles, ne rapportaient rien d'anormal. Le seul point inquiétant restait cette circulation permanente du virus qui pouvait faire craindre une nouvelle flambée avec le retour de la chaleur et des pluies en octobre. On sait qu'une circulation à bas bruit fait planer un risque important de réapparition ultérieure ; mais combattre le vecteur est une autre paire de manches, d'autant que l'on ne dispose guère d'armes efficaces. Nous restons donc très démunis pour contrôler ce type d'infection. Même à Singapour, où une politique très ferme est menée au niveau de la population avec une véritable « police moustiques », les efforts déployés pour contrôler les populations de Aedes aegypti et Aedes albopictus n'ont pas empêché une importante épidémie de dengue l'année dernière. Aedes albopictus est très difficile à combattre. M. le Président : Aedes albopictus peut-il transmettre d'autres arboviroses - le Nil occidental, par exemple ? M. Hervé ZELLER : Aedes albopictus peut transmettre la dengue dont il n'est toutefois pas considéré comme un vecteur majeur dans la mesure où le virus ne se transmet pas verticalement aux œufs. Autrement dit, il ne se maintiendra pas avec les générations suivantes dans la zone infestée. On ne sait s'il en va différemment avec Chikungunya ; cela pourrait expliquer que le virus se soit pérennisé. On peut le vérifier assez rapidement en laboratoire. On a déjà trouvé sur Aedes albopictus divers arbovirus, mais dans la plupart des cas sans vérifier s'il en était un vecteur compétent. Ce n'est pas parce qu'on isole un virus dans un moustique que celui-ci est véritablement capable de le transmettre via ses glandes salivaires à un autre hôte. On ne peut s'en assurer que par des expériences de transmission. Aedes albopictus est un moustique asiatique incontestablement invasif ; il a colonisé plusieurs pays d'Afrique, puis les États-Unis à partir de 1985 via des conteneurs de pneus venant d'Asie. Il s'est également installé en Europe et sa progression en vient à préoccuper l'Union européenne. C'est non seulement un danger potentiel, mais également un modèle pour d'autres moustiques et d'autres maladies. M. le Président : Ce n'est guère encourageant ! Mme Huguette BELLO : Finalement, on ne sait vraiment pas grand-chose du chikungunya... À vous entendre, seuls les sujets faibles en meurent ; on a pourtant relevé parmi les décès deux enfants de dix ans et des sportifs de trente-trois ans, autrement dit des gens en parfaite santé. Moi-même, je me suis rendue aux obsèques d'une personne qui, en dépit de ses soixante-deux ans, était une force de la nature... M. Hervé ZELLER : Les arbovirologistes ne peuvent qu'être désolés par ce genre de situation, mais nous sommes extrêmement peu nombreux de par le monde à devoir agir contre une multitude de viroses, et avec fort peu de moyens. Il faudrait commencer par redynamiser ce secteur, tout comme celui de l'entomologie. L'épisode de La Réunion a été une désastreuse surprise : personne ne s'attendait à une flambée aussi massive. On a déjà vu dans certaines villes la population atteinte à hauteur de 50 %, mais c'était dans les années quatre-vingt, dans un autre système. Nous nous sommes trouvés en l'occurrence face à un vecteur particulièrement efficace. Peut-être d'autres sont-ils également impliqués, qu'il faut étudier de près : on a isolé le virus sur Culex quinquefasciatus99, qui peut également piquer l'homme. Reste à savoir s'il a pu servir de vecteur secondaire. La lutte antivectorielle fait appel à des approches différentes selon qu'il s'agit d'Aedes - et encore y a-t-il des différences entre Aedes aegypti et Aedes albopictus - ou de Culex, qui se multiplient quant à eux dans des eaux sales de type mares. Tant que l'on ne connaît pas précisément le ou les vecteur(s), il est très difficile de contrôler ces infections qui peuvent donner lieu à des flambées massives avec un emballement de la transmission. M. le Président : Il nous reste à vous remercier, en souhaitant que la communauté des spécialistes des arboviroses dispose des moyens nécessaires ; nous avons tout lieu d'être inquiets. Vous avez parlé de surprise désastreuse ; nous avons, quant à nous, le sentiment d'avoir vécu une véritable catastrophe. M. Paul REITER, M. le Président : Monsieur le directeur, nous vous remercions d'avoir répondu à notre invitation, en espérant que vous saurez nous éclairer sur ce qui s'est passé chez nous, en si peu de temps et d'une manière si explosive - M. Hervé Zeller, que nous venons d'entendre, a parlé de « surprise désastreuse » pour La Réunion comme pour les spécialistes. Pensez-vous que nous ayons collectivement mésestimé cette épidémie à ses débuts ? Doit-on envisager la possibilité de réservoirs de transmission non humains ? Plus généralement, comment, en tant que spécialiste, avez-vous vécu ce phénomène ? Moi-même, médecin de formation, j'ai eu le sentiment que l'on révisait tous les jours ce que l'on savait sur le chikungunya... Cette maladie était censée ne pas être mortelle ; si le fait qu'elle ait constitué un facteur de morbidité accrue pour les personnes âgées ou sujettes à des polypathologies n'a rien d'étonnant en soi, nous avons été totalement surpris par les cas de transmission materno-fœtale, par la mort brutale, sans autre explication que le chikungunya, d'adultes ou de jeunes enfants en parfaite santé, ou encore par la survenue de ces polyarthralgies récidivantes trois ou quatre mois plus tard, qui se traduisent par des rechutes douloureuses tous les dix jours, psychologiquement très éprouvantes pour le malade qui se croyait guéri - mon propre chauffeur, jusqu'alors en parfaite santé, se retrouve ainsi à ne plus pouvoir lever le bras, et quinze jours plus tard avec des doigts gonflés, incapable de tenir son volant, etc. Tout cela est assez mal vécu. Pouvez-vous nous faire part de votre ressenti de spécialiste ? M. Paul REITER : Avec votre permission, je répondrai à vos questions en commençant par les séquelles post-infectieuses. Entomologiste avant tout, j'ai toutefois travaillé pendant quatorze ans à Porto-Rico sur la dengue en tant que chef de laboratoire pour le compte du CDC100 avec lequel j'ai passé vingt-deux ans aux États-Unis. Je connais donc assez bien la dengue, mais je connais également le chikungunya. Les symptômes polyarthritiques identifiés sont bien connus dans cette famille de viroses, qu'il s'agisse du chikungunya, du Ross River ou encore du Semliki101. Mais si elles ont été précisément décrites, je dois insister sur le fait que ces maladies n'ont pas beaucoup été étudiées. Tout simplement parce qu'il ne s'agit pas de départements français... Dans les pays moins riches, on ne prête guère attention à de telles maladies, alors même que l'on y a connu des épidémies d'ampleur comparable, à Calcutta par exemple. Le fait que cette épidémie soit survenue sur un terrain vierge, c'est-à-dire où il n'y a pas d'immunité, est une occasion unique d'en apprendre davantage sur le chikungunya. En effet, les études conduites jusqu'ici n'étaient pas suffisamment précises pour que l'on puisse affirmer que le virus a muté dans le sens d'une plus grande virulence - c'est toutefois ce que je peux en dire au vu de mon expérience de la dengue. Le virus de la dengue appartient à une autre famille, celle des Flavivirus, et la maladie se manifeste à travers une large gamme de symptômes. De nombreux cas sont dits asymptomatiques : le sujet est infecté et peut également contaminer les moustiques sans pour autant présenter de symptômes visibles. De ce fait, une notable proportion de cas - jusqu'à 60 % - ne sont pas rapportés. De l'autre côté du spectre, on relève des symptômes particulièrement sévères, voire mortels : c'est ce que l'on appelle la dengue « hémorragique » ou la dengue « syndrome de choc ». Comment appliquer les données accumulées sur la dengue au cas de l'épidémie de chikungunya de La Réunion ? C'est un peu comme si nous étions face à des icebergs : avec les grands, on voit bien ce qui dépasse de l'eau, avec les petits beaucoup moins. Sur 200 000 sujets atteints du chikungunya, le fait qu'on ait dénombré cinq cas mortels n'a rien de très surprenant, même si un seul cas mortel est toujours tragique : des maladies comme la rougeole, la grippe classique ou autres peuvent, sur certaines personnes, se traduire par des symptômes très sérieux. Il faut en savoir un peu plus sur le plan épidémiologique pour replacer ces décès dans une perspective scientifique et cette épidémie est précisément l'occasion de collecter davantage de données sur le chikungunya. La question de la transmission verticale du chikungunya de la mère à l'enfant a jusqu'à présent été très peu étudiée : la maladie ayant jusqu'ici sévi dans des pays ne disposant pas du superbe système médical français, ce phénomène n'avait probablement pas été remarqué. J'ai également lu dans la presse que la proportion des cas asymptomatiques était très élevée, à en croire une étude effectuée au hasard sur des femmes enceintes. J'aimerais bien voir ces données de plus près, de même que la description exacte des symptômes car je ne peux pas faire totalement confiance aux journaux. « On révise chaque jour ce que l'on sait », avez-vous dit. Il en est toujours ainsi lors des grandes épidémies. Je ne sais où nous en sommes sur la courbe ; j'espère que nous approchons du pic, mais rien ne me permet de l'affirmer avec certitude. Je sais que le climat - et notamment l'approche de la saison sèche et plus froide - devrait diminuer la propagation de l'épidémie ; l'immunité croissante de la population est également un facteur de diminution. Mais quel taux d'immunité faut-il atteindre pour stopper la transmission ? C'est très difficile à dire dans la mesure où elle n'est pas homogène sur toute l'île et pour l'expliquer, il faut aller sur le terrain, là où les gens sont infectés. J'ai été chargé par l'OMS et le CDC de mener des investigations entomologiques à l'occasion d'une grande épidémie de dengue survenue en Équateur, à Guayaquil. On n'en avait pas connu depuis soixante ans : aussi la population a-t-elle été particulièrement sensible et la propagation aussi explosive qu'à La Réunion. En un an, la situation était devenue catastrophique et les hôpitaux totalement encombrés - nous avions recensé 140 000 cas en six semaines. L'année suivante, on a vu réapparaître des cas de dengue, mais beaucoup moins nombreux. Je ne sais pas s'il en sera de même avec le chikungunya. J'en viens aux vecteurs qui sont davantage de mon domaine, même si j'ai travaillé pendant quatorze ans avec des épidémiologistes, des pathologistes et des virologistes. Le moustique qui transmet la dengue s'appelle Aedes aegypti. C'est un moustique d'origine africaine qui n'habite à l'origine que les forêts, et même la canopée, et qui ne pique que les primates, autrement dit les singes et les hommes. C'est ainsi que la dengue circule en Afrique : les personnes se font piquer dans la forêt, surtout si elles coupent les arbres, et le cycle commence dans les villages, car une variété de Aedes aegypti s'est en quelque sorte domestiquée, passant des réservoirs naturels des plantes ou des trous d'arbres aux récipients artificiels de toutes sortes et de toutes tailles, et notamment les vieux pneus. Cette variété domestiquée est devenue un vecteur extrêmement puissant dans la mesure où elle pique seulement l'hôte susceptible de contracter la maladie : l'homme. Le moustique qui sévit actuellement à La Réunion s'appelle, quant à lui, Aedes albopictus. Jusqu'à présent, à quelques exceptions près - dont La Réunion -, nous l'avons toujours considéré comme un vecteur secondaire. Premièrement, Aedes albopictus pique un grand nombre d'espèces : oiseaux, chiens, chats, chevaux et même les reptiles, auxquels le virus ne peut pas se transmettre. Deuxièmement, on n'a jamais vu de grandes épidémies de dengue dans des endroits comme le nord de Taïwan, Guam, Hawaï, où Aedes aegypti est rare et Aedes albopictus commun. En revanche, les épidémies sont fréquentes à Tahiti, en Guadeloupe, etc., partout où Aedes aegypti est l'espèce dominante ou à parité. À l'évidence, Aedes aegypti est le moustique responsable de la plupart des transmissions ; or ce n'est pas le cas à La Réunion, où le taux de transmission est pourtant très élevé. On sait que Aedes albopictus est très réceptif au virus ; le fait a été prouvé dans mon laboratoire en 2001, par Christophe Paupi102. Les essais ont démontré que Aedes albopictus était un vecteur compétent, dans la mesure où il peut être infecté par le virus. Mais il peut en aller autrement de sa capacité vectorielle, c'est-à-dire de sa capacité, une fois infecté, à transmettre le virus et à contribuer à la propagation épidémique, sachant qu'il pique plusieurs espèces. En 1977, une grande épidémie de dengue est survenue à La Réunion, juste après une grande campagne d'éradication de Aedes aegypti, mais Aedes albopictus était resté abondant, comme l'indique une publication en français de 1979. Le même cas s'était produit aux Hawaï, où les Américains avaient, pendant et après la guerre, éliminé à coup de DDT Aedes aegypti de pratiquement toutes les îles, à l'exception de Big Island, peu habitée, où il survit par endroits. J'avais été chargé d'enquêter sur une très petite épidémie - 120 cas - aux Hawaï, qui avait mobilisé neuf épidémiologistes et donné lieu à des prélèvements sur 1 600 personnes. Nous avions remarqué que, là aussi, Aedes albopictus était devenu très abondant. Cela prouve qu'il y a quelque chose de différent dans le comportement de Aedes albopictus et dans sa relation à l'homme, et que les méthodes utilisées pour contrôler Aedes aegypti ne sont pas efficaces contre Aedes albopictus. De ce fait, malgré les efforts louables déployés à La Réunion - sans commune mesure avec ce que j'ai vu en Amérique latine et même aux Antilles -, la menace épidémique est toujours présente. Plusieurs raisons expliqueraient pourquoi la capacité vectorielle de ce moustique y est si élevée. Premièrement, il se pourrait - bien que cela ne soit pas vérifié - que Aedes albopictus ait à La Réunion une préférence pour le sang humain, que l'on n'a pas remarquée chez des populations vivant ailleurs. Deuxièmement, il se peut également que l'on ait affaire à un moustique endophile, autrement dit qui entre facilement dans les maisons. C'est le cas d'Aedes aegypti, alors que jusque-là, au vu des données dont on disposait, on soutenait que Aedes albopictus était exophile, c'est-à-dire qu'il restait à l'écart des habitations. Troisièmement, s'il est vrai qu'Aedes albopictus peut avoir ses gîtes naturels loin des maisons, faut-il en déduire que cette prédisposition sylvicole s'exprimerait mieux à La Réunion ? On ne sait pas vraiment. Il faut faire des études. On sait que lorsqu'un moustique pique un sujet infecté, la virémie, dans le cas du chikungunya, mettra quatre ou cinq jours à se déclarer après l'ingestion. Mais le virus devra passer dans le système sanguin et infecter les autres organes, glandes salivaires inclues : c'est la salive qui aide la moustique femelle - seules les femelles piquent - à pomper le sang dont elle se nourrit pour développer ses œufs. Au total, il faudra au moins dix jours entre le repas infecté et l'infection des glandes salivaires - le délai dépendant du moustique, du virus et surtout de la température : plus il fera chaud, plus le processus sera rapide. Le moustique infecté doit donc survivre au moins dix jours après son repas pour transmettre le virus : là est peut-être le facteur le plus important dans la transmission d'une épidémie. Mme Huguette BELLO : Le professeur Zeller que nous venons d'auditionner a rappelé à quel point l'entomologie était une spécialité en voie de disparition, tant au niveau de la formation qu'au niveau des instituts de recherche... Situation paradoxale au moment où nous devons apprendre à vivre, y compris dans les pays dits développés, sous la menace de maladies à transmission vectorielle. Que préconisez-vous pour y remédier, notamment dans le cadre de la création annoncée à La Réunion d'un centre de recherche sur les maladies émergentes ? M. Paul REITER : Je m'étais moi-même qualifié devant le Sénat « d'espèce en voie d'extinction... ». Du reste, le même phénomène se retrouve dans le domaine des maladies infectieuses où l'on croyait que la vaccination et les antibiotiques allaient tout résoudre. Une personnalité célèbre n'avait-elle pas dit dans les années soixante-dix que l'époque des maladies infectieuses était presque terminée ? Il en a été de même dans ma spécialité, en raison notamment du DDT. Ce produit a été si efficace que l'on est parvenu à éradiquer Aedes aegypti de vingt-deux pays au cours des années cinquante et soixante. En fait, ce sont surtout les entomologistes qu'il a éliminés, car on a cru pouvoir se passer de leurs services ! De ce fait, ma spécialité s'est effectivement un peu perdue. Jusque dans mon institut, où l'on est désormais obsédé par le fondamental, les molécules, les gènes, bref, des choses très importantes. À l'inverse, mon métier a toujours été un métier de terrain dont le but est de comprendre ce qui se passe dans la nature : je suis moi-même un naturaliste de cœur... A titre d'exemple, il y a trente ans, le cours d'entomologie à l'Institut Pasteur durait une année. On n'y rencontrait pas grand monde et bon nombre d'étudiants se sont finalement rabattus sur d'autres métiers pour trouver un emploi. Aujourd'hui, le cours dont j'ai la charge ne dure plus que huit semaines. Je l'ai totalement remanié pour y intégrer les nouvelles idées sur les viroses, les modèles, le remote sensing, la télémétrie, mais également pour mettre en avant la relation entre entomologie et santé publique, qui doit rester le but essentiel. Je suis donc heureux de la création annoncée de cet institut. M. Paul REITER : Pour revenir au contrôle du moustique : quel pourcentage des populations parvient-on à éliminer ? On ne le sait pas. J'ai fait douze séquences d'essais de terrain à Porto Rico, de cinq semaines chacune, de même qu'en Jamaïque à Kingston, durant deux mois, ou encore à Maracay, au Venezuela et à Guayaquil en Équateur. Ce n'est peut-être pas aussi passionnant que la biologie moléculaire, mais comment peut-on contrôler un insecte sans être assuré de l'efficacité des méthodes, de l'impact sur la population visée et surtout du résultat sur le plan épidémiologique ? Vous pouvez tuer tous les moustiques adultes aujourd'hui et vous retrouver deux ou trois jours après avec une nouvelle population... J'ai mis au point un modèle mathématique simple pour savoir combien de sujets sont théoriquement éliminés par dispersion d'aérosols à partir d'un véhicule : à supposer que la population de moustiques soit réduite de 90 % en une nuit, le nombre d'infections diminuerait de moins de 2 % ! Autant dire qu'il faut énormément d'aspersions pour le faire baisser significativement. On a même essayé avec des avions. Le problème est également celui de l'efficacité des méthodes employées dont l'impact nous paraît bien faible. Ce qui n'a pas empêché les industriels, et même l'OMS et les organisations sanitaires américaines, de les recommander pendant vingt ans. Avec mes collègues de Genève, nous avons écrit un petit livre, qui ne s'est guère diffusé, dans lequel nous faisions état de résultats « variables » Je crois, compte tenu de l'expérience de la lutte contre la dengue, que Aedes albopictus est beaucoup plus difficile à contrôler et qu'il faudra faire appel à des méthodes innovantes, peut-être même à de nouvelles modalités d'application des insecticides. J'y travaille avec les Italiens, qui eux-mêmes ont de gros problèmes d'infestation par Aedes albopictus. Je viens de recevoir un appel de Vienne : depuis quatre ans, on parle de la possibilité d'éradiquer Anopheles arabiensis, qui fut le vecteur du paludisme à La Réunion... Mme Huguette BELLO : On l'a éliminé, avec le DDT... M. Paul REITER : Effectivement ; mais les entomologistes, tout comme les écologistes, avaient d'autres idées du point de vue de la santé publique... L'OMS en est toujours à recommander l'utilisation du DDT sur les murs des maisons. C'est donc un sujet encore très controversé. Depuis déjà longtemps, l'Agence internationale de l'énergie atomique a mis au point une technique pour éradiquer le screw worm103 qui infestait le continent américain du Texas au Panama - et l'on parle maintenant de l'éliminer du Venezuela. Comment procède-t-on ? On installe une « usine à mouches », un immense élevage, où l'on ne garde que les mâles que l'on stérilise par irradiation avant de les relâcher dans la nature. La lucilie femelle est monogame : une fois qu'elle s'est accouplée, elle refuse les autres mâles et si elle a rencontré un mâle irradié, elle ne pondra jamais. Cette technique a rencontré un réel succès ; malheureusement, hormis quelques expériences préliminaires, notamment au Salvador, elle n'a jamais été véritablement explorée pour d'autres espèces. On a parlé voilà trois ans de l'utiliser à La Réunion pour éliminer Anopheles arabiensis ; j'étais alors consultant à Vienne, et par deux fois j'ai beaucoup agacé en expliquant que c'était non seulement très difficile - car l'anophèle était trop fragile pour être élevé en laboratoire - mais surtout que cela ne valait guère la peine, le paludisme ayant disparu de l'île. Au contraire, je proposais de travailler sur Aedes aegypti, très facile à élever en grandes quantités et à séparer entre mâles et femelles. Jusqu'à présent, on s'était contenté de discuter; mais quand l'épidémie a commencé à La Réunion, on s'est empressé de me rappeler et l'on songe maintenant à utiliser le procédé pour Aedes albopictus... Le plus grand problème, mis à part celui de l'élevage des moustiques en continu, est que les mâles ainsi irradiés sont un peu malades. L'irradiation ne tue pas que les cellules reproductrices, elle en tue un peu partout, de sorte qu'un grand nombre de mâles irradiés meurent très rapidement. Nous travaillons également sur une autre méthode innovante avec Aedes aegypti, toujours au stade expérimental. L'idée est de lui introduire un gène létal, mais inhibé en présence de tétracycline. Sans tétracycline dans l'eau, les larves meurent. On peut donc élever les larves en laboratoire, avec un peu de tétracycline dans l'eau; mais si l'on relâche les insectes dans la nature, leurs enfants mourront. Nous travaillons sur ce projet en collaboration avec l'université d'Oxford et une petite start-up, Oxytech, qui travaille principalement sur les pestes aviaires. Pour l'instant, nous élevons les moustiques dans mon insectarium, mais le but est de relâcher les mâles sur le terrain en espérant qu'ils transmettront le gène létal aux femelles sauvages, malgré la compétition avec les mâles sauvages. De surcroît, nous cherchons à sélectionner un gène tout à la fois dominant et attaché aux seules femelles. L'idée, à supposer qu'elle fonctionne, est assez attrayante : les femelles fécondées par nos mâles de laboratoires ne feront pas de filles, mais seulement des mâles qui eux-mêmes transmettront le gène létal à de nouvelles femelles, et ainsi de suite jusqu'à élimination, en théorie du moins, de la population, sans que l'on ait besoin de relâcher des millions de moustiques chaque semaine... Cette méthode avait été conçue pour Aedes aegypti ; lorsque l'épidémie de chikungunya a évolué, nous avons immédiatement songé à l'étendre à Aedes albopictus. Malheureusement, nous n'avons pas beaucoup d'argent et les possibilités de nos investisseurs sont assez réduites. Nous avons bien reçu de l'argent de la fondation Bill Gates, mais pour des montants assez limités - d'autant qu'on est en compétition avec les Américains qui sont puissants dans ce domaine ; les Français, malheureusement pour eux, sont moins populaires. Nous allons commencer par construire une maison en Malaisie afin de pouvoir relâcher les mâles et vérifier qu'ils peuvent s'accoupler avec succès et féconder les femelles sauvages, en compétition avec les mâles locaux. Nous espérons pouvoir en faire de même à Porto-Rico, en espérant que nos mâles de laboratoire feront le poids face aux mâles latins ! Enfin, depuis 1993, je suis consultant auprès du Gouvernement de Singapour, qui a mené une lutte importante contre Aedes aegypti. « Singapore is a very fine state, there is a fine for everything104 », disent les Anglais. Le public sait qu'il faut éliminer les gîtes sous peine d'amende et une police des moustiques est chargée des contrôles. Cette politique a fonctionné avec succès pendant vingt ans ; mais maintenant des problèmes semblent se poser et on a fait appel à moi. À San Juan, chaque maison avait quelque vingt moustiques mais à Singapour, j'en ai cherché en vain un seul. Par contre j'ai trouvé albopictus, en petit nombre. On m'a dit que ce n'était pas important mais le manque d'immunité de la population est un gros problème : les moins de vingt ans et les expatriés sont très réceptifs. Autrement dit, le succès oblige à encore plus de succès, alors qu'après une épidémie, la maladie devient, pendant quelque temps, beaucoup plus facile à contrôler. Avec les scientifiques singapouriens, nous expérimentons des méthodes nouvelles : j'ai inventé une sorte de piège qui attire les femelles au moment de la pontes des œufs. Elles y restent collées comme des cafards. Cela peut marcher à Singapour dans la mesure où il y a peu de moustiques et où 95 % de la population vit dans des immeubles qui peuvent atteindre trente étages. À La Réunion, c'est différent... Mais on peut inventer des systèmes très simples et plus appropriés à l'environnement de la région, ou encore étudier les hôtes préférés des moustiques et bien d'autres paramètres encore. Pour résumer, nous en savons finalement très peu sur l'efficacité des méthodes actuellement utilisées et, à l'évidence, la transmission continue. Nous avons besoin de comprendre ce qui se passe, et de développer de nouvelles approches qui sortent de tout ce que l'on a utilisé depuis la Deuxième Guerre mondiale. M. René-Paul VICTORIA : Aedes albopictus mâle ne pique pas ? M. Paul REITER : Aucun moustique mâle ne pique : ils butinent le nectar des fleurs. Mme Huguette BELLO : Ce sont des pollinisateurs... M. Paul REITER : Cela se peut ; on ne l'a jamais étudié. Il est également possible qu'ils lèchent le suc sous les feuilles. En fait, ils n'existent que pour une chose : la femelle. M. René-Paul VICTORIA : Pour bien comprendre : si « une » moustique infectée me pique, elle me transmet la maladie et je tombe malade. Si à ce moment-là une autre moustique, non infectée, me repique, elle s'infectera et transmettra le virus ? M. Paul REITER : Oui : au bout de dix jours d'incubation. M. René-Paul VICTORIA : Nos informations disaient quatre ou cinq jours... M. Paul REITER : Les quatre ou cinq jours correspondent à la période d'incubation chez l'homme. Chez le moustique, l'incubation extrinsèque105 prend entre dix et quatorze jours, selon la température. M. le Président : Sait-on si les larves de moustiques gardent le virus ou pas ? M. Paul REITER : Excellente question ! C'est ce qu'on appelle la « transmission verticale ». J'attends un nouvel ingénieur pour explorer cette question dans mon laboratoire. J'ai des idées là-dessus, d'autant qu'on l'a déjà démontré avec Aedes albopictus en laboratoire. Si j'étais sur le terrain, je prendrais des aspirateurs pour attraper le plus de moustiques possible autour des endroits où des gens sont malades. Je séparerais les mâles et les femelles pour ne tester que les mâles : s'il y a transmission verticale, on retrouvera du virus dans les mâles et ceux-ci pourront le transmettre pendant l'accouplement. C'est cela qu'il faut vérifier et j'espère que nous pourrons le faire à l'Institut Pasteur. Je dispose pour ces expériences d'un laboratoire P3, c'est-à-dire haute sécurité, et l'une de mes collègues de l'institut s'intéresse à cette question. C'est là un élément essentiel du maintien du virus dans une zone donnée. Cela dit, je ne crois pas qu'il puisse se transmettre ainsi pendant bien longtemps ; mais les œufs pourraient servir de réservoir jusqu'à l'année suivante. J'espère en tout cas que la transmission se ralentira l'an prochain. Mme Huguette BELLO : On prétendait que ce moustique ne pouvait pas proliférer à une certaine altitude, là où il fait plus frais. Or des personnes ont été piqués dans la montagne, à Mafate ou à la Plaine des Palmistes, et ont contracté la maladie. M. Paul REITER : Tout cela est très intéressant, y compris sur le plan purement scientifique. Reste à savoir si ces gens habitaient là ou ne faisaient que visiter, ou encore si des moustiques infectés n'ont pas été transportés dans les autobus, les voitures et les camions. Au demeurant, la transmission reste possible en altitude, même si la période d'incubation est beaucoup plus longue. On a vu au Kenya des cas de transmission du paludisme à 2 500 mètres. M. le Président : Existe-t-il des écrits sur les méthodes de contrôle innovantes dont vous avez parlé ? M. Paul REITER : Je peux vous envoyer des articles parus dans des revues scientifiques, mais ils sont très techniques. Mais je peux vous communiquer l'appel d'offres d'Oxytech. Je peux également vous communiquer un document, que j'ai écrit, sur la surveillance et le contrôle de Aedes aegypti. Mme Huguette BELLO : Je sais que l'on procède à l'éradication de Aedes albopictus à Rome. Quelles méthodes y utilise-t-on ? Sont-elles efficaces ? M. Paul REITER : J'aimerais bien dire qu'on lutte contre Aedes albopictus... Malheureusement, de l'avis même de mes collègues à Rome, on n'a aucun contrôle de ce moustique. Il suffit d'aller au Colisée pour vous en rendre compte : vous serez piqués à coup sûr. La maladie pourrait-elle apparaître en Italie ou en France ? C'est un autre problème. Aedes albopictus s'est disséminé partout dans le monde. Lorsque j'ai identifié le premier aux États-Unis, j'ai cru qu'il était arrivé là par un moyen de transport quelconque. J'ai finalement découvert qu'il existait un commerce mondial des pneus usés et nos investigations ont montré que le moustique arrivé aux États-Unis était d'origine japonaise. Le moustique que nous avons chez nous est également sûrement d'origine asiatique, mais tropicale. Pour savoir s'il y a un risque, il faut d'abord déterminer s'il a une réelle compétence vectorielle. Cela dit, une transmission n'est pas impossible, dans les campings, par exemple, où un grand nombre de gens sont entassés ensemble, et en plein air. Mais je doute qu'il puisse se produire une épidémie comme à La Réunion. M. le Président : Monsieur Reiter, vous avez presque réussi à nous faire aimer les moustiques, ce qui n'était pas gagné d'avance... Nous vous remercions pour toutes ces informations, et pour les documents que vous voudrez bien nous transmettre. M. Paul REITER : Je serais très heureux de vous apporter à nouveau mes services. Ainsi que vous le voyez, ce sujet me passionne. M. Philippe LAMOUREUX et M. Michel DÉPINOY, M. le Président : Messieurs, nous vous remercions d'avoir répondu à notre invitation. Vous avez tous les deux effectué une mission d'appui à la mise au point d'un plan de communication à La Réunion pendant l'épidémie de chikungunya en janvier 2006. Nous avons tous eu le sentiment que la gestion de la communication avait été difficile, particulièrement lorsque l'épidémie a « explosé ». Quelles ont été, à vos yeux, les principales difficultés ? M. Michel DÉPINOY : Étant intervenu en janvier 2006, je ne connais rien de la période précédente, si ce n'est par les rapports et documents publiés. Lorsque le ministère m'a demandé de me rendre sur place, j'ai commencé par observer ce qui avait été fait afin de repérer d'éventuelles lacunes. Une des principales difficultés de la communication autour du chikungunya tient au fait qu'une partie des problèmes ont été repérés à mesure que la maladie s'étendait ; cela a été particulièrement criant pour les préconisations à l'usage des professionnels de santé. Aucune anticipation n'était possible du fait que les données scientifiques, notamment sur les degrés de gravité et les possibles complications, étaient établies au fur et à mesure que l'épidémie survenait ; d'où une difficulté à redéfinir en permanence les modalités de prise en charge des patients, de leur hospitalisation ou du maintien à domicile. La Direction régionale de l'action sanitaire et sociale (DRASS) a fait un gros effort de mise en commun des discussions et réflexions en cours pour essayer d'organiser un protocole un tant soit peu commun de prise en charge de cette pathologie. Nous-mêmes avons contribué à la rédaction d'un document « Repères pour votre pratique »106 mais la veille du bon à tirer, il nous a encore fallu apporter des modifications sur la transmission materno-fœtale ou sur les risques pour la grossesse, les suspicions des praticiens se muant petit à petit en certitudes. Autrement dit, les contenus de langage ont évolué dans le temps, particulièrement au moment où je suis arrivé : le préfet venait de décider de basculer en gestion de crise et le nombre de cas augmentait très rapidement. Durant cette période, il a fallu faire face à toute une série de priorités : approvisionnement en médicaments, redéfinition d'une politique intensive de lutte antivectorielle, etc. Autrement dit, il fallait tout à la fois gérer des problèmes logistiques immédiats et développer une communication utilisant des éléments de langage validés et consolidés - situation que la DRASS a eu du mal à gérer. Sur le contenu même de l'information, un travail avait été entamé en 2005, qu'il fallait certainement amplifier. Après tout, la lutte antivectorielle n'était pas une nouveauté à La Réunion, même si elle avait jusque-là été orientée beaucoup plus vers le paludisme que vers l'Aedes : il fallait expliquer que le vecteur n'était pas le même et qu'il convenait, par exemple, de réinitier des méthodes de prévention, autour des maisons notamment, compte tenu de la nature plutôt « domestique » du moustique. La communication en 2005 a-t-elle été suffisante ? Je n'ai pas pu vérifier tout ce qui avait été fait en termes de diffusion comme de contenu. Notre appui technique, à partir de janvier, a porté sur la simplification des messages, sur l'amplification des supports en faisant notamment appel à la télévision, mais également en relançant l'utilisation des radios, qui sont aussi un excellent vecteur. Cela dit, la communication médiatique a elle aussi ses limites et ne saurait faire oublier la nécessité d'un gros travail d'éducation. Peut-être y a-t-il eu à La Réunion un certain « relâchement », dont la responsabilité est collective, sur certains principes aussi simples que le traitement des déchets et l'élimination de tous les gîtes à moustiques potentiels autour des maisons. C'est un travail de longue haleine dans lequel il va falloir probablement se réinvestir. À côté de conseils immédiats destinés à aider la population et les professionnels de santé dans la gestion de la crise, nous avons mis au point une série de préconisations à moyen terme : si la crise épidémique semble commencer à amorcer une certaine décroissance, nous savons que nous n'éradiquerons pas l'Aedes ni le chikungunya du jour au lendemain. Il n'est pas toujours évident, en période de crise, d'engager des programmes d'éducation qui exigent plusieurs mois. M. le Président : Les moyens de la cellule de communication de la DRASS vous ont-ils semblé adéquats ? M. Michel DÉPINOY : La DRASS disposait d'une cellule plutôt restreinte, mais comparable à ce que l'on observe ailleurs, en Bretagne comme en Nord-Pas-de-Calais. Le problème est que ce qui est tout à fait suffisant en situation normale ne l'est plus lorsqu'il s'agit de gérer une crise sanitaire, et il est très difficile d'ajuster le dispositif en conséquence. Dès le mois de décembre, consciente de l'énorme besoin d'information, la DRASS de La Réunion a mis en place une plate-forme téléphonique, formé des écoutants et progressivement étendu les plages horaires pour répondre au maximum d'appels ; mais au-delà de ces informations individuelles, ils avaient à l'évidence besoin de renforts - d'où notre mission d'appui. Nous avons aidé à la réalisation de certains supports, dont « Repères pour votre pratique », accessible au début du mois de mars. Il aurait sans doute fallu que les documents soient prêts avant l'explosion, mais n'oublions pas non plus que personne ne s'attendait à un tel pic épidémique. Au moment de l'explosion, il me semble que la communication radio était quand même disponible et opérationnelle et que la population réunionnaise était très mobilisée sur le sujet et sensible aux conseils de prévention et de lutte contre les moustiques diffusés par la presse. Il faudrait peut-être procéder à une évaluation a posteriori pour voir comment ils ont été utilisés et vérifier leur adéquation mais, en fait, ce n'est pas tant la connaissance qui fait défaut que l'appropriation des messages et la mise en pratique des conseils de prévention - et cela vaut pour le chikungunya comme pour le sida et bien d'autres pathologies. Cela suppose tout un travail de vérification qualitative, mais c'est une opération de longue haleine. Mme Huguette BELLO : Avez-vous déjà eu l'occasion de mener des actions tendant à prévenir l'apparition de maladies à virus ? M. Philippe LAMOUREUX : La loi du 4 mars 2002 confie à l'INPES une mission d'expertise - élargie par la loi du 9 août 2004 - qui permet au ministre de saisir l'Institut en vue de participer à la gestion d'une situation d'urgence sanitaire. Tel n'a pas été le cas pour le chikungunya où nous ne sommes intervenus qu'à titre d'expertise. Pour la grippe aviaire en revanche, nous avons été saisis et nous sommes en train de travailler - à froid - sur la préparation de la population à la survenance éventuelle d'une possible pandémie grippale : ainsi, nous participons à l'élaboration d'un dispositif d'information sur les moyens de limiter la transmission des virus respiratoires par les voies aériennes. Loin de chercher à inquiéter outre mesure la population, il s'agit de diffuser des pratiques d'hygiène publique de base : se laver les mains régulièrement, se moucher dans un mouchoir unique et jetable, ne pas cracher par terre, etc. C'est tout ce travail préalable qui permet de mieux gérer une situation de crise lorsqu'elle survient. Or cela n'a pas été possible dans le cas de l'épidémie de chikungunya, où nous avons dû mener de front la gestion de la crise - à chaud - et la communication, avec de surcroît des données scientifiques incomplètes. Pour la grippe aviaire, par exemple, on sait que certains documents en préparation ne sont pas scientifiquement parfaits et devront être mis à jour à mesure qu'évolueront les connaissances. Reste qu'il faut bien prendre un parti et décider de communiquer sur la base des informations imparfaites dont on dispose à cet instant. Nous essayons, du reste, de tirer les enseignements de ce que nous avons vu lors de notre mission à La Réunion. S'agissant plus particulièrement des DOM, nous allons commencer par recenser l'ensemble des outils existants. Contrairement à la Guadeloupe et la Martinique, La Réunion ne s'est pas encore dotée d'un schéma régional d'éducation pour la santé, qui normalement doit exister dans chaque région : sur ce point, La Réunion connaît un petit retard et il va falloir y planifier le développement de l'éducation pour la santé. Sur la lutte antivectorielle par exemple, un travail de fond mérite vraisemblablement d'être conduit au niveau des écoles, qui devra être intégré dans le schéma régional. Les outils existent et ils faut les mobiliser. L'INPES s'est spécialisé dans les « études de comportements ». Nous publions ainsi une enquête, le « Baromètre Santé » où nous mesurons la santé de nos concitoyens sur la base d'un échantillon de 30 000 personnes interrogées individuellement pendant trois quarts d'heure. Mais si ce baromètre est très utile pour connaître les représentations de la population sur tel ou tel sujet, il n'est absolument pas adapté à la situation des départements d'outre-mer. On pourrait imaginer - mais c'est une question de moyens et nous n'avons que 130 personnes -, quitte à nous associer avec les collectivités territoriales, la mise en place dans les départements d'outre-mer de baromètres adaptés à leurs spécificités et qui permettraient de mesurer l'évolution des connaissances des populations sur les vecteurs, les maladies infectieuses, etc. Autant de pistes de réflexion, destinées à construire l'avenir mais qu'il faut conduire à froid. Signalons enfin que nous prévoyons d'adapter les outils dont nous avons assuré la coordination et le maquettage afin de pouvoir les utiliser pour le cas où une situation analogue surviendrait dans d'autres collectivités d'outre-mer - ils ont déjà circulé à Mayotte - et de nous préparer à une telle éventualité. Pour résumer, il faut travailler sur des process éducatifs dans le cadre des schémas régionaux d'éducation pour la santé et l'INPES peut naturellement apporter un appui méthodologique à leur construction. La loi de 2004 prévoit du reste la création de groupements régionaux de santé publique, qui pourraient utilement se pencher sur le sujet - en intervenant au besoin sous forme d'enquêtes ou de production de documents, à condition évidemment de disposer des moyens matériels et humains nécessaires. M. le Président : La crise du chikungunya nous a contraints de gérer, en même temps que la communication, l'imperfection de nos connaissances. Or celle-ci a eu un impact terrible en donnant le sentiment que l'on cachait la vérité. Les premiers morts, sans autre cause que le chikungunya, ont été une révélation brutale que la maladie pouvait être mortelle, alors que nous avions affirmé le contraire depuis le début de la crise. Aurait-on pu être plus prudent ? Ce phénomène ne risque-t-il pas de se reproduire lors de n'importe quelle épidémie qui pourrait frapper la France métropolitaine ? Ne serait-il pas indispensable, en cas de crise sanitaire grave, de prévoir une cellule de communication dès le départ, dès les premières menaces ? Les médias sont ce qu'ils sont, portés sur le spectaculaire et l'instantanéité et nous avons toujours donné l'impression d'être en dessous de la réalité, voire de chercher à la masquer. Pouvait-on faire autrement ? M. Michel DÉPINOY : Sitôt déclenchée la gestion de crise, le préfet a organisé une réunion hebdomadaire avec les journalistes et j'ai encouragé cette initiative : les différentes personnes détenant l'information doivent pouvoir répondre aux questions et il aurait été absurde de cacher quoi que ce soit. Ce dispositif a-t-il été mis en place trop tardivement ? Je n'étais pas présent pour en juger. Pour l'avoir vu fonctionner, je pense que c'était un bon dispositif et qu'il n'y a pas eu volonté de cacher quoi que ce soit. Il n'est jamais évident de faire le lien entre un décès et une maladie. Le chikungunya doit-il être défini comme la cause principale ou la cause associée lorsque le malade meurt d'un infarctus du myocarde ? Plus l'épidémie s'étend, plus la probabilité d'avoir affaire à deux événements aléatoires survenant au même moment s'accroît. Le chikungunya a-t-il joué un rôle favorisant, aggravant, et à quel degré, par rapport à des pathologies préexistantes ? Les experts ont eu bien des difficultés à apprécier la situation. Ajoutons que plus une épidémie est importante, plus le risque de poser un faux diagnostic s'élève : bon nombre de patients prétendument atteints de chikungunya souffraient en fait d'une affection gravissime d'une autre nature. Il aurait peut-être fallu procéder systématiquement à une autopsie mais ce n'est pas évident à mettre en place, d'autant qu'on risquait de se heurter au refus légitime des familles. Tant que les cas sont restés relativement isolés, la preuve absolue d'un lien entre le décès et le chikungunya était d'autant moins évidente à apporter que la littérature scientifique ne plaidait pas pour cette hypothèse. Par la suite, le croisement des différentes sources, la comparaison entre la mortalité observée et la mortalité attendue, l'apparition de pathologies liées au chikungunya telles que les méningo-encéphalites, reconnues comme mortelles, a conduit à penser que cette maladie pouvait dans certains cas se révéler fatale. Pour autant, des énigmes demeurent : apparemment, le degré de gravité semble avoir été moindre à Mayotte, sans que l'on sache exactement pourquoi. Nous sommes face à du vivant, à des virus dont les modes d'expression ne sont pas toujours répétitifs, ce qui doit nous inciter à la modestie. Pourquoi 200 000 personnes ont-elles été atteintes à La Réunion alors que, dans les îles environnantes, l'infection est restée beaucoup plus limitée ? On ne peut dire pourtant que les Comores maîtrisent beaucoup mieux la lutte antivectorielle ou la gestion des déchets... Sans doute y verrons-nous plus clair avec le recul ; nombre d'éléments nous échappent encore, sur ce qui est lié au virus, à la réceptivité de la population, etc. Pour avoir travaillé autrefois à Mayotte, j'ai quelques notions sur ces maladies transmissibles : or ce qui s'est passé à La Réunion reste en partie un mystère. Si l'arrivée du chikungunya n'a finalement rien de très surprenant, pourquoi le phénomène a-t-il soudainement pris une telle ampleur et une telle virulence - plus d'une centaine de décès, dont la moitié directement liés -, alors que jamais une telle mortalité n'avait été relevée antérieurement ? Autant de questions qui devront faire l'objet de recherches. Face à un tel phénomène, une communication publique ne doit évidemment rien cacher, mais elle n'a pour autant à dramatiser et à créer des inquiétudes injustifiées. Il n'est pas facile d'expliquer simplement une situation en même temps qu'on la découvre, en étant sûr de ne pas commettre d'erreur dans un sens ou un autre. M. Philippe LAMOUREUX : Comme cela a été rappelé, même si cela est un peu provocateur, la grippe saisonnière tue plusieurs milliers de personnes par an, dont la radio ne parle jamais. Comme on sait qu'elle tue, ce n'est pas considéré comme une « information »... Pour le chikungunya, on ne savait pas, et c'est précisément cette ignorance qui a déclenché l'émotion. Un tel phénomène peut parfaitement se passer ailleurs qu'à La Réunion. Ce qui s'est passé au moment de la canicule en est un parfait exemple : on a vu une menace non documentée scientifiquement prendre à une vitesse incroyable une ampleur totalement inattendue dans une zone tempérée. On se retrouve toujours en matière de communication à devoir naviguer entre le trop et le trop peu. Sur la grippe aviaire par exemple, un discours commence à monter, du côté de la FNSEA107 notamment, sur le thème : « Vous en faites beaucoup trop, arrêtez d'affoler inutilement la population ». Le réglage du curseur devient un exercice à haut risque lorsque l'on ne dispose pas de données scientifiques solides. Dans l'incertitude, de quel côté faut-il basculer ? Doit-on surréagir face à un risque non avéré, ou à l'inverse se montrer plutôt rassurant face à l'inquiétude de la population, quitte à s'entendre reprocher de cacher ou de minorer la réalité ? Mme Gabrielle LOUIS-CARABIN : Incontestablement, face à ce qui était quand même une épidémie on a baissé la garde et sous-estimé le danger que représentait ce moustique. N'est-il pas temps de reparler de prévention ? Si La Réunion a le chikungunya, nous observons à la Guadeloupe une recrudescence de la dengue cette année, particulièrement sous la forme hémorragique, et dans d'autres secteurs que les zones humides. M. le ministre de la santé a appelé à reprendre les recherches sur ces maladies infectieuses. Il faut donc aider nos collectivités territoriales et nos municipalités à mener une véritable campagne de sensibilisation de la population sur la nécessité de la démoustication et du nettoyage des abords des maisons, comme on le fait à Singapour. C'est une question de citoyenneté. Pour les ordures par exemple, nous avons toujours des décharges à ciel ouvert à la Guadeloupe, qui sont autant de sources potentielles de contamination et d'épidémies. M. Philippe LAMOUREUX : L'INPES n'est pas compétent pour ce qui touche à la lutte antivectorielle. Il est probable qu'un travail d'expertise s'impose sur ces maladies infectieuses, y compris sur le plan métropolitain, mais les professeurs Brücker et Houssin vous en diraient davantage. Si les évolutions climatiques se vérifient, la France métropolitaine, et particulièrement sa frange sud-est, ne serait pas à l'abri tout risque. Les campagnes d'information sont une bonne chose, mais elles ne sont pas suffisantes parce qu'elles pèsent sur les représentations de la population et pas forcément sur les comportements. Pour influer sur les comportements, on ne peut guère s'appuyer que sur quatre ou cinq relais : les collectivités territoriales et locales, les écoles - un énorme travail s'impose dans le milieu scolaire et l'on aurait tort de négliger l'influence des enfants sur les parents -, les professionnels de santé et les entreprises. Il faut essayer de mobiliser l'ensemble des milieux perçus comme des lieux d'éducation pour la santé. Nous pourrons, à notre modeste échelle, aider à ouvrir ce chantier : nous avons d'ores et déjà décidé de représenter en personne l'Institut dans les groupements régionaux de santé publique, plutôt que de déléguer cette mission à d'autres acteurs. M. Dépinoy représente ainsi l'INPES à La Réunion... Le but est de créer un lien et d'aider les acteurs locaux, s'ils le souhaitent, à bâtir leur dispositif. Enfin, la défense de la santé ne dépend pas seulement de l'action sanitaire en tant que telle, mais également de la modification de l'environnement, au sens large, des populations. On peut faire campagne pour inciter à manger des fruits et légumes ; encore faut-il qu'ils soient disponibles et accessibles sur les marchés pour que notre action ait l'effet souhaité. Cette dimension est également essentielle pour la protection de la santé. Mme Huguette BELLO : La crise de confiance à La Réunion est patente. Par exemple, les produits pour la lutte antivectorielle eux-mêmes ne sont pas acceptés par la population. Le manque de communication a été évident, je le dis comme je le pense. On a cru que les Réunionnais n'étaient pas capables de comprendre. Comment admettre que la presse métropolitaine ait eu droit à des informations auxquelles nous n'avions pas accès ? Il paraît que les répulsifs apportés à La Réunion par le ministre n'étaient pas homologués. Si ce ne sont que des « cancans » du Canard enchaîné, j'attends que l'on démente cette information ! L'efficacité des répulsifs est mise en doute. On a commencé par nous parler d'une « grosse grippe » - aux dires mêmes du ministre -, on nous a dit que la « maladie de l'homme courbé », somme toute, était bénigne... M. le Président : On a dit ce que l'on savait... Mme Huguette BELLO : Il fallait dire que l'on ne savait pas, et aujourd'hui, pas davantage. Alors que l'on a dénombré 125 morts de janvier à mars, il n'y en aurait pas eu un seul en 2005. Qui peut le croire ? Qui croire ? Beaucoup de personnes ont été touchées alors qu'elles se croyaient protégées, et en viennent à penser que la maladie n'est finalement pas transmise par Aedes albopictus... Il y a vraiment beaucoup à faire en matière d'éducation sanitaire, et surtout pour restaurer la confiance dans ce que disent les autorités. Le préfet a annoncé la semaine dernière que 80 % de la population risquait d'être touchée, comme si c'était quelque chose de nouveau. Mais la DRASS l'avait dit dès le début... Nous avons besoin de vérité et de transparence, même lorsque c'est difficile à dire : les risques de transmission materno-fœtale... M. le Président : On ne les connaissait pas. Mme Huguette BELLO : Mais une femme en est morte, et des enfants sont morts aussi. La Réunion a traversé bien des épreuves : nous pourrons surmonter cette crise sanitaire, pour peu que nous soyons traités en adultes responsables. Nous ne sommes plus des colonies et nous devons le dire encore plus fort à la veille du 19 mars. On prétend que le message ne passe pas parce qu'il est écrit en français ! Mais le Réunionnais comprend tout à fait ce qu'on lui dit, même lorsqu'il ne maîtrise pas totalement la langue française. M. le Président : Et certains disent qu'il faut parler créole... Mme Huguette BELLO : C'est mieux de le dire en créole, mais nous comprenons parfaitement le français, et depuis longtemps. M. René-Paul VICTORIA : N'avez-vous pas eu l'impression que trop de voix s'exprimaient sur le sujet au point de faire disparaître la confiance dans la population ? Ne serait-il pas préférable, dans la gestion de ces crises, de laisser à une seule autorité le soin de donner des informations techniquement et scientifiquement vérifiées, au lieu de laisser tout un chacun exprimer son point de vue, tel élu appelant tel jour à utiliser tel produit, et quelque temps plus tard à stopper la démoustication ? Maintenant que nous commençons à disposer d'éléments tangibles, n'y a-t-il pas urgence à proposer la mise en place d'une structure capable de diffuser une information réellement validée et, partant, de restaurer la confiance ? M. Philippe LAMOUREUX : Mon expérience, à l'AFSSAPS108 notamment, me conduit à penser qu'il vaut toujours mieux faire parler l'homme qui sait, autrement dit l'expert de référence, pour peu évidemment qu'il ait la légitimité requise et qu'il recueille un minimum de consensus parmi les pouvoirs publics, les collectivités territoriales et ailleurs. Compte tenu de l'état des connaissances sur le chikungunya au début de la crise, j'ai le sentiment que cet expert n'existait pas... Nous-mêmes, faute de disposer de spécialistes des maladies tropicales et des arbovirus à l'INPES, avons eu beaucoup de mal à trouver progressivement des référents. Nos documents avaient précisément pour but de reprendre la somme des connaissances disponibles à un moment donné, et ils résultent, pour une très large part, du travail d'équipes de médecins de La Réunion, d'autant mieux placés pour observer la pathologie et son évolution qu'ils étaient en première ligne. M. Michel DÉPINOY : Les discordances et les prises de paroles contradictoires ont effectivement toujours un effet déplorable et déroutant pour les populations ; c'est du reste une des raisons pour lesquelles le préfet et la DRASS ont institué à partir du 17 février une réunion hebdomadaire - non pas une réunion « langue de bois » où tout est écrit à l'avance, mais une réunion où tous les intervenants et organismes ont l'occasion de s'exprimer en même temps. J'ai également beaucoup insisté pour en laisser une trace écrite sous la forme d'un dossier de presse, même si les données sont susceptibles d'évolution. Sur la démoustication par exemple, la stratégie dans l'utilisation des produits a été modifiée dans le sens d'un meilleur compromis entre l'efficacité des produits chimiques employés, leur innocuité sur la population et le respect de l'environnement, en tirant parti de l'expérience d'une spécialiste qui avait auparavant travaillé à la Martinique et à la Guadeloupe. L'effet d'un même produit peut considérablement varier selon qu'il est utilisé de manière limitée ou à très grande échelle, et particulièrement sur le plan de la toxicité. Aussi nous sommes-nous résolus, au moment de passer à la phase d'utilisation massive, à rechercher les insecticides les plus adéquats, au risque effectivement de susciter une certaine incompréhension dans la population. Nous avons essayé de nous en expliquer dans nos documents et dans nos relations avec la presse : cela ne signifiait pas qu'on s'était trompé auparavant, mais tout simplement que le contexte n'était plus le même. M. Philippe LAMOUREUX : Nous avons effectivement beaucoup insisté auprès des autorités locales sur la nécessité de constituer des dossiers de presse. Lorsque vous parlez devant vingt ou trente journalistes, chacun ne retiendra de vos propos que la partie qui l'intéressera. Un dossier de presse représente certes beaucoup de travail et suppose de se mouiller, mais il a le mérite de faire foi. Il est alors possible d'opposer ces éléments écrits noir sur blanc s'il y a mauvaise interprétation, ce qui contribue également à la confiance. Auparavant, les points presse ne donnaient pas lieu à transmission de dossier. Ces petits détails ont leur importance. M. le Président : En dehors des saisines dont vous êtes officiellement l'objet, êtes-vous en mesure de sensibiliser les pouvoirs publics, avez-vous un pouvoir d'alerte ? M. Philippe LAMOUREUX : Non, et je ne le souhaite pas... L'implication de l'INPES dans la gestion de crise, telle que prévue par la loi de 2004, est en fait une retombée de la canicule. Lors d'une audition par une mission d'information parlementaire, j'avais fait remarquer que nous ne disposions d'aucune structure de vigilance ou d'alerte sanitaire, et pas davantage d'expérience épidémiologique, ce qui nous interdit de nous autosaisir. Nous ne pouvons intervenir qu'en aval et la loi a bien été conçue dans ce sens. Trois mots de ce texte sont de la main du directeur général de l'INPES : « à la demande du ministre »... Le champ de la prévention étant extensible par construction, et la notion même particulièrement plastique, tout pouvait y entrer ! Nous avons ainsi été expressément saisis sur la canicule, après la crise, sur le SRAS, sur les grands froids et sur la grippe aviaire. Nous n'avons pas les moyens d'agir autrement, d'autant que nous ne disposons pas de délégations régionales ; la disposition correspondante, prévue dans la loi de 2002, a été abrogée en 2004. M. le Président. Monsieur le directeur général, monsieur le directeur adjoint, nous vous remercions. M. Philippe LAMOUREUX. Nous sommes à votre disposition. M. Gilles DUHAMEL (IGAS), M. le Président : Monsieur Duhamel, nous vous remercions d'être venu nous apporter votre témoignage. Avec trois autres personnalités, vous avez effectué en décembre 2005 une mission à La Réunion coordonnée par l'IGAS. Votre rapport a été remis juste avant la grande explosion épidémique de janvier 2006. Des deux hypothèses qu'il avançait, c'est malheureusement la plus sombre qui s'est avérée. La plupart d'entre nous ayant déjà lu le rapport de l'IGAS, je propose de passer sans attendre aux questions. Mme Huguette BELLO : On peut se demander si l'émotion qu'a suscitée l'épidémie de chikungunya à La Réunion ne constitue finalement pas un résumé des comportements à proscrire... Pendant trop longtemps, on a minimisé le phénomène au lieu de mobiliser les moyens et d'intervenir dès l'apparition des premiers cas ; le nombre des malades et l'importance de l'épidémie ont été constamment sous-estimés ; par la suite, les autorités sanitaires ont systématiquement privilégié le scénario le plus optimiste en faisant le pari - risqué, et finalement perdu - que l'hiver austral éliminerait le moustique. La sous-information de la population, surtout au début, a eu de lourdes conséquences sur la lutte antivectorielle et la démoustication. Le non-isolement des malades pendant la phase virémique a multiplié les contaminations ; l'épisode de la dengue, rapidement éradiquée en 2004, doit à cet égard être considéré comme une exception et non comme une référence : c'est bien à partir des événements que nous vivons depuis un an que des enseignements doivent être tirés pour l'avenir. Un protocole a-t-il déjà été élaboré ou est-il en voie de l'être pour répondre aux menaces des maladies à transmission vectorielle ? De l'avis même du professeur Flahault, il existe une probabilité élevée pour que l'épidémie redémarre l'an prochain à La Réunion. M. Gilles DUHAMEL : Je ne peux répondre à cette question, pour au moins deux raisons. Premièrement, si je suis devant vous, c'est pour vous parler de la mission que nous avons conduite en décembre dernier ; si vous souhaitez élargir la réflexion, je m'y prêterai volontiers, mais à titre rigoureusement personnel et non en tant que membre de l'IGAS et coordonnateur de la mission. Deuxièmement, votre intervention renvoie à un élément de prospective, au demeurant évoqué dans le rapport : la probabilité de voir survenir d'autres maladies de nature comparable. Existe-t-il un protocole précis pour une maladie à préciser ? Cette question relève davantage de la direction générale de la santé, chargée de la gestion des crises. Je n'ai là-dessus aucun élément d'information, n'étant pas en relation directe avec les personnes susceptibles de définir un tel protocole. Je n'ai du reste pas été sollicité pour travailler sur ce sujet. Permettez-moi toutefois un commentaire personnel. Depuis maintenant deux ans, les pouvoirs publics travaillent et font travailler sur la notion de veille et d'alerte, et sur l'élaboration de plans de nature à répondre à l'urgence sanitaire, au niveau national, dans des domaines précis - la grippe aviaire, par exemple -, ou au niveau départemental avec le concours des services déconcentrés de l'État. Il s'agit en l'occurrence d'approches types, de méthodologies de base. Une approche de ce genre a-t-elle été adoptée à La Réunion ou aux Antilles pour d'éventuelles maladies à transmission vectorielles ? Je l'espère mais c'est aux intéressés qu'il faut le demander. M. le Président : Votre rapport souligne la lourdeur du dispositif de vigilance épidémiologique qui existait en 2005. Vous avez mis en lumière les difficultés de liaison entre les différents services de la Direction régionale de l'action sanitaire et sociale (DRASS). Pourtant, dès juillet 2005, on avait toutes raisons de penser que l'épidémie allait prendre de l'ampleur - sans pour autant imaginer qu'elle atteindrait le niveau de janvier 2006. Reste que le centre des arboviroses de Lyon recensait déjà à cette époque 400 cas confirmés. Qu'est-ce qui n'a pas fonctionné ? Pourquoi notamment le nombre de médecins sentinelles n'a-t-il pas été immédiatement augmenté ? M. Gilles DUHAMEL : Nous nous sommes interrogés en suivant une double approche, théorique et pratique : la stratégie était-elle la bonne ? A-t-elle fonctionné ou non ? Rappelons que l'ensemble de notre analyse visait d'abord à aider et non à tout critiquer au risque de déstabiliser. Autrement dit, notre but premier était l'appui, et si nous avons qualifié de « lourd » le dispositif de surveillance, « lourd » ne veut pas forcément dire « mauvais » : au regard de l'évolution de la situation épidémiologique entre avril et décembre 2005, le rapport le jugeait « adéquat », ce qui n'est pas nécessairement contradictoire. Votre question laisse à entendre que le système, quelque part, n'aurait pas fonctionné. Nous ne partageons pas cette analyse : le dispositif de surveillance était certes lourd, mais il ne s'inscrivait pas dans une logique d'identification exhaustive. Autrement dit, l'objectif n° 1 n'était pas d'être certain d'avoir recensé tous les cas, mais d'apprécier une situation, de l'identifier le plus rapidement et le plus précocement possible afin de faciliter la lutte, et enfin de mettre en évidence les tendances - décroissance ou recrudescence. L'autre objectif était l'identification des situations atypiques, en l'occurrence les formes graves, de manière à pouvoir se poser ensuite les bonnes questions. Enfin, un système de surveillance doit-il déterminer jusqu'où ira l'épidémie ? Sûrement. Existe-t-il, ne serait-ce qu'en théorie, un dispositif capable de répondre à coup sûr à cet objectif ? C'est un point à vérifier avec les épidémiologistes ; pour ma part, je ne le pense pas. Sur les autres points en tout cas, la mission a conclu que le dispositif en place a permis l'identification précoce, y compris, au prix de quelques difficultés, celle des cas atypiques graves. La lourdeur interne à la DRASS nous a effectivement posé problème : en particulier, le nombre limité d'agents d'encadrement compétents n'a pas facilité la circulation de l'information sur la collecte, la transmission et le traitement des données épidémiologiques. En gros, deux éléments doivent être pris en compte : d'où vient l'information ? Une fois celle-ci arrivée à la DRASS, à qui sert-elle, entre qui et qui circule-t-elle ? À La Réunion, les données épidémiologiques sont principalement venues du terrain, des équipes chargées de la lutte antivectorielle, des professionnels de santé et enfin des malades eux-mêmes. Les professionnels de santé constituent quatre sources possibles de données : celles-ci peuvent provenir des médecins libéraux dits « sentinelles », des médecins libéraux lambda, éventuellement des praticiens hospitaliers et enfin des laboratoires d'analyse et de biologie médicale. Les médecins du réseau de sentinelles ont l'avantage d'être rompus à la logique et à la logistique de la surveillance épidémiologique : ils ont l'habitude de recevoir et de faire remonter l'information. Reste que ces réseaux reposent sur le volontariat ; on pourrait éventuellement songer à un système plus contraignant. Les médecins libéraux non sentinelles ont fort peu contribué, au moins jusqu'en décembre en tout cas, à la collecte de données. Ils n'y étaient juridiquement pas obligés, le chikungunya n'étant pas une maladie à déclaration obligatoire. Même à la conférence régionale de la santé, on a très peu entendu parler des préoccupations, des témoignages, des interrogations, des incertitudes liées au chikungunya, et notamment de la part des médecins libéraux. Le sujet a bien été évoqué - par un médecin libéral, d'ailleurs -, repris par quelques-uns, puis rapidement clos. Les laboratoires de ville ont également été peu contributifs. Mais cela peut s'expliquer par des raisons techniques : ils n'en avaient pas encore les moyens à l'époque. D'une façon générale, la contribution des médecins libéraux à la remontée d'informations, qu'elle s'inscrive ou non dans un système de déclaration obligatoire, est traditionnellement pauvre en France ; c'est même un sujet de préoccupation. D'où l'intérêt de développer les systèmes de réseaux de sentinelles. On pourrait même à cette occasion, en débordant considérablement du sujet, s'interroger sur la contribution du médecin libéral en général à la santé publique... Mais peut-être serait-ce aller trop loin. Quant à la contribution des particuliers, elle n'était pas nulle. Elle s'est nettement amplifiée avec la mise en place du numéro vert, au moins jusqu'à la fin de l'année 2005. Je ne sais ce qu'il en a été depuis. Au total, je continue à penser que le système d'alerte et de surveillance a fonctionné et que le schéma était le bon. Les difficultés internes de la DRASS étaient davantage liées à des problèmes d'effectifs, et peut-être d'organisation, qu'à un manque de savoir-faire. Certains cadres qui auraient pu jouer un rôle important ont été longtemps absents. En fait, la plus grande part des données épidémiologiques collectées en 2005 est venue des équipes de lutte antivectorielle. Celles-ci sont chargées de trois missions principales : récolter l'information, quitte à aller la chercher elle-même en enquêtant systématiquement dans les dix domiciles alentours lorsqu'un cas clinique était identifié, effectuer les traitements et rapporter l'information. Une fois celle-ci remontée au service de lutte antivectorielle de Saint-Denis, elle doit être utilisée par les programmateurs-planificateurs de la lutte antivectorielle, mais également transmise aux épidémiologistes de la Cellule interrégionale d'épidémiologie (CIRE) qui la traitent alors comme une donnée épidémiologique. Or, compte tenu de la nécessité de traiter l'information et de la faire circuler pratiquement en temps réel - condition essentielle pour qu'elle soit utile -, le fait que cette tâche ait été confiée à un seul agent, chargé par ailleurs d'encadrer la lutte sur le terrain, nous a paru inapproprié : à défaut de pouvoir faire appel à deux personnes, le spécialiste technique de la lutte aurait dû en priorité encadrer l'action des agents de la LAV sur le terrain, sachant que le travail de recueil, de tri, de validation et de transmission de l'information, s'il est d'une indiscutable utilité, n'en prend pas moins énormément de temps. Il nous a paru que la circulation de l'information ne devait pas porter préjudice à l'encadrement des agents, d'autant que nous avions relevé des insuffisances en termes de qualité et de compétence technique sur le terrain. Mme Huguette BELLO : L'alerte a été donnée de manière précoce, dites-vous ; mais pourquoi n'y avait-il pratiquement plus personne à la DRASS pour s'occuper de la veille sanitaire pendant la période des fêtes de fin d'année, alors que la situation devenait des plus graves ? M. Gilles DUHAMEL : Je vous invite à poser cette question à son directeur... J'en resterai pour ma part à quelques commentaires très sobres. Un point positif est à mettre au crédit des cadres directement concernés de la DRASS : les personnes qui étaient là ont incontestablement « mouillé leur chemise ». Nous nous en sommes aperçus sur place lorsque nous les avons mobilisées jusque tard le soir, alors qu'elles étaient également présentes sur le terrain dans la journée. En revanche, deux points négatifs ont peu transparu dans le rapport dont ce n'était pas l'objectif premier : premièrement, l'encadrement supérieur au sein de la DRASS aurait pu être plus présent et plus efficace ; deuxièmement - et là, je parle à titre personnel mais également en tant qu'« IGAS régionalisé », chargé tout à la fois d'évaluer les directeurs et directeurs adjoints des services déconcentrés de la santé et du travail et d'apprécier autant que faire se peut la situation, les actions et les difficultés rencontrées par l'État dans la région concernée -, l'organisation et le fonctionnement de la DRASS de La Réunion étaient, avant même que ne soit montée cette mission, un sujet de préoccupation. Enfin, là comme ailleurs, il s'est posé un problème de moyens matériels et surtout humains. C'est vrai partout et c'est presque trop facile de le dire, d'autant que la mise en place des CIRE date seulement de quelques années. Peut-être n'y a-t-il pas suffisamment d'épidémiologistes sur le terrain, mais on n'en trouvait aucun avant. Reste que, durant la semaine de notre mission, nous n'avons vu qu'un médecin épidémiologiste en tout et pour tout : un deuxième était semble-t-il en vacances et un troisième, malade depuis déjà des mois... Le médecin en question était parfaitement compétent ; le problème à mes yeux était quantitatif et non qualitatif. M. le Président : Venons-en à la lutte antivectorielle. Force est de reconnaître que, une fois le paludisme éradiqué, nous avons sur ce point baissé les bras et délaissé la démoustication, sans chercher à tirer les leçons des épidémies de dengue de 1977 et de 2004. Quelles difficultés la lutte antivectorielle pose-t-elle dans un contexte épidémique de grande ampleur ? Quels moyens devrons-nous maintenir une fois l'épidémie terminée ? Quelles suites envisagez-vous, compte tenu de ce que vous avez observé sur le terrain, en termes tant de lacunes que de dévouement ? Je peux témoigner de celui des agents de nos équipes sur le terrain, même si celles-ci manquent parfois de formation, d'encadrement et surtout de moyens humains. M. Gilles DUHAMEL : Pour apprécier l'activité en temps réel, c'est-à-dire au moment d'une flambée, trois éléments doivent être pris en compte : le quantitatif, le qualitatif et le délai de réaction. Ce à quoi vient s'ajouter la rémanence, c'est-à-dire la continuité d'un nombre minimal d'actions une fois la flambée passée - élément particulièrement important qui déterminera ma réponse à votre deuxième question. Je ne peux vous dire combien d'agents il faut engager sur le terrain dans le feu de l'action. Probablement, plus il y en a, mieux c'est... jusqu'à un certain point. S'il y en avait eu cent au lieu de cinquante, cela aurait été certainement mieux. En fallait-il mille ? Je ne sais pas. Quel est le seuil minimal ? Je ne le sais pas non plus. Reste qu'il y a vingt ans, les agents de la LAV étaient 170, et qu'ils se sont retrouvés à 20, et pas tous opérationnels, loin s'en faut. Il est clair que les effectifs avaient considérablement baissé, tout comme il est clair que le nombre d'agents au sein des services de l'État pour lutter au moment de la flambée n'était pas suffisant. Il est difficile de savoir où placer le curseur. Nous avons d'abord cherché à répondre sur le plan quantitatif et le plus pragmatiquement possible. Au moment où la mission était sur place, on comptait quelque 200 à 240 agents, grâce à l'engagement de l'État - c'était la moindre des choses -, mais surtout du conseil général et des communes et intercommunalités. Nous n'avons toutefois jamais été très sûrs de la précision des chiffres : certains agents étaient en cours de recrutement ou allaient l'être au 1er janvier, et de surcroît dans un contexte où, si l'on craignait bien une recrudescence, personne n'avait anticipé l'explosion qui a suivi. La présence de certains agents seulement à compter du 1er janvier ne nous a pas paru un problème majeur : l'important à nos yeux était, bien davantage que de devoir attendre trois semaines de plus cette présence supplémentaire sur le terrain, la qualité des actions qui y étaient déjà effectivement menées. Si, en attendant, il n'y avait que cent agents sur le terrain pour faire de la lutte, l'essentiel était qu'ils la fassent bien - or le peu que nous avions vu nous avait alarmés : ils ne faisaient pas bien, en tout cas pas suffisamment bien. L'inadéquation des gestes de lutte ne s'expliquait pas seulement par le manque de moyens matériels, mais bien par une connaissance, une formation et un encadrement insuffisants. De plus, nous nous sommes rendus là où l'on nous a proposé d'aller, et tout porte à croire que ce n'était pas là que l'on travaillait le moins bien. Au demeurant, peu importe car nous étions venus pour identifier les difficultés et c'est précisément ce que nous avons fait en voyant cette équipe au travail. Bon nombre d'agents fraîchement arrivés n'avaient jamais été formés, cependant que les anciens l'avaient été, mais pour un autre moustique, qui appelait des gestes différents. La question des délais est effectivement très importante lorsque se produit une flambée épidémique. Chaque jour gagné ou perdu compte ; mais il est très difficile de dire jusqu'où cela compte. Nous avions été suffisamment alarmés pour attirer très rapidement et suffisamment clairement l'attention sur l'enjeu de l'encadrement sur le terrain, allant jusqu'à identifier et contacter les personnes ressources capables de renforcer au plus tôt les équipes sur le terrain. Y sont-ils arrivés très vite ? Mon interrogation peut être comprise comme l'analyse d'une réaction insuffisante de la part des services de l'État ; le point en tout cas est à vérifier. L'équipe d'experts entomologistes de la DRASS a été renforcée d'un élément supplémentaire, avec un certain décalage, mais je ne sais rien de la teneur, de la fréquence ni de l'utilité opérationnelle des échanges téléphoniques, par exemple, qui ont précédé l'arrivée physique du spécialiste en question. Autrement dit, il fallait renforcer les capacités d'encadrement ; elles l'ont été, peut-être un peu tardivement, et il reste à vérifier si ce décalage a pu être comblé par des échanges non physiques suffisants. Nous n'avons pas pu nous en assurer, n'ayant pas été missionnés pour suivre la mise en place de nos recommandations. À supposer que nos recommandations aient été toutes pertinentes et immédiatement mises en place - ce qui n'a probablement pas été le cas -, auraient-elles permis d'empêcher l'explosion de janvier ? Je ne peux répondre à cette question qui renvoie à celle de la cinétique sous-jacente de l'épidémie : jusqu'où pouvait-on la bloquer ou tout au moins l'enrayer suffisamment ? Quels moyens faudra-t-il maintenir une fois l'épidémie terminée ? Là encore, je suis très embarrassé : cette question est d'abord l'affaire des experts. La réflexion est évidemment nourrie par la conjonction des recommandations théoriques, ex ante, et des bilans ex post de ce qui s'est passé avec les explications afférentes ; pour autant cela ne suffit pas pour arrêter un chiffre comme on le souhaiterait. Mes connaissances en la matière sont insuffisantes ; cela dit, j'ai consulté des collègues plus au fait de la question, compulsé les recommandations internationales, parfaitement claires, et nombre d'analyses, bilans et évaluations post-épidémiques réalisés à Mayotte, à La Réunion et aux Antilles, de même que plusieurs rapports appelant précisément l'attention sur la baisse des effectifs. J'ai du reste été frappé en remarquant que si tous relevaient une pente descendante, pas un seul n'indiquait que la courbe arrivait à un niveau inacceptable ; et si plusieurs avertissaient qu'à ce rythme, on allait à terme dans le mur, aucun de ceux que j'ai lus fixaient le seuil au-dessous duquel il n'était pas permis de descendre. Un autre élément vient compliquer les choses : on adapte les stratégies en fonction du risque présumé, mais également en fonction des moyens. Autrement dit, on peut tout faire ; mais si l'on manque de moyens, on privilégiera certaines actions, en fonction de stratégies définies et d'expertises qui privilégieront ceci plutôt que cela. Ainsi, l'organisation de la surveillance et de la lutte contre la réémergence du paludisme avait déjà été réorientée vers des stratégies économes, adaptées à des moyens plus réduits. Voilà en tout cas les termes du débat ; je ne me sens pas suffisamment compétent pour aller au-delà de ces éléments factuels. M. le Président : Comment analysez-vous les difficultés que nous avons rencontrées dans le domaine de la communication ? Étaient-elles dues au fait que trop d'intervenants différents s'exprimaient, ou faut-il croire que, n'ayant jamais eu d'épidémie, nous n'avions pas appris à communiquer ? Quoi qu'il en soit, nous avons rapidement donné l'impression de ne pas dire la vérité, et les conséquences dramatiques s'en font encore sentir aujourd'hui. M. Gilles DUHAMEL : La description, relativement neutre mais analytique, que fait le rapport de ces aspects de communication me semble toujours assez valable. Nous avions commencé par analyser tous les articles parus dans les journaux sur le sujet en 2005 et relever tous les mots-clés véhiculés à un moment ou à un autre par les différents supports, avant de chercher pourquoi les messages véhiculés par les médias ont pu paraître tantôt très contributifs, tantôt très critiques, tantôt très alarmistes, tantôt non contributifs, etc. Je vous invite à vous y replonger. On peut toujours estimer qu'il n'y a pas eu suffisamment d'actions de communication ou qu'elles ont été mal faites, mais on ne peut pas dire qu'il n'y en ait pas eu. On peut également penser que plus il y en a, mieux c'est, et regretter que, à cette époque en tout cas, il y ait eu seulement des spots radio et non des spots télé, pour des raisons financières. Mais au-delà de la relation DRASS-préfecture-médias, on aurait tort d'oublier deux autres protagonistes majeurs : les individus et les « relais sociétaux », c'est-à-dire les personnalités identifiées comme pouvant être écoutées et jouer un rôle de relais entre les autorités et le grand public, au premier rang desquelles les élus. Cela fait-il partie de leur mission ? De mon point de vue, assurément. Les élus ont-ils joué leur rôle d'alerte ? Sûrement, et même assez tôt. Ont-ils été en situation de pouvoir jouer pleinement leur rôle d'animateurs locaux ? Je ne sais pas répondre à cette question, en tout cas pour le mois de décembre. Si la presse a relaté les actions - et pas seulement les réactions - de certains maires très impliqués dans l'animation locale, tel celui du Port, d'autres ne m'ont pas paru manifester la même implication à cette époque. N'avaient-ils pas encore pris la mesure du phénomène ? Avaient-ils été insuffisamment outillés ? C'est possible. Mais, plus profondément, jusqu'où est-il raisonnable d'attendre ? Les recommandations internationales ou même nationales - ainsi celle de l'INSERM sur la dengue aux Antilles - mettent en avant le rôle des vecteurs, des personnes relais ; notre rapport s'en est du reste inspiré. Mais, une fois cela écrit, qu'est-ce qui fait que cela marche ou que cela ne marche pas ? Nous n'avons pas discuté suffisamment de cette question avec les élus locaux et c'est certainement une des faiblesses de notre rapport. Quant à la mobilisation ou non des individus eux-mêmes, c'est un sujet très compliqué, mais également très préoccupant. A titre d'exemple, nous avons vu des affiches dans les rues d'Hell Bourg- en tout cas chez le pharmacien- et au cimetière, une note explicative de la DRASS sous un plastique accrochée au portail. Pourtant à l'intérieur du cimetière, il y avait des pots de fleurs avec de l'eau stagnante et des moustiques partout, de même que chez les particuliers dans les maisons alentour ! Que fallait-il faire pour que le message passe ?! M. le Président : Pensez-vous que notre mission pourrait prendre le relais de l'enquête de l'IGAS, et sur quels points ? M. Gilles DUHAMEL : Le problème est que je ne sais rien de la situation actuelle à La Réunion, si ce n'est ce que j'en lis dans les journaux métropolitains. Du point de vue sanitaire - et la question dépasse grandement ce seul aspect -, soyons attentifs au qualitatif et pas seulement au quantitatif. M. le Président : Monsieur Duhamel, nous vous remercions. M. Thierry TROUVÉ, directeur délégué aux risques majeurs M. le Président : Messieurs, je vous souhaite la bienvenue. Notre mission souhaite savoir quand votre direction a été sollicitée - si elle l'a été -, quelle a été votre approche des méthodes de lutte antivectorielles et comment vous avez jugé de leur nocivité ou de leur innocuité. M. Thierry TROUVÉ : Il me faut préciser en introduction que la Direction de la prévention, de la pollution et des risques du ministère de l'écologie et du développement durable intervient dans deux champs, la réglementation des produits à usage biocide d'une part, la gestion des déchets pour ce qui relève de la politique de l'État, d'autre part. En revanche, le ministère n'a compétence ni pour la lutte antivectorielle ni en matière sanitaire. Nous avons été saisis, lorsque le ministère de la santé a décidé de renforcer significativement la lutte antivectorielle. La décision d'achat ou de renouvellement des stocks de produits de démoustication avait déjà été prise mais on s'est interrogé sur le statut réglementaire de ces substances. De l'analyse juridique faite par les ministères de l'agriculture, de l'écologie et de la santé, il ressort qu'aucun des produits insecticides utilisés dans la lutte antivectorielle n'est soumis à une réglementation, et qu'ils n'ont donc pas besoin d'autorisation de mise sur le marché. Cela peut paraître curieux, d'autant que le Fénitrothion avait par le passé reçu une autorisation de mise sur le marché (AMM) du ministère de l'agriculture, mais le fait est que nous sommes dans un vide juridique, qui sera comblé par la transposition de la directive « Biocides », laquelle replacera, pour la France, ces substances dans le champ de compétence du ministère chargé de l'écologie, en 2008-2009. M. le Président : Comment s'explique cette situation ? M. Thierry TROUVÉ : Des produits à base de Fénitrothion avaient fait l'objet d'une AMM par le ministère de l'agriculture dans le cadre du code rural, alors qu'ils ne relevaient pas strictement de l'autorisation à ce titre puisqu'ils ne sont pas utilisés en agriculture mais exclusivement dans la lutte antivectorielle à des fins de santé publique. Quoi qu'il en soit, l'ambiguïté a été levée par la loi d'orientation agricole, qui a supprimé l'article de référence. Le régime d'autorisation n'est donc plus appliqué pour ces produits. Au demeurant, cela ne change rien, car les autorisations étaient arrivées à échéance en 2002 pour l'une, en 2005 pour l'autre. Comme je vous l'ai indiqué, les produits destinés à la démoustication entreront sans le champ de la directive « Biocides », qui prévoit que ces substances devront faire l'objet d'une AMM. Pour l'obtenir, les industriels devront présenter un dossier, faute de quoi les produits concernés seront réputés interdits à la vente à partir de septembre 2006. Ce sera le cas pour le Téméphos, pour lequel aucun dossier n'a été déposé. La procédure communautaire d'examen des demandes d'AMM pour les substances biocides est assez longue car les dossiers ont un volume imposant. Entre l'évaluation technique et la procédure d'agrément proprement dite, il faut compter un an. Ainsi, l'évaluation du Fénitrothion commencera cette année, et il ne sera pas inscrit sur la liste communautaire des substances biocides autorisées avant 2008. Pendant la période transitoire, les dispositions réglementaires antérieures continuent théoriquement de s'appliquer, si ce n'est que, comme on l'a vu, il n'y en a pas en France. M. le Président : Lorsque ces substances ont été utilisées à La Réunion, il a été dit que les dosages retenus étaient inférieurs aux plafonds préconisés par l'OMS. Qu'en est-il exactement ? M. Thierry TROUVÉ : Notre direction n'a pas compétence pour juger de l'utilisation qui est faite des produits de démoustication mais pour vérifier qu'ils ont une AMM si leur statut l'impose. La direction n'a donc pas été associée à la définition de leur usage mais à l'analyse de ses conséquences environnementales. C'est ainsi que, le 10 février dernier, le directeur général de la santé, le directeur des relations du travail et moi-même avons conjointement saisi l'Agence française de sécurité sanitaire de l'environnement et du travail, l'AFSSET, d'une évaluation comparative des risques pour la santé et pour l'environnement des produits adulticides. Nous lui avons aussi demandé de procéder à une analyse risque/efficacité. Ce travail, qui associera les expertises des différents instituts concernés, éclairera les décideurs, les aidera à faire des choix et, éventuellement, à recourir à des substances alternatives. Mme Huguette BELLO : Ce qui signifie que l'on a expérimenté des produits à La Réunion et que l'on n'a demandé l'évaluation qu'après que l'expérimentation a eu lieu. Des événements très graves se sont produits sur l'île. Ainsi, je connais une personne âgée qui a eu un malaise après que du Fénitrothion a été aspergé un peu partout, et qui est morte. Des écoles ont dû être évacuées et fermées, des enfants s'étant trouvés mal après que l'on avait aspergé les salles de classe de Fénitrothion pendant le week-end. J'ai vu le médecin colonel Boutin montrer la dose qui devait être utilisée pour deux ou trois hectares, alors que les produits en question avaient déjà été aspergés partout sur l'île. Autant dire qu'au début de la campagne en tout cas, on a utilisé ces substances n'importe comment. Aujourd'hui encore, des gens ont des saignements de nez après le passage des militaires qui aspergent ces substances. Nous avons besoin de savoir. M. Thierry TROUVÉ : J'ai lu dans la presse mention des faits que vous rapportez, mais je tiens à préciser que l'on n'a pas expérimenté les produits à La Réunion. Le Téméphos par exemple est d'un emploi courant en France métropolitaine, et l'on souhaite continuer de l'y utiliser ; quant au Fénitrothion, pour ce que j'en sais, il est utilisé aux Antilles. Il n'y a donc pas eu d'« expérimentation » à La Réunion. Cela dit, l'expertise a été demandée à l'AFSSET lorsque les faits que vous avez mentionnés ont été rapportés. Un produit biocide, quel qu'il soit, n'est pas anodin, et il est intéressant de savoir si l'on peut parvenir à un meilleur rapport entre le risque, qui n'est jamais nul, et l'efficacité attendue. C'est l'analyse que nous attendons de l'AFSSET, sachant aussi que des résistances aux produits peuvent survenir, qui pousseront à en changer. Mme Huguette BELLO : Il est certain que les personnes qui ont manié les produits de démoustication n'avaient pas été suffisamment formées, si bien que les doses utilisées n'étaient pas les bonnes. On s'est limité à expliquer que l'on suivait les prescriptions de l'OMS relatives à ces substances, qu'elle n'a jamais interdites. Mais il ne faut pas oublier qu'on a aussi utilisé le DDT à La Réunion, et que l'OMS est revenue, depuis, sur son utilisation. Un journal a rapporté, sans être démenti, que l'on avait utilisé dans l'île des répulsifs non homologués, qui ont ensuite été retirés. Qu'en est-il ? La population réunionnaise s'interroge, et nous interroge. Il nous faut des réponses fiables et précises. Actuellement, bien des gens nous disent : « J'ai fait tout ce qu'on nous a dit de faire, j'utilise les répulsifs et les dispositifs électriques ; donc, ce n'est pas le moustique qui m'a piqué. ». Que leur répondre ? Et si l'on asperge un certain produit et qu'ensuite des saignements de nez se produisent, où a-t-on failli ? Quand on nous dit que, le lendemain des aspersions, les lendormis meurent, et qu'à un certain moment les militaires passaient ramasser les petits animaux morts pour que la population ne s'affole pas, que répondre ? Je ne fais aucun procès, mais nous avons besoin de savoir. M. Thierry TROUVÉ : Je n'ai d'autres informations sur l'utilisation des produits biocides à La Réunion que celles que j'ai lues dans la presse. Il est exact qu'ils doivent être manipulés d'une certaine manière et que le surdosage peut entraîner les effets que vous décrivez. On peut penser que cela a pu être le cas au début de la campagne de démoustication mais la lecture de la presse donne le sentiment que ces phénomènes ont diminué ou disparu. Cela donne à penser que le dosage actuellement utilisé est peut-être moindre que ce qu'il fut, mais je n'en sais rien. A ma connaissance, les produits répulsifs sont actuellement considérés comme relevant de la réglementation « biocides », si bien que, pour les raisons exposées, ils ne sont pas soumis à réglementation pour l'instant, mais nous attendons l'avis de l'Agence française de sécurité sanitaire des produits de santé pour savoir s'ils relèvent en fait de la réglementation relative aux produits cosmétiques. Ce sont en tout cas des produits en vente libre et d'une utilisation banale en France métropolitaine. M. le Président : Je suis persuadé que les répulsifs ont fait l'objet d'études cosmétologiques. M. Thierry TROUVÉ : Sans doute, mais je n'en sais pas davantage. M. le Président : Quand l'AFSSET rendra-t-elle son rapport d'évaluation risque/efficacité ? M. Thierry TROUVÉ : Dans quatre mois, parce qu'il s'agit de sujets compliqués, mais nous avons demandé à avoir des résultats intermédiaires dès que possible. Ces travaux s'appuieront sur les réseaux d'expertise institutionnels français - IRD109, INERIS110, InVS111- , sur les réseaux d'expertise internationaux et sur la revue de la littérature mondiale. Les conclusions de l'AFSSET nous diront comment travailler. M. le Président : Qu'avez-vous mis en place, localement, pour repérer les effets indésirables éventuels de ces substances sur la faune, la flore et l'eau ? J'ai dû démentir les rumeurs qui couraient dans ma commune selon lesquelles la potabilité de l'eau était menacée, alors que nous la puisons au plus profond. M. Thierry TROUVÉ : Le préfet a chargé la Direction régionale de l'environnement d'installer un comité scientifique chargé d'étudier l'impact sur l'environnement et nous avons demandé à l'INERIS de mettre à disposition de ce comité un scientifique de l'île. Le comité a commencé de travailler à un dispositif de surveillance de l'air, de l'eau fluviale et maritime et des animaux, qu'il s'agisse des oiseaux retrouvés morts, des insectes non visés par les traitements antivectoriels ou des poissons. Des protocoles efficaces sont difficiles à définir mais les prélèvements ont commencé et les premiers résultats pourraient être disponibles en avril. Je crois savoir qu'on n'a rien trouvé de très significatif à ce jour, mais il serait préférable d'interroger les scientifiques directement chargés de ces investigations, pour lesquelles ont été débloqués des financements complémentaires. M. le Président : Cela vaut-il aussi pour Mayotte ? M. Thierry TROUVÉ : Non. M. le Président : Il le faudrait pourtant. Mme Huguette BELLO : C'est une nécessité. M. le Président : Les produits de démoustication sont-ils aussi utilisés en agriculture pour protéger les fruits ? M. Hervé VANLAER : Non. M. le Président : Ces substances n'entrent dans aucun mélange ? M. Thierry TROUVÉ : Nous sommes opposés à ces mélanges car on ne sait pas très bien quels peuvent être leurs effets. Mais les produits qui nous occupent aujourd'hui sont exclusivement utilisés pour la démoustication. C'est bien pourquoi la délivrance d'AMM les concernant par le ministère de l'agriculture ne paraissait pas parfaitement fondée. M. Hervé VANLAER : Le Téméphos est couramment utilisé en France, notamment en Camargue, comme il l'est en Italie. Cela posera un problème à partir du 1er septembre 2006, aucun industriel français n'ayant annoncé le dépôt d'un dossier visant à inscrire cette substance sur la liste des substances biocides autorisées au niveau communautaire. Mais il semble que la démarche ait été entreprise ailleurs, en Grèce et à Chypre en particulier, et le principe de l'autorisation communautaire est bien entendu qu'elle vaut sur tout le territoire de l'Union européenne. M. Thierry TROUVÉ : Notre direction traite également de la gestion des déchets et nous avons engagé une action de grande envergure à ce sujet à La Réunion. Le préfet avait défini spontanément un plan musclé d'éradication des décharges sauvages, gîtes larvaires potentiels. Certes, le chikungunya utilise toute flaque d'eau pour pondre mais, sans se focaliser sur les décharges illégales, ce n'est pas une raison pour les laisser proliférer. On estimait leur nombre à 200 avant le début de l'épidémie mais, depuis la mise en œuvre du programme préfectoral, 510 ont été recensées et 426 éliminées. Toutefois, la liste n'est pas exhaustive car certaines se reconstituent et toutes n'ont peut-être pas été repérées. Les quatre-vingt décharges sauvages connues qui demeurent sont situées dans des ravines difficilement accessibles. Aussi, le préfet a-t-il lancé un appel d'offres tendant à leur élimination. Le ministère de l'écologie a débloqué 1,5 million d'euros pour financer cette opération exceptionnelle de gestion des déchets. Par ailleurs, la DRIRE a entrepris résolument d'éliminer la vingtaine de casses automobiles illégales que compte l'île. Vingt-et-une mises en demeure ont été délivrées à ces casses « marron », beaucoup ont déjà été évacuées et les carcasses, tractées vers les casses automobiles légales, régulièrement démoustiquées. Pour ce qui est des pneus usagés, La Réunion est plutôt bon élève ; il n'y a pas de dépôts sauvages et les exploitants des sites de destruction de pneus ont entrepris de les broyer. L'action en matière de gestion des déchets, menée avec des moyens assez importants, est donc vigoureuse, la situation étant par ailleurs plutôt plus favorable à ce sujet à La Réunion qu'en d'autres points du territoire. M. le Président : Le problème tient à ce que les décharges illégales se reconstituent très vite. M. Thierry TROUVÉ : Il y a peut-être là une question d'éducation à la santé. Le fait est que depuis que ces opérations ont commencé, le flux de déchets vers les décharges autorisées, facilité par la suspension de la perception de la taxe générale sur les activités polluantes, la TGAP, pendant la durée de l'épidémie, a doublé. Je reviens brièvement sur la réglementation, que nous avons évoquée précédemment à propos des substances biocides, pour élargir mon propos. Nous sommes en effet dans une phase de transition générale puisque, avec la mise en œuvre du programme européen REACH112, une réglementation européenne portant sur de nombreuses substances chimiques va voir le jour. Alors que, jusqu'à présent, l'activité du ministère dans ce domaine était plutôt artisanale, on va passer, en onze ans, à un dispositif d'AMM systématique non seulement pour les biocides mais pour quelque 30 000 substances actives déjà sur le marché. Pour autant, le programme REACH ne sera adopté que l'an prochain et même si la directive « Biocides » est transposée, ses effets ne monteront en puissance que progressivement. En ces matières, la réglementation européenne prévoit trois niveaux d'intervention - gestion et prévention du risque, expertise et contrôle. En France, la gestion et la prévention du risque relèvent du ministère de l"écologie et de l'expertise de l'AFSSET et de l'INERIS. Reste la question des contrôles, car si une réglementation de ce type entre en vigueur, il faut s'assurer que seuls sont sur le marché les produits autorisés, conformes aux autorisations, et aucun autre. Actuellement, notre pays n'est pas suffisamment équipé pour faire face aux tâches qui l'attendent dans ce domaine. Pour le second niveau, nous sommes loin du compte, alors qu'il nous faudra gérer, dès septembre, des centaines de substances. Quant aux contrôles, on ne sait pas encore qui les fera ni, donc, comment on fera respecter les interdictions de mise sur le marché. M. le Président : Ce pourrait être le rôle de la répression des fraudes. M. Thierry TROUVÉ : En effet, et celui des douanes. M. le Président : Pour en revenir au chikungunya, nous avons le sentiment qu'il s'agira d'un problème permanent et que la lutte antivectorielle devra continuer sans désemparer. Quel protocole de surveillance à long terme envisagez-vous ? Est-il possible de maintenir le dispositif actuel ? M. Thierry TROUVÉ : Il est un peu tôt pour répondre à cette question car le sujet est assez nouveau. En quelque sorte, nous apprenons en marchant. La lutte antivectorielle ne concerne pas seulement La Réunion, mais l'épidémie a fait accélérer les travaux. Je ne me sens pas capable de vous dire ce que l'on fera dans un an ou deux mais je ne suis pas certain que l'île soit vouée à supporter cette virose pendant de longues années. Le paludisme qui l'infectait n'a-t-il pas disparu ? Peut-être parviendra-t-on de même, par une lutte acharnée, à juguler l'épidémie. Mais c'est là un avis personnel. M. le Président : Certains ouvrages de la littérature médicale indiquent que l'épidémie réapparaît de manière cyclique, tous les sept à dix ans, à mesure que naissent des générations nouvelles, non immunisées. Mme Huguette BELLO : C'est dire qu'il existe bel et bien une littérature médicale sur le chikungunya, mais elle a été entièrement occultée. M. le Président : Occultée, je ne sais. Tous les médecins ont cherché, je puis en témoigner. Mme Huguette BELLO : Le fait est que cette littérature existe, que l'on a préféré dire le contraire, mais que l'on fait maintenant état de cas répertoriés de rechutes. On a beaucoup parlé de larvicides, mais qu'en est-il de la recherche sur les produits adulticides biologiques ? M. Thierry TROUVÉ : Un appel à proposition de recherches sera lancé prochainement, qui comprendra une rubrique « méthodes alternatives », et je pense que le ministère n'est pas le seul à travailler sur ces questions. S'agissant des connaissances médicales, je me rappelle que l'on en manquait singulièrement lorsqu'une épidémie de légionellose a éclaté à Lens en 2004 - parce que l'épidémie était atypique et que les chercheurs avaient commencé à s'intéresser à la question seulement une trentaine d'années plus tôt. De même, le virus chikungunya était sans doute endémique en Afrique, mais il n'intéressait personne parce qu'il touchait une population pauvre. Nous avons des lacunes dans la connaissance de cette affection, mais nous en avons aussi dans d'innombrables autres domaines de risque. En réalité, nous avons plus d'incertitudes que de certitudes, car chaque progrès scientifique suscite des interrogations nouvelles. Mme Huguette BELLO : Tamatave est en proie au chikungunya et à la dengue hémorragique, mais c'est une catastrophe dont on ne parle pas. M. le Président : Le risque est pratiquement certain, qu'à terme, La Réunion sera aussi touchée par la dengue hémorragique. M. Thierry TROUVÉ : Comme je vous l'ai dit, le risque sanitaire n'est pas de la compétence de notre direction. Mais l'on peut craindre que la mondialisation des échanges ait aussi pour effet la diffusion des virus et des pathologies. M. le Président : C'est ainsi, d'ailleurs, que le chikungunya s'est introduit en France métropolitaine par l'Italie. Nous vous serions reconnaissants de nous communiquer les informations relatives à l'impact environnemental des substances utilisées dans la lutte antivectorielle aussitôt que vous les aurez reçues, en avril, ainsi que les conclusions du rapport demandé à l'AFSSET, et toutes autres informations dont vous disposeriez. M. Thierry TROUVÉ : Je n'y manquerai pas. M. le Président : Messieurs, je vous remercie. M. Didier FONTENILLE, directeur de l'unité de recherches sur la caractérisation et le contrôle des populations de vecteurs à l'Institut de recherches pour le développement (IRD) de Montpellier M. le Président : Nous accueillons aujourd'hui M. Didier Fontenille, directeur de l'unité de recherches sur la caractérisation et le contrôle des populations de vecteurs à l'IRD de Montpellier. Je vous propose de commencer par nous présenter votre unité de recherches, ses travaux, les actions que vous menez, après quoi nous aborderons la question du chikungunya à La Réunion et à Mayotte. M. Didier FONTENILLE : L'Institut de recherches pour le développement est un établissement public à caractère scientifique et technique, de même statut que le CNRS, et placé sous la double tutelle du ministère des affaires étrangères et du ministère chargé de la recherche. Il se consacre surtout à la recherche sur les problèmes du monde tropical, est divisé en trois grands départements, et comporte 85 unités de recherche. Je dirige l'unité 016, compétente pour les problèmes liés aux vecteurs de maladies, c'est-à-dire surtout aux insectes, et où travaillent près d'une trentaine de titulaires - chercheurs, ingénieurs, techniciens - ainsi qu'un certain nombre d'étudiants qui font leur thèse, et des personnels recrutés sur contrats, aussi bien en France - outre-mer compris - que dans les pays où nous travaillons. Nous menons des recherches dans cinq pays principalement : la France, le Burkina, le Bénin, le Cameroun et la Bolivie. Nous avions donc vocation à nous occuper de l'épidémie de chikungunya, mais c'était le paludisme qui constituait, jusqu'à présent, l'essentiel de notre activité, le reste se partageant entre les arboviroses - comme la dengue, la fièvre jaune ou le chikungunya -, et d'autres maladies infectieuses comme la maladie de Chagas, provoquée par de grosses punaises en Amérique du Sud. Nos recherches sont d'une part des recherches de caractérisation, visant à mieux comprendre la vie des moustiques : où ils se développent, quelle est leur durée de vie, quels animaux - y compris l'homme - ils piquent et à quelle fréquence, les virus qu'ils transmettent, la base génétique de cette transmission, les autres insectes avec lesquels ils sont en compétition. Ce sont donc des recherches de biologie fondamentale, d'éco-éthologie, de génétique et de génomique mais aussi des recherches relatives à la lutte antivectorielle : nous sommes centre collaborateur de l'OMS pour les insecticides en santé publique, et nous testons les nouvelles molécules qu'elle nous soumet, ou, plus souvent encore de nouveaux matériaux - vêtements, moustiquaires - imprégnés de ces molécules, de répulsifs ou d'insecticides. Enfin, nous développons, appliquons et vérifions le résultat de nos recherches, pour voir si ce qui a fonctionné en laboratoire fonctionne aussi sur le terrain. C'est ce qu'on appelle les phases 2 et 3. La phase 2 se déroule dans des stations expérimentales, la phase 3 est plus rare car beaucoup plus chère - l'une d'elles est cependant en cours, au Burkina, pour tester une nouvelle moustiquaire. M. le Président : A quel moment avez-vous commencé à vous intéresser à l'épidémie de chikungunya ? Nous avons reçu M. Reiter, de l'Institut Pasteur, qui nous a un peu étonnés en nous disant que l'on ne croyait pas qu'Aedes albopictus ait une telle capacité de transmission du virus et une telle rapidité, et que l'on connaissait surtout la transmission du chikungunya par Aedes aegypti. Est-ce conforme à votre expérience ? M. Didier FONTENILLE : Je répondrai à deux niveaux. Tout d'abord, j'ai été moi-même surpris par l'explosion de la maladie : non pas par le fait qu'Aedes albopictus soit en cause, mais par la multiplication très rapide, exponentielle des cas. Une question très débattue dans le monde scientifique est celle de la compétence vectorielle des différentes espèces de moustiques, et si je ne partage pas tout à fait l'opinion de mon collègue Reiter, c'est en tout cas un débat très stimulant, porteur d'avancées scientifiques. Compte tenu de mon expérience, qui est surtout africaine, je me méfie des dogmes : ce qu'on a observé quelque part n'est pas forcément vrai ailleurs. L'un de nos collègues, Francis Schaffner, s'est rendu sur place en 2004. Je lui avais rappelé l'épidémie majeure de dengue à La Réunion en 1977, certes mal documentée, mais dont on avait dit qu'elle avait touché 30 % de la population, et qu'Aedes albopictus était déjà en cause ! Donc, le dogme selon lequel albopictus n'est pas un bon vecteur, comme l'a écrit un collègue nord-américain, n'est pas correct, et cela se confirme avec le chikungunya. Sur la côte est de Madagascar où j'ai travaillé pendant sept ans et où j'ai fait ma thèse, il semble, selon les rares informations dont je dispose, qu'il y ait une épidémie de dengue et de chikungunya, due à albopictus. Certes, les choses sont différentes en Asie du Sud-est et dans certaines îles du Pacifique, mais il s'agit de différences entre des populations de vecteurs d'une même espèce. M. le Président : M. Reiter ne nous a pas dit qu'albopictus n'était pas le vecteur, il nous a dit qu'il était considéré jusqu'à présent comme un vecteur peu compétent. Ce n'est donc pas exact. M. Didier FONTENILLE : Absolument. Nous avons d'ailleurs écrit ensemble un article invitant la communauté scientifique à réviser ses certitudes. M. le Président : Que pensez-vous, sur le plan scientifique, de l'explosion de l'épidémie ? M. Didier FONTENILLE : Nous n'avons actuellement que des hypothèses, qui restent à vérifier au moyen d'études rétrospectives et prospectives. Pour qu'un virus se diffuse dans une population, il faut qu'il y soit introduit. Le virus du chikungunya est présent dans la sous-région, aux Comores, notamment, c'est un virus africain, que j'ai isolé à l'Institut Pasteur de Dakar lors d'une épidémie. Il a sans doute été introduit dans une population qui était « susceptible », c'est-à-dire qui ne l'avait pas rencontré récemment, et qui n'était donc pas immunisée - mais il reviendra à nos collègues médecins de le vérifier. Mais, surtout, il fallait un vecteur, un moustique, et il est à peu près certain, selon nos informations, que celui-ci était surabondant à La Réunion dès l'été 2004. Il y a douze espèces de moustiques à La Réunion, mais seul Albopictus est impliqué - même s'il y a, ce qui est possible, des vecteurs secondaires. La surabondance de ce moustique est attestée : je suis passé à La Réunion et à Mayotte récemment, et j'ai pu constater que, malgré tous les efforts de démoustication entrepris, il en reste beaucoup. En certains endroits, les habitants disent qu'ils sont dévorés à cinq heures du soir. Toutes les conditions étaient donc réunies pour une épidémie : un virus, un moustique, une population non immune. M. le Président : En 2004, avez-vous attiré l'attention des autorités sur la présence d'Albopictus et sur la nécessité de la démoustication ? M. Didier FONTENILLE : Personnellement, non. Mon unité de recherches non plus, ni, à ma connaissance, l'IRD. Nous n'avons pas été sollicités sur ce point-là. En revanche, Francis Schaffner, entomologiste de l'Entente interdépartementale pour la démoustication, qui participe au réseau ADEGE113 de coordination de la lutte antivectorielle, a été envoyé en mission en 2004 et a fait un rapport. Nous en avons discuté ensemble, et il disait très clairement qu'il fallait renforcer la lutte contre Albopictus, un peu délaissée, au profit de la lutte contre les vecteurs du paludisme que sont les anophèles. M. le Président : Je crois, pour ma part, que nous avons globalement baissé les bras parce que le paludisme a disparu de La Réunion. Nous nous sommes contentés de surveiller les cas importés, et avons abandonné la lutte antivectorielle. M. Didier FONTENILLE : Dans ce cas, ce serait pire que ce que je disais, car je pensais que tous les moyens étaient concentrés sur le paludisme. Mme Huguette BELLO : Ce qui m'interpelle, c'est que ce rapport date de 2004, soit un an avant l'épidémie. Les autorités auraient-elles considéré que tout allait se tasser avec l'hiver austral et que, de toute façon, la population était immunisée ? Il y a pourtant eu des rechutes. On a gravement sous-estimé la situation, alors même qu'il y a, selon ce que vous nous dites, douze espèces de moustiques à La Réunion, qui peuvent être des vecteurs d'autre chose. Il ne faut donc jamais baisser les bras ! M. Didier FONTENILLE : En 2004, c'était la dengue de type 1 - il y a quatre types de dengue -, qui est plus grave que le chikungunya - encore que j'aie révisé mes opinions sur le chikungunya. M. le Président : Nous n'avons jamais eu de dengue hémorragique à La Réunion, heureusement ! Mme Huguette BELLO : Mais il y en a à Madagascar. M. le Président : Albopictus peut-il être le vecteur de la dengue ? M. Didier FONTENILLE : Dans l'état actuel des connaissances, oui. Si on a fait venir M. Schaffner à La Réunion en 2004, ce n'est pas par hasard. On n'a jamais vu la dengue disparaître comme cela et la situation a dû attirer l'attention sur la nécessité de bien contrôler les vecteurs. Vous savez que la lutte contre Aedes albopictus et Aedes aegypti est extrêmement difficile. Il faudra agir dans l'urgence, rechercher l'efficacité, essayer de polluer moins, et surtout impliquer davantage les populations. L'insecticide est l'ultime recours, comme la chimiothérapie pour les cancers, mais elle est parfois nécessaire. M. le Président : Nous avons été surpris par l'épidémie de chikungunya à La Réunion. Nous avons utilisé, dans l'urgence, des adulticides et des larvicides. Pensez-vous, compte tenu de votre expérience, que nous ayons eu raison ? A-t-on fait un bon usage de ces produits ? Aurait-il fallu attendre ? Pour ma part, je crois que non, et que nous avons bien fait. Reste que nous étions dans un vide juridique concernant les produits utilisés. Et si nous avons mal fait, qu'aurions-nous pu faire d'autre ? M. Didier FONTENILLE : Il m'est très difficile de répondre, car je n'ai pas effectué d'évaluation de la lutte insecticide. Je me suis rendu sur place au titre des programmes de recherche, et mes compétences se situent principalement en biologie et en génétique, mais j'ai dans mon équipe des chercheurs plus compétents sur les insecticides, et je connais tout de même un peu le sujet. Les insecticides, je l'ai dit, sont l'ultime recours. La première chose à obtenir est que chacun se prenne en charge pour éliminer physiquement les gîtes autour des habitations. Pour le reste, il faut utiliser la lutte chimique : d'abord parce que la population attend des pouvoirs publics qu'ils fassent quelque chose, et ensuite, sur un plan plus scientifique, parce que cela fait tout de même diminuer la population de moustiques, et donc la vitesse de propagation du virus. Cela ne veut pas forcément dire moins de cas, mais des cas plus étalés dans le temps, ce qui est très important, car 20 000 cas en une semaine ou en un mois, ce n'est pas la même chose pour le fonctionnement des services de santé, ni de l'économie en général ! Il n'y a pas trente-six méthodes pour tuer les moustiques, hormis la suppression des gîtes et la pulvérisation d'insecticides. Les produits qui ont été utilisés l'ont été dans des dizaines de pays, et sont recommandés par l'OMS, qu'il s'agisse du Téméphos contre les larves, du Fénitrothion, des BTI ou des pyréthrinoïdes. Ce sont des produits chimiques, avec leur toxicologie propre, mais qui, s'ils sont bien utilisés, n'entraînent pas trop d'effets pervers, ni sur les autres insectes, ni sur les vertébrés - y compris l'homme. Toute la difficulté est de s'assurer que, malgré l'urgence, les choses soient bien faites, toujours et partout. Il y a eu des sous-dosages par endroits, et on a pu penser qu'ils étaient inactifs, mais aussi des surdosages, qui ont entraîné des problèmes de santé, y compris chez ceux qui pulvérisaient les produits. Pouvait-on faire autre chose ? Je ne le crois pas. Pouvait-on faire mieux ? C'est difficile à dire. On peut toujours faire mieux, mais pour cela, il faut maintenir une expertise et des compétences sur place. Je ne crois pas qu'il y ait eu de fautes majeures : ce qu'il fallait faire a été fait. Mais il y a sans doute une attente des habitants, qui voient qu'il reste des moustiques, car la population de moustiques se renouvelle - il se crée de nouveaux gîtes quand il pleut, et d'autres sont difficilement accessibles, notamment dans les zones rurales ou dans les ravines. Il y a l'albopictus des villes, qui transmet le virus à l'homme, et il y a celui des ravines, qui se gorge chez d'autres animaux et peut venir recoloniser autour des habitations. Il faudra, dans les mois qui suivront l'épidémie, surveiller activement les foyers résiduels et les populations potentiellement capables de recoloniser. M. le Président : S'il s'attaque à d'autres animaux que l'homme, cela veut-il dire qu'il y a des réservoirs ? M. Didier FONTENILLE : Je n'ai pas parlé de réservoirs. Albopictus pique l'homme, mais on sait qu'il pique aussi d'autres animaux, comme les chiens, les caprins probablement, lorsqu'il n'a pas accès à l'homme. Nous sommes en train d'essayer de mieux comprendre la biologie de ce moustique. Le fait qu'il prenne du sang chez des animaux ne veut pas dire que ces animaux sont des réservoirs du virus - ce qu'une prochaine étude permettra de confirmer ou d'infirmer - mais que le moustique peut survivre dans des zones où il n'y a pas d'hommes. Mme Huguette BELLO : A Mafate, en altitude, albopictus est présent et fait des dégâts. On croyait pourtant - et cela s'est dit sur place - que c'était un moustique « bien élevé », qui n'entrait pas dans les maisons et ne piquait qu'au dehors. On craint aussi que le Fénitrothion ait fait des dégâts, notamment chez les abeilles. Les personnels qui ont utilisé le Téméphos ou le Fénitrothion, dans l'urgence, sont des gens de bonne volonté, mais qui n'ont pas été formés car le conseil général n'entretient plus d'équipes de démoustication depuis que le paludisme a été éradiqué. Ils ont pulvérisé un peu au hasard, sans savoir si la dose était adéquate, et ils ont pulvérisé sur le moustique mâle, pollinisateur... Tous ces produits disséminés un peu partout font des dégâts humains non comptabilisés, car tout le monde n'a pas porté plainte. La présidente locale de la Ligue des droits de l'homme est décédée à la suite d'un malaise, après le traitement de son quartier à l'insecticide. C'est seulement ensuite qu'on s'est rendu compte qu'il fallait former et protéger les personnels, leur donner des combinaisons jetables, mais il a fallu du temps. M. le Président : Chez moi, ils ont eu ces combinaisons dès le départ, fin janvier. Mme Huguette BELLO : En janvier, oui, mais chez moi, tout l'épisode de 2005 était déjà passé. J'avais posé le problème de ces fameuses combinaisons jetables, car le Fénitrothion est un produit que certains pays refusent d'utiliser. M. le Président : M. Fantoni m'a confirmé que l'OMS acceptait ce produit. Mme Huguette BELLO : J'ai beaucoup de respect pour l'OMS, mais elle n'est pas infaillible : on sait comment, dans les années 1950 et 1960, toute l'Afrique et La Réunion ont été aspergées de DDT ! M. le Président : Mais au moins n'avons-nous plus de paludisme... M. Didier FONTENILLE : Je suis d'accord sur le fait que l'insecticide n'est qu'un ultime recours. Le problème est qu'on n'a guère le choix. Nous nous battons depuis des années pour qu'il y ait des études sur les produits, pour que l'on choisisse des produits plus adaptés, plus ciblés, car on sait que le Fénitrothion tue les abeilles, surtout s'il est mal dosé - mais doser n'est pas chose facile quand on n'est pas formé. A la Martinique et à la Guadeloupe, il y a une expertise, mais pas à La Réunion et à Mayotte. Il faut tirer les enseignements de ce qui s'est passé, redévelopper l'expertise dans les zones tropicales tempérées, au niveau technique et au niveau de la recherche, en anticipant sur les événements. Il faut maintenir une expertise durable, et non pas procéder au coup par coup, car ce qui s'est passé va se reproduire. Il y aura de nouveau de la dengue, il y aura d'autres arboviroses, peut-être transmises par des culex. Je ne crois pas qu'il y aura de paludisme, mais on ne peut pas l'exclure, et il y aura aussi des insectes transmettant d'autres maladies auxquelles on ne pense pas, non seulement à La Réunion, mais dans toutes les zones tropicales et continentales également. Cela veut dire qu'il faut de l'argent et des recrutements. J'ai proposé, lors de mon passage dans l'île, que l'unité de lutte antivectorielle sur le terrain soit dirigée par une personne apte à diriger des recherches sur la biologie des vecteurs. L'IRD a envoyé quelqu'un, mais il ne faut pas baisser la garde car nous sommes condamnés à anticiper en permanence ce qui va se passer. Si nous arrêtons dans trois ans sous prétexte qu'il n'y a pas eu d'épidémie entre-temps, il y aura une autre épidémie dans dix ans. Si l'on veut éviter l'épidémie dans la sous-région, il faut maintenir une expertise sur place, et La Réunion a vocation à accueillir ce pôle d'expertise. Mme Huguette BELLO : Que pensez-vous de la déclaration obligatoire ? M. le Président : Elle va l'être, mais c'est une question qui s'adresse plutôt aux médecins. Mme Huguette BELLO : Et les autres arboviroses ? M. Didier FONTENILLE : On en a décrit environ 500, dont une centaine touchent l'homme, mais environ 2 000 ne sont pas encore décrites. Si un étudiant tout seul, comme je l'étais, a pu en isoler une, cela donne une idée de ce que pourraient faire de vraies équipes de recherche, avec des moyens... On a tendance à n'étudier que ce qui touche l'homme ou l'animal, ou qui peut avoir des répercussions économiques, et à ignorer tout le reste. Si vous m'aviez posé la question l'an dernier, j'aurais moi-même répondu, en me fondant sur mon expérience au Sénégal, que le chikungunya est bénin. Or, on s'aperçoit aujourd'hui qu'en fait, il ne l'est pas. Il faut donc anticiper, se dire que ce qui s'est passé va inéluctablement se reproduire, et essayer de limiter les dégâts. Mme Huguette BELLO : Dans quelles directions faut-il orienter la recherche ? M. Didier FONTENILLE : Il y aurait, bien sûr, énormément de choses à faire ! S'agissant de notre domaine de compétences, c'est-à-dire les vecteurs - car sur l'épidémiologie, les traitements, vous entendrez d'autres chercheurs -, nous allons développer - en concertation avec nos partenaires de la lutte antivectorielle à La Réunion, l'université de La Réunion, et notamment son pôle de Saint-Pierre, l'Institut Pasteur et l'IRD - les recherches sur la biologie des vecteurs dans la sous-région, leur adaptation à l'environnement et leur compétence à transmettre les arboviroses comme la dengue ou le chikungunya. Nous allons aussi mettre au point de nouvelles stratégies de lutte, non seulement à La Réunion, mais aussi à la Martinique et à la Guadeloupe, où la dengue constitue, bien qu'on en parle peu, un problème majeur depuis quelques années : il y a eu 20 000 cas cette année - dont certains probablement mortels - , même si la question est mal documentée. Les deux vecteurs sont très proches, puisqu'à la Guadeloupe il s'agit d'Aedes aegypti, et on ne s'en tirera pas avec les stratégies actuelles. Il n'y a pas de remède miracle, mais il faut essayer de nouvelles molécules très ciblées, comme les régulateurs de croissance qui empêchent les larves de devenir adultes ; le double avantage est que la méthode est moins polluante et qu'elle ne tue pas les autres insectes, mais l'utilisation suppose une compétence technique accrue. On peut également imaginer des pièges attractifs, où les femelles viendraient pondre et mourir ; quelqu'un, à La Réunion, essaie de développer et de vendre ce système, mais il faut faire attention au charlatanisme, même si toutes les idées sont bonnes à prendre. Naturellement, c'est l'argent qui est le nerf de la guerre. Le ministre a annoncé des crédits... M. le Président : Et à Mayotte, quelle est la stratégie de lutte antivectorielle ? M. Didier FONTENILLE : Je n'y ai passé qu'une journée. C'est la DDASS qui est en charge de la lutte antivectorielle, et la stratégie y est à peu près la même. La situation est plus complexe, car il y a aussi Aedes aegyptii, alors qu'il a presque disparu de La Réunion dans les années 1950 et a été relégué dans des zones très reculées du fait de la lutte contre les anophèles. J'aurais tendance à penser qu'Albopictus est en train de le remplacer, comme il l'a fait en de nombreux endroits du monde, mais pour l'heure je reste prudent, car la présence simultanée de ces deux vecteurs, auxquels s'ajoute Aedes simpsoni - moustique plus rural, et qui est sans doute un vecteur lui aussi - introduit une complication supplémentaire. En outre, l'île elle-même m'a paru plus rurale, moins urbaine que La Réunion : même dans les grandes villes, il y a des endroits très sauvages, avec beaucoup de végétation, beaucoup de gîtes domestiques un peu partout dans des carcasses de voitures, dans des bidons ou des conserves, ou semi-domestiques dans des bambous coupés, etc. Mme Gabrielle LOUIS-CARABIN : Chez nous aussi. M. Didier FONTENILLE : La lutte ne sera donc pas aisée. J'ai téléphoné au préfet, et leur technique me paraît un travail de Sisyphe. Je crains qu'ils ne s'épuisent à la tâche, alors qu'il faudrait sans doute prendre le temps de mieux cibler. M. le Président : L'avantage qu'a peut-être Mayotte sur la réunion est que la population y est mieux immunisée, ce que semble indiquer le fait que l'épidémie n'ait pas explosé. M. Didier FONTENILLE : Vous avez probablement raison, je n'ai pas toutes les données. L'épidémie finira bien par s'arrêter, c'est certain, mais il faut aussi penser à l'avenir : comment faire, dans les années à venir, pour contrôler les populations de moustiques et éviter qu'ils ne se reproduisent ? Comme je l'ai dit au préfet, cela relève à 95 % de l'éducation sanitaire. Il faut convaincre la population et les collectivités de ne pas laisser traîner de gîtes : même s'il est impossible de contrôler toutes les tiges de bambous ou les grosses coquilles d'escargots, on peut sans doute supprimer 80 % des gîtes, et les 20 % restants seront plus faciles à traiter par d'autres méthodes. Actuellement, les quatre cinquièmes de la lutte consistent à vaporiser des insecticides ; il faudrait que ce soit l'inverse, et que les autres cinquièmes soient le fait de la population elle-même, rendue consciente de la nécessité de supprimer les gîtes. Mme Huguette BELLO : Il semble qu'en Polynésie, et aussi en Nouvelle-Calédonie, l'usage de la moustiquaire soit plus répandu dans les habitations, et que les populations aient le bon réflexe de renverser tous les gîtes potentiels qu'ils rencontrent sur leur chemin. C'est toute une éducation qu'il faut donner. Autrefois, il y avait des moustiquaires à La Réunion. M. le Président : Et des grillages aux fenêtres, comme en Louisiane. Mme Huguette BELLO : Je voudrais revenir sur les douze espèces de moustiques dont la présence est attestée, selon vous, à La Réunion. Sont-ils tous des vecteurs ? M. le Président : Nous sommes chaque jour un peu moins rassurés... M. Didier FONTENILLE : Douze, c'est très peu, comparé aux quelque 3 500 espèces de moustiques qui existent de par le monde ! La plupart ne piquent pas l'homme, mais d'autres animaux : des oiseaux, des batraciens, des fourmis... Outre l'Aedes albopictus, le Culex quinquefasciatus est un autre vecteur potentiel d'arboviroses comme le fameux West Nile, qui a touché USA et l'Europe occidentale, et qui en principe n'était pas mortel - mais il y a tout de même eu des morts. Il y a aussi les anophèles, comme l'Arabiensis, vecteur bien connu du paludisme, dont les gîtes larvaires se trouvent surtout dans les ravines, et d'autres Aedes qui sont, a priori et sauf imprévu, très peu en contact avec l'homme. Parmi les insectes autres que les moustiques, il y a de petits moucherons, comme les culicoïdes, qui transmettent la maladie « de la langue bleue » au mouton ; je crois qu'il y en a à La Réunion. L'homme n'est pas touché pour l'instant, mais ils ont pu, dans d'autres régions du monde, lui transmettre des virus. Il existe aussi des insectes arthrophages, potentiellement infectieux. Ce tableau peut paraître un peu catastrophiste, mais il y a tout de même une hiérarchie des risques. Parmi eux, je placerais en premier Albopictus, en deuxième les vecteurs du paludisme, et en troisième les culex, potentiellement porteurs d'autres arboviroses comme le West Nile. Le reste - j'espère ne pas me tromper - est plus anecdotique, et si l'on contrôle ces trois vecteurs, ce sera déjà bien. Reste qu'il faudrait, s'agissant des moyens de la recherche, développer des petits modèles prédictifs, des modèles de risques, car ce que je vous dis procède davantage de mon expérience et de mon intuition que de véritables données. Mme Gabrielle LOUIS-CARABIN : A la Guadeloupe, c'est normalement pendant la saison des pluies, et non pas pendant la période de chaleur, qu'il y a invasion de moustiques, mais à Petit-Canal et à Port-Louis, sur la Grande-Terre, les moustiques sont là dès 17 heures, qu'il pleuve ou qu'il fasse soleil. Ne faudrait-il pas faire une étude sur ce point ? M. Didier FONTENILLE : Je ne connais pas bien la Guadeloupe, et je vous dirai donc qu'il faudrait effectivement faire une étude... Certains moustiques sont diurnes, d'autres sont nocturnes, d'autres sont crépusculaires : il y a donc des moustiques tout le temps. Albopictus, comme Aegyptii, est plutôt diurne, du matin et de la fin de l'après-midi. Il ne se trouve pas dans les Caraïbes, mais il va forcément y venir, car il est expansionniste : d'origine asiatique, il est passé du Japon, au sud des États-Unis dans des pneus, qui sont de petites collections d'eau, puis, de là, il a colonisé l'Amérique du Sud, l'Europe, et maintenant l'Afrique... Son arrivée aux Caraïbes est inéluctable, mais elle ne sera pas forcément une catastrophe sanitaire : il y a déjà, sur place, Aegyptus. Mais seules des études de terrain ou de laboratoire permettront de dire à quoi aboutira la compétition entre insectes et si l'épidémiologie et le risque d'arbovirose en seront modifiés. Cela dit, Aedes egypti n'est pas le seul moustique qui pique à cinq heures de l'après-midi. Il y a aussi des moustiques de mangrove, mais ils ne sont pas réputés pour être de très bons vecteurs d'arbovirus - sauf Aedes polynesiensis, qui peut transmettre la dengue - car leur vie est relativement brève. La capacité de transmission d'un moustique est liée à sa durée de vie, étant donné qu'il faut dix jours pour que le virus se réplique dans son organisme. Passé ce délai, toute journée de vie supplémentaire accroît le risque, et l'une des stratégies possibles est donc de tuer les vieilles femelles. Ce à quoi vous avez affaire à la Guadeloupe est sans doute un moustique de mangrove, mais je me hasarderais pas à vous dire s'il y a un risque ou pas. C'est pourquoi je vous disais qu'il faut faire une étude.. Mme Huguette BELLO : On a dit, à La Réunion, qu'un moustique, autre qu'Aedes albopictus, qui pique successivement une personne malade puis une qui ne l'est pas, peut transmettre la maladie à cette dernière. Est-ce vrai ? M. Didier FONTENILLE : Non. Un moustique n'est pas une « seringue volante ». Mme Huguette BELLO : Il était important que vous nous le disiez, car on entend dire ce genre de choses sur le terrain. M. Didier FONTENILLE : Sauf preuve du contraire - je prends la précaution de le dire cela car je finis par me méfier -, le virus doit, pour être retransmis, se répliquer dans le corps du moustique. Or, celui-ci absorbe le sang par un canal et inocule la salive par un autre ; c'est un peu comme une autoroute à deux voies, qui ne se rencontrent pas. Même si un moustique est compétent pour répliquer un virus, il faut tout de même dix jours pour que celui-ci traverse la paroi de l'estomac et passe d'un canal à l'autre. Donc, le fait qu'un moustique qui a commencé son repas sur quelqu'un aille le continuer sur quelqu'un d'autre ne met pas ce quelqu'un d'autre en danger - et ce d'autant moins que c'est aspirant et non pas refoulant. Il y a de grosses mouches, des taons, ou des stomox comme celui de La Réunion, qui peuvent faire de la transmission mécanique, mais pas les moustiques. Vous pouvez donc rassurer la population, et tordre le cou à la rumeur. Mme Huguette BELLO : Le point méritait d'être éclairci car toute La Réunion est traumatisée. M. Didier FONTENILLE : Même Albopictus, si son repas est interrompu, ne fera pas de transmission mécanique, car il a besoin de dix jours environ pour répliquer le virus dans son corps. Pour d'autres espèces, comme les culex, il n'y a peut-être même pas de transmission du tout, peut-être ne savent-ils pas répliquer le virus. Nous allons faire des recherches sur le sujet - à l'Institut Pasteur, car il faut que ce soit dans des laboratoires sécurisés - pour vérifier tout cela, et aussi parce que nous ignorons encore s'il y a des vecteurs secondaires, des espèces susceptibles de transmettre le virus. Nous savons seulement qu'il n'y a pas de transmission mécanique, quel que soit le vecteur. M. le Président : J'ai une dernière question. En juillet et août derniers, le centre national de référence de Lyon sur les arboviroses a reçu 1 000 échantillons de sang, dont 400 étaient positifs, ainsi que M. Zeller nous l'a confirmé. Un cri d'alarme n'aurait-il pas dû être poussé à ce moment-là, et si oui, qu'est-ce qui a empêché qu'il le soit ? Quand 400 prélèvements sur 1 000 effectués sont positifs, provenant, qui plus est, d'une île aussi petite que La Réunion, n'est-ce pas suffisant pour parler d'épidémie, même si l'on ne pouvait prévoir alors l'ampleur catastrophique qu'elle a prise ? M. Didier FONTENILLE : Je n'étais même pas au courant de ce que vous me dites. Il faudrait au moins savoir de quel type d'anticorps il s'agissait, et d'où venaient les sérums. M. le Président : C'étaient les sérums des malades. M. Didier FONTENILLE : Alors, la réponse est oui. Il y a eu un défaut de communication quelque part. Mme Huguette BELLO : C'est une défaillance, car chez nous, c'était l'hiver austral. M. le Président : Nous reposerons la question au fil des auditions, car c'est important. Mme Huguette BELLO : Le préfet répète depuis le début de 2005 que 95 % de la population risque d'être atteinte, mais en même temps, on nous disait que ce n'était pas grave, qu'il y aurait l'hiver austral et que les bestioles seraient tuées. M. le Président : Ce n'est pas tout à fait cela : c'est plutôt qu'on envisageait une épidémie par petites vagues. Mais quand il y a 400 échantillons positifs sur 1 000, c'est effectivement une défaillance. Mme Huguette BELLO : La presse de l'époque disait que l'hiver austral réglerait le problème. Peut-être est-ce pour ne pas affoler la population qu'on a minimisé les choses. M. le Président : Le problème, selon moi, est moins de savoir ce qui a été mal fait que de ne pas refaire la même erreur. En 1977, j'étais jeune médecin, installé depuis cinq ans. Dans la région de Saint-Benoît, plus de 30 % de la population était touchée par la dengue. Si cela avait été comme en 2005, l'épidémie aurait été pire que celle du chikungunya, car on avait déjà observé à l'époque une nette surmortalité. On a sûrement vécu à peu près la même chose, à l'échelle de l'époque, que pour le chikungunya, avec moins de moyens d'information et de communication. On n'a pas réagi, on s'est dit que l'épidémie était passée, que la population était désormais immunisée contre la dengue. De fait, entre 1977 et 2004, il n'y a eu que des cas sporadiques chaque année, et l'épidémie de 2004 a dû toucher quelque 400 ou 450 personnes. M. Didier FONTENILLE : Il faudrait multiplier les échanges d'expériences entre les îles des Antilles, la Polynésie, la Nouvelle-Calédonie, La Réunion, la Guyane, etc., car j'ai senti La Réunion un peu isolée, alors qu'elle aurait pu bénéficier du savoir accumulé. Il faudrait que vous poussiez à l'institutionnalisation de ces échanges M. le Président : En principe, le centre de recherches sur les maladies émergentes devrait permettre la création d'un tel réseau. Mme Huguette BELLO : Il faudra que nous nous tournions vers nos collègues de Nouvelle-Calédonie, de Polynésie ou des Antilles - et la présence de Mme Louis-Carabin dans cette mission est une très bonne chose. Mme Gabrielle LOUIS-CARABIN : Les cas de dengue hémorragique à la Guadeloupe nous ont fait constater qu'on ne démoustique plus guère. Au lieu de 120 agents autrefois, 40 seulement s'y consacrent, alors qu'au Gosier, quatre cas ont été dénombrés. Il y a un problème maintenant de moyens. C'est maintenant le conseil général qui a en charge la démoustication. Mme Huguette BELLO : Depuis janvier 2006. Mme Gabrielle LOUIS-CARABIN : Il faudra demander à l'État de nous subventionner. Depuis l'épidémie de 1977 à La Réunion, nous avons baissé la garde, et les épidémies reviennent. M. Didier FONTENILLE : Il faut du personnel compétent et formé. M. le Président : Monsieur Fontenille, je vous remercie. M. Richard SAMUEL, directeur des affaires politiques, administratives et financières du ministère de l'Outre-Mer, accompagné de M. Jean MAFART, directeur de cabinet M. Richard SAMUEL : L'épidémie de chikungunya que sont en train de subir deux territoires français nous surprend par son ampleur, nous inquiète pour ses conséquences sanitaires. À ce titre, et même si elle n'est pas terminée, cette crise nous éclaire sur nous-mêmes et en particulier sur la façon dont nous devons réagir à une menace de cet ordre ; elle nous éclaire aussi sur la prise en compte Au ministère de l'outre-mer, les questions de santé sont normalement traitées par la Direction des affaires économiques, sociales et culturelles, qui dispose d'un département des affaires sanitaires et sociales. Au moment où la maladie a acquis le caractère d'une crise de sécurité civile, j'ai été amené, en tant que Directeur des affaires politiques, administratives et financières de l'outre-mer et en qualité de haut fonctionnaire de défense à coordonner l'action des services du ministère sur ce sujet. Ce transfert de l'échelon technique vers l'échelon de gestion de crise n'est pas inhabituel. Il est prévu par le plan gouvernemental de lutte contre la pandémie grippale : en phase pré-pandémique, c'est le ministre de la santé qui dirige le dispositif, si l'on passe un jour en phase pandémique de la grippe aviaire, ce sera le ministre de l'intérieur. Au titre de cette compétence de sécurité civile, mon analyse des événements est moins tournée vers les données sanitaires proprement dites que vers la façon dont les pouvoirs publics ont organisé leur réponse à la crise. Il faut, tout d'abord, procéder à un rappel chronologique des évènements. Jusqu'en novembre 2005, la connaissance du phénomène et de son intensité est très lacunaire. Le chikungunya est décrit par les experts comme une maladie bénigne, dont le taux de contamination au sein de la population serait comparable à celui de la dengue. Je rappelle que l'Institut de veille sanitaire, dans un communiqué du 3 mai 2005, estime que « l'importation de cas de chikungunya ne constitue cependant pas un phénomène inquiétant en termes de santé publique ». Les médecins n'avaient aucune connaissance des formes sévères de la maladie, d'ailleurs non identifiées auparavant. Tout le monde était persuadé que l'hiver austral, moyennant sans doute un effort de démoustication, viendrait à bout du vecteur. Cela ne signifie pas que les pouvoirs publics n'aient pas eu conscience du problème de santé publique. Une première épidémie, qui se manifeste principalement en mai 2005, demeure d'une ampleur modeste. Dès le 13 mai, une campagne de publicité est lancée officiellement par la DRASS, afin d'informer la population - en français et en créole - sur la progression de l'épidémie et les mesures de protection et d'hygiène communautaire à prendre. Le 19 mai, le préfet de La Réunion adresse à l'ensemble des maires et des présidents des communautés de communes du département une circulaire dont la lecture est aujourd'hui instructive, comme les réactions qu'elle a suscitées : - il est d'abord indiqué que « le chikungunya est une maladie virale invalidante mais guérissant sans séquelle et non mortelle », ce qui témoigne de l'état des connaissances à l'époque ; - il est indiqué ensuite que 400 cas ont été recensés et que « l'épidémie continue de progresser et s'étend sur de nouvelles zones de l'île » ; - puis le préfet indique qu'un dispositif de lutte contre l'épidémie a été mis en place et comprend des enquêtes autour des cas confirmés ou suspects, la destruction par le service de lutte antivectorielle des gîtes de reproduction et la mise en œuvre par ce même service d'un programme d'éducation sanitaire. Le préfet écrit ensuite que « du fait du risque de multiplication des foyers épidémiques sur l'ensemble de l'île, il convient que les mesures déjà prises soient renforcées et complétées, grâce au concours de l'ensemble des communes et des établissements publics de coopération intercommunale, par la mise en œuvre de mesures concrètes de prévention et d'information des populations ». Il énumère ensuite ces mesures : - traitement anti-larvaire hebdomadaire des gîtes très productifs, notamment les cimetières ; - traitement préventif des « lieux publics susceptibles de participer activement à la diffusion du virus dans les populations humaines », notamment écoles et maisons de retraite ; - mise à disposition des agents médiateurs déjà formés précédemment par le service de lutte antivectorielle, notamment lors de l'épidémie de dengue de 2004 et début 2005 ; Enfin, le préfet annonce deux « réunions d'information et de mobilisation » destinées aux maires et aux présidents de communautés de communes. Elles auront lieu le 20 mai à la préfecture, sous la présidence du directeur de cabinet, et le 24 mai à la sous-préfecture de Saint-Pierre, sous la présidence du sous-préfet. Aucun des vingt-quatre maires du département ne sera présent et douze d'entre eux se feront représenter, et à un niveau généralement modeste. Par la suite, sans grande mobilisation de moyens mais avec le renfort de l'hiver austral, l'épidémie semble diminuer en intensité et, à partir du mois de juin, les prévisions des experts semblent ainsi vérifiées. On peut conclure de cette première période que personne n'a pris la mesure de la gravité du phénomène : - ni les experts, qui considéraient le chikungunya, peu connu, comme une maladie bénigne et annonçaient le recul de l'épidémie dès l'hiver venu ; - ni les services de l'État, qui ont traité l'épidémie comme ils avaient traité l'épidémie de dengue, avec les moyens dont ils disposaient, sans se rendre compte qu'ils en perdaient le contrôle ; - ni les collectivités locales, qui n'ont pas pris conscience de l'importance de la lutte en matière de salubrité publique ; - ni la population, qui est restée dans une position d'attente face à une maladie présentée comme bénigne. La tournure des événements change lorsque, en octobre, on assiste à une reprise de l'épidémie. L'intervention de la sénatrice Mme Hoarau, en novembre, a contribué, incontestablement, à alerter les pouvoirs publics sur le développement du phénomène et sur son caractère non maîtrisé. Le gouvernement, à la demande du préfet, prévoit un renforcement des moyens humains et financiers et décide d'envoyer sur place une mission d'expertise de l'IGAS avec l'appui d'agences nationales (IVS114, AFSSET115, IRD116). Entre-temps, l'ensemble des élus de La Réunion a alerté les pouvoirs publics sur la gravité de la situation. Le ministre de l'outre-mer propose une réunion au ministre de la santé qui décide l'envoi d'une mission sur place, du 25 au 27 janvier, composée du directeur général de la santé, M. Houssin, du directeur de l'InVS, M. Brücker et de moi-même. À La Réunion, nous visitons de nombreux sites, nous rencontrons tous les acteurs de la lutte contre l'épidémie - qu'il s'agisse des professionnels de santé, des services sanitaires ou encore des élus locaux et les parlementaires - et nous en tirons le sentiment que le pire est devant nous. Nous sommes frappés, en premier lieu, par le désarroi des médecins, confrontés à un phénomène qu'ils connaissent mal, qu'ils savent ne pas pouvoir guérir, et pour lequel ils demandent en priorité un protocole thérapeutique. Nous sommes frappés ensuite par l'atmosphère de polémique générale qui prévaut à ce moment - au bout d'un mois de progression accélérée de l'épidémie - et qui contraste fortement avec la période précédente caractérisée par une relative indifférence. Tout est critiqué, souvent avec une grande sévérité : les insecticides (qu'il s'agisse de ceux destinés aux larves ou aux adultes) ; la manière de les utiliser ; le manque d'anticipation des pouvoirs publics ; l'information du public, jugée insuffisante voire orientée, notamment parce qu'à ce moment commencent à apparaître les formes sévères de la maladie. Ce contexte, pour la gestion d'une crise, est le plus compliqué qui soit, notamment parce qu'on ne peut compter sur les médias pour faire passer une information pédagogique ou rassurante. Dès notre retour, le samedi 28 janvier au matin, nous sommes convoqués à une réunion présidée par M. Xavier Bertrand, en présence du ministre de l'outre-mer qui a été suivie d'une réunion avec le Premier ministre lui-même. Au cours de cette dernière, un plan d'action de très grande ampleur est arrêté pour enrayer la progression de l'épidémie. Les premiers effets en sont : - l'expédition à La Réunion, dès le 29 janvier, par avion militaire, d'équipements médicaux (notamment des couveuses), de 5 000 tenues de démoustication, de produits répulsifs ; - l'envoi de renforts massifs (équipes militaires pour la démoustication, médecins, infirmières, équipe de logisticiens de la Défense et de la Sécurité civile, un entomologiste, etc.) ; - l'ouverture de 100 lits supplémentaires dans les hôpitaux ; - l'examen de la suspension du transfert au conseil général du service de lutte antivectorielle. Dès ce samedi 28, ces mesures sont mises en forme pour être présentées au conseil des ministres du 8 février et seront reprises et approfondies par le Premier ministre, à Saint Denis de La Réunion, le 27 février. Il s'agit d'un plan global, qui comprend aussi un aspect économique : - lutte contre le moustique (3 600 personnes sont mobilisées dont environ 900 par le conseil régional et environ 700 par le conseil général) ; - information de la population et des professionnels ; - augmentation des capacités de prise en charge sanitaire et médico-sociale ; - renforcement de la surveillance et développement des recherches sur les maladies émergentes ; - soutien économique aux entreprises (fonds de 60 millions d'euros) ; - développement de la coopération régionale. Enfin, un dispositif de crise renforcé est mis en place : - à La Réunion avec un état-major de crise renforcé d'experts de métropole mis à la disposition du préfet ; - à Paris, avec une cellule interministérielle placée sous l'autorité du ministre de la santé et des solidarités et comprenant les départements ministériels concernés par les différents aspects de la crise (Outre-mer, Intérieur, Défense, Affaires étrangères, Économie, Tourisme, Recherche, Écologie). Au fil des semaines, ce dispositif a permis de mieux prendre en compte l'ensemble des aspects de la crise, grâce à l'ampleur des moyens déployés et par la mise en place de la coordination nécessaire. Bien évidemment, on devra se demander un jour si ce déploiement de moyens ne nous a pas fait dépenser bien plus que ce que nous avons économisé au fil des ans en réduisant les moyens de lutte antivectorielle. Ceci est aussi vrai à la Martinique, en Guadeloupe et en Guyane, à la seule exception des services de Mayotte. Des enseignements doivent être tirés de cette crise. Sur le long terme, nous payons aujourd'hui le prix d'une lente réduction de nos moyens et de notre vigilance. Comme l'a rappelé le Premier ministre lors de sa visite à La Réunion en février, nous avons lentement baissé la garde. Au plan national, nous n'avons pas considéré la lutte contre les arboviroses comme une priorité de santé publique, ce qui explique l'affaiblissement de notre système de recherche en matière de maladies tropicales et le caractère très incomplet de nos connaissances actuelles. Une fois le paludisme vaincu à La Réunion, nous n'avons sans doute pas voulu voir que l'île, département français doté d'un excellent appareil sanitaire, mais entouré de pays du tiers-monde, demeurait exposée aux nombreuses menaces présentes dans la région. À Mayotte, encore plus exposée et d'où le paludisme n'a d'ailleurs pas été éradiqué, ces menaces sont encore plus fortes. Il en est résulté une décroissance constante des effectifs consacrés par l'État à la lutte antivectorielle. Le service compétent de la DRASS, qui comprenait 238 agents en 1979, n'en avait plus que 173 en 1985. En 1997, ce service ne comprenait plus que 98 agents, pour arriver à 44 en 2004. L'examen des documents de l'époque atteste que les services de l'État, au plan local, ont constamment alerté les autorités sur cette question. Par courrier du 24 novembre 1997, par exemple, le préfet de La Réunion appelait l'attention du ministre de la santé sur la question. En 2001, un rapport de la DRASS alertait encore la direction générale de la santé. Ce problème a donc été constant quelle que soit la couleur politique du ministre de la santé. J'ajoute que le désengagement de l'État s'est conjugué à l'indifférence croissante que suscitait la question au plan local, probablement par excès de confiance après la victoire contre le paludisme, et ce, malgré l'augmentation du nombre de cas de paludisme importé au cours des années. J'ai aussi été frappé par le contraste existant entre les attentes très fortes de la population à l'égard de l'État et une insuffisante attention aux questions de salubrité publique. Les insuffisances dans l'organisation de la prise en charge des déchets ménagers appellera une réponse très différente ce celle qui prévaut actuellement. Cette situation doit nous amener à réagir. L'urgence est d'abord de réinvestir le champ de la science, et en particulier de trouver un vaccin. Le plan gouvernemental prévoit un effort important dans ce domaine, qu'il s'agisse de la virologie, du traitement de la douleur ou de l'étude du vecteur pour mieux connaître ce moustique. En attendant que nous soyons mieux armés face aux arboviroses, il faudra réfléchir au transfert de compétence de la lutte antivectorielle au conseil général prévu par la loi du 13 août 2004. Ce transfert est actuellement suspendu à La Réunion et il faudra se poser la question de son application, sachant que les situations sont très différentes selon les départements d'outre mer. Dans l'un d'entre eux, la situation est relativement maîtrisée parce que le conseil général s'est investi très tôt dans cette lutte et a accompagné les efforts de l'État. Nous devons diffuser et réinculquer une culture de la prévention et de l'éducation sanitaire. Nous redécouvrons aujourd'hui, après une période d'« insouciance sanitaire » qui a été de courte durée, que même dans une société développée nous ne sommes pas à l'abri de menaces sanitaires massives. Enfin, je vois dans le déclin de nos moyens de lutte antivectorielle l'illustration du rôle que doit jouer le ministère de l'outre-mer dans la prise en compte des spécificités de l'outre-mer. Si le service de lutte antivectorielle de la DRASS de La Réunion a perdu autant d'agents en vingt-cinq ans, c'est bien parce que le ministère de l'outre-mer s'en est remis au ministère matériellement compétent qui a traité le service de lutte antivectorielle de La Réunion comme celui d'un autre département français. Je suis d'ailleurs heureux de constater que la loi du 13 août 2004 recentralise des sujets de santé publique qui n'ont pas été pris en charge par les conseils généraux. En tenant compte de la situation propre à chaque département, il faudra, au moins, procéder à une remise à niveau des services de lutte antivectorielle avant de pouvoir procéder à leur transfert, si on le souhaite. Mme Huguette BELLO: Il semble que, dès 2004, à l'occasion de l'épidémie de Dengue, l'État ait été alerté sur les graves insuffisances de la lutte antivectorielle à La Réunion, probablement par la remise d'un rapport, sans que les conséquences n'en aient été tirées. M. Jean MAFART : Je peux simplement indiquer, qu'en 2004 justement et pour la première fois depuis de longues années, les services de lutte antivectorielle de La Réunion ont procédé au recrutement de treize agents. Mme Huguette BELLO: Une chose est sûre, la gravité de la situation dans l'île a été très largement sous estimée. Il n'est pas admissible qu'à la fin de l'année 2005 et au début de l'année 2006, c'est-à-dire en pleine explosion de l'épidémie, le responsable de la DRASS de La Réunion n'ait pas été présent. On a dit que le virus du chikungunya et la maladie sont mal connus mais en réalité des publications existaient qui faisaient déjà état de cas mortels. Il est d'ailleurs difficile de comprendre comment 148 décès liés au chikungunya ont pu être recensés en quelques mois en 2006 et aucun pour l'année 2005. La presse, dont vous critiquez le rôle, doit au contraire être saluée car c'est elle qui, finalement, a alerté l'opinion sur l'ampleur de la crise. Par contre, il est regrettable que l'information délivrée par les responsables l'ait été d'abord à Paris, alors que l'on aurait dû s'adresser en premier lieu aux réunionnais. Enfin, l'absence de formation des agents de la lutte antivectorielle avec les conséquences que l'on sait en matière d'environnement est également très regrettable tout comme l'encombrement massif des services d'urgence qui a généré de longues attentes. Finalement, cette crise a été un révélateur de la façon dont le Gouvernement traite les réunionnais. M. le Président : Je vais laisser M. Richard Samuel vous répondre sur ces points. Néanmoins, je tiens à souligner qu'il ressort de nos auditions qu'indéniablement, la maladie était mal connue. Mme Huguette BELLO : Si l'on avait mené plus de recherches, la maladie aurait été mieux connue. En matière de grippe aviaire, une mission d'information a été constituée et toutes sortes de mesures ont été prises, alors que pour le chikungunya, rien n'a été fait. M. Richard SAMUEL : Permettez-moi, Madame la députée, de m'associer à votre indignation pour vous dire qu'originaire moi-même de l'outre-mer, j'ai été surpris de constater, lorsque nous avons commencé à traiter ce dossier, qu'une partie de la recherche sur les maladies tropicales avait été laissée de côté. Vous avez raison de le souligner et c'est justement une chose sur laquelle nous sommes en train de revenir. Ce délaissement a certes des conséquences profondes pour un pays développé comme le nôtre et possédant des territoires dans quatre océans. Mais ses conséquences sont catastrophiques pour des pays qui n'ont ni la couverture sanitaire ni les capacités de recherche qui sont les nôtres. Si c'est cela que vous voulez dire, vous avez raison. Il est probable qu'un rapport a été publié dès la fin de l'année 2004 à l'occasion de l'épidémie de Dengue, comme vous l'indiquez. Mais je tiens à souligner que malgré la publication d'un tel rapport, lorsque nous, responsables de la gestion de cette crise, nous sommes tournés vers les médecins - tant chercheurs que cliniciens -, leur réponse a été univoque : la maladie est bénigne, elle dure peu de temps et l'on peut s'immuniser contre elle. On nous indiquait que cette maladie avait des formes invalidantes, mais pas mortelles. Il n'y avait pas de voix discordantes parmi les médecins : nous étions donc dans l'obligation de nous fier à eux. En effet, un préfet ou un directeur régional des affaires sanitaires et sociales (DRASS) n'a pas les moyens d'établir un diagnostic médical : il se tourne vers « ceux qui savent ». De même que pour traiter des problèmes volcaniques, il se tourne vers un vulcanologue. Quand deux vulcanologues hésitent sur la décision à prendre, le préfet peut hésiter lui aussi. Mais dans le cas du chikungunya, nous n'avions pas d'opinion discordante venant des médecins. S'agissant de la presse, il est vrai qu'elle a joué un rôle utile, par certains côtés, notamment en tant qu'aiguillon. Mais en situation de crise, et dès lors que l'on arrive en phase de traitement d'une épidémie, il est nécessaire que la presse relaie des messages d'information de la population. Je suis respectueux de la liberté de la presse ; néanmoins, ce qui a constitué un élément contraignant dans la gestion de la crise jusqu'à l'annonce du plan gouvernemental, c'est que tout était sujet à polémique. Dans la gestion d'une crise de ce type, ceci constitue un élément de difficulté. Mme Huguette BELLO : Certes, mais l'État a prêté le flanc à la critique. En effet, on ne nous a pas toujours dit la vérité. C'est le cas par exemple lorsqu'à Paris, le professeur Gilles Brücker fait savoir que le jeune Dylan, de Sainte-Suzanne, est mort des suites de la maladie : on le dit à Paris mais pas à La Réunion, où l'on avait pourtant besoin que l'on nous parle. De plus, les autorités ont diffusé un certain nombre d'informations inexactes. Enfin, comment est-il possible qu'au milieu d'une telle crise, pendant la période des fêtes, il n'y ait pas eu de DRASS sur place ? M. Richard SAMUEL : Son absence constituait en effet un élément de dysfonctionnement administratif. Ce DRASS a d'ailleurs été remplacé à la tête de cette direction. Mme Huguette BELLO : Il ne s'agit pas uniquement du directeur, mais aussi des cadres de son équipe. Le personnel de la DRASS rapporte en effet qu'au moment des fêtes, personne n'était sur place. Cette absence est anormale et témoigne véritablement d'un certain mépris envers nous. M. le Président : On ne peut pas dire les choses comme cela. Il y a eu une défaillance dans un service et l'État en a tiré les conséquences, nous le dirons. Mais le fait qu'un fonctionnaire, pour diverses raisons, n'ait pas été à la hauteur de sa tâche ne doit pas faire porter l'opprobre sur toute la gestion de la crise par l'État. Mme Gabrielle LOUIS-CARABIN : En écoutant Monsieur le directeur, je constate que l'on a baissé la garde. En effet, de mars à juin 2005, personne ne croyait à la gravité de l'épidémie. Même les maires et les présidents de collectivités, alertés à cette période, ne sont pas mobilisés. Ainsi, dans cette crise, tout le monde a eu tort : l'État comme les collectivités territoriales. On a investi de moins en moins dans la lutte antivectorielle. Il me semble désormais nécessaire que tout l'outre-mer travaille en synergie pour reprendre cet effort. Il est inutile d'accuser l'État et il faut aussi que nous prenions nos responsabilités. Lors de notre première audition, j'ai dit que le geste citoyen consistant à vider les récipients remplis d'eau n'était pas assez répandu. Mais, plus largement, il est vrai que la gestion des déchets ménagers - qui se pose à La Réunion comme en Guadeloupe - est un problème qui n'a jamais été résolu. En somme, l'État a tort, mais les collectivités territoriales et leurs habitants, eux aussi, ont tort. M. le Président : La maladie a été longtemps localisée dans le nord et dans l'ouest de La Réunion, tandis que l'est n'a connu que peu de cas de chikungunya avant le 15 décembre. C'est par exemple le cas de la commune de Saint-Benoît. L'expansion de la maladie étant progressive, de commune en commune, les maires des communes de l'est et du sud-est ne se sont pas mobilisés aussi tôt que le maire du Port ou le maire de Saint Louis - je cite volontairement deux maires qui ne sont pas du tout de la même opinion politique - dont les communes ont été frappées très vite. Nous avons tous sous-estimé la crise mais je ne crois pas que l'on puisse dire que l'on a caché des vérités. En revanche, je crois que le chikungunya a révélé que l'on ne sait pas communiquer au début d'une crise sanitaire grave. Je ne pense pas qu'il s'agisse de maltraitance envers les populations tropicales : je pense que les choses se seraient passées de la même façon dans n'importe quelle région de France. Si nous n'avons pas su communiquer, c'est d'abord parce que nous connaissions mal la maladie. Dans le cadre des auditions auxquelles nous procédons depuis deux semaines, toutes les personnes auditionnées nous disent que l'on ne savait pas que le vecteur pouvait être si « compétent », que l'on ne connaissait pas bien la maladie, notamment dans ses formes graves, que les insecticides étaient indispensables, même si leur emploi n'a pas toujours été cohérent. Surtout, je crois que la presse a joué un double rôle dans ce problème de communication. Elle a joué d'une part un rôle d'alerte - positif - et d'autre part un rôle polémique - plus contestable. Elle n'a donc pas été irréprochable, au même titre que l'État ou que les maires. C'est pourquoi le but de cette mission est d'éviter que ces erreurs se reproduisent. Depuis que nous avons commencé à procéder à ces auditions, deux choses m'ont frappé. D'abord, s'agissant de la communication, j'ai depuis le départ le sentiment que l'on a sous-estimé la maladie par manque de connaissance. J'ai notamment relevé que M. Hervé Zeller nous a dit avoir reçu, en juin ou juillet 2005 au Centre national des arboviroses de Lyon, mille échantillons de sang prélevés sur des patients susceptibles d'avoir été contracté le chikungunya à La Réunion. Sur ces mille prélèvements, quatre cent étaient positifs. Il est très surprenant que cette information n'ait pas été relayée à La Réunion. Cela me semble d'autant plus regrettable que si elle avait été portée à notre connaissance, chacun aurait compris que l'hiver austral ne suffirait pas à faire passer l'épidémie de chikungunya, contrairement à l'épidémie de dengue de 2004. Il nous a manqué cette information scientifique capitale, alors même que le Centre national des arboviroses de Lyon, déjà débordé par l'afflux de prélèvements sanguins, avait du transmettre ses techniques à un laboratoire privé. Une information scientifique sûre était donc disponible qui nous aurait alerté sur la gravité de la situation si elle avait été communiquée aux médecins libéraux et hospitaliers et aux responsables politiques. J'aimerais savoir si le ministère de l'outre-mer en avait été informé ? M. Richard SAMUEL : Je l'ignorais jusqu'à maintenant. Ceci plaide pour que le chikungunya soit inscrit sur la liste des maladies à déclaration obligatoire, comme cela a été récemment annoncé. Mme Huguette BELLO : Cela constitue une importante défaillance. Il est également frappant de constater qu'un certain nombre de personnes se sont exprimées, alors qu'elles ne disposaient pas des connaissances scientifiques nécessaires et auraient du reconnaître qu'elles « ne savaient pas ». Cela a engendré une certaine confusion et contribué à décrédibiliser les autorités. Même le ministre a soutenu que le chikungunya était une « grosse grippe ». Ainsi, les plus hautes autorités, elles même, ne disposaient pas de connaissances sûres et n'en étaient pas conscientes. M. Richard SAMUEL : Cela a constitué une source de désarroi pour les populations. En déplacement à La Réunion en janvier dernier, j'ai constaté que les malades s'étonnaient de se voir prescrire de l'Efferalgan, estimant que ce médicament ne traitait que des affections bénignes. Les médecins se sont ainsi trouvés dans une position délicate qui nuisait à leur statut. M. le Président : Effectivement, sur les radios libres, on entendait très fréquemment des malades se plaindre d'avoir payé une consultation médicale pour se voir prescrire des produits qui sont en vente libre. M. Richard SAMUEL : La presse a joué un rôle d'alerte mais elle n'a pas évité la polémique, parfois au-delà de ce qui était acceptable ou nécessaire. En conséquence, elle nous a souvent manqué quand elle devait jouer un rôle de service public. Je rappelle que la presse a, dans les situations de crise, une obligation de service public. Il est vrai que la communication en début de crise n'a pas été bonne. Mais il faut dire à notre décharge que l'Outre-mer n'avait jamais connu de telle crise. En effet, même la forme la plus atypique de la dengue, dite forme hémorragique, n'a jamais fait autant de morts. Nous étions en face d'un phénomène inconnu et dont l'intensité nous a probablement dépassé à ses débuts. M. le Président : Tout le monde ignorait que l'on entrait dans une crise sanitaire grave. Or, en tant que médecin, je pense que ce type de maladies émergentes est appelé à se développer. Dans une telle situation, quelles que soient la bonne volonté du préfet, celle de la présidente du conseil général, cette du président du conseil régional, il se passe un certain temps pendant lequel les uns et les autres cherchent leurs marques. Aussi, pour l'avenir, ne jugeriez-vous pas utile qu'en cas de menace sanitaire, l'État soit seul compétent pour diriger les opérations de gestion de crise ? M. Richard SAMUEL : Une telle mesure n'irait pas le sens d'une organisation décentralisée de la République. Par ailleurs, le problème ne se pose pas dans les mêmes termes selon que l'on est encore en phase de prévention de la crise ou déjà en phase de gestion de crise. En effet, en phase de gestion de crise, tous les acteurs locaux font cause commune avec le préfet, au-delà des polémiques. Tel a été le cas à La Réunion, où la présidente du conseil général et le président du conseil régional ont apporté au préfet l'appui de leurs services. Je rappelle à ce propos que la mission dépêchée sur place en février par l'Organisation mondiale de la santé (OMS) juge exemplaire le mode de gestion de la crise, une fois la gravité de celle-ci avérée. En revanche, la question est plus délicate pour la première phase de la crise, la phase de prévention, lorsque les signaux dont on dispose ne sont pas encore assez clairs. Mais je ne crois pas pour autant que ce soit simplement une question d'unité du commandement. Je crois en effet que nous manquions d'outils. Notamment, La Réunion comptait trop peu de médecins appartenant au réseau « Sentinelle », mal répartis géographiquement. De plus, il est possible qu'ait joué à La Réunion un phénomène qui n'est pas propre à cette collectivité, à savoir les difficultés rencontrées par les préfets pour mettre en place une permanence des soins par les médecins libéraux. En effet, on constate chez les médecins libéraux, notamment les plus jeunes, une réticence de plus en plus grande à assurer des fonctions de veille ou de garde. Il sera certainement nécessaire de prendre des mesures législatives en cette matière. M. le Président : Cela est, en effet, tout à fait anormal. Moi-même, j'ai effectué des gardes durant toute ma carrière de médecin. J'ai récemment reçu une lettre d'un médecin de ma circonscription qui se plaignait d'avoir été réquisitionnée par le préfet et m'indiquait qu'elle n'entendait pas respecter cet ordre. Je lui ai fait savoir ma désapprobation. M. Richard SAMUEL : Il faudra effectivement en passer par la loi pour résoudre les difficultés de l'organisation des gardes médicales. J'ajouterai que la crise épidémique s'est déroulée dans un contexte de difficultés cumulées : difficultés avec les médecins, mais aussi avec les pharmaciens, en raison d'agressions à leur encontre, auxquelles s'est ajouté un dispositif de surveillance épidémiologique un peu faible. L'implantation à La Réunion d'un centre de recherche avec une présence à Mayotte est vraisemblablement l'outil qui a fait défaut. Dans un contexte qui est celui d'un nombre important de maladies tropicales toujours à craindre, son rôle sera essentiel. Mme Huguette BELLO : Pour une plus grande efficacité, on devrait pouvoir y associer les structures de veille et de recherche des autres départements et territoires d'Outre-Mer afin qu'ils travaillent ensemble. Par ailleurs, qu'en est-il de la mise en œuvre à La Réunion des garanties reconnues aux salariés comme le chômage technique. M. Richard SAMUEL : L'amélioration de la prise en charge actuelle relève d'une convention qui est en train d'être signée. M. le Président : Messieurs, je vous remercie de ces informations. M. Didier HOUSSIN, directeur général de la santé, M. le Président: Je suis heureux que vous ayez pu répondre à notre invitation. M. Didier HOUSSIN : Je vous remercie de cette invitation. Je suis accompagné de Mme Martine Lequellec-Nathan, sous-directrice des pathologies et de la santé à la Direction générale de la santé (DGS) du ministère de la santé et des solidarités qui est notamment en charge des questions relatives aux maladies infectieuses et qui, depuis plusieurs semaines coordonne les mesures de gestion de la crise prises au niveau de la DGS. Je suis aussi accompagné de Mme Jocelyne Boudot, sous-directrice de la gestion des risques des milieux à la DGS qui est en charge des questions de santé liées à l'environnement et qui a donc également suivi la crise de près, notamment sous l'angle de la lutte antivectorielle et de l'usage des insecticides. M. le Président : En préliminaire aux questions des membres de notre mission, je vous propose de nous exposer votre point de vue sur l'explosion de l'épidémie de chikungunya à La Réunion. M. Didier HOUSSIN : J'ai pris mes fonctions le 30 mars 2005, c'est-à-dire au moment même où le premier cas de chikungunya a été signalé au ministère de la santé et des solidarités. En effet, il se tient tous les mercredi matin une réunion dite « de sécurité sanitaire » au cours de laquelle nous passons en revue tous les risques qui nous sont signalés par divers organismes, comme l'Institut national de veille sanitaire ou, en matière de produits et de santé-environnement, par les agences de sécurité sanitaire. C'est à l'occasion d'une telle réunion que le premier cas de chikungunya nous a été signalé, dès la fin du mois de mars et le début du mois d'avril 2005. Il s'agissait alors de cas observés aux Comores. À cette époque, les connaissances dont nous dispositions nous amenaient à penser qu'il s'agissait d'un arbovirus dont la topographie était en grande partie africaine et un peu asiatique. Nous savions qu'il engendrait des douleurs et de la fièvre, mais nous ignorions alors qu'il pouvait avoir des formes sévères. C'est pourquoi nous avons pris dès ce moment des précautions qui concernaient essentiellement les voyageurs et les transfusions. Nous estimions en effet qu'il y avait un risque à prélever du sang sur des personnes contaminées par ce virus. Ensuite, d'avril à décembre 2005, la question du chikungunya a été soulevée sept fois au cours des réunions de sécurité sanitaire. Il s'agissait d'abord de définir les mesures de précaution à prendre en matière de transfusion. Nous nous sommes aussi attachés à suivre l'évolution de l'épidémie. Puis nous nous sommes concentrés sur la mise en œuvre de mesures de lutte antivectorielle adaptées au niveau de l'épidémie. Ensuite, l'hiver austral a été marqué par un tassement du phénomène épidémique. Nous avions alors le sentiment d'être confrontés à une épidémie qui ressemblait à celle de dengue survenue en 2004. Il faut reconnaître que notre l'inquiétude que nous éprouvions face à ce phénomène n'était pas une inquiétude majeure. Toutefois, à partir du mois de septembre 2005, nos informations montraient une reprise du phénomène épidémique, d'une ampleur relativement limitée dans un premier temps. Fin septembre, un cas de transmission foeto-maternelle nous a été signalé. Petit à petit, le phénomène a repris de l'ampleur. Nous avons alors mis en œuvre des mesures proportionnelles aux besoins exprimés par les services locaux, avec lesquels nous avions des échanges fréquents. Le nombre de cas de chikungunya augmentant encore, il a été décidé de faire un point global sur ce virus, tant en matière entomologique et épidémiologique que sur la lutte antivectorielle. Sur notre proposition, une mission a été constituée qui a associé l'Inspection générale des affaires sociales (IGAS), l'Institut de recherche pour le développement (IRD), l'Agence française de sécurité sanitaire de l'environnement et du travail (AFSSET) et l'Institut de veille sanitaire (InVS). Elle était chargée d'apprécier l'adéquation des mesures mises en oeuvre et de proposer, le cas échéant, des voies d'amélioration de ces mesures. Cette mission est revenue avant la fin du mois de décembre. Fin décembre et début janvier, nous avons assisté à une accélération très brutale de l'épidémie qui a pris un caractère véritablement explosif. On s'est demandé si nous étions en mesure de prédire le caractère explosif de cette épidémie. En tout état de cause, nous avions peu d'élément pour envisager un caractère aussi explosif. D'ailleurs, le mécanisme de cette explosion reste largement inexpliqué. On pourrait tenter d'expliquer une prolifération vectorielle particulière par des circonstances climatiques particulières ou par une conjonction entre de telles circonstances et le cycle de vie des moustiques. On peut également évoquer une capacité de virulence tout à fait inhabituelle, notamment en termes de capacité de multiplication du virus, qui rendrait le travail du moustique plus facile. De plus, il est maintenant certain que la population touchée était vierge vis-à-vis du chikungunya. En effet, nous savions que cette population avait déjà été en contact avec la dengue, mais nous n'avions à cette époque aucune information sur une éventuelle circulation antérieure du chikungunya. Il faudrait pour cela étudier des prélèvements sanguins plus anciens ; on pourrait envisager un tel travail de recherche. Une autre question se pose: en septembre 2005, aurait-on pu convaincre les autorités et les mobiliser autant que l'on a pu le faire en janvier et février 2006 ? J'ai des doutes. Enfin, je n'ai pas le sentiment que nous avons été informés avec retard. En effet, à partir du mois d'avril 2005, l'InVS a fait son travail et nous a clairement informé de ce qui se passait. Certes, du fait de la distance, il est plus difficile d'appréhender le déroulement des événements sur le terrain. J'ai ainsi été surpris par le fait que dès septembre, certains élus aient relevé un décalage entre ce qui était perçu par certains médecins sur place et les données épidémiologiques dont nous disposions. Ce point mériterait un examen approfondi. En tout état de cause, je crois que l'on devra mettre l'accent à l'avenir sur la captation de données en début de crise. On aimerait pouvoir disposer, en matière de santé publique, de capteurs fournissant des données épidémiologiques de façon très précise et très fréquente. Or, en dehors des dispositifs de déclaration obligatoire, les médecins sur place n'ont pas le temps, pas l'habitude, et peut-être pas non plus la capacité, de remplir cette fonction. Je suis convaincu qu'il y a des leçons considérables à tirer de cette crise, tant pour l'île, dont je pense qu'elle sera confrontée à nouveau à ce type d'épidémie, que pour nous-mêmes. Nous devons mieux capter les informations, tout en sachant que les choses à capter sont innombrables. Enfin, notre réflexe est naturellement de nous en remettre à la recherche pour éclairer les causes d'une telle crise. Or le fait de mieux connaître cette crise en particulier ne nous préparera pas forcément aux difficultés à venir. En effet, nous aurons à faire à un large champ d'agents inconnus, des maladies émergentes. La question est alors de savoir comment on peut se préparer à l'inconnu. Mme Huguette BELLO : Avez-vous eu connaissance d'un rapport publié dès 2004 qui aurait alerté les autorités sur les insuffisances de la lutte antivectorielle à La Réunion? Par ailleurs, pour éviter la propagation de maladies vectorielles, ne jugeriez-vous pas utile d'inscrire l'ensemble des arboviroses touchant l'homme à la liste des maladies à déclaration obligatoire ? M. Didier HOUSSIN : Le Gouvernement a d'ores et déjà annoncé de telles mesures pour le chikungunya et la dengue. Les modalités d'application de ces mesures sont à l'étude. Cependant, on doit souligner que le taux de déclaration effective des maladies à déclaration obligatoire n'est pas extrêmement élevé. Si les médecins semblent avoir l'habitude de déclarer certaines de ces maladies, ce n'est pas le cas pour toutes. Aussi, plus la liste de ces maladies est longue, moins il est probable que ces déclarations soient exhaustives. La déclaration obligatoire me semble donc utile, voire indispensable dans certaines circonstances particulières, mais elle ne suffit pas à résoudre les problèmes de captation des données que j'évoquais tout à l'heure. Il faut donc réfléchir à d'autres solutions. Cela nous renvoie au rôle du médecin en matière de santé publique. Bien que le code de déontologie des médecins prévoie que le médecin est chargé non seulement de la santé d'un malade, mais aussi de la santé publique, il faut constater que cette mission de santé publique ne tient dans les faits qu'une place limitée. Le temps dédié aux actions de santé publique, comme les actions de prévention ou de connaissance épidémiologique, est limité. On peut souhaiter qu'à l'avenir, le travail du médecin soit plus équilibré entre son activité de soin et son activité en matière de santé publique. Je pense que certains médecins n'y seraient pas opposés, car un tel équilibre donnerait uns sens supplémentaire à leur travail. Mme Huguette BELLO : Lors de la canicule, les alertes n'ont pas été immédiatement suivies d'effets. Quel est le mécanisme actuellement en vigueur en matière de veille sanitaire ? M. Didier HOUSSIN : En matière de chikungunya, le ministère de la santé a été alerté dès mars et avril 2005. Ces alertes ont été suivies de réactions. Cependant, nos réactions étaient adaptées aux informations dont nous disposions et à ce que l'on pouvait prévoir de l'évolution du virus en fonction de l'état de nos connaissances. Le virus n'était en effet pas très connu, n'ayant jamais circulé dans nos territoires. Il était de plus considéré comme bénin ; nous ignorions alors qu'il en existait des formes graves et que la transmission foeto-maternelle était possible. Il a fallu un long travail d'archiviste au Professeur Claude Chastel pour retrouver, en février 2006, dans une publication des « Transactions » de la Royal Society of Tropical Medecine and Hygiene datant de 1968, une mention de cinq ou six cas d'une forme neurologique du chikungunya dans le cadre d'une épidémie survenue dans le sud de l'Inde. Cette information existait donc effectivement, mais elle était tout à fait inaccessible. Ainsi, notre connaissance du chikungunya en avril 2005 était très limitée. Par ailleurs, La Réunion avait connu dans les années précédentes une épidémie de dengue qui s'était tassée rapidement. Le chikungunya utilisant le même vecteur, nous n'avions pas de raison de craindre une épidémie d'une nature très différente. En somme, nous avons été alertés et notre réaction nous semblait adaptée au niveau d'alerte connu. Ce que nous n'avons pas été capables de prévoir, c'est le caractère explosif de l'épidémie. Mme Huguette BELLO : Le virus avait pourtant circulé aux Comores avant d'atteindre La Réunion. M. Didier HOUSSIN : En effet, notre première alerte était motivée par les cas observés aux Comores. Mme Martine LEQUELLEC-NATHAN : Cependant, les Comores ont annoncé la fin de l'épidémie le 17 avril 2005. Il a fallu plusieurs mois pour que le Comores déclarent à nouveau connaître certains cas de chikungunya. M. Didier HOUSSIN : Il est à noter que la qualité des informations fournies par les îles avoisinantes est très modeste. En effet, malgré peut-être certaines faiblesses, La Réunion a un dispositif de veille sanitaire structuré. A titre d'exemple, il nous est très difficile de savoir aujourd'hui s'il y a eu ou pas une épidémie de chikungunya à Madagascar. Dans le cadre des discussions organisées par l'Organisation mondiale de la santé (OMS), Madagascar soutenait en janvier que ce n'était pas le cas. Il en va de même de certains autres États africains voisins. Mme Huguette BELLO : Le maire du Port, ville jumelée avec Tamatave, m'a dit être informé d'une épidémie de chikungunya et de dengue hémorragique à Madagascar. M. Didier HOUSSIN : Nous connaissons ces cas. Mais de septembre à décembre 2005, nous n'avons pas pu avoir ce type d'informations. Mme Jocelyne BOUDOT : Nous savons en effet qu'il y a une épidémie de chikungunya à Madagascar, ne serait-ce que parce que nous avons connaissance de deux cas importés de cette île. Toutefois, ce ne sont que des informations indirectes. En effet, Madagascar n'a pas déclaré officiellement que survenait sur son territoire une telle épidémie. Dans ce cas, il n'est pas possible de prendre des mesures de prévention ciblées : de telles mesures pourraient être considérées comme discriminatoires par l'OMS ou par l'État concerné. Mme Huguette BELLO : Outre le fait que les coûts élevés des répulsifs et des problèmes d'approvisionnement ont créés des difficultés, la presse a dit que les produits distribués à la réunion n'étaient pas homologués. M. Didier HOUSSIN : En préalable je dirais que l'usage des répulsifs est une méthode palliative qui n'est pas d'une efficacité totale, d'où l'importance de se vêtir de façon adéquate. Le ministre a pris la décision de fournir gratuitement des répulsifs aux personnes rencontrant des difficultés économiques. Il a donc fallu se procurer toute une gamme de produits adaptés, notamment à l'âge des utilisateurs. Il faut préciser que ces produits ne sont pas aujourd'hui soumis à une autorisation de mise sur le marché, on ne peut donc parler d'homologation dans leur cas. Sous l'égide de l'Agence Française de Sécurité Sanitaire des Produits de Santé (AFSSAPS) ce processus a été lancé mais il est encore en cours. Par contre, un comité d'experts a étudié les produits existant sur la marché et a fourni une liste qui en précise la composition, la durée d'efficacité et les conditions d'emploi. Mme Huguette BELLO : À l'image de ce qui existe en Nouvelle Calédonie et en Polynésie, il serait utile d'inciter les Réunionnais à installer des moustiquaires sur les ouvertures des maisons et on devrait y procéder de façon systématique dans les écoles et dans les lieux accueillant de jeunes enfants. M. Didier HOUSSIN : Ces équipements, qui sont au nombre des habitudes qui se sont perdues avec l'éradication du paludisme, sont effectivement utiles mais il ne faut pas perdre de vue qu'ils nécessiteront un investissement financier des collectivités locales. Un effort de sensibilisation important doit être mené auprès des populations qui à La Réunion, sans doute, sont plus tolérants à l'égard des moustiques qu'on ne l'est, par exemple dans le sud de la France. M le Président : Sans jeter d'anathème, je voudrais cependant revenir sur certains points sur lesquels on doit s'interroger. Il s'agit d'abord du dysfonctionnement de la DRASS de La Réunion qui été relevé par la mission coordonnée par l'IGAS. Il s'agit aussi d'un autre problème lié au mode de transmission de l'information. M. Zeller, directeur du Centre national de référence des arbovirose de Lyon nous a indiqué qu'en avril 2004, l'Institut Pasteur avait reçu, pour examen, 1000 prélèvements effectués sur des personnes malades. 400 d'entre eux se sont révélés avoir été atteint par le chikungunya. Cette information, qui mettait en évidence un nombre de cas déjà important et aurait dû alerter sur le risque de maintien de l'épidémie pendant l'hiver, n'a apparemment pas bien circulé. M. Didier HOUSSIN : Le chiffre de 400 résultats positifs obtenus à partir de personnes malades corroborait la tendance épidémique du moment. Le phénomène a ensuite paru se ralentir et l'on a sans doute trop rapidement considéré que le scénario de la dernière épidémie de dengue allait se reproduire à l'identique. Il faut bien comprendre qu'à ce moment là, rien n'indiquait que l'épidémie allait atteindre l'ampleur qu'elle a connue, laquelle reste d'ailleurs largement inexpliquée. Sur ce point, une particularité du virus n'est peut-être pas à exclure. M le Président : Quelles sont les améliorations qui doivent être apportées au système de surveillance pour qu'il fonctionne mieux? M. Didier HOUSSIN : Il faut tirer des conséquences immédiates en termes de mobilisation de la population, comme l'a d'ailleurs préconisé l'Organisation Mondiale de la Santé à la suite de sa mission dans l'Océan Indien. Il est primordial d'apprendre à la population à se protéger des moustiques et à mieux gérer son environnement c'est-à-dire à éviter que les déchets ne s'accumulent. Il faut ensuite qu'existe à La Réunion un service de lutte antivectorielle à la hauteur des opérations de démoustication à mener pour éviter que ne se reproduise une telle épidémie dans une population qui reste, il faut le rappeler, largement vierge à l'égard du virus. Il est aussi nécessaire de suivre scrupuleusement la situation des autres îles de l'Océan Indien. Enfin, il faudra mesurer l'efficacité et les inconvénients des opérations de démoustication effectuées à l'aide d'insecticides et définir des protocoles d'utilisation qui soient compris par la population. M le Président : Comment interprétez-vous les résultats de la première étude de séroprévalence ? M. Didier HOUSSIN : L'analyse des sérums stockés au début de l'épidémie fait apparaître un taux de prévalence très bas. Fin février, ce taux est de l'ordre de 20 %, ce qui est relativement faible. Ces résultats devront être comparés avec ceux de l'étude effectuée à Mayotte où l'épidémie demeure plus atténuée, probablement parce que la démoustication y a été effectuée avec plus de constance et peut-être parce que le virus y était déjà présent. M le Président : Je vous remercie pour toutes ces informations. M. Christophe PAUPY, M. Dominique GOMBERT et Mme Isabelle QUATRESOUS, membres de la mission d'appui à la lutte contre l'épidémie de chikungunya à La Réunion de l'Inspection générale des affaires sociales (IGAS) M. le Président : Mme Isabelle Quatresous, de l'Institut national de veille sanitaire, l'InVS, M. Dominique Gombert, de l'Agence française de sécurité sanitaire de l'environnement et du travail, l'AFSSET, et M. Christophe Paupy, de l'Institut de recherche pour le développement, l'IRD, ont tous trois fait partie de la mission d'appui à la lutte contre l'épidémie de chikungunya à La Réunion, qui était pilotée par l'Inspection générale des affaires sociales, l'IGAS. Je propose que chacun de vous se présente et nous dise quel a été son regard particulier lors de la mission sur l'épidémie de chikungunya, qui n'avait pas encore explosé mais était déjà très menaçante. Mme Isabelle QUATRESOUS : Je suis médecin épidémiologiste au département international et tropical de l'InVS, chargée notamment de la veille sanitaire et de l'épidémiologie concernant les arboviroses. M. Christophe PAUPY : Entomologiste médical, je me suis intéressé à la biologie du vecteur aedes albopictus et aux stratégies de lutte mises en œuvre pour contrôler les populations de moustiques. M. Dominique GOMBERT : Je dirige le département des expertises de l'AFSSET. J'ai une formation d'ingénieur et je suis particulièrement les questions d'environnement et de risque. Je me suis occupé du chapitre communication du rapport et j'ai ensuite travaillé sur la question des substances utilisées dans le cadre de la lutte antivectorielle, l'AFSSET étant chargée d'étudier les effets des produits biocides, dans le cadre d'une nouvelle réglementation. Mme Huguette BELLO : Les Réunionnais ont jugé la mission de l'IGAS très discrète. Ce n'est pas de votre fait, mais il est dommage que vous n'ayez pratiquement rencontré que des représentants de la DRASS, c'est-à-dire des fonctionnaires présents à La Réunion pour un laps de temps de trois ou quatre ans. Les élus des deux grandes collectivités territoriales et des municipalités, qui sont très impliqués, étaient pourtant les plus habilités à porter la parole réunionnaise. Vous auriez par ailleurs pu les conseiller et tordre le cou aux nombreuses contrevérités qui ont circulé. Il n'en demeure pas moins que votre rapport nous a beaucoup éclairés sur l'histoire du chikungunya et sur les solutions possibles à l'épidémie. M. Dominique GOMBERT : Notre mission est restée peu de temps sur l'île et était soumise à une lettre de cadrage très technique portant sur l'historique de la maladie et sur les moyens techniques pertinents de lutte à mettre en œuvre. Si nous n'avons pas rencontré les élus, notre rapport essayait déjà de faire la lumière sur des questions polémiques qui transparaissaient dans le débat public, et je n'ai pas l'impression que nous soyons passés à côté des principaux sujets sur lesquels se penche aujourd'hui votre mission. M. le Président : Je propose que nous divisions l'audition en trois parties : les caractéristiques de la maladie, la lutte antivectorielle et la communication. L'épidémie de chikungunya, au fur et à mesure qu'elle se propageait, a beaucoup surpris l'ancien médecin généraliste que je suis. Début décembre, lorsque vous êtes venus sur l'île, avez-vous eu le sentiment de faire face à une épidémie particulière, ou tout à fait classique ? N'avez-vous pas été étonnés par les formes cliniques qui sont apparues et par la transmission fœto-maternelle ? Mme Isabelle QUATRESOUS : Je distinguerai deux aspects : d'une part, l'étendue de l'épidémie et, d'autre part, l'expression clinique des formes graves et des formes chroniques de la maladie. Le virus a certes été identifié dans les années 1950 mais, sur le plan purement épidémiologique, la littérature scientifique comporte assez peu d'articles robustes, sauf peut-être pour ce qui est de la Thaïlande ou de l'Indonésie. Il faut dire que beaucoup d'épidémies sont survenues dans des pays africains où le recours aux soins n'est pas le même qu'à La Réunion et où l'étude épidémiologique n'a évidemment pas pu être exhaustive. Nous sommes donc partis de bases scientifiques assez faibles et les transpositions établies à partir de la dengue sont un peu réductrices, compte tenu des différences entre les deux maladies. Même si l'InVS a noté dès septembre 2005 que les conditions climatiques entraîneraient forcément une recrudescence de la maladie, et même si nous nous attendions à un scénario d'extension de l'épidémie, nous n'avons pas perçu, lors de notre mission, que le facteur multiplicatif allait croître autant. Je rappelle que l'incidence hebdomadaire, entre début décembre 2005 et février 2006, a bondi de 200 à 45 000 cas. Notre premier message à l'intention du public et des médecins date de mai 2005 : nous y indiquons que l'expression clinique de la maladie, à quelques jours, est le plus souvent favorable, qu'aucun décès n'a encore été rapporté, mais qu'il existe des formes chroniques. Fin septembre, lorsque les médecins de Saint-Pierre tirent le signal d'alarme, nous sommes tous stupéfaits et nous demandons une validation : si des nouveau-nés ont une méningo-encéphalite, il reste à démontrer que celle-ci est liée au virus et que la contamination est bien due à une transmission materno-néonatale. Deux ou trois semaines plus tard, lorsque l'hypothèse est confirmée après de nombreux échanges avec les cliniciens et le centre national de référence, la perception de la maladie change radicalement, comme en attestent les fiches alertes communiquées aux autorités sanitaires. En décembre, nous avons eu des échanges très fructueux avec les cliniciens de Saint-Pierre et de Saint-Denis à propos de l'ensemble des cas graves et nous avons mis alors le doigt sur le manque de connaissances concernant la physiopathogénie de la maladie et ses expressions cliniques. Ainsi, l'épidémie a explosé en début d'année mais le nombre de formes graves n'a pas progressé avec un facteur multiplicatif aussi élevé et nous ne savons pas expliquer pourquoi. La littérature scientifique chiffre les formes chroniques à hauteur de 5 à 10 % des cas, mais nous manquons encore de données scientifiques quantifiées valables car la notion de « formes chroniques » recouvre des appréhensions différentes, qu'il s'agisse des symptômes invalidants ou des durées pendant lesquelles ils sont constatés. Dans la littérature, nous avons retrouvé un cas de méningo-encéphalite de l'enfant, au Cambodge, à la fin des années soixante, mais il est répertorié en dix lignes dans une simple communication devant un congrès, pas dans un article scientifique. Les scanners et les IRM n'existaient pas à l'époque et le diagnostic reposait uniquement sur une description clinique. En outre, il n'y avait ni sérologie ni PCR, uniquement de la séroneutralisation. Bref, l'imputabilité du virus chikungunya est très ténue. Mme Huguette BELLO : Ce cas vient d'être cité dans le Monde. Mme Isabelle QUATRESOUS : L'article a été cité dès que le signal a été lancé à Saint-Pierre. M. le Président : Lors de votre mission, avez-vous su que, dès le mois de juin 2005, le centre national de référence des arboviroses de Lyon avait analysé 1 000 prélèvements sanguins provenant de La Réunion et que 400 d'entre eux s'étaient révélés positifs ? Mme Isabelle QUATRESOUS : Je m'occupais déjà du dossier du chikungunya avant la mission de l'IGAS et j'étais très régulièrement en contact avec le CNR de Lyon, dont les informations sont du reste communiquées localement dans le point épidémiologique hebdomadaire rédigé par la cellule interrégionale d'épidémiologie, la CIRE. Mme Huguette BELLO : Le Monde se trompe-t-il lorsqu'il affirme qu'une bibliographie spécialisée existe ? Mme Isabelle QUATRESOUS : Il existe effectivement une bibliographie sur les épidémies de chikungunya, mais très peu d'articles princeps d'épidémiologie rigoureux, lesquels ne portent de surcroît que sur la Thaïlande et l'Indonésie, ou encore sur des petits foyers de 200 ou 300 cas en Afrique. M. le Président : Les résultats de la première enquête de séroprévalence vous ont-ils surpris ? Mme Isabelle QUATRESOUS : Je n'ai que des bribes d'information sur le protocole qui a présidé à cette enquête car l'InVS n'y a pas été associé et, à ma connaissance, il n'existe pas de rapport scientifique officiel. Cette étude me semble cependant biaisée : elle a été réalisée entre le 15 janvier et le 15 février 2006, c'est-à-dire en plein pic épidémique, ce qui complique l'interprétation des chiffres ; par ailleurs, elle concerne les femmes enceintes, non représentatives de la population et vraisemblablement plus protégées que la moyenne dans la mesure où elles sont la cible de messages de prévention particuliers. Résultat, le taux de prévalence calculé est sans doute sous-évalué. Il n'en est que plus nécessaire de réaliser une véritable étude sur l'ensemble de la population, si possible avec un questionnaire à remplir par chaque personne prélevée, afin de déterminer les facteurs de risque d'exposition et de déceler les expressions cliniques. M. le Président : Cette enquête doit-elle être effectuée maintenant et renouvelée ultérieurement, par exemple dans six mois ? Mme Isabelle QUATRESOUS : Une telle enquête ne peut être organisée dans l'urgence, car l'échantillon de population doit être suffisamment vaste et représentatif, sans oublier les contraintes éthiques, surtout si elle inclut des enfants. Elle pourrait être réalisée en juin et juillet prochain, pendant l'hiver austral, lorsque les conditions climatiques sont moins favorables à la multiplication du vecteur, ce qui entraîne une régression de la circulation virale. Mme Huguette BELLO : Les personnes fragiles comme les enfants, les femmes enceintes ou les anciens sont les plus sensibles, mais des personnes en pleine forme sont morts. Qu'en pensez-vous ? Mme Isabelle QUATRESOUS : L'InVS a une approche épidémiologique : il s'attache à décrire les cas dans leurs trois dimensions de temps, de lieu et de personne, ainsi que les facteurs de risque. L'imputation du chikungunya dans la survenue de ces formes graves relève plutôt du suivi médical que du suivi épidémiologique. Lorsqu'une personne décédée était diabétique ou cardiaque, il est très difficile d'imputer le décès au chikungunya ; ce n'est pas du ressort de l'épidémiologie et cela doit faire l'objet de recherches pluridisciplinaires. Le programme hospitalier de recherche clinique va étudier la question mais ce travail n'a pas encore commencé. Pour l'instant, nous ne disposons que d'informations descriptives factuelles : sur les 83 certificats de décès mentionnant le chikungunya, l'âge médian est de 78 ans, et une co-morbidité liée à une pathologie sous-jacente est relevée dans 90 % des cas. Mme Huguette BELLO : Nous avons été très émus par les images des enfants hospitalisés à Belle-Pierre souffrant de brûlures graves nécessitant des anesthésies générales. M. le Président : La presse a provoqué une confusion : ces enfants étaient victimes d'une épidermolyse, sûrement de la maladie de Lyell, due à la prise d'anti-inflammatoires et non au chikungunya. Mme Huguette BELLO : Si la mère a pris des anti-inflammatoires, c'est bien à cause du chikungunya. M. le Président : Ces cas ont été attribués au chikungunya, mais la réalité scientifique est peut-être différente. Mme Huguette BELLO : Je n'interviens pas dans un but polémique mais les Réunionnais ont été bouleversés par ces images terribles et ils attendent des explications. M. le Président : Les conséquences, pour ces bébés, ne pourront être évaluées qu'au cours de l'année à venir, quand ils auront passé le cap de la posture. À ce jour, le point d'interrogation ne peut être levé. Les conséquences de l'épidémie de dengue n'avaient pas été tirées et nous ne devons pas commettre la même erreur. Demain, quelles arboviroses menaceront l'homme à La Réunion ? Le virus West Nile, par exemple, constitue-t-il un danger ? Les Réunionnais voyagent beaucoup et il serait utile de créer un réseau « sentinelle » non seulement sur place mais étendu à l'ensemble des îles et au pourtour de l'océan Indien. Mme Isabelle QUATRESOUS : Le West Nile est un sujet de préoccupation ancien à La Réunion, sur le plan épidémiologique mais aussi pour ce qui concerne la transfusion sanguine, une étude très sommaire sur les donneurs de sang montrant que ce virus a déjà circulé dans l'île. M. Christophe PAUPY : Les analyses sérologiques sont extrêmement délicates car les virus interagissent. Quoi qu'il en soit, la transmission interhumaine du West Nile n'est absolument pas comparable à celle du chikungunya ou de la dengue, car le virus, une fois introduit et véhiculé par des vecteurs compétents, doit trouver des hôtes amplificateurs, par exemple des oiseaux. On peut toujours brandir une étude de compétence vectorielle réalisée en laboratoire sur la dengue ou l'encéphalite japonaise mais il est difficile de prédire ce genre de risque. Personne ne s'attendait vraiment à cette explosion de chikungunya et des épidémies de certains virus comme l'ika, survenues en Afrique, n'ont jamais été étudiées. Tout virus transmis par stegomyia ou par culex doit être considéré avec une attention particulière. Les autres espèces de culicidae posent moins de problèmes mais il faut aussi surveiller les tiques et les culicoïdes. Mme Isabelle QUATRESOUS : À La Réunion, la lutte contre les moustiques doit être pérennisée. Mme Gabrielle LOUIS-CARABIN : Il faut préciser que les tiques ne piquent que les animaux, pas les hommes. M. Christophe PAUPY : La maladie de Lyme, en métropole, est transmise par les tiques, et cela vaut pour de nombreux arbovirus. C'est indéniablement un problème de santé publique. M. le Président : Certains de nos interlocuteurs nous ont garanti qu'Aedes albopictus n'était pas si compétent que cela pour transmettre le chikungunya. L'explosion enregistrée à La Réunion s'expliquerait-elle par des circonstances particulières ? Entre l'anophèle et l'albopictus, quelle stratégie de lutte antivectorielle à long terme préconisez-vous ? Par ailleurs l'usage des larvicides et des adulticides a suscité une polémique. Ont-ils été pulvérisés dans de bonnes conditions, aux doses adéquates, par des personnes expérimentées ? Dans l'urgence, des petites erreurs dans le dosage ont été commises mais je reste persuadé de l'utilité de la démoustication et je m'interroge d'ailleurs si l'ouest ne paie pas une certaine position de refus. Quelle stratégie à long terme devons-nous adopter contre ce moustique particulièrement vicieux ? Nous ne sommes pas là pour polémiquer mais pour discuter et éviter de reproduire les erreurs du passé. Nous devons aussi nous atteler à l'éducation sanitaire des populations, qui requiert une stratégie de communication, notamment pour expliquer aux parents comme aux enfants que, même s'il fait chaud, ils doivent porter des vêtements à manche longue et à encolure. M. Christophe PAUPY : Certains de mes collègues considèrent effectivement qu'Aedes albopictus est un moins bon vecteur qu'Aedes aegypti pour le virus de la dengue, tout simplement parce que l'explosion de la dengue hémorragique en Asie du Sud-Est a coïncidé avec l'introduction d'Aedes aegypti, qui a provoqué un repli d'Aedes albopictus vers une écologie moins domestique, dans les zones périurbaines et sauvages. À La Réunion, au contraire, Aedes albopictus est présent dans tous les milieux et on le retrouve notamment dans les soucoupes. Et je rappelle que l'épidémie de dengue de 1977-78, qui a touché 30 à 35 % de la population, impliquait Aedes albopictus - l'enquête que j'ai menée à La Réunion en 1999-2000 confirme du reste l'assez bonne compétence vectorielle d'Aedes albopictus pour ce virus. Il faut donc changer de dogme et en tirer des enseignements pour La Réunion, mais aussi pour les pays d'Amérique du Sud et d'Afrique où ce moustique a été récemment introduit. La Réunion n'a pas tenu compte de l'épidémie de dengue de 1977-1978 : elle n'a pas mis en avant le risque arbovirus car les services de lutte antivectorielle étaient mobilisés pour empêcher la réintroduction du paludisme. La DRASS a-t-elle des effectifs suffisants pour s'intéresser à la fois au paludisme et aux arbovirus ? C'est un faux débat car, il y a dix ans, avec ses 100 agents, elle ne se préoccupait pas davantage des arbovirus. La Réunion n'était donc pas préparée à cette épidémie explosive de chikungunya et si, en 2004, la diffusion de la dengue s'est limitée à une micro-épidémie, c'est sans doute grâce à un renforcement immunologique. D'autres départements ou territoires français d'outre-mer ont mis sur pied des réseaux de surveillance entomologique qui mesurent la population des vecteurs, cartographient le risque et sont formés aux stratégies de destruction mécanique ou chimique. À La Réunion, pour répondre à la crise du chikungunya, le personnel de la région et des communes s'est mobilisé mais les agents de la DRASS n'ont pas été en mesure de dispenser la formation nécessaire ; les renforts de l'Entente interdépartementale de démoustication (EID) et des conseils généraux de la Martinique et de la Guadeloupe, quoique tardifs et insuffisants, ont partiellement compensé ce déficit d'encadrement technique. La lutte contre les aedes est une œuvre de longue haleine. Peut-être la stratégie retenue a-t-elle trop porté sur la lutte chimique, au détriment de la lutte mécanique. De plus, Aedes albopictus n'a pas la même écologie qu'Aedes aegypti : outre les soucoupes, les pneus et les vases, gîtes larvaires classiques, il convient de traiter les trous d'eau et de rocher. Plus de 1 000 personnes ont été mobilisées rien que pour la lutte antivectorielle, sans compter les effectifs militaires. À Nouméa, par le passé, des opérations de ratissage et de destruction extrêmement efficaces ont été menées. Pour réduire les densités de vecteur, la solution est la destruction des gîtes. Mais, en situation de crise, il faut aussi casser la transmission en détruisant les moustiques porteurs du virus. Aucune technique de piégeage n'étant efficace, le seul moyen est l'usage d'insecticides et il aurait été grave de ne pas y recourir. Toutefois, se pose ensuite le problème de l'évaluation des méthodes de lutte car le suffixe « cide » n'est pas anodin. Les produits doivent être manipulés avec précaution et le manque de formation peut expliquer des erreurs de dosage ou de technique d'application. Armer des agents municipaux sans formation approfondie était un peu risqué. Comme les effets secondaires des médicaments, l'impact de l'utilisation de ces molécules sur l'environnement peut être minimisé par des recommandations adéquates. Le Fénitrothion, utilisé en première intention, a été employé dans d'autres départements français sans jamais poser de problème, mais des journaux réunionnais ont ouvert une polémique en indiquant qu'il avait servi dans les chambres à gaz pendant la Seconde Guerre mondiale, ce qui a empêché les équipes de travailler sereinement et a nécessité un changement de stratégie. La pullulation des populations d'Aedes albopictus à La Réunion est telle qu'aucun outil ne permet de mesurer les densités. En 2004, à la suite de l'épidémie de dengue, une personne de l'EID a émis une série de recommandations tendant à la mise en place de protocoles de mesures, en fonction de la biologie du vecteur. Ce réseau, qui se structurait progressivement, a été abandonné au bout de trois mois au profit de la lutte antivectorielle contre le chikungunya. En effet, compte tenu des effectifs de la DRASS, l'activité de surveillance a dû être abandonnée au profit de l'activité de lutte. Il est dommage que cet outil n'ait pas été maintenu pour mesurer l'efficacité des actions de lutte entreprises. L'efficacité intrinsèque des insecticides n'a donc pas été testée et, sur le terrain, aucun outil n'a été prévu pour évaluer les méthodes employées. M. le Président : Les utilisations passées du Fénitrothion et du Téméphos contre l'Aedes albopictus dans d'autres pays ne nous donnent-elles pas des indications ? M. Christophe PAUPY : Le Téméphos est un larvicide utilisé depuis des années à la Martinique, à la Guadeloupe, en Asie du Sud-Est ou en Amérique du Sud. Injecté dans l'eau de boisson, il est efficace, mais encore faut-il connaître parfaitement les gîtes larvaires : ce n'est pas la substance qui est en question mais la connaissance de la biologie à La Réunion. La pulvérisation d'insecticides, au moins par ULV, est assez controversée et l'élaboration de protocoles est indispensable. Quoi qu'il en soit, mieux vaut employer des insecticides, même efficaces à seulement 10 % - car cela fera toujours 10 % de moustiques en moins -, plutôt que ne rien faire. La bonne stratégie à long terme est la mise sur pied d'un réseau de surveillance doté de moyens humains suffisants pour passer une fois par an, au moins, dans chaque maison, en porte-à-porte, dans un but d'éducation sanitaire, de mesure du risque entomologique et de destruction des gîtes larvaires. C'est au demeurant ce que préconise l'Organisation mondiale de la santé depuis vingt ou trente ans pour lutter contre la dengue. Pour palier le manque de substances utilisables, il faudrait en rechercher de nouvelles et commencer par valider les molécules alternatives déjà disponibles dans les tiroirs et qui ont été testées en phase 1. De même, pour les adulticides, le spectre de molécules utilisables est assez limité. En Asie du Sud-est, pour lutter contre Aedes albopictus, du BTI est pulvérisé mélangé avec un adulticide, de manière à atteindre des gîtes invisibles ou difficilement repérables. Pour ce qui concerne La Réunion, cette technique devrait être évaluée. J'en viens à l'utilisation de mâles stériles pour éradiquer Aedes albopictus. Un projet en cours d'élaboration à La Réunion, notamment pour l'éradication d'Anopheles arapiasis, est prometteur du fait de la distribution de ce moustique à La Réunion, en petites populations bien ciblées et avec des flux de gènes limités. Aedes albopictus, au contraire, se caractérise par une plus forte présence et des flux de gènes extrêmement intenses, ce qui compliquerait cette stratégie, d'autant que les mâles se reproduisent plusieurs fois. J'insiste encore sur l'éducation sanitaire et sur la participation communautaire. Notre mission a été relativement courte et nous n'avons pas pu rencontrer tous les acteurs de la lutte, ni même les habitants. Mais étant retourné sur place depuis lors, j'ai pu me rendre compte que la maladie est très mal comprise : beaucoup croient qu'elle n'est pas transmise par le moustique. Mme Huguette BELLO : Les autorités se sont trop contredites publiquement. M. le Président : Seulement les autorités ?... Mme Huguette BELLO : Il est regrettable que d'aucuns, cédant au fatalisme, se résolvent à ce qu'un pourcentage élevé de la population soit atteint. Le Téméphos a été employé malgré l'absence de données sur la sensibilité des moustiques à cet insecticide, qui n'est que supposée. Et beaucoup de personnes refusent la démoustication chez eux, ce qui pose effectivement le problème de l'éducation sanitaire. Rendre habituels des gestes comme renverser une coupelle ou installer une moustiquaire dans une maison ou une école est un travail considérable mais indispensable pour lutter contre la dengue ou le chikungunya car la densité de moustiques est incroyable. M. Christophe PAUPY : Les comportements dénotent aussi un certain état d'esprit : les Réunionnais, depuis des décennies, voire des siècles, s'accommodent très bien de la présence d'Aedes albopictus, qui, contrairement aux culex ou aux anopheles, constitue pourtant une nuisance extrême car il pique le jour. Mme Huguette BELLO : Les Réunionnais prétendent même que seuls les nouveaux arrivants se font piquer ! M. Christophe PAUPY : En réalité, la salive du moustique provoque une réponse immunitaire et un mécanisme d'accoutumance. C'est pourquoi le nouvel arrivant fait une réaction et se gratte tandis que la personne installée depuis longtemps réagit différemment. J'insiste encore une fois sur la biologie particulière d'Aedes albopictus à La Réunion : son caractère très domestique a été rarement observé ailleurs et il entre volontiers à l'intérieur des habitations pour y piquer. Ce n'est pas de la génomique fonctionnelle, mais il faut tenir compte de ces éléments basiques dans la stratégie de lutte. Mme Gabrielle LOUIS-CARABIN : À la Guadeloupe, nous avons baissé la garde contre la dengue car les fonctionnaires d'État qui démoustiquaient ont subi des réductions d'effectifs et, cette année, certaines communes ont connu une petite poussée de dengue hémorragique. Le département, qui héritera l'an prochain de cette compétence, aura-t-il les moyens d'agir ? M. Christophe PAUPY : Depuis quelques dizaines d'années, l'objectif d'éradication, illusoire, a été abandonné au profit de celui de contrôle des populations de vecteurs. Il s'agit de restreindre le nombre de moustiques. Par conséquent, lorsqu'un virus est introduit, des cas surviennent forcément, ce qui peut être décourageant pour les autorités. Mais cette stratégie permet de limiter les épidémies. M. le Président : Au départ, les Réunionnais, à tort ou à raison, ont eu le sentiment que la vérité leur était cachée. Ce sentiment s'est renforcé lorsque des formes graves de la maladie sont survenues : ils ont cru que des connaissances scientifiques sur le chikungunya étaient occultées. Mme Huguette BELLO : C'est vrai ! Les autorités ont démarré très tard ! M. le Président : Mais il était impossible de décrire des caractéristiques de la maladie qui étaient alors inconnues. Mme Huguette BELLO : Il a été dit que ce n'était qu'une grosse grippe, que les Réunionnais aiment pleurer et n'avaient pas si mal que cela. M. le Président : Quoi qu'il en soit, avons-nous été particulièrement mauvais ou le même problème aurait-il pu se poser, dans un autre département français, face à une épidémie aussi virulente et comportant autant d'inconnues ? M. Dominique GOMBERT : Pour commencer, je tiens à dire que les substances larvicides comme adulticides font actuellement l'objet d'un grand nombre de travaux. Le Téméphos, utilisé à La Réunion comme en métropole, devrait être retiré du marché à compter du 1er septembre 2006. Le Téméphos, le BTI, le Fénitrothion ou la Deltaméthrine sont inscrits sur la liste, très large, de substances dont l'utilisation est autorisée dans un cadre agropharmaceutique ou phytosanitaire, pour un usage agricole. Par contre, jusqu'à une directive européenne de 1998, l'emploi de produits à des fins insecticides, qui implique une exposition de la population radicalement différente, ne faisait pas l'objet d'une réglementation particulière en France. Nous sommes actuellement dans une phase d'autorisation de produits et par conséquent d'études. Mais, compte tenu du coût du dossier, certains industriels ont préféré ne pas déposer de demande ; c'est en particulier le cas pour le Téméphos. Un grand nombre de pays continuent d'utiliser cet organophosphoré classique et les États membres de l'Union européenne peuvent solliciter son usage dans des cas particuliers, par exemple lorsque d'autres molécules développent des résistances ou pour des conditions d'usage spécifiques. Des utilisateurs, notamment l'EID, ayant fait valoir que cela pourrait s'avérer utile, les différents scénarios sont actuellement étudiés et il est possible que la France formule une telle demande. Il n'en demeure pas moins que les organophosphorés ont des effets potentiels sur les professionnels qui les utilisent la population exposée et plus encore les écosystèmes. Les deux molécules d'adulticides en compétition, le Fénitrothion et la Deltaméthrine - cette dernière étant utilisée actuellement -, font l'objet d'une instruction au niveau européen, qui devrait aboutir courant avril. Les risques sont mesurés à partir de scénarios académiques et selon des approches modélisées. En tout cas, il y aura lieu de documenter finement la façon d'appliquer les produits et d'élaborer des protocoles précis, prévoyant une surveillance des traces de substance dans les sols, les eaux et les végétaux. S'agissant de la communication, la crise est sous-tendue par deux enjeux, relatifs à la vérité et aux moyens. Au fil de l'année 2005, de l'évolution de l'épidémie et de l'émergence de formes graves, il est apparu que l'on avait mal répondu ou que l'on n'avait pas su répondre. Toutefois, même sur des sujets très bien documentés, comme ceux concernant la pollution atmosphérique, il y a toujours des polémiques. En l'espèce, je suis persuadé que, jusqu'à l'automne, les personnes en situation de communiquer localement ne détenaient pas les éléments de réponse actuels, ce qui peut donner l'impression a posteriori que la vérité a été cachée, qu'il y a eu volonté délibérée de ne pas informer. En réalité, les connaissances ont été accumulées au fil de l'évolution de la crise ; il est seulement permis de s'interroger sur les délais de transmission d'informations ponctuelles. En ce qui concerne les moyens, l'État a-t-il failli ? Quels sont les rôles respectifs de l'État, des communes et des autres collectivités locales ? L'épidémie s'est développée dans une île qui avait baissé un peu garde, tant en termes de moyens consacrés à la lutte antivectorielle qu'en termes de philosophie. Comment convient-il de s'organiser ? Avec quels moyens ? Quelle stratégie de lutte ? Quelles substances utiliser ? Le jour ou la nuit ? Ces questions donnent naissance à de polémiques en cascade. Le dispositif d'observation sanitaire n'était pas originellement conçu comme un thermomètre fiable. Ces enjeux de communication paralysent ou handicapent la surveillance et la riposte, car tout le monde travaille sous tension. Mme Huguette BELLO : Les effets secondaires graves du Fénitrothion, par exemple, sont multiples. À Saint-Denis, une personne âgée a été prise d'un malaise et est décédée après le passage d'un service de démoustication, au tout début de la campagne. De même, à la radio, une dame a raconté qu'elle avait dû être conduite aux urgences après la démoustication des alentours de son immeuble. M. Dominique GOMBERT : Il faut distinguer entre danger et risque. Toutes les molécules utilisées dans le cadre de la lutte antivectorielle présentent évidemment des dangers, notamment le Fénitrothion, organophosphoré, qui a des effets neurotoxiques. Il convient seulement d'analyser, en fonction des dosages, des modes d'application, des dispositifs de dispersion adoptés et des conditions d'usage, notamment météorologiques, les risques associés pour les uns et les autres : les différents intervenants de la démoustication, les personnes situées à proximité lors de la pulvérisation et la population locale. La prudence s'impose, il faut garder la trace des méthodes en vigueur, donner des indications précises dans des protocoles raisonnés de mise en œuvre, et ceux-ci doivent être respectés, même lorsque le traitement se fait dans des conditions difficiles. Mme Huguette BELLO : On observe que des consommateurs n'achètent plus sur les marchés forains car ils craignent que les légumes aient été vaporisés. M. Christophe PAUPY : L'utilisation de ces insecticides sur le terrain doit certes être documentée, mais nous ne partons pas de rien : ils ont déjà été évalués et l'OMS, entre autres, a émis des recommandations à leur sujet. M. Dominique GOMBERT : La littérature contient des expériences académiques de laboratoire sur la toxicité des molécules, ce n'est pas le problème. L'important, à ce stade, est de fournir des protocoles de mise en œuvre. Les personnes travaillant dans un contexte et parfois dans des conditions météorologiques difficiles, il importe de s'assurer que les protocoles sont respectés et, lorsque des écarts sont constatés par rapport aux protocoles, de les tracer par monitoring pour comprendre les conséquences sur l'environnement. M. Christophe PAUPY : Les problèmes de résistance aux insecticides viennent bien souvent de l'agriculture. Le volume de Deltaméthrine utilisé dans la lutte contre le chikungunya est infime par rapport aux quantités de ce produit et de D6 répandues pour l'agriculture. Il ne faudrait donc pas incriminer l'usage qui en est fait dans un but de santé publique. Mme Huguette BELLO : Cela mérite d'être dit. Notre mission a aussi pour objet d'éclairer la population. M. Christophe PAUPY : Nous aurions effectivement dû le dire. Mme Gabrielle LOUIS-CARABIN : Les Antilles risquent-elles d'être envahies par le chikungunya ? M. Christophe PAUPY : Si Aedes albopictus est présent en quantité suffisante, c'est tout à fait possible. Mme Isabelle QUATRESOUS : Un dispositif a été mis sur pied en Guadeloupe et à la Martinique, avec une information très en amont et une démoustication pour les personnes en provenance de l'océan Indien, dès leur descente de l'avion. M. le Président : Madame, Messieurs, nous vous remercions. Professeur François BRICAIRE, chef du service des maladies infectieuses et tropicales à l'hôpital de la Pitié-Salpêtrière, M. le Président : Nous vous remercions de vous être rendus disponibles pour cette audition. Nous souhaiterions savoir comment vous vous êtes intéressés à l'épidémie de chikungunya réunionnaise et quelles ont été les mauvaises surprises de cette crise par rapport aux connaissances antérieures du sujet. M. François BRICAIRE : J'ai la chance de diriger un service des maladies infectieuses dans un hôpital francilien qui a été désigné comme référent pour les maladies émergentes et le bioterrorisme. Nous sommes chargés de l'intervention de première intention sur tous les phénomènes épidémiques, allant de la prise en charge jusqu'à l'aide aux confrères d'autres structures de santé, hospitalières ou non, afin de réagir au mieux et d'isoler les pathologies infectieuses dans les meilleures conditions. Je suis un infectiologue généraliste : j'ai été formé à une infectiologie assez traditionnelle, c'est-à-dire à l'ensemble de la pathologie infectieuse, qui inclut la médecine tropicale. Notre spécialité étant baptisée « maladies infectieuses et tropicales », tous les agents pathogènes susceptibles de sévir hors du territoire métropolitain nous concernent. Dans mon service, j'ai institué - à destination des sujets rencontrant un problème infectieux - une consultation d'urgence ouverte le matin, du lundi au samedi, entre neuf et treize heures. Nous avons donc reçu des patients provenant des Comores, atteints par la maladie, pour confirmer le diagnostic et recevoir des conseils thérapeutiques. Il est toujours plus facile d'analyser une situation après qu'avant. La première mauvaise surprise a été l'ampleur de l'épidémie. Nous nous sommes ensuite aperçus que nous étions loin de tout savoir sur cette maladie : les constatations nous ont imposé, nous imposent et nous imposeront, de travailler beaucoup pour mieux analyser, en particulier les transmissions materno-fœtales et les formes plus sévères, même si elles sont assez rares. Enfin, il s'avère très difficile de contrôler le vecteur de la maladie et de démoustiquer efficacement. D'une manière générale, on peut difficilement prévoir l'évolution d'un phénomène qui se déclenche et risque de se transformer en épidémie : va-t-il s'étendre géographiquement et en nombre ou sera-t-il sans lendemain ? C'est particulièrement vrai pour les arboviroses, certaines poussées entraînant des épidémies fantastiques, comme en Amérique du Sud avec la dengue, tandis que d'autres sont fugaces - c'était déjà arrivé, notamment dans l'Océan Indien. Une fois le phénomène devenu manifeste à Madagascar et aux Comores, puis commençant à s'étendre à La Réunion, il aurait toutefois fallu renforcer la surveillance. La maladie reste bénigne, les manifestations articulaires étant plus gênantes que graves, mais l'apparition de transmissions materno-fœtales a été un sujet de préoccupation ; autant que je sache, les enfants n'ont pas eu de complications mais la transmission d'une maladie virale de la mère à l'enfant est toujours source d'inquiétudes. Les manifestations cardiologiques, qui étaient mal repérées, ont pu être responsables de décès. Quant aux manifestations neurologiques, elles n'étaient pas inconnues, puisque les épidémies antérieures, notamment asiatiques, avaient été décrites, mais la littérature ancienne n'avait pas mesuré l'importance relative du phénomène. Au fur et à mesure qu'une épidémie prend de l'ampleur, les infectiologues découvrent de nouvelles formes ; c'est particulièrement vrai pour le chikungunya, dans la mesure où les premières épidémies se sont produites en Afrique ou en Asie, dans des pays où il était malaisé de procéder aux analyses requises. La mortalité, quoique toujours regrettable, n'est pas une « mauvaise » surprise. En effet, hormis les rhumes saisonniers de la plus grande banalité, toutes les pathologies infectieuses, même si elles sont bénignes ou considérées comme telles, s'accompagnent d'un petit coefficient de mortalité. Premièrement, comme dans beaucoup de maladies virales, il existe sur certains terrains un risque de décompensation de phénomènes associés, comme une déficience cardiaque, un diabète ou une insuffisance rénale. Deuxièmement, même s'ils sont très peu nombreux, des cas graves sont directement imputables au virus, particulièrement chez les sujets jeunes, ce qui nécessite une étude approfondie. Troisièmement il faudrait étudier le problème des thérapeutiques : pour calmer les manifestations douloureuses, des antalgiques et des anti-inflammatoires ont été employés à des doses très fortes et très prolongée et on pu avoir des effets secondaires indésirables très graves, en particulier hépatiques, notamment chez des personnes ayant des antécédents alcooliques ou hépatiques. Ces trois phénomènes sont à classer parmi les semi-surprises. Quand une maladie touche 200 000 personnes, une tranche de la population sera forcément victime. Quant à la démoustication, en infectiologie, nous apprenons que les aedes sont assez difficiles à déloger, que les démoustiquants sont difficiles à utiliser et que les techniques plus écologiques restent insuffisamment efficaces. M. le Président : Le virus ne risque-t-il pas de muter ? M. François BRICAIRE : Je ne suis pas spécialiste en virologie, mais les arbovirus sont relativement stables, à l'opposé, par exemple, des virus de la grippe. Mme Huguette BELLO : Avez-vous eu l'occasion d'examiner des formes atypiques et sévères de la maladie ? M. François BRICAIRE : Je n'ai rien vu personnellement car je ne me suis pas rendu sur place. La soixantaine de patients qui se sont adressés à mon service, à Paris, présentaient tous des formes bénignes : fièvres, éruptions cutanées et surtout manifestations articulaires douloureuses. À la Pitié-Salpêtrière, nous entreprendrons avec des immunologistes des recherches pour essayer de mieux comprendre ces phénomènes, mais ma connaissance des formes atypiques n'est que livresque ou indirecte. Et mon collaborateur, qui s'est déplacé à La Réunion, a lui aussi majoritairement constaté des formes usuelles du chikungunya mais qui engendrent une prise en charge massive par le corps médical. Mme Huguette BELLO : Peut-on toujours affirmer que la maladie est bénigne, alors qu'il y a des rechutes ? M. François BRICAIRE : C'est un débat sémantique. D'un point de vue médical, le nombre de décès étant faible au regard des 200 000 personnes touchées, je considère honnêtement que la maladie n'est pas maligne mais bien bénigne. Cela dit, tout décès est un décès de trop et les douleurs sont parfois persistantes et récidivantes, sans doute pour des raisons immunologiques, que nous devons nous efforcer de comprendre. Comparaison n'est pas raison, dit-on, mais il n'y a pas de commune mesure, par exemple, avec le paludisme ; et je rappelle que la rougeole, qui tue sûrement davantage que le chikungunya, est classée parmi les maladies bénignes. Cela dit, je comprends l'enjeu psychologique et je ne sais pas si ma réponse est satisfaisante. Mme Huguette BELLO : Et que penser de l'explosion du nombre de cas, de la surmortalité, des méningo-encéphalites, de la transmission materno-foetale ? M. François BRICAIRE : Le fait que la rougeole entraîne des encéphalites permet-il de décréter que c'est une maladie maligne ? Mme Huguette BELLO : Et les rechutes trois ou quatre ans après ? M. François BRICAIRE : On connaît le phénomène des rechutes, même si elles sont rares après un tel délai. J'ai toutefois des réserves à qualifier de maligne une maladie qui se traduit par des cas graves en petit nombre. La morbidité atteint 148 décès sur 200 000 malades, soit une proportion ne justifiant pas cette classification. Sinon, comment étiqueter le VIH, le virus de Sida ? Je suis beaucoup plus inquiet devant une méningite à méningocoque que devant un chikungunya. Mme Huguette BELLO : Un cas de maladie de Guillain-Barré s'est déclaré. M. François BRICAIRE : Cela suffit-il à affirmer que le chikungunya est une maladie grave ? Du reste, encore faut-il vérifier l'imputabilité des manifestations constatées. Le syndrome de Guillain-Barré apparaît régulièrement, sur un faible nombre de patients, mais il est très difficile de démontrer son origine. Des agents infectieux sont accusés et il est possible que le chikungunya en fasse partie. Même s'ils ressentent une gêne, l'immense majorité des porteurs du chikungunya vont guérir ; par conséquent, le considérer comme une maladie grave ôterait tout sens à cette notion. Mais le chikungunya n'en doit pas moins être considéré avec la plus grande attention car les cas sont nombreux et certains d'entre eux sont sévères. M. Antoine FLAHAULT : C'est l'une des nombreuses controverses scientifiques, qui, loin d'être inutiles, nourrissent nos recherches. Je ne suis pas tout à fait d'accord, car je me place du point de vue de l'épidémiologiste et pas de celui du clinicien. Le raisonnement de l'épidémiologiste part de la comparaison avec la grippe saisonnière, maladie qui tue 6 000 personnes chaque année en France, soit 1% de surmortalité, par rapport aux 600 000 décès annuels (mortalité en excès par rapport aux mêmes périodes des années précédentes), le même taux étant constaté dans les autres pays développés, notamment aux États-Unis. La grippe saisonnière donne des oscillations d'amplitude très variable : de 500 000 à 5 millions de cas cliniques sont recensés par le système de veille sanitaire, la moyenne s'élevant à 2,5 millions et la surmortalité est proportionnelle, de l'ordre de 1 0/00 des cas infectés. Les cliniciens déclarent pourtant ne pas voir de surmortalité liée à la grippe car ils ne constatent pas de décès dus à cette maladie. Ainsi, ma propre unité de recherche a mené une étude bénédictine de dépouillement des certificats de décès d'une année récente et seuls quatre d'entre eux portaient mention de la grippe. Ce qui se passe actuellement à La Réunion avec le chikungunya est du même ordre. Nous avons très rapidement eu l'intuition que cette pathologie, beaucoup plus invalidante cliniquement que la grippe usuelle et qui allait concerner, parmi d'autres, des personnes fragiles et âgées, faucherait irrémédiablement sur son passage et entraînerait une surmortalité assez importante, au moins égale à celle de la grippe saisonnière, voire d'une grippe pandémique, de l'ordre de 10 %. Étant donné l'importance de la population réunionnaise touchée par le chikungunya, c'est-à-dire de 25 à 30 %. De toutes façons, j'ai toujours dit au Premier ministre et au ministre de la santé qu'il n'était pas nécessaire d'attendre des évaluations académiques précises pour prendre des décisions de protection. Le clinicien ne discerne donc pas d'excès de mortalité direct car, contrairement à des pathologies comme les méningites à méningocoques, le chikungunya ne se traduit pas par un taux de létalité - c'est-à-dire un nombre de décès pour mille cas cliniques - extrêmement élevé. Certains cliniciens n'acceptent pas le raisonnement des épidémiologistes et mettent en avant le phénomène de harvesting (moisson) selon lequel cette surmortalité sera probablement compensée par une sous-mortalité au cours des années suivantes. Il n'en reste pas moins que l'épidémie de chikungunya aura, sur la mortalité, des effets beaucoup plus importants qu'une grippe saisonnière car avec 25 à 30 % de la population touchée, la surmortalité excédera certainement 1 %. Les deux points de vue sont difficilement réconciliables mais se complètent. L'analyse des certificats de décès est indispensable à la compréhension des raisons pour lesquelles les patients meurent directement du virus mais les études cliniques le sont aussi. Il arrive même qu'elles soient sources de progrès thérapeutiques exceptionnels : les trous immunitaires parfois découverts chez des malades, notamment des jeunes ou des enfants, peuvent être explorés par les chercheurs et donner lieu à des innovations thérapeutiques. M. François BRICAIRE : En réalité, je crois, et j'en suis ravi, que le raisonnement des cliniciens rejoint celui des épidémiologistes. D'abord, la surmortalité est incontestable, tout comme pour la grippe. Ensuite, le virus a sans doute une responsabilité dans des cas de décès peu nombreux. En définitive, le désaccord porte sur la définition des expressions « maladies graves », « maladies sévères » et « maladies malignes ». Nous ne voyons pas les gens mourir de la grippe mais de complications liées à la grippe : insuffisance cardiaque, pneumonie bactérienne, décompensation ou accident vasculaire cérébral. Les quelques formes de grippe considérées comme gravissimes chez les sujets jeunes, qui représentent un petit nombre de cas, sont étiquetées « malignes ». Mais convient-il pour autant de classer la grippe parmi les maladies sévères ? Je n'en suis pas sûr car la plupart des malades en guérissent. La grippe est majoritairement bénigne et accidentellement grave au point de devenir maligne. Pour le chikungunya, c'est un peu pareil : d'ailleurs, sur 200 000 cas, 148 décès ont été comptabilisés, ce qui se rapproche du rapport de 1 cas de décès pour mille cas de contamination. Mme Huguette BELLO : Mais les décès de l'année dernière n'ont pas été dénombrés. M. le Président : Le ministre de la santé, M. Xavier Bertrand, a demandé que l'on réexamine tous les certificats de décès de 2005 pour vérifier s'il y a eu surmortalité. Par ailleurs, ma commune a été la première à suivre ses registres et, l'an dernier, nous n'avons pas constaté de surmortalité ; le phénomène n'a été perceptible qu'à partir de janvier 2006. Mme Huguette BELLO : Chaque Réunionnais a assisté au décès d'un proche dû au chikungunya mais tous ne sont pas déclarés et répertoriés. M. François BRICAIRE : C'est une querelle de sémantique et une question de relativité. Ne me faites pas dire que le chikungunya n'est rien du tout, mais c'est une maladie quand même moins grave que la méningite ou même le paludisme, fléau qui tue des enfants en grand nombre et pour lequel on peut parler de malignité. M. Antoine FLAHAULT : Nos raisonnements sont en effet plus proches qu'il n'y paraît. Nous faisons face à une pathologie massivement bénigne au sens où 98 % des personnes affectées ne vont même pas consulter à l'hôpital. Le chikungunya n'a donc effectivement rien à voir avec la méningite à méningocoque ou le syndrome de Lyell, pour lequel tous les malades sont hospitalisés et qui donne un taux de mortalité immédiat de 30 à 40 %. Mais, si ces pathologies sont gravissimes, elles sont aussi rarissimes : environ un cas pour un million d'habitants. La prévalence du chikungunya, en revanche, est si élevée que les conséquences sanitaires collectives sont colossales : si 200 décès lui sont attribuables de près ou de loin, ce sera deux fois plus que les décès cumulés de la grippe aviaire et des dizaines de fois plus que les cinq ou six décès de la maladie de Creutzfeldt-Jacob. Mme Huguette BELLO : À l'instar de nombre de Réunionnais, je ne parviens pas à saisir votre raisonnement : vous nous assurez que le chikungunya est une maladie bénigne alors que, d'un autre côté, on nous dit qu'elle n'est pas suffisamment connue et qu'il n'existe pas de bibliographie. M. François BRICAIRE : Il existe une bibliographie utilisable et nous détenons des éléments de connaissance scientifique, mais pas suffisamment pour répondre à toutes les questions. Indépendamment de la polémique et de la politique, notre devoir est d'analyser la situation. Évidemment, chaque décès est un décès de trop et si je ne veux pas paraître cynique, je me refuse quand même à qualifier de « grave » une maladie qui touche 200 000 personnes, parmi lesquels 150 décèdent et 198 850 guérissent. Mais il faut, bien entendu, pendant prendre en compte le caractère épidémique de la maladie avec tout ce que cela implique et approfondir les recherches pour mieux la connaître. D'ailleurs la grippe, elle-même, reste encore mal connue ; bien malin celui qui connaît tout d'une maladie infectieuse, voire une maladie tout court. M. Antoine FLAHAULT : L'île de La Réunion enregistre habituellement 400 décès par mois. Si la surmortalité n'était que de 1 %, il n'y en aurait que quatre de plus par mois. Or 148 décès ont déjà été dénombrés entre décembre et mars derniers, soit une surmortalité de l'ordre de 10 %, ce qui correspondrait à 60 000 décès en métropole. Les chiffres sont donc effroyables. Mais le réflexe consistant à suivre le décompte épidémiologique est peu ancré dans la pratique médicale. Le clinicien qui traite cent cas dont quatre-vingt-dix-huit se résolvent spontanément et dont deux seulement sont hospitalisés, sans conséquences létales, ne perçoit pas la grande gravité de la maladie. Les deux impressions, les deux expériences devraient être mariées mais elles ne le sont pas. Ainsi, le Glifanan était un médicament très utilisé et efficace pour soigner les entorses mais, dans de très rares cas, il provoquait des chocs anaphylactiques ; les médecins, qui n'avaient pas l'expérience de ces accidents, n'ont pas compris qu'il soit retiré du marché. L'épidémiologie doit être davantage intégrée dans les études de médecine et le raisonnement des scientifiques, afin de supprimer ce hiatus de formation mais aussi d'expérience. Mme Huguette BELLO : En 2005, 396 décès supplémentaires ont été constatés. M. le Président : Je répète que le ministre de la santé, pour préciser les choses, a demandé le réexamen de tous les certificats de décès de l'année 2005. M. Antoine FLAHAULT : Cela ne suffira peut-être pas pour obtenir des données satisfaisantes, car une série de 300 cas est toute petite eu égard aux capacités statistiques. La Réunion est une petite région de 770 000 habitants, où la mortalité varie d'une année à l'autre car la population est instable - depuis dix ans, elle augmente beaucoup par rapport à celle de la métropole. Du point de vue des décès, l'année 2004 a été creuse, sans que l'on sache pourquoi, et je n'ai pas le sentiment que la surmortalité de 2005 soit liée au chikungunya : il y a bien eu surmortalité en 2005 par rapport à 2004, qui a donc été une année basse, mais par rapport aux chiffres de 2003, la différence s'estompe. En revanche, pour 2006, si l'excès de mortalité est conséquent, je suis confiant sur le fait que nous puissions obtenir des données épidémiologiques intéressantes. M. François BRICAIRE : Nous sommes assez d'accord, si ce n'est sur les définitions. De même, pour déterminer si une maladie est fréquente ou rare, il faudrait au préalable s'accorder sur des seuils de référence. L'important est d'établir le plus objectivement possible si le chikungunya est extrêmement sévère ou s'il reste relativement bénin, ce qui ne signifiera pas que les problèmes sociaux, de recherche et de santé publique sont négligeables. M. le Président : Comment la cellule nationale de coordination de la recherche sur la maladie du chikungunya travaille-t-elle ? Comment se coordonne-t-elle avec les cliniciens de La Réunion ? Quels résultats à court, moyen et long terme attendez-vous ? S'agit-il des prémices de la cellule de recherche sur les maladies émergentes que le Premier ministre souhaite mettre sur pied à La Réunion ? M. Antoine FLAHAULT : Le Premier ministre a créé la cellule de coordination de la recherche sur le chikungunya le 26 janvier 2006 et m'en a confié la présidence. Notre rôle est surtout de mobiliser les recherches, de les favoriser, de leur trouver des financements et de ne pas compromettre des travaux ultérieurs. Si coordonner signifiait filtrer, trier et se cantonner à la recherche finalisée, à l'exclusion de toute démarche fondamentale, c'est-à-dire sans retombées certaines, nous ne serions guère intéressés. Le chikungunya n'est pas un nouvel agent transmissible, mais il sévit pour la première fois dans une zone développée sur le plan économique et sanitaire. Les projecteurs internationaux de la recherche sont donc braqués sur la France : ce désastre nous offre donc l'occasion de comprendre les mécanismes de la maladie et de l'épidémie, afin de mieux anticiper les crises futures et de susciter des découvertes thérapeutiques et préventives. Notre responsabilité est proportionnelle à notre niveau de produit intérieur brut, pour lequel nous occupons la quatrième ou la cinquième place dans la hiérarchie économique mondiale : nous devons donc changer de braquet pour atteindre l'excellence. La cellule a le devoir de se soustraire à toute implication dans les polémiques et dans l'évaluation du système de veille sanitaire, qui ne la concernent pas. Elle est légère puisqu'elle réunit dix personnalités représentant les compétences de recherche nécessaires, sans aucune considération pour les équilibres institutionnels : un spécialiste en santé animale, une réanimatrice, un virologue, un épidémiologiste clinicien, un épidémiologiste - moi-même -, un entomologiste, une médecin généraliste, un immunologiste, une médecin inspectrice des affaires sociales, ainsi qu'un sociologue. Je précise que nous accordons le plus grand intérêt à la dimension des sciences humaines et sociales, essentielle quoique souvent négligée, notamment pour ce qui concerne l'analyse de la perception du public. Nous sommes également dotés d'un secrétariat scientifique organisé par le ministère de la recherche, qui a délégué deux personnes. La cellule s'est aussi entourée d'un conseil en communication, Antaria Consultants, indépendant de ceux travaillant pour le Premier ministre, le ministère de la santé et celui de la recherche. Nous sommes, en effet, très exposés médiatiquement et ce n'est pas notre métier. Des conseils nous seront utiles pour éviter les dérapages, trouver des solutions aux problèmes de langage et vulgariser correctement la culture biomédicale. Une cellule réunionnaise a été constituée sur l'île selon le même esprit et avec le même objectif. Présidée par M. Patrick Hervé, ancien président de l'université, elle travaillera en étroite articulation avec nous. J'aurais en effet un peu honte de pérorer et d'appartenir à une commission nationale qui donnerait son avis sur tout, alors que des personnes, sur le terrain, connaissent parfaitement les problèmes et n'ont pas attendu la visite de quatre métropolitains pour lancer des recherches cliniques, d'autant que, étant épidémiologiste, je n'ai pas personnellement soigné de patients touchés. Nous avons, de fait, été extrêmement impressionnés par la mobilisation du corps médical et du secteur hospitalier dans les recherches sur le chikungunya, contrairement, il faut le reconnaître, à la communauté de l'université de l'île, qui ne s'est pas montrée réactive. Les cliniciens sont très au courant de la bibliographie, ont posé des hypothèses de recherche très pertinentes, en ont vivement débattu et ont constitué dès le début de l'épidémie, à partir de leurs prélèvements, des collections biologiques excellemment conservées, à moins 80 degrés, sans rien demander à personne. Je n'omets pas l'aspect entomologique, avec la constitution d'un comité des arboviroses, ni l'aspect écologique, avec un comité de suivi de l'impact des épandages de produits insecticides, qui réfléchit aux conséquences environnementales. Bref, même si nous avons aussi le droit d'en initier, les hypothèses de recherche partent massivement de la cellule locale. L'articulation n'est donc pas géopolitique mais fonctionnelle et opérationnelle. Nous avons de facto intégré des personnalités très contributives provenant de disciplines médicales comme l'infectiologie. Nous avons aussi jugé nécessaire que des organismes de recherche comme l'INRA117, l'IRD118 et l'INSERM119, soient pleinement associés à l'ensemble de nos travaux. Nous avons créé des fonctions de correspondants auprès du conseil régional et de la direction régionale des affaires sanitaires et sociales de La Réunion. Nous aurons des correspondants, dont tous ne sont pas encore désignés, avec l'AFSSA120, l'InVS121, le CEA122, le CIRAD123 et le CNRS124. Nous consulterons des spécialistes en dermatologie, en cardiologie, en rhumatologue et en neurologie, sans oublier les professionnels du médicament ni l'École nationale vétérinaire. Enfin, nous entretiendrons des contacts avec les forces armées, car les 700 gendarmes de La Réunion, qui sont très bien insérés dans le tissu de l'île, constituent une cohorte intéressante à suivre sur le plan épidémiologique. Si nous avons omis quelqu'un, ce sera une erreur mais pas un drame car nous restons tout à fait ouverts. Notre méthodologie consistera à associer toutes ces personnes à nos premières réflexions. Ainsi, les 10 et 11 avril prochains, nous organisons une première réunion, au ministère de la recherche, avec tout le dispositif : les membres de la cellule nationale, les membres de la cellule régionale, nos correspondants avec tous les invités qu'ils souhaiteront associer. Le premier jour sera consacré à la présentation et à l'enrichissement du programme de recherche de départ, dans un esprit démocratique, non pas tellement pour parvenir à un consensus mais pour ne rien oublier, quitte à générer des surabondances, gage de compétitivité. Le lendemain, nous discuterons du centre de recherche et de veille sur les maladies émergentes dans l'océan Indien, dont le principe a été arrêté par le Premier ministre. Contrairement à ce que je craignais, nous n'avons subi aucune pression pour tendre à certains équilibres, pas même de la part du ministère, et nous avons librement organisé notre dispositif. M. le Président : Avez-vous pensé aux industriels qui fabriquent les insecticides et les larvicides ? M. Antoine FLAHAULT : Non, uniquement à l'industrie pharmaceutique, mais votre suggestion est excellente. Je ne souhaite pas définir à la va-vite le centre de recherche et de veille sur les maladies émergentes dans l'océan Indien, pour plusieurs raisons ; c'est d'ailleurs peut-être le volet sur lequel je rencontrerai le plus de difficultés avec mes ministres de tutelle car nous n'irons sans doute pas assez rapidement à leur goût. Comment voudriez-vous que nous imposions un projet à tout l'océan Indien, Comores et île Maurice comprises, sans exposés, discussions ou tractations ? Cela me paraît d'autant moins raisonnable que je ne connais pas bien cette région du monde et que je me vois mal travailler de la sorte avec nos collègues réunionnais. L'exercice qui nous est demandé est exceptionnel ; il procède d'un grand courage politique, que je salue. J'ai espéré, au départ, que nous pourrions nous appuyer sur un précédent, c'est-à-dire une référence, mais rien d'équivalent n'existe de par le monde, même pas à Porto Rico, État associé aux États-Unis qui rencontre des problèmes voisins de ceux de Mayotte ou de la Guyane. Nous allons donc devoir créer quelque chose sans modèle et nous avons le projet de dessiner, avec le temps, un programme ambitieux. Voici l'objet de la réunion du 11 avril : des chercheurs rêvant ensemble, au sens scientifique du terme, et confrontant leurs points de vue sur ce que pourrait être le contenu de cet observatoire de l'océan Indien ; le résultat de ce brainstorming constituera une première plate-forme de proposition. En revanche, nous nous intéresserons très peu à la contingence territoriale, qui nous semble relever d'autres instances. J'espère que nos propositions vous séduiront et seront à la hauteur de ce que l'on est en droit d'attendre de la France. Soit vous estimerez que nous traînons trop et vous ne serez pas satisfaits, soit vous considérerez que nos propositions méritent d'être attendues. M. le Président : Les politiques ne vivent pas dans le même temps, ils aiment toujours que les choses aillent vite, mais nous comprenons votre position et nous soutiendrons votre travail. Quel type d'épidémie est à craindre à La Réunion, pour l'avenir, compte tenu de l'environnement, du multiculturalisme - les Réunionnais partent en vacances en Inde, en Chine, en Afrique, ils reçoivent des visiteurs venant de Madagascar, des Comores et de Maurice -, du climat tropical et des vecteurs qui sévissent sur l'île ? Dans quel délai pensez-vous que le génome total du virus sera séquencé ? Pourra-t-il être comparé avec des souches déjà connues ? M. François BRICAIRE : Ce sont d'autres arboviroses - comme la dengue, mais pas seulement - qui font encourir le plus de risques spécifiques à La Réunion. D'autres pathologies, notamment des parasitoses comme la trichinose et davantage encore la cysticercose, présentent aussi des risques : même si le phénomène est contrôlable, l'alerte doit être donnée dès qu'émergent quelques cas. Quant aux maladies susceptibles de venir de l'extérieur par l'intermédiaire de voyageurs, elles peuvent aussi bien frapper à La Réunion qu'en métropole, si ce n'est que les conditions climatologiques permettent à des faits d'apparaître sur l'île, alors qu'ils ne pourraient éclore à d'autres endroits. Nous vivons une époque de changement : alors que, jusqu'à présent, les épidémies étaient subies - celle de chikungunya en est un exemple -, nous passons à un système axé sur la prévision. À cet égard, la grippe aviaire est mise en avant par les autorités internationales. Dans nos pays, les populations souhaitent bénéficier d'une protection maximale pour réduire les risques, ce qui explique des mesures aussi utiles que la mise en place de réseaux de surveillance, les initiatives de recherche ou encore la création de l'observatoire de l'océan Indien. Il convient que nos compatriotes ne vivent plus la grippe aviaire ou le chikungunya comme des phénomènes isolés qui les terrorisent un moment avant de disparaître et de laisser place au soulagement. Pour en finir avec les phobies, il importe de prendre en charge, en amont, les pathologies infectieuses qui émergeront obligatoirement dans le futur. Plutôt que de coller une étiquette réductrice sur des commissions cantonnées au chikungunya, à la grippe aviaire ou au virus West Nile, nous devons être structurés, préparés et gérer de façon globale les phénomènes potentiellement épidémiques et contagieux. M. Antoine FLAHAULT : Pour répondre à votre question, je précise que le génome du virus du chikungunya est entièrement séquencé et figure sur la liste « ProMed » publiée sur l'Internet : il est donc libre de tous droits. La cellule est unanimement favorable à la mise à disposition de la souche dans le domaine public : tous les chercheurs détenant les compétences nécessaires et travaillant dans des laboratoires sécurisés doivent y avoir librement accès. Par ailleurs, nous avons obtenu de l'industrie pharmaceutique, avec quelques difficultés, qu'elle communique à neuf laboratoires de recherche, choisis selon des critères scientifiques et non géopolitiques, des kits pour tester les propriétés antivirales de médicaments présélectionnés sur le marché, en espérant que cela servira, peut-être pas pour cette épidémie mais en cas de résurgence ou de réapparition du chikungunya ailleurs dans le monde. Dans le même esprit, j'ai demandé à l'Institut de veille sanitaire, l'InVS, de rendre libres de droits ses données épidémiologiques brutes, afin que des chercheurs puissent les modéliser et stimuler ainsi des recherches de haut niveau. Cette méthode nous a valu une approbation générale - il faut dire que le chikungunya, depuis 1952, n'avait pas intéressé grand monde. Le citoyen et les autorités sanitaires souhaitent être en mesure de mieux anticiper le risque sanitaire et de ne plus rencontrer les mêmes difficultés à chaque nouvelle crise. Je voudrais aussi dire qu'en France, comme partout ailleurs dans le monde, il existe un décalage énorme, depuis 1950, entre d'une part les investissements injectés dans l'observation de la terre, des planètes et des étoiles, et, d'autre part, ceux consacrés à l'observation du vivant. Les agences spatiales américaine et européenne ont envoyé dans le ciel douze satellites de la génération de Hubble - à 400 millions d'euros pièce - pour explorer les étoiles émettant des ondes invisibles à l'œil nu. Si le prix d'un seul de ces appareils était accordé à des recherches sur l'homme, le vivant, la nature ou l'animal, ce serait formidable. Mais les centres nationaux de référence, toutes maladies confondues, touchent 10 millions d'euros par an et le plus grand programme d'observation du vivant du monde, la cartographie du génome humain, bénéficie de moyens sans commune mesure avec le prix d'un tour de navette spatiale. L'observation de la terre présente, certes, un très grand intérêt pour les prévisions météorologiques et l'anticipation de la trajectoire des cyclones dans l'océan Indien, mais vous êtes aussi en droit d'attendre une « météorologie sanitaire », que vous n'obtiendrez pas tant que les investissements nécessaires ne seront pas dégagés. Nous sommes néanmoins à un tournant car les décideurs ne veulent plus que des crises sanitaires viennent détruire le tissu économique des pays où elles passent. Il est difficile de prévoir si la prochaine crise naîtra d'une épidémie de O'Nyong Nyong ou de dengue car nous ne disposons pas des investissements requis pour une veille sanitaire de haute qualité. Nous devons changer de braquet et l'océan Indien, à cet égard, sera peut-être emblématique de l'entrée dans le xxie siècle. Pour conclure, je tiens à souligner l'exceptionnelle salubrité de l'île de La Réunion. Connaissez-vous beaucoup d'endroits, dans les zones intertropicales, où il est possible de boire l'eau du robinet et de manger des fruits achetés à un marchand ambulant ? M. le Président : Certes, mais beaucoup de combats doivent encore y être menés en matière d'environnement, de ramassage et de tri des ordures ménagères. Mme Huguette BELLO : Mais il est bon que vous nous le disiez car cela nous réconforte. Nous avons trop tendance à nous dévaloriser. Mme Gabrielle LOUIS-CARABIN : Chez nous, au contraire, nous ne pouvons plus manger les fruits comme avant, à cause du développement de la leptospirose. M. Antoine FLAHAULT : Mais les risques sont incomparablement plus élevés à Madagascar ou en Inde. M. le Président : Messieurs, nous vous remercions. M. Gilles BRÜCKER, M. le Président : Monsieur le directeur général, nous vous remercions d'avoir répondu à notre invitation. L'Institut de veille sanitaire a participé à la mission d'appui qui s'est rendue à La Réunion ; quelle aura été au total son action face à l'épidémie et aux demandes des ministères ? Quelle analyse avez-vous faite du dispositif de vigilance préexistant qui, d'après le rapport de l'Inspection générale des affaires sociales (IGAS), aurait permis, malgré une certaine lourdeur, d'appeler l'attention sur les premiers cas avant d'être rapidement débordé lors de l'explosion de l'épidémie ? M. Gilles BRÜCKER : La situation a été très difficile, en premier lieu évidemment pour les Réunionnais, parce qu'elle a abouti à une crise sanitaire très grave, mais également parce que la façon dont les choses ont été rapportées a créé une très grande confusion. Je suis heureux d'avoir, grâce à vous, l'occasion d'apporter certains éclaircissements, afin que vous puissiez juger de l'adaptation ou non de notre dispositif de veille et de surveillance. La situation sanitaire dans les départements d'outre-mer est pour moi une priorité : la réduction des inégalités de santé est un des objectifs essentiels que je me suis fixés en arrivant à l'InVS et l'on sait que la situation dans les DOM peut à cet égard préoccuper. C'est en gardant à l'esprit cette ligne directrice fondamentale que nous avons essayé de développer les outils de surveillance dans les secteurs Antilles-Guyane et Réunion-Mayotte. Toute une série de documents montrent l'importance de l'engagement de l'InVS à l'égard de la situation sanitaire de ces régions ; j'en veux pour preuve nos interventions passées à Mayotte vis-à-vis du choléra, du paludisme, des carences nutritionnelles et, plus récemment, du béribéri. Pour ce qui est du chikungunya, l'InVS a totalement rempli - tous les documents en attestent - sa mission de surveillance et d'alerte. À preuve, nous avions, dès le 17 mars 2005, signalé au ministère de la santé la survenue d'une épidémie de chikungunya aux Comores. Chaque jour un bulletin d'alerte est envoyé au ministère, comportant entre huit et quinze fiches répertoriant les alertes en cours, régulièrement actualisées, et que je signe personnellement. Il me paraît difficile de nous accuser de retard à l'allumage dans la mesure où nous avons rapporté cette épidémie dès le 17 mars, précisant qu'elle portait sur environ 1 300 cas estimés et que, compte tenu des échanges entre les îles comoriennes, la probabilité d'une introduction de la maladie sur Mayotte était assez forte. En avril, un deuxième bulletin d'alerte faisait savoir que l'épidémie continuait aux Comores où l'on recensait environ 4 500 cas, et que la probabilité d'introduction d'un cas sur Mayotte ou La Réunion devenait très importante. Le 23 avril, un troisième bulletin signale qu'un premier cas est identifié à La Réunion et donc que la maladie vient de prendre pied sur l'île. Nous mettons aussitôt en alerte le réseau des médecins sentinelles afin que tout cas supplémentaire soit activement recherché. Au fil des semaines, nous allons régulièrement actualiser les informations et prévenir également l'établissement français du sang afin de prévenir tout risque de chikungunya transfusionnel. Nous nous entretenons fin avril avec la Direction générale de la santé (DGS) par téléphone sur les questions liées au chikungunya et nous allons pas à pas suivre le développement de l'épidémie grâce au réseau de sentinelles, qui fonctionnera avec un double système de détection : non seulement les trente et un médecins sentinelles nous signalent tous les cas de la maladie qu'ils voient, mais, à chaque cas identifié, les équipes de lutte antivectorielle interviennent autour de la maison concernée et se livrent à un repérage actif des cas possibles dans les maisons alentours. Cette stratégie, qui vise un objectif épidémiologique d'exhaustivité, nous permettra de calculer, à partir du nombre de cas identifiés par le réseau, combien de cas alentours ne sont pas signalés ou ne donnent pas lieu à consultation médicale : dans une pathologie de ce genre, il y a ceux qui consultent et ceux qui ne consultent pas. La maladie sera ainsi suivie de façon aussi régulière et précise que possible ; elle culmine à un premier pic, relativement modeste, le 15 mai 2005, avec environ 475 cas hebdomadaires. Dans les semaines qui suivent, la maladie va régresser : du fait probablement de l'hiver austral et de la raréfaction des moustiques vecteurs de la maladie, la transmission tournera autour d'une cinquantaine de cas par semaine. Précisons qu'aucune forme grave ni aucun décès n'ont encore été relevés à cette date. La maladie pose évidemment des questions, mais elle se manifeste par les signes cliniques connus : syndrome infectieux, douleurs parfois importantes, parfois même temporairement invalidantes, mais finalement sans gravité particulière. Les équipes de lutte antivectorielle s'occupent de la démoustication, peut-être insuffisamment : sans doute leur état général n'est-il pas celui auquel on penserait s'attendre dans une île soumise à des risques de maladies vectorielles. De juin à octobre en tout cas, la maladie demeure quiescente, mais le réseau des médecins sentinelles reste en éveil. La préoccupation s'accentue début octobre, au moment où nous identifions pour la première fois des formes de transmission materno-fœtale - cinq ou six cas -, laissant à penser que les risques de complication sont peut-être plus importants que ce que l'on pouvait imaginer en compulsant la littérature que nous avions bien entendu analysée, n'en déplaise à la presse. Nous avons ainsi décrypté vingt-cinq épidémies de chikungunya dans le monde, et celle de La Réunion, en octobre, perdure sans sévérité particulière, si ce n'est la découverte de ces formes préoccupantes. On va découvrir aussi un cas de méningo-encéphalite qui n'a rien de très extraordinaire, puisque déjà décrit dans la littérature. Mais compte tenu du retour prochain de l'été austral et donc de la pullulation des vecteurs, nous refaisons une série de messages d'alerte - bien évidemment, toutes les fiches d'alertes sont disponibles, écrites, répertoriées - dans lesquels nous signalons la préoccupation que nous causent ces formes materno-fœtales et la probabilité d'une reprise épidémique avec l'été austral. Nous nous en entretenons avec la DGS dans le cadre des « petits-déjeuners de sécurité sanitaire » qui réunissent toutes les agences chaque mercredi matin afin de débattre des questions en cours : l'InVS, chargé de surveiller à peu près tous les sujets de santé, a généralement beaucoup à dire. La question du chikungunya - les comptes rendus en témoignent - y est régulièrement évoquée. Compte tenu de la survenue de ces facteurs inquiétants, nous jugeons nécessaire d'effectuer une expertise sur place afin d'apprécier les difficultés. C'est dans ce contexte qu'a été décidée la mission d'évaluation dirigée par Gilles Duhamel et à laquelle Mme Isabelle Quatresous a participé au titre de l'InVS. Cette mission se rend sur place en décembre. Comme l'indique la courbe épidémique, la maladie ne flambe pas encore. Certes, les Réunionnais, médecins, élus, députés et sénateurs font état d'une situation préoccupante et il devient urgent de comprendre l'ampleur du problème, d'autant que la marge de manœuvre est des plus étroites : face à une maladie contre laquelle il n'existe ni vaccination ni traitement spécifique, le seul moyen de régulation reste la lutte antivectorielle. Traiter les malades est certes indispensable, mais cela ne permet nullement de contrôler l'épidémie. Il n'y a pas d'autre stratégie et les équipes de lutte antivectorielle sont activées ; malheureusement, lutter contre le moustique est extrêmement difficile, bien d'autres exemples en témoignent, d'autant que l'état général de salubrité de l'île pose un problème de fond, peut-être sous-estimé. Les décharges publiques, les décharges de fonds de jardins ne peuvent qu'aider le moustique dans sa formidable capacité à proliférer et à survivre en rendant d'autant plus difficiles les opérations de démoustication. Bien que mobilisées, les équipes de lutte antivectorielle ne sont pas suffisantes pour contrôler la propagation de la maladie. La mission revient et remet son rapport, qui fait état d'une situation préoccupante, non contrôlée, de l'apparition de formes graves, de difficultés à tous les niveaux, sociales et sanitaires. C'est dans ce contexte que, précédant de quelques jours le ministre de la santé, je me suis rendu moi-même sur place avec Didier Houssin, directeur général de la santé. La suite, vous la connaissez : fin décembre et début janvier 2006, l'épidémie se propage à un rythme impressionnant - y compris pour moi-même, pourtant confronté à nombre de situations épidémiques durant ma carrière et familier depuis bien longtemps des questions de médecine tropicale : de 475 cas hebdomadaires en mai, le nombre passe à 5 000 en décembre, puis rapidement à 10 000, 20 000, puis 30 000, le pic étant atteint à la cinquième semaine de 2006 avec 45 000 cas. Autrement dit, le niveau de transmission était devenu fin janvier-début février cent fois supérieur à celui observé au 15 mai 2005. Depuis, l'épidémie décroît : les tout derniers chiffres, qui datent de ce jeudi midi, montrent que nous sommes revenus à un rythme, certes non négligeable, de l'ordre de 5 000 cas par semaine. L'InVS n'a évidemment pas la prétention de la perfection dans un domaine aussi difficile, quand bien même nous déployons tous les efforts et mobilisons toutes les compétences possibles. Nous aurions, a-t-on dit, considérablement sous-estimé l'ampleur de l'épidémie. La question est certes légitime et mérite d'être posée. Mais l'enquête de séroprévalence effectuée en mars pour déterminer combien de personnes avaient contracté la maladie a donné un taux de pratiquement 20 % ; il est intéressant de constater que 20 % de la population ayant fait la maladie correspond à 150 000 personnes, soit exactement le nombre de cas cumulés recensés à la date de l'enquête... Si l'épidémie avait touché 300 000 personnes, comme certains l'ont affirmé sans aucune base documentée, nous aurions trouvé un taux de séroprévalence non de 20 %, mais de 40 %. Tous ces chiffres méritent évidemment discussion, mais force est de reconnaître une concordance entre les éléments que nous avons pu recueillir grâce à notre dispositif de surveillance et les analyses objectives opérées dans le cadre de l'enquête de séroprévalence. Au total, le système me semble avoir fonctionné de manière efficace et précoce : épidémie identifiée dès le 17 mars aux Comores, arrivée du premier cas à La Réunion détectée et signalée, suivi de l'épidémie, chiffres cohérents, identification et signalement des formes graves dès leur apparition, mobilisation des équipes de lutte antivectorielle. Évidemment, notre double système de détection, qui tout au long de 2005 avait permis un recensement exhaustif des cas de chikungunya, n'a pu continuer à fonctionner lorsque l'épidémie a pris l'ampleur que l'on sait : les cas étaient devenus trop nombreux et les équipes de lutte totalement dépassées. Au demeurant, l'exhaustivité n'avait plus d'intérêt à ce stade : le bon travail d'épidémiologie ne consistait plus à courir après tous les cas pour en faire un comptage exact, mais de calculer la réalité du nombre de cas à partir de données partielles échantillonnées ou fournies par le réseau. Les mesures effectuées durant l'année 2005 ont été l'occasion de mettre au point des facteurs de corrélation, de redressement entre le nombre de cas signalés et le nombre de cas réels, qui nous ont permis en janvier 2005 d'avancer, sur la base des données collectées par le réseau de sentinelles, des chiffres qui reposaient sur une réalité documentée. Le système de surveillance a incontestablement donné des résultats totalement cohérents sur le plan épidémiologique et parfaitement illustratifs de la situation catastrophique que La Réunion a vécue pendant toute cette période. Tout cela suscite évidemment des questions dont la principale est la suivante : pourquoi n'avoir pas dit que l'épidémie pourrait toucher 200 000 personnes ? Je suis très fier de la mission que la loi nous a confiée, mais également conscient de la difficulté de la tâche, quand bien même je suis entouré d'épidémiologistes particulièrement chevronnés. La question est de savoir s'il faut identifier et alerter - ce que nous avons fait - ou s'il faut en plus modéliser, à partir de ces risques, pour dire tout ce qui peut arriver. Je n'exclus pas que l'InVS y participe, mais la modélisation n'est pas sans poser des problèmes très complexes. Dans le domaine le la grippe aviaire, par exemple, le ministère de la santé nous a demandé de faire une modélisation de ce qui pourrait arriver en cas de pandémie. Nous avons pris le modèle « grippe » que nous connaissons bien, pour la surveiller depuis des années et disposer d'une masse de données remontant aux grandes épidémies de 1918, 1957 et 1968. Grâce au travail des modélisateurs, épidémiologistes et biostatisticiens, nous avons publié toute une série de chiffres Notons que pour le chikungunya, personne ne nous a rien demandé de ce genre. Mais on aura beau jeu de nous dire que nous devons tout prévoir, y compris l'imprévisible, et donc de le faire... Ce qui m'amènerait à demander un renforcement de nos moyens, car la tâche est lourde, mais passons... J'ai ici le tableau de bord de vingt-cinq épidémies de chikungunya décrites dans le monde. Aucune n'a le profil de celle de La Réunion. Évidemment, je découvre dans la presse des personnes qui savent toujours tout sur tout et qui s'étonnent que l'on s'abrite derrière le manque de connaissances médicales. Là encore, passons... Je comprends que des gens souffrant d'un certain isolement aient besoin de s'exprimer dans les médias, trouvant là une opportunité que je respecte : tout le monde a le droit de parler en démocratie... Reste que j'ai là des analyses sur vingt-cinq épidémies. La plus grande, et de très loin, rapportée dans la littérature a eu lieu en 1962 en Thaïlande : elle aurait fait entre 44 000 et 70 000 cas, on ne sait pas très bien. Les autres vont de quelques dizaines à quelques centaines de cas, autrement dit n'ont rien à voir avec l'affaire qui nous occupe. Comment faire de la modélisation avec aussi peu de données ? Nous ne pensions pas, je le dis clairement, que l'épidémie réunionnaise connaîtrait l'extraordinaire flambée de janvier et février. Que certains aient prévu tout ce qui allait arriver, je n'en doute pas : j'ai connu cela avec la canicule... L'ennui, c'est qu'ils s'expriment toujours après, et jamais avant ! L'important est de savoir comment tirer les leçons de cette épidémie redoutable, qui a incontestablement contribué à une surmortalité. La chose est impossible à démontrer tout au long de l'année 2005 pendant laquelle, du reste, aucun certificat de décès ne fait mention du mot chikungunya. Cela ne signifie pas qu'il n'y en ait pas eu, mais seulement que les médecins ne les ont pas vus et que nous ne les avons pas retrouvés dans les statistiques. En janvier-février 2006 en revanche, au moment de la flambée épidémique, l'impact sur la mortalité est mesurable grâce à deux indicateurs qui ne se complètent pas si mal : le nombre de certificats mentionnant le chikungunya en tant que facteur initial ou en tant que facteur de co-morbidité - ce qui n'est pas toujours facile à déterminer -, et le chiffre de la surmortalité observée durant les deux premiers mois de 2006, sans être formellement liée au chikungunya, par rapport aux mortalités prévisibles calculées sur la base de la modélisation des mortalités des années antérieures. Ce chiffre, qui tourne autour de 150 à 200 décès supplémentaires, est finalement assez proche de celui des certificats de décès mentionnant la maladie. Le travail n'est pas totalement abouti ; je suis en liaison étroite avec Éric Douglas, qui dirige le CépiDc de l'INSERM125. Nous devrions avoir une analyse de ces certificats de décès d'ici à une quinzaine de jours. Mais qu'il s'agisse d'observations isolées - j'ai évidemment à l'esprit le cas dramatique de ces deux enfants de dix et onze ans, jusqu'alors en parfaite santé - ou de ces presque deux cents certificats de décès, l'impact du chikungunya est indéniable. Au-delà de l'efficacité du système de surveillance, qui de mon point de vue a fonctionné comme en attestent les seize fiches d'alerte envoyées en 2005 au ministère, nous aurons à travailler sur les facteurs de gravité potentiels à venir, ce qui suppose une articulation accrue entre recherche et veille sanitaire. On est loin de tout connaître sur ces maladies dites émergentes ; il faudra probablement mettre en place des observatoires liant la veille sanitaire et la recherche. Peut-être faudra-t-il également analyser les capacités des services de lutte contre ces maladies au niveau du terrain : si l'on a su constituer des pôles nationaux bien structurés, avec des experts, la situation au plan local n'est à l'évidence pas satisfaisante. Au niveau des DDASS comme des équipes de lutte antivectorielle, il faudra probablement améliorer la réactivité du terrain. Mme Gabrielle LOUIS-CARABIN : Les informations ont été données à temps, mais l'épidémie a démarré petit à petit. On a cru qu'elle passerait avec l'hiver austral, mais tel n'a pas été le cas. Il faut maintenant prendre d'autres dispositions pour l'avenir. M. le Président : On a reproché au réseau de sentinelles réunionnais d'être quantitativement insuffisant et géographiquement mal réparti. Partagez-vous cet avis ? Une première enquête de séroprévalence avait été effectuée uniquement sur des femmes enceintes ; on n'a pas manqué de lui reprocher de ne pas être représentative, puisque effectuée sur une tranche d'âge très particulière, sur des personnes de surcroît prévenues du risque encouru et dont on dit qu'elles ont pu faire davantage attention que les autres - ce que je ne crois pas. Sur la mortalité en 2005, ne pourrait-on pas être plus précis en la reprenant par zone géographique ? L'épidémie a commencé par toucher le Nord et l'Ouest où elle est restée longtemps cantonnée : nous l'avons vue apparaître seulement début décembre à Saint-Benoît. En revanche, la flambée a été spectaculaire ; lorsque je suis parti le 24 décembre en vacances pour quelques jours, mes confrères - une quinzaine - voyaient dix à vingt cas par jour. Le 6 janvier, ils en recevaient soixante à soixante-dix et étaient assez affolés... Il serait utile de reprendre les chiffres de la mortalité en 2005 par zone géographique et par trimestre afin de s'assurer de l'absence de toute surmortalité durant le second semestre 2005 et dans les zones où sévissait déjà le chikungunya. Sur la maladie elle-même, il ne fait pour moi aucun doute que nous avons tous été débordés, que l'on n'avait rien prévu, que personne ne pouvait prévoir et qu'on ne savait pas. Reste qu'il y a un défaut dans le système : les alertes que vous lancez ne parviennent pas jusqu'aux médecins généralistes et ne déclenchent pas de réactions au niveau des maires, voire des conseillers généraux. Alors qu'il y avait une épidémie, seule la presse et les médias, et pour des raisons qui tiennent surtout à leur concurrence acharnée, en ont fait leurs choux gras, particulièrement durant le dernier trimestre. Si quelques éléments avaient été portés à la connaissance de l'ensemble des médecins, peut-être aurions-nous été alertés un peu plus rapidement en octobre. C'est seulement en commençant nos auditions que j'ai appris que le centre d'arboviroses de Lyon avait reçu en juin 2005, 1000 prélèvements suspects de chikungunya, dont 400 positifs... Je ne remets nullement en cause le fonctionnement de la veille sanitaire ; je l'interroge seulement sur la transmission de l'information entre la veille sanitaire et les autorités locales, sur le traitement que celles-ci en on fait et surtout sur la façon dont elle a été répercutée vers le corps médical. Il est assez déprimant pour un médecin de répondre à son patient qu'il n'y a rien à faire, sinon d'attendre que cela passe et de prendre des anti-douleurs : autant aller directement voir le pharmacien... Ajoutez à cela le surcroît de travail, les gardes, etc., et enfin l'apparition de formes graves jusqu'alors inconnues. Quant aux taux de séroprévalence, ils ne me semblent pas trop loin de la vérité - mais ce n'est qu'une intuition. Je suis toutefois surpris du faible nombre de formes asymptomatiques. Je pensais que l'enquête de séroprévalence en ferait apparaître bien davantage. M. Gilles BRÜCKER : Vous avez évoqué le dimensionnement du réseau. Une question de fond se pose actuellement sur sa professionnalisation, que l'on m'a posée encore la semaine dernière dans le cadre de la mission d'information sur la grippe aviaire. On peut le juger archaïque et se demander comment on peut se satisfaire de fonctionner avec des bénévoles. Ce à quoi je réponds que je fonctionne comme je peux, avec les moyens que j'ai, et que je suis bien content de trouver des bénévoles. Mais derrière cette question s'en profile une autre, très importante : faut-il payer les réseaux, autrement dit les médecins qui tous les jours nous transmettent des informations, aujourd'hui sur le chikungunya, demain sur d'autres maladies dont la déclaration n'est pas obligatoire ? Au demeurant, la mise en déclaration obligatoire n'est pas sans poser d'énormes problèmes. On va bientôt en discuter pour la dengue et le chikungunya ; cela donne le sentiment que l'on a pris des mesures radicales, mais on sait que pour bon nombre de maladies à déclaration obligatoire, le taux d'exhaustivité reste modeste, de l'ordre de 40 à 50 %, y compris pour la tuberculose, ce qui a de quoi surprendre. Force est de reconnaître que, pour toute une série de raisons, ce système ne marche pas très bien. Nous fonctionnons beaucoup avec des réseaux, parfois très performants Il en est de même pour le dispositif de surveillance que nous sommes en train de mettre en place dans les hôpitaux : l'hétérogénéité des systèmes d'information en fait un véritable casse-tête. Nos réseaux de surveillance doivent être améliorés, fidélisés, modernisés, professionnalisés, sécurisés, bien équipés d'outils de transmission. Faudra-t-il indemniser ces praticiens ? La question est délicate et il faut se garder d'aller trop vite : le jour où il faudra payer les médecins à chaque fois qu'ils enverront une information de santé publique, il nous faudra revoir tout le système de déclaration obligatoire. Plutôt que de les payer, je préfère qu'on les équipe et qu'on les valorise. Quant à l'enquête de séroprévalence, elle reste pour l'instant fragile : ne portant que sur un peu moins d'un millier de sérums de femmes enceintes, elle donne seulement une indication, sans prétendre offrir une parfaite vision d'ensemble. Pour avoir des chiffres irréprochables, il faut travailler sur un échantillon représentatif, en termes de tranche d'âge, de sexe et de répartition géographique. C'est effectivement prévu ; mais si nous savons échantillonner, autre chose est de mobiliser des enquêteurs, d'informer les intéressés et d'aller les prélever... Compte tenu du contexte difficile que vivent actuellement les Réunionnais, il serait bon d'attendre d'avoir réglé la situation la plus aiguë de l'épidémie - disons le mois de mai - en espérant que les choses seront moins difficiles d'ici là. Nous aurons alors un échantillon représentatif et une vision assez claire de tout ce qui se sera passé, à supposer que nous n'ayons pas à connaître une nouvelle recrudescence. En attendant, vous avez raison, ce taux de prévalence de 19 % chez les femmes enceintes est une donnée assez fragile. L'échantillon n'est pas des plus représentatif, quoique le chikungunya ne sévisse pas particulièrement plus dans une classe d'âge que dans une autre. Tout au plus pourrait-on arguer que les femmes enceintes se sont davantage protégées pendant leur grossesse... M. le Président : Je ne le pense pas. M. Gilles BRÜCKER : ...ce qui conduirait à penser que les cas positifs sont moins nombreux chez elles que dans le reste de la population. L'enquête le dira ; il est même probable qu'une enquête de prévalence conduite en mai donne des chiffres plus élevés, ne serait-ce que parce que deux mois supplémentaires se seront écoulés et que d'autres sujets auront eu le temps d'être infectés. S'agissant de la mortalité, j'ai conscience que l'analyse des causes de mortalité en 2005 doit être approfondie. J'ai demandé à Éric Douglas de la reprendre, car l'analyse globale mois par mois fait apparaître des variations notables, de plus ou moins 10 % d'un mois sur l'autre, sans que l'on puisse en trouver la cause. C'est ce que les spécialistes appellent « les fluctuations naturelles de la mortalité ». Pour identifier un phénomène véritablement anormal, il faut trouver des variations d'une mortalité observée par rapport à une mortalité attendue, qui dépassent souvent 25 % ou 30 %. Or les variations observées d'un mois sur l'autre en 2005 ne révèlent aucune situation qui sorte de ce que les épidémiologistes appellent « l'intervalle de confiance », autrement dit aucune anomalie significative. Il en est de même pour la comparaison entre décès attendus et décès observés. Mais nous irons plus loin. L'analyse par zone, c'est-à-dire de la mortalité par commune, peut effectivement apporter des éléments intéressants. La question de l'information et de l'alerte en direction des professionnels de santé est un point fondamental. L'InVS devrait-il également leur envoyer ses messages, et pas seulement aux directions de sa tutelle ? On touche là un sujet un peu délicat sur le plan réglementaire dans la mesure où la loi dispose explicitement que l'InVS doit alerter le ministère de la santé ; elle ne dit pas que nous devons alerter les professionnels de santé. Nous avons pratiquement tous les jours des alertes à gérer et c'est la DGS qui prend toutes les dispositions d'information des médecins. Au demeurant, comment fait-on pour informer les médecins ? La réponse n'est pas aussi évidente qu'il y paraît car il faudrait avoir le bon outil pour les contacter. Je me souviens de cette épidémie de méningite dans le Puy-de-Dôme, alors que j'étais au cabinet de Bernard Kouchner. Compte tenu de la situation hyper endémique, il avait été décidé de vacciner tous les enfants de la zone concernée. La décision, prise le vendredi soir, était dans la presse le lendemain, et les médecins appelés à contribuer au dispositif avaient été furieux d'apprendre la nouvelle par les journaux et non par leur ministère ! Or, dans ces situations d'alerte, c'est finalement par la presse qu'on est le plus rapidement informé... Pour essayer de pallier cette lacune, la DGS a monté un système d'information des médecins appelé « DGS urgent », qui consiste, en gros, à passer par transmission télématique un message à quelques dizaines de milliers de praticiens affiliés. Pour informer rapidement, il n'y a pas cinquante solutions : il y a la presse, l'envoi d'un communiqué via les DDASS, mais qui n'atteint pas toujours le médecin, et la transmission informatique. L'ordinateur est devenu un outil de base pour les médecins, ne serait-ce que pour transmettre les données à la CNAM. Il serait donc utile de centraliser toutes leurs adresses e-mail pour faire passer les messages, mais cela n'entre pas dans les prérogatives de l'InVS. La gestion des crises, qu'elles soient régionales ou nationales, impose de privilégier les outils d'information des médecins - ce qui n'est pas toujours aisé dans la mesure où ceux-ci, comme toutes les professions, doivent traiter une masse considérable d'informations. C'est en tout cas à cet objectif que vise à répondre la DGS avec l'outil « DGS urgent ». Probablement n'avons-nous pas suffisamment communiqué en direction des professionnels de santé sur l'évolution de l'épidémie ni sur les risques. Les liens entre le système de surveillance, les pouvoirs publics et les professions de santé auraient été bien meilleurs ni nous avions disposé d'un outil de type informatique permettant d'assurer la liaison en temps réel. M. le Président : Question un peu provocatrice : certains estiment que La Réunion aurait, du fait de son éloignement, été mal traitée par l'État. Pensez-vous que les choses se seraient mieux passées dans une région de France hexagonale, si elle avait été frappée aussi brutalement par une maladie dont on savait finalement si peu de choses ? M. Gilles BRÜCKER : Mon sentiment est que c'est moins l'éloignement qui a joué que le caractère émergent et nouveau de la pathologie dans un contexte environnemental, climatique et vectoriel finalement mal connu : nous souffrons d'une insuffisance de connaissances des risques environnements, et particulièrement de ceux liés aux vecteurs et aux moustiques. Je serais content d'avoir des entomologistes à l'InVS, même si nous travaillons avec ceux de l'Institut de recherche et de développement (IRD) et d'ailleurs. Dans la région Antilles-Guyane, la Cellule interrégionale d'épidémiologie (CIRE) travaille beaucoup avec les entomologistes sur la problématique, récurrente, de la dengue. On a sous-estimé à La Réunion les risques liés aux maladies à vecteurs. Depuis la grande victoire remportée sur le paludisme en 1970, le moustique n'y était plus considéré comme un problème très important : à preuve, l'évolution des effectifs dédiés à la lutte antivectorielle,... M. le Président : Passés de cent cinquante agents à cinquante... M. Gilles BRÜCKER : En effet. Aurions-nous réellement mieux contrôlé la situation avec cent cinquante agents ? Je ne sais pas. Mais il n'est qu'à voir ce qui s'est passé avec la West Nile : alors que la maladie n'a pas véritablement pris en France, hormis quelques cas très sporadiques en Camargue, où les équipes de lutte antivectorielle sont intervenues, ainsi que je l'ai expliqué tout à l'heure, elle a progressé de façon assez impressionnante aux États-Unis : apparu sur la côte Est dans les années 2000, le virus a contaminé pratiquement tous les États américains et la transmission est très active - les derniers chiffres font état de 10 000 cas et plusieurs centaines de décès. Or les États-Unis, qui ne plaisantent pas avec la sécurité sanitaire, ont massivement utilisé les insecticides sans pour autant maîtriser le problème ; ce qui montre à quel point la lutte contre le vecteur est très difficile, qu'il s'agisse de celui du West Nile ou de celui du chikungunya. Un de mes soucis à La Réunion tient au fait que nous n'avons aucun élément de mesure de l'évolution des populations de vecteurs pour apprécier l'impact des produits destinés à tuer les adultes comme de ceux destinés à tuer les larves, d'autant que la période cyclonique ne facilite pas les choses. D'après les échos que j'en ai, il semblerait qu'il y ait toujours beaucoup de moustiques et qu'il y en aura sans doute pendant longtemps encore ... Je ne sais pas combien il y avait autrefois de moustiques par mètre carré, ni combien on en trouve aujourd'hui. Et si nous avons désormais un énorme déploiement de forces pour lutter contre le vecteur, nous ne disposons d'aucun indicateur de résultat. Cela aussi est un problème. M. le Président : Que sera le futur réseau de l'InVS à La Réunion ? Vous avez déjà augmenté le nombre de médecins sentinelles... M. Gilles BRÜCKER : Il est effectivement passé à quarante-cinq et je ne suis pas convaincu qu'il faille aller plus loin. Nous vérifierons, dans un contexte apaisé, si ces quarante-cinq médecins couvrent suffisamment le territoire. Je tiens surtout à ce qu'on leur donne les moyens de travailler dans de bonnes conditions. La Réunion compte vingt-quatre communes ; avec, en moyenne, à peu près deux sentinelles par commune, le dispositif devrait fonctionner. Les épidémiologistes savent parfaitement travailler avec ce type de réseau, pour peu que la qualité soit au rendez-vous. Mieux vaut un réseau pas trop énorme, mais bien équipé, bien mobilisé et professionnalisé, plutôt que de chercher à l'étendre à toute force, au risque d'aboutir à des bases de données moins fiables. M. le Président : Monsieur le directeur général, vous vous remercions. M. Michel VAN DER REST, M. le Président : Monsieur Van der Rest, je vous remercie d'être venu devant nous, et je vous prie d'excuser nos collègues, obligés de partir plus tôt à cause des manifestations. Pouvez-vous nous parler dans un premier temps des activités et du fonctionnement de votre département scientifique ? Comment êtes-vous intervenus dans la crise sanitaire qui a frappé La Réunion ? M. Michel VAN DER REST : Le département scientifique du Vivant, appelé il y a encore quelques mois « département des sciences de la vie », regroupe toutes les activités concernant directement les sciences de la vie, ce qui représente environ 6 000 personnels CNRS, dont 3 000 chercheurs et 3 000 ingénieurs, techniciens et personnels administratifs. À noter que l'ancien département « Sciences de la vie » comportait une partie importante d'activité en biodiversité, désormais identifiée dans le département « Environnement et développement durable », dirigé par mon collègue Bernard Delay. L'idée était que l'environnement est un problème beaucoup plus large que les sciences de la vie. Comme tout département scientifique du CNRS, nous assurons les décisions de création d'unités de recherche, affectation, recrutement et promotion de chercheurs, octroi de subvention, équipement et fonctionnement des laboratoires, etc. Il s'agit le plus souvent d'unités mixtes associant principalement l'enseignement supérieur, mais également d'autres instituts - INSERM126, IRD127, INRA128 - ou encore des partenaires industriels. Au total, ces unités mixtes rassemblent environ 18 000 personnes, dont les 6 000 personnels CNRS déjà évoqués. En nous appuyant sur des systèmes d'évaluation, nous attribuons à chaque laboratoire, outre une reconnaissance, des moyens humains et financiers revus tous les quatre ans en fonction des priorités scientifiques et de critères de qualité Le chikungunya est une maladie qui n'est pas à proprement parler nouvelle, mais qui émerge dans un contexte nouveau et à laquelle le CNRS est confronté par plusieurs aspects intéressant d'autres départements que le mien, et singulièrement le département environnement et développement durable : les aspects liés à la biodiversité et les facteurs environnementaux y ont une grande importance, de même que ceux liés aux sciences humaines. Or le CNRS est le seul institut à avoir un département « sciences de l'homme et de la société », qui s'intéresse tout aussi bien à la santé publique - pour ses implications économiques liées à l'organisation de la société - qu'à la perception « anthropologique » de cette crise. Conformément à nos missions, nous avons été appelés, comme nos homologues, à nous intéresser à ce phénomène au moment où il a surgi et à mobiliser nos forces, quand bien même le CNRS, contrairement au Centre de coopération international en recherche pour le développement (CIRAD) et à l'IRD, est relativement peu implanté en dehors de la métropole. Nos missions visant essentiellement la recherche cognitive, sont principalement orientées sur des projets à long terme, ce qui ne nous exonère pas pour autant de nos responsabilités d'organisme d'État, à plus forte raison si nous pouvons apporter des éléments utiles. Le propre d'une maladie émergente est de n'avoir pas fait l'objet de recherches intenses au moment où elle se déclare. Aussi le rôle du CNRS est-il davantage de comprendre les mécanismes fondamentaux qui donnent naissance à ce type de phénomènes que de lui chercher un traitement immédiat, qui relèvera davantage de l'INSERM, de l'IRD ou du CIRAD. Il arrive toutefois que des chercheurs du CNRS participent directement aux opérations sur le terrain. Notre premier travail a été de prendre rapidement contact avec quelques laboratoires que nous savions potentiellement concernés. Nous avons ainsi mobilisé des laboratoires qui s'intéressaient aux virus. Par chance, mon prédécesseur, Christian Devaux, qui est un spécialiste en la matière est en train de redémarrer une unité à Montpellier. Il a immédiatement répondu présent et, dans la journée, j'avais déjà un dossier rassemblant tout l'état de la connaissance sur le chikungunya... De surcroît, Christian Devaux s'est retrouvé coordonnateur au ministère pour les maladies émergentes, dont le chikungunya. J'ai également mobilisé mon collègue Bernard Delay et cherché, avec lui, à identifier les postes dont nous disposions dans le domaine de l'entomologie et de la biodiversité, ce qui nous a directement amenés à des unités mixtes, dont celle qui, en association avec l'IRD de Montpellier, s'intéresse aux moustiques. Sa responsable avait, du reste, commencé sans attendre à se poser des questions et à apporter de premières réponses sur la biologie du moustique et sur ses fonctions en tant que vecteur de l'épidémie de chikungunya. Bernard Delay et moi-même avons alors décidé de dépasser le stade de la mobilisation ponctuelle en fédérant des équipes de recherche qui n'avaient pas nécessairement eu l'occasion de se parler jusqu'alors. Nous avons immédiatement mobilisé à cet effet 100 000 euros, en souhaitant que le CNRS affecte 400 000 euros pour des projets de première nécessité, le tout devant favoriser l'éclosion de projets à long terme finançables par l'Agence nationale de la recherche. J'ai confié à un membre de mon département la mission de coordonner le recensement des forces au sein du CNRS en reprenant toutes les disciplines et les aspects qui peuvent nous intéresser ; cette opération a été lancée voilà un mois et nous commençons à voir les premières réponses. Tout devrait être bouclé dans les jours qui viennent et nous pourrons alors organiser des réunions entre chercheurs provenant parfois de disciplines très différentes Quatre-vingts équipes ont répondu à ce jour ; toutes ne sont pas forcément intéressées par le chikungunya et c'est heureux dans la mesure où, comme avec le sida il y a trente ans ou l'ESB il y a dix ans, l'objectif est de répondre à des phénomènes - chikungunya ou grippe aviaire - liés à la société d'aujourd'hui du fait de ses modes de vie et d'échanges. Cela suppose une démarche globale dans laquelle le CNRS se doit de jouer un rôle de premier plan dans la compréhension de ces modes de vie avant de se pencher, in fine, sur les applications et les possibilités de traitement qui sont moins directement de son ressort. M. le Président : Comment articulerez-vous votre action par rapport à la cellule de coordination-recherche dirigée par M. Flahault ? M. Michel VAN DER REST : Nous sommes évidemment en contact avec M. Flahault ; nous avons un représentant au sein de cette cellule avec M. Devaux, cependant que M. Houmard est chargé de la coordination au sein même de mon organisation proche. Ajoutons que les chercheurs forment un tout petit monde : avec Vincent Lotteau, un collègue de Lyon qui s'est rendu plusieurs fois à La Réunion, nous avons monté dans le cadre de Lyon-biopole un programme sur l'interactome viral, c'est-à-dire la compréhension des interactions entre le pathogène et l'hôte, juste avant que je ne prenne la direction de mon département. Or l'objectif de Lyon-biopole est précisément le bouclier sanitaire contre les maladies émergentes... Nous n'avons donc aucun problème de coordination avec l'INSERM et c'est là un élément assez positif. M. le Président : Votre équipe d'entomologistes sera sans doute amenée à travailler sur le vecteur probablement en collaboration avec l'IRD... M. Michel VAN DER REST : D'autant plus que c'est une unité commune CRNS-IRD installée à l'université de Montpellier et dirigée par Nicole Pasteur. Nos unités étant très souvent mixtes, nous nous retrouvons à travailler avec nos partenaires. M. le Président : Le CNRS aura-t-il également à traiter des problèmes de produits insecticides et de leurs effets sur l'environnement et les autres espèces animales ? M. Michel VAN DER REST : Tout à fait, et c'est même un des aspects fondamentaux qui ont présidé à la création, il y a cinq mois, du nouveau département « Environnement et développement durable ». L'objectivité est d'agir de façon interdisciplinaire, « interdépartementale » au sein de l'organisme afin de mobiliser au mieux nos forces. Pour autant, le tableau n'est pas forcément idyllique : la communauté « sciences humaines et société » est traditionnellement très fragmentée par le fait que les chercheurs ne travaillent pas dans le cadre de grands laboratoires. On dit souvent que les physiciens sont les mieux organisés, les biologistes sont moyens et les chercheurs en sciences humaines et sociales sont les plus faibles dans ce domaine... Nous avons identifié un certain nombre de personnes, mais trouver un coordonnateur est une tâche très difficile. J'ai contacté un chercheur déjà engagé sur la thématique de la grippe aviaire pour coordonner cette partie de notre mission collective ; j'espère qu'il me répondra favorablement. M. le Président : Monsieur le directeur, nous vous remercions de nous avoir ainsi éclairés sur le rôle que le CNRS est appelé à jouer ; nous avons bien compris que votre action visait le long terme, afin de nous éviter à connaître à nouveau des crises sanitaires semblables. M. Xavier DE LAMBALLERIE, médecin spécialiste en virologie médicale à l'hôpital de la Timone, et M. Vincent LOTTEAU, immunologiste, directeur de recherche à l'INSERM de Lyon M. le Président : Messieurs, nous vous remercions d'être venus à Paris pour cette audition. Je rappelle d'abord que vous êtes tous deux membres de la cellule de coordination de la recherche, présidée par M. Flahault. Monsieur de Lamballerie, vous êtes devenu la vedette du jour et soumis de ce fait à une pression médiatique qui n'est pas toujours sans inconvénients. Mais avant d'aborder ce point, je voudrais vous poser, à tous les deux, plusieurs questions : Comment avez-vous été amenés à vous intéresser au chikungunya et à l'épidémie de La Réunion ? Avez-vous été surpris par son évolution entre mars 2005 et aujourd'hui et par les formes constatées de la maladie, compte tenu de ce qu'en disait la littérature médicale ? Où en sont les études conduites à l'INSERM de Lyon ? M. Xavier de LAMBALLERIE : Je fais partie d'un très petit club, puisque j'avais dès 1995 proposé la création d'une unité dite des virus émergents, ce qui n'avait pas intéressé grand monde... Cette unité est toutefois devenue une réalité depuis quelques années ; nous nous y occupons évidemment des virus émergents et plus particulièrement des arbovirus. Il était donc naturel que nous nous intéressions au chikungunya sitôt que nous avons été alertés de son apparition dans l'océan Indien. Avons-nous été étonnés tant par l'intensité de la flambée épidémique que par ses formes cliniques ? Pardonnez-moi cette réponse qui peut paraître paradoxale : nous sommes effectivement étonnés à chaque fois qu'arrive une émergence, alors même que, sur le plan intellectuel, ce phénomène n'a pour nous rien de surprenant. Nous savons maintenant que nous devons périodiquement faire face à des émergences, mais la nature même de l'émergence en virologie est d'arriver là où on ne l'attend pas... Dès lors, on ne peut qu'être étonné. Tout le monde attendait la grippe aviaire, d'autres pensaient à la dengue, cela a été le chikungunya ! La prochaine fois, nous penserons à une autre maladie et sans doute serons-nous débordés de la même façon. C'est bien un état d'esprit qu'il faut changer : nous connaîtrons des émergences périodiques dans les années à venir, dont les déterminants seront tout à la fois viraux et environnementaux, mais liés à l'activité humaine. Or si les premiers ne changent pas, les seconds font croître le risque de manière permanente ; autrement dit, il y a peu de chance de voir ces phénomènes diminuer dans le futur, bien au contraire. Il faudra sans doute apprendre à vivre avec, d'autant qu'un des facteurs majeurs de risque tient à la mobilité humaine - le chikungunya en est une illustration évidente. Nous sommes donc toujours surpris en voyant arriver ces épidémies ; mais, avec un peu de recul, on en vient à se dire que ce n'était pas si étonnant que cela... Pour ce qui est des formes cliniques et de la propagation de l'épidémie à La Réunion, j'avoue avoir été surpris par l'intensité et la diversité des tableaux cliniques rapportés, relativement distincts de ce qu'en disait la littérature. Certes, l'argument selon lequel les précédentes épidémies avaient touché des pays médicalement peu développés, où l'observation des cas ne pouvait qu'être différente, est parfaitement recevable : reste que des cas ont déjà été observés dans des zones dotées de structures sanitaires non négligeables et de systèmes de santé assez performants - Afrique du Sud, Hong-Kong - sans pour autant revêtir, semble-t-il, des formes aussi rares et aussi sévères. Peut-être est-ce à mettre au crédit de la capacité de détection diagnostique du système sanitaire réunionnais, en tous points remarquable : je ne pense pas que l'on aurait détecté un cas de plus en métropole. Remarquons enfin que ces formes assez surprenantes restent au final assez peu nombreuses : quelques centaines tout au plus sur un total de l'ordre de 250 000. Les aurait-on laissé passer dans un pays médicalement moins développé ? Probablement. Peut-être notre vision est-elle quelque peu déformée par notre capacité de détection. M. le Président : Et sur la brutalité de l'explosion fin décembre ? Dans l'Est, nous sommes passés en dix jours de quelques cas par semaine à plus de mille... Avez-vous déjà rencontré pareil phénomène en matière d'arboviroses ? Certains chercheurs avancent l'hypothèse d'une conjonction de phénomènes météorologiques entraînant une pullulation de Aedes albopictus puis, le réservoir viral devenant de plus en plus important, l'explosion épidémique. Quelle est votre opinion ? M. Xavier de LAMBALLERIE Un virus a deux possibilités de cycle écologique, tout à fait différentes. Dans la première, fréquente en Afrique, il circule par le biais d'un réservoir animal et l'homme n'est qu'un hôte accidentel : dans ce schéma, les épidémies restent généralement limitées. Dans le second modèle, celui de la dengue, il n'y a pas de réservoir et les choses vont toujours beaucoup plus vite, le moustique transmettant le virus d'un humain à l'autre sans passer par un réservoir. Le « succès » énorme de la dengue - de l'ordre de 100 millions de cas par an contre quelques dizaines de milliers pour les autres flavivirus - s'explique probablement par ce mode de transmission très efficace : c'est le seul flavivirus, dans un groupe qui compte 70 virus pathogènes pour l'homme, dans lequel l'homme est son propre réservoir. En Afrique, le chikungunya avait originellement un cycle de type fièvre jaune, avec un réservoir animal ; mais certaines descriptions faites dans des pays d'Asie suggéraient qu'il pouvait avoir pris un cycle de type dengue, sans réservoir animal, ce que semblent confirmer les observations épidémiologiques dans l'océan Indien et notamment à La Réunion. Le passage direct d'homme à homme expliquerait dès lors le caractère explosif de l'épidémie. Ce sera un des enjeux des études conduites dans le cadre des Programmes hospitaliers de recherche cliniques (PHRC) et de l'Agence nationale de la recherche de le démontrer. Reste que plus il y a de moustiques, plus la transmission est intense : la conjonction de phénomènes météorologiques favorisant leur pullulation doit évidemment être prise en compte, les deux facteurs mis bout à bout déclenchant un processus extraordinairement rapide. L'intensité de l'explosion a effectivement surpris tout le monde, mais on doit pouvoir lui trouver des explications raisonnables. M. Vincent LOTTEAU : Je suis immunologiste et pas encore un spécialiste des arbovirus - même si je ne fais que cela depuis plusieurs semaines : mon laboratoire travaille à élaborer des procédés innovants pour la fabrication de vaccins faisant appel à des molécules naturelles ou endogènes et à comprendre comment un virus peut s'atténuer, perdre de sa virulence au gré des mutations liées à son cycle de réplication en étudiant des virus de rougeole, d'hépatite C, de grippe et de grippe aviaire : les virus du chikungunya ou de la dengue n'étaient jusqu'à présent pas de ceux qui circulaient dans nos locaux. J'ai pour ma part été très surpris par les formes de la maladie et particulièrement par la durée de l'invalidation. La virémie dure peu de temps, quelques jours tout au plus, en tout cas dans le sang, et déclenche la formation d'anticorps a priori bien protecteurs. Comment expliquer que les patients puissent encore souffrir après plusieurs semaines, plusieurs mois, voire plusieurs années, de douleurs articulaires très invalidantes sans présence du virus dans le sang ? Comment se fait-il que des personnes, après avoir apparemment guéri d'une infection chikungunya, reviennent quelques mois plus tard en présentant les symptômes tout à fait classiques d'une seconde infection ? De tels cas restent évidemment suspects - encore faut-il prouver que la première infection est réellement liée au chikungunya - mais il n'est pas impossible qu'ils soient réels. Ces formes récurrentes ne peuvent qu'intriguer l'immunologiste : nous devons savoir si elles sont dues à la présence du virus qui se cache quelque part dans l'organisme, ou à des dérèglements induits par l'infection virale qui deviendraient chroniques et conduiraient à des symptômes de type polyarthrite rhumatoïde. Autant de questions qui appelleront des études spécifiques. M. le Président : Comment en êtes-vous venus à travailler sur le chikungunya ? M. Vincent LOTTEAU : Notre unité est engagée, en partenariat avec des industriels du pôle de compétitivité de Lyon, dans un important projet de recherche sur l'épidémie de grippe aviaire et plus particulièrement sur l'appréciation du risque du passage entre espèces et de ses conséquences. Au-delà de notre drapeau « grippe » très apparent, le caractère novateur des approches que nous développons et le travail que nous poursuivons parallèlement sur l'évaluation de certaines techniques de vaccination ont conduit à penser que nous pourrions donner un avis immunologique éclairé sur la question du chikungunya. Aussi avons-nous préparé un programme très précis, qui consistera à prélever les cellules sanguines de patients ayant guéri d'un chikungunya, afin de purifier, produire et cloner les anticorps qu'ils auront produits. C'est un peu un retour aux origines, à la sérothérapie, mais en se servant de technologies nouvelles et propres. L'objectif est de bien identifier les acteurs de l'immunité - molécules, anticorps - que les patients ont produits pour se protéger du virus, les caractériser et les produire sous des formes injectables à administrer en sérothérapie aux patients souffrant de formes graves. Pour ce qui est de la partie « vaccination », ces anticorps seront utilisés pour identifier la structure et les points faibles du virus sur lesquels nous pourrions diriger l'action du système immunitaire au lieu d'utiliser la technique traditionnelle du vaccin à virus atténué. La persistance des arthralgies doit nous inciter à la plus grande prudence afin de ne pas provoquer, en jouant avec le système immunitaire, l'effet inverse de celui que nous voudrions obtenir. Mme Gabrielle LOUIS-CARABIN : Je vois que la dengue et le chikungunya se ressemblent un peu... M. Vincent LOTTEAU : Tout à fait. Mme Gabrielle LOUIS-CARABIN : ...et qu'ils se transmettront d'autant plus facilement que la mobilité des gens s'accroît. Vous semblez rechercher un vaccin, mais quand pensez-vous aboutir ? M. Vincent LOTTEAU : Nous sommes allés ces dernières semaines aux États-Unis pour évaluer un vaccin de l'armée américaine. Il s'agit d'un vaccin atténué, relativement ancien - il date des années quatre-vingt - et testé sur deux cents militaires. Nous avons travaillé deux jours avec les Américains pour voir ce qu'il était possible d'en faire. Ainsi que le ministre l'a annoncé ce matin même, il a été décidé de le « requalifier », c'est-à-dire de reprendre les études là où elles ont été arrêtées, ce qui peut-être nous ferait gagner du temps. Ce n'était pas évident ; le vaccin, conçu en fonction des critères des années quatre-vingt et quatre-vingt-dix, est devenu absolument inacceptable au regard de ceux de 2006... Cela suppose un gros travail, mais il a de bonnes chances d'aboutir. Les américains ont accueilli très positivement l'idée d'une collaboration avec la France : déjà confrontés au virus West Nile, ils sont très inquiets à l'idée de voir le chikungunya arriver à leurs portes. Les militaires l'ont d'ailleurs classé très haut dans les maladies infectieuses susceptibles de gêner les opérations : du fait de ses effets cliniques très invalidants, le chikungunya vient en quatrième position, juste après les diarrhées bactériennes, la malaria et la dengue. La requalification du vaccin prendra quelques mois. Si elle donne des résultats encourageants, avec la certitude d'avoir écarté tout danger de contamination par d'autres virus, prions ou choses de ce genre, un essai de tolérance et d'efficacité sera effectué sur un petit nombre de personnes fin 2006-début 2007. S'agissant de la dengue, le ministre a également annoncé ce matin que la mission à laquelle participent également Xavier de Lamballerie, Antoine Flahault et Christophe Paupy se déplacerait en Guyane pour mener des études similaires sur l'épidémie de dengue qui y sévit également. Nous aurons probablement l'occasion de nous rendre aussi à la Guadeloupe et à la Martinique. M. le Président : À croire M. Zeller, les souches de chikungunya se comptent sur les doigts d'une main. A-t-on eu l'occasion de les comparer ? Une mutation est-elle possible ? Les arbovirus sont généralement considérés comme relativement stables ; est-ce le cas pour le chikungunya ou y a-t-il eu une évolution ? M. Xavier de LAMBALLERIE : On a relevé trois lignages génétiques du chikungunya, le premier correspondant à l'Afrique de l'Ouest et du centre, le deuxième à l'Afrique de l'Est et le troisième à l'Asie. Ces trois groupes présentent des différences génétiques ; comme on pouvait s'y attendre, le virus détecté à La Réunion, totalement séquencé, se rapproche du groupe de l'Afrique de l'Est, lui-même assez proche du groupe asiatique - il est probable que le virus est passé de l'Afrique de l'Ouest à l'Afrique de l'Est, puis en Asie. Néanmoins, l'examen des arbres phylogénétiques montre que les souches récemment isolées à Mayotte, aux Comores et à La Réunion, si elles sont communes, sont déjà l'objet d'une individualisation. Cette individualisation s'est-elle accompagnée de l'acquisition de nouvelles propriétés ? Pour l'instant, on ne peut pas répondre. On sait seulement que le génome de ces nouveaux virus présente des signatures génétiques un peu différentes de celles que l'on connaissait auparavant. Sont-elles responsables de différences dans leur biologie ou leur comportement ? C'est possible, mais ce n'est pas du tout certain : certaines souches de dengue peuvent avoir 25 % de différences, mais des propriétés biologiques pratiquement identiques. Pour s'en assurer, il faut faire de la génétique inverse, c'est-à-dire fabriquer à partir de clones infectieux des virus artificiels présentant, à la demande, telle ou telle mutation et les comparer. Nous avons d'ores et déjà un clone infectieux dans notre laboratoire pour fabriquer des mutants et tester leurs propriétés biologiques sur des cultures cellulaires. Peut-être découvrirons-nous des choses évidentes - une multiplication plus rapide, une pathogénicité plus élevée -, peut-être pas. Pour l'heure, il est extrêmement difficile de répondre à cette question car nous n'avons pas suffisamment d'informations. M. Vincent LOTTEAU : Pour l'instant, on ne peut déduire de l'examen de la séquence du génome d'un virus de dengue ou de chikungunya que le virus en question est plus ou moins virulent qu'un autre. Si on le savait, on pourrait fabriquer des virus atténués et des vaccins sûrs dans des conditions bien plus faciles. Beaucoup de recherches sont menées dans ce domaine. Mme Gabrielle LOUIS-CARABIN : On peut avoir deux fois la maladie la même année, avez-vous dit... M. Vincent LOTTEAU : On peut avoir l'impression de l'avoir eue deux fois. Mme Gabrielle LOUIS-CARABIN : C'est un peu pareil pour la dengue. On a mal aux membres, mais si l'on prend certains médicaments, il arrive fréquemment que cela ait d'autres conséquences notamment sur le foie. Comment éviter ces dérèglements ? M. Vincent LOTTEAU : Les problèmes au foie sont essentiellement liés aux surdosages médicamenteux. Le paracétamol, par exemple, est une molécule très efficace ; encore ne faut-il pas en abuser. Mme Gabrielle LOUIS-CARABIN : Et on en abuse... M. Vincent LOTTEAU : Parce qu'on a très mal et c'est bien compréhensible... La meilleure méthode serait de tester rapidement des molécules alternatives pour au moins baisser les quantités de paracétamol. Malheureusement, on ne dispose que de cela pour l'instant, hormis quelques anti-inflammatoires. Surtout pas d'aspirine... Nous attendons tous avec beaucoup d'impatience les résultats des essais de Xavier de Lamballerie. M. René-Paul VICTORIA : Je connais un maire qui en est à sa troisième récidive... Le cas n'est pas contestable et porte à s'interroger. Il est à noter que les rechutes sont particulièrement le fait de personnes âgées ; on en rencontre très peu chez les jeunes. Quant à mon curé, il prétend avoir trouvé le remède : il s'était mis soudain à frissonner, comme s'il avait le palu ou le cap-cap129, et avait du mal à marcher. Il dit avoir pris trois cachets de paracétamol et trois Aspro... Il est allé au lit, il a transpiré toute la nuit et le lendemain, il s'est remis à officier ! Quoi qu'il en soit, tous ces essais de médicalisation non officiels laissent à penser, dans l'imaginaire en tout cas, qu'il existerait des réponses... M. Vincent LOTTEAU : Prendre de l'Aspro et du paracétamol est effectivement très efficace contre la douleur, mais fortement déconseillé ! Le mélange est un peu explosif... Trois comprimés de paracétamol, cela fait déjà beaucoup. Et si votre curé n'avait plus mal le lendemain matin, il avait sans doute eu un gros coup de fatigue - ou autre chose que le chikungunya ! D'une manière générale, il faut éviter de mélanger les médicaments. Qu'il garde son remède pour lui... M. Xavier de LAMBALLERIE : Des Programmes hospitaliers de recherche cliniques seront financés à La Réunion, qui permettront de répondre à bon nombre de vos questions. Les hospitaliers avaient « la tête dans le guidon » - le terme revenait en permanence au cours de nos visites. Totalement débordés, ils ne pouvaient pas en même temps faire du soin et de l'investigation des mécanismes de physiopathologie. Une des actions de la cellule a consisté à les pousser à effectuer systématiquement tous les prélèvements en vue de ces études et à les conserver dans de bonnes conditions. Nous n'avons eu de cesse de jouer ce rôle d'aiguillon auprès des hospitaliers notamment ; lorsque l'épidémie aura reflué, ils disposeront ainsi d'un matériau biologique unique à étudier, afin d'apporter des réponses à ces questions. Lorsque quelqu'un a eu une crise, puis une deuxième, puis une troisième, a-t-il eu le virus les trois fois ou seulement la première ? Les gens n'ont-ils pas été victimes d'une « hystérie » - au sens médical du terme - de crise, où tout un chacun, sitôt qu'il a été malade, a eu le chikungunya ? Cette hypothèse n'est pas à écarter : les hospitaliers eux-mêmes ont remarqué que certaines affections ont disparu cette année ... C'est donc qu'elles ont été attribuées au chikungunya. Bon nombre de cas de récidive ont donné lieu à prélèvements, les échantillons sont disponibles et nous aurons les réponses d'ici à quelques mois. La grande question est de savoir si la première crise est liée au virus, et les suivantes à des phénomènes immunitaires, ou si nous retrouvons du virus à chaque fois - auquel cas, s'agit-t-il du virus resté sur place et réactivé ou d'une deuxième infection extrinsèque ? Ceux qui prétendraient le savoir seraient des menteurs. Nous ne le saurons que dans quelques mois. Les praticiens de l'île ont clairement cette question en tête et ils y répondront. Cela aura évidemment une influence déterminante sur l'orientation de la thérapeutique : s'il y a du virus, il faudra utiliser des antiviraux ; s'il n'y en a pas, les antiviraux ne servent à rien. S'agissant des traitements, je me souviens de ce que l'on nous a dit le premier jour en arrivant à Saint-Pierre : « À La Réunion, il y a 770 000 spécialistes du chikungunya ! » C'est tout à fait la vérité : chacun y va de sa tentative thérapeutique, de son petit cocktail... M. le Président : Et le dit à la radio... M. René-Paul VICTORIA : De moins en moins, heureusement. M. Xavier de LAMBALLERIE : Ce n'est évidemment pas le facteur le plus favorable : le premier principe est de ne pas nuire par le traitement et l'on sait que les traitements peuvent être nocifs. Il est probable, et même certain, qu'une partie des problèmes sanitaires rencontrés durant l'épidémie sont liés aux prises de médicaments : pendant des mois, il a été déversé des Canadair d'anti-inflammatoires et d'anti-douleurs sur La Réunion... On peut le comprendre, mais de telles doses ne sont pas sans poser problème. Un médicament a toujours une toxicité... M. Vincent LOTTEAU : Sinon il ne serait pas efficace... M. Xavier de LAMBALLERIE : Exactement. Un médicament qui n'a aucune toxicité, cela n'existe pas. Ou c'est un placebo... Il est sain de limiter les tentatives d'automédication. Il existe certaines potions à base de plantes, tout à fait anodines et qui marchent : j'ai moi-même testé les cœurs de cerise130. Ces plantes, comme beaucoup d'autres, ont des effets anti-inflammatoires et antalgiques, pas vraiment antiviraux. M. René-Paul VICTORIA : C'est efficace contre la fièvre. M. Xavier de LAMBALLERIE : Ces tisanes ne posent pas de problème. Ce qu'il faut absolument éviter, ce sont ces mélanges infernaux de médicaments non évalués dont les effets peuvent être redoutables. M. René-Paul VICTORIA : Au moment de la crise, chacun jouait au médecin et allait chercher ses propres médicaments. Aujourd'hui, on sent une prise de conscience. On parle moins de remèdes miracles et plus de recherche scientifique - et c'est tant mieux. M. Xavier de LAMBALLERIE : Du côté du corps médical réunionnais et particulièrement des généralistes, le traitement et son déroulement se sont de plus en plus codifiés au fur et à mesure de l'épidémie. Cette attitude des praticiens a été de nature à orienter celle des patients : ils ont progressivement senti que c'était carré, qu'il n'y avait pas de flottement entre les généralistes, que tous prescrivaient le même traitement et que même le journal écrivait la même chose... D'où une évolution que nous-mêmes avons perçue lors de nos visites. M. le Président : L'épidémie a commencé - ou existait déjà - aux Comores, elle s'est étendue à Mayotte pour arriver à La Réunion ; or c'est seulement là qu'elle s'est mise à flamber. Serait-ce lié à une immunisation préexistante des populations comoriennes et mahoraises ce qui voudrait dire que le chikungunya était présent depuis longtemps aux Comores ? Mais dans ce cas, compte tenu des liens qui existent entre Mayotte et La Réunion, n'aurions nous pas dû subir cette épidémie bien avant ? M. Vincent LOTTEAU : On ne peut pas dire grand-chose sur les Comores... Les études de séroprévalence engagées à Mayotte devraient fournir quelques éléments de réponse. Il semble en tout cas que la population réunionnaise n'ait pas été au contact du chikungunya dans un passé récent. Le déclenchement d'une épidémie dépend de la coïncidence d'une série d'éléments concordants et concomitants, qui ne s'était jamais produite à La Réunion ; peut-être en a-t-il été autrement à Mayotte. Il faut un taux de personnes non protégées suffisamment important pour qu'une épidémie puisse « prendre » ; tout le monde n'est pas d'accord sur les chiffres, mais il est de fait qu'au-dessus d'un certain pourcentage de population immunisée, une épidémie ne « prend » pas. Chez le singe, il faut atteindre 70 % de la population pour que l'épidémie s'arrête ; personne ne connaît le taux de protection naturel de la population mahoraise. Sans doute est-il plus élevé qu'à La Réunion. Il n'est pas non plus impossible que les gens s'y protègent mieux qu'à La Réunion, où la « propreté » en termes de virus et de parasites est beaucoup plus poussée, et la population, par voie de conséquence, beaucoup moins préparée. M. Xavier de LAMBALLERIE : J'ai effectué une mission à Mayotte et la situation y est à cet égard très différente. Pour ce qui est de la séroprévalence, je me garderai de vous répondre, d'autant que l'île était séparée en deux clans irréductibles, les uns pensant que les Mahorais étaient immunisés contre le chikungunya, les autres soutenant qu'il n'en était rien... Aussi avons-nous recommandé la mise en place d'une enquête de séroprévalence comparable à celle conduite à La Réunion sur les femmes enceintes. Elle devrait être en cours de réalisation ; nous attendons les résultats pour la mi-avril et nous saurons alors si des gens sont immunisés et présentent des stigmates d'infections anciennes - à La Réunion, nous n'avions trouvé que des stigmates d'infections récentes. Au-delà de cet élément, fondamental, il y a de grandes différences entre La Réunion et Mayotte. Pour commencer, les vecteurs ne sont pas les mêmes : il y a Aedes albopictus à Mayotte, mais également Aedes aegypti et beaucoup d'anophèles. La faune mahoraise, beaucoup plus riche que celle de La Réunion, comprend de surcroît des lémuriens, dont on rapporte qu'ils ont servi de réservoir en Afrique de l'Est. Le cycle du chikungunya à Mayotte est-il le même qu'à La Réunion ou suit-il le modèle de la fièvre jaune, ce qui pourrait expliquer que le cycle de transmission y soit plus lent ? Autant de questions auxquels les programmes menés dans le cadre des PHRC ou de l'ANR devront tenter de répondre. Pour ce qui est des Comores, le ministère des affaires étrangères français finance des personnels médicaux français qui travaillent dans des dispensaires ou des hôpitaux d'Anjouan, où le chikungunya sévit sans aucun doute depuis un peu plus longtemps. Reste à savoir s'il n'y a que quelques cas ou si les gens sont massivement protégés. Là encore, nous avons demandé une enquête de séroprévalence, évidemment plus délicate à mettre en place : cela suppose des accords bilatéraux. Mais cela semble possible. On ne peut comprendre ce qui se passe à La Réunion tant qu'on n'aura pas compris ce qui se passe à Mayotte, et on ne le pourra que lorsqu'on aura réalisé des tests de séroprévalence sur les Comores... D'où l'intérêt d'un système de surveillance global. M. le Président : Il semblerait que les généralistes de Maurice poussent un cri d'alarme : quoi qu'en dise leur gouvernement, l'épidémie y prend également des proportions spectaculaires. La littérature médicale faisait état, pour le chikungunya, de cycles de sept ou neuf ans. Qu'en pensez-vous ? Devrons-nous attendre que les populations de nos îles de l'Océan indien aient été immunisées à 70 ou 80 % pour entrer dans un tel cycle ? M. Xavier de LAMBALLERIE : Quelques éléments semblent percer de ces études déjà un peu anciennes, qui pourraient aider à répondre à certaines questions. Pour commencer, après avoir développé un chikungunya, en est-on protégé ? Il faut comprendre que la réponse différera selon que l'on se situe à l'échelon individuel ou à l'échelle d'une population. À l'échelon individuel, on ne sait pas encore si, après avoir fait un chikungunya, on en refera un deuxième. Mais à l'échelle d'une population, on sait d'ores et déjà que, si cela peut se produire, le fait reste rare : une population massivement touchée par le chikungunya ne l'est plus par la suite ; autrement dit, les gens sont bel et bien protégés. Une étude très intéressante a été menée dans un pays africain : une épidémie très importante avait sévi pendant une ou deux années, touchant une grande partie de la population avant de disparaître. Cinq ans après est survenue une deuxième épidémie, mais qui a touché quasi exclusivement les enfants de moins de cinq ans, qui n'avaient aucune protection... Cela prouve que lorsque le chikungunya passe dans une population, il y laisse une immunité relativement importante. Pour quelle durée ? Personne ne le sait exactement, mais elle semble assez longue. M. Vincent LOTTEAU : Si tel est bien le cas, le risque majeur est que le chikungunya devienne une maladie pédiatrique. M. Xavier de LAMBALLERIE : Comme c'est le cas pour la dengue. M. le Président : Monsieur Lamballerie, la presse a annoncé qu'un médicament connu, déjà utilisé efficacement dans d'autres circonstances, serait efficace contre le chikungunya. Nous n'en donnerons évidemment pas le nom, aucun essai clinique in vivo n'ayant encore été réalisé. Quelle a été votre démarche ? Qu'est-ce qui vous permet d'afficher d'ores et déjà un certain optimiste ? M. Xavier de LAMBALLERIE : La cellule avait arrêté une série d'axes de recherche thérapeutique à court et moyen terme, dont une bonne part seront développés par Vincent Lotteau - tout ce qui touche à l'immunitaire, la sérothérapie, la vaccination, etc. D'un autre côté, s'agissant d'une maladie virale, il était logique de regarder du côté des antiviraux. La démarche traditionnelle, très longue, consiste à chercher des molécules en partant d'un point d'appel particulier - une efficacité sur une enzyme du virus ou la possibilité d'interférer avec un mécanisme connu, comme son entrée dans la cellule. On commence par une phase d'études fondamentales au cours de laquelle on cherche le mécanisme sur lequel on pense pouvoir jouer, ensuite on cherche l'élément capable de perturber ledit mécanisme, on regarde si cela marche, on le teste in vitro, puis ex vivo, puis in vivo, avant de passer aux éventuels essais cliniques en espérant que la molécule ne soit pas toxique... Il faut compter au moins cinq années, souvent beaucoup plus, entre le lancement du projet et la mise sur le marché du produit. C'est ce que nous avons fait, mais en développant parallèlement une deuxième approche, radicalement différente et très pragmatique : sachant qu'il existe 150 à 180 molécules actuellement autorisées sur le marché en France, assez peu toxiques et susceptibles d'avoir des propriétés antivirales, pourquoi ne pas les essayer contre le chikungunya ? Nous en avons classé cent vingt en fonction de critères de priorité assez subjectifs et l'industrie pharmaceutique, dont il faut saluer la collaboration, nous en a déjà fourni une soixantaine que nous nous sommes mis à tester. C'est ainsi que nous en avons déjà trouvé une qui a une activité assez importante contre le chikungunya, mais en conditions ex vivo, autrement dit sur des cultures cellulaires. Il suffit de vérifier si la molécule inhibe le développement du virus, ce qui est assez simple, mais assez lourd : le virus chikungunya étant classé P 3, il faut le manipuler dans des laboratoires de sécurité. C'est cher, long, compliqué, mais cela n'a rien de révolutionnaire. Or non seulement cette molécule est efficace dans ces systèmes expérimentaux, mais surtout elle agit dans des concentrations plasmatiques correspondant à son utilisation habituelle en thérapeutique humaine. De surcroît, par le fait qu'elle a été très abondamment utilisée par le passé, nous en avons une expérience toxicologique très importante et très fine : nous savons que sa toxicité est limitée et qu'elle n'est pas contre-indiquée chez la femme enceinte - fait exceptionnel pour un antiviral. Autant d'éléments tout à fait favorables. Reste que, à ce stade, nous n'avons absolument pas un médicament, mais seulement une molécule qui, dans un système expérimental, donne des résultats positifs. Il faut maintenant passer aux essais cliniques sur l'homme, qui peuvent avoir trois résultats dont je me garderai bien de préjuger. Le premier, que nous espérons tous, est que cela marche et que le produit apporte au malade un bénéfice en termes de durée de la maladie, de souffrance, d'effets secondaires, etc. Le deuxième est que cela ne marche pas, autrement dit que le produit n'apporte aucun des bénéfices escomptés. La troisième possibilité est que le produit soit néfaste pour le malade, comme ce peut être le cas pour tout médicament. Or les essais cliniques suivent un processus extrêmement codifié et rigoureux, qui ne souffre aucune dérogation. Au regard des résultats déjà observés in vitro, il serait étonnant que ce traitement soit néfaste pour le malade, mais il n'est pas question d'aller plus vite que l'expérimentation, d'autant que les virémies, c'est-à-dire les niveaux de réplication du chikungunya chez l'homme sont véritablement énormes : dans un microlitre de sang d'un patient en phase aiguë, on trouve autant de virus que dans 100 millilitres d'un patient atteint d'hépatite C... Pour contrer de tels taux de réplication, un antiviral aura besoin d'une activité intrinsèque extrêmement forte. Ne vendons donc pas la peau de l'ours : la molécule peut avoir une activité, mais insuffisante pour entraîner une amélioration réelle. M. Vincent LOTTEAU : Effectivement, on ne sait si cette molécule sera réellement efficace compte tenu des quantités de virus qui circulent dans le sang. Cela dit, nous n'avons pas obligatoirement besoin d'un antiviral miraculeux : si elle parvient à faire baisser la quantité de virus dans le sang de manière à laisser la nature jouer, c'est-à-dire le système immunitaire se mettre en place et prendre le dessus au bout de quelques jours face à une virémie un peu atténuée, peut-être aurons-nous trouvé la réponse idéale, puisque nous aurons laissé faire la nature tout en évitant les complications liées à la virémie. M. Xavier de LAMBALLERIE : Dans de très nombreuses arboviroses, les complications sont directement liées à la virémie et à sa durée. Faire baisser la virémie, ne serait-ce qu'incomplètement, peut représenter un bénéfice en évitant les complications, notamment neurologiques. Ajoutons qu'il est plus facile pour une molécule d'avoir un effet préventif que curatif : elle sera d'autant plus active qu'il y aura peu de virus. Nous essaierons de voir dans quelle mesure nous pourrons l'utiliser à titre préventif, non dans le cadre d'une prévention de masse, mais de manière ciblée, en particulier chez les femmes enceintes avant l'accouchement - on sait désormais que la contamination se produit au moment de l'accouchement et que le chikungunya donne alors lieu aux pires complications - et dans certaines populations à risque particulièrement exposées. M. le Président : Quels délais prévoyez-vous pour les essais cliniques ? Comment les conduirez-vous avec les praticiens réunionnais ? M. Xavier de LAMBALLERIE : Monter un essai clinique rapidement est un exercice très difficile, qui se heurte notamment a des délais techniques incompressibles. Il s'agit d'essais dits « contre placebo », où l'on définit deux populations, l'une prenant le vrai médicament, l'autre un faux, sous forme de gélules identiques. Cette démarche, parfaitement codifiée, est indispensable si l'on veut réellement savoir s'il y a bénéfice ou non et en tirer des enseignements clairs : ainsi, les effets secondaires se retrouvent aussi souvent dans la population sous placebo que dans la population sous médicament... Le recrutement devra être effectué par des médecins généralistes de La Réunion : non seulement ils sont les seuls à pouvoir garantir assez rapidement l'inclusion d'un nombre suffisant de malades, mais ils ont un accès « non biaisé » aux patients, alors que l'hôpital reçoit des malades souvent sujets à des formes plus graves. Une coordination sera mise en place avec les centres hospitaliers qui se chargeront d'une partie des examens biologiques et éventuellement du suivi à moyen terme des patients. S'agissant des délais, la préparation des placebos et des médicaments exigera trois à quatre semaines. Il faudra également obtenir les autorisations des comités de protection des personnes, remplir toutes les formalités administratives auprès de l'AFSSAPS, de la DGS, etc. Au total, il faudra compter quatre semaines au minimum. Si l'épidémie à La Réunion se met à stagner comme elle l'a fait en 2005, nous espérons que l'essai pourra se dérouler cette année ; si elle régresse, cela aura, certes, d'autres avantages, mais nous devrons probablement le décaler. M. Vincent LOTTEAU : Nous avons rendu ce jour notre rapport d'évaluation du candidat vaccin américain qui sera réévalué, dans des conditions à préciser, le plus rapidement possible. Là encore, nous sommes soumis à des délais incompressibles : il serait illusoire de vouloir commencer les tests sur un petit nombre de patients avant la fin de cette année ou le début de l'année prochaine. Au demeurant, il est plus raisonnable de le faire « en réel », c'est-à-dire en décembre-janvier-février, pendant la période correspondant au risque maximum Restent les autres voies de la vaccination et celle de la sérothérapie. Depuis les premiers essais de Pasteur - et même bien avant, si l'on remonte aux Chinois voilà presque deux mille ans -, le procédé est toujours resté le même. De temps en temps, cela marche du premier coup, mais il arrive aussi que cela ne marche pas et jusqu'à maintenant on n'a jamais trouvé la solution pour le faire marcher... La dengue en est un très bon exemple : cela fait plus de quinze ans que l'on essaie de trouver un vaccin contre la dengue et il n'y en a toujours pas sur le marché. Les gros industriels y investissent beaucoup d'argent ; quatre-vingts à cent personnes y travaillent chez Sanofi. Si le candidat vaccin fonctionne bien, il n'y aura pas besoin d'en faire un autre : il est très facile de le multiplier in vitro et, qui plus est, il ne coûte pas cher. Mais en attendant, on ne sait pas s'il marchera et il ne faut pas décourager les velléités de développement d'autres voies de vaccination plus modernes - ce qui ne signifie pas pour autant qu'elles soient plus efficaces. Certains groupes construisent des vaccins recombinants pour nombre de maladies virales : on pourrait envisager une construction de ce type combinant une partie du chikungunya et un support de fièvre jaune, par exemple. Encore faut-il être sûr d'arriver à quelque chose de propre... Je conseillerais en tout cas d'y aller franchement sans attendre les résultats des essais du vaccin américain car s'il ne marche pas, nous aurons perdu un an. Et s'il fonctionne, il faudra compter encore cinq ans pour avoir des lots en pharmacie... Pour un nouveau vaccin qui démarrerait maintenant, ce sera encore plus long. Il en va à peu près de même pour n'importe quel médicament. Comment aller plus vite ? Si l'on considère qu'il faut faire quelque chose en plus des essais de médicaments existants, on n'a guère le choix. Il faut revenir à un procédé plus ou moins abandonné, parce qu'assez toxique, mais qui revient à la mode : la sérothérapie. Il consiste à prendre du sérum sur un être humain ou un animal qui a développé la maladie et s'en est protégé, pour l'injecter au patient. Cela s'est beaucoup fait dans le temps, cela marche, et même bien, mais c'est un peu un remède... de cheval ! Aussi, par crainte des réactions, la sérothérapie avait-elle été quelque peu délaissée au profit de nouveaux médicaments très efficaces au moment précisément où les technologies récentes des anticorps monoclonaux auraient permis de faire des choses un peu plus propres. Mais s'apercevant finalement que les médicaments eux aussi peuvent induire des résistances, on est revenu depuis deux ou trois ans à la sérothérapie pour lutter contre certaines pathologies infectieuses d'origine virale ou bactérienne. Cela dit, la fabrication d'anticorps monoclonaux réclame pas mal de temps, beaucoup de travail et un peu de chance : ce n'est pas avec cela que l'on traitera les formes graves de chikungunya dans les semaines ou les mois à venir. On le fera évidemment, car ce sera un outil essentiel pour le futur, surtout si le médicament anti-chikungunya parvient à faire baisser la charge virale : si l'on peut donner un petit coup de pouce en plus, ce sera bien... Que peut-on faire rapidement ? De la sérothérapie à l'ancienne, mais un peu contrôlée, autrement dit récupérer du plasma sur des patients infectés, purifier les immunoglobulines et les utiliser pour traiter les formes graves. C'est tout à fait réalisable. Nous travaillons à la mise en place de ce circuit, assez compliqué et soumis à une réglementation très stricte. L'avantage de La Réunion est que les populations sont naturellement très généreuses et donnent très facilement leur sang : l'établissement français du sang y compte 120 000 donneurs potentiels et 20 000 donneurs permanents, très frustrés depuis que la collecte est arrêtée. Nous pourrions faire un appel ciblé à la population sous forme de questionnaire adressé aux donneurs répertoriés : avez-vous fait un chikungunya, a-t-il été correctement diagnostiqué, avez-vous guéri, avez-vous des séquelles ou des formes récurrentes, etc. Nous allons ainsi identifier un certain nombre de donneurs, invités à donner leur sang, et constituer une collection de plasmas frais et congelés utilisés soit directement, en sérothérapie à l'ancienne, pour bloquer le virus dans les formes graves, soit sous forme d'immunoglobulines purifiées. Cela exigera des quantités importantes, donc la participation de la population ; mais d'après ce que j'ai vu sur place, les gens y semblent prêts. Là encore, ce genre de remède sera plus particulièrement indiqué pour les femmes enceintes, les bébés ou les formes graves, comme les malades présentant un risque de décompensation d'une autre maladie sous-jacente, en attendant de disposer de procédés plus efficaces. Pour ce qui est des délais, la production des plasmas frais et des immunoglobulines purifiées pourrait intervenir après l'essai proposé par Xavier de Lamballerie. Les acteurs ont été identifiés et nous espérons pouvoir agir le plus rapidement possible, sitôt satisfaites toutes les exigences réglementaires. M. Xavier de LAMBALLERIE : Nul doute que si les réanimateurs notamment avaient eu du sérum frais cette année, ils en auraient utilisé très peu Par ailleurs, si nous reprenons le travail sur le vaccin atténué de l'armée américaine, nous avons impérativement besoin de savoir si nous disposons d'une molécule antivirale, car notre niveau de tolérance quant à l'innocuité du vaccin ne sera pas le même suivant que nous aurons la possibilité de soigner d'éventuels incidents vaccinaux ou pas. Cette problématique s'est très clairement posée aux militaires pour la variole : c'est seulement lorsque nous avons été assurés de disposer d'antiviraux efficaces que nous avons pu nous permettre de vacciner avec des lots susceptibles d'entraîner parfois des incidents - auquel cas il suffit de traiter. M. le Président : Entre Lavéran et La Timone, combien de cas de chikungunya avez-vous répertoriés à Marseille depuis le début de l'épidémie mahoraise et réunionnaise ? M. Xavier de LAMBALLERIE : Je ne connais pas exactement les chiffres de Lavéran, mais seulement un ordre de grandeur, qui devrait tourner autour d'une quinzaine de cas. Nous en avons eu un peu moins. Soit au total une trentaine de cas. D'après les évaluations, deux cents cas d'importation seraient répertoriés en France. J'ai appris par un collègue d'un laboratoire de Hambourg, qui centralise les examens en Allemagne, qu'une vingtaine de cas y auraient été recensés, tous provenant de l'île de La Réunion. M. René-Paul VICTORIA : On a relevé en Guyane un ou deux cas importés de Madagascar. Ont-ils été confirmés ? M. Xavier de LAMBALLERIE : Ces deux cas ont été confirmés, mais je n'ai pas davantage d'informations. C'est évidemment beaucoup plus inquiétant en Guyane, Martinique ou Guadeloupe qu'à Marseille, même si nous avons également chez nous un peu d'Aedes albopictus... Mme Gabrielle LOUIS-CARABIN : Nous n'avons pas d'Aedes albopictus à la Guadeloupe. M. Xavier de LAMBALLERIE : Mais vous avez l'Aedes aegypti et c'est un bon vecteur. Plus inquiétant encore, vos régions sont dans le même hémisphère que nous : une contamination vers la métropole serait beaucoup plus probable qu'à partir de La Réunion, les chances de voir le virus s'acclimater en France en décembre, janvier ou février restant très faibles. Il en irait différemment s'il venait de Guyane ou des Antilles. M. René-Paul VICTORIA : Des informations font état de trente morts par jour du côté de Tamatave... M. Xavier de LAMBALLERIE : Je n'en ai pas eu connaissance. Ce qui ne veut pas dire qu'elles ne soient pas exactes, mais je n'en sais rien. M. le Président : Il ne nous reste plus qu'à vous remercier de nous avoir fait partager vos espoirs, mais également vos incertitudes, et à vous souhaiter beaucoup de courage pour le travail qui vous attend au sein de la cellule de coordination de la recherche. M. le médecin-colonel Jean-Paul BOUTIN, M. le Président : Mon colonel, nous vous remercions de nous faire profiter de votre expérience. Vous avez été un des premiers sur le pont lorsque l'épidémie de chikungunya a frappé La Réunion. Pouvez-vous nous expliquer comment vous avez été amené à intervenir à La Réunion et plus généralement en quoi on consisté vos interventions dans d'autres épidémies ? M. Jean-Paul BOUTIN : À l'issue de la visite du ministre de la santé à La Réunion, une réunion interministérielle a proposé le 31 janvier 2006 d'affecter un médecin auprès du préfet de région, en tant que conseiller médical, afin de renforcer son PC de crise. Le général, chef de cabinet du ministre de l'outre-mer, a suggéré de confier cette mission à un médecin militaire et le cabinet de Mme la ministre de la défense a proposé de m'envoyer à La Réunion. Sollicité le jeudi 2 février, j'ai embarqué le lundi 6 février et je me suis mis à la disposition de M. le Préfet de région le mardi 7 après-midi. Celui-ci m'a demandé de le conseiller personnellement, ainsi que son équipe, de donner un avis d'expert en santé publique, en entomologie médicale et en matière de lutte antivectorielle, et aussi d'assurer une part de la communication institutionnelle auprès des médias. Je suis spécialiste de santé publique au sens ordinal du terme : j'ai vingt ans d'expérience en épidémiologie et santé publique, essentiellement en Afrique et dans le Pacifique. Pour ce qui est des arboviroses, j'ai participé à la gestion d'une épidémie de dengue en Polynésie française, j'ai géré l'émergence de la fièvre hémorragique dite « Crimée Congo » au Kosovo, le premier isolement, avec mes collègues du laboratoire du Pharo, de la fièvre de la vallée du Rift sur des militaires français au Tchad et, depuis un an, l'émergence du chikungunya dans l'Océan Indien. Pour mémoire, j'ai été alerté à Marseille au moment où des citoyens comoriens ou mahorais y ont importé le chikungunya, avant même que le premier diagnostic virologique ne soit confirmé à Saint-Denis. J'ai séjourné à La Réunion du 7 février au 24 mars 2006. M. le Président : Le premier cas a été relevé à La Réunion en mars-avril 2005. L'épidémie a connu une extension progressive jusqu'en mai-juin, suivie d'une semi-accalmie, jusqu'à l'explosion de décembre-janvier. Vous êtes arrivé à La Réunion en février ; quel a été votre constat sur les dispositifs mis en place jusque-là, tant sur le plan de la communication - qui a posé bien des problèmes - que sur celui de la prise en charge de la maladie elle-même et notamment de certaines formes cliniques jusque-là non rapportées et enfin sur le dispositif de lutte antivectorielle ? M. Jean-Paul BOUTIN : Tout au long de mon séjour, j'ai eu l'impression que l'on n'avait pas toujours su séparer, comme il se devait, la communication institutionnelle de la mobilisation sociale. L'éducation des masses ne se fait pas que par les médias et notamment par les groupes de presse, de radio ou de télévision. Quant à la communication institutionnelle, on lui a énormément reproché - et je l'ai constaté sur place - des divergences d'opinion parfois très vivement exprimées entre les médias, certains élus et les représentants de l'État. Nous sommes en démocratie et de surcroît à l'époque de l'Internet. Nous devons prendre en compte le fait que les citoyens ont la possibilité d'accéder à un large éventail d'informations. Aussi se doit-on, lorsque l'on est en charge de la communication de l'État, d'être exemplaire dans la recherche bibliographique et la préparation du dossier, quand bien même les références bibliographiques sur le chikungunya sont peu nombreuses et parfois très anciennes, et non se contenter de résumés, sachant que des particuliers ont pu retrouver des bibliographies anciennes rapportant des formes graves, chroniques, et jusqu'à un décès, dont les médias on fait état. Il aurait mieux valu que nous soyons les premiers à communiquer sur l'existence, certes rare, de ces formes chroniques ou mettant en jeu le pronostic vital. Cela pose le problème de l'accès à la référence bibliographique de mes confrères exerçant à La Réunion où il n'existe pas de bibliothèque universitaire médicale. Nos confrères qui ont choisi d'exercer dans l'île sont avant tout des praticiens, dont je peux témoigner du dévouement, non des chercheurs et des universitaires. S'ils peuvent, grâce à l'Internet, se procurer des résumés d'articles, ils se plaignent toujours de n'avoir pas accès à certaines références bibliographiques. Un an après le début de l'épidémie, nous n'avons toujours pas su mettre en place ce circuit d'information à l'usage tant des praticiens hospitaliers ou libéraux que des chargés de communication du représentant de l'État. Il est facile de faire la leçon après coup : si j'avais été à leur place il y a un an, j'aurais certainement dit, comme tout le monde, qu'il s'agissait d'une maladie relativement bénigne. Or les publications sud-africaines entre 1953 et 1955 ou encore celles rédigées par Claude Chastel131 à Phnom Penh en 1961 et 1963 - qui faisaient déjà mention de formes graves, de formes avec possibilité d'amputation, de formes neuroméningées, voire de suspicions de décès -, auraient dû nous mettre la puce à l'oreille. Cela étant, les décennies précédentes avaient été marquées, en Afrique notamment, par des épidémies limitées en nombre de patients ; la probabilité théorique d'apparition d'une forme grave n'étant que d'un pour mille, on avait peu de chance d'en relever une, a fortiori avec des structures sanitaires dont la qualité n'est pas comparable à celles dont dispose La Réunion. L'épidémie y ayant touché 250 000 à 300 000 patients, la même probabilité aboutit logiquement à relever 250 à 300 formes graves allant parfois jusqu'à des décès. Une population importante, totalement vierge du point de vue immunologique, de surcroît très bien prise en charge grâce à un haut niveau d'infrastructures hospitalières sont autant d'éléments qui permettent de décrire ces formes graves rarement observées jusque ici. Il est donc difficile de critiquer les médias, quand bien même ils se montrent violents, parfois injustes, lorsqu'ils trouvent, à force de persévérance, des références anciennes que nous n'avons pas su lire ou rechercher. Les formes neurologiques et encéphalitiques avaient été démontrées expérimentalement sur la souris voilà déjà quarante ans. La chronicité des formes rhumatologiques avait également été décrite depuis que l'on connaît cet agent pathogène, même si l'on pouvait penser que des descriptions effectuées sur cent ou cent cinquante patients il y a quarante ans ne seraient pas directement extrapolables à l'épidémie réunionnaise ; force est de reconnaître a posteriori qu'elles le sont. Seuls sont véritablement nouveaux les cas de transmission de la mère à l'enfant et l'avortement spontané en fin de premier trimestre, la question restant de savoir ce que sera le développement psychomoteur de ces enfants contaminés - d'où la nécessité éthique, et pas seulement scientifique, de les surveiller pendant deux ou trois ans. Un autre élément un peu nouveau, mais je veux rester très prudent, serait le développement de formes dermatologiques ou cutanées dont on ne sait trop si elles sont directement liées à la maladie ou au mauvais usage de certains traitements. Les rares autopsies effectuées avant mon départ - un jeune patient de trente-trois ans et un prisonnier autopsié à Saint-Paul avant Noël - semblaient plaider en faveur de la seconde hypothèse. Pour ce qui est des formes rhumatologiques, osseuses et musculaires, on souffre à l'évidence d'un manque de recherches sur le sujet. L'impact du virus sur l'os et le tendon n'a encore jamais été étudié, les travaux menés dans le passé s'étant logiquement intéressés aux formes neurologiques et encéphalitiques. On peut regretter que la recherche française ne se soit mobilisée sur ce sujet que depuis un mois et demi ; on aurait pu commencer plus tôt. En effet, alors que le GHSR132 de Saint-Pierre avait signalé dès novembre l'apparition de formes graves, on peut regretter qu'il ait fallu attendre le 15 mars pour voir déposer des projets de recherche dans le cadre des programmes hospitaliers de recherche clinique (PHRC), ou le 30 mars dans le cadre des appels d'offres de l'Agence nationale pour la recherche (ANR). On aurait pu gagner deux ou trois mois. Cela n'est pas anodin, dans la mesure où l'épidémie est en train de s'atténuer et nos confrères risquent de ne plus avoir de formes graves à étudier au moment où les programmes se mettront en place. Il n'y a pas de recherche médicale dans l'île car l'histoire coloniale a voulu que l'Institut Pasteur soit installé à Tananarive et non à La Réunion. Je le regrette d'autant plus que le plateau technique dont celle-ci dispose fournit un terreau riche pour alimenter la recherche médicale. S'agissant de la lutte antivectorielle, vous connaissez mieux que moi le rapport de l'Inspection générale des affaires sociales (IGAS). Il se trouve que j'ai effectué il y a trois ans une mission sur l'île et, comme je le fais toujours, j'avais alors pris contact avec les responsables de la lutte antivectorielle, les moustiques ne respectant pas les barrières de police ni les grillages des casernes... Les cadres du service santé-environnement m'ayant fait part de leur dépit, de leur désappointement, de leur découragement devant la déliquescence de leur service, je n'ai pas été surpris de ce qui s'est passé par la suite. L'épidémie de dengue de 2004, étonnamment brève, n'a pas été suffisamment sévère pour provoquer un sursaut politique en matière de lutte antivectorielle ni du côté de l'État ni de celui de la collectivité départementale et redynamiser les moyens humains et matériels dédiés à la lutte antivectorielle. L'émergence du chikungunya en 2005 n'a pas davantage donné lieu à une véritable remobilisation durant le premier semestre. Les médias réunionnais, et particulièrement la presse écrite, ont violemment dénoncé l'inefficience de la Direction régionale des affaires sanitaires et sociales (DRASS) et de son service de lutte antivectorielle. Je trouve regrettable de clouer ainsi au pilori des personnes qui, depuis dix ans, se plaignaient précisément d'être laissés à l'abandon... Les quarante survivants du service de lutte antivectorielle ne sont pas responsables d'un manque de moyens imputable tant à l'État qu'à la collectivité départementale : ils en ont été, au contraire, les premières victimes. Lorsque je suis arrivé début février, le préfet avait remobilisé les forces de lutte antivectorielle et décidé de généraliser le protocole de désinsectisation adopté depuis l'éradication du paludisme en 1979 : à chaque fois qu'un cas de paludisme - le plus souvent d'importation - est diagnostiqué dans l'île, les agents de lutte antivectorielle commencent par mener une enquête épidémiologique autour du patient, ce qui conduit parfois à retrouver d'autres cas méconnus autour du premier, puis délimitent une zone géographique qui fera l'objet, durant une période limitée, d'une désinsectisation poussée - traitements larvicides, adulticides, éducation sanitaire. Utilisée lors de l'épidémie de dengue en 2004, cette méthode a tout naturellement été reprise lors de l'émergence du chikungunya en 2005. Mais, dès le mois de mai, le nombre de zones à traiter a rapidement dépassé les capacités des personnels de lutte antivectorielle, contraints de mener un grand nombre d'enquêtes épidémiologiques avant de procéder à la désinsectisation. On atteignait les limites d'un système conçu pour faire face à une situation inter-épidémique, autrement dit à quelques cas dans l'année, et non pour gérer une épidémie. On peut penser que la réaction de ces quarante agents n'a pas permis de contrôler efficacement les densités d'Aedes albopictus, ce qui explique que l'hiver austral n'ait entraîné qu'un ralentissement, une apparente accalmie, sans véritable éradication du vecteur, laissant subsister un « bruit de fond » non négligeable : le chiffre plancher n'est jamais descendu en dessous de quatre-vingts cas par semaine. La population vectorielle, trop importante à la fin même de l'hiver, a explosé, d'autant que les mois de décembre et janvier ont été chauds et plus secs que d'habitude. Il est regrettable, qu'au mois de janvier, au plus fort de l'explosion, la même stratégie ait été toujours préconisée - intervention autour des cas, définition d'une zone géographique, désinsectisation - avec les mêmes produits : le fénitrothion comme adulticide et le téméphos comme larvicide. Je ne veux pas polémiquer sur le choix des molécules, d'autant que je regrette profondément que l'on ait médiatiquement assassiné le téméphos : on n'a pas beaucoup de traitements chimiques larvicides et il est bon d'en avoir toujours deux face à la menace. Si par malheur les larves réunionnaises devenaient résistantes au BTI, on n'aurait peu d'alternative au téméphos. Reste que, si l'on utilise désormais de nouvelles molécules, la lutte antivectorielle ne reprend toujours pas la stratégie qui me semble la plus efficace, celle de la marche en avant, du rouleau compresseur, en commençant par Saint-Benoît, par exemple, la moitié des brigades allant au Sud, l'autre moitié au Nord, et en faisant le tour de l'île. Tel jour on fait un quartier à Saint-Denis, le lendemain deux quartiers à Saint-Benoît, le surlendemain un quartier de Saint-Paul ou de Saint-Pierre... Les quarante brigades sont éparpillées sur le terrain. Ajoutons que dans chaque zone, de cent trente hectares en moyenne, il faut exclure le périmètre de protection des captages d'eau, les cours d'eau en activité, le périmètre de protection des crèches, des écoles maternelles et primaires, du collège, du lycée, du lycée professionnel, de la maison de repos, de la maison de retraite, de l'établissement de santé, etc., sans oublier les ruches... Et si certains périmètres de protection ont été définis en application d'une réglementation - ainsi les captages d'eau -, les autres répondent à un objectif politique : faire accepter par la population la lutte antivectorielle oubliée depuis trente ans. Il faut savoir faire des compromis politiques ; dans quelque temps, on pourra restreindre certains périmètres de protection lorsque la population aura admis qu'il ne s'agit pas de gaz de combat, contrairement à ce que d'aucuns ont voulu faire croire, et ainsi intensifier la lutte antivectorielle. En revanche, je reste toujours très dubitatif sur le maintien de cette forme de progression, parfaitement adaptée à la période inter-épidémique, mais certainement pas à la situation de ces derniers mois : on aurait été mieux inspiré de faire front et d'avancer, de commune en commune, en commençant par l'Est, là où l'épidémie était la plus violente en janvier. Il faut aussi tenir compte du refus de certains élus dont la motivation ou les arguments réglementaires et législatifs sont difficiles à comprendre. Si l'épidémie est désormais en décroissance - ce qui n'exclut pas les accidents, comme le montrent les tout derniers chiffres -, les populations vectorielles ont tout loisir de croître à nouveau depuis que la tempête tropicale Diwa s'est éloignée. Une reprise est donc possible, même si l'on peut penser qu'elle n'atteindra pas l'ampleur cataclysmique de ce début d'année. D'ores et déjà, les indices entomologiques montrent que, si l'on obtient de très bons résultats une ou deux semaines après le traitement, les populations vectorielles se sont déjà bien renouvelées passé un mois. L'objectif initial de désinsectiser 200 000 demeures, à raison de quatre passages étalés sur une semaine, ne sera donc pas suffisant. Mais qui prendra le relais ? L'État mobilise des forces intérimaires ; la région a également mis du personnel à disposition, mais celui-ci n'a pas vocation à faire ce travail tout au long de l'année. Comment organiser une désinsectisation permanente ? Le ministère de la défense n'a pas davantage vocation à consacrer tous les quatre mois plusieurs centaines de personnels à cette mission... La communication faisait également partie de mes missions et je crois avoir beaucoup communiqué dans les médias locaux et nationaux ; reste que la communication n'est pas la mobilisation sociale. Dans l'organisation du PC de crise, M. le préfet avait défini plusieurs pôles de compétences, mais aucun ne touchait à la mobilisation sociale. Cette omission peut se comprendre dans l'urgence ; mais sachant que nous devrons vivre avec ce moustique pendant fort longtemps, il y a matière à investir sur l'avenir et sur la jeunesse par le biais d'un pôle de compétence dédié à la mobilisation sociale par la dynamisation des secteurs associatif et de l'enseignement public et privé, conformément, du reste, aux recommandations de l'Organisation mondiale de la santé (OMS). Je ne crois pas que la responsabilité de ce pôle doive nécessairement revenir à la DRASS, a fortiori dans cette période difficile. Mieux vaudrait, sans doute, la confier à la direction de la jeunesse et des sports ou à la délégation aux droits de la femme, ou encore aux collectivités départementales ou régionales. Il est en tout cas urgent de mettre en place cette structure de dynamisation. J'ai trop souvent eu le sentiment que pour une part de la population la lutte antivectorielle relevait exclusivement de l'État : on voit jusqu'à sa clôture, mais on se gardera bien de se mobiliser pour traiter les quelques ares de terrain vague jouxtant deux propriétés. Mme Gabrielle LOUIS-CARABIN : J'espère que vous viendrez un jour à la Guadeloupe, où la dengue nous pose des problèmes assez similaires. L'État est la cible de toutes les critiques, mais le département et les collectivités doivent prendre également leurs responsabilités en matière de veille sanitaire. M. René-Paul VICTORIA : En tant que médecin, vous avez dû avoir des contacts avec les médecins-conseils du conseil général et de la DRASS. Comment avez-vous perçu leur implication dans la résolution de la crise ? De même, comment jugez-vous la décision de confier aux pompiers le soin de coordonner la mise en œuvre sur le terrain du protocole arrêté le 14 février ? Pourquoi ne pas avoir choisi les forces militaires, généralement plus opérationnelles en temps de crise ? M. Jean-Paul BOUTIN : Je n'ai pas eu de contacts avec les médecins du conseil général, mais seulement avec la vice-présidente du conseil régional, Mme le docteur Gaud. Parmi l'équipe de médecins inspecteurs de la DRASS, composée de quatre médecins, le docteur Christian Lassalle nous a paru extrêmement impliqué depuis le début avec Mme le docteur Marie-Christine Ravault. Si, du reste, le préfet avait demandé à disposer d'un médecin dans son équipe, c'est notamment parce que le docteur Lassalle, au bout d'un an commençait à éprouver une lassitude bien naturelle. Par ailleurs, la situation s'étant considérablement plus dégradée que celui-ci ne l'avait laissé entendre dans ses prévisions, il était donc difficile qu'il puisse continuer à communiquer sur le sujet. Il faut rappeler que lorsque des généralistes du quartier dit « du Lavoir » à Saint-Pierre ont fait état d'une épidémie de fièvre inconnue sévissant essentiellement dans la population d'origine comorienne, c'est le docteur Lassalle qui leur a signalé l'existence d'une épidémie de chikungunya aux Comores et qui les a incités, puis aidés, à mettre en œuvre des prélèvements et les a orientés vers le centre national de référence de Lyon où le diagnostic a été fait - d'où ce délai entre le 22 mars et le 19 avril 2005, certes regrettable mais relativement compréhensible. Sans la présence d'esprit du docteur Lassalle, peut-être aurait-on attendu quelques semaines de plus avant ce premier diagnostic. L'équipe des médecins inspecteurs de la DRASS mériterait d'être renforcée. L'actualité à La Réunion comme ailleurs prouve que ces équipes ont certes besoin de seniors, mais également de renforts sur le plan quantitatif comme sur le plan qualitatif. Pour ce qui est des pompiers, je peux témoigner que les officiers, médecins ou sapeurs, que j'ai vu travailler sous les ordres du lieutenant-colonel Dominique Fontaine au sein du PC de crise ont tous fait preuve d'une grande compétence et d'une extrême disponibilité. Pourquoi y avait-il tant de pompiers et si peu de militaires dans le PC du préfet ? Je ne suis pas habilité à répondre, mais j'ai effectivement eu l'impression que les militaires n'y étaient pas assez présents et que l'action sur le terrain des brigades armées par les Forces armées de la zone du sud de l'océan indien (FAZSOI) et le travail de coopération mené au PC de crise aurait mérité davantage de coordination. Il est à mon sens regrettable que les FAZSOI ne soient pas systématiquement invitées aux réunions de la cellule de crise qui se tenaient chaque soir et désormais trois fois par semaine. M. le Président : Les produits tels que le fénitrothion et le téméphos ont été utilisés dans l'urgence, et de surcroît avec des personnels et des cadres insuffisamment formés aux concentrations et aux techniques à utiliser. La protection du personnel a également fait défaut. La démoustication globale à l'aide de plusieurs produits, plusieurs experts nous l'ont confirmé, semble être la seule mesure que nous pouvions prendre à ce moment-là. Est-ce également votre avis ? Aurait-on pu faire mieux ? Le but n'est pas de refaire l'histoire, de juger ce qui s'est passé ni de condamner qui que ce soit, mais de prévoir ce qu'il faudrait faire si l'épidémie se remettait à flamber - ce qui ne me paraît pas totalement exclu. Par ailleurs, nous savons maintenant que nous allons vivre en permanence avec le chikungunya et sous la menace d'autres maladies émergentes, sachant que nous sommes confrontés à un vecteur qui, outre le fait qu'il est beaucoup plus compétent que ce que l'on nous en avait dit, apparaît extrêmement adaptable, capable de vivre en milieu urbain comme en milieu rural, et peut-être même plus haut qu'on ne le croyait jusqu'à présent... Face à une telle situation, comment concevez-vous la lutte antivectorielle, indépendamment de l'éducation sanitaire dont l'importance est à mes yeux capitale ? Quels produits pouvons-nous utiliser et comment ? Faut-il s'attendre à des risques de résistances ? Quels doivent être les protocoles d'évaluation de la lutte antivectorielle ? Faisons-nous suffisamment de prélèvements d'insectes avant et après démoustication ? Comment pouvons-nous évaluer au fil des saisons les populations d'Aedes albopictus qui nous entourent ? M. Jean-Paul BOUTIN : Notre administration publique élabore de plus en plus de plans d'urgence ou de réponses que les préfectures s'échangent entre elles. Mais pas plus à La Réunion qu'ailleurs il n'existe de plan contre les pullulations d'insectes - j'ai pu m'en rendre compte en septembre dernier dans les Bouches-du-Rhône et le Gard, envahis par le Culex. Cela n'a donné lieu à aucune opération de démoustication particulière : ce n'était qu'un « nuisant », comme l'était Aedes albopictus à La Réunion jusqu'à récemment. De moustique-département, il est devenu moustique-État, au sens de la loi de 1984 désormais abrogée... Une des leçons qu'il nous faut tirer de cette épidémie est que toutes les préfectures des zones à risque en France métropolitaine et outre-mer devront se doter de plans de réponse à la menace vectorielle, à l'image de ce que nous avons élaboré année après année pour parer aux catastrophes météorologiques, naturelles ou technologiques. Face à une épidémie qui a littéralement explosé la semaine précédant Noël au point de devenir socialement insupportable dès la première semaine de janvier, notre programme de lutte antivectorielle n'a démarré que le 2 février car il a fallu l'élaborer... Or, durant la même période, lors des deux phénomènes météorologiques, extrêmement vite, les personnels de l'État, des collectivités et des fournisseurs d'eau, d'électricité, etc. ont su ressortir le plan cyclone pour s'occuper d'une première tempête tropicale et de Diwa trois semaines plus tard ! Or cela, on ne sait pas le faire pour le moustique. On n'a pas su sortir du tiroir le plan d'urgence moustiques. Il a fallu faire venir un expert de la Martinique, puis un autre de la Guadeloupe, puis d'autres du littoral languedocien qui ont perçu la difficulté de traiter une île volcanique culminant à 3 000 mètres et coupée de ravines tous les cinq kilomètres... Voilà une leçon à tirer pour tout le monde - on a d'ailleurs vu qu'un plan était en cours d'élaboration pour le littoral méditerranéen. Le virus West Nile a émergé en Camargue depuis quatre ans et le plan n'est sorti sous la forme d'un décret que le 25 juillet dernier : autrement dit, on a mis plus de trois ans... On a finalement été beaucoup plus rapide à La Réunion. Quel que soit le type de structure, départementale ou d'État, dont nous nous doterons à La Réunion, il faudra faire la distinction entre l'entomologie médicale et la lutte antivectorielle. L'évaluation des populations des onze variétés de moustique jusqu'à présent répertoriées sur l'île aux côtés d'Aedes albopictus, et de leur variabilité dans l'espace et le temps au fil des saisons, entre le littoral et les Hauts - effectivement de plus en plus hauts - relève de l'entomologie. Il faut mettre en place des plans de capture, par capture humaine ou par pièges pondoirs, en nombre considérable si l'on veut obtenir une photographie suffisamment précise de tout le territoire, et donc se doter d'un véritable service d'entomologie médicale, complémentaire d'un service de lutte antivectorielle : d'un côté l'entomologie, de l'autre l'ingénierie. C'est d'ailleurs ce qui se passe en Guyane ou, à côté d'un service départemental de lutte antivectorielle, on trouve un service d'entomologie à l'Institut Pasteur de Cayenne. Le chercheur, captureur de moustiques, et le technicien du service d'hygiène et de salubrité publique chargé de la mise en place de la démoustication travaillent de concert. Les agents des affaires sanitaires ne peuvent pas assurer tout à la fois les enquêtes épidémiologiques, l'évaluation des pullulations et la recherche d'éventuelles résistances, transmissibles ou non, à tel ou tel insecticide. Cela, c'est de la recherche, et l'entomologie nécessite un plateau technique tout à fait comparable à un laboratoire de biologie au moins du niveau P1, et plus si l'on veut travailler sur les virus : j'en ai monté un dans mon propre service. C'est de la biologie adaptée au moustique... C'est ce qu'il est projeté de développer, en partenariat avec le Centre de coopération international en recherche agronomique pour le développement (CIRAD), au sein du pôle 3P133. Encore faudra-t-il redéfinir les missions de ce laboratoire et prévoir les ressources matérielles et humaines spécifiques. Pour ce qui est de l'évaluation, si nous savons ce qu'il faut faire, nous ne sommes absolument pas au niveau. Le seul et unique entomologiste, récemment embauché à La Réunion, ne peut être suffisamment présent partout dans l'île. Force est donc de se contenter de captures avant et après démoustication dans quelques zones - sur plus de neuf cents - afin de savoir si les interventions en quatre passages se traduisent par une baisse de l'intensité vectorielle. Encore ne dénombre-t-on que les gîtes larvaires positifs et non les adultes. C'est totalement impossible avec un seul entomologiste. La directrice de la DRASS a présenté un projet de service de lutte antivectorielle dimensionné à environ 126 personnes, dont trois cadres ; je n'ai pas d'opinion sur le nombre d'ingénieurs du génie sanitaire que l'on envisage d'y affecter, mais un seul entomologiste ne saurait suffire, à moins de carrément déléguer cette activité à un centre de recherche, qui pourrait être le projet de centre de recherche médicale de l'océan Indien, en partenariat avec l'INRA134, le CIRAD et l'IRD135. Il faut impérativement distinguer l'activité d'entomologie, prévoir un laboratoire, capturer des insectes adultes et des larves, affiner l'identification, rechercher les facteurs de résistance aux insecticides utilisés ou que l'on voudrait pouvoir utiliser, chercher enfin si ces moustiques hébergent des agents pathogènes sans attendre qu'un cas humain soit identifié. Cela ne pourra qu'être utile en termes de veille sanitaire. Quels produits pourrons-nous utiliser à l'avenir ? Depuis l'interdiction des organochlorés et des carbamates, il ne nous reste plus que deux grandes familles d'insecticides commercialisés : les organophosphorés et les pyréthrinoïdes. Les premiers ayant été politiquement et médiatiquement assassinés à La Réunion depuis deux mois, il sera très difficile d'y revenir. On a fait croire que le téméphos allait être interdit, ce qui n'est pas exact. La directive européenne « biocides » impose seulement aux fabricants de se mettre en conformité dans les deux ans, c'est-à-dire de dépenser de l'argent pour compléter certains dossiers. Malheureusement, aucun fabricant n'acceptera d'engager de tels frais pour un produit aussi ancien et aussi peu onéreux que le téméphos, depuis longtemps tombé dans le domaine public. Les entomologistes français se mobilisent pour obtenir un moratoire. Le téméphos mourra tout simplement parce qu'il est ancien, alors qu'il reste extrêmement utile. Ne reste comme larvicide que le Bacillus thurigensis israeliensis, mais à quoi pourrons nous recourir lorsque apparaîtront les premières résistances au BTI ? Et si, en matière de larvicides, nous avons quelques espoirs sur de nouvelles molécules, ce n'est malheureusement pas le cas pour ce qui concerne les adulticides. M. le Président : Comment avez-vous jugé, avec le recul, le dispositif de veille épidémiologique en place à La Réunion - nombre de médecins sentinelles, répartition géographique, etc. ? J'ai été surpris, en entendant M. Zeller, d'apprendre que le centre des arboviroses de Lyon avait reçu dès le mois de juin 1 300 prélèvements sanguins de La Réunion, dont 400 étaient positifs. Ce qui laisse entendre que le nombre réel de malades devait à cette époque être très supérieur : tous les généralistes n'ont sûrement pas fait de prélèvements. Il nous faudra développer des programmes d'éducation sanitaire, mais également former des hommes capables de reprendre efficacement la lutte antivectorielle. Pensez-vous que les forces armées, via le service militaire adapté, pourraient participer à la formation de futurs agents de lutte antivectorielle ? M. Jean-Paul BOUTIN : La carence observée en matière de veille sanitaire et de surveillance épidémiologique n'a rien de spécifiquement réunionnais, c'est un problème national. Le médecin français formé à l'université française ignore tout, à de très rares exceptions près, de la surveillance épidémiologique. Dans un système de surveillance épidémiologique, il faut des vigiles sur le terrain pour poser le diagnostic. Dans certains pays, ce peuvent être des paramédicaux ; dans notre riche système de santé, ce sont des médecins. Ceux-ci doivent faire part de ce qu'ils observent, dont déclarer les cas, dans le cas d'une démarche soit volontaire, soit obligatoire ; des structures en amont collectent, analysent et restituent les données. Autrement dit, il faut toujours au minimum deux acteurs : celui qui collecte et celui qui analyse et qui alerte. Aujourd'hui, que constate-t-on ? Une défaillance du système. Et c'est évidemment la faute des épidémiologistes... autrement dit de ceux qui sont en deuxième ligne quand ceux qui sont en première ligne n'ont pas pu ou voulu déclarer les cas observés ! Vos collègues de la mission sénatoriale ont reçu il y a deux semaines une vingtaine de généralistes qui se plaignaient de l'incapacité de la DRASS et de la Cellule internationale d'épidémiologie (CIRE) à dénombrer les patients. Je leur ai demandé combien eux-mêmes avaient déclaré de cas parmi leurs patients : « Je n'ai pas le temps de déclarer », m'a-t-on répondu... C'est le paradoxe français ! Cela dit, l'autorité publique doit se garder de trop critiquer ces confrères : on ne les indemnise pas pour faire cela... Dans leur immense majorité, il s'agit de libéraux qui ont décidé d'avoir une activité de droit privé. Si la puissance publique veut exiger d'eux qu'ils participent à un service public, comme la surveillance épidémiologique, il faut que ce soit « gagnant-gagnant »... La tradition qui voulait que les médecins libéraux participent à un service de garde, à la permanence des soins, à l'alerte appartient, osons le dire, à un certain passé et l'on ne pourra y revenir. Qui plus est, l'organe auquel est confiée la responsabilité de collecter l'information et l'analyse, en l'occurrence la CIRE, bras armé décentralisé de l'Institut de veille sanitaire (InVS), est malencontreusement logée à la DRASS... et de ce fait assimilée par les représentants de la profession à l'agent de l'État. Et si l'on a un grief contre la DRASS ou le ministère de la santé, que fait-on ? La grève de la déclaration. Cela s'est déjà vu en métropole. Tant qu'on n'aura pas trouvé le moyen d'intéresser nos collègues libéraux à la pratique de la surveillance épidémiologique, il ne faudra pas s'étonner si la remontée d'informations reste insuffisante. Et balayer le problème en mettant la maladie en question sous déclaration obligatoire est une fausse solution, car cela revient à donner un ordre sans se donner les moyens d'en assurer l'exécution : tout militaire sait que cela ne marche pas...Pour preuve, le taux de déclaration d'une maladie à déclaration obligatoire comme la tuberculose n'excède pas 60 à 70 %. Reste, si l'on ne veut pas être trop coercitif, la solution des « réseaux sentinelles » dont le professeur Antoine Flahault est l'un des promoteurs. Il a fait la preuve de son efficacité à condition qu'il soit suffisamment dense et harmonieusement réparti du point de vue géographique et social. Il a l'avantage de coûter moins cher en investissements que s'il fallait mobiliser toute la profession. Mais la preuve a été faite par la CIRE des Antilles, puis par la CIRE de La Réunion, que si trente ou quarante médecins peuvent suffire dans une région métropolitaine, les contraintes insulaires obligent à mettre en place des réseaux plus denses, en raison des nombreuses entrées et sorties et a fortiori lorsque l'habitat est aussi contrasté qu'à La Réunion. Je ne suis pas certain que quarante-cinq médecins suffisent. Il n'y en a qu'un seul sur Saint-Benoît... Il faudrait y intégrer les structures hospitalières, et particulièrement les services d'accueil des urgences, et trouver le moyen de valoriser l'action de ces sentinelles pour améliorer leur participation. Le cas de la Guyane est un peu différent, du fait qu'elle dispose d'un réseau de dispensaires départementaux, avec des médecins salariés. Dès lors, il suffit de fixer cette mission dans leur cahier des charges, comme nous le faisons dans le milieu militaire : la surveillance épidémiologique fait partie de leur fonction. Quand les médecins sont libéraux, la situation est différente. Et plus l'épidémie se développe, moins on peut recourir à la confirmation biologique, surtout dans le cas du chikungunya où l'on ne dispose pas d'un kit de diagnostic commercialisé : il faut recourir à la fabrication d'antigènes par le centre national de référence et son laboratoire associé, ce qui n'ira pas sans poser de plus en plus de problèmes. On ne va pas rester éternellement dans la situation où seuls deux hôpitaux, ceux de Saint-Denis et de Saint-Pierre, peuvent faire le diagnostic. D'ores et déjà, l'établissement français du sang est conduit à le faire, tout comme l'hôpital de Mayotte. Nous sommes assaillis de demandes des autres hôpitaux, des laboratoires privés de l'île ; demain il nous faudra fournir Tananarive, Cayenne, la Guadeloupe et la Martinique ; le Centre national de référence (CNR) de Lyon et son laboratoire associé de Marseille ne pourront pas fabriquer de l'antigène pour tout ce monde - sans compter qu'avec les beaux jours, Nice, Aubagne, Toulon, etc., en réclameront également. Nous avons réellement besoin de mobiliser l'industrie pour qu'elle mette au point un kit commercial de diagnostic ; et si elle n'est pas assurée d'un gros marché, ce ne sera pas évident. Je reviens sur la question des personnels de désinsectisation. Si la qualité de la formation est insuffisante, on risque effectivement d'avoir des accidents, notamment avec le fénitrothion. Petit produit, formation brève ; produit plus efficace mais plus délicat à manipuler, formation plus longue... Vous avez évoqué le service militaire adapté (SMA) ; c'est en effet dans sa finalité même que de former du personnel ouvrier en fonction des besoins du territoire. On pourrait envisager - cela se dit en milieu militaire - d'y créer une formation de techniciens d'hygiène et de désinsectisation, que l'on pourrait, du reste, étendre à la dératisation, les deux allant souvent de pair. On pourrait ainsi imaginer une filière de formation de plus longue durée, englobant l'ensemble des produits de désinsectisation - les mille personnes mobilisées en urgence n'ont été formées qu'à l'emploi de quatre molécules - et produisant un flux de techniciens capable d'assurer une relève en douceur des générations et une pyramide des âges satisfaisante. Le marché est assez considérable : vingt-quatre services communaux auront besoin de techniciens compétents, auxquels viendra s'ajouter le service général de toute l'île, quelle que soit sa subordination. Un technicien ne se forme pas en une semaine ; c'est pourtant ce que nous avons dû faire pour répondre à une situation d'urgence, mais seulement sur trois ou quatre produits, et avec les incidents que l'on sait. Passer du fénitrothion à la deltaméthrine, plus facile à manipuler, diminue effectivement la probabilité d'accidents ; le produit disparaissant au bout de quelques heures, les risques liés au surdosage sont moins importants. Mais le délai de rémanence du fénitrothion - quinze jours - était précisément un gage d'efficacité. Le problème est que le moindre mauvais usage a immédiatement un effet boomerang, et c'est ce qui s'est passé dès les premières semaines avec des incidents en milieu périscolaire. Rappelons à ce propos que « l'incident » de la police de Saint-Pierre est un non-incident : les dosages sanguins effectués sur les six policiers n'ont pas montré de traces d'intoxication. À noter que le problème se pose également en métropole, où les employés de désinsectisation sont parfois formés sur le tas. Ajoutons qu'au niveau communal, il faudra former des ouvriers, mais également de l'encadrement. M. René-Paul VICTORIA Vous mettez le doigt sur un besoin fondamental. Le SMA joue toujours à cet égard un rôle irremplaçable, d'autant qu'à l'issue de la formation, l'employabilité de ces jeunes gens ne pose aucun souci. Diversifier davantage encore les métiers et permettre aux collectivités de recruter des personnels de bonne qualité, c'est une piste à explorer... M. Jean-Paul BOUTIN : Peut-être le SMA devra-t-il dans un premier temps faire appel à des formateurs non militaires en attendant que les anciens du SMA reviennent eux-mêmes comme compagnons formateurs. C'est en tout cas envisageable. M. le Président : Resterait-il des points qui vous tiennent particulièrement à cœur ? M. Jean-Paul BOUTIN : La question se pose du taux de TVA appliqué aux moyens de protection individuelle : petits insecticides domestiques, répulsifs cutanés, grillages moustiquaires... La diminution des taxes serait un moyen d'en faciliter l'accès, surtout aux plus défavorisés. Certaines sont décidées par les collectivités locales, mais la TVA suppose une négociation au niveau européen. Le nouveau ECDC (European Center for Disease prevention and Control), basé à Stockholm, s'inquiète évidemment du risque d'importation du chikungunya dans d'autres régions périphériques, et même en Europe continentale. Peut-être y aurait-il moyen de solliciter son appui pour obtenir une réduction de la TVA sur ces produits de première nécessité à destination des particuliers. Enfin, Aedes albopictus, on le sait, n'hésite pas à venir piquer à l'intérieur des maisons. Or la maison réunionnaise n'est plus protégée contre les moustiques, si tant est qu'elle l'ait jamais été dans les couches sociales défavorisées. Il faut envisager de rééquiper progressivement les domiciles de grillages moustiquaires aux fenêtres et aux portes, d'autant qu'il n'y a pas de raison de dormir sous moustiquaire dans la mesure où Aedes albopictus ne pique pas particulièrement durant les heures de sommeil. Cela risque évidemment de faire la fortune des menuisiers, mais au moins ne serait-on pas obligé de vivre dans la fumée de serpentins si la varangue était équipée de stores moustiquaires que l'on pourrait n'ouvrir qu'aux heures de grand soleil, et si les fenêtres et les portes étaient grillagées. Ce serait certes un investissement initial lourd, mais qui se traduirait par des économies sur le long terme. Il faudrait commencer par rééquiper tous les locaux scolaires. Cela s'est fait dans le passé pour les catégories les plus favorisées de la population ; aujourd'hui, il faudrait le promouvoir pour tout le monde. N'oublions pas non plus que le réservoir de virus est le malade, et si certains malades sont hospitalisés, beaucoup restent en arrêt de travail à la maison. Si le moustique vient les piquer, cela fait immédiatement caisse de résonance ; il faut donc absolument l'empêcher d'entrer. Il y a là un vaste chantier d'équipement pour les années futures, qui n'a pas pour l'instant fait l'objet d'une forte médiatisation ; il faudra y venir dans le cadre de la mobilisation sociale. Aujourd'hui, c'est Aedes albopictus qui nous amène le chikungunya ; demain, ce sera Culex quinquefasciatus qui nous emmènera l'encéphalite japonaise ou que sais-je, parmi les 280 arbovirus disponibles... Il faut réaménager l'habitat ; cela coûte moins cher que la climatisation, ou pire, la prise en charge des malades. M. le Président : Colonel, nous vous remercions de toutes ces informations et surtout de la franchise de votre exposé. M. Rémi FOUSSADIER, directeur de l'entente interdépartementale de démoustication Rhône-Alpes, M. Olivier BARDIN, directeur opérationnel adjoint de l'EID Méditerranée, et M. Francis SCHAFFNER, responsable du service entomologie M. le Président : Je tiens à remercier l'EID Méditerranée et l'EID Rhône-Alpes de venir nous faire part de leur expérience dans le domaine de la lutte antivectorielle. M. Schaffner s'était rendu à La Réunion à la suite de l'épidémie de dengue de 2004. Cette épidémie, qui faisait suite à celle de 1977, s'était limitée à 400 cas et avait pris fin avec l'hiver austral. On avait espéré, à tort, qu'il en irait de même avec le chikungunya. A la suite de cette épidémie de dengue un rapport a été remis. Pouvez vous nous préciser ce que vous aviez alors préconisé dans ce rapport ? Par ailleurs, avez-vous été surpris par l'explosion de l'épidémie de chikungunya à la fin 2005 et au début 2006 ? M. Francis SCHAFFNER : Précisons qu'en métropole, nous ne faisons pas pour l'instant de lutte antivectorielle à proprement parler : il s'agit d'une lutte « de confort » destinée à réduire la nuisance, et non une lutte à but sanitaire, même s'il nous arrive de détecter des circulations de virus, tel le West Nile ; le risque existe également avec le chikungunya. Les objectifs et les moyens ne sont pas forcément les mêmes que dans la lutte antivectorielle, même s'il est permis de chercher à les améliorer dans un sens ou dans un autre. J'ai effectivement réalisé une mission d'expertise à la demande de la DRASS, la Direction régionale de l'action sanitaire et sociale de La Réunion en octobre 2004, à la suite de l'épidémie de dengue qui venait de se terminer. Un rapport a été rédigé qui a été remis à la Direction générale de la santé (DGS) et dont je vous ai apporté un exemplaire. L'objectif était de réaliser une évaluation entomologique de l'épidémiologie de la dengue afin de confirmer l'implication de Aedes albopictus dans la transmission de la maladie, de préconiser les travaux et recherches à mener sur le vecteur et d'analyser les actions menées au titre de la lutte antivectorielle. Le personnel alors sur place ne connaissait que la lutte contre le paludisme. Toutes les pratiques visaient à la destruction de son vecteur, les anophèles, très différents des Aedes, et particulièrement de l'Aedes albopictus dont l'habitat, l'écologie, la biologie, le rythme de vie et le comportement n'ont rien à voir. L'approche et les moyens de lutte sont en conséquence radicalement différents et il leur a fallu modifier rapidement leurs méthodes. De surcroît, la dengue n'étant plus apparue depuis 1977, leurs effectifs avaient considérablement chuté : si, dans les années soixante-dix, deux cents personnes à la DRASS travaillaient à la lutte antivectorielle, elles n'étaient plus que trente à quarante en 2004. Une dizaine d'embauches étaient programmées pour début 2005. Passer de la lutte anti-anophèle à la lutte anti-Aedes n'est pas une affaire simple. Cela dit, la procédure mise en œuvre - localisation des cas, dépistage des cas aux alentours, traitement des endroits où les cas ont été détectés - correspondait aux préconisations habituellement émises en pareilles circonstances et paraissait adaptée à l'épidémie ; de fait, celle-ci s'est assez rapidement essoufflée. Dans d'autres épidémies de dengue, des interventions menées suivant ce modèle ont rencontré le même succès. Il faut toutefois savoir que Aedes albopictus n'est pas un très bon vecteur de la dengue. Il est responsable d'épidémies seulement dans des contextes très spécifiques, en particulier lorsque le vecteur principal, Aedes aegypti, est absent. Aedes aegypti peut donner lieu à des épidémies assez « solides », comme en Martinique et en Guadeloupe. Il n'y a guère qu'à Hawaï, en Inde, aux Seychelles et à La Réunion, qu'elles sont le fait d'Aedes albopictus, Aedes aegypti ayant été ou bien absent, ou bien repoussé dans des milieux plus sauvages où il assure le cycle sylvatique, c'est-à-dire la transmission du virus entre les singes et les autres espèces. Lorsque les deux moustiques sont en concurrence, par le fait qu'ils se développent dans les mêmes gîtes, Aedes albopictus prend généralement le dessus sur Aedes aegypti - ce qui s'est produit à La Réunion. Et comme Aedes albopictus est plutôt un mauvais vecteur de la dengue, l'épidémie n'y a pas été très active. Il a suffi que la densité de vecteurs diminue pendant l'hiver austral pour qu'elle disparaisse relativement facilement. Il n'en est malheureusement pas de même avec Aedes albopictus et le chikungunya. Tout le monde a été surpris par l'ampleur de l'épidémie. Pour commencer, les connaissances sur le virus étaient assez limitées ; confiné à l'Afrique, un peu présent en Asie, il n'y posait pas de problèmes particuliers, rien en tout cas qui puisse être comparé avec ceux de la dengue, du paludisme ou de la fièvre jaune. L'étiologie du chikungunya apparaît au final assez anodine et si la morbidité est importante, le taux de létalité reste très faible. Il semble que cela ait changé depuis, le virus ayant pu muter et sa virulence s'accroître, d'autant qu'il est arrivé dans une zone parfaitement indemne, sans aucune immunité dans la population. Ajoutons que la nature des relations entre le vecteur et le virus est encore mal connue, Aedes albopictus n'ayant jamais été responsable de la transmission du chikungunya en Afrique - il l'est partiellement en Asie, aux côtés de Aedes aegypti. En revanche, on s'est aperçu que l'association Aedes albopictus-chikungunya fonctionnait très bien, en tout cas avec cette souche spécifique, au point de donner des résultats véritablement explosifs après une période de circulation à bas bruit durant l'hiver austral. On aurait pu s'attendre à ce que l'épidémie disparaisse comme la dengue ; cela n'a pas été le cas. On peut l'expliquer par plusieurs facteurs : le R 0136 du chikungunya a été d'autant plus élevé que la capacité vectorielle de Aedes albopictus était importante ; or non seulement il y avait beaucoup de malades, mais également énormément de moustiques, la densité de Aedes albopictus à La Réunion étant très élevée. Reste que tout cela, d'un point de vue scientifique, n'était guère prévisible, par le fait que ce cas de figure n'avait encore jamais été rencontré. Un moustique fonctionne un peu comme un filtre : il accepte certains virus, un, deux, parfois davantage. Aedes albopictus, en laboratoire, est compétent pour une dizaine de virus qui ne fonctionneront pas sur Aedes caspus, présent en métropole. On peut d'autant moins le savoir que, même lorsque cela fonctionne en laboratoire, les comportements du moustique et du virus sur le terrain peuvent varier en fonction du contexte climatique... On peut faire des prévisions et des modélisations, mais on ne connaîtra jamais à l'avance tous les éléments, et notamment le R 0 qui se calcule sur le terrain. Aussi mon rapport insistait-il principalement sur le fait que Aedes albopictus était finalement mal connu. C'est un moustique cosmopolite qui ne cesse de coloniser de nouvelles zones ; or à chaque fois qu'une population s'installe, elle modifie son comportement en fonction du contexte, selon un phénomène de co-évolution. Le comportement d'Aedes albopictus à La Réunion était d'autant moins bien connu que, jusqu'à l'apparition de la dengue, on s'intéressait surtout aux anophèles. J'appelais déjà l'attention sur l'importance de ses populations et la nécessité d'en évaluer précisément la capacité vectorielle, le comportement et notamment le taux d'anthropophilie, sachant que Aedes albopictus a tendance à piquer un peu tout ce qu'il rencontre, la longévité, la densité, les capacités de dispersion, la capacité de maintien du virus par transmission transovarienne, etc. Autant de pistes que j'avais suggérées et qui restent à approfondir... Et puisque nous avons la chance - ou la malchance - de l'avoir désormais en métropole, nous allons nous intéresser également à cette espèce en ayant à l'esprit le chikungunya, la dengue et d'autres virus, mais surtout en étudiant son comportement dans les conditions climatiques locales pour mieux évaluer la phase de risque et éventuellement cibler les méthodes de lutte les plus adaptées. M. René-Paul VICTORIA : J'ai cru comprendre que Aedes albopictus ne transmettait pas le virus de chikungunya en Afrique. Mais comment le virus a-t-il fait pour venir d'Afrique via les Comores ? M. Francis SCHAFFNER : En fait, le virus est transporté essentiellement par l'homme. Il est exceptionnel qu'il arrive par un moustique infecté, d'autant qu'on traite les avions. Pendant une période de quatre à quatorze jours, un malade aura suffisamment de virus dans le sang pour les transporter d'une zone à une autre. Il suffit alors qu'il se fasse piquer par un moustique compétent pour que le virus s'installe. Le même virus peut être transmis par Aedes albopictus à La Réunion, par Aedes albopictus et Aedes aegypti aux Comores et par Aedes furcifer en Afrique. Tout dépend du moustique présent là où il a été introduit. Dans le Nord de la France, il n'a aucune chance d'être transmis, faute de vecteur potentiel. Aedes albopictus n'est pas présent en Afrique, si ce n'est au Sénégal, en Côte-d'Ivoire et en Afrique du Sud, c'est-à-dire hors de la zone d'épidémie du chikungunya, où d'autres espèces, dont Aedes furcifer, assurent le cycle entre les singes et les humains. M. le Président : Votre rapport a-t-il été remis à la DRASS de La Réunion ou directement à la direction générale de la santé ? M. Francis SCHAFFNER : À la DRASS, puisque c'est elle qui l'avait demandé. C'est elle qui l'a transmis à la DGS. Je n'avais de relations directes qu'avec la DRASS. M. le Président : Messieurs Foussadier et Bardin, vous avez effectué une mission d'appui aux services de lutte antivectorielle de La Réunion. Comment s'est-elle passée ? Quels constats avez-vous tirés ? M. Olivier BARDIN : En préalable, je voudrais préciser que la lutte contre les moustiques est une des composantes de la lutte antivectorielle ; elle suppose de rassembler un grand nombre de connaissances et de mettre en adéquation une série de paramètres. Première condition indispensable : la connaissance parfaite de la biologie et de l'écologie des espèces, Anopheles, Aedes, Culex, etc. C'est un tort de considérer qu'il y a seulement des moustiques n'appelant qu'une méthode de lutte. La deuxième question est celle des moyens à mettre en œuvre. La biologie et l'écologie de chaque espèce sont à ce point différentes que l'on utilisera contre l'une ou l'autre des moyens aussi éloignés qu'un pulvérisateur de jardin, des engins 4X4 équipés de nébulisateurs ou un avion. Mais le mode d'épandage n'est qu'une des deux composantes, l'autre étant la molécule à épandre. Si l'usage de certaines d'entre elles a fait l'objet de débats, il n'existe pas de molécule à bannir ni de produit miracle. Toutes ont un cadre d'emploi bien défini, leurs avantages et leurs inconvénients. Ainsi, le Fénitrothion a une action adulticide ; inversement, le téméphos tue les larves présentes dans l'eau, mais n'a aucun effet pulvérisé sur des adultes. Il agit par contact, contrairement au BTI qui présente de gros avantages, mais un inconvénient d'envergure : il doit être ingéré par la larve pour agir, ce qui exige une qualité d'épandage parfaite. Une pulvérisation qui ne toucherait que la moitié d'un gîte difficile d'accès, par exemple, ne tuera pas les larves cachées au fin fond, dans l'autre moitié. La difficulté tient précisément à la mise en adéquation de ces différents paramètres : biologie et écologie des espèces, moyens d'épandage, molécules disponibles. La lutte contre les moustiques donne souvent lieu à des raccourcis rapides : on imagine qu'il suffit de savoir - ou de croire savoir - où sont les moustiques, d'acheter un produit dans le commerce, de le mettre dans un pulvérisateur et de l'épandre pour que ce soit efficace. Nous avons tous ici fait des études assez longues ; pour ma part, cela fait dix ans que je m'occupe de lutte contre les moustiques et je n'ai pas encore le sentiment d'avoir tout compris... C'est un métier réellement compliqué, qui exige de grandes compétences et qui ne saurait s'acquérir en quinze jours ou trois semaines. Sur le territoire méditerranéen, où nous nous battons depuis quarante ans contre une quarantaine d'espèces, on estime qu'il faut deux à trois ans pour former un bon démoustiqueur. Un recrutement massif pour intervenir du jour au lendemain peut poser bien des problèmes. M. Rémi FOUSSADIER : Notre mission avait un double objectif : l'appui technique et la formation. L'appui technique a démarré dès notre arrivée : le protocole établi a appelé de notre part certaines remarques, moins sur les matières actives que sur les méthodes d'épandage. Les trois EID présents en France, compte tenu de leurs contraintes de terrain, n'utilisent pas forcément les mêmes molécules ni les mêmes matériels. Aussi nous sommes-nous demandé en premier lieu comment les matières actives traditionnellement utilisées contre les anophèles avaient été employées en la circonstance, avant de voir, en fonction des molécules et des équipements disponibles sur place, comment on pouvait faire évoluer les méthodes de traitement. Pour ce qui est de la formation, nous nous sommes immédiatement aperçu que bon nombre de personnels, en principe formés, n'avaient pas le minimum de connaissances de base en entomologie comme en maniement de matériel. On ne forme pas des agents de démoustication en une demi-journée, surtout quand ils sont censés mettre en œuvre des matières actives telles que le Téméphos, le Fénitrothion ou le BTI, sous peine d'aboutir au final à une totale inefficacité du produit s'il n'est pas épandu au moment adéquat ou, à l'inverse, à de possibles problèmes de santé publique. Le protocole de traitement a suscité de notre part plusieurs réserves à propos des équipements et notamment des atomiseurs utilisés, qui n'ont pas toujours été retenues en raison de contraintes matérielles. Depuis le 15 février 2006, certaines matières actives et certains moyens d'épandage ont été remplacés ; mais le problème portait moins sur les produits eux-mêmes que sur la façon de les mettre en œuvre et sur la formation des personnels. M. le Président : Compte tenu de l'urgence et de l'explosion de l'épidémie, comment aurions-nous pu agir différemment ? Existait-il d'autres méthodes ? La lutte antivectorielle se poursuit actuellement sur des zones répertoriées à l'avance et traitées à raison de quatre passages sur une semaine. La jugez-vous efficace ? S'agissant des produits utilisés, le téméphos a été cloué au pilori par les journaux et l'opinion publique. Quelqu'un nous a dit hier que si le BTI déclenchait des résistances, nous serons bien obligés d'y revenir. Est-ce votre avis ? M. Rémi FOUSSADIER. : Le BTI et le téméphos n'ont pas du tout le même mode de fonctionnement. L'Abate 500 E, nom commercial de la formulation de téméphos utilisée à La Réunion, est un organophosphoré qui agit sur les neurotransmetteurs : il suffit que la larve soit en contact avec la matière active. Le BTI H14 ou Bacillus thurigiensis israelensis est une spore bactérienne dont le mode de fonctionnement est totalement différent : il faut que la matière active soit ingérée par la larve, ce qui entraîne la destruction de son tube digestif. L'évolution de la larve de moustique se décompose en quatre stades, mais le BTI n'est efficace que durant les trois premiers, la larve cessant de se nourrir au quatrième. Le BTI pose parfois des problèmes de résistance, mais il peut surtout arriver qu'on l'épande sur des larves au stade nymphal, qui ne pourront l'ingurgiter. Le produit sera alors totalement inefficace. Cela suppose donc un suivi très régulier des gîtes pour pouvoir intervenir au bon moment. Le BTI et le téméphos sont deux matières actives non pas complémentaires, mais nécessaires dans la panoplie de lutte anti-larvaire - sachant que l'on privilégie traditionnellement la lutte anti-larvaire par rapport à la lutte anti-adultes, réservée aux phases épidémiques majeures et qui ne saurait constituer une méthode de démoustication durable. M. Olivier BARDIN : Nous avons été étonnés - c'est tout au moins l'impression que nous avons eue durant ces quinze jours - par la multiplicité des organes de commandement et des stratégies successives. En période d'épidémie, il faut considérer que l'on est en guerre contre des animaux sauvages, même si cela peut fait sourire de parler ainsi des moustiques. Or mener une guerre exige un seul chef ou plus exactement une seule voix de commandement et une seule stratégie : une fois qu'elle a été arrêtée, il faut s'y tenir. Or l'épidémie de chikungunya a été l'occasion de voir défiler tout ce qui, de près ou de loin, ressemblait à un expert en entomologie, en virologie, en démoustication, etc. Certains mêmes, à qui l'on n'avait rien demandé, n'en ont pas moins tenu à parler, ce qui est parfaitement leur droit, y compris sur le fameux protocole 4X4 où des appareils de micro-nébulisation sont montés sur des véhicules pour tuer les moustiques adultes. La question de savoir si ce système marche ou pas ne relève pas à nos yeux de l'avis subjectif : le procédé a fait ses preuves depuis plus de vingt-cinq ans et lorsqu'il est mis en œuvre avec toutes précautions nécessaires - le bon produit, le bon dosage, un conducteur formé -, il est de fait que cela tue des moustiques. La polémique à ce sujet, à défaut de porter atteinte à la crédibilité de l'EID Méditerranée, a nui considérablement à la sérénité de l'opération et, à terme, à son efficacité. Au-delà des difficultés de formation, c'est ce qui m'a le plus frappé. Quant aux moyens, ils étaient très largement dimensionnés. Mais en l'absence d'un réel chef d'orchestre et d'une véritable formation, plus il y a de moyens, plus il est compliqué de les mettre en œuvre de manière efficace... Qui plus est, nous sommes arrivés en pleine période de montée en puissance, à tel point que nous avons essayé de freiner un peu le mouvement, notamment sur les appareils de pulvérisation. L'efficacité ne repose pas forcément sur la surenchère à l'infini. Mieux vaut limiter la quantité et prendre le temps d'accroître la qualité. Mme Gabrielle LOUIS-CARABIN : Il n'y avait pas de chef d'orchestre et, visiblement, on a débloqué une profusion de moyens parce qu'on ne savait comment réagir face à l'explosion de l'épidémie. Mais durant les années précédentes, les effectifs étaient passés de quatre cents agents à moins de quarante. Nous assistons cette année à une recrudescence de la dengue en Guadeloupe. J'ai appris que le service de la DRASS n'avait plus que quarante-huit agents... Chez nous aussi, les effectifs de lutte antivectorielle ont diminué. Devons-nous exiger qu'il y ait suffisamment de moyens et de gens formés durant toute l'année, au risque de payer du monde à ne rien faire ? Faut-il les former pour n'intervenir qu'à certains moments de l'année, lorsque le moustique menace ? M. Olivier BARDIN : Il m'est difficile de me prononcer sur le dimensionnement du service de la DRASS de la Guadeloupe... Pour l'ensemble du littoral entre Marseille et la frontière espagnole, soit cinq départements, nous avons quatre-vingts personnes sur le terrain, mais ce chiffre ne vaut que pour nos moustiques et nos milieux. Il est certain que les moyens à La Réunion étaient notablement sous-dimensionnés pour faire face à une telle épidémie. Quant au risque de payer les gens à ne rien faire, il faut savoir que la période d'inactivité dans notre métier est extrêmement réduite. Sur le littoral méditerranéen, il n'y a guère que deux ou trois mois où la vie du moustique est moins active. C'est très vite passé, d'autant qu'il faut entretenir le matériel, former les gens, leur accorder des vacances, etc. Je suis un farouche défenseur de l'emploi à plein temps et exclusif des agents de démoustication. Demander à des agents de faire un peu de démoustication, un peu d'entretien de ceci, de cela, etc., est fréquemment source de dysfonctionnements. Nous travaillons sur du vivant et l'apparition comme la disparition des moustiques n'est pas planifiable. Les gens doivent être affectés à la démoustication de manière exclusive et extrêmement réactive. Sur notre littoral, en été, entre le moment des précipitations et celui où le moustique doit être mort, nous n'avons que trois ou quatre jours : les agents doivent être immédiatement opérationnels, ce qui signifie également travailler les jours fériés si besoin est. Et s'il y a des périodes de moindre activité, au demeurant très courtes, on peut considérer également que cela fait partie du jeu : personne ne se demande ce que font les pilotes de Canadair lorsqu'il n'y a pas d'incendie... M. Rémi FOUSSADIER : L'EID Rhône-Alpes représente quatre départements et n'a que 48 personnes dont 32 agents de terrain. Le personnel permanent en tout cas doit être largement formé. À La Réunion, le personnel d'encadrement connaissait moyennement l'Aedes albopictus - d'où la mission de Francis Schaffner en 2004 -, le personnel de terrain pas du tout. À la différence de l'EID Méditerranée, nous recourons, dans des situations et des environnements très particuliers, de nature urbaine, à du personnel saisonnier, mais étroitement encadré par du personnel de terrain. On peut donc concevoir un « mix » éventuel, mais seulement en environnement urbain. On sait que l'épidémie réunionnaise s'est propagée par le biais de foyers majoritairement urbains, ce qui suppose des traitements, mais également des opérations préventives d'éliminations des gîtes potentiels - vieux pneus, etc.. Mais vous ne pouvez pas faire l'impasse sur du personnel permanent, largement formé et en nombre suffisant, quitte à le renforcer, pour ce genre de missions particulières, par des saisonniers, à condition que celui-ci soit encadré par des agents de démoustication compétents. Or ce n'était pas le cas à La Réunion où les services opérationnels de la DRASS et les « brigades vertes » m'ont semblé travailler de manière non coordonnée. M. René-Paul VICTORIA : Nous avons effectivement connu une période de flou, mais surtout d'annonce où chacun faisait savoir qu'il mettait tant de personnels sur le terrain sans se soucier de leur coordination, de leur formation, réduite à une journée, ni surtout du secteur géographique. Prenant finalement conscience de l'absence d'un pilote, on a défini des zones, des protocoles avec des officiers de sapeurs-pompiers chargés de la coordination commune par commune. Les collectivités et notamment les communautés d'agglomération se sont de leur côté chargées des opérations d'enlèvement et de nettoyage des foyers importants. On avait enfin compris qu'on ne dépasserait pas le stade des discours sans un minimum d'effort collectif et de participation de la population. Bien qu'incomplète, cette prise en main a donné des résultats. La communication également avait été mal menée, certains élus prenant publiquement position contre tel produit, s'opposant à la démoustication ou dénonçant l'impact de telle molécule sur l'environnement, au point qu'on ne savait quelle voix écouter... Nous devons en tirer les enseignements pour éviter de nous retrouver dans pareille situation lors de crises futures. J'ai été un des premiers à demander la mise en place d'un véritable plan ORSEC spécifiquement décliné pour cette épidémie, à l'exemple de celui que nous déclenchons à chaque cyclone. Chaque ville a du reste lancé elle-même son propre plan ORSEC... C'est donc bien qu'il y avait quelque chose à faire de ce côté-là. On a parlé hier de la mise en place de plans d'urgence sanitaire ou antimoustiques ; notre mission devrait être l'occasion de formuler des propositions concrètes. J'ai bien retenu que malgré dix ans de carrière, vous aviez encore beaucoup à apprendre sur les moustiques ; une formation de vingt-quatre heures ne saurait suffire, même s'il faut saluer le travail remarquable de ces jeunes, accompli dans des conditions particulièrement difficiles. M. Olivier BARDIN : Les agents sur le terrain n'étaient évidemment pas responsables de leur manque de formation... Rappelons que les produits, téméphos et autres, utilisés à La Réunion sont rigoureusement les mêmes que ceux que nous employons chez nous, pour la bonne raison que ce sont les seuls à être homologués - il se pourrait bien que cela change et que la panoplie se réduise. L'EID Méditerranée utilise le téméphos pour 70 à 75 % de ses traitements anti-larvaires sur des zones aussi emblématiques que des terrains du conservatoire du littoral, des réserves naturelles, etc., et ce depuis des dizaines d'années. Ce produit doit certes être considéré avec précaution, mais il n'a rien du poison violent décrit à La Réunion... Les protecteurs de l'environnement, les ornithologues et les gestionnaires d'espaces naturels avec lesquels nous travaillons très régulièrement et depuis très longtemps n'auraient pas manqué de nous en parler si l'on avait pu constater une toxicité effective du téméphos sur l'écosystème ! De très nombreuses études de toxicité ont été menées sur le téméphos comme sur le BTI, dont il ressort effectivement que le téméphos a une toxicité sur la faune non cible légèrement supérieure à celle du BTI, mais, contrairement à ce que l'on a pu lire, aucun effet nocif sur les chiens, les oiseaux, voire les arbres comme l'ont affirmé certains ! Le contexte local a été pour beaucoup dans ce déchaînement médiatique. Le téméphos fait partie des produits recommandés par l'OMS pour le traitement des eaux de boisson ; c'est tout de même une référence... Mme Gabrielle LOUIS-CARABIN : Vous faites de la lutte antimoustiques depuis quarante ans. La reprenez-vous chaque année dans vos régions ? Le fait-on chaque année à La Réunion, et partout ? En Guadeloupe, cela fait bien des années qu'on ne le fait pas sur tout le territoire. M. Olivier BARDIN : La lutte antimoustiques est une activité pérenne : commencée en 1958 dans le cadre de la mission Racine137, elle ne s'est pas arrêtée un seul jour. M. le Président : À La Réunion, la lutte contre l'anophèle s'est poursuivie jusque dans les années soixante-dix ; lorsque nous avons considéré que la bataille contre le paludisme avait été gagnée, nous n'avons plus suivi de protocoles de démoustication permanente. À chaque fois qu'était détecté un cas de paludisme importé, les équipes de lutte antivectorielle se rendaient chez le malade, faisaient une enquête de voisinage, traitaient le périmètre et assuraient un suivi médical et antivectoriel. Nous vivions dans une douce quiétude et une impression de totale protection ! Nous avions vaincu le paludisme et même l'épidémie de dengue de 1977 ne nous avait pas inquiété sur ce point, alors qu'elle a proportionnellement touché au moins autant de gens que le chikungunya... Nous avons sûrement eu des formes graves, passées inaperçues, et une surmortalité, mais les conditions n'étaient pas les mêmes qu'aujourd'hui, ni probablement « la sensibilité sanitaire » des populations. Aujourd'hui, l'épidémie de chikungunya a diminué, mais avec 4500 à 6000 cas par semaine, il n'y a pas lieu de croire le problème réglé. Qui plus est, une centaine d'habitants sur les trois cents que compte Mafate est atteinte, soit proportionnellement autant que sur la côte, et notre collègue sénatrice nous a rapporté une augmentation des cas à Cilaos. Jusqu'à présent, on pensait que les gens de Mafate, de Cilaos ou de la plaine des Palmistes malades du chikungunya l'avaient attrapé sur la côte. Or les généralistes de Cilaos et la population de Mafate semblent décrire des cas autochtones. Aedes albopictus serait-il capable de résister à plus de mille mètres ? M. Francis SCHAFFNER On pensait effectivement qu'il ne dépassait pas mille mètres, mais on ne connaît pas véritablement ses limites. Il faut vérifier sur place, installer des pièges, faire des captures pour vérifier s'il s'agit d'Aedes albopictus, à moins qu'une autre espèce ait pris le relais, mais cela me paraît peu plausible : La Réunion ne compte que treize espèces de moustique, dont certaines très localisées. Seul Culex quinquefasciatus est présent un peu partout, y compris en milieu urbain, mais ce n'est pas en principe un bon vecteur ; cela dit, il n'est pas exclu qu'il joue le rôle de vecteur secondaire, comme on l'a vu en France avec le West Nile : à côté du vecteur principal, des vecteurs secondaires jouent un rôle de passerelle entre les oiseaux et les mammifères et changent au fil des saisons. On a parlé de la cohérence de la formation, mais la cohérence structurelle est également très importante. Toute collectivité ou communauté d'agglomération pourrait organiser sa propre lutte ; mais nous insistons toujours en métropole pour préserver la cohérence en confiant la lutte antivectorielle au département, voire à une structure interdépartementale. Outre les économies d'échelle, cela permet de disposer plus facilement de personnels permanents et, même en les complétant de personnels saisonniers, de garantir une stabilité dans le fonctionnement, le choix des moyens et la mise en œuvre des formations. Malheureusement pour La Réunion, cette épidémie est intervenue au moment où s'effectuait un transfert de compétences, ce qui n'a pas facilité la répartition des charges ni l'organisation du travail. Nous avons les mêmes problèmes en Corse ; or plus l'organisation est complexe, plus il est difficile d'obtenir des résultats efficaces sur le terrain. Mme Gabrielle LOUIS-CARABIN : C'est encore une compétence de l'État, que celui-ci devrait transférer début 2007 au département. M. le Président : L'État a déjà fait savoir qu'il ne la transférerait pas en situation de crise. On attendra que les choses s'arrangent, ce qui est sage. M. Francis SCHAFFNER : Le maintien d'une lutte antivectorielle permanente sur vos îles est un choix profondément politique. Au-delà du risque sanitaire se pose le problème de la nuisance ou de la présence de l'espèce. Aedes albopictus a été une des premières espèces à s'installer à La Réunion : par le fait qu'il parvient, comme Aedes aegypti, à se reproduire dans les réservoirs d'eau de pluie dans les navires, il a colonisé dès le XIXe siècle des îles du Pacifique comme Guam et Hawaï, ainsi que Madagascar et La Réunion où les gens vivaient avec depuis des dizaines d'années. La démoustication ne visait que les anophèles ; pendant ce temps, Aedes albopictus piquait tout le monde et on le laissait faire. Il faut dire que les densités n'ont rien de comparable avec celles que l'on rencontre en Camargue en septembre. La question se pose désormais de savoir si l'on doit maintenir cette population en dessous d'un certain seuil. Je pense pour ma part qu'il faudrait le faire, ne serait-ce que dans un but psychologique : vous ne pouvez pas demander à la population d'enlever les déchets qui traînent, les vases et les pots de fleurs et ne rien faire pendant cinq ans, en attendant la prochaine épidémie. Il faut maintenir la pression en continu si l'on veut lutter efficacement contre une espèce qui ne manque pas d'atouts : elle sait s'adapter à des milieux très variés et se reproduit dans des gîtes de petites dimensions créés par l'homme : récipients, vieux pneus, gouttières, etc., très nombreux et pas toujours accessibles. Pour la contrôler, il n'y a pas d'autre solution que d'appeler à la participation de la population en leur demandant de supprimer eux-mêmes les gîtes sur leurs propriétés, à charge pour la collectivité de nettoyer le domaine public. M. Olivier BARDIN : Un des gages de la réussite de ce genre d'opération reste la connaissance parfaite et intime par les opérateurs de démoustication du secteur sur lequel ils travaillent. Ils doivent connaître exactement le terrain, mais également les personnes qui y habitent, les particularités locales, les modes de fonctionnement, etc. Il est moins facile de frapper à une porte et d'entrer dans une propriété lorsque l'on est étranger au quartier. Or tout cela ne peut se concevoir que dans le cas d'une action pérenne. M. Rémi FOUSSADIER : À Saint-Denis comme dans toutes les villes de La Réunion, on trouve un peu partout des avaloirs d'eaux pluviales prévus pour les périodes cycloniques. Or jamais les services de la DRASS ne s'étaient intéressés à ces avaloirs où les eaux peuvent stagner pendant un certain temps, particulièrement lorsque les pluies sont sporadiques. On voit tout l'intérêt de disposer de personnels permanents qui connaissent le terrain, et donc d'un service de lutte antivectorielle capable de faire face aux épidémies, mais également de les retarder en contrôlant les populations d'adultes. Sitôt que celles-ci dépassent le seuil critique, les agents sont parfaitement au fait du terrain, de l'espèce et donc des moyens d'intervention. Autrement dit, un service permanent de contrôle des nuisances permet non seulement de retarder la menace épidémique mais, lorsque celle-ci apparaît, de la repousser immédiatement en ayant les personnels compétents directement sous la main. M. le Président : Compte tenu de ce que nous avons connu, le problème politique ne se pose même pas... Tout le monde n'est pas prêt d'oublier et est décidé à maintenir une lutte antivectorielle permanente. Dans ce contexte, quels produits pouvons-nous utiliser aujourd'hui et quelles nouvelles molécules espère-t-on pour demain ? Existe-t-il un produit prédosé à conseiller ou à confier aux habitants pour qu'ils l'épandent eux-mêmes dans leurs propriétés ? La lutte mécanique n'est pas toujours facile comme au creux des bambous ou des palmiers ... Quel rythme de traitement adopter pour la lutte antivectorielle permanente ? Et surtout, quels contrôles doit-on mettre en place ? Sait-on quel pourcentage minimum de moustiques doit être détruit pour prévenir une épidémie ? Comment évaluer l'efficacité des actions menées ? M. Rémi FOUSSADIER : Ayant été sur place seulement durant quinze jours - et pour ma part, sans aucune expérience des DOM-TOM -, il nous sera très difficile de répondre à toutes ces questions. Pour ce qui est de l'implication des populations, les habitants sont tout à fait disposés à éliminer les gîtes pour peu qu'on leur explique les gestes élémentaires - changer l'eau des vases, vider les soucoupes sous les pots de fleurs, nettoyer les gouttières, etc. Mais je ne suis pas favorable à la distribution des produits: c'est le meilleur moyen d'aboutir à des surdosages ou des sous-dosages et donc de provoquer l'apparition de résistances. Sans compter le fait que, même avec le BTI et des formulations facilement utilisables, le risque d'ingestion accidentelle par un enfant, par exemple, ne peut être écarté. Je préfère que l'aspect « traitement » soit confié au service compétent de l'État ou des collectivités. Il faut en tout cas privilégier les traitements anti-larvaires qui font appel à deux produits, le BTI et le téméphos, menacé de disparition par l'entrée en application de la directive « biocides » de 1998. Rappelons à ce propos que les problèmes rencontrés à La Réunion tiennent davantage à une mauvaise utilisation qu'aux épandages proprement dits. M. Olivier BARDIN : Si tant est qu'il s'agisse bien de cela... M. Rémi FOUSSADIER : En effet ! Les intoxications rapportées par la presse n'ont jamais donné lieu à analyses toxicologiques. M. le Président : Pour les six policiers, il a été confirmé qu'il ne s'agissait pas d'une intoxication au téméphos. M. Rémi FOUSSADIER : Quant aux saignements de nez observés chez des élèves d'une école primaire, il faudrait vérifier s'ils n'étaient pas dus à un mélange avec un produit de dératisation, sachant qu'une opération était en cours dans la commune en question. À noter également que certains rapports, y compris au niveau de l'État, préconisaient de mélanger certaines molécules pour obtenir un effet synergisant. Si la matière active employée seule et mal utilisée peut poser des problèmes, c'est encore pire lorsqu'elle est mélangée avec une autre et épandue à un mauvais moment de la journée et avec des outils inappropriés. Quoi qu'il en soit, les deux produits utilisés dans la lutte anti-larvaire méritent d'être conservés, l'un agissant par ingestion, l'autre par contact. Dans le cas des bambous, par exemple, il est beaucoup plus facile d'épandre un produit agissant par contact. Quant au choix entre matières actives biologiques et matières actives chimiques, il relève de la responsabilité technique des responsables du service et de la responsabilité politique des élus qui l'encadrent et des scientifiques associés, qui arrêtent les protocoles d'utilisation. Autrement dit, il ne faut pas trop se focaliser sur le produit en lui-même ; tout dépend de la méthode employée. Plus généralement, la notion de démoustication prend en compte la nuisance dans son ensemble alors que la lutte antivectorielle se limite aux phases épidémiques et aux seules espèces impliquées. La mise en place d'un véritable service de démoustication sur l'île de La Réunion supposera une réflexion en profondeur et à plus long terme, sur les moyens, les méthodes et les protocoles. M. René-Paul VICTORIA : Au moment où ces prétendus cas d'intoxication de policiers, enseignants, etc. ont été relevés, qu'est-ce qui vous a empêché de prendre la parole pour défendre les produits incriminés ? Par ailleurs, j'ai décidé depuis novembre de mener une campagne de dératisation dans ma ville, les rats dérangés par les opérations de nettoyage des gîtes et dépôts d'ordures sauvages venant désormais chercher à manger dans les habitations... Pourraient-ils eux aussi servir de réservoir au virus ? On avait suspecté un temps les chiens de pouvoir porter le virus. M. Rémi FOUSSADIER : Nous n'avions qu'une mission d'appui technique et d'information auprès de la DRASS ; nous n'étions pas mandatés par l'ADEGE138 - l'association qui regroupe les organisations de démoustication de métropole et des DOM - pour prendre la parole à sa place. Un de nos collèges assistait aux réunions quotidiennes de la cellule de crise mise en place par le préfet, mais nos contacts se limitaient quasi exclusivement aux services de la DRASS. Tout au plus avons-nous rencontré le préfet chargé de mission au moment de rendre compte du protocole 4X4 UBV qui lui aussi a quelque peu défrayé la chronique... Nous nous sommes cantonnés à notre rôle d'experts, d'appui technique et de formation ; nous n'étions pas mandatés pour autre chose. M. Olivier BARDIN : Il est essentiel de parler d'une seule voix ; une communication disparate ne peut qu'avoir des effets très néfastes. M. Francis SCHAFFNER : Les données sur le rôle virémique que pourraient jouer d'autres mammifères sont très rares. Le cycle épidémique du chikungunya demeure assez mal connu, en Afrique comme en Asie. Des rongeurs positifs au virus auraient été retrouvés mais, là encore, il faut vérifier sur place par captures, prélèvements de sang et analyses. Les chercheurs de l'IRD ont mis en place des protocoles à cet effet. A chaque situation nouvelle, on se retrouve face à des inconnues, qu'il s'agisse du comportement du virus une fois arrivé dans la zone, des vecteurs potentiels, des hôtes, etc. La même question se pose pour la métropole : pour le moment, il n'y a aucun risque, mais que peut-il se passer dans trois mois ? Force est de décliner toutes les réponses possibles et de les adapter au fur et à mesure, en fonction de la situation. L'exercice est compliqué et prend parfois un certain temps. Seule une bonne coordination peut faciliter les choses. M. le Président Monsieur Schaffner, par convention avec le ministère de la santé, il vous a été demandé de surveiller Aedes albopictus en métropole. Votre mission s'étendra-t-elle dans les îles de l'océan Indien et ailleurs ou quelqu'un en sera-t-il spécifiquement chargé ? M. Francis SCHAFFNER : Pour l'instant, Aedes albopictus n'a atteint ni les Antilles, ni la Polynésie. Il est seulement présent à La Réunion, à Mayotte et en métropole. L'EID Méditerranée, au titre de l'ADEGE, a effectivement été missionné dans le cadre d'une convention. Il est seulement question pour l'instant d'intensifier la surveillance en métropole, d'évaluer le risque et d'intervenir pour limiter la densité des populations et ralentir leur dispersion. La convention ne prévoit pas d'actions particulières dans les DOM-TOM, si ce n'est au titre de l'échange d'informations, du suivi, etc. La distribution des espèces à La Réunion est à peu près connue ; n'étant pas sur le terrain, il nous serait difficile de collecter les données. Ce sera le rôle des personnels et des structures mises en place dans les mois à venir. Des recherches devront être menées, l'IRD a commencé à s'y investir dans le cadre des financements promis par les divers ministères. Rappelons que l'entomologie médicale... M. le Président : Est une espèce en voie de disparition ! M. Francis SCHAFFNER : ...est une filière notoirement sinistrée. Mais le ministre de la santé m'a assuré que cela allait changer. M. René-Paul VICTORIA : Nous vous soutiendrons ! Mme Jacqueline FRAYSSE : Vous avez à juste titre souligné la spécificité des climats et des milieux : Marseille n'est pas La Réunion... Aussi devrions-nous, entre autres recommandations, préconiser de créer sur place une cellule permanente comparable à vos structures et exerçant des missions de même nature, capable d'assurer une surveillance pérenne, de détecter les nouvelles espèces, d'étudier leur comportement, leur pathogénicité, leur évolution, etc., afin d'anticiper la menace, ce qui suppose des compétences de haut niveau et des effectifs adaptés aux besoins. Les missions dépêchées de métropole ne sauraient suffire. M. le Président : La DRASS de La Réunion a un entomologiste en tout et pour tout... Comment contrôle-t-on l'efficacité de la lutte antivectorielle et le maintien des populations de moustiques à un niveau constant ? À partir de quel seuil commence-t-on à s'inquiéter de leur augmentation ? M. Francis SCHAFFNER : Tous les entomologistes médicaux rêvent de pouvoir identifier un seuil de densité de vecteurs, passé lequel on pourrait déclencher l'alerte à l'épidémie... De nombreuses études ont été menées, en Amérique du Sud notamment, sur Aedes aegypti et la dengue, visant à déterminer, en fonction d'une série d'indices, la catégorie de gîtes à traiter prioritairement pour maintenir la population en dessous d'un certain seuil afin d'obtenir le résultat le plus efficace tout en réalisant des économies d'échelle. Vient ensuite l'évaluation de l'action menée et de la densité des populations de moustiques : c'est une affaire très délicate. Pour l'instant, personne ne peut dire à partir de quel seuil de densité on risque une transmission ou non, ni à partir de quel seuil on passe de la transmission à l'épidémie. Il en existe certainement ; tout ce qu'on sait, c'est que moins il y a de moustiques, moins il y a de risques... Partant de là, ne laissons pas proliférer librement les populations de vecteurs potentiels. Il faut maintenir la pression pour en avoir le moins possible, particulièrement dans les zones habitées. M. Olivier BARDIN : On confond souvent entomologie et démoustication. La problématique des seuils se pose pour toute nuisance : à partir de quel moment devient-elle insupportable ? Cette question est intéressante pour qui est d'un côté de la barrière, mais pour le démoustiqueur, elle ne se pose pas. Il n'existe pas de lutte « light » avec l'objectif de n'éliminer que 70 ou 80 % des moustiques ; on met en place des méthodes de lutte, on prend en compte les contraintes liées aux produits, au milieu et aux difficultés d'intervention, mais l'objectif reste d'en tuer le maximum... Autrement dit, on ne se pose pas de questions de seuils ou de dosage d'intervention. Quant à savoir après coup si c'est suffisant ou non, c'est un autre problème. L'expérience montre qu'une démoustication bien faite donne des résultats assez évidents sur le plan épidémique. M. Rémi FOUSSADIER : Je ne suis pas un partisan du téméphos ; l'EID Rhône-Alpes n'utilise que le BTI depuis quinze ans, mais parce que les conditions de milieu, les moyens et les protocoles le permettent. Mais si l'Aedes albopictus remonte jusqu'en Rhône-Alpes, je n'exclus pas d'utiliser le téméphos. L'ADEGE essaie de se concerter avec le ministère de l'écologie pour demander à l'Union européenne l'application de la clause d'essentialité afin de pouvoir continuer à l'utiliser malgré la directive biocides. Ce produit est une composante indispensable de la panoplie globale et même si d'EID Rhône-Alpes ne songe pas pour l'instant à l'utiliser, sauf cas de résistances, nous devrions nous y résoudre si Aedes albopictus remontait jusque chez nous. Mme Jacqueline FRAYSSE : Pourquoi le téméphos devrait-il être supprimé ? M. le Président : La directive biocides impose aux fabricants de déposer des dossiers très complexes devant la Commission. Le montage de ces dossiers représentant des coûts hors de proportion avec la rentabilité du produit, les laboratoires ont décidé de ne pas déposer de dossier. M. Rémi FOUSSADIER : Mais les États peuvent demander l'application de la clause d'essentialité en faisant valoir un besoin impérieux du produit en question. Sans reconduire l'autorisation ad vitam aeternam, cela laisse un délai supplémentaire de quatre ans pour trouver une molécule de substitution. Actuellement, il n'existe que deux produits anti-larvaires, le BTI et le téméphos. M. le Président : Nous ne sommes pas seuls. L'Italie et la Grèce plaideraient également pour le maintien du téméphos. M. Rémi FOUSSADIER : Il existe d'autres larvicides, mais à spectre beaucoup plus large et donc plus gênants pour la faune comme pour la santé humaine. M. Olivier BARDIN : Le téméphos est encore très régulièrement utilisé, aux côtés du BTI, à l'EID Méditerranée. L'usage du BTI se traduit en moyenne par une perte d'efficacité de l'ordre de 20 %. Cela peut se concevoir dans certains cas - espaces ruraux, biodiversité, etc. -, mais en supporterait-on les conséquences dans le cadre d'une lutte antivectorielle ? On peut se poser la question. M. le Président : Avez-vous eu connaissance de protocoles d'épandage par voie aérienne dans des zones géographiquement similaires à La Réunion ? M. Olivier BARDIN : En Rhône-Alpes comme en Méditerranée, 75 à 80 % des traitements sont effectués par voie aérienne. La grosse difficulté tient moins au relief qu'à la nature même des gîtes : traiter par hélicoptère une coupelle de pot de fleurs n'est pas évident... M. le Président : Je pensais plutôt aux ravines. M. Olivier BARDIN : En effet, on peut l'envisager pour les zones difficiles d'accès ou de grande superficie. Ce n'est pas sans poser certaines difficultés techniques : un traitement aérien suppose d'avoir au sol des gens spécialement formés et des pilotes hautement spécialisés. Sans oublier l'impact psychologique, très variable : dans certains endroits, les populations ne veulent plus que des traitements aériens, qu'elles estiment moins dérangeantes que la lutte au sol ; dans d'autres secteurs, et notamment les zones urbanisées, un avion à six mètres du sol à six heures du matin peut surprendre... C'est un élément à prendre en compte, a fortiori dans un contexte aussi sensible que La Réunion. M. Rémi FOUSSADIER : Il n'existe pas un mode de traitement applicable partout, mais une conjonction de moyens au sol, pédestres et mécanisés, et aériens, l'essentiel étant de les coordonner et d'avoir des équipes formées. À noter que le BTI comme le téméphos ne sont pas des traitements préventifs et n'ont d'effet que sur les larves. Autrement dit, si vos gîtes ne sont pas en eau ou n'ont pas de larves au moment où l'avion passe, vous en êtes quitte pour revenir trois ou quatre jours après... Les traitements aériens sont rapides et redoutablement efficaces, mais ils exigent un très haut niveau de coordination. M. le Président : Messieurs, nous vous remercions de tous les éléments que vous nous avez apportés. Nul doute que La Réunion aura encore besoin de votre expérience. M. André YÉBAKIMA, entomologiste, M. le Président : Je vous remercie d'avoir répondu à l'invitation de notre mission d'information et je vous souhaite la bienvenue. Dès le début de la crise qu'a constituée, à La Réunion, l'explosion de l'épidémie due au chikungunya, vous avez été appelé à la préfecture de région pour coordonner la lutte antivectorielle, en votre qualité d'entomologiste auprès du conseil général de la Martinique. Quelles missions vous ont alors été fixées ? Qu'avez-vous pensé du dispositif de lutte antivectorielle qui avait été appliqué et quelles ont été vos conclusions ? M. André YÉBAKIMA : J'ai séjourné à La Réunion une première fois du 29 janvier au 12 février 2006, du fait d'une double sollicitation. J'avais en effet été désigné par le conseil général de la Martinique pour conduire une mission de quatre personnes de mon service, destinée à aider La Réunion qui se trouvait dans une situation difficile. Dans le même temps, la Direction générale de la santé m'a demandé d'analyser le dispositif de lutte antivectorielle et de dire s'il convenait d'infléchir certains des protocoles suivis. Dès mon arrivée, j'ai été frappé par la multiplicité et la diversité des intervenants. A la soixantaine d'agents de la DRASS s'ajoutaient quelques 500 militaires, des agents communaux, ainsi que les « brigades vertes » dépendant du conseil régional et celles dépendant du conseil général, composées de personnes recrutées par le biais de « contrats avenir ». La multiplicité des acteurs a évidemment joué sur les conditions de mise en œuvre de la démoustication. Comment des agents n'ayant pas de formation peuvent-ils être ainsi appelés à exercer un métier qu'ils ne connaissent pas ? J'ai très rapidement été amené à essayer d'infléchir le protocole de démoustication tel qu'il était conduit par les quelques 1 500 à 2 000 personnes déjà sur le terrain. M. le Président : De combien d'agents le conseil général de la Martinique dispose-t-il pour la lutte antivectorielle ? Quelle est la composition de votre équipe et de celle de la DRASS ? M. André YÉBAKIMA : A la Martinique, nous sommes dans une situation singulière. Depuis les premières lois de décentralisation, la lutte contre les insectes vecteurs de maladies reste de la compétence de l'État mais relève des collectivités territoriales pour les autres moustiques. Il en est résulté que, pendant des années, à la Martinique comme dans d'autres départements d'outre-mer, la lutte antivectorielle se poursuivait mais que personne n'intervenait lorsque les insectes étaient seulement fauteurs de nuisance. Cette situation a duré jusqu'en 1990, époque à laquelle le conseil général a considéré que les vingt-deux espèces de moustiques auxquelles personne ne s'intéressait avaient des conséquences nuisibles sur la qualité de vie des habitants et sur le développement du tourisme. Il a donc été décidé de créer un service de démoustication, et comme il aurait été contreproductif, sinon ridicule, d'imaginer deux services travaillant en parallèle, les efforts ont été conjugués. Une convention, signée entre l'État et le conseil général, met en place une lutte généralisée contre l'ensemble des moustiques qu'ils soient vecteurs de maladies ou non. Ce service unique compte aujourd'hui trente-trois agents de l'État et une quinzaine qui relève du conseil général. M. le Président : Les services ont-ils été renforcés lors de la récente épidémie de dengue ou paraissaient-ils suffisants ? M. André YÉBAKIMA : La Martinique a en effet connu une forte épidémie de dengue en 2005, mais seuls les moyens matériels ont été renforcés. M. le Président : Effectivement, comme vous l'avez dit, les agents n'étaient pas assez formés, ce qui n'est pas normal mais s'explique par l'ampleur de la crise. En outre, lorsque vous êtes arrivé à La Réunion, une polémique a éclaté sur les produits utilisés pour la démoustication. Quel est votre sentiment sur le protocole suivi, sur les produits eux-mêmes et sur leur dosage ? Jugez-vous que les autorités ont eu raison de se lancer dans la démoustication ? Que pensez-vous de la polémique sur les conséquences environnementales de l'utilisation de ces produits, conséquences qui, d'ailleurs, n'ont été confirmées que dans un ou deux cas ? M. André YÉBAKIMA : D'évidence, il était du devoir des autorités de se mobiliser pour faire face à l'urgence car on ne pouvait laisser perdurer cette situation. Mais cette mobilisation supposait à la fois de décider de mesures d'éducation sanitaire, de l'élimination physique des gîtes et de la lutte chimique. Lorsque, en 1997, la Martinique a connu une première grande épidémie de dengue, nous en sommes passés par là. Pour ce qui est des molécules utilisées, je répète ce que j'ai dit lorsque j'étais à La Réunion : le Téméphos, qui tue les larves, et le Fénitrothion, qui tue les adultes, sont parmi les meilleurs produits utilisés dans le monde dans la lutte antivectorielle. Ils figurent au nombre de ceux que recommande l'OMS et tous deux sont utilisés sur les différents continents. Si l'on utilise désormais moins le Téméphos à la Martinique, ce n'est pas pour des considérations environnementales mais parce qu'une résistance à cet insecticide s'est développée. Il n'en demeure pas moins largement utilisé ailleurs. Selon moi, la polémique tient à des éléments plus subjectifs qu'objectifs. Certains écologistes partent du principe qu'il ne faut pas de pesticides du tout. Dans ce cas, il faudrait aussi interdire le recours aux insecticides dans l'agriculture, ce qui ne manquerait pas de poser problème, puisque c'est là qu'ils trouvent leur utilisation majeure. Le problème n'est pas celui des produits en tant que tels. Je crois savoir que c'est aussi l'opinion de mes collègues de l'Entente interdépartementale pour la démoustication de Méditerranée et de Rhône-Alpes, qui appartiennent comme moi à l'Agence nationale pour la démoustication et n'ont pas constatés d'incidents avec ces produits. Les problèmes qui sont apparus s'expliquent davantage par les conditions d'application - pour parler clair, par le manque d'expertise - que par les produits eux-mêmes. Il a cependant fallu tenir compte de la réalité, et j'ai donc proposé l'utilisation d'autres substances actives que les organophosphorés : le Bacillus thuringiensis israelensis, ou BTI, comme larvicide et la Deltaméthrine comme adulticide. A vrai dire, nous n'avions pas tellement d'autre choix... Pour autant, les organophosphorés ne sont pas bannis et ils pourront rendre service à La Réunion si une nouvelle épidémie survient. En effet, le BTI n'est pas une panacée. Alors qu'il a déjà été testé en 1989 à la Martinique, nous conduisons actuellement, sous l'égide de l'OMS, un essai de stabilisation d'une nouvelle formulation du BTI. Si l'OMS estime utile de procéder, en 2006 encore, à de tels essais en Martinique mais aussi au Brésil, en Malaisie et en Thaïlande, c'est bien que le produit pose encore quelques problèmes. Quant à la Deltaméthrine, elle est utilisée un peu partout, car on ne peut faire cesser une épidémie sans tuer les moustiques adultes. M. le Président : Avez-vous essayé de constituer, à la Martinique, à côté des équipes permanentes, des équipes de réserve, composées, par exemple, de pompiers ou de pompiers volontaires spécialement formés ? L'expérience montre qu'à La Réunion, nous avons baissé les bras dans la lutte contre Aedes parce que nous nous sommes focalisés sur les anophèles pour vaincre le paludisme. Or, on s'est rendu compte qu'en période de crise, les équipes de la DRASS sont rapidement débordées et que recourir à du personnel non formé pose problème. Pourrait-on envisager d'adjoindre au personnel dont c'est le métier des membres du personnel municipal qui auraient suivi des formations spécifiques régulières, pour qu'en cas de crise un grand nombre de personnes puissent être immédiatement déployées sur le terrain, même si je n'ignore pas que certains de vos collègues considèrent que la démoustication est un métier à part entière ? Par ailleurs, nous avons tous été stupéfaits par l'explosion formidable de l'épidémie. Quel est l'avis de l'entomologiste à ce sujet ? M. André YÉBAKIMA : Tout le monde a été surpris par l'ampleur de l'épidémie. Je ne sais si, avec deux cents ou trois cents personnes sur place, démoustiquant en permanence, on aurait pu éviter cette flambée, car une épidémie garde tous ses mystères. L'important, à présent, est de tirer de cet événement les enseignements nécessaires pour pouvoir faire mieux en cas de besoin. Il est vrai que la démoustication est un métier, et qu'il n'y aura jamais assez de personnel permanent, ni à la DRASS, ni au conseil général de La Réunion pour se livrer à une action continue. Parce que nous étions confrontés, à la Martinique, au même problème, nous avons décidé d'impliquer la population. Le personnel sera toujours insuffisant. Il faut créer des relais au niveau communal, au niveau des agents des services techniques et impliquer les associations de quartiers. Ce scénario de sortie de crise a été évoqué, la semaine dernière, à La Réunion, avec le conseil régional et le préfet de région. Il est hors de question de conserver en permanence le dispositif actuel, avec huit cents militaires sur place et les huit cent cinquante membres des « brigades vertes ». Mais il est indispensable de créer des relais dans les quartiers. Il faut aussi s'employer à renforcer l'éducation à la santé par une action de long terme, commençant dès l'école, comme nous l'avons fait à la Martinique où ont été élaborés des outils pédagogiques à l'intention des enseignants et des élèves. Les sciences sociales, notamment l'anthropologie doivent également être mobilisées pour décrypter les comportements. Depuis 1998, nous procédons, à la Martinique, à des opérations de sensibilisation à l'entrée des cimetières au moment de la Toussaint. Les municipalités qui participent au projet fournissent du sable mouillé, et nos agents incitent les visiteurs à le préférer aux vases remplis d'eau. Ainsi, les sépultures continuent d'être fleuries, mais on élimine d'innombrables gîtes. L'expérience a été progressivement étendue à l'ensemble du département et touche à présent 26 communes et 40 cimetières. Les agents de démoustication « lancent la machine », et il revient ensuite aux municipalités d'agir de façon autonome. Nous avons aussi institué une journée de sensibilisation avec les mairies. J'insiste à nouveau sur le fait que ces actions doivent s'inscrire dans le long terme et impliquer mairies et associations. M. le Président : À La Réunion, la question est dans tous les esprits : si nous avions engagé une lutte mécanique entre mars et octobre-novembre, aurions-nous évité l'explosion de l'épidémie fin décembre ? Par ailleurs, avez-vous idée de la raison pour laquelle la contagion a flambé aussi brutalement à partir d'un cas importé des Comores alors que le vecteur était présent depuis longtemps à La Réunion et le chikungunya était, nous dit-on, installé depuis longtemps aux Comores qui entretiennent des échanges importants avec La Réunion et ce depuis de longues années ? M. André YÉBAKIMA : Sans doute, si l'on s'était davantage investi, globalement, dans la lutte antivectorielle dès mars, n'aurait-on recensé que 15 000 cas en février au lieu des 40 000 répertoriés, ce qui n'est pas indifférent. C'est la mobilisation sociale qui a manqué. Pour autant, les habitants qui ne se débarrassent pas des pots de fleurs font-ils preuve d'insouciance ou d'irresponsabilité ? Je ne le pense pas. Il faut, je l'ai dit, se tourner vers les sciences sociales pour comprendre les mécanismes en jeu et creuser les relations entre les hommes et leur environnement. Je condamne moins les habitants que les municipalités qui se déclarent candidates à une action de sensibilisation dans un quartier et qui, finalement, ne la font pas, ce qui s'est produit lorsque j'étais à La Réunion. Les élus ont une responsabilité particulière, ils doivent l'assumer. A Fort-de-France se tiendra demain la dixième réunion de quartier sur les moustiques, et c'est le maire qui a tout organisé, je ne serai là que pour donner des explications. Les édiles, les conseils généraux et les conseils régionaux ont ici un rôle essentiel à jouer ; l'apport du politique est indispensable. Quant à savoir pourquoi l'épidémie s'est déclarée à ce moment-là... On a évoqué un facteur météorologique. C'est possible, mais j'observe qu'à la Martinique on n'a jamais pu établir de corrélation entre les pluies et la population de moustiques. D'autre part, ce sont les hommes, et non les pluies, qui mettent de l'eau sous les pots de fleurs. De même, la Fête des mères, en mai, sera l'occasion de la multiplication des gîtes... Un autre facteur intervient dans les épidémies, celui de la compétence vectorielle. Si l'on infecte volontairement des insectes prélevés dans des communes différentes, le taux d'infection varie de 15 à 98%. Il va sans dire que la transmission est d'autant plus forte que le taux d'infection est plus élevé - et ce taux varie dans le temps. Enfin, une explication peut provenir du virus lui-même. Nous saurons si nous sommes face à une seule ou à plusieurs souches. En résumé, on ne peut dire précisément pourquoi l'épidémie explose à tel moment plutôt qu'à tel autre. Mme Jacqueline FRAYSSE : Je retiens votre attachement à l'éducation populaire. Cela ne règlera pas tout, mais c'est une approche très intéressante, qui peut se faire de manière ludique. On peut penser que des stands lors des fêtes de quartier seraient des installations plus simples et plus immédiatement utiles que de gros dispositifs. Mme Gabrielle LOUIS-CARABIN : A la Guadeloupe, l'implication des élus est très forte, mais il est vrai que je n'ai jamais osé mettre en œuvre le projet « Fleurs de la Toussaint » auquel j'avais pensé. Et j'ai moi-même des plantes aquatiques, que je garde dans l'eau... Je me souviens que, lorsque j'étais enfant, les démoustiqueurs passaient chaque année et versaient un produit dans les barils d'eau potable. Je déplore que l'État et le conseil général ne soient pas associés dans la lutte antivectorielle car, lors des épidémies de dengue, les agents du service de démoustication ne viennent que s'ils sont appelés, et ils ne sont pas nombreux. Je serais favorable à une démoustication annuelle systématique à l'époque de la ponte ainsi qu'à un partenariat entre l'État et le conseil général en matière d'éducation à la santé dans ce domaine. M. André YÉBAKIMA : On avait en effet pour habitude de verser du téméphos dans l'eau mais, comme je vous l'ai dit, une résistance s'est créée. C'est en raison de l'apparition de ces résistances que l'utilisation des insecticides, quels qu'ils soient, doit être considérée comme un ultime recours. L'élimination physique des gîtes doit primer. J'ai été effaré de voir des membres des « brigades vertes » pulvériser la végétation de BTI, ce qui ne sert à rien, puisque le produit n'agit que dans l'eau. Ils m'ont expliqué que la population le leur demandait... De même, il ne faut pas accepter de verser ces substances actives dans les dessous de pots, mais les retourner ! La population doit être amenée à s'investir. À la lumière de ce qui s'est passé à La Réunion, il faudra revoir le dispositif institutionnel de démoustication. Lors de la deuxième étape de la décentralisation, l'État a « transféré » cette compétence au conseil général, mais c'est un transfert singulier car l'État conserve la définition de la stratégie et son évaluation et le conseil général ne se voit confier que les mesures d'exécution. Ces actions ne peuvent être dissociées et, si l'on veut responsabiliser les élus, il faut en venir à une formule contractuelle. C'est la proposition que je ferai au cabinet du ministre. S'agissant de la Guadeloupe en particulier, j'ai de bonnes raisons de penser que le souhait exprimé par Mme Louis-Carabin de voir l'État et le conseil général associés dans la lutte antivectorielle va être exaucé. Mais, même si les services de démoustication disposaient d'un effectif de mille agents diplômés supplémentaires, cela ne résoudrait rien : il faut, dans tous les cas, mobiliser la population. M. le Président : Je retiens l'importance que vous attachez à l'éducation sanitaire et au rôle des associations de quartier. Dans le contexte insulaire, l'échelon municipal apparaît, en effet, comme le meilleur pour susciter l'adhésion de la population. Il me paraît toutefois nécessaire de définir aussi un protocole permanent de démoustication chimique minimum, dont il faudrait pouvoir contrôler l'efficacité. M. André YÉBAKIMA : Cela a fait l'objet de nos discussions avec le préfet de région et avec nos collègues de la DRASS. Ce ne serait pas rendre service à La Réunion que de maintenir un millier de militaires sur place. M. André YÉBAKIMA : Dans le scénario de sortie de crise, les agents de la DRASS observeraient avec vigilance les indicateurs entomologiques afin que, dès qu'un ou deux cas de chikungunya ou de dengue sont signalés, du BTI soit utilisé, soit par eux, soit par les services du conseil général. La lutte mécanique doit, cependant, être conduite sans relâche car, contrairement à une idée reçue, il n'y a pas de saisons dans nos régions, et l'hiver austral est, pour les moustiques, une notion toute théorique. C'est ce qui nous conduit à tenir des stands devant les supermarchés, le samedi et le dimanche, en toutes saisons. Le schéma prévu pour La Réunion serait donc le suivant : destruction physique des gîtes, utilisation de BTI quand cela n'est pas possible et, en cas de flambée de la population de moustiques ou de cas de dengue ou de chikungunya, épandage d'adulticide biologique ou chimique, car on ne pourra y échapper. Les militaires devraient se retirer en juin ou en juillet et le préfet a prévu de rencontrer l'ensemble des maires pour les informer de la procédure envisagée. Mme Gabrielle LOUIS-CARABIN : Votre audition a été d'un intérêt particulier et je me félicite de voir que la Martinique est en pointe dans ce domaine. Je saisis l'occasion pour vous demander comment nous pourrions débarrasser la région de Port-Louis des moustiques de la mangrove qui sont une nuisance permanente. M. André YÉBAKIMA : Je sais qu'à Port-Louis comme à Marie-Galante, il y a aussi de petits moucherons. On touche là à l'aspect économique de la question. L'annulation de 20 000 à 30 000 nuitées à La Réunion a un coût, et si l'EID de Méditerranée a été créée, c'est bien, aussi, pour des considérations économiques. Il ne sert à rien que le comité martiniquais du tourisme fasse des efforts de promotion si les touristes, incommodés par les moustiques, partent après un séjour de 24 heures en annonçant leur intention de ne pas revenir. Démoustiquer Marie-Galante, c'est une question de santé publique mais c'est aussi une question de développement durable. Tout est lié. Mme Gabrielle LOUIS-CARABIN : Il serait bon que les contacts se renforcent entre Martinique et Guadeloupe sur ces questions. M. le Président : Je vous remercie, Monsieur Yébakima, pour la clarté de vos propos. Ils ne m'ont pas surpris, car je vous avais entendu, à La Réunion, dire des choses évidentes qui, à l'époque, ne le paraissaient pas et qui vous ont valu quelques commentaires déplaisants. Je m'en excuse au nom des Réunionnais, qui traversaient une période de crise. Soyez assuré de notre gratitude, et revenez nous aider, notamment pour ce qui a trait à l'éducation sanitaire. Cet épisode est une leçon d'humilité pour tous et, pour ce qui me concerne, vous m'avez convaincu de lancer dans ma commune un programme d'éducation sanitaire en installant des stands sur les marchés forains hebdomadaires. M. Jean-François GIRARD, M. le Président : Monsieur Girard, nous vous remercions d'être venu pour cette audition. Dans quelles circonstances avez-vous eu connaissance de l'épidémie de chikungunya à La Réunion et avant même d'avoir été chargé d'une mission d'expertise de la veille sanitaire par le ministre de la santé, quel regard portiez-vous sur son déroulement ? M. Jean-François GIRARD : Je me sens un auditionné particulier en ce sens que nous avons, vous comme moi, été missionnés sur le même sujet : nous avons forcément des choses à nous dire, et dans le cadre d'un échange interactif et réciproque. Professeur de médecine à Paris, j'ai été longtemps directeur général de la santé ; après avoir été nommé au Conseil d'État, je dirige un établissement de recherche tourné par vocation vers le Sud et exerçant ses activités, à La Réunion, comme il le fait dans quelque quarante implantations dans des pays tropicaux et départements ou territoires d'outre-mer. Cet itinéraire explique peut-être le regard particulier que je porte sur le chikungunya et le fait que le ministre de la santé m'ait confié cette mission. Bien que concerné, depuis longtemps, par les problèmes de santé et président d'un organisme de recherche où la curiosité est généralement de pratique quotidienne, je n'ai entendu le mot « chikungunya » pour la première fois qu'en décembre 2005, lorsque Gilles Duhamel, inspecteur général des affaires sociales, m'a prévenu qu'il partait en mission et souhaitait la participation d'un chercheur de l'IRD, M. Paupy. Je lui ai fait répéter trois fois le mot... Cette anecdote est révélatrice d'une lacune qui mériterait à tout le moins d'être corrigée. Des informations sur l'apparition d'une maladie un peu curieuse avaient commencé à circuler dès avril 2005, comme l'a confirmé le directeur de l'Institut de veille sanitaire (InVS), et étaient connues de tous ceux qui participent aux petits-déjeuners du mercredi matin autour du directeur général de la santé ; à ceci près que les organismes de recherche ne sont pas présents au petit-déjeuner en question... En effet, au-delà du chikungunya, les problèmes de sécurité sanitaire, de surveillance et d'alerte n'interpellent pas directement la recherche et cette lacune a été très précisément visée dans ma lettre de mission. Qui plus est, ces maladies dites émergentes sont par nature très compliquées. J'ai quelques souvenirs de ce que furent le sida et la vache folle... Au-delà du nombre de personnes atteintes et de la symptomatologie - le chikungunya était considéré comme une maladie somme toute bénigne jusqu'à ce que l'on s'aperçoive que ce point méritait d'être révisé -, l'important reste le fait que l'apparition de ces maladies dépend de conditions d'émergence qu'il faut étudier : climat, biodiversité - nous avons pu démontrer à l'IRD que la disparition de la forêt amazonienne est un facteur déterminant de l'évolution du paludisme -, la pression anthropique et bien entendu le vecteur de transmission, en l'occurrence un moustique. Or, au ministère de la santé, on s'occupe des hommes et de leur santé, mais on ne sait rien des moustiques. On n'apprend pas cela aux médecins. Encore s'agit-il d'un moustique pour le chikungunya, mais je pourrais parler de la chauve-souris pour Ebola et de bien d'autres hôtes intermédiaires. Autrement dit, nous sommes faces à des maladies qui ouvrent totalement le champ des problématiques et des besoins de connaissance. Du temps de Pasteur, c'était simple : une bactérie, une maladie. Pour ces pathologies les choses sont beaucoup plus compliquées et l'on en voit apparaître une nouvelle chaque année : l'ESB, le SRAS, la grippe aviaire, le chikungunya, la dengue qui semble prendre son essor en Guyane et bientôt d'autres encore, autant de situations nouvelles qui appellent un immense effort d'adaptation. Situations d'autant plus nouvelles que, à la différence d'autres maladies, nous ne disposons d'aucun médicament, sinon lorsque nous nous apercevons que tel produit déjà utilisé peut servir, par chance, contre le chikungunya, mais cela n'arrive pas toujours et il faut prendre le temps de le vérifier. Nous ne disposons pas davantage de vaccin si ce n'est l'hypothèse du vaccin de Maryland. Par définition, la puissance publique est démunie devant une épidémie de maladie émergente mais elle doit cependant faire face à ses responsabilités. Il lui faut s'organiser autrement, se mettre en situation de détecter et d'identifier la menace le plus tôt possible afin de réagir et de gérer l'épidémie le plus tôt possible, sachant que l'on peut agir sur le vecteur, sur l'environnement, sur la biodiversité à défaut de pouvoir modifier le climat. M. le Président : La détection de la maladie a donné lieu à une large polémique à La Réunion sur ce que l'on aurait dû faire, que l'on aurait pu faire, que l'on n'a pas fait, que l'on a raté et pourquoi... La maladie est incontestablement arrivée par la voie comorienne. Mais si le chikungunya sévissait depuis plusieurs années de manière endémique aux Comores, comment expliquer que La Réunion n'ait pas été atteinte plus tôt, compte tenu des relations de vingt ou trente ans entre ces îles et de la facilité avec laquelle les populations se déplacent dans les deux sens ? Comment expliquer par ailleurs l'évolution de l'épidémie qui a d'abord connu une phase de latence, suivie d'un premier pic modéré en avril-mai 2005, puis une stagnation durant l'hiver austral avant la brutale explosion de décembre-janvier ? Autant de questions qui donnent aux Réunionnais le sentiment que le pouvoir politique n'a pas agi comme il aurait dû, mais qui, au fil des auditions, nous apparaissent de plus en plus complexes et difficiles à résoudre en termes de moyens de lutte. M. Jean-François GIRARD : L'ensemble de ces questions n'a pas peut-être de réponse mais - nous y reviendrons à propos de la communication - faudrait-il commencer par oser le dire. Je ne connais pas de population qui n'accepte pas d'entendre que l'on ne sait pas. Je me souviens, à l'époque de l'ESB, alors que l'on me demandait si l'on pouvait manger de la viande rouge, avoir répondu spontanément au « 20 heures » sur TF1 : « Je ne sais pas. Mais j'en ai mangé hier avec mes enfants. » Il est honorable et honnête, lorsque l'on ne sait pas, de dire que l'on ne sait pas. Et les gens l'acceptent fort bien. Pourquoi l'épidémie, présente dans les îles alentour, a-t-elle attendu 2005 pour se manifester à La Réunion ? On ne sait pas. Le génie des épidémies est d'avoir un seuil infra-visible avant que tout à coup se produise une réaction en chaîne. On ne peut qu'avancer des hypothèses : le hasard a-t-il fait que le nombre de porteurs de virus parmi les gens venant des Comores à La Réunion a été soudainement plus important ? Les conditions de température, d'hygrométrie et d'environnement à La Réunion auraient-elles été particulières à ce moment-là, expliquant l'emballement ? Ou ont-elles été particulières aux Comores ? On ne le sait pas. De même, pourquoi la bouffée épidémique d'avril 2005 s'est-elle finalement tassée ? Tout le monde a dit que c'était lié à l'hiver austral. C'est à voir... l'hiver austral n'ayant rien de rigoureux à La Réunion. Et à supposer que ce soit vrai, pourquoi l'épidémie est-elle repartie, et de cette façon ? Je ne sais pas. Une chose est sûre : les maladies infectieuses dans les pays développés, fussent-ils tropicaux, ont été négligées au cours de la deuxième moitié du XXe siècle. Parce que nous avions eu Pasteur, puis Fleming, nous avons cru que nos pays avancés avaient vaincu ces maladies et qu'elles ne pouvaient plus être le fait que des pays pauvres. Je me souviens de bagarres homériques en 1995 lorsque le comité régional de l'OMS a voulu remettre en route un programme sur les maladies infectieuses, les pays occidentaux considérant que ce n'était plus leur problème alors que les pays de l'Est nouvellement indépendants, confrontés, eux, à une véritable explosion, en étaient honteux : les maladies infectieuses sont pour les pays pauvres du Sud... La recherche a incontestablement connu un grand « blanc » dans le domaine de la microbiologie ; aujourd'hui, on relance des programmes pour rattraper ce retard, tout le monde ayant désormais compris Philippe Kourilsky a dit du principe de précaution, tant décrié, tant contesté, objet de tant de débats, que c'était d'abord le principe d'action. Il ne s'agissait pas de ne rien faire, au contraire : dans toute situation, il faut faire quelque chose. Lorsque l'on ne comprenait pas, en avril 2005, c'est précisément là qu'on aurait dû se mobiliser. Et ce n'est pas parce qu'une épidémie, fût-elle d'une maladie dite bénigne, est en train de décroître qu'il faut s'arrêter. C'est justement à ce moment-là qu'il aurait fallu vider les écuelles, compter les moustiques, intensifier la lutte antivectorielle, et non en plein pic épidémique. Ceci nous renvoie à la nécessaire interaction entre la recherche et l'action de santé publique. M. le Président : Venons-en à votre mission. La veille sanitaire ne doit à l'évidence pas se limiter à la seule Réunion : elle concernera forcément les îles de l'océan Indien et les territoires africains proches. Comment imaginez-vous la mise en place d'un système d'alerte sanitaire de qualité sur toutes ces maladies émergentes - chikungunya, dengue, etc. ? Comment devra se positionner le centre de recherche que l'État entend mettre en place à La Réunion par rapport aux pays avoisinants ? M. Jean-François GIRARD : L'épidémie de chikungunya peut à certains égards être considérée comme une opportunité en ce qu'elle accélère la prise de conscience et la réflexion. L'effort de recherche, de veille et de détection doit incontestablement être élargi : la science pas plus que les moustiques ne s'arrête aux frontières. L'approche ne peut qu'être internationale. Le but n'est pas d'installer à La Réunion une véritable cathédrale des maladies infectieuses, mais de faire du centre de recherche que l'État va créer une maille d'un réseau à trois dimensions. La première dimension, c'est l'Océan Indien, caractérisé par un ensemble de territoires insulaires, pour beaucoup indépendants, souvent confrontés à des problèmes de développement, et auxquels on peut effectivement ajouter plusieurs États de la côte africaine. Cette dimension est d'autant plus évidente qu'il existe un organisme politique, la Commission de l'Océan Indien (COI), qui fonctionne bien. La deuxième dimension recouvre tous les territoires de prédilection de ces maladies émergentes : le Sud-est asiatique, l'Océan Indien, l'Afrique et la Caraïbe, quatre hot spots déterminés par une logique épidémiologique, soit que l'on y trouve un grand nombre d'agents pathogènes potentiellement sources d'épidémies - à croire les bons auteurs, l'Afrique et l'Asie compterait plusieurs centaines de virus capables d'émerger dans les décennies à venir -, soit qu'il s'agisse de zones de passage pour les migrations humaines, comme dans l'océan Indien ou aux Antilles-Guyane. Le centre d'Atlanta, « Center for disease control and prevention » a bien compris qu'une maladie émergente pouvant désormais traverser la planète en vingt-quatre heures, il fallait un maillage d'ensemble recouvrant ces quatre zones. Le projet de La Réunion a encore fait l'objet de discussions hier soir au ministère de la recherche et la même analyse devrait certainement prévaloir pour les Antilles-Guyane. La France a une responsabilité dans cette affaire, qu'il s'agisse de nos propres territoires ou de ceux des alentours. Qui plus est, nous avons l'Institut Pasteur à Hanoi, le Centre international de recherche médicale de Franceville au Gabon, où nous sommes un peu chez nous : c'est là que travaille notre équipe sur Ebola, avec un laboratoire P3 et une animalerie capable de recevoir 800 singes. Quant à la troisième dimension, elle se retrouve bien évidemment en métropole : au-delà du fait que Aedes albopictus se soit acclimaté à Nice et à Menton, nous devons pousser nos virologues et nos entomologistes à s'emparer des questions qui se posent dans le Sud, en créant un réseau planétaire. Une fois établie la nécessité de mettre en place une politique scientifique de réseau plutôt que de construire une cathédrale à La Réunion, quel que soit le tribut que celle-ci ait payé à l'épidémie, il va falloir discuter et nous mettre à réfléchir à ce que nous voulons faire. L'IRD, ex-ORSTOM, fait depuis soixante ans de la recherche dans des pays où nous avons été les colonisateurs, puis les post-colonisateurs, puis les développeurs, puis les coopérants : nous y avons acquis une certaine expérience de la relation avec l'autre et appris que l'on ne pouvait rien y faire sans l'accord des autorités locales. De même, à La Réunion, j'ai conscience, et j'en ai déjà prévenu le ministre, que rien ne se fera sans le conseil régional ni les autorités scientifiques, université et instances hospitalières. Autrement dit, le centre que veut créer l'État sera l'affaire de tous ou ne passera pas. Il existe également d'autres forces sur place : le CIRAD à Saint-Pierre, le cyclotron qui se concrétisera bientôt, l'université où nous sommes implantés avec des moyens de repérage géographique et notamment une antenne satellitaire : nous souhaiterions, d'ailleurs, disposer un jour d'un outil d'observation aussi puissant que l'antenne récemment installée à Cayenne et qui révolutionne les approches scientifiques en permettant de recevoir des images satellitaires dans un rayon de 1 500 kilomètres. Autrement dit, nous ne manquons pas d'acteurs. Il faut toutefois prendre garde à trois choses. Premièrement, toutes les disciplines ne sont pas suffisamment représentées. Nous manquons d'entomologistes sur place - l'IRD vient d'en recruter deux -, mais également de spécialistes en sciences humaines dont on commence seulement à comprendre le rôle indispensable dans la gestion de crise et dans la maîtrise de la communication : nous avons une sociologue qui a déjà travaillé sur des catastrophes volcaniques au Pérou et des tremblements de terre, plus une personne à l'université. Nous avons aussi besoin de mieux connaître les conséquences de l'utilisation de certains produits sur l'environnement : la hiérarchie des substances toxiques telle que définie en métropole n'est pas forcément transposable à La Réunion, où la faune, la flore, l'hygrométrie et la température sont bien différentes. En parlant d'un centre de recherche et de veille, le Premier ministre a mis la barre très haut, car l'articulation entre les deux n'a rien d'évident. L'InVS a en tout et pour tout deux conventions avec une unité de recherche : une sur la sécurité routière, l'autre sur la nutrition... Le même problème d'interface veille-recherche se posera à La Réunion. Or si les questions de l'expertise et de la communication apparaissent comme des continuums, par le fait qu'elles se posent partout, les choses se compliquent dès lors que l'on aborde la veille et la surveillance. Les veilleurs sont des guetteurs paranoïaques à l'affût de la moindre anomalie, des Cassandre qui d'une tête d'épingle vous font un scénario catastrophe : sans doute en aurions-nous eu besoin en janvier 2005. Quant à ceux qui font de la surveillance, ce sont des collectionneurs, des obsessionnels, des philatélistes : ils veulent que leur collection soit parfaite et ils ne prendront pas la mesure du risque tant que ce ne sera pas le cas. Les premiers sont des « sur-alerteurs », les seconds des « sous-alerteurs ». Dans l'un et l'autre cas, l'étape suivante sera l'évaluation des risques, puis l'analyse stratégique à partir des risques évalués : est-ce grave ou pas ? Qu'est-ce que cela peut devenir ? La réponse à ces questions ne sera jamais binaire, « oui ou non », mais sous forme de trois ou quatre scénarios. Et si l'évaluation des risques fait appel à des connaissances scientifiques, donc aux chercheurs, l'analyse stratégique, c'est-à-dire la phase où l'on arrêtera les solutions à soumettre à la décision du ministre, avec leurs avantages et leurs inconvénients, reste un bloc inconstant et mal cerné. Ceci explique que l'on passe trop souvent directement de la veille-surveillance à la gestion des risques et des crises. Mon rapport préliminaire mettra l'accent sur l'identification et la reconnaissance de cette étape intermédiaire, sur la nécessité de définir des endroits où évaluer des risques, réfléchir et procéder à l'analyse stratégique, afin que le gestionnaire de crise n'en soit pas à demander où sont les éléments de décision au moment où la crise est déjà là... Toutes ces questions se poseront au moment de mettre en place un centre de recherche et de veille à La Réunion, si l'on veut réellement savoir qui fait quoi : car à côté de l'université et des hôpitaux, il y a les acteurs de santé publique qui interviendront dans la gestion de la crise : les services de la DRASS, les équipes de lutte antivectorielle - on ne va pas appeler l'armée tous les jours... M. le Président : Comment coordonner votre bloc « évaluation des risques - analyse stratégique » dans cette poussière d'îles et d'États indépendants, de manière raisonnable et acceptée ? M. Jean-François GIRARD : J'espère que vous poserez cette question à tous ceux qui travaillent sur le centre de recherche et de veille, car beaucoup n'ont pas compris que si les fonctions de recherche supposent une totale liberté des chercheurs qui circulent librement d'un pays à l'autre en s'échangeant les informations, les fonctions de veille sont sous l'autorité du ministre non plus de la recherche, mais de la santé, et débouchent sur des décisions régaliennes, éventuellement d'ordre public, qui ne peuvent naturellement être prises par les autorités françaises pour le compte d'autres États souverains. J'ai beaucoup de mal à le faire comprendre... Depuis qu'un système de surveillance a été mis en place en 1992 et complété par la loi de sécurité sanitaire de 1998 instituant l'InVS, force est de reconnaître que nous n'avons pas suffisamment articulé recherche et veille. J'en suis pour une part responsable, ayant toujours été très conscient du caractère régalien de la veille. Toute la difficulté, et l'enjeu, est d'organiser l'interaction entre ces deux fonctions, par nature différentes. Et même si la COI fonctionne bien, je ne crois pas que les États voisins de La Réunion soient prêts à se dessaisir de leurs compétences propres, fût-ce dans le domaine de la santé. Il n'est que de voir avec quelle difficulté a été adopté le règlement sanitaire international à l'OMS... En matière de recherche, il n'y a aucun problème. Il faut faire un centre de recherche, avec des ambitions clairement définies et des échanges dans l'Océan Indien : on aurait tort de ne pas y intégrer l'institut Pasteur de Madagascar et il existe des structures intéressantes à l'île Maurice. Il y a aussi d'autres acteurs de terrain à la légitimité évidente que ce soit la cellule interrégionale d'épidémiologie (la CIRE) ou le Réseau de veille épidémiologique de l'Océan Indien (le REVE) ; même si certains considèrent que le fait d'être chercheur en santé publique, puis en épidémiologie ne suffit pas à donner une totale légitimité. Mais faire de la veille d'une part, de l'analyse stratégique et de la gestion de risque d'autre part, ce n'est pas la même chose. Le Premier ministre a parlé d'un centre de recherche et de veille. Nous répondons tous à la commande, en sachant que cela suppose de faire faire un bond à la recherche, un bond à la veille et de mettre en place les joints entre les deux, tout en faisant en sorte que les États puissent prendre les décisions que leur gouvernement jugera utiles. Pour ce qui est de la surveillance collective, le plus important est moins le partage des décisions que celui des informations. La légitimité de la COI devrait aider à la mise en place d'un système de recueil collectivisé des données. Malheureusement, il n'existe pas de COI aux Antilles... M. le Président : La communication est sans doute le domaine où la situation a été la plus difficile à La Réunion. Le sentiment partagé est que l'on n'a pas eu le courage de dire d'entrée de jeu que l'on ne savait pas. On a parlé d'une maladie bénigne qui allait décroître avec l'hiver austral, comme l'avait fait la dengue l'année précédente ; à ceci près que la population réunionnaise n'était pas vierge face à la dengue, alors qu'elle l'était totalement vis-à-vis du chikungunya. Aurait-on mieux communiqué si l'épidémie avait pareillement frappé un département métropolitain ? Aurait-on commis les mêmes erreurs et rencontré les mêmes difficultés ? J'ai le sentiment que cela n'aurait pas été mieux... M. Jean-François GIRARD : Je suis assez d'accord avec vous, à une réserve près : La Réunion est une île et l'insularité porte en elle-même une relation à la collectivité un peu différente. Mais cette considération mise à part, on ne ferait pas mieux. Et l'on a fait pire : les crises des vingt dernières années ont montré que l'on maîtrisait mal la communication. Pendant très longtemps, on a refusé - ou tout au moins on n'a pas cru nécessaire - de communiquer. Dans un deuxième temps, on a compris qu'il fallait communiquer, mais on n'acceptait pas de dire que l'on ne savait pas ; or parler de « risques minimes » peut avoir des effets catastrophiques. Il faut avoir le courage de dire qu'on ne sait pas : par rapport à celui qui répète : « Rassurez-vous », on est même alors incroyablement crédible... M. le Président : Faut-il, au niveau de l'État, réfléchir à une communication particulière sur les crises sanitaires ? Déjà sur la canicule, on n'avait pas très bien communiqué ; le chikungunya a d'abord donné lieu à une sous-estimation que l'on peut du reste comprendre, la maladie étant réputée bénigne, puis à une totale cacophonie. Dans une époque de décentralisation, quelle que soit la bonne volonté du préfet et de ses services, du conseil général censé s'occuper de la démoustication et du conseil régional désormais responsable de la santé publique, le temps que les trois parties se coordonnent pour parler de la même voix - et abstraction faite des dissonances politiques -, il peut se passer un certain temps... Sitôt les risques évalués et l'analyse stratégique faite, ne faudrait-il pas un patron et un seul, une communication et une seule, avec le concours d'experts en la matière ? M. Jean-François GIRARD : On a toujours intérêt à se mobiliser le plus tôt possible et la gestion des risques est une façon anticipée d'éviter les crises : La Réunion n'aurait peut-être pas connu cette situation si l'on s'était emparé du sujet en 2005 et la communication aurait été plus facile. Comme l'écrit Patrick Lagadec, expert en analyse de crise, dès qu'on vous dit que tout va bien, ouvrez l'oreille, c'est qu'il se passe quelque chose ! Si tout se passe finalement bien, tant pis, on se sera mobilisé pour rien ; mais si l'on se trouve face à la situation la plus défavorable, au moins est-on armé. S'agissant de la bénignité ou non de l'épidémie, n'oublions pas que nous avons affaire à une courbe de Gauss : avec cent cas, on n'a guère de chances de tomber sur un cas extrême. Il en va tout autrement lorsque l'on se retrouve avec 50 000 cas ou 350 000 : la cloche se soulève et l'on voit apparaître des formes graves, neuroméningées, voire quelques décès. L'aggravation de la maladie à La Réunion ne peut pas être imputée uniquement à une mutation ou à une fragilité intrinsèque des Réunionnais, mais à un phénomène statistique épidémiologique. Faut-il se doter d'un corps de communicants pour faire face à ce genre de situation ? M. le Président : Tout au moins d'une bible... M. Jean-François GIRARD : À l'évidence oui. Ceux qui prennent les décisions doivent être des communicants, tous les exemples le prouvent. Du reste, la politique sélectionne généralement des gens qui savent communiquer. Je me garderai en revanche de vous répondre sur la situation des départements d'outre-mer et de leurs trois autorités : il faudra trouver une solution pour qu'il soit possible de se mettre en ordre de bataille sous une autorité clairement définie, mais c'est très compliqué ; un tel débat ne peut effectivement se résoudre au gré des alliances politiques. J'ai cru comprendre que la conduite de la lutte antivectorielle était encore entre les mains des services de l'État, tandis que les agents de la lutte antivectorielle relèvent des départements. Tout le monde, en tout cas aux Antilles et en Guyane, s'accorde à reconnaître que ce n'est pas une très bonne solution... Mieux vaut que les donneurs d'ordres et les exécuteurs soient dans les mêmes administrations, conseil général ou services de l'État. Pour l'instant, on a l'impression d'être au milieu du gué... M. le Président : C'est également mon sentiment. L'État pense qu'il n'y avait pas urgence à tout transférer au conseil général. Je reste persuadé que les problèmes de santé publique, lorsqu'ils sont émergents et aigus, doivent continuer à ressortir au domaine régalien, a fortiori lorsqu'il faut prendre en compte des aspects internationaux. M. Jean-François GIRARD : L'ancien directeur général de la santé et le citoyen que je suis sont d'accord avec vous... Pour des raisons d'urgence en premier lieu, mais également, lorsqu'il s'agit notamment des aspects internationaux, pour des raisons d'unicité de l'autorité de l'État. M. le Président : Resterait-il des points sur lesquels vous aimeriez voir porter un regard particulier ? M. Jean-François GIRARD : Un aspect n'a été évoqué que de façon presque subliminale : le vivant est un monde unique et les épidémiologistes en santé humaine ne rencontrent que trop rarement les épidémiologistes en santé animale ; or il le faut, et de toute urgence. La grippe aviaire, l'ESB, mais également des maladies plus classiques comme la brucellose affectent autant les animaux que l'homme. Bon nombre de maladies animales peuvent avoir des conséquences humaines ; nous avons besoin d'une unité d'approche entre les maladies humaines, les maladies animales, voire les maladies végétales, non qu'elles se transmettent à l'homme, mais du fait de l'analogie des conditions d'émergence : les changements climatiques, les ruptures de biodiversité ou les comportements anthropiques peuvent induire les mécanismes qui transformeront un agent pathogène gentil en un agent pathogène méchant pour les plantes, les animaux ou les hommes. Ce n'est pour l'instant qu'un vœu culturel, toutes ces professions étant encore formées séparément. Nous y avons fait allusion à propos de l'entomologie tout à l'heure. Un autre aspect, dans un registre totalement différent, n'a pas été abordé : la santé publique, sous toutes ses formes, relève de prérogatives régaliennes, mais dans un pays où bon nombre des acteurs de santé sont installés à titre libéral. Il faut faire avec... Le réseau des médecins sentinelle compte désormais quarante-cinq médecins ; il en faut davantage. L'organisation d'un réseau de capteurs d'un événement anormal doit à l'évidence inclure ceux qui sont aux premières loges, hospitaliers et libéraux. Or nous souffrons incontestablement d'un déficit à cet égard. Enfin, les communes devraient être davantage impliquées dans les domaines de l'éducation, voire de la communication, comme dans l'application des décisions. Non seulement le maire a des responsabilités explicites, mais l'échelon communal correspond à une réalité de proximité vécue. La Martinique est à cet égard prise comme exemple et la CIRE d'Antilles-Guyane est un bon modèle. Elle travaille très régulièrement avec les mairies, et souvent avec les maires eux-mêmes. La chasse aux pneus pleins d'eau, c'est par eux que cela passe... M. le Président : Monsieur Girard, il ne nous reste plus qu'à vous remercier. M. Pierre FORMENTY, M. le Président : Nous vous remercions de nous consacrer, grâce à la visioconférence, ces quelques moments depuis Genève. Comment avez-vous jugé le fonctionnement du dispositif sanitaire à La Réunion ? Vous semble-t-il avoir fonctionné normalement dans les premiers mois de l'épidémie ou bien vous a-t-il paru parfois insuffisant ? Nous avons eu pour notre part l'impression de devoir réviser quotidiennement nos connaissances - ou plutôt demi-connaissances - sur le chikungunya... Avez-vous été surpris, comme bon nombre d'experts, par le déroulement de l'épidémie ? M. Pierre FORMENTY : Les circuits d'information ont fonctionné tout à fait normalement. L'épidémie avait parfaitement été détectée, puis identifiée en 2005 ; après une accalmie pendant l'hiver austral, elle est repartie et la mission dépêchée par la Direction générale de la santé (DGS) en décembre a de nouveau alerté sur l'éventualité d'une reprise importante. Ainsi que nous l'avons écrit dans notre rapport139, c'est moins la capacité d'alerte ou de détection qui a posé problème que la capacité à évaluer l'importance de l'épidémie et à lui donner une réponse adéquate. À l'OMS, notre département (département alerte et action en cas d'épidémie et de pandémie140) travaille depuis plus de cinq ans sur l'alerte et la réponse aux épidémies. Bien que toute une équipe s'occupe de la surveillance et de la détection des épidémies, un autre groupe, tout aussi important, gère les opérations de contrôle de ces flambées. L'une ne peut aller sans l'autre. Nous nous occupons en ce moment de la grippe aviaire, mais surtout d'Ebola, de Marbourg et de fièvre hémorragique virale. Nous avons donc une grande habitude des épidémies. Si nous pouvons désormais nous faire entendre au plus haut niveau de l'État dans les pays d'Afrique centrale, d'Asie et même de la Chine - je m'y trouvais récemment pour discuter des modalités de détection de cas d'Ebola pouvant être importés à l'occasion des Jeux olympiques -, c'est parce que nous avons réussi à développer une certaine compétence dans la réponse aux épidémies. J'ai été frappé de voir que La Réunion ne manquait pas de compétences, mais que, pour ce qui était de la réponse, elles n'étaient peut-être pas employées au meilleur moment ni de la meilleure façon. Instruits par nos réussites, mais également par nos échecs sur le terrain, nous avons bâti une sorte de canevas pour nous tromper le moins possible, dans lequel interviennent quatre ou cinq composantes : mobilisation sociale, prise en charge des cas cliniques, analyses épidémiologiques en laboratoire, logistique et contrôle des vecteurs. J'ai été surpris que la mobilisation sociale ne soit pas perçue à La Réunion comme une composante phare : les réunions sur le chikungunya rassemblaient des cliniciens, des épidémiologistes, mais je n'y ai vu personne pour conduire des recherches en sciences humaines et en mobilisation sociale, pour vérifier si les messages transmis à la population fonctionnaient, et dans toutes ses composantes au sens social et culturel du terme. Nous-mêmes, à l'occasion de plusieurs épidémies en Afrique centrale ou en Asie, avions parfois rencontré des difficultés à mettre en place des protocoles d'actions en milieu hospitalier comme dans la population, faute de pouvoir communiquer correctement ; aussi avons-nous fait appel à des experts en sciences sociales, notamment à des anthropologues et à des experts en communication afin d'agir sur les comportements. Lorsque l'on doit traiter une épidémie de SRAS à Canton, par exemple, il n'est pas très facile d'expliquer aux Chinois de modifier leurs habitudes alimentaires, a fortiori lorsqu'ils ont les moyens de s'acheter des civettes qui ont été précisément les vecteurs de la contamination dans la région cantonaise... Il a d'abord fallu trouver les lieux de vente, puis le moyen de discuter avec nos interlocuteurs. À La Réunion, beaucoup de choses ont été faites au niveau clinique, hospitalier notamment, ou au niveau épidémiologique avec des analyses extrêmement poussées. Il y avait bien des équipes pour tuer les moustiques et détruire les gîtes larvaires, mais au niveau de la mobilisation sociale elle-même, on aurait pu faire davantage. M. le Président : Cela tient peut-être au fait que, une fois le paludisme vaincu, nous avons totalement baissé les bras dans le domaine de la lutte antimoustiques et de l'éducation sanitaire. Aujourd'hui encore, alors que l'épidémie décroît, nous avons bien du mal à faire admettre à la population la nécessité de poursuivre la lutte individuelle. Mais ceci n'excuse pas cela... M. Pierre FORMENTY : Un petit détail m'a frappé : la présentatrice du journal de vingt heures de RFO était en manches courtes, alors qu'une des principales mesures de protection consiste à porter des vêtements à manches longues... Alors que toute la population de l'île la regardait chaque soir et s'identifiait à elle, elle ne portait pas un vêtement approprié pour servir de modèle. Ce n'est qu'un détail, mais qui montre combien il y a de progrès à faire. M. le Président : Votre équipe de gestion de crise comprend tout à la fois des experts en sciences sociales et des experts en communication... M. Pierre FORMENTY : Il y a quelques années, nous n'envoyons pratiquement que des épidémiologistes et des cliniciens dans les opérations de contrôle des épidémies ; aujourd'hui, nous commençons par y envoyer des experts en mobilisation sociale et en sciences sociales. Il faut préciser que nous intervenons souvent dans des contextes de guerre civile et dans des pays où il n'y a pas eu de programmes d'éducation pendant de longues années. Ce n'est évidemment pas le cas en Chine, mais ce pays immense est extraordinairement complexe : nous avons eu besoin, et les Chinois en étaient d'accord, d'anthropologues pour décoder des sociétés internes à la société chinoise qui étaient restées inaccessibles. Le monde, vous le savez comme moi, est beaucoup plus compliqué qu'on ne le croit au départ... M. le Président : Nous défendons évidemment l'idée du Gouvernement de mettre en place un centre de veille et de recherche à La Réunion, mais cet organisme ne saurait rester uniquement réunionnais. Il doit participer à la veille sanitaire dans tout l'océan Indien. Quel rôle pourrait jouer l'OMS dans la mise en place de ce système de veille ? M. Pierre FORMENTY : Au cours de notre mission, nous sommes allés à La Réunion, mais également à Maurice et Madagascar. Sachant que l'épidémie avait déjà touché les Comores l'année précédente, nous tenions à en avoir une vision générale. À Maurice, nous avons rencontré le secrétaire de la Commission de l'Océan Indien (COI) afin de savoir si celle-ci serait intéressée ou pas pour appuyer une stratégie régionale de surveillance et de réponse aux épidémies. En effet, l'OMS ne peut pas créer ex nihilo un organe de surveillance ; tout au plus peut-elle aider à la mise en place d'un processus de surveillance régionale pour peu, évidemment, que les États soient intéressés et disposés à travailler ensemble. La COI témoigne d'ores et déjà de la réelle volonté des Comores, de Madagascar, de Maurice, de La Réunion et des Seychelles de travailler en commun sur certains sujets, à commencer par le tourisme, mais aussi la Santé (cf. projet de la COI de surveillance régionale du HIV). Mais qu'entendez-vous par « Océan Indien » ? M. le Président : Je songeais aux quatre îles, mais peut-être également aux États de la côte africaine... M. Pierre FORMENTY : Sur le plan épidémiologique, il y aurait tout à gagner à mettre en place un système de surveillance régionale dans cette zone. Mais sans le politique, l'OMS ne peut agir. Si la COI et les pays de la zone sont disposés à échanger leurs données épidémiologiques, comprenant que cela ne peut qu'améliorer la situation sanitaire et, du coup, le développement touristique et plus généralement l'activité économique, il sera facile pour nos épidémiologistes d'appuyer la mise en place d'un système de surveillance régional. Mais s'il n'y a pas une volonté politique claire et forte de mettre en place une surveillance régionale sanitaire et d'organiser en même temps la réponse, aucun plan ne saurait marcher. Le réseau REVE (Réseau de veille épidémiologique de l'Océan Indien) d'échange d'informations épidémiologiques dans l'Océan Indien fonctionne tant bien que mal faute de bénéficier d'un soutien politique fort. Il travaille pourtant très bien ; mais si un État participant n'envoie pas ses données, personne ne peut l'y obliger. Si en revanche les cinq pays s'engageaient, dans le cadre d'un agrément formel, à communiquer les données collectées dans tel centre de surveillance, dans le but d'améliorer leur image sanitaire au niveau international afin de protéger leur industrie touristique, ce serait un progrès très important. Je suis bien d'accord avec vous sur le fait qu'un observatoire uniquement réunionnais des maladies émergentes serait pratiquement inutile : vous savez comme moi que cette île est un point de passage : même les pétroliers chinois font escale à La Réunion et à Maurice, dont un, l'année dernière, à Port-Louis, qui avait mouillé en Angola pendant l'épidémie de Marbourg et qui présentait des cas suspects de fièvre hémorragique... Rien n'empêcherait de nouveaux agents émergents d'apparaître demain, par bateau ou autrement : il faut à l'évidence une surveillance régionale. M. le Président : Les produits utilisés dans la lutte antivectorielle ont donné lieu à bien des polémiques à La Réunion. Or ils sont couramment utilisés par l'OMS dans les pays où elle participe à la lutte antivectorielle... M. Pierre FORMENTY : Tout à fait. J'ai été impressionné par le travail de nos collègues de la Martinique venus sur place, et qui font partie des meilleurs experts mondiaux en matière de lutte antivectorielle. Tous ces pesticides ne doivent être utilisés que par des techniciens, et de très bons techniciens. La manipulation de ce genre de produits ne s'apprend pas en une seule journée de formation. Elle ne peut être confiée qu'à de vrais professionnels. Au demeurant, une lutte antivectorielle ne se gagne jamais en n'utilisant que des pesticides : il faut toujours, et en premier lieu, mobiliser la population. Une fois que celle-ci est mobilisée et qu'elle a compris comment les pesticides doivent être utilisés, elle doit participer elle-même à l'élaboration des plans d'épandage afin qu'ils soient effectués dans des conditions non seulement adéquates, mais réellement efficaces. Le découpage des cartes à La Réunion, en petits carrés à traiter qui en semaine 1, qui en semaine 2, etc., était très élaboré, je n'avais vu cela qu'à Singapour... Mais à côté des petits carrés jaunes traités, il y avait des carrés blancs correspondant aux zones où les personnes avaient refusé le passage des équipes: autrement dit, tout le travail fait d'un côté était perdu de l'autre. Une fois de plus, on voit l'importance de la mobilisation sociale et la nécessité d'obtenir l'adhésion de la population avant de mettre des actions sanitaires en place. Ce disant, je ne jette la pierre à personne : j'ai fait moi-même des erreurs dans le passé. Mais depuis que je travaille avec des anthropologues et des experts en communication, je sais perdre deux jours à discuter avec les politiques et les populations avant de mettre en place des méthodes à mes yeux évidentes : il vaut mieux attendre deux jours, que tout le monde soit d'accord et que les mesures soient correctement mises en place plutôt que de les appliquer imparfaitement au risque de perdre leur efficacité. L'impact des pesticides épandus à La Réunion aurait certainement été meilleur si leur utilisation avait fait l'objet d'une meilleure communication. M. le Président : L'OMS peut-elle maintenant nous aider à mettre en place une éducation sanitaire ? M. Pierre FORMENTY : Notre mission a donné lieu à plusieurs rapports, dont un spécifique à La Réunion, un autre à Madagascar et un autre à Maurice, plus une série de recommandations générales, parmi lesquelles nous proposions d'organiser un atelier de formation des experts en mobilisation sociale selon la méthode COMBI141 validée par l'OMS et qui a été utilisée avec succès aux États-Unis comme dans le monde en développement. Nous l'utilisons pour inciter les populations à changer leurs habitudes : cela suppose tout un travail pour faire comprendre, à La Réunion, au Costa Rica ou à Singapour, qu'une maladie est transmise par un moustique et qu'on l'attrape en se faisant piquer. Cet atelier de formation, installé sur une ces cinq îles, permettrait de former trois à cinq experts dans chaque pays à ces techniques de mobilisation sociale, en commençant par la problématique « dengue » et « chikungunya ». Une fois revenus dans leurs pays, ces experts continueraient à travailler ensemble et à échanger des informations, ce qui permettrait de constituer un noyau régional d'experts en mobilisation sociale. Vous savez comme moi que ces îles ont un destin culturel commun : il y aurait une réelle opportunité à former des experts dans le cadre d'ateliers communs, fussent-ils OMS, COI ou mixtes. L'essentiel est de former des personnes en mesure d'apporter des messages simples, clairs et adaptés aux différentes populations. M. le Président : Votre proposition a-t-elle été suivie d'effets ? M. Pierre FORMENTY : Nous sommes actuellement en négociation avec l'ambassade de France à Genève ; nous attendions une réponse la semaine dernière, mais elle a été retardée. Nous tenions à organiser cet atelier en juin, profitant du répit de l'hiver austral, sachant que l'épidémie risque de repartir en septembre-octobre. Les experts auraient ainsi le temps en juillet et août de commencer à mettre en place les « plans COMBI » qui sont des plans de mobilisation sociale très détaillés et visant toutes les couches de la population, depuis les médias jusqu'aux responsables politiques. Pour le moment, on m'a répondu qu'il y avait aussi d'autres choses à organiser et à financer, à commencer par la réunion des ministres de la santé de la santé de la COI en juin. Le coût d'un atelier de ce type est de l'ordre de 50 000 euros ; nous ne voudrions pas l'organiser en Europe, mais bien dans l'un des cinq pays de la COI afin de développer cette expertise en mobilisation sociale dans un contexte culturel régional. M. le Président : C'est effectivement très important. Maintenant que l'épidémie décroît avec l'hiver austral, nous sentons bien que les gens se protègent moins... M. Pierre FORMENTY : C'est un phénomène classique. M. le Président : De l'éducation sanitaire dépend à 95 % notre avenir face au chikungunya, et peut-être face à d'autres maladies. M. Pierre FORMENTY : Tout à fait. La méthode promue depuis maintenant trois ou quatre ans par l'OMS a été utilisée avec succès contre la dengue en Amérique du Sud et en Asie, qui ont considérablement réduit leur utilisation de pesticides en investissant massivement dans la mobilisation sociale. Disposer d'experts ainsi formés peut permettre d'agir face à d'autres menaces sanitaires : une fois qu'ils auront fait un plan contre le chikungunya ou la dengue, ils peuvent très bien continuer et s'intéresser à d'autres problèmes comme, par exemple la peste pulmonaire ou bubonique à Madagascar, ou telle autre maladie. Votre aide serait précieuse... Il a été dit que l'on pourrait commencer par former des personnes à La Réunion et s'occuper plus tard des autres pays. Pour moi, c'est vraiment un tout, il faut adopter une stratégie régionale y compris en matière de formation en mobilisation sociale. Qui plus est, la différence de coût entre un atelier "national" et "régional" n'est pas considérable, de l'ordre de quelques milliers d'euros, dans la mesure où nous sommes dans la même sous-région, les coûts des voyages sont très raisonnables. Le stage se décompose en une semaine de formation théorique et cinq jours de formation sur un sujet particulier. Les participants sont généralement répartis en plusieurs groupes, chacun faisant son travail de son côté, qui sur la dengue, qui sur le chikungunya, qui sur tel autre problème de santé ; ils reviennent ensuite avec leur plan et se retrouvent à être les professeurs les uns des autres en confrontant leurs différents travaux. L'accent est également mis sur la recherche des fonds, particulièrement en provenance du secteur privé. Celui-ci a énormément souffert de l'épidémie : il est de son intérêt d'aider à financer ce genre d'actions. Cela a été mon leitmotiv, en particulier avec les hôteliers de Maurice afin d'organiser des formations du personnel hôtelier à la lutte antimoustiques, aux moyens de protection et à l'information des touristes. Le problème se pose dans les mêmes termes dans les zones touristiques de Madagascar, Nossi-Bé et Santa Maria. M. le Président : Quel niveau exigez-vous des candidats à cette formation ? M. Pierre FORMENTY : Il faut avant tout de la passion. J'ai eu la chance de toujours travailler avec des personnes passionnés par leur métier, qui pour la plupart ne venaient pas du monde médical. Nous avons formé des infirmières, mais également une économiste qui était allée sur le terrain, à titre bénévole, pour Médecins sans frontières et s'était rendue compte de l'importance de la mobilisation sociale. Au total, on trouve finalement peu de médecins, mais surtout des personnes ayant l'équivalent d'un « bac + 2 ou + 3 ». M. le Président : J'adhère totalement à votre idée d'un réseau couvrant les cinq pays. Mais pour en revenir à La Réunion, les maires de nos vingt-quatre communes jouent un rôle de premier plan dans la relation sociale. Vous paraît-il possible d'organiser une session de formation à raison d'au moins un agent par commune afin de mieux faire passer le message au niveau municipal ? M. Pierre FORMENTY : Tout est possible... On pourrait envisager les deux scénarios : former d'abord trois à cinq seniors réunionnais, puis organiser un deuxième atelier pour trente personnes où ces trois seniors joueraient le rôle de formateurs, aidés éventuellement d'un ou deux experts venus de l'extérieur. C'est ce que nous avons fait en Amérique du Sud, où nous avons commencé par former trois ou quatre acteurs clés de la mobilisation sociale par pays, à charge pour ceux-ci d'organiser ensuite des ateliers nationaux avec notre concours, au besoin. M. le Président : Combien de personnels vous faut-il pour assurer la formation de trois personnes pour chacun des cinq pays ? M. Pierre FORMENTY : Nous avions prévu qu'un expert vienne de Tunis, un autre de Genève et un autre d'Afrique, avec éventuellement une personne supplémentaire, soit quatre formateurs pour quinze à vingt personnes. M. le Président : Un système analogue a-t-il déjà été organisé dans la Caraïbe ? M. Pierre FORMENTY : En Amérique du Sud, oui, mais dans la Caraïbe, je ne sais pas. Je pourrais le demander au directeur du centre de Tunis et vous faire passer l'information. M. le Président : Pensez-vous que le nouveau règlement sanitaire international vous facilitera la tâche par rapport à la COI, par exemple ? M. Pierre FORMENTY : Plutôt par rapport aux États signataires de ce règlement qui devrait être une des bases du centre de surveillance des maladies émergentes. Cela permettrait du reste à l'OMS d'y être un peu plus acteur. En fait, le nouveau règlement sanitaire international se présente comme une réponse à l'apparition des maladies émergentes. Il a été repensé et réécrit à la lumière précisément des expériences des cinq dernières années et de l'activité déployée par notre département alerte et action en cas d'épidémie et de pandémie. Le règlement antérieur ne concernait que la peste, la fièvre jaune et le choléra, l'OMS n'avait aucun mandat pour intervenir en cas d'épidémie de SRAS, de chikungunya comme à La Réunion ou d'Ebola au Congo. Le nouveau règlement est là pour mieux aider les États à se protéger des menaces sanitaires. Le but principal, en luttant contre une épidémie, n'est pas de publier un article scientifique, mais bien de réduire la souffrance humaine, d'empêcher la contagion internationale et de minimiser l'impact sur les voyages et le commerce pour aider les économies de ces pays à poursuivre leur développement, autrement dit d'agir pour le bien-être des populations comme des États. M. le Président : Monsieur Formenty, je vous remercie de toutes ces informations. Je verrai comment faire passer votre message à La Réunion sur l'organisation de cette formation, à tous égards extrêmement intéressante. M. Pierre FORMENTY : Beaucoup de réunionnais m'ont envoyé des mèls en me demandant quand allions nous organiser cet atelier. Malheureusement, le budget de l'OMS est limité ... Nous avons pu nous rendre sur place en faisant appel à nos fonds de roulement, mais nous avons vraiment besoin de bailleurs de fonds pour financer cet atelier qui n'était pas inscrit dans nos activités planifiées. D'où le retard. Un grand nombre de personnes sont intéressées par cette formation. Il y a un réel besoin de travailler davantage en sciences humaines dans toutes ces merveilleuses îles de l'Océan indien. M. le Président : J'espère que nous aurons l'occasion de vous revoir à La Réunion. En attendant, nous vous remercions de nous avoir consacré cet entretien. M. François BAROIN, M. Bertho AUDIFAX, président et rapporteur : Monsieur le ministre de l'Outre-mer, merci de votre présence. Vous arrivez au ministère en juin 2005. À cette époque, il y a déjà des cas de chikungunya à La Réunion. Entre juin et octobre, période de l'hiver austral, la situation semble se tasser. En octobre/novembre apparaissent les premières grandes inquiétudes : la transmission materno-fœtale, la description des premières formes graves et les premières polémiques. En décembre, c'est l'explosion de l'épidémie, que tous les experts s'accordent à qualifier d'imprévisible. Comment avez-vous vécu cette succession d'évènements et quelles leçons en tirez-vous ? M. François BAROIN : Sur les deux territoires, La Réunion et Mayotte, plus de 300 000 personnes ont été touchées par la maladie ; 232 en sont décédées. Une telle épidémie constitue un traumatisme, non seulement pour les territoires affectés, mais aussi pour la communauté nationale tout entière. Le chikungunya a frappé une très forte proportion de la population avec des symptômes pouvant être très invalidants, des formes graves allant jusqu'à provoquer des décès et des séquelles handicapantes. Le Premier ministre, lors de son discours du 27 février à Saint-Denis, disait : « La vérité est que nous sommes confrontés à une situation très difficile, dont personne n'avait prévu et dont personne ne pouvait prévoir l'évolution. Les scientifiques, aujourd'hui encore, n'ont pas de connaissances suffisamment précises sur le virus, son mode de transmission et les effets qu'il peut avoir. » Je rappellerai les faits : c'est à la mi-mars 2005 qu'ont été signalés les premiers cas aux Comores. Le premier cas venu des Comores a été rapporté à la DRASS le 14 avril et confirmé par analyse le 3 mai. Le premier pic épidémique a eu lieu dans la troisième semaine de mai 2005, avec 450 cas. Sur le conseil des autorités sanitaires locales, le préfet a lancé, le 13 mai, une campagne d'information auprès de la population, en français et en créole, sur la progression de l'épidémie et les mesures de protection et d'hygiène communautaires à prendre. Le 19 mai, le préfet de La Réunion adresse une circulaire à l'ensemble des maires et des présidents des communautés de communes du département qui précise : - que 400 cas ont été recensés et que l'épidémie continue de progresser en s'étendant sur de nouvelles zones de l'île ; - qu'un dispositif de lutte contre l'épidémie est mis en place, avec des enquêtes autour des cas confirmés ou suspects, la destruction par le service de la lutte antivectorielle des gîtes de reproduction et la mise en œuvre d'un programme d'éducation sanitaire. - et qui adresse un avertissement sur le risque de multiplication des foyers épidémiques sur l'ensemble de l'île et indique qu'« il convient que les mesures déjà prises soient renforcées et complétées grâce au concours de l'ensemble des communes et des établissements publics de coopération intercommunale, par la mise en œuvre de mesures concrètes de prévention et d'information des populations. » En outre le préfet organise deux réunions d'information et de mobilisation destinées aux maires et aux présidents de communautés de communes : l'une à la préfecture le 20 mai, l'autre à la sous-préfecture de Saint-Pierre le 24 mai. On note la très faible participation de ceux-ci : aucun n'est personnellement présent, et 12 seulement se sont fait représenter. Cela atteste que le chikungunya n'apparaît pas encore comme un problème alarmant. Comme mes experts le prévoyaient, le nombre de cas passe de 450 à moins de 50 cas par semaine en juillet en en août 2005. Un rapport de la cellule régionale épidémiologique du 27 juillet 2005 considère que l'épidémie est sous contrôle depuis la mi-mai, avant d'ajouter prudemment : « On ne peut pas écarter formellement la possibilité d'un regain d'activité avec le retour de la chaleur si l'épidémie n'est pas terminée d'ici la fin de l'hiver austral. » Je me rends pour ma part La Réunion les 17 et 18 octobre derniers - c'est mon deuxième déplacement là-bas, après celui que j'avais fait à l'occasion de la commission de l'Océan Indien. Je rencontre tous les responsables sanitaires et administratifs, les élus et les journalistes. Personne n'a abordé une seule fois le sujet du chikungunya. Une semaine ou une dizaine de jours plus tard, une reprise de l'épidémie se fait sentir en avec 200 cas nouveaux par semaine. Le ministère de la santé et des solidarités accorde à la DRASS de La Réunion, à sa demande, une dotation supplémentaire pour acquérir du matériel de démoustication et pour financer 20 postes de vacataires destinés à renforcer le dispositif de lutte antivectorielle, soit 70 000 euros. Le 14 novembre 2005, les services du ministère de l'Outre-mer écrivent au ministère de la santé pour appuyer les demandes de moyens supplémentaires du préfet et pour proposer d'ajourner la procédure de transfert au conseil général du service de lutte antivectorielle. De ce fait, le transfert est suspendu. Le 1er décembre, un numéro vert est mis en place. Par ailleurs, le Gouvernement annonce un renforcement des moyens de la lutte antivectorielle. Le 9 décembre, il décide d'envoyer sur place une mission d'expertise de l'IGAS, de l'InVS, de l'AFSSET, et de l'IRD. Le 28 décembre, un communiqué de presse conjoint du ministre de la santé, de l'Outre-mer et du tourisme, le même jour, fait état de l'importance de l'épidémie et des premières mesures prises pour y faire face. Une première réunion interministérielle se tient à Matignon le 11 janvier 2006. Parallèlement, le ministère de la santé délègue 600 000 euros pour faire face aux premières dépenses. De mon côté, je mobilise le service militaire adapté (SMA) dans la lutte antivectorielle. Le 23 janvier, j'invite le ministre de la santé et des solidarités à une réunion de crise au ministère de l'Outre-mer. Nous décidons alors d'envoyer à La Réunion, du 25 au 27, une mission composée du directeur général de la santé, du directeur de l'InVS, de mon directeur des affaires politiques et administratives et financières. En effet, les éléments du rapport de l'IGAS me paraissaient en décalage avec la situation de terrain décrite par le préfet et par les parlementaires. Ce rapport évoquait, en l'occurrence entre le 28 mars 2005 et le 1er janvier 2006, 6 548 cas signalés, dont 2 087 confirmés. La mobilisation de 246 agents lui paraissait suffisante. Je suppose que vous en avez déjà débattu. Cette seconde quinzaine de janvier constitue une période de prise de conscience générale de la gravité de la situation. C'est la période la plus difficile. Les professionnels de santé sont désemparés face à un phénomène qu'ils connaissent mal et la polémique enfle sans rien épargner ni personne, qu'il s'agisse du choix des insecticides, de leur utilisation, du manque d'anticipation des pouvoirs publics ou encore de l'information de la population. Dès son retour à Paris, le samedi 28 janvier au matin, la mission vient rendre compte au ministre de la santé et à moi-même, devant les représentants de tous les ministères concernés, de ce qu'elle a vu et appris : un rythme de 5 000 cas par semaine est atteint à La Réunion ; il est de quelques dizaines à Mayotte. Un plan d'action est alors arrêté pour enrayer au plus vite la progression de l'épidémie. Ce même samedi 28 janvier, en fin de matinée, Xavier Bertrand, moi-même et tous les membres de la mission qui s'était rendue à La Réunion allons présenter des mesures au Premier ministre, qui préside en personne une réunion sur le sujet, et qui les approuve. Cette réunion est suivie de deux autres, l'après-midi et le dimanche matin. Des mesures importantes sont décidées : expédition à La Réunion d'équipements médicaux dès le 29, notamment de couveuses, de 5 000 tenues de démoustication, de produits répulsifs, renforts massifs - équipes militaires pour la démoustication, médecins, infirmières, équipes de logisticiens, un entomologiste, ainsi que d'autres personnalités susceptibles d'être efficaces dans la gestion de cette crise ; ouverture de 100 lits supplémentaires dans les hôpitaux ; confirmation de la suspension du transfert au conseil général du service de lutte antivectorielle. En outre, un plan d'action gouvernemental de grande ampleur doté de 100 millions d'euros est alors préparé. Il sera présenté en conseil des ministres le 8 février. Je vous en rappelle les six composantes, qui seront développées par le Premier ministre dans son discours de Saint-Denis le 27 février 2006 : - la lutte contre le moustique : plus de 3 600 personnes sont mobilisées avec des contrats aidés et financés à 100 % par l'État ; - l'information de la population et des professionnels ; - l'augmentation des capacités de la prise en charge sanitaire et médico-sociale ; - le renforcement de la surveillance et le développement des recherches sur les maladies émergentes ; - le soutien économique aux entreprises ; - le renforcement de la coopération régionale. Le Premier ministre retourne à La Réunion les 18 et 19 mai et se rend aussi à Mayotte pour dresser un bilan à trois mois de l'action du Gouvernement et tracer des perspectives en matière de recherche et de santé publique. Tels sont les faits qui ont pu être reconstitués. Tous les documents sont évidemment à votre disposition. Quels enseignements en tirer ? Le premier enseignement porte sur le court terme c'est à dire le temps de gestion de crise. Le dispositif gouvernemental de crise, y compris sa partie économique s'est mis en place rapidement. Nous n'aurions pas eu à déployer de tels moyens si la communauté scientifique et médicale avait été en situation de pouvoir informer plus tôt de la gravité du phénomène. Mais elle ne le pouvait pas. Il reste qu'au fil des semaines, ce dispositif a permis de prendre en compte l'ensemble des aspects de la crise grâce à deux principes retenus dès le départ : l'engagement de l'État par des moyens massifs aux côtés des collectivités territoriales ; la coordination de l'ensemble par une autorité unique à La Réunion, le préfet, comme l'avaient souhaité les acteurs locaux. Sur le temps court, le bilan paraît positif. Je relève d'ailleurs que l'OMS, dans le rapport qu'elle a consacré à l'épidémie voici quelques mois, a considéré la réponse des pouvoirs publics français comme exemplaire. Personne n'a oublié ce qu'a déclaré, certes de manière un peu brutale son directeur général Lee Jong-Wook, lors d'une conférence de presse tenue à Port Louis en mars dernier : « Je pense que c'est exagéré, la situation est moins alarmante que celle qui est dépeinte dans les médias ». Il avait ajouté : « Si c'était un véritable problème, nous nous rendrions au chevet des malades, dans les hôpitaux, où nous verrions des gens en train de mourir ». J'imagine que cette dépêche a beaucoup choqué à la réunion. J'en conclus qu'on ne peut demander à aucun responsable d'être meilleur que les meilleurs spécialistes, les meilleurs experts de l'OMS qui ont dit qu'il s'agissait d'une maladie bénigne et qui ont continué à le dire malgré la confirmation officielle des décès. Il n'empêche que, dans la région, notre modèle a été suivi par Maurice et Madagascar pour ce qui est de l'organisation mise en place et de la lutte contre le moustique. Il reste toutefois à réfléchir à la mise en place, à l'échelon national, d'une organisation de crise, propre aux urgences sanitaires. C'est un point à voir avec mon collègue Xavier Bertrand. Cette réflexion devra porter sur deux points : probablement une planification des secours organisée sur le modèle du plan Orsec pour les crises sanitaires ; un mécanisme financier pérenne permettant, à l'instar du système d'indemnisation des catastrophes naturelles, de compenser les effets économiques et financiers d'une crise sanitaire. Peut-être faudra-t-il y réfléchir en même temps que sera entreprise la réforme du dispositif de catastrophe naturelle sur lequel l'inspection générale de l'administration a rendu un rapport il y a quelques mois. Cette idée m'était venue alors que j'étais à vos côtés lors de l'un de mes déplacements. J'avais alors expliqué que l'État devrait gérer cette crise sanitaire à la manière d'une catastrophe naturelle. On voit bien que le dispositif qui a été présenté par le Gouvernement est l'expression de la solidarité nationale. La mission, lors de son rapport de synthèse, pourra éventuellement utilement proposer des pistes. J'imagine que ce ne sera pas facile. Le deuxième enseignement porte sur le moyen terme, à savoir la prévention. Nous devons améliorer notre capacité de veille sanitaire outre-mer. Une mission a été confiée au professeur Girard, président de l'Institut de Recherches pour le Développement, qui fera ses propositions d'ici un mois. En définitive, c'est le temps long qui nous fournit le plus d'enseignements. Sur le long terme, nous payons aujourd'hui le prix d'une lente réduction de nos moyens et de notre vigilance. Comme l'a rappelé le Premier ministre lors de sa visite en février, nous avons lentement baissé la garde. Au plan national, nous n'avons plus considéré la lutte contre les arboviroses comme une priorité de santé publique. Une fois le paludisme vaincu à La Réunion, nous n'avons sans doute pas voulu voir que l'île, département français doté d'un excellent appareil sanitaire, était entourée de pays du tiers monde et exposée aux nombreuses menaces de la zone. Mayotte est encore plus exposée et le paludisme n'y est pas encore éradiqué. La conséquence en est l'affaiblissement de notre système de recherche en matière de maladies tropicales. C'est bien sûr au ministère de la santé de donner son point de vue en la matière. Mais on ne peut pas ne pas être frappé par le décalage entre l'analyse de la connaissance de la maladie, son explication et son exposé par les meilleurs experts et, finalement, la réalité de la situation qui a été vécue. C'est aussi, de manière encore plus spectaculaire, la décroissance constante des effectifs consacrés par l'État à la lutte antivectorielle. Les chiffres parlent d'eux-mêmes : le service compétent de la DRASS, qui comprenait 238 agents en 1979, n'en avait déjà plus que 173 en 1985, 98 en 1997, 75 en 2001 et 44 en 2004. Les gouvernements successifs, de droite comme de gauche, ont laissé la situation se dégrader. Pourtant, au plan local, les différents préfets ont eu conscience de ce dénuement croissant et des risques qu'il comportait. Par courrier du 24 novembre 1997, par exemple, le préfet de La Réunion appelait déjà l'attention du ministre de la santé sur la question ; en 2001, un rapport de la DRASS alertait encore la direction générale de la santé. Un nouveau courrier fut envoyé en 2002 au ministère de la santé pour prévenir que la réapparition du paludisme ne pouvait plus être exclue. Ces alertes ont été vaines, jusqu'au recrutement, en 2004, de 22 agents. La première conclusion s'impose d'elle-même : il faut reconstituer nos capacités de lutte antivectorielle, renforcer les capacités sanitaires et réinvestir le champ de la science afin, notamment, de trouver un vaccin. Dans ce domaine, le Gouvernement a consenti un effort impressionnant. Lors de sa seconde visite à La Réunion et à Mayotte en mai, le Premier ministre a annoncé le renforcement des capacités hospitalières dans l'ouest de La Réunion et la création cette année, à Saint-Denis, d'un centre hospitalier régional, doté de capacités de recherches et préfigurant un futur Centre hospitalier universitaire. D'ici à la fin de cette année dans le département, 150 postes de personnels hospitaliers auront été créés, dont 18 postes de médecins. Ensuite, comme il l'avait annoncé dès février, le Premier ministre a décidé de mettre en place à La Réunion, avec une antenne à Mayotte, un Centre de recherche et de veille sur les maladies émergentes et infectieuses. Un premier budget exceptionnel de 2,2 millions d'euros est dès à présent consacré à la création de ce centre. Enfin une mission d'inspection viendra examiner les conditions de gestion de la lutte antivectorielle et le partage des responsabilités entre l'État et les collectivités locales. Il va bien falloir faire un choix collectif. S'il est consensuel, c'est encore mieux. Dans l'immédiat, il est essentiel de maintenir l'effort engagé depuis le début de la crise. L'expérience nous commande de ne pas nous en remettre aux douceurs de l'hiver austral. Cela suppose non seulement de conserver un dispositif opérationnel de lutte contre l'épidémie pour faire face à l'urgence, mais aussi de maintenir sur le terrain les effectifs consacrés à la lutte antivectorielle. C'est dans cet esprit que j'ai averti, par courrier, le ministre de la défense, de mon souhait que les forces armées maintiennent leur niveau d'engagement tant à La Réunion qu'à Mayotte, compte tenu de la persistance de l'épidémie. Je précise dès à présent que je reviendrai probablement en septembre pour en discuter avec tous les acteurs locaux et adresser à nouveau et collectivement un message de grande vigilance auprès de la population réunionnaise. Le désengagement de l'État dans la lutte antivectorielle aurait probablement eu moins de conséquences s'il ne s'était conjugué à l'indifférence croissante que suscitait la question au plan local. Peut-être par excès de confiance, après la victoire contre le paludisme, et malgré l'augmentation du nombre de cas de paludisme importés au cours des années, malgré les épidémies de dengue, on a manifestement considéré que c'était une affaire réglée et les réflexes de protection se sont progressivement affaiblis. Il faut donc réapprendre à la population une « culture de la protection ». L'Outre-mer est souvent cité en exemple pour sa culture de crise dans le domaine des cyclones. Après la tempête de 1999, c'est précisément vers La Réunion que s'est tournée la métropole. Nous avons copié le système de vigilance en instituant une carte de vigilance météorologique. Cette culture de la protection doit s'étendre aux catastrophes sanitaires. Cela implique, au-delà des mesures de communication mises en œuvre dans le cadre du plan gouvernemental, un effort d'éducation à long terme, qui ne doit pas se limiter aux maladies vectorielles, mais préparer la population à l'ensemble des risques sanitaires modernes. Nous redécouvrons aujourd'hui que même dans une société développée, nous ne sommes pas à l'abri de menaces sanitaires massives. L'éducation aux risques sanitaires est nécessaire à une prévention efficace. Elle permet aussi de faire réapparaître des comportements plus rationnels en réhabituant la population au risque. Bien des polémiques et bien des résistances à l'action des pouvoirs publics nous auraient été épargnées ces derniers mois si la population avait conservé, comme ce fut le cas à Mayotte, une culture du risque et de la prévention. Je me souviens avoir dû tenir une conférence de presse à la préfecture en dressant la liste de ce que j'avais entendu pendant trois jours : le virus venu d'un bateau, importé par les services secrets militaires américains, la possibilité de contagion d'homme à homme, etc. On entendait tout et son contraire. Avant de conclure, j'ajouterai que les informations qui nous sont parvenues sur le traitement du chikungunya sont encourageantes. Il est incontestable qu'il s'est agi d'une crise hors normes. Le Gouvernement considère que le dispositif actuellement mis en place doit se poursuivre, qu'il s'agisse de la lutte antivectorielle ou du cadrage défini par le Premier ministre. Il y aura un énorme travail à mener pour relancer l'image de La Réunion à l'extérieur, et pas uniquement sur le plan touristique. Il faut également s'attendre à une remontée de l'épidémie. La Réunion servira certainement de point de repère et de référence à l'échelle de l'Océan Indien pour la recherche des voies et moyens contre les maladies émergentes, mais aussi à l'échelle de la planète, dans la mesure où les dispositifs mis en place à La Réunion, avec l'ensemble des centres de recherche accompagnés sur le plan financier, serviront au développement de traitements et de vaccins contre des maladies peu connues aujourd'hui. Cela placera La Réunion au centre du dispositif de recherche et de lutte internationale. M. le Président : Merci monsieur le ministre. Vous avez abordé, à la fin de votre exposé, trois problèmes qui nous tiennent à cœur : la transfert du service de lutte antivectorielle, de l'État vers le conseil général, ou par une formule mixte. Nous avons bien senti les réticences du conseil général et nous souhaitons très rapidement parvenir à un consensus. Deuxièmement, la confirmation que les forces armées resteront encore sur le territoire, ce dont Huguette Bello, René-Paul Victoria et moi-même vous remercions. Nous avions senti la semaine dernière que le préfet de La Réunion était très inquiet. Nous en sommes à 1 000 cas par semaine, ce qui signifie que nous ne sommes pas sortis de l'épidémie. 30 % de la population a été touchée et une nouvelle poussée de l'épidémie, au moment de la saison des pluies, pourrait porter ce pourcentage à 60 ou 70 %. Nous ne pouvons pas baisser les bras. Enfin, un troisième problème qui nous préoccupe : comment allons-nous former la population à la veille sanitaire et à l'éducation sanitaire ? Des actions ont eu lieu, avec l'Éducation nationale et par une communication institutionnelle, à savoir les conférences de presse hebdomadaires du préfet. Mais n'est-il pas temps de mettre en place un plan de communication ciblé et impliquant les communes et surtout diffusé à une échelle bien supérieure à ce qui a été fait jusqu'ici ? Il y a encore 20 % de la population, et je suis optimiste, qui ne croit toujours pas que la maladie est due au moustique ! M. François BAROIN : À La Réunion, il y a à peu près 800 000 habitants, avec deux télévisions, deux radios, trois journaux. Ce système de médias en boucle est un élément de la rumeur. Nous devons intégrer ce paramètre car on ne peut pas laisser filer une rumeur. C'est à vous de nous indiquer le plan de communication qui vous paraît le plus adéquat. Les moyens sont là ; nous pouvons disposer des meilleurs spécialistes pour développer une communication adaptée à la situation réunionnaise. Faut-il faire appel dès maintenant à une bonne société de communication que serait choisie localement ? J'ai été frappé par le fait qu'une partie de la population ne croit pas que ce soit le moustique qui transmet la maladie. Sur le plan de la lutte antivectorielle, 300 militaires sont engagés chaque jour sur le terrain et l'autorité militaire a pris l'engagement de maintenir un même niveau de présence pendant tout l'hiver austral. Je souhaite évidemment que le ministère de la défense puisse informer les élus locaux dans les meilleurs délais. Mme Huguette BELLO : Actuellement, la garde est baissée. Le préfet est inquiet, et nous aussi. Il faut en effet s'atteler à une campagne de communication. Vous avez donné tout à l'heure des chiffres : nous en sommes à 1 000 cas par semaine, et en hiver ! Il fait frais actuellement, et les gens ne se protègent plus. Il faut noter par ailleurs qu'il y a un problème dans la distribution des répulsifs pour qu'ils parviennent réellement à ceux qui en ont besoin: j'ai l'impression que les produits sont stockés et que la population n'y a pas accès. Des femmes enceintes m'ont raconté qu'elles étaient parties en bus à l'antenne du conseil général, à Plateau-Caillou, pour s'en procurer, et qu'elles avaient été refoulées. Nous avons fait du porte à porte pour les distribuer. Les associations devraient peut-être le faire également car c'est la meilleure méthode à La Réunion. Faute de transports et de moyens, les gens ne se déplacent pas lorsqu'ils habitent dans des endroits reculés. Ils ne vont d'ailleurs pas chez le médecin, ce qui tend à faire penser qu'on est au-delà des 1 000 cas recensés. Monsieur le ministre, je voudrais revenir sur la question de la garantie salariale. La crise du chikungunya n'épargne pas les salariés. Certains, lorsqu'ils reprennent leur travail, n'ont plus les mêmes rendements ou même sont dans l'incapacité de travailler. D'autres peuvent se retrouver au chômage technique. Quoi qu'il en soit, ils ne bénéficient pas de la garantie salariale du fait de la non application, à La Réunion, des dispositifs réglementaires et conventionnels qui existent en France hexagonale. Ils subissent une baisse très importante de leurs revenus. Il est nécessaire d'agir pour que la garantie des salaires soit assurée et mettre ainsi un terme à ces disparités qui existent encore dans le monde du travail. Les syndicats sont très attachés à cette question. Elle est difficile, mais il faut essayer de trouver une solution. M. François BAROIN : Cette question est très pertinente. On commence à connaître les conséquences de cette maladie. Les chercheurs devront apporter leur contribution et expliquer pourquoi, quelques mois plus tard, certains malades ont encore les mains figées. Ce qui est sûr, c'est que des gens qui étaient actifs, valides, qui avaient un métier - parfois de précision - se retrouvent dans des situations handicapantes. Nous devons être pragmatiques. Je suis très favorable au rapprochement du point de vue de l'entreprise et des organisations syndicales, dans l'intérêt des salariés. Peut-être faut-il innover, en tout cas, il faut en sortir. Le Premier ministre, lors de sa venue, avait indiqué qu'il était favorable à la signature d'une convention entre le patronat et les syndicats pour que ni l'entreprise ni le salarié ne soit lésé par l'impact direct de la maladie. Il s'agit d'une maladie évolutive, sur laquelle nous n'avons pas suffisamment de données pour l'adapter aux différents critères administratifs qui s'appliquent en matière de handicap. Voilà pourquoi il faudra être pragmatique et ouvert à toute solution innovante. Si elle est d'ordre réglementaire, cela ira assez vite ; si elle est du domaine de la convention, il faudra rapprocher les partenaires sociaux ; si elle d'ordre législatif, on pourrait régler la question avec les diverses dispositions qui sont discutées en parallèle des lois de finances. M. le Président : Nous avons rencontré un syndicaliste CFTC, très modéré, qui nous a expliqué qu'il avait sous ses ordres une centaine de personnes. Les ouvriers dans la manutention et les travaux mécaniques connaissent des baisses de rendement et l'employeur une baisse de rentabilité. Il commence à y avoir une pression sur l'encadrement et les salariés voient leur intéressement disparaître. Monsieur le ministre je pense qu'il faut travailler sur ce problème important au plan social et économique. Il ne faudrait pas donner le sentiment que l'aide que nous accordons aux entreprises ne se répercute pas sur les salariés qui ont des difficultés de santé mais qui continuent à travailler. Mme Huguette BELLO : Une mallette pédagogique a été élaborée par l'Éducation nationale. Mais même sans mallette pédagogique, il y a suffisamment de personnes qui connaissent le problème. Le recteur ne pourrait-il pas demander aux instituteurs, par circulaire, de traiter de la question tous les jours pendant cinq minutes, à l'instar des leçons de morale de notre époque ? On ne peut pas vivre une crise majeure au quotidien et faire comme si on était dans un autre monde à l'école. M. François BAROIN : Vous avez parfaitement raison. Je pense qu'il faut vraiment faire appel à des professionnels de la communication et ceci dès maintenant. Nous allons solliciter le préfet sur ce point. Des spécialistes pourraient nous dire, secteur par secteur, ce qui est efficace, ce qui peut atteindre les foyers, l'objectif étant que personne n'échappe à ce plan global de communication sur la protection, au moment où l'épidémie risque de repartir. On ne peut pas exclusivement se reposer sur de l'institutionnel. M. le Président. Il faut réunir les professionnels de la radio et les mettre devant leurs responsabilités. La radio est très écoutée. M. François BAROIN : On peut les associer. M. le Président : C'est indispensable. Monsieur le ministre, je vous remercie pour toutes ces informations. M. Xavier BERTRAND, M. Bertho AUDIFAX, président et rapporteur : Monsieur le ministre, la mission d'information sur le chikungunya vous remercie d'avoir répondu à son invitation, et remercie vos collaborateurs, avec lesquels nous avons d'excellentes relations et des renseignements à tout moment. M. Xavier BERTRAND : Quand on intervient devant une mission comme la vôtre, on s'attend à évoquer des dates et des chiffres, des enseignements et des projets. Mais je ne saurais oublier ce que j'ai vu en me rendant à La Réunion et à Mayotte. Car les chiffres à propos d'une crise sanitaire symbolisent à chaque fois des blessés ou même des disparitions ; dans les fonctions ministérielles qui sont les miennes depuis un peu plus de deux ans, je ne peux pas l'oublier. Derrière le nombre de victimes, il y a eu de véritables drames personnels - sans oublier l'émotion et les inquiétudes des élus. Aujourd'hui, pour refonder la confiance entre la population et les acteurs politiques, il y a un maître mot : la transparence qui est un préalable à la confiance. Voilà pourquoi, à différentes reprises, j'ai souhaité qu'on puisse se dire tout : ce que l'on savait, ce que l'on ne savait pas encore, ce que l'on faisait, ce qu'on continuerait à faire. C'est dans cette même logique de transparence que j'interviens devant vous dans le cadre de cette mission d'information. Je voudrais revenir sur trois points : d'abord, sur la question de la détection de l'épidémie de chikungunya et la constatation de son développement, encore limité, pendant la première partie de l'année 2005 ; sur la façon dont les premiers signes ont été enregistrés, ce qui a conditionné l'action et surtout sur son explosion du début de l'année 2006. Ensuite, sur la gestion de la crise, pour ce qui relève directement de mon département ministériel. Je voudrais aussi vous donner un éclairage sur les perspectives et les conséquences en terme de préparation à d'éventuelles recrudescences en fin d'année, mais aussi par rapport à toutes les autres crises sanitaires auxquelles nous pouvons être confrontés. Enfin, sur les enseignements que nous devons tirer de cette épidémie, d'une ampleur inégalée qui a mis à l'épreuve à la fois le système de veille et de surveillance, l'offre de soin et l'organisation de la gestion de crise. D'abord, la détection de l'épidémie à La Réunion et à Mayotte. Le développement de l'épidémie de chikungunya a certainement été perçu par les autorités sanitaires, sur place, comme semblable aux épidémies déjà connues de dengue - encore que les enquêtes de séroprévalence ont montré que des épidémies de dengue qui avaient frappé à La Réunion n'avaient peut-être pas été perçues dans leur ampleur. À la mi-mars 2005, les premiers cas, certainement importés des Comores, sont signalés. Le premier cas importé et rapporté à la DRASS l'a été le 14 avril et confirmé biologiquement le 3 mai. Il semblerait que ce soit du 28 mars 2005 qu'on puisse véritablement dater le début de l'épidémie à La Réunion. Le premier pic épidémique a été atteint à la fin du mois de mai, avec environ 450 cas par semaine, avant que son développement ne semble avoir été brisé par l'hiver austral, avec une retombée à 50 cas par semaine. Dès le 15 avril, des actions de lutte antivectorielle avaient été lancées. 45 personnes de la DRASS et 200 personnes des collectivités locales avaient été mobilisée, ce qui comparable aux mesures mises en œuvre pour l'épidémie de dengue qui avait sévi l'année précédente. Le système de veille sanitaire a donc détecté les premiers cas. Fin 2005, début 2006, l'épidémie réapparaît à l'automne, avec 200 cas par semaine. Des élus, dont Mme Payet, reçue à mon cabinet le 21 octobre, évoquent ce sujet. Fin octobre, je mets en œuvre de nouvelles mesures qui correspondent aux besoins qui ont été exprimés sur place : 40 000 euros pour l'achat de matériel pour les communes qui sont débloqués à la fin du mois d'octobre; 30 000 euros de crédits de vacation pour 20 saisonniers le 16 novembre ; mise en place d'un numéro vert le 1er décembre. Mais on voit bien que l'épidémie ne passe pas. Je décide donc de lancer, le 9 décembre, une mission conjointe de l'IGAS, de l'InVS, de l'IRDP et de l'AFFSET, qui sera sur place la troisième semaine de décembre. Ses conclusions, rendues le 26 janvier, méritent d'être examinées à la loupe. À l'époque, on nous disait qu'il y avait deux scénarios possibles, dont un scénario « catastrophe » de 500, voire 1 000 cas par semaine. Or début février, il y en avait 44 000 ! Ce qui apparaissait comme un scénario terrible est aujourd'hui la réalité de La Réunion. Les observateurs ont tendance à rapporter les 1 000 cas aux 44 000, ce qui n'est pas la bonne lecture des choses. Pour ma part, je rapporte les 1 000 cas d'aujourd'hui aux 1 000 cas de l'option la plus grave visée à l'époque par la mission en question. Devant cette forte recrudescence de la mi-décembre, nous avons demandé le 3 janvier une réunion interministérielle à Matignon, pour pouvoir débloquer 600 000 euros le 6 janvier, afin de faire face aux dépenses. Nous avons également décidé d'ouvrir une ligne de crédits, pour éviter d'avoir à observer des formalités particulières lorsque les autorités locales sollicitent le déblocage des crédits. Le nombre de cas hebdomadaires a crû de façon exponentielle, nous situant très au-delà des prévisions des experts. Tout au long de l'année 2005, l'InVS a produit des données épidémiologiques en se fondant sur le nombre de cas recensés sur le terrain. Ce qui certain, c'est que notre système de surveillance n'a pas été suffisamment adapté à la détection d'une croissance exponentielle. J'aurai l'occasion de vous parler de la mission que j'ai confiée au professeur Girard. Quand il n'y a pas d'antériorité et qu'il y a un caractère imprévisible à un phénomène, il est très compliqué d'avoir une vision juste du nombre de cas. Et ce n'est pas sans incidences : d'un point de vue sanitaire d'abord, pour adapter l'offre ; au titre de la confiance, ensuite, avec la population, le ressenti étant plus important que les chiffres officiels. À cette époque à La Réunion, on a eu l'impression que le phénomène avait été minimisé. Je l'ai constaté avec les réactions des élus, je l'ai constaté au Sénat à l'occasion d'une question posée par M. Hoarau : il y avait un décalage entre les 7 000 cas évoqués au début de l'année et les 22 000 qui correspondaient au ressenti des médecins généralistes. C'est pourquoi j'ai été amené à demander qu'on revoie ces différents chiffrages. L'Institut Pasteur a avancé, le 23 mai dernier, des premiers éléments d'explication. Il met en évidence une mutation du virus, vers le mois de septembre 2005. Il suggère qu'elle serait à l'origine d'une adaptation au moustique Aedes Algopictus, qui n'était pas connu à l'époque pour être un vecteur de chikungunya. Cette mutation peut expliquer l'accélération de la transmission. Il pourrait aussi y avoir d'autres réservoirs pour ce virus. Fin janvier 2006, on avait constaté à Mayotte un peu plus de 163 cas depuis le début de l'épidémie. Quand je me suis rendu sur place le 31 janvier, nous en étions à 56 cas officiellement recensés pour le mois. J'avais alors souhaité visiter un dispensaire et par simple curiosité, j'avais feuilleté les registres : il y avait une dizaine de cas de suspicion de chikungunya. J'avais alors indiqué que ces 56 cas étaient peut-être éloignés de la réalité, et qu'il fallait nous préparer, à Mayotte, à anticiper également une recrudescence, voire une explosion de l'épidémie. Les faits m'ont donné raison. Si bien que le plan global du 8 février 2006 portait à la fois sur La Réunion et sur Mayotte, sans aucune distinction. À la fin du mois de février, 2 162 cas étaient recensés à Mayotte. L'enquête de séroprévalence du 2 mars, communiquée à la mi-avril, a montré que nous étions bien au-delà. Cela pose d'ailleurs un certain nombre de questions s'agissant de Mayotte. L'écart entre le recensement des cas et le résultat de séroprévalence est beaucoup plus marqué qu'à La Réunion : pour un certain nombre de raisons, moins de personnes consultent spontanément. L'enquête auprès de la population a confirmé ces résultats et mis en évidence que moins de la moitié des personnes qui s'étaient déclarées malades avaient eu un contact avec les services de santé représentés par l'hôpital, les dispensaires ou la médecine libérale. Il a fait apparaître la complexité des parcours de soins puisque de nombreuses personnes ont recours à la fois à la médecine traditionnelle et à la médecine moderne. Cela explique en partie pourquoi le nombre de cas déclarés via le système de surveillance est sous-estimé, en n'oubliant pas que les médecins libéraux sont concentrés sur une partie réduite du territoire. La mise à niveau du système de soins y est une priorité. Si nous devons faire face à une épidémie encore plus dangereuse, il faut pouvoir en finir avec ces pratiques qui consistent à ne pas consulter. Nous avons là un travail de mobilisation sociale très important à mener. Je voudrais m'attacher maintenant aux formes graves et à la mortalité. 270 personnes à La Réunion, dont 60 cas de transmission mère/enfant, soit 50 % des mères en période de virémie au moment de l'accouchement et 10 nouveau-nés sur 18 ont développé ces formes graves. Certaines étaient déjà connues : encéphalites d'enfants, myocardies, formes hémorragiques qui ne conduisent pas à la mort. D'autres formes sont apparues : transmission materno-fœtale, méningo-encéphalites d'adultes, mais aussi hépatites aiguës. Le 26 septembre, l'hôpital de Saint-Pierre a signalé pour la première fois 4 cas probables de transmission materno-fœtale, avec des méningo-encéphalites. Le 7 octobre a été créé un groupe de travail sur ces formes graves entre la DRASS, le Centre national de recherche de Lyon et l'InVS. Le 10 octobre, la DRASS a informé l'ensemble des généralistes, pédiatres et gynécologues en demandant la mise en place d'un système de surveillance dans les établissements. Le 9 novembre, un cas probable de méningo-encéphalite adulte imputable au chikungunya est signalé. Nous avions d'ailleurs demandé à la mission IGAS de définir une formalisation des signalements par les généralistes et les pédiatres. Le 20 janvier, la DRASS a réuni l'ensemble des hospitaliers concernés par ces formes atypiques. Le 21 février, M. Chastel avait fait une communication devant l'Académie de médecine. Il y signalait que le chikungunya manifestait une virulence inhabituelle, se traduisant par des atteintes neurologiques, des décès et des formes congénitales. À ma demande, M. Chastel a été reçu le 9 mars à mon cabinet. Début février, 2 Programmes hospitaliers de recherche clinique (PHRC) sont lancés, sur la transmission materno-foetale et la physiopathologie. Quand on découvre des formes graves, qui n'étaient pas connues auparavant, cela suscite l'inquiétude ; quand on sait quasiment tout sur une maladie, il y a moins de place pour l'inquiétude. Or ces formes graves étaient peu documentées. Cette maladie était considérée comme non grave, y compris par l'OMS pendant trop longtemps. La littérature scientifique a été complètement démentie par les faits, pour des raisons qu'il nous reste encore à explorer en partie. Je rappelle que, selon l'Institut Pasteur, « l'ampleur de l'épidémie dans l'Océan Indien et le fait qu'elle ait touché un pays très médicalisé a conduit à la description de nouvelles formes cliniques de la maladie et mis en évidence le manque critique de connaissances sur la physiopathologie de la maladie et la biologie du virus ». Concernant la mortalité, j'ai dû choquer une partie du monde scientifique le 22 février, lorsque j'ai prononcé cette phrase : « Les scientifiques me disent que le chikungunya n'est pas mortel ; moi, je veux en être certain. » A ce moment-là, les versions scientifiques étaient toujours identiques : le chikungunya ne pouvait pas tuer. Nous avons vu ce qu'il en a été. Monsieur le président, après avoir contacté un certain nombre d'élus locaux et vous-même, j'ai voulu voir si les versions officielles correspondaient à la réalité du terrain. Après avoir regardé un reportage à la télévision sur les pompes funèbres, je vous ai appelé et vous m'avez dit que vous aviez des éléments statistiques qui n'étaient pas corroborés par les propos des scientifiques. Pour avoir le maximum d'assurances, j'ai souhaité que l'INSERM et l'InVS apportent toute la transparence en la matière. Nous avons appris qu'il y a eu à La Réunion une surmortalité de 10 % en 2005 et qu'il y a eu un excès de mortalité à la fois en décembre 2005, en janvier et surtout en février 2006. À Mayotte, compte tenu de la structure de l'état-civil, il n'y a pas eu de comptage de décès. 287 patients ont été hospitalisés depuis le 13 février ; 27 cas, de forme grave, ont été recensés. Nous devons continuer ce travail pour qu'il soit le plus exhaustif possible et le plus fidèle à la réalité. Concernant le ministère de la santé, la gestion de la crise économique, des mesures immédiates avaient été prises, mais décidées par rapport à la situation connue. Aujourd'hui, nous ne devons pas seulement agir et réagir, mais encore anticiper. C'est un principe d'action, mais encore faut-il savoir anticiper. Que ce soit en avril, en juin ou en octobre, nous n'avons eu de cesse de pouvoir intervenir. Force est de constater qu'avec le recul, nous avons à chaque fois réagi par rapport aux différentes données dont nous disposions. Aujourd'hui, notre responsabilité n'est plus seulement celle-là : c'est d'anticiper. Dès le 23 janvier, nous avons fait le point de la situation avec le ministère de l'outre-mer et le préfet et nous avons voulu informer les élus locaux par courrier, même si, en tout début d'année, j'avais déjà écrit à l'ensemble des élus pour les informer de mes principes d'action. Nous avons décidé que le 25 janvier Didier Houssin et Gilles Brücker se rendraient à La Réunion, accompagnés du directeur des affaires politiques du ministère de l'outre-mer. J'ai eu chaque jour une conférence téléphonique avec Didier Houssin pour faire le point. À leur retour, le 28 janvier, nous décidons, avec François Baroin, de solliciter l'arbitrage du Premier ministre. Je décide de partir le lendemain même à La Réunion avec du personnel et du matériel. Nous n'étions pas confrontés encore à un risque de tension extrême dans les services hospitaliers, selon Didier Houssin, mais cela pouvait se produire très vite. J'avais constaté, pendant la canicule, que lorsque le système hospitalier donne le sentiment de ne pas tenir, la confiance s'en trouve ébranlée. Ce qu'on demande à un système sanitaire en temps de crise, c'est même s'il semble parfois plier, surtout de ne jamais rompre. Le fait d'avoir anticipé, alors qu'il n'y avait pas de demande particulière et que le service de l'hôpital spécifiquement consacré au chikungunya n'a été mise en place que dans la deuxième quinzaine du mois de janvier, nous a évité des tensions extrêmes et nous a permis de témoigner au personnel hospitalier sur place la solidarité nationale. Nous avons voulu à la fois renforcer la surveillance des capacités de lutte antivectorielle, organiser un pont aérien, distribuer des répulsifs et nous nous sommes engagés dans la structuration des efforts de communication et de recherche. Vous savez quelle a été l'implication du Premier ministre sur ce dossier. Il est important de donner des précisions sur l'offre de soins. Il y a eu tout d'abord l'ouverture de lits supplémentaires - 65, puis une centaine. 102 médecins et 107 infirmiers, se sont relayés à La Réunion et à Mayotte, pour des missions de quinze jours; il y en a eu jusqu'à 67 présents simultanément. Le fait que ces professionnels aient été présents à partir de la fin du mois de janvier, alors que le pic de l'épidémie s'est situé au début du mois de février, nous a permis de tenir. Nous avons donné une priorité aux recrutements locaux, mais toutes les demandes de renfort, au-delà, ont été honorées, notamment grâce à l'aide de volontaires, à la Croix Rouge et au service de santé des armées. Depuis ce moment et encore aujourd'hui, je reçois une note quotidienne de la part de l'ARH sur la situation à La Réunion et à Mayotte. Dès le 1er février 2006, la surveillance de la maladie a été renforcée avec l'élargissement du réseau de médecins sentinelles qui est passé de 31 à 45 médecins. Cela nous a certainement permis de ne plus avoir cette différence entre le ressenti sur place et le nombre de cas officiellement recensés. Il faut, en outre, préciser que le signalement des cas s'opérant à l'aide d'un formulaire papier, à remplir de façon compréhensible compte tenu de la charge de travail des médecins, les cas n'ont pas été systématiquement déclarés. Concernant les répulsifs, le total des opérations a porté sur plus de 712 000 unités de produit, pour un coût total de 3 177 002 euros. L'envoi a débuté en février. Des livraisons complémentaires ont eu lieu jusqu'au 7 avril et une dernière commande pour Mayotte est intervenue le 15 mai. La communication est un élément important. En cette matière, le travail n'est certainement pas terminé. Un nouveau plan de communication a été mis en place à la suite de la mission de l'INPES qui s'est rendue à La Réunion à ma demande du 17 au 20 janvier pour l'établir. Jusqu'au 31 mars, une première série de messages a été diffusée dans tous les médias, à la fois sur la maladie et sur les moyens individuels de se protéger et de lutter contre le moustique. 800 000 euros de dépenses de communication ont été affectés à La Réunion et 63 000 euros à Mayotte. L'OMS a aussi effectué une mission à La Réunion qui a conclu que la mobilisation sociale peut et doit progresser à La Réunion et à Mayotte. Fin mars, un sondage m'avait surpris : la moitié de la population ne croyait pas en la responsabilité du moustique dans la transmission du chikungunya. Un atelier de l'OMS sera organisé du 19 au 28 juin 2006 à La Réunion sur la formation technique de mobilisation et de communication. Enfin, des décisions ont déjà été enclenchées pour lutter contre la maladie dans la durée. Dès le 13 février, le monde de la recherche a été mobilisé pour définir une stratégie globale contre le chikungunya, avec une cellule de coordination et de recherche créée le 20 février autour du professeur Flahaut qui en assure la présidence. Le 26 février, le Premier ministre a alloué 9 millions d'euros à la recherche visant à la fois l'humain - le traitement de la douleur et la compréhension des mécanismes de la maladie; le virus -, la question du séquençage et l'environnement - les réservoirs animaux et les impacts des insecticides. A ce propos, j'ai souhaité reprendre une des propositions de la mission : à un certain moment, on a cherché à détruire tous les moustiques, ce qui était logique. Mais il fallait aussi en capturer, pour pouvoir mieux comprendre et c'est à partir de cela que l'Institut Pasteur a pu faire ses travaux. Si la recherche apporte en général des réponses structurantes à long terme, elle a donné d'ores et déjà des résultats. Depuis le 8 mars, nous assurons une évaluation de la séroprévalence à La Réunion et depuis le 2 mai à Mayotte. Des molécules pharmaceutiques sont passées au crible depuis le 23 février. L'une semble ouvrir une piste engageante : la nivaquine qui n'était pas prévue pour le chikungunya. Compte tenu de ses effets secondaires potentiels, je n'ai pas voulu révéler le nom de cette molécule, qui l'a été par la presse, puis par le professeur Xavier de Lamballerie lors d'une conférence. Il y a eu aussitôt une explosion de la consommation de nivaquine sur place ; elle est encore aujourd'hui à un niveau deux fois supérieur aux quantités habituelles. Nous continuons ces études scientifiques. Il y a 250 patients infestés depuis au moins 48 heures à partir de l'infection qui font l'objet d'un suivi. 500 témoins vivant dans leur entourage et n'ayant pas contracté la maladie sont suivis pour évaluer l'aspect préventif de la molécule, d'autres patients étant bien sûr sous placebo. Aujourd'hui, le vaccin n'est pas là, mais des stratégies vaccinales ont été analysées et le vaccin développé par les Américains a été retenu. Ceci parce que je me suis rendu à l'île de La Réunion le 30, lors d'une réunion avec le professeur Campinos, et que l'un des membres de son équipe a fait état de cette piste que certains considéraient comme extravagante. J'ai pris contact avec le secrétaire d'État américain à la santé, M. Azar, et nous avons pu disposer d'études américaines. Nous avons envoyé une équipe sur place et il s'avère que cette souche est intéressante ; mais il ne faut pas faire naître de faux espoirs. La mise au point d'un vaccin prenant en principe dix ans, si la piste américaine est vraiment prometteuse, nous gagnerons quatre à cinq ans. Encore faut-il savoir si la souche est nette, pour éviter tout risque d'infection. Je préfère qu'on prenne son temps et si tout va bien, nous pourrions envisager des tests à partir de la fin de l'année 2006. En parallèle, l'Institut Pasteur travaille sur une autre piste vaccinale que la piste américaine. En matière de recherche médicale, vous pouvez vous retrouver dans une impasse à tout moment et je ne voudrais pas, dans un an ou deux, qu'on doive tout reprendre au point de départ. Concernant la sérothérapie, des anticorps ont été clonés et sont en cours de tests sur 400 échantillons. Des travaux sont déjà engagés sur la partie recherche clinique. Six dossiers de demande de PHRC ont été déposés. Deux d'entre eux sont déjà engagés sur les formes graves, un sur les formes materno-foetales, et un sur la physiopathologie de la maladie. Un troisième vient d'être accepté, qui concerne l'évaluation de l'hydroxychloroquine pour les arthrites chroniques. Nous avons débloqué une avance de 300 000 euros sur ces programmes. 3 750 000 euros sont prévus au total sur trois ans, mais s'il y avait d'autres projets d'intérêt manifeste, nous pourrions aller au-delà. Ces travaux suscitent un fort effet d'entraînement, car ils permettent de mettre en relation les acteurs publics et privés. Je suis très attentif à ce que les médecins généralistes de l'île, qui ont été confrontés aux premiers cas cliniques, ne se sentent pas tenus à l'écart. Je tiens à ce que chacun travaille sur ces projets, qu'il soit métropolitain ou ultramarin. Nous devons également nous situer dans une logique de pluridisciplinarité. Le Centre de recherches prévu à La Réunion sera constitué, avant la fin de l'année, dans le cadre d'un groupement d'intérêt scientifique. Le Premier ministre l'avait annoncé en février, il l'a confirmé lors de son dernier déplacement. Là encore, nous tiendrons compte des compétences locales. En réseau avec la zone océan Indien et avec la métropole, nous sommes actuellement dans une phase d'identification des programmes de travail. Je voudrais également intégrer les recommandations de la mission du professeur Girard sur la veille sanitaire dans son ensemble. La lutte antivectorielle s'est mise en place dès les premiers cas en avril 2005. Quand l'épidémie s'est accélérée, en janvier 2006, nous avons mis en place des moyens très importants. Le plan gouvernemental du 8 février portait à 2 870 les effectifs de la LAV, en faisant appel à l'armée et aux employés des collectivités. Ces agents ont travaillé dans des conditions difficiles, sous une chaleur inouïe, et ont fait preuve d'un dévouement remarquable. Des renforts sont venus de métropole. Nous avons voulu également mobiliser les experts entomologistes, les personnels de génie sanitaire des départements métropolitains et des Antilles - je pense au professeur Yébakima - pour venir en appui aux services de La Réunion et de Mayotte. Au total, les 200 000 foyers de l'île concernés ont été traités de mi-février à mi-mai. À Mayotte, les services de la LAV ont vu le nombre de leurs agents porté de 80 à 315. Sans compter les 284 titulaires de contrats aidés affectés dans les communes à partir du 1er juin pour une opération de nettoyage. La semaine dernière, alors que nous entrons dans l'hiver austral, le nombre de cas s'élevait à 1 000, le nombre de foyers émergents était encore proche d'une vingtaine et le nombre de personnes mobilisées dépassait les 1 500. Dans ces conditions, l'armée maintiendra ses capacités d'engagement. Nous tablions sur un nombre de foyers émergents voisin de 10 à l'hiver austral. Il est le double. Il convient donc de ne pas relâcher notre pression. Comme je m'y étais engagé, les moyens de la DRASS seront renforcés. L'objectif est de faire passer les effectifs consacrés à la LAV de 77 à plus de 130 d'ici 2008 (18 en 2006, 27 en 2007). La structure juridique de ce futur service fera l'objet de discussions approfondies. Il faut qu'au-delà de la lettre d'intention signée le 18 mai dernier, nous puissions aboutir avec les acteurs locaux. Je sais que ce sujet très complexe, en partie parce que les conditions entomologistes ne sont pas stabilisées. Je sais aussi que la structure pourra être à géométrie variable. La priorité aujourd'hui est de bien définir les moyens à mettre en regard des situations épidémiques possibles, de leur format et de leur ampleur. Il faut savoir anticiper. L'État a été critiqué pour la décroissance des effectifs de lutte antivectorielle. Au départ, ce service avait été mis en place pour faire face au paludisme, éradiqué officiellement selon l'OMS en 1979. Une lente décroissance s'ensuivit et l'épidémie de dengue de 2004 a appelé les premières réflexions sur le niveau des effectifs. Il faut noter la différence entre le traitement de l'anophèle, extensif, et le traitement de l'aedes, qui demande des actions beaucoup plus précises. Des centaines d'individus peuvent être mobilisés pour lutter efficacement contre le paludisme ; il en faut des milliers pour le chikungunya. Il faut saluer la mobilisation sociale sur les îles, notamment celle des associations. Il y a avec le chikungunya un lien fort entre la santé et l'environnement. Nous savons que la question des encombrants, celle de l'absence de filière pour les épaves automobiles et celle des décharges sauvages ne se pose ni uniquement à La Réunion et à Mayotte ni uniquement en Outre-mer. Toutefois, les conséquences n'y sont pas les mêmes. Nous avons donc besoin d'une intensité d'action plus importante. Une prise de conscience s'impose. Il ne faut pas que les habitudes acquises deviennent des habitudes oubliées. Il faut rappeler que la protection individuelle contre les piqûres de moustiques et la lutte contre la prolifération des gîtes larvaires autour des domiciles restent la priorité. Il ne s'agit pas de demander à la population de faire à la place de l'État ou des collectivités locales, mais de faire en plus pour être plus efficaces. C'est un travail de longue haleine, qui touche aux comportements individuels et qui est une priorité. Les actions de lutte antivectorielle ne seront pas suffisamment efficaces si le relais n'est pas pris par les acteurs locaux, et notamment par la population. Notre système de veille et de surveillance doit être amélioré en permanence. Le 23 mars dernier, j'ai confié au professeur Girard une mission d'évaluation et d'expertise de la veille sanitaire en France. L'idée est de pouvoir mesurer la réactivité du dispositif et surtout l'anticipation. Aujourd'hui, notre veille sanitaire est un thermomètre ; mais j'aimerais aussi disposer d'un baromètre. Savoir ce qui s'est passé est important, mais savoir ce qui peut se passer l'est tout autant, sinon plus, même à une échelle de temps très courte : à six semaines, voire à six jours, cela m'intéresse déjà. Car, même si la prévision n'est que de quelques jours, quand on sait qu'il y a un risque, il est toujours possible de renforcer les effectifs en santé de tel ou tel pôle sanitaire, de mettre en place un pont aérien pour du personnel et du matériel. Notre système ne le permet pas aujourd'hui. Je veux que nous sachions le faire. S'y ajoute la question de la surveillance des maladies infectieuses, émergentes ou « réémergentes », et l'interface entre la surveillance et la recherche, sans oublier la dimension internationale, qui s'impose à nous, compte tenu de notre situation régionale et de notre responsabilité en tant que pays développé. Un certain nombre de pistes m'ont été soumises dans un pré-rapport d'étape : le dispositif général qui a été mis en place au cours des dix dernières années doit être maintenu. Mais l'organisation interne de chacune des entités qui constitue le dispositif doit mieux prendre en compte les différentes fonctions de la chaîne, allant de la veille sanitaire à la gestion des risques et des crises. Parce que les fonctions de recherche et de veille par surveillance sont différentes, leur articulation n'en a que plus d'importance. Par ailleurs, le dispositif semble souffrir d'un manque de moyens en personnels et en équipement de communication. Nous sommes en train de constituer une base de données en matière d'offre de soins pour pouvoir, en cas d'épidémie, de quelque endroit du territoire métropolitain ou ultramarin que ce soit, pouvoir mobiliser très rapidement des médecins métropolitains. Je suis en train de penser à une réserve - au même titre que l'armée - de médecins rappelables en cas de crise sanitaire avérée. Par ailleurs, le renforcement de l'offre de soins a été annoncé pour La Réunion et pour Mayotte, le 18 mai dernier : 150 postes vont être créés en milieu hospitalier. Enfin, le ministère de la santé qui a eu, depuis maintenant un an, à gérer la grippe aviaire, le chikungunya et la dengue, est en train de se réorganiser. J'ai sollicité l'IGAS pour qu'elle nous fasse des propositions. Nous allons utiliser un nouveau centre de gestion de crise, que j'ai inauguré au mois d'avril dans le cadre de la grippe aviaire, et qui est aujourd'hui disponible. J'ai nommé un conseiller en charge des questions relatives à la santé Outre-mer. Nous sommes donc en train de réfléchir à la façon dont l'administration centrale peut améliorer son fonctionnement. Aujourd'hui, l'épidémie n'est pas encore totalement maîtrisée. Voilà pourquoi il faut formaliser au plus vite ce protocole de lutte entre les différents acteurs. Il faut aussi pouvoir anticiper une résurgence de l'épidémie. Nous savons notamment que le taux d'attaque de la population constaté dans d'autres endroits peut aller jusqu'à 70 %. Nous savons que baisser les bras serait la pire des choses. J'ai demandé à Didier Houssin, le directeur général de la santé, d'élaborer un plan chikungunya 2006-2007 de le préparer dès maintenant et de le consolider en interministériel. Je vous confirme que je me rendrai à nouveau en septembre à La Réunion, à la fois pour organiser une réunion des ministres de la santé de l'Océan Indien et pour apprécier la situation avant l'été austral. Aujourd'hui, nous ne pouvons plus supporter de donner l'impression qu'une épidémie va plus vite que notre état de connaissances. Nous ne pouvons pas admettre non plus que des épidémies qui frappent la population puissent tuer sans qu'on ait un traitement. Dans un pays qui dispose de moyens financiers importants, c'est inadmissible. Voilà pourquoi je souhaite faire des maladies infectieuses une priorité de santé publique. Les maladies infectieuses, ces maladies émergentes ou réémergentes, sont aussi le fruit du réchauffement de la planète, d'évolutions climatiques, de la flore et de la faune. À partir du moment où nous avons conscience que cela présente un réel risque, la gestion des risques passe par l'anticipation. M. le Président : Merci monsieur le ministre. L'ensemble de la mission a pu constater la façon exemplaire dont l'ensemble du monde médical a réagi. Tous ont fait preuve d'un grand dévouement. À partir du moment où l'épidémie a explosé, le Gouvernement, et plus particulièrement le ministère de la santé, ont également très bien réagi. M. Xavier BERTRAND : Ce que vous venez de dire est très important. La façon dont un système de santé tient, ou ne tient pas, fonde la confiance du corps social en cas de crise sanitaire très grave. Si les professionnels de santé avaient dit qu'ils ne pouvaient pas faire face, l'angoisse et la peur se seraient installées. Cela a été très dur mais ils ont tenu malgré la durée de l'épidémie qui les a épuisés. M. le Président : Aujourd'hui, nous en sommes à 1 000 cas par semaine. Il y avait l'année dernière, au mois de juin, 300 ou 400 cas hebdomadaires. Nous ne sommes donc pas sortis de l'épidémie. En moyenne, 30 % de la population a été touchée, ce pourcentage peut aller jusqu'à 70 % et l'été austral revient. Or, une de nos grandes préoccupations est qu'aujourd'hui 20 à 25 % de la population réunionnaise ne croit toujours pas que c'est le moustique qui transmet la maladie. Il ne s'agit pas de dire à la population qu'elle est coupable de ne pas faire ce qu'il faut, mais de lui dire qu'avec l'État et les collectivités territoriales, il faut faire plus. Seulement aujourd'hui, on ne le dit pas. Il faut donc que nous nous mettions tous autour d'une table et que nous élaborions un plan de communication. Si nous ne le faisons pas et que, dans quelques mois, l'épidémie reprend, le langage de la raison ne passera plus. Comme je viens de le dire au ministre de l'Outre-mer, il est urgent de lancer une campagne de communication. Cette campagne doit commencer avec les enfants, dans les écoles. Nous avons l'impression que l'Éducation nationale n'a pas pris le problème en compte, du moins pas de la manière que nous souhaitons. Nous voudrions que les instituteurs reçoivent une circulaire de la part du recteur leur demandant de faire, tous les matins, cinq minutes d'informations sur le chikungunya. Il faut faire passer le message et dire aux enfants qu'ils doivent porter des vêtements longs, même lorsqu'il fait chaud. Il faut également lancer un message global à la population et mettre les responsables des radios et des journaux devant leurs responsabilités. M. Xavier BERTRAND : Il faut donc lancer cette campagne sur place, dans les quinze jours qui viennent, avant la fin de la période scolaire. M. le Président : Nous avons besoin d'une équipe de communication de qualité. Celle-ci devra s'appuyer sur des équipes de communication réunionnaises pour tenir compte des problèmes de langage et de message. Il faut le faire dès aujourd'hui. Mais il est un peu fatigant de répéter la même chose et de ne pas être entendu... M. Xavier BERTRAND : Il faut que les associations locales interviennent davantage. Celles-ci ont eu le sentiment qu'elles n'avaient pas eu suffisamment de place et nous devons les associer davantage à notre réflexion. Le Premier ministre avait également souhaité que les rectorats puissent se mobiliser. Je ferai remarquer que la responsabilité des politiques ne consiste pas seulement à prendre les décisions, mais aussi à s'assurer de leur application. Je vous rejoins donc tout à fait. De même, il sera important que nous puissions continuer à mesurer l'état d'évolution du plan. Mais je voudrais vous poser une question. 20 à 25 % des gens pensent que la maladie n'est pas véhiculée par le moustique. Mais comment, alors, pensent-ils être contaminés ? M. le Président : Par l'air... C'est une société de croyances. Mme Huguette BELLO : Ils pensent surtout qu'on ne leur dit pas la vérité. M. le Président : J'ai essayé de faire entrer une personne des services municipaux dans la formation COMBI qui est assurée par l'OMS. Ce fut impossible : il n'y avait que 7 places, dont 6 pour La Réunion. On m'a assuré qu'il y aurait une autre formation en octobre et qu'une vingtaine de personnes de La Réunion pourraient y participer. Je ne veux pas me retrouver en décembre 2006 sans qu'aucune personne de ma commune n'ait été formée et sans démousticateur et il serait important qu'au moins 2 ou 3 personnes de chaque commune puissent être formées dans le cadre de la formation COMBI. Cela leur permettrait ensuite, dans le cadre municipal, de former d'autres membres du personnel municipal. Je comprends que cette formation COMBI s'adresse à l'ensemble des îles de l'Océan Indien. Mais il aurait été bon qu'on puisse y associer au moins une dizaine de responsables communaux. M. Xavier BERTRAND : C'est regrettable, mais je crois qu'il y aura une autre session fin septembre. Cela dit, ne pourrait-on pas initier rapidement la formation de formateurs à partir de ceux qui ont suivi la formation COMBI ? Il serait intéressant de saisir le préfet pour en faire une priorité. On pourrait commencer à partir des 7 personnes déjà formées, sans attendre fin septembre, et démultiplier ainsi cette formation. M. le Président : Aujourd'hui, trois projets de recherche sont financés. On nous a présenté, à La Réunion, un grand nombre de projets très intéressants, associant l'Université, les hospitaliers, des équipes nationales et des équipes internationales. J'aimerais savoir quand les réponses seront données pour les autres projets de recherche. M. Xavier BERTRAND : Le problème ne sera pas financier, au-delà des projets qui sont déjà financés. Je dispose de 3 750 000 euros. Seul l'intérêt médical et scientifique sera pris en compte, mais cela demande tout de même quelques délais pour étudier les dossiers. M. le Président : Des aides importantes sont apportées aux entreprises. Mais dans ces entreprises, surtout mécaniques ou de manutention, des ouvriers ont repris le travail, mais sont affectés de séquelles diminuant leur productivité. Les salariés intéressés dans le fonctionnement de l'entreprise voient leur intéressement baisser. D'où des problèmes sociaux et économiques importants. Ce sont les formes récidivantes douloureuses chroniques qui sont à l'origine de ce type de problèmes. Il faudra trouver une solution pour les prendre en charge, sinon, nous donnerons le sentiment que nous faisons beaucoup pour le monde des entreprises mais que nous ne répondons pas à un véritable problème social. M. Xavier BERTRAND : Il serait peut-être intéressant que le préfet réunisse le monde économique de l'île, c'est-à-dire les représentants des employeurs, les représentants des syndicats et les associations. Vous avez parlé tout à l'heure de formes invalidantes récidivantes, mais je ne suis pas certain qu'elles soient récidivantes ; il s'agit peut-être toujours de la même forme de maladie, avec des symptômes différents, c'est pourquoi - et vous m'aviez saisi personnellement de ce sujet - j'ai décidé qu'il n'y aurait pas deux fois l'application des délais de carence. Nous pourrions réunir les différents acteurs pour qu'il n'y ait pas, d'un côté, le point de vue des employeurs et, de l'autre, celui des salariés. Je souhaiterais aussi y associer les associations de malades et cela pourrait être fait à l'initiative du préfet. Mme Huguette BELLO : Tout à l'heure, nous avons évoqué le problème devant le ministre de l'Outre-mer et nous avons parlé de la garantie salariale. J'ai bien entendu que vous alliez mettre en place un plan anti-chikungunya en 2006-2007 avec le professeur Didier Houssin. Peut-être serait-il intéressant d'intégrer la moustiquaire dans la lutte antivectorielle. J'ai lu, dans le journal Libération, un article d'une économiste américaine, selon laquelle l'utilisation de moustiquaires imprégnées d'insecticide réduit en moyenne de 20 % le nombre d'infections. Ces moustiquaires peuvent même être lavées sans que le produit ne disparaisse. Nous pourrions encourager cette culture de la moustiquaire, comme c'est le cas en Nouvelle-Calédonie. M. Xavier BERTRAND : Vous avez tout dit. Nous en avons mis en place, mais je ne suis pas sûr qu'elles aient été réellement utilisées. Pourtant, notamment pour les nouveaux-nés, c'est un des meilleurs moyens, sinon le meilleur. Financièrement parlant, on peut en tenir compte dans un plan 2006-2007. Pour autant, la culture de la moustiquaire reste à développer. Et lorsqu'on sait que 20 à 25 % de la population considère que la maladie ne se transmet pas par les moustiques... Mme Huguette BELLO : C'est pourquoi il me semble essentiel d'impliquer les associations dans tout ce qui va être mis en place. M. Xavier BERTRAND : Je voudrais parler des limites de la moustiquaire. J'y crois beaucoup, mais pour certains usages qui doivent être précisés. La difficulté avec aedes albopictus réside dans le fait qu'il est actif pendant la journée : de nombreuses personnes, notamment des personnes âgées, ont été contaminées, par exemple, en se rendant dans leur jardin. Certaines personnes ont été contaminées en dehors de leur domicile et donc en dehors de l'usage des serpentins et des moustiquaires. Il n'existe pas un système de protection dont on puisse garantir l'efficacité à 100 %. Au point que de nombreux réunionnais se sont dit qu'ils ne pouvaient pas vivre avec la peur et qu'il fallait accepter le risque. Mme Huguette BELLO : À La Réunion, 60 % des personnes contaminées sont des femmes et à Mayotte, 51 ou 52 % sont également des femmes. On nous a dit que c'était parce qu'à La Réunion les femmes étaient découvertes, alors qu'à Mayotte, elles sont couvertes ! N'y aurait-il pas d'autre explication à rechercher. Par ailleurs, j'aimerais connaître la position française concernant la réforme du fonds de solidarité de l'Union européenne présentée par la Commission européenne. Ce fonds, créé en novembre 2002, permet d'apporter une aide rapide à une situation d'urgence. Actuellement, il intervient surtout en cas de catastrophe naturelle majeure. Les autorités européennes projettent d'élargir le champ d'intervention de fonds aux urgences de santé publique. En outre, la proposition de règlement mentionne que la situation spécifique des régions ultrapériphériques sera prise en considération. À ce jour, aucun département d'outre-mer n'a bénéficié de ce fonds. Le projet paraît actuellement bloqué. J'aimerais connaître votre position. M. Xavier BERTRAND : A partir du moment où vous m'indiquez que ceci peut être étendu aux urgences et aux situations d'urgence de santé publique, je suis à votre disposition, avec François Baroin, pour saisir la Commission européenne. Nous pourrions nous rapprocher de vous, avec François Baroin et Catherine Colonna, pour monter un dossier. M. le Président : Monsieur le ministre, pourriez-vous nous parler du Centre EmerVeille ? Nous avons reçu du professeur Flahaut un document préparatoire avec une correction du 5 juin 2006. Je suis un peu inquiet, dans la mesure où il envisage une sortie du cadre institutionnel mis en place par les agences de sécurité sanitaire pour la veille. Or la veille sanitaire est tout de même une compétence du ministre de la santé. M. Xavier BERTRAND : Parce que l'urgence dans l'action est un peu passée, nous avons le temps et le loisir d'assister à un débat entre scientifiques. Aucune décision n'a encore été rendue. Je crois comprendre en partie les motivations de certains, mais je sais aussi qu'il n'est pas question de se couper de la veille sanitaire. Je pense, au contraire, que l'un des enjeux est le lien entre veille et recherche. Maintenant, quel est le meilleur moyen d'agir ? Pour le moment, je n'ai pas encore la réponse. J'attends beaucoup de la mission du professeur Girard, qui a une vraie vision des choses et je ne veux pas anticiper sur ce que ce sera son rapport. En tout état de cause, je veillerai à ce qu'on ne se coupe de personne. Je prends modèle sur un certain nombre de pays, le système américain étant riche d'enseignements en matière de veille sanitaire. Mme Huguette BELLO : J'ai une question à vous poser, qui ne concerne pas le chikungunya. Nous nous sommes rendus à Mayotte et nous avons entendu les médecins, les pharmaciens libéraux et les représentants du conseil d'administration de l'hôpital. J'ai été très choquée d'apprendre que des personnes très malades, qui ont besoin d'opérations difficiles ne pouvant se faire à Mayotte, n'ont pas été accueillies dans les hôpitaux de Saint-Pierre et de Saint-Denis. Je pense qu'il faut prendre au sérieux ces refus de la part de la direction de ces hôpitaux. C'est inadmissible, même si à cette époque-là les hôpitaux étaient bondés. M. Xavier BERTRAND : J'ai eu l'occasion d'indiquer hier après-midi, lors de l'enregistrement d'une émission qui passe sur RFO, quelle était ma position concernant la prise en charge sanitaire à Mayotte. La seule chose qui compte pour le ministre de la santé, c'est le soin. Sur cette question, je vais saisir le directeur de l'ARH, Antoine Perrin, qui s'avère avoir une double compétence sur Mayotte et sur La Réunion. Si vous avez des précisions sur les dates auxquelles ces refus ont été opposés, cela nous aiderait. Il n'est pas question qu'on ait un jour un accident pour ne pas avoir pris en charge quelqu'un. M. le Président : Il s'agit de cas très précis de néonatologie, avec des problèmes cardiaques à la naissance. Il n'y avait pas suffisamment de place dans les services d'urgence de néonatologie à La Réunion. Le temps de trouver de la place, il y a eu un accident très malheureux. On a retardé la prise en charge de 24 heures - il n'y a qu'un avion par jour - et l'enfant est décédé en arrivant à La Réunion. Mme Huguette BELLO : Monsieur le ministre, cela ne doit plus jamais se reproduire. M. Xavier BERTRAND : Je voudrais tirer au clair ce cas précis. M. le Président : Monsieur le ministre, nous vous remercions. AFSSET Agence française de sécurité sanitaire de l'environnement et du travail AMM Autorisation de mise sur le marché ARH Agence régionale de l'hospitalisation CépiDc Centre d'épidémiologie des causes médicales de décès de l'Inserm CIRE Cellule interrégionale d'épidémiologie Réunion-Mayotte COI Commission de l'Océan Indien DGS Direction générale de la santé DGSS Direction générale de la sécurité sociale DIREN Direction régionale de l'environnement DRASS Direction régionale de l'action sanitaire et sociale EID Méditerranée Entente interdépartementale pour la démoustication du littoral méditerranéen FAO Food and Agriculture Organization of the United Nations FAZSOI Forces armées de la zone sud de l'Océan Indien FISAC Fonds d'intervention pour les services, l'artisanat et le commerce GHSR Groupe hospitalier Sud-Réunion GROG Groupes régionaux d'observation de la grippe HPA Hydrocarbures polycycliques aromatiques IEDOM Institut d'émission des départements d'Outre-mer IGAS Inspection générale des affaires sociales INPES Institut national de prévention et d'éducation pour la santé InVS Institut de veille sanitaire IRD Institut de recherche pour le développement KEMRI Kenya Medical Research Institute LAV Lutte antivectorielle OMS Organisation mondiale de la santé ORS Observatoire régional de santé PHRC Projet hospitalier de recherche clinique PMI Protection maternelle et infantile SREPS Schémas régionaux d'éducation pour la santé URML Union régionale des médecins libéraux --------- N° 3242 - Rapport d'information de la commission des affaires culturelles sur l'épidémie à virus chikungunya à La Réunion et à Mayotte et présenté par M. Bertho AUDIFAX 1 Des études réalisées chez le singe en Afrique ont montré qu'en dessous d'un taux d'immunisation de 70 %, des épizooties d'arboviroses étaient encore possibles dans cette population animale. 2 Genome microevolution of chikungunya viruses causing the Indian Ocean outbreak. PloS medecine, 23 mai 2006 3 Audition du 22 mars 2006 4 Audition du 5 avril 2006 5 Audition du 23 mars 2006 6 Rapport de la mission OMS d'évaluation des flambées de chikungunya et de dengue survenues dans la région occidentale du sud de l'Océan Indien (du 19 février au 6 mars 2006). 7 Audition du 22 mars 2006 8 Audition du 23 mars 2006 9 Mission de recherche sur le chikungunya, rapport n°1 (14 au 17 février 2006) 10 Audition du 15 juin 2006 11 Audition du 5 avril 2006 12 L'analyse des données épidémiologiques relève de la cellule interrégionale d'épidémiologie (CIRE Réunion-Mayotte). Elle est effectuée à partir des données communiquées par la DRASS et par l'ORS qui, lui-même, centralise les informations en provenance des médecins sentinelles et des laboratoires d'analyse médicale. 13 Audition du 16 mars 2006 14 Audition du 15 juin 2006 15 Point de situation de la CIRE au 23 janvier 2006 16 Audition du 5 avril 2006 17 Rapport de la mission OMS d'évaluation des flambées de chikungunya et de dengue survenues dans la région occidentale du sud de l'Océan Indien (du 19 février au 6 mars 2006). 18 Demande réitérée le 11 mai 2005, après que la transmission autochtone du virus s'est avérée 19 Audition du 22 mars 2006 20 Le chikungunya est une maladie à déclaration obligatoire - en métropole - depuis le décret n°2006-473 du 24 avril 2006. 21 Audition du 22 mars 2006 22 Audition du 23 mars 2006 23 Audition du 11 mai 2006 24 Audition du 5 avril 2006 25 Audition du 22 mars2006 26 Audition du 15 juin 2006 27 Audition du 22 mars 2006 28 Audition du 11 mai 2006 29 Audition du 15 juin 2006 30 Audition du 23 mars 2006 31 Audition du 22 mars 2006 32 CHASTEL (C) - 1963 - Infections humaines au Cambodge par le virus Chikungunya ou un agent étroitement apparenté. I : Clinique, isolements et identification des virus, sérologie. Bulletin de la Société de Pathologie Exotique, 56, (5), pp. 892-915. II. Anatomie pathologique expérimentale. Bulletin de la Société de Pathologie Exotique, 56 (5): pp. 915-924. CHASTEL (C) - 1964 - Infections humaines au Cambodge par le virus Chikungunya ou un agent étroitement apparenté. III : Épidémiologie. Bulletin de la Société de Pathologie Exotique, 57 (1), pp. 65-82. 33 Formes neurologiques identifiées chez l'enfant lors d'une épidémie en Inde dans une série de 12 jeunes malades pour lesquels ont été rapportés un décès et deux observations avec des séquelles neurologiques importantes : Carey D.E, Myers R.M, de Ranitz C.M, Jadhav M., the 1964 chikungunya épidémic at Vellore, south india, including observatiuon on concurrent dengue. Tr; Roy.Soc.trop.Med.Hyg., 1969,63,pp434-445 34 Audition du 5 avril 35 Brighton SW, ProzeskyO W, de la Harpe A L Chikungunya virus infection. A retrospective study of 107 cases.S Afr.Med J 1984, 66 :217-8 36 Audition du 5 avril 2006 37 Les manifestations rhumatologiques de l'infection par le virus chikungunya Sinoviale, février 2006 n° 148 38 Patrick Gérardin 1, Brahim Boumahni 1, Cécile Duvant 2, Yann Lenglet 3, Magali Carbonnier 1, Pierre-Yves Robillard 1, Georges Barau 3, Alain Michault 4, Marc Bintner 5, Alain Fourmaintraux 1 (1-Néonatologie, Groupe Hospitalier Sud-Réunion (GHSR), Saint-Pierre, Réunion. 2-Pédiatrie Générale, GHSR. 3-Gynécologie et d'Obstétrique, GHSR. 4-Microbiologie, GHSR. 5-Neuroradiologie, GHSR.) 39 Thonnon J, Spiegel A., Diallo A, Fontenille D, Epidémie à virus Chikungunya en 1996 et 1997 au Sénégal. Bull.Soc.Pathol.Exot.1999 may 92 (2) :79-82 40 Audition du 16 mars 2006 41 La chloroquine (Nivaquine) 42 Audition du 5 avril 2006 43 Situé dans le Maryland, l'USAMRIID (United States Army Medical Research Institute for Infectious Diseases) est le principal laboratoire de recherche médicale du US Biological Defense Research Program. Il a pour mission de conduire des recherches fondamentales et appliquées sur des menaces biologiques afin de mettre au point des solutions médicales (telles que des vaccins, des médicaments et des diagnostics) visant à protéger les combattants. 44 Audition du 5 avril 2006 45 Audition du 23 mars 2006 46 Audition du 22 mars 2006 47 Audition du 5 avril 2006 48 Audition du 6 avril 2006 49 Audition du 16 mars 2006 50 Audition du 6 avril 2006 51 Audition du 16 mars 2006 52 Audition du 11 avril 2006 53 Audition du 6 avril 2006 54 Audition du 5avril 2006 55 Audition du 11 mai 2006 56 Audition du 6 avril 2006. 57 Audition du 6 avril 2006. 58 Audition du 22 mars 2006 59 Audition du 16 mars 2006 60 Audition du 23 mars 2006 61 Audition du 15 juin 2006 62 Audition du 22 mars 2006 63 Les Schémas régionaux d'éducation pour la santé (SREPS) sont prévus par le plan national d'éducation pour la santé de février 2001. Elaborés à partir de 2002, ils sont destinés à renforcer les compétences en éducation à la santé et à améliorer les méthodes d'évaluation de projets. Ils complètent l'organisation régionale puisque les Programmes régionaux de santé, les Programmes régionaux d'accès à la prévention et aux soins et Schémas régionaux d'organisation sanitaire comportent tous un volet prévention et éducation pour la santé. 64 Audition du 16 mars 2006 65 Audition du 11 mai 2006 66 Audition du 16 mars 2006 67 Audition du 23 mars 2006 68 Nombre de gîtes positif pour 100 maisons 69 Audition du 11 avril 2006 70 Audition du 6 avril 2006 71 Audition du 22 mars 2006 72 Audition du 16 mars 2006 73 Audition du 23 mars 2006 74 Rapport de mission réalisé à La Réunion, du 17 au 20 janvier 2006 par le Dr Dépinoy (INPES) 75 Audition du 16 mars 2006 76 Audition du 15 juin 2006 77 Audition du 15 juin 2006 78 Audition du 5 avril 2006 79 Audition du 6 avril 2006 80 Audition du 16 mars2006 81 Audition du 5 avril 2006 82 Audition du 15 juin 2006 83 Audition du 15 juin 2006 84 Audition du 15 juin 2006 85 Audition du 5 avril 2006 86 Audition du 16 mars 2006 87 Audition du 23 mars 2006 88 Audition du 23 mars 2006 89 Audition du 11 mai 2006 90 Audition du 11 mai 2006 91 Institut d'émission des départements d'outre-mer 92 Association pour le développement industriel de La réunion 93 Institut national de la santé et de la recherche médicale 94 Arbovirus : virus habituellement transmis, dans les conditions naturelles, de vertébré à vertébré, par un arthropode hématophage, qui en constitue le vecteur biologique. Les arboviroses regroupent des maladies différentes quant à leur symptomatologie et surtout leur épidémiologie. Leur diagnostic précis est délicat : il nécessite le recours à des examens biologiques dans des laboratoires spécialisés. http://medecinetropicale.free.fr/cours/arboviroses.htm 95 Kenya Medical Research Institute. 96 Groupe Hospitalier Sud Réunion. 97 Institut de Médecine Tropicale du Service de Santé des Armées. 98 Centers for Disease Control and Prevention. 99 http://www.pasteur.fr/recherche/banques/CRORA/virus/v000030.htm 100 Centers for Disease Control and Prevention. 101 Virus de la forêt de Semliki (Semliki forest virus) : arbovirus de la famille des Togaviridae (alphavirus) détecté en Afrique occidentale, centrale et australe. 102 Paupy C, Girod R, Salvan M, Rodhain F, Failloux AB, 2001. Population structure of Aedes albopictus from La Réunion Island (Indian Ocean) with respect to susceptibility to a dengue virus. Heredity 87: 273-283. 103 Le Screw worm fly ou lucilie bouchère américaine, (Cochliomyia hominivorax), est une mouche très répandue dans les régions tropicales et sub-tropicales, dont les larves se nourrissent de la chair vive des animaux ou des hommes. Elle a été récemment introduite en Libye par du bétail importé d'Amérique latine. Pour empêcher une infestation, un programme de lutte dite « autocide », basé sur la technique de l'insecte stérile, a été mis en place, avec l'aide de la FAO, dont l'efficacité a permis, semble-t-il, d'éradiquer la lucilie en Libye. Source : INRA. 104 Jeu de mots : « Singapour est un très bon État, il y a une amende pour tout. » 105 Temps nécessaire à la réplication et à la dissémination du virus dans l'organisme du vecteur. 106 http://www.orsrun.net/Repere_Chikungunya.pdf 107 FNSEA : Fédération nationale des syndicats d'exploitants agricoles 108 AFSSAPS : Agence française de sécurité sanitaire des produits de santé 109 IRD : Institut de recherche pour le développement 110 INERIS : Institut national de l'environnement et des risques 111 InVS : Institut national de veille sanitaire 112 REACH : Registration, Evaluation and Authorization of chemicals 113 ADEGE : Agence nationale de la démoustication et de la gestion des espaces naturels démoustiqués 114 IVS : Institut de veille sanitaire 115 AFSSET : Agence française de sécurité sanitaire de l'environnement et du travail 116 IRD : Institut de recherche pour le développement 117 INRA : Institut national de la recherche agronomique 118 IRD : Institut de recherche pour le développement 119 INSERM : Institut national de la santé et de la recherche médicale 120 AFSSA : Agence sanitaire de sécurité sanitaire des aliments 121 InVS : Institut national de veille sanitaire 122 CEA : Commissariat à l'énergie atomique 123 CIRAD : Centre de coopération internationale en recherche agronomique pour le développement 124 CNRS : Centre national de recherche scientifique 125 Centre d'épidémiologie sur les causes médicales de décès - http://www.cepidc.vesinet.inserm.fr/ 126 INSERM : Institut national de la santé et de la recherche médicale 127 IRD : Institut de recherche pour le développement 128 INRA : Institut national de recherche agronomique 129 Créole réunionnais : fièvre. 130 La tisane des cœurs (bourgeons) de cerise de Cayenne (Eugenia uniflora) est un remède traditionnel contre la grippe, mais également contre les maux de tête, les courbatures et les crampes. 131 CHASTEL (C) - 1963 - Infections humaines au Cambodge par le virus Chikungunya ou un agent étroitement apparenté. I : Clinique, isolements et identification des virus, sérologie. Bulletin de la Société de Pathologie Exotique, 56, (5), pp. 892-915. II. Anatomie pathologique expérimentale. Bulletin de la Société de Pathologie Exotique, 56 (5): pp. 915-924. CHASTEL (C) - 1964 - Infections humaines au Cambodge par le virus Chikungunya ou un agent étroitement apparenté. III : Epidémiologie. Bulletin de la Société de Pathologie Exotique, 57 (1), pp. 65-82. 132 GHSR : Groupe hospitalier sud Réunion 133 Pôle de Protection des Plantes. Inauguré en février 2002, le 3P dispose de 3 000 m² de bureaux, laboratoires, chambres climatiques, serres et quarantaines. Les équipements sont partagés par le CIRAD et ses partenaires : l'Université de La Réunion, le Service de la protection des végétaux (SPV) et la Fédération départementale des groupements de défense contre les organismes nuisibles (FDGDON). Le 3P abrite également l'unité mixte de recherche (UMR 53) Peuplements végétaux et bio-agresseurs en milieu tropical (PVBMT) qui associe le Cirad et l'Université de La Réunion. 134 INRA : Institut national de la recherche agronomique 135 IRD : Institut de recherche pour le développement 136 Dans les modèles épidémiologiques simples, un agent infectieux est caractérisé par son taux de reproduction R 0 qui est le nombre moyen d'infections secondaires engendrées par le premier individu infecté. Le seuil épidémique correspond à R 0 = 1 pour une population totalement sensible : au-dessus, l'épidémie se développe et au-dessous l'infection disparaît. Plus le R 0 est élevé, plus l'épidémie est foudroyante. 137 La première mission interministérielle d'aménagement du littoral du Languedoc-Roussillon, dite « Mission Racine », a, de 1963 à 1983, créé les conditions du développement des activités touristiques et de la protection des espaces naturels sur les 240 km de côtes qui vont du petit Rhône à la frontière espagnole. 138 Agence nationale pour la démoustication, le contrôle des nuisances biologiques, l'observation écologique et la gestion des espaces naturels démoustiqués. La convention constituant l'ADEGE et concrétisant des convergences d'objectifs et de moyens, a été signée le 4 juillet 1996 entre les trois EID. Un avenant en date du 21 octobre 1997 l'a élargie au Conseil général de la Martinique. 139 Disponible sur le site du ministère de la santé http://www.sante.gouv.fr/ 140 http://www.who.int/csr/fr/index.html 141 Communication pour agir sur les comportements -http://wmc.who.int |