
N° 1470
______
ASSEMBLÉE NATIONALE
CONSTITUTION DU 4 OCTOBRE 1958
QUATORZIÈME LÉGISLATURE
Enregistré à la Présidence de l’Assemblée nationale le 17 octobre 2013.
RAPPORT
FAIT
AU NOM DE LA COMMISSION DES AFFAIRES SOCIALES SUR LE PROJET DE LOI de financement de la sécurité sociale pour 2014 (n° 1412)
MEDICO-SOCIAL
Par Mme martine PINVILLE,
Députée.
___
Les commentaires et les débats en commission sur les articles 1 à 3, 6, 8 à 26, et 63 à 68 figurent dans le rapport de M. Gérard Bapt, sur les recettes et l’équilibre général (n° 1470, tome I).
Les commentaires et les débats en commission sur les articles 4, 5, 7, 27 à 46, et 48 à 50 figurent dans le rapport de M. Christian Paul, sur l’assurance maladie (n° 1470, tome II).
Le commentaire et les débats en commission sur l’article 47 figurent dans le rapport de Mme Martine Pinville, sur le secteur médico-social (n° 1470, tome III).
Les commentaires et les débats en commission sur les articles 51, 61 et 62 figurent dans le rapport de M. Michel Issindou, sur l’assurance vieillesse (n° 1470, tome IV).
Les commentaires et les débats en commission sur les articles 52 à 54 figurent dans le rapport de M. Laurent Marcangeli, sur les accidents du travail et les maladies professionnelles (n° 1470, tome V).
Les commentaires et les débats en commission sur les articles 55 à 60 figurent dans le rapport de Mme Marie-Françoise Clergeau, sur la famille (n° 1470, tome VI).
Le tableau comparatif figure dans le fascicule n° 1470, tome VII.
___
Pages
INTRODUCTION 5
I. LA LOI DE FINANCEMENT POUR 2014 MAINTIENT L’EFFORT DE LA NATION DANS LE DOMAINE MÉDICO-SOCIAL 6
A. LE BUDGET DE LA CAISSE NATIONALE DE SOLIDARITÉ POUR L’AUTONOMIE 6
1. L’exécution budgétaire de l’année 2012 7
2. L’exécution de l’année en cours 9
3. Le budget pour 2014 12
4. Les réserves de la caisse nationale de solidarité pour l’autonomie 13
5. Les enveloppes déléguées aux agences régionales de santé au titre de la création de places 14
B. LES ACTIONS À DESTINATION DES PERSONNES ÂGÉES 15
1. La poursuite de la médicalisation des établissements 15
2. Le développement de l’offre dans le cadre du plan « Solidarité grand âge » 17
3. Le plan Alzheimer 20
4. Le financement de l’allocation personnalisée d’autonomie 21
C. LES ACTIONS EN FAVEUR DES PERSONNES HANDICAPÉES 22
1. L’exécution du programme pluriannuel de création de places 23
2. Le financement de la prestation de compensation du handicap 27
3. Mieux prendre en compte le handicap psychique 28
II. LA PERSPECTIVE D’UNE RÉFORME GLOBALE DE L’ACCOMPAGNEMENT DE LA PERTE D’AUTONOMIE 31
A. PISTES DE RÉFORMES CONCERNANT L’AUTONOMIE DES PERSONNES ÂGÉES 31
1. Présentation des travaux préparatoires 31
2. Le maintien à domicile 32
3. Le rôle de la Caisse nationale d’assurance vieillesse 33
B. LA TERRITORIALISATION DES POLITIQUES D’ACCOMPAGNEMENT 34
1. Le transfert de la compétence de l’État aux agences régionales de santé en matière de développement de l’offre médico-sociale 34
2. Réformer les appels à projets 35
3. Les difficultés de fonctionnement des maisons départementales des personnes handicapées 36
C. LE CHANTIER DE LA RÉFORME DE LA TARIFICATION 37
1. La tarification des établissements accueillant des personnes âgées dépendantes 37
2. La tarification des services de soins infirmiers à domicile 38
3. Vers une réforme de la tarification des établissements pour personnes handicapées 39
EXAMEN DES ARTICLES RELATIFS AU SECTEUR MÉDICO-SOCIAL 41
QUATRIÈME PARTIE : DISPOSITIONS RELATIVES AUX DÉPENSES POUR L’EXERCICE 2014 41
Section 1 : Dispositions relatives aux dépenses d’assurance maladie 41
Article 47 (art. L 14-10-5, L. 14-10-9 du code de l’action sociale et des familles et art. L. 1431-2 du code de la santé publique) : Financement du plan d’aide à l’investissement dans le secteur médico-social pour 2014 et mesure de déconcentration 41
Article additionnel après l’article 47 : Simplification des conditions d’évaluation des établissements médico-sociaux 45
ANNEXE : LISTE DES PERSONNES AUDITIONNÉES PAR LA RAPPORTEURE 47
Le projet de loi de financement de la sécurité sociale (PLFSS) pour 2014 traduit le haut niveau d’ambition du Gouvernement dans le domaine médico-social. Alors que les effets de la crise économique et budgétaire contraignent fortement les finances publiques et que l’objectif national de dépenses d’assurance maladie (ONDAM) progresse de 2,4 %, le sous-ONDAM médico-social augmente quant à lui de 3 %.
Votre rapporteure s’en réjouit d’autant plus que l’année 2013 a vu les premiers effets bénéfiques des mesures adoptées dans le dernier PLFSS. Elles permettent un accroissement marqué des capacités d’accueil en établissements médico-sociaux.
Ces efforts irriguent un secteur en profonde mutation pour faire face à une demande de plus en plus forte, que ce soit sur le plan démographique ou qualitatif. C’est d’ailleurs son dynamisme qui a justifié une décennie d’annonces portant sur une hypothétique réforme du secteur. Une perspective sans cesse ajournée.
Rompant avec cette tradition, le Gouvernement est résolu à satisfaire ces attentes. À la suite du discours du Président de la République du 25 janvier 2013 annonçant le lancement de la réforme cette année, le Premier ministre a confirmé le 14 octobre dernier l’examen d’un projet de loi d’orientation et de programmation pour l’adaptation de la société au vieillissement d’ici à la fin de cette année.
La rapporteure salue cette avancée qui satisfait la demande de votre commission. L’examen au Parlement du PLFSS ouvre ainsi une période de réflexion et de débats sur la question. Elle se poursuivra jusqu’à l’examen du projet de loi d’orientation et de programmation. Le Parlement, et particulièrement votre commission, doivent être pleinement impliqués dans ses travaux de conception.
Ce travail législatif formera un ensemble cohérent avec diverses avancées récentes, telles les dispositions inscrites dans le projet de loi garantissant l’avenir et la justice des retraites qui, adopté en première lecture par l’Assemblée nationale le 15 octobre 2013, élargit les droits à pension des personnes handicapées ainsi que de leurs aidants (1).
Créée par la loi du 30 juin 2004, la caisse nationale de solidarité pour l’autonomie (CNSA) est chargée d’affecter les dépenses médico-sociales de la sécurité sociale. Elle couvre à la fois les dépenses d’accompagnement des personnes handicapées et celles dévolues à l’accompagnement des personnes âgées en perte d’autonomie, que ce soit à domicile ou en établissements.
La loi du 11 février 2005 pour l’égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées a défini les missions de la caisse. Ainsi, depuis le 1er janvier, elle doit assurer :
– la répartition équitable sur le territoire national du montant des dépenses des établissements et services médico-sociaux (ESMS) accueillant des personnes âgées et des personnes handicapées ;
– celle des concours financiers au titre de l’allocation personnalisée d’autonomie (APA) et de la prestation de compensation du handicap (PCH), ainsi que de la majoration de l’allocation d’éducation de l’enfant handicapé (AEEH) allouée aux familles monoparentales.
Outre l’investissement, elle veille en particulier au financement d’actions de modernisation des établissements, de formation des personnels et de professionnalisation du secteur.
Elle assure également un rôle d’expertise sur les questions liées à l’évaluation et à la prise en charge de la perte d’autonomie et anime avec les conseils généraux, qui en ont la responsabilité, le réseau des maisons départementales des personnes handicapées (MDPH).
Elle gère un budget annuel de près de 20 milliards d’euros. Son plafond d’emploi a été fixé à 104,2 équivalents temps plein travaillé (ETP) en 2013 et s’établira à 106,2 ETP en 2014.
Ses ressources propres sont composées :
– d’une fraction de CSG, de 0,1 point ;
– de la contribution de solidarité pour l’autonomie (CSA) ;
– depuis le 1er avril 2013, de la contribution additionnelle de solidarité pour l’autonomie (CASA) qui offre un rendement d’environ 640 millions d’euros de recettes en année pleine. Elle est prélevée sur les avantages de retraite et d’invalidité ainsi que sur les allocations de préretraite perçues par les personnes imposables au titre de l’impôt sur le revenu.
En 2012, les produits nets de la CNSA se sont élevés à 20,1 milliards d’euros, soit une hausse de 3,8 % (88,6 millions d’euros). Ces ressources se décomposent comme suit :
– la contribution des régimes d’assurance maladie au titre de l’ONDAM médico-social : 16,5 milliards d’euros (82 % de l’ensemble) ;
– la CSA : 2,4 milliards d’euros (+ 2,2%) ;
– 0,1 point de CSG 1,2 milliard d’euros (+ 2,5%).
Les recettes en provenance de l’ACOSS, liées aux revenus d’activité et aux revenus de remplacement, se sont trouvées en deçà des prévisions
(– 5.4 millions d’euros). Les ressources issues du Trésor, portant sur les revenus des placements, du patrimoine et des jeux, ont été conformes aux prévisions, avec 495,3 millions d’euros (+ 0,5 million d’euros).
Il existe en outre des dispositifs d’atténuation des recettes de l’ACOSS (notamment au titre de provisions pour dépréciation des cotisations) qui se sont traduits en 2012 par une perte de recettes « nettes » pour la CNSA de 7,3 millions d’euros. En complément, la faiblesse des taux d’intérêt explique le fait que les recettes tirées des produits financiers sont légèrement en deçà de celles escomptées (3,6 millions d’euros au lieu de 4 millions d’euros budgétés).
De leur côté, les charges nettes se sont élevées à 20,2 milliards d’euros, en hausse de 5,1 % par rapport à 2011, essentiellement consommées au titre de l’objectif global de dépense (OGD).
L’objectif global de dépense
L’OGD est le cadre déterminant le financement des prestations des établissements et services médico-sociaux pour personnes âgées et handicapées à la charge des organismes de sécurité sociale. Il est fixé chaque année par arrêté ministériel. Il est déterminé en additionnant deux facteurs que sont :
– une contribution de l’assurance maladie figurant au sein de l’ONDAM, dite « sous-ONDAM médico-social », qui peut varier à la marge en cours d’exercice par fongibilité ;
– une part (52 %) de la CSA, qui est affectée aux ESMS.
C’est de cette base que découle le montant total annuel des dépenses prises en compte pour le calcul des dotations globales, forfaits, prix de journée et tarifs. Il est ensuite ventilé en dotations régionales et départementales limitatives par la CNSA.
Pour 2012, l’OGD avait été fixé à 17,6 milliards d’euros. Il a été exécuté à hauteur de 17 455,3 millions d’euros, soit un montant en hausse de 4 % par rapport à l’exécution 2011. La sous-consommation de cet objectif est de 172,6 millions d’euros. Elle s’explique comme suit :
– 189 millions d’euros de sous-consommation sur l’OGD consacré aux personnes âgées de 8,8 milliards d’euros ;
– 16,3 millions d’euros de surconsommation des crédits dévolus aux personnes handicapées (pour un OGD de 8 719,3 millions d’euros).
Le phénomène de sous-consommation est toujours important mais en nette diminution par rapport à l’exercice précédent (270,5 millions d’euros). Ce montant, important en valeur absolue, alimente les réserves de la CNSA.
Pour mémoire, les dépenses étant majoritairement financées par les régimes d’assurance maladie, qui ont versé 16,5 milliards d’euros à ce titre dans le cadre de l’ONDAM médico-social, le solde, soit 966 millions d’euros, a donc été financé par les ressources propres de la CNSA.
Ces crédits ont notamment permis de financer 123 maisons pour l’accueil et l’intégration des malades d’Alzheimer (MAIA), dont la construction de 88 nouvelles, pour un montant de 27,6 millions d’euros dans le cadre du plan Alzheimer 2008-2012.
La CNSA contribue également au financement des prestations de compensation que sont l’allocation personnalisée d’autonomie (APA) et la prestation de compensation du handicap (PCH), à hauteur de 2,3 milliards d’euros en 2013. Ces dépenses ont connu une augmentation soutenue pour l’APA (+ 2,1 % soit 1 656 millions d’euros) comme pour la PCH (+ 3,2 %, soit 545 millions d’euros). Le taux de couverture de l’APA demeure stable, à 30,7 %, celui de la PCH connaît une dégradation continue, passant de 43 % à 39 %, du fait de la forte croissance de la demande. Enfin, le concours de la Caisse aux maisons départementales des personnes handicapées (MDPH) est demeuré stable, à 60 millions d’euros.
Au-delà, parmi les autres dépenses, la CNSA a mobilisé des financements au titre du plan d’aide à l’investissement (PAI) des établissements. Les crédits alloués en 2012 ont atteint le montant de 104 millions d’euros, soit une progression de 73 millions d’euros. De surcroît, la loi de finances rectificative (LFR) pour 2012 avait prévu dans son article 48 une charge de 170 millions d’euros pour le financement en 2013 du fonds de soutien aux départements en difficulté. Il explique pour une large part le déficit de la section V, qui s’élève à 146,4 millions d’euros.
Au total, l’exécution du budget 2012 de la CNSA se traduit par un résultat déficitaire de 21,7 millions d’euros. Ce résultat est amélioré d’environ 106 millions d’euros par rapport au 3ème budget modificatif 2012, présenté au conseil des ministres du 10 juillet 2012 et qui prévoyait un résultat déficitaire de 127,3 millions d’euros. Ce résultat s’explique par une sous-consommation de 173 millions d’euros de l’OGD, un gel des crédits dédiés au PAI pour 2012 à hauteur de 48 millions d’euros et l’abandon ou la réduction de PAI antérieurs. Les fonds propres de la CNSA ont atteint le niveau de 448,8 millions d’euros.
Les produits nets de la CNSA devraient connaître une augmentation relativement dynamique, de 3,6 %, pour atteindre un montant de 20,7 milliards d’euros.
Ces ressources se décomposeront de la sorte :
– la participation des caisses d’assurance maladie atteindrait 17,1 milliards d’euros, progressant de 3,9 % ;
– les recettes propres de la CNSA s’élèveraient à 3,6 milliards d’euros à 3,6 milliards d’euros, soit une hausse de 2,5 %, soit une croissance supérieure à celle constatée en 2012 (+2,3 %).
Le produit de la CSG dont bénéficie la CNSA enregistre une contraction exceptionnelle de 34 % (0,036 point, transféré au Fonds de solidarité vieillesse (FSV), compensée par l’inscription d’un produit de 470 millions d’euros au titre de la nouvelle CASA. Cette opération s’explique par la situation d’attente dans laquelle se trouve la CNSA : le surcroît de ressources est en effet destiné à financer les mesures du futur projet de loi sur l’autonomie, dont la présentation en conseil des ministres est attendue pour la fin de cette année. De façon transitoire et assez logiquement, il a ainsi été décidé d’affecter ces ressources aux personnes âgées en abondant le FSV.
Selon ces hypothèses, la CSNA présenterait en fin d’année un solde comptable négatif de - 93,1 millions d’euros. Grâce à ses réserves, ses comptes resteraient néanmoins positifs à hauteur de 356 millions d’euros.
Pour 2013, les prévisions font état d’une augmentation des charges nettes de 3,9 % par rapport à 2012. La prévision actualisée de l’OGD est en retrait de 118 millions d’euros par rapport à l’objectif initial, s’établissant à 18,1 milliards d’euros. L’ONDAM médico-social représentant 17,1 milliards d’euros, la contribution propre de la CNSA s’établirait donc à un milliard d’euros.
La CNSA devrait financer cette année les PAI à hauteur de 188 millions d’euros, tandis que les concours aux départements au titre de l’APA de la PCH devraient s’accroître de 3 %, un rythme qui correspond à celui de l’évolution de l’ONDAM médico-social. 46,6 millions d’euros devraient être mobilisés pour le financement de 188 maisons dévolues à l’accueil et l’intégration des malades d’Alzheimer.
En outre, dans le cadre de la LFSS pour 2013, un deuxième fonds d’aide de 50 millions d’euros a été décidé en faveur des services d’aide et d’accompagnement à domicile en difficulté financière, en complément du fonds pour 2012, abondé par des crédits de l’État votés en loi de finances initiale. La CNSA assure le financement de ce fonds par une mobilisation de ses réserves. Elle a décaissé une première tranche de 25 millions d’euros aux agences régionales de santé (ARS). Un arrêté en date du 27 mars 2013 a déterminé les modalités d’affectation des fonds, en application de l’article 70 de la LFSS du 17 décembre 2012. Les ARS devant ensuite signer avec les services concernés des contrats de financement, un montant complémentaire de 25 millions d’euros sera délégué en 2014.
Comme mentionné au titre de l’exécution pour 2012, l’exercice 2013 va poursuivre la mise en œuvre du dispositif de soutien aux départements en difficulté prévu par l’article 48 de la loi LFR pour 2012 (qui avait instauré un prélèvement de 170 millions d’euros sur les réserves de la CNSA). Le fonds se décompose en deux tranches :
– une première a été répartie et versée à 50 départements présentant les besoins les plus importants au regard de l’indice synthétique défini par le décret n° 2013-536 du 24 juin 2013 ;
– une deuxième tranche est versée à des départements connaissant une situation financière dégradée du fait notamment du poids de leurs dépenses sociales. Le versement est subordonné à la conclusion d’une convention entre l’État et le département précisant le montant de la subvention et indiquant les mesures prises par le département pour améliorer sa situation. Le versement de cette tranche doit intervenir au dernier trimestre de l’année 2013.
Ce dispositif d’aide exceptionnel n’est pas reconduit en 2014.
Le tableau ci-après, extrait de l’annexe n° 8 du projet de loi résume les charges et recettes prévisionnelles pour l’année en cours.
BUDGET RECTIFIÉ N° 2 CNSA 2013 (CONSEIL DU 9 JUILLET 2013)
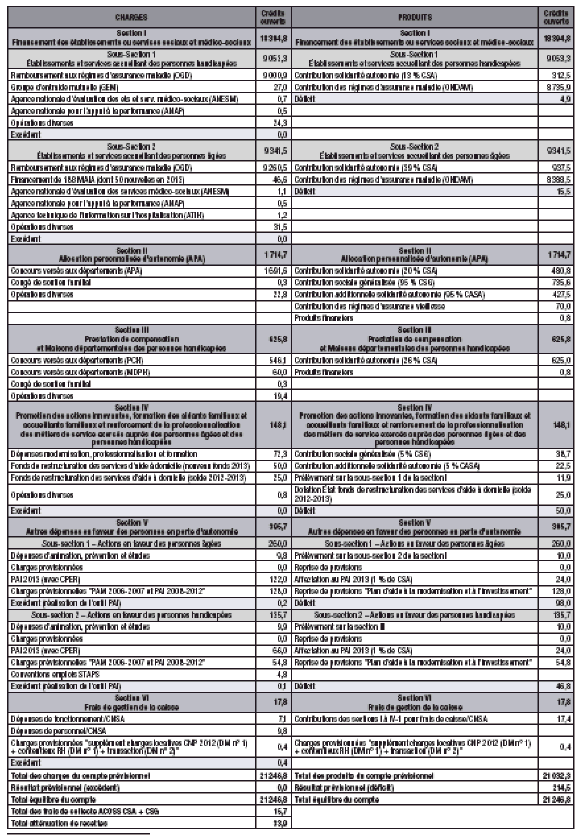
Source : CNSA/DF.
Le budget pour 2014 doit marquer le retour de la CSNA à un solde excédentaire. Les prévisions se fondent sur une évolution positive de l’ONDAM médico-social de 3,5 %, qui atteindrait 17,7 milliards d’euros, tandis que l’hypothèse de croissance de la CSA nette serait de 2 %.
De leur côté, les charges nettes progresseraient de 2,4 %. En particulier, le concours aux départements au titre de l’APA et de la PCH atteindrait 2,4 milliards d’euros. L’OGD s’élèverait à 18,8 milliards d’euros.
Le rapport à la commission des comptes de la sécurité sociale de septembre 2013 tablait sur une forte hausse des recettes de CSG qui aurait permis une progression de 5,6 % des produits nets de la CNSA. Cette forte hausse se serait expliquée par la fin, en 2013, de l’amputation des ressources CSG d’un montant équivalent à la progression des ressources de la CASA, dont le rendement est attendu à 640 millions d’euros (soit 0,05 point de CSG). Cependant, cette mesure, exceptionnelle, est finalement reconduite pour l’année 2014. Le ministre du budget a en effet annoncé en commission que l’adoption de la loi sur l’autonomie n’étant techniquement possible qu’en 2014, les réserves de la CNSA suffiront à couvrir les premiers décaissements qui interviendront au cours de cet exercice. C’est pour l’année suivante que les besoins en ressources devraient fortement croître.
Au total, l’hypothèse de croissance retenue pour la CSG est de 2,2 %.
L’exercice 2014 est construit une évolution positive de l’ONDAM médico-social de 3 %. Il s’agit d’un effort remarquable qui montre la volonté du Gouvernement de poursuivre le rattrapage de ce secteur. Sa croissance est en effet nettement supérieure à celle de l’ONDAM (+ 2,4 %).
Dans le détail, l’ONDAM médico-social progressera de la sorte :
– + 2,94 % dans le champ des personnes âgées (soit un montant de 8 609 millions d’euros) ;
– +3,14 % dans le champ des personnes handicapées (soit un montant de 9 017 millions d’euros).
Le projet de loi prévoit qu’en 2014 l’évolution de l’ONDAM médico-social permettra d’affecter à nouveau une fraction des recettes de la CSA au financement d’un plan d’aide à l’investissement équivalent à 2 % de cette contribution, soit environ 49 millions d’euros.
Un prélèvement de 70 millions d’euros sur les réserves de la CNSA sera opéré afin de soutenir l’effort en direction des établissements et services médico-sociaux (ESMS).
L’apport de la CSA à l’OGD serait de 1,1 milliard d’euros, permettant à l’OGD d’atteindre, au total, le montant de 18,8 milliards d’euros en 2014 (+ 3,2 %). Ce montant se répartirait en 9 511 millions d’euros en faveur des personnes âgées (+ 2,99 %) et 9 316 millions d’euros en faveur de celles handicapées (+ 3,43 %). La surconsommation récurrente des crédits dévolus à ces dernières révèle en effet, années après années, l’importance des besoins à satisfaire ; une situation justifiant que les dépenses en leur faveur croissent d’un point de plus que l’ONDAM.
La CNSA disposera de réserves encore importantes l’année prochaine. Celles-ci seront néanmoins en diminution et 2014 devrait être le dernier exercice permettant de les solliciter fortement.
Le tableau ci-après rappelle l’évolution de leur affectation depuis 2006 :
(en millions d’euros)
Report à nouveau |
Résultat de l’exercice avant réaffectation |
Affectation PAI |
Affectation à l’OGD |
Autres affectations |
Total montant réaffecté |
Résultat l’exercice après réaffectation |
Résultat net cumulé | |
2006 |
532 |
660 |
500 |
1 |
1 |
532 |
129 |
661 |
2007 |
661 |
529 |
185 |
4 |
233 |
296 |
957 | |
2008 |
957 |
556 |
300 |
200 |
500 |
56 |
1 013 | |
2009 |
1 013 |
253 |
465 |
262 |
727 |
– 474 |
539 | |
2010 |
539 |
- |
151 |
5 |
7 |
282 |
– 292 |
247 |
2011 |
247 |
372 |
149 |
149 |
223 |
470 | ||
2012 |
470 |
276 |
120 |
8 |
170 |
298 |
- |
449 |
DM N° 2 Conseil de juillet |
449 |
140 |
5 |
195 |
– 215 |
234,3 | ||
Total |
3 170 |
1 861 |
742 |
313 |
2 915 |
Source : CNSA.
Les réserves, qui s’élevaient à plus de 400 milliards d’euros en 2011-2012, devraient avoisiner les 234 millions d’euros à la fin de cette année. Le financement du PAI devrait entraîner une ponction de 150 millions d’euros. La réduction de la sous-consommation des crédits médico-sociaux limite désormais la reconstitution des réserves.
À compter de 2015, il importera donc de financer l’ensemble du périmètre d’intervention de la CNSA sur ses ressources (ONDAM et ressources propres) et non plus en tablant, même marginalement, sur la mobilisation des réserves. À cet égard, l’engagement du Gouvernement de rétablir l’intégralité de la ressource CSG à la CNSA à compter du PLFSS 2015 est particulièrement satisfaisant.
Le plan d’aide à l’investissement est actuellement financé à hauteur de 120 millions d’euros par an, qui se décomposent en un prélèvement de 70 millions d’euros sur les réserves de la CNSA auquel s’ajoutent deux points de CSA, soit environ 50 millions d’euros (article 72 de la LFSS pour 2013). Ce partage, retenu en 2013, est reconduit pour 2014 par le PLFSS (article 49 du présent projet de loi). Sur les 120 millions d’euros, 80 ont été consacrés au secteur des personnes âgées dépendantes et 40 à celui des personnes handicapées.
Les dossiers PAI sont instruits par les agences régionales de santé (ARS). En l’état du droit, la validation revient néanmoins à la CNSA, qui veille à leur cohérence avec le schéma national. Le PLFSS à son article 47 prévoit en outre la délégation aux ARS de la gestion des PAI. Elles veilleront à la cohérence des projets avec les schémas régionaux d’investissement sanitaire et social (cf. infra).
Des instructions techniques de la CNSA en date du 17 février, du 1er juin et du 16 juillet 2012 détaillent les axes prioritaires de la mise en œuvre du PAI. Les deux premières tranches de crédits ont principalement porté sur des opérations de restructuration, d’extension ou de création de places, tandis que la dernière tranche a été essentiellement consacrée à des opérations de modernisation et de mise aux normes. Une attention particulière a été accordée au développement des structures de prise en charge des malades d’Alzheimer (20 millions d’euros). Si, comme en 2012, ces crédits ont fait l’objet d’une mise en réserve, la CNSA a pu puiser dans ses réserves 120 millions d’euros pour abonder le plan. En outre, il existe un fonds de concours destiné à recevoir la contribution de la CNSA au titre des restes à payer d’opérations d’investissement au profit de structures médico-sociales (prévues dans le cadre des contrats de projets État-Région). Il a été réactivé et abondé de 20 millions d’euros en 2013.
Les critères de répartition en régions et les conditions d’éligibilité des opérations n’ont pas connu de changement. Un accent particulier a été mis sur la prise en charge des personnes autistes dans le cadre du Plan autisme 2013-2017 adopté en mai dernier.
Les investissements réalisés grâce au PAI devront, à compter de 2014, correspondre à la stratégie de santé définie dans les projets régionaux de santé des agences. Cela fait suite à l’instruction N°DGOS/PF1/DGCS/2013/216 du 28 mai 2013 relative au cadrage général de la démarche d’élaboration du schéma régional d’investissement en santé (SRIS) qui confie aux ARS, dans le cadre de la stratégie nationale de santé, la responsabilité de la cohérence des investissements en santé réalisés sur leur territoire. L’articulation entre les investissements au profit des secteurs sanitaire et médico-social y fait l’objet d’une attention particulière.
Pour l’année 2014, le principe d’une allocation de 2 % du produit de la CSA au profit du PAI en 2014 est à nouveau retenu. Si l’allocation des crédits devrait correspondre aux équilibres votés en 2013, le mode d’allocation des ressources va connaître quant à lui d’importantes mutations, l’article 47 du PLFSS prévoyant la déconcentration de la gestion du PAI aux ARS. Prévue dans les objectifs de la convention d’objectifs et de gestion (COG) liant la CNSA à l’État, cette évolution devrait permettre des gains d’efficience : réduction des délais de traitement des opérations de gestion du PAI, limitation des allers retours entre les ARS et la CNSA sur l’instruction des dossiers, suppression de tâches traitées en doublon.
Dans cette perspective, l’année 2014 devrait voir la mise en œuvre d’un important travail relatif aux systèmes d’information et de communication afin de disposer d’un système permettant de conserver au niveau national une vision d’ensemble des opérations prises en charge. L’adoption de l’article 47 du présent projet de loi donnera aux ARS le pouvoir d’attribuer puis de payer aux établissements les aides aux investissements des ESMS, un pouvoir qui est aujourd’hui réservé à la CNSA.
La médicalisation des établissements constitue certainement l’un des chantiers majeurs dans le domaine médico-social. Il vise à accroître l’encadrement sanitaire des établissements d’hébergement pour personnes âgées dépendantes (EHPAD). Il s’agit très concrètement d’y améliorer l’encadrement médical des personnes âgées en augmentant les postes de personnel médical (aides-soignants, infirmiers).
Aux termes de l’article L. 312-12 du code de l’action sociale et des familles, ce processus s’articule autour de la conclusion de conventions tripartites liant :
– un EHPAD,
– le président du conseil général,
– le directeur de l’agence régionale de santé (ARS) de ressort.
Ces conventions déterminent la participation financière de l’État et des départements ainsi que les objectifs que l’établissement s’engage à atteindre. Elles permettent la mise en œuvre du processus dit de « médicalisation de deuxième génération » qui, lancé en 2007, repose sur l’idée que le forfait de soins doit être fondé sur une évaluation des besoins en soins des résidents, selon les systèmes dits « GMPS » (groupe iso-ressources moyen pondéré du modèle AGGIR) et « PMP » (PATHOS (2) moyen pondéré). Il s’agit d’une méthode d’allocation des ressources plus adaptées à l’élévation du niveau de qualité de service. L’attribution des crédits au titre de la médicalisation repose sur la signature ou le renouvellement de ces conventions.
La montée en gamme des établissements se traduit fréquemment par une augmentation du forfait soins. La tarification GMPS ajuste les ressources des établissements d’hébergement pour personnes âgées dépendantes (EHPAD) au plus près des besoins d’accompagnement et de prise en charge de leurs résidents (notamment par la progression du taux d’encadrement). En particulier, le PMP détermine le niveau de prise en charge des soins médicaux en fonction d’une observation « sur place », donc au plus près de la situation réelle, des pathologies des résidents dans les établissements.
Le passage à la tarification GMPS se traduit par une augmentation du coût de la place de 30 % en moyenne, ce qui justifie les budgets spécifiques d’accompagnement.
La cible initiale était fixée à 564 909 places d’EHPAD. Au 5 juin 2012, 2 527 EHPAD devaient encore renouveler leur convention en intégrant le passage au GMPS (1 475 conventions signées entre 2000 et 2006 non encore renouvelées et 1 052 conventions signées après 2007 sous régime dit DOMINIC (3)). L’enquête tarifaire réalisée par la CNSA 2012 indique qu’au 31 décembre les prestations de 2 093 EHPAD étaient encore tarifées en DOMINIC, soit 31 % des établissements. Cela représente 147 064 places, soit un quart des places en EHPAD.
Le processus de conventionnement devait mobiliser initialement 915 millions d’euros de crédits nouveaux d’assurance maladie, un montant équivalent devant être apporté par transfert de l’enveloppe soins de ville. L’extension des nouvelles modalités tarifaires (PATHOS) aux 564 275 places (4) éligibles du PSGA, ajouté au coût de l’impact de la fin de la médicalisation initiale sur la période 2007-2012, a ensuite conduit à réévaluer le coût du processus à hauteur de 1 650 millions d’euros, soit un financement moyen annuel de 275 millions d’euros. Ce montant comprenait environ 400 millions d’euros consacrés à l’achèvement du conventionnement initial.
À ce jour, entre 2004 et 2013, 2,1 milliards d’euros ont été consacrés à la médicalisation. Le tableau ci-après décrit l’évolution des décaissements, par année, en millions d’euros.
DÉCAISSEMENTS AU TITRE DU RENOUVELLEMENT DES PLACES
POUR LES PERSONNES ÂGÉES
2004 |
2005 |
2006 |
2007 |
2008 |
2009 |
2010 |
2011 |
2012 |
2013 |
2014 |
Total |
245 |
219 |
244 |
266 |
251 |
284,4 |
165 |
159 |
140 |
155 |
ND |
2 128 |
Source : réponse au questionnaire budgétaire de la rapporteure.
Dans ce contexte, la CNSA estime ainsi les besoins de financements pour la médicalisation à moyen terme :
– entre 206 et 254 millions d’euros pour les EHPAD conventionnés en DOMINIC ;
– entre 329 et 429 millions d’euros pour les EHPAD déjà « pathossifiés ».
Il s’agit de ressources considérables, qu’il sera pourtant indispensable de mobiliser pour mettre à niveau nos établissements et poursuivre l’élévation qualitative de l’encadrement des résidents.
Le plan solidarité grand âge (PSGA) 2007-2012 promeut le libre choix des personnes âgées entre différents types d’accompagnements (à savoir la prise en charge à domicile et celle en institution) et vise à développer les réponses les mieux adaptées possibles. Au total, il ambitionne un décaissement de 2,3 milliards d’euros.
Sa mise en œuvre se traduit principalement par l’encouragement à la création de places en EHPAD, l’objectif du plan étant d’accompagner la création de 37 500 places.
Parallèlement, le plan renforce les moyens dévolus à la prise en charge à domicile, en visant la création de :
– 36 000 places de services de soins infirmiers à domicile (SSIAD) ;
– 6 100 places d’hébergement temporaire (HT) ;
– 10 900 places d’accueil de jour (AJ).
Le tableau ci-après rappelle la distribution des objectifs initiaux par année.
OBJECTIFS DE CRÉATION DE PLACES DANS LE CADRE DU PLAN SOLIDARITÉ GRAND ÂGE
2007 |
2008 |
2009 |
2010 |
2011 |
2012 |
Total | |
SSIAD (5) |
6 000 |
6 000 |
6 000 |
6 000 |
6 000 |
6 000 |
36 000 |
AJ (6) |
2 125 |
2 125 |
2 125 |
2 125 |
1 200 |
1 200 |
10 900 |
HT (7) |
1 125 |
1 125 |
1 125 |
1 125 |
800 |
800 |
6 100 |
EHPAD (8) |
5 000 |
7 500 |
7 500 |
7 500 |
5 000 |
5 000 |
37 500 |
Total |
14 250 |
16 750 |
16 750 |
16 750 |
13 000 |
13 000 |
90 500 |
Source : CNSA – direction des établissements médico-sociaux Plan solidarité grand âge 2007-2012, Bilan d’étape au 31-11-2012)
Globalement, sur un total de 90 500 places supplémentaires envisagées, le maintien à domicile représente 59 % des créations planifiées (40 % pour les SSIAD + 19 % pour les formules dites « de répit », c’est-à-dire d’accueil de jour et d’hébergement temporaire).
Un an après l’achèvement théorique du plan, votre rapporteure a souhaité en dresser un premier bilan. Dans cette perspective, les tableaux ci-après présentent d’une part les places autorisées (crédits notifiés) et, d’autre part, les places installées.
PLACES AUTORISÉES SUR ENVELOPPE DE MESURES NOUVELLES 2007-2012
AU 31 DÉCEMBRE 2012
2007 |
2008 |
2009 |
2010 |
2011 |
2012 |
2013 |
2014 |
Total | |
SSIAD |
4 317 |
5 128 |
5 009 |
4 097 |
1 569 |
1 348 |
133 |
28 |
21 629 |
AJ |
1 018 |
1 496 |
1 488 |
1 317 |
870 |
459 |
146 |
49 |
6 842 |
HT |
702 |
753 |
847 |
797 |
552 |
320 |
47 |
25 |
4 043 |
EHPAD |
6 501 |
7 622 |
7 951 |
8 047 |
5 847 |
5 371 |
963 |
201 |
42 503 |
Total |
12 539 |
14 999 |
15 295 |
14 257 |
8 837 |
7 498 |
1 289 |
303 |
75 017 |
Source : CNSA – direction des établissements médico-sociaux Plan solidarité grand âge 2007-2012, Bilan d’étape au 31-11-2012.
PLACES INSTALLÉES SUR ENVELOPPE DE MESURES NOUVELLES 2007-2012
|
2007 |
2008 |
2009 |
2010 |
2011 |
2012 |
Total |
SSIAD |
4 243 |
5 116 |
4 938 |
4 076 |
1 159 |
1 044 |
20 576 |
AJ |
823 |
1 118 |
1 091 |
777 |
460 |
172 |
4 441 |
HT |
578 |
579 |
538 |
468 |
250 |
98 |
2 511 |
EHPAD |
5 576 |
5 677 |
5 161 |
4 487 |
2 476 |
979 |
24 356 |
Total |
11 220 |
12 489 |
11 728 |
9 808 |
4 345 |
2 293 |
51 884 |
Source : CNSA – direction des établissements médico-sociaux Plan solidarité grand âge 2007-2012, Bilan d’étape au 31-11-2012).
S’agissant de l’offre en établissements, la réalisation du plan est excellente avec 24 356 places réalisées sur 42 503 autorisées (pour un objectif initial de 37 500 places). Les enveloppes concernées ont été engagées à 97 %.
Le bilan est en revanche en demi-teinte s’agissant du maintien à domicile. En particulier, les crédits dévolus à l’hébergement temporaire n’ont été engagés qu’à hauteur de 62 %. La création de 4 043 places seulement a été autorisée sur un objectif de 6 100.
En outre, de nombreuses places ont été notifiées mais ne sont pas encore installées : il existe nécessairement un délai de mise en œuvre pour la construction, la rénovation ou l’installation. En outre, il faut compter avec certaines lenteurs sur le terrain, liées notamment aux difficultés de recrutement de personnels médicaux et paramédicaux ou encore à des contraintes propres aux financements publics. Les décaissements de crédits de paiement devraient se poursuivre sur la période 2013-2016, ajoutant 32 000 places aux 52 000 déjà créées. Ce type d’écart crée un décalage malheureux entre le rythme des réalisations et ce qui avait été présenté en 2007. Un domaine aussi sensible doit être préservé des effets d’annonces.
Le tableau ci-après présente donc le bilan global du plan, en incluant les créations de places à venir.
RÉCAPITULATIF DE LA RÉALISATION DU PSGA AU 31 DÉCEMBRE 2012
Catégories de places |
Places programmées PSGA |
Places notifiées 2007-2014 |
Part du PSGA notifiée |
Places autorisées |
Places installées 2008-2012 |
Places restant à installer |
SSIAD |
36 000 |
24 103 |
67 |
21 269 |
20 576 |
3 527 |
AJ |
10 900 |
10 679 |
98 |
6 842 |
4 441 |
6 238 |
HT |
6 100 |
6 471 |
106 |
4 043 |
2 511 |
2 882 |
EHPAD |
37 500 |
44 024 |
117 |
42 503 |
24 356 |
19 668 |
Total |
90 500 |
85 276 |
94 |
75 017 |
51 884 |
32 315 |
Source : CNSA – direction des établissements médico-sociaux Plan solidarité grand âge 2007-2012, Bilan d’étape au 31-11-2012.
Bien que contrasté, le bilan du plan solidarité grand âge est globalement satisfaisant. Il doit faire l’objet d’une mission d’évaluation conduite par l’inspection générale des affaires sociales (IGAS), dont les conclusions devraient être connues au printemps 2014.
Initié le 1er février 2008, le plan Alzheimer 2008-2012 avait pour objet de soutenir l’effort de recherche, favoriser la détection précoce de la maladie et mieux accompagner les malades.
Il a permis de renforcer l’offre adaptée aux malades d’Alzheimer. Cet effort s’est notamment traduit par la mise en place des maisons pour l’autonomie et l’intégration des malades d’Alzheimer (MAIA), chargées d’orienter, d’accueillir et d’offrir à toute personne âgée en perte d’autonomie la bonne prestation, rendue par le bon acteur, en intégrant son action avec celles des dispositifs existants (guichets d’accueil, de conseil et d’orientation « CLIC », réseau de santé, hôpital…).
L’article 78 de la loi n° 2010 1594 du 20 décembre 2010 de financement de la sécurité sociale pour 2011 a inséré au sein du code de l’action sociale et des familles (CASF) un article leur conférant une base légale. Celles-ci sont désormais ouvertes non seulement aux malades d’Alzheimer mais aussi à toutes les personnes âgées en perte d’autonomie. Fin 2013, elles devraient atteindre le nombre de 198.
Outre cette approche organisationnelle et fonctionnelle, le plan a également promu la formation des aidants auxquels deux jours de formation par an sont désormais proposés. Les actions sont financées par la CNSA au moyen d’une convention conclue avec France Alzheimer et une délégation de crédits aux ARS. Ces formations sont l’objet de critiques ; elles gagneraient semble-t-il à être moins scolaires et davantage organisées en fonction des démarches d’accueil effectuées par les familles dans les structures de prise en charge et d’accompagnement.
En outre, le plan a mis en avant les plateformes d’accompagnement et de répit. Une expérimentation a été réalisée en 2009-2010 sur 11 sites, pour un coût de 1,69 million d’euros pris en charge par la CNSA. Il s’agit d’offrir sur un même territoire une gamme diversifiée de formules d’accompagnement (répit à domicile, activités culturelles, physiques ou artistiques, séjours de vacances, accueils de jour, ateliers de réhabilitation, stimulation sensorielle…) afin de déterminer le modèle le plus profitable à la fois pour la personne malade et pour l’aidant. L’objectif était de créer 150 plateformes à l’horizon de la fin de l’année 2012. À ce jour, seules 134 plateformes ont été ouvertes. Un financement pérenne de 15 millions d’euros par an est prévu afin de faire fonctionner ces 150 plateformes, soit une dotation de 100 000 euros par plateforme.
De leur côté, les équipes spécialisées Alzheimer à domicile permettent une prise en charge spécifique à domicile. Rattachées à des SSIAD, elles sont composées d’un psychomotricien ou d’un ergothérapeute et d’assistants de soins en gérontologie. À la fin du mois de mars 2013, 342 équipes spécialisées Alzheimer étaient opérationnelles.
Enfin, les pôles d’activités et de soins adaptés ainsi que les unités d’hébergement renforcées (PASA et UHR) permettent une prise en charge adaptée des malades d’Alzheimer souffrant de troubles psycho-comportementaux modérés et sévères. Fin 2012, 767 pôles d’activités et 146 unités d’hébergement ont été mis en place. La poursuite du programme se traduirait par la création de 1784 PASA et 353 UHR.
Le 26 juin dernier, les conclusions du rapport d’évaluation du troisième plan Alzheimer réalisé par les professeurs Joël Ankri et Christine Van Broeckhoven ont été remises au comité de pilotage. Ils préconisent en particulier la poursuite des objectifs du plan ainsi que l’élargissement du dispositif à l’ensemble des maladies neuro-dégénératives (maladie de Parkinson, de Huntington). Votre rapporteure adhère pleinement à cette analyse tout en insistant sur la nécessité de rendre ces dispositifs plus lisibles. Les MAIA n’ont pas apporté la visibilité espérée pour les personnes atteintes d’Alzheimer comme pour leurs proches.
Entrée en vigueur le 1er janvier 2002, l’allocation personnalisée d’autonomie (APA) a permis, à domicile comme en établissement, d’améliorer et de diversifier les conditions de prise en charge de la perte d’autonomie des personnes âgées. Elle s’adresse aux personnes de 60 ans et plus qui, au-delà des soins que peut requérir leur état, ont besoin en raison de leur dépendance d’être aidées pour accomplir les actes de la vie quotidienne et/ou d’une surveillance régulière. Elles relèvent alors de l’un des quatre premiers groupes iso-ressources (GIR 1 à 4) de la grille nationale AGGIR (Autonomie Gérontologie Groupes Iso-Ressources).
L’APA favorise le maintien à domicile en contribuant au financement des dépenses s’inscrivant dans un plan d’aide personnalisé élaboré par une équipe médico-sociale départementale. Ce plan est construit fonction des besoins du bénéficiaire, dans la limite de plafonds nationaux définis pour chaque GIR. Son montant est calculé en fonction du plan d’aide et du revenu de la personne âgée. L’APA peut ainsi prendre en charge des services à domicile (emploi direct par les personnes âgées ou services prestataires), de la téléassistance, des aides techniques, des frais d’accueil de jour ou d’hébergement temporaire, ou encore de petits travaux d’adaptation du logement (pose de barres d’appui, etc.).
En 2012, 726 786 personnes bénéficiaient de l’APA à domicile, pour une dépense totale de 3,28 milliards d’euros.
De son côté, la CNSA verse aux départements un concours destiné à financer une partie du coût de l’APA. Celui-ci atteignait initialement 50 % de la dépense. Il est désormais stabilisé à environ 30 %. La CNSA estime qu’elle versera 1,748 milliard d’euros à ce titre aux départements en 2014.
Le besoin va continuer à croître et il n’est pas certain que le modèle de financement soit soutenable à long terme. Pour mémoire, les personnes âgées de 60 ans ou plus sont aujourd’hui au nombre de 15 millions. Elles seront près de 24 millions en 2060 et, parmi elles, la moitié aura 75 ans et plus. Le nombre de personnes de plus de 85 ans devrait dépasser les 4,8 millions en 2050. Autant de données qui prouvent combien l’adaptation de notre société aux défis du grand âge est un impératif. Y répondre nécessitera inévitablement des ressources croissantes. Il faut s’y préparer.
La nécessité de revoir le fonctionnement de l’APA fait aujourd’hui consensus, tant pour la financer que pour améliorer son ciblage. Le Gouvernement et les départements sont en discussion dans le cadre d’un groupe de travail spécifique. Il serait désormais envisagé de la réformer en deux temps, en scindant la question du financement de l’autonomie à domicile de celle dans les établissements.
La CNSA mobilise près de 9 milliards d’euros chaque année au titre des politiques d’accompagnement des personnes handicapées. La surconsommation récurrente de ces crédits illustre l’importance des besoins auxquels elle répond.
Le projet de loi alloue 155 millions d’euros à la création de places et services pour personnes handicapées. Les premiers crédits de paiements (8 millions d’euros) sont annoncés pour 2014 au titre du plan autisme, qui mobilise des volumes beaucoup plus importants (250 millions d’euros).
Lancé en juin 2008, le programme pluriannuel de création de places pour un accompagnement tout au long de la vie des personnes handicapées (2008-2012) a prévu la création de 41 450 places, auxquelles s’ajoutent 10 000 places en établissements et services d’aide par le travail (ESAT), financées par des crédits d’État. La programmation était prévue sur cinq ans (2008-2012) avec un financement initialement échelonné sur sept ans (2008-2014). Cependant, compte tenu des délais de mise en œuvre, l’ouverture de ces places a été rééchelonnée jusqu’en 2016.
Sur le plan qualitatif, le programme visait principalement la réduction progressive des listes d’attente en établissements et services, l’amélioration de l’accompagnement des handicaps lourds – autisme, polyhandicap, troubles graves du comportement – ainsi que la prise en compte de l’avancée en âge de la population accueillie en établissements.
Le tableau ci-après, issu du bilan annuel de la CNSA, dresse un état des lieux global de l’exécution du programme au 31 décembre 2012, dans les différents types de structures pour enfants et adultes.
EXÉCUTION DU PROGRAMME PLURIANNUEL DE CRÉATION DE PLACES
Type de structure |
Places prévues par le programme |
Places notifiées au titre de 2008-2016 |
Places autorisées au titre de 2008-2016 |
Places installées au titre de 2008-2016 | |
Mesures enfants |
ITEP |
1 550 |
1 583 |
1 133 |
679 |
SESSAD |
7 250 |
7 743 |
6 361 |
5 329 | |
Ets polyhandicapés |
700 |
503 |
426 |
328 | |
Ets pour autistes |
1 500 |
2 049 |
1 454 |
1 111 | |
Ets déf. Intellectuels |
1 000 |
664 |
931 |
659 | |
Accueil temporaire |
250 |
94 |
82 |
60 | |
Autres |
- |
370 |
451 |
388 | |
CAMSP |
- |
- |
- |
- | |
CMPP |
- |
- |
- |
- | |
Total enfants |
12 250 |
13 006 |
10 838 |
8 554 | |
Mesures adultes |
MAS |
4 550 |
4 794 |
3 836 |
2 476 |
FAM |
8 450 |
9 333 |
5 800 |
3 721 | |
Méd° FAM/FV/FO |
2 500 |
1 267 |
519 |
406 | |
Accueil temporaire |
800 |
400 |
592 |
441 | |
SAMSAH-SSIAD |
12 900 |
10 603 |
5 152 |
4 638 | |
Autres |
- |
137 |
676 |
555 | |
Total adultes |
29 200 |
26 534 |
16 574 |
12 236 | |
Total enfants et adultes |
41 450 |
39 540 |
27 413 |
20 791 | |
Source : ministère des affaires sociales et de la santé.
La quasi-totalité des moyens dévolus aux créations de places nouvelles a été allouée aux ARS entre décembre 2011 et février 2012, à l’exception de mesures spécifiques consacrées au développement de l’offre médico-sociale pour les handicaps rares qui doivent faire l’objet d’une notification au second semestre 2013.
Le tableau ci-après, réalisé par la caisse en juin 2013, dresse quant à lui un bilan du plan de création de places au 31 décembre 2012.
BILAN DES CRÉATIONS DE PLACES AU 31 DÉCEMBRE 2012
places programmées |
places notifiées |
montants programmés |
montants notifiés | |
Établissements |
16 300 |
15 795 |
637,4 |
631,4 |
Services |
12 900 |
10 603 |
177,9 |
145,1 |
Autres ESMS |
0 |
137 |
10,5 |
4,9 |
Total adultes |
29 200 |
26 535 |
825,8 |
781,4 |
Établissements |
5 000 |
4 893 |
234,8 |
233,0 |
Services |
7 250 |
7 743 |
127,0 |
139,1 |
CAMSP CMPP |
0 |
0 |
30,2 |
48,2 |
Autres ESMS |
0 |
370 |
33,1 |
14,8 |
Total enfants |
12 250 |
13 006 |
425,1 |
435,1 |
Total PH |
41 450 |
39 541 |
1 250,9 |
1 216,5 |
On constate un écart de 1 869 places entre les prévisions du programme et les notifications réalisées par la CNSA. Il résulte pour partie du solde de places non encore notifiées à destination des personnes présentant handicap rare, ou encore du fait que les places notifiées entre 2008 et 2012 ont pu faire l’objet de réévaluation (afin notamment de tenir compte de l’actualisation des coûts de fonctionnement). Ainsi, le coût moyen des places notifiées est supérieur au coût moyen de celles prévues initialement.
De même, on constate un écart entre les volumes de crédits notifiés et programmés (34 millions d’euros) qui s’explique par la sanctuarisation au niveau national des crédits dédiés aux projets spécifiques aux handicaps rares, complétés pour partie de projets à destination des personnes atteintes de maladies rares.
Les tableaux ci-après décrivent les places et montants engagés sur la période 2008-2012.
PLACES AUTORISÉES ET TAUX D’AUTORISATION (1)
Établissements |
Services |
Autres ESMS |
Total installées | |||||
places |
% |
places |
% |
places |
% |
places |
% | |
Adultes |
10 747 |
68 |
5 152 |
49 |
676 |
493 |
16 575 |
62 |
Enfants |
4 027 |
82 |
6 361 |
82 |
451 |
122 |
10 839 |
83 |
Total PH |
14 774 |
71 |
11 513 |
63 |
1 127 |
222 |
27 414 |
69 |
(1) taux d’autorisation = places autorisées/places notifiées
MONTANTS ENGAGÉS ET TAUX D’ENGAGEMENT (1)
Années 2008 à 2012
(en millions d’euros)
Établissements |
Services |
CAMSP-CMPP |
Autres ESMS |
Total installées | ||||||
Montant |
% |
Montant |
% |
Montant |
% |
Montant |
% |
Montant |
% | |
Adultes |
477,6 |
76 |
60,7 |
42 |
8,3 |
169 |
546,6 |
70 | ||
Enfants |
193 |
83 |
115,6 |
83 |
30,9 |
64 |
15,2 |
103 |
354,3 |
71 |
Total PH |
670 |
78 |
176 |
56 |
31 |
24 |
212 |
901 |
74 | |
Le taux moyen d’autorisation fin 2012 des mesures notifiées sur toute la durée du programme (excepté les handicaps rares) s’élève à 69 %, et le taux d’engagement à 74 % des montants notifiés (colonnes bleues du tableau). Il s’agit d’une performance contrastée, les difficultés à honorer le plan concernant les adultes étant tout à fait préoccupantes.
Au total 27 400 places nouvelles étaient autorisées fin 2012 et plus de 900 millions d’euros étaient d’ores et déjà engagés à partir des enveloppes de mesures nouvelles notifiées entre 2008 et 2012.
S’agissant des places effectivement installées, le taux global d’exécution s’établit autour de 88 % sur cinq ans, et le taux de consommation des enveloppes à 80 % avec, là encore, des écarts importants entre les secteurs enfants et adultes.
Les tableaux ci-après détaillent la répartition de ces deux types de données sur la période 2008-2011.
PLACES INSTALLÉES ET TAUX D’EXÉCUTION (1)
Années 2008 à 2011
Établissements |
Services |
Autres ESMS |
Total installées | |||||
|
Places |
% |
Places |
% |
Places |
% |
Places |
% |
Adultes |
7 043 |
70 |
4 638 |
98 |
555 |
411 |
12 236 |
82 |
Enfants |
2 837 |
85 |
5329 |
105 |
388 |
116 |
8 554 |
98 |
Total PH |
9 880 |
74 |
9 967 |
102 |
943 |
200 |
20 790 |
88 |
(1) taux d’exécution = places installées (2008-2012) / places notifiées pour les années 2008-2012
CRÉDITS CONSOMMÉS ET TAUX DE CONSOMMATION (1)
Années 2008-2012
(en millions d’euros)
|
Établissements |
Services |
CAMSP-CMPP |
Autres ESMS |
Total installées | |||||
|
Montant |
% |
Montant |
% |
Montant |
% |
Montant |
% |
Montant |
% |
Adultes |
307,3 |
71 |
53,2 |
87 |
|
|
7 |
144 |
367,5 |
88 |
Enfants |
128,6 |
79 |
96,7 |
107 |
25,4 |
89 |
11 |
85 |
261,7 |
80 |
Total PH |
435,9 |
73 |
149,9 |
99 |
25,4 |
89 |
18 |
101 |
629,2 |
80 |
(1) taux de consommation = crédits consommés (2008-2012) / crédits notifiés pour les années 2008-2012
Alors que 98 % des places notifiées au titre des exercices 2008 à 2012 pour les enfants ont été installées, seules 82 % de celles réservées aux adultes ont été ouvertes, principalement en raison des délais d’installation des places en établissements.
La PCH a été créée par la loi du 11 février 2005 pour l’égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées. Elle vise à répondre aux besoins de compensation des personnes handicapées au regard, notamment, de leur projet de vie. Prenant la suite de l’allocation de compensation pour tierce personne pour ce qui concerne l’aide humaine, cette prestation vient en sus des autres prestations destinées à garantir un revenu de base aux personnes handicapées, telle que l’allocation aux adultes handicapés (AAH).
Elle prend en charge cinq types de besoins : les aides humaines, les aides techniques, les aménagements du logement, du véhicule et les surcoûts liés au frais de transport, les charges exceptionnelles ou spécifiques et les aides animalières.
Son financement est assuré par les départements qui reçoivent un concours de la CNSA. Celui-ci est calculé depuis 2010 sur la base d’une fraction de 26 % du produit de la CSA. Ces crédits sont retracés à la section III de son budget, au même titre que ceux dévolus aux MDPH.
Si l’enveloppe globale de la participation de la CNSA au financement de l’APA est calculée en appliquant un pourcentage, la répartition de la ressource entre départements est quant à elle soumise à des critères d’ajustement décrits à l’article L. 14-10-7 de code de l’action sociale et des familles, à savoir :
– le nombre de bénéficiaires de l’APA,
– le nombre de bénéficiaires d’autres prestations (AAH, invalidité),
– le potentiel fiscal du département.
Un mécanisme de plafonnement de la charge nette est également prévu.
Le tableau ci-après présente le montant annuel de la PCH versé par les départements aux bénéficiaires, ainsi que le concours apporté par la CNSA aux départements.
PARTICIPATION DE LA CNSA AU FINANCEMENT DE LA PCH
(en millions d’euros)
2006 |
2007 |
2008 |
2009 |
2010 |
2011 |
2012 | |
Dépenses de PCH versées par les départements |
79 |
277 |
569 |
843 |
1 088 |
1 242 |
1 400 |
– dont concours versés par la CNSA aux départements au titre de la PCH |
523 |
530 |
551 |
509 |
502 |
528 |
544,8 |
Part des dépenses de PCH financées par la CNSA (%) |
662,0 |
191,5 |
96,9 |
60,4 |
46,1 |
42,5 |
39 |
Source : CNSA – compte de résultat.
Malgré des montants croissant de façon particulièrement dynamique (+ 3 % en 2012), le taux de financement de la PCH par la CNSA a rapidement diminué pour s’établir proche d’un palier de 40 %. Cette baisse s’explique par la montée en charge rapide de la prestation.
L’analyse des contributions département par département révèle une forte hétérogénéité. Ainsi, il est supérieur à 80 % dans quatre départements, mais inférieur à 40 % dans près de la moitié des départements métropolitains.
Pour 2014, la CNSA prévoit la poursuite des tendances observées ces dernières années avec un concours de 560,4 millions d’euros.
La santé mentale constitue un enjeu fort de santé publique. L’organisation mondiale de la santé considère que cinq des dix pathologies les plus préoccupantes dans le monde relèvent de la psychiatrie : schizophrénie, troubles bipolaires, addictions, dépression et troubles obsessionnels compulsifs. Près de 30 % de la population serait concernée en France par un problème de santé mentale plus ou moins sévère. Les associations œuvrant dans ce secteur estiment à 1 % la part des personnes dont l’altération psychique entraîne un handicap. Les troubles psychiatriques sont responsables de la majeure partie de la mortalité par suicide (10 500 morts en France en 2006), de handicaps et d’incapacités lourds, ainsi que d’une qualité de vie détériorée pour les personnes atteintes et leurs proches. Autant d’éléments encore trop peu connus et qui doivent faire l’objet d’une prise de conscience politique et culturelle tant aux niveaux national que local.
La loi du 11 février 2005 a pris en compte pour la première fois le handicap résultant de troubles psychiques et posé un droit à compensation, afin que la personne recouvre son autonomie et une vie sociale.
Le programme pluriannuel de création de places 2008-2012 pour personnes handicapées, dont la mise en œuvre s’échelonnera jusqu’en 2016, a prévu la création de 5 750 places supplémentaires destinées aux personnes adultes atteintes de déficience psychique, soit 2 000 places en maisons d’accueil spécialisées et en foyers d’accueil médicalisés et 3 750 place de services d’accompagnement médico-social pour adultes handicapés. S’agissant plus spécifiquement des enfants et adolescents, il prévoyait la création de 3 000 places dont 1 450 en institut thérapeutique éducatif et pédagogique et 1 550 en service d’éducation spéciale et de soins à domicile.
La CNSA a réalisé un bilan du plan au 31 décembre 2012. Sur les 5 750 places programmées pour adultes, 3 334 places ont été autorisées dont 2 463 installées, soit respectivement 58 % et 43 % de l’objectif. Pour les enfants, sur les 3 000 places programmées, 2 302 places ont été autorisées et 1 603 installées, soit respectivement 77 % et 53 % de l’objectif. Les résultats sont encore relativement faibles et traduisent une véritable difficulté à prendre en compte cette question dans les politiques publiques en France.
En sus du financement de places, la CNSA consacre depuis 2011 une enveloppe annuelle de 27 millions d’euros au financement des groupes d’entraide mutuelle (GEM). Il s’agit des structures de prévention et de compensation de la restriction de participation à la vie en société prévues aux articles L. 114-1-1 et L. 114-3 du code de l’action sociale et des familles, tels qu’ils résultent de la loi n° 2005-102 du 11 février 2005 pour l’égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées.
Ce ne sont pas des services médico-sociaux ni des structures sanitaires mais des collectifs de personnes adultes handicapées psychiques qui se retrouvent, avec l’aide d’animateurs, organisent ensemble des activités au sein d’associations régies par la loi de 1901. Leur but est d’aider les personnes en souffrance psychique à rompre l’isolement, à restaurer ou à maintenir les liens familiaux et à interagir avec la communauté environnante.
Il existe aujourd’hui 373 établissements de ce type (333 pour les personnes souffrant de troubles psychiques et 40 pour les personnes souffrant de lésions cérébrales acquises). Malgré le déséquilibre géographique dans la répartition, chaque département est doté d’au moins un GEM.
Ces éléments montrent l’existence d’un effort tardif de prise en compte du handicap psychique, qui reste encore insuffisant. Outre la lenteur de la mobilisation des moyens, les acteurs buttent encore sur les difficultés à décloisonner le monde médico-social et le secteur psychiatrique.
Dans ce contexte, il faut se réjouir de la décision du Gouvernement de lancer un troisième plan Autisme couvrant la période 2013-2017 et doté de 250 millions d’euros. Il vise à améliorer l’offre autour de cinq axes : diagnostiquer et intervenir précocement, accompagner tout au long de la vie, soutenir les familles, poursuivre les efforts de recherche, former l’ensemble des acteurs de l’autisme. Il fait suite à de nombreux travaux parlementaires et sera l’objet d’un suivi attentif de votre commission.
II. LA PERSPECTIVE D’UNE RÉFORME GLOBALE DE L’ACCOMPAGNEMENT DE LA PERTE D’AUTONOMIE
Le Président de la République a annoncé le 25 janvier 2013, à Lille, l’adoption cette année d’un projet de réforme portant sur l’adaptation de la société à la perte d’autonomie qui doit faire suite à un vaste travail de réflexion et de concertation.
Le Gouvernement a initié un certain nombre de travaux de réflexion. Il en émerge trois rapports structurants.
Le docteur Jean-Pierre Aquino, gériatre et président du comité Avancée en âge a été chargé d’un rapport sur « Anticiper pour une autonomie préservée : un enjeu de société ». À la suite d’un travail de repérage des bonnes pratiques locales, il propose un plan d’actions en 35 fiches opérationnelles. Il préconise notamment la mise en œuvre de mesures individuelles et collectives portant sur la promotion de la santé, la préparation de la retraite, la lutte contre la maltraitance, la promotion et le développement de la pratique d’activités physiques et sportives, la lutte contre l’isolement. Il insiste à la suite de la rapporteure sur la nécessité de revoir la coordination entre les acteurs (9). Il sera à cet égard nécessaire de développer les actions de prévention en établissement. L’adaptation de l’offre aux évolutions de la population supposera en outre de renforcer les logements-foyers et les logements intermédiaires. Les personnels médico-sociaux devront bénéficier de formations en conséquence de ces mutations.
Monsieur Luc Broussy, conseiller général du Val d’Oise, a quant à lui été chargé d’une mission interministérielle de réflexion intitulée « l’adaptation de la société française au vieillissement de sa population ; France, année zéro ». Son rapport préconise que le maintien à domicile soit érigé en priorité nationale. Des instruments innovants peuvent être mis en place, tels qu’un diagnostic du logement « habitat-mobilité » systématique à 75 ans ou le lancement d’un programme d’adaptation des logements. Il est également nécessaire d’adapter les documents de planification urbaine aux besoins des personnes âgées, pour traiter en particulier des besoins des personnes âgées en termes d’accessibilité, de transport ou encore afin de promouvoir l’adaptation du mobilier urbain. Ce secteur représente un gisement d’activité pour les décennies à venir qu’il serait judicieux de valoriser. Enfin, il préconise d’accroître les mesures d’accompagnement des aidants ainsi que la mise en place d’un guichet unique commun aux personnes âgées et handicapées.
De son côté, votre rapporteure s’est vue confier par le Premier ministre une mission visant à identifier les pratiques innovantes dans d’autres pays. Son rapport « Relever le défi politique de l’avancée de l’âge : perspectives internationales » encourage la participation sociale des aînés, préconise la mise en œuvre de mesures de prévention et le renforcement des moyens de lutte contre les discriminations et la maltraitance. Il promeut également des mesures d’adaptation des habitats, le développement de l’accès aux services de proximité ainsi que la facilitation de la mobilité. Son rapport insiste sur la nécessité de décloisonner les politiques publiques plutôt que les sectionner par âge : ce qui est utile aux personnes âgées peut l’être à d’autres publics, et inversement.
Le maintien à domicile est un axe majeur d’intervention qu’il conviendra certainement d’ériger en priorité à l’occasion du projet d’adaptation de la société au vieillissement. Cela repose sur l’amélioration de l’offre de services à domicile, la mise à disposition de solutions de répit pour les aidants, la coordination des acteurs intervenant auprès des personnes âgées et le développement de parcours de prise en charge.
D’ores et déjà, trois chantiers d’importance ont été engagés : la réforme de la tarification, la création d’un référentiel des pratiques des services de soins infirmiers à domicile et la restructuration de ce secteur.
Il s’agit notamment d’allouer les budgets des SSIAD en tenant davantage compte de l’activité effectivement déployée, des caractéristiques de la patientèle et des charges de structure. Un nouveau modèle d’allocation des ressources a ainsi fait l’objet d’expérimentations entre 2010 et 2011, puis d’ajustements techniques en 2012.
Une expérimentation de nouvelles modalités d’allocation des ressources a été lancée dans le cadre de l’article II de l’article 150 de la loi de finances initiale pour 2012. D’une durée maximale de trois ans, ouverte aux départements et services volontaires, elle fera l’objet d’une évaluation et d’un suivi au sein d’un comité de pilotage dit « de refondation de l’aide à domicile ». Elle devrait permettre de préciser les missions des services d’aide à domicile et de définir un nouveau modèle de tarification.
Au-delà, le Gouvernement a mis en place le 3 juillet 2013 un comité national de pilotage de la refondation de l’aide à domicile. Il est chargé de suivre le déroulement, d’une part, des expérimentations conduites par certains conseils généraux dans le domaine tarifaire, et d’autre part, de conduire une étude nationale des prestations et des coûts qui devrait être lancée au cours des prochains mois.
Sous-jacente à la promotion de la prise en charge à domicile, se pose la question – ancienne mais jamais véritablement résolue – de la coordination des acteurs prenant en charge des personnes âgées. Le plus pertinent serait certainement de les structurer autour de parcours de vie individuels. Sur le plan sanitaire, c’est le sens de l’expérimentation « parcours des personnes âgées en risque de perte d’autonomie » lancée par la ministre des affaires sociales et de la santé dans huit régions. Il s’agit notamment d’établir le plus en amont possible des liaisons entre les équipes médicales et sociales des hôpitaux en vue de préparer la sortie de l’hôpital, le retour à domicile ou l’accompagnement de la personne par une structure médico‐sociale et d’éviter la redondance des évaluations de situation. Trop souvent en effet, des patients demeurent à l’hôpital faute de trouver immédiatement une réponse adaptée à domicile ou en hébergement intermédiaire (type logements foyers). Une fois leur transfert acté, ils doivent s’astreindre à des examens similaires, faute d’une transmission efficace des informations entre structures. Cette situation est aussi coûteuse pour la collectivité qu’inconfortable pour les intéressés.
Au-delà de l’offre des professionnels, la collectivité doit mieux prendre en compte et valoriser le rôle des aidants. Selon l’enquête Handicap-santé aidants réalisée en 2008, 4,3 millions de personnes de 16 ans ou plus aident régulièrement dans les tâches de la vie quotidienne, financièrement ou par un soutien moral 3,6 millions de personne de 60 ans ou plus vivant à domicile, en raison d’un problème de santé ou d’un handicap. De ce point de vue, les mesures contenues dans le projet de loi garantissant l’avenir et la justice du système de retraite constituent une première étape.
En complément des dispositifs financés par la CNSA, la CNAV contribue également au maintien à domicile des personnes âgées au moyen de ses dépenses d’action sociale. L’enveloppe « aide au maintien à domicile » correspond au financement de l’ensemble des aides individuelles (plans d’actions personnalisés, aide au retour après hospitalisation, amélioration de l’habitat ou encore actions de secours). Elle promeut aussi des actions collectives : appels à projets, projets gérontologiques, locaux, ou encore versement de diverses subventions.
Ces enveloppes sont importantes. Ainsi, les montants versés au titre du maintien à domicile se sont élevés à 344 millions d’euros en 2012, consacrés aux neuf-dixièmes aux plans d’action personnalisés (PAP). En 2012, 312 300 retraités ont bénéficié d’un PAP. 58 % du volume total est consacré à l’aide ménagère à domicile. La diversification des aides permet aux personnes âgées dépendantes de bénéficier d’un large panel de services : portage de repas, sorties accompagnées, etc.
Le dispositif d’aide au retour à domicile bénéficie lui aussi d’un succès croissant, avec 55 000 bénéficiaires en 2012, contre 42 800 en 2009.
L’action sociale de la CNAV permet également de développer l’offre d’hébergement collectif pour les personnes âgées peu dépendantes (GIR 5 et 6) : logements-foyers, appartements d’accueil, béguinages, maisons d’accueil rural pour personnes âgées, foyers d’animation, logements au sein de foyers de travailleurs migrants. Des prêts et des subventions sont accordés pour soutenir la construction ou la rénovation d’établissements. En 2012, 133 projets ont fait l’objet d’un prêt pour un total de 78,3 millions d’euros en autorisations de programme, les crédits de paiement engagés s’étant élevés à 57,7 millions d’euros. 164 structures ont reçu une subvention pour un total de 2,2 millions d’euros.
Les demandes croissantes de ressources au titre de l’aide à domicile (264,2 millions d’euros en 2009, 244,6 millions d’euros en 2012) ont contraint à des mesures de ciblage des bénéficiaires. Les prévisions de dépenses d’intervention pour l’année 2013 s’établissent à 421 millions d’euros. Le plafond COG en aide-ménagère à domicile devrait être tenu grâce à de nouvelles mesures de ciblage (327 millions d’euros).
La décroissance des crédits que la CNAV consacre à l’accompagnement des personnes âgées dépendantes dans certaines régions a été signalée à la rapporteure. Cette question pourrait faire l’objet d’un suivi particulier.
L’évolution des politiques d’accompagnement des personnes en perte d’autonomie valorise de plus en plus les échelons locaux. Cette tendance se traduit dans le projet de loi par la montée en responsabilité des ARS telle que prévue par l’article 47. Cette évolution précède les nécessaires adaptations réglementaires des procédures d’appel à projets, qui ne paraissent pas complètement répondre aux objectifs initiaux. La loi de programmation attendue pour la fin d’année devrait quant à elle permettre une réflexion sur la structuration de guichets ouverts aux personnes en perte d’autonomie ainsi qu’à leurs proches.
1. Le transfert de la compétence de l’État aux agences régionales de santé en matière de développement de l’offre médico-sociale
La loi du 21 juillet 2009 portant réforme de l’hôpital et relative aux patients, à la santé et aux territoires, dite loi HPST a transféré la compétence de l’État aux agences régionales de santé en matière de développement de l’offre médico-sociale. Cette mesure a permis de diminuer le cloisonnement entre les politiques de santé publique et le secteur médico-social. Elle a également constitué une étape décisive pour faire de l’échelon régional l’échelon de pilotage de soutien à l’offre médico-sociale, en coordination directe avec les conseils généraux.
L’article 40 de la loi du 10 août 2011, dite « Fourcade » a modifié certaines dispositions de la loi HPST, prévoyant la consultation des unions, fédérations et groupements représentatifs des usagers et des gestionnaires des établissements pour l’élaboration des différents schémas d’organisation sociale et médico-sociale.
Aujourd’hui, les ARS sont chargées de la régulation de l’offre médico-sociale en région. Elles délivrent l’autorisation administrative de création des établissements et services médico-sociaux, contrôlent leur fonctionnement et l’allocation de leurs ressources. C’est à ce titre qu’elles signent avec chaque établissement et les conseils généraux les conventions tripartites prévoyant les dotations de l’assurance maladie et des départements à chaque établissement.
L’article 47 du présent projet de loi poursuit ces avancées en modifiant l’article L. 14-10-9 du code de l’action sociale et des familles. Il prévoit la déconcentration de la gestion des PAI : les ARS devront désormais non seulement instruire les dossiers de réponses aux appels à projets, mais également les sélectionner. Cette démarche s’inscrit dans le cadre de la convention d’objectifs et de gestion État-CNSA pour la période 2012-2015 qui a précisément prévu la délégation des crédits du PAI.
Outre les gains dans l’efficacité de la dépense, on peut en attendre une économie de moyens de gestion pour la CNSA ainsi que pour les ARS.
Des crédits spécifiques sont prévus pour doter la CNSA et les ARS des systèmes d’information adaptés à cette nouvelle répartition des compétences (300 000 euros inscrits en section V).
Rénovée par la loi HPST de 2009, la procédure d’autorisation des ESMS reposant sur des modes de financements publics par un appel à projet est entrée en vigueur le 1er août 2010. Les appels à projets réunissent la CSNA (via les ARS), l’État et les départements. Le taux de recours à cette procédure est en hausse, après des débuts relativement timides : entre fin 2010 et 2012, seuls 124 appels à projets avaient été lancés, dont moins de 20 % étaient consacrés à des projets innovants ou expérimentaux.
Aujourd’hui cependant, le suivi de la réforme fait apparaître une certaine appropriation du dispositif. L’outil semble malgré tout adapté à son objectif premier, à savoir de favoriser la création de services et d’ESMS, mais il mériterait quelques ajustements. Ainsi, sa difficile montée en charge s’explique certainement par l’environnement parfois peu porteur dans lequel il s’inscrit encore. Sont ainsi en cause :
– l’existence de mesures transitoires autorisant le recours à des listes d’attente ;
– la lourdeur de la mise en place des instances nouvelles constituées par les commissions de sélection.
Surtout, les acteurs de terrain font état d’une hétérogénéité des pratiques ainsi que d’une insuffisante mise en cohérence des projets avec les schémas régionaux d’investissement sanitaire et social. En somme, cet outil paraît désormais répondre à l’impératif de renforcement de l’offre mais non à celui de sa recomposition.
Des améliorations doivent être envisagées afin de simplifier les procédures et conditionner les candidatures à des cahiers des charges parfois plus ouverts, laissant la place aux projets innovants ainsi qu’à l’expérimentation. Il s’agit bien de faire état d’un besoin… et non de décrire les modalités de réponse.
L’article L. 146-4 du code de l’action sociale et des familles a permis d’instituer la MDPH, sous forme d’un groupement d’intérêt public (GIP) réunissant le conseil général, l’État et les caisses de protection sociale.
Le fonctionnement des MDPH, encore relativement hétérogènes, doit certainement être amélioré. Les délais de traitement demeurent souvent longs et les moyens à disposition ne permettent pas toujours de traiter aussi bien que nécessaires des demandes nécessitant une approche individualisée. On notera toutefois que le délai moyen de traitement diminue pour les demandes relatives aux adultes, même s’il reste encore supérieur au délai législatif. Il est de 4,4 mois en 2012 contre 4,8 mois en 2011. Le délai pour les demandes relatives aux enfants est stable (3,1 mois en 2012 comme en 2011).
L’acte III de la décentralisation avait envisagé de transférer la gestion des MDHP aux départements comme services intégrés. Ce projet a été ajourné, le monde associatif est attaché au statut de groupement d’intérêt public de ces établissements et craignant d’être « absorbé » dans une administration départementale. Les associations participent à la direction des maisons à travers les comités exécutifs, aux côtés des services déconcentrés de l’État et des conseils généraux.
Les MDHP demeurent un modèle de « guichet unique » qui inspire les réflexions sur les façons d’améliorer les conditions d’accueil et d’orientation des personnes âgées dépendantes et de leurs familles.
En 2012, l’État a versé 62,1 millions d’euros aux MDPH. Ces crédits sont destinés pour 27 millions d’euros au fonctionnement général des MDPH (soit 9,8 millions d’euros au titre du secteur travail et 17,2 millions d’euros au titre du secteur solidarité) et pour 35,1 millions d’euros à la compensation financière des postes non mis à disposition par l’État (soit 10,6 millions d’euros pour le secteur travail et 24,5 millions d’euros pour le secteur solidarité). En outre, elles bénéficient d’un concours de la CNSA au titre de leur fonctionnement (cf. supra). Celui-ci a été maintenu à hauteur de 60 millions d’euros en 2012 et en 2013.
Il pourrait être utile d’étudier un assouplissement des conditions de compétence des MDHP pour recevoir et instruire les demandes : celle du domicile de résidence paraît trop rigide et peut-être faudrait-il ouvrir la possibilité de demander l’instruction de son dossier par la maison de ressort du domicile de secours. Cette réflexion doit être conduite en veillant au maintien qualitatif du traitement de dossiers « transférés ».
La réforme des MDHP pourrait être conçue dans une optique plus large, incluant l’accompagnement et l’accueil des personnes âgées dépendantes. Ces dernières, tout comme leurs proches, se trouvent bien souvent particulièrement démunies lorsque survient la perte d’autonomie : difficulté à identifier les acteurs, démarches complexes et répétitives, sentiment d’abandon par la collectivité. Autant de carences qu’illustre par exemple, dans le cas de la maladie d’Alzheimer, l’échec relatif des MAIA.
La difficulté à mieux coordonner les acteurs et à offrir une sorte de guichet unique est ancienne et régulièrement dénoncée. Quitte à heurter un certain nombre d’habitudes, la réforme à venir devra enfin résoudre cette question.
Une réflexion est en cours sur les moyens d’améliorer leur mode de tarification qui, de l’avis de nombre des personnalités auditionnées par la rapporteure, est souvent insuffisamment adapté à l’évolution de l’offre.
Un rapport de l’IGAS publié en octobre 2011 a recommandé de ne pas instaurer d’automatisme dans l’allocation des ressources aux EHPAD, préconisant au contraire une possible modulation de la formule de tarification GMPS. Il s’agit en effet, d’une part, de mieux tenir compte des réalités locales, mais également, d’autre part, de prendre en compte l’amélioration de la qualité des prestations délivrées aux résidents.
L’article 67 de la loi n° 2011-1906 du 21 décembre 2011 de financement de la sécurité sociale pour 2012 a autorisé l’expérimentation pour une durée maximale de trois ans de règles de tarification des EHPAD allant dans le sens des recommandations de l’IGAS. Par dérogation aux règles applicables, le forfait global pouvait être majoré en fonction d’indicateurs de qualité et d’efficience. Cette expérimentation est positive et devra aboutir à des évolutions concrètes dans le cadre de la loi de programmation à venir.
Parallèlement, l’arrêté interministériel du 31 octobre 2011 a créé le comité scientifique des référentiels AGGIR et PATHOS (qui permettent respectivement d’évaluer le niveau de perte d’autonomie et la charge en soins requis de la population âgée accueillie en EHPAD) qui est présidé par le Professeur Jean-Luc Novella.
Le rapport d’étape qu’il a rendu le 2 août 2012 établit un état des lieux et formule un certain nombre de recommandations pour l’évolution du dispositif de prise en charge. Il préconise de valoriser les actions de prévention intervenant dans les soins réalisés en EHPAD, quitte à préconiser la coexistence de deux modalités de financement des soins.
En l’état, le dispositif de prise en charge des services de soins infirmiers à domicile attribue une dotation calculée en fonction des dépenses effectives de chaque service. Elle fait correspondre les produits aux charges. Une étude, lancée en avril 2007 auprès de 36 SSIAD et plus de 2 000 patients, a mis en évidence les lacunes de ce système. Il est jugé en décalage avec les coûts réels de prise en charge, présentant des variations situées dans une fourchette de 0,1 à 3,5 fois le coût moyen de prise en charge (de 10 525 euros). En outre, il incite peu à la réalisation de gains de productivité ni à la prise en charge des patients nécessitant des soins et des passages à domicile plus fréquents.
Le nouveau modèle de tarification, proposé et validé en décembre 2008 par un comité de pilotage associant toutes les parties intéressées, introduit une logique de capitation, en associant à un financement fondé sur les coûts de structure un financement tenant compte des caractéristiques des patients.
Il existe aujourd’hui un consensus pour reconnaître la nécessité d’une réforme de la prise en charge. La réforme envisagée sera le fruit d’expérimentations conduites entre 2010 et 2011, ainsi que d’une nouvelle conduite cette année.
La piste envisagée consisterait en une allocation des ressources plus équilibrée et intégrant mieux les besoins en soins de chaque patient. Il s’agirait de combiner un financement fondé sur les coûts de structure à un financement tenant compte des caractéristiques des patients. Les expérimentations menées en 2010-2011 ont conduit à un certain nombre d’ajustements (prise en compte des déplacements, du kilométrage, etc.). Il faudra suivre de près le résultat des réflexions en cours pour la préparation de la loi sur l’autonomie annoncée par le Président de la République. Ces éléments techniques seront indispensables, même s’ils ne sauraient occulter les besoins croissants en ressources financières qu’il conviendra inévitablement de traiter.
Le rapport remis en janvier 2012 au précédent gouvernement, par Mme Bérengère Poletti, membre de notre commission, relève également les faiblesses d’un système fondé sur un unique critère de l’horaire des prestations. Il préconise de développer une relation plus structurée entre le prestataire et le département, sans oublier les autres acteurs parties prenantes (CNAV et CAF).
De son côté, l’association des départements de France a décidé de conduire des expérimentations fondées sur un modèle de contrats forfaitaires, incluant des modalités de réévaluation selon les besoins. Un comité de pilotage réunit ses représentants et du ministère des affaires sociales. Plusieurs chantiers devront ainsi être traités :
– la définition des missions de service d’aide à domicile ;
– la prise en compte du caractère très hétérogène des prestations et donc des compétences requises ;
– l’analyse des coûts.
La nouvelle relation contractuelle devra permettre de concilier l’attente des départements qui, finançant l’APA, doivent être en mesure de s’assurer de la qualité et de l’ampleur de l’offre. De leur côté, les services d’aide peuvent en attendre une plus grande visibilité budgétaire pour encourager les investissements lourds.
Une mission conjointe de l’IGAS et de l’IGF conduite par Madame Agnès Jeannet et Monsieur Laurent Vachey, a été diligentée en janvier 2012. Elle devait présenter un état des lieux et formuler des propositions sur la situation de l’offre d’équipement médico-social pour l’accompagnement des personnes handicapées et les modes de financement et de tarification des structures médico-sociales pour les personnes handicapées.
Le rapport « Établissements et services pour personnes handicapées - offre et besoins, modalités de financement » a été rendu en octobre 2012. Il souligne les difficultés du secteur liées à la complexité du financement. Cette situation découle des règles de financement et de la multiplicité des financeurs. Il appelle à une remise à plat du processus de tarification, jugé trop lourd pour les gestionnaires et les financeurs et relève des iniquités des dotations et le manque d’outils d’analyse permettant d’assurer une allocation optimale des ressources, alors même que le secteur doit poursuivre sa mutation. Enfin, il met en lumière un pilotage de la dépense complexe, difficilement compatible avec l’impératif de maîtrise des dépenses publiques.
Prenant appui sur ces recommandations, le Gouvernement a décidé lors du comité interministériel de modernisation de l’action publique du 18 décembre 2012, de faire figurer la réforme de la tarification de ces établissements parmi les évaluations de politiques publiques à conduire en 2013.
Mesure décisive, un comité de pilotage a été instauré. Il rassemble des représentants des administrations centrales et déconcentrées de l’État, des associations de personnes handicapées, des gestionnaires, opérateurs, organismes de sécurité sociale et collectivités territoriales. Ce comité s’est réuni deux fois, les 24 avril et 14 juin 2013. Compte tenu de l’importance du sujet, il serait heureux qu’il rende régulièrement compte de l’avancement de ses travaux à votre commission.
EXAMEN DES ARTICLES RELATIFS AU SECTEUR MÉDICO-SOCIAL
La commission a procédé à l’examen des articles relatifs au secteur médico-social au cours de sa deuxième séance du mercredi 16 octobre 2013.
QUATRIÈME PARTIE
DISPOSITIONS RELATIVES AUX DÉPENSES POUR L’EXERCICE 2014
Section 1
Dispositions relatives aux dépenses d’assurance maladie
Article 47
(art. L 14-10-5, L. 14-10-9 du code de l’action sociale et des familles et art. L. 1431-2
du code de la santé publique)
Financement du plan d’aide à l’investissement dans le secteur médico-social
pour 2014 et mesure de déconcentration
Le présent article rassemble les deux mesures du projet de loi de financement de la sécurité sociale relatives au domaine médico-social. Il s’agit, pour une part, de reconduire l’affectation prévue par la loi de financement de la sécurité sociale pour 2013 (article 55) de 2 % des recettes de la contribution de solidarité pour l’autonomie (CSA) en faveur du plan d’aide à l’investissement (PAI) dans le secteur. Il s’agit, d’autre part, d’organiser la déconcentration de la gestion des crédits de la Caisse nationale de solidarité pour l’autonomie (CNSA) auprès des agences régionales de santé (ARS).
1. Financement du plan d’aide à l’investissement médico-social
a. Le dispositif
Les ressources du PAI sont mobilisées pour le financement d’opérations immobilières : création de places, mise aux normes techniques et de sécurité, modernisation des locaux des établissements et services médico-sociaux ainsi que des unités de soins de longue durée. Ces financements, versés par la CNSA, accompagnent les efforts d’investissement au niveau local, qu’ils soient menés par des bailleurs privés, des conseils généraux, l’État ou encore l’assurance maladie.
Pour mémoire, la pérennité de l’intervention de la CNSA en matière d’aide à l’investissement a été prévue par l’article 69 de la loi de financement pour 2008. Cette disposition lui permet de mobiliser ses fonds propres à cette fin, les excédents des exercices précédents étant réaffectés à la section V de la CNSA.
La sous-consommation récurrente de l’objectif global de dépense médico-social (OGD) a permis de financer l’investissement jusqu’en 2011. Or, la reprise des crédits non-consommés par l’assurance maladie a tari cette ressource. C’est pourquoi la loi de financement pour 2012 a prévu le financement d’un plan d’aide à l’investissement en prélevant 2 % des recettes de la CSA inscrites à la section I de la CNSA, au profit de la section V, dévolue aux opérations d’investissement, ce qui représente un montant de 48 millions d’euros.
L’objectif national des dépenses d’assurance maladie (ONDAM) médico-social compense ces prélèvements à la section I de la CNSA.
Pour 2013, la LFSS avait prévu la mise en œuvre pour 2013 d’un PAI médico-social financé par l’affectation de 2 % des recettes de la CSA.
b. La reconduction du dispositif pour 2014
La poursuite du plan d’investissement nécessite le maintien du dispositif pour l’année 2014.
À cette fin, le I du présent article modifie l’article L. 14-10-5 du code de l’action sociale et des familles qui décrit les modalités d’inscription par la CNSA de ses ressources et de ses charges. Il reconduit pour l’année 2014 le dispositif autorisé en 2012 et 2013, ajoutant la mention à l’année 2014 :
– au a bis du 1° I : ce qui maintient à 13 % la part des ressources affectées aux établissements et services pour personnes handicapées ;
– au a bis du 2° I, ce qui maintient à 39 % l’effort de financement des établissements et services pour personnes âgées ;
– au dernier alinéa du III, pour reconduire à 38 % la part destinée à couvrir une partie du coût de la prestation de compensation du handicap et un concours versé pour l’installation ou le fonctionnement des maisons départementales des personnes handicapées ;
– aux a bis et b bis du V maintenant l’affectation de 2 % des recettes de la CSA, prélevés sur la section I de la CNSA, versés à la section V, reconduisant ainsi le mécanisme retenu par les lois de financement pour 2012 et 2013.
L’adoption du I du présent article permettra donc de reconduire pour une année supplémentaire les dispositions retenues en 2013 finançant le plan d’aide à l’investissement médico-social.
Le montant dégagé pour le plan d’aide à l’investissement devrait s’élever à 49,18 millions d’euros, soit une augmentation de près de 0,4 million d’euros.
L’étude d’impact confirme que le coût du plan d’aide sera compensé par l’assurance maladie via l’ONDAM médico-social. Cette compensation correspondra aux recettes de CSA transférées à la section V.
2. Déconcentration de la gestion des crédits d’investissement de la CNSA aux agences régionales de santé
La convention d’objectifs et de gestion (COG) État-CNSA pour la période 2012-2015 prévoit que la gestion des crédits du plan d’aide à l’investissement soit déléguée aux agences régionales de santé. Le projet de loi transcrit cet objectif à l’article L. 14-10-9 du code de l’action sociale et des familles.
a. Présentation du dispositif
Cette mesure vise à accroître l’efficacité de la gestion des ressources du PAI en les rapprochant au plus près du terrain. Ce qui devrait accélérer les délais de traitement des projets et améliorer l’articulation entre l’offre et la demande au niveau local. L’étude d’impact y voit également un moyen de diminuer le coût de traitement en lui-même, cette évolution se traduisant « par une réduction du nombre d’ETP consacrés à cette mission d’ici la prochaine COG ».
Au cours de l’année 2013, l’État s’est efforcé de garantir à la CNSA une visibilité sur l’utilisation des crédits du plan d’aide à l’investissement et à renforcer sa capacité de pilotage du dispositif. Il est actuellement envisagé d’instaurer un pilotage spécifique pour la mise en place d’un système d’information partagé entre la CNSA et les ARS opérationnel dès 2014. Il doit permettre le recensement de l’ensemble des caractéristiques des projets d’investissement, ainsi que « la consolidation, le pilotage et le suivi des opérations financées au titre du PAI ». À cette fin, la CNSA a inscrit en section V de son budget 2013 un montant de 300 000 euros dédié au développement de cette application informatique. Parallèlement, le système d’information budgétaire et comptable des ARS devra être adapté.
L’impact financier de la mesure est pris en charge pour partie par l’objectif global de dépense médico-social (ONDAM), c’est-à-dire l’assurance maladie, et, pour une autre partie, par la CNSA elle-même sur ses propres recettes.
b. Inscription de la déconcentration de gestion dans le code de l’action sociale et des familles
Le II du présent article modifie l’article L. 14-10-9 du code de l’action sociale et des familles.
Il insère en 1° deux alinéas nouveaux après le premier alinéa du a. Il prévoit le versement aux ARS des crédits dévolus à l’investissement immobilier portant sur la création de places, la mise aux normes techniques et de sécurité et la modernisation des locaux des établissements et des services, ainsi que des établissements de santé autorisés à dispenser des soins de longue durée.
La contribution est arrêtée par décision du directeur de la CNSA dans la limite du montant national fixé par arrêté des ministres chargés des personnes âgées, des personnes handicapées et de la sécurité sociale, pris après avis de la CNSA.
L’arrêté en question détermine les conditions d’utilisation, d’affectation et le montant des crédits ainsi que les conditions dans lesquelles les ARS rendent compte de leur utilisation.
Le 2° permet de circonscrire l’arrêté évoqué au dernier alinéa de l’article L. 14-10-9, les deux alinéas insérés en 1° renvoyant à un arrêté spécifique.
Le III du présent article modifie l’article L. 1431-2 du code de la santé publique et plus précisément le b du 2°, afin d’autoriser les ARS à attribuer les crédits dévolus aux investissements immobiliers mentionnés précédemment.
*
* *
La Commission adopte l’article 47 sans modification.
Article additionnel après l’article 47
Simplification des conditions d’évaluation des établissements médico-sociaux
La Commission est saisie de l’amendement AS239 de Mme Bérengère Poletti, portant article additionnel après l’article 47.
Mme Bérengère Poletti. Le coût d’une évaluation externe, pour un établissement médico-social, varie entre 10 000 et 20 000 euros. Pour économiser des ressources devenues particulièrement précieuses, nous proposons de permettre l’évaluation commune de plusieurs services complémentaires gérés par le même organisme gestionnaire – par exemple un institut médico-éducatif et un service d’éducation spéciale et de soins à domicile.
Mme Martine Pinville, rapporteure pour le secteur médico-social. L’année dernière, j’avais émis un avis défavorable à cet amendement, en attendant que le Gouvernement prenne position sur ce sujet. Depuis, rien n’est venu. Il convient d’avancer, et c’est pourquoi je m’en remets à la sagesse de la Commission.
La Commission adopte l’amendement à l’unanimité.
ANNEXE :
LISTE DES PERSONNES AUDITIONNÉES PAR LA RAPPORTEURE
(par ordre chronologique)
Ø Fédération nationale des associations gestionnaires au service des personnes handicapées (FEGAPEI) – M. Jean-Dominique Tortuyaux, directeur général, M. Didier Arnal, directeur général-adjoint, et Mme Pia Cohen, directrice des relations institutionnelles et publiques
Ø Union nationale ADMR – Mme Marie-Josée Daguin, présidente, et M. Christian Fourreau, directeur-adjoint
Ø Union nationale de l’aide, des soins et des services à domicile (UNA) – M. Yves Vérollet, délégué général
Ø Union Nationale Interfédérale des Organismes Privés Sanitaires et Sociaux (UNIOPSS) – M. Laurent Thevenin, conseiller technique « handicap - santé », M. Ronald Maire, conseiller technique de l’organisation territoriale et des politiques sanitaires et sociales, et M. Alain Villez, conseiller technique « personnes âgées »
Ø Union Nationale des Centres Communaux d’Action Sociale (UNCCAS) – M. Daniel Zielinski, délégué général, et M. Christophe Piteux, délégué général adjoint en charge du service aux adhérents
Ø Syndicat national des établissements et résidences privées pour personnes âgées (SYNERPA) – M. Jean-Alain Margarit, président, représentant du SYNERPA au conseil de la CNSA, et Mme Florence Arnaïz-Maumé, déléguée générale
Ø Association des paralysés de France (APF) – M. Patrice Tripoteau, directeur général adjoint, et Mme Amaëlle Penon, consultante interne « accompagnement à l’évolution du secteur santé et médico-social »
Ø Association des directeurs au service des personnes âgées (AD-PA) – M. Pascal Champvert, président
Ø Direction générale de la cohésion sociale (DGCS) – Ministère des solidarités et de la cohésion sociale – Mme Sabine Fourcade, directrice générale de la cohésion sociale
Ø Association des directeurs de maisons départementales des personnes handicapées (MDPH) – M. Igor Dupin, président, et Mme Annie Coletta, vice-présidente et directrice de la maison départementale des personnes handicapées du Calvados
Ø Fédération de l’hospitalisation privée (FHP) – M. Jean-Loup Durousset, président
Ø Caisse nationale de solidarité pour l’autonomie (CNSA) – M. Luc Allaire, directeur, M. Xavier Dupont, directeur des établissements et services médico-sociaux, et Mme Emmanuelle Dubée, directrice-adjointe
Ø Assemblée des départements de France (ADF) – M. Jean-Pierre Hardy, directeur des affaires sociales, et Mme Marylène Jouvien, chargée des relations avec le Parlement
Ø Fédération des établissements hospitaliers et d’assistance privés à but non lucratif (FEHAP) – M. Antoine Dubout, président, et M. Yves-Jean Dupuis, directeur général
Ø Union nationale des associations de parents et amis de personnes handicapées mentales (UNAPEI) – M. Thierry Nouvel, directeur général, et Mme Isabelle Chandler, directrice du pôle activités nationales et internationales