______
ASSEMBLÉE NATIONALE
CONSTITUTION DU 4 OCTOBRE 1958
Enregistré à la Présidence de l’Assemblée nationale le 10 octobre 2013.
AU NOM DE LA COMMISSION DES AFFAIRES SOCIALES SUR LE PROJET DE LOI de finances pour 2014,
Par Mme Bernadette LACLAIS,
Députée.
___
Voir les numéros : 1395, 1428 (annexe n° 42).
SOMMAIRE
___
Pages
INTRODUCTION 5
I. UN PROJET DE BUDGET RESPONSABLE AU SERVICE DE LA STRATÉGIE NATIONALE DE SANTÉ 7
A. LES CRÉDITS DÉDIÉS À LA PRÉVENTION, LA SÉCURITÉ SANITAIRE ET L’OFFRE DE SOINS 8
1. Le renforcement du pilotage de la politique de santé publique 8
2. La recherche de gains d’efficience dans les dépenses de prévention 9
a. L’optimisation des dépenses consacrées à l’accès et l’éducation à la santé 9
b. Des moyens dédiés à la prévention des risques globalement préservés 9
3. La priorité donnée à l’optimisation des vigilances 11
a. La réponse aux alertes et urgences sanitaires 11
b. L’effort en faveur de la vigilance en matière de produits de santé 11
4. Le soutien aux projets régionaux de santé 12
5. L’engagement en faveur de la modernisation de l’offre de soins 12
a. La poursuite du soutien à la formation médicale 12
b. La préservation des moyens des opérateurs et autorités œuvrant pour la modernisation de l’offre de soins 13
B. LES CRÉDITS EN FAVEUR DE LA PROTECTION MALADIE 14
1. L’adaptation des moyens consacrés à l’aide médicale de l’État 14
2. Un financement du Fonds d’indemnisation des victimes de l’amiante essentiellement assuré par la branche Accidents du travail-Maladies professionnelles 16
II. LE SYSTÈME DE VEILLE SANITAIRE FRANÇAIS FACE À L’ENJEU DE LA RÉORGANISATION DES VIGILANCES 17
A. UN SYSTÈME DE VEILLE SANITAIRE EN ADAPTATION PERMANENTE ET GLOBALEMENT PERFORMANT 17
1. Un dispositif construit progressivement 17
a. Un système de veille construit en réaction à des crises sanitaires 17
b. L’Institut de veille sanitaire, un opérateur qui s’adapte en permanence 19
2. Un système globalement performant 22
B. LES DÉFIS À RELEVER POUR GAGNER EN EFFICIENCE 23
1. Clarifier l’architecture institutionnelle en préservant la dichotomie essentielle entre expertise sanitaire et gestion des alertes et des crises 24
a. Rationaliser l’expertise à l’échelon national 24
b. Optimiser l’organisation à l’échelon régional 27
2. Diffuser plus largement une culture de la veille sanitaire 31
a. Améliorer et simplifier le système de recueil des données par la création d’un portail commun de déclaration 32
b. Mieux associer les professionnels de santé 34
3. Développer les échanges d’informations entre autorités sanitaires 35
4. Garantir à l’Institut de veille sanitaire des moyens à la hauteur de ses besoins 36
Le projet de budget qui nous est présenté est placé sous le signe de la responsabilité. La mission « Santé » contribue au nécessaire effort collectif de redressement des comptes publics engagé par le Gouvernement, avec le soutien de sa majorité. Dans le même temps, les moyens des opérateurs du ministère chargé de la santé sont préservés et consolidés, la priorité donnée aux vigilances est réaffirmée et la nouvelle stratégie de santé, présentée au mois de septembre par Mme Marisol Touraine, ministre des affaires sociales et de la santé, se voit dotée d’une base solide.
Ainsi, les moyens de la mission « Santé », d’un montant de près de 1,3 milliard d’euros, progressent légèrement dans le projet de loi de finances pour 2014. Cette évolution positive traduit l’augmentation attendue des dépenses au titre de l’aide médicale de l’État, tandis que le programme « Prévention, sécurité sanitaire et offre de soins » connaît une légère érosion de ses crédits.
Après une brève présentation des principales orientations budgétaires retenues pour 2014, la rapporteure pour avis a souhaité centrer ses travaux sur le système de veille sanitaire français et son principal opérateur, l’Institut de veille sanitaire. Alors que la ministre chargée de la santé a fait part du souhait du Gouvernement d’engager une réorganisation du système global des vigilances, il a en effet semblé opportun d’étudier plus précisément ce dispositif essentiel pour la conduite des politiques de santé publique.
Les auditions menées par la rapporteure pour avis ont permis de constater que le système français, construit en réaction aux crises et alertes sanitaires, avait fait preuve d’une grande capacité d’adaptation et était désormais globalement performant. Pour autant, des faiblesses persistent : l’empilement des dispositifs, leur insuffisante coordination, notamment à l’échelon régional, ainsi qu’un certain manque de « culture » de la veille sanitaire nuisent à l’efficience du système. Diverses propositions ont été émises pour l’améliorer, dont le présent rapport rend compte.
L’article 49 de la loi organique n° 2001-692 du 1er août 2001 relative aux lois de finances fixe au 10 octobre la date butoir pour le retour des réponses aux questionnaires budgétaires.
À cette date, 92,6 % des réponses étaient parvenues.
COMPARAISON DES AUTORISATIONS D’ENGAGEMENT
ET CRÉDITS DE PAIEMENT OUVERTS EN LOI DE FINANCES POUR 2013
ET DEMANDÉS DANS LE PROJET DE LOI DE FINANCES POUR 2014
(En millions d’euros)
Programmes et actions |
Autorisations d’engagement |
Crédits de paiement | ||||
LFI 2013 |
PLF 2014 |
Évolution 2014/2013 |
LFI 2013 |
PLF 2014 |
Évolution 2014/2013 | |
204 – Prévention, sécurité sanitaire et offre de soins |
700,2 |
693,4 |
– 1 % |
700,2 |
693,4 |
– 1 % |
11 – Pilotage de la politique de santé publique |
85 |
85,9 |
+ 1 % |
85 |
85,9 |
+ 1 % |
12 – Accès à la santé et éducation à la santé |
26,2 |
25,7 |
– 1,7 % |
26,3 |
25,7 |
– 2,4 % |
13 – Prévention des risques infectieux et des risques liés aux soins |
9,9 |
9,5 |
– 4,2 % |
9,9 |
9,5 |
– 4,2 % |
14 – Prévention des maladies chroniques et qualité de vie des malades |
67 |
66,3 |
– 1 % |
66,8 |
66,3 |
– 0,8 % |
15 – Prévention des risques liés à l’environnement, au travail et à l’alimentation |
21,6 |
21,6 |
– |
21,6 |
21,6 |
– |
16 – Réponse aux alertes et gestion des urgences, des situations exceptionnelles et des crises sanitaires |
20,4 |
18,2 |
– 10,4 % |
20,4 |
18,2 |
– 10,4 % |
17 – Qualité, sécurité et gestion des produits de santé et du corps humain |
150,4 |
144,9 |
– 3,7 % |
150,4 |
144,9 |
– 3,7 % |
18 – Projets régionaux de santé |
149,1 |
130,9 |
– 12,2 % |
149,1 |
130,9 |
– 12,2 % |
19 – Modernisation de l’offre de soins |
170,6 |
190,3 |
+ 11,6 % |
170,6 |
190,3 |
+ 11,6 % |
183 – Protection maladie |
588 |
605 |
+ 2,9 % |
588 |
605 |
+ 2,9 % |
02 – Aide médicale de l’État |
588 |
605 |
+ 2,9 % |
588 |
605 |
+ 2,9 % |
03 – Fonds d’indemnisation des victimes de l’amiante |
0 |
0 |
– |
0 |
0 |
– |
TOTAL |
1 288,2 |
1 298,4 |
+ 0,8 % |
1 288,2 |
1 298,4 |
+ 0,8 % |
Source : Projet annuel de performances de la mission « Santé », projet de loi de finances pour 2014.
Les moyens consacrés à la mission « Santé » progressent de 0,8 % dans le projet de loi de finances pour 2014 par rapport à 2013. Cette augmentation traduit deux évolutions contrastées. On constate en premier lieu une légère érosion des crédits du programme « Prévention, sécurité sanitaire et offre de soins » qui traduit les efforts de gestion consentis pour le redressement des comptes publics, tout en préservant les moyens qui permettront de mettre en œuvre la nouvelle stratégie de santé. En second lieu, on observe une hausse de 2,9 % des crédits du programme « Protection maladie », contributeur majeur à la politique de santé publique grâce à la mise en œuvre de l’aide médicale de l’État.
Les moyens dédiés au pilotage de la politique de santé publique, inscrits à l’action n° 11 du programme n° 204, progressent de 1 % pour s’établir à 85,9 millions d’euros en autorisations d’engagement et crédits de paiement dans le projet de loi de finances.
Sur ce montant, 55,5 millions d’euros – soit près des deux tiers des crédits de l’action – sont consacrés à la subvention pour charges de service public de l’Institut de veille sanitaire (InVS) qui est ainsi reconduite au même niveau qu’en 2013. Dans un contexte budgétaire très serré qui appelle des mesures d’effort de gestion de la plupart des opérateurs de l’État, cette stabilité mérite d’être saluée : elle traduit la priorité donnée par le Gouvernement aux vigilances sanitaires. En 2014, l’effort d’économie qui devra être supporté par l’institut sur ses dépenses de fonctionnement s’élèvera à 100 000 euros.
L’institut est mis à contribution concernant son plafond d’emplois qui passe de 408 à 402 équivalents temps plein (ETP), après avoir déjà été réduit l’an dernier. Selon les informations communiquées par le ministère chargé de la santé, l’institut ayant eu du mal à atteindre son plafond d’emplois l’an dernier, cette réduction constitue une mesure de gestion, d’autant que l’InVS disposait d’un volant d’ETP destiné à permettre des recrutements dans l’hypothèse d’un épisode de crise similaire à celui de pandémie grippale en 2009. Il est apparu que si une telle crise survenait, il serait possible de débloquer le plafond d’emplois en cours d’année et qu’il était donc inutile de prévoir une telle « marge de sécurité ».
De manière plus générale, pour l’ensemble des agences sanitaires, un examen approfondi a été conduit afin de déterminer la part de leurs agents non affectés à des tâches relevant de leur cœur de métier (essentiellement des fonctions de soutien, comme par exemple la communication). La mise en œuvre de mutualisations entre agences sanitaires est envisagée pour améliorer leur efficience.
L’effort exigé en termes d’ETP sur le programme n° 204 devrait donc porter sur des emplois ne se situant pas dans le « cœur de métier », ce qui permettra de dégager des marges de manœuvre sur les fonctions supports.
La subvention pour charges de service public allouée à l’École des hautes études de santé publique (EHESP) s’élève à 10,4 millions d’euros. Elle diminue légèrement par rapport à 2013 (de – 1,9 %), compte tenu des économies attendues en matière de dépenses de fonctionnement. Le plafond d’emplois de l’école est fixé à 337 ETP, soit une baisse de 18 ETP par rapport au plafond inscrit en loi de finances pour 2013 ; à l’inverse, le nombre d’emplois hors plafond progresse nettement pour s’établir à 71 ETP contre 35 en 2013, ce qui correspond notamment à des personnels recrutés dans le cadre de projets de recherche.
Le renforcement du pilotage de la politique de santé publique passe aussi par les crédits mis en œuvre par l’administration centrale au titre d’études et de recherche, à hauteur de 3,16 millions d’euros, ainsi que par les crédits destinés à soutenir des partenariats avec des associations, pour 3,6 millions d’euros.
Le projet de loi de finances pour 2014 se situe dans la continuité de la loi de finances pour 2013, en poursuivant la rationalisation des dépenses consacrées à l’action n° 12 « Accès à la santé et éducation à la santé » qui diminuent par rapport à 2013 de 1,7 % en autorisations d’engagement et de 2,4 % en crédits de paiement, pour s’élever à 25,7 millions d’euros.
L’essentiel de ces moyens est consacré à la subvention pour charges de service public de l’Institut national de prévention et d’éducation pour la santé (INPES), d’un montant de 24,1 millions d’euros. Celle-ci est quasiment reconduite par rapport à 2013, puisqu’elle ne diminue que de 0,1 million d’euros, compte tenu des économies devant être réalisées par l’opérateur sur ses dépenses de fonctionnement. L’établissement aura donc les moyens de contribuer à la stratégie nationale de santé dans le respect des orientations stratégiques de son contrat d’objectifs et de performance conclu pour la période 2012-2014, qui prévoit notamment le renforcement de son efficience. L’institut devrait ainsi poursuivre l’optimisation de sa politique d’achats et de la gestion de ses stocks de documents de prévention.
Les moyens dédiés à la prévention des risques figurent sous les actions n° 13 « Prévention des risques infectieux et des risques liés aux soins », n° 14 « Prévention des maladies chroniques et qualité de vie des malades » et n° 15 « Prévention des risques liés à l’environnement, au travail et à l’alimentation ».
Les crédits consacrés à ces actions sont globalement reconduits, passant de 98,3 millions d’euros en 2013 à 97,4 millions d’euros dans le projet de loi de finances, soit une érosion inférieure à 1 %.
● Dans le cadre de la prévention des risques infectieux et des risques liés aux soins, dotée de 9,5 millions d’euros, ce sont 6,1 millions d’euros qui seront dédiés au plan national de lutte contre le VIH/Sida et les infections sexuellement transmissibles et 1 million d’euros qui financeront des actions de lutte contre les hépatites B et C. Si l’on y ajoute l’enveloppe de 0,34 million d’euros destinés à des dépenses de fonctionnement, on aboutit à un montant total de 7,44 millions d’euros consacrés à la lutte contre ces pathologies, soit une reconduction de l’effort consenti en 2013. La lutte anti-vectorielle, pour sa part, sera dotée de 1 million d’euros.
● Les moyens consacrés à la prévention des maladies chroniques et à la qualité de vie des malades sont eux aussi quasiment reconduits, puisqu’ils passent de 66,8 millions d’euros en crédits de paiement en 2013 à 66,3 millions d’euros dans le projet de loi de finances. Ils permettront d’accompagner la mise en œuvre du nouveau plan cancer qui sera lancé au début de l’année 2014, notamment grâce aux 55,6 millions d’euros destinés à la subvention pour charges de service public de l’Institut national du cancer qui ne diminue ainsi que très légèrement, de 0,2 % par rapport à 2013. Il est attendu de l’institut qu’il poursuive ses efforts de maîtrise de ses dépenses de fonctionnement, comme le font les autres opérateurs ; son plafond d’emplois diminue par ailleurs de 3 ETP. Il conviendra de veiller à ce que la participation de l’institut à l’effort collectif de redressement des comptes publics ne pénalise pas sa contribution essentielle au nouveau plan cancer.
● La prévention des risques liés à l’environnement, au travail et à l’alimentation voit ses moyens reconduits par rapport à 2013, à hauteur de 21,6 millions d’euros. Plus de la moitié des crédits sont consacrés à la subvention pour charges de service public de l’Agence nationale de la sécurité sanitaire de l’alimentation, de l’environnement et du travail (ANSES), d’un montant de 13,7 millions d’euros, comme en 2013. Il convient de noter que celle-ci bénéficie également de subventions pour charges de service public allouées par d’autres programmes et qui toutes sont reconduites. Ainsi, l’agence disposera-t-elle au total de 94,7 millions d’euros, ce qui témoigne là encore de l’importance accordée par le Gouvernement aux vigilances. L’agence devra toutefois consentir certains efforts, puisque son plafond d’emplois passera de 1 262 à 1 255 ETP, soit une baisse de 7 ETP ; une rationalisation des fonctions supports devrait être engagée. Un recentrage des activités de l’opérateur devrait également être opéré en 2014, notamment grâce à un meilleur « ciblage » des saisines de l’agence et la poursuite d’efforts d’optimisation interne.
Les crédits de l’action n° 16 « Réponse aux alertes et gestion des urgences, des situations exceptionnelles et des crises sanitaires », d’un montant de 18,2 millions d’euros en autorisations d’engagement et crédits de paiement, diminuent d’environ 10 % par rapport à 2013.
Cette évolution, loin de témoigner d’un désengagement de l’État, résulte d’efforts soutenus d’optimisation et de rationalisation des dépenses dans le domaine des alertes et urgences sanitaires. Ces dépenses sont, pour l’essentiel, constituées de la subvention pour charges de service public de l’Établissement public de réponse aux urgences sanitaires (EPRUS) qui s’établit à 17,3 millions d’euros dans le projet de loi de finances, soit une baisse de 2,1 millions d’euros par rapport à la loi de finances pour 2013.
L’année 2013 a été marquée, sur le plan budgétaire, par le troisième plan triennal de l’EPRUS pour la période 2013-2015 et surtout par la mise en œuvre de la première phase d’investissement nécessaire à la construction d’un site de stockage central. La subvention de l’établissement a été établie, pour 2014, à un niveau tenant compte de son fonds de roulement prévisionnel, ainsi que de la mise en œuvre de son programme d’achats pluriannuels de stocks stratégiques. Celui-ci conduit l’établissement à lisser les acquisitions de produits de santé sur plusieurs exercices en fractionnant les dates de péremption, ce qui lui permet d’optimiser sa programmation budgétaire.
La priorité donnée aux vigilances par le Gouvernement s’est traduite, dans le domaine des produits de santé, par l’attribution à la nouvelle Agence nationale de sécurité des médicaments et des produits de santé (ANSM) d’une subvention pour charges de service public destinée à lui permettre de mener une profonde rénovation de son mode de fonctionnement et de son organisation, ainsi qu’à faire face à l’extension du champ de ses missions. Rappelons que la réforme de l’agence consistait notamment à renforcer ses ressources en expertise interne, accroître sa transparence, garantir le contrôle des liens d’intérêts et la « traçabilité » de l’expertise externe, ainsi qu’à procéder à un décloisonnement de son fonctionnement.
Le souci de renforcement de l’indépendance de l’ANSM à l’égard de l’industrie pharmaceutique a conduit à substituer à son mode de financement antérieur, reposant sur des taxes affectées, une subvention pour charges de service public attribuée par l’État. Le montant de subvention inscrite en loi de finances pour 2012 était de 134,9 millions d’euros ; 129,5 millions d’euros ont finalement été versés. En 2013, la subvention inscrite en loi de finances initiale s’est élevée à 128,5 millions d’euros. En 2014, son montant devrait être de 123,3 millions d’euros, soit 5,2 millions d’euros de moins que l’année précédente.
L’agence doit donc, comme les autres opérateurs de l’État, contribuer à l’effort collectif de maîtrise des dépenses publiques. On notera toutefois que contrairement à d’autres opérateurs, son plafond d’emplois est maintenu à 1 003 ETP, comme en 2013, ce qui est bienvenu après une période de réforme qui a beaucoup sollicité les personnels. L’agence devra, compte tenu de la diminution de sa subvention, poursuivre ses efforts d’optimisation. Un travail de mutualisation de certaines fonctions avec d’autres agences sanitaires est en cours, de même que sont engagées des mesures de simplification des actions de l’agence, ce qui devrait permettre des gains d’efficience.
L’action n° 18 « Projets régionaux de santé » regroupe l’ensemble des crédits de prévention, de promotion de la santé, de veille et de sécurité sanitaires alloués aux agences régionales de santé par l’intermédiaire du Fonds d’intervention régional (FIR).
Les moyens qui y sont consacrés diminuent de 12,2 % par rapport à 2013, pour s’établir à 130,9 millions d’euros en autorisations d’engagement et crédits de paiement. Il convient toutefois de relativiser l’impact de cette baisse car les crédits du programme n° 204 sont complétés par un financement spécifique des trois régimes d’assurance maladie abondant le FIR, notamment en provenance de leurs fonds de prévention. Il convient aussi de rappeler qu’a été adopté, l’année dernière, le principe de la mobilisation, en faveur des actions de prévention soutenues par le Fonds d’intervention régional, d’une partie du produit des taxes à visée comportementale affectées à la Caisse nationale d’assurance maladie des travailleurs salariés (CNAMTS).
L’action n° 19 « Modernisation de l’offre de soins » voit ses moyens augmenter de 11,6 % par rapport à 2013, pour s’établir à 190,3 millions d’euros en autorisations d’engagement et crédits de paiement. Cette croissance remarquable en période budgétaire contrainte s’explique par l’effort soutenu consenti en faveur de la formation médicale et la réforme du financement de la Haute Autorité de santé.
La formation initiale médicale est dotée de 139 millions d’euros en autorisations d’engagement et crédits de paiement. Sur ce montant, 107 millions d’euros sont consacrés à la rémunération des stagiaires internes et externes ; 25,7 millions d’euros financent l’indemnisation des maîtres de stage ; 6,2 millions d’euros sont dédiés à l’année recherche.
On ne peut que se réjouir de la progression importante des moyens qui sont consacrés à la formation médicale initiale extrahospitalière. Pour 2013, les besoins exprimés par les agences régionales de santé se sont élevés, pour les deux semestres universitaires, à 128,5 millions d’euros, pour financer les stages d’un peu plus de 12 000 étudiants. L’effort sera renforcé en 2014, pour tenir compte de l’évolution du numerus clausus établi pour les études médicales. Ce sont ainsi environ 13 000 étudiants qui devraient en bénéficier l’année prochaine.
Cette évolution positive doit être saluée. Elle traduit l’importance accordée par le Gouvernement à une offre clinique diversifiée et répondant aux besoins de la population, notamment par la promotion de la médecine générale dans une logique de développement de l’offre de soins de premier recours.
b. La préservation des moyens des opérateurs et autorités œuvrant pour la modernisation de l’offre de soins
L’action n° 19 finance, outre les formations médicales initiales extrahospitalières, un certain nombre d’opérateurs et d’autorités dont l’action contribue à la modernisation de l’offre de soins.
● Le premier opérateur est le Centre national de gestion (CNG) dont la subvention pour charges de service public est quasiment reconduite dans le projet de loi de finances : elle passe de 3,8 millions d’euros en 2013 à 3,7 millions d’euros en 2014. Des économies sur les dépenses de fonctionnement de l’établissement sont donc attendues, mais ses moyens sont globalement préservés. Son plafond d’emplois diminue de 3 ETP, ce qui impliquera sans doute une optimisation de l’utilisation de ses ressources par l’opérateur.
● L’Agence technique de l’information sur l’hospitalisation (ATIH) voit, elle aussi, sa subvention pour charges de service public quasiment maintenue. Après avoir augmenté de 2012 à 2013, elle est stabilisée en passant de 3,4 millions d’euros en 2013 à 3,32 millions d’euros dans le projet de loi de finances. Comme le Centre national de gestion et, d’une manière générale, les opérateurs de l’État, l’agence devra procéder à certaines économies sur ses dépenses de fonctionnement, mais on notera que les crédits inscrits dans le projet de loi de finances au titre de sa subvention pour charges de service public sont d’un montant supérieur à ceux qui lui ont été attribués en 2012.
● L’agence de santé de Wallis-et-Futuna, qui ne dispose pas de ressources propres et dont le financement est intégralement pris en charge par l’État, sera dotée de 25,97 millions d’euros en autorisations d’engagement et crédits de paiement, soit un montant similaire à celui qui avait été demandé pour 2013.
● L’action n° 19 concourt aussi au financement de la Haute Autorité de santé (HAS) qui n’a pas le caractère d’opérateur mais est une autorité publique indépendante à caractère scientifique. Jusqu’au présent projet de loi de finances, la Haute Autorité était financée par une subvention de l’État et une dotation des régimes d’assurance maladie, ainsi que des ressources propres constituées par le produit de redevances et taxes affectées pesant sur le secteur des produits de santé.
Dans le même esprit que celui qui avait prévalu lors de la réforme du financement de l’Agence nationale de sécurité du médicament et des produits de santé, il a été décidé de procéder à une budgétisation des ressources de la HAS dans le projet de loi de finances pour 2014, afin de garantir son indépendance à l’égard du secteur des produits de santé. Les taxes précédemment affectées à la Haute Autorité le seront désormais au profit de la Caisse nationale d’assurance maladie des travailleurs salariés, pour un produit estimé à 30,9 millions d’euros. En contrepartie, la subvention de l’État est augmentée de 10,3 millions d’euros, ce qui la porte à 14,8 millions d’euros au sein de l’action n° 19 ; la dotation des régimes d’assurance maladie à la HAS devrait pour sa part s’élever à 20,6 millions d’euros. Cette opération de budgétisation, qui obéit à un impératif d’indépendance accrue, sera donc neutre pour la Haute Autorité qui voit ainsi ses moyens d’action préservés.
Les crédits inscrits au programme 183 « Protection maladie » progressent de 2,9 % par rapport à 2013. Ils sont, dans le projet de loi de finances, intégralement consacrés à l’aide médicale de l’État. La nomenclature du programme évolue par ailleurs du fait de la suppression de son action n° 1 « Accès à la protection maladie complémentaire », dédiée à la dotation d’équilibre du Fonds CMU. Celle-ci n’avait effectivement plus lieu d’être, compte tenu du nouveau mode de financement du fonds décidé dans la loi de finances pour 2013.
Les moyens de l’action n° 2 « Aide médicale de l’État » s’établissent à 605 millions d’euros en autorisations d’engagement et crédits de paiement contre 588 millions d’euros en 2013, soit une progression de 2,9 %.
L’aide médicale de droit commun, qui constitue le premier poste de dépenses et correspond au remboursement par l’État des dépenses avancées par la Caisse nationale d’assurance maladie des travailleurs salariés, sera dotée de 560 millions d’euros. Ce poste de dépenses a connu une forte augmentation en 2009 et 2010, puis une moindre hausse et enfin une diminution en 2012.
ÉVOLUTION DES DÉPENSES AU TITRE DE L’AIDE MÉDICALE DE DROIT COMMUN
ET DU NOMBRE DE SES BÉNÉFICIAIRES ENTRE 2009 ET 2012
Année |
Dépenses |
Nombre de bénéficiaires | ||
En millions d’euros |
Évolution annuelle |
Effectifs |
Évolution annuelle | |
2009 |
540 |
13,3 % |
215 763 |
6,5 % |
2010 |
580 |
7,4 % |
228 036 |
5,7 % |
2011 |
609 |
4,9 % |
208 974 |
– 8,4 % |
2012 |
581 |
– 4 % |
252 437 |
20,8 % |
Source : Ministère des affaires sociales et de la santé.
L’instauration d’un droit de timbre de 30 euros dû par les bénéficiaires de l’aide médicale de l’État semble avoir contribué au ralentissement de l’augmentation de la dépense en 2011. Mais cette appréciation doit être relativisée car une étude plus attentive montre que les effectifs ont très nettement diminué, de – 8,4 % ; en réalité, en 2011, le « coût moyen » d’un bénéficiaire de l’aide médicale de l’État a augmenté, l’instauration du droit de timbre ayant conduit à des reports de soins, donc à une dégradation de l’état de santé des personnes concernées qui ont alors dû se tourner vers des soins hospitaliers plus coûteux. La décision de suppression de ce droit de timbre constitue donc, à l’évidence, une mesure opportune.
Quant à la diminution de la dépense en 2012, elle est imputable à la réforme du mode de tarification des séjours à l’hôpital public des bénéficiaires de l’aide médicale de l’État. L’économie réalisée s’est élevée à 25 % par rapport à ce qu’auraient coûté les séjours selon l’ancienne tarification, mais elle a été, au final, moindre que prévu du fait de la hausse du nombre de séjours, du nombre de patients et de la sévérité des pathologies.
La dotation prévue pour 2014 a été établie en tenant compte d’une évolution tendancielle de la dépense estimée à + 2,5 % en 2013 et 2014, ainsi que de la diminution de moitié, au 1er janvier 2014, de la majoration des tarifs des prestations hospitalières dans le champ dit « MCO » (médecine-chirurgie-obstétrique).
L’aide médicale de l’État au titre des soins urgents voit sa dotation reconduite, comme en 2013 et depuis 2008, au montant forfaitaire de 40 millions d’euros. Enfin, les autres dispositifs au titre de l’aide médicale (humanitaire, destinée aux personnes gardées à vue, ou finançant les hospitalisations de patients évacués par l’hôpital de Mayotte) bénéficient de 5 millions d’euros, montant stable par rapport à 2013.
2. Un financement du Fonds d’indemnisation des victimes de l’amiante essentiellement assuré par la branche Accidents du travail-Maladies professionnelles
Le projet de loi de finances pour 2014 ne prévoit pas de dotation de l’action n° 3 « Fonds d’indemnisation des victimes de l’amiante », comme en 2013. L’an dernier, le résultat cumulé prévisionnel du fonds étant positif, il a été décidé de ne pas prévoir de subvention de l’État et de réduire la dotation de la branche Accidents du travail-Maladies professionnelles de la sécurité sociale qui est passée de 315 millions d’euros en 2012 à 115 millions d’euros en 2013. Les dépenses se sont finalement révélées plus dynamiques que prévu en raison de l’amélioration des délais de traitement des dossiers – qui restent toutefois très perfectibles – d’où un résultat cumulé finalement nul.
Pour 2014, les prévisions de dépenses du fonds s’élèvent à 480 millions d’euros. L’article 52 du projet de loi de financement de la sécurité sociale pour 2014 prévoit une dotation de la branche Accidents du travail-Maladies professionnelles d’un montant de 435 millions d’euros. Le fonds disposant d’autres ressources (reprises sur provisions et recettes du contentieux subrogatoire), estimées à 105 millions d’euros, le projet de loi de finances ne prévoit pas de dotation au fonds qui devrait disposer de moyens suffisants pour mener à bien sa mission.
Le 23 septembre 2013, Mme Marisol Touraine, ministre des affaires sociales et de la santé, a présenté la nouvelle stratégie nationale de santé qui guidera, dans les années à venir, les pouvoirs publics et les autorités compétentes. Parmi les priorités définies par la ministre, figure la nécessité de mieux protéger nos concitoyens des risques sanitaires. À travers cet objectif, le Gouvernement entend réformer notre dispositif de veille et de sécurité sanitaires, en engageant une réorganisation des dispositifs de vigilance et du système d’agences.
Dans ce contexte, la rapporteure pour avis, après avoir analysé, l’an dernier, la profonde rénovation de l’Agence nationale de sécurité des médicaments et des produits de santé, a jugé opportun de faire porter ses travaux sur un autre opérateur clef du système des vigilances, l’Institut de veille sanitaire.
Le système de veille sanitaire français a eu à faire face à diverses crises et alertes qui l’ont conduit à s’adapter en permanence. S’il fut une époque où les comparaisons internationales lui étaient défavorables, on peut considérer qu’il est aujourd’hui globalement performant. Pour autant, il n’est pas exempt de faiblesses et certains défis doivent être relevés pour le faire gagner en efficience : améliorer son architecture institutionnelle, notamment à l’échelon régional ; diffuser plus largement une culture de la veille sanitaire, afin de disposer de données permettant d’anticiper, autant que faire se peut, les crises ; développer les échanges d’informations entre autorités sanitaires ; enfin, garantir à l’Institut de veille sanitaire des moyens à la hauteur de ses besoins.
Toutes les personnes entendues par la rapporteure pour avis ont insisté sur le fait que le système de veille sanitaire actuel résulte de la succession d’initiatives visant à réagir à des alertes ou crises sanitaires.
Selon le professeur Pierre Bégué, membre de l’Académie nationale de médecine, la France a pendant un certain temps négligé la fonction de veille sanitaire, ce qui la plaçait dans une situation défavorable lorsqu’on la comparaît à d’autres grands pays développés. L’Organisation mondiale de la santé était d’ailleurs dubitative quant à la fiabilité de nos recueils de données, lorsqu’ils existaient. Par comparaison, les Centers for disease control and prevention (CDC) américains et le système britannique, s’inspirant du dispositif américain, étaient très performants.
De premières tentatives de constitution d’un dispositif de veille sanitaire peuvent être identifiées lorsqu’ont été mis en place, en 1984, des réseaux dits « Sentinelles », pour recueillir et analyser des données épidémiologiques issues de l’activité des médecins généralistes libéraux et portant sur certaines maladies transmissibles comme la grippe, la rougeole ou les hépatites. Dans le même temps, a été constitué un réseau de centres nationaux de référence.
Puis, en 1992, a été prise la première initiative des pouvoirs publics, avec la création du Réseau national de santé publique (RNSP), groupement d’intérêt public constitué entre l’État, l’Institut national de la santé et de la recherche médicale (INSERM) et l’École nationale de santé publique. Chargé d’animer, coordonner et renforcer les activités de surveillance et épidémiologiques des organismes mettant en œuvre la politique de santé publique, ce réseau intervenait essentiellement dans deux domaines : les maladies transmissibles et les relations entre santé et environnement.
Mais c’est avec la crise dite de « la vache folle » qu’a commencé à se structurer réellement le dispositif de veille sanitaire français, selon le principe directeur d’une stricte séparation entre les fonctions de veille et d’expertise, d’une part, et celles de gestion des crises, d’autre part.
La loi n° 98-535 du 1er juillet 1998 relative au renforcement de la veille sanitaire et du contrôle de la sécurité sanitaire des produits destinés à l’homme a ainsi créé l’Institut de veille sanitaire (InVS), établissement public succédant au Réseau national de santé publique, l’Agence française de sécurité sanitaire des produits de santé (AFSSAPS), récemment réformée, ainsi que l’Agence française de sécurité sanitaire des aliments (AFSSA).
Comme le notait déjà en 2006 une mission d’évaluation et d’expertise de la veille sanitaire en France, « la création sous forme d’établissement public administratif indépendant de l’Institut national de veille sanitaire (…) a constitué une étape déterminante pour assurer, avec des moyens pérennes, la surveillance de l’état de santé de la population. » (1)
Puis, au fil d’événements sanitaires (alertes, crises), le dispositif de veille sanitaire a été étoffé, par étapes successives. L’Institut de veille sanitaire a alors su faire la preuve de sa capacité d’adaptation en procédant à des retours d’expérience qui l’ont conduit, chaque fois que nécessaire, à modifier son organisation et son mode de fonctionnement.
● L’adaptation aux crises et alertes sanitaires
Suite à sa création à la fin des années 1990, l’Institut de veille sanitaire a eu à faire face à un certain nombre d’alertes ou de crises. Selon Mme Françoise Weber, sa directrice générale, l’opérateur a su en tirer les enseignements qui s’imposaient pour s’adapter, en permanence, à de nouveaux enjeux.
Ainsi, en 2003, l’émergence du syndrome respiratoire aigu sévère (SRAS) a-t-il conduit l’institut à conduire une analyse critique de la gestion de cette épidémie sous l’angle épidémiologique, d’où sont ressorties diverses recommandations. On peut citer, par exemple :
– la nécessité d’améliorer la gestion des prélèvements en laboratoires pour éviter que ces derniers ne soient saturés de demandes, ainsi que d’améliorer la qualité des circuits ;
– l’opportunité d’organiser une surveillance en deux temps en cas d’émergence d’une nouvelle pathologie infectieuse – d’abord à un niveau centralisé, puis à un échelon déconcentré ;
– la nécessité de standardiser le recueil de données afin de permettre la constitution d’une base de données minimale adaptable à d’autres phénomènes infectieux émergents ;
– la nécessaire sensibilisation des cliniciens pour améliorer la représentativité des signalements, en assurant une rétro-information efficace à leur égard ;
– la nécessité de respecter la confidentialité des informations ;
– ou encore, la constitution progressive d’un réseau d’infectiologues en coordination avec le département des maladies infectieuses de l’InVS, afin d’optimiser la remontée des signalements suspects et d’organiser l’investigation des phénomènes infectieux inexpliqués représentant une menace pour la collectivité.
Par ailleurs, comme l’a indiqué à la rapporteure pour avis le professeur Pascal Astagneau, responsable du département d’épidémiologie et de biostatistiques de l’École des hautes études en santé publique et expert auprès du Haut Conseil de santé publique et du Centre européen de prévention et de contrôle des maladies, la crise de la canicule de 2003 a mis en évidence les difficultés à prévoir l’ensemble des alertes sanitaires, ainsi que la lenteur de la remontée des signaux. En pratique, le système de veille sanitaire s’est révélé incapable de faire le point sur la situation en temps réel. Mme Françoise Weber, directrice générale de l’Institut de veille sanitaire, a souligné que le rôle des îlots de chaleur en milieu urbain n’avait en outre pas su être anticipé.
L’alerte a donné lieu à des questionnements profonds sur le dispositif de veille, quasi-exclusivement fondé sur des systèmes de surveillance spécifiques et par pathologie qui ne semblaient pas aptes à détecter de nouvelles menaces pour la santé publique, qu’elles soient d’origine environnementale ou qu’il s’agisse de pathologies infectieuses émergentes. Il a donc été décidé de procéder à une réorientation du dispositif de veille vers une surveillance syndromique et non plus par pathologie, en le centrant sur des structures capables de fournir des informations au jour le jour sur l’état de santé de la population.
C’est ainsi qu’a été mis en place le système « Sursaud » (Surveillance sanitaire des urgences et des décès) piloté par l’Institut de veille sanitaire. Il inclut plusieurs sources d’information :
– le réseau « Oscour » (Organisation de la surveillance coordonnée des urgences) qui permet de faire remonter à l’institut tous les passages en services d’urgences. Vingt services y participaient en 2004 ; ils sont aujourd’hui environ quatre cents. Ce réseau permet de couvrir les deux tiers des 16 millions de passages aux urgences ;
– les données de SOS Médecins ;
– les données de mortalité des services informatisés d’état civil transmises par l’Institut national de la statistique et des études économiques (INSEE) ;
– les données de certification électronique des décès.
Si le réseau Oscour est désormais bien développé, les certificats électroniques de décès n’en sont qu’à leurs balbutiements, puisqu’ils représentent environ 5 % seulement du total des certificats de décès. Le renforcement de ces dispositifs devrait d’ailleurs figurer parmi les priorités fixées par le prochain contrat d’objectifs et de performance de l’Institut de veille sanitaire.
Puis, en 2009, l’établissement a dû faire face à la crise de la grippe A (H1N1). Cet épisode a permis de constater les limites de la surveillance et surtout de la prévision des pandémies, en raison des difficultés à modéliser les modalités de transmission de maladies infectieuses. Mais si des erreurs d’appréciation sur la nature de la pandémie ont pu être commises, il convient de bien distinguer, d’une part, la responsabilité de l’InVS en tant que transmetteur de l’alerte aux pouvoirs publics et, d’autre part, celle des autorités qui ont géré la crise en décidant, notamment, de mettre en œuvre une campagne de vaccination massive qui s’est révélée en pratique surdimensionnée et inadaptée.
Cette alerte a donné lieu à de nombreux travaux (deux rapports parlementaires et un rapport de la Cour des comptes), ainsi qu’à un retour d’expérience conduit par l’Institut de veille sanitaire qui en a tiré les conclusions qui s’imposaient concernant son organisation interne. Il a également mis en place un plan de continuité d’activité visant à lui permettre d’assumer ses missions en situation dégradée, d’identifier et de mettre en œuvre les solutions de reprise d’activité.
Plus récemment, au cours de cette année, l’institut a eu à gérer l’émergence d’un nouveau coronavirus originaire du Moyen-Orient. Cet épisode a conduit l’InVS à tester sa nouvelle organisation. Selon le ministère chargé de la santé, l’évaluation serait globalement positive, notamment en termes d’identification des cas et de continuité de l’activité.
● L’adaptation à de nouvelles exigences en matière de transparence et de déontologie
Au-delà de son adaptation aux crises sanitaires, l’Institut de veille sanitaire a dû aussi tenir compte de nouvelles exigences en matière de déontologie, notamment celles posées par la loi n° 2011-2012 du 29 décembre 2011 relative au renforcement de la sécurité sanitaire du médicament et des produits de santé.
Dès 2011, des sessions de son comité de direction, dédiées à la déontologie, ont été instaurées, en vue de l’élaboration et du suivi du dispositif de prévention et de gestion des conflits d’intérêts de l’institut. Par ailleurs, a été créé la même année un comité d’éthique et de déontologie indépendant, placé auprès de la directrice générale, qui émet des avis et des recommandations sur les questions éthiques et déontologiques suscitées par les activités de l’Institut.
L’Institut de veille sanitaire a également formalisé, en 2011, ses « bonnes pratiques de prévention des conflits d’intérêts » avec le secteur privé. Elles s’appliquent tant à l’institut en tant qu’organisation, en définissant des conditions de parrainage, de soutien financier ou de cofinancements privés, qu’à ses agents, notamment s’agissant des conditions de leur participation à des congrès ou séminaires financés par une ou plusieurs entreprises privées.
Chaque agent de l’institut est par ailleurs tenu de remplir une déclaration d’intérêts, mise à jour au moins une fois par an, ce qui représente 427 déclarations répertoriées dans la base de télé-déclaration.
Enfin, l’institut applique l’article L. 1451-1 du code la santé publique qui dispose que les membres des instances collégiales ne peuvent prendre part aux travaux, aux délibérations et aux votes des instances auprès desquelles ils siègent qu’une fois leur déclaration effectuée ou actualisée. Depuis le 1er avril 2013, les personnes n’ayant pas rempli leur déclaration publique d’intérêts ne peuvent donc plus participer aux réunions ou séances ; 54 instances collégiales sont concernées, au sein de l’institut, par l’obligation de remplir une déclaration publique d’intérêts, soit environ 930 collaborateurs externes.
L’Institut de veille sanitaire a donc su adapter son mode de fonctionnement aux nouvelles exigences déontologiques. Mais comme l’a souligné sa directrice générale auprès de la rapporteure pour avis, les exigences croissantes en matière d’indépendance de l’expertise et de contrôle interne peuvent avoir des conséquences importantes.
Ainsi, la mise en œuvre de la charte de l’expertise sanitaire conduit-elle l’institut à revoir ses procédures pour recourir davantage à la collégialité, ce qui est parfois délicat à mettre en œuvre dans les cellules interrégionales d’épidémiologie (Cire) qui ont à traiter de sujets environnementaux. L’Institut de veille sanitaire mène donc actuellement un travail visant à « calibrer » le recours à la collégialité, processus par processus, ce qui le conduit, encore une fois, à adapter son mode de fonctionnement.
Le système de veille sanitaire a évolué au fil des crises et des alertes, selon un processus d’adaptation permanente. Les auditions menées par la rapporteure pour avis permettent de conclure que ce dispositif dont les insuffisances ont été rectifiées au fur et à mesure est globalement performant, tant sur un plan scientifique que sur celui de son efficience.
Si on le compare à ce qu’il était à la fin des années 1990, le système de veille sanitaire français a indéniablement gagné en efficacité. Les adaptations auxquelles il a procédé lui ont ainsi permis de faire face, en 2006 et 2012, à des épisodes de chaleur qui, sans être caniculaires au sens strict, ont été importants.
En 2011, lors de l’épisode d’alerte lié à la bactérie E. coli entéro-hémorragique (ECEH) responsable de la survenue de syndromes hémolytiques et urémiques (SHU), le système de veille sanitaire français s’est également montré très réactif par comparaison au dispositif allemand. Dès le signalement des cas, une investigation épidémiologique et microbiologique a été mise en œuvre. Dans un délai de 48 heures, le centre national de référence a identifié la souche de la bactérie en cause qui présentait les mêmes caractéristiques que celle à l’origine d’une épidémie allemande survenue en mai et juin 2011. Dans le même temps, était diffusée une information aux pays européens par le système d’alerte et de réponse précoce du Centre européen de prévention et de contrôle des maladies.
La comparaison internationale n’est désormais plus défavorable à l’Institut de veille sanitaire. Celui-ci est désormais précurseur dans le domaine de la veille syndromique et celui de l’analyse de l’impact des particules sur la santé. Les atouts du système français inspirent d’ailleurs les autorités sanitaires étrangères, puisqu’en 2012, en vue de l’organisation des Jeux olympiques de Londres, le Royaume-Uni a mis en place un dispositif similaire au réseau « Oscour ». Enfin, la directrice générale de l’institut préside le Centre européen de prévention et de contrôle des maladies (European center for disease prevention and control, ECDC), ce qui témoigne de la reconnaissance de la qualité des travaux de l’institut français.
L’InVS a su s’adapter aux nouveaux enjeux de la veille sanitaire tout en améliorant son fonctionnement. Au-delà, comme l’a indiqué sa directrice générale, l’opérateur s’est engagé à participer au redressement des comptes de l’État et mène, depuis six ans, un travail d’optimisation, par un recentrage sur ses missions et une clarification des appels à candidatures. La réduction de son plafond d’emplois en 2014 a ainsi été anticipée avec un trimestre d’avance par l’institut qui a pris le parti d’être « proactif » en émettant, dès le mois de mars, des propositions à sa tutelle. Il a donc accompli des efforts tant pour optimiser son fonctionnement que pour gagner en efficience.
Des progrès indéniables ont donc été accomplis par la France en matière de veille sanitaire. Mais le système actuel, qui dispose de réels atouts, souffre aussi de certaines lourdeurs ou insuffisances auxquelles il convient de remédier.
Les faiblesses du système français de veille sanitaire ont été mises en lumière par M. Jean-Yves Grall, directeur général de la santé, dans son rapport de juillet 2013 sur la réorganisation des vigilances sanitaires (2). Il tire les cinq constats suivants :
– une construction du système par strates, en réaction à des crises sanitaires, et qui manque de ce fait de cohérence globale ;
– une inadaptation du système à la déclaration des événements sanitaires indésirables par les citoyens et les professionnels de santé ;
– en région, une multitude de structures aux financements épars qui ne permettent pas de répondre aux attentes, notamment celles des agences régionales de santé ;
– la complexité et le manque de lisibilité du système, ainsi que la lourdeur des procédures, car il faut pouvoir qualifier a priori le signal pour procéder à sa déclaration. Le dispositif est considéré, dans bien des cas, comme un parcours du combattant très dissuasif ;
– des compétences éparses dans les agences régionales de santé et les agences nationales.
Des aménagements sont donc nécessaires, comme l’a d’ailleurs souligné Mme Marisol Touraine, ministre chargée de la santé, lorsqu’elle a évoqué une réorganisation des dispositifs de vigilance et du système d’agences lors de la présentation de la stratégie nationale de santé.
1. Clarifier l’architecture institutionnelle en préservant la dichotomie essentielle entre expertise sanitaire et gestion des alertes et des crises
Selon le professeur Pascal Astagneau, en une vingtaine d’années, la France a mis en place un dispositif de veille sanitaire performant mais qui s’est complexifié, en raison d’un empilement, voire d’une sédimentation de missions et d’outils qui nuisent à son efficience. Si les crises sanitaires ont conduit à renforcer les agences, elles ont peut-être aussi contribué à faire émerger des « bulles » surdimensionnées en termes de moyens. Le système n’est ainsi ni totalement efficace, ni totalement complet ; les pouvoirs publics ont investi dans un dispositif de veille sanitaire qui, progressivement, accroît son efficacité et est relativement robuste, mais manque de souplesse, en raison notamment du nombre important d’opérateurs intervenant dans le champ de la veille sanitaire.
Comme l’indique le rapport précité de M. Jean-Yves Grall, le partage des compétences en matière de vigilances est éclaté entre cinq agences nationales : l’Agence nationale de sécurité du médicament et des produits de santé (ANSM), l’Autorité de sûreté nucléaire (ASN), l’Agence nationale de sécurité sanitaire de l’alimentation, de l’environnement et du travail (ANSES), l’Institut de veille sanitaire (InVS) et l’Agence de la biomédecine (ABM).
Des initiatives ont été prises pour coordonner les travaux de l’Institut de veille sanitaire avec ceux des autres instances :
– une réunion hebdomadaire relative à la sécurité sanitaire réunit plusieurs agences sanitaires autour du directeur général de la santé, en y associant les ministères chargés de l’agriculture et de la sécurité civile ;
– le comité d’animation du système d’agences réunit tous les trois mois, sous la présidence du directeur général de la santé, l’ensemble des agences nationales pour traiter de problématiques communes, comme la refonte du système des vigilances, la déontologie de l’expertise ou la régulation des saisines des agences par la direction générale de la santé, dont le comité des saisines se réunit chaque mois.
On peut par ailleurs noter que l’Institut de veille sanitaire a formalisé des accords de collaboration avec six grandes institutions sanitaires : l’Agence nationale de sécurité sanitaire de l’alimentation, de l’environnement et du travail, l’Établissement français du sang, l’Institut national du cancer, l’Institut national de prévention et d’éducation pour la santé, l’Institut national de la santé et de la recherche médicale et l’Institut national de radioprotection et de sûreté nucléaire.
Ces initiatives permettent certes d’améliorer la cohérence des actions menées dans le domaine de la veille et de la sécurité sanitaires, mais il n’en demeure pas moins que l’architecture d’ensemble du dispositif de surveillance et d’alerte est complexe, cloisonnée et peu lisible.
RÉPARTITION DES COMPÉTENCES ENTRE AGENCES SANITAIRES NATIONALES EN MATIÈRE DE SURVEILLANCE ET D’ALERTE SANITAIRES
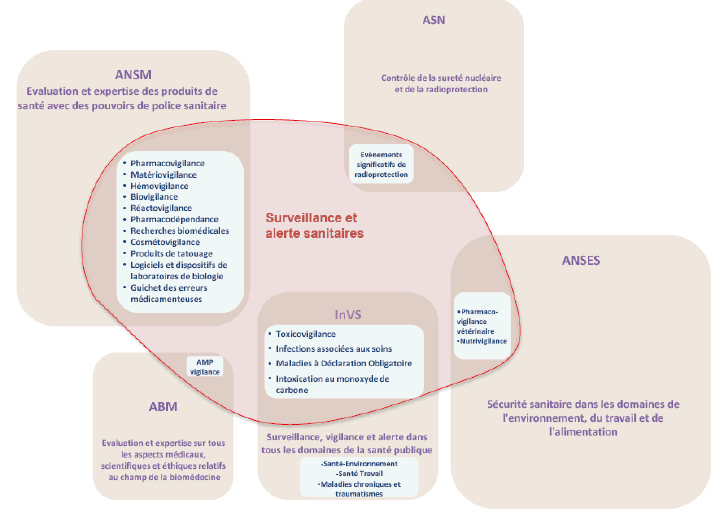
Source : M. Jean-Yves Grall, directeur général de la santé, Rapport de mission sur la réorganisation des vigilances sanitaires, Ministère des affaires sociales et de la santé, juillet 2013, p. 16..
Un constat similaire a été dressé par le professeur Pascal Astagneau auprès de la rapporteure pour avis lorsqu’il a noté la multiplicité des opérateurs intervenant dans le champ de la veille sanitaire, alors qu’aux États-Unis, la Food and Drug Administration (FDA) assume des missions proches de celles de l’ANSES et de l’ANSM ; les Centers for disease control and prevention (CDC) assument pour leur part des missions proches de celles de l’Institut de veille sanitaire, ainsi que quelques missions dans le domaine des produits de santé, de santé environnementale et de prévention. Cette organisation permet de disposer d’une vision globale des risques sanitaires, tout en présentant un inconvénient, celui de la taille importante de ces structures qui sont, de ce fait, difficilement opérationnelles.
Comme le relève le rapport de M. Jean-Yves Grall, le processus de construction des agences a donné lieu à des circuits de surveillance très cloisonnés et organisés « en tuyau d’orgue », ce qui nuit à l’efficacité du dispositif global de surveillance sanitaire. Or pour assurer une vigilance efficace, il importe de disposer d’une bonne visibilité quant aux ressources en expertise et d’une bonne coordination dans le recueil et l’évaluation des signaux.
Il en a résulté aussi quelques incohérences ou redondances auxquelles il pourrait être mis un terme. Devraient sans doute être rationalisées :
– l’articulation des compétences respectives du Haut Conseil de la santé publique (HCSP) et de l’Institut de veille sanitaire, qui pose la question de la place de l’expertise collective en infectiologie, attribuée pour ainsi dire « par défaut » au Haut Conseil. Cette question devrait être éclaircie ;
– l’articulation des compétences respectives de l’InVS et de l’ANSES en matière de santé environnementale et de nutrition, qui donnent lieu à des chevauchements.
On pourrait aussi considérer, comme le Docteur François Aubart, conseiller au cabinet du directeur général de la santé, que la répartition des compétences entre l’Agence nationale de sécurité du médicament et des produits de santé et l’Institut de veille sanitaire s’apparente à un « jeu de rôles » hérité de l’histoire de la construction de la veille sanitaire en France, mais peu fonctionnel.
Sur ce point, M. Jean-Yves Grall a émis les propositions suivantes :
– faire de l’ANSM une agence « pivot » en charge de l’évaluation des vigilances dites « produits ». Cette démarche conduirait à regrouper en son sein le dispositif de vigilance relatif à l’assistance médicale à la procréation qui dépend actuellement de l’Agence de la biomédecine, la nutrivigilance et la pharmacovigilance vétérinaire qui relèvent aujourd’hui de l’ANSES, ainsi que la toxicovigilance dont est chargé, pour l’heure, l’InVS ;
– donner à l’InVS un rôle d’agence « vigie ». Il devrait évidemment continuer de développer son expertise en épidémiologie de terrain mais aussi poursuivre sa mission de détection des signaux précoces, faibles ou ayant échappé aux circuits « classiques ». Pour réaliser sa mission d’évaluation des signaux sans imputabilité directe à un produit, il pourrait intégrer les centres de coordination de lutte contre les infections nosocomiales (CCLIN).
On notera que le professeur Pascal Astagneau a également émis auprès de la rapporteure pour avis une suggestion intéressante en jugeant que l’Institut de veille sanitaire pourrait aussi être compétent en matière de prévention. En effet,
a-t-il fait valoir, la sécurité sanitaire ne se résume pas à la gestion des crises : elle implique aussi la préparation de la réponse, le contrôle des maladies et donc, leur prévention. On notera d’ailleurs qu’au niveau européen, l’homologue de l’institut, l’ECDC, est compétent en matière de prévention.
Par ailleurs, des actions de rationalisation sont aussi à envisager en matière de réseaux de veille sanitaire. Ainsi, il existe deux systèmes de surveillance de la grippe en médecine de ville : le réseau Sentinelles et les groupes régionaux d’observation de la grippe (GROG). Un partenariat scientifique existe certes entre ces deux réseaux, mais ils fonctionnent de manière distincte. Ils sont complémentaires, mais aussi redondants. Comme l’ont indiqué à la rapporteure pour avis le professeur Thomas Hanslik, responsable du réseau Sentinelles, et le docteur Thierry Blanchon, responsable-adjoint du réseau, on pourrait sûrement gagner en finesse et en puissance si on procédait à leur regroupement. Le problème ne réside pas dans une divergence des analyses des épidémies saisonnières, qui sont concordantes. En revanche, les indicateurs utilisés sont différents, même si l’Institut de veille sanitaire assure la coordination des travaux.
● De multiples intervenants à l’échelon régional de la surveillance sanitaire
L’échelon régional de la surveillance sanitaire se caractérise par un véritable foisonnement d’intervenants. Or, comme le note M. Jean-Yves Grall, dans le même temps, l’article L. 1431-2 du code la santé publique charge les agences régionales de santé d’organiser la veille sanitaire, l’observation de la santé dans la région, le recueil et le traitement des signalements d’événements sanitaires, ainsi que de contribuer à l’organisation de la réponse aux urgences sanitaires et à la gestion des situations de crise sanitaire.
La multiplicité des acteurs régionaux de la veille sanitaire pose question. Les outils à disposition des agences régionales de santé pour mener leur mission sont hétérogènes, l’expertise est dispersée et le positionnement institutionnel des structures de veille à l’égard des agences régionales de santé est variable.
On compte ainsi :
– des correspondants d’hémovigilance au sein des agences régionales de santé ;
– des cellules de veille, d’alerte et de gestion sanitaires (CVAGS) dans ces mêmes agences ;
– des points focaux régionaux de réception de tous les signaux ;
– 17 cellules interrégionales d’épidémiologie (Cire), placées sous la responsabilité administrative des agences régionales de santé et sous la responsabilité scientifique de l’Institut de veille sanitaire ;
– des observatoires des médicaments, des dispositifs médicaux et des innovations thérapeutiques (OMEDIT) ;
– 31 centres régionaux de pharmacovigilance (CRPV), 30 coordonnateurs régionaux d’hémovigilance (CRH) et 13 centres d’évaluation et d’information sur la pharmacodépendance (CEIP) ;
– 10 centres antipoison et de toxicovigilance (CPTV), 5 centres de coordination de la lutte contre les infections nosocomiales (CCLIN) et 26 antennes régionales de lutte contre les infections nosocomiales (ARLIN).
Il convient de mentionner aussi le département de coordination des alertes et des régions créé par l’Institut de veille sanitaire en novembre 2009, ainsi qu’un outil partagé de recueil des signaux, commun à l’ensemble des personnels chargés de la veille sanitaire, opérationnel dans chacune des agences régionales de santé. Mais en dépit de ces démarches visant à améliorer la coordination, l’éclatement manifeste de l’expertise nuit à l’efficience du dispositif régional de veille.
● La solution envisagée : un regroupement fonctionnel à l’échelon régional
Partant du constat d’une nécessaire clarification du dispositif de surveillance sanitaire en région, le ministère chargé de la santé a jugé que l’organisation actuelle ne permettait pas aux agences régionales de santé d’exercer au mieux leur responsabilité en termes de veille et de sécurité sanitaires. C’est pourquoi M. Jean-Yves Grall, directeur général de la santé, a été chargé de proposer une nouvelle architecture plus efficiente.
La solution suggérée dans son rapport précité consiste à procéder à un regroupement fonctionnel des missions de vigilance à l’échelon régional au sein de « Groupements régionaux d’appui à la veille et à l’évaluation sanitaire » (GRAVES) qui se substitueraient aux structures existantes dont ils reprendraient toutes les missions. Dotés d’un statut de groupement d’intérêt public, ces GRAVES permettraient de mutualiser certains moyens et seraient organisés autour de deux pôles :
– un pôle de vigilance (pharmacovigilance, toxicovigilance, addictovigilance, hémovigilance notamment), qui permettrait de remédier à l’éclatement des compétences et des expertises en procédant à des mutualisations ;
– un pôle de surveillance et de gestion des risques qui regrouperait les missions d’appui à la gestion des événements indésirables associés à la prise en charge des patients, les missions de qualité et de sécurité, ainsi que la surveillance épidémiologique et des maladies infectieuses.
Cette architecture rénovée permettrait aux agences régionales de santé de disposer d’un outil de veille sanitaire multidisciplinaire assurant un traitement des informations au niveau régional, ce qui faciliterait la gestion des signaux à cet échelon et permettrait, en outre, de hiérarchiser les financements et les objectifs régionaux. Cette réorganisation s’accompagnerait d’une simplification financière. À l’heure actuelle, les financements sont épars et non pérennes. Ils seraient désormais assurés par les agences régionales de santé par l’intermédiaire du Fonds d’intervention régional. Les GRAVES seraient liés aux agences régionales par des contrats pluriannuels d’objectifs et de moyens.
Cette proposition de réforme est séduisante, mais lors de ses auditions, la rapporteure pour avis a pu constater qu’elle appelait certaines observations, en raison notamment du sort qui serait réservé aux cellules interrégionales d’épidémiologie.
● Quel positionnement pour les cellules interrégionales d’épidémiologie ?
Les cellules interrégionales d’épidémiologie (Cire) emploient 130 personnes, dont 90 épidémiologistes en contrat à durée à indéterminée ; la moitié d’entre eux est rémunérée par les agences régionales de santé. Celles-ci contribuent donc au fonctionnement des Cire en leur dédiant du personnel et des moyens logistiques et financiers. Le programme de travail de chaque Cire est validé conjointement par les directeurs généraux de l’Institut de veille sanitaire et d’agence régionale de santé.
Les Cire suivent des indicateurs de morbidité et de mortalité à partir de systèmes de surveillance régionalisés. Elles exercent une veille sur les principales maladies à déclaration obligatoire, ainsi qu’une veille syndromique grâce au dispositif « Sursaud ». Elles produisent également des points épidémiologiques hebdomadaires et des bulletins de veille sanitaire thématiques. Chaque Cire a traité, en moyenne, 60 signaux par an ces deux dernières années.
L’articulation des Cire avec les agences régionales de santé est à l’heure actuelle encadrée par un double dispositif conventionnel : une convention-cadre tripartite entre le secrétariat général du ministère chargé de la santé, la direction générale de la santé et l’Institut de veille sanitaire, d’une part ; une convention de fonctionnement entre l’InVS et chaque agence régionale de santé, d’autre part.
Pour reprendre les termes de Mme Françoise Weber, directrice générale de l’Institut de veille sanitaire, les Cire peuvent être considérées comme des « mini-InVS », au service des missions de l’institut et des agences régionales de santé. Elles fonctionnent bien, notamment en période de crise, mais se heurtent à un manque préoccupant d’agents pour être correctement « armées ». La plupart des agences régionales de santé ont voulu se doter d’une Cire, alors que l’Institut de veille sanitaire se serait accommodé, dans certains cas, de structures d’expertise interrégionales. Les agences régionales de santé ont intégré leurs agents dans les Cire, ce qui a conduit à une relative hétérogénéité de ces structures, difficilement gérable en raison des différences de statuts.
L’éventualité d’une intégration des Cire au sein de groupements régionaux placés sous l’autorité des directeurs généraux d’agence régionale de santé a donné lieu à des observations de la directrice générale de l’Institut de veille sanitaire dont il convient de tenir compte.
En premier lieu, les Cire se différencient des autres structures de vigilance qui peuvent être amenées à assurer également des missions cliniques ou d’appui aux techniciens (centres de toxico-vigilance, par exemple). Il serait sans doute cohérent que les agences régionales de santé coordonnent les centres régionaux de pharmacovigilance (CRPV), les centres d’évaluation et d’information sur la pharmacodépendance (CEIP) et les centres antipoison et de toxico-vigilance (CAPTV), pour permettre des mutualisations et améliorer l’organisation ; la problématique semble différente pour les Cire.
En deuxième lieu, la réforme envisagée ne devrait pas conduire à priver l’Institut de veille sanitaire de la maîtrise de ses méthodes de travail. Le domaine de compétences des Cire, l’épidémiologie, nécessite un contrôle rigoureux des méthodes utilisées pour garantir la qualité scientifique de leurs travaux. Il n’est pas sûr qu’une équipe isolée en agence régionale de santé présenterait, de ce point de vue, des garanties suffisantes.
En troisième lieu, la centralisation du système de veille sanitaire français peut constituer un avantage : par comparaison, le système allemand, dans lequel l’autorité fédérale dispose de moins de pouvoir, a semblé moins efficace pour réagir rapidement lors de l’alerte causée par la bactérie ECEH en 2011.
Enfin, comme l’ont souligné le professeur Pascal Astagneau et Mme Françoise Weber, il convient de préserver le principe, très sain, d’une séparation de l’évaluation et de la gestion des risques. Depuis les années 1990, la politique de sécurité sanitaire est fondée sur cette distinction essentielle. Regrouper, dans une même entité, ces deux missions pourrait comporter un risque de confusion des genres. Les agences régionales de santé doivent certes pouvoir s’appuyer sur des instances d’expertise, mais celles-ci doivent préserver une certaine indépendance et disposer d’une coordination scientifique de leurs travaux. Cela sera-t-il possible dans le cadre de GRAVES financés par les agences régionales de santé ? N’encourt-on pas le risque que les directeurs généraux d’agence souhaitent décider de l’objet des dépenses d’évaluation et donc, de la programmation scientifique des travaux des Cire ?
Selon le ministère chargé de la santé, cette crainte doit être écartée. L’organisation en GRAVES ne serait pas incompatible avec leur pilotage scientifique par l’Institut de veille sanitaire, grâce à une contractualisation entre ces instances régionales et l’établissement public. Le ministère chargé de la santé a en outre fait valoir que toutes les agences régionales de santé n’avaient pas, pour l’instant, les moyens d’assurer un financement satisfaisant des Cire. Une contractualisation devrait, justement, permettre de formaliser et d’homogénéiser les rapports entre agences régionales de santé, GRAVES et Institut de veille sanitaire.
Cette solution paraît équilibrée, le système actuel ne satisfaisant à l’évidence ni les agences régionales de santé, ni l’Institut de veille sanitaire. On notera toutefois qu’une autre option pourrait être envisagée, comme l’a observé la directrice générale de l’InVS, en transférant les agents des agences régionales de santé dans le plafond d’emplois de l’institut. Une telle opération serait neutre pour le budget de l’État et permettrait de réduire le risque que les agences régionales de santé ne soient tentées de puiser dans les effectifs des Cire en cas de besoin ponctuel.
En tout état de cause, quelle que soit la solution retenue, elle devra concilier deux impératifs : d’une part, permettre aux agences régionales de santé de disposer d’une veille et d’une expertise fiables pour prendre les décisions de sécurité sanitaire qui s’imposent ; d’autre part, veiller à ce que la qualité scientifique des travaux d’expertise soit garantie à l’échelon régional, selon des méthodes validées par le référent national en la matière, à savoir l’Institut de veille sanitaire.
La réforme organisationnelle doit permettre de faire gagner le dispositif de veille sanitaire en efficience et en puissance. Mais au-delà, l’amélioration du système suppose aussi d’étoffer les bases de données à partir desquelles les signaux sont détectés, ce qui implique de diffuser plus largement une culture de la veille sanitaire.
Le dispositif français de veille sanitaire, s’il est globalement performant lorsqu’on le compare aux systèmes étrangers, souffre toutefois de deux faiblesses auxquelles il revient de remédier : d’une part, une sous-notification des événements indésirables, largement imputable à la complexité du dispositif de déclaration ; d’autre part, une sensibilisation encore insuffisante des personnels médicaux aux enjeux de la veille sanitaire.
a. Améliorer et simplifier le système de recueil des données par la création d’un portail commun de déclaration
● Les difficultés inhérentes à la détection et au traitement des signaux
Comme l’a indiqué à la rapporteure pour avis Mme Françoise Weber, la question de fond, malaisée à trancher, consiste à établir ce qu’est la normalité en termes de signaux. Il est impossible de tout prévoir. Il faut donc savoir ce que l’on cherche à détecter, c’est-à-dire identifier le signal pertinent, susceptible de se disséminer. Cette entreprise nécessite de développer la notification, même si viser l’exhaustivité des déclarations est un leurre : elle aurait un coût important pour un gain d’efficacité faible. Il convient en revanche de développer une culture de la notification des cas les plus graves.
Pour le professeur Pascal Astagneau, on détectera toujours des signaux sanitaires pas ou peu spécifiques, comme dans le cas de la surveillance syndromique, la difficulté consistant alors à savoir comment les traiter. À l’inverse, un signal trop spécifique pourrait conduire à « passer à côté » d’autres signaux pourtant utiles.
Le passage à l’alerte sanitaire est donc malaisé à décider, d’autant que la situation est encore plus délicate lorsqu’interviennent des lanceurs d’alerte : ceux-ci doivent bien sûr être écoutés, mais pour qu’il y ait alerte, encore faut-il que le signal soit recueilli et validé selon des méthodes scientifiques rigoureuses. Le dispositif de déclaration joue donc un rôle essentiel dans la veille sanitaire.
● Un système de déclaration inadapté
On conçoit dès lors l’enjeu que constituent le recueil des données de santé et la déclaration des événements sanitaires indésirables. Or, comme l’a indiqué le ministère chargé de la santé, notre système de veille sanitaire n’est pas adapté à cette déclaration : il faut pouvoir qualifier a priori le signal pour procéder à sa déclaration. Le système rencontre des limites, notamment en raison de l’exhaustivité attendue des déclarations, bien qu’il se soit amélioré du fait de son informatisation.
La France est, dans le domaine de la déclaration, relativement en retard. Seulement 4 % des déclarations y sont effectuées par les particuliers, contre 56 % aux États-Unis. S’agissant des médecins, une étude TNS-Sofres (3) établit que seulement 24 % d’entre eux déclarent systématiquement les événements indésirables. Plus de la moitié des professionnels n’ayant pas procédé à une déclaration ont invoqué comme raison la complexité du dispositif : 40 % d’entre eux ont fait valoir qu’ils ne savaient pas comment procéder ; 18 % ont indiqué qu’ils savaient comment procéder, mais jugeaient cela trop compliqué.
● La création d’un portail commun de déclaration
Conscient de ces difficultés, le ministère chargé de la santé envisage, comme proposé dans le rapport de M. Jean-Yves Grall, de mettre en place un portail commun multicanal des déclarations d’événements sanitaires indésirables, ouvert aux professionnels de santé, à la population, aux industriels et aux structures de vigilance, sur un périmètre large de signaux sanitaires.
On notera que la participation de la population à la déclaration des événements sanitaires indésirables, si elle est souhaitable, peut poser de réels problèmes de méthode, comme l’ont souligné auprès de la rapporteure pour avis le professeur Thomas Hanslik, responsable du réseau Sentinelles, et le docteur Thierry Blanchon, responsable-adjoint du réseau. Un projet de recherche intitulé « GrippeNet », actuellement en cours, permet à des particuliers de déclarer des symptômes de la grippe. 6 000 personnes y participent et, chaque semaine, plus de 4 000 personnes se connectent au site internet. En pratique, la situation est complexe : pour pouvoir envisager une amélioration des modélisations à partir des données collectées, il est nécessaire d’obtenir un échantillon stable, fiable et représentatif de la population générale. Or un tel dispositif présente, selon MM. Hanslik et Blanchon, deux limites : les surdéclarations et la difficulté à établir l’imputabilité des symptômes.
On observera aussi que selon le professeur Pascal Astagneau, la création d’un guichet unique de déclaration ne constitue pas « l’arme absolue » : certains signaux nécessitent l’intervention de spécialistes, tandis qu’au niveau régional, il convient de maintenir une surveillance non spécifique.
L’exercice est donc délicat, d’autant que la création d’un portail commun supposerait de mettre en œuvre un mode de déclaration très simplifié et d’assurer un retour d’information ainsi qu’un service rendu aux déclarants par les bases de données. Les expériences étrangères montrent en effet que de tels systèmes constituent un puissant levier d’incitation à la déclaration, en permettant d’impliquer les professionnels de santé dans la production scientifique.
La mise en œuvre d’une politique de promotion du signalement constitue en outre un véritable enjeu en matière de systèmes d’information – il n’est pas possible d’intégrer les trente systèmes d’information de trente agences sanitaires. Il convient aussi que la déclaration puisse être intégrée dans la pratique courante, en particulier par l’intermédiaire des logiciels métiers des professionnels de santé.
D’après les informations communiquées par le ministère chargé de la santé, ce portail commun devrait pouvoir être développé en trois ans, pour moins de 10 millions d’euros. L’objectif est donc atteignable, sans enjeu financier majeur, et sa réalisation est essentielle pour simplifier le système actuel.
La simplification du système de déclaration constitue une première étape mais il convient, au-delà, de mieux associer les professionnels de santé à la veille sanitaire. Le Conseil national de l’ordre des médecins a d’ailleurs souligné auprès de la rapporteure pour avis la nécessité d’une telle association dans le contexte d’une surveillance régionale assurée par des GRAVES.
● Promouvoir et reconnaître l’activité de veille sanitaire des professionnels de santé
Certaines initiatives existent déjà, comme le réseau Sentinelles. Créé en 1984, il mène une activité de veille sanitaire en s’appuyant sur un réseau de médecins généralistes considérés comme représentatifs, qui sont volontaires et bénévoles. Ceux-ci déclarent, chaque semaine, le nombre et la nature des cas qu’ils ont diagnostiqués ; ils sont environ 400 à participer à ce recueil en continu. Mais, selon les responsables du réseau entendus par la rapporteure pour avis, pour l’heure, ce système n’est pas assez précis et fin pour permettre de répondre en temps réel aux demandes des agences régionales de santé. Il ne permet pas, non plus, de disposer de données significatives sur les pathologies plus rares.
Il convient donc d’accroître le nombre de médecins participant à l’activité de veille sanitaire. Toutes les personnes entendues par la rapporteure pour avis se sont accordées sur ce point.
Or comme l’ont souligné les responsables du réseau Sentinelles, au-delà de la complexité du dispositif actuel de déclaration, la faiblesse du nombre de médecins participant à des activités de veille sanitaire peut s’expliquer par l’insuffisante reconnaissance du temps qu’ils consacrent à cette activité, alors que sans eux, le système serait aveugle. Ce constat vaut surtout pour les médecins libéraux, la problématique étant différente pour les personnels hospitaliers.
Plusieurs outils existent à cette fin : indemnisation, reconnaissance dans le cadre du développement professionnel continu, financement pour participer à des journées de formation et de recherche… La charge de travail correspondant à l’activité de veille est bien quantifiable. L’intérêt, pour les médecins participant à la veille sanitaire, réside aussi dans les échanges que celui-ci permet avec le monde de la recherche. Le fait de contribuer à la recherche publique, avec un retour direct, peut constituer une réelle motivation.
● Mieux faire connaître l’Institut de veille sanitaire des professionnels de santé
Selon l’étude TNS-Sofres précitée, lorsque les médecins sont interrogés sur les structures sanitaires qu’ils connaissent, l’Institut de veille sanitaire est spontanément cité par seulement 6 % d’entre eux ; ce taux progresse à 50 % lorsque l’institut figure, parmi d’autres structures, sur une liste proposée aux médecins interrogés.
La notoriété de l’institut est donc faible auprès des médecins et il en est de même auprès de la population générale, alors même qu’il s’attache à faire connaître ses travaux : diffusion auprès des professionnels de santé et du public par l’intermédiaire de son Bulletin épidémiologique hebdomadaire ; diffusion par l’intermédiaire de revues médicales et de la littérature scientifique internationale ; diffusion de bulletins de surveillance nationaux ; organisation de séminaires scientifiques ; diffusion d’informations à la presse généraliste, professionnelle et spécialisée.
Selon le ministère chargé de la santé, le schéma de communication de l’Institut de veille sanitaire vise à rectifier le manque de notoriété de ses travaux au sein de la communauté médicale. Deux axes doivent être privilégiés, en travaillant sur la dimension générationnelle (d’une manière générale, les jeunes praticiens connaissent mieux l’institut que leurs confrères plus âgés) et en tenant compte des modes d’exercice (l’institut étant mieux connu en milieu hospitalier qu’en milieu libéral).
Comme le recueil de données fiables, le développement des échanges d’informations entre autorités sanitaires constitue un enjeu majeur pour accroître la performance du système de veille sanitaire. La priorité, à l’heure actuelle, consiste autant à faciliter le recueil de données qu’à exploiter les bases de données existantes.
De ce point de vue, des progrès indéniables ont été récemment réalisés avec la publication de l’arrêté du 19 juillet 2013 relatif à la mise en œuvre du Système national d’information interrégimes de l’assurance maladie (SNIIRAM), base de données à laquelle l’Institut de veille sanitaire aura désormais accès, sous certaines conditions. Cette mesure répond à des attentes fortes, comme l’a indiqué le professeur Pierre Bégué qui a souligné combien les épidémiologistes étaient demandeurs d’un accès aux bases de données médico-administratives.
Mais l’échange d’informations et l’accès aux bases de données pose aussi la question de la compatibilité des systèmes d’information. Une fonction de supervision et d’assistance a été mise en place, sur ce sujet, au sein de la direction générale de la santé afin de disposer d’une véritable « cartographie » des systèmes des agences, éviter les redondances et faire en sorte que le système de remontée des informations puise dans les bases existantes. Il s’agit donc de parvenir à une bonne « urbanisation » des systèmes d’information.
Pour sa part, l’Institut de veille sanitaire s’est emparé de la problématique des systèmes d’information depuis déjà un certain temps, puisqu’il en est à son troisième schéma directeur dans ce domaine. Les dépenses qu’il y consacre sont comprises entre 2,5 et 2,7 millions d’euros par an, soit 10 % de ses dépenses de fonctionnement ; quinze personnes y sont dédiées.
Comme on l’a vu plus haut, l’Institut de veille sanitaire a su anticiper les efforts de gestion. Par ailleurs, l’opérateur a vu ses moyens globalement préservés dans le projet de loi de finances pour 2014, dans un contexte contraint. On doit évidemment s’en féliciter, mais il convient de s’assurer que dans les années à venir, l’institut sera doté de moyens suffisants pour lui permettre d’assumer ses missions « traditionnelles » tout en faisant face à de nouveaux enjeux.
● Permettre à l’InVS de recourir à des experts reconnus et de diffuser ses travaux auprès de la communauté scientifique
Il est indispensable, pour l’institut, de recourir à une expertise externe de qualité. Ce besoin devrait d’ailleurs être croissant car l’institut doit disposer d’avis contradictoires, conformément aux exigences de la charte de l’expertise sanitaire.
Selon la directrice générale de l’InVS, il est pour l’instant difficile d’en évaluer les conséquences financières. Mais on peut noter que des difficultés peuvent déjà être rencontrées en matière de recrutements d’experts externes, en raison des contraintes pesant sur les indemnités qui leur sont versées et qui sont parfois insuffisantes pour faire appel à des experts internationaux reconnus. Une décision spécifique du conseil d’administration de l’institut est alors nécessaire pour pouvoir y recourir.
Or le recours à l’expertise internationale est une condition indispensable pour maintenir la qualité des travaux de l’institut qui apprend des experts internationaux comme ceux-ci apprennent de son expérience, par exemple dans le domaine de la veille syndromique. La tutelle de l’opérateur souhaite légitimement qu’il soit procédé à des économies, mais l’InVS a besoin d’un réseau d’experts et de présenter ses travaux pour préserver le niveau de son expertise, ce qui a forcément un impact sur certains postes de dépenses : frais de déplacement, communication, colloques.
● Tenir compte de la charge de travail croissante de l’institut
Selon les informations communiquées à la rapporteure pour avis, les saisines de l’Institut de veille sanitaire ont mobilisé 2 équivalents temps plein travaillé en 2013, contre 1,8 en 2012.
SAISINES DE L’INSTITUT DE VEILLE SANITAIRE EN 2012 ET 2013
ET MOYENS QUI Y ONT ÉTÉ CONSACRÉS
Auteurs des saisines |
2012 |
2013 | ||||
Nombre de saisines |
Nombre de journées consacrées |
Nombre d’ETPT |
Nombre de saisines |
Nombre de journées consacrées |
Nombre d’ETPT | |
Agences |
5 |
26,5 |
0,1 |
10 |
51 |
0,2 |
Agences régionales de santé |
19 |
153 |
0,6 |
17 |
131,5 |
0,5 |
Autre |
11 |
68 |
0,3 |
8 |
26,5 |
0,1 |
Autre administration centrale |
0 |
0 |
0,0 |
8 |
39 |
0,2 |
Cabinet |
5 |
9 |
0,0 |
2 |
52 |
0,2 |
Corps de contrôle |
5 |
20,5 |
0,1 |
4 |
16 |
0,1 |
Direction générale de la santé |
20 |
135,5 |
0,5 |
14 |
181 |
0,7 |
Outre-mer |
1 |
31 |
0,1 |
1 |
5 |
0,0 |
Total |
66 |
443,5 |
1,8 |
64 |
502 |
2,0 |
Nombre de traitements en urgence |
18 |
- |
22 |
- | ||
Nombre de traitements communs avec d’autres agences |
8 |
10 | ||||
Source : Ministère des affaires sociales et de la santé.
La croissance du volume des saisines de l’institut reste mesurée, mais il convient de noter que celles-ci s’ajoutent au programme de travail de l’InVS, largement lié aux plans de santé publique, ainsi qu’à la nécessité de satisfaire à d’autres obligations. Sans que l’on puisse dire que la situation actuelle est tendue, il convient de tenir compte des exigences croissantes exprimées à l’égard de l’institut, qui a dû, par exemple, consacrer deux de ses agents au développement du système de déclaration publique d’intérêts.
L’institut doit ainsi faire face à une accumulation des thématiques à traiter qui certes, témoigne de la multitude des enjeux de veille sanitaire, mais implique aussi de doter l’opérateur de moyens humains et financiers à la hauteur de ses besoins. Il conviendra d’être vigilant à cet égard lors des prochains projets de loi de finances.
*
* *
Le système français de veille sanitaire a su faire preuve d’une remarquable capacité d’adaptation pour tirer les enseignements des crises sanitaires passées. Il a réformé son mode de fonctionnement, amélioré ses méthodes de travail et gagné en efficience.
Il doit désormais faire face à de nouveaux enjeux. L’architecture institutionnelle des dispositifs de vigilance doit être clarifiée et simplifiée. La montée en puissance des agences régionales de santé nécessite de disposer d’un dispositif de veille sanitaire régionale adapté, leur permettant d’accomplir leur mission de sécurité sanitaire dans de bonnes conditions. Enfin, l’amélioration du dispositif de déclaration doit permettre de disposer de bases de données étoffées.
Tous ces chantiers sont lourds, mais leur engagement permettra à la France de se doter d’un système de veille encore plus performant et inscrit dans la durée. C’est ainsi que l’on œuvrera au service de la santé de la population mais aussi des finances publiques, car investir dans la veille sanitaire, c’est éviter, à terme, les coûts liés à la diffusion de pathologies.
TRAVAUX DE LA COMMISSION
EXAMEN DES CRÉDITS
À l’issue de l’audition, en commission élargie, de Mme Marisol Touraine, ministre des affaires sociales et de la santé (4), la Commission des affaires sociales examine, pour avis, les crédits pour 2014 de la mission « Santé » sur le rapport de Mme Bernadette Laclais.
Article 44 : État B – Mission « Santé »
Mme Catherine Lemorton, présidente. Avant de demander l’avis de notre rapporteure pour avis sur les crédits pour 2014, je donne la parole à M. Dominique Tian pour soutenir l’amendement II-AS13.
M. Dominique Tian. Cet amendement a pour objet de ramener les dépenses au titre de l’aide médicale de l’État (AME) à leur niveau de 2002, pour éviter leur progression tout à fait scandaleuse et injustifiée.
M. Jean-Louis Roumegas. Avec cet amendement, M. Tian propose de ne pas soigner des personnes malades, alors que les besoins en la matière sont croissants.
Mme Bernadette Laclais, rapporteure pour avis sur les crédits de la mission « Santé ». J’émets un avis défavorable à cet amendement, qui ne fait preuve ni de bon sens budgétaire, car les retards dans l’accès aux soins donnent lieu à des dépenses supplémentaires, ni de justice sociale.
La Commission rejette l’amendement II-AS13.
Mme la présidente Catherine Lemorton. Je demande l’avis de la rapporteure pour avis sur les crédits de la mission « Santé ».
Mme Bernadette Laclais, rapporteure pour avis. Je donne un avis favorable à l’adoption de ces crédits.
La Commission émet un avis favorable à l’adoption des crédits de la mission « Santé », tels qu’ils figurent à l’état B annexé à l’article 44.
Après l’article 74
L’amendement II-AS12 est retiré. Puis, la Commission examine l’amendement II-AS11.
M. Dominique Tian. Cet amendement vise à rétablir les excellentes mesures, très modérées, qu’avait adoptées la précédente majorité, sur proposition du Gouvernement de M. François Fillon, mesures que vous avez malheureusement supprimées. L’amendement porte en outre le montant du droit de timbre dû par les bénéficiaires de l’AME à 50 euros.
Mme la rapporteure pour avis. J’y suis défavorable. Cet amendement ne me paraît pertinent ni sur le plan de la santé publique, ni sur celui des finances publiques.
M. Gérard Sebaoun. Le droit de timbre à 30 euros représentait une recette de seulement 5 millions d’euros par an. Il convient de rappeler la réalité des chiffres !
Mme Ségolène Neuville. Rétablir un droit de timbre est irresponsable en termes de santé publique. La réalité, c’est que les bénéficiaires de l’AME sont souvent atteints de maladies infectieuses. Si l’on instaure un droit de timbre, on accepte la propagation de maladies telles que la tuberculose multirésistante ou le virus de l’immunodéficience humaine.
M. Dominique Tian. Il faut être responsable ! L’AME s’adresse à des personnes entrées illégalement sur le territoire national. À vous entendre, on croirait que toutes les maladies du monde se donnent rendez-vous en France pour être soignées en urgence, faute de quoi ce serait le retour des grandes épidémies ! Cela ne tient pas une seconde la route. Certains dépensent, pour entrer illégalement sur le territoire français, des sommes bien plus importantes que les 50 euros de franchise médicale exigés des assurés sociaux, et bénéficient d’une franchise médicale totale.
Mme la présidente Catherine Lemorton. Je tiens à rappeler que la France doit bien faire face à des épidémies, comme celle de rougeole qui sévit actuellement. Par ailleurs, il serait complètement irresponsable de ne pas soigner des personnes atteintes de la tuberculose. Je tiens aussi à rappeler que moins de 5 % des personnes qui entrent sur le territoire français ont connaissance des maladies dont elles sont porteuses. Nous parlons d’êtres humains !
M. Dominique Tian. J’en suis tout à fait conscient, mais il y a aussi des complicités… .
Mme la rapporteure pour avis. Exiger des bénéficiaires de l’AME qu’ils acquittent un droit de timbre se traduit, nous le savons, par des reports de soins. Monsieur Tian, ce que l’on ne paie pas aujourd’hui, on le paiera demain ! Quant à l’agrément préalable que vous souhaitez rétablir pour les soins coûteux, il allonge les délais et pose, de ce fait, le même problème de reports de soins, avec un risque évident de propagation des maladies infectieuses. Ce constat repose sur des données concrètes. La suppression du droit de timbre et de l’agrément préalable par l’actuelle majorité a été décidée sur la base d’éléments chiffrés en fonction d’impératifs de santé publique.
La Commission rejette l’amendement II-AS11.
ANNEXE :
LISTE DES PERSONNES AUDITIONNÉES
(par ordre chronologique)
Ø Ministère des affaires sociales et de la santé – Direction générale de la santé – M. Christian Poiret, secrétaire général, M. Philippe Bourrier, chef du département des urgences sanitaires, Dr. François Aubart, conseiller au cabinet du directeur général de la santé et Mme Caroline Foedit, chef du bureau du Budget
Ø Réseau sentinelles – Pr Thomas Hanslik, responsable du réseau, et Dr. Thierry Blanchon, responsable-adjoint du réseau
Ø École des hautes études en santé publique – Docteur Pascal Astagneau, responsable du département d’épidémiologie et de biostatistiques, expert au Haut Conseil de santé publique et auprès du Centre européen de prévention et de contrôle des maladies
Ø Institut de veille sanitaire (InVS) – Mme Françoise Weber, directrice générale
Ø Académie nationale de médecine – Pr Pierre Bégué, membre de la commission chargée des maladies infectieuses, président de la sous-commission chargée des vaccinations
