
N° 2303
______
ASSEMBLÉE NATIONALE
CONSTITUTION DU 4 OCTOBRE 1958
QUATORZIÈME LÉGISLATURE
Enregistré à la Présidence de l’Assemblée nationale le 16 octobre 2014.
RAPPORT
FAIT
AU NOM DE LA COMMISSION DES AFFAIRES SOCIALES SUR LE PROJET DE LOI de financement de la sécurité sociale pour 2015 (n° 2252),
ASSURANCE MALADIE
Par M. Olivier VÉRAN,
Député.
___
Les commentaires et les débats en commission sur les articles 1 et 2, 5, 7 à 9, 11 à 28, 65 et 66 figurent dans le rapport de M. Gérard Bapt, sur les recettes et l’équilibre général (n° 2303, tome I).
Les commentaires et les débats en commission sur les articles 3 et 4, 6, 10, 29 à 55 figurent dans le rapport de M. Olivier Véran, sur l’assurance maladie (n° 2303, tome II).
Les débats en commission après l’article 53 figurent dans le rapport de Mme Martine Pinville, sur le secteur médico-social (n° 2303, tome III).
Les commentaires et les débats en commission sur les articles 56 et 57, 63 et 64 figurent dans le rapport de M. Michel Issindou, sur l’assurance vieillesse (n° 2303, tome IV).
Les commentaires et les débats en commission sur les articles 58 à 60 figurent dans le rapport de M. Denis Jacquat, sur les accidents du travail et les maladies professionnelles (n° 2303, tome V).
Les commentaires et les débats en commission sur les articles 61 et 62 figurent dans le rapport de Mme Marie-Françoise Clergeau, sur la famille (n° 2303, tome VI).
Le tableau comparatif figure dans le fascicule n° 2303, tome VII.
___
Pages
INTRODUCTION 9
I. L’ONDAM 2015 : CONJUGUER RETOUR À L’ÉQUILIBRE ET EFFICIENCE DE NOTRE SYSTÈME DE SANTÉ. 12
A. UNE GESTION RESPONSABLE DES DÉPENSES DE L’ASSURANCE MALADIE 12
1. Un ONDAM respecté en 2013 et 2014 12
2. La fixation d’un ONDAM ambitieux pour 2015 13
3. Les dépenses hors ONDAM 15
B. L’INDISPENSABLE LEVIER DES RÉFORMES STRUCTURELLES 16
1. Poursuivre les réformes en matière de produits de santé 16
2. Rechercher des gains d’efficience dans le secteur hospitalier 19
a. Poursuivre le virage ambulatoire 19
b. Promouvoir la pertinence des actes et des prescriptions 21
c. Améliorer l’efficience de la dépense des établissements de santé 23
II. LA MISE EN œUVRE DE LA STRATÉGIE DE SANTÉ ET LA PRÉFIGURATION DU PROJET DE LOI DE SANTÉ 24
A. PROXIMITÉ ET QUALITÉ DES SOINS SUR LES TERRITOIRES DE SANTÉ 24
B. CONTRE UN SYSTÈME DE SANTÉ À DEUX VITESSES : AMÉLIORER L’ACCÈS AUX MEILLEURS SOINS 26
1. La poursuite de l’amélioration de l’accès aux soins et aux droits 26
2. L’articulation entre l’outil tarifaire et la qualité des soins 28
3. Promouvoir l’accès à l’innovation 29
TRAVAUX DE LA COMMISSION 31
EXAMEN DES ARTICLES RELATIFS À L’ASSURANCE MALADIE 31
DEUXIÈME PARTIE : DISPOSITIONS RELATIVES À L’EXERCICE 2014 31
Article 3 (art. L. 138-19-1 à L. 138-19-7 [nouveaux] et L. 138-20 du code de la sécurité sociale) : Régulation des dépenses au titre des médicaments traitant l’hépatite C 31
Article 4 (art. 63 de la loi n° 2013-1203 du 17 décembre 2013 de financement de la sécurité sociale pour 2014) : Rectification de la dotation à l’Office national d’indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales (ONIAM) 45
Article 6 : Rectification de la ventilation de l’objectif national de dépenses d’assurance maladie pour 2014 47
TROISIÈME PARTIE : DISPOSITIONS RELATIVES AUX RECETTES ET À L’ÉQUILIBRE FINANCIER DE LA SÉCURITÉ SOCIALE POUR 2015 50
TITRE IER : DISPOSITIONS RELATIVES AUX RECETTES, AU RECOUVREMENT ET À LA TRÉSORERIE 50
Chapitre I – Rationalisation de certains prélèvements au regard de leurs objectifs 50
Article 10 (art. L. 138-10 à L. 138-13, L. 138-14 [nouveau], L. 138-15 à L. 138-19, L. 162-17-5 [nouveau] et L. 162-22-7-1 du code de la sécurité sociale) : Régulation de la progression des dépenses de médicaments par une contribution sur le chiffre d’affaires des entreprises pharmaceutiques 50
QUATRIÈME PARTIE : DISPOSITIONS RELATIVES AUX DÉPENSES POUR L’EXERCICE 2015 65
TITRE IER : DISPOSITIONS RELATIVES AUX DÉPENSES D’ASSURANCE MALADIE 65
Chapitre Ier – Amélioration de l’accès aux soins et aux droits 65
Article 29 (art. L. 161-36-2 [nouveau], L. 162-16-7, L. 861-3 et L. 863-7-1 [nouveau] du code de la sécurité sociale) : Tiers payant pour les bénéficiaires de l’aide au paiement d’une assurance complémentaire de santé 65
Article additionnel après l’article 29 : Rapport au Parlement sur l’exonération des bénéficiaires de l’ACS de la participation forfaitaire et de la franchise médicale 81
Article 30 (art. L. 322-3 du code de la sécurité sociale) : Exonération de la participation de l’assuré sur l’honoraire complémentaire de dispensation facturé par le pharmacien en cas d’ordonnance complexe 81
Article 31 (art. L. 331-6, L. 613-19-3 [nouveau] et L. 722-8-4 [nouveau] du code de la sécurité sociale, L. 732-11 et L. 732-12-2 [nouveau] du code rural et de la pêche maritime, L. 1225-28 du code du travail, article 34 de la loi n° 84-16 du 11 janvier 1984, article 57 de la loi n° 84-53 du 26 janvier 1984 et article 41 de la loi n° 86-33 du 9 janvier 1986) : Transfert de l’indemnité du congé maternité en cours en cas de décès 84
Article 32 (art. L. 381-30-1 et L. 381-30-5 du code de la sécurité sociale) : Réforme du financement des soins aux détenus 88
Chapitre II – Promotion de la prévention 92
Article 33 (art. L. 3121-1, L. 3121-2, L. 3121-2-1 du code de la santé publique et art. L. 174-16 du code de la sécurité sociale) : Création des centres d’information, de dépistage et de diagnostic gratuit des infections sexuellement transmissibles (CIDDGI) 92
Article 34 (art. L. 3111-11 et L. 3112-3 du code de la santé publique) : Les centres de vaccination 101
Article 35 (art. L. 1114-5 [nouveau] du code de la santé publique et art. L. 221-1 du code de la sécurité sociale) : Financement de la démocratie sanitaire 106
Chapitre III – Renforcement de la qualité et la proximité du système de soins 109
Article 36 (art. L. 162-22-20 [nouveau] et L. 162-30-3 [nouveau] du code de la sécurité sociale) : Amélioration de la qualité et de la sécurité des soins en établissements de santé 109
Article 37 (art. L. 6311-3-1 [nouveau] du code de la santé publique et art. L. 162-22-8-2 [nouveau] du code de la sécurité sociale) : Création du statut d’hôpital de proximité 120
Article additionnel après l’article 37 : Expérimentation de dispositifs d’accueils hospitaliers pré et post-hospitalisation 127
Article 38 (art. L. 1435-4-3 [nouveau] du code de la santé publique) : Contrat de praticien territorial de médecine ambulatoire 131
Article 39 (art. L. 1435-4-4 [nouveau] du code de la santé publique) : Soutien de la médecine générale de montagne 136
Après l’article 39 139
Article 40 (art. L. 1432-3, L. 1432-5, L. 1432-6, L. 1435-8, L. 1435-9 et L. 1435-10 du code de la santé publique) : Réforme des modalités de gestion et restructuration des missions du fonds d’intervention régional (FIR) 140
Article 41 (art. L. 161-37, L. 162-1-7-1, L. 162-1-8 et L. 165-1-1 du code de la sécurité sociale) : Financement de l’innovation 148
Après l’article 41 163
Chapitre IV – Promotion de la pertinence des prescriptions et des actes 163
Article 42 (art. L. 162-1-17 et L. 1623-30-3 [nouveau] du code de la santé publique) : Renforcement des leviers régionaux d’amélioration de la pertinence des soins en établissement de santé 163
Après l’article 42 175
Article additionnel après l’article 42 : Rapport au Parlement sur la diffusion des bonnes pratiques au sein des équipes médicales hospitalières 176
Article 43 (art. L. 165-1, L. 165-2 et L. 165-3 du code de la sécurité sociale) : Inscription de certains dispositifs médicaux sur la liste des produits et prestations remboursables par description générique renforcée 177
Après l’article 43 181
Article 44 (art. L. 162-22-7-2 [nouveau] du code de la sécurité sociale) : Mesure de sensibilisation à la prescription de produits de la liste en sus 184
Article 45 (art. L. 322-5 du code de la sécurité sociale) : Accès des entreprises de taxis au conventionnement assurance maladie pour le transport assis de patient 189
Après l’article 45 193
Chapitre V – Paiement des produits de santé à leur juste prix 194
Article 46 (art. L. 162-16-5 du code de la sécurité sociale) : Duplicata du dispositif de « l’écart médicament indemnisable » sur les produits de rétrocession 194
Article 47 (art. L. 162-16-6, L. 162-22-7 et L. 165-2 du code de la sécurité sociale) : Publication des tarifs de responsabilité des produits de santé de manière simultanée à leur inscription sur la liste en sus 197
Chapitre VI – Amélioration de l’efficience de la dépense des établissements de santé 202
Article 48 (art. L. 162-22-2-1 [nouveau], art. L. 162-22-3, L. 162-22-5 et L. 174-15 du code de la sécurité sociale) : Création d’une dotation prudentielle sur le champ OQN 202
Après l’article 48 208
Article additionnel après l’article 48 : Expérimentation relative aux groupements hospitaliers de territoire 210
Après l’article 48 213
Article 49 (art. L. 254-2 du code de l’action sociale et des familles, L. 162-22-11 et L. 162-22-11-1 du code de la sécurité sociale et article 33 de la loi n° 2003-1199 du 18 décembre 2003 de financement de la sécurité sociale pour 2004) : Renforcement du pilotage de la dépense d’assurance maladie relative aux soins urgents 217
Après l’article 49 220
Chapitre VII – Autres mesures 221
Article 50 (art. L. 1142-3-1 [nouveau] du code de la santé publique) : Réparation par l’ONIAM des dommages imputables aux seuls actes de soins à finalité préventive, diagnostique, thérapeutique ou reconstructive 221
Article 51 (art. L. 1221-8, L. 1221-9, L. 1221-10, L. 1221-10-2, L. 1221-13, L. 1222-8, L. 1223-1, L. 5121-1, L. 5221-3, et L. 5126-5-2 [nouveau] du code de la santé publique) : Adaptation du régime des plasmas thérapeutiques à la qualification des plasmas industriels comme médicaments dérivés du sang 225
Après l’article 51 231
Article 52 (art. L. 361-1 et L. 361-2 du code de la sécurité sociale) : Forfaitisation du capital décès 233
Article 53 (art. L. 14-10-5 du code de l’action sociale et des familles) : Fixation des dotations au FMESPP, à l’ONIAM, l’EPRUS, et de la contribution de la CNSA aux ARS pour l’année 2015, modification des règles applicables aux dotations de la CNSA aux opérateurs 237
Article 54 : Fixation des objectifs de dépenses de la branche maladie, maternité, invalidité et décès pour 2015 244
Article 55 : ONDAM et sous-ONDAM pour 2015 251
ANNEXE : LISTE DES PERSONNES AUDITIONNÉES PAR LE RAPPORTEUR 261
Ce projet de loi de financement de la sécurité sociale s’inscrit dans la continuité de la politique menée depuis 2012 : il vise à pérenniser et améliorer notre système de protection sociale en rendant l’emploi de la dépense publique plus efficace et plus juste.
En matière d’assurance maladie, c’est une politique déterminée d’amélioration de l’accès aux soins, et aux meilleurs soins et de lutte contre les inégalités. Elle se fixe comme méthode de rechercher les voies d’un pacte de confiance avec l’ensemble des professionnels, dans les secteurs de la ville comme de l’hôpital, afin que chacun contribue au redressement des comptes sociaux.
Redresser les comptes de l’assurance maladie est en effet une nécessité : le déficit de la Caisse nationale d’assurance maladie des travailleurs salariés (CNAM-TS) s’élevait à 11,6 milliards d’euros en 2010 ; en 2013 il a été ramené à 6,8 milliards d’euros mais la persistance de la crise économique n’a pas permis d’accentuer ce redressement en 2014.
Sans les mesures figurant dans le projet de loi de financement de la sécurité sociale, le déficit de 7,4 milliards d’euros en 2014 augmenterait de façon considérable en 2015 et, selon les prévisions de la commission des comptes de la sécurité sociale, il atteindrait 10,5 milliards. En fixant des objectifs de recette et de dépense de l’assurance maladie de 6,9 milliards d’euros pour le régime général et de 7 milliards d’euros pour l’ensemble des régimes obligatoires de base, le projet de loi de financement table sur donc un effort de plus de 3 milliards d’euros d’économie.
Cet ajustement ne passe pas par la restriction ou la détérioration de l’accès aux soins ou par la mise à contribution des patients. Depuis 2012, en effet, le Gouvernement a fait le choix d’écarter toute mesure de désengagement de l’assurance maladie : les assurés n’ont connu ni déremboursement, ni franchises supplémentaires, ni nouveaux forfaits. C’est un tout autre chemin qui a été pris : il consiste à faire évoluer l’organisation et à rationaliser le fonctionnement de notre protection sociale afin de préserver le pacte social.
Les réformes de structures font appel à la responsabilité de l’ensemble des acteurs de notre système de soins : c’est en effet la seule façon de parvenir à limiter, en 2015, la progression de l’ONDAM à 2,1 %.
Dans ce but, le projet de loi de financement de la sécurité poursuit tout d’abord les réformes en matière de produits de santé.
Il apporte tout d’abord une réponse immédiate à la question du coût des médicaments traitant l’hépatite C : il écarte le rationnement des soins les plus innovants mais fixe une enveloppe au-delà de laquelle les entreprises concernées seront amenées à contribuer fortement à la régulation de la dépense. Tous les malades qui en ont besoin recevront ainsi les traitements nécessaires, mais la représentation nationale va pouvoir affirmer, sans ambiguïté, son refus de céder à des exigences faisant fi de toutes considérations médico-économiques, et moins encore éthiques.
C’est une première réponse à l’enjeu du financement de l’innovation dite « de rupture » dans le domaine du médicament. Mais elle doit être complétée par un engagement pérenne de l’ensemble des acteurs du secteur pharmaceutique dans une régulation conventionnelle.
L’effort demandé au secteur du médicament dans son ensemble, doit, justement, se traduire par une intensification des avancées permises par les négociations avec le comité économique des produits de santé. La rénovation de l’ancien « taux K » dans le nouveau mécanisme du « taux L » va inciter le secteur à s’orienter dans cette voie. C’est aussi la garantie d’une stabilité des dépenses au titre du médicament sur une période de trois ans. Elle est confortée par la duplication du dispositif de l’ « écart médicament indemnisable » sur les produits de rétrocession : l’assurance maladie remboursera désormais les établissements de santé « au juste prix » ce qui les incitera à mieux négocier l’achat des médicaments.
Outre les baisses de prix et l’action déterminée sur les volumes, il faut approfondir la diffusion des médicaments génériques et agir sur la qualité de la prescription, notamment pour lutter contre la iatrogénie médicamenteuse. La sensibilisation des prescripteurs constitue aujourd’hui la principale piste pour progresser : la rénovation du cadre de la négociation conventionnelle est donc prévue par le projet de loi de santé qui sera discuté au début de l’année 2015. Mais la qualité de l’acte de dispensation par les pharmaciens d’officine est aussi cruciale. Aussi, ce projet de loi de financement met en place un honoraire de dispensation en cas d’ordonnance complexe, en évitant toute hausse du reste à charge pour le patient.
La qualité et la sécurité des produits de santé passent aussi par l’amélioration de la traçabilité et par la juste tarification des dispositifs médicaux : une garantie nouvelle est apportée par la création d’une modalité d’inscription sur la liste des produits et prestations par description générique renforcée. Et en matière de plasma thérapeutique, le projet de loi de financement tire les conséquences de la qualification par le juge européen du plasma industriel en médicament dérivé du sang tout en consolidant le circuit unitaire de conservation et de délivrance des plasmas, ainsi que l’hémovigilance.
Ce projet vise également à rechercher des gains d’efficience dans le secteur hospitalier. Le virage ambulatoire ne saurait se réduire à une simple chasse au gaspillage et à une dimension punitive. C’est un projet dont la visibilité doit être accrue pour que nos concitoyens ne l’assimilent pas à une prise en charge « au rabais ». Votre rapporteur se réjouit, à cet égard, de l’adoption, par la commission des affaires sociales, d’un amendement portant expérimentation de l’accueil hospitalier pré et post-hospitalisation. À cette avancée s’ajoutent des mesures de bon sens : renforcement du pilotage régional de la pertinence des soins en établissement de santé ; mesures de sensibilisation à la prescription des produits de la liste en sus ou encore rationalisation de l’accès des entreprises de taxis au conventionnement avec l’assurance maladie.
Ce projet de loi de financement préfigure ainsi les apports de la future loi relative à la santé. La proximité et la qualité des soins se déclinent dans plusieurs mesures : meilleure articulation entre l’outil tarifaire et la qualité des soins ; définition d’un nouveau modèle tarifaire pour soutenir les hôpitaux de proximité mais aussi action des agences régionales de santé contre les déserts médicaux grâce aux aides à l’installation et à l’activité des médecins libéraux à l’exemple du contrat de praticien territorial de médecine ambulatoire ou de l’aide à l’activité ambulatoire en zone de montagne.
Ce projet de loi porte en lui les valeurs d’un accès aux meilleurs soins. Il poursuit ainsi l’amélioration de l’accès aux droits en préfigurant la généralisation du tiers-payant avec la mise en place du tiers payant intégral, sur la part relevant du régime de base comme sur la part relevant de la couverture complémentaire, pour les bénéficiaires de l’aide à la complémentaire santé, à compter du 1er juillet 2015. Il tend également à consolider les bases de la prévention, dans le cadre de la convention d’objectifs et de gestion du régime général, à travers l’ouverture au financement par l’assurance maladie des futurs centres de dépistage des infections sexuellement transmissibles et des centres de vaccination. Et l’assurance maladie va sécuriser le financement des associations nationales œuvrant pour la démocratie sanitaire. Enfin ce projet de loi de financement de la sécurité sociale promeut l’innovation, à l’exemple, pour les dispositifs médicaux, du « forfait innovation » qui va bénéficier d’un meilleur ciblage : votre rapporteur a d’ailleurs souhaité que ses critères d’éligibilité prennent mieux en compte les besoins des petites et moyennes entreprises.
Ce projet de loi de financement, comme les deux précédents, atteste qu’il est possible, malgré la crise, d’améliorer la couverture maladie, tout en pérennisant le financement de la sécurité sociale : il faut emprunter la voie étroite des réformes de structure. Les textes financiers les engagent : le projet de loi de santé va les approfondir.
Par le virage ambulatoire, la pertinence des soins, la juste dépense en matière de médicament et l’amélioration des prescriptions, c’est sur une meilleure coopération entre l’ensemble des acteurs, de la ville comme de l’hôpital, que se fonderont les grandes évolutions de nos politiques de santé publique et d’assurance maladie.
Comme en 2012, l’ONDAM pour l’année 2013 a été sous-exécuté à hauteur de 1,4 milliard d’euros, principalement imputable à l’enveloppe dédiée aux soins de ville (1,1 milliard). L’ONDAM constaté en 2013 s’est ainsi établi à 173,8 milliards d’euros.
S’agissant des soins de ville, cette sous-exécution, masquait toutefois une augmentation de 2 % au regard de l’exécution constatée en 2013, qui s’expliquait par :
– l’effet plus important qu’anticipé de la sous-exécution 2012 (620 millions d’euros contre un montant prévisionnel de 350 millions d’euros) ;
– le moindre dynamisme de la plupart des postes, un écart significatif ayant été observé tant pour les indemnités journalières que les médicaments (sous-consommation de 160 et 320 millions d’euros).
S’agissant de l’enveloppe consacrée aux établissements de santé, une sous-exécution de 350 millions d’euros provenait de la sur-exécution des dépenses des établissements de santé publics (305 millions d’euros) compensée par une moindre dépense des cliniques privées (165 millions d’euros) et au prix d’une mise en réserve des dotations hospitalières (290 millions d’euros) et de l’annulation de crédits non délégués (110 millions d’euros).
En 2014, pour la cinquième année consécutive, les dépenses constatées se révéleraient inférieures à l’objectif prévisionnel voté par le Parlement (178,3 milliards d’euros contre 179,1 milliards d’euros).
Compte tenu de la sous-exécution de l’ONDAM 2013 et du respect du taux d’évolution fixé par le PLFSS 2014 (2,4 %), la trajectoire pour 2014 doit se traduire par une sous-exécution évaluée à environ 800 millions d’euros. Cet objectif n’est pas remis en cause : des mesures correctrices sont toutefois nécessaires pour maintenir cet objectif et contenir les dépenses dans la norme fixée, comme l’annulation de crédits mis en réserve.
L’ONDAM soins de ville s’élèverait à 80,9 milliards d’euros, après mesures correctrices, dépassant d’environ 0,3 milliard d’euros la prévision inscrite en loi de financement de la sécurité sociale (LFSS). La hausse concerne les dépenses en prestations de soins de ville, et particulièrement les produits de santé et les indemnités journalières, consécutive à la diffusion des nouveaux traitements de l’hépatite C. La dynamique de dépense des dispositifs médicaux, déjà constatée en 2013, s’élève à un niveau supérieur aux prévisions initiales.
La sur-exécution atteint des proportions voisines de 600 millions d’euros minorés par 200 millions d’euros issus de l’effet de base 2013. La mise en œuvre des réévaluations de la Haute autorité de santé (HAS) associée à l’instauration d’une enveloppe spécifique pour les traitements de l’hépatite C permettront d’amoindrir ce montant de 100 millions d’euros supplémentaires. Au final, le surcroît de dépenses s’élève à 0,3 milliard d’euros.
S’agissant des établissements de santé, un dépassement des dépenses des établissements publics est attendu à hauteur de 230 millions d’euros, compensé en partie par la contraction des dépenses des cliniques privées due à l’effet de base 2013 (40 millions d’euros). Au final, la mobilisation des mises en réserve, dont le montant a été fixé à 545 millions d’euros en 2014, permet d’envisager une sous-exécution de 0,1 million d’euros.
S’agissant des dépenses en établissements et services médico-sociaux, l’objectif global de dépenses médico-sociales (OGD) devrait être inférieur au montant prévu. Les mises en réserve prévues sur les sous-objectifs médico-sociaux à hauteur de 99 millions d’euros peuvent être restituées à l’assurance maladie et permettraient une sous-consommation de l’ONDAM médico-social.
Les dépenses relatives au Fonds d’intervention régional (FIR) et aux autres modes de prise en charge pourraient être sous-exécutées grâce aux mises en réserve (75 millions d’euros pour le seul FIR).
L’objectif national de dépenses d’assurance maladie est fixé à 2,1 % dans le projet de loi de financement de la sécurité sociale pour 2015, soit en retrait significatif par rapport au taux prévu par la LFSS pour 2014, niveau déjà jugé « historiquement bas depuis 1998 » (1). En valeur, le montant de l’ONDAM pour 2015 est fixé à 182,3 milliards d’euros, soit une hausse de 3,9 milliards d’euros.
Toutefois, le niveau de l’ONDAM prévisionnel est inférieur de 2,2 milliards d’euros au regard du montant prévu par la loi de programmation des finances publiques 2012-2017 et est inférieur de 1,8 point au taux d’évolution spontané des dépenses d’assurance maladie, qui, sans mesures de régulation, évolueraient de 3,9 % en 2015 du fait de la progression des besoins de soins. Cette évolution spontanée résulte notamment du dynamisme de l’enveloppe « soins de ville » en raison de la prise en charge de nouveaux traitements médicamenteux contre l’hépatite C.
L’objectif fixé pour 2015 implique un effort d’économie de 3,2 milliards d’euros par rapport à l’évolution spontanée des dépenses (2,4 milliards en 2014). Ces économies imposent d’accroître l’efficacité de la dépense hospitalière (520 millions d’économies), de poursuivre le virage ambulatoire et d’amplifier les efforts portant sur l’adéquation de la prise en charge en établissement hospitalier (370 millions d’euros), de maîtriser les dépenses relatives aux produits de santé tout en augmentant la diffusion des médicaments génériques (1,065 milliard d’euros) et d’améliorer la pertinence des soins en ville comme à l’hôpital, sur les actes comme sur les prescriptions (1,155 milliard d’euros). À ces mesures d’économies s’ajoute l’effet attendu du renforcement de la lutte contre la fraude, qui devrait permettre de dégager 75 millions d’euros supplémentaires.
La construction de l’ONDAM 2015 se traduira, comme pour 2014, par un découplage de l’évolution des sous-objectifs « soins de ville » de celui « établissements de santé ». L’ONDAM soins de ville augmentera ainsi de 2,2 % et l’ONDAM hospitalier de 2 % (respectivement 2,4 % et 2,3 % en 2014).
MONTANTS ET TAUX D’ÉVOLUTION DE L’ONDAM 2015
Montants en milliards d’euros
Base 2015 |
Sous-objectifs |
Évolution | |
ONDAM TOTAL |
178,5 |
182,3 |
2,1 % |
Soins de ville |
81,2 |
83,0 |
2,2 % |
Établissements de santé |
75,4 |
76,8 |
2,0 % |
Établissements et services médico-sociaux |
17,5 |
17,9 |
2,2 % |
Contribution de l’assurance maladie aux dépenses en établissements et services pour personnes âgées |
8,5 |
8,7 |
2,1 % |
Contribution de l’assurance maladie aux dépenses en établissements et services pour personnes handicapées |
9,0 |
9,2 |
2,2 % |
Dépenses relatives au Fonds d’intervention régional |
3,0 |
3,1 |
2,1 % |
Autres prises en charge |
1,5 |
1,6 |
5,2 % |
Source : annexe 7 du PLFSS pour 2015
Dans le champ de l’ONDAM figurent notamment les dépenses au titre de l’Office national d'indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales (ONIAM). Il reçoit une dotation de l’assurance maladie, que l’article 53 fixe à 145,8 millions d’euros en 2015. Il s’agit du financement, par la solidarité nationale, des préjudices subis par les patients du fait d’actes médicaux, lorsque ces derniers ont occasionné des dommages importants. Depuis un arrêt de la Cour de cassation du 5 février 2014 qui a qualifié d’ « actes de soins » des actes de chirurgie esthétique de pur agrément, l’ONIAM peut être amenée à indemniser des préjudices, certes graves, mais dus à des actes dépourvus de finalité préventive, diagnostique, thérapeutique ou reconstructrice, y compris dans leur phase préparatoire ou de suivi. Aussi l’article 50 précise l’intention du législateur et indique que les actes de soins non remboursés par l’assurance maladie et réalisés pour convenance personnelle n’ouvrent pas droit au dispositif d’indemnisation par la solidarité nationale par la voie de l’Office national d’indemnisation des accidents médicaux (ONIAM) : les victimes et leurs ayants droit disposent bien sûr des voies du droit commun. En conséquence, l’ONIAM n’aura pas à examiner les demandes présentées à ce titre à compter de 2015 ce qui réduira la dépense, incluse dans l’ONDAM d’environ huit cent mille euros par an.
Si les dépenses entrant dans le champ de l’ONDAM représentent plus de 87 % des dépenses de l’assurance maladie, les dépenses hors ONDAM connaissent une dynamique importante et recouvrent des domaines divers : indemnités journalières au titre du congé maternité, assurance décès, pensions d’invalidité…
Ces dernières prestations en particulier sont en forte hausse : depuis 2011, le recul de l’âge de départ en retraite, issu de la réforme 2010, se traduit par allongement de la durée passée en invalidité, le passage à la retraite mettant fin au versement de la pension d’invalidité. 5,6 milliards d’euros seront versés à ce titre en 2015.
L’article 31 du projet de loi de financement aura une incidence sur les dépenses hors ONDAM. Il complète la protection fournie par le régime d’assurance maternité, aujourd’hui incomplète lorsque la mère décède au cours du congé maternité, mais que ce décès n’est pas directement causé par l’accouchement. Dans ce cas, il n’est en effet pas possible de transférer l’indemnité du congé maternité, pour la durée qui reste à courir, au père de l’enfant ou au conjoint survivant. L’article 31 prévoit l’ouverture du droit dans ce cas et établit une coordination inter régimes en établissant ce droit pour l’ensemble des régimes obligatoires de base, ainsi que pour la fonction publique.
L’article 52 recentre la couverture du régime d’assurance décès en prévoyant le versement d’un montant forfaitaire aux ayant droits et non plus d’un montant variable en fonction de la rémunération du défunt. Cette forfaitisation du capital décès est une mesure d’actualisation des droits et une mesure de justice. Elle met à jour les modalités de calcul d’une indemnité qui est désormais utilisée non plus pour faire face aux besoins du quotidien mais pour financer les obsèques. Il s’agit d’une mesure de justice parce qu’elle met un terme à la disparité de traitement actuelle, conduisant à verser des montants allant d’un plancher de 375 euros à un plafond de 9 400 euros. Le niveau du forfait, déterminé par décret, sera de trois fois le montant du SMIC mensuel.
La maîtrise de l’enveloppe de l’ONDAM nécessite des mesures volontaristes. Cette année encore, et conformément aux engagements pris, les économies programmées ne comprendront aucune mesure de déremboursement des soins. Les économies prendront appui sur la poursuite des réformes déjà engagées en matière de produits de santé et la recherche de gains d’efficience dans les établissements de santé.
L’ONDAM se fonde sur des économies importantes dans le domaine du médicament qui répondent à des objectifs de santé publique et d’efficacité de la dépense.
• Les mécanismes de régulation de la dépense
Un objectif global d’économies de plus de 1,5 milliard d’euros a été fixé. Il se fonde sur de nombreux instruments : baisse des prix des médicaments sous brevet et renforcement des dispositifs de négociation conventionnelle des prix et des volumes avec le comité économique des produits de santé (CEPS) ; diffusion des génériques ; amélioration de la prescription et de la dispensation des médicaments ; lutte contre les iatrogénies médicamenteuses qui, à elle seule, traduit le lien avec les enjeux de santé publique, et qui devra occasionner près de 100 millions d’euros d’économies supplémentaires en 2015. Le tableau ci-dessous détaille les objectifs en matière de produits de santé, et les répartit entre les sous-objectifs ville et hôpital.
ÉCONOMIES SUR LES PRODUITS DE SANTÉ EN 2015
Ville |
Hôpital |
Total | |
Baisses prix des médicaments princeps |
550 |
65 |
615 |
Maîtrise médicalisée |
400 |
20 |
420 |
Baisse des prix des génériques |
285 |
285 | |
Diffusion des génériques |
150 |
150 | |
Biosimilaires |
30 |
30 | |
Dispositifs médicaux |
50 |
20 |
70 |
Plasmas thérapeutiques |
10 |
10 | |
Total |
1 465 |
115 |
1 580 |
La sécurisation de l’ONDAM sera garantie par la réforme du mécanisme du « taux K », sous la nouvelle dénomination de « taux L » à l’article 10 du projet de loi. Cette clause de sauvegarde conduira l’ensemble des entreprises à verser une contribution, ou des remises, en cas de progression du chiffre d’affaires au titre de certains médicaments supérieur au taux fixé par le législateur. Les médicaments génériques dont le prix est différent du prix princeps, ainsi que les médicaments orphelins, sont exclus de l’assiette. Celle-ci inclut en revanche l’ensemble des médicaments contributeurs à la croissance des dépenses, dont les médicaments encore en phase d’autorisation temporaire d’utilisation : ils seront également les principaux contributeurs aux mécanismes stabilisateurs de la dépense.
Ce dispositif global de régulation prix-volume n’a vocation à se déclencher que pour compenser des économies non réalisées, notamment sur les volumes, sur lesquels les industriels ont une influence importante. Il s’agit donc d’une mesure de nature essentiellement incitative qui ne représentera une ressource pour l’assurance maladie que si les mesures d’économies mises en œuvre ne permettent pas d’atteindre l’objectif de progression des dépenses.
En outre, afin de rendre ses décisions plus lisibles, le CEPS pourra, à l’avance, fixer un montant des dépenses des régimes obligatoires de sécurité sociale au-delà duquel il peut décider de baisser le prix ou le tarif de responsabilité des produits et prestations. Cette mesure est donc de nature à renforcer la qualité de la négociation conventionnelle des prix des médicaments menée par le CEPS et les entreprises concernées.
Le mécanisme de l’article 10 s’articule avec celui que définit spécifiquement l’article 3 pour les médicaments traitant l’hépatite C en définissant une enveloppe au-delà de laquelle les fabricants verseront une contribution distincte. Il s’agit d’un mécanisme de maîtrise des dépenses visant à garantir l’accès de tous nos concitoyens aux nouveaux traitements. Tout rationnement des soins est donc écarté et une dépense importante au titre des nouveaux traitements est prise en compte dans les ONDAM pour 2014 et 2015.
Pour votre rapporteur, cette mesure de régulation est globalement équilibrée : la contribution en cas de dépassement du montant de 450 millions d’euros en 2014 et de 700 millions d’euros en 2015 reposera sur les seules entreprises qui contribuent effectivement au dynamisme de la dépense. La négociation d’un prix raisonnable avec le CEPS est donc encouragée. La voie conventionnelle est renforcée.
Au total, votre rapporteur émet le vœu que la réponse, rapide et proportionnée, apportée par le législateur, contribuera à modérer les exigences des titulaires des droits des traitements les plus innovants et les dissuadera d’envisager des prix sans rapport avec les niveaux d’investissement en recherche et développement ou avec les coûts de production. L’innovation de rupture ne doit pas devenir un facteur de déstabilisation de la couverture socialisée du risque maladie.
• Les garanties de qualité des produits de santé et de leur dispensation
Le projet de loi de financement comporte plusieurs dispositions visant à concilier maîtrise des dépenses et amélioration de la qualité des produits de santé remboursés par l’assurance maladie.
Ainsi l’article 43 établit, pour les dispositifs médicaux, un nouveau mode d’inscription sur la liste des produits et prestations remboursés, intermédiaire entre l’auto-inscription par le fabricant selon la description générique d’une part et l’inscription en « nom de marque », après études cliniques par la Haute autorité de santé, d’autre part.
Des « lignes génériques renforcées » seront définies, pour certains dispositifs médicaux pris en charge qui peuvent représenter un risque spécifique, d’ordre sanitaire ou bien parce qu’ils sont trop souvent inscrits sur les lignes génériques permettant un remboursement par l’assurance maladie sans disposer de l’ensemble des spécifications nécessaires. Il s’agit donc d’atteindre un double objectif de sécurité sanitaire et d’optimisation de la prise en charge des dépenses des dispositifs médicaux par l’assurance maladie.
De même, l’article 51, tire les conséquences de la requalification, par la Cour de justice de l’Union européenne, du plasma thérapeutique ayant fait l’objet d’un traitement industriel en médicament dérivé du sang. Parmi les différents plasmas à finalité transfusionnelle, une catégorie nouvelle de plasma qualifiée de médicament, distinct des autres plasmas, ne pourra plus relever du monopole actuel de l’Établissement français du sang sur les produits sanguins labiles. Il en résulte la fin de la tarification administrée pour l’ensemble des plasmas thérapeutiques, au regard de leur caractère substituable : cela occasionnera une baisse des coûts d’achat pour les établissements hospitaliers d’environ 10 millions d’euros par an.
Mais alors que la qualification de médicament emporte normalement un circuit de conservation et de délivrance distinct de celui des produits sanguins labiles, l’article 51 maintient un circuit de délivrance unitaire, relevant à nouveau de l’Établissement français du sang et de ses établissements de transfusion sanguine. Les risques de rupture ou de conflit d’approvisionnement sont écartés et un double circuit d’hémovigilance et de pharmacovigilance est défini.
Enfin, l’article 30 apporte la garantie de mise en œuvre des accords conventionnels entre les syndicats de pharmacies d’officine et l’Union nationale des caisses d’assurance maladie (UNCAM) prévoyant la mise en place d’un honoraire de dispensation en substitution d’une part de la marge réglementée. C’est un instrument pour déconnecter le revenu du pharmacien des volumes de médicaments dispensé.
La convention nationale conclue le 4 avril 2012 a prévu un honoraire complémentaire pour les ordonnances complexes, de plus de cinq lignes, qui a été fixé à 0,51 euro hors taxes par dispensation. Cette contribution va permettre de mieux rémunérer le devoir de conseil du pharmacien, élément fondamental au bon usage des médicaments et du circuit de la pharmacovigilance.
L’article 30 permet de rendre l’instauration de cet honoraire neutre financièrement pour les assurés : cette part de la rémunération du pharmacien est exonérée du ticket modérateur, pour un coût global pour l’assurance maladie d’environ 6,5 millions d’euros en 2015.
Les établissements de santé sont incités à consommer leurs ressources avec pertinence. La pertinence du recours à l’hospitalisation complète est ainsi évaluée par comparaison à l’efficacité croissante de l’hospitalisation ambulatoire compte tenu des progrès techniques et de la maîtrise des gestes. La pertinence de la prise en charge - prestations, actes et prescriptions - constitue le deuxième volet des orientations portées par le projet de loi de financement pour 2015. Enfin, l’extension du périmètre de la réserve prudentielle, circonscrite aux établissements relevant de la tarification à l’activité devrait responsabiliser davantage d’acteurs en vue de la maîtrise de l’enveloppe globale tout en répartissant l’effort de façon plus juste.
Le virage ambulatoire fait partie des orientations du présent projet de loi que votre rapporteur appelle de ses vœux. Le renforcement de la chirurgie ambulatoire passerait tant par l’approfondissement de la pratique actuelle que par l’extension à de nouveaux gestes. Cet enjeu de qualité des soins doit générer des économies à hauteur de 370 millions d’économies en 2015, effort appelé à s’amplifier de manière significative dans les années suivantes, comme l’a souligné la ministre des affaires sociales, de la santé et des droits des femmes.
Le rapport « charges et produits » (2) , élaboré par la Caisse nationale d’assurance maladie des travailleurs salariés (CNAMTS) corrobore à cet effet les conclusions du rapport de la Cour des comptes de septembre 2013 sur le potentiel insuffisamment exploité de la chirurgie ambulatoire.
Selon la CNAMTS, le taux de chirurgie ambulatoire se serait accru de plus de 10 points en 6 ans (32,3 % en 2007 contre 42,7 % en 2013) grâce à la combinaison d’incitations financières notamment application de tarifs identiques entre l’ambulatoire et l’hospitalisation complète et d’un dispositif de mise sous accord préalable par l’assurance maladie ciblant les établissements accusant un retard significatif de développement de cette pratique.
Constatant une certaine hétérogénéité du recours à la chirurgie ambulatoire selon les territoires et les établissements, la CNAMTS estime qu’un rattrapage des établissements moins avancés devrait être possible d’ici 2017. Elle évalue à environ 540 000 le nombre d’actes de chirurgie susceptibles de basculer de l’hospitalisation complète à la chirurgie ambulatoire.
Par ailleurs, une extension du champ de la pratique de la chirurgie ambulatoire pourrait être anticipée, notamment pour la chirurgie des tumeurs malignes du sein, ce qui porterait le potentiel de séjours évités à 580 000. Le taux de chirurgie ambulatoire pourrait ainsi progresser d’un peu plus de 10 points en trois ans, ce qui amènerait à taux de l’ordre de 55 % en 2017.
Plusieurs pistes ont été soulignées que l’on peut schématiquement regrouper en deux sous-ensembles : les mesures destinées à renforcer l’existant via notamment la mise sous accord préalable ou les mesures destinées à étendre le champ de la chirurgie ambulatoire avec la prise en compte de nouveaux gestes marqueurs.
Les directeurs généraux des agences régionales de santé ont été mobilisés à cet effet pour faire progresser la chirurgie ambulatoire selon un objectif de 50 % des actes à l’horizon 2017. À ce titre, des aides sont budgétisées dans le Fonds de modernisation des établissements de santé (FMESPP) pour accompagner ces derniers dans leurs projets de développement de la chirurgie ambulatoire.
Convaincu de la nécessité d’opérer ce virage par des mesures d’accompagnement, votre rapporteur a présenté un amendement, adopté par votre commission, visant à développer, à titre expérimental, l’accueil des patients préalablement et postérieurement à leur hospitalisation. La diffusion de l’hospitalisation ambulatoire dans de nombreux pays comparables aux nôtres tient notamment à l’existence de structures d’accueil des patients non-médicalisées au sein ou à proximité immédiate des établissements de santé. Cette prise en charge, qui relèverait de l’assurance maladie, est moins coûteuse mais aussi moins risquée qu’une hospitalisation complète.
Quelques pistes exploratoires de la CNAMTS pour renforcer la part de l’hospitalisation ambulatoire
La CNAMTS propose de réduire la durée moyenne de certains séjours à l’hôpital tout en amplifiant la prise en charge des soins de suite et de réadaptation dans le cadre ambulatoire.
La réduction de la durée moyenne des séjours à la maternité
La HAS, dans les recommandations qu’elle a publiées en mars dernier, considère que pour des couples mère-enfant sans risque particulier, les durées standards de séjour sont de 72 heures (3 jours) après un accouchement par voie basse et de 96 heures (4 jours) après un accouchement par césarienne.
L’objectif de la CNAMTS est de porter la durée moyenne des séjours à la maternité de 4,2 jours à 3 jours d’ici cinq ans « pour un gain net de 405 millions d’euros, dont 79 millions dès 2015 ».
Cette orientation n’entraîne pas de modification de nature législative mais une adaptation du programme d’accompagnement du retour à domicile (PRADO).
La réduction de la durée moyenne des séjours pour les prothèses de hanche et de genou
La CNAMTS propose également d’ajuster, par le biais de recommandations la durée moyenne de séjour pour les prothèses de hanche et de genou, hors traumatologie constatant une grande variation des durées de séjour selon les établissements. La mise en œuvre pratique de ces recommandations qui se traduirait par une économie de 85 millions d’euros à horizon 2017.
La chirurgie orthopédique
La CNAMTS propose de mieux piloter l’offre de chirurgie orthopédique et suggère que les schémas régionaux d’organisation des soins prévoient une mise en commun des moyens des établissements, afin d’atteindre un volume minimal d’activité pour les plateaux techniques et ainsi réduire la durée moyenne des séjours.
Constatant que 15 à 20 % des patients pourraient bénéficier d’une rééducation en ville plutôt qu’en établissement, la CNAMTS propose d’améliorer la pertinence du recours aux soins de suite et de réadaptation (SSR) et de favoriser la rééducation à domicile en application des recommandations de la HAS pour une économie attendue de 146 millions d’euros à échéance de 2018.
Ces mesures restent toutefois conditionnées par un ajustement des dotations ainsi qu’une évolution des organisations et, le cas échéant, des capacités des établissements. Pour ce faire, la CNAMTS mise notamment sur le développement du service PRADO, ainsi sur le renforcement de la mise sous accord préalable des établissements.
L’amélioration de la pertinence des actes, des prescriptions et des soins est un enjeu fort pour la qualité de notre système de soins et l’efficience des dépenses de santé. Le présent texte renforce, à cet effet, les leviers d’action au sein des établissements de santé.
● L’article 42 amorce la consolidation du pilotage régional de la pertinence des soins en établissement de santé. Jusqu’à présent, les actions ont reposé sur la mise à disposition de données tirées de référentiels élaborés par la Haute autorité de santé (HAS) précisant les bonnes pratiques, sur la contribution de la CNAMTS au développement d’indicateurs permettant de cibler les établissements selon le critère de pertinence des soins et sur le dialogue avec les agences régionales de santé (ARS).
Pour que ces démarches soient soutenues et rassemblées au service d’une politique plus globale, le dispositif de mise sous accord préalable (MSAP) est refondu. Le périmètre de la MSAP, initialement circonscrit aux prestations d’hospitalisation mentionnées au 1° de l’article L. 162-22-6, pour le champ « médecine-chirurgie-obstétrique » (MCO) soumis à la tarification à l’activité (T2A), et au 2° de l’article L. 162-22, pour les soins de suite et de réadaptation, est désormais élargi à l’ensemble des prestations d’hospitalisation, aux actes et aux prescriptions délivrés par un établissement de santé. Son déclenchement est désormais opéré en application du plan d’actions pluriannuel régional d’amélioration de la pertinence des soins.
Ce plan, construit autour d’actions régionalement prioritaires, s’inscrit dans le cadre des programmes nationaux de gestion du risque et du programme pluriannuel de gestion du risque. En cohérence avec ces orientations régionales un contrat est signé entre l’ARS et chaque établissement de santé afin de les accompagner dans l’appropriation des outils d’amélioration de la pertinence. En l’absence d’objectifs probants, l’application d’une pénalité financière ou la mise en œuvre de la MSAP pourront être décidées.
Afin de parfaire ce dispositif, votre rapporteur a souhaité par un amendement, aborder la question de la diffusion des bonnes pratiques au sein des équipes médicales hospitalières. L’amélioration de la pertinence des soins passe aussi par leur implication. Les règles de recevabilité financière applicable aux amendements d’origine parlementaire empêchent de présenter un dispositif plus complet qui aurait aggravé les charges publiques, l’amendement se limite à demander un rapport.
● L’article 44 tend à rationaliser la prescription des médicaments inscrits sur la liste en sus par l’instauration d’un forfait à la charge des établissements de santé.
Les prescriptions de produits inscrits sur la liste en sus sont en hausse importante et requièrent la maîtrise de ce poste de dépenses par des actions sur le bon usage et en promouvant les prescriptions les plus efficientes.
Actuellement, le dispositif n’incite pas les établissements à renoncer à la prescription de produits inscrits sur la liste « en sus » alors même qu’un produit présentant le même bénéfice clinique peut être pris en charge au sein des tarifs issus des groupements homogènes de séjour (GHS). Le renoncement à la prescription d’un produit de la liste « en sus » se traduit en effet par une perte de recettes pour les établissements sans compensation par le tarif pratiqué dans le cadre des GHS. Il est par ailleurs constaté que certaines spécialités sont facturées en sus des prestations et indûment prises en charge par l’assurance maladie alors, qu’en réalité, elles ne font pas l’objet d’une autorisation de mise sur le marché.
Les tarifs de certaines prestations d’hospitalisation seront ainsi minorés d’un montant forfaitaire de 40 euros, à chaque facturation d’au moins une spécialité de la liste en sus au cours du séjour. En contrepartie, les tarifs des GHS concernés seront majorés de sorte qu’à structure de prescription inchangée, la mesure reste globalement neutre financièrement.
Cette majoration des tarifs interviendra à compter de la campagne tarifaire 2015, dès le 1er mars 2015.
● Avec l’article 45, l’assurance maladie disposera d’un levier supplémentaire pour limiter la progression importante des charges liées au transport de patients par taxi.
Aujourd’hui, l’assurance maladie ne peut refuser le conventionnement avec les titulaires d’une autorisation de fonctionnement. La seule condition exigible tient au délai minimal de deux ans entre la délivrance de l’autorisation de fonctionnement par le maire et la demande de convention.
Pour remédier à cette situation, l’organisme local d’assurance maladie pourra être habilité à refuser les demandes de conventionnement des entreprises de taxis lorsque le nombre de véhicules faisant l’objet d’une convention excède un plafond fixé par l’ARS. L’ARS est par ailleurs investie d’un pouvoir d’appréciation puisque le nombre théorique de taxis est conditionné au respect de critères tenant compte de caractéristiques démographiques, géographiques et d’équipement sanitaire du territoire d’une part, du nombre de véhicules affectés au transport de patients d’autre part.
● Pour répartir plus justement les efforts entre établissements de santé, l’article 48 tend à étendre le périmètre de la réserve prudentielle.
Afin de s’assurer du respect de l’ONDAM, un mécanisme de réserve prudentielle s’applique sur une grande partie du financement des établissements de santé. Des gels sont déterminés en début d’année, les crédits ayant vocation à être versés en tout ou partie en cas de respect de l’ONDAM. Le gel s’applique tout d’abord à la dotation nationale de financement des missions d’intérêt général et d’aide à la contractualisation (MIGAC) des établissements de santé. Mais depuis la loi de financement pour 2013, le gel peut aussi être déterminé au moyen d’une minoration des tarifs de prestations des établissements pour les activités de médecine, chirurgie et obstétrique par l’application d’un coefficient prudentiel.
La réserve sera étendue à l’enveloppe de crédits relevant de l’objectif quantifié national (OQN) afin de garantir l’équilibre financier de la sécurité sociale. Concrètement, cette mise en réserve concernera les activités de soins de suite et de réadaptation (SSR) ou de psychiatrie exercées par les établissements de santé à but lucratif ou non lucratif conventionnés avec l’assurance maladie.
Selon l’étude d’impact, l’extension du périmètre du gel permettrait de garder en réserve un peu plus de 8 millions d’euros sur la base d’un pourcentage identique à celui fixé en 2014 pour le coefficient prudentiel dans le champ MCO.
● L’article 49 vise à renforcer le pilotage de la dépense afférente aux soins urgents en appliquant de nouvelles règles de tarification tout en procédant à une réduction du délai de facturation des soins urgents, à l’instar du régime applicable à l’aide médicale d’État (AME).
La transmission des factures sera désormais effectuée dans le délai mentionné à l’article L. 253-3 du même code, soit dans les deux ans à compter de l’acte générateur de la créance au lieu de 5 ans actuellement. Cette réduction des délais permettra d’accroître le délai de traitement des factures tout en améliorant le suivi des dépenses par l’assurance maladie. Surtout, la fixation des tarifs des bénéficiaires de soins urgents reposera désormais, comme pour l’AME, sur une base correspondant pour une part à 80 % du GHS et pour une autre part à 20 % du tarif journalier de prestation.
En responsabilité, le Gouvernement a fait le choix de maîtriser davantage les charges de l’assurance maladie sans renoncer à la possibilité d’une prise en charge plus efficiente et sans en fragiliser le caractère universel. Si la santé a un coût, elle n’a pas de prix pour les patients quelles que soient leurs ressources ou leur localisation géographique.
• La rénovation des outils de financement
Non doté de la personnalité morale, le FIR a pour mission de financer des « actions, des expérimentations et, le cas échéant, des structures » concourant à huit objectifs déclinés au sein de l’article L. 1435-8 du code de la santé publique.
Plusieurs limites ont été soulevées concernant la gestion du FIR. Elles tiennent tout d’abord à l’éparpillement des missions qui ne rend pas aisé le pilotage du fonds par les ARS. Elles tiennent à la complexité du circuit de financement qui fait l’objet d’un partage entre ARS et caisses primaires d’assurance maladie (CPAM).
L’article 40 du présent projet clarifie à cet effet ses missions (6 au lieu de 8) afin d’assurer davantage de lisibilité et de cohérence aux actions menées par les ARS. Dans un souci de simplification, la gestion du FIR sera aussi assumée par les ARS et les comptes seront retracés dans un budget annexé placé sous la responsabilité des agences.
• La lutte contre les déserts médicaux
La consolidation du dispositif territorial d’accès aux soins constitue une préoccupation majeure de majorité. Plusieurs mesures portées par le présent projet concrétisent cette ambition.
L’article 37 vise ainsi à prendre en compte la situation des ex-hôpitaux locaux, dont le passage à la tarification à l’activité est programmé au 1er mars 2015, et certains établissements privés assurant des soins de proximité.
Ces établissements ont vocation à devenir des hôpitaux de proximité. Pour être éligibles à ce nouveau statut, ils doivent exercer une activité de médecine, à l’exclusion des activités de chirurgie ou d’obstétrique, dont le volume ne doit pas excéder un plafond qui sera défini par un décret en conseil d’État. Ces établissements contribueront à l’offre de soins de premier recours et auront vocation à coopérer avec l’offre de soins ambulatoires et l’offre médico-sociale. Cette double caractéristique rappelle ainsi la spécificité des ex-hôpitaux locaux dont l’activité est réalisée avec le concours de praticiens libéraux et marquée par une prépondérance des soins apportés aux personnes âgées dépendantes dans le cadre médico-social. Ils devront enfin offrir un accès à des consultations spécialisées par l’intermédiaire d’un autre établissement ou par d’autres acteurs relevant de l’offre de soins ambulatoires.
Le projet de loi institue à cet effet un modèle de financement mixte pour leurs activités de médecine afin de tenir compte de la spécificité des hôpitaux de proximité. Le passage à la T2A se révèlerait en effet inadapté pour la grande majorité de ces établissements dont l’activité est par définition faible. Un décret en Conseil d’État précisera les modalités de construction de la part fixe et de la part variable.
Un dispositif transitoire sera mis en place en 2015 pour les ex-hôpitaux locaux reconnus en tant qu’hôpitaux de proximité. Leur dotation annuelle sera maintenue mais sera soumise à une modulation fondée sur l’activité réalisée. Les autres établissements susceptibles d’être reconnus en tant qu’hôpitaux de proximité resteront financés selon les modalités en vigueur, soit la tarification à l’activité.
En 2016, ce financement mixte se substituera d’une part au régime dérogatoire prévu par l’article 33 de la loi de financement de la sécurité sociale pour 2013 précitée pour les ex-hôpitaux locaux (dotation annuelle de financement), d’autre part à la T2A applicable aux autres établissements susceptibles d’entrer dans le dispositif.
Les autres activités, telles que les soins de suite et de réadaptation ou les soins de longue durée, resteront financées selon leurs règles actuelles.
L’article 38 dote les agences régionales de santé (ARS) d’un nouvel outil incitant les médecins libéraux à s’établir dans des zones où l’offre de soins est actuellement insuffisante. Il s’agit d’un levier complémentaire des dispositifs conventionnels de régulation des installations, utilisés par l’assurance maladie, mais dont les effets sont insuffisants. Ces dispositifs sont appelés à être profondément remaniés à la suite de la refonte des conditions de la négociation des conventions nationales et de leurs déclinaisons territoriales, envisagées par le projet de loi de santé.
Dans la continuité du succès du dispositif de praticien territorial de médecine générale, établi par la loi de financement de la sécurité sociale pour 2013, un contrat de « praticien territorial de médecine ambulatoire » permettra d’étendre à l’ensemble des médecins, quelle que soit leur spécialité, l’avantage maternité actuellement réservé par le premier dispositif aux seuls médecins spécialisés en médecine générale. Un avantage paternité est en outre créé pour les deux dispositifs. En contrepartie, les praticiens, installés et exerçant en zone sous dense, s’engageront à modérer leurs dépassements lorsqu’ils relèvent du secteur 2.
De même, l’article 39 dote les ARS d’un outil permettant de soutenir l’activité ambulatoire en montagne. Les médecins de secteur 1 signataires d’un contrat définissant des engagements spécifiques, percevront une aide au maintien en zone isolée, adaptée en fonction de l’évolution des revenus du médecin, qui permettra de stabiliser l’offre de soins dans les périodes d’intersaison. L’ARS pourra également fournir une aide à l’acquisition de plateaux techniques.
Chacune de ces mesures représentera une dépense nouvelle de 1 million d’euros en 2015, à partir de crédits du fonds d’intervention régional.
L’article 29 instaure le droit au tiers payant intégral pour les bénéficiaires de l’aide à l’acquisition d’une complémentaire santé (ACS). Pour ces patients dont les revenus se situent au niveau du seuil de pauvreté, la dispense intégrale d’avance des frais pris en charge par l’assurance maladie obligatoire ainsi que par l’organisme complémentaire va contribuer à lever un obstacle majeur dans l’accès aux soins.
Il s’agit d’un droit nouveau, dont disposent déjà les bénéficiaires de la couverture maladie universelle complémentaire (CMU-c), mais c’est aussi la préfiguration de la généralisation du tiers payant par le futur projet de loi de santé. Votre rapporteur se félicite de cette mesure qui s’inscrit dans le prolongement de la politique d’amélioration de l’accès aux soins des publics les plus susceptibles d’y renoncer, engagée depuis le début de la législature. Il peut par exemple être rappelé que l’article 56 de la loi de financement de la sécurité sociale pour 2014 a ouvert droit à la CMU-c, au dernier alinéa de l’article L. 861-1 du code de la sécurité sociale, aux étudiants bénéficiaires des aides d’urgence allouées par les directeurs des centres régionaux des œuvres universitaires et scolaires (3).
Mais si le tiers payant dispense son bénéficiaire de toute avance de frais, il ne résout pas la question des effets délétères de la participation forfaitaire et de la franchise médicale définis au II et III de l’article L. 322-2 du code de la sécurité sociale, inefficaces pour réduire les dépenses de l’assurance maladie mais qui pèsent lourdement sur le reste à charge des patients les plus modestes.
Les règles de recevabilité des amendements d’initiative parlementaire, qui interdisent de présenter des mesures occasionnant une dépense, empêchent votre rapporteur de proposer d’étendre aux bénéficiaires de l’ACS l’exonération de la participation forfaitaire et de la franchise médicale prévue pour les bénéficiaires de la CMU-c. Aussi, à l’initiative de votre rapporteur et des commissaires du groupe SRC, la commission a adopté un amendement demandant la remise d’un rapport au Parlement étudiant la possibilité d’exonérer les bénéficiaires de l’ACS de ces participations et franchises. Il s’agit d’un signal adressé au Gouvernement et votre rapporteur fonde l’espoir qu’un dialogue fructueux, engagé avec le Gouvernement depuis le dépôt du projet de loi de financement, pourra aboutir sur ce point.
● Plusieurs mesures sont par ailleurs destinées à améliorer le pilotage des dépenses par l’assurance maladie :
– L’article 32 simplifie le circuit de financement des soins apportés aux détenus afin d’étendre l’application du tiers payant intégral à l’ensemble des soins dispensés aux personnes détenues, quelle que soit leur situation (incarcération ou aménagement de peine, pour les soins dispensés à l’hôpital comme en ville). Dès 2015, l’assurance maladie assurera l’avance des frais pour le compte de l’administration pénitentiaire, cette dernière lui remboursant l’équivalent en montant du ticket modérateur et du forfait journalier. L’assurance maladie sera ensuite remboursée sur la base d’une facture centralisée émise non plus par les organismes locaux mais par la caisse nationale : l’entrée en vigueur de ce nouveau circuit de paiement est fixée au 1er janvier 2016 ;
– L’article 33 vise à réorganiser le dispositif des centres de dépistage anonyme et gratuit (CDAG) et des centres d’information de dépistage et de diagnostic des infections sexuellement transmissibles (CIDDIST) en les fusionnant à compter du 1er janvier 2016. Dès 2015, le financement de ces centres, aujourd’hui répartis entre l’État, les collectivités territoriales et l’assurance maladie, sera recentralisé au profit de cette dernière. L’année 2015 sera par ailleurs consacrée à l’habilitation de ces nouveaux centres par les ARS. Ces centres reprendront l’ensemble des missions actuellement assurées par les CDAG et les CIDDIST auxquelles s’ajoutera la prévention des risques liés à la sexualité.
– afin d’améliorer la couverture de la politique vaccinale, l’article 34 autorise la prise en charge par l’assurance maladie des vaccins réalisés par les centres publics de vaccination (calendrier vaccinal obligatoire et BCG). À l’heure actuelle, la prise en charge des vaccins gratuitement administrés dans les établissements et centres de santé n’est pas assurée à la différence de la médecine de ville ;
● La pérennisation du financement de la démocratie sanitaire est assurée par le biais du dispositif de l’article 35. Il ne s’agit pas d’une dépense nouvelle mais du fléchage d’une recette supplémentaire (4) instaurée par l’article 28 de la loi de financement de la sécurité sociale pour 2013. Elle était motivée par le souci d’assurer l’indépendance financière des associations œuvrant dans le champ de la démocratie sanitaire. Cette mesure n’a toutefois profité qu’aux associations régionales dont le financement est assuré via le FIR. Aucun support juridique ne permet aujourd’hui de financer les associations nationales, telle que le collectif interassociatif sur la santé (CISS). Or, le dispositif voté visait précisément à soutenir ce type d’association. Considérant toutefois que la mesure présentée par le projet de loi n’était pas suffisamment précise, votre commission a adopté, à l’initiative de votre rapporteur, un amendement tendant à davantage prendre en compte l’action exemplaire menée par le CISS.
Enfin, votre rapporteur a proposé un amendement, adopté par la commission, préfigurant le regroupement à titre expérimental des établissements publics autour d’un projet médical partagé et de la mutualisation de fonctions supports. L’amélioration de l’accès aux soins passe aussi par la coopération renforcée entre hôpitaux.
L’article 36 vise à améliorer la qualité et la sécurité des soins apportés dans les établissements de santé en instaurant une incitation financière et en prévoyant une contractualisation avec les ARS comportant des objectifs d’amélioration. Ce dispositif incitatif prend appui sur une expérimentation ayant déjà permis de faire émerger des indicateurs pertinents pour l’amélioration des pratiques.
Une dotation complémentaire en sus de la tarification à l’activité sera ainsi versée aux établissements exerçant les activités de MCO. Pour en bénéficier, les établissements concernés devront satisfaire à différents critères liés à l’amélioration de la qualité et de la sécurité des soins. Le montant du financement pour chaque établissement est ainsi déterminé en fonction d’un score, actuellement composé de 9 indicateurs, mais dont le nombre n’a pas vocation à demeurer figé. Les établissements seront ensuite répartis entre quatre classes selon leur score et se verront attribuer une rémunération comprise entre 0 et 0,5 % de la base budgétaire. 500 établissements, répondant à un appel à projet sur la base du volontariat, émargeront à ce dispositif incitatif en 2015. Le versement de la dotation forfaitaire sera ensuite étendu à la totalité des établissements éligibles en 2016.
Pour 2015, 20 millions d’euros de crédits supplémentaires sont intégrés dans l’ONDAM établissements de santé au titre de l’amélioration de la qualité et de la sécurité des soins. Ces crédits complètent les montants déjà intégrés en 2014 pour le même objet à hauteur de 14 millions d’euros.
Un avenant au contrat pluriannuel d’objectifs et de moyens, sous la forme d’un contrat d’amélioration des pratiques devra également être signé entre les établissements de santé et l’ARS, lorsque le niveau de qualité et de sécurité des soins ne sera pas jugé conforme à des référentiels nationaux. Trois risques majeurs feront l’objet d’un suivi par le biais de l’outil contractuel : le risque médicamenteux, le risque infectieux et le risque de rupture de parcours (manque de coordination notamment, identito-vigilance, etc. …). La conformité aux référentiels sera appréciée au moyen d’indicateurs, établis notamment par la HAS mais aussi par la direction générale de l’offre de soins (DGOS), selon des modalités qui seront fixées par décret en Conseil d’État et prendra appui sur des indicateurs dont les valeurs limites seront précisées par arrêté. En l’absence d’objectifs probants ou en cas de refus de signer un contrat, l’application d’une pénalité financière pourra être décidée à l’encontre de l’établissement de santé.
Le financement des technologies de santé innovantes présente de nombreuses imperfections que plusieurs articles visent à améliorer.
● L’article 41 procède à cet égard à l’élargissement du périmètre des actes innovants relevant de la LAP ainsi qu’à la modification des conditions d’éligibilité au « forfait innovation ».
Cet article complète le dispositif d’inscription sur la liste des actes et produits (LAP) en élargissant son périmètre aux actes pratiqués dans les établissements de santé présentant un impact médico-économique important ainsi qu’aux actes ayant fait l’objet d’expérimentations. Il étend à cet effet les compétences de la HAS à l’évaluation médico-économique des actes susceptibles d’être inscrits sur la LAP.
Il aménage par ailleurs le champ d’application du forfait innovation afin de corriger les difficultés posées par la rédaction actuelle qui limite l’impact opérationnel du forfait innovation au seul secteur hospitalier. La prise en charge dérogatoire concernera aussi la ville, domaine dans lequel des innovations peuvent également apparaître.
Cela étant votre rapporteur a estimé utile de davantage préciser le dispositif pour ne pas exclure des produits potentiellement innovants. La rédaction du projet de loi de financement tend à restreindre l’assiette d’éligibilité au forfait à un impact clinique ou médico-économique majeur. En l’absence d’assurance sur les critères permettant de définir ce qu’est un « impact médico-économique majeur » et dans un souci d’apporter un soutien aux produits de santé innovants méritant de disposer de l’effet de levier du « forfait innovation », votre rapporteur a suggéré de modifier la rédaction actuelle.
Au terme de la rédaction adoptée par votre commission, le « forfait innovation » est applicable aux produits susceptibles de présenter un bénéfice clinique ou médico-économique, le terme « majeur » ayant été supprimé.
● L’article 46 instaure au profit des médicaments inscrits sur la liste « de rétrocession », le dispositif de l’écart médicament indemnisable (EMI) actuellement applicable pour les médicaments relevant de la liste « en sus ». Ainsi, lorsque le prix d’achat du médicament, négocié par un établissement de santé, est inférieur au tarif de responsabilité, le remboursement à l’établissement s’effectuera sur la base du montant de la facture, majoré d’une partie de la différence entre le prix d’achat et le tarif. Le montant du taux d’intéressement pour l’établissement est fixé à 50 %, l’assurance maladie conservant l’autre part. La mesure comporte un objectif double. Elle permet à l’assurance maladie de réduire ses dépenses en produits de santé avec l’instauration d’un remboursement au plus juste prix tout en maintenant l’incitation financière pour que les établissements négocient l’achat des médicaments au meilleur prix.
● L’article 47 vise à rendre concomitantes la publication de l’arrêté d’inscription sur la liste « en sus » et celle de l’avis fixant le tarif de responsabilité des produits de santé. Le découplage actuel entre inscription sur la liste « en sus » et fixation du tarif présente plusieurs difficultés. Il pose un réel problème d’équilibre, les établissements de santé ne disposant pas de tous les éléments pour les éclairer dans l’instruction de leur appel d’offres. Il tend ensuite à allonger les délais d’accès au traitement pour les patients. Enfin, aucune disposition n’est prévue sur le montant auquel doit être pris en charge le produit dans l’attente de la fixation du prix alors même que le droit à prise en charge nait le jour de l’inscription sur la liste « en sus ». L’ensemble de ces raisons a conduit à une évolution du dispositif.
EXAMEN DES ARTICLES RELATIFS À L’ASSURANCE MALADIE
La commission a procédé à l’examen des articles relatifs aux dépenses d’assurance vieillesse au cours de ses séances des mardi 14 et mercredi 14 octobre 2014.
DEUXIÈME PARTIE
DISPOSITIONS RELATIVES À L’EXERCICE 2014
Article 3
(art. L. 138-19-1 à L. 138-19-7 [nouveaux] et L. 138-20 du code de la sécurité sociale)
Régulation des dépenses au titre des médicaments traitant l’hépatite C
L’article 3 établit une contribution des entreprises titulaires de droits au titre de médicaments destinés au traitement de l’hépatite C. Il s’agit de réguler une dépense particulièrement dynamique, dès l’année 2014, en raison des prix réclamés pour les spécialités pharmaceutiques comportant les molécules des nouveaux antiviraux à action directe (ADD) (5) et au regard du nombre important de patients susceptibles de bénéficier de ces traitements.
En France, environ 230 000 patients vivraient avec le virus de l’hépatite C. Moins de 60 % seraient diagnostiqués, soit environ 130 000 personnes. L’incidence est évaluée à environ 5 000 nouveaux cas chaque année. En l’absence d’outils de régulation adaptés, les coûts actuellement mis à la charge de l’assurance maladie par les entreprises titulaires des droits pourraient dépasser le milliard d’euros dès le début de l’année 2015.
L’article 3 définit donc une contribution mise à la charge des entreprises exploitant les seuls médicaments occasionnant une hausse importante de la dépense, afin d’éviter de faire porter un tel ajustement sur l’ensemble des entreprises du médicament. En outre, le mécanisme de régulation envisagé vise à peser favorablement sur les différentes négociations, à court et moyen terme, entre les entreprises concernées et le comité économique des produits de santé (CEPS).
1. Une régulation rendue nécessaire par les prix des traitements
Les nouveaux traitements de l’hépatite sont prescrits depuis 2013 dans le cadre d’une autorisation temporaire d’utilisation (ATU), délivrée conformément à l’article L. 5121-12 du code de la santé publique : c’est une étape lors de laquelle le laboratoire définit librement une « indemnité » appelée à différer du prix remboursable fixé ultérieurement par le CEPS.
Ces traitements sont donc aujourd’hui prescrits dans la phase dite « post-ATU » : l’autorisation de mise sur le marché (AMM) a été accordée mais la fixation du prix remboursable fait encore l’objet de négociations avec le CEPS.
Or les exigences de prix affichées, en particulier pour le sofosbuvir, s’affranchissent largement des repères fournis par l’évaluation médico-économique. Des montants très supérieurs à 50 000 euros sont réclamés pour un traitement de douze semaines, auquel il faut en outre ajouter les coûts de l’utilisation conjointe de la ribavirine. Ces montants ne sont pas compatibles avec le maintien de l’ONDAM, pour lequel, au titre de l’année 2014, les dépenses occasionnées par les traitements de l’hépatite C entraînent d’ores et déjà un dépassement du sous-objectif des soins de ville inscrit, au mois de juillet dernier, dans la loi de financement rectificative de la sécurité pour 2014.
Certes, des dépenses élevées au titre de médicaments innovants ne posent pas de difficulté par elles-mêmes. Outre l’objectif éminent de santé publique d’accorder le meilleur traitement à tous ceux qui en ont besoin, on constate qu’un traitement améliorant de façon importante le service médical rendu occasionne des économies à terme.
Concernant l’hépatite C, il a été indiqué à votre rapporteur que le surcoût des nouveaux traitements devrait se trouver minoré par l’éviction des anciens traitements, pour un montant estimé à 100 millions. Des économies sont également attendues à terme au titre des hospitalisations, notamment concernant les affections hépato-biliaires et les transplantations hépatiques, qui représentent un coût de 50 millions d’euros pour les patients atteints d’hépatite C. Mais si les nouveaux traitements permettent une guérison virologique (caractérisée par une réponse virologique soutenue au bout de douze semaines), celle-ci ne garantit pas une guérison clinique et l’absence de complications à long terme. Les économies affichées par le laboratoire à l’appui de ses exigences de prix paraissent ainsi exagérées, selon l’avis rendu par la Haute autorité de santé (HAS), indiqué dans l’encadré ci-après.
La Commission d’évaluation économique et de santé publique de la HAS a considéré que le calcul d’un ratio coût-efficacité moyen du sofosbuvir dans l’ensemble de la population atteinte d’hépatite C chronique n’est pas méthodologiquement recevable, compte tenu de l’existence de comparateurs multiples pour certaines sous-populations et de la forte hétérogénéité des résultats entre elles.
La commission a relevé que le modèle utilisé par le laboratoire ne distingue pas les stades de fibrose parmi les patients non cirrhotiques (F0 à F3), et ne permet donc pas de justifier le rapport coût-efficacité par rapport aux autres traitements, dans le cadre des recommandations actuelles de prise en charge (à partir du stade F2) ni le rapport coût-efficacité d’un traitement par le sofosbuvir plus précoce (dès F0-F1) par rapport à un traitement plus tardif (à partir de F2).
Les nouveaux traitements par AAD font en effet l’objet de recommandation d’utilisation par la HAS pour les patients aux stades sévères de la maladie, ayant développé une cirrhose (stade F4) ou ayant atteint le stade de la fibrose hépatique sévère (stade F3). Elle préconise aussi de traiter les patients atteints concomitamment du virus de l’immunodéficience humaine (VIH) (6).
Afin de ne pas restreindre le nombre de patients susceptibles de bénéficier des traitements, mais de circonscrire la charge nouvelle pour la solidarité nationale, cet article établit, pour la première fois, un mécanisme de régulation spécifiquement destiné à une classe thérapeutique. Il fixe un montant de dépenses de l’assurance maladie pour les traitements occasionnant une augmentation significative des dépenses, et met, en cas de dépassement de ce montant, une contribution à la charge des entreprises concernées.
Tout rationnement des soins est donc écarté et une dépense importante au titre des nouveaux traitements est prise en compte dans les ONDAM pour 2014 et 2015.
De même ce mécanisme de régulation vise à conforter la perspective d’un accord en matière de prix avec les titulaires des droits des nouveaux traitements : il permet donc d’écarter la piste consistant à soumettre des médicaments excessivement coûteux au régime de la licence d’office, dont les contours sont rappelés, pour mémoire, dans l’encadré suivant.
Le régime de la licence d’office défini par le code de la propriété intellectuelle
Article L. 613-16
Si l’intérêt de la santé publique l’exige et à défaut d’accord amiable avec le titulaire du brevet, le ministre chargé de la propriété industrielle peut, sur la demande du ministre chargé de la santé publique, soumettre par arrêté au régime de la licence d’office, dans les conditions prévues à l’article L. 613-17, tout brevet délivré pour :
a) Un médicament, un dispositif médical, un dispositif médical de diagnostic in vitro, un produit thérapeutique annexe ;
b) Leur procédé d’obtention, un produit nécessaire à leur obtention ou un procédé de fabrication d’un tel produit ;
c) Une méthode de diagnostic ex vivo.
Les brevets de ces produits, procédés ou méthodes de diagnostic ne peuvent être soumis au régime de la licence d’office dans l’intérêt de la santé publique que lorsque ces produits, ou des produits issus de ces procédés, ou ces méthodes sont mis à la disposition du public en quantité ou qualité insuffisantes ou à des prix anormalement élevés, ou lorsque le brevet est exploité dans des conditions contraires à l’intérêt de la santé publique ou constitutives de pratiques déclarées anticoncurrentielles à la suite d’une décision administrative ou juridictionnelle devenue définitive.
Lorsque la licence a pour but de remédier à une pratique déclarée anticoncurrentielle ou en cas d’urgence, le ministre chargé de la propriété industrielle n’est pas tenu de rechercher un accord amiable.
Article L. 613-17
Du jour de la publication de l’arrêté qui soumet le brevet au régime de la licence d’office, toute personne qualifiée peut demander au ministre chargé de la propriété industrielle l’octroi d’une licence d’exploitation. Cette licence est accordée par arrêté dudit ministre à des conditions déterminées, notamment quant à sa durée et son champ d’application, mais à l’exclusion des redevances auxquelles elle donne lieu.
2. Une contribution ciblée, progressive et incitative à négocier les prix
Le 1° du I de l’article 3 introduit dans le code de la sécurité sociale, dans le chapitre VIII du titre III du livre Ier, consacré aux contributions à la charge des exploitants de spécialités pharmaceutiques, une nouvelle section 3 relative à la « Contribution au titre de médicaments destinés au traitement de l’hépatite C » : cette section comporte sept nouveaux articles.
• Les entreprises assujetties
L’article L. 138-19-1, nouveau, définit en premier lieu les entreprises assujetties à la contribution : il s’agit des entreprises titulaires des droits d’exploitation des médicaments traitant l’hépatite C. Elles sont assujetties au prélèvement au titre des chiffres d’affaires hors taxes, réalisés, pour ces médicaments, en France métropolitaine et dans les départements d’outre-mer, au cours de l’année civile. La liste de ces médicaments est établie et publiée par la HAS et actualisée après chaque autorisation de mise sur le marché ou autorisation temporaire d’utilisation de médicaments qui en relèvent.
Cet article fixe ensuite deux critères cumulatifs de déclenchement de l’assujettissement de ces entreprises. En premier lieu, le montant total du chiffre d’affaires de ces médicaments doit être supérieur à un « montant W déterminé par la loi ».
Ce montant W est fixé par le II de l’article 4, pour l’année 2014, à 450 millions d’euros. Pour l’année 2015, il est fixé à 700 millions d’euros par le III de l’article 10 qui figure dans la troisième partie, relative à l’exercice 2015, du projet de loi de financement. Il est déterminé en fonction de la montée en charge de la prescription des traitements, ainsi que de l’équilibre de l’ONDAM.
Mais le chiffre d’affaires assujetti à la contribution, mis en regard du montant W, est « minoré des remises mentionnées aux articles L. 162-16-5-1 et L. 162-18 ». L’article L. 162-18 vise les remises consenties par l’ensemble des entreprises pharmaceutiques au CEPS par la voie de conventions. L’article L. 162-16-5-1, dans sa rédaction issue de l’article 48 de la loi n° 2013-1203 du 23 décembre 2013 de financement de la sécurité sociale pour 2014, permet au CEPS d’obtenir le reversement systématique de la différence entre l’indemnité réclamée par le fabriquant dans la phase d’ATU, fixée librement par lui, et le prix définitif.
En second lieu, l’assujettissement nécessite un dépassement du montant W qui traduise un taux de progression du chiffre d’affaires de ces entreprises, au titre des médicaments traitant l’hépatite C, supérieur de 10 % par rapport au chiffre d’affaires de l’année précédente minoré des remises à l’assurance maladie déjà mentionnées. Ce montant est en outre minoré des remises et de la contribution versées, au titre du mécanisme hépatite C, l’année précédente, ce qui neutralise les effets du mécanisme sur la progression du chiffre d’affaires hors taxes.
• L’assiette de la contribution et les entreprises redevables
L’article L. 138-19-2, nouveau, définit l’assiette de la contribution : il s’agit du chiffre d’affaires hors taxe défini par l’article précédent mais minoré « de la part du chiffre d’affaires afférente à chaque médicament dont le chiffre d’affaires hors taxes correspondant est inférieur à 10 % de W ».
Si la liste établie par la HAS permet de constater le dépassement du montant W et du taux de progression du chiffre d’affaires à partir de l’ensemble des médicaments de la classe thérapeutique, le calcul de la contribution et la définition des entreprises redevables vise à ne prendre en compte que les seuls médicaments qui concentrent l’essentiel de la dépense.
De nombreuses entreprises assujetties ne seront donc pas redevables car elles sont titulaires des droits de médicaments dont la part dans le chiffre d’affaires total est inférieure à 10 % du montant W.
Votre rapporteur souligne au demeurant que pour les traitements les plus récents, l’inclusion dans l’assiette ne saurait être présumée avant la fixation du prix par le CEPS. En effet, le reversement automatique du différentiel de prix entre l’indemnité de l’ATU et le prix fixé par le CEPS, prévu à l’article
L. 162-16-5-1 du code de la sécurité sociale, vient diminuer à due concurrence le chiffre d’affaires entrant dans l’assiette de la contribution. Pour les laboratoires, consentir un prix occasionnant un chiffre d’affaires net des remises inférieur à 10 % de W permet donc de ne pas être redevable de la contribution. C’est une arme pour le CEPS dans la négociation du prix.
Par ailleurs, le montant de cette remise, qui dépend du prix définitif, n’est par définition pas connu lorsque le prix n’est pas encore fixé au moment de l’établissement de l’assiette de la contribution. Aussi, le second alinéa de l’article L. 138-19-2 prévoit la fixation d’un montant prévisionnel de cette remise. Dans le texte du projet de loi, le calcul de ce montant prévisionnel se fonde sur « le nombre d’unités (du médicament) déclarées (…) multiplié par la différence entre l’indemnité maximale déclarée (…) et le dernier prix proposé ou déclaré par l’entreprise ». Or votre rapporteur estime que se fonder sur le dernier prix sollicité par le laboratoire dans le cadre de la négociation avec le CEPS risque de porter atteinte au secret des affaires en révélant un prix non stabilisé et donc la démarche commerciale d’une entreprise. Les concurrents pourraient en effet déduire ce prix en divisant le montant prévisionnel de la remise par le nombre d’unités déclarées au titre de l’année, qui sont autant d’informations rendues publiques. Pour votre rapporteur, le montant de la remise gagnerait donc à être fixé sur la base d’un pourcentage, défini par décret, de l’indemnité maximale déclarée par l’entreprise dans le cadre de l’ATU.
Au demeurant, à l’alinéa 21 du texte du projet de loi, le deuxième alinéa de l’article L. 138-19-6, nouveau, prévoit la régularisation, l’année suivant, du montant de la remise prévisionnelle une fois connu le prix fixé par le CEPS.
Enfin, les remises consenties à l’assurance maladie par les différents laboratoires par voie de convention, conformément à l’article L. 162-18 du code de la sécurité sociale, diminuent également l’assiette de la contribution.
• L’établissement du montant de la contribution
L’article L. 138-19-3, nouveau, prévoit le calcul de la contribution, conformément au tableau ci-après.
CALCUL DE LA CONTRIBUTION INSTITUÉE PAR L’ARTICLE L. 138-19-3
DU CODE DE LA SÉCURITÉ SOCIALE
Montant de chiffre d’affaires de l’ensemble des entreprises redevables (S) |
Taux de la contribution exprimé en % de la part de chiffre d’affaires concernée |
S supérieur à W et inférieur ou égal à W + 10 % |
50 % |
S supérieur à W + 10 % et inférieur ou égal à W + 20 % |
60 % |
S supérieur à W + 20 % |
70 % |
On constate que le prélèvement est progressif et applique des taux de contribution élevés (de 50 % à 70 %) uniquement sur des tranches marginales au-dessus du montant W. En outre, il convient de rappeler que le mécanisme ne s’enclenche que pour des cas d’augmentation de chiffre d’affaires supérieure à 10 %, donc plus de quatre fois supérieures à la croissance de l’ONDAM.
• L’application d’un plafond et d’une décote
L’article L. 138-19-3, fixe en outre un plafond de la contribution due par chaque entreprise redevable : il ne peut excéder 15 % de son chiffre d’affaires hors taxes réalisé en France métropolitaine et dans les départements d’outre-mer au cours de l’année civile. Il s’agit cette fois du chiffre d’affaires réalisé au titre de l’ensemble des spécialités pharmaceutiques, mentionnées à l’article L. 5111-1 du code de la santé publique, et non des seuls médicaments traitant l’hépatite C.
Ce plafond de 15 % tient compte de la contribution due au titre du mécanisme de régulation globale applicable à l’ensemble des médicaments, prévu à l’article 10 du projet de loi de financement de la sécurité sociale par rénovation du mécanisme du taux K défini à l’article L. 138-10 du code de la sécurité sociale. Si la contribution cumulée au titre des deux dispositifs dépasse le plafond de 15 %, il est précisé que l’excédent éventuel est imputé de la contribution établie par l’article 10 du projet de loi.
En outre l’article L. 138-19-4, nouveau, fixe un mécanisme incitatif à la conclusion d’une convention avec le CEPS. Le second alinéa de cet article prévoit une exonération de la contribution pour l’entreprise redevable qui signerait avec le CEPS, avant le 31 janvier de l’année suivant l’année civile au titre de laquelle la contribution est due, un accord prévoyant le versement, au titre du chiffre d’affaires inclus dans l’assiette de la contribution, de remises spécifiques « supérieures ou égales à 90 % du montant dont elle est redevable au titre de la contribution ». Il s’agit donc, en pratique, d’une décote de 10 % de la contribution si le montant correspondant est versé après conclusion avec le CEPS d’une convention « en cours de validité au 31 décembre de l’année civile au titre de laquelle la contribution est due ».
Sont expressément visées les différentes conventions que les entreprises peuvent conclure avec le CEPS en matière de fixation du prix de vente (articles L. 162-16-4 et L. 162-16-4-1 du code de la sécurité sociale), des prix de cession au public par les établissements de santé (article L. 162-16-5) et du tarif de responsabilité des médicaments inscrits sur la liste en sus (article L. 162-16-6).
Ces conventions doivent être conformes aux modalités définies par l’accord-cadre conclu entre le CEPS et les syndicats représentatifs des entreprises du médicament, à savoir, en dernier lieu, l’accord cadre du 5 décembre 2012. Elles permettront au CEPS et aux entreprises de définir des modalités particulières de répartition de la contribution entre les différentes entreprises, sans que la voie conventionnelle ne puisse diminuer de plus de 10 % le produit de la contribution.
Les remises sont versées aux unions de recouvrement des cotisations de sécurité sociale et d’allocations familiales (URSSAF) désignées par le directeur de l’Agence centrale des organismes de sécurité sociale : il s’agira des URSSAF Rhône-Alpes et URSSAF Île-de-France, déjà en charge du recouvrement des autres contributions pharmaceutiques.
Au total, le montant de la contribution ne peut être estimé aujourd’hui, compte tenu de l’incertitude quant à l’issue des négociations de prix en cours avec le CEPS, mais une simulation peut être proposée, à titre d’illustration, détaillée dans l’encadré ci-après.
À titre d’exemple, si le chiffre d’affaires hors taxes de ces traitements devait représenter 650 millions d’euros en 2014, soit 200 millions d’euros au-dessus de W, le montant total de la contribution s’établirait comme suit :
• Entre W (450 millions d’euros) et W + 10 % (495 millions d’euros) : 50 % soit 22,5 millions d’euros
• Entre W + 10 % (495 millions d’euros) et W + 20 % (540 millions d’euros) 60 % soit 27 millions d’euros
• Entre W + 20 % (540 millions d’euros) et 650 millions d’euros : 70 % soit 77 millions d’euros
Le montant total de la contribution s’établirait ainsi à 126,5 millions d’euros et serait ensuite réparti entre les entreprises au prorata des chiffres d’affaires hors taxe réalisés par les produits inclus dans l’enveloppe et concernés par la contribution. Pour les entreprises conventionnées avec le CEPS, une décote allant jusqu’à 10 % pourrait être appliquée. Cela conduit à un montant prévisionnel de contribution de 113,9 millions d’euros.
Enfin, pour chaque entreprise, le montant ne pourra dépasser 15 % du chiffre d’affaires réalisé en France au titre de l’ensemble des spécialités pharmaceutiques.
L’article L. 138-19-6, nouveau, définit les modalités de versement. La contribution est versée, au plus tard le 1er avril suivant l’année civile au titre de laquelle elle est due. Le recouvrement relève logiquement des URSSAF qui ont reçu également les montants remisés. À cette fin, les entreprises redevables de la contribution sont tenues de remettre à l’URSSAF une déclaration, conforme à un modèle fixé par arrêté du ministre chargé de la sécurité sociale, permettant de déterminer avant le 31 janvier le chiffre d’affaires réalisé au cours de l’année précédente.
Par ailleurs, l’article L. 138-19-5, nouveau, précise, pour les entreprises pharmaceutiques appartenant à un groupe, les contours et les responsabilités de ce dernier : conformément à l’article L. 233-16 du code de commerce, le groupe englobe l’ensemble des sociétés qu’une entreprise contrôle ou sur lesquelles elle exerce une influence notable. Les obligations de déclaration comportent alors d’une part, une déclaration consolidée pour l’ensemble du groupe et, d’autre part, une déclaration pour chacune des sociétés du groupe.
Enfin, l’article L. 138-19-7, nouveau, prévoit que le produit de la contribution ainsi que des remises, versées aux URSSAF, est affecté à la Caisse nationale de l’assurance maladie des travailleurs salariés.
• L’évaluation du dispositif
Le III du présent article prévoit que l’ensemble du dispositif ne s’applique que pour les années 2014 à 2016. La mesure proposée est donc limitée dans le temps. Le Parlement pourra donc éventuellement être amené à fixer, lors de l’examen du projet de loi de financement de la sécurité sociale pour 2016, à un montant W au titre de l’année 2016 différent de celui fixé, pour 2015, à l’article 10 du projet de loi de financement, au regard de l’évaluation des effets de ce mécanisme de régulation sur l’évolution de l’ONDAM. En outre, le dernier alinéa du présent article prévoit que le dispositif fera l’objet d’un rapport d’évaluation remis au Parlement avant le 15 octobre 2016.
*
* *
Lors de l’examen du texte du projet de loi de financement de la sécurité sociale, la commission des affaires sociales a adopté, outre trois amendements de précision du rapporteur, un amendement du rapporteur visant à préserver le secret des affaires lors de la fixation du montant prévisionnel de la remise due à raison de l’écart entre l’indemnité définie en phase d’ATU et le prix fixé par le CEPS.
L’article 3 établit ce montant prévisionnel à partir de la différence entre l’indemnité maximale déclarée et le dernier prix proposé par l’entreprise. Or se fonder sur le dernier prix sollicité par le laboratoire dans le cadre de la négociation avec le CEPS risque de révéler la démarche commerciale d’une entreprise. L’amendement du rapporteur propose de s’appuyer sur des données de prix publiques : 30% de l’indemnité maximale déclarée par le laboratoire en phase d’ATU, qui est un taux d’abattement correspond à l’écart moyen constaté entre le prix libre pratiqué pendant la prise en charge dérogatoire et le prix fixé par le CEPS.
*
* *
La Commission est saisie de l’amendement AS262 de M. Olivier Véran, rapporteur.
M. Olivier Véran, rapporteur pour l’assurance maladie. Un traitement innovant de l’hépatite C a été mis au point, qui permettra une amélioration majeure de la vie d’un grand nombre de malades et des guérisons en très grand nombre. C’est une très bonne nouvelle sur le plan sanitaire. Cependant, les prétentions tarifaires du laboratoire qui a mis la nouvelle molécule sur le marché pourraient mettre en péril, si nous n’y prenions garde, toute la filière pharmaceutique et le financement de notre protection sociale. C’est pourquoi l’article 3 instaure un nouveau dispositif. Il permet l’accès de tous les malades qui en ont besoin à cette thérapie innovante tout en préservant la logique de maîtrise médicalisée des dépenses. L’amendement précise la rédaction de l’article.
M. Élie Aboud. Que pense de ce dispositif le laboratoire pharmaceutique concerné ?
M. Olivier Véran, rapporteur. Une négociation a lieu en ce moment avec le Comité économique des produits de santé (CEPS) pour fixer le prix de la molécule commercialisée par le laboratoire Gilead sous le nom de Sovaldi. À l’initiative de notre collègue Gérard Bapt, nous avons été quelques-uns à recevoir, il y a quelques mois, les représentants de ce laboratoire. Les discussions se poursuivent avec l’autorité compétente. Le problème concerne aussi les autres pays européens et les États-Unis.
M. Bernard Accoyer. L’article montre qu’en raison des considérables progrès réalisés par l’industrie pharmaceutique en matière de médicaments antiviraux, on atteint les limites de la prise en charge des soins. Or l’amendement ne dit mot du débat éthique qui doit accompagner la décision de contingenter les soins destinés à traiter une maladie donnée.
M. Gérard Bapt. Nous avions, en effet, rencontré les représentants du laboratoire Gilead, car le prix demandé pour ce traitement est un cas d’école. Certes, le médicament permettrait de guérir l’hépatite C dans 90 % des cas, mais le laboratoire demande pour cette spécialité un prix hors norme, qui ne reflète pas le coût de recherche-développement de la molécule mais celui de l’acquisition, pour 11 milliards de dollars, de la start-up qui est à l’origine de l’invention, et des brevets considérés. Le désir d’un retour sur investissement extrêmement rapide est d’autant plus marqué que des molécules concurrentes aussi efficientes vont arriver sur le marché sous peu. Pour ces raisons, le dispositif proposé par le Gouvernement est particulièrement bienvenu.
M. Rémi Delatte. Les effets pervers d’une telle disposition ne peuvent être exclus, et en particulier la rupture des approvisionnements en France au bénéfice d’autres pays qui ne limiteraient pas la diffusion du médicament.
M. Jean-Pierre Barbier. Nous nous réjouissons de la mise sur le marché d’une molécule qui permettra de soigner une maladie qui l’était très difficilement jusqu’à présent. Toutefois, le dispositif proposé pèsera considérablement sur la médecine de ville. Le Gouvernement affirme que l’ONDAM tel qu’il le fixe pour 2015 oblige l’hôpital à faire des économies et que l’on est plus généreux avec la médecine de ville. C’est un trompe-l’œil. En réalité, la médecine de ville subit une double peine : non seulement l’ONDAM qui la concerne a été calculé par rapport à une somme diminuée des 800 millions d’euros d’économies réalisées en 2014, mais le Gouvernement lui impute la totalité du financement du traitement de l’hépatite C.
De surcroît, ce qui est proposé pour le traitement de l’hépatite C ne règle rien sur le fond. Plus d’une dizaine de molécules arriveront sur le marché, qu’il faudra financer en prenant aussi en compte les économies induites par le progrès thérapeutique qu’elles permettent. En l’espèce, le Gouvernement ne prend en considération que le coût du nouveau médicament sans en soustraire les économies permises par la diminution des charges de long terme ainsi obtenues. Faute d’un autre mode de financement, nous ne pourrons financer l’innovation en France et nos compatriotes ne pourront en bénéficier, soit que les laboratoires pharmaceutiques, s’estimant trop taxés dans notre pays, refusent de livrer, soit qu’il nous faille faire face à des ruptures de stocks.
M. Jean-Pierre Door. Chacun a conscience que le financement des molécules innovantes sera un problème récurrent. On ne peut donc manquer de s’interroger sur le ratio coût/bénéfice. La recherche pâtit de l’absence de perspective à trois ou cinq ans. La fluctuation permanente des mesures prises dans un domaine puis dans un autre contredit les décisions du Conseil stratégique des industries de santé (CSIS), dont la réunion de juillet dernier avait pourtant permis des avancées dans les relations entre l’État et l’industrie. Le CEPS s’est saisi de ce sujet il y a longtemps, et je suis inquiet de voir la politique conventionnelle ainsi remise en cause. Il faut veiller à ne pas fragiliser le tissu de l’industrie du médicament en France et, pour cela, lui offrir des perspectives de long terme. C’est ce qui m’a conduit à cosigner avec mes collègues Jean-Pierre Barbier et Bérengère Poletti l’amendement AS51, par lequel nous proposons qu’une entreprise soit exonérée de la contribution si les remises qu’elle verse sont supérieures ou égales à 80 % du montant dont elle est redevable au titre de la contribution – le taux de 90 % s’apparentant à une spoliation.
Il y a fort à parier que toute la presse traitera abondamment de l’article 3, tant le sujet est sensible. À raison de 56 000 euros sinon 60 000 par patient, ce traitement suppose certes une étude économique. Mais celle-ci doit permettre d’évaluer le ratio coût/bénéfice d’une guérison par ce médicament en douze semaines, en prenant bien sûr en considération le coût de l’ancien traitement antiviral mais en le diminuant du coût des hospitalisations et des transplantations de foie qui n’auront plus lieu d’être. Je crains que l’on n’aille trop vite et que ce ne soit périlleux.
M. Francis Vercamer. Le groupe UDI avait envisagé de déposer un amendement de suppression de l’article, qui pose un problème de fond. La sécurité sociale est-elle toujours envisagée comme une protection de la population à qui l’on donne les moyens de se soigner, ou s’agit-il seulement d’une solidarité qui s’effiloche à mesure que les moyens manquent, si bien qu’on la limite en plafonnant les remboursements et, en conséquence, l’accès aux soins ? Pourquoi demander au législateur de corriger un prix qui a été fixé réglementairement au moment de l’autorisation de mise sur le marché et, ce faisant, de remettre en cause la solidarité nationale en plafonnant les remboursements ? Cela demande explication.
Mme la présidente Catherine Lemorton. C’est au cours de cette législature que nous avons, pour la première fois, auditionnée M. Dominique Giorgi, président du Comité économique des produits de santé, l’organisme chargé de la fixation des prix du médicament. Je vous suggère d’être aussi offensif avec lui la prochaine fois que nous le recevrons, car je n’exclus pas de lui demander de venir nous expliquer une nouvelle fois comment les prix des médicaments sont fixés. Depuis 2008 au moins, la présente majorité, qui était alors dans l’opposition, s’est élevée contre l’opacité de la fixation des prix des médicaments.
M. Dominique Tian. Je partage le point de vue exprimé par mon collègue Vercamer. C’est ce qui m’a amené à déposer avec Élie Aboud l’amendement AS133 identique à l’amendement AS51 qu’a défendu Jean-Pierre Door, et l’amendement AS179. Au-delà d’un certain plafond, les laboratoires devront reverser une « contribution W » calculée en fonction du chiffre d’affaires réalisé. Le plafond étant fixé à 450 millions d’euros pour 2014 et à 700 millions d’euros en 2015, il y a tout lieu de craindre que ce dispositif, étonnant sur le plan économique et délirant sur le plan opérationnel, n’entraîne un effet de seuil très dommageable pour les malades, le laboratoire préférant reporter à 2015 des ventes lui assurant un chiffre d’affaires supérieur à 450 millions d’euros.
M. Olivier Véran, rapporteur. Je conçois que le sujet suscite l’émotion de la Commission et de l’opinion publique : c’est la première fois que nous sommes confrontés à une telle stratégie de la part d’un laboratoire pharmaceutique qui, commercialisant une nouvelle molécule bénéfique pour les patients, cherche à obtenir un prix assez élevé et en tout cas déconnecté des coûts de recherche-développement et de production.
On ne fera pas de tri entre les patients qui peuvent ou non bénéficier du médicament : les médecins suivront les recommandations d’utilisation par la Haute Autorité de santé déterminant les stades sévères de la maladie justifiant la prescription de ce nouveau traitement. C’est dire que tous les malades qui doivent bénéficier de ce traitement en bénéficieront. Il n’y aura ni risque de rupture de l’approvisionnement puisqu’il s’agit d’une production chimique industrielle, ni risque de conflits d’usage avec d’autres pays qui proposeraient un prix plus élevé – en tout état de cause, la marge du laboratoire sera suffisante pour qu’il souhaite vendre son produit en France.
Il n’y a pas davantage risque de spoliation du laboratoire puisque le taux de prélèvement ne pourra excéder 15 % de l’ensemble de son chiffre d’affaires pour toute sa gamme pharmaceutique ; il n’est pas question du taux de 90 % dont j’ai entendu parler. Enfin, le taux L permettra de compenser un effort de l’industrie pharmaceutique sur les dépenses, si bien qu’il n’y aura pas de retentissement sur l’enveloppe consacrée à la médecine de ville.
La ministre de la santé a réuni quinze de ses homologues pour définir avec eux une stratégie européenne face à cette nouvelle méthode économique que voudraient imposer certains laboratoires – heureusement, pas tous. Nous avons reçu les représentants du laboratoire Gilead, je vous l’ai dit. Aux États-Unis, une commission parlementaire composée d’élus démocrates et républicains se propose de recevoir le président de ce laboratoire pour se faire expliquer les raisons pour lesquelles un tel prix est demandé.
Vous vous élevez, encore, contre le fait que nous soyons amenés à prendre des mesures alors que le médicament est déjà en vente. Je rappelle que le nouveau traitement contre l’hépatite C est actuellement prescrit dans le cadre d’une autorisation temporaire d’utilisation (ATU). À cette étape, le prix est librement fixé par le laboratoire. Il revient ensuite au CEPS, une fois négocié un tarif de mise sur le marché, de récupérer le trop-perçu par le laboratoire. Si le prix définitif était inférieur à celui qu’a décidé unilatéralement le laboratoire, il y aurait donc retour au budget de l’État sous la forme d’une remise par le laboratoire.
L’enquête qui figure dans le rapport indique que l’économie réalisée sur les anciens médicaments qui ne seront plus prescrits est de l’ordre de 100 millions d’euros et celle sur les transplantations devenues inutiles de l’ordre de 50 millions d’euros. Quant aux économies réelles qu’induit une guérison, il est difficile de les chiffrer avec précision.
Par ailleurs, il n’y aura pas de plafonnement pour les malades, qui bénéficieront du traitement quoi qu’il arrive.
Enfin, vous souhaitez que ce type de dispositif soit négocié par voie conventionnelle et non législative. C’est la raison pour laquelle l’article 3 ne concerne que le cas précis et particulier de l’hépatite C. Au-delà, nous invitons évidemment les laboratoires à négocier des outils de régulation des prix des médicaments innovants permettant de lutter contre le cancer ou les anticorps monoclonaux.
M. Bernard Accoyer. Le rapporteur semble dire que tous les malades atteints d’hépatite C bénéficieront de ce traitement. Or la Haute Autorité de santé entend réserver ce protocole à des malades dont la maladie a atteint un stade critique.
M. Olivier Véran, rapporteur. J’ai dit que tous les malades qui doivent bénéficier du traitement en bénéficieront. La HAS évalue à 20 000 le nombre de patients en stade F de la maladie, qui rend nécessaire l’utilisation de ce traitement.
La Commission adopte l’amendement.
Puis elle examine l’amendement AS267 du rapporteur.
M. Olivier Véran, rapporteur. Afin de respecter le secret des négociations entre le laboratoire et le CEPS, cet amendement propose de s’appuyer sur des données de prix publiques pour le calcul du montant prévisionnel de la remise, soit 30 % de l’indemnité maximale déclarée par le laboratoire. Ce taux correspond à l’écart moyen constaté entre le prix libre pratiqué pendant les phases de prise en charge dérogatoire et le prix fixé in fine par le CEPS.
La Commission adopte l’amendement.
Elle est ensuite saisie des amendements identiques AS51 de M. Jean-Pierre Door et AS133 de M. Dominique Tian.
M. Jean-Pierre Door. Je mets en garde le rapporteur contre les dangers d’une telle mesure pour les entreprises et les laboratoires de recherche. Quand on aime l’entreprise, on s’efforce de la préserver. Je persiste à penser que nous mettons la charrue avant les bœufs et qu’une telle mesure relève de la politique conventionnelle menée avec le CEPS.
M. Olivier Véran, rapporteur. Plus le prix demandé par le laboratoire sera faible moins il dépassera le montant W. Vous proposez de porter la décote de la contribution en cas de passage par la voie conventionnelle de 10 % à 20 %, et donc de l’aligner sur ce que prévoit le mécanisme du taux L à l’article 10 du texte, précisément pour encourager la voie conventionnelle. Quant à l’impact sur la filière industrielle, c’est précisément le bénéfice secondaire d’une telle mesure, car, sans maîtrise de l’évolution des dépenses dans un secteur pharmaceutique donné, c’est toute la filière industrielle qui est en danger. Avis défavorable.
M. Jean-Pierre Barbier. Il ne faut pas confondre chiffre d’affaires et marges. Les marges de l’industrie pharmaceutique sont certes plus importantes que celle du secteur industriel, mais elle investit énormément dans la recherche-développement, ce qui est gage d’innovation. On peut estimer à 40 % les marges de l’industrie pharmaceutique, ce qui est en effet confortable, mais lui taxer 15 % de son chiffre d’affaires revient à la spolier de la totalité de ses marges, ce qui est difficilement acceptable. Je vous incite donc à la prudence.
M. Élie Aboud. Évitons tout dogmatisme. Nous ne sommes pas à tout prix les avocats de l’industrie pharmaceutique, mais tous les professionnels nous alertent aujourd’hui sur l’état de la recherche médicale dans notre pays. Lorsque les laboratoires comprendront que leur production risque d’être taxée à 100 %, ils vont la délocaliser ou organiser des ruptures de stock.
Mme la présidente Catherine Lemorton. Je ne peux pas vous laisser dire que nous n’aidons pas l’industrie pharmaceutique. Ce n’est pas l’ancienne majorité qui a permis de faire avancer la recherche sur les cellules souches embryonnaires et les biomédicaments, comme elle le réclamait.
M. Gérard Bapt. Le laboratoire Gilead a révisé en juillet les perspectives de progression de son chiffre d’affaires mondial pour 2014 : après avoir tablé, dans un premier temps sur une augmentation de 35 %, il a estimé finalement qu’il devrait doubler, ce qui relativise la portée d’une taxe portant sur 15 % de ce chiffre d’affaires.
Par ailleurs, la question de la délocalisation ne se pose pas pour un médicament qui n’est pas fabriqué en France mais y est commercialisé.
Enfin, une étude de l’université de Canterbury vient de confirmer les évaluations faites par Médecins Sans Frontières sur le coût de production du Sovaldi, qui est estimé entre 30 et 50 euros par boîte, coût qu’il faut rapporter à son prix de vente, qui oscillerait entre 20 000 et 25 000 euros. On peut d’autant moins parler de spoliation que les chiffres d’affaires en jeu ici avoisinent le milliard d’euros.
Vous réclamiez des réformes de structures : en voici une. Elle est d’autant plus justifiée dans le cas de Gilead, que ce ne sont pas ses travaux de recherche que le laboratoire cherche à rentabiliser mais le rachat aux enchères d’une start-up pour 11 milliards de dollars. Ce n’est pas aux assurés sociaux d’en supporter le coût.
Mme la présidente Catherine Lemorton. J’ajoute que c’est Marisol Touraine, Arnaud Montebourg et Geneviève Fioraso qui, en juin dernier, ont instauré, pour les essais cliniques, une procédure unique raccourcissant les délais à soixante jours, quand ils pouvaient auparavant atteindre mille jours. On ne peut donc pas dire que nous n’aidons pas l’industrie pharmaceutique.
M. Jean-Louis Roumegas. Ce n’est, en effet, pas aux assurés sociaux de payer le prix exigé par un laboratoire qui a d’ailleurs déjà largement amorti ses investissements puisque le médicament aurait rapporté 10 milliards d’euros aux États-Unis et devrait rapporter en France 1 milliard d’euros en 2015.
Je ne comprends pas que l’opposition défende, en matière de médicaments, une logique ultra-libérale. Si l’on se plie aux exigences des laboratoires, personne ne pourra plus avoir accès aux médicaments innovants, car nous n’aurons plus les moyens de les financer. Les mesures prises par le Gouvernement sont, à mon sens, le moyen de lutter contre cette inflation des prix, de garantir pour l’avenir l’accès de tous aux nouvelles molécules et d’empêcher que la spéculation freine l’innovation.
M. Denis Jacquat. Nous parlons d’un médicament dont l’efficacité est prouvée, puisqu’il évite les greffes. On ne peut que s’en réjouir lorsque l’on sait que l’on meurt encore en France faute de greffon. Il faut défendre la recherche et le développement dans notre pays, car ils sont source de richesses et d’emplois.
M. Jean-Pierre Barbier. Au-delà des molécule et pathologie particulières dont il est question ici, l’enjeu est de savoir si nous serons capables de financer l’innovation demain. Gérard Bapt a tort de parler d’une réforme de structure : il s’agit simplement de mécanismes visant à réguler les flux financiers générés par l’innovation.
La Commission rejette les amendements.
Puis elle adopte l’amendement de précision AS263 du rapporteur.
En conséquence, l’amendement AS179 de M. Dominique Tian tombe.
La Commission adopte l’amendement de précision AS271 du rapporteur.
Elle adopte ensuite l’article 3 modifié.
Article 4
(art. 63 de la loi n° 2013-1203 du 17 décembre 2013 de financement de la sécurité sociale pour 2014)
Rectification de la dotation à l’Office national d’indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales (ONIAM)
Cet article rectifie le montant de la dotation des régimes obligatoires d’assurance maladie à l’ONIAM fixé par le II de l’article 63 de la loi de financement de la sécurité sociale pour 2014.
En application du 1° de l’article L. 1142-23 du code de la santé publique, l’ONIAM est notamment financé par une dotation des régimes obligatoires d’assurance maladie : son montant est fixé chaque année par la loi de financement de la sécurité sociale. Pour 2014, une dotation d’un montant de 138 millions d’euros a été mise à la charge de l’assurance maladie. Les autres produits de l’office sont estimés à 16,5 millions d’euros en 2014.
Le montant prévisionnel des dépenses de l’ONIAM pour 2014 est évalué à 137,2 millions d’euros au lieu des 150,5 millions d’euros anticipés.
Cette modification de la prévision des dépenses s’explique essentiellement par le nombre d’avis des commissions de conciliation et d’indemnisation (CCI) concluant à un aléa thérapeutique pris en charge par la solidarité nationale qui présente au 1er octobre 2014 une baisse de 19 % par rapport à la même date de l’exercice précédent. On note dans le même temps une progression de 6 % du nombre d’avis reconnaissant la responsabilité de professionnels et d’établissements de soins : les dépenses sont alors mises à la charge des assureurs de ces derniers. D’après les informations fournies à votre rapporteur, il ne paraît pas possible, à ce stade, de savoir s’il s’agit d’une inflexion durable de la tendance ou d’une situation conjoncturelle.
En outre, il apparaît que la liquidation d’offres définitives a été ralentie par des retards de communication de pièces complémentaires : ceci a amené l’ONIAM à payer, en 2014, une part plus importante d’offres provisionnelles ou partielles que d’offres définitives. Or les montants de ces offres sont moins importants que ceux des offres définitives. Ainsi, le délai légal d’indemnisation de quatre mois auquel est tenu l’ONIAM est-il toujours respecté mais le montant moyen des offres proposées est inférieur au montant moyen de l’exercice précédent.
En conséquence, il est proposé de porter, pour 2014, la dotation à 118 millions d’euros. Ce niveau est inférieur celui des dépenses de l’ONIAM en 2014 en raison de l’importance du niveau du fonds de roulement de l’office : en septembre 2014, celui-ci présente un solde positif de 63 millions d’euros, ce qui est bien supérieur aux besoins d’un établissement public administratif. En conséquence, le résultat cumulé total fin 2014 s’établira à 39,3 millions d’euros, ce qui assure à l’office une réserve prudentielle encore très élevée.
*
* *
La Commission adopte l’article 4 sans modification.
Article 6
Rectification de la ventilation de l’objectif national
de dépenses d’assurance maladie pour 2014
Conformément aux dispositions de l’article L.O. 111-3 du code de la sécurité sociale, qui dispose que, dans sa partie relative à l’année en cours, la loi de financement de la sécurité sociale « rectifie (…) l’objectif national de dépenses d’assurance maladie de l’ensemble des régimes obligatoires de base, ainsi que leurs sous-objectifs ayant été approuvés dans la précédente loi de financement de la sécurité sociale », le présent article a pour objectif de fixer le montant et la ventilation de l’objectif national de dépenses d’assurance maladie (ONDAM) pour l’année 2014, en fonction des prévisions de dépenses réactualisées au vu des réalisations des premiers mois de l’année.
Cet article ne prévoit pas de modifier le montant de l’ONDAM qui reste identique à celui fixé par la loi de financement rectificative de la sécurité sociale pour 2014 (178,3 milliards d’euros). Toutefois, compte tenu des prévisions de dépenses présentées dans le cadre de la commission des comptes de la sécurité sociale (CCSS), la répartition des crédits entre sous-ONDAM doit être modifiée.
I. LES PRÉVISIONS DE DÉPENSES RÉACTUALISÉES POUR 2014
La loi de financements rectificative s’était fondée sur une sous-exécution prévisionnelle évaluée à 800 millions d’euros, pour fixer l’ONDAM 2014 rectifié à 178,3 milliards d’euros (contre 179,1 initialement).
Plusieurs facteurs concernant à la fois les réalisations de 2013 et les dynamiques de dépenses pour 2014 ont conduit à revoir à la hausse la prévision des dépenses, qui selon la CCSS, devraient être supérieures à l’objectif rectifié d’environ 100 millions d’euros.
Ce dépassement peut cependant être évité grâce aux mesures proposées dans le cadre du présent projet de loi de financement pour encadrer l’évolution des dépenses de médicaments, en particulier les médicaments traitant l’hépatite C, et par la mobilisation à due concurrence de l’ensemble des réserves constituées, notamment sur les crédits hospitaliers, et les crédits non encore délégués.
• Un ONDAM soins de ville supérieur à l’objectif initial
Les dépenses de soins de ville s’établissent à 80,9 milliards d’euros. Après mesures correctrices, elles dépassent d’environ 0,3 milliard d’euros le sous-objectif inscrit dans la loi de finances rectificatives.
Ce dépassement provient d’une accélération des dépenses en prestations de soins de ville, et particulièrement des produits de santé et des indemnités journalières, consécutive à la diffusion des nouveaux traitements de l’hépatite C. Par ailleurs, la dynamique de dépense des dispositifs médicaux, de façon similaire à l’exercice 2013, se révèle supérieure à la prévision retenue. Les indemnités journalières se sont accrues du fait d’une hausse des arrêts de travail. En revanche, les dépenses hors-prestations sont estimées inférieures de plus de 100 millions d’euros à l’objectif voté.
Le dépassement total en soins de ville s’élève ainsi à 600 millions d’euros minoré par 200 millions d’euros issus de l’effet de base 2013. Hors mesures correctrices, ce sous-objectif fait donc apparaître une sur-exécution totale de 0,4 milliard d’euros.
Toutefois, la mise en œuvre des réévaluations de la HAS associée à la limitation de la croissance des médicaments via l’instauration d’une enveloppe spécifique pour les traitements de l’hépatite C permettront d’abaisser le niveau de la sur-exécution à 0,3 milliard d’euros.
• Le dépassement des dépenses des établissements de santé compensé par la mobilisation d’une partie des réserves prudentielles
Dans le domaine des établissements de santé, le dépassement de 230 millions d’euros prévu sur la partie de l’objectif de dépenses de médecine, chirurgie et obstétrique sera compensé à hauteur de 40 millions d’euros par le ralentissement des dépenses dans les cliniques privées (effet de base 2013). Si aucune mise en réserve n’était maintenue, le dépassement des dépenses des établissements de santé s’établirait à 190 millions d’euros.
Des mises en réserve ont ainsi été réalisées en début d’année afin de pallier tout risque de dépassement pour un total de 545 millions d’euros. Elles concernent notamment les dotations des établissements de santé et médicaux-sociaux ou encore le fonds d’intervention régional.
Compte tenu du niveau des dépassements et des mises en réserve, une utilisation partielle des mises en réserve hospitalières permet de sécuriser une sous-exécution de 50 millions d’euros sur les sous-objectifs des établissements de santé. De plus, les dépenses du régime d’Alsace-Moselle qui prend en charge la part complémentaire (ticket modérateur) des frais hospitaliers de ses affiliés, qui s’élèvent à environ 50 millions d’euros, sont intégrées à tort dans les sous-objectifs hospitaliers.
Une sous-exécution de 0,1 million d’euros serait donc constatée cette année.
• Une légère sous-consommation de l’ONDAM médico-social
La contribution de l’assurance maladie aux dépenses en établissements et services médico-sociaux constitue une enveloppe fermée dont le montant a été fixé à 17,6 milliards d’euros.
Toutefois, l’objectif global de dépenses médico-sociales (OGD), qui représente les dépenses versées aux établissements médico-sociaux pour le compte de la CNSA, devrait être inférieur au montant prévu.
Les mises en réserve prévues sur les sous-objectifs médico-sociaux à hauteur de 99 millions d’euros peuvent être restituées à l’assurance maladie et permettraient une sous-consommation de l’ONDAM médico-social.
• Les dépenses relatives au FIR et aux autres modes de prise en charge pourraient être sous-exécutées grâce aux mises en réserve
Les dépenses du fonds d’intervention régional incluses dans l’ONDAM, évolueraient de 4,2 % après maintien des mises en réserve de 75 millions d’euros.
Les dépenses relatives aux soins des Français à l’étranger et au financement des établissements accueillant des personnes confrontées à des difficultés spécifiques, notamment en matière d’addictologie, devraient être conformes à l’objectif voté.
II. LA RECTIFICATION DE LA VENTILATION DE L’ONDAM POUR 2014
Au total, la mobilisation d’une partie des mises en réserves prévues associées aux mesures correctrices portant sur les soins de ville permettraient de compenser le dépassement de l’ONDAM initialement envisagé. En conséquence, le montant de l’ONDAM, fixé à 178,3 milliards d’euros par la loi de financement rectificative pour 2014, est inchangé.
(en milliards d’euros)
ONDAM 2014 (LFRSS 2014) |
ONDAM 2014 (PLFSS 2015) | |
Dépenses de soins de ville |
80,7 |
80,9 |
Dépenses relatives aux établissements de santé tarifés à l’activité |
55,6 |
55,5 |
Autres dépenses relatives aux établissements de santé |
19,7 |
19,7 |
Contribution de l’assurance maladie aux dépenses en établissements et services pour personnes âgées |
8,6 |
8,5 |
Contribution de l’assurance maladie aux dépenses en établissements et services pour personnes handicapées |
9,0 |
9,0 |
Dépenses relatives au Fonds d’intervention régional |
3,1 |
3,0 |
Autres prises en charge |
1,7 |
1,7 |
Total |
178,3 |
178,3 |
*
* *
La Commission adopte l’article 6 sans modification.
TROISIÈME PARTIE
DISPOSITIONS RELATIVES AUX RECETTES ET À L’ÉQUILIBRE FINANCIER DE LA SÉCURITÉ SOCIALE POUR 2015
TITRE IER
DISPOSITIONS RELATIVES AUX RECETTES,
AU RECOUVREMENT ET À LA TRÉSORERIE
Chapitre I
Rationalisation de certains prélèvements au regard de leurs objectifs
Article 10
(art. L. 138-10 à L. 138-13, L. 138-14 [nouveau], L. 138-15 à L. 138-19,
L. 162-17-5 [nouveau] et L. 162-22-7-1 du code de la sécurité sociale)
Régulation de la progression des dépenses de médicaments par une contribution sur le chiffre d’affaires des entreprises pharmaceutiques
L’article 10 rénove le mécanisme dit du « taux K », créé par l’article 31 de la loi n° 98-1194 du 23 décembre 1998 de financement de la sécurité sociale pour 1999 et codifié aux articles L. 138-10 et suivants du code de la sécurité sociale.
Cet article assujettit l’ensemble des entreprises pharmaceutiques à une contribution pour le cas où la progression du chiffre d’affaires hors taxe des spécialités pharmaceutiques dépasse le taux K. Ce taux a été fixé chaque année par les lois de financement de la sécurité sociale afin de rendre la progression des dépenses de médicaments compatible avec l’objectif national des dépenses d’assurance maladie (ONDAM). L’ensemble des entreprises pharmaceutiques participent ainsi à la régulation des dépenses à ce titre.
Il s’agit donc d’une clause permanente de sauvegarde, qui compense une partie des charges qui résultent d’une progression, incompatible avec l’ONDAM, du chiffre d’affaires des entreprises qui exploitent des médicaments remboursés. Mais les entreprises engagées dans un processus de maîtrise des dépenses par voie de convention avec le comité économique des produits de santé (CEPS) sont aujourd’hui entièrement exonérées de cette contribution.
Le présent article modifie le mécanisme du « taux K », sous la dénomination de « taux L », afin d’élargir son assiette, de simplifier les modalités d’établissement de la contribution mais également pour garantir à l’assurance maladie un rendement minimal de la contribution en cas de déclenchement de la clause de sauvegarde, même si les remises consenties par les entreprises au CEPS sont importantes. Les pouvoirs du CEPS pour agir sur les prix sont en outre élargis.
1. La rénovation de la clause de sauvegarde
Le 2° du I du présent article modifie les différents articles figurant à la section 2 du chapitre VIII, relatif aux contributions à la charge des entreprises assurant l’exploitation d’une ou plusieurs spécialités pharmaceutiques, codifiés dans le titre II du livre Ier du code de la sécurité sociale.
Cette section 2 vise une « contribution à la charge des entreprises assurant l’exploitation d’une ou plusieurs spécialités pharmaceutique » et précise « au sens de l’article L. 596 du code de la santé publique ». Cette dernière mention est supprimée ; elle est en effet inutile alors même que la définition des spécialités pharmaceutiques figure désormais aux articles L. 5124-1 et L. 5124-2 de ce code. En conséquence, le 1° du I du présent article apporte la même modification rédactionnelle aux intitulés du chapitre VIII ainsi que de sa section 1.
La section 2 comporte actuellement neuf articles : leurs dispositions sont modifiées ou reprises dans les sept articles établis par le 2° du I du présent article.
• Le champ des spécialités pharmaceutiques prises en compte
L’article L. 138-10, dans sa nouvelle rédaction, définit les entreprises assujetties en fonction des spécialités pharmaceutiques qu’elles commercialisent.
La rédaction actuelle de cet article établit deux assiettes différentes, distinctes pour la ville et pour les établissements de santé. Elles sont regroupées dans une seule et même définition, au premier alinéa de cet article.
Il s’agit des entreprises qui commercialisent les médicaments définis aux deuxième à quatrième alinéas : les médicaments dispensés en officine et pris en charge par la sécurité sociale (article L. 162-17 du code de la sécurité sociale), les médicaments figurant sur la liste en sus des établissements de santé (article L. 162-22-7 du même code) et les médicaments rétrocédés au public par les pharmacies à usage intérieur des établissements de santé (article L. 5126-4 du code de la santé publique).
Par rapport à la rédaction actuelle de l’article L. 138-10, sont ajoutés, outre les médicaments faisant l’objet d’une recommandation temporaire d’utilisation (RTU), mentionnés à l’article L. 162-16-5-2, les médicaments bénéficiant d’une autorisation temporaire d’utilisation (ATU), mentionnés à l’article L. 162-16-5-2 du code de la sécurité sociale : ainsi que l’a indiqué votre rapporteur au commentaire de l’article 3 du projet de loi, cette catégorie recouvre principalement les médicaments dont le CEPS n’a pas encore fixé le prix mais qui peuvent représenter des montants de dépenses très importants dans la phase « post-ATU », l’indemnité réclamée aux établissements étant librement fixée à ce stade. C’est dans ce cadre que sont apparues les dépenses liées aux nouveaux traitements de l’hépatite C.
Comme le prévoit déjà l’alinéa 3 de l’article L. 138-10 dans sa rédaction actuelle, il n’est pas tenu compte des médicaments orphelins si leur chiffre d’affaires ne dépasse pas 30 millions d’euros.
Par ailleurs, l’article L. 138-10 dans sa nouvelle rédaction ne tient pas compte des spécialités génériques. Il paraît logique en effet de ne pas faire peser la contribution sur la part du chiffre d’affaires reposant sur des spécialités pharmaceutiques dont la diffusion constitue une des sources d’économies permettant l’exécution de l’ONDAM. Il est donc logiquement tenu compte, a contrario, de ceux des génériques dont le prix n’est pas inférieur à celui du médicament princeps, c’est-à-dire au prix public des spécialités de référence.
• Le déclenchement de la clause de sauvegarde
Le premier alinéa de l’article L. 138-10 définit également les conditions de déclenchement de la clause de sauvegarde.
Celle-ci intervient lorsque le chiffre d’affaires hors taxes, réalisé en France métropolitaine et dans les départements d’outre-mer par les entreprises assujetties, au cours de l’année civile, dépasse un taux de progression « L » fixé par la loi de financement.
Ce chiffre d’affaires est cependant minoré des remises consenties par ces entreprises à l’assurance maladie. Il est ainsi fait mention des remises de l’article L. 162-18 effectuées par l’ensemble des entreprises pharmaceutiques, par la voie de conventions avec le CEPS. C’est également le cas des remises prévues par l’article L. 162-16-5-1, dans sa rédaction issue de l’article 48 de la loi n° 2013-1203 du 23 décembre 2013 de financement de la sécurité sociale pour 2014, qui permet au CEPS d’obtenir le reversement systématique de la différence entre l’indemnité réclamée par le fabriquant dans la phase d’ATU, fixée librement par lui, et le prix définitif.
Le montant de chiffre d’affaires pris en compte est également minoré des remises et de la contribution instituées par l’article 3 du projet de loi, pour les médicaments traitant l’hépatite C, respectivement aux articles L. 138-19-4 et L. 138-19-1 du code de la sécurité sociale.
La progression est mesurée au regard du même chiffre d’affaires réalisé l’année précédente et donc logiquement minoré des remises et de la contribution instituées par le présent article, respectivement aux articles L. 138-13 et L. 138-10.
• L’assiette de la contribution
L’article L. 138-11, dans sa nouvelle rédaction définit ainsi l’assiette de la contribution : elle est égale au chiffre d’affaires de l’année civile mentionné au premier alinéa de l’article L. 138-10 minoré des différentes catégories de remises que les entreprises pharmaceutiques consentent au CEPS.
L’assiette est minorée des remises conventionnelles, de celles prévues lorsqu’un médicament obtient un prix de remboursement inférieur au montant de l’indemnité réclamée en ATU, mais également des remises et contributions versées dans le cadre de la nouvelle régulation spécifique au titre de l’hépatite C.
Le projet de loi écarte donc l’option consistant à minorer cette assiette du chiffre d’affaires des médicaments mentionnés au 2e alinéa de l’article
L. 138-19-1, déjà assujettis à la régulation spécifique au titre de l’hépatite C : la minoration porte sur les seuls montants des remises et sur la contribution acquittés à ce titre.
Ceci paraît pleinement justifié à votre rapporteur : aux fins de sécurisation de l’ONDAM, il est nécessaire de tenir compte des chiffres d’affaires particulièrement dynamiques de ces spécialités pharmaceutiques. L’élargissement de l’assiette de la contribution vise ainsi retenir la part du chiffre d’affaires hors taxes ayant réellement impacté les dépenses de l’assurance maladie.
Concernant les médicaments traitant l’hépatite C, l’application successive des dispositifs de régulation, par l’enveloppe définie à l’article 3 du projet de loi en premier lieu, puis par la clause de sauvegarde rénovée de l’article 10, permet de garantir que les principaux contributeurs à la croissance seront également les principaux contributeurs aux mécanismes stabilisateurs de la dépense.
Enfin, le deuxième alinéa de l’article L.138-11 fixe les modalités de définition d’un montant prévisionnel de remise au titre de l’écart entre l’indemnité en ATU et le prix fixé par le CEPS. Votre rapporteur réitère les remarques figurant au commentaire de l’article 3 qui a établi les mêmes modalités de remise pour les médicaments traitant l’hépatite C : la définition d’un montant prévisionnel de remise pour les médicaments utilisés post-ATU et en attente de fixation d’un prix par le CEPS ne saurait se fonder sur le dernier prix proposé par l’entreprise, dans le cadre de ses négociations avec le CEPS, au risque de porter atteinte au secret des affaires. La prise en compte d’un pourcentage de l’indemnité réclamée en ATU paraît préférable.
• Le montant de la contribution
L’article L. 138-12, dans sa nouvelle rédaction, définit le montant de la contribution. Il est calculé à partir d’une comparaison entre le taux d’accroissement du chiffre d’affaires de l’ensemble des entreprises redevables et le taux L.
Le taux de cette contribution est progressif par tranches. Ces tranches sont définies en fonction du niveau de dépassement du « taux L » par le « taux T », défini comme le taux d’accroissement du chiffre d’affaires de l’ensemble des entreprises redevables, comme l’indique le tableau ci-après.
LES MODALITÉS DE CALCUL DE LA CONTRIBUTION FIXÉES PAR L’ARTICLE L. 138-12
DU CODE DE LA SÉCURITÉ SOCIALE
Taux d’accroissement du chiffre d’affaires de l’ensemble des entreprises redevables (T) |
Taux de la contribution exprimé en % de la part de chiffre d’affaires concernée |
T supérieur à L et/ou égal à L + 0,5 point |
50 % |
T supérieur à L + 0,5 point et inférieur ou égal à L + 1 point |
60 % |
T supérieur à L + 1 point et plus |
70 % |
Les taux de la contribution sont semblables à ceux du taux K, mentionnés à l’article L. 138-11 dans sa rédaction actuelle : 50 % sur la tranche de dépassement inférieur à 0,5 point, 60 % sur la tranche entre 0,5 point et 1 point de dépassement et 70 % au-delà de 1 point de dépassement. Les taux marginaux élevés ne concernent donc que les situations où la dépense globale de médicaments serait nettement supérieure au taux L, lui-même défini en fonction de l’ONDAM.
En revanche, le montant de la contribution acquitté par chaque entreprise n’est plus calculé qu’en fonction de deux variables : le chiffre d’affaires, à hauteur de 60 % et la progression du chiffre d’affaires à hauteur de 40 %. Comme l’indique le tableau ci-après, il n’est plus tenu compte des dépenses de publicité, qui atténuent le lien entre l’assiette de contribution et son fait déclencheur.
ÉVOLUTION DES CLÉS DE RÉPARTITION DE LA CONTRIBUTION
Article L. 138-11 |
Article L. 138-12 | |
Chiffre d’affaires |
30 % |
60 % |
Progression du chiffre d’affaires |
40 % |
40 % |
Dépenses de publicité |
30 % |
supprimé |
Comme c’est déjà le cas actuellement, les entreprises créées depuis moins de deux ans ne sont pas redevables de la part de la contribution calculée en fonction de la progression de leur chiffre d’affaires, sauf si leur création résulte d’une scission ou d’une fusion d’une entreprise ou d’un groupe.
Enfin, le plafond actuel de la contribution est maintenu : le dernier alinéa de l’article L. 138-12 prévoit que le montant de la contribution demandée à l’entreprise ne peut dépasser 10 % de son chiffre d’affaires hors taxe au titre de l’ensemble des spécialités pharmaceutiques qu’elle commercialise en France.
Enfin, il est précisé que la contribution est minorée des remises versées au titre de l’article L. 138-13.
• La déduction partielle des remises consenties à l’assurance maladie
L’article L. 138-13, dans sa nouvelle rédaction, établit un mécanisme incitant les entreprises à conclure avec le CEPS une convention prévoyant le versement sous forme de remises, de tout ou partie du montant dû au titre de la contribution en cours.
Il s’agit d’une différence importante avec le régime de l’article L. 138-10, dans sa rédaction actuelle, qui exonère de la contribution les entreprises qui ont conclu avec le CEPS une convention comportant des engagements sur leur chiffre d’affaires réalisé au titre des médicaments concernés, et dont le non-respect entraîne soit un ajustement des prix, soit le versement d’une remise conventionnelle au bénéfice des régimes obligatoires d’assurance maladie. Il en résulte qu’en pratique, aujourd’hui, le produit des contributions instituées par l’article L. 138-10 est quasiment nul.
Cette exonération est supprimée : elle est remplacée par un mécanisme de minoration qui traduit de façon plus fine la réalité des efforts de remise consentis. Sont expressément visées les différentes conventions que les entreprises peuvent conclure avec le CEPS en matière de fixation du prix de vente (articles
L. 162-16-4 et L. 162-16-4-1 du code de la sécurité sociale), des prix de cession au public par les établissements de santé (article L. 162-16-5) et du tarif de responsabilité des médicaments inscrits sur la liste en sus (article L. 162-16-6).
Les conventions doivent être conformes aux modalités définies par l’accord-cadre conclu entre le CEPS et les syndicats représentatifs des entreprises du médicament, à savoir, en dernier lieu, l’accord cadre du 5 décembre 2012. Elles permettront au CEPS et aux entreprises de définir des modalités particulières de répartition de la contribution entre les entreprises (7).
Le deuxième alinéa de l’article L. 138-13, dans sa nouvelle rédaction, prévoit que l’entreprise est exonérée de la contribution si le niveau de remises consenties dépasse 80 % de son montant. La décote consentie, qui est une « prime à la négociation », atteint donc 20 % dans le cadre de la régulation d’ensemble des dépenses de médicament, contre 10% dans le cadre de la régulation spécifique des dépenses au titre de l’hépatite C , l’alinéa 15 de l’article 3 du projet de loi exigeant un niveau minimal de remises atteignant 90 % du montant de la contribution.
Cette distinction vise à laisser une plus grande marge de manœuvre aux négociations conventionnelles dans le cadre de la régulation de l’ensemble du marché pharmaceutique. En effet, le taux L concerne l’ensemble des industriels à la différence de l’enveloppe pour les traitements de l’hépatite C. Il s’agit donc de conserver pour le taux L une politique très incitative au conventionnement.
• Les modifications d’ordre rédactionnel
Enfin, les neuf derniers alinéas du I du présent article apportent des modifications rédactionnelles et de codification qui reprennent les dispositions figurant actuellement aux articles L.138-13 et L. 138-15 à L. 138-19 du code de la sécurité sociale.
À la suite de l’article L. 138-13, un article L. 138-14, nouveau, est rétabli qui reprend les dispositions figurant à l’article L. 138-19 dans sa rédaction actuelle et précise, pour les entreprises pharmaceutiques appartenant à un groupe, les contours et les responsabilités de ce dernier : conformément à l’article L. 233-16 du code de commerce, le groupe englobe l’ensemble des sociétés qu’une entreprise contrôle ou sur lesquelles elle exerce une influence notable. Les obligations de déclaration comportent alors d’une part, une déclaration consolidée pour l’ensemble du groupe et, d’autre part, une déclaration pour chacune des sociétés du groupe.
L’article L. 138-15, dans sa nouvelle rédaction, reprend la définition des modalités de versement figurant à l’article L. 138-13 dans sa rédaction actuelle. La contribution est versée, au plus tard le 1er juin suivant l’année civile au titre de laquelle elle est due. Les entreprises redevables sont tenues de remettre à l’URSSAF une déclaration, conforme à un modèle fixé par arrêté du ministre chargé de la sécurité sociale, permettant de déterminer avant le 1er mars le chiffre d’affaires réalisé au cours de l’année précédente.
Il prévoit en outre la régularisation, l’année suivante, du montant des remises prévisionnelles versées au titre des médicaments en attente de fixation du prix par le CEPS, une fois ce dernier déterminé. C’est la conséquence de l’élargissement de l’assiette de la contribution aux médicaments utilisés pendant les phases d’ATU et post-ATU.
L’article L. 138-16 prévoit que le produit de la contribution ainsi que des remises, versées aux URSSAF, est affecté à la Caisse nationale de l’assurance maladie des travailleurs salariés, comme c’est le cas à l’article L. 138-8 dans sa rédaction actuelle.
En conséquence le 3° du I du présent article abroge l’article L. 138-17, qui opère un renvoi inutile aux modalités de recouvrement et de contrôle de la contribution, définies aux articles L. 138-20 à L. 138-23, qui s’appliquent de plein droit, ainsi que les articles L. 138-18 et L. 138-19 dont les dispositions sont reprises, respectivement, par l’article L. 138-6 dans sa nouvelle rédaction et par l’article L. 138-14, nouveau.
2. La fixation par le CEPS d’un niveau de dépenses au-delà duquel il peut décider une baisse de prix
Le IV, rétablit un article L. 162-17-5 dans le code de la sécurité sociale afin d’étendre à l’ensemble des produits entrant dans le champ de compétence du CEPS la faculté pour ce dernier d’allouer une enveloppe maximale de dépenses au-delà de laquelle il peut décider une baisse du prix. Ce mécanisme est actuellement prévu, pour les seuls médicaments prescrits dans les établissements de santé et figurant sur la « liste en sus » mentionnés à l’article L. 162-22-7 du code de la sécurité sociale.
Les dispositions figurant à l’article L. 162-22-7-1 sont donc étendues à l’ensemble des « médicaments inscrits sur l’une des listes ouvrant droit au remboursement au titre de leur autorisation de mise sur le marché ». Sont expressément visés les prix de vente au public en ville (articles L. 162-16-4, L. 162-16-4-1), les prix de rétrocession au public par les pharmacies à usage intérieur des établissements (article L. 162-16-5) et les tarifs de responsabilité de la liste en sus (articles L. 162-16-6 et L. 165-7).
Afin de rendre ses décisions plus lisibles, le CEPS pourra, à l’avance, fixer un montant des dépenses des régimes obligatoires de sécurité sociale au-delà duquel il peut décider de baisser le prix ou le tarif de responsabilité des produits et prestations concernés.
Le second alinéa de cet article L. 162-172-5 maintien la faculté pour les entreprises exploitant ces produits et prestations de solliciter le versement sous forme de remises à l’assurance maladie du montant égal à la perte de chiffre d’affaires annuel qui résulterait de l’application de la décision de baisse tarifaire.
Cette mesure est donc de nature à renforcer la qualité de la négociation conventionnelle des prix des médicaments menée par le CEPS et les entreprises concernées.
En conséquence, le V abroge l’article L. 162-22-7-1 dont les dispositions sont désormais reprises par l’article L. 162-17-5 dans sa nouvelle rédaction : il est toutefois précisé que les décisions déjà prises par le CEPS sur le fondement de cet article continuent à produire leur effet.
3. La fixation des niveaux de régulation au titre de l’année 2015
Les II et III définissent les objectifs de la régulation au titre de l’année 2015 concernant, respectivement, la contribution à la charge de l’ensemble des entreprises pharmaceutiques, définie par l’article 10, et la contribution spécifique au titre des dépenses allouées au traitement de l’hépatite C, prévue par l’article 3.
Le II prévoit que le mécanisme du « taux L » s’applique pour le calcul de la contribution due à compter de l’année 2015. Les premiers versements à ce titre auront donc lieu en 2016. Les versements éventuels réalisés pendant l’année 2015 se feront par application du taux K fixé à 0,4 % par l’article 15 de la loi de financement de la sécurité sociale pour 2014.
Le taux L mentionné est fixé à – 1 %.
Le niveau proposé de progression des dépenses au titre du médicament déclenchant la clause de sauvegarde est donc négatif pour la première fois depuis la création du taux K. À titre de comparaison, ce taux a été fixé à 1 % entre 2005 et 2007, 1,4 % en 2008 et 2009, 1 % en 2010, 0,5 % en 2011 et 2012, et 0,4 % en 2013 et 2014.
Ce taux de – 1 % est en effet le seul compatible avec une stabilité des dépenses de médicaments remboursés, élément important de la construction d’un ONDAM à 2 % en moyenne pour les trois prochaines années.
Enfin, pour mémoire, le III porte à 700 millions d’euros, après 450 millions en 2014, le montant W déclenchant la clause de sauvegarde spécifique aux dépenses des médicaments traitant l’hépatite C, établi par l’article 3 de ce projet de loi.
*
* *
Lors de l’examen de cet article, la commission des affaires sociales a adopté trois amendements du rapporteur : outre un amendement de rectification d’une erreur de référence et un amendement de conséquence, elle a opéré la même modification qu’à l’article 3 visant à préserver le secret des affaires lors de la fixation du montant prévisionnel de la remise du au titre de l’écart entre l’indemnité en phase ATU et le prix fixé par le CEPS.
*
* *
La Commission est saisie des amendements identiques AS52 de M. Jean-Pierre Door et AS135 de M. Dominique Tian.
M. Jean-Pierre Door. Je trouve très curieux que l’article 10 n’ait pas été discuté à la suite de l’article 3. En effet, il refonde la clause de sauvegarde, contractuelle, décidée en relation avec le Comité économique des produits de santé, en incluant à cette occasion, dans le calcul, le chiffre d’affaires spécifique aux médicaments de l’hépatite C, sujet évoqué à l’article 3.
Cette nouvelle clause de sauvegarde ne répond pas aux annonces de Mme Touraine, le 8 octobre dernier, selon lesquelles le Gouvernement ne demanderait pas à l’ensemble de l’industrie pharmaceutique de couvrir le coût important de ces produits. En incluant la contribution W dans le dispositif L, vous faites porter sur l’ensemble du secteur le coût lié à l’arrivée d’un produit exceptionnellement innovant au prix élevé et répondant à un besoin thérapeutique lourd. Ce serait, pensons-nous, une double peine pour l’industrie. Cette mesure n’aggravera-t-elle pas le défaut d’attractivité de notre territoire pour ces entreprises ? Nous proposons de sortir le traitement de l’hépatite C de la clause de sauvegarde.
M. Élie Aboud. Une telle confusion nuira, non pas à l’industrie, mais bien à l’attractivité de notre territoire et à la recherche médicale.
M. Olivier Véran, rapporteur pour l’assurance maladie. Avis défavorable. Il est vrai que la filière pharmaceutique est créatrice d’emplois et répond à des critères de qualité de recherche fondamentale dont la France peut s’enorgueillir. C’est pourquoi nous la soutenons via le CSIS, comité créé en 2013 qui vise à répondre à des attentes précises.
S’agissant du taux visé à l’article 10, vous appeliez tout à l’heure à des réformes de structure. Nous proposons de refonder le taux K en taux L, de façon à adapter les outils de régulation existants. Nous accordons au CEPS la possibilité de fixer un montant de dépenses au-delà duquel il pourra proposer une baisse de prix, de façon à ne pas mettre en danger la soutenabilité financière de la filière pharmaceutique. Le médicament représentant aujourd’hui dans notre pays une dépense de 25 milliards d’euros, il est normal d’instituer des règles adaptées.
Le taux L constitue un dispositif global de régulation prix-volume qui n’est censé se déclencher que pour compenser les économies qui ne seraient pas réalisées sur les volumes, l’objectif étant de contenir l’évolution à la hausse des dépenses. L’assiette de la contribution est minorée à concurrence des montants acquittés au titre de l’hépatite C. Et contrairement au taux K, avec le taux L, les génériques seront exonérés de la contribution. Nous soutenons donc aussi la filière générique, le Gouvernement souhaitant étendre davantage sa répartition sur le territoire.
Je rappelle que le taux de cette contribution est voté par le Parlement dans le cadre du projet de loi de financement de la sécurité sociale. Il est donc normal que nous le réexaminions chaque année.
Enfin, le pourcentage de répartition de l’assiette de prélèvement évolue : auparavant, elle portait sur 30 % du chiffre d’affaires, 40 % de l’évolution de ce chiffre d’affaires et 30 % de la publicité. Cette dernière connaissant une évolution à la baisse, le Gouvernement propose un ratio de 60 % du chiffre d’affaires et de 40 % de l’évolution de celui-ci.
Mme la présidente Catherine Lemorton. Je rappelle que la ministre a annoncé la création d’un groupe de travail afin d’identifier des moyens supplémentaires permettant de développer le médicament générique.
M. Dominique Tian. Je ne comprends guère le mécanisme infernal du dispositif qui nous est proposé.
Par ailleurs, j’attire votre attention sur l’article L. 138-14 qui, dans sa rédaction issue du projet de loi, vise les entreprises assurant l’exploitation d’une ou plusieurs spécialités pharmaceutiques et appartenant à un groupe : qu’entend-on par groupe ? Un groupe intelligent pourrait très bien s’arranger pour ne pas correspondre à votre définition et ne pas payer la contribution.
M. Olivier Véran, rapporteur. Les notions de « groupe » et d’« entreprises particulières au sein du groupe » existaient déjà auparavant. L’objectif du Gouvernement consiste effectivement à isoler les dépenses des entreprises qui feraient partie d’un groupe afin de rendre cette fiscalité la plus juste et la plus cohérente possible.
M. Jean-Pierre Barbier. Créé par la majorité précédente, le CSIS ne s’est pas réuni depuis juillet 2013, les industriels ayant claqué la porte des négociations après avoir constaté que les paroles du Gouvernement n’étaient pas suivies d’actes. On les comprend dans la mesure où, avec cet article, vous contournez toutes les négociations qui pourraient avoir lieu avec le CSIS et le CEPS. Encore une fois, tant pour les produits innovants que pour l’ensemble de la filière du médicament, le seul moyen de régulation que vous ayez trouvé est la fiscalité. Et pour augmenter celle-ci, vous inventez des dispositifs tellement complexes que plus personne n’y comprend rien. Sans doute tout cela participe-t-il du choc de simplification qu’on nous promet depuis des années.
M. Olivier Véran, rapporteur. Ce que les entreprises réclament et que le CSIS leur permet d’obtenir, c’est de la visibilité et de la lisibilité quant à l’évolution de la fiscalité. Il convient donc que nous fassions tous – tous bords politiques confondus – des efforts en ce sens. C’est précisément l’objet des travaux du CSIS. C’est pour cette raison que les laboratoires ont décidé de revenir à la table des négociations afin de reprendre ces travaux. Et le dispositif que nous vous proposons s’inscrit pleinement dans le cadre d’une simplification de la fiscalité existante.
M. Dominique Tian. Le CEPS existe depuis la loi du 11 février 2005, qui l’a créé. Le Gouvernement s’exonère ici de son avis. Deux lois vont donc s’opposer sans que l’on sache laquelle prévaut sur l’autre : si c’est le PLFSS qui l’emporte, sans doute faudrait-il supprimer le CEPS.
Mme la présidente Catherine Lemorton. Est-ce au CSIS ou au CEPS que vous faites référence ?
M. Dominique Tian. Je parle du CEPS.
Mme la présidente Catherine Lemorton. Pour ce qui est du CSIS, c’est nous qui l’avons réactivé, je vous le rappelle.
M. Dominique Tian. En l’occurrence, il ne sert pas à grand-chose.
M. Jean-Pierre Barbier. J’ai souligné, lors de l’audition de Mme Touraine, que les perspectives tracées pour l’industrie pharmaceutique sont funestes, voire funèbres : on demande à la filière du médicament 1 milliard d’euros d’économies par an sur trois ans, soit 50 % des économies à réaliser, alors qu’elle ne représente que 16 % des dépenses d’assurance maladie. Ces mesures entraîneront des pertes d’emplois, car cette industrie désertera notre territoire pour aller s’installer ailleurs.
Mme la présidente Catherine Lemorton. Nous avons bien compris que vous défendiez l’industrie pharmaceutique. Mais celle-ci bénéficie tout de même du CICE, du crédit impôt recherche (CIR) et de la solvabilisation par l’assurance maladie. Ce n’est pas en Afrique de l’Ouest, où d’ailleurs le groupe a accepté de lancer le générique, que Gilead a pu développer un traitement contre l’hépatite C. Gilead profite bien de la solvabilité de notre pays pour pouvoir commercialiser son traitement.
Cessez d’affirmer tout et son contraire, en préconisant de ne pas réguler les groupes et de les laisser faire de la recherche-développement, tout en plaidant pour qu’un maximum de personnes puissent bénéficier de leurs innovations ! Les moyens de l’assurance maladie ne sont pas illimités, c’est pourquoi nous fixons des taux. D’ailleurs, sous la précédente législature, le vote du taux K a donné lieu à de grands débats entre les différents groupes. Cessons de penser que l’industrie pharmaceutique va mal et qu’elle risque de quitter la France quand notre pays lui offre des atouts tels que le CIR, qu’elle apprécie.
La Commission rejette les amendements.
Puis elle adopte l’amendement de rectification AS264 du rapporteur.
Elle est ensuite saisie de l’amendement AS266 du même auteur.
M. Olivier Véran, rapporteur. Comme à l’article 3, le présent amendement vise à préserver le secret des négociations entre les industries et le CEPS en prévoyant une marge de 30 % de l’indemnité maximale déclarée, par rapport au montant prévisionnel de la remise prévue à l’article 10.
La Commission adopte l’amendement.
Puis elle examine les amendements identiques AS7 de M. Jean-Pierre Door et AS134 de M. Dominique Tian.
M. Jean-Pierre Door. Je suis heureux d’avoir entendu le rapporteur dire que l’industrie pharmaceutique manquait de visibilité pour sa recherche-développement à long terme. Il conviendrait effectivement que nous réfléchissions sur tous les bancs à cette question afin d’assurer à la filière une lisibilité pluriannuelle sur trois ou cinq ans, comme elle l’a réclamé lors du dernier CSIS.
À l’alinéa 28 de l’article 10, le Gouvernement bride le CEPS qui, théoriquement, fixe le prix des médicaments avec les entreprises. Le taux L – anciennement taux K – permet de surveiller l’évolution du chiffre d’affaires hors taxe des entreprises en les soumettant à contribution lorsque ce chiffre d’affaires dépasse ce taux. S’il est vrai que nous avons fait évoluer le taux K au cours de ces dernières années, celui-ci est toujours resté supérieur à zéro. Or vous proposez aujourd’hui un taux négatif, à moins 1 %, pénalisant ainsi les entreprises qui n’auront plus aucune raison de faire augmenter leur chiffre d’affaires. C’est pourquoi nous proposons un taux nul.
Aujourd’hui, contrairement à ce que vous affirmez, madame la présidente, la croissance de l’industrie pharmaceutique est au niveau de zéro, si ce n’est en dessous. Et pour certains laboratoires, c’est véritablement une double peine que vous imposez, tant avec l’article 3 qu’avec l’article 10.
Quant à nous, ce n’est pas l’industrie pharmaceutique que nous défendons mais bien les 300 sites implantés dans nos régions françaises. Il se trouve d’ailleurs, dans ma circonscription, un site pharmaceutique en difficulté prêt à licencier des salariés. Vous-même, madame la présidente, avez eu à vous battre pour qu’un grand laboratoire implanté à Toulouse ne procède pas à des licenciements. Je suis certain que les grandes entreprises pharmaceutiques d’origine étrangère vont changer leur fusil d’épaule dans les années à venir, compte tenu de l’image négative que véhicule ce texte.
M. Dominique Tian. Mon collègue a bien exprimé l’inquiétude des députés UMP à l’égard de l’avenir de l’industrie pharmaceutique en France. L’impact d’une telle mesure n’a pas été évalué et cette décision est absurde.
Ce que nous défendons, ce n’est pas l’industrie pharmaceutique mais l’emploi et l’innovation. Nous ne sommes pas assaillis par les lobbyistes : nous entendons aussi des syndicalistes. De la même manière, toutes les pharmacies sont dans le rouge. L’argent à récupérer pour sauver la sécurité sociale ne se trouve plus du tout du côté du médicament. Pourtant, vous vous apprêtez à généraliser le tiers payant.
M. Olivier Véran, rapporteur. Avis défavorable à ces deux amendements. Loin de brider le CEPS, nous lui renouvelons, au contraire, toute notre confiance, afin qu’il soit en mesure de déterminer par la concertation avec l’industrie les baisses de prix nécessaires. Dans le même temps, nous déployons les génériques, tenons compte de l’évolution des prix du marché, des coûts de production et de l’émergence de nouveaux produits et rendons l’innovation accessible aux malades. Enfin, nous soutenons la recherche grâce au crédit d’impôt recherche et aux mesures fiscales que nous proposons. Vous ne pouvez donc affirmer que vous soutenez l’industrie et l’emploi, et pas nous.
La baisse des prix qui sera négociée par le CEPS sera raisonnée et absorbée par l’industrie. Cela dit, encore une fois, je vous accorde qu’il convient de travailler sur la lisibilité, sans doute à travers un plan triennal.
Mme la présidente Catherine Lemorton. Monsieur Tian, pour que les choses soient claires, le CEPS a été créé dans les années 90, et le CSIS, en 2005, par Jean-Pierre Raffarin.
M. Jean-Pierre Barbier. On frise l’absurde lorsqu’on en vient à taxer une croissance négative. Mes collègues l’ont dit, l’industrie pharmaceutique c’est 120 000 emplois. J’ajoute qu’elle contribue à notre excédent commercial, bénéfique au budget de la nation. Or rares sont les domaines où nous sommes en excédent.
Par ailleurs, nous n’avons pas évoqué le malade ni la question des ruptures de stock. Aujourd’hui, en fin d’année, certaines molécules ne sont plus disponibles : les laboratoires ne les fournissent plus, car ils vont les vendre ailleurs. Madame la présidente, entre la France et le tiers-monde, il y a tous les autres pays européens et l’Amérique ! Si les laboratoires sont trop taxés chez nous, ils ne vendront plus leurs produits en France mais au Royaume-Uni, en Italie et en Espagne.
Mme la présidente Catherine Lemorton. Monsieur Door, nous nous intéressons nous aussi aux salariés. Dans le cas de Sanofi auquel vous avez fait référence, ce sont les salariés qui, sans en vouloir aux mesures que nous prenons, ne comprenaient pas pourquoi une entreprise faisant 8 milliards de bénéfices supprimait 500 emplois au niveau local.
Mme Isabelle Le Callennec. Je trouve, moi aussi, cet article 10 absurde : vous dissuadez les entreprises d’accroître leur chiffre d’affaires en les taxant sur celui-ci. Une telle logique est destructrice d’emplois. Quelles raisons ont bien pu motiver la rédaction de cet article ? En avez-vous évalué l’impact ?
M. Olivier Véran, rapporteur. Vous confondez plusieurs choses. Comme chaque année, le PLFSS prévoit des mesures d’économie portant sur les produits princeps, sur la maîtrise médicalisée des médicaments, sur les prix et la diffusion des génériques, sur les bio-similaires, sur les dispositifs médicaux, et autres. La mesure prévue à l’article 10 n’a pas vocation à s’appliquer, à moins que les objectifs qualitatifs précités ne soient pas atteints. De plus, l’assiette de la contribution sera diminuée de toutes les remises accordées par les laboratoires à l’assurance maladie. Enfin, l’export n’est évidemment pas concerné par ce taux, puisque seuls le sont les médicaments remboursés par la sécurité sociale. Le dispositif de l’article 10 est un mécanisme stabilisateur qui, dans le meilleur des cas, n’est pas censé entrer en application.
Mme la présidente Catherine Lemorton. C’est là un outil supplémentaire que nous donnons au CEPS lorsqu’aucun accord conventionnel n’a été trouvé. Je vous rappelle d’ailleurs que, lorsqu’il présidait la Cour des comptes, M. Séguin a pu constater que le taux K avait un rendement de zéro.
M. Gérard Bapt. Lorsque nos collègues s’étonnent de l’application d’un taux négatif, ils ne tiennent pas compte du fait que les médicaments génériques ne sont pas pris en compte dans le dispositif, car, en la matière, nous devons absolument rattraper notre retard sur les autres pays. Les médicaments orphelins ne sont pas non plus pris en compte dans le calcul. En outre, à l’heure actuelle, de nombreux laboratoires profitent de la situation – ce qui explique que la CNAMTS ait soumis le Crestor au régime de l’entente préalable. Il n’est pas normal que les charges de l’assurance maladie progressent à ce point, de manière injustifiée, alors que des génériques existent. Ce dispositif est donc aussi un moyen de faire pression pour favoriser la pénétration des génériques. Car les laboratoires produisent aussi bien ces derniers que des princeps.
M. Jean-Pierre Barbier. Vous savez très bien que le manque de pénétration des génériques dans notre pays n’est pas dû aux laboratoires mais aux prescripteurs. Si les médecins prescrivaient dans le répertoire, la substitution serait plus importante. Ce n’est pas en faisant pression sur les laboratoires que vous stimulerez la prescription de génériques mais en modifiant les modalités de prescription dans notre pays.
M. Olivier Véran, rapporteur. Dans ce cas, ralliez-vous à nos positions sur la pertinence des soins et les moyens de créer de l’émulation en matière de prescription. Ces deux mécanismes, loin d’être exclusifs, se complètent.
La Commission rejette les amendements.
Puis elle adopte l’amendement de conséquence AS265 du rapporteur.
Elle adopte ensuite l’article 10 modifié.
QUATRIÈME PARTIE
DISPOSITIONS RELATIVES AUX DÉPENSES POUR L’EXERCICE 2015
TITRE IER
DISPOSITIONS RELATIVES AUX DÉPENSES D’ASSURANCE MALADIE
Chapitre Ier
Amélioration de l’accès aux soins et aux droits
Article 29
(art. L. 161-36-2 [nouveau], L. 162-16-7, L. 861-3
et L. 863-7-1 [nouveau] du code de la sécurité sociale)
Tiers payant pour les bénéficiaires de l’aide au paiement d’une assurance complémentaire de santé
Cet article établit le principe et définit les modalités de la dispense intégrale d’avance des frais pris en charge par l’assurance maladie obligatoire ainsi que par l’organisme complémentaire pour les personnes à revenus modestes bénéficiaires de l’aide au paiement d’une assurance complémentaire santé (ACS). Ce dispositif vise à améliorer l’accès aux soins de personnes susceptibles d’y renoncer et préfigure la généralisation du tiers payant par le projet de loi de santé.
• Avancer les frais : un facteur de renoncement aux soins
Améliorer l’accès aux soins pour tous exige de diminuer les situations de renoncement aux soins, qui sont caractérisées lorsque le patient ne demande pas à recevoir des soins dont il ressent pourtant la nécessité. Dans ces situations, notre système de santé ne satisfait pas tous les besoins alors même que le renoncement ou le report des soins peut avoir un effet délétère sur l’état de santé et donc occasionner, à terme, des coûts élevés pour l’assurance maladie.
Selon l’enquête 2012 sur la santé et la protection sociale (8) de l’Institut de recherche et documentation en économie de la santé (IRDES), le renoncement aux soins pour raisons financières concerne, en matière de soins dentaires, 18 % des bénéficiaires de l’assurance maladie âgés d’au moins 18 ans, 10 % pour les soins d’optique, 5 % pour les consultations de médecins et 4 % pour les autres types de soins. Les personnes appartenant aux 20 % de ménages les plus pauvres sont 15 % à déclarer un renoncement à des soins d’optique pour raisons financières, un taux près de quatre fois plus élevé que pour les personnes appartenant aux 20 % les plus riches. Ces écarts sont particulièrement prononcés pour les soins dentaires et d’optique, moins bien pris en charge par l’assurance maladie obligatoire.
PERSONNES AYANT RENONCÉ À AU MOINS UN SOIN (OPTIQUE, DENTAIRE, CONSULTATION DE MÉDECIN, AUTRES SOINS, OU EXAMENS) POUR RAISONS FINANCIÈRES AU COURS DES DOUZE DERNIERS MOIS
Répartition en quintiles (indice OCDE) |
Revenu mensuel par unité de consommation |
|
1er quintile |
0 – 926 euros |
37 % |
2e quintile |
926 – 1 264 euros |
32,2 % |
3e quintile |
1 264 – 1 600 euros |
24,5 % |
4e quintile |
1 600 – 2 120 euros |
22,9 % |
5e quintile |
Supérieur à 2 120 euros |
13,1 % |
Source : Irdes-ESPS 2012 p. 132.
On constate ces niveaux de renoncement aux soins lorsque les revenus se situent dans les premier et deuxième quintiles alors même que la couverture complémentaire atteint près de 95 % de la population en 2012 : 89 % au moyen d’un contrat de complémentaire santé privé et 6 % par la couverture maladie universelle complémentaire (CMU-c).
Malgré l’importance de la couverture complémentaire dans le recours aux soins, la perspective d’un remboursement de la part complémentaire des frais engagés ne compense pas totalement l’obstacle que peut représenter, pour les plus modestes, l’obligation d’avancer les frais. La dispense d’avance de frais, par la voie du « tiers payant », atténue en revanche fortement cet effet.
Votre rapporteur souhaite souligner qu’une part importante des renoncements provient également de difficultés d’accès aux professionnels de santé. Ainsi, en 2012, selon l’enquête précitée, on constate chez 17 % des personnes interrogées le renoncement à au moins un soin au cours des douze derniers mois en raison de la longueur du délai fixé pour obtenir une consultation, et pour 3 % des personnes, en raison de l’éloignement du cabinet médical ou de difficultés de transports.
• Les bénéficiaires de l’ACS : un public en risque de renoncement aux soins
Alors que la CMU-c, définie à l’article L. 861-1 du code de la sécurité sociale, offre une protection complémentaire santé gratuite aux demandeurs dont les ressources annuelles sont inférieures à un plafond, l’ACS, définie aux articles L. 863-1 et suivants du même code, a été créé par la loi n° 2004-810 du 13 août 2004 relative à l’assurance maladie afin d’atténuer l’effet de seuil de la CMU-c.
Elle consiste en une aide financière au paiement d’un contrat d’assurance maladie complémentaire de santé pour les personnes dont les revenus ne dépassent pas le plafond de la CMU-c majoré de 35 %.
PLAFOND DE RESSOURCES POUR L’ACCÈS À L’ACS
SELON LE LIEU DE RÉSIDENCE ET DE LA COMPOSITION DU FOYER
La caisse d’assurance maladie délivre une attestation de droit, à partir d’un formulaire de demande : le bénéficiaire de l’attestation l’utilise auprès d’un organisme d’assurance complémentaire de santé qui déduit l’aide du montant de la cotisation. Sont éligibles les contrats individuels qui respectent les règles des contrats responsables : la réforme des contrats ACS, engagée par l’article 56 de la loi de financement de la sécurité sociale pour 2014, vise en outre à améliorer la qualité de ces contrats.
L’aide varie selon l’âge du bénéficiaire : 100 euros pour les moins de 16 ans, 200 euros entre 16 et 49 ans, 350 euros entre 50 et 59 ans et 500 euros au-delà. Elle couvre environ la moitié du coût d’un contrat moyen. Le taux d’effort des ménages bénéficiant de l’ACS pour acquérir une complémentaire santé s’élève à 3,9 % de leur revenu annuel, soit un niveau légèrement inférieur à celui constaté pour les cadres et professions intellectuelles, mais qui représente néanmoins près d’un demi-mois de salaire. Le taux d’effort progresse en outre avec l’âge.
Fin décembre 2013, on compte 1,2 million de bénéficiaires d’une attestation, en hausse de 15,1 % par rapport à l’année 2012. C’est l’effet de la revalorisation au 1er juillet 2013 du plafond de la CMU-c à hauteur de 8,3 %, portant ainsi le plafond au niveau du seuil de pauvreté (60 % du revenu médian).
À la même date, plus de 885 000 bénéficiaires d’une attestation l’ont utilisée pour acquérir une complémentaire. La dépense a été financée par le fonds CMU à hauteur de 234 millions d’euros. Si le taux d’utilisation des attestations délivrées est donc élevé, on estime cependant que seuls 24 % des bénéficiaires potentiels demandent effectivement à recevoir une attestation ACS.
• Le tiers payant « social » : une démarche à approfondir
Pour la part relevant de la couverture santé de base, de nombreux bénéficiaires de l’ACS peuvent d’ores et déjà être dispensés de l’avance de frais, dans le cadre d’un parcours de soins coordonnés, en vertu de la convention médicale établie entre l’union nationale des caisses d’assurance maladie et les représentants des médecins libéraux.
Initié en 2006, ce dispositif a été prolongé en l’absence de renouvellement de la convention médicale par l’arrêté du 3 mai 2010 portant approbation du règlement arbitral applicable aux médecins libéraux. En dernier lieu, la convention organisant les rapports entre les médecins libéraux et l’assurance maladie signée le 26 juillet 2011 et approuvée par arrêté du 22 septembre 2011 a rappelé l’objectif de dispense de l’avance de frais pour les bénéficiaires de l’ACS tout en constatant que ce dispositif n’est pas systématiquement appliqué.
Pour la part des frais de santé relevant de la couverture complémentaire, on constate aujourd’hui également des cas de dispense d’avance de frais pour les bénéficiaires de l’ACS. Dans les départements du Tarn et de la Réunion par exemple, des accords locaux associant la caisse primaire d’assurance maladie et les représentants d’organismes complémentaires prévoient le tiers payant pour la part complémentaire (9). La part des actes facturés en tiers payant reste néanmoins minoritaire chez les médecins et inégalement répartie sur le territoire. Le présent article a donc pour objet d’approfondir ces démarches tout en préfigurant la généralisation de la dispense d’avance de frais à l’ensemble des assurés sociaux prévue par le projet de loi de santé.
Article 5 de la convention du 26 juillet 2011
Le tiers payant social pour les bénéficiaires de l’ACS
Les personnes et leurs ayants droit exonérés ou non du ticket modérateur pouvant prétendre au dispositif d’aide à l’acquisition d’une complémentaire santé (ACS) défini à l’article L. 863-1 du code de la sécurité sociale sont dispensés de l’avance des frais pour les soins réalisés dans le cadre du parcours de soins coordonnés par le médecin traitant, le ou les médecins correspondants et les médecins en accès spécifique.
Cette procédure dite de « tiers payant social » contribue à l’amélioration de l’accès aux soins et à la lutte contre les inégalités en permettant aux assurés qui rencontrent des difficultés financières de bénéficier de la dispense d’avance de frais.
Les assurés bénéficiaires de ce dispositif d’aide se voient remettre par l’organisme d’assurance maladie dont ils dépendent une attestation de tiers payant social.
La dispense d’avance des frais est donc accordée systématiquement par le médecin, dans le cadre du parcours de soins, aux bénéficiaires de l’ACS soit sur présentation de l’attestation de tiers payant social, soit sur la base de l’information mise à disposition via les télé–services de l’assurance maladie. Cette dispense d’avance de frais est réalisée sur la part des remboursements correspondant à la prise en charge des régimes d’assurance maladie obligatoire.
Les partenaires conventionnels constatent qu’actuellement dans 74 % des cas, les assurés bénéficiaires de l’ACS se voient offrir la dispense d’avance des frais par leur médecin traitant. L’assurance maladie s’engage à informer l’ensemble des médecins, et tout particulièrement les médecins traitants, des droits à la dispense d’avance des frais pour les bénéficiaires de l’ACS. Les commissions paritaires locales sont tenues régulièrement informées de la progression du taux de tiers payant.
• La définition du nouveau droit pour les bénéficiaires de l’ACS
Le I de l’article 29 apporte les différentes modifications du code de la sécurité sociales nécessaires pour définir le nouveau droit des bénéficiaires de l’ACS et organiser le tiers payant.
Le 4°du I insère un article L. 863-7-1, nouveau, à la suite des dispositions du code de la sécurité sociale relative à l’ACS, afin d’établir que les bénéficiaires de l’ACS sont dispensés de l’avance des frais « pour l’ensemble des actes et prestations qui leur sont dispensés par les professionnels de santé ».
Cette dispense devient donc de plein droit et ne se limite plus aux seules dépenses prises en charge par l’assurance maladie obligatoire pour les soins dispensés par les médecins dans le cadre d’un accord conventionnel. La part relevant de l’organisme complémentaire est expressément visée : il s’agit des « dépenses couvertes par leur contrat d’assurance complémentaire en matière de santé sélectionné en application de l’article L. 863-6 », c’est-à-dire sélectionnés à l’issue de la procédure de mise en concurrence des contrats ACS établie par la loi de financement de la sécurité sociale pour 2014.
Une restriction est apportée afin de garantir le respect du parcours de soins par renvoi aux situations mentionnées à l’avant-dernier alinéa de l’article L. 162-5-3 qui prévoit que la participation de l’assuré « peut être majorée pour les assurés et les ayants droit n’ayant pas choisi de médecin traitant ou consultant un autre médecin sans prescription de leur médecin traitant » : le tiers payant est donc applicable en cas de consultation des seuls médecins traitants, correspondant ou d’accès direct.
Il est précisé que, pour la délivrance de médicaments, le tiers payant est mis en œuvre « dans le respect des conditions fixées au troisième alinéa de l’article L. 162-16-7 ». Cet article prévoit l’obligation d’accepter la délivrance d’un médicament générique afin d’être dispensé de l’avance de frais. Dans sa rédaction actuelle, l’article L. 162-16-7 vise « les assurés », ce qui recouvre la dispense d’avance de frais partielle au titre de la couverture de base, et mentionne également les bénéficiaires de la CMU-c, qui disposent d’une couverture complémentaire spécifique : la mention expresse des bénéficiaires de l’ACS y est donc nécessaire afin d’étendre la portée du dispositif « tiers payant contre génériques » à la couverture complémentaire de cette sous-catégorie d’assurés. Aussi, par coordination, le 3° du I du présent article modifie l’article L. 162-16-7 du code de la sécurité sociale pour étendre la règle « tiers payant contre génériques », instaurée par le VI de l’article 56 de la loi n° 2006-1640 du 21 décembre 2006 de financement de la sécurité sociale pour 2007.
• L’organisation du tiers payant
La mise en œuvre de la dispense intégrale d’avance de frais ne pose aucune difficulté pratique pour les régimes de base qui la mettent déjà en œuvre pour les bénéficiaires de la CMU-c ainsi que de l’aide médicale d’État (AME). Afin d’étendre le tiers payant intégral aux bénéficiaires de l’ACS, il convient cependant de prévoir les modalités de paiement au professionnel de santé de la part des frais couverte par l’organisme complémentaire.
Aussi, le 2° du I rétablit, dans le chapitre premier du titre VI du livre premier du code de la sécurité sociale, relatif aux prestations servies par la sécurité sociale, un article L. 161-36-2, nouveau, qui habilite les organismes d’assurance maladie, dans le cadre du tiers payant, à verser au professionnel ou à l’établissement de santé la part des dépenses prises en charge par l’assurance maladie obligatoire comme par l’organisme servant les prestations d’assurance complémentaire de santé.
Pour verser la part complémentaire, l’assurance maladie n’intervient que « le cas échéant », lorsqu’elle a reçu « délégation de gestion » : son intervention n’est donc jamais automatique. L’organisme de base se voit en effet déléguer la gestion d’une obligation relevant exclusivement de l’organisme complémentaire et que ce dernier est libre de ne pas confier à l’assurance-maladie.
Le 1° du I modifie en outre l’intitulé de la section IV du chapitre premier du titre VI du livre premier du code de la sécurité sociale désormais relatif aux systèmes d’information de l’assurance maladie « et tiers payant ».
Le dernier alinéa de l’article L. 863-7-1, ajouté par le 4° du I, prévoit en conséquence qu’un « décret détermine les modalités du tiers payant » : ce décret a principalement pour objet de définir « la procédure applicable entre les professionnels de santé et les organismes d’assurance maladie d’une part et celle applicable entre les organismes d’assurance complémentaire de santé et les organismes d’assurance maladie d’autre part ».
La référence expresse au tiers payant est en outre ajoutée, par le 5° du I à l’article L. 861-3 relatif à la CMU-c qui modifie la rédaction du dernier alinéa de cet article afin de prévoir le même rôle pivot des organismes d’assurance maladie mais en lien, cette fois, non pas avec l’ensemble des organismes complémentaires mais avec les organismes assurant la couverture complémentaire spécifique à la CMU-c.
Les trois systèmes de tiers payant techniquement possibles
– L’assurance maladie est le payeur unique du professionnel de santé : le professionnel de santé envoie sa feuille de soins électronique à l’assurance maladie obligatoire qui lui rembourse la totalité (part base et part complémentaire) puis se retourne vers l’organisme complémentaire pour obtenir le remboursement de la part avancée par elle pour le compte de celui-ci.
– L’assurance maladie est le destinataire unique des factures puis transfère la facture de la part complémentaire vers les organismes d’assurance maladie complémentaire. Ce dispositif a été mis en place par certains accords locaux de tiers payant. Le professionnel reçoit alors deux flux distincts de remboursement : la part obligatoire de base et la part complémentaire.
– L’éclatement des flux « à la source » : le professionnel envoie directement la facture de la part obligatoire à l’assurance maladie obligatoire et celle de la part complémentaire à l’assurance maladie complémentaire. Ce modèle a été choisi par les professions qui pratiquent le tiers payant intégral de manière massive : pharmacies, centres d’imagerie médicale, laboratoires d’analyses médicales. Mais, du fait de la multiplicité des organismes de complémentaire santé, ces professions ont le plus souvent recours à des intermédiaires techniques spécialisés, les organismes concentrateurs techniques (OCT) qui se chargent de l’adressage des factures aux complémentaires et de la gestion des rejets.
Tant le 4° que le 5° du I prévoient que les modalités définies par le décret « permettent aux professionnels et aux établissements de santé d’avoir un interlocuteur unique pour l’ensemble de la procédure ».
Le dispositif de tiers payant intégral des bénéficiaires de l’ACS sera donc coordonné par l’assurance maladie obligatoire à l’instar de la solution d’ores et déjà appliquée dans le cadre du tiers payant pour les bénéficiaires de la CMU-c. Cette solution présente l’avantage d’ordre technique de pouvoir être mise en œuvre par l’assurance maladie selon des solutions et des outils éprouvés qui seront adaptés à l’ACS. Elle présente également l’avantage d’être neutre en termes de charge administrative pour le praticien puisque l’assurance maladie sera la seule destinataire des flux de facturation et de paiement des professionnels de santé, tant pour la part de base que pour la part complémentaire. Mais votre rapporteur souligne que le dispositif préserve la liberté pour les médecins d’utiliser les mécanismes de tiers payant développés par les organismes complémentaires. Les professionnels qui ont d’ores et déjà mis en œuvre des modalités différentes de tiers payant pourront par exemple les conserver s’ils le souhaitent : les modalités définies par décret doivent en effet permettre aux professionnels d’avoir un interlocuteur unique, mais elles n’interdiront pas de conserver d’autres interlocuteurs que l’assurance maladie.
En outre, il paraît indispensable à votre rapporteur que la procédure applicable garantisse la visibilité pour le patient de la contribution de l’organisme complémentaire dans le remboursement en indiquant sans ambiguïté sa part dans la dispense d’avance de frais.
• L’articulation avec la directive Solvabilité II
Votre rapporteur relève par ailleurs que la possibilité, pour le régime obligatoire de base, d’avancer les frais sur la part relevant des organismes complémentaires doit s’articuler avec le nouveau cadre réglementaire applicable à ces organismes en vertu de la directive 2009/138/CE du Parlement européen et du Conseil du 25 novembre 2009 sur l’accès aux activités de l’assurance et de la réassurance et leur exercice, dit « solvabilité II ».
Cette directive définit, pour les organismes d’assurance, de nouvelles normes de calcul des provisions techniques et des fonds propres mais également des règles de gouvernance et de suivi des risques ainsi que les informations auxquelles ont accès tant le public que les autorités de contrôle. L’ensemble des organismes complémentaires – mutuelles, assurances ou instituts de prévoyances – entrent dans le champ de cette directive et sont qualifiés « d’entreprises d’assurance » au sens du droit européen : ils sont donc amenés à adapter leur gouvernance et leur mode de fonctionnement à ces nouvelles règles.
Or le considérant 37 de cette directive énonce que « pour assurer un contrôle efficace des fonctions ou des activités sous-traitées, il est essentiel que les autorités de contrôle de l’entreprise d’assurance aient accès à toutes les données pertinentes détenues par le prestataire du service externalisé, qu’il s’agisse d’une entité réglementée ou non, et puissent effectuer des inspections sur place. » En conséquence le II de l’article 38 prévoit que « l’État membre dans lequel le prestataire de services est situé permet aux autorités de contrôle de l’entreprise d’assurance ou de réassurance de procéder elles-mêmes, ou par l’intermédiaire de personnes qu’elles mandatent à cet effet, à des inspections sur place dans les locaux du prestataire de services. L’autorité de contrôle de l’entreprise d’assurance informe l’autorité compétente de l’État membre du prestataire de services avant de procéder à l’inspection sur place. »
Dans la mesure où l’assurance maladie reçoit « délégation de gestion » d’une part de la dépense prise en charge par les organismes complémentaires, elle peut bien être qualifiée, au sens de la directive « solvabilité II », de « prestataire de services » de l’entreprise d’assurance. Le décret qui déterminera la procédure applicable devra donc prendre soin de définir les modalités d’échanges d’informations entre l’assurance maladie et l’assurance complémentaire, afin que ces dernières soient bien réputées être en mesure de procéder, si nécessaire, à des contrôles, comme le prévoit la directive.
• L’entrée en vigueur
Le II définit les conditions en vigueur du tiers payant. La modification de l’article L. 861-3 prévoyant le tiers payant intégral pour les bénéficiaires de l’ACS entre en vigueur « à la date fixée au premier alinéa du II de l’article 56 de la loi de financement de la sécurité sociale pour 2014 » : il s’agit de la date d’entrée en vigueur de la réforme des contrats ACS et de leur sélection dans le cadre d’une procédure de mise en concurrence, à savoir le 1er juillet 2015.
Les garanties réelles offertes par les contrats sélectionnés dans ce cadre ne pouvant techniquement pas être prise en compte par le système d’informations de la caisse nationale d’assurance maladie des travailleurs salariés (CNAM-TS) dès la sélection de ces contrats, le 1er juillet 2015, le dernier alinéa de l’article 29 prévoit qu’à titre transitoire et jusqu’au 31 décembre 2015, la dispense d’avance de frais s’applique, pour les dépenses prises en charge par l’assurance complémentaire, à hauteur non des garanties réelles définies par ces contrats mais des niveaux minimaux de prise en charge des dépenses fixées par la procédure de sélection et définies par un décret, prévu par l’article L. 863-6 modifié également par l’article 56 de la loi de financement de la sécurité sociale pour 2014. Ce décret est effectivement paru le 8 octobre 201410.
*
* *
La Commission est saisie de l’amendement AS166 de M. Dominique Tian.
M. Dominique Tian. Cet article tend à appliquer le tiers payant aux bénéficiaires de l’aide à l’acquisition d’une complémentaire santé (ACS), de la même manière qu’il s’applique aux bénéficiaires de la couverture maladie universelle complémentaire (CMU-C). Pour nous, il s’agit de la première étape de la généralisation du tiers payant, annoncée dans le cadre du futur projet de loi de santé publique.
Les syndicats médicaux eux-mêmes ne sont pas favorables à la généralisation du tiers payant, système qui déresponsabilise totalement le patient. Sur le plan financier, la charge sera extrêmement lourde pour la sécurité sociale, car environ un million de personnes seraient directement concernées. L’étude d’impact ne calcule pas l’augmentation de consommation, quasi naturelle et automatique dans une situation de gratuité. Avec l’abandon des franchises médicales, la mesure coûtera entre 12 et 18 millions d’euros.
Pour des raisons financières et philosophiques, le monde médical est opposé à cette généralisation du tiers payant. Notre système de sécurité sociale, extrêmement malade, ne pourra pas la supporter.
M. Olivier Véran, rapporteur pour l’assurance maladie. Monsieur Tian, je vous invite au tact et à la mesure dans la défense de vos amendements… (Sourires.) Quand vous écrivez que l’application du tiers payant aux bénéficiaires de l’ACS revient à remettre en cause de la médecine libérale, vous exagérez fortement. Il n’est pas apparu, au cours des nombreuses auditions, que cette mesure mettait en jeu la médecine libérale.
Qui sont ces 1,2 million de patients qui bénéficient de l’ACS ? Ce sont des gens qui sont au seuil de pauvreté : le niveau annuel de ressources est fixé à 11 700 euros pour une personne seule et entre 16 000 à 17 000 euros pour un couple. Le tiers payant, qui s’applique aux bénéficiaires de la CMU et de la CMU-C sans avoir détruit la médecine libérale, représente une avance de trésorerie et ne signifie pas la gratuité des soins. Pour ces personnes aux revenus vraiment faibles, cette avance de frais peut avoir un impact.
Si la généralisation du tiers payant provoque des débats chez les médecins et d’autres acteurs de la santé, son extension aux bénéficiaires de l’ACS est assez consensuelle. Avis défavorable.
La Commission rejette l’amendement AS166.
Puis elle examine l’amendement AS11 de M. Jean-Pierre Door.
M. Jean-Pierre Door. Sur le tiers payant, notre discussion ne sera pas aussi consensuelle que sur le tabac. Son extension aux bénéficiaires de l’ACS est relativement aisée sur le plan technique mais, comme vous venez de le reconnaître, il ne s’agit que de la première étape d’une généralisation à laquelle nous ne sommes pas favorables. Nous attendons des garanties de la part des caisses d’assurance maladie, des mutuelles et des complémentaires, afin que de parvenir à une régulation avec tous les professionnels de santé. Dans le système de tiers payant tel qu’il existe pour la pharmacie, la radiologie et les technologies, des frais incombent aux professionnels. Tout a un coût, y compris lorsque l’on engage le tiers payant. Nous pouvons vous suivre sur son extension aux bénéficiaires de l’ACS, mais nous ne sommes pas favorables à sa généralisation. C’est pourquoi cet amendement vise à supprimer les alinéas 2 à 4 de cet article.
Mme Isabelle Le Callennec. Monsieur le rapporteur vous estimez à 1,2 million le nombre des patients concernés et vous présentez le dispositif comme une simple avance de trésorerie, mais, si c’était le cas, il y aurait un reste à charge. Or ces personnes n’auront rien à payer. Il ne faut donc pas le présenter comme une simple dispense d’avance de frais.
M. Olivier Véran, rapporteur. Qu’ils n’aient rien à payer, c’est ce que j’espère, car nous serons nombreux, lors de l’examen en séance de la loi de santé publique, à voter pour la suppression des franchises et des participations forfaitaires pour les bénéficiaires de l’ACS. Mais, dans le système actuel de tiers payant, ils doivent bel et bien régler les franchises médicales et les participations forfaitaires. En revanche, ils ont – par construction – accès à une couverture complémentaire qui comporte souvent le tiers payant intégral.
Mme Isabelle Le Callennec. La gratuité, est-il prévu, sera effective pour les bénéficiaires de l’ACS qui auront utilisé leur attestation de droits pour souscrire une assurance maladie complémentaire et qui respecteront le parcours de soins. Qui vérifiera ce respect ?
M. Olivier Véran, rapporteur. Les bénéficiaires de l’ACS ont une carte Vitale. Les caisses d’assurance maladie contrôlent le parcours de soins, tout comme elles prélèvent les sommes correspondant aux franchises et participations forfaitaires. C’est la situation que vivent déjà les bénéficiaires de la CMU et de la CMU-C, et qui est étendue à 1,2 million de personnes qui sont au seuil de pauvreté. Il ne s’agit pas de créer un nouveau système.
Cet article définit le cadre général qui permet la mise en place d’un tiers payant total pour les patients bénéficiaires de l’ACS. Deux options sont possibles : soit l’assurance maladie est l’interlocuteur unique des professionnels de soins et se fait ensuite reverser leur part par les complémentaires ; soit celles-ci interviennent d’une manière plus directe. Sans préjuger des arbitrages qui auront lieu, je considère que le choix technique le plus simple est le premier : faire transiter l’ensemble des remboursements par l’assurance maladie. Pour les professionnels, c’est un gage de juste paiement. Or, la suppression des alinéas visés par votre amendement ôterait au dispositif toute sa base juridique. Avis défavorable, donc.
M. Jean-Pierre Barbier. Si l’on étend le tiers payant aux bénéficiaires de l’ACS avant de le généraliser, que deviennent les franchises ? Jusqu’à présent, elles étaient déduites des remboursements de sommes que le patient devait régler. Si le patient n’a plus rien à régler, est-ce que l’assurance maladie va lui réclamer les franchises ?
M. Jean-Louis Roumegas. Comme chez le pharmacien !
M. Jean-Pierre Barbier. Pas du tout : ce n’est pas le professionnel de santé qui déduit les franchises sur le tiers payant. c’est l’assurance maladie qui tient le compte des boîtes de médicaments prises, et les franchises sont déduites du montant de tous ses remboursements. Si le patient ne paie plus rien, la sécurité sociale n’aura plus rien à lui rembourser, et les franchises devront être réclamées à l’assuré, qui devra alors rembourser l’assurance maladie. Cela me paraît assez complexe et risqué.
M. Michel Liebgott. Le tiers payant n’est pas seulement affaire d’équité : il permet aussi d’améliorer la prévention, ce qui peut être source d’économies pour la sécurité sociale.
Mme Catherine Lemorton. La réaction de M. Barbier m’étonne car, lorsque nous sommes arrivés au pouvoir en 2012, vous nous aviez laissés, chers collègues de droite, une ardoise de 225 millions d’euros de franchises et de forfaits à récupérer chez les patients. La gauche a dû faire le « sale boulot » : les assurés ont reçu une demande de recouvrement de la part de la sécurité sociale. L’an dernier, lors de la discussion générale du PLFSS pour 2014, j’avais pris des exemples de demandes de recouvrement s’élevant à 150 ou 200 euros, et adressées à des personnes qui gagnaient 800 euros ! Il a bien fallu, dans certains cas, que Marisol Touraine efface l’ardoise.
Le mode de recouvrement est donc connu. Il s’applique déjà aux patients atteints d’affections de longue durée et remboursés à 100 % : ils ne font pas l’avance des frais mais, à la fin de l’année, ils reçoivent une facture de la sécurité sociale. Voilà comment cela se passera.
M. Jean-Pierre Barbier. La démonstration de Mme Lemorton conforte mon propos. Avec la gratuité, les patients ne se rendent pas compte du coût de la franchise qui leur sera réclamée par l’assurance maladie. Ce qui était exceptionnel va se généraliser, avec deux conséquences : l’assurance maladie va rencontrer des problèmes de recouvrement ; certaines personnes seront en difficulté. Comment informer le public et comment récupérer les sommes si les franchises sont maintenues ?
M. Olivier Véran, rapporteur. Au moment de la création des franchises et des participations forfaitaires, vous pensiez que l’euro déboursé pour la consultation permettrait de modérer les dépenses. Le débat sur la responsabilisation – qui ne va pas manquer de ressurgir – était hors de toute réalité, puisque les patients ne paient pas cet euro au moment de la consultation, mais reçoivent une facture en fin d’année, facture dont, bien souvent, ils ne comprennent pas à quoi elle correspond. Le paiement des franchises est ainsi totalement déconnecté des actes de soins.
Le système, donc, ne fonctionne pas, et je suis content que vous en fassiez la démonstration. Sur le plan des principes, nous étions opposés à ce système de franchises et de participations forfaitaires lorsqu’il a été mis en place. Sur le plan technique, il est incohérent et pose un tas de problèmes. Les caisses de l’État ne nous permettent pas de proposer la fin des franchises pour les patients les plus pauvres dès la discussion de ce PLFSS, mais il faudra un jour y venir. Pour les patients bénéficiaires de l’ACS, le prélèvement sera effectué en fin d’année.
M. Jean-Pierre Barbier. Prenons l’exemple du médicament. Le système des franchises a permis de faire produire aux laboratoires des grands modèles de boîtes. Les patients qui prennent des traitements au long cours sont demandeurs de boîtes pour quatre-vingt-dix jours. Les franchises ont eu le mérite de faire évoluer la demande du patient, le mode de prescription et l’industrie pharmaceutiques vers de grands modèles qui coûtent beaucoup moins cher. Je ne suis donc pas d’accord avec vous quand vous affirmez que les franchises ont été inefficaces.
La Commission rejette l’amendement AS11.
La Commission est saisie de l’amendement AS115 de Mme Véronique Massonneau.
M. Jean-Louis Roumegas. Nous nous réjouissons de l’extension du tiers payant et de la volonté du Gouvernement de le généraliser à l’occasion de la future loi de santé publique. Les inquiétudes relatives à une possible incitation à consommer davantage de soins ou de services de santé ne résistent pas à l’examen des faits : le système actuel de tiers payant peut, au contraire, faire baisser les dépenses de santé, dans la mesure où les soins qui sont différés coûtent souvent beaucoup plus cher. C’est aussi une mesure de justice sociale.
Notre amendement vise à étendre aux retraités qui ont des revenus modestes le dispositif de tiers payant intégral que le texte propose pour les bénéficiaires de l’ACS. Ces retraités modestes – qui ne sont pas pris en charge à 100 % dans le cadre d’une affection de longue durée – renoncent parfois à des soins parce qu’ils ne peuvent pas avancer les frais. Pour les gens qui perçoivent une retraite inférieure à 1 200 euros, c’est un vrai problème, équivalent à celui qui se pose aux bénéficiaires de l’ACS. Comme les deux catégories ne se recouvrent pas, nous proposons une extension du dispositif aux retraités modestes.
M. Olivier Véran, rapporteur. L’assurance maladie n’a pas d’informations sur les catégories socioprofessionnelles des assurés, encore moins sur leur niveau de revenu. Hormis les dispositifs particuliers tels que la CMU, la CMU-C, l’ACS ou l’aide médicale d’État (AME), elle n’a pas de fichiers et ne peut donc appliquer de mesures spécifiques en fonction des revenus. Ce n’est d’ailleurs pas souhaitable, et ce serait même dangereux : imaginons que l’on en vienne à proposer de moduler les prestations en fonction des revenus des assurés !
L’assurance maladie n’est donc pas capable d’appliquer la mesure proposée dans cet amendement dont l’intention pouvait être partagée. Dans le cadre du débat sur la loi de santé publique, dans trois mois, vous aurez l’occasion de défendre la généralisation du tiers payant pour l’ensemble des patients. Vous ne perdrez pas au change…
Mme Isabelle Le Callennec. Mais lorsque l’on est éligible à la CMU ou à la CMU-C, n’est-ce pas en fonction des revenus ?
M. Olivier Véran, rapporteur. Il s’agit d’une inscription dans un dispositif spécifique, où les assurés sont identifiés et inscrits comme tels auprès de l’assurance maladie.
Mme Isabelle Le Callennec. Il y a donc bien un critère de revenu. Et il existe un statut AME pour les étrangers en situation irrégulière.
M. Olivier Véran, rapporteur. Oui, mais le statut « petite pension de retraite » n’existe pas. L’assurance maladie ne peut pas identifier les retraités modestes, mais elle peut identifier les personnes qui sont inscrites dans un dispositif comme la CMU, l’ACS, etc. Lorsque l’État a décidé, voici deux ans, d’accroître le nombre de bénéficiaires de la CMU-C, elle a inscrit 400 000 Français de plus dans ce dispositif. Elle n’a pas à connaître les revenus de chacun d’entre eux ; elle applique simplement les dispositifs existants, en fonction de critères qui peuvent notamment inclure le revenu des assurés.
M. Dominique Tian. Je souligne que le nombre de personnes éligibles à la CMU a explosé : on évoque une progression de 10 % au cours de la période récente, avec une augmentation tout à fait sensible entre 2013 et 2014. J’aimerais savoir combien, du fait de la politique de régularisation massive menée par le Gouvernement, sont passées de l’AME à la CMU, et nous allons questionner la sécurité sociale sur le coût exact de ces dispositifs, que nous supposons très élevé. Le rapporteur le connaît-il ? Ce serait utile à nos discussions.
Mme la présidente Catherine Lemorton. Chaque année, la confusion entre CMU de base et CMU complémentaire revient dans nos discussions. La CMU de base s’adresse à tous ceux – qu’ils soient Anglais, Norvégiens ou autres – qui travaillent sur notre territoire et cotisent. Seule la CMU complémentaire est soumise à une condition de ressources. La CMU de base, elle, peut très bien intéresser – prenons l’exemple au hasard – un Anglais qui vient résider en Dordogne et qui gagne beaucoup d’argent. Il importe de bien distinguer les deux régimes : une personne qui cotise à la CMU de base n’a pas forcément droit à la CMU complémentaire. C’est une question d’affiliation.
M. Jean-Louis Roumegas. Monsieur le rapporteur, votre réponse est très technique, mais quelque peu dilatoire, voire inexacte : dans le précédent budget de la sécurité sociale, lors du débat sur le gel de la revalorisation, les retraites inférieures à 1 200 euros par mois avaient bien fait l’objet d’une mesure particulière, et cela n’avait pas posé de difficulté.
M. Jean-Pierre Barbier. Les organismes sociaux savent, en tout cas, si les gens sont retraités ou non. Peut-être pourriez-vous, monsieur le rapporteur, étendre le tiers payant à tous les retraités, compte tenu des efforts importants que vous leur demandez, notamment en augmentant la CSG applicable à leurs pensions ? Ce serait une sorte de contrepartie, qui leur donnerait l’impression que leur argent est bien utilisé…
M. Olivier Véran, rapporteur. Prédicateur de l’apocalypse quand nous parlions des laboratoires pharmaceutiques, vous vous faites provocateur quand nous abordons le tiers payant, monsieur Barbier ! (Sourires.)
Monsieur Roumegas, il ne s’agit pas que d’une question technique. Si l’assurance maladie veut s’adresser aux bénéficiaires de l’allocation de solidarité aux personnes âgées (ASPA), qui ont un niveau de revenu encore inférieur à celui des éligibles à l’ACS, elle peut passer par la caisse ad hoc. Quoi qu’il en soit, la loi de santé publique permettra dans trois mois, je l’espère, de généraliser le tiers payant. C’est pourquoi je vous suggère de retirer votre amendement.
M. Jean-Louis Roumegas. Je comprends votre réponse, mais je le maintiens.
La Commission rejette l’amendement AS115.
La Commission en vient à l’amendement AS227 de Mme Bérengère Poletti.
M. Jean-Pierre Door. Les caisses de sécurité sociale, qui peuvent demander copie des déclarations d’impôt, connaissent par conséquent les revenus de chaque assuré, lesquels déterminent l’ouverture de certains droits.
Le projet de loi tend à supprimer une franchise instituée par le gouvernement Raffarin au terme de longs débats. La franchise médicale existe en Allemagne – pour les consultations, les examens ou les médicaments –, où elle est calculée par trimestre ou par an ; en France, elle est plafonnée à 50 euros annuels. Sur ce point, notre opposition est idéologique, car les franchises nous paraissent nécessaires pour responsabiliser les patients.
En Australie, pays dont le système de santé est proche des standards européens, le paiement des prestations d’assurance maladie pourrait bientôt, à en croire l’Australian Financial Review, être géré par des banques ou par Australia Post, les services de sécurité sociale n’ayant pas les moyens techniques d’assurer les paiements à l’acte.
Vous ne pourrez que souscrire à notre amendement, monsieur le rapporteur, car il tend à réserver le tiers payant aux seuls patients ayant déclaré un médecin traitant ; ce dispositif doit aussi profiter à l’ensemble des professionnels de santé.
M. Olivier Véran, rapporteur. Merci de nous avoir fait voyager en Australie ; espérons toutefois que notre système de solidarité ne tombera pas aux mains du privé.
M. Jean-Pierre Door. La question se pose ici comme en Australie. Le président de la Mutualité française, je vous le rappelle, s’interroge sur la gestion du remboursement du tiers payant.
M. Olivier Véran, rapporteur. À moins qu’il ne suggère d’étendre la déclaration de médecin traitant aux spécialistes, monsieur Door, votre amendement est satisfait puisque le tiers payant est déjà réservé aux patients qui suivent le parcours de soins.
La Commission rejette l’amendement.
Elle rejette également, suivant l’avis défavorable du rapporteur, l’amendement AS226 de Mme Bérengère Poletti.
Puis elle examine les amendements identiques AS175 de M. Dominique Tian et AS228 de Mme Bérengère Poletti.
M. Dominique Tian. La généralisation du tiers payant n’est pas une bonne chose pour les finances publiques.
M. Jean-Pierre Door. La garantie de paiement par un payeur unique est la clé pour faire accepter la nouvelle obligation par les professionnels de santé libéraux.
À la différence des établissements et des centres de santé, les structures libérales sont souvent dépourvues de secrétariat. Dans la plupart des cas, c’est donc le praticien qui devra gérer l’ouverture des droits et la procédure de recouvrement : autant de tâches administratives qui impliquent des frais supplémentaires.
M. Olivier Véran, rapporteur. Avis défavorable : ces précisions ne sont pas de niveau législatif. Le professionnel de santé bénéficiera d’une garantie de paiement dès lors qu’il aura appliqué le tiers payant après vérification des droits du bénéficiaire de l’ACS, ou par sa carte vitale ou par une attestation papier. Les organismes complémentaires informeront en temps réel l’assurance maladie des souscriptions et des résiliations de contrat.
La Commission rejette ces amendements.
Elle passe à l’amendement AS208 de Mme Dominique Orliac.
Mme Dominique Orliac. Comme l’a rappelé M. Roumegas, les pensions de retraite inférieures à 1 200 euros par mois ont été exonérées du gel voté dans le PLFSS pour 2014.
L’article 29 ne prévoit, pour les bénéficiaires de l’ACS, qu’une procédure de tiers payant alors qu’il en existe d’autres. Mon amendement tend donc à laisser « aux professionnels et établissements de santé la liberté de choisir entre plusieurs solutions de tiers payant ».
M. Olivier Véran, rapporteur. Avis défavorable, car l’amendement supprime la phrase selon laquelle les modalités du tiers payant « permettent aux professionnels […] d’avoir un interlocuteur unique pour l’ensemble de la procédure » ; or un tel cadre est un gage de sécurité pour eux.
Un décret fixera les détails de la procédure. Selon la solution envisagée, l’assurance maladie serait l’interlocuteur des professionnels de santé, la gestion étant déléguée aux organismes complémentaires ; mais rien n’interdira à ces derniers de devenir les interlocuteurs uniques, s’ils sont à même de proposer des solutions plus simples au niveau local.
M. Jean-Pierre Barbier. La solution de l’interlocuteur unique pourrait-elle être étendue à l’ensemble des prestataires, y compris aux pharmaciens qui, je le rappelle, doivent s’adresser à la fois aux caisses primaires d’assurance maladie (CPAM) et aux organismes mutualistes ? La mise en œuvre du tiers payant, assez simple avec les premières, l’est un peu moins avec les seconds : les rejets ne sont pas rares, et ce sont désormais les CPAM qui auront à les gérer puisqu’il leur reviendra de rembourser les professionnels après avoir encaissé les sommes. A-t-on évalué le coût de fonctionnement, pour elles, de cette tâche particulièrement lourde ?
M. Olivier Véran, rapporteur. La question se pose, en effet, dans l’hypothèse d’une généralisation du tiers payant : nous pourrons interroger le Gouvernement sur ce point. Cela dit, le dispositif est sécurisé pour les bénéficiaires de l’ACS puisque le lien entre l’assurance de base et l’assurance complémentaire est très étroit.
Le système de l’interlocuteur unique s’appliquera, selon les modalités que j’indiquais, dans le cadre d’une généralisation du tiers payant. Il faudra néanmoins réfléchir à la place des organismes complémentaires, qui ne doivent évidemment pas disparaître du dispositif.
La Commission rejette l’amendement.
Puis elle adopte l’article 29 sans modification.
Article additionnel après l’article 29
Rapport au Parlement sur l’exonération des bénéficiaires de l’ACS de la participation forfaitaire et de la franchise médicale
La Commission examine les amendements identiques AS275 rectifié du rapporteur et AS109 de Mme Monique Iborra.
Mme Monique Iborra. Il s’agit de demander au Gouvernement un rapport sur la possibilité d’exonérer les bénéficiaires de l’ACS de la participation forfaitaire de 1 euro ainsi que des franchises médicales, respectivement instaurées en janvier 2005 et janvier 2008.
M. Olivier Véran, rapporteur. Nous pourrions même aller plus loin. Le taux de bénéficiaires de l’ACS atteints d’une affection de longue durée est de 22 % – soit deux fois plus que chez les bénéficiaires de la CMU et trois fois plus que dans l’ensemble de la population –, et, parmi eux, 60 % ont moins de cinquante ans. Des études montrent que l’application de la franchise entraîne, chez ces assurés, un recul des soins. Les exonérations visées impliqueraient un effort d’environ 10 millions d’euros pour l’État. Nous souhaitons donc, à travers ce rapport, interroger le Gouvernement sur le sujet.
La Commission adopte ces amendements.
Article 30
(art. L. 322-3 du code de la sécurité sociale)
Exonération de la participation de l’assuré sur l’honoraire complémentaire de dispensation facturé par le pharmacien en cas d’ordonnance complexe
L’article 74 de la loi n° 2011-1906 du 21 décembre 2011 de financement de la sécurité sociale pour 2012 a intégré dans le champ de compétence de la convention pharmaceutique, signée entre l’union nationale des caisses d’assurance maladie (UNCAM) et les organisations syndicales représentatives des pharmaciens titulaires d’officine, la diversification des modes de rémunération des pharmaciens.
Le 7° de l’article L. 162-16-1 du code de la sécurité sociale dispose ainsi que la convention détermine « la tarification des honoraires de dispensation, autre que les marges (…), dus aux pharmaciens par les assurés sociaux ».
En conséquence, les articles 25 et 26 de la convention nationale conclue le 4 avril 2012 (11) ont prévu la mise en place d’un honoraire de dispensation en substitution d’une part de la marge réglementée « destiné à diversifier le mode de rémunération des pharmaciens par rapport à la rémunération à la marge ». Afin de déterminer cette rémunération, un protocole d’accord a finalement été signé le 9 janvier 2014 entre l’UNCAM et la Fédération des syndicats pharmaceutiques de France (FSPF), qui a abouti à l’avenant n° 5 de la convention, signé le 4 avril 2012 et approuvé par arrêté interministériel du 4 mai 2014.
Cet avenant prévoit l’augmentation de la part fixe de la rémunération du pharmacien afin de rendre celle-ci moins dépendante du prix du médicament.
Il crée tout d’abord un honoraire de dispensation, lié à la délivrance de médicaments. L’objectif est de mieux rémunérer l’acte de dispensation pour les médicaments dont le prix et la marge sont faibles. Cette réforme est conçue en deux temps : au 1er janvier 2015, un honoraire de dispensation de 0,80 euro hors taxes par boîte remplace le forfait de rémunération à la boîte de 0,53 euro, actuellement partie intégrante de la marge réglementée. Il passera à 1 euro en 2016.
En contrepartie de cette revalorisation de la partie fixe, l’avenant prévoit une réduction de la partie de la marge dégressive lissée intégrée au prix du médicament. Elle diminuera à concurrence de l’honoraire de dispensation par conditionnement. Aussi, ce volet de la réforme ne crée pas de dépense supplémentaire à la charge du patient.
En revanche, il n’y a pas de compensation de cette sorte pour la seconde composante de l’honoraire de dispensation : un honoraire complémentaire pour les ordonnances complexes, c’est-à-dire de plus de cinq lignes, fixé à 0,51 euro hors taxes par dispensation.
HONORAIRES DE DISPENSATION POUVANT ÊTRE TARIFÉS PAR LES PHARMACIENS ET CONDITIONS DE FACTURATION DÉFINIS À L’ANNEXE II. 4 DE L’AVENANT N° 5

Note : l’honoraire par conditionnement est majoré dans les départements et collectivités d’outre-mer par un coefficient de 1,264 à la Réunion, 1,323 à la Martinique et la Guadeloupe, 1,34 à la Guyane et 1,36 à Mayotte.
Cet honoraire complémentaire de dispensation afférent à une ordonnance complexe va contribuer à mieux rémunérer le devoir de conseil du pharmacien. Lorsqu’il délivre une ordonnance comportant au moins cinq lignes différentes de spécialités pharmaceutiques remboursables et facturées à l’assurance maladie, le pharmacien doit en effet d’autant mieux s’assurer de la compréhension par le patient du bon usage et des précautions d’emploi des produits prescrits. Il doit s’assurer que le patient connaît la posologie, la durée du traitement prescrit et le moment recommandé pour la prise des médicaments.
Afin de permettre la mise en œuvre de cette modalité de rémunération définie par la voie conventionnelle, le présent article vise à assurer sa neutralité financière pour les assurés.
Les deux alinéas du présent article modifient donc l’article L. 322-3 du code de la sécurité sociale qui définit les différents cas de limitation ou de suppression de la participation de l’assuré servant de base au calcul de la prise en charge par l’assurance maladie, c’est-à-dire les cas d’exonération du ticket modérateur. L’article L. 322-3 énumère en effet les exceptions au principe de participation de l’assuré établi à l’article L. 322-2 du même code : dans la rédaction actuelle, ces exceptions sont au nombre de vingt et un. Y figurent par exemple, les exonérations au titre d’une affection de longue durée (3°), ou, pour l’assurée mineure d’au moins quinze ans, l’exonération pour les frais d’acquisition de certains contraceptifs (21°).
Le présent article ajoute donc un 22° à cet article afin de viser « certains frais dus au titre des honoraires de dispensation des pharmaciens », mentionnés au 7° de l’article L. 162-16-1.
Occasionnées par les seules délivrances d’ordonnances complexes, donc concentrées sur des personnes relevant d’une affection de longue durée et dont le taux moyen de ticket modérateur est de 15,5 %, les exonérations au titre de l’honoraire complémentaire de dispensation facturé par le pharmacien lors d’une prescription complexe représenteraient, selon l’étude d’impact jointe au projet de loi, un coût pour l’assurance maladie d’environ 6,5 millions d’euros.
Les effets de cette mesure pourront être évalués conformément au dispositif prévu à l’article L. 162-16-2 du code de la sécurité sociale : un bilan annuel, établi par les parties signataires de la convention, qui fait le point sur son application et sur la situation économique des officines auxquelles s’applique la convention, en relation avec les prestations prises en charge par l’assurance maladie.
*
* *
La Commission adopte l’article 30 sans modification.
Article 31
(art. L. 331-6, L. 613-19-3 [nouveau] et L. 722-8-4 [nouveau] du code de la sécurité sociale, L. 732-11 et L. 732-12-2 [nouveau] du code rural et de la pêche maritime, L. 1225-28 du code du travail, article 34 de la loi n° 84-16 du 11 janvier 1984, article 57 de la loi n° 84-53 du 26 janvier 1984 et article 41 de la loi n° 86-33 du 9 janvier 1986)
Transfert de l’indemnité du congé maternité en cours en cas de décès
L’article 31 vise à améliorer la protection fournie par le régime d’assurance maternité, aujourd’hui incomplète dans des circonstances pourtant particulièrement douloureuses : lorsque la mère décède au cours du congé maternité, mais que ce décès n’est pas directement causé par l’accouchement, il n’est pas possible de transférer l’indemnité du congé maternité, pour la durée qui reste à courir, au père de l’enfant ou au conjoint survivant.
L’article L. 331-6 du code de la sécurité sociale qui définit, pour le régime général, les conditions de ce transfert le restreint en effet aux situations dans lesquelles « la mère est décédée du fait de l’accouchement ». Or le décès peut intervenir pendant le congé maternité et sans lien direct avec l’accouchement. De telles situations justifient pleinement l’indemnisation d’un congé du parent survivant, au prorata du congé non pris par la mère, afin qu’un parent dispose du temps nécessaire pour prendre en charge le nourrisson.
Dans sa rédaction actuelle, l’article L. 1225-28 du code du travail autorise au demeurant le salarié à suspendre son contrat de travail « en cas de décès de la mère au cours du congé maternité », quelles que soient les causes de ce décès. L’indemnisation par l’assurance maternité n’est donc pas cohérente avec les droits des salariés reconnus par le code du travail.
En outre, de nombreux régimes de sécurité sociale ne prévoient aujourd’hui aucun cas de transfert des indemnités du congé maternité à raison du décès de la mère, même causé par l’accouchement : il en va ainsi du régime social des indépendants, de la protection sociale des non-salariés agricoles, du régime des praticiens et auxiliaires médicaux conventionnés, du statut des trois fonctions publiques et de plusieurs régimes spéciaux.
Ainsi, alors que l’on dénombre chaque année entre trente et cinquante décès de mères, directement causés par l’accouchement, et occasionnant un transfert d’indemnités de congé maternité, on estime à un nombre près de deux fois plus élevé les situations où un tel transfert n’a pas lieu, soit en raison de la cause du décès, soit à défaut d’une coordination entre régimes de sécurité sociale.
Le présent article apporte donc l’ensemble des modifications nécessaires aux différents codes qui régissent l’assurance maternité des salariés comme des professions indépendantes ou des fonctionnaires, afin, en premier lieu, d’établir, pour l’ensemble des régimes, en cas de décès de la mère pendant le congé maternité, le transfert de la durée du congé maternité qu’elle n’a pas pu prendre. En second lieu, ces modifications garantissent la coordination inter-régimes afin de garantir le transfert effectif des droits lorsque le bénéficiaire relève d’un régime différent de celui de la mère décédée.
• Le transfert du congé maternité dans tous les cas de décès
Le a) du 1° du I modifie l’article L. 331-6 du code de la sécurité sociale afin d’établir, pour l’ensemble des assurés relevant du régime général, le transfert au père ou au partenaire de la mère des droits à congé de celle-ci, lorsqu’elle est décédée au cours du congé de maternité.
Le droit est ainsi désormais ouvert « en cas de décès de la mère au cours de la période d’indemnisation de la cessation d’activité » et recouvre « un droit à indemnisation pour la durée restant à courir entre la date du décès et la fin de la période d’indemnisation dont aurait bénéficié la mère ».
Conformément au droit actuel, ce droit consiste dans le versement de « l’indemnité journalière mentionnée à l’article L. 331-3 » du code de la sécurité sociale, qui définit les différentes durées du congé maternité : période de dix semaines après l’accouchement ou de vingt-deux semaines en cas de naissances multiples par exemple. L’indemnité est versée sous réserve de cesser tout travail salarié durant cette période.
L’alinéa 3 de l’article L. 331-6, dans sa rédaction actuelle, n’est pas modifié : il permet au père de demander le report de tout ou partie de la période d’indemnisation à laquelle il a droit dans les cas où l’enfant a été hospitalisé et jusqu’à l’expiration de la sixième semaine suivant l’accouchement.
En conséquence, le VI du présent article modifie la rédaction de l’article L. 1225-28 du code du travail afin de la calquer sur la nouvelle rédaction de l’article L. 331-6 du code de la sécurité sociale. La durée du droit de suspension du contrat de travail ainsi que la faculté de report sont maintenues mais définies par renvoi à ces dispositions nouvelles.
• La coordination inter-régimes
Les autres modifications apportées par cet article visent à étendre ce droit à l’ensemble des régimes de sécurité sociale et à faciliter la coordination inter-régimes.
Ainsi, à l’article L. 331-6 du code de la sécurité sociale modifié par le 1° du I du présent article, la période pendant laquelle a lieu le décès de la mère et ouvrant droit au transfert du congé est-elle définie de façon à permettre une telle coordination. Il s’agit en effet de la période « comprise, selon le cas, soit entre la naissance de l’enfant et la fin de l’indemnisation au titre du régime d’assurance maternité, soit entre la naissance de l’enfant et la fin du maintien de traitement lié à la maternité », ce second cas de figure visant les situations de salariés indemnisés par le régime général suite au décès d’une mère fonctionnaire. Les conditions du transfert seront fixées par décret.
De même le b) du 1° du I supprime, au dernier alinéa de l’article L. 331-6, une restriction à possibilité de demander à bénéficier du congé, par ricochet, lorsque le conjoint de la mère, ou la personne liée à elle par un pacte civil de solidarité, ou vivant maritalement avec elle, n’est pas le père de l’enfant et que ce dernier ne prend pas le congé. Dans la rédaction actuelle, ce droit est réservé à un conjoint « salarié » : la suppression de cette restriction permet donc d’étendre ce droit à l’ensemble des situations d’affiliation.
Tous les autres alinéas du présent article ont pour objet d’établir le droit nouvellement défini pour le régime général à l’ensemble des autres régimes de sécurité sociale, en apportant, à chaque fois, les précisions permettant la coordination inter-régimes.
Aucune coordination n’est cependant nécessaire pour les salariés agricoles, l’article L. 742-3 du code rural et de la pêche maritime, dans sa rédaction actuelle, prévoyant déjà que leur sont directement applicables les dispositions du code de la sécurité sociale en matière d’assurance maternité : le nouveau régime sera donc applicable directement.
En revanche, le 2° du I du présent article établit un article L. 613-13-3, nouveau, à la suite des dispositions du code de la sécurité sociale relatives au congé maternité du régime social des indépendants. Le droit à transfert du solde de congé maternité en cas de décès de la mère n’y est actuellement pas défini : il est entièrement créé par ce nouvel article, selon les mêmes conditions que celles définies, pour le régime général, à l’article L. 331-6. La seule différence concerne l’indemnisation qui, pour les indépendants, comporte d’une part des indemnités journalières et d’autre part une allocation forfaitaire prévues aux articles L. 613-19 et L. 613-19-1.
De même le 3° du I établit les mêmes dispositions à l’article L. 722-8-4, nouveau, applicable au régime des praticiens et auxiliaires médicaux conventionnés.
Le II apporte des modifications comparables dans le code rural et de la pêche maritime afin de faire bénéficier de ce droit les non-salariés agricoles. Le 2° du II établit ainsi un article L. 732-12-2, nouveau, qui définit ce droit pour les différentes catégories de non-salariaux définies à l’article L. 722-10 : les chefs d’exploitation ou d’entreprise agricoles (au 1° de cet article), les aides familiaux non-salariés et associés d’exploitation (au 2°), les conjoints (au a) du 4°), et les membres non-salariés des sociétés assimilées aux exploitations (au 5°). Par coordination, le 1° du II modifie l’article L. 732-11 afin de couvrir les non-salariés agricoles qui perçoivent des prestations du régime de leur activité salariée, au prorata de leur activité à temps partiel sur l’exploitation.
Enfin, les III, IV et V du présent article établissent le nouveau droit pour les trois fonctions publiques, respectivement au 5° de l’article 34 de la loi n° 84-16 du 11 janvier 1984 portant dispositions statutaires relatives à la fonction publique d’État, au 5° de l’article 57 de la loi n° 84-53 du 26 janvier 1984 portant dispositions statutaires relatives à la fonction publique territoriale et au 5° de l’article 41 de la loi n° 86-33 du 9 janvier 1986 portant dispositions statutaires relatives à la fonction publique hospitalière.
À chaque fois, cinq alinéas identiques remplacent les deux alinéas des 5° de ces articles dans leur rédaction actuelle. La modification aboutit en premier lieu à maintenir le régime existant en ce qu’il prévoit que le fonctionnaire a droit au congé pour maternité, ou pour adoption, avec traitement, d’une durée égale à celle prévue par la législation sur la sécurité sociale. Mais le régime est complété du droit à congé, avec traitement, pour le père, « pour la durée restant à courir entre la date du décès de la mère et la fin de la période d’indemnisation dont elle aurait bénéficié ». Le fonctionnaire bénéficie du droit de demander le report de tout ou partie de ce congé et le droit peut également être transféré à la personne mariée, pacsée ou vivant avec la mère, lorsqu’elle n’est pas le père de l’enfant et que ce dernier ne demande pas à en bénéficier.
En outre, concernant les différents régimes spéciaux, selon l’étude d’impact jointe au projet de loi, les nouvelles dispositions s’appliqueront directement dans le régime des clercs et employés de notaires qui renvoie aux dispositions du régime général. Il en ira de même pour les salariés de la Banque de France. Des modifications seront en revanche nécessaires, par voie de décret, pour les régimes des marins, des salariés de la SNCF, des salariés de la RATP et des salariés des industries électriques et gazières ainsi que les militaires et les ouvriers de l’État.
Enfin, le VII du présent article prévoit les conditions d’entrée en vigueur et dispose que ce droit nouveau s’applique aux périodes de congés ou de cessation d’activité courant à compter du 1er janvier 2015.
*
* *
La Commission adopte l’article 31 sans modification.
Article 32
(art. L. 381-30-1 et L. 381-30-5 du code de la sécurité sociale)
Réforme du financement des soins aux détenus
Cet article vise à modifier les conditions dans lesquelles le financement des soins aux détenus est assuré. En vertu de l’article L. 381-30 du code de la sécurité sociale, les détenus sont affiliés obligatoirement aux assurances maladie et maternité du régime général à compter de la date de leur incarcération. La prise en charge des frais afférents aux soins n’est pas des plus lisibles car elle varie selon le lieu de la prise en charge du détenu ainsi que l’a souligné la Cour des comptes dans un rapport consacré à la santé des détenus (12).
I. LE DROIT ACTUEL
Le régime de prise en charge varie selon que le détenu fait l’objet d’une prise en charge à l’hôpital ou dans le cadre des soins de ville et selon sa propre situation.
● Les détenus, relèvent obligatoirement du régime général de la sécurité sociale et se voient dispensés de l’avance de leurs frais « pour la part garantie par les assurances maladies et maternité du régime général », ainsi qu’en dispose le deuxième alinéa de l’article L. 381-30-1 du code de la sécurité sociale.
Parallèlement, l’État prend actuellement en charge :
– les différentes participations prévues par l’article L. 322-2 (ticket modérateur, participation forfaitaire applicable à toutes les consultations ou actes, franchise médicale) ;
– le forfait journalier normalement supporté par les personnes admises dans des établissements hospitaliers ou médico-sociaux, au titre de l’article L. 380-30-5.
L’ensemble de ces dispositions vise à prévoir le bénéfice du tiers payant intégral afin notamment d’assurer l’effectivité de l’accès aux soins.
Ces dispositions ne s’appliquent pas aux détenus bénéficiant d’une mesure d’aménagement de peine ou d’exécution de fin de peine qui exercent une activité professionnelle dans les mêmes conditions que les travailleurs libres. Dans ce cas de figure, elles sont affiliées au régime d’assurance maladie et maternité dont elles relèvent au titre de cette activité.
Ces principes posés, le circuit de financement des soins des personnes détenues se caractérise par sa complexité.
● S’agissant des dépenses prises en charge par l’assurance-maladie, leur couverture est assurée :
– soit par une dotation annuelle de financement pour les soins dispensés par un établissement public de santé spécifiquement destiné à l’accueil des détenus ;
– soit, depuis la loi de financement pour 2013, selon le régime de droit commun, c’est-à-dire par le biais de la tarification à l’activité, pour les soins dispensés par un établissement de santé dans le cadre de sa mission de service public prévu par l’article L. 6112-1 du code de la santé publique (13) .
● S’agissant de la participation des assurés, deux situations sont envisageables :
– si le détenu fait l’objet de soins dispensés dans un établissement de santé, l’établissement pénitentiaire se voit facturer par celui-ci les montants correspondants au ticket modérateur et au forfait hospitalier. Or, faute de disposer de l’ensemble des informations nécessaires, les établissements pénitentiaires considèrent qu’ils ne sont pas en mesure de contrôler de façon satisfaisante les factures, ce qui complique les relations avec les établissements de santé. Précisons également que la participation forfaitaire applicable à toutes les consultations ou actes et la franchise médicale sont juridiquement à la charge de l’établissement pénitentiaire.
– dans les autres cas, c’est-à-dire dans le cadre des soins de ville, l’avance de l’intégralité des frais est assurée par l’assurance maladie, l’établissement pénitentiaire remboursant localement à la caisse concernée la part des dépenses correspondant au ticket modérateur et assurant juridiquement le coût de la participation forfaitaire applicable à toutes les consultations ou actes et de la franchise médicale. Ces dispositions résultent de l’article 64 de la loi de financement pour 2013 qui, pour tenir compte de l’évolution des modes de détention, a introduit le bénéfice du tiers payant pour les personnes en aménagement de peine n’exerçant pas d’activité professionnelle.
En résumé, selon que la personne fait l’objet de soins apportés ou non dans le cadre d’une incarcération, le rôle joué par l’assurance maladie n’est pas le même :
– elle n’est redevable que de la part obligatoire de base en cas d’incarcération, sauf lorsque les soins sont dispensés par un établissement public de santé spécifiquement destiné à l’accueil des détenus ;
– elle avance l’intégralité des frais lorsque le détenu n’est pas incarcéré.
La coexistence de ces circuits rend difficile la mise en œuvre du tiers payant en ville. À ce constat viennent se greffer d’autres difficultés. L’assurance maladie n’a pas connaissance à temps de la situation des personnes en aménagement de peine ce qui rend difficile la mise en place du tiers-payant auprès des professionnels de santé. Le remboursement au niveau local par l’État du ticket modérateur et des autres participations dans le cadre des soins de ville apparaît également moins opérationnel qu’une facturation unique faisant l’objet d’un règlement entre l’administration pénitentiaire et l’assurance-maladie : pour établir leurs remboursements, les caisses doivent tenir compte de la situation du détenu (hébergé ou en aménagement de peine) et la nature des soins (ville ou hôpital). Les systèmes d’information doivent être suffisamment bien renseignés pour déterminer le bon niveau de participation. Aujourd’hui, le ministère chargé de la santé estime à 7 millions d’euros le montant des difficultés de paiement rencontrées par les établissements de santé, étant précisées que cette somme est actuellement compensée par les crédits affectés au titre de la dotation MIGAC.
II. SIMPLIFIER LE CIRCUIT DE FINANCEMENT
Cet article a pour objet d’étendre l’application du tiers payant intégral à l’ensemble des soins dispensés aux personnes détenues, quelle que soit leur situation (incarcération ou aménagement de peine, pour les soins dispensés à l’hôpital comme en ville) et de simplifier les circuits de remboursement par l’administration pénitentiaire.
Le I modifie le deuxième alinéa de l’article L. 381-30-1 du code de la sécurité sociale et précise désormais que seuls le ticket modérateur, mentionné au I de l’article L. 322-2 du même code, et le forfait journalier, prévu par l’article L. 174-4 dudit code, font l’objet d’une prise en charge par l’État.
La rédaction actuelle de cet article résulte d’un malentendu issu des travaux préparatoires du projet de loi de financement de la sécurité sociale pour 2013. Alors que l’ancienne rédaction visait jusque-là explicitement les seuls forfait journalier et ticket modérateur, la nouvelle rédaction a laissé à la charge de l’administration pénitentiaire les franchises et la participation forfaitaire d’un euro instaurées dans un but de responsabilisation de l’assuré. Une telle logique de responsabilisation n’ayant pas de raison d’être appliquée à la population détenue dont la consommation de soins est par définition encadrée, la mesure n’a fait l’objet d’aucune facturation auprès de l’administration pénitentiaire depuis janvier 2013.
La rédaction proposée a donc pour finalité de revenir à la situation antérieure à 2013 où ces participations n’étaient pas applicables aux personnes détenues (14).
Le II, qui modifie l’article L. 381-30-5, vise à unifier les circuits de paiement des dépenses de soins en prévoyant d’une part, que l’assurance maladie assure l’avance des frais, d’autre part, que le remboursement est effectué directement à la caisse nationale d’assurance maladie des travailleurs salariés sur la base d’une facture centralisée.
Le 1° du I°, qui modifie son I, prévoit ainsi que les caisses d’assurance maladie « assurent le paiement de l’intégralité des frais de soins dispensés aux détenus ». Cette avance couvre non seulement les dépenses prises en charge par les régimes d’assurance maladie mais aussi le ticket modérateur ainsi que le forfait hospitalier.
Les 2° et 3° du II procèdent à la réécriture du premier alinéa du II de l’article L. 381-30-5.
Par coordination avec le I du présent article, le 2° précise que l’État prendra en charge les seuls ticket modérateur et forfait journalier.
Le 3° dispose que le remboursement des avances correspondant au ticket modérateur et au forfait journalier sera dorénavant effectué par l’administration pénitentiaire directement auprès de la CNAMTS. Il appartient ainsi à la caisse nationale d’effectuer les remontées d’information permettant l’établissement d’une facture unique et de répartir ensuite le remboursement entre les caisses au titre des avances qu’elles ont effectuées.
À la demande de l’État, la CNAMTS et l’agence technique de l’information hospitalière pourront fournir des éléments statistiques relatifs aux effectifs, aux pathologies, aux séjours hospitaliers facturés par les caisses primaires d’assurances maladie pour les personnes détenues. S’agissant de statistiques déjà centralisées au niveau de la caisse nationale, ces éléments seront plus facilement traités. Selon les informations transmises à votre rapporteur, la CNAMTS pratique d’ores et déjà ces restitutions au titre de la CMU complémentaire en direction du fonds CMU qui assure le remboursement de ces dépenses.
Sur le modèle du circuit financier et comptable de l’aide médicale d’État, une convention entre la CNAMTS et l’administration pénitentiaire devrait être signée sur la base du régime prévu par l’article L. 139-2 du code de la sécurité sociale. Cet article disposant que les modalités retenues dans la convention financière doivent garantir la neutralité des flux financiers pour les régimes de base, aucun frais de gestion n’est dû à ce titre, comme c’est le cas pour d’autres dispositifs.
Le contenu de cette convention sera défini par décret. Il précisera les données qui devront être transmises par la CNAMTS à l’administration pénitentiaire. Selon l’étude d’impact, elle comprendrait des indicateurs de suivi des dépenses de ticket modérateur et du forfait journalier hospitalier ainsi que les modalités et la fréquence de la transmission des données financières et statistiques.
● Le II prévoit une entrée en vigueur différée du dispositif.
À compter du 1er janvier 2015, l’administration pénitentiaire ne s’acquittera plus que du ticket modérateur et du forfait journalier.
S’agissant de la réforme du circuit de paiement des soins et de leur remboursement, l’entrée en vigueur est fixée au 1er janvier 2016. Ce délai devrait être mis à profit pour adapter les systèmes d’information de l’assurance maladie et des établissements de santé et pour informer les détenus de leurs droits et des modalités de bénéfice du tiers payant.
Un décret sera pris pour préciser les modalités de financement telles que définies par l’article L. 381-30-5 du code de la sécurité sociale.
Cette mesure permettrait d’économiser en année pleine 7 millions d’euros, correspondant au montant estimé des difficultés de paiement rencontrées par les établissements de santé pris en charge par la dotation MIGAC.
*
* *
La Commission adopte l’article 32 sans modification.
Chapitre II
Promotion de la prévention
Article 33
(art. L. 3121-1, L. 3121-2, L. 3121-2-1 du code de la santé publique
et art. L. 174-16 du code de la sécurité sociale)
Création des centres d’information, de dépistage et de diagnostic gratuit des infections sexuellement transmissibles (CIDDGI)
Le présent article vise à réorganiser le dispositif des centres de dépistage anonyme et gratuit (CDAG) et des centres d’information de dépistage et de diagnostic des infections sexuellement transmissibles (CIDDIST) en les fusionnant à compter du 1er janvier 2016 et d’en confier le financement à l’assurance maladie.
I. UNE ORGANISATION HÉTÉROGÈNE QUI NE PERMET PLUS DE RÉPONDRE AUX IMPÉRATIFS DE SANTÉ PUBLIQUE
Selon l’article L. 3121-1 du code de la santé publique, la lutte contre le virus de l’immunodéficience humaine et contre les infections sexuellement transmissibles relève de l’État. La loi relative aux libertés et responsabilités locales du 13 août 2004 a toutefois laissé la possibilité aux conseils généraux, exerçant alors une compétence en la matière, de la conserver, sous réserve d’une convention conclue avec l’État, ou de la lui transférer (15). Selon l’étude d’impact, 32 conseils généraux conservent à ce jour une délégation de compétence, ce nombre étant en diminution constante. On en comptait encore 47 en 2007, ce qui traduit un désengagement progressif des départements.
A. UN ENSEMBLE DIFFICILE À APPRÉHENDER
La prévention et le dépistage des infections sexuellement transmissibles peuvent être actuellement réalisés par deux types de structures, les CIDDIST et les CDAG.
● Les CIDDIST remplissent une fonction de soins en assurant des activités de prévention, de dépistage, de diagnostic et de traitement ambulatoire des infections sexuellement transmissibles (16). Elles sont exercées de façon gratuite et anonyme soit par des établissements de santé ou des centres de santé dûment habilités par l’ARS, soit par des organismes relevant de collectivités territoriales conventionnées avec l’État, lorsqu’elles ont choisi de conserver cette compétence conformément à la loi relative aux libertés et responsabilités locales du 13 août 2004.
Ces centres sont financés, via le Fonds d’intervention régional (FIR), par des subventions de la mission « Santé » relevant du programme 204 « Prévention, sécurité sanitaire et offre de soins » pour les structures habilitées par les agences régionales de santé (ARS) et par le biais de la dotation générale de décentralisation (DGD) quand ils sont gérés par les conseils généraux (17).
● Les consultations de dépistage anonyme et gratuit (CDAG), qui font l’objet d’une désignation par le directeur de l’ARS pour chaque département, remplissent une fonction de prévention centrée sur le dépistage, l’information et le conseil. Elles concernent principalement le VIH mais peuvent être étendues à d’autres maladies transmissibles, notamment les hépatites virales. Ces consultations peuvent être exercées par des établissements de santé exerçant une ou plusieurs missions de service public mais aussi par des CIDDIST – on parle alors de CDAG-CIDDIST (18). Aux termes de l’article L. 174-16 du code de la sécurité sociale, le financement des CDAG relève de l’assurance maladie :
– pour les CDAG situés sur des emprises hospitalières, via le FIR ;
– pour les dépenses des consultations effectuées dans des structures, sous la forme d’une dotation forfaitaire annuelle versée par la caisse primaire d’assurance maladie dans le ressort de laquelle la structure est implantée.
● Selon l’étude d’impact, le nombre de sites CDAG et/ou CIDDIST recensés en mai 2013 s’élève à 368, parmi lesquels on compte une majorité de structures relevant de la gestion hospitalière (237). Sur les 131 sites non hospitaliers, 100 dépendent directement d’un conseil général.
Le financement actuel des CDAG et CIDDIST est estimé à un montant d’environ 54 millions d’euros dont la répartition indicative figure dans le tableau ci-après.
COÛT DU DISPOSITIF SELON LA STRUCTURE ET LE GESTIONNAIRE
CDAG |
CDAG |
CIDDIST |
CIDDIST | |
Enveloppe |
Assurance maladie Crédits MIGAC intégrés au FIR depuis 2012 |
Assurance maladie Crédits ONDAM Soins de ville |
État Crédits Dotation globale de décentralisation – DGD (gestion DGCL) |
État Crédits PAP 204 intégrés au FIR en 2012 (gestion DGS) |
Montant estimé en M€ (année) |
20,7 (2013) |
17 (2008) |
8,6 (2012) |
7 (PLF 2009 dernière année de fléchage) |
Source |
DGOS |
Estimation IGAS 2010 car chiffre inconnu |
DGCL |
DGS |
Source : Étude d’impact
B. UNE ORGANISATION APPELÉE À ÉVOLUER POUR RÉPONDRE AUX DÉFIS CONTEMPORAINS DE LA SANTÉ PUBLIQUE
Plusieurs rapports, soulignant la complexité de cette organisation, ont préconisé une réorganisation de ce dispositif. Citons ainsi le rapport de notre collègue M. Gérard Bapt établi au titre de la mission « Santé » dans le cadre de l’examen du projet de loi de finances pour 2009 (19), le rapport de l’inspection générale des affaires sanitaires et sociales (20) ou plus récemment l’avis du conseil national du SIDA (21).
La superposition des structures, leur empilement rend peu lisible l’offre de prévention, de diagnostic et de dépistage du VIH, des hépatites et des IST et rend malaisée le suivi du dispositif tant les régimes juridiques et financier diffèrent d’une structure à l’autre.
Or, le dépistage, notamment le dépistage volontaire après une exposition au risque, est un enjeu primordial pour les pathologies couvertes par ces centres. Selon l’étude d’impact, en ce qui concerne le VIH/SIDA, entre 30 000 et 50 000 personnes sont non diagnostiquées et ignorent leur infection, ce qui représente plus de 20 % de la population infectée !
En outre, la présence de ces deux structures ne rend pas le parcours de soins optimal depuis le dépistage jusqu’à la prise en charge. Comme le souligne l’étude d’impact, les deux structures traitent de pathologies différentes mais qui « relèvent toutes de la santé sexuelle, dont la prévention doit être uniforme et le dépistage conjoint ».
Trois scenarii avaient alors été proposés par l’IGAS :
– deux scénarii proposaient de conserver l’intégralité des activités des deux structures sous la forme soit d’une centre omni-compétent élargi à la sexualité (fusion complète) soit d’un centre omni-compétent relié à des antennes de consultations de dépistage (fusion à deux étages) ;
– le dernier scénario consistait à privilégier les activités de dépistage dont le champ pourrait être élargi à de nouvelles pathologies. Ce scénario supposait un ciblage des personnalités asymptomatiques, les populations symptomatiques étant renvoyées vers les établissements de santé.
C. LES PRÉALABLES NÉCESSAIRES À UNE RÉFORME RÉUSSIE
Quel que soit le scénario retenu plusieurs préalables avaient été identifiés. Ils peuvent être ainsi résumés :
– la clarification des missions ;
– l’unification du financement au profit de l’assurance maladie ;
– la prise en compte de la spécificité des populations prises en charge au sein des deux structures. Le dépistage s’adresse à des porteurs asymptomatiques fréquentant plutôt les CDAG (22) alors que le diagnostic concerne des personnes présentant le symptôme d’une maladie ;
– le maintien du principe de gratuité ;
– et la question du maintien ou non de l’anonymat.
L’anonymat a notamment permis de limiter les risques de stigmatisation et de discrimination. Une première dérogation avait cependant été introduite pour favoriser la prise en charge médicale par l’article 108 de la loi « HPST » (23) pour le dépistage du VIH et des infections sexuellement transmissibles (IST) en cas de nécessité thérapeutique et sous réserve du consentement exprès, libre et éclairé du consultant. A contrario, il a également été relevé que le caractère systématique de l’anonymat pouvait empêcher la continuité du parcours entre diagnostic et prise en charge. Selon l’étude d’impact, « plus de 7 % de l’ensemble des personnes diagnostiquées positives ne sont pas ensuite prises en charge dans le système de soins en France ». Dans son avis précité, le conseil national du SIDA relève que le contexte évoluant, il pourrait être opportun de proposer à chaque consultant le choix de son maintien ou non afin d’éviter de retarder la prise en charge ou de « perdre de vue des patients infectés ».
II. LA RECOMPOSITION DE LA POLITIQUE DE LUTTE CONTRE LES INFECTIONS SEXUELLEMENT TRANSMISSIBLES
Dans ce contexte, le I du présent article vise à simplifier le régime juridique et financier de la nouvelle structure, le CIDDGI, pour en faciliter le pilotage et le suivi, reprenant le scénario de fusion complète décrit par l’IGAS.
Le 1° du I supprime à cet effet le second alinéa de l’article L. 3121-1. Rappelons que cet article prévoit que la lutte contre le VIH et les IST relève de l’État mais que cette mission peut être assurée par les départements dans le cadre d’une convention signée avec l’État. Le second alinéa qui est supprimé concerne précisément la délégation de la compétence aux collectivités territoriales qui fera l’objet d’une délégation de gestion dans le cadre du nouveau dispositif prévu par le 2° ci-après.
Le 2° du I procède à la rédaction globale de l’article L. 3121-2 aujourd’hui dispositif support du CDAG qui, au terme du V du présent article, entrera en vigueur le 1er janvier 2016.
Son I prévoit la possibilité, pour l’ARS, d’habiliter au moins un centre d’information, de dépistage et de diagnostic gratuit non plus dans le ressort départemental mais dans le territoire de santé. Les missions du CIDDGI sont précisées aux 1° à 3°.
Le 1° recoupe les missions du CDAG, centrée sur le dépistage du VIH et des hépatites, tout en renforçant l’action en amont – prévention – et en aval – le diagnostic.
Le 2° applique aux autres IST le même mode opératoire prévention-dépistage-diagnostic, la prise en charge relevant du cadre ambulatoire.
Le 3° confie au CIDDGI une nouvelle mission, que ni les CDAG ni les CIDDIST n’exercent à ce jour, mais qui présente un certain lien avec leur action, à savoir « la prévention des autres risques liés à la sexualité, notamment par la prescription d’une contraception ».
Les territoires de santé
(Article L. 1434-16 du code de la santé publique)
« L’agence régionale de santé définit les territoires de santé pertinents pour les activités de santé publique, de soins et d’équipement des établissements de santé, de prise en charge et d’accompagnement médico-social ainsi que pour l’accès aux soins de premier recours. Les territoires de santé peuvent être infrarégionaux, régionaux ou interrégionaux. Ils sont définis après avis du représentant de l’État dans la région, d’une part, de la conférence régionale de la santé et de l’autonomie, d’autre part et, en ce qui concerne les activités relevant de leurs compétences, des présidents des conseils généraux de la région.
« Les territoires interrégionaux sont définis conjointement par les agences régionales concernées, après avis du représentant de l’État dans chaque région et, en ce qui concerne les activités relevant de leurs compétences, des présidents des conseils généraux compétents sur ces territoires. »
Le II de l’article L. 3121-2 rappelle le principe de l’anonymat tout en l’assortissant d’une triple dérogation :
– sa levée peut tout d’abord être décidée par l’usager au moment de son accueil ;
– en cas de nécessité thérapeutique ou à la demande de l’usager, la levée de l’anonymat initialement choisi peut être décidée par le médecin dans des conditions qui seront définies par un arrêté alors que dans le droit actuel, la levée de l’anonymat doit satisfaire la double condition de la nécessité thérapeutique et de l’intérêt du patient ;
– l’anonymat ne s’applique pas aux activités de vaccination et de prescription de contraception.
Pour les CDAG et les CIDDIST, les conditions de la levée de l’anonymat ont été définies par le référentiel annexé de l’arrêté du 8 juillet 2010 (24).
L’information du consultant sur le principe de l’anonymat et la possibilité de sa levée dans certaines conditions se fait au moment de l’accueil. Il est remis, pour ce faire, une notice d’information. Le consultant consent par écrit à la levée de son anonymat et au traitement de ses données personnelles et identifiantes. Ce consentement est conservé dans son dossier médical. Il peut revenir sur son choix par tous moyens et à tout moment, qu’il ait décidé ou non de conserver l’anonymat.
Selon les informations transmises à votre rapporteur, le décret d’application relatif à la création des CIDDGI reprendrait ces dispositions à l’identique.
La dérogation à l’anonymat pour les activités de vaccination et de prescription de contraception répond, quant à elle, aux obligations de la traçabilité et de pharmacovigilance auxquels sont soumis vaccins et médicaments en application du code de la santé publique. En effet, l’obligation de déclaration des effets indésirables graves prévue par le 13° de l’article L. 5121-20 du code de la santé publique et par l’article R. 5121-170 du même code repose sur tout médecin, chirurgien, dentiste ou sage-femme ayant constaté un effet indésirable grave susceptible d’être provoqué par un médicament. En matière de contraception pour les mineurs, cette disposition n’est pas censée faire obstacle à l’application de l’article L. 5134-1 dudit code prévoyant que la délivrance et la prise en charge de contraceptifs sont protégées par le secret et ne requièrent pas l’obtention du consentement des parents.
L’étude d’impact précise qu’en cas de levée ou non de l’anonymat, la garantie de la protection des données sera assurée et que secrets médical et professionnel seront garantis. Comme actuellement pour les CDAG et CIDDIST, les données individuelles des consultants des CIDDGI seront protégées par le secret médical et professionnel auxquels sont soumis les professionnels y exerçant (médecins, infirmiers, assistants de service social), et leurs dossiers médicaux conservés dans le respect des dispositions de la loi n° 78-17 du 6 janvier 1978 relative à l’informatique, aux fichiers et aux libertés.
Le III de l’article L. 3121-2 prévoit que cette structure fusionnée pourra être gérée par des collectivités territoriales dans le cadre d’une convention de délégation de gestion conclue avec le directeur général de l’ARS.
Dans ce contexte, le financement des dépenses de la structure relèvera du nouveau régime prévu par le présent article, à savoir le financement par l’assurance maladie.
Son IV prévoit la prise la prise en charge des dépenses afférentes aux activités par l’assurance maladie tout en garantissant le principe de la gratuité. Il ne s’agit qu’une reprise, mot pour mot, de la rédaction prévue à l’avant-dernier alinéa de l’article L. 3121-2 dans sa rédaction actuelle :
– le centre est ouvert à tous les usagers sans discrimination, la qualité d’assuré social n’étant pas requise ;
– le financement de l’assurance maladie couvre l’intégralité des dépenses afférentes. Les actes pratiqués dans les CIDDGI seront gratuits pour les usagers sans participation de leur part (consultations médicales, actes de biologie, prescription de vaccins, administration de traitements ambulatoires des IST) ;
– il ne sera fait application ni du ticket modérateur ni du forfait journalier mentionné à l’article L. 174-4 du code de la sécurité sociale.
Enfin, un décret fixera les modalités d’application de cet article.
Le 3° du I abroge par coordination l’article L. 3121-2-1 du code de la sécurité sociale, relatif au régime juridique des CIDDIST.
Le II procède à la rédaction globale de l’article L. 174-16 du code de la sécurité sociale qui fixe aujourd’hui les modalités de financement des CDAG. La nouvelle rédaction prévoit que la couverture des dépenses des CIDDGI sera assurée par le versement d’une dotation forfaitaire annuelle imputable sur le fonds d’intervention régional.
Un décret d’application précisera les modalités d’application de ces dispositions qui, au terme du V du présent article, entreront en vigueur le 1er janvier 2016. Ce financement concernera, à terme, l’ensemble des structures exerçant aujourd’hui en qualité soit de CDAG, soit de CIDDIST, qu’elles relèvent de l’État ou des collectivités territoriales ou qu’elles se situent ou non sur une emprise hospitalière.
S’agissant de la transformation des CDAG, cette disposition n’emporte pas de conséquence dans la mesure où leur financement est actuellement assuré par l’assurance maladie.
Concernant les CIDDIST, le surcoût de la prise en charge par l’assurance maladie est évalué à 15,6 millions d’euros qui sont actuellement répartis à hauteur de 8,6 millions d’euros versés aux départements sous la forme de DGD et de 7 millions d’euros correspondant au montant de l’enveloppe de crédits délégués aux ARS pour la rémunération des opérateurs habilités.
Pour les structures relevant des collectivités territoriales, le transfert financier sera neutre, le financement par l’assurance maladie compensant la réfaction des crédits de l’État opérée par le projet de loi de finances pour 2015.
À compter de 2016, l’impact du transfert des CIDDIST qu’ils soient habilités ou conventionnés représente donc un montant de 15,6 millions d’euros, montant auquel il convient de retrancher celui des économies attendues de la réforme, lesquelles s’inscrivent dans une fourchette de 3 à 5,6 millions d’euros. Le coût à terme pour l’assurance maladie représenterait une somme comprise entre 10 et 12,6 millions d’euros.
Le III du présent article précise les conditions dans lesquelles les actuelles structures peuvent ressortir à la nouvelle catégorie des CIDDGI. L’année 2015 sera consacrée à leur transformation selon une procédure d’habilitation. Deux échéances sont ainsi prévues.
● L’ensemble des structures concernées, à savoir les établissements de santé et organismes désignés en tant que CDAG ou habilités en tant que CIDDIST ainsi que les services ou organismes désignés en tant que CDAG relevant des collectivités territoriales ayant conclu une convention avec l’État devront en effet être habilitées pour exercer en tant que CIDDGI à compter du 1er janvier 2016. Jusqu’à cette date, les établissements et organismes, bénéficiant d’une habilitation ou non, pourront continuer à exercer dans les conditions en vigueur en tant que CDAG, CIDDIST ou CDAG-CIDDIST.
La demande d’habilitation pourra être déposée jusqu’au 30 avril 2015, l’ARS disposant de quatre mois pour statuer sur la demande à compter de son dépôt.
● Un délai de deux ans, sous la forme d’une habilitation provisoire, est accordé aux structures qui ne sont pas en mesure d’exercer l’ensemble des missions dévolues au CIDDGI afin d’éviter toute rupture dans l’offre de dépistage et de prise en charge des IST. À l’expiration du délai, l’habilitation prend fin et ne peut être renouvelée si le centre n’exerce pas la totalité des missions exigées. Ce délai de deux ans court à compter à compter du 1er janvier 2016.
Le IV du présent article prévoit un régime transitoire de prise en charge des dépenses des CIDDIST pour l’année 2015.
Les établissements et organismes habilités par l’ARS seront pris en charge par l’assurance maladie dans les conditions prévues au I de l’article L. 174-16, soit le schéma de financement actuel des CDAG par l’assurance maladie. En 2015, le transfert à l’assurance maladie des CIDDIST habilités par les ARS représente un coût de 7 millions d’euros en année pleine correspondant au montant de l’enveloppe de crédits délégués aux ARS.
La rédaction n’inclut pas les CIDDIST qui relèvent d’une collectivité territoriale ayant conventionné avec l’État.
Votre rapporteur souligne néanmoins que la volonté du Gouvernement est de procéder, par voie d’amendement, au transfert à l’assurance maladie des CIDDIST relevant des collectivités territoriales dès 2015, cette disposition ayant été prévue en juillet dernier par la lettre plafond signée par le Premier Ministre.
Rappelons qu’à partir du 1er janvier 2016, les dépenses de la nouvelle structure s’imputent sur le même fonds d’intervention régional sous la forme d’une dotation forfaitaire annuelle.
Enfin, le V prévoit une entrée en vigueur différée des dispositions du présent article. Les III et IV qui prévoient le régime transitoire de fonctionnement et de financement entrent logiquement en vigueur le 1er janvier 2015. Les dispositions relatives aux nouvelles structures ainsi qu’au support du financement par le FIR, prévu aux I et II, s’appliqueront à compter du 1er janvier 2016.
*
* *
Sur proposition de votre rapporteur, votre commission des affaires sociales a adopté un amendement visant à modifier le nom des centres chargés des actions d’information, de dépistage et de diagnostic dans le domaine de la lutte contre les infections sexuellement transmissibles.
*
* *
La Commission se saisit de l’amendement AS269 du rapporteur.
M. Olivier Véran, rapporteur. À des fins de meilleure lisibilité, je propose de rebaptiser le centre d’information, de dépistage et de diagnostic gratuit (CIDDG) « centre gratuit d’information, de dépistage et de diagnostic » (CeGIDD).
M. Jean-Pierre Door. Nous souscrivons à cet amendement. Le regroupement des deux centres en un seul est un vœu que nous formulons depuis longtemps, au Sénat comme à l’Assemblée, notamment à travers plusieurs rapports. C’est aussi ce que souhaitent les acteurs et les associations spécialisées. La simplification du nom est également une bonne chose.
La Commission adopte l’amendement.
Puis elle adopte l’article 33 modifié.
Article 34
(art. L. 3111-11 et L. 3112-3 du code de la santé publique)
Les centres de vaccination
Le présent article vise à faciliter l’accessibilité de la vaccination à l’ensemble de la population en autorisant la prise en charge par l’assurance maladie des vaccins relevant du calendrier vaccinal obligatoire d’une part, des vaccins contre la tuberculose d’autre part, réalisés par les centres publics de vaccination.
I. L’ACCESSIBILITÉ DE LA VACCINATION REMISE EN QUESTION PAR L’ABSENCE PARTIELLE DE PRISE EN CHARGE PAR L’ASSURANCE MALADIE
La politique vaccinale est aujourd’hui marquée par la dichotomie médecine de ville/structures publiques. Alors que les établissements et centres de santé constituent des points d’accès aux soins pour les personnes les plus fragiles, la prise en charge des vaccins, qu’ils administrent gratuitement, n’est pas assurée par l’assurance maladie à la différence de la médecine de ville.
1. Une organisation répartie entre plusieurs acteurs
Au terme du code de la santé publique, la politique de vaccination couvre le calendrier vaccinal obligatoire et la lutte contre la lèpre et la tuberculose.
La mise en œuvre de la vaccination en France se caractérise, dans son organisation, par l’intervention de plusieurs acteurs :
– la médecine de ville :
– les établissements et les organismes habilités par l’agence régionale santé à réaliser les vaccinations (25) : il s’agit des établissements de santé et des centres de santé gérés par un organisme à but non lucratif – centres publics de vaccination et centres de lutte contre la tuberculose (26) ;
La politique de vaccination relève de l’État, la loi relative aux libertés et responsabilités locales lui ayant réattribué cette compétence auparavant assurée par les conseils généraux(27). Ces centres sont financés par des subventions de la mission « Santé » relevant du programme 204 « Prévention, sécurité sanitaire et offre de soins ».
Toutefois, la même loi prévoit que les collectivités territoriales peuvent mettre en œuvre cette politique dans le cadre d’une convention conclue avec l’Étatenhéritage de l’organisation antérieure (28). Dans ce cas, le financement des structures émarge à la dotation générale de décentralisation (DGD) (29). Selon l’étude d’impact, 49 conseils généraux conservent aujourd’hui cette compétence.
À ces différences de statut, se greffent des différences de prise en charge par l’assurance maladie.
2. Une prise en charge différenciée
Lorsqu’elle est réalisée en médecine de ville, la prise en charge du vaccin est assurée par l’assurance à hauteur de 65 % du tarif indiqué sur la vignette et sur prescription médicale. Elle prend également en charge l’injection du vaccin à hauteur de 70 % si c’est le médecin qui vaccine lors d’une consultation ou à hauteur 60 % si c’est une infirmière qui vaccine sur prescription médicale.
Le régime de prise en charge des vaccins diffère quelque peu dans le cas de vaccinations réalisées dans les établissements et les organismes habilités dont le financement incombe à l’État ou des collectivités territoriales.
Si le code de la santé publique prévoit que les vaccinations réalisées dans ces structures sont gratuites (30), aucune mention n’indique expressément leur prise en charge par l’assurance maladie. S’agissant des structures habilitées à lutter contre la tuberculose et la lèpre, la vaccination, le suivi médical et la délivrance des médicaments sont gratuits et la prise en charge par l’assurance maladie n’est circonscrite qu’aux dépenses afférentes au suivi médical et à la délivrance des médicaments.
L’assurance maladie en a ainsi déduit que la prise en charge des vaccins ne lui incombait pas faute de précision apportée par la loi.
3. Une absence de prise en charge préjudiciable pour la santé publique
L’absence de prise en charge par l’assurance maladie est doublement préjudiciable tant du point de vue du financement de la politique vaccinale que de l’égalité d’accès aux soins.
Le financement par l’État repose ainsi « sur la base de la dotation générale de décentralisation évaluée au moment de la décentralisation et actualisée en 2005 » et ne permet plus de couvrir des recommandations vaccinales qui sont nombreuses (vaccin hexavalent par exemple) et dont le coût est beaucoup plus élevé qu’en 1983 (vaccin contre le pneumocoque).
Ainsi, bien que constituant des « structures sanitaires de proximité dispensant principalement des soins de premier recours » et étant censés élaborer un projet de santé incluant notamment « des dispositions tendant à favoriser l’accessibilité sociale » (31), les centres de santé ne sont plus en mesure de proposer, faute de financement associé, la totalité des vaccins relevant du calendrier obligatoire. Or, d’après l’étude d’impact, le taux de couverture vaccinale n’est pas suffisant pour garantir une protection optimale. La résurgence de la rougeole entre 2008 et 2012, liée à une insuffisance de la couverture vaccinale, a ainsi entraîné 1 000 cas de pneumopathie grave, 31 cas de complication neurologique et 10 décès.
L’assurance maladie serait plutôt favorable à une prise en charge à hauteur de 65 % constatant que le maintien en centre de santé éviterait un déport du coût des vaccins vers la ville et l’augmentation subséquente des remboursements liés aux consultations réalisées pour leur administration. Elle permettrait en outre la réalisation d’économies, le coût des vaccins pouvant faire l’objet de négociations dans le cadre de marchés publics d’acquisition quand les vaccins sont remboursés sur la base d’un tarif administré en ville.
II. LA PRISE EN CHARGE EFFECTIVE PAR L’ASSURANCE MALADIE
Le présent article tend à prévoir le financement de l’administration des vaccins dans les structures habilitées à réaliser des vaccinations.
Le 1° du I complète l’article L. 3111-11 du code de la santé publique qui s’applique aux centres de vaccination habilités à réaliser les vaccinations contre la tuberculose d’une part, relevant du calendrier vaccinal obligatoire d’autre part.
Deux alinéas sont ainsi ajoutés.
Le premier tend à prévoir la prise en charge des « dépenses afférentes aux vaccins » par les organismes d’assurance maladie dont les assurés sociaux relèvent. L’assurance maladie assurera 65 % de la prise en charge dans le cadre de l’ONDAM, le restant étant financé par l’État directement lorsque le centre de vaccination ne relève pas d’une collectivité territoriale, ou par le biais de la DGD lorsque la collectivité territoriale a choisi de maintenir sa compétence de vaccination.
Ces dispositions ne concernent pas les patients sans couverture sociale relevant de l’aide médicale d’État (AME), pour lesquels la prise en charge ressortit à l’État (32) sur la base d’une convention conclue entre ce dernier et la caisse nationale de l’assurance maladie des travailleurs salariés (33).
Le deuxième alinéa dispose que les centres de vaccination sont tenus d’assurer la transmission électronique à l’assurance maladie des documents servant à la prise en charge des dépenses remboursables par l’assurance maladie dans les conditions prévues à l’article L. 161-35 du code de la sécurité sociale. Les conditions permettant d’assurer la transmission sont définies par une convention (34) entre l’Union nationale des caisses d’assurance maladie et les centres de santé dont le non-respect donne lieu à l’application d’une sanction modulable « en fonction notamment des conditions d’activité des professionnels, de réalisation de la prestation et du taux de transmission électronique des documents concernés ». L’année 2015 sera mise à profit pour paramétrer les systèmes informations des centres de vaccination.
Le 2° du I modifie l’article L. 3112-3 du code de la santé publique qui s’applique aux centres de lutte contre la tuberculose.
Le a) modifie son second alinéa en prévoyant que les « dépenses afférentes aux vaccins » seront désormais prises en charge au même titre que le suivi médical et la délivrance des médicaments actuellement pris en charge par les organismes d’assurance maladie dont les assurés sociaux relèvent ou par l’État dans le cas de l’AME. L’assurance maladie assurera 65 % de la prise en charge dans le cadre de l’ONDAM, le restant étant financé par l’État directement lorsque le centre de vaccination ne relève pas d’une collectivité territoriale, ou par le biais de la DGD lorsque la collectivité territoriale a choisi de maintenir sa compétence de vaccination.
Ces dispositions ne concernent pas les patients sans couverture sociale relevant de l’aide médicale d’État, pour lesquels la prise en charge ressortit à l’État (35).
Le b) complète le même article en prévoyant la transmission électronique à l’assurance maladie des documents servant à la prise en charge des dépenses remboursables. Les conditions sont identiques à celles fixées pour les centres de vaccination : obligation sous peine de sanction conventionnelle éventuellement modulable. L’année 2015 sera mise à profit pour paramétrer les systèmes informations des centres de lutte contre la tuberculose.
Enfin, le II prévoit une entrée en vigueur du nouveau dispositif le 1er janvier 2016.
Selon l’étude d’impact, le coût de la prise en charge de ces prestations par l’assurance maladie représenterait environ 6 millions d’euros.
*
* *
La Commission examine les amendements identiques AS53 de M. Jean-Pierre Door, AS72 de M. Gilles Lurton et AS156 de M. Dominique Tian.
M. Jean-Pierre Door. Je propose que les vaccinations réalisées par les établissements et organismes habilités fassent l’objet d’un retour d’information vers le médecin traitant. Celui-ci avait été tenu à l’écart lors de la campagne de prévention de la grippe A (H1N1) : l’expérience des « vaccinodromes » doit servir de leçon.
M. Dominique Tian. Cet amendement de bon sens devrait faire l’unanimité.
M. Olivier Véran, rapporteur. Il importe en effet que le médecin traitant ait la meilleure connaissance possible de l’état vaccinal de ses patients ; mais certaines personnes se rendent dans les centres habilités faute d’avoir une couverture sociale – a fortiori un médecin traitant. De plus, les amendements ne précisent pas les modalités de ce retour d’information. Je vous propose donc de revenir sur le sujet dans le cadre du futur projet de loi sur la santé, et plus précisément des dispositions qui viseront le dossier médical personnel (DMP). Avis défavorable, même si je partage l’objectif.
M. Jean-Pierre Barbier. Les actes consignés dans le DMP devraient être enregistrés sur la carte Vitale, afin de les porter à la connaissance de tous les professionnels de santé.
M. Dominique Tian. S’agissant du DMP, des dizaines de millions d’euros ont été gaspillées alors qu’il existe des solutions simples, comme la clé USB que préconisait la proposition de loi de MM. Door et Morange. Il est absurde que le médecin traitant ne soit pas informé de la vaccination de ses patients.
La Commission rejette les amendements.
Puis elle adopte l’article 34 sans modification.
Article 35
(art. L. 1114-5 [nouveau] du code de la santé publique et art. L. 221-1 du code de la sécurité sociale)
Financement de la démocratie sanitaire
Le présent article vise à autoriser la Caisse nationale de l’assurance maladie des travailleurs salariés (CNAMTS) à financer des associations ou organismes nationaux ayant pour mission de promouvoir la démocratie sanitaire.
La loi du 4 mars 2002 (36) a souhaité répondre à l’attente de plus forte participation des usagers du système de santé et de débat public. Elle avait notamment pour objet de donner une place à l’expression des usagers au niveau national, au niveau régional ainsi que dans les établissements de santé, de permettre aux usagers d’être partie prenante dans les orientations de la politique de santé et de favoriser le débat public et l’information des citoyens. Tel est l’enjeu de la démocratie sanitaire.
Les articles L. 1114-1 à L. 1114-4 du code de la santé publique définissent ainsi les modalités de participation des usagers au fonctionnement du système de santé. L’article L. 1114-1 reconnaît le droit aux associations, ayant une activité dans le domaine de la qualité de la santé et de la prise en charge des malades et agréées nationalement ou régionalement, la possibilité de représenter les usagers du système de santé dans les instances hospitalières ou de santé publique.
Pilier de la stratégie nationale de santé, la démocratie sanitaire suppose de garantir aux associations agréées les conditions propices à l’exercice de leurs missions. L’article L. 1114-1 reconnaît à cet effet aux représentants des usagers un droit à une formation leur facilitant l’exercice de ce mandat. Mais les garanties d’une action efficace nécessitent aussi qu’un financement pérenne puisse être assuré.
Selon l’étude d’impact, les crédits alloués à la démocratie sanitaire correspondent à :
– un financement du Collectif interassociatif sur la santé (CISS), partagé entre, d’une part, une subvention de 112 000 euros de la CNAMTS l’indemnisation des formations de ses représentants dans le cadre de leur participation au conseil d’administration de la caisse, et d’autre part, une subvention de l’État de 1,76 million d’euros sur le programme 204 relevant de la mission « Santé » ;
– une participation de la CNAMTS à hauteur de 5 millions d’euros, via le fonds d’intervention régional (FIR), correspondant à la recette supplémentaire générée par l’élargissement de l’assiette de la contribution sur les dépenses de promotion des médicaments et des dispositifs médicaux créé par l’article 28 de la loi de financement de la sécurité sociale pour 2013.
À l’heure actuelle, les crédits de l’assurance maladie permettent donc de financer les seules associations et organismes locaux dans le cadre du fonds d’intervention régional bien que ce soutien financier ne figure pas explicitement dans les missions dévolues au FIR (37).
L’assurance maladie ne peut donc financer les associations nationales œuvrant en faveur de la défense des droits des usagers du système de soins. Le présent article entend remédier ainsi à cette difficulté.
Le I créé à cet égard un article L. 1114-5 du code de la santé publique dont le dispositif prévoit le financement par la CNAMTS des actions :
– des associations agréées selon la procédure fixée par l’article L. 1114-1 du code de la santé publique ;
– et des organismes concourant à la promotion du droit des usagers du système de santé.
La liste des associations et organismes bénéficiaires ainsi que les montants qui leur seront alloués sera fixée par un arrêté interministériel (santé, sécurité sociale et budget). Selon les informations transmises à votre rapporteur, les structures subventionnées concerneront notamment le CISS ainsi que l’École des hautes études en santé publique.
Le II complète les missions exercées par la CNAMTS mentionnées à l’article L. 221-1 du code de la sécurité sociale. Son rôle consistera également à participer au financement des actions des associations nationales.
*
* *
Lors de son examen du texte du projet de loi, votre commission des affaires sociales a adopté un amendement, présenté à l’initiative de votre rapporteur, visant à préciser les bénéficiaires des associations et organismes oeuvrant en faveur de la démocratie sanitaire.
*
* *
Suivant l’avis défavorable du rapporteur, la Commission rejette l’amendement AS139 de M. Dominique Tian, tendant à la suppression de l’article.
Elle examine ensuite l’amendement AS268 du rapporteur.
M. Olivier Véran, rapporteur. Dans un contexte budgétaire contraint, l’amendement tend à réserver en priorité les subventions au collectif interassociatif sur la santé, le CISS, dont l’action dans le domaine de la démocratie sanitaire est reconnue, ainsi qu’à d’autres bénéficiaires nationalement reconnus, comme l’École des hautes études en santé publique, qui développe un institut des patients.
La Commission adopte l’amendement.
Elle passe à l’amendement AS167 de M. Dominique Tian.
M. Olivier Véran, rapporteur. L’amendement est satisfait : avis défavorable.
La Commission rejette l’amendement.
Puis elle adopte l’article 35 modifié.
Chapitre III
Renforcement de la qualité et la proximité du système de soins
Article 36
(art. L. 162-22-20 [nouveau] et L. 162-30-3 [nouveau] du code de la sécurité sociale)
Amélioration de la qualité et de la sécurité des soins en établissements de santé
Cet article vise à améliorer la qualité et la sécurité des soins apportés dans les établissements de santé en instaurant une incitation financière, et en prévoyant une contractualisation entre les établissements de santé et les ARS comportant des objectifs d’amélioration.
I. LE RENFORCEMENT DE LA QUALITÉ ET DE LA SÉCURITÉ DES SOINS
A. UNE MESURE QUI S’INSCRIT DANS LE PACTE DE CONFIANCE POUR L’HÔPITAL ET LES TRAVAUX DU CORETAH
Dans la présentation du Pacte de confiance pour l’hôpital le 4 mars 2013, la question de la réforme du modèle de financement de l’hôpital avait été abordée. En effet, la tarification à l’activité n’envoie pas de signal direct aux établissements pour l’amélioration de la qualité des soins dans la mesure où la construction des tarifs n’induit pas d’incitation particulière.
Un comité de réforme de la tarification hospitalière (CORETAH) a ainsi été installé pour se consacrer à ces enjeux sur la base d’un programme de travail pluriannuel.
Composition du CORETAH
Le CORETAH réunit, sous la présidence du directeur général de l’offre de soins, plusieurs personnalités qualifiées ainsi que l’ensemble des représentants des établissements de santé : les fédérations hospitalières – FHF, FHP, FEHAP, FNEHAD, UNICANCER –, les conférences hospitalières de directeurs, de directeurs généraux et de présidents de commission médicale d’établissement et les représentants des administrations : le secrétariat général des ministères chargés des affaires sociales, la direction de la sécurité sociale (DSS), la direction de la recherche, des études, de l’évaluation et des statistiques (DREES), la direction du budget (DB), la caisse nationale d’assurance maladie (CNAMTS), la haute autorité de santé (HAS), l’agence technique de l’information sur l’hospitalisation (ATIH) et l’agence nationale d’appui à la performance (ANAP).
Source : ministère des affaires sociales, de la santé et des droits des femmes.
Quatre thématiques correspondant à la présentation du Pacte de confiance pour l’hôpital ont été ainsi définies parmi lesquelles :
– le lien avec le service public hospitalier et territorial de santé ;
– la promotion du parcours de soins ;
– l’intégration de la qualité et de la pertinence (et du soutien à la recherche et l’innovation) ;
– le pilotage de l’ONDAM et la simplification du modèle.
Autour de ces 4 thématiques, plusieurs axes de travail ont été dégagés en lien avec les acteurs hospitaliers. On citera notamment l’introduction des aménagements au modèle de financement de base en faveur des activités et établissements isolés afin de garantir l’accessibilité territoriale aux soins, l’utilisation du levier du modèle de financement pour promouvoir la qualité de la prise en charge et la pertinence des soins ou encore l’amélioration de la pertinence et la robustesse des outils techniques sur la base desquels repose le modèle de financement.
Ces pistes ont pu trouver une traduction concrète dans le cadre de la loi de financement de la sécurité sociale pour 2014 comme la mise en œuvre d’un mécanisme de dégressivité tarifaire afin de tempérer les effets inflationnistes de la T2A et la détermination de modalités de financement adaptées aux activités isolées.
B. L’AMÉLIORATION DE LA QUALITÉ DES SOINS REPOSE ACTUELLEMENT SUR UN CADRE EXPÉRIMENTAL
Plusieurs pays, ayant un mode de financement des établissements de santé proche du modèle français, ont mis en place un système incitatif de paiement à la qualité. Dans la majorité des cas, il s’agit d’un financement en sus et non d’une modulation des tarifs.
En France, le thème de la rémunération à la performance a été essentiellement abordé dans le domaine ambulatoire à travers la rémunération sur objectif de santé publique (ROSP) et seulement de manière expérimentale sur un échantillon d’établissements de santé.
Une expérimentation, co-pilotée par la direction générale de l’offre de soins (DGOS) et la HAS, a ainsi été lancée en juillet 2012, sur la base d’un appel à candidature afin d’évaluer les effets du financement en sus des tarifs pour le champ « médecine chirurgie obstétrique » (MCO) sur l’amélioration des soins. Cette expérimentation avait également pour objectif d’évaluer la faisabilité du modèle.
Le modèle prend appui sur des indicateurs transversaux généralisés établis par la DGOS et la HAS, le tableau de bord des infections nosocomiales, certaines pratiques exigibles prioritaires du manuel de certification et le niveau d’information du dossier patient, en lien avec les pré-requis du programme « Hôpital numérique » de la DGOS. Il permet d’agréger ces composantes en un score composite, appelé score agrégé IFAQ (38).
Le nombre de composantes prises en compte dans le calcul peut varier entre 6 et 9 selon les activités exercées par les établissements de santé.
LES COMPOSANTES PRISES EN COMPTE DANS LE CALCUL DU SCORE AGRÉGÉ IFAQ
Catégories |
Composantes |
Périmètre maximum Pondération des 9 composantes |
Périmètre minimum Sans les PEP, DAN et RCP |
Indicateurs IPAQSS |
Tenue du dossier du patient – TDP |
12.6 |
20.3 |
Délai d’envoi du courrier de fin d’hospitalisation – DEC |
10.9 |
17.6 | |
Traçabilité de l’évaluation de la douleur – TRD |
15.1 |
24.3 | |
Dépistage des troubles nutritionnels – DTN Niveau 3 |
8.4 |
13.5 | |
Tenue du dossier anesthésique – DAN |
11.8 |
NA | |
Réunion de concertation Pluridisciplinaire – RCP Niveau 2 |
11.8 |
NA | |
Informatisation |
Informatisation du dossier du patient |
3.4 |
5.4 |
Indicateur TBIN |
ICALIN2 |
11.8 |
18.9 |
Certification |
Pratiques Exigibles Prioritaires |
14.3 |
NA |
100 |
100 | ||
Source : ministère des affaires sociales, de la santé et des droits des femmes.
Le score tient compte à la fois de l’atteinte d’un niveau d’excellence (atteinte des seuils de performances) et de l’effort (progression à un ou deux ans selon les composantes).
L’incitation financière est strictement positive, aucune pénalité financière n’étant prévue pour les établissements les moins performants. Le nombre d’établissements pouvant bénéficier d’une incitation financière dans le cadre de l’expérimentation est restreint afin que le montant de celle-ci soit significatif. La rémunération potentielle peut atteindre jusqu’à 0,5 % du budget assurance maladie de l’établissement et ne peut dépasser 500 000 euros par établissement.
L’échantillon initialement prévu de 100 établissements a été élargi à 222, en réponse au nombre élevé de candidats (450 candidatures) et à l’intérêt des fédérations hospitalières, participant à la construction du modèle de l’expérimentation. Selon les dernières données transmises à votre rapporteur, 211 établissements participent toujours à l’expérimentation, 11 d’entre eux ayant été exclus, notamment en raison de réserves lors de la visite de certification.
Une enquête qualitative a été lancée sur un panel restreint afin d’apprécier l’appropriation du modèle par les établissements et d’identifier d’éventuelles pistes d’améliorations. Les données de cette enquête sont en cours d’exploitation.
L’expérimentation prendra fin en décembre 2014 avec la rémunération des établissements primés. L’analyse post-expérimentation pour évaluer le caractère incitatif du modèle devrait être réalisée au premier trimestre 2015. Une montée en charge du dispositif est prévue en 2015 dont le présent article constitue le levier.
II. UN DISPOSITIF FONDÉ SUR UN DOUBLE LEVIER FINANCIER ET CONTRACTUEL
Le dispositif proposé par le I de l’article 36 couvre deux volets : la mise en place d’un nouvel outil budgétaire incitatif associé à un contrat fixant des objectifs de qualité et de sécurité des soins. Au terme du II, ce dispositif s’appliquera dès 2015 pour les établissements de santé volontaires, sur la base d’un appel à candidature, avant d’être généralisé en 2016.
A. UN VOLET FINANCIER INCITATIF
Le 1° du I insère, au sein du code de la sécurité sociale, un nouvel article L. 162-22-20 relatif à la création d’une dotation complémentaire en sus de la tarification à l’activité (T2A).
Elle a en effet vocation à s’appliquer aux établissements exerçant les activités mentionnées au 1° de l’article L. 162-22 du code de la sécurité sociale, c’est-à-dire les activités de MCO faisant l’objet d’une T2A.
Pour en bénéficier, les établissements concernés doivent satisfaire à différents critères liés à l’amélioration de la qualité et de la sécurité des soins. Le montant du financement pour chaque établissement est ainsi déterminé en fonction du score IFAQ actuellement composé de 9 indicateurs (cf. B. du I du présent commentaire).
La liste des indicateurs, qui n’a pas vocation à demeurer figée, ainsi que les modalités de calcul du score composite seront définies par voie d’arrêté. En reprenant les mêmes principes que l’expérimentation, cette nouvelle phase doit permettre d’intégrer d’autres indicateurs dans le modèle de calcul. Il s’agira notamment des indicateurs de spécialité généralisés spécifiques d’une pathologie et les indicateurs de satisfaction des patients hospitalisés. La liste pourra être modifiée selon la fréquence de mise à jour du calendrier de recueil des indicateurs généralisés de qualité et de sécurité des soins par la DGOS et la HAS.
Pour 2015, 20 millions d’euros de crédits supplémentaires sont intégrés dans l’ONDAM établissements de santé au titre de l’amélioration de la qualité et de la sécurité des soins. Ces crédits complètent les montants déjà intégrés en 2014 pour le même objet et à hauteur de 14 millions d’euros. À terme, les mesures nouvelles demandées seront pour partie compensées par les économies résultant de la mise en œuvre des contrats d’amélioration des pratiques prévues.
Un décret en conseil d’État précisera les critères d’appréciation retenus ainsi que les modalités de détermination de la dotation complémentaire.
Selon les informations transmises à votre rapporteur le score déterminera le rang de l’établissement par rapport aux autres. Ainsi, les établissements seront regroupés en quatre classes. La dotation d’un établissement sera fonction de sa classe et de sa base budgétaire MCO (39). La rémunération sera comprise entre 0 et 0,5 % de la base budgétaire, la dernière classe ne recevant aucune dotation. Cette dernière serait plafonnée à 500 000 euros pour la première classe, 400 000 euros pour la deuxième, 300 000 euros pour la troisième. Un plancher de rémunération serait défini hauteur de 50 000 euros pour un établissement éligible à une dotation.
B. LA MOBILISATION D’UN VOLET CONTRACTUEL À L’APPUI DE L’AMÉLIORATION
Le 2° du I insère au sein du même code un nouvel article L. 162-30-3 instituant un « contrat d’amélioration des pratiques en établissements de santé » annexé au contrat pluriannuel d’objectifs et de moyens.
Signé entre les établissements de santé et l’ARS, le contrat d’amélioration, prévu au premier alinéa du I de l’article L. 162-20-3 concerne les structures soumises à la T2A pour lequel le niveau de qualité et de sécurité des soins n’est pas conforme à des référentiels nationaux.
Au terme du deuxième alinéa du I, la conformité à ces référentiels est appréciée au moyen d’indicateurs selon des modalités qui seront fixées par décret en Conseil d’État et prendra appui sur des indicateurs dont les valeurs limites seront précisées par arrêté.
Selon l’étude d’impact, « l’identification des établissements présentant un risque s’appuiera sur des indicateurs déjà disponibles et d’autres à développer ». D’ores et déjà trois risques majeurs ont été identifiés : le risque médicamenteux, le risque infectieux et le risque de rupture de parcours (manque de coordination notamment, identito-vigilance, etc.) :
– s’agissant du risque infectieux, le ciblage des établissements de santé se fera en fonction des résultats du tableau de bord des infections nosocomiales et le référentiel national déterminera le niveau en deçà duquel les établissements pourront être considérés comme étant « à risque » ;
– pour le risque médicamenteux, le ciblage se fera par rapport au contrat de bon usage de médicaments qui s’appuie d’ores et déjà sur des référentiels élaborés par la HAS et l’Agence nationale du médicament et des produits de santé (ANSM) ;
– pour le risque de rupture de parcours, le ciblage se fera sur le taux de ré-hospitalisations (en cours d’élaboration avec la HAS et l’agence technique d’information hospitalière) et le référentiel national déterminera le niveau à partir duquel les établissements sont « à risque ».
Les établissements ciblés dialoguent avec l’ARS qui peut signer avec eux un contrat d’amélioration des pratiques par rapport au risque identifié, dans lequel figurent des objectifs spécifiques.
Le troisième alinéa du I précise que le contrat comporte trois volets :
– des objectifs d’amélioration de la qualité et de la sécurité des soins ;
– un plan d’action pour atteindre les objectifs ;
– des indicateurs de suivi.
Il couvre à la fois les activités de l’établissement, c’est-à-dire celles relèvent du champ MCO et la coordination avec les autres professionnels et structures assurant la prise en charge des patients de l’établissement, à savoir les professionnels qui mettent en œuvre la continuité des soins en ville.
Le quatrième alinéa du I dispose que le contrat constitue une annexe du contrat pluriannuel d’objectifs et de moyens (CPOM), mentionné à l’article L. 6114-1 du code de la santé publique, signé entre l’ARS et l’établissement de santé. Un modèle de contrat type sera défini par voie d’arrêté. Selon les informations transmises à votre rapporteur, le contrat type comportera des objectifs quantitatifs et ou qualitatifs d’amélioration de la qualité et de la sécurité des soins, spécifiquement sur les trois risques identifiés (infectieux, médicamenteux et de rupture de parcours), un plan d’actions pour les atteindre et des indicateurs de suivi.
Le II de l’article L. 162-30-3 instaure un mécanisme coercitif, à la disposition de l’ARS, en cas d’écarts par rapport aux objectifs définis dans le contrat ou de refus de signer un contrat.
Son premier alinéa prévoit l’application d’une pénalité financière qui pourra ainsi être décidée au terme d’une procédure contradictoire, l’établissement étant mis en mesure de présenter ses observations. La pénalité représente une fraction des produits versés par l’assurance maladie sans qu’elle excède la valeur limite de 1 % de ces produits (40). Cette pénalité est proportionnée à l’ampleur et à la gravité des manquements constatés.
Selon les informations transmises à votre rapporteur, les établissements faisant l’objet d’une pénalité financière dans le cadre du contrat de bon usage des médicaments ne feront pas l’objet d’une double pénalisation financière. En outre, les pénalités prévues dans le cadre du contrat d’amélioration des pratiques ne pourront se cumuler avec celles prévues par ailleurs dans le cadre du CPOM.
Le deuxième alinéa du II prévoit l’application de pénalités en cas de refus de l’établissement d’adhérer au contrat. Cette pénalité est égale à 1 % des produits versés par les régimes obligatoires de l’assurance maladie au titre du dernier exercice clos.
Enfin, le dernier alinéa précise que les modalités d’application de ce nouvel article feront l’objet d’un décret en conseil d’État qui précisera :
– la nature des risques ciblés : les risques concernés sont les infections nosocomiales, les risques de rupture du parcours, apprécié à travers le taux de « ré-hospitalisation » et le risque médicamenteux ;
– la procédure applicable : il s’agit de la procédure relative au ciblage des établissements et au dialogue avec l’ARS, aux modalités de signature du contrat et d’évaluation du contrat en terme d’atteinte des objectifs, et au respect du principe contradictoire entre l’établissement et l’ARS ;
– la durée maximale du contrat : la durée sera fixée en lien avec la durée des CPOM, soit 5 ans maximum, avec des objectifs pluriannuels. Ce contrat pourra être renouvelé si les objectifs ne sont pas atteints ;
– les modalités de calcul des pénalités : le taux de sanction sera modulé en fonction de l’atteinte des objectifs du contrat, et ne pourra excéder 1 % des recettes d’assurance maladie de l’établissement.
C. UNE MISE EN œUVRE PROGRESSIVE
Le II de l’article 36 prévoit une application différenciée du dispositif.
Il est ainsi prévu une montée en charge progressive de ce mode de financement, avec le passage de 200 à 500 du nombre d’établissements participants, en 2015 pour une généralisation en 2016.
C’est pourquoi, la mise en place de la dotation complémentaire ne sera effective qu’au 1er janvier 2016.
Toutefois, les établissements ayant répondu à un appel à candidatures dans le cadre du programme portant sur l’incitation financière à l’amélioration de la qualité pourront bénéficier d’un financement complémentaire dans le cadre de la dotation nationale de financement des missions d’intérêt général et d’aide à la contractualisation des établissements de santé dès 2015. La liste des établissements éligibles est fixée par arrêté des ministres en charge de la santé et de la sécurité sociale.
Selon l’étude d’impact, la mise en place de ce volet représenterait une enveloppe de 34 millions d’euros en 2015 et 60 millions d’euros en 2016.
Le volet relatif aux pénalités ne produirait ses effets qu’à compter de 2017 : la signature des contrats se ferait au cours de l’année 2015, leur suivi en 2016 pour une application des sanctions en 2017. Une centaine d’établissements seraient concernés par l’outil contractuel ce qui représenterait une économie attendue estimée à 10 millions d’euros, à raison de 100 000 euros par établissement. À ces économies directes, s’ajouteraient des économies résultant de la réduction des événements indésirables mais qui n’a pas été chiffrée. L’étude d’impact fournit toutefois quelques données relatives aux surcoûts générés par les événements graves indésirables (EIG) à ce sujet :
– pour le risque médicamenteux, le surcoût est situé dans une fourchette de 5 000 à 10 000 euros ;
– s’agissant du risque infectieux, la septicémie provoquerait un surcoût évalué à près de 21 000 euros quand le surcoût d’une infection sans complication septicémique s’élève à près de 11 000 euros ;
– le coût moyen d’une hospitalisation varie de 1 000 à 2 300 euros.
Au total, la combinaison de ces deux volets nécessiterait un financement sur la base d’une enveloppe de 50 millions d’euros à horizon 2017.
*
* *
Lors de son examen du texte du projet de loi, votre rapporteur a présenté un amendement, adopté par votre commission, visant à abonder le fonds d’intervention régional des produits de la pénalité issus du refus, signifié par un établissement de santé, de signer un contrat d’amélioration des pratiques.
*
* *
La Commission est saisie des deux amendements identiques AS54 de M. Jean-Pierre Door et AS157 de M. Dominique Tian.
M. Jean-Pierre Door. L’article prévoit le versement d’une dotation complémentaire aux établissements de santé, dont le montant serait déterminé en fonction d’indicateurs de qualité et de sécurité des soins. Il est indispensable que ces indicateurs nationaux, de même que leurs valeurs limites, soient élaborés en concertation avec les représentants des conférences médicales d’établissement (CME) et les conseils nationaux professionnels.
M. Olivier Véran, rapporteur. Avis défavorable. L’article vise la détermination, non d’indicateurs, mais de critères de classement afin de fixer le montant des dotations versées aux établissements. Dans ce cadre, la consultation systématique de l’ensemble des organismes n’a pas lieu d’être.
Mme Isabelle Le Callennec. Lesdits critères seront fixés par décret en Conseil d’État : j’espère que le Gouvernement pourra nous donner des précisions sur ce point en séance. Nous aimerions notamment connaître les établissements concernés.
M. Jean-Pierre Door. Comment le rapporteur peut-il s’opposer à nos amendements, qui responsabiliseraient les représentants des CME – dans les hôpitaux publics comme privés – en leur permettant d’être informés de ces critères ? Les praticiens hospitaliers se plaignent de ne pas être suffisamment informés des modalités d’évaluation des établissements.
M. Olivier Véran, rapporteur. Je suis moi-même très attaché à tout ce qui favorise une gouvernance éclairée, et les CME ont évidemment un rôle à jouer en ce domaine ; mais, en l’occurrence, les amendements témoignent d’une confusion. Les indicateurs retenus ont déjà été utilisés dans le cadre d’expérimentations : je vous renvoie au tableau inséré dans le commentaire de l’article. Un décret précisera les modalités de la concertation, à laquelle seront bien entendu associés les acteurs.
M. Jean-Pierre Door. Je veux me faire aussi l’avocat des établissements publics. Selon le commentaire de l’article, page 47, « les établissements ayant répondu à un appel à candidatures dans le cadre du programme portant sur l’incitation financière à l’amélioration de la qualité pourront bénéficier d’un financement complémentaire dans le cadre de la dotation nationale de financement des missions d’intérêt général et d’aide à la contractualisation ». Pour que les établissements puissent percevoir cette dotation, il faut bien que leurs responsables médicaux aient connaissance des indicateurs.
Mme Isabelle Le Callennec. À ce stade nous ne connaissons ni le montant de la dotation complémentaire, ni les établissements éligibles. Les agences régionales de santé (ARS), par exemple, établiront-elles une liste d’établissements ? Il faut éviter un système à la tête du client, si vous me passez l’expression.
M. Olivier Véran, rapporteur. L’appréciation sera objective. La dotation peut aller de 50 000 à 500 000 euros : tout est précisé dans le commentaire d’article. Vous confondez, je pense, cette disposition avec celle réservée aux contrats pluriannuels d’objectifs et de moyens (CPOM). En l’occurrence il ne s’agit, je le répète, que d’établir un classement sur la base de scores déterminant le montant de la dotation.
La Commission rejette ces amendements.
Elle en vient aux amendements identiques AS81 de M. Jean-Pierre Door et AS158 de M. Dominique Tian.
M. Jean-Pierre Door. Je le répète, la concertation avec les CME est indispensable. Comme l’indique le commentaire d’article page 48, des surcoûts sont envisagés, qu’il s’agisse du risque médicamenteux – dans une fourchette de 5 000 à 10 000 euros –, du risque infectieux ou du coût de l’hospitalisation.
M. Dominique Tian. Les CME doivent effectivement être informées.
M. Olivier Véran, rapporteur. Il ne faut pas confondre la dotation complémentaire versée en fonction du score et le contrat d’amélioration des pratiques, qui peut être signé en l’absence de conformité avec le référentiel national, cette conformité étant appréciée au moyen d’indicateurs dont les valeurs limites seront fixées par décret. Les CME sont évidemment impliquées dans le CPOM.
Le calcul du score ne faisant pas intervenir de valeur limite, les amendements n’ont pas de sens : le score agrège des indicateurs afin de déterminer le rang d’un établissement et, par suite, la somme qui lui sera versée.
La Commission rejette les amendements.
Puis elle examine l’amendement AS77 de M. Rémi Delatte.
M. Rémi Delatte. Je souhaite que la notion de « référentiels nationaux » soit élaborée par la Haute Autorité de santé (HAS) ou, à tout le moins, validée par elle. L’avis des fédérations hospitalières représentatives doit également être sollicité. Cette question ne saurait être tranchée par décret.
M. Olivier Véran, rapporteur. L’article ne traite pas des référentiels nationaux déterminés par la HAS. Une fois encore, les référentiels nationaux s’appliquent au contrat d’amélioration des pratiques. Avis défavorable.
La Commission rejette l’amendement.
Elle passe aux amendements identiques AS62 de M. Jean-Pierre Door et AS141 de M. Dominique Tian.
M. Jean-Pierre Door. Le non-respect des engagements pris dans le cadre du contrat d’amélioration des pratiques entraînera un déremboursement. Ce contrat n’apporte donc aucune garantie supplémentaire : évitons la multiplication des démarches superflues.
M. Olivier Véran, rapporteur. Avis défavorable. Les alinéas visés n’instituent pas de nouveau contrat : ils ajoutent une annexe au CPOM. Ils constituent une incitation financière pour améliorer la qualité, l’enveloppe atteignant 34 millions d’euros la première année et 60 millions en année pleine, auxquels pourront être retranchés 10 millions de pénalités.
La Commission rejette les amendements.
Elle se saisit ensuite de l’amendement AS86 de M. Rémi Delatte.
M. Rémi Delatte. Il s’agit, là encore, de confier à la HAS l’élaboration ou la validation des référentiels nationaux.
M. Olivier Véran, rapporteur. La HAS est effectivement un acteur incontournable dans l’élaboration des indicateurs, mais elle n’est pas le seul : on peut notamment penser, selon les thèmes visés, à l’Agence nationale de sécurité du médicament et des produits de santé (ANSM), au tableau de bord des infections nosocomiales ou à l’Agence technique de l’information sur l’hospitalisation (ATIH). Ces autorités aident les pouvoirs publics dans la définition de démarches de qualité : mieux vaut éviter une liste qu’il faudrait rendre exhaustive. Avis défavorable.
M. Jean-Pierre Barbier. Une enveloppe importante est prévue pour ces aides. Il est dit qu’elle sera financée par les économies réalisées grâce à la démarche qualité. C’est un pari risqué : si ces économies ne sont pas faites, les contrats auront été signés et de l’argent aura été dépensé que l’on n’aura finalement pas. Demander aux hôpitaux d’améliorer leurs pratiques permettrait de faire des économies sans rien devoir débourser.
M. Olivier Véran. L’ONDAM hospitalier prévoit l’amélioration de la qualité. Voilà qui devrait vous rassurer.
M. Jean-Pierre Barbier. Imparfaitement…
La Commission rejette l’amendement.
Elle examine ensuite les amendements identiques AS55 de M. Jean-Pierre Door, AS73 de M. Gilles Lurton et AS160 de M. Dominique Tian.
M. Jean-Pierre Door. La CME doit donner un avis conforme avant la signature du contrat d’amélioration des pratiques avec l’ARS. C’est l’objet de nos amendements.
M. Olivier Véran, rapporteur. Je suis heureux de constater que mes collègues de l’opposition demandent l’avis conforme d’une CME qui m’est chère et qu’ils avaient malmenée au cours des débats relatifs à la loi dite « hôpital, patients, santé et territoires » (HPST). En l’espèce, la CME ne saurait donner d’avis conforme sur ce contrat, annexe du CPOM pour lequel l’avis conforme n’est pas requis.
M. Jean-Pierre Barbier. Il est singulier de vous entendre refuser l’avis conforme de la CME. On semble débattre à front renversé.
M. Olivier Véran, rapporteur. Je ne le refuse pas : il ne peut être. Pour le rendre juridiquement possible, il vous faudrait déposer une proposition de loi tendant à soumettre le CPOM lui-même à un avis conforme de la CME ; cela emporterait l’avis conforme pour le contrat annexé. Je suis donc défavorable aux amendements.
M. Jean-Pierre Barbier. Plus vertueux seront les établissements, plus élevée sera l’aide financière accordée. Mais un établissement vertueux a-t-il vraiment besoin d’argent pour le rester ? Ne serait-il pas plus judicieux d’utiliser ces fonds pour aider ceux qui ne le sont pas à s’améliorer ?
La Commission rejette les amendements.
Suivant l’avis défavorable du rapporteur, elle rejette ensuite les amendements identiques AS82 de M. Jean-Pierre Door et AS159 de M. Dominique Tian.
Puis elle examine l’amendement AS270 du rapporteur.
M. Olivier Véran, rapporteur. Je propose de réorienter vers le fonds d’intervention régional (FIR) le produit de la pénalité due en cas de non-respect du contrat portant sur la qualité des établissements de santé. Cette ressource alimenterait ainsi l’aide à la contractualisation d’amélioration de la qualité des soins.
M. Jean-Pierre Barbier. Au lieu de pénaliser les établissements qui ne respectent pas les dispositions du contrat de qualité puis de leur reverser l’argent pour les encourager à mieux faire, ne pourrait-on simplifier le dispositif et le rendre moins coûteux en leur laissant les fonds ?
M. Olivier Véran, rapporteur. Mon explication était fautive. Les ressources qu’il est proposé de verser au FIR sont le produit des pénalités qui frapperont les établissements de santé ayant refusé d’adhérer au contrat.
La Commission adopte l’amendement.
Puis elle adopte l’article 36 modifié.
Article 37
(art. L. 6311-3-1 [nouveau] du code de la santé publique
et art. L. 162-22-8-2 [nouveau] du code de la sécurité sociale)
Création du statut d’hôpital de proximité
Cet article vise à prendre en compte la situation des ex-hôpitaux locaux dont le passage à la tarification à l’activité est programmé au 1er mars 2015. Il crée un statut d’hôpital de proximité pour les établissements de santé, publics comme privés, exerçant une activité de médecine, à l’exclusion des activités de chirurgie ou d’obstétrique. Il institue par ailleurs un modèle de financement mixte pour leurs activités de médecine.
I. LES EX-HÔPITAUX LOCAUX, UN MAILLON INDISPENSABLE DANS L’OFFRE DE SOINS DE PROXIMITÉ
A. L’UNIFICATION DU STATUT DES ÉTABLISSEMENTS PUBLICS DE SANTÉ ET LA DISPARITION DES HÔPITAUX LOCAUX
Les établissements publics de santé sont des personnes morales de droit public. Ils assurent une mission de service public et sont soumis au contrôle de l’État. Leur ressort peut être communal, intercommunal, départemental, régional, interrégional ou national. Ils sont créés par décret lorsque leur ressort est national, interrégional ou régional et par arrêté du directeur général de l’agence régionale de santé (ARS) dans les autres cas.
On dénombre par ailleurs plusieurs types d’établissements publics :
– le centre hospitalier régional : ils se caractérisent par une vocation régionale liée à leur haute spécialisation et figure sur une liste établie par décret. Ils sont dénommés centre hospitalier universitaire lorsqu’ils passent une convention avec une université comportant une ou plusieurs unités de formation et de recherche médicales, pharmaceutiques ou odontologiques ;
– le centre hospitalier : catégorie intermédiaire d’établissements, il assure la majeure partie des prises en charge de court séjour en médecine, chirurgie et obstétrique (MCO) ainsi que la prise en charge et les soins pour les personnes. Il inclut les anciens hôpitaux locaux dont la catégorie juridique spécifique a été supprimée à compter du 1er janvier 2010 par la loi du 21 juillet 2009 relative à l’hôpital, aux patients à la santé et aux territoires (HPST).
– le centre hospitalier spécialisé en psychiatrie : pour chaque territoire de santé, le directeur général de l’agence régionale de santé désigne, après avis du représentant de l’État dans le département, un ou plusieurs établissements autorisés en psychiatrie.
On dénombre ainsi 947 entités relevant de la catégorie des établissements publics de santé (41).incluant :
– 33 centres hospitaliers régionaux ;
– 802 centres hospitaliers ;
– 88 centres hospitaliers spécialisés en psychiatrie.
L’insertion des hôpitaux locaux au sein de la catégorie des centres hospitaliers rend délicat leur recensement. En 2011, ils n’étaient plus que 261 contre 342 en 2003.
B. LES ENJEUX ASSOCIÉS AUX EX-HÔPITAUX LOCAUX
Le nombre des ex-hôpitaux locaux tend à diminuer, cette baisse résultant, pour partie, à la transformation de certains d’entre eux en établissement assurant l’hébergement des personnes âgées dépendantes (EHPAD). En 2011, Ces établissements comptaient environ 2 300 lits de médecine, 5 200 lits de soins de suite et de réadaptation (SSR) et 2 800 lits de soins de longue durée (SLD). Par ailleurs, ils gèrent en parallèle 34 000 places médico-sociales, essentiellement au titre de l’hébergement pour personnes âgées.
Si leur nombre tend à diminuer, les ex-hôpitaux locaux constituent néanmoins un maillon essentiel de l’offre de soins de premier recours, contribuant à attirer les professionnels de santé libéraux sur leur territoire et à créer une véritable articulation entre la ville, l’hôpital, le secteur sanitaire et médico-social.
Leur fonctionnement repose, en grande partie, sur le concours de médecins libéraux agréés, par comparaison aux autres établissements publics dont le corps médical est principalement formé de praticiens hospitaliers.
Ils représentent une offre de soins de proximité, qui permet notamment dans un contexte de vieillissement de la population, d’éviter des transferts lorsque le niveau de prise en charge le permet.
Les anciens hôpitaux locaux devaient passer à un financement à la T2A dès le 1er janvier 2010 pour leur activité de médecine. Cette réforme a été reportée à trois reprises et devait intervenir en principe en 2015. Le secteur des soins de suite et de réadaptation devait, quant à lui, basculer en T2A en 2016 comme pour l’ensemble des établissements exerçant cette activité.
Le passage à la tarification à l’activité des anciens hôpitaux locaux, initialement prévu en 2010, a été repoussé au 1er mars 2015 par la loi de financement pour 2013 (42).
Maintien du régime dérogatoire prévu par l’article 33 de la LFSS pour 2013 (43)
« VIII.– Par dérogation à l’article L. 162-22-6 du code de la sécurité sociale, jusqu’à une date fixée par décret et au plus tard jusqu’au 1er mars 2015, la part des frais d’hospitalisation, des actes et consultations externes mentionnés à l’article L. 162-26 du même code, prise en charge par les régimes obligatoires d’assurance maladie au titre des soins dispensés dans le cadre des activités de médecine exercées par les hôpitaux locaux au sens de l’article L. 6141-2 du code de la santé publique, dans sa version antérieure à la loi n° 2009-879 du 21 juillet 2009 précitée, est incluse dans la dotation annuelle de financement mentionnée à l’article L. 174-1 du code de la sécurité sociale et comprise dans l’objectif défini à l’article L. 174-1-1 du même code ».
En résumé, les ex-hôpitaux locaux sont principalement financés par une dotation annuelle de financement qui couvre les frais d’hospitalisation des activités de médecine. Les activités de soins de suite et réadaptation et de soins de longue durée sont financées selon les mêmes modalités.
Selon la Cour des comptes (44), « cette nouvelle période de transition doit être l’occasion d’examiner comment prendre en compte certaines spécificités de ces établissements et de leurs activités. Leur diversité géographique doit être ainsi intégrée en évaluant les incidences de la localisation sur le coût ou la durée des séjours et en recensant précisément les établissements isolés, ceux qui ont une activité saisonnière et en valorisant les surcoûts que cela représenterait ».
Toute réflexion doit également prendre en compte la prépondérance des activités médico-sociales (45) ainsi que le fait que « dans la majorité des anciens hôpitaux locaux les activités de médecine et de SSR sont assurées dans la même unité fonctionnelle ».
Le modèle d’un financement mixte paraît à cet égard de nature à conforter la présence des ex-hôpitaux locaux dans les secteurs pour lesquelles une offre de soins de proximité doit être maintenue conformément à l’engagement n° 11 du Pacte territoire santé. Par ailleurs, d’autres établissements publics comme privés, dont le financement repose sur la tarification à l’activité, présentent des caractéristiques d’activité et de fonctionnement similaire. Un rapprochement des modes de financement apparaît dès lors nécessaire.
II. LA CRÉATION D’UNE NOUVELLE CATÉGORIE D’ÉTABLISSEMENT DE SANTÉ : LES HÔPITAUX DE PROXIMITÉ
L’objet du présent article vise à définir les critères permettant aux établissements présentant les mêmes caractéristiques d’être qualifiés d’hôpitaux de proximité qu’il relève des secteurs public ou privé. Il prévoit également les modalités de financement associées, dérogatoires à la tarification à l’activité.
A. LA QUALIFICATION DE L’HÔPITAL DE PROXIMITÉ
Le I du présent article insère un nouvel article L. 6111-3-1 au sein du code de la santé publique relatif à la définition des hôpitaux de proximité au sein d’un chapitre portant sur les missions des établissements de santé.
Le premier paragraphe de ce nouvel article définit la notion d’établissement de proximité.
Tout d’abord, il importe de préciser que l’appartenance au secteur public ne détermine pas la qualification en hôpital de proximité. Ce statut s’adresse tout autant aux établissements de santé publics que privés. En d’autres termes, il a vocation à s’appliquer aux ex-hôpitaux locaux comme aux autres établissements publics ou privés présentant les mêmes caractéristiques.
Ces établissements contribuent à l’offre de soins de premier recours. Les soins de premier recours, tels que définis par l’article L. 1411-11 du code de la santé publique, s’articulent autour de trois grandes fonctions : l’entrée dans le système de soins - diagnostic, orientation, traitement -, le suivi du patient et la coordination de son parcours (y compris dans le secteur médico-social) et le relais des politiques de santé publique dont la prévention, le dépistage, l’éducation à la santé.
À cet effet, les hôpitaux de proximité ont vocation à coopérer avec l’offre de soins ambulatoires et l’offre médico-sociale. Cette double caractéristique rappelle ainsi la spécificité des ex-hôpitaux locaux dont l’activité est réalisée avec le concours de praticiens libéraux et marquée par une prépondérance des soins apportés aux personnes âgées dépendantes dans le cadre médico-social.
Ils doivent également offrir un accès à des consultations spécialisées dans le cadre de coopérations qu’ils développent. En effet, dans les territoires où la démographie des médecins spécialistes contraint l’accès aux soins, l’hôpital de proximité pourra développer des consultations spécialisées par l’intermédiaire d’un autre établissement ou par d’autres acteurs relevant de l’offre de soins ambulatoires. L’ensemble des consultations réalisées par un médecin autre que généraliste est ici visé. Votre rapporteur souligne qu’il n’est pas prévu d’établir, à ce stade des travaux, une liste des consultations spécialisées dans le texte d’application dans la mesure où, la spécialité de ces consultations pourra varier en fonction de la démographie médicale du territoire.
Enfin, il constitue une porte d’entrée vers les établissements de second recours en cas de nécessité.
Le deuxième paragraphe précise que les hôpitaux de proximité exercent une activité de médecine à l’exclusion de la chirurgie ou de l’obstétrique. Cette précision permet de cibler véritablement ces structures. En effet, comme le relève la Cour des comptes dans le rapport précité (46), les ex-hôpitaux locaux ont en commun le fait de ne pas posséder de plateau technique, « ce qui les différencie des petits centres hospitaliers, dès lors en particulier qu’ils ne peuvent notamment exercer d’accouchements ou d’activités chirurgicales ».
Enfin, pour émarger au statut, le volume d’activité des établissements ne doit pas excéder un seuil défini dans le cadre d’un décret en conseil d’État. Le niveau du seuil plafond permettant d’identifier les hôpitaux de proximité n’est pas arrêté à ce stade mais il permettra de s’assurer que les établissements qualifiés d’hôpitaux de proximité présentent bien une homogénéité du point de vue de leurs caractéristiques et du service rendu à la population.
Le paragraphe III dispose que, pour chaque région, la liste des hôpitaux de proximité sera fixée par un arrêté sur proposition du directeur de l’ARS. Cette liste est fixée au regard des besoins de la population et de l’offre de soins dans la région.
L’implication de l’ARS dans la reconnaissance des hôpitaux de proximité paraît effectivement incontournable du fait de sa connaissance régionale dans l’identification des besoins de la population. Mais, selon les informations transmises à votre rapporteur, les ARS seront néanmoins « outillées » par des critères et instructions élaborés nationalement de façon à assurer une homogénéité dans le service attendu par ces structures.
Le dernier paragraphe du nouvel article L. 6111-3-1 prévoit enfin qu’un décret en conseil d’État précisera ses modalités d’application. Il concernera les modalités de révision de la liste fixant les hôpitaux de proximité. D’après les informations transmises à votre rapporteur, la liste pourrait être revue en suivant la même périodicité que celle des contrats pluriannuels d’objectifs et de moyens (CPOM), soit tous les 5 ans, afin de permettre aux établissements d’avoir une visibilité pluriannuelle de leurs ressources de financement.
B. UN FINANCEMENT MIXTE
Le II tend à insérer un nouvel article L. 162-22-8-2 au sein du code de la sécurité sociale. Cet article vise à tenir compte de la spécificité des hôpitaux de proximité en instituant un financement mixte pour les activités de médecine. Le passage à la T2A serait en effet inadapté pour la grande majorité de ces établissements dont l’activité est par définition faible, sous peine de fragiliser leurs ressources financières.
Les activités de médecine feront ainsi l’objet d’un financement sous la forme d’une part fixe (dotation forfaitaire), destinée à assurer la viabilité de l’établissement, couplée à une part reflétant le niveau d’activité des établissements concernés (tarification à l’activité) dont les modalités seront fixées par un décret en Conseil d’État. Ce texte précisera notamment les modalités de construction de la part fixe et de la part variable.
À terme, ce financement mixte se substituera d’une part au régime dérogatoire prévu par l’article 33 de la loi de financement de la sécurité sociale pour 2013 précitée pour les ex-hôpitaux locaux (dotation annuelle de financement), d’autre part à la T2A applicable aux autres établissements susceptibles d’entrer dans le dispositif.
Deux éléments doivent être précisés. Les autres activités, telles que les soins de suite et de réadaptation ou les soins de longue durée, resteront financées selon leurs règles actuelles, qui ne relèvent pas d’une tarification à l’activité. Par ailleurs, cette mesure ne couvre que les frais d’hospitalisation. Ainsi les ex-hôpitaux locaux, reconnus hôpitaux de proximité, pourront bénéficier du financement des actes et consultations externes et des missions d’intérêt général, ainsi que des spécialités pharmaceutiques et des dispositifs médicaux facturables en sus des prestations d’hospitalisation, dans les conditions de droit commun.
Ce nouveau dispositif a vocation à s’appliquer de façon complète en 2016.
C. UNE MISE EN œUVRE PROGRESSIVE
Le III prévoit un dispositif transitoire en 2015 pour les ex-hôpitaux locaux reconnus en tant qu’hôpitaux de proximité. En effet, ils se verront maintenir, pour 2015, leur dotation annuelle de financement qui sera soumise à une modulation fondée sur l’activité réalisée. Les autres établissements susceptibles d’être reconnus en tant qu’hôpitaux de proximité resteront financés selon les modalités en vigueur, soit la tarification à l’activité.
Selon l’étude d’impact, cette distinction est justifiée par « l’impact potentiel de ce nouveau modèle sur les établissements de santé, en termes de système d’information et de facturation ».
S’agissant des ex-hôpitaux locaux, le régime transitoire est calqué en partie sur la rédaction actuelle de l’article 33 de la loi de financement de la sécurité sociale pour 2013. Il prévoit ainsi, que la part des frais d’hospitalisation exercés au titre des soins dispensés dans le cadre des activités de médecine exercées par les ex-hôpitaux locaux fera toujours l’objet d’un financement forfaitaire sous la forme d’une dotation annuelle de financement. Il s’écarte toutefois du régime actuel sur deux aspects :
– d’une part, la dotation annuelle de financement ne couvre plus la part des actes et consultations externes mentionnés à l’article L. 162-26 du code de la sécurité sociale au titre des soins dispensés dans le cadre des activités de médecine, qui seront facturés dans les conditions de droit commun. Les actes et consultations externes seront en effet valorisés à l’activité dès 2015 dans la mesure où le régime des hôpitaux de proximité applicable en 2016 ne concernera que l’activité hospitalière ;
– d’autre part, le montant de la dotation est modulé en fonction de l’activité de l’établissement mesurée dans le cadre du programme de médicalisation des systèmes d’information (PMSI). Cette prévision trouve son fondement dans la répartition à terme de la dotation entre une part fixe et une part variable, liée à l’activité.
*
* *
La Commission examine les amendements identiques AS63 de M. Jean-Pierre Door et AS142 de M. Dominique Tian.
M. Jean-Pierre Door. Il est prévu que les hôpitaux de proximité ne puissent exercer une activité de chirurgie. Le sujet est difficile. Je sais les risques induits par un personnel insuffisamment compétent ou un bloc chirurgical obsolète, mais il peut se produire qu’en cas d’urgence absolue on n’ait d’autre choix que de se rendre dans un de ces établissements. Il faut donc maintenir cette possibilité.
M. Olivier Véran, rapporteur. Je me suis également demandé si l’on ne pourrait intégrer dans le dispositif les hôpitaux de proximité où existe un bloc de chirurgie ambulatoire. Mais en ce cas, le mécanisme de financement dérogatoire prévu ne concernerait plus 200 à 300 établissements, mais 500. Or ce dispositif n’est pas conçu pour soutenir la chirurgie de proximité dont on sait les limites. Sauf à sortir entièrement les établissements considérés de la tarification à l’activité, la mesure me paraît d’une application difficile. Je suis donc défavorable à l’amendement.
M. Jean-Pierre Barbier. Le virage vers la chirurgie ambulatoire est certainement une bonne chose pour les comptes de l’assurance maladie, mais elle a ses limites. Dans ma circonscription, l’ARS souhaite qu’une certaine clinique se réoriente vers la chirurgie ambulatoire. Il en résulte que le nombre de lits réservés à la chirurgie classique n’est plus que de quinze. Cette approche pose un problème médical – il faut trouver les médecins qui ne pratiquent que la chirurgie ambulatoire – et un problème financier – il est impossible d’amortir un bloc avec la chirurgie ambulatoire seule. En résumé, ou l’on développe la chirurgie ambulatoire dans les hôpitaux de proximité tout en acceptant qu’ils pratiquent aussi une certaine proportion d’actes de chirurgie classique, ou ces hôpitaux disparaîtront. Il faut prendre les mesures permettant de maintenir ces structures là où elles sont nécessaires. Considérer qu’il ne doit plus y avoir que de la chirurgie ambulatoire dans un territoire où vivent plus de 100 000 personnes n’est pas forcément la bonne solution.
La Commission rejette les amendements.
Puis elle adopte l’article 37 sans modification.
Article additionnel après l’article 37
Expérimentation de dispositifs d’accueils hospitaliers
pré et post-hospitalisation
La Commission examine l’amendement AS279 du rapporteur.
M. Olivier Véran, rapporteur. L’amendement tend à autoriser à titre expérimental la création d’« hôtels hospitaliers ». Le financement des frais d’hébergement est assuré par l’assurance maladie, celui des frais de fonctionnement par les FIR. Proposer ce mode d’hébergement, dont le coût est infiniment moindre pour la solidarité nationale que celui d’une journée d’hôpital, permettrait de développer la chirurgie ambulatoire pour des patients dont l’état ne demande pas une hospitalisation au long cours après une intervention, mais qui habitent trop loin de l’hôpital pour y revenir sûrement et confortablement en cas d’urgence ; cela réduirait aussi le risque de contracter des maladies nosocomiales.
Certains hôpitaux ont déjà créé des structures de ce type : ainsi du CHU de Toulouse avec la maison d’accueil et d’hébergement Le Laurier rose, ou de l’Hôtel-Dieu à Paris. Une capacité hôtelière est couplée à une présence médicale à proximité immédiate, ce qui permet de rapatrier très vite le malade à l’hôpital en cas de complication. De telles structures permettent d’augmenter significativement le taux de chirurgie ambulatoire pour les interventions liées, par exemple, à des cancers du sein. Elles sont aussi très utiles aux femmes pour lesquelles le risque d’accouchement prématuré est élevé et que l’on doit parfois hospitaliser préventivement, deux semaines durant, par précaution. Une étude menée à Paris a montré un taux de satisfaction de 85 % des usagers de ces structures – alors même que, dans leur très grande majorité, ils avaient dû payer cet hébergement, le remboursement par l’assurance-maladie n’étant pas prévu.
Ce dispositif est plébiscité par les malades et par les établissements, et correspond au souhait, partagé sur nos bancs, de voir se développer la chirurgie ambulatoire. L’amendement tend à encourager son développement à titre expérimental. Il ne s’agit pas de remplacer les hôpitaux – non, contrairement à ce que j’ai pu lire à ce sujet, ce ne seront pas des hôteliers qui opéreront les malades ! –, mais ces petites structures non médicalisées, en réduisant la durée des hospitalisations, entraîneront de considérables économies pour l’Assurance maladie.
Mme Martine Carrillon-Couvreur. J’avais déposé un amendement presque identique à celui-ci, que je soutiens vigoureusement. Pourquoi ne pas généraliser immédiatement une mesure proposée à titre expérimental alors que l’on en connaît déjà le bien-fondé ?
M. Dominique Tian. Les ministres de la santé successifs encouragent le développement de la chirurgie ambulatoire pour permettre un retour à domicile plus rapide. Pourquoi, alors, créer une sorte de sous-hospitalisation ? Si le malade est souffrant, il doit être gardé à l’hôpital, où il y a des lits et où il sera mieux pris en charge que chez lui ; s’il est capable de rentrer chez lui, il y rentre ! L’idée me semble d’autant plus bizarre qu’il existe déjà des établissements de soins de suite, conçus pour favoriser la convalescence.
Mme la présidente Catherine Lemorton. Venez à Toulouse visiter Le Laurier rose, monsieur Tian, et vous serez éclairé. Je respecte l’ignorance, pour autant que l’ignorant cherche à s’améliorer…
M. Rémi Delatte. La proposition est très intéressante. Elle permet de développer la chirurgie ambulatoire tout en assurant le confort et la sécurité du patient. Une structure de ce type – la Maison de parents – existe à Dijon. Comme Mme Carrillon-Couvreur, je serais favorable, là où de telles maisons existent, à la généralisation immédiate d’un dispositif qui a déjà fait ses preuves, sans passer par une phase d’expérimentation.
M. Jean-Pierre Door. Avez-vous connaissance d’expériences étrangères de ce type, monsieur le rapporteur ? D’autre part, que faut-il entendre exactement par « hôtel hospitalier », le terme qui figure dans l’exposé des motifs de votre proposition ? S’agit-il d’établissements existants ? Par qui sera-t-il tenu, et qui investira ? L’hôpital lui-même ? Une collectivité locale ? L’entrée en vigueur de ce dispositif entraînera-t-elle ipso facto la suppression de lits hospitaliers ?
M. Jean-Pierre Barbier. L’idée est très bonne, à condition qu’elle soit envisagée dans un tout, pour permettre un nouvel équilibre. Si l’on développe la chirurgie ambulatoire, des chambres seront disponibles dans les hôpitaux. Ce matin même, la station de radio France Info faisait état de la reconversion d’un étage d’hôpital, désormais réservé à l’hôtel hospitalier. À raison de 1 200 euros la nuitée à l’hôpital et de 67 euros dans cette configuration, l’idée est excellente – ce qui coûte cher, dans une hospitalisation, n’est pas le bâtiment, puisqu’il existe, mais le personnel. Les établissements hospitaliers doivent donc aménager ces hôtels dans leurs locaux, en fonction du développement de la chirurgie ambulatoire, assurant ainsi une proximité réelle aux patients. De plus, la prudence s’impose, au risque, sinon, qu’un dispositif de ce type, assorti d’un remboursement par l’assurance maladie, n’attire des investisseurs privés pressés de créer des structures pour lesquelles ils demanderont des prix de journée supérieurs au tarif de remboursement. Je suis tout à fait favorable à la proposition, à la condition que ce soient les hôpitaux qui la mettent en œuvre.
Mme Isabelle Le Callennec. L’idée est intéressante. Elle m’avait été suggérée par un transporteur sanitaire, stupéfait de devoir amener puis ramener de Rennes à Lille une patiente venue consulter un spécialiste et qui n’aurait pas eu besoin d’être hospitalisée pour cela, au prix de 1 200 euros pour la collectivité. Cette proposition pragmatique répond aux observations des praticiens eux-mêmes et au souhait des patients, et je n’y vois rien de choquant. Des précisions seraient toutefois souhaitables : dans le cas précédemment cité, à quel FIR reviendrait la prise en charge de la nuitée ?
M. Francis Vercamer. Le groupe UDI n’est pas opposé à l’amendement, à condition qu’il n’ait pas pour effet de compliquer encore le parcours de soins. Il faudra d’une part ne pas empêcher le retour au domicile quand il est possible, d’autre part réviser la carte hospitalière sans s’interdire des fermetures de lits et, éventuellement, d’établissements.
M. Michel Liebgott. Il conviendra aussi d’éviter une autre dérive qui consisterait à faire sortir le patient de l’hôpital trop tôt, la conséquence étant que la famille entière serait à l’hôtel auprès de lui… J’appelle aussi l’attention sur le fait qu’après un pontage on envoie les patients dans des établissements de rééducation cardio-vasculaire spécialisés, alors que la rééducation pourrait parfaitement avoir lieu à l’hôpital. La mise en œuvre de la mesure doit être souple.
Mme la présidente Catherine Lemorton. Les structures dont il s’agit sont des lieux de transit, des sas. Quand on habite l’Aveyron et que le CHU le plus proche est à Toulouse, à 180 km de là, être hébergé au Laurier rose facilite grandement la vie et évite que des effets secondaires banals prennent, pour des raisons psychologiques, des proportions indues. Savoir que l’on peut être hébergé à côté de l’établissement dans lequel on a été opéré contribuera à faire accepter la révolution culturelle qu’est la chirurgie ambulatoire. La proposition constitue un bon compromis et, contrairement à ce qu’a dit M. Tian, elle entraîne une dépense bien moindre.
M. Gérard Bapt. Je suis favorable au principe de l’expérimentation. Le mode d’hébergement dont il est question existe depuis longtemps, sous des formes diverses. À Toulouse, le Laurier rose était conçu à l’origine pour les familles ; à Villejuif, l’Institut Gustave-Roussy loue, après conventionnement, des chambres à des hôtels ; maintenant, cela a été dit, des salles sont réservées à cet accueil au sein des hôpitaux eux-mêmes ; dans ma commune, une grosse clinique a favorisé l’implantation d’une résidence hôtelière à cet usage. Le terme d’« hôtel hospitalier » qui figure dans l’exposé des motifs ne me paraît pas le meilleur, car il donne à penser que des constructions auront lieu, avec l’intervention d’investisseurs qui voudront rentabiliser leurs capitaux. À mon sens, il faut commencer par expérimenter le dispositif avant de l’institutionnaliser. Enfin, il est illusoire de penser que l’on économisera par ce biais 1 200 euros par nuitée, car les frais fixes – les lits et le personnel – demeurent.
Mme Martine Carrillon-Couvreur. La prudence est effectivement de rigueur, mais chacun a compris le principe qui sous-tend l’amendement.
M. Dominique Tian. Je m’interroge sur le statut de ces établissements : feront-ils partie du schéma régional d’organisation des soins (SROS) ? J’entends que l’hôpital public coûte trop cher et qu’il s’agit donc de conventionner avec des groupes hôteliers privés, qui accueilleront les malades qui le peuvent à proximité des hôpitaux, sans personnel et sans soins. À enveloppe constante, cela implique forcément de fermer des lits dans les hôpitaux ; les directeurs d’établissement apprécieront. Cette expérimentation aura au moins le mérite de montrer que l’hôpital public coûte très cher.
M. Jean-Pierre Barbier. Le développement de la chirurgie ambulatoire va nécessairement libérer des lits dans les hôpitaux. Il faut donc avoir le courage d’en supprimer.
M. Olivier Véran, rapporteur. L’expérimentation que je propose s’inspire de modèles étrangers, dont le plus connu est celui de la Mayo Clinic, aux États-Unis, qui a imaginé un système de souterrains reliant l’hôpital aux principaux hôtels de la ville. Ces formules existent également dans plusieurs pays européens – sous des formes plus modestes, rassurez-vous… (Sourires.) Quant à l’expérimentation menée à l’Hôtel-Dieu, elle avait pris le nom d’Ambulotel. Je précise enfin que, si nous nous en tenons à une expérimentation, c’est à cause de l’article 40 de la Constitution.
La Commission adopte l’amendement.
Article 38
(art. L. 1435-4-3 [nouveau] du code de la santé publique)
Contrat de praticien territorial de médecine ambulatoire
L’article 38 met à la disposition des agences régionales de santé (ARS) un nouvel outil de contractualisation avec les offreurs de services de santé, dans le but de réduire les inégalités de leur répartition sur un territoire.
Ce dispositif est établi dans le titre III du livre IV du code de la santé publique relatif aux agences régionales de santé, dans le chapitre V relatif aux modalités et aux moyens de leurs interventions. Il s’agit d’un contrat de « praticien territorial de médecine ambulatoire » destiné aux médecins libéraux.
• Un nouvel outil, dans la continuité du contrat de praticien territorial de médecine générale
L’article 46 de la loi n° 2012-1404 du 17 décembre 2012 de financement de la sécurité sociale pour 2013 a mis en place la garantie d’un niveau de rémunération pour les médecins spécialisés en médecine générale souscrivant avec une ARS un contrat de « praticien territorial de médecine générale » (PTMG), défini à l’article L. 1435-4-1 du code de la sécurité sociale. Ce contrat est réservé aux jeunes médecins libéraux, lors de leur primo installation dans un territoire fragile, caractérisé par une offre médicale insuffisante ou des difficultés dans l’accès aux soins. Le praticien perçoit une rémunération complémentaire aux revenus de ses activités moyennant la réalisation d’un minimum d’activité.
Le financement repose sur le fonds d’intervention régionale (FIR). Depuis 2013, 400 contrats ont été ouverts : 200 contrats ont été signés au cours des premiers mois de mise en œuvre du dispositif. La signature de 200 contrats supplémentaires a été autorisée au titre de l’année 2014, ce qui atteste du succès de cette formule.
D’après la première évaluation, près de 80 % des contrats emportent installation en zone rurale. Les deux tiers des contrats sont signés par des praticiens exerçant en cabinet de groupe ou en structure d’exercice coordonné, ce qui montre qu’au-delà de la sécurisation du niveau de revenu, les médecins généralistes recherchent, par opposition à l’exercice isolé, des conditions d’exercice améliorées par l’intégration au sein d’une équipe. Cela permet aussi un partage des coûts d’investissement supportés par le cabinet.
La garantie du niveau de revenu n’est pas le facteur d’attractivité décisif : les deux tiers des contrats sont signés pour des quotités supérieures à neuf demi-journées, donc pour un niveau d’activité bien supérieur au niveau minimum. En outre, trois quarts des PTMG sont des femmes : le levier principal d’attractivité du dispositif réside en fait dans la protection sociale offerte en cas de congé maternité. L’exercice regroupé facilite en outre les remplacements dans ce cas.
L’instauration d’outils incitatifs au profit des ARS montre ainsi toute son utilité. Il s’agit d’un levier complémentaire des dispositifs conventionnels de régulation des installations, par lesquels l’assurance maladie accorde des compléments de rémunération en contrepartie d’exercice dans les zones prioritaires. Pour mémoire, la convention médicale, signée le 26 juillet 2011, a établi deux options dans le nouveau schéma d’organisation des soins : une option « démographie territoriale » permettant le versement d’une aide à l’investissement en cas d’installation ou de maintien, pendant trois ans, en zone sous-dense, d’un cabinet de groupe ou organisé en pôle ; et une option « santé solidarité », emportant rémunération complémentaire et prise en charge des frais de déplacement, afin d’inciter les médecins exerçant en zone surdotée à venir prêter main-forte, au moins vingt-huit jours par an, aux médecins exerçant en zone sous-dotée.
• Un élargissement du champ des publics éligibles et de la protection accordée
Le présent article vise à instaurer un nouveau contrat, non cumulable avec celui de PTMG, afin d’étendre à l’ensemble des médecins, quelle que soit leur spécialité, l’avantage maternité actuellement réservé par le premier dispositif aux seuls médecins spécialisés en médecine générale. En contrepartie, les praticiens devront s’installer et exercer en zone sous dense et s’engager à modérer leurs dépassements lorsqu’ils relèvent du secteur 2, en respectant les limites prévues par le contrat d’accès aux soins (CAS).
Une rémunération sera également versée en cas de congé paternité, ce que ne prévoit actuellement pas le contrat de PTMG : en conséquence, cet avantage sera également élargi aux praticiens territoriaux de médecine générale, ce qui ne nécessite pas de modifier les dispositions législatives relatives au PTMG.
Aussi, le I de l’article 38 établit un article L. 1435-4-3, nouveau, dans le code de la sécurité sociale, à la suite de l’article L. 1435-4-2 relatif du PTMG.
Le I de ce nouvel article autorise les ARS à conclure un contrat avec un médecin conventionné prévoyant qu’il « perçoit une rémunération forfaitaire lorsqu’il interrompt son activité médicale pour cause de maternité ou de paternité ».
Il est expressément prévu une interdiction de cumul de cette rémunération forfaitaire avec la prestation partagée d’éducation de l’enfant, définie à l’article L. 531-4 du code de la sécurité sociale. Le complément de revenu envisagé s’élèverait, selon l’étude d’impact jointe au projet de loi, à 3 105 euros par mois pour les congés maternité, pour une durée de perception moyenne de douze semaines. Le dispositif est donc particulièrement incitatif, puisque l’indemnisation par les caisses d’allocation familiale du congé parental dans le cadre de la prestation partagée d’éducation de l’enfant s’élève à 638,33 euros par mois.
Pour le congé paternité, la rémunération s’élèverait à 1 138 euros, ce qui correspondant à l’avantage maternité proratisé pour une durée de 11 jours.
Votre rapporteur souligne que cette mesure prolonge la création d’indemnités journalières en cas de congé pour grossesse pathologique au bénéfice des femmes médecins ou auxiliaires médicales relevant du régime général (PAMC), par l’article 38 de la loi n° 2013-1203 du 23 décembre 2013 de financement de la sécurité sociale pour 2014.
• Les engagements constitutifs du contrat
Quatre engagements sont définis par le I de l’article L. 1435-4-3 : ils paraissent constitutifs du dispositif à votre rapporteur. Outre, l’interdiction de cumul avec le contrat de praticien territorial de médecine générale, le contrat doit définir la durée d’installation : elle ne peut être inférieure à trente-six mois et supérieure à soixante-douze mois.
Le praticien doit s’engager à respecter les tarifs opposables ou, lorsqu’il est autorisé à pratiquer des honoraires différents des tarifs conventionnels, à limiter ses dépassements.
Il doit s’installer dans une zone, définie par l’ARS, caractérisée, pour la spécialité qu’il exerce, par une offre médicale insuffisante ou des difficultés dans l’accès aux soins.
Enfin, il doit se faire remplacer pendant toute la période de cessation de son activité en cas d’interruption pour cause de maternité ou de paternité.
Le III de l’article L. 1435-4-3 renvoie à un décret en Conseil d’État la définition des conditions d’application en particulier des règles limitant les dépassements d’honoraires.
Le II du présent article rend éligibles au nouveau contrat les seules installations postérieures au 31 décembre 2014. Il paraît en effet inutile de rendre éligibles les praticiens déjà installés dans les zones sous-dotées : l’effet d’aubaine fragiliserait l’emploi des crédits du FIR qui seront consacrés au dispositif, à hauteur d’un million d’euros par an.
• La possibilité pour l’ARS d’exiger des engagements individualisés supplémentaires
Le II de l’article L. 1435-4-3 dispose que le contrat « prévoit des engagements individualisés » et énumère ceux sur lesquels peut porter le contrat : « les modalités d’exercice, la prescription, des actions d’amélioration des pratiques, des actions de dépistage, de prévention et d’éducation à la santé, des actions destinées à favoriser la continuité de la coordination des soins, la permanence des soins ainsi que sur des actions de collaboration auprès d’autres médecins ».
Ces modalités d’engagement individualisées sont identiques à celles prévues au II de l’article L. 1435-4-2 pour le praticien territorial de médecine. Elles seront facultatives, à l’appréciation de l’agence régionale de santé, et générale donc variables en fonction des besoins des territoires.
Selon les informations fournies à votre rapporteur, on constate aujourd’hui que la participation du praticien à la permanence des soins ambulatoires est une mention fréquemment présente dans les contrats de PTMG : elle découle logiquement de l’objectif d’amélioration d’accès aux soins sur l’ensemble du territoire.
Votre rapporteur attire cependant l’attention sur le fait que le contrat de PTMA n’emporte pas complément de rémunération au même titre que celui de PTMG. Les engagements individualisés que les agences régionales de santé seraient susceptibles de demander, potentiellement variables en fonction des stratégies des agences, peuvent donc représenter un risque d’alourdissement inutile qui nuirait à l’attractivité du dispositif. S’il convient de préserver l’égalité de traitement entre les médecins bénéficiant du dispositif PTMG et les médecins s’engageant dans le dispositif PTMA, la définition des engagements facultatifs du nouveau dispositif pourrait être simplifiée.
*
* *
Lors de l’examen de cet article, la commission des affaires sociales a adopté un amendement du rapporteur réduisant la liste des engagements individualisés que l’ARS peut définir dans le contrat : il a supprimé la fixation d’engagements de prescription et d’engagements de collaborations auprès d’autres médecins.
*
* *
La Commission examine l’amendement AS113 de M. Jean-Louis Roumegas.
M. Jean-Louis Roumegas. Il s’agit de préciser que le praticien territorial s’engage à limiter ses dépassements d’honoraires à 40 % du tarif opposable de la sécurité sociale. Ces médecins exercent en effet dans des zones où la patientèle ne manque pas et ils bénéficient en outre, du fait de leur statut, d’une rémunération et d’avantages consentis. C’est donc un plafond acceptable.
M. Olivier Véran, rapporteur. Le praticien territorial de médecine ambulatoire (PTMA) bénéficie du droit à congé de maternité ou de paternité. En contrepartie, il a l’obligation de travailler dans une zone sous-dotée, de se faire remplacer lors de son congé et d’exercer soit à tarif opposable, soit en modérant ses dépassements d’honoraires. La loi ne précise pas dans quelle mesure, car les PTMA ne sont pas tous des généralistes. Certains spécialistes exercent en secteur deux et ont souscrit au contrat d’accès aux soins, ce qui est un dispositif de modération moins rigide. Avis défavorable.
La Commission rejette l’amendement.
Puis elle examine les amendements identiques AS56 de M. Jean-Pierre Door, AS92 de M. Rémi Delatte et AS161 de M. Dominique Tian.
M. Jean-Pierre Door. Les avancées contenues dans le statut de PTMA sont intéressantes. En revanche, les engagements requis sont assez lourds. Ils rappellent ceux de la rémunération sur objectifs de santé publique (ROSP). Or trop de contraintes peuvent avoir un effet désincitatif.
M. Rémi Delatte. Si l’on veut inciter les jeunes médecins à s’installer, il faut en effet ne pas leur imposer trop de contraintes.
M. Olivier Véran, rapporteur. Je vous rejoins sur le fait que le contrat comporte beaucoup trop d’obligations au regard de l’avantage que constitue le droit à un congé de maternité. Dès lors qu’un praticien exerce en zone sous-dotée, à tarif opposable ou en modérant ses dépassements d’honoraires et qu’il se fait remplacer en cas d’absence, il n’y a pas lieu d’ajouter des contraintes supplémentaires. Faut-il pour autant supprimer la faculté pour les ARS de prévoir des engagements individualisés ?
Je propose pour ma part l’amendement AS282 qui propose des engagements individualisés pouvant porter sur les modalités d’exercice, des actions d’amélioration des pratiques, des actions de dépistage de prévention et d’éducation à la santé, des actions destinées à favoriser la continuité de la coordination des soins et la permanence des soins. Il n’est plus question de collaboration avec les autres médecins ni d’engagements en matière de prescriptions.
M. Jean-Pierre Door. Faire référence à des objectifs de santé publique comme la permanence des soins ou les actions de dépistage est en effet très incitatif pour les jeunes praticiens.
Les amendements sont retirés.
La Commission adopte l’amendement AS282 du rapporteur, à l’unanimité.
Puis, selon l’avis défavorable du rapporteur, elle rejette les amendements identiques AS57 de M. Jean-Pierre Door et AS93 de M. Rémi Delatte.
Elle adopte ensuite l’article 38 modifié.
Article 39
(art. L. 1435-4-4 [nouveau] du code de la santé publique)
Soutien de la médecine générale de montagne
Dans la continuité du dispositif de soutien, établi par l’article 38, à l’installation des praticiens territoriaux de médecine ambulatoire (PTMA), l’article 39 dote les agences régionales de santé (ARS) d’un outil spécifique pour soutenir l’installation pérenne de médecins dans des zones de montagne, où celle-ci est rendue particulièrement difficile par la géographie et la densité de population qui y réside de façon permanente.
• Soutenir l’installation durable dans les zones de montagne
L’activité des médecins spécialisés en médecine générale en zone de montagne doit faire face à des contraintes toutes particulières : l’activité connaît un pic très important lors des saisons de fréquentation touristique, mais la patientèle permanente du médecin traitant est réduite et l’activité particulièrement faible en intersaison.
Les coûts de l’installation permanente sont en outre plus élevés car le médecin doit disposer d’un plateau technique développé, du fait de l’éloignement de l’hôpital et qu’une part importante des actes de la patientèle, notamment touristique, est liée à la traumatologie.
Ceci peut conduire à une segmentation de l’offre de soins défavorable à la patientèle permanente, au demeurant éloignée des infrastructures sanitaires. Si les rémunérations à l’acte prévoient des majorations pour prise en charge en urgence d’un patient, il n’en existe pas pour compenser les charges fixes potentiellement plus élevées en territoire isolé. De même, la faiblesse de la patientèle permanente ou en affection de longue durée diminue l’effet des rémunérations forfaitaires spécifiques versées dans ce cas au médecin par l’assurance maladie. Enfin les dispositifs conventionnels mis en place par l’assurance maladie ne sont pas adaptés aux zones dont la population totale n’est faible que pendant une partie de l’année. La majoration d’honoraire définie par l’avenant 20 à la convention médicale est en effet applicable aux situations où au moins 75 % de la patientèle est établie dans la zone éligible.
• Le ciblage du dispositif
Le I établit ainsi, à la suite de l’article L. 1435-4-3 du code de la santé publique relatif au PTMA, un article L. 1435-4-4, nouveau, qui autorise les ARS à conclure avec un médecin conventionné et spécialisé en médecine générale, un contrat « sur la base duquel il perçoit une rémunération complémentaire aux revenus de ses activités de soins exercées en qualité de médecin généraliste ».
L’établissement doit avoir une durée significative : la durée du contrat ne peut être inférieure à trente-six mois et supérieure à soixante-douze mois. Le III de l’article L. 1435-4-4 renvoie à un décret en Conseil d’État la définition des critères caractérisant le territoire isolé, en fonction de la situation géographique et de la densité de population.
Le 5° du I de l’article L. 1435-4-4 interdit le cumul du contrat avec le dispositif de praticien territorial de médecine ambulatoire mentionné à l’article L. 1435-4-2 et avec les dispositifs établis par l’assurance maladie, en application de la convention médicale, au soutien de l’exercice en zone sous-dotée. L’interdiction de cumul ne vise donc pas l’article L. 1435-4-3 établi par l’article 38 du projet de loi : en zone de montagne, le praticien territorial de médecine générale pourra donc également souscrire le contrat prévu par le présent article.
Les quatre autres conditions définies pour bénéficier de la rémunération permettent de cibler le dispositif sur le soutien aux médecins traitants établis en zone de montagne. L’exercice est réservé à un territoire isolé (1°) où l’activité est marquée par une forte saisonnalité (2°).
Les revenus tirés d’une activité au titre des rémunérations définies par la convention médicale doivent être inférieurs à un seuil fixé par rapport au revenu moyen pour la même activité (3°). Les revenus tirés de la permanence des soins ambulatoires ne sont pas pris en compte. Ce seuil sera défini par le décret en Conseil d’État déjà mentionné : il pourrait être de 75 % du revenu moyen.
Enfin, le médecin doit respecter le tarif opposable (4°) : dans le cas contraire, la comparaison avec le revenu moyen d’activité serait en effet dénuée de portée. Il s’agit au demeurant de soutenir la présence de médecins dont la patientèle permanente est, en moyenne, plus âgée et dispose de revenus plus faibles que l’ensemble de la population.
• Les montants d’aides
La contrepartie apportée par l’ARS consistera en une aide au maintien des médecins en zones isolées, ainsi qu’en une aide au financement de plateaux techniques nécessaires dans ces zones.
Conformément aux bornes encadrant la durée du contrat, les aides seront attribuées pour une durée de trois ans, renouvelable au maximum une fois. Selon l’étude d’impact jointe au projet de loi, l’aide au maintien en zone isolée sera de nature forfaitaire et versée trimestriellement et sera adaptée en fonction de l’évolution des revenus du médecin. Elle correspondra à 5 % des revenus liés aux activités de soins, et ne pourra dépasser le montant de 5 000 euros par an. L’aide à l’acquisition de plateaux techniques sera versée une fois par an, pour un montant maximum de 2 500 euros par an.
Le coût de la mesure, financée sur le fonds d’intervention régionale (FIR) est estimé à 1 million d’euros en année pleine à compter de 2015, sur la base de 200 professionnels aidés au niveau national, pour un montant annuel moyen d’aide de 5 000 euros.
• Les engagements individualisés
Le II de l’article L. 1435-4-4 prévoit les engagements individualisés facultatifs. Les contrats les définiront en fonction des besoins identifiés par chaque ARS. Cependant, les engagements énumérés semblent adaptés aux objectifs de la mesure et ne paraissent pas représenter une contrepartie excessive au supplément de rémunération apporté par l’ARS.
Les « actions de prévention » répondent bien aux missions des médecins traitants et aux besoins de populations résidant de façon permanente dans des zones isolées. La définition d’« actions destinées à favoriser l’accès aux soins, la continuité de la coordination des soins ou la permanence des soins » est également adaptée aux besoins des zones de montagne.
L’apport d’aides au financement de plateaux techniques dans des zones isolées doit permettre une utilisation partagée de ces infrastructures : ceci justifie donc que le contrat prévoie des « actions de collaboration avec d’autres médecins » ou de « formation en faveur d’étudiants ou d’internes en médecine comme de professionnels non médicaux ». Concernant ces actions de formation, il a été indiqué au rapporteur qu’un référentiel pourrait être défini en lien avec la Haute Autorité de santé.
*
* *
La Commission examine les amendements identiques AS59 de M. Jean-Pierre Door, AS94 de M. Rémi Delatte et AS162 de M. Dominique Tian.
M. Jean-Pierre Door. Si nous voulons favoriser l’installation des jeunes médecins dans des zones géographiques spécifiques, ne multiplions pas les contraintes désincitatives.
M. Olivier Véran, rapporteur. L’article 39 vise à soutenir la médecine générale de montagne et les médecins de station, qui ont une forte activité en haute saison touristique mais ne travaillent pas assez en basse saison. Il s’agit donc de leur assurer non seulement une garantie de rémunération, mais également un soutien à l’installation de plateaux techniques. Cela justifie que le contrat prévoit des actions de formation. Il est important en effet que ces médecins puissent accueillir des étudiants en médecine ou des internes. Nous sommes dans un cas où les contraintes se justifient. Avis défavorable.
M. Jean-Pierre Door. Les médecins de montagne sont assez isolés, ce qui rend difficiles les actions de coopération avec d’autres médecins. Quant à former des internes, il faut pour cela qu’ils soient déclarés comme maîtres de stage. Les y obliger peut être très désincitatif.
M. Olivier Véran, rapporteur. Il s’agit d’engagements individualisés. On ne demandera pas à un médecin isolé de mener des actions de coopération. On peut en revanche imaginer des actions de prévention spécifiquement destinées aux populations de montagne.
La Commission rejette les amendements.
Puis elle adopte l’article 39 sans modification.
L’amendement AS45 de M. Francis Vercamer est retiré.
La Commission est saisie de l’amendement AS230 de Mme Bérengère Poletti.
M. Jean-Pierre Door. Pour des questions d’équité entre les professionnels de santé libéraux, la subvention versée par les caisses d’assurance maladie aux centres de santé doit être modulée par l’application d’un coefficient multiplicateur défini comme le rapport entre le montant total des actes et prestations remboursables divisé par le montant total du chiffre d’affaires. Cela concerne au premier chef les centres bucco-dentaires.
M. Olivier Véran, rapporteur. Certains abus ont en effet été constatés dans certains centres de santé, notamment bucco-dentaires, qui pratiquent en quantité plus ou moins importante des actes non remboursables. Ils bénéficient néanmoins du régime fiscal appliqué aux centres de santé. Cette question mérite que nous en rediscutions en séance publique avec la ministre. D’ici là, je m’en remets à votre sagesse.
L’amendement est retiré.
La Commission en vient à l’examen de l’amendement AS127 de M. Dominique Tian.
M. Dominique Tian. Il s’agit d’un amendement sur le cumul emploi-retraite, que nous déposons à chaque PLFSS. Il vise à exonérer partiellement de cotisations retraite les médecins qui exerceraient en zone sous-dense
M. Olivier Véran, rapporteur. La mesure proposée par cet amendement n’est pas chiffrée. Le cumul emploi-retraite n’est ouvert qu’à des médecins qui ont liquidé l’ensemble de leur pension de retraite. Je doute par ailleurs que la mesure proposée permette d’améliorer la répartition des médecins dans les territoires sous-dotés. Comme l’an dernier, et sans doute comme l’an prochain, avis défavorable.
L’amendement est rejeté.
Article 40
(art. L. 1432-3, L. 1432-5, L. 1432-6, L. 1435-8, L. 1435-9
et L. 1435-10 du code de la santé publique)
Réforme des modalités de gestion et restructuration
des missions du fonds d’intervention régional (FIR)
Cet article vise à simplifier les missions et le fonctionnement du fonds d’intervention régional qui a été créé par l’article 65 de la loi n° 2011-1906 du 21 décembre 2011 de financement de la sécurité sociale pour 2012, et codifié dans les articles L. 1435-8 et suivants du code de la santé publique.
I. PRÉSENTATION DU FIR
Non doté de la personnalité morale, le FIR a pour mission de financer des « actions, des expérimentations et, le cas échéant, des structures » concourant à huit objectifs déclinés au sein de l’article L. 1435-8 du code de la santé publique. Y figurent notamment la permanence des soins, la qualité et de la coordination des soins, la modernisation, l’adaptation et la restructuration de l’offre de soins l’amélioration des conditions de travail des personnels des établissements de santé et l’accompagnement social de la modernisation des établissements de santé, la prévention du handicap et de la perte d’autonomie ainsi que la prise en charge des personnes dépendantes.
Les ressources du FIR sont précisées à l’article L. 1435-9 et s’élèvent à 3,4 milliards d’euros en 2014. Elles se répartissent entre :
– une dotation des régimes obligatoires de base d’assurance maladie (ROBS) à hauteur de 3 200 millions d’euros (47) correspondant au sous-objectif ONDAM ;
– une dotation de l’État à hauteur de 121 millions d’euros ;
– et une dotation de la CNSA à hauteur de 86 millions d’euros.
Ces crédits sont regroupés au sein d’une même enveloppe globale et sont en partie fongibles. Ainsi, les crédits destinés au financement de la prévention des handicaps et de la perte d’autonomie ne peuvent pas être affectés au financement d’activités de soins.
Les orientations du fonds sont déterminées par le conseil national de pilotage des agences régionales de santé (ARS) tandis que la répartition des crédits entre ARS est fixée chaque année par arrêté des ministres chargés de la santé, du budget, de la sécurité sociale, des personnes âgées et des personnes handicapées, après avis du conseil national de pilotage.
En 2014, les moyens dédiés dans le cadre du FIR devaient plus particulièrement concourir au développement de l’offre de prévention, à la promotion de la logique de parcours dans l’objectif de simplification, décloisonnement et recentrage de l’organisation des soins autour du médecin traitant, à la lutte contre les déserts médicaux et la réduction des inégalités d’accès aux soins (48).
Concrètement, le budget dévolu au FIR est retracé dans un état prévisionnel des recettes et des dépenses (EPRD) arrêté par le directeur général de chacune des ARS. La chaîne de la dépense, quant à elle, fait à la fois intervenir les ARS et la CNAMTS. En effet, si les dépenses sont ordonnancées par l’ARS, ainsi que le précise le premier alinéa de l’article L. 1435-8, les textes prévoient également que la CNAMTS, à qui est confiée la gestion comptable et financière du fonds, établit les comptes du FIR dont les résultats se trouvent consolidés au sein des comptes de la branche maladie du régime général. La CNAMTS est ainsi chargée de la liquidation et du paiement des crédits mais elle peut également déléguer une partie de ses crédits aux ARS.
À l’exception du financement des forfaits de la permanence des soins ambulatoires, l’octroi des financements est subordonné à la conclusion d’un contrat qui doit mentionner l’objet des actions, des expérimentations ou des structures financées, les conditions de leur prise en charge financière et de leur évaluation, ainsi que les engagements pris par le bénéficiaire. En cas de non-respect par le bénéficiaire de ses engagements, celui-ci peut être contraint de restituer les sommes perçues, après mise en œuvre d’une procédure contradictoire (49).
Les textes prévoient également un mécanisme de déchéance quadriennale des sommes notifiées par les ARS à leur profit.
Enfin, selon l’article R. 1435-35, le conseil national de pilotage des agences régionales de santé est chargé du contrôle et du suivi de la gestion du fonds et arrête un bilan des actions du FIR élaboré sur la base des données transmises par chaque ARS qui est adressé au Parlement avant le 15 octobre de chaque année.
Depuis la loi de financement de la sécurité sociale pour 2014, les crédits du FIR font l’objet d’un regroupement au sein d’un sous-objectif dédié de l’ONDAM. Cette mesure est motivée par le souci d’apporter une visibilité accrue du fonds au Parlement.
II. LA REFONDATION DU FIR
La gestion actuelle du fonds résultant de circuits de financements préexistants à sa constitution, le présent article s’attache à les simplifier. Il vise également à rationaliser les missions qui lui sont dévolues afin d’en accroître la lisibilité et le suivi.
A. DES DIFFICULTÉS DE PILOTAGE ET DE GESTION
Plusieurs limites ont été soulevées concernant la gestion du FIR.
Elles tiennent tout d’abord à l’éparpillement des missions qui ne rend pas aisé le pilotage du fonds par les ARS en l’absence d’orientations précises.
Elles ressortissent également à la complexité du circuit de financement qui fait l’objet d’un partage entre ARS et caisses primaires d’assurance maladie (CPAM). Toutes les dépenses sont engagées par l’ARS mais, pour la liquidation, le contrôle et le paiement effectif, les rôles sont partagés entre l’ARS et la caisse primaire. Le tableau ci-après récapitule ainsi la répartition des rôles entre ARS et assurance maladie dans le cadre de la chaîne de la dépense.
ORGANISATION DES LIQUIDATIONS ET DES PAIEMENTS PAR MISSION
Missions |
Attributions ARS-CPAM | ||
Engagement |
Liquidation (service fait, calcul exact du montant) |
Paiement | |
Permanence des soins en établissement de santé |
ARS |
CPAM |
CPAM |
PDSA (rémunérations forfaitaires) |
ARS/CPAM* |
CPAM | |
Autres actions concourant à l’amélioration de la PDSA |
ARS |
CPAM | |
Amélioration de la qualité et coordination des soins – champ hôpital |
ARS |
CPAM | |
Amélioration de la qualité et coordination des soins – champ médico-social |
ARS |
CPAM/ARS | |
Modernisation, adaptation et restructuration de l’offre |
ARS |
CPAM | |
Amélioration des conditions de travail des personnels des ES et accompagnement social |
ARS |
CPAM | |
Prévention, santé publique et sécurité sanitaire |
ARS |
ARS/CPAM | |
Mutualisation moyens structures sanitaires |
ARS |
CPAM | |
Prévention et prise en charge des handicaps et de la perte d’autonomie |
ARS/CPAM* |
ARS | |
PAERPA |
ARS |
CPAM (paiements directement aux professionnels de santé) /ARS (autres) | |
(*) L’ARS valide les derniers tableaux de garde transmis par le conseil de l’ordre, afin de s’assurer du respect du cahier des charges régional et donc de l’enveloppe financière avant de les transmettre à la CPAM.
Source : Circulaire N° SG/DGOS/2014/96 du 31 mars 2014 relative aux modalités de mise en œuvre du fonds d’intervention régional en 2014.
Ces modalités de gestion ne permettent pas un suivi satisfaisant de la dépense d’autant que les caisses primaires d’assurance maladie compétentes pour assurer le paiement varient selon le type de dépenses. Dans le cadre de la permanence des soins, trois types de caisses sont ainsi fondées à intervenir :
– pour la permanence des soins en établissements de santé, il s’agit d’une part des caisses pivots pour les établissements de santé publics, d’autre part des caisses centralisatrices des paiements (CCDP) pour les établissements de santé privés.
– pour la permanence des soins ambulatoire, il s’agit des CPAM et des caisses générales de sécurité sociale pour les départements d’outre-mer (50).
Enfin, le dispositif actuel n’autorise pas de reports de crédits d’un exercice à l’autre alors que le FIR est supposé financer des projets pluriannuels dont la durée maximale ne peut excéder cinq ans. C’est notamment le cas des opérations de modernisation, d’adaptation et de restructuration des établissements de santé ou de leurs groupements.
B. DES MISSIONS ÉTENDUES ET REFONDÉES
● Le I modifie le régime financier applicable aux agences régionales de santé en raison de l’institution du budget annexe du FIR.
Son 1° modifie l’article L. 1432-3 du code de la santé publique afin d’étendre la compétence du conseil de surveillance à l’approbation et au rejet du budget annexe du FIR.
En complétant l’article L. 1435-5, son 2° tend à aligner le régime du budget annexe du FIR sur celui du budget de l’ARS. Il doit être notamment établi en équilibre.
Son 3° complète l’article L. 1432-6 afin de prévoir que les crédits du FIR constitueront à l’avenir des ressources de l’ARS.
● Le II vise à clarifier les missions du FIR.
Son 1° recentre les missions du FIR, mentionnées à l’article L. 1435-8, autour de six axes au lieu de huit actuellement, afin de mieux les articuler avec la stratégie nationale de santé. Ses missions sont également étendues au financement de la démocratie sanitaire ainsi qu’au secteur médico-social.
En outre, cette rationalisation rapproche les actions menées dans les champs sanitaire, d’une part, et médico-social d’autre part, tout en maintenant toutefois le principe de fongibilité asymétrique au profit de ce dernier.
La promotion de la santé et la prévention des maladies, traumatismes et pertes d’autonomie constitueraient la première mission du fonds. À l’organisation de l’offre de soins serait associée la promotion des parcours coordonnés et la qualité et la sécurité de l’offre sanitaire et médico-sociale. La mission dédiée à la répartition géographique des professionnels et structures de santé serait rapprochée de la permanence des soins. La quatrième mission serait consacrée à l’efficience des structures sanitaires et médico-sociales, la contribution du FIR ayant également vocation à optimiser le fonctionnement des structures qu’il finance dans un contexte budgétaire contraint. Cette dernière mission couvre également la question des conditions de travail désormais étendue aux structures médico-sociales. Enfin, la dernière mission couvre le développement de la démocratie sanitaire.
Son 2° modifie l’article L. 1435-9 relatif aux ressources du FIR et au mécanisme de fongibilité asymétrique. Il est désormais précisé, qu’au sein des ressources du fonds, seront désormais identifiés les crédits relatifs aux traumatismes et aux pertes d’autonomie, cette expression englobant désormais la notion de handicap :
– les crédits relatifs aux traumatismes n’auront pas vocation à être affectés au financement d’activités de soins ou de prises en charge et d’accompagnements médico-sociaux ;
– les crédits relatifs à la perte d’autonomie n’auront pas vocation à être affectés au financement d’activités de soins.
Un décret en conseil d’État sera nécessaire pour procéder à l’aménagement des dispositions relatives au FIR.
C. DES MODALITÉS DE GESTION REFONDÉES
Le 3° du II, en modifiant l’article L. 1435-10 du code de la santé publique, vise à confier la gestion du FIR aux ARS. Le FIR constituera dorénavant un budget annexe facilitant ainsi le suivi tant des recettes que des dépenses.
Il prévoit désormais la compétence des ARS dans la gestion des crédits du fonds dans le cadre d’un budget annexe au budget des agences régionales de santé.
La gestion de ce budget s’effectue dans le cadre prévu par l’article L. 1432-5 du code de la santé publique (cf. B du présent commentaire). Le nouveau dispositif confie à l’ARS l’ensemble des paiements relatifs au FIR, à l’exception notable des paiements effectués directement par les caisses primaires d’assurance maladie aux professionnels de santé (51).
Le dispositif prévoit qu’en cas de non consommation intégrale des crédits, il sera possible de les reporter, dans la limite d’un plafond, sur l’exercice suivant afin de faciliter le suivi des projets de manière pluriannuelle. Toutefois, afin d’éviter la constitution d’une trésorerie importante, il est également prévu que les crédits non consommés, c’est-à-dire non ordonnancés, et qui ne peuvent être reportés en application de la règle de plafonnement soient reversés à la CNAMTS, à la CNSA et à l’État. Enfin, le mécanisme de déchéance quadriennale des sommes notifiées par les ARS est maintenu. Les modalités d’application de ces dispositions seront fixées par décret.
L’avantage conféré par la présentation en budget annexe permet de retracer les recettes et les dépenses du FIR dans un document synthétique. Il confère ainsi plus de lisibilité au dispositif d’autant qu’il autorise la possibilité de dégager un résultat spécifique en fin d’exercice.
Enfin, le suivi de l’utilisation des dotations sera assuré par le ministre chargé de la santé qui devra être informé de l’exécution des budgets annexes dans des conditions fixées par décret. En outre, la transmission au Parlement des éléments relatifs au FIR comprendra comme aujourd’hui l’analyse du bien fondé du périmètre des actions, l’évolution des dotations régionales affectées au fond et l’explication des critères de répartition régionale. Il inclura en outre le bilan de l’exécution des budgets et des comptes de l’année précédente sur la base des éléments transmis par les ARS. En sus du rapport d’activité, le rapport devrait contenir la consolidation des comptes FIR au sens de la comptabilité générale.
D. UNE ENTRÉE EN VIGUEUR DIFFÉRÉE
Le III prévoit une entrée en vigueur différée du I et du 2° du II, soit le 1er janvier 2016. En effet, la mise en œuvre de cette mesure nécessitera une adaptation des systèmes d’information des ARS notamment pour permettre un meilleur suivi des dépenses relatives au FIR.
Ce délai sera également mis à profit pour procéder aux aménagements des dispositions relatives au FIR codifiées au code de la santé publique.
*
* *
La commission examine l’amendement AS153 de M. Dominique Tian.
M. Dominique Tian. Le fonds d’intervention régional (FIR) est abondé par différentes sources de financement des établissements de santé. Or si l’on étend le périmètre de ce fonds aux structures médico-sociales, il y aura moins d’argent pour la santé puisque le nombre potentiel de bénéficiaires du FIR augmentera. Le présent amendement vise donc à garantir le caractère opérationnel du FIR en finançant des opérations ciblées dans le domaine de la santé et non pas dans le domaine médico-social.
M. Olivier Véran, rapporteur pour l’assurance maladie. Vous avez déposé le même amendement pour les alinéas 11 et 13 ; or il semble davantage avoir sa place à l’alinéa 13, donc avis défavorable.
L’amendement est rejeté.
La commission examine ensuite l’amendement AS154 de M. Dominique Tian.
M. Dominique Tian. Je présente à nouveau cet amendement à l’alinéa 13, place plus pertinente, selon le rapporteur. Je ne doute donc pas qu’il sera adopté.
M. Olivier Véran, rapporteur. En effet, la pertinence formelle est respectée puisqu’il s’agit du bon alinéa. Toutefois, l’extension proposée par le texte ne concerne que l’amélioration des conditions de travail des personnes des structures médico-sociales dont le financement est budgété dans le cadre de l’objectif national des dépenses d’assurance maladie (ONDAM). J’ai reçu la confirmation que le dispositif existant convenait déjà parfaitement. Avis défavorable.
L’amendement est rejeté.
La commission en vient aux amendements identiques AS87 de M. Jean-Pierre Door et AS150 de M. Dominique Tian.
M. Jean-Pierre Door. Toujours à propos du FIR, nous souhaitons connaître le détail des financements des établissements de santé établissement par établissement. La loi organique relative aux lois de finances du 1er août 2001 a d’ailleurs intégré dans les finances de l’État un principe de sincérité budgétaire visant à la transparence financière.
Mme Isabelle Le Callennec. Les ressources du FIR ont été évaluées à 3,4 milliards d’euros en 2014. A-t-on connaissance des critères d’attribution de ce fonds région par région ?
M. Élie Aboud. Les parlementaires et les élus locaux ne sont pas les seuls à constater l’opacité totale du fonctionnement des agences régionales de santé (ARS) : les fonctionnaires des ARS eux-mêmes la déplorent. M. Door a d’autant plus raison d’invoquer la transparence du fonctionnement du secteur médico-social qu’il est question de transférer progressivement des responsabilités des conseils départementaux vers les ARS. L’amendement AS150 est donc défendu lui aussi.
M. Olivier Véran, rapporteur. Les amendements suivants traitant du même sujet, mon avis vaudra pour eux aussi. Les dispositions proposées relèvent du domaine réglementaire et non législatif. Ensuite, la synthèse des budgets annexes est transmise au Parlement dans le cadre du PLFSS et elle intègre un compte financier et un bilan de l’exécution des crédits. Le détail par établissements ou par régions est dématérialisé et accessible : soit vous utilisez un moteur de recherche sur internet, soit vous faites une simple demande auprès de l’ARS qui vous fournira la liste détaillée de l’utilisation de ces crédits. Avis défavorable.
Mme Isabelle Le Callennec. Vous n’avez pas répondu à ma question : comment le ministère de la santé répartit-il l’enveloppe du FIR région par région ? Quels sont les critères selon lesquels tant sera donné à telle région et tant à telle autre ?
M. Olivier Véran, rapporteur. Les voies de répartition du FIR sont impénétrables. Une base historique prévaut dans la répartition par région. Il est important – et nous sommes bien d’accord – que les parlementaires puissent avoir une vision très claire de la distribution du FIR. La répartition par région fait, j’y insiste, l’objet d’une annexe de synthèse et le reste est disponible sur internet ; s’agissant de la clef de répartition, je reposerai la question au ministère de la santé et je vous invite à faire de même en séance publique.
Les amendements sont rejetés.
La commission examine ensuite les amendements identiques AS88 de M. Jean-Pierre Door et AS151 de M. Dominique Tian.
M. Jean-Pierre Door. Il est bon, comme l’a mentionné le rapporteur, de pouvoir disposer sur internet du détail des financements établissement par établissement. Il faut aussi que nous l’ayons région par région. Nous avions évoqué le FIR au moment où, dans le cadre d’une « niche » parlementaire de l’UMP, nous avions examiné les objectifs régionaux de dépenses d’assurance maladie (ORDAM). Nous avions alors défendu le principe d’un FIR transparent.
Mme la présidente Catherine Lemorton. Nous sommes tous demandeurs de plus de transparence en la matière. Je rappelle que c’est sous la présente majorité que le FIR a été énormément augmenté pour répondre à des expérimentations territoriales et qu’il fait l’objet d’un sous-objectif de l’ONDAM.
Suivant l’avis défavorable du rapporteur, la commission rejette les amendements.
De même, elle rejette les amendements identiques AS70 de M. Jean-Pierre Door et AS152 de M. Dominique Tian.
L’article 40 est adopté sans modification.
Article 41
(art. L. 161-37, L. 162-1-7-1, L. 162-1-8 et L. 165-1-1 du code de la sécurité sociale)
Financement de l’innovation
Le financement des technologies de santé innovantes présente de nombreuses imperfections que cet article vise à corriger : extension des missions de la Haute autorité de santé (HAS) à l’évaluation médico-économique des actes innovants susceptibles d’être inscrits sur la liste des actes et prestations (LAP), élargissement du périmètre des actes innovants relevant de la LAP, et modification des conditions d’éligibilité au « forfait innovation ».
I. LE FINANCEMENT DE L’INNOVATION : UNE PROCÉDURE LONGUE ET COMPLEXE
Deux parcours d’inscription au remboursement coexistent dans le système de santé : le parcours des dispositifs médicaux et celui des actes qui leur sont associés.
A. L’INSCRIPTION SUR LA LISTE DES PRODUITS ET PRESTATIONS REMBOURSÉS
Pour obtenir la prise en charge d’un dispositif médical, le fabricant doit inscrit le dispositif sur la liste des produits et prestations remboursés (LPPR) qui établit les tarifs de remboursement et les prix de vente réglementés des dispositifs médicaux pris en charge (52).
L’inscription sur la LPRR peut se faire sous ligne générique ou sous nom de marque. Dans le premier cas, le remboursement du dispositif sera celui prévu dans la description de la ligne générique, alors que dans le second cas le fabricant peut prétendre à un remboursement spécifique. Cette inscription est ainsi réservée aux dispositifs innovants jusqu’à ce qu’une ligne générique soit créée.
Dans le cas d’une inscription sous nom de marque, le fabricant dépose un dossier de remboursement simultanément au comité économique des produits de santé (CEPS) et à la commission nationale d’évaluation des dispositifs médicaux et des technologies de santé (CNEDiMTS) qui relève de la HAS.
Le délai maximal séparant la date de dépôt du dossier de première inscription sous nom de marque et l’inscription éventuelle à la LPPR est fixé par l’article R. 165-8 du code de la sécurité sociale à 180 jours pour permettre l’obtention de l’avis consultatif de la CNEDiMTS et la décision du Comité économique des produits de santé (CEPS). En effet, une fois l’avis de la CNEDiMTS rendu, c’est au CEPS qu’est décidée la prise en charge du dispositif ainsi que le tarif de prise en charge.
La signature du ministre est préalablement nécessaire à la publication de la décision du CEPS au Journal Officiel. Le délai séparant la décision du CEPS de la signature de cette décision par le ministre n’est pas encadré par le règlement.
La décision du CEPS fait ensuite l’objet d’une publication au Journal officiel.
Dans le cadre des soins de ville, l’inscription sur la LPPR assure la prise en charge par l’assurance maladie et le remboursement aux assurés des dispositifs médicaux et prestations associés. Pour les établissements de santé, le mode de remboursement est soit intégré dans un forfait de soins correspondant au traitement d’une pathologie (tarif « Groupe homogène de séjour » GHS) soit effectué « en sus » (53). Les dispositifs médicaux inscrits « en sus » sont également inscrit sur la LPPR. L’intégration des dispositifs médicaux au sein des GHS ne se fait qu’une fois par an lors de la publication du texte fixant les tarifs d’hospitalisation sur recommandation du conseil de l’hospitalisation.
B. L’INSCRIPTION SUR LA LISTE DES ACTES ET PRESTATIONS
L’inscription des actes innovants sur la liste des actes et prestations (LAP) fait l’objet d’une procédure relativement longue précisée par les articles L. 162-1-7, R. 161-71, R. 162-52 et R. 162-52-1 du code de la sécurité sociale.
Pour être pris en charge ou remboursés par la sécurité sociale, les actes médicaux doivent être inscrits sur la LAP, en vertu de l’article L. 162-1-7 du code de la sécurité sociale. Cette liste regroupe trois nomenclatures distinctes : la classification commune des actes médicaux (CCAM) (54), la nomenclature générale des actes professionnels (NGAP) (55) et la nomenclature des actes de biologie médicale (NABM) (56).
● La procédure d’inscription, de modification ou de radiation des actes médicaux sur cette liste a été fixée par la loi n° 2004-810 du 13 août 2004 relative à l’assurance maladie.
C’est l’UNCAM qui se voit confier la responsabilité principale de cette procédure après avis de la Haute autorité de santé (HAS). La HAS doit rendre son avis dans un délai de 6 mois, renouvelable une fois à titre exceptionnel lorsque des travaux supplémentaires sont nécessaires (57).
La procédure peut également débuter par une saisine de l’État, d’une société savante, d’un organisme professionnel ou par une autosaisine de la HAS. Dans ces hypothèses, les délais de réponse ne sont pas encadrés.
Au sein de la HAS, c’est à la commission nationale d’évaluation des dispositifs médicaux et des technologies de santé (CNEDIMTS) qu’il revient d’évaluer le service attendu de l’acte ou de la prestation sur le fondement de deux critères (58) :
– l’intérêt diagnostique ou thérapeutique de l’acte en fonction « notamment, de sa sécurité, de son niveau d’efficacité et des effets indésirables ou risques liés à sa pratique, d’une part, de sa place dans la stratégie de prise en charge des pathologies concernées, d’autre part » ;
– l’intérêt de santé publique attendu « dont, notamment, son impact sur la santé de la population en termes de mortalité, de morbidité et de qualité de vie, sa capacité à répondre à un besoin thérapeutique non couvert, eu égard à la gravité de la pathologie, son impact sur le système de soins et son impact sur les politiques et programmes de santé publique ».
L’avis précise notamment l’appréciation par la HAS de l’amélioration du service attendu (59) par rapport aux traitements thérapeutiques alternatifs de référence.
● L’Union nationale des caisses d’assurance maladie (UNCAM) définit ensuite le tarif de l’acte ou de la prestation qui reste subordonné au respect des règles de hiérarchisation établies par les commissions de hiérarchisation (60).
L’UNCAM procède ainsi à la définition du tarif. Lorsque l’acte ou la prestation constitue une alternative à des traitements déjà inscrits, l’UNCAM engage par ailleurs une évaluation médico-économique consistant à apprécier l’opportunité de l’inscription ou de la modification et à fixer le tarif « au regard des coûts de mise en œuvre comparés de ces différents traitements ».
● Au terme des articles L. 162-1-7 et R. 162-52, L’UNCAM procède également à la consultation de l’Union nationale des organismes d’assurance maladie complémentaire (UNOCAM), qui doit également rendre son avis dans un délai de 6 mois.
● L’UNCAM rend ensuite une décision qui est adressée aux ministres compétents qui peuvent s’y opposer dans un délai de 45 jours. Passé ce délai, la décision relative à l’inscription de l’acte est réputée approuvée.
Cette décision est accompagnée des avis de la HAS et de l’UNOCAM ainsi que d’une estimation chiffrée de son impact financier.
● La procédure d’inscription de l’acte prend fin avec la publication de la décision au Journal officiel qui n’est soumis à aucun délai particulier.
Si l’obtention des avis de la HAS et de l’UNOCAM sont encadrés, aucun délai maximal n’est fixé pour l’ensemble du processus d’inscription au remboursement d’un acte.
Comme pour la LPRR, l’inscription sur la LAP assure la prise en charge par l’assurance maladie et le remboursement aux assurés. Elle permet également une prise en charge des actes hospitaliers réalisés en externe et des actes techniques réalisés dans les établissements de santé à but lucratif. Pour les établissements de santé, le mode de remboursement est soit intégré dans le tarif GHS soit effectué « en sus » (61). Rappelons que l’intégration de l’acte ou de la prestation au sein des GHS ne se fait qu’une fois par an lors de la publication du texte fixant les tarifs d’hospitalisation.
C. LE CAS PARTICULIER DU FORFAIT INNOVATION
Aux termes de l’article L. 165-1-1 du code de la sécurité sociale les dispositifs médicaux et/ou actes innovants utilisés ou réalisés dans le cadre du seul secteur hospitalier, pour lesquels la HAS a considéré que le service attendu est insuffisant, peuvent faire l’objet d’une prise en charge dérogatoire et précoce. Les données disponibles doivent démontrer un intérêt potentiel de la technologie innovante, la réalisation d’études cliniques et éventuellement médico-économique permettant de fournir les données manquantes.
Un forfait de prise en charge est ainsi fixé par les ministres concernés à la demande de la HAS.
Le dispositif du forfait innovation
Article L.165-1-1. « Tout produit, prestation ou acte innovant peut faire l’objet, à titre dérogatoire et pour une durée limitée, d’une prise en charge partielle ou totale relevant de l’objectif de dépenses mentionné à l’article L. 162-22-9. La prise en charge est décidée par arrêté des ministres chargés de la santé et de la sécurité sociale après avis de la Haute Autorité de santé. L’arrêté fixe le forfait de prise en charge par patient, le nombre de patients concernés, la durée de prise en charge, les conditions particulières d’utilisation, la liste des établissements de santé pour lesquels l’assurance maladie prend en charge ce forfait, et détermine les études auxquelles la mise en œuvre du traitement innovant doit donner lieu, ainsi que les modalités d’allocation du forfait aux établissements de santé. Cet arrêté peut préciser leurs modalités d’identification dans les systèmes d’information hospitaliers. Le forfait inclut la prise en charge de l’acte et des frais d’hospitalisation associés et, le cas échéant, la prise en charge du produit ou de la prestation. Par dérogation aux dispositions de l’article L. 162-2, les praticiens exerçant à titre libéral sont rémunérés par l’intermédiaire de l’établissement de santé. »
II. UN PARCOURS COMPLEXE QUE LA LOI DE FINANCEMENT POUR 2014 A CHERCHÉ À SIMPLIFIER
A. UN PROCESSUS PEU PRÉDICTIBLE ET PEU LISIBLE
1. Le dispositif d’inscription à la LAP
● Aux termes de travaux menés par le centre d’analyse stratégique et divers acteurs institutionnels, académiques et industriels, plusieurs freins à l’introduction rapide d’actes ou prestations innovants avaient été relevées (62). L’étude d’impact souligne ainsi l’accès limité à l’évaluation par la HAS mais également la persistance de délais d’instruction trop longs. Les procédures peuvent ainsi prendre ainsi plusieurs années, voire même ne pas aboutir.
S’agissant de l’inscription aux nomenclatures, le centre d’analyse stratégique relève que le délai d’examen des dossiers par la CNEDIMTS est en moyenne supérieur à un an. Selon les informations transmises à votre rapporteur, la durée d’une primo-évaluation d’acte est inférieure à un an. Ce délai peut s’étendre jusqu’à deux ans pour une réévaluation d’acte. Par ailleurs, il n’est pas possible de prévoir quand l’arrêté d’inscription au remboursement sera pris. L’inscription d’un acte dépend notamment du travail de hiérarchisation effectué par la commission de hiérarchisation.
S’agissant de l’intégration de l’acte ou de la prestation au sein des tarifs GHS, des délais supplémentaires sont également nécessaires. En effet, l’arrêté fixant les tarifs des activités d’hospitalisation prend appui sur les données issues de l’étude nationale des coûts réalisées par l’Agence technique de l’information sur l’hospitalisation (ATIH) qui ne sont disponibles que deux ans après l’inscription au sein des nomenclatures.
2. Les limites du forfait innovation
Selon l’étude d’impact, le caractère innovant se révèle être un critère peu précis pouvant ouvrir la prise en charge précoce à des technologies de santé dont l’impact sera mineur. Dans un contexte économique contraint, il conviendrait de se recentrer sur les actes présentant un impact majeur.
Cette assertion mériterait toutefois d’être nuancée dans la mesure où le dispositif, applicable depuis 2011, n’a donné lieu à aucune décision avant mai (63) et août 2014 (64).
B. L’ÉVOLUTION AMORCÉE PAR LA LOI DE FINANCEMENT POUR 2014
L’article 52 de la loi de financement pour 2014 a procédé à deux évolutions notables relatives aux actes innovants associés à des dispositifs médicaux mais dont les effets se révèlent limités.
Pour réduire le délai d’inscription aux nomenclatures, la loi de financement pour 2014 a tout d’abord mis en place une procédure d’inscription allégée permettant à l’UNCAM de procéder à la hiérarchisation d’un acte innovant nécessaire à l’utilisation ou à la prise en charge des dispositifs médicaux du code de la santé publique. L’UNCAM est ainsi habilitée à effectuer la hiérarchisation lorsque la Commission de hiérarchisation des actes et prestations (CHAP) ne s’est pas prononcée dans un délai maximal de cinq mois après la transmission de l’avis de la Haute Autorité de santé. À l’expiration de ce délai, l’UNCAM dispose d’un mois pour transmettre sa décision aux ministres chargés de la santé et de la sécurité sociale. Le décret d’application en Conseil d’État, en cours de préparation, précise que les actes innovants associés à un dispositif médical sont éligibles à cette procédure si leur amélioration de service attendu est majeure (I), importante (I) ou modérée (III).
Dans le cadre de la procédure de droit commun, la loi a parallèlement encadré les conditions dans lesquelles l’UNCAM était amenée à rendre sa décision. Elle devra ainsi préciser aux ministres chargés de la santé et de la sécurité sociale les raisons pour lesquelles elle n’a pas pris, dans un délai qui ne peut être supérieur à six mois à partir de la transmission de l’avis de la Haute autorité de santé, de décision d’inscription pour les actes innovants dont l’inscription sur la liste des actes et prestations est nécessaire à l’utilisation ou à la prise en charge d’un produit de santé.
Le dispositif adopté par la loi de financement pour 2014, s’il comporte des évolutions majeures, présente quelques limites.
● Un acte dont l’impact clinique majeur pourra relever de la procédure accélérée alors qu’un acte dont le caractère innovant réduirait significativement les dépenses de santé devra être inscrit selon la procédure normale. Tel est le cas des actes innovants, dont le bénéfice clinique est limité, mais qui présentent un impact budgétaire majeur pour les établissements de santé au travers de modifications organisationnelles. L’étude d’impact souligne à cet égard que « cette catégorie d’actes innovants est d’autant plus importante pour le secteur hospitalier dès lors qu’elle pourrait être intégrée au sein des GHS et de la CCAM de manière anticipée sans attendre les résultats de l’ENC et sans passer par les CHAP. En effet, l’impact budgétaire a déjà été préalablement démontré et évalué par la HAS » (cf. B du I du présent commentaire).
● Votre rapporteur tient également à souligner l’absence d’homothétie entre les actes éligibles à la procédure accélérée et ceux faisant l’objet d’un forfait innovation. Un acte éligible au forfait innovation pourra bénéficier de la procédure accélérée en raison de son impact clinique majeur mais pas au titre de son impact budgétaire majeur.
III. L’AMÉLIORATION DES CONDITIONS D’ACCÈS À LA LAP POUR LES ACTES INNOVANTS
Le présent article complète le dispositif d’inscription accélérée sur la LAP en élargissant son périmètre aux actes pratiqués dans les établissements de santé présentant un impact médico-économique important ainsi qu’aux actes ayant fait l’objet d’expérimentations. Il étend à cet effet les compétences de la HAS à l’évaluation médico-économique des actes susceptibles d’être inscrits sur la LAP. Enfin, il aménage le champ d’application du forfait innovation pour se concentrer sur les technologies dont l’impact clinique ou médico-économique est majeur.
● L’extension des missions de la HAS
Le 1°, en modifiant le 1° de l’article L. 161-37 du code de la sécurité sociale, vise à élargir la compétence de la HAS à l’évaluation médico-économique des actes faisant l’objet d’une instruction préalable à l’inscription sur la LAP tant pour la procédure normale (article L. 162-1-7 du code de la sécurité sociale) qu’accélérée (article L. 162-1-8 du même code). Précisons à cet égard que, depuis la loi de financement de la sécurité sociale pour 2008, la HAS a notamment pour mission de publier des recommandations et avis médico-économiques sur les stratégies de soins, de prescription ou de prise en charge les plus efficients.
Évaluation médico-économique
« Appliquée au domaine de la santé, l’évaluation économique met en regard les résultats attendus d’une intervention de santé avec les ressources consommées pour la produire. Cela suppose que les interventions de santé soumises à la décision publique soient comparées, sur la base de leurs résultats et de leurs coûts respectifs.
L’objectif de l’évaluation économique est de hiérarchiser les différentes options envisageables en fonction de leur capacité à engendrer les meilleurs résultats possibles à partir des ressources à mobiliser, au service des décideurs en vue d’une allocation optimale des ressources. On parle à ce propos de recherche de l’efficience.
L’évaluation économique menée par la HAS ne se limite pas à mettre en perspective le résultat des interventions de santé avec les ressources consommées sous la forme d’un ratio coût-résultat. Elle s’inscrit dans une approche plus large qui peut intégrer :
– une évaluation des conséquences économiques de la modification de l’organisation des soins induite par le choix d’une intervention particulière ;
– une évaluation de l’impact de la décision de prise en charge collective de l’intervention sur les dimensions d’équité ;
– une réflexion sur la façon dont les incitations propres à une organisation peuvent influencer les comportements des professionnels de santé et des patients ;
– une analyse d’impact budgétaire (AIB) qui consiste à mesurer les incidences positives ou négatives de la décision de prise en charge collective d’une intervention sur le budget d’une institution. Néanmoins, l’AIB n’a de sens que dans un second temps, dès lors que le ratio différentiel coût-résultat est favorable à l’intervention »
Source : HAS.
● L’ouverture de la LAP aux actes pratiqués dans les établissements de santé et ceux ayant fait l’objet d’une expérimentation
Le 2° modifie l’article L. 162-1-7-1 et vise à étendre le dispositif d’inscription sur la LAP à certains actes pratiqués dans les établissements de santé ou ayant fait l’objet d’une expérimentation.
Son a) élargit le périmètre des actes pour lesquels l’UNCAM doit préciser les motifs d’absence de décision d’inscription dans le cadre de la procédure de droit commun. Rappelons que le délai maximal à partir duquel cette justification doit être établie est fixé à 6 mois à compter de la transmission de l’avis de la HAS à l’UNCAM.
Le nouveau dispositif s’appliquera toujours aux actes innovants dont l’inscription sur la liste des actes et prestations est nécessaire à l’utilisation ou la prise en charge des dispositifs médicaux (actes associés à des dispositifs médicaux) (65). Toutefois, il est désormais précisé que les actes concernés doivent présenter un niveau d’amélioration du service attendu déterminé (amélioration de service attendu I, II ou III).
Le dispositif concernera à l’avenir les actes, associés ou non à des dispositifs médicaux, pratiqués uniquement dans les établissements de santé et qui sont ou ont été susceptibles d’avoir un impact significatif sur l’organisation des soins et les dépenses de l’assurance maladie. La HAS sera chargée de l’évaluation des conséquences budgétaires. Cette réduction serait considérée comme significative si elle se révèle supérieure à un seuil de réduction de dépenses préalablement fixé. Dans le cadre de l’évaluation médico-économique des produits de santé, la HAS a fixé un seuil de réduction des dépenses de 20 millions d’euros. Dans le cas des actes pratiqués uniquement dans les établissements de santé, l’étude d’impact semble envisager un seuil de 5 millions d’euros.
Il est également proposé de permettre un accès au dispositif accéléré aux actes issus des expérimentations, notamment celles prévues par l’article L. 162-31-1 du code de la sécurité sociale (66) dès lors qu’ils présentent une amélioration de service attendue déterminée ou un bénéfice médico-économique significatif, évalué là encore par la HAS. En effet, les expérimentations ont permis d’identifier des actes qu’il serait pertinent d’inscrire au remboursement, de les évaluer et de procéder à leur tarification. Or, les actes associés à l’expérimentation doivent, dans le cadre actuel, faire l’objet de l’ensemble du processus d’inscription ce qui peut freiner la généralisation de l’expérimentation. Dans la mesure où le cadre des expérimentations prévoit, d’une part des phases d’évaluation médicale et médico-économique, d’autre part des modalités de tarification dérogatoire, il apparaît nécessaire de procéder rapidement à la hiérarchisation et à la tarification des actes dans un délai raisonnable.
L’accès au dispositif est ainsi réservé aux actes présentant une amélioration du service attendu (ASA) suffisante ou un impact significatif sur l’organisation des soins et les dépenses de l’assurance maladie que la HAS est chargée d’évaluer.
Son b) insère, avant le dernier alinéa, des dispositions transitoires relatives au financement des actes ayant fait l’objet d’une expérimentation. Si une demande d’évaluation a été déposée à la HAS six mois avant la fin de l’expérimentation, la prise en charge établie pour la mise en œuvre de l’expérimentation est prorogée pour un an à compter du dépôt de la demande. La prise en charge prend fin lorsque l’UNCAM a rendu sa décision.
Son c) prévoit désormais que le décret en conseil d’État, pris en application du dispositif, devra préciser l’amélioration du service rendu de l’acte et les conditions dans lesquelles l’évaluation médico-économique sera menée par la HAS.
Cette mesure entraînerait, pour les seuls actes pratiqués dans les établissements de santé, une économie annuelle de 20 millions d’euros à compter de 2017 pour un seuil de réduction de dépenses fixé à 5 millions d’euros et à raison de l’éligibilité de 4 actes par an. S’agissant des actes issus d’expérimentations, dont le calendrier réglementaire fixe leur terme à décembre 2017, aucune inscription accélérée ne sera effective avant 2018.
● L’élargissement consécutif du champ des actes éligibles à la procédure d’inscription accélérée
Le 3° modifie l’article L. 162-1-8 du code de la sécurité sociale et étend en son a) la procédure accélérée d’inscription sur la LAP aux actes des établissements de santé et ceux ayant fait l’objet d’une expérimentation. La rédaction renvoie ainsi au nouveau dispositif prévu par le présent 2°. Comme pour la procédure normale, leur impact médico-économique fait l’objet d’une évaluation par la HAS. Désormais, pour l’ensemble des actes concernés, la hiérarchisation pourra être décidée par l’UNCAM en l’absence de décision des CHAP dans le délai de 5 mois à compter de la transmission à l’UNCAM de l’avis de la HAS (avis rendu sur saisine de l’UNCAM et avis rendu sur l’impact relatif à l’organisation des soins). Enfin, pour accéder à la procédure accélérée, l’acte doit présenter un service attendu suffisant.
Son b) insère, avant le dernier alinéa, des dispositions transitoires relatives au financement des actes ayant fait l’objet d’une expérimentation. Si une demande d’évaluation a été déposée à la HAS six mois avant la fin de l’expérimentation, la prise en charge établie pour sa mise en œuvre est prorogée pour un an à compter du dépôt de la demande. Cette prise en charge prend fin lorsque l’UNCAM a rendu sa décision.
Enfin, son c) prévoit que le décret en conseil d’État, pris en application du dispositif, devra notamment déterminer les critères retenus.
Cette mesure n’entraînerait des économies qu’à compter de 2018. S’agissant des actes issus d’expérimentations, dont le calendrier réglementaire fixe leur terme à décembre 2017, aucune inscription accélérée ne sera effective avant 2018. S’agissant des actes réalisés dans les établissements de santé, l’inscription accélérée est conditionnée à la durée de l’essai clinique et à la réévaluation préalable par la HAS.
● L’optimisation du forfait innovation
En ajustant la rédaction de l’article L. 165-1-1, Le 4° tend à modifier les conditions dans lesquels le forfait innovation sera accordé.
Alors que le forfait s’appliquait indistinctement aux « produit, prestation ou acte innovant » sans précision particulière le nouveau dispositif vise les dispositifs médicaux (67) et les actes innovants présentant un impact clinique ou médico-économique majeur.
Cette nouvelle rédaction tend à corriger les difficultés posées par la rédaction actuelle qui limite l’impact opérationnel du forfait innovation au seul secteur hospitalier. La prise en charge dérogatoire concernera aussi la ville, domaine dans lequel des innovations peuvent également apparaître.
La modification proposée est également motivée par le fait que la notion de caractère innovant est relativement imprécise. L’étude d’impact souligne que « cette imprécision élargit de facto l’assiette d’éligibilité au forfait innovation, susceptible de générer une augmentation du nombre de demandeurs éligibles » et que « l’enveloppe de financement du forfait innovation n’étant pas illimitée, le financement de technologies de santé présentant un impact mineur risque de se faire au détriment du financement de technologie de santé à impact majeur (clinique et/ou médico-économique) et donc de générer par opportunité des pertes de chances pour les patients et des dépenses injustifiées ». Telles sont les raisons ayant conduit à une rédaction restreignant l’assiette d’éligibilité à un impact clinique ou médico-économique majeur.
Enfin, l’émargement au dispositif est soumis à la réalisation d’une étude comparative clinique et médico-économique.
Votre rapporteur ne partage pas la rédaction proposée qui tend à restreindre l’accès au forfait innovation des produits ou actes innovants et pourrait rendre inopérant un dispositif qui n’a pas totalement fait preuve de son efficacité (deux décisions en quelques années).
*
* *
La rédaction du projet de loi tendant à restreindre l’assiette d’éligibilité au forfait innovation à un impact clinique ou médico-économique majeur, votre rapporteur a présenté un amendement, adopté par votre commission, précisant les conditions d’éligibilité au forfait. Il s’agit de réserver le forfait innovation aux produits susceptibles de présenter un bénéfice clinique ou médico-économique sans qu’il puisse être qualifié de majeur, ce terme étant jugé trop restrictif. La notion d’étude clinique préalable se substitue à celle d’étude clinique comparative pour tenir compte des produits sans alternative thérapeutique. Les conditions d’éligibilité seront fixées par décret.
*
* *
La commission en vient à l’amendement AS272 de M. Olivier Véran, rapporteur.
M. Olivier Véran, rapporteur. La filière du dispositif médical se porte plutôt très bien en matière de recherche fondamentale, de recherche translationnelle, mais elle souffre d’une balance commerciale déficitaire et, dans le cadre des travaux du conseil stratégique des industries de santé (CSIS) ont été prises des mesures de simplification, d’amélioration de la filière, de la commande publique… Le forfait innovation existe ainsi depuis 2008 qui permet de financer, sur une dotation exceptionnelle, des dispositifs particulièrement innovants à l’intention d’établissements de santé.
Or ce forfait n’a pas servi jusqu’en 2014 ! La ministre de la santé l’a permis cette année à deux reprises. Le projet de loi prévoit son extension à la ville – avancée très importante. En revanche, dans sa rédaction initiale, le texte tendait à rigidifier les conditions d’accessibilité, pour un dispositif médical, au forfait innovation, alors même que je viens de rappeler que seuls deux forfaits ont été attribués en six ans. C’est pourquoi il m’a semblé judicieux de retirer certaines mesures de contrainte comme des critères d’impact médico-économique majeur : il est en effet difficile, pour un matériel innovant qui n’a jamais été testé, de démontrer qu’il est, d’un point de vue médico-économique, « majeur ».
M. Jean-Pierre Barbier. L’assouplissement des critères d’éligibilité au forfait innovation se fera, je suppose, à enveloppe constante. N’y a-t-il dès lors pas un risque de dispersion, de saupoudrage ?
M. Olivier Véran, rapporteur. On finance des projets au coup par coup. Alors que seuls deux projets ont été financés en six ans, il reste de la marge avant la « dispersion » que vous évoquez. Un sous-amendement du Gouvernement permettra l’extension du dispositif aux centres de santé. On comptera potentiellement davantage de candidatures, certes, mais le goulot restera très serré : seules les innovations « de rupture » bénéficieront d’un financement. Il faut avoir présent à l’esprit que l’innovation est parfois accessible plus rapidement aux États-Unis ou en Asie que dans nos propres hôpitaux ; il y a donc de quoi s’interroger, surtout quand ces innovations sont françaises. Aussi le forfait innovation vise-t-il à répondre à un certain nombre de cas sans prétendre constituer l’alpha et l’oméga de la distribution de dispositifs innovants dans les hôpitaux français.
L’amendement est adopté.
La commission aborde l’amendement AS13 de M. Jean-Pierre Door.
M. Jean-Pierre Door. Je défendrai en même temps, avec votre permission madame la présidente, l’amendement AS248.
Actuellement, l’inscription au remboursement d’un médicament et le taux de participation de l’assuré sont déterminés par le service médical rendu (SMR) de celui-ci et le prix dépend de son niveau d’amélioration du service médical rendu (ASMR).
Il est proposé ici, pour une meilleure lisibilité et une meilleure prise en compte de la valeur ajoutée ou du progrès thérapeutique apporté, de faire évoluer ces doubles notions de SMR et ASMR pour les « fondre » en un indicateur unique appelé « intérêt thérapeutique relatif » (ITR) reposant sur une analyse comparative.
Cet indicateur pourrait être étendu progressivement pour l’évaluation des médicaments, des dispositifs médicaux et des actes.
M. Élie Aboud. Dans tous les pays européens, on a ajouté à la notion de service médical rendu celle de service écologique rendu avec un indice mesurant la persistance, la bioaccumulation et la toxicité des résidus médicamenteux dans les eaux de surface (PBT). On ne peut aujourd’hui négliger cet aspect.
M. Gérard Bapt. Un problème de répartition des compétences existe depuis la loi du 29 décembre 2011 entre l’Agence du médicament et la Haute autorité de santé (HAS). L’Agence du médicament est certes toujours chargée de la délivrance des autorisations de mise sur le marché ; mais la loi a renforcé le recours aux essais comparatifs dans le cadre de la procédure d’autorisation. Or procéder à de tels essais ne revient pas seulement à évaluer un service médical conduisant à l’autorisation de mise sur le marché, cela revient aussi à aborder la question de l’amélioration du service médical rendu. On observe donc une confusion des genres entre une agence d’État et la HAS qui est une autorité administrative indépendante.
Sandrine Hurel ou Arnaud Robinet, membres comme moi du conseil d’administration de l’agence, ont pu être témoins de cas sensibles. Il convient de faire évoluer le dispositif de manière à sortir de cette confusion et afin de l’amener vers cet index thérapeutique relatif que M. Door a renommé « intérêt thérapeutique relatif ». L’amendement soulève en tout cas un vrai débat qu’il faut que nous menions avec madame la ministre. Nous sommes du reste plusieurs ici à le souhaiter.
M. Olivier Véran, rapporteur. Ce débat n’est pas nouveau, en effet. Nous sommes sans doute d’accord ici pour considérer que le système fondé sur le SMR et l’ASMR n’apporte pas toutes les satisfactions voulues. Néanmoins, l’application de l’amendement provoquerait un véritable Big-Bang dans le secteur de l’industrie pharmaceutique : nous n’aurions pas la capacité d’évaluer l’évolution des dépenses ; certains médicaments aujourd’hui remboursés pourraient du jour au lendemain se retrouver totalement déremboursés. Or nous demandons déjà un gros effort sur les dépenses de médicaments et une modification brutale des règles d’admission au remboursement ôterait toute visibilité aux acteurs. De plus, dans la filière du dispositif médical, les travaux sur l’ITR ne sont pas aussi avancés qu’ils peuvent l’être pour le médicament.
Il faut donc poursuivre les travaux dans cette direction. Une mission déléguée par l’Inspection générale des affaires sociales (IGAS) doit rendre ses conclusions d’ici à la fin de l’année sur la réorganisation du système SMR-ASMR. Je vous propose de retirer votre amendement – sinon j’émettrai un avis défavorable – et de poursuivre ce débat dans l’hémicycle avec la ministre de façon qu’elle nous éclaire sur les modifications éventuelles à apporter à ce système.
M. Arnaud Robinet. Je suis quelque peu surpris par les explications du rapporteur : craindre que l’adoption de l’amendement ne provoque un Big-bang dans l’industrie pharmaceutique est un peu cavalier. Ce Big-Bang a été provoqué il y a déjà un certain temps avec cette fameuse loi de 2011 et les projets de loi de financement de la sécurité sociale (PLFSS) qui ont suivi puisque, sans m’en faire le défenseur, l’industrie pharmaceutique est déjà assez mise à contribution pour tâcher d’équilibrer les budgets de la sécurité sociale.
L’amendement de M. Door est non seulement très important, il est nécessaire. Il permettra d’engager la réflexion sur la transparence et la simplification indispensables des notions d’ASMR et de SMR, alors que même pour de nombreux professionnels de la santé, règne une totale confusion.
Je rejoins par ailleurs notre collègue Bapt sur la nécessité d’engager une telle discussion au sein du conseil d’administration de l’agence du médicament.
M. Jean-Pierre Door. L’évaluation médico-économique est le rôle – majeur – de la HAS, structure totalement indépendante. Nous souhaitons que ce rôle soit renforcé.
La prise en charge d’un médicament ou d’un acte doit être conditionnée par la valeur ajoutée ou le progrès thérapeutique qu’il apporte. Le système du SMR et de l’ASMR avec son échelle de valeur de 1 à 4 étant devenu illisible, l’instauration d’un indicateur unique facilitera le travail de la HAS.
M. Jean-Pierre Barbier. Il est en effet urgent de réformer le système. On l’a vu avec les produits de traitement de l’hépatite C. Étant donné que le prix est déterminé en fonction du SMR et de l’AMSR, ce produit innovant qui guérit pourtant neuf hépatites C sur dix, n’a pas été classé au niveau 1 mais au niveau 2 voire 3. Cette classification tient moins compte de l’apport du produit que du prix qu’on veut lui attribuer. Il faut donc lever une bonne fois pour toute cette ambiguïté et qu’on innove pour se mettre au goût du jour en matière thérapeutique. On en revient toujours à la même question : comment financerons-nous l’innovation demain ?
M. Gérard Bapt. Je comprends la remarque du rapporteur qui faisait observer que plusieurs réformes structurelles sont en cours de réalisation concernant la prise en charge du coût des médicaments innovants et très onéreux. Mener une réforme complète pourrait constituer une bonne opportunité dans cette perspective-là. Il s’agirait de remettre en question l’actuel processus d’évaluation de l’ASMR et de son évolution car les circonstances médico-économiques, selon la croissance du marché, entre la première mise sur le marché et les suivantes, ne sont pas vraiment prises en compte et ne peuvent l’être par le comité économique des produits de santé (CEPS) dans le cadre conventionnel actuel.
Je comprends bien que le ministère veuille un rapport de l’IGAS à la fin de l’année : s’agit-il bien de l’année 2014 ? Car avec M. Hutin nous attendons toujours le rapport sur le bisphénol, qui devait être remis au Parlement en juillet et qui devait être suivi d’une loi applicable le 1er janvier 2015.
Ensuite, l’IGAS n’est pas la sainte Bible, ni le Coran ni la Torah. Je suis scandalisé d’un rapport de l’IGAS critiquant « en plein vol » le rétablissement des systèmes d’information des hôpitaux de Marseille. Elle aurait mieux fait de s’occuper du dossier médical personnel (DMP).
Aussi l’appréciation du rapporteur n’est-elle recevable que si ce rapport sera remis très prochainement et si les conséquences en seront tirées dans le cadre de l’examen du projet de loi qui définira la stratégie nationale de santé.
M. Christian Hutin. Certains rapports sont politiques – et servent à lancer une idée – et d’autres sont essentiels, comme celui commandé sur le bisphénol, sujet qui recueille l’unanimité à l’Assemblée sur de nombreux points. Nous avons bien progressé et nous attendons ce rapport de toute urgence.
Dans le même ordre d’idées, il sera question, à l’article 58, du rapport Ricordeau sur l’ouverture de nouveaux droits aux victimes de l’amiante ; j’ai réuni le groupe d’études que je préside sur l’amiante pour commander un rapport d’étape que nous attendons depuis deux ans.
M. Olivier Véran, rapporteur. La réflexion est déjà engagée et nous sommes d’accord pour considérer qu’il y a un problème avec l’ASMR et, dans une moindre mesure, avec le SMR.
Je reviens sur le Big-Bang. Qu’un très grand nombre de médicaments puisse être déremboursés du jour au lendemain au seul motif, non pas qu’ils seraient inefficaces mais moins efficaces que d’autres alors qu’ils pourraient tout de même bénéficier aux malades, pose problème. En outre, la HAS estime elle-même que la mise en place d’un tel dispositif prendrait plusieurs années puisqu’il faudra évidemment engager une concertation avec les acteurs concernés.
Quant au rapport de l’IGAS, monsieur Bapt, d’après mes informations, il est attendu pour fin 2014 ou les tout premiers mois de l’année 2015. Que ses conclusions soient prises en compte dans la stratégie nationale de santé me paraît un peu prématuré. Mais ce n’est pas à vous que j’apprendrai qu’un rapport de l’IGAS a davantage vocation à alimenter la réflexion d’un ministre que celle du Parlement.
L’amendement est rejeté.
La commission adopte l’article 41 modifié
Mme la présidente Catherine Lemorton. Avant de poursuivre, je tiens à apporter une réponse à Mme Le Callennec que j’invite à consulter la circulaire du secrétariat général des ministères chargés des affaires sociales n° 2013-195 du 14 mai 2013 relative aux modalités de mise en œuvre du FIR en 2013. Ce document d’une trentaine de pages s’achève par un tableau de répartition par régions.
La commission, suivant l’avis défavorable du rapporteur, rejette l’amendement AS248 de M. Jean-Pierre Door.
Chapitre IV
Promotion de la pertinence des prescriptions et des actes
Article 42
(art. L. 162-1-17 et L. 1623-30-3 [nouveau] du code de la santé publique)
Renforcement des leviers régionaux d’amélioration de la pertinence des soins en établissement de santé
Cet article vise à renforcer les leviers d’action régionaux en vue d’améliorer la pertinence des soins dispensés au sein des établissements de santé.
L’amélioration de la pertinence des soins est un enjeu fort pour la qualité de notre système de soins et l’efficience des dépenses de santé.
Jusqu’à présent, les actions qui ont été menées à cette fin ont reposé sur la mise à disposition de données objectivant les écarts de taux de recours et sur la production de référentiels de la Haute autorité de santé (HAS) précisant les bonnes pratiques.
La Caisse nationale d’assurance maladie des travailleurs salariés (CNAMTS) a aussi contribué au développement d’indicateurs permettant de cibler les établissements présentant les plus forts risques en termes de pertinence des soins tout en déployant des actions d’accompagnement auprès des professionnels et des établissements sur certains sujets.
Les agences régionales de santé (ARS) engagent de leur côté des concertations et des actions avec les établissements et professionnels de santé pour améliorer la pertinence des actes.
Pour que ces démarches soient soutenues et rassemblées au service d’une politique plus globale, des outils appropriés sont nécessaires. L’article 42 refonde à cet effet le dispositif de mise sous accord préalable afin de l’adapter aux enjeux de la pertinence de soins. Il vise à donner une base légale au plan d’actions pluriannuel régional d’amélioration de la pertinence des soins tout en inscrivant les établissements de santé dans une démarche contractuelle qui prévoit un dispositif d’accompagnement gradué.
I. L’AMÉLIORATION DU DISPOSITIF DE MISE SOUS ACCORD PRÉALABLE
Le 1° modifie le régime de mise sous accord préalable applicable aux établissements de santé prévu par l’article L. 162-1-17 du code de la sécurité sociale.
A. UN DISPOSITIF AUJOURD’HUI CONCENTRÉ SUR LES PRESTATIONS D’HOSPITALISATION RELEVANT DU CHAMP MÉDECINE-CHIRURGIE-OBSTÉTRIQUE (MCO) ET SUR LES SOINS DE SUITE ET DE RÉADAPTATION
Prévue par l’article L. 162-1-17 du code de la sécurité sociale la mise sous accord préalable consiste à subordonner la prise en charge par l’assurance maladie de certains soins à l’accord préalable du service du contrôle médical de l’organisme local d’assurance maladie, pour une durée ne pouvant excéder six mois. La décision est prise par le directeur général de l’agence régionale de santé, sur proposition du directeur de l’organisme local d’assurance maladie après la mise en place d’une procédure contradictoire.
En cas de mise sous accord préalable, l’établissement de santé ne peut facturer au patient les prestations d’hospitalisation qui font l’objet d’un refus de prise en charge. Il convient de souligner que l’accord préalable du service du contrôle médical n’est pas requis pour la prise en charge des prestations d’hospitalisation en cas d’urgence attestée par l’établissement.
La mise sous accord préalable (MSAP) s’applique à la chirurgie ambulatoire depuis la loi de financement de la sécurité sociale pour 2008 et aux soins de suite de réadaptation depuis la loi de financement de la sécurité sociale pour 2011.
● S’agissant de la chirurgie ambulatoire, la MSAP concerne la prise en charge par l’assurance maladie de prestations d’hospitalisation mentionnées au 1° de l’article L. 162-22-6 du présent code, soit les prestations d’hospitalisation relevant du champ de la médecine, de la chirurgie et de l’obstétrique (MCO) soumis à la tarification à l’activité (T2A). Elle prend appui sur le constat, établi par l’assurance maladie, soit d’une proportion élevée de prestations d’hospitalisation avec hébergement qui auraient pu donner lieu à des prises en charge sans hébergement ou sans hospitalisation, soit d’une proportion élevée de prestations d’hospitalisation facturées non conformes aux référentiels établis par la Haute Autorité de santé, soit d’un nombre de prestations d’hospitalisation facturées significativement supérieur de moyennes régionales ou nationales.
Dans une circulaire datée de 2014 (68), la direction de la sécurité sociale établit un bilan de la MSAP. Au 15 novembre 2013, 121 établissements avaient été mis sous MSAP (38 gestes), soit un taux toujours très satisfaisant : 81 % (94 % sur toute l’année 2012). Dans ses perspectives pour 2014, la circulaire enjoignait de poursuivre la campagne MSAP, élargie de 38 à 43 gestes (69).
● S’agissant des soins de suites et de réadaptation, la mise sous accord préalable porte sur les établissements de santé prescripteurs depuis la loi de financement de la sécurité sociale pour 2014 (et non plus sur la prestation elle-même) en cas de constatation d’une proportion élevée de prescriptions de ces prestations d’hospitalisation avec hébergement qui auraient pu donner lieu à des prises en charge sans hospitalisation. Elle prend appui sur des référentiels établis par la Haute Autorité de santé.
Les activités visées sont :
– d’une part, les activités financées par des tarifs journaliers propres à certains établissements de santé privés ;
– d’autre part, les activités financées par une dotation annuelle de financement exercées par les établissements publics de santé et les établissements de santé privés à but non lucratif soit qu’ils aient été admis à participer à l’exécution du service public hospitalier soit qu’ils aient opté pour la dotation globale de fonctionnement.
La HAS a ainsi dressé la liste des actes chirurgicaux et orthopédiques ne nécessitant pas, pour un patient justifiant de soins de masso-kinésithérapie, de recourir systématiquement à une hospitalisation en vue de la dispensation des soins de suite et de réadaptation (SSR). Elle a également publié des critères de suivi en rééducation et d’orientation en ambulatoire ou en établissements SSR.
Dans la circulaire précitée, la direction de la sécurité sociale relève qu’au 30 septembre 2013, 124 établissements ont été mis sous accord préalable sur une cible 150. Elle précise que « l’analyse des taux de transfert et mutations MCO vers SSR pour les six gestes orthopédiques retenus (PMSI 2012 vs 2011) montre une baisse des taux conduisant à 7 200 séjours évités ».
B. L’ARTICULATION DE LA MSAP AVEC LE PLAN D’ACTIONS PLURIANNUEL RÉGIONAL D’AMÉLIORATION DE LA PERTINENCE DES SOINS
1. Un dispositif désormais élargi aux prestations, actes et prescriptions
Alors que le dispositif actuel subordonne le déclenchement de la MSAP par le directeur général de l’ARS à la proposition du directeur de l’organisme local d’assurance maladie, le nouveau dispositif prévoit un déclenchement par l’ARS en application du plan d’actions pluriannuel régional d’amélioration de la pertinence des soins (cf. II du présent commentaire d’article).
Le périmètre de la MSAP, initialement circonscrit aux prestations d’hospitalisation mentionnées au 1° de l’article L. 162-22-6, pour le champ MCO soumis à la T2A, et au 2° de l’article L. 162-22, pour les soins de suite et de réadaptation, est désormais élargi à l’ensemble des prestations d’hospitalisation, aux actes et aux prescriptions délivrés par un établissement de santé.
S’agissant tout particulièrement des prestations, le terme recouvre à la fois les prestations d’hospitalisation en tant que telles et les soins non suivis d’une hospitalisation dispensés dans un établissement de santé (telle que le forfait accueil et traitement des urgences ou le forfait petit matériel). Les prestations pour exigence particulière des patients visées au 2° de l’art. L. 162-22-6, qui ne donnent pas lieu à prise en charge par l’assurance maladie ne sont de facto pas soumises à la MSAP.
32 priorités ont été ciblées au niveau national pour l’amélioration de la pertinence des actes hospitaliers. La mesure prévoit plus large avec des actions possibles sur les examens d’imagerie et de biologie, les prescriptions médicamenteuses, modes de prise en charge, etc.
Dans tous les cas, la mise en place de la MSAP est, comme aujourd’hui, motivée par le constat d’écarts significatifs. Sont désormais visés :
– les prestations dispensées en établissement de santé, ainsi que leurs prescriptions, qui pourraient être réalisées dans le cadre de l’ambulatoire ;
– les écarts entre actes, prestations et prescriptions constatées et les moyennes régionales ou nationales pour une activité comparable. La référence à l’article L. 6113-7, relative aux données issues du programme de médicalisation des systèmes d’information (PMSI), a été supprimée dans la mesure où ce dernier ne contient pas les données relatives aux prescriptions.
– le constat d’une proportion élevée d’actes, de prestations et de prescriptions non conformes aux référentiels établis par la Haute Autorité de santé.
En cas d’urgence attestée par le médecin ou l’établissement de santé prescripteur, l’accord préalable du service du contrôle médical n’est pas requis.
2. Le renforcement des mesures de coercition
Comme dans le cadre actuel, la réalisation d’actes ou de prestations, alors que l’établissement fait l’objet d’une MSAP et qu’un refus de prise en charge lui est signifié, ne peut faire l’objet d’une facturation au patient. Le nouveau dispositif apporte une précision complémentaire en disposant que ces actes ou prestations ne peuvent non plus être pris en charge par l’assurance maladie.
Le présent dispositif renforce également les sanctions en prévoyant la mise en place de pénalités financières en cas de non-respect de la procédure équivalent à 1 % des produits reçus des régimes obligatoires d’assurance maladie pour les prescriptions. S’agissant des actes et des prestations, aucun plafond de pénalité n’est fixé : il n’est en effet guère probable que le taux de 1 % soit atteint. Les conditions de mise en œuvre de la pénalité sont prévues au II du nouvel article L. 162-30-3. Précisons enfin que la MSAP s’articule avec le plan d’actions pluriannuel régional d’amélioration de la pertinence des soins. Ce dernier doit en effet préciser les critères permettant de cibler les établissements concernés (cf. II du présent commentaire).
II. LES LEVIERS RÉGIONAUX DU CHANGEMENT
La pertinence des soins prendra appui sur un double dispositif de planification et de contractualisation tripartite.
Le 2° créé un nouvel article L. 162-30-3 au sein du code de la sécurité sociale qui prévoit en son I l’instauration d’un plan pluriannuel régional d’amélioration de la pertinence des soins et en précise les modalités d’élaboration. Il prévoit également en son II une contractualisation tripartite entre l’établissement de santé, l’ARS et l’assurance maladie destinée à favoriser la pertinence des soins.
1. Le plan pluriannuel régional d’amélioration de la pertinence des soins
Le I de l’article L. 162-30-3 donne compétence à l’ARS pour élaborer un plan d’actions pluriannuel régional d’amélioration de la pertinence des soins. Ce plan, construit autour d’actions régionalement prioritaires, s’inscrit dans le cadre des programmes nationaux de gestion du risque (70) et du programme pluriannuel de gestion du risque (71).
● L’article L. 182-2-1-1 du code de la sécurité sociale, introduit par la loi du 21 juillet 2009 (72), prévoit la définition d’objectifs pluriannuels de gestion du risque au sein d’un contrat, conclu pour une durée minimale de quatre ans, entre l’État et l’Union nationale des caisses d’assurance maladie (UNCAM). Les programmes nationaux de gestion du risque sont élaborés conformément aux objectifs définis par le contrat d’objectifs. Ce contrat vise à développer des actions nationales relatives à la prévention, l’information des assurés, l’évolution des pratiques ainsi qu’à l’organisation des professionnels de santé et des établissements de santé, de manière à favoriser la qualité et l’efficacité des soins. Ce contrat, ainsi que ses éventuels avenants, sont transmis aux commissions de l’Assemblée nationale et du Sénat.
● Le plan d’action a également vocation à être partie intégrante du programme pluriannuel régional de gestion du risque qui comprend, outre les actions nationales définies précédemment, des actions complémentaires tenant compte des spécificités régionales arrêtées par l’agence régionale de santé, après concertation avec le représentant, au niveau régional, de chaque régime d’assurance maladie dont la caisse nationale est membre de l’UNCAM et avec les organismes complémentaires. Ce programme, qui fait l’objet d’un contrat entre les mêmes acteurs, a vocation à s’intégrer au sein du projet régional de santé. Il est révisé chaque année.
L’objet du plan d’actions consiste à améliorer la pertinence des soins au terme d’un dispositif gradué. En effet, ce plan doit permettre d’identifier par des critères précis les établissements de santé à même d’améliorer la pertinence des soins de façon incitative par la voie contractuelle ou de façon plus coercitive par la mise sous accord préalable (cf. I du présent commentaire).
Il est notamment précisé que les critères retenus dans le cadre du plan d’actions doivent s’appuyer sur les référentiels établis par la Haute autorité de santé d’une part et des écarts constatés entre le nombre d’actes, de prestations et de prescriptions réalisés par l’établissement de santé et les moyennes régionales ou nationales observées pour une activité comparable.
2. La mise en place d’un outil contractuel à visée coercitive
Le II décrit le dispositif du contrat d’amélioration de la pertinence des soins qui s’articule avec le plan d’actions pluriannuel régional d’amélioration de la pertinence des soins. Ce contrat concerne en effet les établissements identifiés dans le cadre du plan comme devant mettre en œuvre des actions d’amélioration de la pertinence de soins. Il résulte d’une initiative de l’ARS et associe, aux côtés de l’agence et de l’établissement, l’assurance-maladie. Il est conclu pour une durée qui ne peut excéder deux ans.
Il prévoit des objectifs qualitatifs d’amélioration de la pertinence des soins mais surtout des objectifs quantitatifs évalués au regard d’écarts par rapport aux moyennes nationales et régionales pour une activité comparable d’une part et au regard d’une proportion élevée d’actes, de prestations ou de prescriptions réalisées non conformes aux référentiels de la HAS. Alors que les objectifs qualitatifs, basés sur des indicateurs de processus, ont vocation à couvrir un nombre important d’établissements, les objectifs quantitatifs visent à maîtriser le nombre d’actes, de prestations ou de prescriptions pour un nombre plus ciblé, et donc plus réduit, d’établissements.
Les ARS définiront leurs objectifs à partir des référentiels HAS, en attendant la production d’indicateurs par la HAS elle-même. La CNAMTS développe aussi des indicateurs, en partie tirés des recommandations HAS, destinés à cibler les établissements les plus en marge.
En cas de refus de signer le contrat, une pénalité est automatiquement applicable sans avis préalable ni procédure contradictoire. Elle équivaut à 1 % des produits reçus des régimes obligatoires d’assurance maladie au titre du dernier exercice clos.
L’atteinte des objectifs fait l’objet d’une évaluation annuelle organisée de manière conjointe par l’ARS et l’assurance maladie en présence d’un médecin de l’établissement concerné.
Si les objectifs ne sont pas atteints, l’ARS peut, après avis de l’organisme local d’assurance maladie et au terme d’une procédure contradictoire, soit engager la procédure de mise sous accord préalable au titre du champ d’activité concerné par le manquement, soit frapper l’établissement d’une pénalité consistant en un versement d’une partie des recettes annuelles d’assurance maladie relatives à l’activité concernée par ces manquements. Si les manquements portent sur des prescriptions, la pénalité prend appui sur les dépenses imputables aux prescriptions. Le dispositif prévoit que la pénalité est proportionnée à l’ampleur des écarts et fait l’objet d’un plafonnement équivalent à 1 % des produits reçus des régimes obligatoires d’assurance maladie par l’établissement au titre du dernier exercice clos.
Le III dispose qu’un décret en conseil d’État devra préciser notamment les modalités d’évaluation de l’atteinte des objectifs.
Le dispositif ne s’articulant pas avec le contrat pluriannuel d’objectifs et de moyens (CPOM) conclu entre les établissements de santé et l’ARS, les sanctions financières qu’il prévoit n’ont pas vocation à s’inclure dans le plafonnement des pénalités financières prévu au dernier alinéa de l’article L. 6114-1 du code de la santé publique.
Cette mesure devrait se traduire par une économie de 50 millions d’euros à horizon 2017.
*
* *
Lors de son examen du texte du projet de loi, votre rapporteur a présenté deux amendements, adoptés par votre commission.
Le premier précise que la procédure contradictoire, applicable à la mise sous accord préalable, serait mise en œuvre dans des conditions définies par décret. Il s’agit de reprendre la formulation actuellement mentionnée par l’article L. 162-1-17 du code de la sécurité sociale.
Le second vise à abonder le fonds d’intervention régional des produits de la pénalité issus du refus, signifié par un établissement de santé, de signer un contrat d’amélioration de la pertinence des soins.
*
* *
La commission examine l’amendement AS178 de M. Dominique Tian.
M. Élie Aboud. L’article 42 prévoit que les Agences régionales de santé (ARS) élaborent un plan d’actions pluriannuel régional d’amélioration de la pertinence des soins. L’article précise en outre les domaines d’actions prioritaires. Par souci de clarté et afin d’établir des passerelles entre les uns et les autres, nous proposons que soit également recueilli l’avis des fédérations régionales représentatives des établissements de santé publics et privés.
M. Olivier Véran, rapporteur. Cet amendement revient à chaque examen du PLFSS. On peut estimer que, dans les procédures contradictoires qui vont avoir lieu avec l’assurance maladie dans le cadre de contrôles contentieux, le rôle des fédérations régionales peut être intéressant. Toutefois, deux mesures associant les fédérations hospitalières de cette manière ont été considérées comme des « cavaliers sociaux », notamment depuis le PLFSS pour 2010. Donc avis défavorable.
M. Jean-Pierre Barbier. Que mes propos ne soient pas mal interprétés – j’ai beaucoup de respect pour les ARS qui font un travail remarquable sur l’ensemble du territoire –, mais ces agences ont de plus en plus de pouvoir et il est bon d’assortir tout pouvoir de contre-pouvoirs. Or l’amendement va dans ce sens. Encourager les ARS à collaborer avec l’ensemble des acteurs publics et privés éviterait une trop forte étatisation de la médecine en France.
M. Bernard Accoyer. L’amendement est particulièrement pertinent car on assiste au retour d’une forme d’hospitalo-centrisme dangereux. Quand on lit ce qui nous attend avec la loi santé, on comprend bien que l’étatisation menace l’avenir du système de soins français, menace la liberté de choix des malades, menace la qualité des soins, enfin menace l’équilibre financier car l’instauration d’un monopole entraîne l’augmentation des prix.
L’amendement de MM. Tian et Aboud est de bon sens : il évite une nouvelle fois de faire une mauvaise manière au plus grand nombre de praticiens libéraux qui travaillent dans les établissements de santé. Nous insistons sur la spécificité de notre système de soins et d’hospitalisation qui jusque-là a toujours prévalu, à savoir son ouverture à la fois au public et au privé.
M. Olivier Véran, rapporteur. L’amendement ne semble pas à sa place puisque vous voulez introduire l’avis des fédérations dans le cadre de l’avis donné avant éventuelle subordination à l’accord préalable du service du contrôle médical, de l’organisme local d’assurance maladie. Or sont ici concernés les financeurs. Je renouvelle donc mon avis défavorable.
L’amendement est rejeté.
La Commission examine l’amendement AS277 du rapporteur.
M. Olivier Véran, rapporteur. Il s’agit d’un amendement de précision.
La Commission adopte cet amendement.
La Commission examine l’amendement AS60 de M. Jean-Pierre Door.
M. Jean-Pierre Door. L’alinéa 12 traite de l’élaboration par l’agence régionale de santé du plan d’action pluriannuel d’amélioration de la pertinence des soins. Nous souhaitons que cela se fasse en concertation avec les Unions régionales des professionnels de santé (URPS) ainsi qu’avec les commissions médicales d’établissement (CME) de façon que les secteurs libéral et hospitalier soient impliqués dans l’élaboration d’un plan qui, selon le rapport, doit avoir une très grande importance.
M. Jean-Pierre Barbier. Il ne faut pas, en effet, que les ARS soient déconnectées du terrain et des professionnels de santé : elles doivent conduire leurs actions en concertation avec ces derniers.
M. Olivier Véran, rapporteur. Cela a du sens. Dans la logique juridique, le programme national émane de l’État et de l’assurance maladie, et il devrait en être de même pour les programmes régionaux. Si je m’interroge sur la constitutionnalité de la mesure proposée, je suis d’accord, sur le fond, qu’il pourrait être pertinent d’impliquer les URPS. Cependant, ce ne peut, l’échelon en question étant celui de la région, être le cas des CME elles-mêmes, mais plutôt des conférences de CME. Si vous réécrivez l’amendement en ce sens, nous pourrons en débattre avec la ministre.
Cet amendement est retiré.
La Commission examine l’amendement AS12 de M. Jean-Pierre Door.
M. Jean-Pierre Door. C’est à la Haute autorité de santé (HAS) qu’incombe de donner des avis d’efficience en matière d’évaluation médico-économique. Je pense que, dans la chaîne de décision, elle devrait être la première consultée, avant les choix de prise en charge par la sécurité sociale des actes de prescription de médicaments ou de dispositifs médicaux. Il convient de conforter les référentiels qu’elle établit.
M. Olivier Véran, rapporteur. Défavorable. La proposition restreint le champ des établissements pouvant être ciblés dans le cadre des contrats. La mesure repose sur un double niveau de ciblage : un premier niveau visant un nombre relativement important d’établissements auxquels seront assignés des objectifs qualitatifs d’amélioration de la pertinence définis selon des indicateurs de processus, et un second niveau qui visera un nombre plus restreint d’établissements, qui présenteraient, par exemple, des écarts importants par rapport aux moyennes nationales ou régionales. En intégrant dans la rédaction « une proportion élevée d’actes, prestations ou prescriptions non conformes aux référentiels de la HAS » dès le premier niveau, vous réduisez considérablement la portée de la mesure. En outre, la suppression du terme « notamment » restreint les critères qui pourraient être retenus pour le ciblage.
La Commission rejette cet amendement.
La Commission examine, en discussion commune, les amendements AS64 de M. Jean-Pierre Door ainsi que les amendements AS144 et AS177 de M. Dominique Tian.
Les amendements AS64 et AS144 sont identiques.
M. Élie Aboud. Il est normal que les médecins libéraux intervenant dans les établissements soient impliqués dans les contrats d’objectifs, afin qu’ils n’aient pas le sentiment de rester en dehors de la structure.
M. Olivier Véran, rapporteur. Défavorable. Le sujet, fondamental, est celui de la pertinence des soins. Le principal acteur de la pertinence de la prescription, dans un établissement ou à la ville, est certes le médecin. La pertinence doit donc être améliorée en créant de l’émulation parmi les professionnels de santé autour de cet enjeu : ce n’est pas par l’injonction d’un directeur d’ARS à un directeur d’hôpital que le but sera atteint. Aussi, je proposerai un amendement sur ce point dans le domaine hospitalier, mais si, s’agissant du présent amendement, nous impliquons les médecins libéraux dans le contrat, nous les rendons responsables, alors même que le contrat comprend des pénalités. Cela créerait, je le crains, quelque émoi dans la profession.
La Commission rejette ces amendements.
La Commission examine les amendements identiques AS84 de M. Jean-Pierre Door et AS146 de M. Dominique Tian.
M. Jean-Pierre Door. Cet amendement vise à supprimer les sanctions en cas de non-atteinte des objectifs ou de refus de signer un contrat. Ces sanctions pourraient conduire les établissements à refuser de dispenser certains actes ou traitements s’ils craignent de rencontrer des difficultés dans le respect du contrat. Vous risquez ainsi de faire échec à votre propre objectif d’amélioration de la pertinence des soins.
M. Jean-Pierre Barbier. Confier des pouvoirs exorbitants à une seule agence, en l’occurrence l’ARS, me paraît dangereux. Nous risquons de constater des abus. Soyons prudents.
M. Gérard Bapt. Si nos collègues ne veulent pas des pénalités, il faut qu’ils demandent la suppression de l’ensemble des alinéas 20 et 21, et non du seul membre de phrase sur lequel porte l’amendement, cette suppression minime ne répondant pas à leur objectif. En tout état de cause, l’application de ces pénalités sera exceptionnelle. Je reconnais toutefois qu’en matière de pertinence des soins, nous ne pourrons rien sans l’active participation des médecins.
M. Olivier Véran, rapporteur. Le bon acteur de la pertinence des soins, certes, n’est pas le directeur d’établissement, même s’il a pour mission de créer les conditions rendant cette pertinence possible. C’est pourquoi je proposerai, comme je l’ai dit, un amendement visant à créer une émulation chez les professionnels de santé eux-mêmes autour de cet enjeu.
Nous prévoyons, entre l’hôpital, l’ARS et l’assurance maladie, un contrat qui comporte non seulement un volet incitatif mais aussi un pouvoir de sanction de l’ARS sur l’établissement. Un accompagnement financier est prévu à hauteur de 35 millions d’euros de dotation pour la première année et de 50 millions pour l’année suivante, avec des pénalités qui n’excéderont en aucun cas 10 millions d’euros et qui, de surcroît, ne s’ajouteront pas à celles prévues en cas de difficultés à respecter le contrat pluriannuel d’objectifs et de moyens. Il est peu probable que ces pénalités soient souvent prononcées.
M. Jean-Pierre Barbier. Aux termes de l’alinéa 20, le directeur de l’ARS peut décider seul de l’application d’une sanction. Ce pouvoir me paraît exorbitant.
M. Olivier Véran, rapporteur. Le rôle des directeurs généraux d’ARS a été défini par la loi « Hôpital, patients, santé, territoires » votée par la précédente majorité. Une procédure contradictoire est prévue. Par ailleurs, la situation n’est pas rigide, vous connaissez le rôle des élus dans les territoires : il y a des échanges, non seulement avec les ARS, mais aussi avec les usagers, les représentants des groupements médicaux, et les collectivités interviennent. L’ARS n’est pas connue pour être une machine de guerre dans les territoires. Si la sanction sera possible, le dispositif reste très largement incitatif.
M. Jean-Pierre Barbier. Les ARS écoutent de moins en moins et font de plus en plus ce qu’elles veulent. N’en rajoutez donc pas : nous ne pourrons plus les contrôler.
M. Michel Liebgott. M. Barbier met en cause à la fois la tutelle, l’intervention de l’État, le personnel des ARS, et un processus de contrôle qui ne peut qu’être dépourvu de sens s’il n’est pas assorti de pénalités. Nous nous sommes assez plaint des dérives financières des établissements, conduisant au dépôt de bilan d’associations et de structures privées, avec des conséquences catastrophiques pour les patients, les communes, l’aménagement du territoire. La régulation est donc nécessaire, ce qui n’empêche d’ailleurs pas l’action dans l’urgence : cette dernière est prise en considération par cet article. Les ARS représentent, dans leur périmètre, l’intérêt général en matière de santé. Nos collègues ont un a priori négatif contre les représentants de l’intérêt général.
Mme Isabelle Le Callennec. L’avis de l’ARS, de la tutelle, est certes important, ainsi que celui de l’assurance maladie, mais cet article fait fi du rôle du conseil de surveillance. Par ailleurs, s’agissant de la mise sous accord préalable, quid de l’aide médicale d’État (AME) ? S’il y a un domaine en dehors de tout contrôle, c’est bien celui-là.
M. Jean-Pierre Barbier. Je souhaiterais, à l’attention de Michel Liebgott, que nous nous gardions des procès d’intention. Mes propos ne mettaient en cause ni le travail des ARS, ni celui des fonctionnaires, ni la tutelle. Je demande seulement que nous soyons prudents.
M. Gérard Bapt. Un directeur d’ARS n’agit pas comme un prince au temps de Louis XIV. Nous sommes un État de droit et toute décision d’un directeur d’ARS est soumise à des voies de recours. Les établissements ou les organisations représentatives savent contester une décision devant un tribunal administratif ; nous en avons un exemple frappant en Midi-Pyrénées.
Cela n’a aucun rapport avec l’AME. Un rapport IGF-IGAS de 2011 sur l’AME, rendu public seulement après le vote du Parlement sur le sujet, a montré que certains établissements portaient de manière indue des actes dans le champ de l’AME, et que l’enveloppe de cette dernière avait augmenté notamment pour cette raison. C’est une question d’organisation administrative, qui n’est pas celle de la pertinence des soins.
M. Door déplore souvent la forte proportion d’actes inutiles ou redondants : parmi ces actes, il y a aussi des abus. Qu’un directeur d’ARS puisse mettre l’exercice sous accord préalable, c’est certes une limitation de la liberté de prescription, mais cela permet de lutter contre les abus.
M. Jean-Pierre Door. J’ai souvent dénoncé les prescriptions abusives. Un contrat d’objectifs en matière de pertinence des soins est quelque chose de souhaitable, mais il est dommage que vous l’assortissiez de pénalités. C’est un étatisme forcé. Il vaudrait mieux prévoir un dialogue entre les ARS et les directeurs d’hôpitaux. Pourquoi mettre ces derniers en difficulté, quand ce sont les médecins qui prescrivent ? Certains services éviteront de prendre en charge des actes afin d’éviter de possibles sanctions. Il faut supprimer les pénalités financières prévues aux alinéas 20 et 21.
Mme la présidente Catherine Lemorton. Qui prescrit ? Les médecins. Mais qui finance ? Le financement passant par les cotisations sociales des salariés, l’impôt, il est normal que l’État, via les ARS, regarde ce qui se passe.
Mme Isabelle Le Callennec. Vous proposez, et c’est une bonne chose, une contractualisation entre les établissements de santé, les ARS et l’assurance maladie, en vue d’améliorer la pertinence des soins et la maîtrise de la prescription. Or la suppression de la franchise et de l’autorisation préalable d’accès à l’AME ont rendu une immense liberté aux acteurs. J’entends dire que l’AME a beaucoup augmenté, passant de 800 millions à un milliard. Est-ce le nombre d’actes qui a augmenté ?
Mme la présidente Catherine Lemorton. L’AME étant un fonds d’État, nous aurons ce débat dans le budget santé de l’État. Respectons le périmètre.
Mme Isabelle Le Callennec. Les gens n’attendent pas le projet de loi sur la santé pour parler de l’AME ! C’est un sujet de société.
La Commission rejette les amendements identiques AS84 et AS146.
Suivant l’avis défavorable du rapporteur, la Commission rejette les amendements identiques AS85 de Jean-Pierre Door et AS145 de M. Dominique Tian.
La Commission examine l’amendement AS273 du rapporteur.
M. Olivier Véran, rapporteur. Cet amendement vise à orienter vers le fonds d’intervention régional (FIR) les pénalités versées par les établissements refusant le contrat, de façon à accompagner les établissements désireux de s’engager dans une démarche d’amélioration de la qualité.
M. Jean-Pierre Barbier. Cela n’aidera pas les établissements puisque vous avez dit que les sanctions seraient exceptionnelles.
La Commission adopte cet amendement.
La Commission adopte l’article 42 modifié.
La Commission examine les amendements AS41 de M. Francis Vercamer et AS129 de M. Dominique Tian.
M. Francis Vercamer. Cet amendement vise à développer la chirurgie ambulatoire, dont la Cour des comptes souligne qu’elle reste en décalage, en France, avec un important potentiel de développement mis en évidence par la pratique des autres pays occidentaux. Cette pratique est source d’économies significatives. L’amendement prévoit que le contrat pluriannuel d’objectifs et de gestion conclu entre l’ARS et l’établissement de santé comprend obligatoirement des objectifs chiffrés de développement de la chirurgie ambulatoire ainsi qu’un calendrier de mise en œuvre pluriannuelle.
M. Élie Aboud. L’amélioration, dans ce domaine, a été plus sensible dans le secteur privé que dans le secteur public. Il faut établir un bilan chiffré et aider toutes les structures, publiques ou privées, qui s’engagent dans cette direction.
M. Olivier Véran, rapporteur. Défavorable. Le développement de la chirurgie ambulatoire – 40 % en France, actuellement, contre 80 % aux États-Unis – est un objectif louable. La chirurgie ambulatoire bénéficie au patient, diminue les hospitalisations et les risques d’infections nosocomiales, ainsi que le coût pour la protection sociale, libère des places dans les services saturés, permet de restructurer les hôpitaux. Nous avons voté hier un amendement sur les hôtels hospitaliers qui permettra d’améliorer le dispositif. En revanche, s’agissant des amendements, il existe déjà un dispositif d’accord préalable plus pragmatique, qui répond pleinement à l’objectif.
La Commission rejette ces amendements.
Article additionnel après l’article 42
Rapport au Parlement sur la diffusion des bonnes pratiques
au sein des équipes médicales hospitalières
La Commission examine l’amendement AS280 du rapporteur.
M. Olivier Véran, rapporteur. C’est l’amendement que j’ai annoncé plus tôt. La pertinence des soins doit être réalisée par une émulation entre les équipes médicales, dans la mesure où le directeur d’hôpital ne peut parvenir seul à ce résultat et où les équipes ne sauraient être contraintes. Il convient ainsi de prévoir des dispositifs incitatifs, et notamment de rendre accessibles des formations continues adaptées, en déléguant, pourquoi pas, du temps pour la formation par les pairs.
M. Jean-Pierre Door. Vous revenez sur le débat autour de notre amendement prévoyant l’implication des professionnels, que nous allons réécrire, mais le vôtre se contente de demander un rapport. Or nous n’avons pas besoin d’un rapport supplémentaire mais d’actions.
M. Pierre Morange. S’il est louable de proposer la rédaction d’un rapport sur la diffusion des actions relatives à la pertinence des soins, le véritable problème réside dans l’incapacité de l’État à diffuser de façon systématique les bonnes pratiques identifiées par l’Agence nationale d’appui à la performance des établissements de santé et médico-sociaux (ANAP). Or nous accusons un retard en la matière depuis plusieurs décennies. C’est pourquoi il me paraîtrait plus efficace de réformer les schémas opérationnels que d’introduire des procédures ne débouchant que sur des sanctions individuelles décidées par le directeur de l’ARS.
M. Olivier Véran, rapporteur. Nous ne proposons aucune sanction puisqu’il n’est nullement question ici du dispositif du contrat entre les établissements et les ARS.
Si nous proposons la publication d’un rapport, c’est pour deux raisons. D’une part, nous risquons de nous heurter à un problème d’irrecevabilité financière si nous proposons la création de nouveaux dispositifs. On peut d’ailleurs se féliciter que pour la première fois, la question de la pertinence des soins soit évoquée dans le cadre de l’examen d’un PLFSS. D’autre part, nous ne sommes pas mûrs pour prendre des décisions aujourd’hui. Car bien que le répertoire partagé des professionnels de santé (RPPS), numéro d’identification du prescripteur institué à la ville comme à l’hôpital, soit censé permettre à l’assurance maladie d’identifier tout prescripteur auteur d’une ordonnance, dans la majorité des cas, celle-ci n’y parvient pas à l’hôpital, notamment parce que les internes n’ont pas de numéro RPPS. Ceux-ci ne souhaitent d’ailleurs pas en bénéficier car ils prescrivent des médicaments sous la responsabilité d’un senior. De plus, toutes les ordonnances ne portent pas encore de RPPS.
Il convient de créer de l’émulation, d’améliorer la formation continue et d’inciter les équipes hospitalières à travailler en ce sens – à partir des indicateurs non pas de l’ANAP mais de l’HAS. Pourquoi ne pas réfléchir à l’instauration d’une accréditation des équipes en fonction de critères pertinents ?
M. Pierre Morange. Nous comprenons que vous souhaitiez vous appuyer sur une logique incitative suffisamment souple pour pouvoir faire évoluer la culture de la prescription. Vos remarques, monsieur le rapporteur, ne font d’ailleurs que reprendre celles que la MECSS formule depuis une dizaine d’années. Il ne s’agit donc nullement de novations ni d’un sujet polémique.
La commission adopte l’amendement.
Article 43
(art. L. 165-1, L. 165-2 et L. 165-3 du code de la sécurité sociale)
Inscription de certains dispositifs médicaux sur la liste des produits et prestations remboursables par description générique renforcée
Cet article institue une nouvelle procédure d’inscription des dispositifs médicaux sur la liste des produits et prestations (LPP) permettant leur prise en charge par l’assurance maladie, dans un double but de renforcement de la sécurité sanitaire et de diminution de dépenses indûment supportées par l’assurance maladie.
• Les limites de l’alternative entre auto-inscription et évaluation préalable
Un dispositif médical est défini, à l’article L. 5211-1 du code de la santé publique, comme « tout instrument, appareil, équipement, matière, produit, à l’exception des produits d’origine humaine, ou autre article utilisé seul ou en association, y compris les accessoires et logiciels intervenant dans son fonctionnement, destiné par le fabricant à être utilisé chez l’homme à des fins médicales et dont l’action principale voulue n’est pas obtenue par des moyens pharmacologiques ou immunologiques ni par métabolisme, mais dont la fonction peut être assistée par de tels moyens ».
Cette définition recouvre des milliers de produits remboursables : seringues, scanners, prothèses implantables, logiciels de transmission des données du patient etc. Il en découle une très grande diversité des références figurant sur la LPP qui comporte des centaines de lignes dites « génériques » auxquelles peuvent correspondre, à chaque fois, de très nombreux produits proposés par des fabricants et distributeurs différents.
Seule l’inscription dite « en nom de marque », réservée à des produits très innovants ou ayant un impact important sur la santé publique et les dépenses d’assurance maladie, nécessite une évaluation préalable par une commission de la Haute Autorité de santé (HAS), sur la base d’études cliniques.
La grande majorité des dispositifs médicaux, dès lors qu’ils bénéficient d’un marquage CE attestant la conformité sanitaire minimale, font l’objet d’une simple déclaration par le fabricant ou le distributeur : celui-ci appose sur le dispositif médical le code correspondant à la ligne générique de la LPP dont il estime que le produit dépend.
Ce principe d’auto-inscription est bien adapté pour un très grand nombre de dispositifs médicaux pour lesquels le respect des spécifications ne pose pas de difficulté particulière, ni ne présente de risque de prise en charge inadaptée par l’assurance maladie.
La conformité aux spécifications des produits inscrits par les fabricants est en outre garantie par la mise en œuvre de contrôles dans le cadre de la matériovigilance et de la réactovigilance qui relèvent de l’Agence nationale de sécurité du médicament et des produits de santé (ANSM).
Le marquage CE
Les directives européennes (directive 93/42 CE pour les dispositifs médicaux et directive 90/385 pour les dispositifs médicaux implantables actifs) fixent des exigences essentielles obligatoires afin de garantir la sécurité et la santé des personnes dans l’objectif de garantir la libre circulation des produits au sein de l’Union européenne.
Le marquage CE répond aux principes de responsabilité des fabricants, de certification par un tiers et de contrôle a posteriori par les autorités compétentes.
Les responsables de la mise sur le marché des produits doivent respecter des « normes harmonisées » publiées au journal officiel de l’Union européenne. Le respect de ces normes pour la mise sur le marché est attesté par un tiers et donne à ces produits une « présomption de conformité ».
Les contrôles a posteriori relèvent néanmoins des autorités nationales.
Le présent article vise cependant à permettre à l’autorité administrative de soustraire au principe d’auto-inscription par le fabricant certains dispositifs médicaux dont il convient en effet d’améliorer la traçabilité sanitaire et financière.
Pour autant, ces produits continueront de figurer dans les lignes génériques de la LPP car ils ne nécessitent pas d’évaluation clinique spécifique par la HAS et ne sauraient donc se voir exiger une inscription en « nom de marque ».
Il s’agit donc de renforcer la procédure d’inscription en ligne générique de certains produits pris en charge qui peuvent représenter un risque spécifique.
Ces risques peuvent être d’ordre sanitaire : l’étude d’impact jointe au projet de loi cite par exemple les dispositifs médicaux implantables tels que des prothèses mammaires non conformes ou des sondes de défibrillation cardiaque implantables défectueuses.
Ces risques peuvent concomitamment être d’ordre financier. Certaines lignes génériques seraient actuellement « surfinancées » car de nombreux dispositifs médicaux y seraient inscrits sans disposer de l’ensemble des spécifications techniques sur le fondement desquelles a été défini le remboursement par l’assurance maladie. L’étude d’impact jointe au projet de loi fournit l’exemple de fauteuils dits de confort que les fabricants ont inscrits sur la ligne générique des sièges coquilles sans que leur intérêt médical ait été établi.
Il s’agit donc d’atteindre un double objectif de sécurité sanitaire et d’optimisation de la prise en charge des dépenses des dispositifs médicaux par l’assurance maladie.
• La définition de la voie intermédiaire
Le 1° du I de l’article 43 modifie l’article L. 165-1 du code de la sécurité sociale qui définit actuellement les deux modalités d’admission au remboursement par inscription sur la liste des produits et prestations remboursables. L’inscription est effectuée soit « par la description générique de tout ou partie du produit concerné », soit « sous forme de marque ou de nom commercial ».
Dans la nouvelle rédaction proposée, l’article L. 165-1 ajoute donc que, pour les produits « répondant pour tout ou partie à des descriptions génériques particulières », l’inscription sur la LPP « peut être subordonnée au dépôt auprès de l’Agence nationale de sécurité du médicament et des produits de santé, par les fabricants, leurs mandataires ou distributeurs, d’une déclaration de conformité aux spécifications techniques des descriptions génériques concernées ».
Dès lors, l’inscription des produits « prend la forme d’une description générique renforcée permettant leur identification individuelle ».
Les 2° et 3° du I mentionnent en conséquence ce nouveau mode d’inscription « par description générique renforcée » aux articles L. 165-2 et L. 165-3 du code de la sécurité sociale qui établissent la compétence du Comité économique des produits de santé (CEPS) pour fixer les prix et les tarifs de responsabilité des dispositifs médicaux par convention avec un ou plusieurs fabricants ou distributeurs des produits correspondant à la ligne générique.
Ainsi, cette modalité d’inscription nouvelle permettra d’identifier individuellement les dispositifs médicaux pris en charge par l’assurance maladie : ils disposeront d’un code individuel, à l’instar de ce qui existe pour les inscriptions en nom de marque, tout en correspondant à une ligne générique préexistante. Le tarif de prise en charge appliqué et le prix limite de vente correspondront en effet à la ligne générique.
• Le choix des lignes génériques et l’attestation de conformité
Le 1° du I du présent article prévoit également à l’article L. 165-1 que la liste des descriptions génériques renforcées est fixée par arrêté des ministres chargés de la santé et de la sécurité sociale selon des modalités déterminées par décret en Conseil d’État.
L’inscription doit être justifiée par « l’intérêt pour la santé publique que présentent les produits relevant de ces descriptions » ou par « leur incidence sur les dépenses de l’assurance maladie. » Les listes seraient donc définies sur la base de critères sanitaires, par exemple le caractère implantable du dispositif médical, ou de critères financiers, par exemple l’importance des risques d’abus ou de fraudes constatés ou pressentis par la voie de l’auto-inscription.
Enfin, « la déclaration de conformité est établie par un organisme compétent désigné à cet effet par l’agence précitée. » Cette mention semble viser un organisme certificateur auquel le fabricant devrait faire appel avant de remettre une attestation de conformité aux spécifications de la ligne générique visée.
Il a été indiqué à votre rapporteur que le formalisme de l’ensemble de la procédure pourrait être allégé : la durée de traitement des dossiers serait limitée à trois mois dans la mesure où l’administration ne serait pas amenée à effectuer un contrôle préalable de conformité, ni d’évaluation clinique des dispositifs, ni de négociation tarifaire. Le dossier devra néanmoins être examiné successivement par l’ANSM, la caisse nationale d’assurance maladie, les directions concernées du Ministère en charge de la santé et le comité économique des produits de santé.
Votre rapporteur juge important de responsabiliser les fabricants et distributeurs. L’identification préalable des lignes génériques justifiant une description renforcée pourrait en effet contribuer à mieux orienter l’inscription par le fabricant. La remise d’une déclaration de conformité aux spécifications techniques des descriptions génériques engagerait en outre sa responsabilité sans ambiguïté en cas de contrôle a posteriori des spécifications techniques par l’ANSM, conformément à l’article L. 165-1-2 du code de la sécurité sociale.
Votre rapporteur estime en outre qu’il convient de veiller tout particulièrement à alléger la procédure administrative afin de ne pas dissuader l’inscription à l’admission au remboursement en France de produits innovants, ce qui fragiliserait des entreprises françaises dès lors privées de leur marché naturel. Or le secteur du dispositif médical est une source importante d’innovation, de croissance et d’emploi : les positions de nos entreprises y sont cependant fragiles et la France y accuse un déficit important de sa balance des paiements.
Dès lors, il pourrait être envisagé de réduire les contraintes de la procédure préalable à l’inscription en évitant de mettre à la charge des fabricants des coûts de certification inutilement dissuasifs pour les plus petites entreprises.
• L’entrée en vigueur
Le II du présent article définit les modalités d’entrée en vigueur. Il prévoit une application des nouvelles descriptions génériques, à compter de leur entrée en vigueur, pour le flux des nouvelles demandes d’inscription sur la LPP.
Il autorise également l’application de ces descriptions génériques aux produits concernés qui sont déjà inscrits sur la liste : les conditions de cette application aux produits existants seront précisées par le décret en Conseil d’État chargé de définir la procédure de fixation de la liste des descriptions génériques renforcées. Une phase transitoire de six mois est prévue, au terme de laquelle seuls les dispositifs dont les fabricants auront déclaré la conformité auprès de l’ANSM pourront continuer à être commercialisés sous un nouveau code unique.
*
* *
La Commission adopte l’article 43 sans modification.
La Commission examine, en discussion commune, les amendements identiques AS170 de M. Dominique Tian et AS222 de Mme Bérengère Poletti, et les amendements identiques AS172 de M. Dominique Tian et AS223 de Mme Bérengère Poletti.
M. Élie Aboud. Cet amendement a trait aux référentiels applicables aux actes en série effectués en médecine ambulatoire, dans des centres de rééducation fonctionnelle (CRF) ou dans des centres de soins de suite et de rééducation (SSR). Aucun bilan de l’impact de ces référentiels n’a été produit à ce jour. En outre, le système n’est appliqué qu’au secteur libéral. Il convient donc de faire évoluer la situation.
Mme Bérengère Poletti. La loi de financement de la sécurité sociale pour 2008 a instauré des référentiels pour les actes de kinésithérapie afin de limiter le recours abusif aux actes en série dans ce domaine. Or, ce mécanisme d’entente préalable n’a été appliqué qu’au secteur libéral et non pas aux CRF ni aux SSR. De plus, il était prévu d’évaluer l’instauration de ce système de demandes d’entente préalable, ce qui n’a pas été effectué. Nous proposons donc de supprimer cette mesure.
M. Gérard Bapt. Tout d’abord, je suis surpris que vous vouliez supprimer une disposition adoptée en 2008. Ensuite, l’existence de ces référentiels constitue aujourd’hui une ardente obligation pour garantir la maîtrise médicalisée. Enfin, je ne vois pas en quoi cet article pourrait troubler l’activité des SSR puisque celle-ci est sous dotation globale et non soumise au régime de la T2A. Ces amendements de suppression ne me semblent donc pas opportuns d’autant que dans le système hospitalier, la maîtrise médicalisée des dépenses de kinésithérapie se pratique de manière beaucoup plus efficiente.
M. Olivier Véran, rapporteur. Avis défavorable. La disposition à laquelle vous faites référence s’applique à tous les acteurs de la santé. Or, sous prétexte qu’elle ne s’applique pas suffisamment à certains d’entre eux, vous proposez de la supprimer pour tout le monde.
C’est sur le fondement d’un référentiel élaboré par l’HAS que l’UNCAM peut décider de fixer le nombre d’actes réalisés en série au-delà duquel un accord préalable est nécessaire. Vous indiquez que depuis 2008, seize référentiels sont parus. J’ajoute que quatre autres sont en train d’être validés, ce qui signifie que le dispositif se développe. Il est vrai que la soumission à un accord préalable peut être mal perçue. Mais ce n’est pas la décision prise par l’UNCAM mais bien la décision ultérieure appliquée par les services de contrôle médical qui pose problème.
Mme Bérengère Poletti. Je reconnais que la suppression pure et simple de cette mesure est violente dans la mesure où la demande d’entente préalable peut permettre de maîtriser les coûts. Mais à entendre la réponse du rapporteur, j’ai l’impression qu’il est disposé à donner un avis favorable à notre deuxième série d’amendements identiques.
M. Olivier Véran, rapporteur. Ils sont satisfaits puisqu’ils visent à introduire dans la loi des dispositions qui y figurent déjà.
Mme Bérengère Poletti. La mesure ne concernant actuellement que l’activité libérale ou celle du salarié qui accompagne l’activité libérale, et non pas les CRF ni les SSR, elle crée une distorsion de concurrence entre les professionnels. C’est pourquoi nous proposons de l’étendre à tous.
M. Jean-Pierre Door. Si, par exemple, l’HAS décide que la pose d’une prothèse de hanche peut donner droit à une dizaine de séances de rééducation chez un kinésithérapeute libéral, toute séance supplémentaire n’est plus prise en charge par l’assurance maladie, sauf si une nouvelle entente est accordée. Par contre, une personne peut sans problème rester trois semaines en service de soins dans un centre de rééducation. Il convient donc que les mêmes référentiels s’appliquent à la médecine ambulatoire et aux centres de soins.
M. Gérard Bapt. Monsieur Door, vous confondez la régulation du nombre d’actes et celle de la longueur d’un séjour en SSR. Or ces établissements ne sont pas soumis à la T2A.
Mme Bérengère Poletti. Dans une période budgétaire tendue, notre amendement constitue une mesure non seulement d’efficience des soins mais aussi d’économie, les abus existant aussi dans le secteur public. Maintenant que le régime de l’entente préalable est bien maîtrisé pour le secteur libéral, il est juste d’appliquer celui-ci à tout le monde, y compris aux CRF et aux SSR.
M. Olivier Véran, rapporteur. L’article L. 162-1-7 en vigueur vise la prise en charge ou le remboursement par l’assurance maladie de tout acte ou prestation réalisé par un professionnel de santé, dans le cadre d’un exercice libéral ou d’un exercice salarié auprès d’un autre professionnel de santé libéral, ou en centre de santé ou dans un établissement ou un service médico-social. Or, les CRF et les SSR sont des établissements de santé. L’amendement de repli que vous proposez limitera au contraire le dispositif aux seuls établissements qui y sont cités.
Mme Bérengère Poletti. Le problème, c’est qu’actuellement, les CRF et les SSR ne sont pas soumis au régime des ententes préalables. Et si mon amendement est mal rédigé, je souhaiterais que le rapporteur exprime sa volonté d’appliquer la règle de manière équitable – auquel cas nous pourrions élaborer ensemble des mesures nous permettant d’assurer une équité de traitement entre tous les professionnels.
M. Élie Aboud. Nous sommes prêts à retirer nos amendements dès lors que le rapporteur et la ministre s’engageront en séance publique à faire appliquer la loi aussi bien au secteur public qu’au secteur privé.
M. Olivier Véran, rapporteur. Je m’engage à interpeller le cabinet de la ministre pour que celle-ci nous fournisse en séance publique des explications quant à la manière dont la loi est aujourd’hui appliquée. En tout état de cause, si des mesures complémentaires devaient être adoptées, elles ne pourraient l’être que par voie réglementaire car la loi est très claire.
M. Pierre Morange. Historiquement, ces dispositifs d’évaluation, tant dans le secteur libéral qu’en établissement, visent à établir une comparaison en termes d’efficience de la prise en charge thérapeutique et en termes d’efficacité médico-économique. Notre rapporteur pourrait donc demander à la ministre de nous fournir dans l’hémicycle une évaluation comparée de ces deux secteurs – l’objectif est la rationalisation des enveloppes budgétaires affectées à la prise en charge de la rééducation.
Les amendements AS170, AS222, AS172 et AS223 sont retirés.
Article 44
(art. L. 162-22-7-2 [nouveau] du code de la sécurité sociale)
Mesure de sensibilisation à la prescription de produits de la liste en sus
En application de l’article L 162-22-7 du code de la sécurité sociale, certains médicaments dispensés à des patients hospitalisés sont pris en charge en sus des prestations d’hospitalisation pour les établissements de santé soumis à la tarification à l’activité. Le présent article vise à rationaliser la prescription des médicaments inscrits sur cette liste par l’instauration d’un forfait à la charge des établissements de santé.
I. LA GESTION DE LA LISTE EN SUS
Les dépenses de médicaments des hôpitaux émargent à trois dispositifs distincts :
– les médicaments pris en compte dans les tarifs des groupes homogènes de séjour (GHS) ;
– les médicaments inscrits sur la liste dite « de rétrocession » que les hôpitaux peuvent vendre au public dont le prix de vente est fixé réglementairement ;
– les médicaments onéreux, remboursés par l’assurance-maladie en sus des GHS (liste « en sus »). Ce financement dérogatoire garantit l’accès de tous les patients aux innovations thérapeutiques et à certains soins dont le coût est prohibitif.
La liste en sus est un outil d’accès aux soins puissant qui se justifie pour faciliter l’accès aux médicaments innovants et particulièrement onéreux à l’hôpital mais les dépenses des produits de santé inscrits sur cette liste sont élevées (2,8 Md€ en 2013) et sont dynamiques (+7,5 % en 2013) justifiant ainsi la mise en place de premières mesures d’encadrement de la dépense.
● Les actions de régulation, simplifiées par la loi de financement pour 2013 (73), reposent tout d’abord sur le contrat de bon usage du médicament (CBU), établi conjointement par l’agence régionale de santé et l’assurance maladie. L’adhésion de l’établissement de santé au CBU conditionne le remboursement intégral de la part prise en charge par les régimes obligatoires d’assurance maladie.
Le CBU comporte un volet quantitatif, destiné à réguler le volume des médicaments prescrits, ainsi qu’un volet qualitatif consistant en l’amélioration des pratiques de prescription et à leur meilleure efficience sous la forme d’un avenant annuel au CBU. Le non-respect du CBU ainsi que le refus de signer l’avenant annuel peuvent faire l’objet, après une procédure contradictoire, de pénalités consistant en une diminution du remboursement par l’assurance maladie.
La prescription des médicaments fait toutefois l’objet de pratiques hétérogènes. Si le cadre contractuel permet de promouvoir leur bon usage, il semble que l’outil tarifaire pourrait permettre d’infléchir, de façon plus significative, les comportements.
● Parallèlement, la loi de financement pour 2013 a introduit la possibilité d’une gestion de la liste en sus par indication. Jusqu’au 31 décembre 2013, un médicament pouvait faire l’objet d’une inscription ou non sur la liste en sus pour l’ensemble des indications de son autorisation de mise sur le marché. Depuis le 1er janvier 2014, la liste précise quelles indications thérapeutiques ouvrent droit à la prise en charge par l’assurance maladie. Lorsqu’il existe un traitement alternatif déjà pris en charge dans le cadre des groupes homogènes de séjour (GHS), les indications peuvent être radiées de la liste en sus.
Ce nouveau mode de gestion n’a pas encore été mis en œuvre et pose quelques difficultés. Il suppose tout d’abord une adaptation des systèmes d’information qui n’est pas encore achevée. En outre, le dispositif est peu incitatif, la radiation de liste en sus se traduisant par une perte de recettes pour les établissements sans compensation par le tarif pratiqué dans le cadre des GHS. Enfin, il est également constaté que certaines spécialités sont facturées en sus des prestations et indûment prises en charge par l’assurance maladie alors, qu’en réalité, elles ne font pas l’objet d’une autorisation de mise sur le marché.
II. L’INFLEXION DES COMPORTEMENTS DE PRESCRIPTION PAR LA VOIE DE L’OUTIL TARIFAIRE
Le présent article mobilise l’outil tarifaire en vue d’influer sur le comportement des établissements prescripteurs de médicaments inscrits sur la liste en sus.
Le I rétablit ainsi un article L. 162-22-7-2 au sein du code de la sécurité sociale.
Le premier alinéa du nouvel article prévoit l’application d’une pénalité en cas de prescription en sus des prestations d’hospitalisation visée au 1° de l’article L. 162-22-6. Cette référence renvoie à toutes les prestations d’hospitalisation du champ de la médecine, de la chirurgie et de l’obstétrique y compris les forfaits rétribuant la dialyse à domicile ou l’hospitalisation à domicile. Toutefois, la pénalité ne sera applicable qu’aux prestations hospitalisations dont le périmètre est circonscrit par le deuxième alinéa : les critères définis ciblent de facto les GHS.
Il dispose en outre que le tarif applicable à la prestation d’hospitalisation sera minoré d’un montant forfaitaire, fixé par arrêté des ministres chargés de la santé et de la sécurité sociale, lorsqu’au moins un médicament est facturé en sus de la prestation. Selon l’étude d’impact, la participation forfaitaire, dont le montant s’élèverait à 40 euros, pourra ensuite être ajustée en fonction de ces comportements.
L’objectif consistant par ailleurs à cibler les séjours pour lesquels les prescriptions de médicaments de la liste en sus sont les plus fréquentes, des critères cumulatifs sont définis.
● Tout d’abord, la fréquence de prescription des médicaments est au moins égale à 25 % de l’activité afférente à ces prescriptions.
La notion de fréquence de prescription liée à l’activité implique que dans un quart des séjours donnant lieu à production des prestations ciblées, au moins une molécule de la liste en sus aura été facturée. Il s’agit de viser uniquement les séjours qui concentrent une majorité des prescriptions de produits en sus pour repérer les pratiques inutilement coûteuses.
L’activité, quant à elle, est mesurée à partir des données PMSI (74) mentionnées aux articles L. 6113-7 et L. 6113-8 du code de la santé publique. Il s’agit d’un nombre de séjours.
● Le second critère consiste à mesurer le rapport entre le montant des dépenses engendrées par la prescription des médicaments relevant de la liste en sus d’une part, et celui des dépenses afférentes aux spécialités inscrites sur cette liste d’autre part. Ce rapport est d’au moins 15 %.
Le troisième alinéa prévoit qu’un arrêté fixera la liste des prestations d’hospitalisation concernées par ce dispositif. Selon les informations transmises à votre rapporteur, les travaux préparatoires laissent à penser que seuls les GHS de séances de chimiothérapie tumorale et non tumorale seront concernés. En effet, dans respectivement 41 % et 72 % de ces séjours, au moins une spécialité de la liste en sus est facturée.
Enfin, le quatrième alinéa précise que la décote opérée ne pourra être facturée au patient.
L’étude d’impact précise que l’équivalent du rendement du forfait sera réintégré dans les tarifs de GHS concernés. Cette réintégration entraînera, sous réserve des évolutions liées à la campagne tarifaire annuelle des établissements de santé, une hausse du tarif de la prestation concernée. Ainsi, un établissement qui limitera ses prescriptions sur la liste en sus au profit de produits intégrés dans les tarifs GHS devrait enregistrer un gain de recettes correspondant à la différence entre le montant du forfait et le prix du produit « intra-GHS ».
Le II du présent article fixe enfin l’entrée en vigueur de ce nouveau dispositif au 1er mars 2015.
Le montant de l’économie réalisée serait de 15 millions d’euros dès 2015 pour un objectif de 35 millions d’euros en année pleine.
*
* *
La Commission examine les amendements identiques AS79 de M. Rémi Delatte et AS136 de M. Dominique Tian de suppression de l’article.
M. Rémi Delatte. Si l’instauration du forfait à la charge des établissements de santé part d’une bonne intention, elle présente des effets délétères car tous les établissements ne sont pas logés à la même enseigne. Comme les molécules inscrites en sus concernent essentiellement les traitements liés aux cancers, les centres de lutte contre le cancer seront davantage pénalisés par la mesure. En effet, les praticiens y prescrivent au-delà de la moyenne de la liste en sus, sachant qu’il n’existe pas toujours de traitement alternatif. De plus, cette mesure revient à transférer la responsabilité de la délivrance de traitements coûteux et innovants des instances de gouvernance du système de santé vers les établissements de santé eux-mêmes.
M. Élie Aboud. Le corps médical s’étonne de cet article car, souvent, les médicaments sont utilisés au-delà des autorisations de mise en marché (AMM) sur le fondement d’une véritable approche thérapeutique. Or on se trouve aujourd’hui dans une logique purement comptable déconnectée du champ médical.
Mme la présidente Catherine Lemorton. Il me semble tout de même que cette mesure est prise sur le constat d’utilisation hors AMM.
M. Olivier Véran, rapporteur. Certaines prescriptions se font hors AMM, dans le cadre d’une liste en sus, alors qu’il existe des alternatives thérapeutiques validées qui, elles, pourraient être prescrites intra-groupe homogène de séjour (GHS). Le dispositif proposé vise à majorer les tarifs des GHS tandis que le remboursement des médicaments liste en sus sera minoré en fonction des GHS et des médicaments considérés, sachant que si le mécanisme vise à inciter les hôpitaux à prescrire davantage dans le GHS et moins sur la liste en sus, le différentiel résultant de l’application de ce mécanisme ne pourra excéder 40 euros par prescription.
Ce dispositif ne va donc nullement remettre en cause la prescription de médicaments anti-cancéreux innovants. Pour un établissement situé dans la moyenne de prescription de médicaments inscrits sur la liste en sus, la mesure prévue est neutre d’un point de vue financier car l’augmentation du tarif des GHS permettra de compenser la baisse du remboursement du médicament sur liste en sus. En revanche, pour les établissements dans lesquels on peut constater un écart par rapport à la moyenne des prescriptions, lié notamment à des prescriptions hors AMM, la mesure exercera un effet de levier – mais de 40 euros seulement par prescription, sur des médicaments valant plusieurs milliers d’euros.
M. Élie Aboud. Dans de nombreux centres spécialisés, ces molécules sont utilisées au départ hors AMM puis très rapidement et très souvent, elles rentrent dans un cadre thérapeutique bien codifié. Il ne s’agit donc pas d’une pratique frauduleuse.
M. Olivier Véran, rapporteur. Personne ici n’a parlé de fraude. Il ne s’agit pas de restreindre la prescription pour les médicaments innovants mais d’inciter les hôpitaux à utiliser davantage les traitements du GHS lorsqu’ils sont disponibles, sur certaines gammes thérapeutiques et de façon très mesurée.
La Commission rejette les amendements.
Puis elle en vient à l’amendement AS66 de M. Jean-Pierre Door.
M. Jean-Pierre Door. Nous proposons que le Gouvernement remette au Parlement un rapport permettant d’apprécier la performance de négociation du comité économique des produits de santé concernant la fixation des prix des produits de santé figurant dans la liste en sus et de ses voies d’amélioration possibles. Car s’il est vrai que la maîtrise des dépenses de la liste en sus est nécessaire, celle-ci est fondée sur une objectivation qualitative de la performance-achat-régulation du CEPS et des contrats de bon usage des médicaments. La rédaction de l’article 44 paraît assez complexe et peut-être contre-productive au regard d’un objectif partagé par tous.
M. Gérard Bapt. Votre amendement de rédaction globale de l’article 44 écraserait sa rédaction actuelle, sans répondre à l’objectif, recherché par le Gouvernement, de meilleure maîtrise du coût de l’utilisation de la liste en sus. Le rapport annuel rendu par le CEPS ne peut remplacer les mesures prévues à l’article 44. Et lorsque nous l’avons auditionné, M. Dominique Giorgi nous a expliqué comment le CEPS essayait de se maintenir dans les limites des objectifs de maîtrise de la dépense médicamenteuse fixés par le Gouvernement.
Plus largement, la gestion de la liste en sus concerne certes les établissements mais surtout le Conseil national de l’hospitalisation qui, lui, est compétent pour inscrire ou radier des spécialités figurant dans la liste en sus. Or celui-ci manque de réactivité à cet égard. J’ai d’ailleurs écrit à ce sujet il y a deux ans à la ministre, qui m’a répondu il y a un an. On considère que certaines spécialités, parce qu’elles n’ont pas été évaluées à l’époque par la commission de la transparence en termes d’amélioration du service médical rendu (ASMR), elles persistent toujours. Il convient de gérer de manière plus dynamique la question de la présence sur la liste en sus de certaines médications. Notre pays est celui qui, rapporté au nombre d’habitants, prescrit le plus de chimiothérapies en cancérologie. Ces chimiothérapies coûtent très cher et les médecins ont tendance à prescrire la dernière spécialité existante, c’est-à-dire aussi la plus coûteuse. Le professeur Vernant, qui a guidé les travaux du plan cancer, a souligné le double problème du coût et de la prescription de la chimiothérapie en cancérologie.
M. Olivier Véran, rapporteur. Nous continuerons de débattre en séance publique et dans le cadre d’autres textes de la question des médicaments figurant sur la liste en sus. Cela étant, dans la mesure où l’adoption de cet amendement de rédaction globale entraînerait la suppression du dispositif de l’article 44, je ne peux y être que défavorable pour les mêmes raisons que pour l’amendement de suppression que vous avez défendu tout à l’heure.
La Commission rejette l’amendement.
Puis elle adopte l’article 44 sans modification.
Article 45
(art. L. 322-5 du code de la sécurité sociale)
Accès des entreprises de taxis au conventionnement
assurance maladie pour le transport assis de patient
Le présent article vise à limiter le coût de la prise en charge des transports de patients par taxi en autorisant l’assurance maladie à limiter le conventionnement.
I. UN POSTE DE DÉPENSES EN HAUSSE CONSTANTE MALGRÉ UNE VOLONTÉ D’ENCADREMENT DES COÛTS.
A. DES DÉPENSES DE TRANSPORT DE PATIENTS PARTICULIÈREMENT DYNAMIQUES
Aux termes de l’article L. 322-5 du code de la sécurité sociale, « les frais de transport sont pris en charge sur la base du trajet et du mode de transport les moins onéreux compatibles avec l’état du bénéficiaire ». Cette disposition n’a toutefois pas empêché la croissance des dépenses de transport prises en charge par l’assurance maladie.
Sur le seul champ du régime général, les dépenses de transport de patient, par véhicule sanitaire léger (VSL) ou par taxi, se sont ainsi élevées à près de 1,8 milliard d’euros en 2013 pour environ 40 millions de trajets effectués et 2,72 millions de bénéficiaires. Ce poste de dépenses, important en termes d’accès aux soins, augmente à un rythme plus soutenu que les autres dépenses de soins.
ÉVOLUTION DES DÉPENSES DE TRANSPORTS DEPUIS 2007
2007 |
2008 |
2009 |
2010 |
2011 |
2012 |
2013 | |
VSL (montants RG en M€) |
599 |
582 |
598 |
599 |
582 |
591 |
617 |
Évolution totale |
- 0,3 % |
- 2,7 % |
2,6 % |
0,3 % |
- 2,9 % |
1,6 % |
4,4 % |
Taxi (montants RG en M€) |
677 |
745 |
815 |
909 |
990 |
1 086 |
1 156 |
Évolution totale |
10,9 % |
10,1 % |
9,3 % |
11,6 % |
8,9 % |
9,7 % |
6,5 % |
N.B. : Les montants et les évolutions affichées sont sur le seul champ régime général.
Source : ministère des affaires sociales, de la santé et des droits des femmes
B. DES DISPOSITIFS VISANT À DAVANTAGE MAÎTRISER LES COÛTS
Dans un contexte budgétaire particulièrement tendu, un outil de maîtrise des dépenses a été instauré par la loi de financement de la sécurité sociale pour 2010 (75), avec le dispositif du contrat d’amélioration de la qualité et de la coordination des soins (CAQCS) conclu entre l’agence régionale de santé, l’assurance maladie et les établissements de santé.
Le régime juridique des CAQCS est fixé par l’article L. 322-5-5 du code de la sécurité sociale dont le dispositif a par ailleurs été simplifié par l’article 39 de la loi de financement pour 2014.
La fixation, chaque année par l’État, d’un taux prévisionnel d’évolution des dépenses de transport permet de cibler les établissements de santé pour lesquels les dépenses de transport accusent une progression supérieure à ce taux ou dont le montant dépasse un seuil défini réglementairement.
Ce constat autorise l’agence régionale de santé à proposer la conclusion d’un CAQCS pour une durée de trois ans. En cas de refus de l’établissement de conclure le contrat, l’ARS peut lui demander de verser à l’assurance maladie une fraction du montant des dépenses de transport concernées.
Le CAQCS comporte un objectif de réduction du taux d’évolution des dépenses mais aussi un objectif d’amélioration des pratiques hospitalières, reposant sur la pertinence des prescriptions au regard de l’exigence de recours au mode de transport le moins onéreux compatible avec l’état du bénéficiaire. Au terme du contrat, et si les objectifs n’ont pas été atteints, l’ARS peut frapper l’établissement d’une pénalité après une procédure contradictoire.
Enfin, rappelons que la loi de financement pour 2014 a également mis sur pied une nouvelle expérimentation d’une durée de trois ans destinée, par le biais d’un mécanisme d’intéressement, à réduire les dépenses de transports des patients au départ ou à destination des établissements de santé ainsi qu’aux transports d’urgence régulés par les services de d’aide médicale urgente. La mise en œuvre de cette expérimentation posant quelques difficultés d’acceptation par le secteur, le texte n’a toutefois pas encore fait l’objet d’une publication.
C. LES CONDITIONS DE PRISE EN CHARGE PAR L’ASSURANCE MALADIE
Les transports sont pris en charge par l’assurance maladie dans la mesure où une prescription médicale de transport est établie. Des conditions supplémentaires, variables selon le type de transport, sont également requises.
1. Des transports sanitaires régulés
Les transports sanitaires, définis à l’article L. 6312-1 du code de la santé publique, font ainsi l’objet d’une véritable régulation par département. L’entreprise doit faire l’objet d’un agrément délivré par l’ARS tandis que la mise en service des véhicules doit être autorisée par l’ARS, étant précisée qu’elle reste conditionnée au nombre de véhicules déjà en service et au nombre fixé en fonction des besoins sanitaires de la population.
Ainsi, au-delà du nombre de véhicules fixé en fonction de besoins sanitaires de la population, aucune nouvelle autorisation de mise en service d’un véhicule de transport sanitaire ne peut être délivrée par l’ARS.
Cette compétence a été récemment renforcée (76) par un pouvoir d’appréciation en opportunité des demandes de transferts d’autorisations, à la suite de la cession ou de la modification de l’implantation et de la catégorie du véhicule de transport sanitaire.
2. La régulation des frais de transports effectués par taxi se heurte à l’absence de leviers véritables
Selon l’article L. 322-5 du code de la sécurité sociale, la prise en charge par l’assurance maladie nécessite la conclusion d’une convention entre l’entreprise de taxi et l’assurance maladie, répondant aux critères définis par une convention nationale type « établie par décision du directeur général de l’Union nationale des caisses d’assurance maladie après avis des organisations professionnelles nationales les plus représentatives du secteur ».
L’article L. 322-5 précise en outre que cette convention peut prévoir la possibilité de subordonner le conventionnement à une durée d’existence préalable de l’autorisation de stationnement. Cette durée a été fixé à deux ans par la convention type de 2008 (77).
Or, l’autorisation de stationnement n’est pas un levier à la main de l’assurance maladie. En effet, celle-ci est délivrée par le maire de la commune dans laquelle l’activité a vocation à être exercée (78) non sans avoir consulté au préalable une commission départementale. En pratique, toute entreprise de taxi détentrice d’une autorisation de stationnement peut prétendre au conventionnement et au transport de malade au terme d’un délai de deux ans.
Dans son rapport daté de 2012, la cour des comptes relève ainsi que les maires « ne sont pas liés par l’avis consultatif donné par [la] commission départementale. C’est le cas notamment dans les communes de moins de 20 000 habitants. Ainsi, même si les caisses locales d’assurance maladie sont souvent représentées au sein de ces commissions, les autorisations sont accordées sans prendre réellement en compte la demande en matière de transport de patients, alors que ces transports représentent, en moyenne, la moitié de l’activité des taxis » (79).
En l’absence de levier véritable, la part des dépenses de transports de patients réalisés par les taxis n’a cessé d’augmenter (cf. tableau d’évolution au A du présent I).
II. LA RÉGULATION DU NOMBRE DE TAXIS CONVENTIONNÉS PAR L’ASSURANCE MALADIE
Pour remédier à cette situation, le présent article complète l’article L. 322-5 du code de la sécurité sociale afin d’habiliter l’organisme local d’assurance maladie à refuser les demandes de conventionnement des entreprises de taxis lorsque le nombre de véhicules faisant l’objet d’une convention excède un plafond fixé par l’ARS.
L’ARS est par ailleurs investie d’un pouvoir d’appréciation puisque le nombre théorique de taxis fixé par elle est conditionné au respect de critères tenant compte des caractéristiques démographiques, des géographiques et d’équipement sanitaire du territoire d’une part, du nombre de véhicules affectés au transport de patients d’autre part.
Selon les informations transmises à votre rapporteur, les critères fondant le refus font encore l’objet d’une réflexion et devront faire l’objet d’une concertation. Les critères démographiques recouvriront a priori l’évolution de la population générale. Les caractéristiques géographiques pris en compte font référence à la notion d’agglomération, au caractère rural de la zone considérée ou encore aux zones touristiques marquées par des flux importants de populations lors de certaines périodes (montagne/littoral). Enfin, le critère de l’équipement sanitaire vise à identifier la densité des prescripteurs.
Le critère du nombre de véhicules affectés au transport de patients recouvre les entreprises de taxis et les entreprises de transports sanitaires (ambulances et VSL). Il s’agit du nombre total de véhicules réalisant des transports ouvrant droit à une prise en charge par l’assurance maladie. De manière plus précise, il s’agit de l’ensemble des taxis aujourd’hui conventionnés par l’assurance maladie, ainsi que de l’ensemble des VSL et ambulances agréés, autorisés et mis en service par les ARS.
Enfin, les modalités d’application du présent article feront l’objet d’un décret en Conseil d’État.
L’économie tirée de cette mesure est estimée à 10 millions d’euros par an à compter de 2015.
*
* *
La Commission adopte l’article 45 sans modification.
La Commission examine l’amendement AS180 de M. Dominique Tian.
M. Élie Aboud. Il importe que les actions relatives à l’efficience de la prescription de transports en établissement de santé que matérialise le contrat d’amélioration de la qualité et de l’organisation des soins (CAQOS) puissent impliquer tant les médecins libéraux que leurs confrères salariés.
M. Olivier Véran, rapporteur. Avis défavorable : il est difficile d’associer le médecin à ces actions sans compliquer le dispositif. Par ailleurs, je vous propose d’attendre la fin du mois de novembre, date à laquelle seront publiées les conclusions d’une mission d’information sur ce sujet.
La Commission rejette l’amendement.
Chapitre V
Paiement des produits de santé à leur juste prix
Article 46
(art. L. 162-16-5 du code de la sécurité sociale)
Duplicata du dispositif de « l’écart médicament indemnisable » sur les produits de rétrocession
Cet article vise à instaurer au profit des médicaments inscrits sur la liste « de rétrocession », le dispositif de l’écart médicament indemnisable (EMI) instauré pour les médicaments relevant de la liste « en sus ».
I. LE DISPOSITIF DE LA RÉTROCESSION
A. LES SPÉCIALITÉS PHARMACEUTIQUES DÉLIVRÉES DANS LES ÉTABLISSEMENTS DE SANTÉ
Les médicaments sont des produits de santé définis notamment aux articles L. 5111-1 et L. 5121-1 du code de la santé publique. La principale catégorie est constituée par les « spécialités pharmaceutiques », c’est-à-dire des médicaments fabriqués industriellement, présentés sous un conditionnement particulier et caractérisés par une dénomination spéciale (80).
Pour être distribuées, ces spécialités doivent faire l’objet d’une autorisation de mise sur le marché (AMM) mais peuvent, à titre exceptionnel, bénéficier d’une autorisation temporaire d’utilisation (ATU).
Pour être prises en charge ou remboursées par l’assurance maladie, les spécialités pharmaceutiques doivent avoir été préalablement inscrites sur une liste établie par arrêté des ministres chargés de la santé et de la sécurité sociale. Il existe quatre listes selon que les médicaments sont dispensés dans les établissements de santé (3 listes) ou en ville (1 liste).
S’agissant des établissements de santé, ces trois listes sont ainsi réparties :
– la liste des spécialités pharmaceutiques agréées à l’usage des collectivités et divers services publics (81) ;
– la liste des spécialités pharmaceutiques prises en charge en sus des prestations d’hospitalisation (liste « en sus ») (82) ;
– la liste des spécialités pharmaceutiques pouvant être vendues au public par les pharmacies à usage intérieur (PUI) des établissements de santé plus communément appelée liste de rétrocession (83).
B. LE RÉGIME DE LA RÉTROCESSION
Les médicaments inscrits sur la liste de rétrocession sont utilisés en ambulatoire mais délivrés par les pharmacies à usage intérieur des établissements de santé et dont les dépenses sont comptabilisées sur l’ONDAM ville.
Selon l’article L. 5126-1 du code de la santé publique, les établissements de santé peuvent disposer d’une pharmacie à usage intérieur, dont l’usage est en principe réservé aux patients de l’établissement.
À titre dérogatoire, et dans l’intérêt de la santé publique, la PUI hospitalière peut être autorisée, à rétrocéder des médicaments achetés par l’établissement de santé au public comme en dispose l’article L. 5126-4 du code de la santé.
Pour être rétrocédables, les médicaments doivent être inscrits sur la liste de rétrocession, fixée par arrêté du ministre chargé de la santé après avis de l’Agence nationale de sécurité du médicament et des produits de santé.
Enfin, le remboursement de ces médicaments est effectué sur la base de leur prix de cession ainsi que le prévoit le premier alinéa de l’article R. 5126-110 du même code.
C. LA FIXATION DU PRIX DE CESSION
Les modalités de fixation du prix de cession sont prévues par l’article L. 162-16-5 du code de la sécurité sociale. Deux cas sont envisageables.
● Le premier alinéa dispose que le prix de cession est égal au prix de vente aux établissements de santé déclaré par l’entreprise au comité économique des produits de santé (CEPS) et publié par ce dernier, auquel s’ajoute une marge dont la valeur est fixée par arrêté, actuellement fixée à 22 euros, qui a vocation à rétribuer la PUI pour les frais de gestion liés à la dispensation de médicaments pour des patients ambulatoires (marge de rétrocession).
● Le deuxième alinéa traite le cas particulier du défaut de déclaration du prix par l’entreprise ou de l’opposition du CEPS au tarif déclaré par l’entreprise. Sauf opposition des ministres compétents, le prix de cession au public est alors fixé par le CEPS et tient compte :
– principalement des prix de vente pratiqués pour cette spécialité ;
– des prix des médicaments à même visée thérapeutique ;
– des volumes de vente, des conditions d’utilisation du médicament et de l’amélioration du service médical apportée ;
– ainsi que des frais inhérents à la gestion et à la délivrance de la spécialité pharmaceutique (marge de rétrocession).
Qu’il s’agisse du prix de vente publié, prévu par le premier alinéa, ou du prix de cession, fixé en application du deuxième alinéa, le montant est découplé du prix d’achat qui, lui, est librement déterminé dans le cadre d’un marché entre l’hôpital et le laboratoire pharmaceutique.
Des écarts entre prix de cession, qui détermine le remboursement, et prix d’achat sont ainsi possibles, le bénéfice étant conservé par l’établissement au détriment de l’assurance maladie.
II. L’INSTAURATION DU DISPOSITIF DE L’« ÉCART MÉDICAMENT INDEMNISABLE » POUR LES PRODUITS DE LA LISTE DE RÉTROCESSION
Le présent article complète l’article L. 162-16-5 du code de la sécurité sociale et vise à étendre aux spécialités inscrites sur la liste de rétrocession le mécanisme d’intéressement existant pour celles inscrites sur la liste « en sus ».
1. L’EMI appliqué aux produits relevant de la liste « en sus »
L’article L. 162-16-6 du code de la sécurité sociale précise que les médicaments inscrits sur la liste « en sus » sont facturés sur la base d’un tarif de responsabilité publié au Journal officiel.
Son II dispose que lorsque le prix d’achat du médicament, négocié par l’établissement de santé, est inférieur à ce tarif, le remboursement à l’établissement s’effectue sur la base du montant de la facture, majoré d’une partie de la différence entre le prix d’achat et le tarif. Le montant du taux d’intéressement pour l’établissement est fixé à 50 %, l’assurance maladie conservant l’autre part.
2. Un dispositif étendu aux produits relevant de la liste de rétrocession
Le dispositif applicable aux médicaments de la liste de rétrocession s’inspire du régime prévu par l’article L. 162-16-6.
L’article 46 modifie à cet effet l’article L. 162-16-5 relatif au prix de cession des médicaments relevant de la liste de rétrocession.
Le 1° précise que le dispositif actuellement applicable devient son I.
Le 2° complète l’article L. 162-16-5 par un II fixant le régime de l’EMI.
● Il consiste tout d’abord à tenir compte de l’écart constaté entre :
– d’une part le prix d’achat acquitté par l’établissement ;
– d’autre part, le prix de vente publié par le CEPS ou, le cas échéant, le prix de cession fixé par lui, ce dernier étant minoré du montant de la marge de rétrocession.
● En cas d’écart, le prix de cession facturable et servant de base au calcul de la participation de l’assuré (84) correspond au prix d’achat qui est majoré :
– d’une partie de la différence constatée entre prix d’achat et prix de vente (ou prix de cession fixé par le CEPS minoré de la marge de rétrocession) ;
– et du montant de la marge de rétrocession.
● S’il n’y a pas d’écart, le prix de cession et servant de base au calcul de la participation de l’assuré est établi dans les conditions actuelles.
La mesure comporte un objectif double. Elle permet à l’assurance maladie de réduire ses dépenses en produits de santé avec l’instauration d’un remboursement au plus juste prix tout en maintenant l’incitation financière pour que les établissements négocient l’achat des médicaments au meilleur prix.
Selon l’étude d’impact, les économies résultant de cette mesure s’élèveraient à 12 millions d’euros en année pleine. Cette hypothèse correspond à la fixation d’un taux d’intéressement identique à celui en vigueur pour le dispositif applicable à la liste « en sus » (50 %).
*
* *
La Commission adopte l’article 46 sans modification.
Article 47
(art. L. 162-16-6, L. 162-22-7 et L. 165-2 du code de la sécurité sociale)
Publication des tarifs de responsabilité des produits de santé de manière simultanée à leur inscription sur la liste en sus
Cet article vise à rendre concomitantes la publication de l’arrêté d’inscription sur la liste « en sus » et celle de l’avis fixant le tarif de responsabilité des produits de santé.
I. LES RÈGLES APPLICABLES AUX PRODUITS DE SANTÉ RELEVANT DE LA LISTE « EN SUS »
Dans le cadre de la tarification à l’activité, le financement des produits de santé délivrés au cours d’un séjour dans un établissement de santé est principalement assuré par les tarifs des prestations d’hospitalisation (GHS).
À titre dérogatoire, l’article L. 162-22-7 du code de la sécurité sociale prévoit un financement distinct pour certaines spécialités pharmaceutiques (85), produits et prestations onéreux et porteurs d’innovations thérapeutiques (86).
Ces produits sont inscrits sur la liste dite « en sus », leur inscription conditionnant la prise en charge par l’assurance maladie.
Un arrêté des ministres chargés de la santé et de la sécurité sociale doit être publié à cet effet sur recommandation du conseil de l’hospitalisation (87). Pour fonder ses avis, ce dernier a ainsi émis deux recommandations de principe destinées à éclaircir les conditions d’inscription et de radiation de la liste en sus tant pour les spécialités pharmaceutiques (88) que pour les dispositifs médicaux (89).
Le remboursement par l’assurance maladie est effectué sur la base d’un tarif de responsabilité, c’est-à-dire le tarif sur la base duquel le produit est remboursé quel que soit le prix effectivement payé par l’établissement de santé. Rappelons ainsi que le prix d’achat/vente est librement déterminé entre ce dernier et le fournisseur, sous réserve des dispositions relatives aux marchés publics pour les établissements de santé publics (90).
● S’agissant des spécialités pharmaceutiques, les conditions de fixation du tarif de responsabilité sont précisées à l’article L. 162-16-6 du code de la sécurité sociale.
Il est égal au prix de vente aux établissements de santé déclaré par l’entreprise au comité économique des produits de santé (CEPS) et publié par celui-ci. À défaut de déclaration ou en cas d’opposition du CEPS, c’est ce dernier qui fixe le tarif. Les ministres concernés (santé, sécurité sociale et économie) peuvent, toutefois, s’opposer à la décision du CEPS et, dans ce cas, arrêter le tarif.
Un accord, conclu entre le CEPS et les représentants des entreprises pharmaceutiques, précise notamment les conditions de déclarations des produits, de révision des prix et les engagements que ces dernières doivent respecter (91).
La publication de l’arrêté d’inscription sur la liste « en sus » fait courir le délai à compter duquel le laboratoire déclare au CEPS le prix de vente du médicament aux établissements de santé, qui sert de base à la fixation du tarif de responsabilité. À ce jour, le délai maximal pour fixer le prix est de 75 jours pour les médicaments à compter de la date d’inscription sur la liste en sus.
● S’agissant des produits et prestations, le tarif de responsabilité est fixé par convention entre le fabricant ou le distributeur du produit et le CEPS, ou à défaut, par décision du CEPS ainsi que le prévoit l’article L.165-2 du code de la sécurité sociale.
Le délai de fixation des prix de produits en sus n’existe pas en tant que tel. Toutefois, un délai est néanmoins fixé pour déterminer leur inscription sur la liste des produits et prestations concomitamment à la fixation de leurs tarifs. Ce délai est fixé à 180 jours selon l’article R. 165-8 du code de la sécurité sociale.
Le financement du produit inscrit sur la liste « en sus » est assuré par l’assurance maladie à compter de son inscription sur cette liste et, en tout état cause, bien avant la publication du tarif de responsabilité. Ainsi, jusqu’à la publication, l’assurance maladie prend en charge l’intégralité du prix du produit sur la base du prix d’achat négocié entre l’établissement de santé et l’entreprise concernée.
Ce découplage entre inscription sur la liste « en sus » et fixation du tarif pose plusieurs difficultés. Il peut poser un réel problème d’équilibre, les établissements de santé ne disposant pas de tous les éléments pour les éclairer dans l’instruction de leur appel d’offres. Il tend à allonger les délais d’accès au traitement pour les patients. Enfin, aucune disposition n’est prévue sur le montant auquel doit être pris en charge le produit dans l’attente de la fixation du prix alors que le droit à prise en charge naît le jour de l’inscription sur la liste en sus. L’ensemble de ces raisons a conduit à une évolution du dispositif.
II. VERS UN RÉÉQUILIBRAGE DU DISPOSITIF
Afin de rééquilibrer les négociations relatives à la fixation du prix d’achat et du tarif de responsabilité des produits de la liste « en sus », le I du présent article instaure une concomitance de la publication des tarifs de responsabilité et de l’arrêté portant inscription sur la liste. Les conditions d’entrée en vigueur sont précisées par le II.
● Le A du I tend à modifier le I de l’article L. 162-16-6 qui régit la fixation des tarifs de responsabilité pour les spécialités pharmaceutiques.
Le 1° modifie le premier alinéa et précise les nouvelles conditions de fixation des tarifs de responsabilité.
Le a) renvoie d’emblée la fixation du tarif de responsabilité à un accord entre le CEPS et l’entreprise. Actuellement, le tarif de responsabilité correspond, par défaut, au prix de vente aux établissements de santé. Ce n’est qu’en cas de défaut de déclaration ou d’opposition du CEPS qu’une négociation tarifaire peut s’ouvrir se concluant par une décision du CEPS.
Surtout, il détermine un nouveau point de départ du délai portant sur la fixation du tarif de responsabilité.
Deux délais de conclusion de l’accord sont ainsi définis selon que l’inscription sur la liste « en sus » résulte d’une demande de l’entreprise ou d’une initiative des ministres concernés :
– dans le premier cas, l’accord doit être conclu dans un délai de 180 jours à compter de la réception de la demande d’inscription sur la liste ;
– dans le second cas, il est fixé à 90 jours à compter de la publicité de l’avis rendu par la commission de la transparence de la Haute autorité de santé.
Le b) modifie par coordination la deuxième phrase et maintient le principe de la fixation et de la publication du tarif de responsabilité par le CEPS à défaut d’accord. Elle dispose d’un délai de 15 jours suivant la forclusion du délai fixé pour sa conclusion.
Le c) conserve la faculté offerte aux ministres concernés de s’opposer au CEPS et de fixer un nouveau tarif, le délai étant inchangé. Il précise toutefois le point de départ puisqu’il court à compter de la publication du tarif par le CEPS.
La modification du point de départ de ce délai au jour de la publication de la décision du CEPS plutôt qu’au jour de la prise de décision a comme objectif de renforcer l’opposabilité de la mesure. Au jour où les contentieux liés à la fixation des prix se multiplient, il semble impératif de renforcer la sécurité juridique du dispositif.
Le 2° modifie le troisième alinéa relatif à l’accord-cadre qui peut être conclu entre le CEPS et les entreprises du médicament. Il est précisé que cet accord portera notamment sur les conditions dans lesquelles les tarifs de vente déclarés peuvent être révisés ainsi que sur les engagements pris par l’entreprise.
Cette disposition a effectivement vocation à modifier le contenu de l’accord-cadre dans la mesure où les entreprises n’auront plus à déclarer un prix à la suite duquel un système de navette entre le CEPS et le laboratoire se met en place. Ils entreront dans une démarche de négociation comme en ville. Cette modification implique donc qu’un nouvel accord-cadre ou du moins un avenant à ce dernier intervienne dans le premier semestre 2015.
● Le B du I modifie par coordination le premier alinéa du I de l’article L. 162-22-7 relatif à l’inscription des produits de santé sur la liste « en sus ». Il est ainsi précisé que la constitution de la liste est réalisée sur demande du titulaire de l’autorité de mise sur le marché ou à l’initiative des ministres chargés de la santé et de la sécurité sociale. La mesure proposée ne vient que consacrer l’existant et permet également d’offrir une base claire à l’édiction d’une procédure de dépôt de dossier qui sera élaborée par décret.
● Par cohérence, Le C du I modifie le dispositif applicable aux produits ou prestations précisé par l’article L. 165-2 du code de la sécurité sociale.
La fixation du tarif de responsabilité de ces produits résultant déjà d’un accord, l’article L. 165-2 est complété par un alinéa qui précise le délai requis pour sa conclusion.
Comme pour les spécialités pharmaceutiques, les délais de conclusion de l’accord sont définis selon que l’inscription sur la liste « en sus » résulte d’une demande de l’entreprise ou d’un arrêté des ministres concernés :
– dans le premier cas, l’accord doit être conclu dans un délai de 180 jours à compter de la réception de la demande d’inscription sur la liste ;
– dans le second cas il est fixé à 90 jours à compter de la publicité de l’avis rend par la commission nationale d’évaluation des dispositifs médicaux et des technologies de santé de la Haute autorité de santé.
Le II précise les conditions d’entrée en vigueur du dispositif, s’agissant de la prise en charge des produits de santé dont l’instruction est en cours.
C’est la raison pour laquelle deux possibilités sont prévues. Si le dernier avis (92) rendu par la commission de la transparence ou par la commission nationale d’évaluation des dispositifs médicaux et des technologies de santé est rendu public postérieurement au 1er janvier 2015, les nouvelles dispositions devront être appliquées.
Dans le cas contraire, il sera fait application des dispositions actuelles.
L’application de ce nouveau dispositif engendrerait des économies à hauteur de 4,3 millions d’euros.
*
* *
La Commission adopte l’article 47 sans modification.
Chapitre VI
Amélioration de l’efficience de la dépense des établissements de santé
Article 48
(art. L. 162-22-2-1 [nouveau], art. L. 162-22-3, L. 162-22-5 et L. 174-15
du code de la sécurité sociale)
Création d’une dotation prudentielle sur le champ OQN
Le présent article vise à étendre le mécanisme de réserve prudentielle aux établissements privés à but lucratif et non lucratif, conventionnés avec l’assurance maladie ayant une activité de soins de suite et de réadaptation ou en psychiatrie et relevant de l’objectif quantifié national (OQN). Il procède également au toilettage des dispositions relatives à l’application du coefficient prudentiel pour les activités de médecine, chirurgie et obstétrique des établissements du service de santé des armées (SSA).
I. LE DISPOSITIF ACTUEL COUVRE LES TARIFS DE MÉDECINE, CHIRURGIE ET OBSTÉTRIQUE (MCO) ET LES DÉPENSES SOUS ENVELOPPE FERMÉE
Afin de s’assurer du respect de l’ONDAM, un mécanisme de réserve prudentielle s’applique sur une grande partie du financement des établissements de santé. Des gels sont ainsi déterminés en début d’année, les crédits ayant vocation à être versés en tout ou partie en cas de respect de l’ONDAM. L’article 10 de la loi de programmation des finances publiques pour les années 2012 à 2017 (93) dispose à cet effet qu’une partie des dotations relevant de l’objectif national de dépenses d’assurance maladie, représentant au moins 0,3 % de cet objectif, doit être mise en réserve au début de chaque exercice.
Le gel s’applique tout d’abord à la dotation nationale de financement des missions d’intérêt général et d’aide à la contractualisation des établissements de santé. Cette dotation a notamment vocation à couvrir les frais afférents aux missions de service public mentionnées à l’article L. 6112-1 du code de la santé publique (permanence de soins, prise en charge des soins palliatifs, recherche…).
Avec la mise en œuvre de l’article L. 162-22-9-1 du code de la sécurité sociale, issu de l’article 60 de la loi de financement pour 2013, le gel peut aussi être déterminé au moyen d’une minoration des tarifs de prestations des établissements pour les activités de médecine, chirurgie et obstétrique par l’application d’un coefficient prudentiel. Ce coefficient s’applique à compter du 1er mars de l’année en cours et doit permettre de constituer une réserve de crédits qui pourront être reversés selon l’état d’exécution de l’ONDAM. La valeur du coefficient correspondant peut être différenciée par catégorie d’établissements. Les tarifs au 1er mars 2014 sont affectés d’un coefficient prudentiel d’une valeur identique à celle de 2013, soit – 0,35 %.
Au regard notamment de l’avis du comité d’alerte, l’État peut décider de verser aux établissements de santé tout ou partie du montant correspondant au gel.
Les mises en réserve applicables aux établissements de santé en 2014
En début de campagne 2014, 340 millions d’euros de mises en réserve prudentielles ont été opérés sur le champ « ONDAM établissements de santé » et ont été répartis comme suit :
– 179 millions d’euros de crédits retenus sur la dotation annuelle de financement (DAF) ;
– 20 millions d’euros de crédits issus de la déchéance du Fonds de modernisation des établissements de santé publics et privés (FMESPP) ;
– 141 millions d’euros de crédits gagés par l’application du coefficient prudentiel MCO.
Il convient de préciser que les 20 millions d’euros de crédits déchus du FMESPP ont d’ores et déjà été débasés dans le cadre de la loi de financement rectificative pour 2014.
À ce jour, le niveau des mises en réserve sur le champ ONDAM établissements de santé est donc de 320 millions d’euros. Le reversement de ces crédits est conditionné par le respect de l’ONDAM 2014.
II. L’ÉLARGISSEMENT DU CHAMP DE LA RÉSERVE PRUDENTIELLE
Cet article tend à étendre le mécanisme de la réserve prudentielle à l’enveloppe de crédits relevant de l’objectif quantifié national afin de garantir l’équilibre financier de la sécurité sociale. Il clarifie par ailleurs la base juridique du coefficient prudentiel applicable au SSA.
Selon l’étude d’impact, l’extension du périmètre du gel permettrait de garder en réserve un peu plus de 8 millions d’euros sur la base d’un pourcentage identique à celui fixé en 2014 pour le coefficient prudentiel dans le champ MCO.
A. UN DISPOSITIF SPÉCIFIQUE À L’ENVELOPPE DE L’OBJECTIF QUANTIFIÉ NATIONAL
Les 1° à 3° du présent article instaurent le dispositif de la réserve prudentielle applicable aux établissements relevant du champ de l’OQN.
1. Une enveloppe peu adaptée à l’application d’un coefficient prudentiel
La fixation des tarifs afférents aux activités relevant de l’OQN se distingue de la tarification à l’activité.
Selon l’article L. 162-22-2 du code de la sécurité sociale est défini chaque année un objectif quantifié national relatif aux activités mentionnées au 2° de l’article L. 162-22, c’est-à-dire les activités de soins de suite et de réadaptation (SSR) ou de psychiatrie qui sont exercées par les établissements de santé à but lucratif ou non lucratif, conventionnés avec l’assurance maladie.
Le montant de l’objectif quantifié national est arrêté par l’État en fonction de l’objectif national des dépenses d’assurance maladie (ONDAM) et distingue la part afférente à chacune des activités de SSR et de psychiatrie.
L’État détermine ensuite l’évolution moyenne nationale et par région des tarifs des prestations concernées. Sur la base de ces orientations, il appartient ensuite aux agences régionales de santé de fixer les tarifs applicables aux établissements de santé concernés.
Le mécanisme est ainsi plus complexe que celui pratiqué au titre de la MCO. Dans ce dernier cas, les tarifs sont fixés par la voie réglementaire. Il est donc plus simple de fixer une mise en réserve à partir d’un coefficient prudentiel. Le dispositif relatif à la MCO n’est donc pas transposable à l’OQN puisque l’État ne vient que fixer des taux d’évolution annuelle des tarifs propres à chaque région.
2. La fixation d’une réserve en proportion du montant fixé pour l’OQN
Le 1° crée un nouvel article L. 162-22-2-1 au sein du code de la sécurité sociale instituant un mécanisme de réserve prudentielle.
Son I prévoit de réserver, en amont de la fixation des tarifs, une dotation prudentielle en proportion du montant fixé au titre de l’objectif quantifié national. Ce montant fera l’objet d’un arrêté conjoint des ministres chargés de la santé et de la sécurité sociale et pourra être différencié selon les activités. Le taux d’évolution, qui prendra en compte cette réserve prudentielle, sera ensuite décliné par région, charge notamment aux ARS de fixer les tarifs, à l’aune de ces taux.
Son II prévoit, à l’instar du dispositif prévu pour le coefficient prudentiel, le versement de tout ou partie du montant mis en réserve en fonction de l’avis émis par le comité d’alerte mentionné à l’article L. 114-4-1.
Le comité d’alerte sur l’évolution des dépenses de l’assurance maladie est ainsi chargé d’alerter le Parlement, le Gouvernement, les caisses nationales d’assurance maladie et l’Union nationale des organismes d’assurance maladie complémentaire en cas d’évolution des dépenses d’assurance maladie incompatible avec le respect de l’objectif national voté par le Parlement. Placé auprès de la Commission des comptes de la sécurité sociale, il rend trois avis publics en avril, juin et octobre qui incluent des considérations sur le respect de l’objectif de l’exercice en cours.
En fonction de l’avis, l’État peut décider de verser ou non aux établissements concernés tout ou partie de la dotation en réserve. Ce versement tient compte des montants versés par l’assurance maladie à chacun des établissements.
Enfin, son III prévoit qu’un décret en Conseil d’État fixera les modalités de son application. Selon les informations transmises à votre rapporteur, ce décret devrait notamment prévoir les modalités de fixation de la dotation mise en réserve, de sa différenciation selon les activités de soins de suite et de réadaptation et de psychiatrie, et de dégel.
Les 2° et 3° déclinent les conséquences de la mise en place de la réserve préemptée sur la masse de l’OQN.
Le 2° complète le 1° du I de l’article L. 162-22-3 pour que les évolutions nationales et régionales des tarifs des prestations relevant du champ de l’OQN tiennent compte de la dotation de mise en réserve.
Le 3° complète le II de l’article L. 162-22-5 afin que L’État, via les agences régionales de santé, fixe les tarifs de responsabilité applicables aux établissements de santé privés mentionnés au e de l’article L. 162-22-6 en tenant compte de la dotation de mise en réserve.
B. LE CAS PARTICULIER DU SERVICE DE SANTÉ DES ARMÉES.
Le 4° du présent article modifie le champ d’application de l’article L. 174-15 du code de la sécurité sociale relatif aux soins remboursables aux assurés sociaux apportés dans le cadre des hôpitaux relevant du service de santé des armées (SSA). Désormais, il prévoit l’application au SSA du coefficient prudentiel pour les tarifs relevant des activités de MCO par un renvoi explicite à l’article L. 162-22-9-1.
Les missions du service de santé des armées
Selon l’article L. 6147-7 du code de la santé publique, les hôpitaux des armées, qui sont placés sous l’autorité du ministre de la défense assurent une mission prioritaire de soutien sanitaire des forces armées et peuvent être chargés d’assurer ou de contribuer à assurer les missions de service public définies à l’article L. 6112-1 du même code.
La mesure proposée relative à l’application du coefficient prudentiel au SSA relève du toilettage juridique. En effet, le SSA est intégré dans le périmètre d’application du coefficient prudentiel depuis sa mise en œuvre en 2013.
L’article L. 174-15 du code de la sécurité sociale prévoit que le régime de la T2A, fixé par l’article L. 162-22-10 du même code, s’applique au financement des activités MCO exercées par le SSA. Or, ce même article a été complété, dans le cadre de la loi de financement de la sécurité sociale pour 2013, pour intégrer la mise en œuvre d’un coefficient prudentiel sur les tarifs. Il est ainsi devenu applicable d’emblée au SSA.
La mesure proposée dans le cadre du présent article constitue à viser expressément l’article L. 162-22-9-1 créé en 2013, pour la mise en œuvre du coefficient prudentiel.
Cette mesure est donc totalement neutre pour les hôpitaux d’instruction des armées qui sont dans les faits concernés depuis 2013 par l’application du coefficient prudentiel. À titre indicatif, pour cette même année, le SSA a reçu 439 millions d’euros au titre de l’assurance maladie dont 371 millions d’euros relatifs à la T2A. 886 000 euros ont été mis en réserve soit 0,24 % de la dotation T2A. Ils ont ensuite été reversés dans le cadre de la décision de dégel intervenue en fin d’année 2013.
*
* *
La Commission aborde les amendements identiques AS25 de M. Francis Vercamer et AS169 de M. Dominique Tian de suppression de l’article.
M. Francis Vercamer. Cet article prévoit que le mécanisme de réserve prudentielle s’appliquant au financement des établissements de santé – qui est fondé sur un gel prudentiel des tarifs des actes de médecine, de chirurgie, d’obstétrique et des dépenses sous enveloppe fermée – s’applique également au secteur des établissements de santé privés à but lucratif et à but non lucratif conventionnés avec l’assurance maladie ayant une activité en soins de suite et réadaptation (SSR) ou psychiatrie, en relevant de l’objectif quantifié national. L’article vise également à inclure pleinement les hôpitaux du service de santé des armées dans le régime de régulation introduit dès 2013 pour les activités de médecine, de chirurgie et d’obstétrique.
Pour notre groupe, les structures juridiques s’effacent devant les obligations imposées dans l’intérêt des citoyens. La nature des structures privées et publiques ne doit pas être discriminante. En l’absence de convergence tarifaire, cette mesure ne se justifie pas. C’est pourquoi nous proposons de supprimer cet article.
M. Élie Aboud. Dans un souci d’équité et d’égalité, il est indispensable que toutes les structures précitées soient soumises au respect de l’ONDAM.
M. Olivier Véran, rapporteur. Avis défavorable. C’est précisément pour des raisons d’équité et d’égalité que nous proposons d’étendre le dispositif de la mise en réserve à tous les établissements, y compris ceux qui ne sont pas assujettis à la tarification à l’activité mais qui tirent leurs ressources de l’assurance-maladie.
La Commission rejette les amendements.
Puis elle examine les amendements identiques AS89 de M. Jean-Pierre Door et AS148 de M. Dominique Tian.
M. Jean-Pierre Door. L’article 48 ne s’applique pas aux établissements à but lucratif ou à but non lucratif conventionnés avec l’assurance maladie en activités de soins de suite ou en psychiatrie, relevant de l’objectif quantifié national (OQN). Or, les activités de soins de suite et de réadaptation ainsi que la psychiatrie augmentent en fonction de la délivrance d’autorisations nouvelles par les agences régionales de santé (ARS), et des besoins de santé de la population. Cela a d’ailleurs été identifié dans les schémas régionaux d’organisation des soins (SROS).
La mise en réserve prudentielle doit tenir compte de l’augmentation de ces différents services et contribuer au suivi de l’activité SRR et psychiatrie en toute objectivité.
M. Élie Aboud. L’amendement AS148 est défendu.
M. Olivier Véran, rapporteur. Je vous propose de conserver un système simple et opérationnel. Car si l’on adoptait votre amendement, il faudrait arrêter totalement les comptes au 31 décembre de chaque année pour pouvoir tenir compte exclusivement et globalement des soins dispensés au cours de l’année précédente. On ne pourra disposer en tout début d’année d’une vision exhaustive de toutes les charges de tous les établissements relevant de l’OQN au titre de la fin de l’année précédente. Avis défavorable.
M. Jean-Pierre Door. Pourquoi mettre à l’écart ces établissements de SSR et de psychiatrie ? Certains besoins étant parfois identifiés dans les SROS, si on ne sert pas de cette mise en réserve prudentielle, l’enveloppe sera trop rigide.
M. Olivier Véran, rapporteur. Je maintiens mon avis défavorable à ces amendements.
La Commission rejette les amendements.
Puis elle est saisie des amendements identiques AS65 de M. Jean-Pierre Door et AS147 de M. Dominique Tian.
M. Jean-Pierre Door. L’amendement AS65 est défendu.
M. Élie Aboud. L’amendement AS147 l’est également.
M. Olivier Véran, rapporteur. Avis défavorable.
La Commission rejette les amendements.
Puis elle adopte l’article 48 sans modification.
La Commission examine l’amendement AS126 de M. Dominique Tian.
M. Élie Aboud. Le rapport de la MECSS sur le fonctionnement de l’hôpital d’avril 2010 a montré qu’il existait des marges d’efficience à l’hôpital, en particulier en matière de gestion des capacités d’accueil, de politique d’achats, de mutualisation ou d’externalisation de certaines fonctions supports, et de circuits de facturation.
Il est urgent de mettre en œuvre ces recommandations dans le souci d’améliorer l’efficience des établissements tout en améliorant la qualité.
M. Olivier Véran, rapporteur. Avis défavorable. Cet amendement est satisfait car le code de la santé publique comporte d’ores et déjà un article L. 6114-3 selon lequel : « Les contrats des établissements publics de santé décrivent les transformations relatives à leur organisation et à leur gestion. »
La Commission rejette l’amendement.
Elle est saisie des amendements identiques AS67 de M. Jean-Pierre Door, et AS149 de M. Dominique Tian.
M. Jean-Pierre Door. La loi de financement de la sécurité sociale pour 2014 avait reporté de 2016 à 2018 la généralisation de la facturation individuelle des établissements de santé (FIDES) mise en place par la loi de financement de la sécurité sociale pour 2009, modifiant l’article 33 de la loi de financement de la sécurité sociale pour 2004.
Ce report nous paraît incompréhensible, et nous proposons que tous les établissements de santé bénéficient de la mise en œuvre de la FIDES dès 2016.
M. Olivier Véran, rapporteur. Avis défavorable. Le dispositif de tarification au fil de l’eau voté en 2004 est appliqué avec succès pour ce qui concerne les consultations et les actes externes, mais il pose de telles difficultés pour les séjours hospitaliers que son application est repoussée de façon incessante, quelle que soit la majorité en place.
Concrètement, à l’hôpital, ce dispositif obligerait les médecins à clôturer quotidiennement les dossiers de sortie des patients en fin de séjour. Est-il raisonnable de leur demander de rédiger tous les jours les résumés d’unité médicale (RUM) d’hospitalisation et de les transmettre au département d’informatique médical (DIM) qui les valide et les transfère à l’assurance maladie ? À titre personnel, je ne suis pas certain qu’il soit très judicieux d’imposer à ces médecins de consacrer quinze ou même soixante minutes afin de coder les actes qu’ils ont effectués le jour même. Combien de personnels administratifs faudrait-il recruter dans les hôpitaux pour mettre en place la FIDES ?
Si je m’en fiais à mon seul jugement, je m’orienterais vers la suppression d’un dispositif qui est à ce point inapplicable… qu’il n’a donné lieu à aucune expérimentation depuis dix ans.
M. Jean-Pierre Door. Nous demandons seulement qu’une expérimentation soit engagée. Dans leur clinique ou leur cabinet, les praticiens du privé font déjà des efforts pour décrire leur activité. Pourquoi pas ceux du secteur public ?
La FIDES constitue un outil de transparence non seulement pour les modalités de financement des établissements de santé, car elle permet à l’assurance maladie d’être plus efficace dans la réalisation de ses contrôles, mais aussi pour la mise en œuvre de parcours de soins en permettant la traçabilité de la prise en charge.
L’absence de système d’information efficace a justifié les reports successifs que vous évoquiez, mais la question se règle aujourd’hui progressivement. Tentons des expérimentations dont nous tirerons les leçons, dans un sens ou un autre !
M. Jean-Pierre Barbier. Lorsque le tiers payant est généralisé, les praticiens de médecine libérale se retrouvent dans l’obligation de gérer des données et des informations qu’ils ne manipulaient pas auparavant. Monsieur le rapporteur, vous semblez beaucoup moins embarrassé pour imposer de nouvelles obligations au secteur libéral que lorsqu’il s’agit du secteur public.
Certes, la mise en place de la FIDES serait contraignante pour les praticiens hospitaliers, mais le dispositif est nécessaire pour assurer la transparence afin de mettre en place une politique de pertinence des soins. Comment y parvenir sans codification des actes au fil de l’eau ?
M. Olivier Véran, rapporteur. Un effort de simplification globale est en cours. Je ne suis pas convaincu que les avantages qu’apporterait la FIDES seraient supérieurs aux inconvénients liés à ce dispositif. Aujourd’hui, les praticiens hospitaliers établissent déjà des comptes rendus mensuels, ce qui est assez compliqué : pourquoi introduire de nouvelles normes rigides et inapplicables en l’état ?
Vous ne pouvez pas en même temps parler de la réduction des coûts à l’hôpital et vouloir appliquer une mesure dont les simulations montrent qu’elle exigerait, dans les gros établissements, jusqu’à vingt, trente ou quarante équivalents temps pleins !
Dans le privé, la tarification se fait à l’acte que le praticien cote nécessairement pour être payé. La situation est donc totalement différente.
Plus je réfléchis, moins je vois ce que nous gagnerions à mettre en place ce dispositif au regard des contraintes qu’il imposerait.
M. Jean-Pierre Barbier. À vous entendre, il semble que les praticiens hospitaliers consacrent les derniers jours de chaque mois à la codification. Pourquoi cette solution est-elle préférable à un travail quotidien ? Une partie de l’information n’est-elle pas perdue après plusieurs semaines ?
Mme la présidente Catherine Lemorton. Je rappelle que certains hôpitaux ont dû faire appel à des sociétés privées pour coder les actes médicaux. Les données de santé se sont alors trouvées entre les mains de ces entreprises, ce qui pose problème.
L’hôpital remplit des missions d’intérêt général, ce qui n’est pas toujours le cas des établissements privés. Il accueille tous ceux qui se présentent, qu’ils soient ou non détenteurs d’une carte Vitale ; c’est sa mission. Ce qui relève des missions d'intérêt général et à l'aide à la contractualisation (MIGAC) n’est pas soumis à la tarification à l’acte. Il est en conséquence difficile de calquer un dispositif d’un secteur à l’autre.
M. Olivier Véran, rapporteur. Monsieur Barbier, gérer tous les jours une tâche administrative et un système informatique alors que le travail peut être concentré une fois dans le mois constitue indéniablement une perte de temps. Vous êtes le premier à parler du temps médical : pourquoi ajouter une contrainte inutile ?
La Commission rejette les amendements.
Suivant l’avis défavorable du rapporteur, elle rejette ensuite l’amendement AS68 de M. Jean-Pierre Door.
Article additionnel après l’article 48
Expérimentation relative aux groupements hospitaliers de territoire
Puis elle en vient à l’amendement AS274 du rapporteur.
M. Olivier Véran, rapporteur. Il ne sera pas possible d’améliorer l’efficience du système hospitalier établissement par établissement. Certains ont du mal à recruter des médecins, d’autres se trouvent sur le même territoire sans partager aucun projet médical ; ces questions doivent être résolues pour assurer l’efficacité et la sécurité des soins ainsi que l’efficience du système.
Pour offrir à nos concitoyens une offre de soins coordonnée, non redondante et de qualité, il est proposé d’expérimenter une nouvelle organisation, le groupement hospitalier de territoire (GHT), permettant d’optimiser la prise en charge des patients sur la base d’un projet médical partagé mettant l’accent sur la notion de filières graduées de soins, complétées d’un volet sur le recours, et d’un volet proximité, également fondé sur une mutualisation des fonctions supports et même de la gouvernance de la structure.
L’hôpital ne peut plus être considéré isolément sur un territoire, et il faudra aussi réfléchir à l’intégration globale de l’offre de soins hospitalière, qu’elle soit privée ou publique.
Le projet de loi relatif à la santé présenté ce matin en conseil des ministres comporte un volet consacré au GHT, mais il me paraissait utile d’entamer le débat dans un texte budgétaire.
M. Élie Aboud. Sur le fond, nous ne pouvons qu’être d’accord avec le rapporteur. Je relève toutefois que le champ couvert par ces groupements relève de la mission des agences régionales de santé (ARS). Je note aussi qu’un outil manque cruellement dans le dispositif proposé : la télésanté. La loi dite « Hôpital, patients, santé, territoires » (HPST) de 2009 a inscrit la télémédecine dans le marbre. Même si cette dernière fait encore trop souvent figure de gadget, elle est déjà une réalité. Elle devrait être au cœur de nos débats.
Mme Sylviane Bulteau. Nous devrons veiller à la façon dont ces groupements seront dirigés. Pour ne pas déstabiliser les équipes soignantes et administratives, il faut éviter la nomination d’un directeur unique.
M. Michel Issindou. Je soutiens l’amendement du rapporteur. Il est assez surprenant de constater que le phénomène rationnel de regroupement qui a cours pour les universités ou les communes n’a pas encore touché l’hôpital.
M. Élie Aboud. Les corps paramédicaux opposent une résistance syndicale qui explique le retard de la mutualisation sur le terrain. La gouvernance commune constitue bien un objectif, mais il faut qu’elle dispose des moyens d’imposer les soins partagés à tout le champ médical.
Mme Martine Pinville. Dans nos territoires, nous pouvons parfois avoir le sentiment que les établissements ou que les politiques se juxtaposent. Ce n’est pas efficace. La mutualisation permettra d’améliorer l’accès aux soins, et la médecine de ville doit jouer son rôle en la matière.
Mme Bérengère Poletti. Dans ma circonscription, un groupement de coopération sanitaire (GCS) est en place depuis près de dix ans. Les résultats ne correspondent pas à l’idéal qui est décrit, notamment en raison d’une certaine concurrence entre les établissements et entre les élus qui se disputent l’implantation de tel ou tel service. L’accès aux soins peut pâtir de cette organisation car les populations sont parfois obligées de parcourir des distances plus importantes. La mesure proposée par le rapporteur est intéressante ; elle n’est pas miraculeuse.
M. Francis Vercamer. Je reste perplexe. La mutualisation peut constituer un outil si elle accompagne une réforme globale, demandée par la Cour des comptes, de la carte hospitalière des établissements publics, privés et militaires. L’exposé sommaire de l’amendement laisse présager qu’une telle réforme sera de mise en annonçant qu’il s’agit « d’amorcer la recomposition du tissu hospitalier », mais le dispositif de l’amendement n’en fait pas état.
M. Olivier Véran, rapporteur. Madame Poletti, en matière de réforme territoriale, nous n’avons pas renoncé à la métropole parce que la logique communautaire – syndicat intercommunal ou communauté de communes – n’a pas été suffisamment efficace. Nous pouvons aller vers la coopération de façon concertée sans adopter un modèle tyrannique.
Plutôt que d’imposer une restructuration comme le font les ARS, il faut permettre aux hôpitaux de partager un projet médical et leur donner les outils de mutualisation pour répondre, au cas par cas, à l’injonction paradoxale des pouvoirs publics exigeant qu’ils garantissent à la fois la proximité mais aussi la sécurité et la qualité des soins tout en respectant des critères d’efficience.
M. Jean-Pierre Door. La loi HPST a créé, en 2009, les communautés hospitalières de territoire (CHT) et les groupements de coopération sanitaire. Les CHT et les GCS ont-ils été évalués ?
M. Jean-Pierre Barbier. Cet amendement nous permet de débattre mais il demeure insuffisant car il n’aborde pas la question essentielle du tissu hospitalier de notre pays.
Aujourd’hui, les ARS adaptent les schémas régionaux d’organisation des soins (SROS) et prennent seules des décisions en matière d’activité et de coordination sans en référer aux politiques et aux partenaires. Les hôpitaux de proximité risquent de disparaître s’ils ne se consacrent qu’à la médecine ambulatoire : il faut rester prudent et raisonner globalement.
Mme la présidente Catherine Lemorton. Je rappelle que M. le rapporteur ne propose qu’une expérimentation.
M. Olivier Véran, rapporteur. Il s’agit en effet une expérimentation qui a vocation à être généralisée. L’article 40 de la Constitution nous empêche de proposer des mesures plus radicales.
Les acteurs de terrain auront la liberté de s’engager dans un dispositif de mutualisation et de partage de projets. Je suis en tout état de cause satisfait que nous ayons pu engager le débat.
La Commission adopte l’amendement.
Elle examine, en discussion commune, les amendements AS10 de M. Jean-Pierre Door, et AS42 de M. Francis Vercamer.
M. Jean-Pierre Door. La mise en place de la convergence tarifaire, qui visait à réduire l’écart entre les tarifs du public et du privé, à un rythme qui devait permettre à tous les acteurs de santé de s’adapter et d’améliorer l’organisation, constituait un élément indispensable de la réforme du système de santé voulue par la majorité précédente. En 2009, l’Allemagne est parvenu au terme d’un processus de même nature.
Vous avez malheureusement décidé de mettre fin à ce dispositif dès que vous êtes arrivés aux affaires. Nous souhaitons que le processus de convergence reprenne. Sur ce sujet, il est clair que les divergences sont grandes entre opposition et majorité.
M. Arnaud Richard. L’amendement AS42 vise également à rétablir le processus de convergence tarifaire. Notre groupe considère que les structures juridiques doivent s’effacer devant les obligations mises en place dans l’intérêt de nos compatriotes, et que leur nature ne doit pas être discriminante. L’harmonisation est difficile dans la limite des écarts justifiés par les différences liées à la nature des charges des établissements, aux âges des patients, à la lourdeur des soins, à la mission d’intérêt général, d’enseignement ou de recherche, ou aux périmètres différents qui résultent de la réglementation. Le gisement d’économies est cependant considérable. Comment passer outre l’analyse de la Cour des comptes qui estime que nous pourrions économiser 7 milliards d’euros sur l’assurance maladie ?
M. Olivier Véran, rapporteur. Avis défavorable. Le sujet de la convergence revient année après année, et nous connaissons nos arguments respectifs.
M. Jean-Pierre Barbier. En fixant un ONDAM hospitalier pour 2015 inférieur à celui prévu pour la médecine de ville, on voudrait nous faire croire que l’on demande plus d’effort à l’hôpital qu’à cette dernière. Or c’est totalement faux. La médecine de ville assume ainsi la totalité de la charge des soins liés à l’hépatite C qui était auparavant dans l’enveloppe hospitalière. Nous comprenons bien que l’hôpital remplit des missions particulières de service public, mais elles pourraient être financées de façon spécifique. Pour la majeure partie des actes, la convergence tarifaire, ne serait pas choquante. Sortons des débats idéologiques !
Le récent rapport de la Cour des comptes sur la dette des établissements publics de santé nous a montré qu’il fallait renforcer les contrôles en matière d’investissement mais la question des dépenses de fonctionnement n’est pas posée. Nous ne pouvons pas faire l’impasse sur ce débat.
M. Gérard Bapt. Monsieur Barbier, votre majorité pratiquait la convergence tarifaire mais, comme le montre le rapport de la Cour des comptes que vous avez cité, cela ne l’a pas empêché de laisser filer la dette de l’hôpital. La convergence n’est certainement pas le Deus ex machina de la bonne gestion hospitalière !
Cet été, un rapport largement médiatisé de l’Agence technique d’information sur l’hospitalisation (ATIH) tendait à montrer que les cliniques étaient moins chères que l’hôpital public. Il fallait regarder le détail pour lire que cela ne s’appliquait qu’aux deux tiers des actes et prendre en compte de multiples différences comme les types de pathologie.
Cessez de faire de la convergence tarifaire un totem !
M. Jean-Pierre Door et M. Jean-Pierre Barbier. Vous avez vos propres totems !
M. Francis Vercamer. Monsieur Bapt, il ne s’agit pas de totem mais de justice. Le déséquilibre financier est une réalité puisque les hôpitaux publics, à la différence des établissements privés, bénéficient de dotations supplémentaires au titre des missions d'intérêt général et à l'aide à la contractualisation (MIGAC).
M. Jean-Pierre Door. La convergence tarifaire, telle que nous la concevons, doit se réaliser de manière progressive et porter sur des actes semblables. Elle n’a pas vocation à s’appliquer dans tous les cas. On sait que les MIGAC viennent déjà soutenir financièrement les hôpitaux publics pour les actes difficiles ou complexes.
Quoi que vous en pensiez, nous continuerons d’agiter le totem de la convergence tarifaire et, lorsque nous reviendrons au pouvoir en 2017, celle-ci sera de nouveau d’actualité.
M. le rapporteur. Mme Bachelot était si convaincue de la pertinence de la convergence tarifaire qu’elle l’a repoussée de quatre ans… Vous connaissez parfaitement les limites de cet outil.
J’aimerais que vous teniez le même discours dans vos circonscriptions et en commission sur le financement des hôpitaux. Vous ne pouvez pas ici tirer à boulets rouges sur ces établissements qui gaspillent l’argent public et de retour dans vos territoires les soutenir et critiquer les décisions des ARS.
Soyez cohérents, que vous soyez dans la majorité ou l’opposition, à Paris ou dans votre région !
Mme la présidente Catherine Lemorton. Ce syndrome d’incohérence peut toucher tout le monde…
M. Jean-Pierre Barbier. Essayons de dépassionner ce débat. Sans stigmatiser l’hôpital, nous plaidons pour une convergence tarifaire partielle qui apportera les économies nécessaires à la résorption du déficit de la sécurité sociale.
M. Élie Aboud. Je regrette que le rapporteur ait choisi d’exacerber les clivages sur un sujet qui ne s’y prête pas. Le fait de défendre les établissements privés ne revient pas à attaquer les établissements publics.
Suivant l’avis défavorable du rapporteur, la Commission rejette les amendements AS10 et AS42.
La Commission examine l’amendement AS74 de M. Gilles Lurton.
M. Gilles Lurton. Cet amendement vise à revenir sur l’abrogation par le Gouvernement de la journée de carence dans la fonction publique hospitalière et territoriale. Il propose d’instaurer trois jours de carence pour les agents en arrêt maladie.
M. le rapporteur. Voilà un autre marronnier du PLFSS, également étudié dans le cadre de la proposition de loi de Mme Poletti… Avis défavorable.
La Commission rejette l’amendement.
La Commission est saisie des amendements identiques AS76 de M. Rémi Delatte et AS176 de M. Dominique Tian.
M. Rémi Delatte. La diversité des structures est un atout de notre système de santé à condition de garantir un cadre juridique homogène et de préserver l’équité.
Cet amendement demande au Gouvernement un rapport sur les conséquences de la suppression, par l’article 17 de la loi de finances rectificative pour 2014, de l’exonération du versement transport pour les fondations et associations à but non lucratif exerçant des activités sanitaires, sociales et médico-sociales.
M. le rapporteur. Le devenir des rapports demandés par le Parlement est une question légitime.
L’article 17 auquel vous faites référence n’a pas modifié l’état du droit pour les organismes à but non lucratif. Mais ces derniers ont soulevé des difficultés qui font l’objet d’une mission conjointe de l’IGAS et du Conseil général de l’environnement et du développement durable dont les conclusions sont attendues pour fin novembre. Nous pourrons donc en tirer les conséquences dans le prochain PLFRSS s’il y a lieu.
M. Rémi Delatte. Compte tenu de ces explications, je retire l’amendement.
Les amendements sont retirés.
La Commission examine l’amendement AS181 de M. Dominique Tian.
M. Élie Aboud. Cet amendement sollicite un rapport sur les bases de calcul de la participation des patients dans les établissements de santé dans lequel les différences de traitement entre patients seront évaluées.
M. le rapporteur. On peut s’interroger sur les vertus modératrices du ticket modérateur dans les hôpitaux. Il faudrait sans doute modifier cette appellation honteuse et mensongère.
Par ailleurs, les interrogations que vous relayez ont été pleinement entendues : un groupe de travail a été mis en place pour approfondir les travaux du Haut conseil pour l'avenir de l'assurance maladie tandis qu’une mission de l’IGAS est sur le point d’être lancée sur ce sujet. En conséquence, je vous propose de retirer votre amendement.
M. Jean-Pierre Barbier. Nous sommes friands des demandes de rapports dont, pourtant, nous ignorons le plus souvent s’ils ont été remis et pris en compte.
Vous savez tous ce que Clemenceau disait : « Un problème : une commission ; une commission : un rapport ; un rapport : un tiroir ». Il ne faudrait pas que le PLFSS devienne une fabrique à rapports voués à finir dans des tiroirs.
Mme la présidente Catherine Lemorton. Nous recevons de très nombreux rapports chaque année – du Comité économique des produits de santé (CEPS), sur les franchises médicales, sur les MIGAC. Je serai à l’avenir plus vigilante pour que les membres de la commission en soient destinataires.
M. Jean-Pierre Barbier. Il serait utile de nous transmettre une liste des rapports publiés.
Mme la présidente Catherine Lemorton. Je prends note de votre excellente suggestion.
M. le rapporteur. La question soulevée par l’amendement devra être tranchée avant le 31 décembre 2015. Rassurez-vous, il ne sera pas possible de reculer sur cette question.
La Commission rejette l’amendement.
La Commission est saisie de l’amendement AS131 de M. Dominique Tian.
M. Élie Aboud. Cet amendement prévoit un rapport sur l’efficience de la réorganisation de l’offre de soins, en particulier pour le développement de la chirurgie ambulatoire.
Suivant l’avis défavorable du rapporteur, la Commission rejette l’amendement.
La Commission examine l’amendement AS130 de M. Dominique Tian.
M. Élie Aboud. L’amendement propose également un rapport sur l’évolution des effectifs dans les établissements hospitaliers au regard de l’évolution démographique.
Suivant l’avis défavorable du rapporteur, la Commission rejette l’amendement.
Article 49
(art. L. 254-2 du code de l’action sociale et des familles, L. 162-22-11 et L. 162-22-11-1 du code de la sécurité sociale et article 33 de la loi n° 2003-1199 du 18 décembre 2003 de financement de la sécurité sociale pour 2004)
Renforcement du pilotage de la dépense d’assurance maladie
relative aux soins urgents
Cet article vise à modifier les règles et les délais de facturation des soins urgents.
I. LE DISPOSITIF ACTUEL DES SOINS URGENTS
Aux termes de l’article L. 254-1 du code de la santé publique, les étrangers en situation irrégulière ne justifiant pas de la condition de résidence nécessaire pour recueillir le bénéfice de l’aide médicale d’État (AME) peuvent relever du dispositif des soins urgents s’ils nécessitent des « soins urgents dont l’absence mettrait en jeu le pronostic vital ou pourrait conduire à une altération grave et durable de l’état de santé de la personne ou d’un enfant à naître ».
L’État verse chaque année à la caisse nationale de l’assurance maladie des travailleurs salariés (CNAMTS) une dotation forfaitaire à ce titre. Parallèlement, chaque établissement de santé facture à la caisse d’assurance maladie la part des dépenses prises en charge au titre des soins urgents.
Selon l’étude d’impact, le montant de cette dotation est fixé à 40 millions d’euros depuis 2008, alors que les dépenses prises en charge par la CNAMTS se caractérisent par un vrai dynamisme – 129 millions d’euros en 2013, soit 49 % de plus qu’en 2008 – contribuant à dégrader sensiblement le taux de couverture des dépenses par l’État : il serait passé de 50 % sur la période 2008-2010 à 30 % en 2013.
● Les règles de tarification et de facturation de ces soins sont aujourd’hui dérogatoires du droit commun.
Les séjours réalisés dans le cadre des soins urgents sont facturés à l’assurance maladie sur la base des tarifs journaliers de prestation (TJP) conformément au II de l’article 33 de la loi de financement de la sécurité sociale pour 2004 (94) alors que la tarification sur la base des tarifs nationaux appliqués pour la tarification à l’activité constitue désormais la règle, y compris pour les patients relevant de l’AME depuis la loi de financement de la sécurité sociale pour 2011.
Chaque établissement de santé calcule les tarifs journaliers de prestation, qui sont ensuite approuvés par les agences régionales de santé, sur la base d’une comptabilité analytique des dépenses moyennes de l’établissement pour la durée habituelle des prestations de soins et d’hébergement correspondantes.
Toutefois, le principe des tarifs journaliers de prestation, qui est de mettre en place une facturation globale et forfaitaire, n’est pas adapté à des prises en charge particulières qui sont soit très courtes ou qui requièrent le recours à des dispositifs médicaux implantables ou des molécules dites onéreuses.
● Les délais de facturation applicables aux soins urgents ne facilitent pas non plus le suivi de la dépense et l’explicitation de ses déterminants. L’article L. 254-2 du code de l’action sociale et des familles dispose que les établissements de santé facturent à l’assurance maladie la part des dépenses prises en charge par l’État pour les soins urgents mais ne prévoit pas de délai particulier. Dans le silence des textes, le délai de facturation appliqué au titre des soins urgents relève de l’article 2224 du code civil, soit cinq ans.
II. L’ALIGNEMENT DU DISPOSITIF DES SOINS URGENTS SUR LE RÉGIME APPLICABLE À L’AME
Le présent article vise à renforcer le pilotage de la dépense afférente aux soins urgents en appliquant les règles de tarification des soins du droit commun tout en procédant à une réduction du délai de facturation des soins urgents, à l’instar du régime applicable à l’aide médicale d’État (AME).
● Le I modifie l’article L. 254-2 du code de l’action sociale et des familles relatif à l’obligation de transmission, par les établissements de santé à l’assurance maladie, des factures portant sur la part des dépenses prises en charge au titre des soins urgents. La transmission des factures sera désormais effectuée dans le délai mentionné à l’article L. 253-3 du même code, soit dans les deux ans à compter de l’acte générateur de la créance.
● Le II modifie les articles L. 162-22-11 et L. 162-22-11-1 du code de la sécurité sociale dont la lecture combinée permet de déduire le régime actuel de prise en charge des bénéficiaires de l’AME sur lequel sera aligné celui des bénéficiaires de soins urgents.
Le 1° modifie le dispositif prévu par l’article L. 162-22-11. Il inclut la tarification des prestations des patients bénéficiant des soins urgents dans le dispositif des tarifs nationaux de prestations et prévoit d’emblée un régime particulier, au même titre que l’AME.
Dans sa rédaction actuelle, l’article L. 162-22-11 dispose que dans les établissements publics de santé et les établissements de santé privés à but non lucratifs soumis à la tarification à l’activité, les tarifs nationaux des prestations, qui servent de base au calcul de la participation de l’assuré, déterminent également la base :
– de la facturation des soins et de l’hébergement des malades non couverts par un régime d’assurance maladie ;
– de l’exercice des recours contre tiers, c’est-à-dire aux actions juridiques engagées au titre du recouvrement des prestations de soins et d’hébergement.
Ce principe est assorti de deux exceptions :
– au terme de l’article 174-20 du code de la sécurité sociale, ces dispositions ne s’appliquent pas aux prestations de soins et d’hébergement des patients étrangers non assurés sociaux en situation régulière sur le territoire français, pour lesquelles les établissements sont autorisés à fixer plus librement les tarifs. Cette possibilité est toutefois limitée aux soins qui ne relèvent pas d’une mission de service public et ne s’applique pas à certains patients pour ne pas porter atteinte au droit à l’accès aux soins (aide médicale d’État, soins urgents, etc.) ;
– les patients relevant de l’aide médicale de l’État bénéficiant du régime prévu par l’article L. 162-22-11-1.
Au terme du 1°, la tarification des soins urgents relèvera du régime prévu à l’article L. 162-22-11-1 comme pour l’AME.
Le 2° modifie la rédaction de l’article L. 162-22-11-1 dont les dispositions s’appliqueront à la fixation des tarifs des bénéficiaires de soins urgents. Comme pour l’AME, la tarification reposera sur une base correspondant pour une part à 80 % du GHS (groupe homogène de séjour) et pour une autre part à 20 % du tarif journalier de prestation.
● Le III du présent article modifie, par coordination, le dispositif de l’article 33 de la loi de financement de la sécurité sociale pour 2004. Cet article dispose que, jusqu’au 31 décembre 2015, dans les établissements de santé public et privé à but non lucratif, les tarifs journaliers de prestation (TJP), fixés par voie réglementaire, servent notamment de base à la facturation des soins urgents.
À l’instar de l’AME, ce dispositif ne s’appliquera pas plus à la fixation des tarifs relatifs aux soins urgents.
● Le IV prévoit une application de la mesure aux prestations réalisées à compter du 1er janvier 2015. Ainsi les nouvelles modalités de fixation des tarifs prendront effet à cette date.
S’agissant du délai de forclusion de deux ans, l’application sera effective pour les factures émises à compter du 1er janvier 2015. Pour les factures émises avant cette date, le délai de forclusion court jusqu’au terme prévu par l’article 2224 du code civil sans toutefois excéder le 31 décembre 2016.
Le passage à la nouvelle facturation engendrera une économie de 50 millions d’euros à laquelle il convient de retrancher le surcroît de dépenses occasionné par la réduction du délai de prescription des factures (4 millions d’euros en 2015 et 2 millions d’euros en 2016).
*
* *
La Commission adopte l’article 49 sans modification.
La Commission examine les amendements AS174 et AS173 de M. Dominique Tian pouvant faire l’objet d’une présentation commune.
M. Élie Aboud. Ces amendements se rapportent à un débat passionnant et passionné qui mériterait que du temps lui soit consacré.
Toute mesure, aussi juste et généreuse soit-elle, se doit d’être équitable. Or, mon expérience de terrain me fait dire que l’aide médicale d’État (AME) envoie des signaux mal perçus par nos concitoyens. On leur laisse croire que la situation irrégulière de certaines personnes leur donne droit à tout.
Mme la présidente Catherine Lemorton. Nous sommes tous, en tant que parlementaires, au contact de la population et de sa diversité dans nos territoires. Je peux vous assurer que les Français que je rencontre ne m’interpellent pas sur l’AME ; ils me parlent de travail, de logement, de garde d’enfants.
M. Élie Aboud. Je ne prétends pas que ce sujet est la première préoccupation des citoyens. Je ne fais que souligner qu’il suscite de l’incompréhension de leur part et qu’il est vécu comme une injustice.
M. Christophe Sirugue. Vous ne pouvez pas faire un couplet sur les rapports et dans le même temps passer sous silence ceux qui existent. En l’occurrence, M. Goasguen et moi-même avons remis un rapport sur l’aide médicale d’État dont l’une des conclusions communes est que les commentaires sur l’AME sont inexacts. Je vous engage à le lire.
Malgré cela, deux rapporteurs vont de nouveau être désignés pour recommencer un travail sur l’AME…
M. Jean-Pierre Barbier. Vos propos confirment la nécessité de porter à la connaissance de la commission l’ensemble des rapports publiés dans son champ de compétences.
Il ne s’agit pas de remettre en cause la prise en charge des patients en cas d’urgence. En revanche, on peut s’interroger sur certains actes pratiqués.
Vous affirmez que les gens ne nous interpellent pas sur ce sujet, j’en conviens. Mais, en tant que professionnel de santé, je vous assure que les patients qui paient une franchise pour leur boîte de médicaments sont choqués que d’autres, en situation irrégulière de surcroît, n’aient pas à le faire. Sans porter de jugement, il ne faut pas nier cette réalité.
Mme la présidente Catherine Lemorton. L’AME relève du budget de l’État et non de la sécurité sociale.
M. Jean-Pierre Barbier. Dans ce cas, vous auriez dû refuser les amendements. On sait que l’immigration est aujourd’hui dictée par la recherche d’un guichet social…
Mme la présidente Catherine Lemorton. Nous n’allons pas poursuivre ce débat. Vous aurez tout loisir d’aborder cette question qui ne relève pas du budget de la sécurité sociale à l’occasion de la discussion de la ligne budgétaire consacrée à l’AME.
M. le rapporteur. Les bénéficiaires de l’AME sont soumis aux mêmes conditions de ressources que les bénéficiaires de la CMUc. Votre amendement créerait une distorsion à ressources identiques. Avis défavorable.
La Commission rejette ces amendements.
Article 50
(art. L. 1142-3-1 [nouveau] du code de la santé publique)
Réparation par l’ONIAM des dommages imputables aux seuls actes de soins à finalité préventive, diagnostique, thérapeutique ou reconstructive
L’article 50 insère, dans la partie du code de la santé publique relative à la réparation des conséquences des risques sanitaires résultant du fonctionnement du système de santé, un article L. 1142-3-1, nouveau, qui exclue expressément les dommages imputables aux actes dépourvus de finalité préventive, diagnostique, thérapeutique et reconstructive, y compris dans leur phase préparatoire, de toute réparation par la solidarité nationale au titre des préjudices causés au patient lorsque la responsabilité du professionnel ou de l’établissement n’est pas engagée.
• Une précision devenue nécessaire
Le II de l’article L. 1142-1 du code de la santé publique prévoit en effet, en l’absence de faute des professionnels, l’indemnisation par l’Office national d’indemnisation des accidents médicaux (ONIAM) des dommages les plus graves directement imputables à des actes de prévention, de diagnostic ou de soins qui ont eu pour le patient des conséquences anormales au regard de son état de santé ou de son évolution prévisible. L’ONIAM étant essentiellement financé par l’assurance maladie, il s’agit d’un dispositif de solidarité nationale, réservé en outre aux personnes gravement atteintes : n’ouvrent droit à réparation que les préjudices occasionnant une atteinte permanente à l’intégrité physique ou psychique supérieure au taux de 25 %.
Or par un arrêt du 5 février 2014, la première chambre civile de la Cour de cassation a qualifié d’« actes de soins », au sens de l’article L. 1142-1 du code de santé publique, des actes de chirurgie esthétique de pur agrément ainsi que les actes médicaux qui leur sont préparatoires. Elle s’est fondée sur le fait que ces actes sont réalisés conformément aux dispositions du code de la santé publique encadrant les interventions de chirurgie esthétique : l’article L. 6322-1 qui soumet les installations à autorisation préalable et à inspections, ainsi que l’article L. 6322-2 qui soumet le praticien à une obligation d’information préalable des conditions de l’intervention, de ses risques et de ses éventuelles conséquences et complications (95).
Dans le cas d’espèce, les ayants droit d’une patiente décédée en conséquence de la prise de sédatifs préalable à une liposuccion sans visée thérapeutique demandaient l’indemnisation par l’ONIAM d’un accident médical non fautif.
Or, en créant l’ONIAM, la loi n° 2002-303 du 4 mars 2002 relative aux droits des malades visait à établir un dispositif d’indemnisation des accidents médicaux par la solidarité nationale réservé aux personnes les plus gravement atteintes : il a ainsi exclu du dispositif des victimes d’actes de soins, pourtant prescrits pour des motifs médicaux, lorsque le préjudice n’atteint pas les seuils de gravité définis. En conséquence, il ne paraît pas juste d’admettre l’indemnisation par la solidarité nationale au titre de dommages, mêmes graves, consécutifs à des actes relevant de pure convenance personnelle.
• L’exclusion du financement par solidarité nationale
En conséquence, le I du présent article établit un article L. 1142-3-1, nouveau, dans le code de la sécurité sociale qui écarte du « dispositif de réparation des préjudices des patients au titre de la solidarité nationale » des « demandes d’indemnisation de dommages imputables à des actes dépourvus de finalité préventive, diagnostique, thérapeutique ou reconstructrice, y compris dans leur phase préparatoire ou de suivi ». Les dispositions qui ne sont pas applicables dans ce cas sont limitativement énumérées.
Il s’agit en premier lieu de l’accès à l’indemnisation par l’ONIAM défini au II de l’article L. 1142-1, précédemment mentionné.
Il s’agit également de la réparation, prévue à l’article L. 1142-1-1, au titre de la solidarité nationale, des effets des infections nosocomiales occasionnant des décès ou des dommages correspondant à un taux d’atteinte permanente à l’intégrité physique ou psychique supérieur à 25 %. De même, pour des actes sans visée médicale, l’indemnisation par la solidarité nationale paraît sans objet dans les situations, mentionnées au 2° de cet article, occasionnées par l’intervention, en cas de circonstances exceptionnelles, d’un professionnel ou d’un établissement en dehors du champ de son activité de prévention, de diagnostic ou de soins. Enfin, l’article L. 1142-15 n’est pas applicable : il substitue l’ONIAM à l’assureur en cas de refus de ce dernier ou de couverture insuffisante. Cette intervention est indissociable de la procédure d’indemnisation et occasionne des charges pour l’office, par exemple lorsque les montants récupérés auprès de l’assureur sont inférieurs aux indemnités allouées à la victime.
• Le maintien des voies d’indemnisation de droit commun
Il en résulte, a contrario, que seront applicables aux dommages occasionnés par ces actes dépourvus de finalité préventive, diagnostique, thérapeutique ou reconstructrice, plusieurs dispositions relatives à l’indemnisation des accidents médicaux qui n’entrent pas dans le champ de la réparation au titre de la solidarité nationale.
Il en va ainsi du I de l’article L. 1142-1 qui prévoit la responsabilité pour faute des professionnels de santé et des établissements ainsi que la responsabilité de ces derniers pour les dommages résultant d’infections nosocomiales, sans restriction quant à la gravité de leurs effets, sauf s’ils rapportent la preuve d’une cause étrangère.
De même, l’article L. 1142-2 est applicable, qui prévoit que les professionnels de santé sont tenus de souscrire une assurance destinée à les garantir pour leur responsabilité civile ou administrative susceptible d’être engagée en raison de dommages subis par des tiers et résultant d’atteintes à la personne, survenant dans le cadre de l’ensemble de leur activité.
L’article L. 1142-4 est également applicable : il établit le droit pour toute personne victime ou s’estimant victime d’un dommage imputable à une activité de soins, ou pour ses ayants droit si la personne est décédée, d’être informée par le professionnel ou l’établissement de santé sur les circonstances et les causes de ce dommage.
Enfin, conformément au II du présent article, le recours aux commissions de conciliation et d’indemnisation (CCI), mentionnées à l’article L. 1142-5, est ouvert aux patients ayant subi ces dommages mais de façon restreinte à leurs seules missions de conciliation. La commission pourra donc être saisie afin de faciliter le règlement amiable du litige survenu en raison des actes de chirurgie esthétique sans visée réparatrice, ce qui est actuellement le cas, puisque l’article L. 1142-5 dispose qu’elle peut être saisie, de façon large, pour l’ensemble des « autres litiges entre usagers et professionnels de santé ». En revanche, il ne lui reviendra pas d’instruire de dossier d’indemnisation.
• L’entrée en vigueur
Le II prévoit une application aux demandes postérieures au 31 décembre 2014 : la qualification établie par la Cour de cassation s’applique donc aux demandes présentées jusqu’à la fin de l’année, ce qui constitue une garantie de sécurité juridique. Il n’est donc pas demandé au législateur de les remettre en cause rétroactivement.
En revanche, l’ONIAM n’aura pas à examiner les demandes présentées à ce titre à compter de 2015. L’économie occasionnée pour l’office est estimée, selon l’étude d’impact jointe au projet de loi, à environ huit cent mille euros par an.
*
* *
La Commission est saisie des amendements identiques AS95 de M. Rémi Delatte et AS163 de M. Dominique Tian.
M. Rémi Delatte. L’article 50 remet gravement en cause le principe de la solidarité nationale qui fonde notre système de protection sociale. On ne peut pas accepter que la réparation des préjudices en cas d’accident médical pour des actes de chirurgie esthétique soit exclue de l’indemnisation par l’Office national d’indemnisation des accidents médicaux (ONIAM).
M. Élie Aboud. La suppression de l’indemnisation par l’ONIAM en matière de chirurgie esthétique adresse un mauvais signal. Nous ne parlons pas seulement de corriger des défauts inesthétiques mais aussi de réparer les dégâts causés par un accident par exemple.
M. le rapporteur. Avis défavorable. La Cour de cassation a donné une interprétation qui ne correspond pas à l’intention du législateur à laquelle l’article 50 entend revenir.
Les patients ou les ayants droit victimes d’un préjudice disposent toujours de voies de droit pour demander réparation. En outre, la chirurgie réparatrice n’est pas visée par cet article, contrairement à la chirurgie esthétique, qui n’est pas considérée comme un acte de soins et ne donne pas lieu à remboursement par l’assurance maladie. Vous faites la même erreur d’interprétation que la Cour de cassation. Enfin, le dommage doit être supérieur à 25 % pour bénéficier d’une indemnisation par le fonds ONIAM, ce qui est rarement le cas en matière de chirurgie esthétique.
M. Élie Aboud. Je suis convaincu par votre réponse. Je retire l’amendement.
Les amendements sont retirés.
La Commission adopte l’article 50 sans modification.
Article 51
(art. L. 1221-8, L. 1221-9, L. 1221-10, L. 1221-10-2, L. 1221-13, L. 1222-8, L. 1223-1, L. 5121-1, L. 5221-3, et L. 5126-5-2 [nouveau] du code de la santé publique)
Adaptation du régime des plasmas thérapeutiques à la qualification des plasmas industriels comme médicaments dérivés du sang
L’article 51 tire les conséquences des décisions de justice qui ont qualifié de médicament à usage humain certains types de plasmas thérapeutiques dans la production desquels intervient un processus industriel, par application de la directive 2001/83/CE du Parlement européen et du Conseil instituant un code communautaire relatif aux médicaments à usage humain (96).
Tous les produits sanguins destinés à la transfusion relèvent actuellement en France de la catégorie des produits sanguins labiles (PSL) : ils sont régis par les dispositions relatives au sang humain figurant dans la première partie du code de la santé publique, qui prévoient un régime juridique différent de celui des médicaments dérivés du sang, fixé par la cinquième partie de ce code. Les PSL relèvent ainsi du monopole de l’Établissement français du sang (EFS), d’une tarification administrée et d’un circuit unique de conservation et de délivrance articulé autour des établissements de transfusion sanguine (ETS), qui sont des établissements locaux de l’EFS, ainsi que des dépôts de sang hospitaliers.
Examinant le recours d’une entreprise qui contestait le monopole de l’EFS, en France, sur une catégorie de plasma, préparé selon un processus industriel (97), le Conseil d’État a saisi la Cour de justice de l’Union européenne d’une question préjudicielle sur la compatibilité du droit national avec les objectifs de la directive. Le juge européen a remis en cause la distinction établie par le droit national entre d’une part des produits sanguins labiles, parmi lesquels l’article L. 1221-8 du code de la santé publique fait figurer toutes les catégories de plasmas, et d’autre part des « produits stables préparés à partir du sang et de ses composants », qualifiés de médicaments dérivés du sang par l’article L. 5121-3 du même code.
Selon le juge européen, la distinction ne devrait pas reposer sur le caractère labile du plasma par opposition à la stabilité du produit médicamenteux, critère effectivement commun à l’ensemble des plasmas à finalité transfusionnelle : le juge a considéré que l’élément de distinction déterminant provient de l’intervention ou non d’un processus industriel.
Le présent article tire donc les conséquences de la requalification du plasma thérapeutique ayant fait l’objet d’un traitement industriel en médicament dérivé du sang. Il distingue, parmi les différents plasmas à finalité transfusionnelle, une catégorie nouvelle de plasma qualifié de médicament, distinct des autres plasmas qui continuent, eux, de relever des produits sanguins labiles.
En conséquence, le plasma industriel bénéficie du régime applicable aux médicaments, en matière d’autorisation de mise sur le marché, de fixation du prix et de pharmacovigilance. Il n’entre plus dans le champ du monopole de l’EFS ni de la tarification administrée. Au regard du caractère substituable des différents plasmas, la tarification administrée est supprimée pour l’ensemble des plasmas thérapeutiques, y compris ceux qui continuent de relever des PSL.
Mais la qualification de médicament emporte normalement un circuit de conservation et de délivrance via les pharmacies d’officine ou les pharmacies à usage intérieur des établissements de santé qui est incompatible avec les exigences de santé publique applicables à la délivrance du plasma à finalité thérapeutique. Un circuit de délivrance unitaire est en effet nécessaire pour les plasmas transfusionnels. Le présent article établit donc les dérogations nécessaires afin de maintenir les plasmas relevant désormais de la catégorie du médicament dans le circuit commun de conservation et de délivrance reposant sur les ETS et les dépôts de sang hospitaliers. De même, il soumet cette nouvelle catégorie de médicaments dérivés de sang à un double circuit d’hémovigilance et de pharmacovigilance.
• La distinction entre produits sanguins labiles et médicaments dérivés du sang
Le 1° modifie l’article L. 1221-8 du code de la santé publique qui énumère les différentes catégories de produits pouvant être préparés à partir du sang et de ses composants. Au 1° de cet article, dans sa rédaction actuelle, les produits sanguins labiles sont définis comme « notamment le sang total, le plasma et les cellules sanguines d’origine humaine ».
La a) du 1° de l’article 51 restreint le champ des produits sanguins labiles au plasma « dans la production duquel n’intervient pas un processus industriel, quelle que soit sa finalité ».
Ce plasma est désormais visé spécifiquement par un 2° bis de l’article L. 1221-8, établi par le b) du 1° de l’article 51. Le plasma industriel est défini comme « du plasma à finalité transfusionnelle dans la production duquel intervient un processus industriel ».
Il est précisé que ce plasma est « régi par les dispositions du livre Ier de la cinquième partie » du code de la santé publique, relatif aux médicaments à usage humain.
En conséquence, le c) modifie le 3° de l’article L. 1221-8 afin de viser « des médicaments issus du fractionnement du plasma régis par les dispositions du livre Ier de la cinquième partie » et donc de ne plus restreindre la définition actuelle des médicaments dérivés du sang aux produits « stables » préparés industriellement, qui écarte le plasma industriel.
De ce fait, le 8° du présent article complète l’article L. 5121-1 du code de la santé publique qui recense les différentes catégories de médicaments à usage humain afin de tirer les conséquences de la requalification du plasma industriel en médicament dérivé. L’article est complété d’un 18° qui désigne comme « médicament dérivé du sang, tout médicament préparé industriellement à partir du sang et de ses composants. » La catégorie est scindée entre d’une part, en a) « les médicaments issus du fractionnement du plasma », les seuls couvert par la définition actuelle, et d’autre part, en b) le « le plasma à finalité transfusionnelle dans la production duquel intervient un processus industriel. »
Cette nouvelle définition remplace donc celle qui figure actuellement à l’article L. 5121-3 qui indique que les « produits stables préparés à partir du sang et de ses composants constituent des médicaments dérivés du sang » : cet article est abrogé par le 9° du présent article.
• La liberté tarifaire des plasmas à finalité transfusionnelle
Le 2° de l’article 51 modifie l’article L. 1221-9 du code de la santé publique qui prévoit, dans sa rédaction actuelle, qu’un arrêté des ministres chargés de la santé et de la sécurité sociale fixe les tarifs de cession de l’ensemble des produits sanguins labiles.
La requalification du plasma industriel en médicament dérivé du sang modifie automatiquement le champ d’intervention de cet arrêté, mais il est proposé d’en soustraire l’ensemble des plasmas à finalité transfusionnelle qui continueront de relever des produits sanguins labiles : ainsi du plasma sécurisé par quarantaine (plasma SE) ou du plasma traité par la technique dite intercept/amotosalem (plasma IA). Ces produits, qui continueront d’être produits par le seul EFS, seront en effet en concurrence directe avec le plasma industriel commercialisé comme médicament dérivé du sang, qui, après obtention d’une autorisation temporaire d’utilisation de cohorte (ATU) puis d’une autorisation de mise sur le marché (AMM) verra son prix fixé par le comité économique des produits de santé.
Il est donc indiqué, en a) de l’article L. 1221-9, que l’arrêté des ministres chargés de la santé et de la sécurité sociale fixe les tarifs « de cession des produits sanguins labiles à l’exception des plasmas à finalité transfusionnelle ».
Selon l’étude d’impact jointe au projet de loi, cette mesure devrait conduire à une diminution progressive des prix des plasmas à finalité transfusionnelle, occasionnant une économie d’environ 10 millions d’euros par an à l’assurance maladie à compter de l’année 2015.
• Le maintien de l’unité du circuit de conservation et de délivrance des plasmas thérapeutiques
Le 3° de l’article 51 modifie l’article L. 1221-10 du code de la santé publique. Il y insère, en II, un nouvel alinéa qui institue une dérogation au monopole de conservation et de délivrance des médicaments des pharmaciens d’officine, défini par l’article L. 4211-1 et des pharmacies à usage intérieur des établissements de santé, prévu à l’article L. 5126-1.
Pour le plasma industriel, bien que relevant de la catégorie des médicaments à usage humain, « les activités de conservation en vue de leur délivrance et de délivrance (…) sont effectuées soit par un établissement de transfusion sanguine, soit par un établissement de santé autorisé à cet effet dans des conditions définies par décret ».
La même dérogation est ajoutée dans la partie du code de la santé publique relative aux médicaments à usage humain, par le 10° du présent article qui établit un article L. 5126-5-2 qui prévoit, en I, que « sont effectuées, soit par un établissement de transfusion sanguine, soit par un établissement de santé autorisé à cet effet », « les activités de conservation en vue de leur délivrance et de délivrance des médicaments définis au b du 18° de l’article L. 5121-1 », ce qui renvoie au plasma à finalité transfusionnelle dans la production duquel intervient un processus industriel.
Un II précise en outre, à l’article L. 5126-2, que tout contrat d’achat de plasmas industriels conclu entre un établissement pharmaceutique et un établissement de santé doit comporter, à peine de nullité, des clauses permettant de mettre en œuvre et respecter les obligations de conservation de délivrance par les établissements de transfusion sanguine ou par les dépôts de sang de l’établissement.
Le 7° modifie donc les missions des établissements de transfusion sanguine, à l’article L. 1223-1 du code de la santé publique afin d’établir que ces établissements locaux de l’EFS, « conservent en vue de leur délivrance et délivrent les plasmas » industriels.
En conséquence, le 4° étend, à l’article L. 1221-10-2, les sanctions applicables aux établissements de santé en matière de respect des règles de conservation et de délivrance des plasmas aux plasmas industriels relevant des médicaments dérivés du sang.
• La prise en compte des coûts de conservation et de délivrance
Une tarification spécifique est nécessaire concernant la conservation afin de maintenir l’unité de délivrance des plasmas transfusionnels par les établissements de transfusion sanguine.
Dans ce but, le 2° de l’article 51 ajoute un b) à l’article L. 1221-9 du code de la santé publique qui prévoit que l’arrêté déjà mentionné qui fixe les tarifs « de cession des produits sanguins labiles à l’exception des plasmas à finalité transfusionnelle » fixe également les tarifs de conservation en vue de la délivrance, « par les établissements de transfusion sanguine », des produits sanguins labiles ainsi que de la « délivrance des plasmas à finalité transfusionnelle relevant du 1° ou du 2° bis de l’article L. 1221-8 ».
Un tarif administré de conservation s’appliquera donc à la fois à des produits sanguins labiles et à des médicaments dérivés du sang.
Le dernier alinéa de l’article L. 1221-9 est maintenu dans sa rédaction actuelle : il permet une majoration de ces tarifs dans les départements et collectivités d’outre-mer.
Le 6° de l’article 51 modifie en conséquence l’article L. 1222-8 qui définit les recettes de l’Établissement français du sang.
Le 1° de cet article, dans sa rédaction actuelle, mentionne « les produits de la cession des produits sanguins labiles ». Lui sont substitués « les produits des activités liées aux produits sanguins labiles » ainsi que, par ajout d’un 1°bis, les produits des activités liées au plasma industriel.
L’actuel tarif administré de la cession recouvre en effet l’ensemble des coûts, y compris ceux occasionnés par la conservation en vue de la délivrance et par la délivrance des produits. La liberté tarifaire des plasmas thérapeutiques nécessitera donc d’isoler un tarif spécifique pour ces missions de service public. De ces « produits de l’activité » pourront ainsi relever non seulement ceux de la cession mais également, par exemple, un forfait des établissements de santé ou des subventions de l’assurance maladie ou de l’État.
• L’articulation de l’hémovigilance et de la pharmacovigilance
Le 5° de l’article 51 modifie l’article L. 1221-13 du code de la santé publique qui définit l’objet de l’hémovigilance.
Il s’agit des procédures de surveillance et d’évaluation des incidents, ainsi que des effets indésirables survenant chez les donneurs ou les receveurs. Elle porte sur l’ensemble de la chaîne transfusionnelle allant de la collecte des produits jusqu’au suivi des receveurs. L’hémovigilance comprend également le suivi épidémiologique des donneurs. Elle relève de de l’Agence nationale de sécurité du médicament et des produits de santé (ANSM) et conduit les praticiens à fournir des informations spécifiques nécessaires à la surveillance des effets de l’utilisation des produits.
Dans sa rédaction actuelle, l’article L. 1221-13 prévoit seulement la surveillance et l’évaluation des effets indésirables occasionnés par l’utilisation des « produits sanguins labiles » : aux premier et dernier alinéas de l’article
L. 1221– 13, les a) et b) du 5° étendent logiquement cette mission au « plasma mentionné au 2° bis de l’article L. 1221-8 », à savoir le plasma à finalité transfusionnelle dans la production duquel intervient un processus industriel.
Les missions à ce titre de l’établissement français du sang sont donc maintenues : le 4° de l’article L. 1222-1 du code de la santé publique le charge en effet « dans le cadre du réseau d’hémovigilance, d’assurer la transmission des données relatives à la sécurité sanitaire des produits sanguins à l’ANSM et des données épidémiologiques à l’Institut de veille sanitaire. »
Pour ce plasma industriel relevant désormais des médicaments dérivés du sang, un renvoi direct est opéré à la pharmacovigilance : il est précisé que ce produit est « également soumis aux articles L. 5121-22 et suivants ». Il s’agit des dispositions du chapitre premier bis relatif à la pharmacovigilance du titre II du livre premier du chapitre V du code de la santé publique, relatif au médicament à usage humain. Ces articles indiquent que la pharmacovigilance a pour objet la surveillance, l’évaluation, la prévention et la gestion du risque d’effets indésirables résultant de l’utilisation des médicaments. Sa mise en œuvre est également confiée à l’ANSM. Ces articles établissent également les obligations de déclaration par les professionnels des effets indésirables dont ils ont connaissance. Pour les plasmas industriels, ces dispositions s’appliqueront donc concomitamment aux règles applicables en matière d’hémovigilance.
*
* *
Lors de l’examen de cet article, la commission des affaires sociales a adopté un amendement de précision du rapporteur.
*
* *
La Commission examine l’amendement AS276 du rapporteur.
M. Olivier Véran, rapporteur pour l’assurance maladie. Il s’agit de rectifier une référence.
La Commission adopte l’amendement.
M. Jean-Pierre Door. Monsieur le rapporteur, l’établissement français du sang de ma région souhaiterait savoir où en est l’application de la mesure, que nous avions adoptée à votre initiative l’an dernier, visant à valoriser la filière éthique de production de médicaments dérivés du plasma grâce à un mécanisme fiscal avantageux.
M. Olivier Véran, rapporteur. À la demande du ministère, la Fédération des donneurs de sang bénévoles s’est chargée de l’élaboration du logo destiné à identifier ces médicaments, conformément à ce que nous avions voté dans le cadre du projet de loi portant diverses dispositions d’adaptation au droit de l’Union européenne (DADU) en matière de politique de santé. Pour le reste, j’ignore où en est la publication des décrets d’application, mais je pourrais interroger la ministre sur ce point.
M. Jean-Pierre Door. Je vous remercie. Il serait en effet souhaitable que nous apportions une réponse commune à cet établissement.
La Commission adopte l’article 51 modifié.
La Commission est saisie de l’amendement AS121 de M. Dominique Tian.
M. Élie Aboud. S’agissant des arrêts de travail, le diagnostic de certaines maladies, parfois complexe, nécessite une expertise particulière. C’est pourquoi il est proposé de permettre à l’employeur, non de contester pour contester, mais de demander si besoin est un avis complémentaire.
M. Olivier Véran, rapporteur. Avis défavorable. Nous estimons également nécessaire de lutter contre les arrêts de travail abusifs, mais le dispositif proposé s’apparenterait en quelque sorte à une « contre-contre-expertise », ce qui nuirait à la simplicité et à la fluidité de la procédure ; au final, je le crains, ni les employeurs ni les assurés ni les caisses n’y gagneraient. En outre, il pourrait permettre in fine à la caisse de suspendre le versement de la prestation sur le fondement d’analyses produites en l’absence du médecin-conseil, ce qui n’est pas souhaitable.
La Commission rejette l’amendement.
La Commission examine l’amendement AS125 de M. Dominique Tian.
M. Élie Aboud. Par cet amendement, qui reprend l’une des recommandations formulées par la MECSS en matière de contrôle des arrêts de travail, nous proposons que soit conclu un protocole d’accord entre, d’une part, la CNAMTS, la MSA et le RSI et, d’autre part, les principales sociétés de contre-visites médicales afin de rappeler à chacune des parties son rôle et ses missions.
M. Olivier Véran, rapporteur. Avis défavorable, pour des raisons identiques à celles pour lesquelles un amendement similaire avait été rejeté lors de l’examen du PLFSS pour 2014. Il faut rappeler que, depuis avril 2012, la CNAMTS fixe l’orientation de sa politique de contrôle dans une lettre de réseau. Au demeurant, l’enjeu porte certainement davantage sur les moyens et l’efficacité de la mise en œuvre des contrôles que sur les supports destinés à organiser leur coordination.
M. Pierre Morange. Je rappelle que, par cette recommandation figurant dans le rapport d’information de Mme Poletti sur les arrêts de travail et les indemnités journalières, la MECSS souhaitait seulement que soit mise en œuvre une stratégie de coordination des différents acteurs par voie conventionnelle. L’esprit de cet amendement est donc très différent de celui de l’amendement AS121. Il ne s’agit pas ici de mener une chasse aux fraudeurs, mais de favoriser le partage d’informations médicales entre les experts et les professionnels statuant sur la pertinence des arrêts de travail.
Mme Bérengère Poletti. Le contrôle des arrêts de travail est en effet un véritable enjeu ; il y a beaucoup à faire pour qu’il soit amélioré dans le privé et exercé dans le public. Tel était du reste l’objet de plusieurs des dispositions de la proposition de loi visant à rétablir la journée de carence pour les congés maladie des agents publics. Nous débattrons de ce sujet en séance publique, et j’espère que le rapporteur saura développer des arguments pertinents car il y a, dans ce domaine, d’importantes sources d’économie pour la sécurité sociale.
M. Olivier Véran, rapporteur. Compte tenu de vos interventions, je reconsidère mon jugement sur cet amendement. Cela étant, la coordination que vous proposez nécessite en tout état de cause une expertise et j’avoue modestement ne pas être spécialiste de la question. Je vous propose donc que nous en rediscutions en séance publique, après analyse et en présence de la ministre. Nous devons en effet être en mesure de vous donner les raisons pour lesquelles nous rejetons ou, au contraire, nous acceptons votre amendement.
M. Denis Jacquat. Je tiens à souligner que le rapporteur est excellent et qu’il est soucieux de transparence. Il est en phase avec l’opposition constructive que nous représentons. Avec lui, nous avançons !
L’amendement AS125 est retiré.
Article 52
(art. L. 361-1 et L. 361-2 du code de la sécurité sociale)
Forfaitisation du capital décès
L’article 52 modifie deux articles du chapitre premier du titre IV du livre III du code de la sécurité sociale afin de transformer les actuelles indemnités de capital décès en une indemnité forfaitaire unique.
Le capital décès a été conçu comme un premier secours permettant notamment aux conjoints survivants de faire face aux besoins immédiats de la vie courante. Or, l’évolution des modes de vie, les dispositifs de couverture sociale mais aussi de l’utilisation de cette ressource, plus systématiquement allouée à l’organisation des obsèques, a rendu progressivement inadapté et inéquitable un système consistant à verser un capital calculé en fonction du salaire du défunt. La disparité des situations est accrue par le fait que des dispositifs complémentaires ont souvent été mis en place pour accompagner les familles. Ainsi, les cadres sont généralement couverts par une protection complémentaire en matière de décès. En outre, des accords de branches ou d’entreprise couvrent également de plus en plus fréquemment ce risque.
Ce sont donc les familles les plus modestes, plus souvent exclues de ces dispositifs complémentaires, qui rencontrent le plus de difficultés à faire face au coût des obsèques. Cet article propose donc un forfait unique pour tous, dont le montant devra permettre à chaque famille d’assumer ces dépenses immédiates. Il s’agit de verser un capital moyen déconnecté du revenu du défunt et donc plus élevé pour les plus modestes.
• Un mode de calcul source d’inégalités
L’article L. 361-1 du code de la sécurité sociale définit le capital décès, ses bénéficiaires – les ayants droit de l’assuré – et les modalités de fixation de son montant.
Pour le régime général et le régime agricole, le capital décès est versé aux ayants droit d’un assuré décédé dès lors que, moins trois mois avant son décès :
– il exerçait une activité salariée ;
– il était indemnisé par Pôle emploi ;
– il était titulaire d’une pension d’invalidité ou d’une rente d’accident du travail ou de maladie professionnelle correspondant à une incapacité physique permanente d’au moins 66,66 % ou bien était en situation de maintien de droits.
Les régimes des travailleurs indépendants et les régimes spéciaux prévoient des dispositifs similaires, certains d’entre eux couvrant également le cas du décès d’une personne en retraite (régimes des industries électriques et gazières). Les fonctionnaires disposent de droits similaires à ceux des salariés.
Dans le régime général, le capital décès correspond aux trois derniers salaires mensuels de l’assuré décédé. Il ne peut être inférieur à 1 % du montant du plafond annuel de la sécurité sociale (soit 375 euros) ni supérieur à 25 % de ce même plafond (soit 9 375 euros) au 1er janvier 2014.
Pour les régimes spéciaux et pour les fonctionnaires, le montant du capital est proportionnel au salaire ou au traitement, voire à la pension versée en dernier lieu à l’assuré décédé.
Ces règles de calcul conduisent mécaniquement à d’importantes disparités entre les personnes. Lorsqu’un assuré en situation de précarité socioprofessionnelle décède, ses ayants droit reçoivent un capital fondé sur une base de calcul très faible. À l’inverse, les ayants droit d’un cadre supérieur perçoivent un capital calculé sur une base bien plus élevée et quasi systématiquement augmenté des prestations complémentaires ou d’entreprise.
L’évolution de ce dispositif vers une indemnité forfaitaire égale pour tous, quels que soient les revenus et le régime d’affiliation, répond donc à un double objectif :
– de redistribution sociale, en concentrant davantage de ressources au profit des populations moins favorisées ;
– d’égalité et de dignité, en permettant à tous de faire également face aux dépenses incompressibles entraînées par le décès.
• L’instauration d’un forfait
Le 1° du présent article modifie l’article L. 361-1. Il conserve l’intégralité de la rédaction en vigueur à l’exception des dispositions portant sur les modalités de calcul du capital décès. Il propose ainsi de substituer au calcul fondé sur le « multiple du gain journalier de base tel qu’il est défini à l’article L. 323-4 », celui d’un « montant forfaitaire déterminé par décret ».
Cette nouvelle rédaction permet d’instaurer la forfaitisation du capital décès en le décorrélant des revenus du défunt. Elle renvoie la définition de son montant à un décret, ce qui laissera le pouvoir exécutif en déterminer le niveau. Le Gouvernement a indiqué que ce montant correspondrait à un équivalent de trois fois le salaire minimum interprofessionnel de croissance (SMIC) net, soit 3 384 euros.
En conséquence, le 2° abroge l’article L. 361-2, qui envisage le cas d’une augmentation générale des salaires entre la date de cessation d’activité et celle du décès de l’assuré social. La forfaitisation rend en effet son contenu sans objet.
Le montant moyen des capitaux décès versés s’élève aujourd’hui à 6 500 euros pour le régime général. La forfaitisation aura donc un impact haussier pour les plus modestes et baissier pour les professions dont le salaire moyen est supérieur au SMIC.
Cette mesure représente donc, globalement, une économie pour le régime d’assurance décès. Sur la base du versement de 25 000 capitaux décès chaque année, par le régime général, la mesure occasionnerait une économie annuelle de 82 millions d’euros pour le régime général, et de 158 millions d’euros tous régimes confondus.
La réforme permettra également de dégager une économie sur le budget de l’État, des collectivités territoriales et des hôpitaux au titre du capital décès des fonctionnaires dont ils assument la charge. Si ces économies seront importantes, elles demeurent à ce stade difficiles à évaluer avec certitude.
La mesure est directement applicable aux départements d’Outre-mer ainsi qu’aux collectivités de Saint-Martin et de Saint-Barthélemy. Outre le décret fixant le niveau du capital décès, le Gouvernement devra aligner par voie réglementaire les dispositions régissant le versement du capital décès aux ayants droit de fonctionnaires. Concernant les régimes spéciaux, il a été indiqué à votre rapporteur que le montant de référence mensuel serait modifié, fixé sur une base forfaitaire et non à partir du dernier salaire, mais pas les différentes configurations de versement en plusieurs mensualités ou lorsque la personne décédée est retraitée.
*
* *
La Commission examine l’amendement de suppression AS14 de M. Jean-Pierre Door.
M. Jean-Pierre Door. Le rapporteur a reçu tant de compliments de la part de l’opposition qu’il ne pourra qu’approuver l’amendement de suppression de l’article 52, qui ne manque pas de nous étonner. En effet, dans le but de faire des économies, le Gouvernement a décidé de forfaitiser le montant du capital décès accordé au conjoint survivant, qui sera dorénavant fixé par rapport au SMIC, quels que soient les revenus du défunt. Cette réforme, qui a une portée affective, se fait donc sur le dos de certains conjoints survivants. Qu’il faille réaliser 160 millions d’euros d’économies, soit, mais pas sur le capital décès : c’est profondément choquant. Cherchons des recettes ailleurs ; nous avons quelques idées là-dessus.
M. Olivier Véran, rapporteur. Avis défavorable. Laissez-moi préciser qu’il s’agit d’une économie de recentrage. Initialement, le capital décès permettait aux conjoints survivants de faire face à des pertes de revenus immédiatement après le décès. Aujourd’hui, il s’agit d’une assurance décès qui permet de couvrir les frais liés aux obsèques. Dès lors, il ne paraît pas scandaleux d’introduire davantage d’égalité – en pratique, selon que vous êtes issu d’une catégorie socioprofessionnelle supérieure ou en situation de précarité, l’assurance maladie peut actuellement vous verser 9 400 euros ou 375 euros – en proposant qu’une indemnité forfaitaire unique soit versée à l’ensemble des salariés. Certaines familles seront gagnantes, puisque l’indemnité des salariés dont les revenus étaient inférieurs au SMIC ou qui étaient à temps partiel sera calculée sur la base du SMIC. Il s’agit donc d’une mesure d’économie, certes, mais aussi d’une mesure de justice. Par ailleurs, il demeure possible à ceux qui le souhaitent ou le peuvent de capitaliser auprès des régimes de prévoyance et des assurances complémentaires en vue d’améliorer leur couverture décès.
M. Jean-Pierre Barbier. Cette assurance décès étant adossée à des cotisations, il est choquant que le capital versé ne soit plus proportionnel à ces dernières. La mesure serait judicieuse et cohérente si elle fixait également pour tout le monde un plafond de cotisations à hauteur du SMIC.
M. Francis Vercamer. J’ajoute que cette disposition ne peut pas être rétroactive, ou alors elle poserait un problème constitutionnel, dès lors que la cotisation et le montant du capital figurent dans les contrats qui ont été signés. Je me vois mal expliquer aux familles qu’elles ont cotisé pour rien… Par ailleurs, le capital décès n’a pas été conçu uniquement comme un premier secours : lorsqu’une personne souscrit une telle assurance, c’est qu’elle a choisi de laisser une somme d’argent à son conjoint ou à ses enfants. En tout état de cause, je défendrai certainement un amendement de suppression de l’article 52 en séance publique, car il me paraît injuste.
Mme Joëlle Huillier. Sauf erreur de ma part, ce capital décès s’inscrit bien dans le régime de sécurité sociale de base. Ici, les cotisations financent une assurance globale qui couvre aussi bien la maladie que l’invalidité et le décès. C’est un dispositif distinct du contrat d’assurance décès que l’on souscrit auprès d’un régime de prévoyance ou d’un régime complémentaire.
M. Denis Jacquat. Un deuil est toujours un drame humain, moral et financier. Il est donc normal que des aides existent. Ainsi le dispositif doit permettre, selon l’exposé des motifs de l’article 52, aux assurés les plus précaires de faire face aux frais immédiats occasionnés par le décès. Du reste, à Metz, dans ma commune, une « aide aux indigents » était versée aux familles en cas de décès afin de leur permettre d’organiser des obsèques en toute dignité. De manière plus générale, je me demande si nous ne devrions pas mener une réflexion globale sur les problèmes liés au veuvage.
M. Olivier Véran, rapporteur. Je remercie Joëlle Huillier pour la clarté de son intervention. Elle m’a devancé en rappelant que l’assurance du régime général est globale ; les cotisations sont plafonnées, de même que les prestations. Actuellement, le plafond du capital décès est fixé à 9 400 euros. Nous le modifions, ainsi que le seuil, afin que chacun puisse faire face aux frais d’obsèques. Certes, c’est une mesure d’économie, mais elle permet d’égaliser les prestations versées en cas de décès.
M. Jean-Pierre Barbier. La philosophie de la mesure me gêne. On comprend que l’on souhaite augmenter le capital décès d’une personne dont les revenus sont très faibles, mais le Gouvernement opte systématiquement pour un nivellement par le bas. Bien entendu, cette disposition profitera à certaines familles, mais elle sera défavorable à d’autres, et c’est dommage ! Pourquoi ne se contente-t-on pas de relever le seuil et de fixer le montant minimum du capital décès sur la base du SMIC ? Certes, il faut faire des économies. Mais, à force d’en appeler à la solidarité, on finit par organiser un appauvrissement général.
Mme Bérengère Poletti. Une mesure de solidarité est une bonne mesure ; je suis plutôt favorable au fait que les cotisations soient proportionnelles aux revenus. Ce qui est contestable, en revanche, c’est que les personnes concernées n’aient pas été informées. Elles pensaient que leurs cotisations correspondaient à un capital d’un certain montant, et on change les règles du jeu en cours de route. Les Français ont assez de telles pratiques, qui créent un climat de défiance envers les politiques menées. Il serait souhaitable que la mesure ne s’applique qu’aux nouveaux adhérents.
M. Olivier Véran, rapporteur. J’appelle votre attention sur le fait que cette mesure d’économie permettra tout de même à chacun de percevoir un capital décès d’un montant équivalent à trois SMIC, alors qu’il peut n’être aujourd’hui que de 375 euros. Certes, la diminution du plafond excède la compensation du relèvement du seuil, mais il s’agit également d’une mesure d’économie, qui contribuera à réduire la dette de notre pays. Cet impératif s’impose à chacun d’entre nous.
M. Pierre Morange. Sur le plan juridique, cette disposition ne risque-t-elle pas de faire l’objet d’un recours qui en contesterait la rétroactivité ?
M. Olivier Véran, rapporteur. Cette mesure ne sera évidemment applicable qu’à compter de la date de promulgation de la loi. Elle ne sera pas rétroactive : on ne reprendra pas une partie de leur capital décès aux personnes qui l’ont perçu.
La Commission rejette l’amendement.
Puis elle adopte l’article 52 sans modification.
Article 53
(art. L. 14-10-5 du code de l’action sociale et des familles)
Fixation des dotations au FMESPP, à l’ONIAM, l’EPRUS, et de la contribution de la CNSA aux ARS pour l’année 2015, modification des règles applicables aux dotations de la CNSA aux opérateurs
Le présent article fixe les dotations des régimes obligatoires d’assurance maladie au fonds de modernisation des établissements de santé publics et privés (FMESPP), à l’Office national d’indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales (ONIAM), à l’établissement de préparation et de réponse aux urgences sanitaires (EPRUS), ainsi que la contribution de la Caisse nationale de solidarité pour l’autonomie (CNSA) aux Agences régionales de santé (ARS) pour l’année 2015. Il modifie par ailleurs les règles applicables aux dotations de la CNSA aux opérateurs.
I. LE FONDS DE MODERNISATION DES ÉTABLISSEMENTS DE SANTÉ PUBLICS ET PRIVÉS
Le I du présent article fixe à 280,6 millions d’euros la dotation des régimes obligatoires d’assurance maladie au FMESPP pour l’année 2015.
A. LE RÔLE DU FONDS
En vertu de l’article 26 de la loi de financement de la sécurité sociale pour 2003, le FMESPP, créé par l’article 40 de la loi de financement de la sécurité sociale pour 2011, succède au fonds pour la modernisation sociale des établissements de santé (FMES) et reprend les créances et obligations du fonds pour la modernisation des cliniques privées. Il est intégré à l’ONDAM depuis 2006.
Le périmètre d’action du FMESPP a été redéfini par l’article 65 de la loi de financement de la sécurité sociale pour 2012, une partie des missions qu’il exerçait ayant été transférée au Fonds d’intervention régional (FIR).
L’action du FMESPP est désormais centrée sur le financement
– de mesures nationales, en particulier les investissements de modernisation, de restructuration et de réorganisation de l’offre de soins ;
– de missions d’expertise au bénéfice des établissements de santé, confiées à l’agence technique de l’information sur l’hospitalisation (ATIH) et depuis 2013 à l’agence des systèmes d’information partagés de la santé (ASIP).
Le FMESPP est régi par le décret n° 2013-1217 du 23 décembre 2013 qui en précise les missions et le champ d’intervention.
La gestion du FMESPP est confiée à la caisse des dépôts (CDC) qui en tient la comptabilité et procède aux paiements en faveur des établissements et des agences.
La participation de l’assurance maladie est versée au fonds par la Caisse nationale de l’assurance maladie des travailleurs salariés (CNAMTS) au nom de l’ensemble des régimes d’assurance maladie comme le prévoit l’article D. 178-1 du code de la sécurité sociale. Chaque régime obligatoire de base d’assurance maladie verse ensuite sa participation au financement du FMESPP à la CNAMTS selon des conditions fixées par un arrêté conjoint des ministres chargés de la sécurité sociale et du budget.
B. LA DOTATION DES RÉGIMES OBLIGATOIRES D’ASSURANCE MALADIE
Le montant annuel du FMESPP est défini tous les ans, dans le cadre de la loi de financement de la sécurité sociale, en fonction des besoins de financement répondant à ses missions.
Selon l’étude d’impact, l’évaluation des besoins de financement au titre du FMESPP a conduit à fixer le montant de la dotation pour l’année 2015 à hauteur de 280,6 millions d’euros, soit une augmentation de l’ordre de 17 millions d’euros par rapport à la dotation initiale et de 177 millions d’euros par rapport à la dotation rectifiée en LFRSS 2014 (98).
La dotation des régimes obligatoires d’assurance maladie au FMESPP pour l’année 2015 vise notamment à accompagner :
– les opérations d’investissement des établissements de santé, à hauteur de 200 millions d’euros ;
– les actions de modernisation des établissements de santé, à hauteur de 45 millions d’euros.
II. L’OFFICE NATIONAL D’INDEMNISATION DES ACCIDENTS MÉDICAUX
Le II du présent article fixe le montant global de la dotation des régimes obligatoires d’assurance maladie au financement de l’ONIAM à 115 millions d’euros pour 2015.
A. LE RÔLE DE L’OFFICE
La loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé a créé un dispositif de règlement amiable des accidents médicaux qui repose sur l’ONIAM, établissement public administratif placé sous la tutelle du ministère chargé de la santé dont le régime est fixé par les articles L. 1142-22 et L. 1142-23 du code de la santé publique.
Il prend ainsi en charge :
– les frais de fonctionnement des commissions régionales de conciliation et d’indemnisation, auxquelles il apporte son soutien technique et administratif afin de mettre en œuvre la procédure de règlement à l’amiable en cas d’accidents médicaux, d’affections iatrogènes ou d’infections nosocomiales ;
– l’indemnisation due au titre de la solidarité nationale des victimes de ces accidents, affections et infections, lorsque ceux-ci ne sont pas imputables à une faute engageant la responsabilité d’un établissement ou d’un professionnel de santé.
Initialement circonscrite aux accidents médicaux, la mission d’indemnisation de l’office a été progressivement élargie à réparation des dommages directement imputables à une vaccination obligatoire, aux victimes de préjudices résultant de la contamination par le virus d’immunodéficience humaine (99), de l’indemnisation des victimes de préjudices résultant de la contamination par le virus de l’hépatite B ou C ou le virus T-lymphotropique humain causée par une transfusion de produits sanguins ou une injection de médicaments dérivés du sang (100).
L’office est en outre chargé de faciliter et, s’il y a lieu, de procéder au règlement amiable des litiges relatifs aux dommages causés par le Benfluorex (101). Les victimes sont indemnisées soit par le laboratoire en cause ou son assureur, soit par l’ONIAM lorsque la victime se voit refuser une offre d’indemnisation ou se voit proposer une offre insatisfaisante, l’ONIAM se retournant ensuite contre ce laboratoire ou cet assureur.
B. LA DOTATION DES RÉGIMES OBLIGATOIRES D’ASSURANCE MALADIE
En application du 1° de l’article L. 1142-23 du code de la santé publique, l’ONIAM est financé par une dotation des régimes obligatoires d’assurance maladie pour sa mission d’indemnisation des accidents médicaux et des préjudices résultant de contaminations par les virus de l’immunodéficience humaine (VIH), des hépatites B et C (VHB et VHC) et du virus T-lymphotropique humain (HTLV). Les missions de l’ONIAM, relatives aux accidents vaccinaux et les dommages consécutifs à des mesures sanitaires d’urgence et à la prise du Benfluorex, sont financées par l’État.
Les dépenses pour 2015 à la charge de l’assurance maladie sont estimées à 145,8 millions d’euros dont :
– 128,9 millions d’euros au titre des indemnisations (dont dotations aux provisions) ;
– 6,6 millions d’euros de dépenses de personnel ;
– 2,3 millions d’euros de dépenses de fonctionnement ;
– 8 millions d’euros de frais d’avocats et d’expertises.
Les autres produits de l’office hors dotation de l’assurance maladie sont estimés pour 2015 à 12,1 millions d’euros.
L’ONIAM disposant d’une réserve qui s’élèvera à 39,3 millions d’euros à la fin 2014, la dotation de l’assurance maladie pour 2015 est fixée à 115 millions d’euros. Elle devrait permettre de couvrir les dépenses prévisionnelles relevant du champ du financement par l’assurance maladie et assurer à l’office une réserve prudentielle suffisante : 20,4 millions d’euros selon les estimations figurant à l’annexe 8 du présent projet de loi de financement.
III. L’ÉTABLISSEMENT DE PRÉPARATION ET DE RÉPONSE AUX URGENCES SANITAIRES
Le III du présent article propose de fixer à 15,257 millions d’euros la dotation pour 2015 de l’assurance maladie à l’EPRUS.
A. LE RÔLE DE L’ÉTABLISSEMENT
La loi n° 2007-294 du 5 mars 2007 relative à la préparation de système de santé à des menaces sanitaires de grande ampleur, dont les dispositions sont codifiées à l’article L. 3135-1 du code de la santé publique, a institué l’EPRUS. Son article 2 lui confère le statut d’un établissement public à caractère administratif placé sous la tutelle du ministre de la santé.
Ce statut permet à l’établissement de recevoir une dotation des régimes obligatoires d’assurance maladie dont le montant est fixé annuellement par la loi de financement de la sécurité sociale. Les dépenses de l’EPRUS sont en outre financées par une subvention pour charges de service public versée par l’État.
L’article L. 3135-1 du code de la santé publique fixe les missions de l’établissement. Il s’agit principalement de gérer les moyens matériels et humains de réponse opérationnelle aux crises sanitaires. Il est ainsi chargé :
– d’assurer la gestion administrative et le financement de la réserve sanitaire instituée par l’article L. 3132-1 du code de la santé publique, issu de la loi précitée du 5 mars 2007 ; il s’agit d’un corps de professionnels et d’anciens professionnels de santé destinés à « compléter, en cas d’événements excédant leurs moyens habituels, ceux mis en œuvre dans le cadre de leurs missions par les services de l’État, des collectivités territoriales et des autres personnes participant à des missions de sécurité civile ». La charge du recrutement et de l’affectation de ces personnels auprès d’établissements de santé, de cabinets libéraux ou d’administrations est confiée au directeur de l’EPRUS ;
– de constituer le stock des produits et services nécessaires à la protection de la population face aux menaces sanitaires graves, ainsi que de gérer et de veiller à l’accroissement de ce stock, il a ainsi pour mission, à la demande du ministre chargé de la santé, « d’acquérir, de fabriquer, d’importer, de distribuer et d’exporter des produits et services nécessaires à la protection de la population face aux menaces sanitaires graves » et de financer des actions de prévention des risques sanitaires majeurs ;
– de mener, toujours à la demande du ministre de la santé, ces mêmes actions pour des médicaments, des dispositifs médicaux ou des dispositifs de diagnostic in vitro « répondant à des besoins de santé publique, thérapeutiques ou diagnostiques, non couverts par ailleurs, qui font l’objet notamment d’une rupture ou d’une cessation de commercialisation, d’une production en quantité insuffisante ou lorsque toutes les formes nécessaires ne sont pas disponibles ».
B. LA PARTICIPATION DES RÉGIMES OBLIGATOIRES AU FINANCEMENT DE L’ÉTABLISSEMENT
En application de l’article L. 3135-4 du code de la sécurité sociale, les ressources de l’EPRUS comprennent une dotation annuelle des régimes obligatoires d’assurance maladie dont le montant est limité à 50 % des dépenses engagées par l’Établissement pour constituer des stocks de produits de santé nécessaires à la protection de la population face aux menaces sanitaires graves et pour financer des actions de prévention des risques sanitaires majeurs.
Le respect de ce plafond s’apprécie sur une période de trois années consécutives : en effet, la budgétisation est ajustée aux besoins de l’établissement évalués sur un plan triennal, dans une logique de lissage de la programmation, et tient compte du niveau du fonds de roulement de l’établissement. Celui-ci sera ramené à son niveau prudentiel pour fin 2015.
Les budgets prévisionnels couvrant la période 2013-2015 sont en nette diminution par rapport aux budgets de la période 2007-2011 : c’est le résultat des mesures mises en place depuis plusieurs années par l’établissement pour optimiser les dépenses liées à l’acquisition, au stockage et à la distribution des produits de santé. Ils prévoient une participation de l’assurance-maladie à hauteur de 69,7 millions d’euros sur l’ensemble de la période.
Le présent article propose par conséquent de fixer cette dotation à 15,257 millions d’euros pour 2015 en cohérence avec les projections pluriannuelles des dépenses pour la période 2013-2015.
IV. LA CONTRIBUTION DE LA CAISSE NATIONALE DE SOLIDARITÉ POUR L’AUTONOMIE AUX AGENCES RÉGIONALES DE SANTÉ
Aux termes de l’article L. 1432-6 du code de la sécurité sociale, figurent dans la liste des ressources des agences régionales de santé les « contributions de la caisse nationale de solidarité pour l’autonomie (CNSA) pour des actions concernant les établissements et services médicaux-sociaux ». En outre, l’article 78 de la loi de financement de la sécurité sociale pour 2011, modifiant l’article précité du code de la santé publique, a permis à la CNSA de déléguer aux agences des crédits au titre d’actions de prise en charge et d’accompagnement des personnes âgées et des personnes handicapées.
Le IV du présent article fixe le montant pour 2015 de la contribution de la CNSA à 103,17 millions d’euros, en augmentation de 12,9 % par rapport à la contribution versée en 2014. Ces crédits sont ainsi répartis :
– 30 millions d’euros au titre des groupements d’entraide mutuelle (GEM) dans le cadre du plan Santé mentale en direction des personnes handicapées et de la Conférence nationale du handicap de fin d’année, soit un relèvement de 1 million d’euros par rapport à 2014 permettant de financer des mesures nouvelles ;
– 71,14 millions d’euros au titre des maisons pour l’intégration et l’autonomie des malades d’Alzheimer (MAIA), soit un relèvement de 14 millions d’euros permettant le financement en année pleine des 238 MAIA existantes et le financement de nouvelles 50 MAIA en année partielle conformément à l’échelonnement prévu par le plan Alzheimer ;
– 1 million d’euros pour les aidants familiaux Alzheimer, soit un abaissement de 2 millions d’euros par rapport à 2014 en raison de la baisse des crédits demandés par les ARS ;
– 0,25 million d’euros au titre des formations à l’utilisation des logiciels Aggir et Pathos, comme en 2014 ;
– 0,78 million d’euros pour les centres régionaux d’études, d’actions sociales et d’information en faveur des personnes en situation de handicap comme en 2014.
Les crédits dédiés à l’aide à domicile ne sont pas maintenus dans la mesure où aucune demande ne remonte des ARS.
V. LA MODIFICATION DES RÈGLES APPLICABLES AUX DOTATIONS DE LA CNSA AUX OPÉRATEURS
Le V modifie l’article L. 14-10-5 du code de l’action sociale et des familles dont le dernier alinéa du I est en contradiction avec le dispositif de l’article L. 314-3 du même code.
En effet, l’article L. 14-10-5 prévoit le financement par l’objectif général de dépenses (OGD) des contributions versées à l’Agence nationale de l’évaluation et de la qualité des établissements et services sociaux et médico-sociaux, à l’Agence nationale d’appui à la performance des établissements de santé et médico-sociaux et à l’Agence technique de l’information sur l’hospitalisation (ATIH) pour la réalisation d’études sur les coûts des établissements et services.
Or, l’article L. 314-3 circonscrit le champ de l’OGD exclusivement au financement d’établissements et services médico-sociaux limitativement énumérés et non aux opérateurs susnommés.
En conséquence, il est proposé de modifier l’article L. 14-10-5 en imputant le financement des opérateurs sur une seule recette au titre de la contribution sociale pour l’autonomie affectée à la section 1 du budget de la caisse, conformément à la pratique de financement actuelle.
*
* *
La Commission adopte l’article 53 sans modification.
L’amendement AS97 de Mme Martine Carrillon-Couvreur portant article additionnel après l’article 53 est réservé.
Article 54
Fixation des objectifs de dépenses de la branche maladie,
maternité, invalidité et décès pour 2015
Le présent article a pour objet de fixer, en application de l’article L.O. 111-3 du code de la sécurité sociale, les montants des objectifs de dépenses de la branche maladie, maternité, invalidité et décès au titre de l’année 2015 pour l’ensemble des régimes obligatoires de base, ainsi que pour le seul régime général.
I. L’OBJECTIF DE DÉPENSES DE LA BRANCHE MALADIE, MATERNITÉ, INVALIDITÉ ET DÉCÈS, DISTINCT DE L’OBJECTIF NATIONAL DE DÉPENSES D’ASSURANCE MALADIE
L’article L.O. 111-4 du code de la sécurité sociale prévoit, parmi les documents à joindre au projet de loi de financement de la sécurité sociale, une annexe « précisant le périmètre de l’objectif national de dépenses d’assurance maladie » ainsi que « les modalités de passage des objectifs de dépenses des différentes branches à l’objectif national de dépenses d’assurance maladie » (ONDAM). C’est ce que fait l’annexe 7 du projet de loi. Il ressort bien de celle-ci que ces deux objectifs n’ont ni la même nature, ni le même périmètre.
• Un champ différent
Le champ des objectifs de dépenses de la branche maladie intègre des dépenses qui n’entrent pas dans le périmètre de l’ONDAM. C’est le cas des indemnités journalières d’assurance maternité et paternité, ou des prestations d’assurance invalidité et décès.
À l’inverse, le champ de l’ONDAM comprend des prestations et des charges qui relèvent de la branche accidents du travail et maladies professionnelles (AT-MP) et non de la branche maladie : les prestations en nature pour incapacité temporaire et les indemnités journalières liées aux accidents du travail.
Ainsi, l’ONDAM est un objectif interbranche, mais il n’intègre pas toutes les branches dans leur ensemble. L’annexe 7 rappelle d’ailleurs que l’ONDAM ne comprend que 30 % des charges de la branche AT-MP et 80 % des charges de la branche maladie.
COMPOSITION DE L’ONDAM ET DES COMPTES DE BRANCHES POUR L’EXERCICE 2015
Source : annexe 7 du projet de loi de financement de la sécurité sociale pour 2015.
• Une nature différente
L’objectif de dépenses de la branche maladie est défini en fonction de normes comptables, tandis que l’ONDAM constitue un concept économique.
En effet, l’ONDAM retrace, en droits constatés, l’ensemble des dépenses prévisionnelles au titre d’une année, calculées sur la base de l’ONDAM de l’année précédente, puis régulièrement réévaluées au cours de l’année suivante. La construction de l’ONDAM pour une année n prend comme base une estimation des dépenses de soins de l’année n – 1 à partir des données disponibles en septembre. Elle repose sur une prévision du rythme de progression spontanée des dépenses de santé et tient compte des conséquences financières des mesures d’économies envisagées.
L’ONDAM de l’année n est donc réévalué régulièrement, dès que les données relatives aux dépenses de soins en droits constatés de l’année n – 1 sont connues et que celles relatives aux premiers mois de l’année n peuvent être consolidées.
En revanche, les dépenses de la branche maladie pour l’année sont arrêtées une fois pour toutes lors de la clôture des comptes annuels. Des dotations pour provisions sont inscrites en compte pour retracer, sur la base de prévisions, les dépenses dues au titre d’un exercice annuel non encore facturées au 31 décembre, mais elles ne sont pas réévaluées lorsque le montant exact des dépenses concernées est connu.
Par ailleurs, les objectifs de dépenses de la branche maladie sont établis soit pour le régime général seul, soit par addition des objectifs des différents régimes obligatoires de base. À l’inverse, l’ONDAM est construit d’emblée comme un objectif inter-régimes.
II. L’ÉVOLUTION DES COMPOSANTES DE L’OBJECTIF DE DÉPENSES DE LA BRANCHE
Du fait de leurs champs différents, l’ONDAM et l’objectif de dépenses de la branche maladie, maternité, invalidité et décès suivent des rythmes de progression différents.
● Un ONDAM 2015 en baisse, mais dont la réalisation suppose un pilotage exigeant du programme d’économies proposé
En 2013, les prestations du champ de l’ONDAM représentaient 87 % des dépenses de la CNAMTS. Leur évolution constitue donc le principal moteur de la progression des charges de la branche maladie.
Le rapport de la commission des comptes de la sécurité sociale fait état d’une sous-exécution de l’ordre de 1,7 milliard d’euros de l’ONDAM fixé pour 2013, soit une dépense totale de 173,8 milliards d’euros et une évolution de 2,2 % par rapport à 2012. En 2014 en revanche, les dépenses d’assurance maladie dans le champ de l’ONDAM devraient être légèrement supérieures à l’objectif rectifié, fixé à 178,3 milliards d’euros par la loi de financement rectificative de la sécurité sociale pour 2014 (soit une évolution de 2,6 % par rapport à 2013).
Pour 2015, l’article 55 du projet de loi de financement de la sécurité sociale fixe l’ONDAM à 182,3 milliards d’euros, soit une progression de 2,1 % par rapport à la prévision d’exécution de l’ONDAM 2014. Sans mesures nouvelles, les prestations du champ de l’ONDAM de la CNAM connaîtront une évolution tendancielle estimée à 4,4 % (3,9 % pour l’ensemble des dépenses).
Cette forte progression s’explique notamment par le dynamisme des dépenses de médicaments (liée à la prise en charge des nouveaux traitements de l’hépatite C), de dispositifs médicaux et d’honoraires paramédicaux, et par la hausse des dépenses d’indemnités journalières (+ 3,6 %).
Afin de réaliser les 3,2 milliards d’euros d’économies qui permettront de respecter l’objectif fixé dans le PLFSS 2015, diverses mesures sont proposées, rassemblées en quatre programmes :
– renforcer l’efficacité de la dépense hospitalière (520 millions d’euros) ;
– poursuivre la mise en œuvre du virage ambulatoire et améliorer l’adéquation de la prise en charge en établissement (370 millions d’euros) ;
– améliorer la régulation des produits de santé et promouvoir les génériques (1 065 millions d’euros) ;
– renforcer la pertinence et le bon usage des soins (1 155 millions d’euros).
● Des indemnités paternité et maternité en hausse modérée
Selon les estimations présentées à la Commission des comptes de la sécurité sociale en septembre 2014, en 2013, les indemnités journalières (IJ) de maternité et les IJ de paternité et d’accueil de l’enfant ont augmenté de 0,4 %, avec une hausse de 0,5 % pour les IJ de maternité et une baisse de 0,7 % pour les IJ de paternité et d’accueil de l’enfant. Ces évolutions sont similaires aux tendances relevées en 2012, avec une croissance des IJ maternité de 0,3 % (après un recul de 0,7 % en 2011) et une diminution des IJ paternité de 0,7 %. La faible dynamique des IJ maternité et le recul des IJ paternité sont principalement le fait d’une diminution du nombre des naissances, que compense partiellement la hausse des salaires (+ 1,9 %). Jusqu’en 2008, les IJ paternité poursuivaient leur montée en charge et étaient plus dynamiques que les IJ maternité.
Pour 2014 et 2015, on prévoit une accélération de la croissance des indemnités pour congés de maternité. Ces prévisions s’appuient sur les hypothèses d’une reprise de la natalité et d’une progression des salaires de 1,7 % en 2014 et de 1,9 % en 2015. Ainsi, la croissance des IJ maternité serait de 1,2 % en 2014 et de 1,4 % en 2015, tandis que le nombre d’IJ paternité se stabiliserait (+ 0 % en 2014 et 2015).
LES INDEMNITÉS JOURNALIÈRES POUR CONGÉS DE MATERNITÉ, DE PATERNITÉ ET POUR ACCUEIL DE L’ENFANT (RÉGIME GÉNÉRAL)
(en millions d’euros)
2012 |
% |
2013 |
% |
2014 |
% |
2015 |
% | |
Total |
2 975 |
0,2 |
2 986 |
0,4 |
3 020 |
1,1 |
3 059 |
1,3 |
dont IJ maternité |
2 749 |
0,3 |
2 762 |
0,5 |
2 796 |
1,2 |
2 835 |
1,4 |
dont IJ paternité et d’accueil de l’enfant |
225 |
-0,7 |
224 |
-0,7 |
224 |
0,0 |
224 |
0,0 |
Source : Rapport à la Commission des comptes de la sécurité sociale de septembre 2015.
● Des prestations d’assurance décès en légère hausse après une baisse significative en 2013
En 2013, le montant des prestations d’assurance décès servies par le régime général s’est élevé à près de 166 millions d’euros, soit une baisse de 5,7 % par rapport à 2012. Cette diminution intervient après un pic de croissance constaté en 2012 (+ 5,8 %), lequel avait mis fin à une période de stabilité globale des prestations en raison d’une succession d’évolutions modérées à la hausse ou à la baisse (+ 0,5 % par an en moyenne sur la période 2005-2011).
Les prestations d’assurance décès devraient augmenter légèrement en 2014 (+ 0,3 %), puis croître de 1 % pour atteindre 168,2 millions d’euros en 2015. Cette prévision d’une évolution modérée pour 2015 tient compte de l’impact des mesures figurant à l’article 52 du projet de loi de financement.
● Des prestations d’invalidité rendues dynamiques par le recul de l’âge légal de la retraite
Depuis 2011, le recul de l’âge de départ en retraite, issu de la réforme 2010, se traduit par allongement de la durée passée en invalidité, conduisant ainsi au dynamisme des prestations servies.
La réforme aurait joué à la hausse sur les prestations à hauteur de 1,2 point en 2011. Cet effet a été renforcé par une revalorisation des pensions plus importante (+ 1,8 % après + 0,9 % en 2010) et un effet volume particulièrement fort (+ 2,1 %), ce qui a conduit in fine à une progression des prestations invalidité en valeur de 5,2 % en 2011.
En 2012, les prestations d’invalidité ont fortement crû (+ 8,4 %), en raison d’une revalorisation des pensions à hauteur de 2,1 %, de la forte progression du volume (+ 2 %), mais surtout des répercussions importantes de la réforme des retraites, avec une contribution estimée à 4 points. En 2013, la progression des pensions a été moins importante (+ 5,3 %), avec un effet moins fort du recul de l’âge légal de départ en retraite, dont la contribution a été estimée à 2,4 points, une revalorisation des pensions plus faible (+ 1,5 %) et une croissance en volume modeste (+ 0,9 %).
En 2014 et 2015, la croissance des prestations d’invalidité continuerait de ralentir, compte tenu d’un effet moindre du recul de l’âge légal de départ à la retraite, qui est estimé à 3,2 points en 2014 et 2,1 points en 2015, et d’une faible revalorisation des pensions (respectivement de 0,77 % et 0,27 %). Au total, la hausse des prestations d’invalidité est estimée à 5,0 % en 2014 et 3,5 % en 2015.
LES PENSIONS D’INVALIDITÉ (RÉGIME GÉNÉRAL)
(en millions d’euros)
2012 |
2013 |
2014 |
2015 | |
Montants |
4 892 |
5 151 |
5 409 |
5 597 |
Progression en valeur |
8,4 % |
5,3 % |
5,0 % |
3,5 % |
dont revalorisation |
2,1 % |
1,5 % |
0,77 % |
0,37 % |
dont effet volume |
2,0 % |
1,3 % |
0,9 % |
1,0 % |
dont réforme retraite (*) |
4,0 % |
2,4 % |
3,2 % |
2,1 % |
(*) Réforme des retraites + LFSS 2010.
Source : rapport à la Commission des comptes de la sécurité sociale de septembre 2015.
● Les conséquences de l’adossement du RSI au régime général sur les charges de transfert
Dans le cadre de la mise en œuvre du pacte de responsabilité et de solidarité, le Gouvernement a annoncé en avril 2014 la suppression progressive de la contribution sociale de solidarité sur les sociétés (C3S). Cette contribution, correspondant à 0,16 % du chiffre d’affaires, est acquittée par les entreprises réalisant un chiffre d’affaires supérieur à 760 000 euros et contribue au financement du régime de protection sociale des travailleurs indépendants (RSI) et du Fonds de solidarité vieillesse (FSV).
La loi de financement rectificative de la sécurité sociale pour 2014 (LFRSS) a engagé la première étape de la disparition de la C3S, avec un abattement d’assiette permettant d’exclure une partie des entreprises assujetties du dispositif (pour un coût de 1 milliard d’euros).
Par ailleurs, afin de garantir la pérennité du financement du RSI, qui était le principal affectataire de la C3S, il a été décidé de procéder, dans le cadre de la LFRSS pour 2014, à son intégration au sein du régime général des salariés : les déficits de ses branches vieillesse et maladie de base feront ainsi l’objet d’une dotation d’équilibrage des branches correspondantes du régime général (CNAV et CNAM).
En 2015, cet adossement du RSI au régime général pèsera sur les charges de transfert de la caisse nationale d’assurance maladie (CNAM). Globalement, l’intégration du RSI devrait contribuer pour 0,6 point à la croissance des charges.
III. FIXATION DES OBJECTIFS DE DÉPENSES DE LA BRANCHE MALADIE, MATERNITÉ, INVALIDITÉ ET DÉCÈS
Le régime général de la sécurité sociale couvre l’ensemble des salariés du secteur privé et, selon les risques, d’autres populations (fonctionnaires titulaires, étudiants, salariés des régimes spéciaux, praticiens et auxiliaires médicaux…). Il existe, outre ce régime général, une multiplicité d’autres régimes de base, auxquels sont rattachées diverses populations, et qui gèrent une ou plusieurs branches de la sécurité sociale. La branche maladie est éclatée en treize régimes, en plus du régime général.
Le présent article propose de fixer les objectifs de dépenses de la branche maladie, maternité, invalidité et décès pour 2015 :
– à 198,0 milliards d’euros pour l’ensemble des régimes obligatoires de base de sécurité sociale ;
– à 173,6 milliards d’euros pour le régime général de la sécurité sociale.
Par rapport aux objectifs de dépenses de la branche maladie fixée par l’article 64 de la loi de financement de la sécurité sociale pour 2014, ces montants correspondent à des progressions :
– de 2,06 % pour l’ensemble des régimes (soit 4 milliards d’euros) ;
– de 2,24 % pour le régime général (soit 3,8 milliards d’euros).
*
* *
La Commission adopte l’article 54 sans modification.
Article 55
ONDAM et sous-ONDAM pour 2015
Cet article a pour objet de déterminer, conformément à l’article L.O. 111-3 du code de la sécurité sociale, le montant de l’objectif national de dépenses d’assurance maladie (ONDAM) de l’ensemble des régimes obligatoires de base pour l’année à venir, ainsi que ses sous-objectifs.
I. MONTANT ET CONSTRUCTION DE L’OBJECTIF 2015
Le montant de l’ONDAM pour 2015 est fixé à 182,3 milliards d’euros, à comparer à 178,3 milliards d’euros en 2014 (102), ce qui correspond à une augmentation des dépenses de 2,1 % après un taux de progression en 2014 de 2,6 % par rapport aux dépenses exécutées en 2013. L’affectation de 3,9 milliards d’euros de ressources supplémentaires à l’assurance maladie témoigne de la volonté du Gouvernement d’engager la mise en œuvre de la stratégie nationale de santé et, plus globalement, d’améliorer l’accessibilité et la qualité des soins tout en contenant la progression des dépenses d’assurance maladie, dans la perspective d’un retour à l’équilibre des finances publiques.
On notera à cet égard que la progression de l’ONDAM pour 2015 est plus mesurée que ce qui avait été prévu dans le cadre de l’évolution programmée des dépenses publiques, telle qu’elle figure à l’article 9 de la loi de programmation des finances publiques pour les années 2012 à 2017.
MONTANT DE L’ONDAM À PÉRIMÈTRE CONSTANT POUR LA PÉRIODE 2012-2017
(en milliards d’euros)
2012 |
2013 |
2014 |
2015 |
2016 |
2017 |
170,8 |
175,4 |
180,0 |
184,5 |
189,1 |
193,8 |
S’il convient de saluer ce double engagement du Gouvernement en faveur de notre système de santé et du redressement des comptes publics, le respect de l’ONDAM en 2015 nécessitera toutefois de réaliser d’indispensables mesures d’économies avec le concours de l’ensemble des professionnels et établissements de santé sans diminuer pour autant la qualité des soins.
A. LA BASE DE CONSTRUCTION DE L’OBJECTIF
Rappelons à titre liminaire que la construction de l’ONDAM comporte plusieurs étapes : elle englobe tout d’abord le montant de dépenses arrêté pour l’année en cours, réactualisé en fonction des dernières prévisions et rectifié en fonction des éventuels changements de périmètre. Elle tient compte ensuite des évolutions tendancielles puis intègre le montant d’économies nécessaire pour atteindre le taux d’évolution cible des dépenses soumis au Parlement.
● La construction des bases de l’ONDAM pour 2015 part ainsi d’un montant global de dépenses pour 2014 estimé par la commission des comptes de la sécurité sociale à 178,4 milliards d’euros. Il intègre ensuite les différentes modifications de périmètre détaillées dans l’annexe 7 du présent projet de loi de financement.
Deux changements de périmètre affectent le volume de l’ONDAM à hauteur de 253 millions d’euros. Il s’agit :
– du transfert de la prise en charge de la formation initiale des médecins (financement des stages extra-hospitaliers) de l’État vers la sécurité sociale. Ce transfert est compensé à hauteur de 139 millions d’euros et intégré au sein de l’objectif « établissement de santé » ;
– de l’intégration de 114 millions d’euros au titre de la poursuite de l’affiliation au régime général de la sécurité sociale des travailleurs frontaliers qui n’ont pas opté pour l’assurance maladie obligatoire suisse au terme de leur contrat.
300 millions d’euros de mesures de transfert sont programmées en 2015. Si elles se révèlent neutres sur le périmètre de l’objectif global, elles n’en affectent pas moins la répartition des dépenses entre les différents sous-objectifs composant l’ONDAM. Citons ainsi par ordre d’importance :
– un transfert de 163 millions d’euros du sous-objectif « autres prises en charge » vers le sous-objectif « soins de ville », au titre du financement de l’organisme gestionnaire du développement professionnel continu. Depuis la nouvelle convention d’objectif et de gestion, ce financement est en effet géré au sein du fonds des actions conventionnelles ;
– un transfert de 32 millions d’euros du sous-objectif « dépenses relatives au FIR » vers le sous-objectif « soins de ville » au titre du financement des contrats d’amélioration de la qualité et de la coordination des soins (CAQCS) visant les entreprises qui disposent de véhicules sanitaires légers ;
– un transfert de 20 millions d’euros du sous-objectif « dépenses relatives au FIR » vers les sous-objectifs hospitaliers, au titre du plan national maladies rares ;
– un transfert de 10 millions d’euros du sous-objectif « soins de ville » vers le sous-objectif « établissements et services médico-sociaux pour personnes âgées », au titre de la réouverture maîtrisée du tarif global en établissement d’hébergement pour personnes âgées dépendantes. Cette mesure permet à quelques établissements, sélectionnés à partir de critères précis, de percevoir une dotation intégrant la quasi-totalité des dépenses de soins de ville ;
– un transfert de 3,4 millions d’euros du sous-objectif « autres dépenses relatives aux établissements de santé » vers le sous-objectif relatif aux dépenses en établissements et services pour personnes âgées, au titre du financement d’unités d’hébergement ;
– un transfert de 2,3 millions d’euros du sous-objectif « dépenses relatives au FIR » vers le sous-objectif « autres prises en charge », dans le cadre du financement de la démocratie sanitaire ;
– un transfert de 0,98 million d’euros du sous-objectif relatif aux établissements de santé tarifés à l’activité vers le sous-objectif « contribution de l’assurance maladie aux dépenses en établissements et services pour personnes âgées », afin de financer la lutte contre les infections nosocomiales.
IMPACT DES CHANGEMENTS DE PÉRIMÈTRE DE L’ONDAM SUR LA BASE DE L’ANNÉE 2014
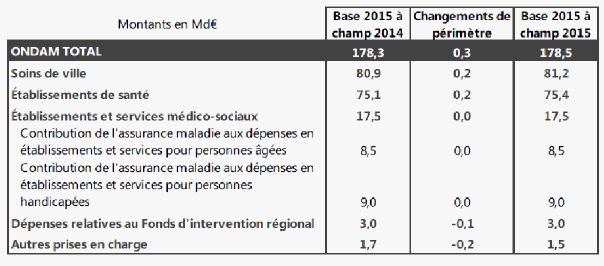 Source : Annexe 7 au PLFSS pour 2015.
Source : Annexe 7 au PLFSS pour 2015.
B. L’ÉVOLUTION TENDANCIELLE DE L’OBJECTIF
Pour 2015, l’évolution tendancielle de l’ONDAM est estimée à 3,9 %. Cette estimation repose sur les hypothèses de taux de croissance des différentes composantes de l’objectif global et de leur poids respectif.
● Pour les soins de ville, le taux d’évolution des dépenses avant économies nouvelles est estimé à 5,0 % pour l’ensemble des régimes. Ce taux recouvre à la fois l’évolution spontanée des dépenses de soins de ville et l’anticipation de nouveaux coûts pour l’assurance maladie.
Ainsi, à une croissance spontanée de 4,7 %, dont le dynamisme s’explique notamment par la prise en charge de nouveaux traitements médicamenteux contre l’hépatite C, s’ajoutent :
– les effets report sur 2015 des mesures d’économies et de coûts mises en œuvre au cours de l’année 2014. Ces effets sont évalués à environ 30 millions d’euros ;
– les revalorisations et provisions pour risques afférentes aux mesures prenant effet en 2015. Il s’agit notamment de revalorisations d’environ 80 millions d’euros prévues dans le cadre de l’avenant n° 8 à la convention médicale. Des montants sont également provisionnés pour des prises en charge de cotisations des professionnels de santé ou des mesures entrant dans le cadre de la stratégie nationale de santé.
● Le taux d’évolution des dépenses afférentes aux établissements de santé s’établit à 2,9 %. Cette estimation s’inscrit dans le prolongement de l’évolution observée les années précédentes et prend en compte les dépenses inéluctables (charges supplémentaires liées à la hausse de l’activité, glissement vieillesse technicité, hausse de la liste en sus, poursuite de la réforme des catégories C, etc.).
● La contribution de l’assurance maladie aux dépenses en établissement et services médico-sociaux devrait connaître une hausse tendancielle de 3,1 %. À dépenses médico-sociales inchangées, le taux d’évolution de la contribution s’élève à 2,2 %, traduisant le rééquilibrage de la contribution de l’ONDAM à l’objectif global de dépenses (OGD), le financement restant (160 millions d’euros) provenant des ressources propres de la Caisse nationale de solidarité pour l’autonomie (CNSA). Ce taux de croissance traduit un effort d’environ 400 millions d’euros pour la prise en charge des personnes âgées et handicapées de la part de l’assurance maladie.
● L’évolution des dépenses du sous-objectif relatif au FIR est estimée à 2,1 %.
Enfin, les « autres prises en charge », qui correspondent aux soins délivrés à l’étranger et aux établissements et services médico-sociaux accueillant des personnes confrontées à des difficultés particulières, voient leur taux d’évolution progresser à 5,2 %. Ce taux s’inscrit dans la continuité des évolutions constatées au cours des années précédentes, marquées par une forte variabilité des remboursements de soins délivrés à l’étranger, qui sont difficilement prévisibles.
Les dépenses du champ de l’ONDAM progressant de 3,9 % en 2015, le respect d’un objectif de dépenses en hausse de 2,1 % implique des mesures d’économie à hauteur de 3,2 milliards d’euros.
C. LES MESURES D’ÉCONOMIES
Dans le cadre de la stratégie globale des finances publiques, l’ONDAM doit voir son taux d’évolution abaissé à 2 % en moyenne sur la période 2015-2017, soit un effort global d’économie de 10 milliards d’euros sur trois ans. En 2015, les dépenses dans le champ de l’ONDAM devront être contenues à une évolution de 2,1 % par rapport à l’objectif 2014. Par ailleurs, une mise en réserve de dotations, pour un montant au moins égal à 0,3 % de l’ONDAM voté, sera mise en œuvre.
La construction de l’ONDAM pour 2015 est bâtie sur un plan d’économie de 3,2 milliards d’euros reposant sur quatre leviers :
● Il s’agit en premier lieu de renforcer l’efficacité de la dépense hospitalière, notamment par le biais de mutualisations et par des économies sur les achats hospitaliers, où des marges importantes demeurent. En cohérence avec ces actions, les outils à disposition des agences régionales de santé (ARS) en matière de supervision financière des établissements de santé en difficulté seront renforcés. Ces mesures devraient permettre d’économiser 520 millions d’euros, répartis comme suit :
– 55 millions d’euros au titre de l’optimisation des achats et fonctions logistiques ;
– 350 millions d’euros issus de l’optimisation des dépenses des établissements ;
– 105 millions d’euros générés par les mesures relatives à la liste en sus ;
– 10 millions d’euros au titre de la tarification des plasmas thérapeutiques, conséquence des nouvelles modalités de fixation de leurs prix prévues par l’article 51 du projet de loi de financement.
● Le deuxième axe concerne le virage ambulatoire et l’adéquation de la prise en charge en établissement hospitalier. Les mesures d’économie représenteront un montant de 370 millions d’euros ainsi répartie :
– 100 millions d’euros d’économies sont attendus du développement de la chirurgie ambulatoire. Cette mesure s’inscrit dans une stratégie d’ensemble visant à améliorer l’articulation entre médecine de ville et hôpital, avec un accent mis sur le rôle des hôpitaux de proximité conjugué à la poursuite des mesures du pacte territoire pour lutter contre les déserts médicaux ;
– 110 millions d’euros liés à la réduction des inadéquations hospitalières, c’est-à-dire de l’occupation non pertinente ou non justifiée des lits d’hôpitaux, avec notamment le développement de l’hospitalisation à domicile, l’amélioration de la prise en charge en sortie d’établissement et l’optimisation du parcours pour certaines pathologies ou populations ;
– 160 millions d’euros sont attendus du rééquilibrage de la contribution de l’ONDAM à l’objectif général de dépense.
● Le troisième ensemble de mesures concerne les produits de santé et la promotion des médicaments génériques et devrait permettre d’économiser 1,065 milliard d’euros :
– 550 millions d’euros dégagés grâce à une baisse de prix des médicaments princeps ;
– 435 millions d’euros attendus des actions de promotion des génériques : 150 millions d’euros proviennent de leur diffusion et 285 millions d’euros de baisses de prix ;
– 30 millions d’euros liés au développement des médicaments biosimilaires ;
– 50 millions d’euros attendus de mesures visant les tarifs des dispositifs médicaux.
● Le dernier axe vise à améliorer la pertinence des soins dans toutes ses composantes : réduction des actes inutiles ou redondants que ce soit en ville ou en établissements de santé, maîtrise du volume de prescription des médicaments, optimisation des transports de patients… Ces actions seront déclinées dans le programme national de gestion du risque qui sera instauré par la future loi de santé. 1,155 milliard d’euros d’économies sont attendues de ces mesures, dont :
– 150 millions d’euros attendus de la baisse des tarifs des professionnels libéraux : elles se déduisent des accords conventionnels triennaux conclus entre l’assurance maladie et les secteurs de la biologie et de l’imagerie médicales ;
– 400 millions d’euros liés aux actions de maîtrise des volumes et de la structure de prescription des médicaments ;
– 100 millions d’euros issus de la lutte contre les iatrogénies médicamenteuses ;
– 375 millions d’euros liés à la maîtrise médicalisée hors médicaments ;
– 130 millions d’euros attendus de la mise en œuvre des réévaluations de la Haute autorité de santé. Elles comprennent la gestion dynamique des listes d’admission au remboursement, notamment lorsque la Commission de la transparence procède à la réévaluation du service médical rendu (SMR). Il peut en effet être alors décidé, en cohérence avec les évaluations de la HAS, un changement de taux de remboursement ou l’octroi à des médicaments aujourd’hui remboursables d’un SMR emportant déremboursement.
À ces mesures d’économies s’ajoute l’effet attendu du renforcement de la lutte contre la fraude, qui devrait permettre de dégager 75 millions d’euros supplémentaires.
TABLEAU RÉCAPITULATIF DES MESURES D’ÉCONOMIES RELATIVES À L’ONDAM 2015
(en millions d’euros)
Efficacité de la dépense hospitalière |
520 |
Optimisation des achats et fonctions logistiques |
55 |
Optimisation des dépenses des établissements |
350 |
Liste en sus |
105 |
Tarification des plasmas thérapeutiques |
10 |
Virage ambulatoire et adéquation de la prise en charge en établissement |
370 |
Développement de la chirurgie ambulatoire |
100 |
Réduction des inadéquations hospitalières |
110 |
Rééquilibrage de la contribution de l’ONDAM à l’OGD |
160 |
Produits de santé et promotion des génériques |
1 065 |
Baisse de prix des médicaments |
550 |
Promotion et développement des génériques |
435 |
Biosimilaires |
30 |
Tarifs des dispositifs médicaux |
50 |
Pertinence et bon usage des soins |
1 155 |
Baisse des tarifs des professionnels libéraux |
150 |
Actions de maîtrise des volumes et de la structure de prescription des médicaments |
400 |
Lutte contre les iatrogénies médicamenteuses |
100 |
Maîtrise médicalisée hors médicament |
375 |
Mise en oeuvre des réévaluations de la HAS |
130 |
Lutte contre la fraude |
75 |
Total |
3 185 |
Source : Annexe 9 du projet de loi de financement de la sécurité sociale pour 2015.
II. VENTILATION EN SOUS-OBJECTIFS
Conformément à l’article L.O. 111-3 du code de la sécurité sociale, le projet de loi décompose l’ONDAM pour l’année à venir en sous-objectifs dont le nombre ne peut être inférieur à cinq, la définition des composantes des sous-objectifs étant d’initiative gouvernementale. Le présent article propose de ventiler l’ONDAM en sept sous-objectifs sectoriels, présentés dans le tableau ci-après.

Source : projet de loi de financement de la sécurité sociale pour 2015.
Si le montant de l’objectif national progresse de 2,1 %, ses composantes accusent des progressions marquées par une certaine hétérogénéité comme le révèle le tableau suivant.
MONTANTS ET TAUX D’ÉVOLUTION DE L’ONDAM 2015
(en milliards d’euros)
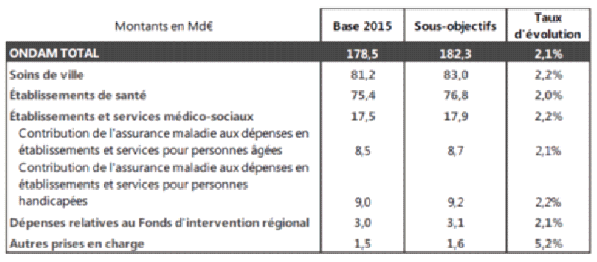
Source : Annexe 7 du projet de loi de financement de la sécurité sociale pour 2015.
Le tableau ci-dessus permet de constater une progression équilibrée des dépenses pour les soins de ville, les établissements de santé, et les établissements et services médico-sociaux, qui augmentent respectivement de 2,2 %, 2,0 % et 2,2 %. Le FIR, qui représente 1,7 % de l’ONDAM, voit son objectif de dépenses augmenter de 2,1 % pour 2015. Quant aux dépenses relatives aux autres modes de prise en charge, leur évolution est fixée à 5,2 %.
S’agissant de l’ONDAM hospitalier, on observe un taux d’évolution programmé de + 2,6 % pour les établissements tarifés à l’activité et de + 1,6 % pour les autres dépenses relatives aux établissements de santé qui recouvrent les soins de suite et de réadaptation, la psychiatrie, les ex-hôpitaux locaux, les unités de soins de longue durée ainsi que les dotations de l’assurance maladie à divers fonds et établissements publics
Dans son avis rendu public le 7 octobre 2014, le comité d’alerte sur l’évolution de l’ONDAM souligne que « l’absence de marge de manœuvre sur l’ONDAM 2014, le niveau plus élevé de la croissance tendancielle estimée des dépenses et la fixation d’un taux d’évolution de l’ONDAM prévu plus bas qu’en 2014, alors que l’exécution 2014 ressort à 2,6 %, vont rendre exigeant le pilotage infra-annuel de l’ONDAM pour respecter l’objectif envisagé pour 2015. »
Sans pour autant émettre des réserves, le comité d’alerte appelle donc à un « pilotage serré » de la part des autorités responsables, afin d’atteindre le niveau attendu dans la réalisation du programme d’économies et respecter l’objectif fixé dans le présent article.
*
* *
La Commission adopte l’amendement l’article 55 sans modification.
ANNEXE :
LISTE DES PERSONNES AUDITIONNÉES PAR LE RAPPORTEUR
(par ordre chronologique)
Ø Agence nationale de sécurité du médicament et des produits de santé (ANSM) – M. Dominique Martin, directeur général, et M. François Hébert, directeur général adjoint
Ø Fédération des établissements hospitaliers et d’aide à la personne (FEHAP) – M. Yves-Jean Dupuis, directeur général, et M. David Causse, directeur du secteur sanitaire
Ø Table ronde sur le thème du médicament :
– Les entreprises du médicament (LEEM) – M. Patrick Errard, président, M. Philippe Lamoureux, directeur général, M. Éric Baseilhac, directeur des affaires économiques et internationales, et Mme Muriel Carroll, directeur des affaires publiques *
– Générique même médicament (GEMME) – M. Pascal Brière, président, M. Frédéric Collet, vice-président, et Mme Catherine Bourrienne-Bautista, déléguée générale
– Association française de l’industrie pharmaceutique pour une automédication responsable (AFIPA) – M. Pascal Brossard, président, et Mme Daphné Lecomte-Somaggio, déléguée générale
Ø Table ronde sur l’assurance complémentaire :
– Fédération française des sociétés d’assurance (FFSA) – M. Alain Rouché, directeur santé, Mme Véronique Cazals, conseillère du président, M. François Tallon, directeur fiscal, Mme Viviana Mitrache, attachée parlementaire, et Mme Anne Barfety, attachée parlementaire
– Centre technique des institutions de prévoyance (CTIP) – M. Jean-Paul Lacam, délégué général, Mme Évelyne Guillet, directeur de la santé, Mme Miriana Clerc, directrice des relations extérieures, M. Bertrand Boivin-Champeaux, directeur prévoyance et retraite supplémentaire
Ø Table ronde réunissant des pharmaciens :
– Union des syndicats de pharmaciens d’officine (USPO) – M. Gilles Bonnefond, président, et Mme Marie-Josée Auge-Caumon, conseiller à la présidence
– Conseil national de l’ordre des pharmaciens – M. Alain Delgutte, président du Conseil central des pharmaciens titulaires d'officine, et M. Jean-Charles Rochard, secrétaire général de l’Ordre des pharmaciens *
– Union nationale des pharmacies de France (UNPF) – M. François Gayon, membre du Conseil d’Administration
– Fédération des syndicats pharmaceutiques de France (FSPF) – M. Philippe Besset, vice-président, et M. Pierre Fernandez, directeur général
Ø Syndicat national de l’industrie des technologies médicales (SNITEM) – M. Éric Le Roy, directeur général, et M. François-Régis Moulines, directeur des Affaires gouvernementales et de la Communication
Ø Comité économique des produits de santé (CEPS) – M. Dominique Giorgi, président
Ø Fédération hospitalière de France (FHF) – M. Frédéric Valletoux, président, M. Gérard Vincent, délégué général, M. Yves Gaubert, responsable du pôle Finances, et M. Cédric Arcos, directeur de cabinet
Ø Fédération de l’hospitalisation privée (FHP) – M. Lamine Gharbi, président, Mme Elisabeth Tome-Gertheinrichs, déléguée générale, et Mme Béatrice Noëllec, responsable de la veille sociétale et des relations institutionnelles *
Ø Haute Autorité de santé (HAS) – Pr Jean-Luc Harousseau, président, M. Dominique Maigne, directeur, Mme Véronique Chenail, secrétaire générale, et Dr Jean-Patrick Sales, directeur délégué
Ø Fédération nationale de la Mutualité française (FNMF) – M. Jean-Martin Cohen Solal, délégué général, et Mme Isabelle Millet-Caurier, directrice des affaires publiques
Ø Table ronde réunissant des syndicats d’étudiants en médecins :
– Association nationale des étudiants en médecine de France (ANEMF) – M. Sébastien Foucher, président, et M. Rodolphe Pellet, vice-président
– Inter syndicat national des chefs de clinique assistants des hôpitaux de ville de faculté – Mme Florence de Rohan Chabot, présidente
– Intersyndicale nationale autonome représentative des internes de médecine générale (ISNAR-IMG) – M. Guillaume Pogu, vice-président
– InterSyndicat National des Internes (ISNI) – M. Mickael Benzaqui, secrétaire général et porte-parole
Ø Table ronde réunissant des médecins :
– Fédération des médecins de France (FMF) – M. Jean-Paul Hamon, président
– Syndicat des médecins libéraux (SML) – M. Roger Rua, président
– Confédération des syndicats médicaux de France (CSMF) – M. Jean-Paul Ortiz, président
– Syndicat des médecins généralistes (MG France) – Dr Jacques Battistoni, secrétaire général, et Dr Gilles Urbejtel, trésorier
Ø Collège des directeurs généraux des agences régionales de santé (ARS) – M. Claude Evin, membre du bureau, directeur général de l’agence régionale de santé d’Ile-de-France
Ø Caisse nationale d’assurance maladie (CNAMTS) – M. Frédéric van Roekeghem, directeur général, M. Luc Barret, médecin conseil national, Mme Mathilde Lignot Leloup, directrice de la direction déléguée à la gestion et à l'organisation des soins, Mme Véronika Levendof, responsable des relations avec le Parlement
Ø Union nationale des organismes d’assurance maladie complémentaire (UNOCAM) – M. Fabrice Henry, président, et M. Éric Badonnel, secrétaire général administratif
Ø Audition commune – Représentants des ministères :
– Direction de la sécurité sociale (DSS) – M. Thomas Fatome, directeur, et M. Damien Vergé, adjoint au sous-directeur du financement du système de soins
– Direction générale de l’offre de soins (DGOS) – M. Samuel Pratmarty, sous-directeur de la régulation de l’offre de soins
– Direction générale de la Santé (DGS) – M. Benoît Vallet, directeur général, Mme Catherine Choma, sous-directrice de la qualité des produits de santé et qualité des pratiques et des soins, Mme Laurence Cate, adjointe au chef du bureau des infections par le VIH, IST et hépatites, M. Didier Ollandini, adjoint au chef du bureau des maladies infectieuses, risques infectieux émergents et politique vaccinale, Mme Frédérique Pelletier, cheffe du bureau du budget, de la performance et du contrôle interne budgétaire et comptable
Ø Collectif interassociatif sur la santé (CISS) – M. Christian Saout, représentant, ancien président, Mme Magali Léo, chargée de mission assurance maladie
Ø Union nationale des professions de santé (UNPS) – M. Jean-François Rey, président, Mme Christelle Gerber-Montaigu, secrétaire général adjoint, M. Luis Godinho, vice-président, M. Bruno Salomon, vice-président, et M. Daniel Paguessorhaye, vice-président
* Ces représentants d’intérêts ont procédé à leur inscription sur le registre de l’Assemblée nationale, s’engageant ainsi dans une démarche de transparence et de respect du code de conduite établi par le Bureau de l’Assemblée nationale.
© Assemblée nationale